где находится и как болит. Лечение. Диета
Роль поджелудочной железы в организме

Особенности строения органа, обусловлены его функциональным предназначением (фото: gormonexpert.ru)
Поджелудочная железа должна располагаться в верхней доле брюшной полости. Схематичное строение органа включает три основные части: головку, тело и хвост. Соответственно, если болит поджелудочная железа, по месту локализации боли можно предположить, в какой части возникла проблема.
Роль поджелудочной железы в организме сложно переоценить. Одновременно она выполняет две важнейшие функции: секретирует ферменты и гормоны. Такой секрет содержит специфические ферменты, которые участвуют в расщеплении и усвоении углеводов, жиров и белков. Он по протокам направляется в 12-перстную кишку, где и проявляется его физиологическое воздействие на процесс переваривания пищи. Кроме того, в поджелудочной железе есть специализированные клетки, которые синтезируют гормон инсулин. Он попадает в кровоток и регулирует усвоение сахара клетками тканей и органов, реализуя эндокринную функцию. При недостаточной продукции инсулина развивается такое серьезное заболеваний как сахарный диабет, поэтому следует заботиться о здоровье поджелудочной железы.
Читайте также: Диета при воспалении поджелудочной железы и желчного пузыря: принципы и правила составления рациона
Симптомы и причины заболеваний поджелудочной железы

Болевые ощущения – один из основных признаков заболевания поджелудочной железы (фото: ojeludke.ru )
Одним из самых распространенных заболеваний не только поджелудочной железы, но и пищеварительной системы в целом, является панкреатит. Это воспаление поджелудочной железы, возникающее в ответ на нарушение выброса ферментов, которые секретируются железой. Если физиологический процесс передвижения секрета по протокам нарушается, возникает застойный процесс и активация ферментов в самой железе. Так запускается самопереваривание органа. Стенки поджелудочной неминуемо повреждаются, и возникает очаг воспаления, который может иметь острую форму (острый панкреатит) и хроническую с периодическими обострениями (хронический панкреатит).
Симптомы панкреатита такие:
- Резкая опоясывающая боль в верхней левой части живота.
- Сильная тошнота.
- Неукротимая рвота.
- Диарея.
- Метеоризм.
- Повышенная температура тела.
- Общая слабость.
Часто поджелудочная железа начинает болеть после обильного застолья с избытком жирных и пряных блюд в меню, сопровождающегося употреблением алкоголя. В этом случае она просто не в силах справиться с тем количеством и составом пищи, которая поступила для переваривания. Железа начинает работать на пределе своих возможностей, интенсивно секретируя ферменты. Если задача оказывается непосильной, наступает сбой и развивается воспаление.
Причинами панкреатита также могут быть:
- Желчнокаменная болезнь и холецистит.
- Язвенная болезнь 12-перстной кишки.
- Алкогольное поражение печени.
- Нарушение кровообращения в железе на фоне атеросклероза.
Для людей, которым пришлось перенести острый панкреатит, хорошо известно как болит поджелудочная железа. Но болевые ощущения в левой части живота могут быть симптомами других, не менее опасных заболеваний, среди которых:
- Холецистит.
- Гастрит или язвенная болезнь желудка.
- Дуоденит и колит.
- Повреждения селезенки.
- Межреберная невралгия.
- Поражение сердечной мышцы, кардиомиопатия или инфаркт.
- Повреждение или грыжа диафрагмы.
- Левосторонний плеврит или пневмония с очагом в нижней части левого легкого.
- Опухоли внутренних органов.
Возможна противоположная ситуация: при наличии какого-либо из перечисленных заболеваний, особенно болезней пищеварительной системы, можно вовремя не разглядеть найденный признак панкреатита. Потому специалисты советуют при болях в желудке или кишечных коликах проверить состояние поджелудочной.
Читайте также: Диета при панкреатите поджелудочной железы при обострении
Тактика лечения дисфункций поджелудочной железы

При лечении болезней поджелудочной железы важно строго придерживаться рекомендаций врача (фото: onkoklinik.ru)
При хронических заболеваниях поджелудочной железы наблюдаются периоды затихания симптомов (ремиссия), которые сменяются обострениями. Одним из главных симптомов обострения являются боли в поджелудочной железе. Болезненные ощущения появляются в левом подреберье и подложечной области, бывают опоясывающими и могут отдавать в спину или левую лопатку. Боль может носить приступообразный характер или быть непрерывной. Болезненные ощущения усиливаются после переедания, употребления жирной и острой пищи и алкоголя. При болях поджелудочной железы прогревания только усиливают неприятные ощущения, а вот холод может их несколько уменьшить.
Как известно, в результате воспаления в организм поступают нехарактерные для здорового состояния вещества – токсины. Чтобы минимизировать их негативное воздействие на организм и ускорить процесс выздоровления, нужно потреблять достаточное количество жидкости. Именно вода является необходимой средой для химических превращений и выведения токсических продуктов обмена, а также поддержания оптимальных условий для работы органов выделительной системы.
Если болит поджелудочная железа нужно выпивать не менее 1 л чистой воды в сутки. Хороший эффект дает употребление щелочных минеральных вод, таких как «Боржоми». Но для того, чтобы минеральная вода действительно принесла пользу, а не вызвала обратный эффект, нужно проконсультироваться со своим лечащим врачом. Специалист подберет дозировку и режим приема минеральной воды в соответствии с вашим состоянием.
Совет врача. Воду нужно выпивать обязательно равномерными порциями в течение дня. Слишком большое количество жидкости, выпитое сразу, не только не даст ожидаемого позитивного эффекта, но может нести угрозу здоровью, особенно при наличии каких-либо заболеваний.
Ни в коем случае нельзя пускать болезнь на самотек. Если не предпринять необходимые терапевтические меры, процесс разрушения поджелудочной и замещения ее тканей соединительной тканью приведет к заметному снижению секреторной функции. Железа будет не способна выделять достаточное количество ферментов, что приведет к нарушению переваривания и всасывания пищи. Такие негативные процессы сопровождаются постоянной тошнотой и рвотой, метеоризмом, диареей или запорами, потерей аппетита.
Важно! Поврежденная поджелудочная железа не может полноценно обеспечить и свою эндокринную функцию: она вырабатывает меньше гормона инсулина, на фоне чего повышается уровень сахара в крови и развивается сахарный диабет. Потому важно вовремя лечить поджелудочную
Читайте также: Диета для поджелудочной железы: меню на неделю
Диета для здоровья

Соблюдение диеты сохранит здоровье поджелудочной железы (фото: steptohealth.com)
Диета при боли в поджелудочной железе совершенно точно занимает наиболее важное место в комплексе терапевтических мероприятий. Меню нужно составлять, исходя из текущего состояния и самочувствия пациента. Для людей с острым панкреатитом в первые несколько дней еда попадает под запрет вовсе. Таких пациентов помещают в условия стационара под наблюдение врачей и применяют внутривенное питание. Жесткие меры необходимы, чтобы полностью снять нагрузку с поджелудочной железы, свести к минимуму ее внешнесекреторную функцию в острой фазе воспаления и в то же время обеспечить поступление в организм необходимых питательных веществ.
Собственно о диете можно говорить после третьего дня при позитивной динамике состояния. Выход из лечебного голодания начинается из приема жидкой пищи в очень небольших количествах. Таким образом, получается запустить работу поджелудочной и других органов пищеварения в наиболее щадящем режиме.
Для выхода после голодания хорошо вводить в меню слизистые крупяные супы, овощные крем-супы, овощные пюре, каши из круп мелкого помола, приготовленные на воде. Отличным помощником для восстановления функций поджелудочной и других органов желудочно-кишечного тракта является кисель. Кисели можно готовить из спелых некислых фруктов и ягод, а также молока. Для приготовления киселей лучше всего использовать кукурузный крахмал. Такой напиток благоприятно воздействует и при болях в желудке.
Чтобы не спровоцировать новые приступы панкреатита, нужно полностью исключить еду, которая содержит пищевые волокна (клетчатку) и богата экстрактивными веществами (мясные бульоны).
Для здорового организма поступление клетчатки и экстрактивных веществ в достаточных количествах позитивно влияет на пищеварение и обменные процессы. Но как видим, при наличии заболеваний, таких как панкреатит, не все общепризнанные правила здорового питания работают во благо.
Основа питания при болях в поджелудочной железе – это специальная лечебная диета №5 по Певзнеру в нескольких модификациях.
Меню диеты 5-го стола составляется по таким принципам:
- Дробное питание маленькими порциями 5-7 раз в день.
- Пища употребляется в теплом виде.
- Ограничивается количество простых углеводов и жиров.
- Не ограничивается количество белков.
- Запрещаются жирные, жаренные, копченые, острые и пряные продукты.
- Исключаются консервы, маринады и соления.
- Запрещается кофе, сладкие газированные напитки и алкоголь.
Меню 5-го стола поможет не только восстановить состояние поджелудочной железы, но и предотвратить симптомы и лечение заболеваний других органов желудочно-кишечного тракта.
Читайте также: Диета при заболевании поджелудочной железы
Итак, мы выяснили, что поджелудочная железа выполняет чрезвычайно важные для организма функции и попробовали разобраться, как лечить ее нарушения. О том, как сохранить здоровье органа, предлагаем узнать из видео ниже.
Поджелудочная железа: симптомы заболевания, лечение медикаментами
Человеческий организм – это очень сложный механизм, в котором должен работать каждый орган. Поджелудочная железа один из самых важных органов в этой системе. Она вырабатывает ферменты для расщепления жиров, белков и углеводов.
Заболевание этого органа невозможно игнорировать. Соблюдение диеты, лечение лекарствами и народными препаратами – только все вместе способно дать необходимый результат.

Своевременное восстановление помогает не допустить тяжелых последствий. При нарушении функционирования этого органа появляются нарушения гормональных процессов, но и возникают проблемы с выработкой ферментов для переваривания пищи. Ниже мы подробно поговорим где находится и как болит поджелудочная.
Функции

Поджелудочная железа выполняет в организме очень большое количество разных задач.
- Помогает при обменных процессах.
- Контроль выработки сахара в крови.
- Выработка гормона.
- Вырабатывает ферменты для переработки пищи.
Какие бывают болезни?
В большинстве случаев, возникновения заболеваний поджелудочной железы проводится при помощи медикаментов. Принимать их необходимо только по совету врача. Без своевременного лечения могут произойти разрушительные процессы. Какие заболевания могут коснуться поджелудочной железы?
- Самое часто встречающееся заболевание – панкреатит или воспаление поджелудочной железы.
- Неправильное питание может привести к появлению камней в поджелудочной железе.
- Самая опасная болезнь в мире, которая постепенно убивает человека- это сахарный диабет.
- Могут возникать злокачественные опухоли (простыми словами рак поджелудочной).
Причины
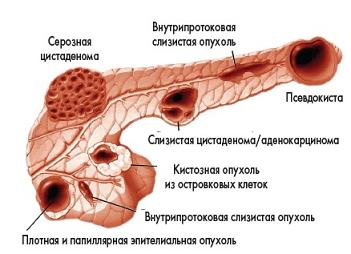
Вследствие чего происходит воспаление поджелудочной железы. Одной из самых распространенных причин называют отравление организма лекарственными препаратами. Употребление алкогольных напитков, а также неправильное питание может привести к воспалению. К тому же параллельно могут возникать проблемы с печенью, желудком, желчным пузырем. Иногда воспалительный процесс может возникать после травмы живота или вирусных заболеваний.
Женщины находятся в большей степени в зоне риска этого заболевания.
Симптомы панкреатита (Воспаления поджелудочной железы)
Симптомы заболевания у каждого человека абсолютно разные:
- Очень сильная боль опоясывающая, которая утихает только при определенном положении тела. В большинстве случаев это происходит, когда человек сидит, и корпус немного наклонен вперед.
- Рвота, после которой возникает облегчение на короткое время.
- Живот плотный.
- Повышенная потливость и слабость во всем организме.
- Резкое повышение температуры.
Первые симптомы могут появиться спустя 2 часа после приема пищи. Воспалительный процесс может сопровождаться проблемами с аппетитом, а также частыми головными болями и головокружение. В железе происходят уже серьезные изменения.
В зависимости от симптоматики можно определить, какая часть поджелудочной железы воспалена:
- По воспалительном процессе, в головке поджелудочной железы, появляются болезненные ощущения под ребрами.
- Хвостик воспаляется и дает болезненные ощущения под левое ребро.
Но после того, как человек прошел лечение медикаментозными препаратами и острая фаза миновала, он чувствует себя очень хорошо. Иногда проявляется диарея и может повыситься температура.
Хроническая форма заболевания
Профессионалы утверждают, что в хроническую форму это заболевание переходит после залеченной острой формы заболевания. Также причиной возникновения хронической формы является чрезмерное злоупотребление жирной пищей, жареной и копченой. Вредные привычки также негативно отражаются на здоровье поджелудочной железы.
Симптомы хронического панкреатита
- Понос чередуются с запорам. Проблемы с аппетитом.
- Боль под правым или левым ребром, которая усиливается при физических нагрузках.
- Отказ от жирной пищи.
Диагностика
Для того чтобы определить какая причина возникновения болезненных ощущений в поджелудочной железе, необходимо пройти обследование.
- Инструментальные обследования. Например, УЗИ, рентген, магнитно-резонансная томограмма брюшной полости.
- Биохимический анализ крови.
Врач также должен выслушать жалобы пациента на состояние здоровья.
Необходимая помощь при сильных болях
- Вызвать «Скорую помощь».
- Лечь на спину и на живот под левое ребро положить грелку с холодной водой.
- Нельзя ничего кушать.
- Выпить стакан щелочной воды.
- До приезда врача не принимать обезболивающие препараты.
- При сильных приступах боли, встать на колени и локти прижать к животу. Поза эмбриона позволяет облегчить состояние.
Профилактика возникновения хронического панкреатита
Хроническое воспаление поджелудочной железы характеризуется не настолько интенсивной болью, как острая форма. Пища полностью не перерабатывается. Спустя несколько минут после еды появляется отрыжка. Каждой осенью и весной болезнь обостряется.

Самая главная цель при хроническом панкреатите – это не допустить повторное обострение. В первую очередь, хорошим помощником станет диета, которая исключает прием копченого, жирного и острого.
Нужно выполнять несколько простых правил:
- Нельзя употреблять свежий белый хлеб. Желательно отдать предпочтение хлебу с отрубями, к тому же вчерашнему.
- Заменить жареную пищу тушеной, вареной или паровой.
- Нельзя употреблять жирные молочные продукты. Во всяком случае, они должны быть не такими жирными.
- Вместо кофе и чая употреблять настой смородину и шиповника.
- Абсолютно отказаться употребления алкогольных напитков.
- Нельзя кушать подсолнечное масло. Вместо него отдайте предпочтение сливочному маслу.
- Лучше всего подойдет легкое диетическое мясо. Это кролик и говядина. Полностью исключить употребление свинины. Мясо нельзя жарить. Его необходимо приготовить на пару, в мультиварке или просто варить.
- Нельзя в сутки употреблять больше чем 1 штуку.
- Отдать предпочтение свежим овощам, фруктам и компоту. Нельзя кушать сладкое торт и конфеты.
- Нельзя употреблять горячую или чрезмерно холодную пищу. Желательно кушать теплые блюда.
Лечение острой формы панкреатита
При острой фазе заболевания необходимо срочно госпитализировать больного. Нужно очистить организм от продуктов, которые его перегружают. Первые дни человек получает необходимое питание через капельницу. Для уменьшения воспалительного процесса, интоксикации, а также снизить активность ферментов. Необходимо принимать анальгетики. Первые дни нужно вводить при помощи капельницы. Для уменьшения воспалительного процесса и выработки ферментов необходимо прикладывать в район левого подреберья прикладывают резиновую грелку с холодной водой. Если дополнительно возникает бактериальная инфекция, то необходимо принимать антибиотики. В особо тяжелых ситуациях нужно сделать операцию.
Лечение хронической формы панкреатита
При хронической форме необходимо принимать медикаментозные препараты необходимо устранить боль. Но необходимо еще восстановить сам орган. Больному необходимо пожизненно употреблять медикаментозные препараты для поддержания работы организма и улучшения пищеварения. От сладкого необходимо отказаться полностью, точно также как и от мучного, сладкого и жареного. Соблюдать диету нужно до конца жизни. Также необходимо соблюдать постоянно диету.
Дома должны быть два вида препаратов. Одни для устранения болезненных ощущений, другие употреблять каждый раз перед едой.
Препараты для обезболивания
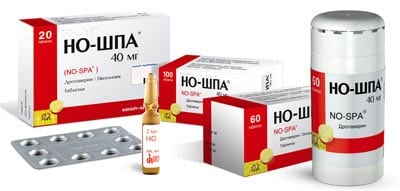
При панкреатите возникают очень сильные боли, иногда даже сильнее чем при инфаркте. Боль усиливается после употребления еды или когда человек лежит на спине. Облегчить болезненные ощущения можно при помощи грелки с холодной водой. Дополнительно необходимо принимать обезболивающие препараты. В таком случае облегчение наступает очень быстро. В большинстве случаев используют «Но-шпу», «Папаверин», «Дротаверин». Эти лекарства могут быть в ампулах для внутримышечного препарата и таблетках. Принимать дополнительно такие анальгетики «Парацетамол» или «Аспирин». В больнице назначают Препараты для блокировки «Фамотидин».
Препараты с ферментами
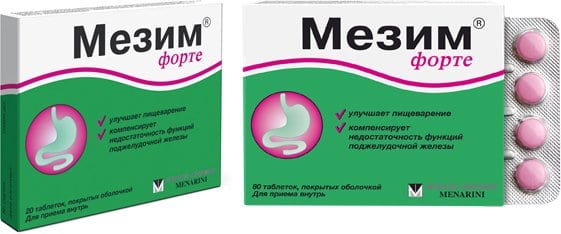
Лечение медикаментами заключается не только в устранении симптомов, а и употребление ферментных препаратов. Это делается после употребления еды для улучшения пищеварения. Дозировка для каждого человека подбирается индивидуально и назначается только врачом. В большинстве случаев принимают препараты пожизненно. Самым распространенным препаратом является «Панкреатин» и «Мезим форте». Но подбирать сугубо индивидуально под организм человека нужно, потому, что некоторые из них способны вызывать аллергическую реакцию. Желательно, чтобы в основу этого препарата входили растительные компоненты.
Дополнительное лечение
В очень сложных и запущенных ситуациях назначают принимать инсулин. Это связано с тем, что поджелудочная железа не работает полностью и возникает сахарный диабет.
Если развивается дополнительно бактериальная инфекция, то необходимо употреблять антибиотики. Проблема заключается в том, что происходит нарушение работы поджелудочной системы и пищеварительной системы в целом. В связи с этим происходят проблемы с переносимостью лекарств. Больному необходимо пожизненно соблюдать диету и следить за своим здоровьем.
Диета
В период обострения следует придерживаться диете:
- Первые 3 дня нельзя кушать вообще. Необходимо пить щелочную воду.
- До недели необходимо начинать понемногу кушать протертую пищу или употреблять овощной бульон.
- Кушать нужно часто, но дробно. Не меньше, чем 6 раз в день.
- Еда должна быть только теплая, но не горячая или холодная.
- Хорошо кушать крупы, такие как рис, овсянка и гречка.
- Большое количество воды и некрепкого чая.
Если болит поджелудочная железа: симптомы и лечение, диета
Поджелудочная железа представляет собой единый орган, расположенный в верхней части живота, в так называемом эпигастрии. Он расположен в средней линии тела и немного слева от позвоночника. Он скрыт между позвоночником и желудком. Он также примыкает к селезенке и двенадцатиперстной кишке, в которую проходит проток поджелудочной железы. Поджелудочная железа состоит из головы, вала и хвоста.
Поджелудочная железа выполняет две различные функции, которые определяют ее двукратную структуру. Это эндокринный орган, то есть он вырабатывает гормоны — глюкагон и инсулин, которые попадают в кровоток и регулируют углеводный обмен. Эти гормоны вырабатываются клетками.Поджелудочная железа также функционирует как экзокринный орган, благодаря которому можно переваривать пищу, которую мы едим.
Вещества поджелудочной железы, которые составляют более 80% общей поджелудочной железы, ответственны за производство пищеварительных ферментов. Некоторые из них секретируются в виде неактивных проэнзимов, что предотвращает самовосстановление органа. Затем проферменты и ферменты переносятся в виде панкреатического сока через протоки поджелудочной железы в двенадцатиперстную кишку, где они активируются.
Поджелудочная железа производит три типа ферментов.
- Протеолитические ферменты, которые являются наиболее ответственными за переваривание пищевых белков. Это: трипсин, химотрипсин, карбоксипептидаза А и В и эластаза.
- Гликолитический фермент, который разрушает сахар, представляет собой -амилазу.
- Третья группа — липолитические ферменты, переваривающие жиры. Представителем последней группы является липаза.
Заболевания поджелудочной железы часто включают воспаление. Это может быть острая или хроническая. Каждая из этих форм болезни несколько отличается и дает другие симптомы. Как правило, панкреатит развивается после 40 лет, и мужчины чаще становятся мужчинами, чем женщины.
Причины заболевания варьируются от злоупотребления алкоголем, чрезмерной жирной пищи и избыточного питания, желчных камней, обструкции желчных протоков, вирусных инфекций (например, после эпидемического паротита ), до серьезного повреждения живота, например, из-за травмы. Но панкреатит также может развиваться из-за метаболических причин, быть связанными с использованием определенных лекарств (диуретики, стероиды, противоэпилептические препараты) или встречаться с булимией.Редкой причиной панкреатита является гиперпаратиреоз .
Острый и хронический панкреатит
Важнейшим симптомом панкреатита является колющая боль в верхней части живота. Он может излучать со спины и сохраняться в течение нескольких дней. Когда болевые приступы происходят на ранних стадиях заболевания, неизвестно, является ли это острой формой расстройства или ухудшением состояния здоровья в результате хронического воспаления органа. Стоит отметить, что панкреатический ущерб от алкоголя может не проявлять каких-либо симптомов в течение многих лет до внезапных острых болей.
При остром панкреатите внезапно появляется сильная боль, а это означает, что ферменты начинают переваривать свой собственный белок и жиры. В дополнение к эпигастральной боли, лихорадка и желтуха также появляются. У пациента возникают тошнота, рвота, боль в мышцах, высокая частота сердечных сокращений и низкое кровяное давление. Дренаж организма также происходит быстро. Иногда появляются кровотечения и инфекции.
Панкреатит может развиться в хроническую форму без эпизодов острой формы заболевания.
В случае хронического панкреатита расширяются везикулы и трубки поджелудочной железы. Они постепенно заполняются веществом, которое забивает их интерьер.Пузырьки подвергаются фиброзу, и весь орган прекращает работать эффективно. В этой форме воспаления боль не проходит даже на мгновение, и тяжесть боли препятствует работе пациента. Когда поджелудочная железа перестает вырабатывать ферменты, боль иногда исчезает.
Если болит поджелудочная железа у пациентов с хроническим панкреатитом, несмотря на их хороший аппетит, часто страдают от диареи и рвоты. Результатом заболевания может быть серьезное обезвоживание организма, небольшое пожелтение кожи и глаз или диабет , потому что поврежденная поджелудочная железа не выделяет инсулин.
Одним из основных тестов, которые позволяют диагностировать панкреатит, является определение ферментов поджелудочной железы (амилазы) в сыворотке крови и в моче.Увеличение концентрации обычно означает болезнь. Другой осмотр может быть рентгеновским. На изображении показана кальцификация органов, характерная для хронической формы заболевания. Наиболее распространенной причиной кальцификации является злоупотребление алкоголем. Ультразвуковая и компьютерная томография также выполняются. Ультразвук позволяет определить причины воспаления, например, холецистолитиаз и желчные протоки .
Когда пациент госпитализирован, проводится ретроградная эндоскопическая холангиография. Тест состоит в том, чтобы вводить контраст в канал поджелудочной железы, через который можно точно визуализировать ход и форму канала поджелудочной железы.
У пациентов, страдающих острым панкреатитом, проводятся многие другие тесты для подтверждения или исключения других причин состояния пациента.
Лечение панкреатита и поджелудочной железы
Острый панкреатит следует лечить в больнице. Пациент получает сильные анальгетики и уменьшает секрецию поджелудочного сока, который содержит ферменты, которые разрушают клетки организма. В зависимости от состояния пациента применяются различные лечебные процедуры. Иногда голод — единственное эффективное средство.Часто используется только парентеральное питание, то есть вводится в вену. Когда подозревается инфекция, даются сильные антибиотики. Это неприятно для пациента, но необходимо восстановить содержимое желудка через нос. Терапия контролируется многочисленными тестами, чтобы ферменты поджелудочной железы не атаковали другие органы, такие как сердце или легкие. Врач может также использовать перитонеальный диализ для ополаскивания токсинов из организма.
Состояние пациента определяет лечение хронического панкреатита. Иногда недостаточно обезжиренной диеты и воздержания от употребления алкоголя. Пациент должен также принимать ферменты поджелудочной железы в таблетках, которые облегчают пищеварение и уменьшают давление в протоках поджелудочной железы. Считается, что высокое давление в протоках поджелудочной железы вызывает очень сильную боль. Вот почему чрезвычайно важно улучшить общее состояние пациента.
Если у вас развивается диабет, вам нужно дать инсулин. Иногда врачи решают использовать такое же лечение у пациентов с хроническим панкреатитом, что рекомендуется для острого воспаления органа.
В отдельных случаях — когда типичная процедура терпит неудачу — проводится хирургическая процедура с удалением фрагмента поджелудочной железы. Хирургия значительно облегчает или полностью устраняет сильную боль.
Исследования в области заболеваний поджелудочной железы
Где находится поджелудочная железа и как болит: симптомы заболевания
 Поджелудочная железа — важная часть организма, единственный орган, производящий инсулин.
Поджелудочная железа — важная часть организма, единственный орган, производящий инсулин.
Кроме того, она отвечает за выработку желудочного сока. Ряд различных факторов может спровоцировать проблемы с данным участком организма. Как болит поджелудочная железа у человека и какие симптомы могут указывать на проблемы с этим органом? Можно ли облегчить болезненные проявления в домашних условиях до прибытия врача?
Рассмотрим эти вопросы далее.
Функции органа
В соответствии со структурой железа имеет две функции: экзокринную и эндокринную.
Ежедневно экзокринные клетки органа вырабатывают 0,5-1 л панкреатического сока, который состоит из воды, кислых солей и пищеварительных ферментов, которые расщепляют поступающие нутриенты перед их доставкой в кишечник.
Вещества, вырабатываемые ацинусами, являются неактивными проферментами, что исключает поражение самой секретирующей ткани. При попадании пищи в 12-перстную кишку запускается несколько биохимических реакций, которые приводят к активации панкреатических ферментов. Стимуляция ферментативной функции ПЖЖ происходит при взаимодействии желудка и кишечника. Желудочный сок, который содержит соляную кислоту, попадает в тонкую кишку и стимулирует выработку холецистокинина и секретина, которые активизируют деятельность ацинусов.
Внешнесекреторная часть железы выделяет следующие ферменты:
- Амилазу. Этот фермент разлагает сложные углеводы до легкоусвояемых дисахаридов и олигосахаридов.
- Липазу (холестеринэстеразу, фосфолипазу А и липазу). Липазы расщепляют жиры, которые были предварительно обработаны желчными кислотами. Желчь активирует первые два фермента и ингибирует действие третьего, но панкреатический сок содержит колипазу, которая сохраняет структуру липазы.
- Протеазу (трипсин, химотрипсин, эластазу, карбокси- и аминопептидазу). Протеазы участвуют в переваривании белковых соединений. Они расщепляют пептидные связи протеинов и отделяют от них аминокислоты.
Панкреатический сок имеет щелочной pH, что позволяет ему нейтрализовать действие желудочного сока при переваривании углеводистой пищи.
Экзокринная функция регулируется нервной системой, которая привязывает интенсивность выработки панкреатических ферментов к режиму питания. Состав сока зависит от соотношения белков, жиров и углеводов в составе пищи.
Островки Лангерганса (эндокринная часть ПЖЖ) состоят из 5 видов клеток, каждый из которых вырабатывает собственный гормон:
- Альфа-клетки. Эти клетки вырабатывают гормон глюкагон, который повышает уровень сахара в крови при физической нагрузке, т. е. воздействует противоположно инсулину. Также эта часть островков Лангерганса играет важную роль в профилактике жирового гепатоза. Доля альфа-клеток составляет до 20% массы эндокринной части ПЖЖ.
- Бета-клетки. Они отвечают за выработку инсулина и регулируют углеводный и жировой обмен. При участии этого гормона ткани организма накапливают глюкозу, снижая ее содержание в крови. Бета-клетки являются наиболее весомой частью внутрисекреторной части органа: их доля составляет до 80% массы эндокринных островков.
- Дельта-клетки. Клетки этого типа вырабатывают гормон соматостатин, который тормозит деятельность нескольких эндокринных желез, в т. ч. и поджелудочной. Этот гормон вырабатывается также в главном регулирующем органе эндокринной системы — гипоталамусе. Доля дельта-клеток во внутрисекреторной части ПЖЖ не превышает 10%.
- ПП-клетки. Они отвечают за секрецию панкреатического полипептида (ПП), который тормозит продукцию ферментов самой железы и стимулирует выработку желудочного сока. Доля ПП-клеток составляет до 5% массы эндокринной части органа.
- Эпсилон-клетки. Клетки эпсилон-типа, доля которых составляет менее 1% массы эндокринных островков, вырабатывают т. н. «гормон голода» грелин, который стимулирует аппетит.
Разрушение альфа— и бета-клеток приводит к тяжелым последствиям для организма, т. к. гормоны, регулирующие углеводный обмен, вырабатываются только в поджелудочной железе.
Где находится поджелудочная железа?
Поджелудочная железа (см. фото) расположена в брюшной полости (примерно уровень первого и второго поясничных позвонков). Орган размещается за желудком и плотно примыкает к нему и к двенадцатипёрстной кишке.
Если провести проекцию на сторону брюшной стенки, её местоположение примерно на 5-10 см выше пупка. Головка железы окружена двенадцатипёрстной кишкой, которая её окружает в форме подковы. Посредством поджелудочно-двенадцатипёрстных артерий обеспечивается кровоснабжение поджелудочной железы.

Где находится поджелудочная железа у человека фото
Как болит поджелудочная железа у человека?
Боль, возникшая из-за изменений в поджелудочной железе, может быть различного характера – тянущей тупой или режущей острой, вплоть до кинжальной (при перитоните). Это зависит от характера и объема поражения железы, а также от вовлечения в воспалительный процесс листков брюшины (перитонит).
Острый панкреатит с отеком характеризуется резкой внезапной болью, часто опоясывающей, распространяющейся на верхний отдел живота, левый бок и поясничную область. Из-за отека появляется чувство распирания в месте нахождения поджелудочной железы, давление на внутреннюю поверхность ребер. В таких случаях прием спазмолитиков оказывается неэффективным. Боль может немного уменьшиться только в положении сидя с наклоном корпуса вперед и к низу.
На высоте боли (а иногда и до ее возникновения) может начаться рвота, которая повторяется несколько раз и не всегда приносит облегчение. Содержимое рвотных масс может быть съеденной пищей или желчью (в случае пустого желудка), вкус – кислый или горький.
Схожие симптомы (резкая боль, рвота) могут наблюдаться и при обострениях остеохондроза в поясничном отделе позвоночника, при заболеваниях почек и опоясывающем лишае. Определить подозрение на панкреатит поможет дополнительное исследование. При поясничном остеохондрозе наблюдается болезненность позвонков при их пальпации, при проблемах с почками – нарастание боли при поколачивании по пояснице, при опоясывающем лишае на коже имеется характерная сыпь. Для панкреатита характерно отсутствие всех перечисленных симптомов.
Хронический панкреатит характеризуется болями несколько меньшей интенсивности, и возникают они чаще всего из-за нарушений диетического режима. Опасность обострений хронического панкреатита состоит в возникновении опухолей поджелудочной железы, в том числе злокачественных (рак).
На какие заболевания указывает боль?
Появление болевого синдрома в области поджелудочной — это всегда признак нарушений, ведущих к развитию серьезных болезней. По мере снижения функциональности органа, возникают патологические процессы, сопровождающие такие заболевания:
- Панкреатит — воспаление тканей железы. Сопровождается накоплением и активизацией выделяемых железой ферментов, что ведет к ее разрушению (самоперевариванию). При этом выделяются вещества, которые, поступая в кровь, повреждают ткани других органов — сердца, печени, почек, легких и мозга;
- Абсцесс — одно из осложнений панкреатита, вызванного чрезмерным употреблением алкоголя. Характеризуется накоплением отмерших тканей железы и их последующим нагноением;
- Панкреанекроз — последствие острой формы панкреатита. Сопровождается некрозом клеток. Может стать причиной внутрибрюшного кровотечения;
- Хронический тромбоз селезеночной вены — результат развития панкреатита. Сопровождается рвотой с кровью и сильными болями. Приводит к увеличению размеров селезенки и снижению защитных сил организма;
- Холестаз — осложнение хронической формы панкреатита. Характеризуется нарушением желчевыводящих процессов и застоем желчи;
- Рак поджелудочной — развитие злокачественных образований на эпителиальных участках железистой ткани и протоков. Может появляться на фоне сахарного диабета, хронического панкреатита и аденомы поджелудочной железы;
- Сахарный диабет — развивается на фоне инсулиновой недостаточности, что приводит к нарушению переработки глюкозы и чрезмерному увеличению ее количества в крови (гипергликемии). Сопровождается поражением нервной, мышечной, дыхательной, иммунной, сердечно-сосудистой и половой систем.
Любые заболевания, вызванные дисфункцией поджелудочной, несут серьезную опасность не только для функциональности пищеварительной системы, но и для жизни человека.
Диагностика
Диагностика проблем поджелудочной железы включает в себя ряд мероприятий:
- Визуальный осмотр больного врачом. Специалист опрашивает пациента, наблюдает за цветом слизистых оболочек и кожных покровов.
- Пальпация болезненных участков. Для подобного осмотра пациент сначала занимает позицию лежа на спине, а потом на левом боку. Когда поражена поджелудочная железа, боль в боку обычно носит менее острый характер.
Также врач обычно назначает список необходимых анализов, среди которых:
- Общий анализ крови. Нарушения работы железы обычно вызывают повышение лейкоцитов.
- Выявление уровней трипазы, амилазы и липазы в кровяной сыворотке.
- Дополнительно рекомендуется исследование печеночных ферментов: щелочной фосфатазы, билирубина и АТЛ. Повышенные показатели могут указывать на приступ панкреатита, вызванного движением желчных камней.
- Анализ мочи на выявление уровня амилазы.
- Анализ кала на избыточное содержание жиров, трипсина и химотрипсина.
Дополнительно применяются инструментальные способы диагностики:
- Рентгенография. С ее помощью выясняется, увеличена железа или нет.
- УЗИ. Помогает исследовать особенности контуров органа, определяет наличие желчных камней, состояние выводного протока.
- МРТ. Применяется с целью уточнения диагноза, определяет наличие панкреонекроза или жидкости в брюшине.
Конечно, первое, что необходимо сделать, определив, что болит именно поджелудочная, — обратиться к специалисту. Ведь самостоятельная постановка диагноза, равно как и самолечение могут быть опасными для здоровья.

Лечение
При приступе острого панкреатита необходимо полное голодание в течение 1-2 суток, так как панкреатический сок в этом случае станет вырабатываться в минимальном количестве, и нагрузка с железы будет снята. Обычно аппетит уменьшается или вообще пропадает за несколько дней до обострения. В этот период нужно пить щелочную воду (минеральную воду без газа, раствор пищевой соды) или отвар шиповника.
При резкой боли в животе, сильной рвоте или умеренной боли в течение нескольких дней следует обязательно обратиться в медучреждение, так как подобные симптомы могут быть также признаками холецистита, аппендицита, язвенной болезни или кишечной непроходимости.
В случае острого панкреатита необходима госпитализация и лечение в условиях стационара. Для предотвращения обезвоживания и нормализации давления ставится капельница. Назначаются болеутоляющие средства и препараты, подавляющие секрецию ферментов. В первые 3-4 дня они вводятся внутривенно, а после некоторого облегчения принимаются в форме таблеток. С целью снизить болевой синдром на область поджелудочной железы может прикладываться лед.
Диета и питание
Соблюдение диеты – очень важный элемент лечения и профилактики обострений панкреатита. При пренебрежении этим любые лекарства могут оказаться бессильны.
| Можно | Нельзя |
|
|
Поскольку качественное и количественное соотношение ферментов, вырабатываемых железой, меняется в зависимости от состава употребляемых за один приём пищи продуктов, рекомендуется с целью снижения нагрузки на железу перейти на раздельное питание, т. е. употреблять белки и углеводы в разные приемы пищи.
Также не следует переедать: суточная калорийность рациона не должна превышать норму, соответствующую возрасту, полу и затратам физической энергии.
