Болит голова, тошнит, болит живот: причины, диагностика
Цефалгия в качестве самостоятельного симптома может оказаться результатом обычного переутомления или дефицита свежего воздуха. Присоединение к неприятному состоянию других тревожных признаков указывает на серьезные сбои в работе внутренних органов. Когда болит голова, при этом тошнит и болит живот, реагировать надо немедленно. Неспецифическая клиническая картина характерна не только для похмелья, переедания и ПМС. Набор проявлений иногда указывает на такие опасные болезни, как менингит, опухоль мозга, токсикоинфекция. По такому же сценарию способен протекать аппендицит – экстренное состояние, требующее неотложной медицинской помощи.
Почему болит голова, живот и тошнит?
Появление у человека нескольких симптомов одновременно говорит о серьезных сбоях в работе систем и органов. Случается, что локализация ощущений не обязательно указывает на то, что проблема находится в этой же области. Например, такие симптомы как головная боль и тошнота характерны для высокой степени интоксикации организма. Дискомфорт в животе может оказаться последствием рвоты.

Отдельное воздействие на проблемы с помощью медикаментов даст лишь временное облегчение. Только разобравшись с причиной головных болей и других признаков можно подобрать оптимальный вариант терапии, который даст стойкий результат.
Подробнее о возможных причинах тошноты совместно с цефалгией вы узнаете здесь.
Астеновегетативный синдром
Вегетативная нервная система отвечает за выполнение внутренними органами их функций. Нарушение процесса на одном из этапов приводит к сбоям в работе систем жизнеобеспечения. Этому способствуют гормональные перестроения, врожденные или приобретенные недуги, дефицит минеральных элементов. Клиническая картина зависит от специфики случая, но чаще всего пациенты жалуются на тошноту, у них болят желудок и голова, незначительное физическое напряжение приводит к учащению пульса. В зависимости от особенностей течения болезни эти симптомы сопровождаются слабостью, утомляемостью, повышенной потливостью, потемнением в глазах и обмороками.
Пищевое отравление
Дискомфортные ощущения в желудке нередко оказываются последствием употребления некачественной пищи. Проблемы может вызывать плохая термическая обработка блюда, обилие в нем добавок, истекший срок годности изделия или нарушение условий его хранения.
Для отравления продуктами питания характерны такие симптомы:
- сильноболит голова, тошнит, повышается температура;
- появляются боли в животе;
- пациента рвет, после чего может наступить облегчение;
- больной ощущает головокружение и жажду;
- нередко отмечается снижение артериального давления;
- через какое-то время присоединяются признаки расстройства стула.

Состояние может развиться не только в ответ на употребление пищевых продуктов. Отравление медикаментами протекает примерно по такому же сценарию, но при этом симптомы зачастую более выражены. Иногда наблюдаются дополнительные признаки экстренного состояния, которые зависят от типа принятого лекарства.
Больше про взаимосвязь цефалгии и отравления вы узнаете здесь.
Тошнит и тянет низ живота при беременности
В первом триместре у женщин нередко появляется тошнота и рвота – признаки токсикоза.
Цефалгия становится результатом гормонального перестроения организма, она имеет слабую или среднюю степень выраженности. Болезненность в животе имеет вид спазмов. Она возникает в результате оплодотворения и прикрепления яйцеклетки. Если наблюдается незначительная слабость и тошнит, а выраженность остальных симптомов не выбивает из привычного ритма жизни, поводов для беспокойства нет. В противном случае необходимо обратиться за консультацией к гинекологу.
О причинах цефалгии в первом триместре беременности вы узнаете здесь.
Токсикоинфекция
Тошнота с рвотой, спазмы в животе, больная голова и температура – симптомы токсического отравления. Клиническая картина развивается стремительно, вскоре после попадания ядов в организм. Через некоторое время к этому присоединяются проблемы с кишечником – метеоризм, диарея, вздутие. Признаки интоксикации могут быть вызваны употреблением плохо помытых овощей и фруктов, закрытых с нарушениями консервов, несоблюдением правил личной гигиены, работой с химикатами или игнорированием правил обращения с бытовой химией.
О других причинах диареи совместно с головной болью вы узнаете здесь.
Предменструальный синдром
 Если за несколько дней до начала месячных тянет низ живота и появляются приступы головной боли, похожие на мигрень, это может указывать на ПМС.
Если за несколько дней до начала месячных тянет низ живота и появляются приступы головной боли, похожие на мигрень, это может указывать на ПМС.
Больше о менструальной мигрени вы узнаете здесь.
На таком фоне ухудшается и общее состояние. Женщина чувствует тошноту, головокружение, слабость, раздражительность.Неприятные ощущения в животе и остальные признаки обычно проходят в первые дни менструации, но иногда сохраняются до последнего дня цикла. Такая симптоматика обычно легко снимается приемом спазмолитиков, релаксацией и сном.
Аппендицит
Воспаление аппендикса может сопровождаться самыми разными симптомами. У некоторых людей совсем не болит живот, но при этом отмечается помутнение сознания. Классическая клиническая картина характеризуется резкими спазмами в правой нижней части живота, беспокойством и бледностью кожных покровов. При этом у пациента наблюдаются тошнота и рвота, высокая температура и головная боль на фоне интоксикации. Чтобы проверить подозрения достаточно нажать на низ живота с правой стороны и резко отпустить. Появление резкой боли указывает на высокую вероятность аппендицита. Человеку требуется срочная госпитализация – если вовремя не провести операцию по удалению отростка, возникает риск развития перитонита.
Боли в животе и голове из-за ротавируса
Болезнь нередко наблюдается у взрослых, но чаще от нее все же страдают дети. Она развивается в  результате попадания вирусного возбудителя в пищеварительный тракт. После 5 дней инкубационного периода формируется яркая картина, характерная для болезни. У пациента болит голова и тошнит, его мучают диарея и слабость, может начаться рвота. Наблюдается повышение температуры, покраснение слизистых, нередки насморк и дискомфорт в горле. Характер боли сильный, при отказе от профильного лечения ощущения нарастают. Чем моложе заболевший, тем ярче у него выражены симптомы.
результате попадания вирусного возбудителя в пищеварительный тракт. После 5 дней инкубационного периода формируется яркая картина, характерная для болезни. У пациента болит голова и тошнит, его мучают диарея и слабость, может начаться рвота. Наблюдается повышение температуры, покраснение слизистых, нередки насморк и дискомфорт в горле. Характер боли сильный, при отказе от профильного лечения ощущения нарастают. Чем моложе заболевший, тем ярче у него выражены симптомы.
Менингит
Воспаление мозговых оболочек проявляется вскоре после попадания возбудителя в организм, симптоматика активно нарастает. Главное, не перепутать начало болезни с обычной простудой и вовремя обратиться за помощью к профессионалам.
Менингит сопровождается головной болью, тошнотой и рвотой – последняя может быть многократной и не приносит облегчения.
Из-за постоянного опорожнения желудка у пациента появляются спазмы в животе. При данной патологии у человека так сильно болит голова, что он боится открыть глаза и пошевелиться. Картина дополняется ригидностью шейных мышц, больной принимает вынужденную позу. Он лежит на боку, с запрокинутой назад головой, закрытыми глазами и подтянутыми к животу ногами.
Гастрит
 Воспаление слизистой оболочки желудка нередко игнорируется людьми. Они привыкают к тому, что у них болит живот и просто принимают лекарства для снятия неприятных ощущений. Со временем картина дополняется изжогой, отрыжкой, неприятным вкусом во рту. Изменения в организме приводят к приступам мигрени. Несоблюдение правил питания провоцирует тошноту и рвоту. Перечисленные признаки возникают после приема пищи и могут держаться несколько дней.
Воспаление слизистой оболочки желудка нередко игнорируется людьми. Они привыкают к тому, что у них болит живот и просто принимают лекарства для снятия неприятных ощущений. Со временем картина дополняется изжогой, отрыжкой, неприятным вкусом во рту. Изменения в организме приводят к приступам мигрени. Несоблюдение правил питания провоцирует тошноту и рвоту. Перечисленные признаки возникают после приема пищи и могут держаться несколько дней.
Кишечный грипп
Развитие вирусного заболевания похоже на течение пищевого отравления. Пациента подташнивает, температура 37ºС или чуть выше, озноб, сильно болит голова, возникают симптомы ОРВИ – дискомфорт в горле, кашель и насморк. Вскоре начинаются постоянная рвота и диарея. В постановке диагноза помогают такие специфические симптомы, как покраснение склер глаз, желтый кал, спазмы в кишечнике.
Онкология
На формирование и рост раковой опухоли может реагировать не только пораженный орган, но и весь организм человека. Вредные вещества, выделяемые новообразованием, провоцируют интоксикацию. В результате пациент испытывает тошноту, цефалгию, рвоту и боль в животе.
Клиническая картина дополняется изменением показаний пульса и частоты дыхания, сонливостью, двоением в глазах, онемением частей тела. Неприятные ощущения особенно выражены утром. Они постоянные и стойкие, плохо реагируют на симптоматическую терапию.
Лечение
Если болит голова и живот, мучают тошнота и рвота, лучше не медлить с обращением к врачу. Даже в случае с легким отравлением, ПМС или токсикозом консультация специалиста не будет лишней. Медработник подскажет, как лучше всего снять симптомы, предупредить их повторное появление и убедиться в отсутствии осложнений. Особого внимания заслуживают ситуации, когда признаки появляются систематически или не реагируют на проводимую терапию.
Когда обращаться к врачу?
Сохранение проявлений в течение 2-3 дней или их усиление, несмотря на предпринимаемые действия, показание для обращения за медицинской помощью. В случае смазанности симптомов и отсутствия признаков нарушения общего состояния необходимое лечение способен провести врач терапевт из местной поликлиники.

Появление лихорадки, диарея, снижение аппетита, стреляющие ощущения в голове или сильные спазмы в животе – показания к вызову скорой помощи.
Как снять боль самостоятельно
В некоторых случаях попытки избавиться от боли при помощи таблеток могут усугубить ситуацию. Например, прием анальгетиков на фоне аппендицита не позволит врачу быстро поставить правильный диагноз. Употребление народных средств онкологическим больным повышает риск более быстрого роста опухоли. Препараты из группы НПВС негативным образом сказываются на состоянии слизистой желудка, что крайне опасно при гастрите.
Допустимые манипуляции при подозрении на перечисленные выше состояния:
- признаки пищевого отравления – если симптоматика выражена не очень ярко, следует промыть желудок, поставить клизму, можновыпить активированного угля или другой энтеросорбент;
- желудочный грипп или ротавирус – у взрослых в большинстве случаев болезни проходят самостоятельно. Для ускорения выздоровления надо на время отказаться от употребления кисломолочных продуктов, принимать активированный уголь для очищения кишечника и раствор «Регидрона» для восстановления электролитного баланса;
- гастрит – помогут диета, правильный режим питания и прием препаратов, обволакивающих слизистую;
- токсикоз – от него избавит употребление кислых фруктов, отказ от жареной пищи в пользу приготовленной на пару. Дополнительно можно принять валериану или «Церукал». От головной боли избавит массаж головы;
- ПМС – при появлении выраженных болей допускается прием спазмолитиков или анальгетиков. Для борьбы со стойкой цефалгией используют уксусные компрессы, употребление чая из мелиссы и мяты, растирание висков ментоловым маслом.
После устранения перечня симптомов необходимо пересмотреть образ жизни, иначе проблемы могут вернуться. Стоит пройти полный медицинский осмотр, который установит потенциальные риски и поможет подобрать оптимальный вариант профилактики обострений.
Если болят голова и живот, появляются тошнота и рвота, а причины явления не очевидны, не стоит проводить самостоятельную симптоматическую терапию. Высока вероятность, что она не даст желаемого результата или даже усугубит ситуацию. Своевременное обращение к врачу может не только избавить от неприятных симптомов, но и предупредить развитие экстренного состояния.
insultinform.ru
Болит живот желудок и тошнит и болит голова
 Каждый человек в своей жизни сталкивался с такими неприятными явлениями, как то, что ноет живот, голова, тошнит, или присутствуют боли в желудке. Как правило, все эти симптомы проявляются отдельно. Не удивительно, когда после долгого напряженного рабочего дня и из-за постоянного недосыпа начинает гудеть голова, но с этим справляются таблетки из домашней аптечки и хороший отдых. Тошнота и болит когда живот, это тоже могут быть явлением относительно частым, если неправильно составлен рацион питания. Из-за этого начинает болеть и голова, а живот всегда урчит и чем-то «недоволен». Но ситуация сильно ухудшается, когда человек сталкивается со всеми явлениями сразу. Становится непонятно, как, почему и что это вообще такое. Чаще всего люди не знают, как справиться с подобной проблемой и начинают самолечение, принимая лекарства, которые есть под рукой. Да, боль может уйти на некоторое время, но после она вернется и станет ещё сильнее. Когда человека тошнит, кружится или болит голова, можно точно сказать, что в организме присутствуют определенные проблемы. Любой врач посоветует обратиться за специализированной помощью, но, тем не менее, можно выделить некоторые причины данных симптомов.
Каждый человек в своей жизни сталкивался с такими неприятными явлениями, как то, что ноет живот, голова, тошнит, или присутствуют боли в желудке. Как правило, все эти симптомы проявляются отдельно. Не удивительно, когда после долгого напряженного рабочего дня и из-за постоянного недосыпа начинает гудеть голова, но с этим справляются таблетки из домашней аптечки и хороший отдых. Тошнота и болит когда живот, это тоже могут быть явлением относительно частым, если неправильно составлен рацион питания. Из-за этого начинает болеть и голова, а живот всегда урчит и чем-то «недоволен». Но ситуация сильно ухудшается, когда человек сталкивается со всеми явлениями сразу. Становится непонятно, как, почему и что это вообще такое. Чаще всего люди не знают, как справиться с подобной проблемой и начинают самолечение, принимая лекарства, которые есть под рукой. Да, боль может уйти на некоторое время, но после она вернется и станет ещё сильнее. Когда человека тошнит, кружится или болит голова, можно точно сказать, что в организме присутствуют определенные проблемы. Любой врач посоветует обратиться за специализированной помощью, но, тем не менее, можно выделить некоторые причины данных симптомов.
Почему возникают тошнота и боли в области живота и головы?
 Причины, почему болят голова или живот, на самом деле, могут быть совершенно разными. Рассмотрим, что же может привести организм взрослого человека к перечисленным последствиям.
Причины, почему болят голова или живот, на самом деле, могут быть совершенно разными. Рассмотрим, что же может привести организм взрослого человека к перечисленным последствиям.
Желудочный грипп
 Это вирусная болезнь, на ранних стадиях часто её могут принимать за обычное отравление, потому что признаки довольно схожи, а именно когда «ноет» желудок. При таком заболевании могут проявляться покраснение белков глаз, высокая температура, озноб. Чтобы избежать такого заболевания, достаточно мыть руки как можно чаще.
Это вирусная болезнь, на ранних стадиях часто её могут принимать за обычное отравление, потому что признаки довольно схожи, а именно когда «ноет» желудок. При таком заболевании могут проявляться покраснение белков глаз, высокая температура, озноб. Чтобы избежать такого заболевания, достаточно мыть руки как можно чаще.
Отравление организма
 Отравление бывает пищевое и медикаментозное, что далеко не редкость. Пищевое отравление можно получить при употреблении в пищу несвежих или плохого качества продуктов животного происхождения (кисломолочные продукты, мясо). Отравление появляется из-за высокого содержания вредных бактерий и инфекций в пище, которые появляются вследствие неправильного хранения, приготовления, истечения срока годности. Помимо основных симптомов проявляется туманность в глазах, сильное головокружение, понижение давления, слабость или тошнит. Возможно отравление медикаментами при несоблюдении сроков годности препарата, передозировке, неправильном использовании, если есть какие-либо противопоказания определенному лекарству. Кроме того, тошнота, побаливает голова, живот, это могут быть последствиями алкогольного отравления, если было употреблено большое количество или некачественный алкоголь. В последнем случае можно самостоятельно привести организм в норму с помощью обильного питья и обезболивающих.
Отравление бывает пищевое и медикаментозное, что далеко не редкость. Пищевое отравление можно получить при употреблении в пищу несвежих или плохого качества продуктов животного происхождения (кисломолочные продукты, мясо). Отравление появляется из-за высокого содержания вредных бактерий и инфекций в пище, которые появляются вследствие неправильного хранения, приготовления, истечения срока годности. Помимо основных симптомов проявляется туманность в глазах, сильное головокружение, понижение давления, слабость или тошнит. Возможно отравление медикаментами при несоблюдении сроков годности препарата, передозировке, неправильном использовании, если есть какие-либо противопоказания определенному лекарству. Кроме того, тошнота, побаливает голова, живот, это могут быть последствиями алкогольного отравления, если было употреблено большое количество или некачественный алкоголь. В последнем случае можно самостоятельно привести организм в норму с помощью обильного питья и обезболивающих.
Следует помнить, что отравление- серьезная проблема, часто оно может сильно навредить здоровью, а иногда становится даже угрозой жизни, если не предпринять определенные меры вовремя когда начинает болеть живот.
Пищевые токсикоинфекции
 На сегодняшний день известен ряд самых распространенных инфекций при которых желудок не в порядке, и носят название заболевания желудочно-кишечного тракта (ЖКТ). К ним относят:
На сегодняшний день известен ряд самых распространенных инфекций при которых желудок не в порядке, и носят название заболевания желудочно-кишечного тракта (ЖКТ). К ним относят:
- бактерии рода Bacillus cereus;
- золотистый стафилококк;
- клостридии ботулизма;
- токсины клостридий.
Помимо основных неприятных ощущений, больной может ощущать слабость, головокружение, понижение давления, потемнение в глазах, то что его тошнит или обезвоживание.
Беременность
 Нередко тошнота и боли в животе и голове встречаются у беременных женщин. Тошнота-характерный симптом токсикоза, но и остальные периодически могут проявляться, особенно в утренние часы. В большинстве случаев это нормальная реакция организма, но бывают осложнения, поэтому важно тщательно следить за самочувствием, чтобы избежать действительно серьезных заболеваний и не навредить малышу.
Нередко тошнота и боли в животе и голове встречаются у беременных женщин. Тошнота-характерный симптом токсикоза, но и остальные периодически могут проявляться, особенно в утренние часы. В большинстве случаев это нормальная реакция организма, но бывают осложнения, поэтому важно тщательно следить за самочувствием, чтобы избежать действительно серьезных заболеваний и не навредить малышу.
Тест: Почему у меня часто болит голова? В чем причина?

Повышенное давление
 По-другому это называется гипертония. Это серьезное заболевание, которое может приносить своим обладателям ряд неприятных симптомов: болит голова, проявляется тошнота, болит желудок, немеют конечности, появляется паника и тревога. Данное заболевание может привести к плохим последствиям, если вовремя не обратить внимание на состояние своего здоровья и не проконсультироваться с врачом. Лечение должен подобрать исключительно специалист. Самое главное, что может сделать больной для себя- это соблюдать распорядок дня и придерживаться диеты, постоянно следить за состоянием организма.
По-другому это называется гипертония. Это серьезное заболевание, которое может приносить своим обладателям ряд неприятных симптомов: болит голова, проявляется тошнота, болит желудок, немеют конечности, появляется паника и тревога. Данное заболевание может привести к плохим последствиям, если вовремя не обратить внимание на состояние своего здоровья и не проконсультироваться с врачом. Лечение должен подобрать исключительно специалист. Самое главное, что может сделать больной для себя- это соблюдать распорядок дня и придерживаться диеты, постоянно следить за состоянием организма.
Черепно-мозговая травма
 При сотрясении мозга нередко проявляются основные признаки, перечисленные в заголовке статьи, а именно когда тошнит или голова периодически побаливает. Поэтому необходимо обеспечить больного покоем и должным уходом.
При сотрясении мозга нередко проявляются основные признаки, перечисленные в заголовке статьи, а именно когда тошнит или голова периодически побаливает. Поэтому необходимо обеспечить больного покоем и должным уходом.
Онкология
 Появление раковых опухолей могут подать сигнал о себе именно в форме головных, желудочных болей и тошноты. Если каждый день человек чувствует это, то стоит насторожиться и пройти обследование, чтобы начать своевременное лечение.
Появление раковых опухолей могут подать сигнал о себе именно в форме головных, желудочных болей и тошноты. Если каждый день человек чувствует это, то стоит насторожиться и пройти обследование, чтобы начать своевременное лечение.
Как справиться с подобным состоянием?
 Конечно же, если вы наверняка знаете причину проявления столь неприятных симптомов и она не угрожает серьезными проблемами здоровью, то можно применить простое лечение в домашних условиях. Ряд современных анальгетиков помогут в устранении головных болей. Помощниками могут стать хороший отдых, сон или даже свежий воздух. Можно сделать холодный компресс. Для избавления от тошноты следует сделать промывание. Также его применяют при отравлении, когда болит живот. Для этого необходимо выпить около литра кипяченой воды и вызвать рвотный рефлекс. Некоторые используют слабый раствор марганцовки, но врачи не рекомендуют пользоваться этим способом, поскольку можно принести вред. После промывания рекомендуется принять активированный уголь, предварительно рассчитав количество таблеток по весу тела. Следует воздержаться от приема пищи.
Конечно же, если вы наверняка знаете причину проявления столь неприятных симптомов и она не угрожает серьезными проблемами здоровью, то можно применить простое лечение в домашних условиях. Ряд современных анальгетиков помогут в устранении головных болей. Помощниками могут стать хороший отдых, сон или даже свежий воздух. Можно сделать холодный компресс. Для избавления от тошноты следует сделать промывание. Также его применяют при отравлении, когда болит живот. Для этого необходимо выпить около литра кипяченой воды и вызвать рвотный рефлекс. Некоторые используют слабый раствор марганцовки, но врачи не рекомендуют пользоваться этим способом, поскольку можно принести вред. После промывания рекомендуется принять активированный уголь, предварительно рассчитав количество таблеток по весу тела. Следует воздержаться от приема пищи.
Но если вы не уверены, то немедленно обращайтесь к профессионалам. Не нужно стараться лечиться народными средствами. Врач сможет детально обследовать пациента, выявить причину возникших проблем и назначить адекватное лечение. При серьезных заболеваниях следует придерживаться рекомендаций врача и пропить курс медикаментов, которые он назначит.
У детей и подростков также могут встречаться подобные симптомы, но следует помнить, что специфика детских заболеваний другая. Причины могут разниться в некоторых случаях. Родителям не рекомендуется лечить детей самостоятельно, особенно, если состояние ухудшается. Лучше обратиться за квалифицированной помощью и получить надлежащее лечение.
Конечно же, из рекомендаций врачей следует, что взрослым необходимо следить за качеством употребляемых в пищу продуктов, тщательно их отбирать. Кроме того, соблюдение личной гигиены поможет избежать мучений, особенно часто первые признаки заболевания начинаются с того что начинает болеть живот. При малейших подозрениях обращайтесь в поликлинику или больницу, чтобы не подвергать свое здоровье или здоровье близких еще большему риску.
Будьте осторожны и берегите близких!
golovaboli.ru
Болит голова и живот, тошнит
Проблемы с пищеварением проявляются рядом симптомов: болит живот, тошнит, болит голова.

Нередко подобные признаки сопровождают более тяжелые недуги:
- гастрит;
- кишечный грипп;
- менингит;
- приступы мигрени;
- пищевое отравление;
- опухоль надпочечников.
Повышается риск возникновения тяжелых осложнений, если симптомы появляются одновременно. Грипп или ротовирусная инфекция провоцируют возникновение осложнений в области желудочного тракта, а большая нагрузка на иммунную систему со стороны возбудителей разрушает полезную микрофлору кишечника, вызывая спастические боли в животе.
Гастрит: чем опасны симптомы недуга?
Острое воспаление слизистой оболочки желудка в острой или хронической форме сопровождается такими симптомами, как:

- боль в животе;
- тошнота;
- чувство тяжести в желудке.
Признаки недуга могут обостряться или исчезать бесследно, в зависимости от стадии недуга. Тошнота при воспалении слизистой желудка возникает при его пониженной кислотности или при редких формах болезни. Появление патологического симптома связано со злоупотреблением алкоголя, применением лекарственных средств, курением.
Желудок охвачен приступообразными болями, и человек ощущает значительный дискомфорт в эпигастральной области. Чаще всего тошнота появляется после еды, когда возникает обратный заброс содержимого тонкого кишечника в желудок. Постоянная головная боль в сочетании с тяжестью в желудке, неприятными ощущениями внизу живота, слабостью требует немедленного обращения к специалистам.
Желудок при гастрите может беспокоить пациента несколько суток. Наблюдается приступообразная, резкая боль, усиливающаяся после приема пищи. Страдание отягощено сильным слюноотделением, головной болью, тахикардией, тошнотой. Через 1-1,5 часа после употребления пищи появляется дискомфорт в животе, сопровождающийся изжогой и отрыжкой.
 Ротовирусная инфекция начинается воспалением желудочно-кишечного тракта с ярко выраженными симптомами. В остром периоде недуга пациента беспокоят такие симптомы, как:
Ротовирусная инфекция начинается воспалением желудочно-кишечного тракта с ярко выраженными симптомами. В остром периоде недуга пациента беспокоят такие симптомы, как:
- головная боль;
- повышенная температура;
- диарея;
- спазмы в животе;
- тошнота;
- рвота.
Гипертермия у детей выражена ярко и достигает высоких цифр – 40-41°C. Держится она длительное время. Тошнота упорная, с постоянной рвотой и жидким стулом, отсутствует аппетит. Головная боль интенсивная, резкая. У малыша ощущаются спазмы, отдающие в низ живота, появляется сонливость.
Грипп и менингит: опасные симптомы
Особо тяжелое заболевание, воспаление оболочек головного мозга, сопровождается симптомами:
- высокой температурой;
- головной болью;
- тошнотой;
- головокружением.
 Колющие ощущения охватывают всю поверхность черепа, носят приступообразный характер, вызывают плач и крик у ребенка. Тошнота появляется одновременно с дискомфортом в области затылка. Приступы носят повторяющийся характер, переходят в рвоту, не приносящую облегчения человеку.
Колющие ощущения охватывают всю поверхность черепа, носят приступообразный характер, вызывают плач и крик у ребенка. Тошнота появляется одновременно с дискомфортом в области затылка. Приступы носят повторяющийся характер, переходят в рвоту, не приносящую облегчения человеку.
Если у ребенка болит голова и живот, при этом появилась сильная эмоциональная реакция на шум и свет, следует обратиться к врачу за медицинской помощью и постановкой правильного диагноза.
При гриппе катаральные явления в первые сутки отсутствуют, но пациент отмечает сильные головные боли и наличие высокой температуры. У грудных детей острое инфекционное заболевание сопровождается приступами тошноты, схватками в животе.
Наблюдается увеличение напряжения мышц передней брюшной стенки.
Мигрень и неприятные ощущения при болезни
 Тошнота при гемикрании проявляется в очень сильной степени. В полости рта ощущается приторный вкус, увеличивается количество выделяемой слюны, возникает отвращение к пище. Приступы тошноты становятся непрерывными, вызывая у человека неприятие пищевых продуктов.
Тошнота при гемикрании проявляется в очень сильной степени. В полости рта ощущается приторный вкус, увеличивается количество выделяемой слюны, возникает отвращение к пище. Приступы тошноты становятся непрерывными, вызывая у человека неприятие пищевых продуктов.
В ротовую полость забрасывается содержимое желудка, появляется изжога, отрыжка кислым. Головная боль при мигрени носит пульсирующий характер, интенсивная, ощущается в одной половине черепа. Длится приступ не более суток, сопровождаясь дискомфортом в эпигастральной области, непереносимостью звуков и света, тошнотой и рвотой.
При приступе абдоминальной мигрени у детей наблюдается интенсивная резь в животе. Она носит локализованный или разлитой характер, сопровождается тошнотой, диареей, рвотой. Недомогание продолжается в течение часа, но может охватывать промежуток до одних суток. Неприятные ощущения носят сверлящий, постоянный характер, охватывают верхнюю часть живота, переходя на нижнюю треть спины.
Острое пищевое отравление
 Токсикоинфекция способствует появлению тошноты, рвоты, диареи, повышению температуры тела, ознобу, головной боли, ухудшению самочувствия. Дискомфорт в животе при отравлении носит опоясывающий характер, схваткообразный, сопровождается частым жидким стулом. Температура достигает 38-39°C, держится в течение 2-3 суток.
Токсикоинфекция способствует появлению тошноты, рвоты, диареи, повышению температуры тела, ознобу, головной боли, ухудшению самочувствия. Дискомфорт в животе при отравлении носит опоясывающий характер, схваткообразный, сопровождается частым жидким стулом. Температура достигает 38-39°C, держится в течение 2-3 суток.
У маленьких детей рези внизу живота появляются одновременно с покалыванием в мышцах рук и ног, слабостью, тошнотой, сильным потоотделением. Схватки в животе осложняются позывами к дефекации, затем они ослабевают, а через некоторое время вновь охватывают весь живот.
Температура при инфекции осложняется сильным потоотделением, ознобом и ломотой во всем теле. Организм больного теряет много жидкости, наступает резкое обезвоживание и нарушение водного баланса.
Тошнота и рвота при отравлении требуют немедленной медицинской помощи. Для предотвращения обильной рвоты необходимо вывести из организма ядовитые вещества, используя адсорбент и промывание желудка.
Тошнота и спазмы в животе могут значительно ухудшить состояние пациента, если не принять экстренные меры для их ликвидации.
Токсикоз беременных и его симптомы
 В раннем периоде вынашивания ребенка тошнота зависит от наличия патологии желудочно-кишечного тракта и общего состояния здоровья женщины. Признаки дурноты обычно заканчиваются опорожнением желудка и относятся к симптомам раннего токсикоза. Основная причина ее появления – нарушение нейрогуморальной регуляции организма.
В раннем периоде вынашивания ребенка тошнота зависит от наличия патологии желудочно-кишечного тракта и общего состояния здоровья женщины. Признаки дурноты обычно заканчиваются опорожнением желудка и относятся к симптомам раннего токсикоза. Основная причина ее появления – нарушение нейрогуморальной регуляции организма.
Тошнота возникает в утренние части при резких движениях, наличии сильных запахов. Неприятные ощущения внизу живота появляются при угрозе выкидыша и преждевременной отслойке плаценты.
Патологические симптомы в брюшной полости могут появляться при развитии острой хирургической патологии, растяжении связок мышц передней брюшной стенки. При начинающемся выкидыше боль носит тянущий характер, не иррадиирует в другие органы. Во время преждевременной отслойки плаценты боль очень сильная, заставляющая человека принимать вынужденное положение в постели.
Погрешности в диете, слабая физическая активность способствуют появлению головной боли, ноющих, тянущих ощущений в животе, сопровождающихся тошнотой, отрыжкой, изжогой. Неприятные ощущения в животе при растяжении связок малого таза носят характер колющих, ноющих, а при расхождении костей таза – умеренных или слабых.
Опухоль надпочечников: как она проявляется?
При нарастающей клинической картине поражения коры надпочечников возникают такие симптомы, как головная боль, неприятные ощущения в животе, неврологические признаки недуга. При кризовых состояниях после физической нагрузки появляется потливость, тошнота, тремор, головная боль, нарушение обмена веществ.
Острая боль в животе протекает по типу хирургической патологии, вследствие развития сосудистого спазма. Тошнота и неприятные ощущения не изолированы друг от друга, а сочетаются с другими клиническими симптомами заболевания надпочечников.
http://promigren.ru/www.youtube.com/watch?v=APd2GkH7xZ0
При кровоизлиянии в надпочечник формируются неприятные покалывания на стороне поражения, иррадиирущие в низ живота с развитием кризового состояния. Острая недостаточность надпочечников вызывает резкий спазм в брюшной полости, тошноту, головную боль с развитием ДВС-синдрома. Пациенты жалуются на спастические колики в животе, тошноту, метеоризм. При развитии артериальной гипертензии возникают сильные спазмы в височной области, потливость, побледнение лица.
daohotei.com
Болит желудок тошнит и болит голова
Если болит голова, желудок, кишечник и при этом тошнит, то можно заподозрить неполадки в пищеварительной системе. Такие симптомы бывают при тяжелом течении гастрита, пищевого отравления, кишечного гриппа, менингита. Одновременное проявление признаков может спровоцировать грипп или ротавирусная инфекция, при этом живот охватывает спризматическими болями в результате расселения бактерий в микрофлоре кишечника.
Голова кружится и болит от травмы вследствие сильного сотрясения мозга, присутствует сонливость, слабость, рвота болезненность и тяжесть в животе.
Это симптомы заболеваний
Тошнота, тяжесть в голове и желудке — симптомы некоторых серьезных заболеваний: гипертонии, гастрита, менингита, желудочно-кишечного гриппа, опухоли мозга, сбоя в нервной системе.
- Гипертония, провокатором которой часто становится малоподвижный образ жизни, наследственный фактор. При повышении внутричерепного давления постоянно тошнит, немеют пальцы рук, пульсирует боль в висках, отсутствует тонус в мышцах. Если устойчиво держится высокое давление, то возможно это признак развития инсульта или опухоли. При этом постоянно тошнит, обычно к вечеру усиливается головная боль. Возможно снижение зрения, повышение потоотделения, появление мешков под глазами.
- Гастрит, при котором режет и болит живот, тошнит, в желудке-приступообразная боль. Симптомы усиливаются после приема пищи, когда тонкий кишечник забрасывает заброса содержимое в желудок. Наблюдаются приступы тахикардии, изжоги, отрыжки.
- Менингит, при воспалении оболочки мозга появляется головокружение, высокая температура, приступообразные спазмы черепа, болит в затылочной части головы. Напряжена передняя стенка брюшины, кишечник испытывает дискомфорт, тошнота сменяется рвотой, причем больному не становится. При появлении подобных симптомов (особенно у детей) нужно немедленно показаться врачу.
- Желудочно-кишечный грипп на фоне попадания вирусной инфекции в кишечник проявляется сложнейшими симптомами вследствие поступления в ЖКТ вирусов вместе с пищей. Далее частично отходят с калом. При обострении наблюдаются спазмы и тяжесть в животе, приступы диареи, рвоты, головная боль, слабость. При заражении ротавирусом воспалено горло и оболочки глаз.
Желудок и кишечник подлежат интоксикации при отравлении продуктами или лекарствами. Возбудителем нередко становится палочка стафилококка, сальмонеллы, ботулизма.
Стафилококковое отравление приводит к тошноте, рвоте, снижению артериального давления, головокружению и потемнению в глазах.
При отравлении клостридиями признаки таковы, что болит желудок и кишечник в области пупка, появляется понос, тяжесть в животе, потемнение в глазах, слабость в суставах и мышцах, трудности при глотании. Состояние тяжелое. Если не принимать срочные меры, то грозит обезвоживанием организма.
Опасен ботулизм, когда кишечник заражен токсинами. Неизбежно ведет к поражению пищеварительной системы.
Организм подвержен интоксикации при отравлении лекарствами. Симптомы начинаются внезапно: сильная интоксикация и тяжесть в желудке. Постоянно тошнит, крутит и болит живот. Интоксикации подвержены почки, надпочечники. В органах постепенно накапливается песок.
Чрезмерный прием аскорбиновой кислоты ведет к поражению поджелудочной железы. Н
stopheadache.ru
Болит желудок тошнит и болит голова. Болит голова и тошнит. ZdorovayaGolova.ru
Болит желудок и тошнит: что делать, чтобы помочь себе
September 11,
Любой дискомфорт, появившейся в нашем организме, нельзя оставлять без внимания. К сожалению, при появлении некоторых симптомов мы не спешим обращаться к врачу, надеясь, что болезнь пройдет самостоятельно. Вместе с тем, признаки могут указывать на такие серьезные болезни, как эзофагит, гастрит и даже на рак желудка. Например, болит желудок и тошнит. Что делать? В таком случае необходимо сразу обратиться за помощью к врачу. Если же такой возможности нет, то необходимо знать, при каких заболеваниях появляется такая симптоматика.
Если дискомфорт, боль возникают регулярно после приема пищи либо натощак, то недуг, скорее всего, связан с желудком. Больше можно сказать, руководствуясь дополнительной симптоматикой. Итак, болит желудок и тошнит. Что делать? Попытаться дифференцировать болезнь. Если в дополнение присутствует изжога, то проблема может скрываться в повышенной желудочной кислотности. Если же присутствует отрыжка с запахом тухлых яиц, то дискомфорт может возникать из-за пониженной кислотности. В том случае, если боль и тошнота появляются примерно через час после принятия пищи, то обследоваться необходимо на наличие язвы канала привратника или, например, двенадцатиперстной кишки. Если же описываемые признаки не связаны с приемом пищи, то проблемы могут коснуться таких органов, как печень, поджелудочная железа либо желчный пузырь.
же описываемые признаки не связаны с приемом пищи, то проблемы могут коснуться таких органов, как печень, поджелудочная железа либо желчный пузырь.
Если же болит живот и тошнит, когда человек двигает головой либо встает из положения лежа, то, вероятнее всего, проблемы обусловлены вирусной инфекцией внутреннего уха или другим заболеванием, затронувшим вестибулярный аппарат.
Самостоятельно устранить болевые ощущения можно только в том случае, если есть уверенность в том, что они не сигнализируют об опасном заболевании, которое требует срочной операции. Если же присутствует лихорадка, артериальное давление повышено, передняя  стенка брюшины напряжена, а также болит желудок и тошнит, что делать? Незамедлительно вызвать врача. Если же ситуация не столь серьезна, то для устранения боли можно использовать антацидное средство. Это лекарство обволакивает стенки ЖКТ, что позволяет снять раздражение, а также нейтрализовать лишнюю соляную кислоту, которая способствует появлению болей. Чем лечить желудок? С вышеописанными функциями справятся такие препараты, как Маалокс или Фосфалюгель . Эти средства уже зарекомендовали себя с положительной стороны при лечении заболеваний желудка. Если же симптомы, указанные выше, сопровождаются изжогой и отрыжкой, а также очень сильно болит живот, то необходимы более сильные средства для воздействия на желудок. Лечение в этом случае заключается в использовании препарата Ренни либо другого лекарства, снижающего выработку сока желудка. Для снятия спазмов может подойти Но-шпа .
стенка брюшины напряжена, а также болит желудок и тошнит, что делать? Незамедлительно вызвать врача. Если же ситуация не столь серьезна, то для устранения боли можно использовать антацидное средство. Это лекарство обволакивает стенки ЖКТ, что позволяет снять раздражение, а также нейтрализовать лишнюю соляную кислоту, которая способствует появлению болей. Чем лечить желудок? С вышеописанными функциями справятся такие препараты, как Маалокс или Фосфалюгель . Эти средства уже зарекомендовали себя с положительной стороны при лечении заболеваний желудка. Если же симптомы, указанные выше, сопровождаются изжогой и отрыжкой, а также очень сильно болит живот, то необходимы более сильные средства для воздействия на желудок. Лечение в этом случае заключается в использовании препарата Ренни либо другого лекарства, снижающего выработку сока желудка. Для снятия спазмов может подойти Но-шпа .
В заключение хочется сказать, что если болит не один день, то необходимо безотлагательно обратиться за консультацией к врачу.
8 лет подряд тошнит желудок и болит голова
Хронические заболевания: гастродуоденит поверхневий гастродуоденит жовчний гачкоподібної форми дискінезія жовчних шляхів
Здравствуйте, в 2005 или 2004 непомню сказали что у меня гастит не помню какие тогда симптоми били кажетса протсо болел жилудок теперь мне туже 23 я не могу жить нормально меня всегда уже как 8 лет болит голова тошнит желудок утром больше всего когда просипаюсь есть стараюсь утром порцию 2 (3 года назад ел протсо канапку и все сказал один врач что завтра ето главное среди обеда и ужина так начал есть) очень тяжело мне есть я смотрю на еду и меня тошнит но когда седаю половину уже как би насилу 2 седаю и вроде легче но такого чтоби меня не тошнил желудок или болела голова я не помню когда я себя так чуствовал подскажите что сделать какие мне нужно сделать процедури чтоби мне помогло или хоть би найти причини почему так (а то слези мами каждий день видеть тяжело ( то что мне врачи говорили то у меня желчний гачкоподобной форми гастродуоденит 2 степени поверхневий гастродуоденит (никто из врачей мне не верит что такое может бить сон плохой у меня) (и все говорят что при гастите желудок тошнить не должен) помогите пожалста я вас очень прошу
Теги: болит желудок и тошнит
Похожие и рекомендуемые вопросы
Хеликобактер Пиллори Елена Владимировна я прошел японца и оказалось 4то у меня есть.
Шишки на венах У меня проблема много разных симптомов много всего болит две недели.
Тяжесть на желудке после пельменей В воскресенье в 20.00 съела 5 жареных пельменей.
Тошнота и рвота, воспалились лимфоузлы Мне 25 лет употребляю соли 9 мес похудела тошнота.
Сильные головные боли У меня сильные головные боли. В основном по утрам. Врач поставил.
Что это болит Александр-11-05 20: 44 Здравствуйте! Меня зовут Александр. Мне.
Болит голова температура тошнота Трое суток болит голова, внезапно поднимается температура.
Гастрит У меня обострение гастрита. Это нормально, что желудок сильно не болит, а.
Болит голова Болит голова второй день. Болит прям вся голова начиная со лба по вискам.
Боль в желудке Подскажите пожалуйста, Утром в понедельник я проснулся, поехал на работу.
Тошнит по утрам У МЕНЯ ВОПРОС ТАКОЙ, КАЖДОЕ УТРО КАК ОТКРЫВАЮ ГЛАЗА, СРАЗУ ТОШНИТ.
Голодные боли Вот уже два дня как меня мучают голодные боли в желудке, началось это.
Жжение и боль в области желудка Помогите понять что со мной. Симптомы болезни начали.
Тошнота по утрам и тяжесть в желудке Мне 20 лет на протяжении нескольких месяцев беспокоит.
3 ответа
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса .
Также не забывайте благодарить врачей.

Коля! Вы были у врачей 10 лет назад. За это время много чего изменилось в Вашем организме. Запишитесь к терапевту на прием. Нужно сделать ФГДС. УЗИ. Сдать анализ на Хеликобактер пилори. Это бактерия, которая живет на слизистой желудка и вызывает ее воспаление.
Что делать, если после пьянки болит желудок
Алкоголь негативно влияет на все органы человеческого тела, но первый удар наносится по пищеварительной системе. Что делать, если после пьянки желудок болит и как его заставить работать? В обзоре мы расскажем о причинах недомогания и способах избавления от неприятных симптомов.

При регулярных пьянках желудок подвергается постоянному раздражению
Справочная информация
Желудок – это мышечный мешок, который изнутри покрыт слизистой оболочкой. При попадании внутрь пищи или жидкости, орган выделяет пищеварительный сок. В результате длительных операций все содержимое расщепляется для извлечения питательных веществ, которые переносятся в кровь.
Разрушительное действие алкоголя по организму начинается с пищеварительной системы. После употребления первой дозы горячительного напитка, жидкость обжигает пищевод и поступает в желудок. Естественная реакция органа – выделение соляной кислоты для расщепления продукта. Одновременно спирт разрушает слизистую оболочку и обжигает пищеварительный инструмент.
В результате таких действий, в желудке появляются миниатюрные ранки, которые плохо заживают из-за агрессивной кислотной среды. При первом же попадании небольшого количества алкоголя возникает болевая реакция и человек чувствует дискомфорт. При регулярных пьянках пищеварительный орган подвергается постоянному раздражению, поэтому травмы плохо заживают. Если не обратить внимания на боль и не пойти на консультацию к врачу, тогда существует опасность развития гастрита и язвы.
«Желудок может прекратить давать о себе знать болью, но это не означает, что проблема ушла. У организма есть такое свойство пытаться самому справиться с проблемой, пока она на начальной стадии».
Симптомы, которые должны насторожить:
- ноющая боль в желудке;
- тошнота;
- ощущение тяжести внутри;
- спонтанная рвота;
- кровянистые выделения.

Тяжесть в желудке – неприятный симптом после пьянок
Заболевание развивается постепенно, поэтому больной в первое время не обращает внимания на неприятные проявления. Даже при умеренном употреблении алкоголя возможно появление язвы или гастрита. Небольшие дозы спиртных напитков так же опасны для пищеварительного органа, как и неумеренное возлияние.
Тяжесть в желудке – это еще один неприятный симптом после пьянок. У человека нет аппетита, поэтому каждый кусок пищи приносит дискомфорт. Алкоголь является ядом для организма и естественная реакция – отторжение. Все системы тела заняты расщеплением и выведением продуктов распада и негативные проявления становятся сигналом к этому.
Как помочь
Если после пьянки регулярно болит желудок, то это хороший повод навестить врача. Самолечение и глотание таблеток только купирует симптоматику, но не избавит от проблемы. Если затянуть с терапией, тогда возможны тяжелые осложнения. Что делать, если с похмелья болит живот? Несколько советов помогут избавиться от дискомфорта.
- Лекарственные препараты. Заставить пищеварительную систему работать после обильного возлияния помогут «Гастал», «Мезим», «Мотилиум». Они купируют неприятные симптомы и нормализуют функционирование органа. От агрессивных таблеток (ацетилсалициловая кислота, анальгин) лучше отказаться, так как их компоненты раздражают слизистую оболочку желудка. Если похмелье регулярно сопровождается мучительным дискомфортом, тогда нельзя использовать шипучие средства и активированный уголь.
- Растительное масло. При болях в животе неинфекционного характера помогает использование экстрактов льна и облепихи. Главной особенностью таких препаратов является заживление ран. Жирная субстанция обволакивает стенки слизистой и не дает агрессивной среде продолжать разрушительные действия. Свойства растений используют при лечении гастритов и язв, назначая лекарство по столовой ложке трижды в сутки (перед принятием пищи).
- Травяные чаи. Если болит живот после выпивки, то растительные отвары облегчат страдания пациента. Ромашка и мята обладают заживляющими и успокаивающими свойствами. Поэтому две чайные ложки сырья заливают стаканом кипятка и настаивают. Помните: чай пьют слегка теплым.
- Мед. Целебные свойства этого продукта давно известны медикам и используются при лечении органов пищеварения. В состав входят полезные микроэлементы и витамины, которые восполняют потерю организма после пьянки. Ранозаживляющие возможности успокаивают боль. Лекарство принимают внутрь в виде концентрированных водных растворов или вприкуску.
- Сок алоэ. Если болит желудок с похмелья, тогда рекомендуют пожевать листик столетника. Лечебные свойства растения применяют в терапии пищеварительной системы, в том числе язвы и гастрита.

Если болит желудок с похмелья, рекомендуют пожевать листик столетника
Профилактика
При первых же мучительных симптомах в животе после пьянки рекомендуется посещение медицинского заведения и консультация гастроэнтеролога. Если упустить течение болезни на начальных стадиях, то возможны неприятные осложнения и длительная терапия.
Алкоголь всегда является стрессом для организма, поэтому негативная реакция неизбежна. Лучше сократить употребление горячительных напитков, чтобы не пришлось потом лечиться от язвы или гастрита. Нельзя пить спиртное на голодный желудок, так как это раздражает слизистую оболочку.
Отечественные пьянки часто сопровождаются поглощением большого количества еды. Обжорство также не является нормой для человеческого организма и становится лишней нагрузкой на желудочно-кишечный тракт. Особенно это касается острой и жирной пищи. Помните: нельзя впадать в крайности.
Газированные алкогольные напитки – это бомба замедленного действия для желудка. Помимо консервантов и ароматизаторов, пищеварительную систему раздражает шипучая структура продукта. Низкое содержание спирта и приятный вкус сделало такие товары фаворитами среди молодежи. Медики рекомендуют исключить подобную продукцию из ежедневного употребления.
Боль в желудке после выпивки – это сигнал организма, что начинается воспалительный процесс в пищеварительной системе. Если упустить время и не проконсультироваться с врачом, тогда последствия будут плачевны. Но лучше жить здоровой жизнью без разрушительного действия алкоголя.
Популярные статьи раздела Похмелье
- Что делать если с похмелья высокое давление
- Средство от тяжелого похмелья
- Что надо делать, если стало трясти с похмелья
- Похмелье: какие таблетки лучше?
- Как убрать чувство страха с похмелья
- Причины и способы борьбы с депрессией после пьянки
- Средство от похмелья: чай
- Если я не могу уснуть с похмелья
- Что можно сделать, чтобы перестало тошнить с похмелья
- Похмелье. Как избавиться от болезненного состояния в домашних условиях
Копирование материалов разрешено только с указанием активной ссылки на первоисточник
Вопросы и предложения: [email protected]
Консультация с врачом по применению любых препаратов и процедур размещенных на сайте — обязательна
Источники: http://fb.ru/article/97283/bolit-jeludok-i-toshnit-chto-delat-chtobyi-pomoch-sebe, http://03online.com/news/8_let_podryad_toshnit_zheludok_i_bolit_golova/-12-20-125966, http://otravilsja.ru/pohmele/bolit-zheludok-posle-pyanki.html
Комментариев пока нет!
zdorovayagolova.ru
Если болит голова тошнит и болит желудок. Болит голова и тошнит. HeadNotHurt.ru
Что делать, когда болит желудок и сильно тошнит?
 Если у вас болит желудок и тошнит – это первый сигнал о том, что произошел сбой в работе пищеварительной системы. Оставлять без внимания подобные симптомы нельзя. Многие полагают, что никаких последствий может не быть и все пройдет само собой. Но на самом деле, если вовремя не обратиться за медицинской помощью, болезнь может осложниться, что приведет к оперативному вмешательству. Самостоятельно делать, если болит желудок и начало тошнить, ничего не нужно, самолечение только усугубит ситуацию.
Если у вас болит желудок и тошнит – это первый сигнал о том, что произошел сбой в работе пищеварительной системы. Оставлять без внимания подобные симптомы нельзя. Многие полагают, что никаких последствий может не быть и все пройдет само собой. Но на самом деле, если вовремя не обратиться за медицинской помощью, болезнь может осложниться, что приведет к оперативному вмешательству. Самостоятельно делать, если болит желудок и начало тошнить, ничего не нужно, самолечение только усугубит ситуацию.
Когда болит желудок и мучает тошнота, но нет рвоты, это может не быть связано с серьезными заболеваниями. Такая реакция организма бывает на стресс, после нервного напряжения, но к приему пищи симптомы не привязаны. Но если кроме того поднимается температура, появляется слабость, понос, необходимо незамедлительно обратиться к врачу или бесплатно проконсультироваться он-лайн на нашем сайте.
Заболевания, которые сопровождаются болями в желудке, рвотой и поносом:
- Острое пищевое отравление;
- Язва;
- Заболевания органов брюшной полости;
- Аппендицит.
Отмечаются симптомы болей в желудке и тошноты также при беременности.
Отравление
Пищевое отравление, сопровождающееся болями в желудке и тошнотой, можно получить, если не соблюдать требования санитарных норм. Пищевое отравление проявляется в течение 1-6 часов после попадания инфекции.
- Режущие боли в области живота;
- Рвота;
- Понос;
- Температура;
- Слабость.
Если отравление не слишком серьезное и температура тела не поднимается выше 38,5°C, после первых суток понос и рвота проходят, становится легче. Первая помощь, которую необходимо оказать больному при пищевом отравлении:
- Промывание желудка слабым раствором перманганата калия.
- Активированный уголь – 1 таблетка на каждые 10 кг веса.
- Обильное питье.
Обязательно нужно обратиться к специалисту, который назначит анализы на кишечные инфекции. Некоторые из них, например, сальмонелла, могут передаваться контактно-бытовым путем. Каждая инфекция требует медикаментозного лечения в условиях стационара.
Язва
При язвенной болезни желудка или двенадцатиперстной кишки боли могут проявляться через некоторое время после принятия пищи. Боли сопровождаются тошнотой и изжогой. Особенно язвы реагируют болью на острую, жирную или кислую пищу.
Самостоятельно диагностировать язвенные болезни невозможно, поэтому необходимо обратиться к врачу. Он назначит обследование: ФГС, ФГДС или эндоскопию. После подберет необходимые препараты и назначит диету, которой необходимо придерживаться постоянно. Главный враг язвенной болезни – стресс, поэтому по возможности лучше избегать нервных потрясений и делать все в соответствии с назначениями специалиста.
Беременность
У женщин, которых часто беспокоят боли в области живота и тошнота, нарушения стула, запор или понос, нельзя исключать внематочную беременность. Если плод начинает развиваться не в матке, как должно быть, а в фаллопиевых трубах, острые боли, кровотечение и тошнота – повод незамедлительно вызывать врача. Если оставить без внимания такие признаки, это может привести к летальному исходу.
Даже беременность, которая протекает нормально, не обходится без болей в желудке и тошноты. Но ничего нельзя самостоятельно делать – беременным запрещен прием многих препаратов, поэтому не стоит заниматься самолечением, чтобы не навредить плоду. Лучше принимать лекарства только по назначению врача.
Аппендицит
При воспалении аппендикса боли проявляются внизу живота справа. Затем боль распространяется по всему животу и сопровождается тошнотой. После госпитализации за больным наблюдают в течение шести часов, затем оперируют. Но не стоит бояться и отказываться от хирургического вмешательства. Удаление аппендикса – несложная операция, которую может делать хирург даже с небольшим опытом. Период реабилитации тоже не занимает много времени.
Почему нельзя откладывать операцию? если вовремя не прооперировать больного, возможно развитие более серьезного заболевания – перитонита.
Заболевания органов брюшной полости
Если боли не связаны с приемами пищи, значит, есть риск заболеваний органов брюшной полости. Болезнь каждого органа может сопровождаться разными симптомами, но тошнота и неприятными ощущениями в желудке, иногда понос, указывают на то, что проблема требует незамедлительного обследования.
Боль при нарушении работы внутренних органов может захватить весь организм. У разных пациентов одно и то же заболевание проявляется по-разному. Только специалист после ряда обследований и анализов может точно поставить диагноз и назначить лечение. Но в любом случае, до консультации с врачом нельзя принимать какие-либо препараты, потому что прием некоторых медикаментов затруднит правильное определение диагноза.
Когда необходимо срочно вызывать скорую помощь
 Самостоятельно диагностировать у себя заболевание невозможно и обратиться в поликлинику необходимо обязательно. Но есть случаи, когда медицинская помощь нужна немедленно:
Самостоятельно диагностировать у себя заболевание невозможно и обратиться в поликлинику необходимо обязательно. Но есть случаи, когда медицинская помощь нужна немедленно:
- Острые режущие боли в области живота, рвота, понос, изжога, отрыжка – первые признаки серьезных заболеваний желудка.
- При рвоте выделяются горькие массы желтого цвета, сильно распирает желудок – симптомы свидетельствуют о нарушениях работы желчного пузыря.
- Высокая температура тела, боль в органах брюшной полости, после этого обильная рвота и понос – симптомы могут указывать сразу на несколько болезней, от отравления до аппендицита.
- Вздутие живота, острая боль по всей брюшной полости, тошнота и рвота – симптомы панкреатита.
- Продолжительная тошнота, слабость, плохое самочувствие, болит желудок – признак инфаркта миокарда.
- Снижение веса и аппетита, слабость и тошнота – повод посетить эндокринолога.
Как видно, диагноз даже при одинаковых симптомах боли в желудке и тошноте может быть разный. Не все эти признаки могут привести к серьезным последствиям, но некоторые могут сопровождать заболевания вплоть до онкологии внутренних органов и пищеварительной системы. Поэтому при появлении таких симптомов, как понос и боли в желудке, нужно делать анализы и обследование желудка у специалиста.
(Нет голосов, будьте первым)
Поделиться с друзьями:
Болит желудок и тошнит

Мы привыкли пренебрегать многими проявлениями болезни, недооценивая их серьезности. К числу таких «недооцененных» симптомов относятся боли в желудке, сопровождающиеся тошнотой. Многие списывают эти явления на некачественную пищу, переутомление, неблагоприятные погодные условия – все что угодно. На самом же деле они могут сигнализировать о серьезных проблемах со здоровьем.
Основные симптомы болезней желудка
Одно дело если боли в желудке и тошнота появились разово, и после одного приступа вы думать о них забыли. И совсем другое – когда подобные симптомы мучат человека регулярно. Скорее всего, это тревожный звоночек, к которому нужно отнестись со всей серьезностью.
Зачастую при заболеваниях неприятные ощущения в желудке и тошнота сопровождаются такими симптомами:
- Потеря аппетита – явление ненормальное. Этот симптом характерен для многих заболеваний. Болезни желудка – не исключение.
- Насторожиться нужно при постоянных изжогах.
- Боль в желудке очень часто дополняется появлением во рту неприятного привкуса.
- При некоторых заболеваниях тошнота сопровождается рвотой.
При появлении всех вышеописанных симптомах на прием к специалисту записаться желательно в срочном порядке.
Почему может болеть желудок и появляться тошнота?
На самом деле неприятные ощущения в желудке не всегда могут обозначать появление проблем именно в этом органе. Иногда таким образом проявляются заболевания других органов.
Причин появления тошноты и болей в желудке может быть очень много:
- Эти симптомы знакомы язвенникам. Некоторых пациентов донимают сильные боли, в то время как другие приловчились уживаться с неприятными ноющими ощущениями в области желудка. К приступам тошноты людям с язвенной болезнью тоже не привыкать. У многих уже даже имеются собственные методы борьбы с проблемой.
- Боль в желудке, тошнота и температура – эти симптомы характерны для острых отравлений (пищевых или химических).
- Стать причиной столь неприятных симптомов может гастрит. Из-за того, что хронический гастрит проявляет себя не слишком явно, многие больные пренебрегают его признаками, время от времени снимая боль анальгетиком. При гастрите желудок начинает болеть сразу же после еды (в особенности после грубой, острой или кислой пищи).
- Утренняя тошнота и боль в желудке могут свидетельствовать о беременности. Организм женщины в этот период становится чересчур чувствительным, поэтому даже свежие и экологически чистые продукты могут вызывать дискомфорт в желудке. А если же будущая мама страдает язвой, хроническим гастритом или любым другим заболеванием желудочно-кишечного тракта, она должна быть готова к тому, что недуг обязательно напомнит о себе.
- Из-за проблем с сердечно-сосудистой системой, таких, например, как гипертония или ишемия, могут появляться частые головные боли, сопровождающиеся тошнотой, неприятные ощущения в желудке.
- Некоторые люди слишком тяжело переживают стрессы. Из-за нервных перенапряжений желудок иногда тоже начинает болеть.

- Проявляться подобными симптомами могут болезни желчного пузыря и печени.
- Иногда боль из-за аппендицита отдает в желудок.
- Тошнотой сопровождаются некоторые гинекологические заболевания.
- Постоянная боль в желудке и тошнота могут быть признаками злокачественной опухоли.
Как видите, простые и безобидные на первый взгляд симптомы могут предупреждать о разных иногда даже очень серьезных болезнях. Чтобы проблема была вовремя диагностирована, нужно регулярно проходить обследования, консультироваться со специалистами.
Если болит живот и голова у ребенка

Детский организм еще не адаптирован к вирусам и инфекциям, поэтому любое проявление дискомфорта или болей у ребенка должно привлекать внимание родителей. Одновременная боль головы и живота может сигнализировать о начале патологического процесса, особенно если она дополняется тошнотой, диареей и рвотой. Важно своевременно определить причину этих симптомов и в краткий срок устранить ее, предотвратив тем самым развитие опасных осложнений.
Ротавирус
 Инфекционное заболевание, именуемое в народе «болезнью грязных рук», довольно распространено у детей. Вирусные бактерии в организм попадают через ручки малыша или игрушки, которые он постоянно берет в рот. За несколько дней вирус достигает кишечника, начинается острая фаза заболевания с выраженными симптомами:
Инфекционное заболевание, именуемое в народе «болезнью грязных рук», довольно распространено у детей. Вирусные бактерии в организм попадают через ручки малыша или игрушки, которые он постоянно берет в рот. За несколько дней вирус достигает кишечника, начинается острая фаза заболевания с выраженными симптомами:
- резкие боли в животе, приступы тошноты и рвоты:
- головная боль, возникающая из-за повышения температуры;
- частая и обильная диарея, которая приводит к обезвоживанию;
- спазмы мышц, судороги конечностей, потеря сознания.
Опасным симптомом ротавируса является обезвоживание организма, вызванное частым водянистым стулом. Новорожденный малыш не может рассказать о неприятных ощущениях, поэтому мама должна самостоятельно обследовать ребенка на наличие конкретных признаков обезвоживания:
- обложенный сухой язык;
- отсутствует потоотделение;
- ребенок постоянно кричит, при этом слезы не выступают;
- 3 часа и более отсутствуют признаки мочеиспускания.
Острые симптомы у детей проявляются несколько дней, после чего бактерии выводятся из организма вместе с калом и малыш ощущает существенное облегчение.
Лечение ротавируса направлено в первую очередь на недопущение обезвоживания детского организма, принимающего необратимую форму. В аптечке на этот случай должны находиться регидратационные порошки, которые в соответствии с инструкцией разводят водой и дают ребенку. Раствор имеет вкус лекарства, поэтому грудных младенцев им напоить довольно сложно. В этом случае можно попытаться ввести жидкость перорально через шприц без иглы, в противном случае, вызывать скорую помощь для ввода состава внутривенно.
Отравления
 Неокрепшая иммунная и пищеварительная система ребенка часто подвергается воздействию токсинов и опасных веществ, вызывающих следующие виды отравлений:
Неокрепшая иммунная и пищеварительная система ребенка часто подвергается воздействию токсинов и опасных веществ, вызывающих следующие виды отравлений:
- Пищевое. Развивается при употреблении испорченных продуктов, грибов или несъедобных ягод, которые ребенок может найти во время прогулки и съесть.
- Медикаментозное. Происходит при передозировке лекарственными препаратами или самостоятельном приеме малышом опасных для него препаратов: антидепрессантов, гликозидных и психотропных средств.
- Ингаляционное. Интоксикация детского организма возникает под воздействием бытового или угарного газа. Оставленный без присмотра малыш может самостоятельно включить газовую плиту и надышаться парами газа.
- Химическое. Растворы борной кислоты или салицилового спирта, керосин и бензин, упакованные в яркие бутылочки, привлекают детей. При попадании на кожные покровы или в органы дыхания опасные вещества вызывают сильную интоксикацию.
- Инфекционное. Вызвано бактериями сальмонеллы, клостридий или стафилакокками. Возникает в основном при массовом инфицировании детей в летних лагерях, детских садах или школах.
Симптомы указанных видов отравлений практически идентичны и отличаются только степенью тяжести. Из-за поражения кишечника инфекцией и многократных рвотных позывов у ребенка возникает боль в животе и диарея, повышается температура и начинает беспокоить головная боль. При отравлении газом и ядовитыми веществами ребенок дополнительно может испытывать сонливость, сухость во рту. Тяжелые состояния могут вызывать нарушение сердцебиения, потерю сознания. В этом случае госпитализация ребенка обязательна.
Другие причины одновременной боли головы и живота у детей
 Чрезмерное употребление ребенком продуктов, содержащих вредные вещества, консерванты и красители – чипсов, фаст-фудов, сладкой газированной воды или шоколадных батончиков. При насыщении организма рафинированными веществами и хлоридом натрия повреждаются сосуды, раздражается слизистая желудка, что приводит к тому, что болит голова и живот у ребенка.
Чрезмерное употребление ребенком продуктов, содержащих вредные вещества, консерванты и красители – чипсов, фаст-фудов, сладкой газированной воды или шоколадных батончиков. При насыщении организма рафинированными веществами и хлоридом натрия повреждаются сосуды, раздражается слизистая желудка, что приводит к тому, что болит голова и живот у ребенка.- Патологии или травмы головного мозга сопровождаются сильной цефалгией, которая может вызывать тошноту и желудочные спазмы из-за рвотных позывов.
- Психологические проблемы. Ребенок симулирует и выдумывает боль, чтобы привлечь внимание взрослых или избежать наказания за непристойные поступки. В этом случае после медицинского обследования стоит пройти консультацию у психолога.
Как можно помочь своему ребенку
Одновременно возникающая боль живота и головы у ребенка, которая сопровождается рвотой, диареей или более тяжелыми симптомами, требует консультации у медиков и возможной госпитализации. Нельзя заниматься самолечением, поэтому в домашних условиях родители до приезда медиков могут лишь облегчить состояние своего малыша и снизить болевые ощущения:
- При пищевом отравлении ребенку нужно промыть желудок, заставив его выпить большое количество кипяченой теплой воды. Новорожденным промывание в домашних условиях делать запрещено, поэтому для проведения процедуры нужно оперативно доставить младенца в стационар.
- Для нейтрализации токсинов малышу можно дать активированный уголь в дозировке, пропорциональной его весу.
- При высокой температуре напоить малыша жаропонижающим средством.
- При обильной диарее нужно постоянно поить ребенка регидратационными растворами, чтобы исключить обезвоживание.
- Если малыша беспокоит сильная боль головы, то нужно проветрить помещение, обеспечив доступ кислорода. При боли в висках можно сделать компресс из разведенного в воде масла лаванды.
Профилактика
Чтобы снизить риск возникновения патологических процессов и болезней, симптомами которых являются одновременные боли в области живота и головы у ребенка, нужно предпринимать профилактические меры:
- В возрасте от полугода до 2,5 лет провести ребенку вакцинацию от ротавируса. Вакцина в виде оральных капель безопасна, не несет побочных эффектов и защищает малыша от опасной инфекции.
- Лекарственные средства, химические, косметические и моющие вещества нужно хранить в месте, недоступном для ребенка.
- Своевременно выбрасывать просроченные и испорченные продукты, чтобы исключить пищевые отравления.
- Не оставлять ребенка без присмотра и обезопасить его от отравления бытовым газом, перекрывая вводные вентили приборов.
- Контролировать детский рацион, ограничив при этом употребление тяжелой пищи.
- Проходить регулярные профилактические осмотры, чтобы на ранних стадиях предупредить развитие патологии.
Еще материалы по теме:
Источники: http://myzheludok.ru/boli/bol-v-zheludke-i-toshnota.html, http://womanadvice.ru/bolit-zheludok-i-toshnit, http://progolovy.ru/mamy-i-deti/bolit-zhivot-i-golova-u-rebenka
Комментариев пока нет!
headnothurt.ru
Тошнота болит голова и желудок. Болит голова и тошнит. ZdorovayaGolova.ru
10 симптомов, которые должны вас насторожить
Мы привыкли игнорировать эти сигналы — ерунда какая, само пройдёт. Не пройдёт, особенно если болезнь серьёзная. Всё равно придётся идти к врачу, только вот лечение запущенных случаев будет куда более долгим и затратным, чем борьба с заболеванием, выявленным на ранней стадии.
Постоянная слабость, упадок сил
Даже после выходных. Даже после отпуска. Состояние такое, будто вы пробежали марафон, а потом ещё разгрузили десяток вагонов. Если вы проводите свои дни за размеренной офисной работой, а не у наковальни с молотом в руках, непреходящая усталость — это звоночек. Слабость, которая появляется во второй половине дня и сочетается с головокружениями и мышечными спазмами, может быть ранним признаком развития рассеянного склероза.
Вялотекущая депрессия, проблемы с гормональным балансом или обменом веществ, заболевания сердечно-сосудистой системы — именно на это намекает организм, пока мы упрекаем себя в излишней лени.
Собственно говоря, лень зачастую тоже становится важным симптомом, когда страдающее от внутренних проблем тело не может адекватно реагировать на нагрузку извне. Так что не всегда стоит пытаться искусственно взбодриться с помощью очередной чашки кофе. Просто сходите к врачу, решение проблем со здоровьем куда лучше поможет увеличить пресловутую продуктивность.
Сухость во рту
Если вас постоянно мучает жажда, обратите внимание на время её возникновения и сопутствующие признаки. Сухость по утрам — верный признак того, что во сне вы дышали ртом. Возможно, даже храпели. Причин может быть масса: от искривления носовой перегородки до гайморита или полипов в носу. Всё это успешно лечится, если не тянуть до последнего с обращением к специалистам.
Постоянная жажда, сопровождающаяся частым мочеиспусканием, проблемами со зрением и потерей веса без всяких на то причин — отличительные черты сахарного диабета. Для точного диагноза требуется провести ряд лабораторных исследований. Если предположение подтвердится, придётся внести коррективы в диету, режим активности и вообще образ жизни, поэтому консультация врача вам просто необходима.
Болит живот
За этим исчерпывающим описанием проблемы скрывается сразу несколько заболеваний, каждое из которых требует обращения к врачу. Острая боль в районе желудка, постепенно смещающаяся ниже и правее, усиливается при движении, смехе или кашле? Скорее всего, это аппендицит. Срочно вызывайте скорую: без операции здесь не обойтись. Порой счёт идёт буквально на часы.
Если в верхнем отделе живота через час после еды возникает тупая режущая боль, которая отдаёт в левое подреберье, но спустя пару часов стихает, речь может идти о язве желудка. Как правило, её возникновение связано с сезонностью, традиционные пики обострений приходятся на весну и осень. Сопровождение боли изжогой и рвотой — дополнительные поводы как можно быстрее пройти обследование.
Выпадают волосы
Норма, как известно, находится в пределах от 50 до 150 потерянных волос в день. Это количество увеличивается из-за сильного стресса или неправильного ухода. Если же шампунь вы не меняли, равно как и не испытывали в предшествующие пару месяцев негативных переживаний, дело может быть в неполадках с щитовидной железой. Часто причиной «волосопада» становится гипотиреоз — синдром, связанный с реакцией организма на длительную нехватку гормонов щитовидной железы. Он, в свою очередь, обязан своим возникновением воспалительным процессам, протекающим в щитовидке. На этом моменте передаём слово специалисту. О факторах, влияющих на возникновение гипотиреоза, расскажет эксперт «Здоровьесберегающего канала » Анна Масленникова.
Ещё одна возможная причина стремительного поредения шевелюры, характерная исключительно для женщин, — поликистоз яичников. Снижается выработка эстрогенов, вследствие чего нарушается баланс мужских и женских гормонов. Выпадение волос в таком случае часто идёт по мужскому типу: появляются залысины на висках и макушке.
Долго держится температура
Когда в течение пары недель градусник показывает всё те же 37–38 градусов, но у вас нет ни насморка, ни кашля, ни даже озноба, можно смело обращаться за врачебной помощью. Вариантов несколько: пиелонефрит или другие инфекции мочеполовой системы, аутоиммунные и эндокринные заболевания, опухоли внутренних органов или даже заболевания крови. Ещё одна болезнь, сигнализирующая о себе то повышающейся, то понижающейся температурой, — туберкулёз. Особенно это заболевание опасно для детского организма. В видео ниже Анна Масленникова рассказывает о том, как понять, что у ребёнка появились проблемы с лёгкими.
Болит голова
Распирающая боль в затылке в сопровождении «мельтешения» перед глазами? Вероятно, это гипертония. Сильная боль, разлившаяся по одной половине головы и усиливающаяся при ярком свете, шуме и движении, характерна для мигрени. Когда речь идёт об острой инфекции, давящей головной боли сопутствует высокая температура, тошнота и рвота. Если же боль возникает внезапно, а к ней в нагрузку идут судороги, тошнота и потеря сознания — скорее всего, это инсульт. Во всех этих случаях стоит обратиться к врачу, а при инсульте быстрая помощь доктора вообще жизненно необходима.
Озноб
Вы постоянно мёрзнете, а руки или ноги остаются прохладными даже в жару? Традиционно постоянный озноб связывается с неполадками сердечно-сосудистой системы, но здесь важно понять, есть ли дополнительные настораживающие симптомы. Если вы в последнее время неожиданно прибавили в весе и заметили, что кожа стала сухой, а волосы ломкими, вполне вероятно, что всему виной уже упоминавшийся гипотиреоз. Озноб, при котором отмечаются тошнота, онемение конечностей и бледность кожных покровов, говорит об анемии. Убрать бледность и добавить сухость во рту — похоже на сахарный диабет.
Проблемы с мочеиспусканием
Если каждый поход в туалет сопровождается болью ближе к окончанию процесса, а общее число этих сеансов превышает шесть раз в день, наблюдается слабость и повышение температуры — возможно, это цистит. Сопутствующая боль в спине — сигнал о пиелонефрите. Заболевания мочеполовой системы буквально обязывают вас как можно быстрее посетить врача. Посмотрите видео и обратите особое внимание на описанные в нём симптомы. Упустив момент начала лечения, вы рискуете столкнуться с дальнейшим распространением инфекции.
«Ком в горле»
Сложность при глотании и неприятные ощущение в горле могут быть связаны как с неврологическими проблемами — например, часто это первый вестник приближающейся панической атаки, — так и с более тяжёлыми заболеваниями. Опухоль гортани, диффузный токсический зоб или грыжа позвоночника — выявление этих болезней на ранних стадиях сулит куда больше шансов на благополучный исход дела, чем при затягивании с постановкой диагноза.
Кровоточивость дёсен
Чистка зубов превращается в низкопробный хоррор, когда дёсны ослаблены и начинают истекать кровью при малейшем на них давлении. Гингивит, пародонтит, пародонтоз, гастрит или цирроз печени — вполне возможно, что одно из этих заболеваний стало причиной печального состояния дёсен. Эксперт «Здоровьесберегающего канала» Ксения Бондарь рассказывает о факторах, которые могут вызывать возникновение пародонтоза и способствовать развитию дальнейших проблем с дёснами.
Напоследок хочется сказать только одно: следите за своим здоровьем. В этом деле не бывает лишних знаний, поэтому подписывайтесь на «Здоровьесберегающий канал » и смотрите видео, в которых практикующие специалисты рассказывают о причинах, симптомах и методах лечения распространённых заболеваний. Окончательный диагноз имеет право поставить только врач после приёма, осмотра и необходимой диагностики, поэтому не откладывайте визит к нему.
Болит желудок и тошнит: что делать?
Боли в желудке иногда могут сопровождаться тошнотой, такая симптоматика говорит о серьезном заболевании. Часто возникает из-за функциональных нарушений в желудке, если у человека наблюдается воспалительный процесс в тонкой или двенадцатиперстно кишке. Боль в желудке с тошнотой иногда говорит о внежелудочных заболеваниях – проблемах с вегетативно нервной системой, при этом заметно бледнее кожа, увеличивается отделение пота, выделяется большое количество слюны. Также симптоматика характерна для анорексии.
Возникновение болей в желудке и тошноты
Усиливается симптоматика после приема пищи, дополнительно может наблюдаться изжога, тяжесть в области желудка, сильно жжет вверху живота, особенно после приема пищи, натощак. В данном случае необходимо пройти гастроскопию, сдать биохимический, общий анализ крови, тест на бактерию Helicobacter pylori, из-за которой часто возникает язва. В данной ситуации необходимо принимать антибиотики. Придерживаться диеты, отказаться от жирного, острого и других вредных продуктов.
Боль и тошнота из-за заболеваний желчного пузыря
При данном недуге, кроме тошноты, сильно распирает живот. Боль локализуется под правым ребром. Во рту появляется горечь, вкус металла, затем беспокоит изжога, увеличивается образование газов. Чтобы подтвердить диагноз нужно пройти УЗИ, возможно, выявят дискинезию желчных путей, холецистит, камни. Также важно проверить печень.
Лечение боли в желудке при панкреатите
Часто при воспалительном процессе в поджелудочной железе сильно тошнит после приема пищи, после сильно вздувается живот. Под правым ребром возникает сильная ноющая боль, появляется горечь во рту, человек резко теряет вес.
В данной ситуации необходима срочная консультация гастроэнтеролога, сдать анализ на уровень глюкозы в крови, часто симптоматика наблюдается при сахарном диабете второго типа. Дополнительно назначают УЗИ брюшной полости, анализ крови, кала. Эффективно использовать противовоспалительные, ферментные препараты, питаться часто и в небольшом количестве.
Желудочная боль с тошнотой из-за аппендицита
В данном случае часто тошнота заканчивается сильной рвотой. Боль локализуется вверху живота. затем в правом углу живота, поднимается температура около 38 градусов.
При аппендиците нельзя медлить, срочно необходимо вызвать скорую помощь. Не разрешается принимать обезболивающие, они могут только ухудшить состояние больного, также будет тяжело диагностировать заболевание. В данной ситуации сдается анализ крови, если аппендицит, повышаются лейкоциты. После назначается УЗИ, когда аппендицит подтверждают, необходима операция.
Методы лечения отравления
Часто после приема пищи может сильно тошнить, все заканчивается рвотой, слабостью, головной болью, неприятными ощущениями в области пупка. Может повышаться температура до 40 градусов, затем возникает понос.
Если вы точно знаете, что отравились, нужно выпить 250 мл воды, после обязательно вызвать рвоту. Затем пить как можно больше жидкости, лучше всего очищенную минеральную воды, принять 3 таблетки активированного угля. Если рвота долгое время не проходит, наблюдается желчь, кружится голова, нужно срочно вызывать скорую помощь.
Желудочная боль и тошнота из-за вестибулярного аппарата
Когда начинает сильно кружиться голова, после возникает сильная внезапная боль в желудке, особенно, когда вы меняете положение, резко встали, сели. Дополнительно наблюдается такая симптоматика – сильно шумит в ушах, человек теряет равновесие, у него кружится голова, он резко ослабевает.
В данной ситуации необходимо срочно проконсультироваться с ЛОР-врачом, невропатологом. Симптоматика характерна для такого опасного заболевания – синдром Меньера.
Медикаментозные средства от тошноты
1. Бензадиазепин – Лоразепам, Диазепам, имеют седативное действие, с помощью их можно излечить рвоту, которая возникает в результате лучевой и химической терапии.
2. Фенотиазин блокирует дофаминовые рецепторы в центральной нервной системе. С помощью препарата можно снять тонус с полых органов, улучшить выделительную функцию в желудке, кишечнике. Советуют использовать больному после перенесенной операции, также, если долгое время лечился другими медикаментами.
3. Блокаторы помогут избавиться от сильной тошноты, боли. Лекарственные препараты расслабляют желудочные стенки, обладают противорвотным эффектом. Советуют принимать в целях профилактики болей, тошноты.
4. Кортикостероиды помогают избавиться от сильно боли, тошноты, рвоты. Используют после операции на желудке. Из-за кортикостероидов резко падает внутричерепное давление, это важно учитывать во время приема.
5. Прокинетики улучшают работу желудка, увеличивают его активность, избавляют от гастрального рефлюкса.
6. Метоклопрамид советуют принимать при невыносимых болях в желудке, тошнота. Также поможет при уремии, мигрени, похмелье.
Методы избавления от боли в желудке и тошноты
1. Побольше отдыхайте, откажитесь от усиленных физических нагрузок.
2. Много времени советуется проводить на природе.
3. Кушать часто в небольшом количестве.
4. Постоянно проветривайте помещение, в спальне должен быть чистый воздух.
5. Не забывайте следить рационом питания, обязательно необходимо завтракать. Лучше всего употреблять белковую кисломолочную продукцию, сыр, яйца. Также в меню необходимо включить фрукты, овощи. Откажитесь от жирной, жареной, соленой пищи.
6. Нельзя употреблять горячую пищу, она часто становится причиной боли.
7. Облегчит состояние минеральная щелочная вода, чай с добавлением лимона.
Итак, тошнота и боль в животе возникают из-за разных причин, важно вовремя диагностировать заболевание и начать курс лечения, если этого не сделать, могут быть серьезные последствия. Обратите внимание и на другую симптоматику, она говорит о конкретном заболевании. Особенно опасна тошнота и желудочная боль для ребенка, может привести к интоксикации организма.
Как лечить пищевое отравление?
Тематика этой статьи освещает те болезни, проявления которых характеризуются диспептическим синдромом — поносом, болью в области живота, тошнотой, рвотой. Таких заболеваний великое множество, самыми распространенными из которых являются:
- Пищевые токсикоинфекции (вызваны размножением условно-патогенной микрофлоры в продуктах питания).
- Дисбактериозы вследствие некорректной антибиотикотерапии и как следствие, угнетению роста нормальной микрофлоры кишечника.
- Ротавирусные инфекции (характерна массовая заболеваемость в детских и взрослых коллективах).
- Холера.
- Сальмонеллез.
- Шигеллез .
- Ботуллизм.
- Брюшной тиф.
- Отравления вредными и ядовитыми веществами.
Значение природы возбудителя
Для того, чтобы грамотно ответить на вопрос болит живот, и понос —что делать? — необходимо знать то, чем именно вызвано то или иное заболевание, приведшее к данной клинической картине. К сожалению, все данные лабораторной диагностики (позволяющие достаточно точно определить возбудителя будут готовы только через несколько суток) диагностика данных нозологий проводится на основании данных объективных методов обследования и сбора анамнеза.
Симптоматика
Каковы же основные критерии дифференциальной диагностики кишечных инфекций?
- Симптом боли в животе. Как правило, из всех инфекционных заболеваний он характерен для дизентерии. В остальных же случаях необходимо проводить дифференцировку с острой хирургической патологией (аппендицит, холецистит, панкреатит, кишечная непроходимость).
- Тошнота и рвота — характерны для многих кишечных заболеваний — сальмонеллеза, ПТИ, шигеллеза, иерсениоза (псевдотуберкулеза), особенно — холеры. Отличительным диагностическим критерием будет наличие облегчения после рвоты.
- Температура тела — при всех инфекионных заболеваниях бактериалной и вирусной природы достигает фебрильных значений (38–39 градусов), только при холере нормальная или даже пониженная.
- Понос — испражнения обильные и зловонные характерны для всех пищевых инфекций за исключением дизентерии и холеры — стул цвета рисового отвара и симптом ректального плевка будет характерен в этих случаях.
Тактика ведения и лечения больных
Итак определившись с возбудителем, приступаем к действиям. Необходимо оценить общее состояние больного, его степень дегидратации (количество приступов рвоты, частоту стула — степень патологических потерь жидкости организмом) для того, чтобы определиться — необходимо ли везти в больницу или же стоит лечить амбулаторно?
 В любом случае, если у человека наблюдается боль в животе и понос следует провести промывание желудка ресторанным методом искусственно вызвать приступ рвоты — особенно при отравлении ядами, грибами. Далее целесообразен прием сорбентов — атоксил (содержимое одного пакетика растворить на стакан воды), белый уголь по 1 таблетке три раза в день; прием пробиотиков — линекс, йогурт или же лактовит форте — по одной капсуле 3 раза в сутки. Затем следует проведение регидратационной и антибактериальной терапии.
В любом случае, если у человека наблюдается боль в животе и понос следует провести промывание желудка ресторанным методом искусственно вызвать приступ рвоты — особенно при отравлении ядами, грибами. Далее целесообразен прием сорбентов — атоксил (содержимое одного пакетика растворить на стакан воды), белый уголь по 1 таблетке три раза в день; прием пробиотиков — линекс, йогурт или же лактовит форте — по одной капсуле 3 раза в сутки. Затем следует проведение регидратационной и антибактериальной терапии.
Видео
Источники: http://lifehacker.ru//10/01/polismed-10-symptoms/, http://medportal.su/bolit-zheludok-i-toshnit-chto-delat/, http://medaway.ru/ru/234-sick-stomach-ache-hurts-golova1.html
Комментариев пока нет!
zdorovayagolova.ru


 Чрезмерное употребление ребенком продуктов, содержащих вредные вещества, консерванты и красители – чипсов, фаст-фудов, сладкой газированной воды или шоколадных батончиков. При насыщении организма рафинированными веществами и хлоридом натрия повреждаются сосуды, раздражается слизистая желудка, что приводит к тому, что болит голова и живот у ребенка.
Чрезмерное употребление ребенком продуктов, содержащих вредные вещества, консерванты и красители – чипсов, фаст-фудов, сладкой газированной воды или шоколадных батончиков. При насыщении организма рафинированными веществами и хлоридом натрия повреждаются сосуды, раздражается слизистая желудка, что приводит к тому, что болит голова и живот у ребенка.

 Гипертония – эпизодическое или постоянное повышение давления выше порога нормальных значений. Точная природа этой патологии до сих пор не установлена.
Гипертония – эпизодическое или постоянное повышение давления выше порога нормальных значений. Точная природа этой патологии до сих пор не установлена. ВСД в качестве диагноза устанавливается довольно редко. Для этого пациент должен пройти множество исследований, а врач обязан доказать, что у больного нет какой-либо серьезной патологии внутренних органов, которой можно было бы объяснить появление характерных симптомов.
ВСД в качестве диагноза устанавливается довольно редко. Для этого пациент должен пройти множество исследований, а врач обязан доказать, что у больного нет какой-либо серьезной патологии внутренних органов, которой можно было бы объяснить появление характерных симптомов. Сегодня у медиков нет возможности полноценно связать появление чувства жара с ПМС, хотя исследования в этой области ведутся. Многие склонны привязывать чувство жара в этот период к эмоциональной нестабильности пациенток, которые становится раздражительными, нервными, легко выходят из себя.
Сегодня у медиков нет возможности полноценно связать появление чувства жара с ПМС, хотя исследования в этой области ведутся. Многие склонны привязывать чувство жара в этот период к эмоциональной нестабильности пациенток, которые становится раздражительными, нервными, легко выходят из себя.

 Причиной кратковременного нарастания жара в теле без температуры становится употребление острой пищи – различных сортов перца, блюд, богатых острыми приправами. Вместе с яркими вкусовыми ощущениями пациент испытывает субъективное чувство тепла, объясняемое раздражением рецепторов и усилением кровообращения. Наиболее выражен «тепловой» эффект от острого блюда в горячем виде.
Причиной кратковременного нарастания жара в теле без температуры становится употребление острой пищи – различных сортов перца, блюд, богатых острыми приправами. Вместе с яркими вкусовыми ощущениями пациент испытывает субъективное чувство тепла, объясняемое раздражением рецепторов и усилением кровообращения. Наиболее выражен «тепловой» эффект от острого блюда в горячем виде. Причины внутреннего жара в теле без температуры как проявления предменструального синдрома до конца не выяснены. Прослеживается связь этого симптома с эмоциональной лабильностью. Чаще всего ощущение жара рассматривается в качестве преходящего вегетососудистого нарушения.
Причины внутреннего жара в теле без температуры как проявления предменструального синдрома до конца не выяснены. Прослеживается связь этого симптома с эмоциональной лабильностью. Чаще всего ощущение жара рассматривается в качестве преходящего вегетососудистого нарушения. Нарушение менструального цикла (изменение промежутков между менструациями, их продолжительности, характера кровотечения).
Нарушение менструального цикла (изменение промежутков между менструациями, их продолжительности, характера кровотечения). Во-вторых, установить наличие ВСД можно зачастую только методом исключения, после длительного обследования и подтверждённого отсутствия у пациента иной патологии, объясняющей симптомы.
Во-вторых, установить наличие ВСД можно зачастую только методом исключения, после длительного обследования и подтверждённого отсутствия у пациента иной патологии, объясняющей симптомы. проведение общеклинического исследования крови, мочи, инструментальных методов обследования для исключения конкретной органической патологии как причины нарушений;
проведение общеклинического исследования крови, мочи, инструментальных методов обследования для исключения конкретной органической патологии как причины нарушений; Тепло, которое разливается по телу, знакомо многим людям. Такие ощущения могут свидетельствовать о серьезных нарушениях здоровья, особенно, если этот симптом сочетается с другими клиническими проявлениями. Жар в теле, когда нет температуры, обычно возникает эпизодически и характеризуется внезапным началом.
Тепло, которое разливается по телу, знакомо многим людям. Такие ощущения могут свидетельствовать о серьезных нарушениях здоровья, особенно, если этот симптом сочетается с другими клиническими проявлениями. Жар в теле, когда нет температуры, обычно возникает эпизодически и характеризуется внезапным началом. Нередко внутренний жар в теле, когда нет температуры, бывает при вегето-сосудистой дистонии. Этот диагноз достаточно распространенный и при этом самый непростой, ведь ВСД не является самостоятельной болезнью. Дистония – это синдром, который может включать множество разных симптомов.
Нередко внутренний жар в теле, когда нет температуры, бывает при вегето-сосудистой дистонии. Этот диагноз достаточно распространенный и при этом самый непростой, ведь ВСД не является самостоятельной болезнью. Дистония – это синдром, который может включать множество разных симптомов. Следует сразу отметить, что причины внутреннего жара без повышения температуры тела, которые возникают в предменструальный период, до конца не изучены.
Следует сразу отметить, что причины внутреннего жара без повышения температуры тела, которые возникают в предменструальный период, до конца не изучены. Следует знать, что приступы жара и потливость отрицательно сказываются не только на женском здоровье, но и на всем организме в целом.
Следует знать, что приступы жара и потливость отрицательно сказываются не только на женском здоровье, но и на всем организме в целом. Чтобы облегчить состояние потребуется выпить горячий чай, принять теплый душ, ванну, лечь под одеяло. Если ничего не помогает согреться, необходимо обратиться к врачу, есть вероятность, что переохлаждение оказалось глубже, чем кажется на первый взгляд.
Чтобы облегчить состояние потребуется выпить горячий чай, принять теплый душ, ванну, лечь под одеяло. Если ничего не помогает согреться, необходимо обратиться к врачу, есть вероятность, что переохлаждение оказалось глубже, чем кажется на первый взгляд. Симптом, с которым многим приходилось сталкиваться — жжение в области желудка, причины этого неприятного ощущения разные. У кого-то оно проявляется редко, а случается, мучает постоянно. Иногда проходит незаметно, а порой значительно снижает качество жизни. В любом случае этот сигнал организма не стоит игнорировать, он сообщает о негативных изменениях в нормальной физиологии. Со временем дискомфорт может нарастать и в итоге привести к нешуточным последствиям.
Симптом, с которым многим приходилось сталкиваться — жжение в области желудка, причины этого неприятного ощущения разные. У кого-то оно проявляется редко, а случается, мучает постоянно. Иногда проходит незаметно, а порой значительно снижает качество жизни. В любом случае этот сигнал организма не стоит игнорировать, он сообщает о негативных изменениях в нормальной физиологии. Со временем дискомфорт может нарастать и в итоге привести к нешуточным последствиям.

 используют уже готовые желудочные сборы, купленные в аптеке. Пример состава желудочного сбора №3:
используют уже готовые желудочные сборы, купленные в аптеке. Пример состава желудочного сбора №3:
 Самое значимое при чувстве жжения в желудке – это строгое соблюдение диеты, желательно составленной индивидуально. Ограничение потребления в пищу, а лучше полный отказ, от продуктов способных обострять воспаление. Постепенный переход к здоровому питанию. При наличии увеличенной массы тела рекомендуются занятия спортом, контроль ИМТ.
Самое значимое при чувстве жжения в желудке – это строгое соблюдение диеты, желательно составленной индивидуально. Ограничение потребления в пищу, а лучше полный отказ, от продуктов способных обострять воспаление. Постепенный переход к здоровому питанию. При наличии увеличенной массы тела рекомендуются занятия спортом, контроль ИМТ.





 Все мы периодически сталкиваемся с насморком, и воспринимает это как досадное, но нормальное явление. Но задумывался ли кто-нибудь, откуда берутся сопли в носу?
Все мы периодически сталкиваемся с насморком, и воспринимает это как досадное, но нормальное явление. Но задумывался ли кто-нибудь, откуда берутся сопли в носу? Сопли продуцируются большим количеством специальных желез, расположенных в толще слизистой оболочки. У абсолютно здорового человека выделяется ежедневно около 500 мл слизи.
Сопли продуцируются большим количеством специальных желез, расположенных в толще слизистой оболочки. У абсолютно здорового человека выделяется ежедневно около 500 мл слизи. Также можно заметить повышение вязкости выделений. Главным образом, это происходит за счет активизации выработки муцина. Что это значит?
Также можно заметить повышение вязкости выделений. Главным образом, это происходит за счет активизации выработки муцина. Что это значит?



 Хотя стоят они недорого, можно сэкономить на процедуре, отдав предпочтение физраствору или приготовленному дома средству. Манипуляции помогут размягчить твердые корки, несколько разжижить слизь и очистить носовую полость.
Хотя стоят они недорого, можно сэкономить на процедуре, отдав предпочтение физраствору или приготовленному дома средству. Манипуляции помогут размягчить твердые корки, несколько разжижить слизь и очистить носовую полость. Тем не менее при появлении зеленых соплей, особенно затяжных, и нарушении общего состояния доктор не рекомендует заниматься самолечением.
Тем не менее при появлении зеленых соплей, особенно затяжных, и нарушении общего состояния доктор не рекомендует заниматься самолечением. Загрузка…
Загрузка…


 Большинство людей задумывается о том, откуда берутся сопли в носу и какую роль играет эта слизь в организме.
Большинство людей задумывается о том, откуда берутся сопли в носу и какую роль играет эта слизь в организме. Мокрота образуется при чихании или кашле больного. То есть, находясь рядом с гриппующим человеком, вы рискуете заразиться от него, но благодаря иммунной системе случается это не каждый раз. Она уничтожает инфекционные микробы еще тогда, когда они только попали в организм и во многих случаях с болезнью справляется. Вот только постоянно контактировать с больными тоже не стоит, поскольку даже при малом проценте заболеваемости иммунитет все равно может не справиться, тогда воспаляется слизистая оболочка, появляется насморк и при серьезном заболевании длится не менее недели.
Мокрота образуется при чихании или кашле больного. То есть, находясь рядом с гриппующим человеком, вы рискуете заразиться от него, но благодаря иммунной системе случается это не каждый раз. Она уничтожает инфекционные микробы еще тогда, когда они только попали в организм и во многих случаях с болезнью справляется. Вот только постоянно контактировать с больными тоже не стоит, поскольку даже при малом проценте заболеваемости иммунитет все равно может не справиться, тогда воспаляется слизистая оболочка, появляется насморк и при серьезном заболевании длится не менее недели. Сопли — это носовая слизь (муконазальный секрет, в разговоре, упрощено — сопли), выделяющаяся в носу. При простуде, аллергии или при охлаждении (замерзании) носа выделение слизи увеличивается. Насморк — защитная реакция организма. Образующиеся сопли в носу защищают органы дыхания от неблагоприятных внешних воздействий. При насморке в легкие не поступает холодный воздух и болезнетворные бактерии, так как образующиеся сопли создают преграду на пути патогенна.
Сопли — это носовая слизь (муконазальный секрет, в разговоре, упрощено — сопли), выделяющаяся в носу. При простуде, аллергии или при охлаждении (замерзании) носа выделение слизи увеличивается. Насморк — защитная реакция организма. Образующиеся сопли в носу защищают органы дыхания от неблагоприятных внешних воздействий. При насморке в легкие не поступает холодный воздух и болезнетворные бактерии, так как образующиеся сопли создают преграду на пути патогенна. В случае гиперчувствительности в слизи появляются эозинофилы. Их наличие определяется простым анализом. Эозинофилы сигнализируют об аллергическом происхождении заболевания.
В случае гиперчувствительности в слизи появляются эозинофилы. Их наличие определяется простым анализом. Эозинофилы сигнализируют об аллергическом происхождении заболевания.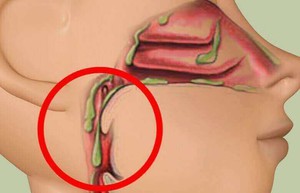 При превышении нормы в 50-100 мл образования соплей в сутки, организм считается больным. Цифра может доходить до 2 литров в сутки. Большая часть слизи идет на увлажнение потока воздуха, поступающего в легкие, остальная часть обеспечивает уничтожение и удаление инородных частиц.
При превышении нормы в 50-100 мл образования соплей в сутки, организм считается больным. Цифра может доходить до 2 литров в сутки. Большая часть слизи идет на увлажнение потока воздуха, поступающего в легкие, остальная часть обеспечивает уничтожение и удаление инородных частиц.







 Двенадцатиперстная кишка – это самый первый отдел тонкого кишечника, он идет сразу за желудком, небольшой по размерам. Такое интересное название эта часть ЖКТ получила потому, что ее длина около 25-30 см, то есть примерно такая же, как сложенные в поперечнике 12 пальцев. За 12-перстной кишкой следует тощая кишка. Это один из самых коротких, но одновременно толстых сегментов.
Двенадцатиперстная кишка – это самый первый отдел тонкого кишечника, он идет сразу за желудком, небольшой по размерам. Такое интересное название эта часть ЖКТ получила потому, что ее длина около 25-30 см, то есть примерно такая же, как сложенные в поперечнике 12 пальцев. За 12-перстной кишкой следует тощая кишка. Это один из самых коротких, но одновременно толстых сегментов.




 Иннервацию обеспечивают блуждающие нервы и сплетения — чревное, верхнее
Иннервацию обеспечивают блуждающие нервы и сплетения — чревное, верхнее






 Этот орган имеет особенное строение слизистого слоя, который устойчив к агрессивному желудочному соку, пепсину и ферментам. Фиксируется орган путем соединительных волокон, которые находятся на стенке кишки и проходят в забрюшинное пространство.
Этот орган имеет особенное строение слизистого слоя, который устойчив к агрессивному желудочному соку, пепсину и ферментам. Фиксируется орган путем соединительных волокон, которые находятся на стенке кишки и проходят в забрюшинное пространство.






















 острая форма лимфобластного лейкоза;
острая форма лимфобластного лейкоза; Досконально изучить рацион своего питания за последние несколько дней. Если в нем присутствовали продукты питания, о которых речь шла выше (свекла, смородина, кровяная колбаса, гранат и т. д.), то, скорее всего, именно они и окрасили стул в необычный черный цвет. Причиной может быть и прием некоторых медицинский препаратов (о них тоже говорилось раньше). В случае, когда в последнее время человек ел обычную пищу и не принимал никаких лекарств, внезапное почернение стула может свидетельствовать о развитии опасных для жизни состояний. И в этом случае визит к доктору откладывать ни в коем случае нельзя.
Досконально изучить рацион своего питания за последние несколько дней. Если в нем присутствовали продукты питания, о которых речь шла выше (свекла, смородина, кровяная колбаса, гранат и т. д.), то, скорее всего, именно они и окрасили стул в необычный черный цвет. Причиной может быть и прием некоторых медицинский препаратов (о них тоже говорилось раньше). В случае, когда в последнее время человек ел обычную пищу и не принимал никаких лекарств, внезапное почернение стула может свидетельствовать о развитии опасных для жизни состояний. И в этом случае визит к доктору откладывать ни в коем случае нельзя.















 Такое народное средство как чеснок позволяет очистить все органы в нашем организме. Также отлично он справляется с очищением кровеносной системы. Но вам придется регулярно принимать настойку на спирту на основе чеснока. Готовое средство можно хранить целый год. Берем 350 грамм огненного корнеплода и измельчаем, как вам нравится. После чего готовую кашицу следует переложить в емкость и залить стаканом спирта. Банку с содержимым хорошенько закручиваем. Поставьте заготовку в погреб на 1,5 недели. В холодильник ставить средство нельзя. По окончанию срока состав следует процедить и не трогать еще пару деньков.
Такое народное средство как чеснок позволяет очистить все органы в нашем организме. Также отлично он справляется с очищением кровеносной системы. Но вам придется регулярно принимать настойку на спирту на основе чеснока. Готовое средство можно хранить целый год. Берем 350 грамм огненного корнеплода и измельчаем, как вам нравится. После чего готовую кашицу следует переложить в емкость и залить стаканом спирта. Банку с содержимым хорошенько закручиваем. Поставьте заготовку в погреб на 1,5 недели. В холодильник ставить средство нельзя. По окончанию срока состав следует процедить и не трогать еще пару деньков.



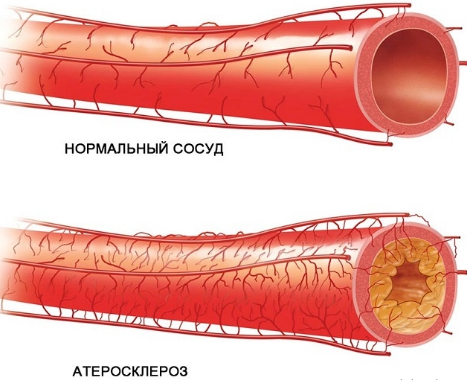
 Рецепт этой смеси достаточно прост, но очень важно соблюдать пропорции, чтобы состав оказал нужное действие на состояние артерий. Для этого стоит взять килограмм самого свежего жидкого меда, стоит сказать, что старый продукт использовать не стоит, он с годами теряет свою пользу. Далее берутся цитрусовые, которые обязательно промывают под водой, а затем ошпаривают, это поможет удалить бактерии, так как лимоны будут использоваться вместе с кожурой, хотя при желании кожицу можно удалить.
Рецепт этой смеси достаточно прост, но очень важно соблюдать пропорции, чтобы состав оказал нужное действие на состояние артерий. Для этого стоит взять килограмм самого свежего жидкого меда, стоит сказать, что старый продукт использовать не стоит, он с годами теряет свою пользу. Далее берутся цитрусовые, которые обязательно промывают под водой, а затем ошпаривают, это поможет удалить бактерии, так как лимоны будут использоваться вместе с кожурой, хотя при желании кожицу можно удалить.







 Дисбактериоз, также известный как дисбиоз, может быть описан как состояние, которое возникает, когда существует дисбаланс полезных и болезнетворных бактерий в нашем теле. От чего помогает «Линекс»? Только этот препарат может помочь в восстановлении нормальной микрофлоры.
Дисбактериоз, также известный как дисбиоз, может быть описан как состояние, которое возникает, когда существует дисбаланс полезных и болезнетворных бактерий в нашем теле. От чего помогает «Линекс»? Только этот препарат может помочь в восстановлении нормальной микрофлоры.


 Это:
Это: Употребление кедровых орешков во время грудного вскармливания может быть весьма полезно как маме, так и малышу.
Употребление кедровых орешков во время грудного вскармливания может быть весьма полезно как маме, так и малышу. Вопреки распространенному мнению кедровые орешки не способны увеличить количество грудного молока.
Вопреки распространенному мнению кедровые орешки не способны увеличить количество грудного молока.














 Читатели Ogrudnichke.ru рекомендуют:
— Обзор самых популярных витаминных добавок для детей от компании Garden of Life
Читать статью >>>
Читатели Ogrudnichke.ru рекомендуют:
— Обзор самых популярных витаминных добавок для детей от компании Garden of Life
Читать статью >>>





 Загрузка…
Загрузка…