Описание всех симптомов болезней ЖКТ
Одним из наиболее распространенных симптомов разнообразных расстройств желудка и кишечника является метеоризм или другими словами вздутие. Это состояние, при котором заболевший человек, от излишнего скопления газов, ощущает внутри себя распирание. Как правило, метеоризм сопровождается болями в виде схваток, которые утихают после их отхождения. Также состояние характеризуется чувством небывалой тяжести и зачастую проявляется вместе с икотой и отрыжкой.
Еще один донимающий «вестник» практически все страдающих «желудком» людей. Тошнота довольно неприятное ощущение, которое, как правило, приводит к рвоте – еще одному опасному симптому. Обычно она возникает в области груди или полости рта и есть проявлением очень многих и распространенных заболеваний: гастрита, язвы желудка или двенадцатиперстной кишки, обычного отравления или переедания и вплоть до серьезнейших заболеваний. Словом, этим признаком сопровождаются все желудочно-кишечные отклонения, даже инфицирование паразитами, бактериями и вирусами.
Очень малоприятное явление, что являет собою непроизвольный выброс через глотку и рот всего, что находилось в желудке. Как правило, она сопровождается частым дыханием, резкими болями в животе, повышенным слюноотделением. Правда, после выброса рвотных масс больной чувствует облегчение. Обычно рвота есть признаком многих заболеваний и отравлений. Бывает, что остановить ее без вмешательства медработников, не удается.
Поэтому важно понимать, что продолжительная рвота – симптом очень серьезный, поэтому самолечением в данном случае заниматься категорически запрещено. Особенно, если то, что выходит наружу имеет примеси слизи, крови или жёлчи.
Кстати, рвота может возникнуть даже при сильном волнении или всплеске эмоций. Для многих женщин в положении на ранних сроках это вообще нормальное явление.
Этот раздражающий признак появляется, когда у больного происходит чрезмерный выброс желудочного сока, то есть повышается кислотность. Изжога – это своего рода дискомфортное жжение в верхней части пищевода. Иногда люди, страдающие изжогой, чувствуют ком в горле, который сильно давит и доставляет очень неприятные ощущения. Особенно они досаждают больному желудочно-кишечными расстройствами, когда человек наклоняется, чтобы что-нибудь поднять или сделать. В таком положении тела она лишь усиливается и еще больше раздражает.
Но имейте в виду – такое частое явление, как изжога, может стать причиной возникновения дыр в желудке, кишечнике (язвы) и даже рака пищеварительной системы.
С данной проблемой сталкивается каждый житель планеты. Дело в том, что несвежее дыхание, как правило, возникает, когда человек чрезвычайно голоден… о не соблюдении гигиенических мер, мы сейчас не говорим. По-другому это состояние называют еще галитозом.
Развитию этого неприятного симптома способствуют различные недуги желудочно-кишечного тракта. Причем как у взрослых, так и детей. Дурно пахнущее дыхание обычно возникает у больных гастритом, язвенной болезнью, проблемами с поджелудочной железой, а именно в состоянии ацетономического синдрома и прочих заболеваний. Вообще, подсчитали медики, в 50% случаев неприятный запах изо рта исходит, когда имеются те или иные нарушения в работе ЖКТ.
Ксеростомия или затрудненное слюноотделение, а также наоборот – повышенный секреторный рефлекс – обязательное сопровождение многих желудочно-кишечных расстройств. Особенно нарушения выделения слюны проявляются при наличии у человека гастрита, некоторых видов холецистита и прочих подобных патологий. Также повышенное слюноотделение может возникать при язвах, воспалении поджелудочной железы и т.д.
Такой неприятный симптом чаще всего проявляется с сопутствующими признаками – изжогой или отрыжкой, что только свидетельствует о том, что у человека развивается патология пищеварительной системы. Обычно проблемы со слюноотделением проходят самостоятельно, как только у больного период обострения болезни начинает стихать.
Этот признак желудочно-кишечных патологий наиболее распространенный и, как правило, возникает при гастрите, язве и других пищеварительных недугах. Не заметить изменения в полости рта просто невозможно. Ведь при подобных нарушениях на языке появляется налет, гиперемия, отек или даже своеобразные ранки. Меняется и цвет этого органа – при наличии болезней желудка и кишечника, он может приобретать сероватый оттенок или очень белый с характерной желтизной. Так, при наличии язвы у больного на языке возникает сильный налет и отечность, а при гастрите – к этому еще и добавляется гипертрофия грибовидных сосочков – маленьких точечек на его поверхности.
Считается, что изменения на языковой поверхности во рту – самый ранний симптом, который свидетельствует о развитии в организме нехороших желудочно-кишечных патологий.
Специфические сокращения диафрагмы, характеризующиеся непроизвольным выталкиванием излишнего воздуха, который попал в желудок вместе с едой или возникший в результате повышенного газообразования. Поэтому и икота является одним из главных симптомов многих нарушений ЖКТ, например, переполнении пищей желудка или сильной интоксикацией. В любом случае если икота не длительная, то кроме неприятных ощущений и надоедливости она особых хлопот не доставит. А вот, когда такая физиологическая реакция чересчур продолжительная и изматывающая, лучше обратиться к гастроэнтерологу и пройти соответствующее обследование.
Одно из неприятных проявлений пищеварительных патологий. Ее наличие постоянное или редкое еще один повод обратиться за медицинской помощью. Ведь горький привкус во рту связан с нарушением работы желчного пузыря или проблемами с печенью. Чаще всего возникает при холецистите и панкреатите, свидетельствуя о том, что в желудок выбрасывается желчь. Такой симптом характерен и для язвенной болезни.
Как и выше перечисленные подобное явление также есть симптомом нарушений в работе пищеварительной системы. Как правило, кожный зуд возникает при патологиях почек, печени, поджелудочной железы, поражении глистами или нарушениях в обменных процессах организма. Зудящий очаг может возникать в одном месте или распространятся на несколько точек.
Поэтому, как только вы заметили у себя подобную «потребность» нужно обследоваться, дабы выявить болезнь на начальной стадии. Хотя, если кожный зуд имеет продолжительное течение, то это может свидетельствовать о хронических недугах желудочно-кишечного тракта.
Появляется, когда, в результате развития патологий ЖКТ, нарушается отток желчи из желчевыводящих путей в двенадцатиперстную кишку. При этом она просто застаивается и билирубин (желчный пигмент) попадает в кровь, окрашивая в характерный желтый цвет кожу и склер глаз.
Такой непроходимости желчи способствуют камни в желчном пузыре, паразиты, опухоли различной этиологии, хронический панкреатит и другие заболевания.
Частое явление при расстройствах пищеварительной системы человека. Характеризуется частыми в основном водянистыми испражнениями. Понос у больного появляется, когда еда плохо перевариваясь, очень быстро перемещается по ЖКТ, не успевая, усвоиться надлежащим образом. Обычно данное состояние провоцируют вирусы и бактерии, присутствующие в воспаленном кишечнике. А еще подобное проявление сопровождает панкреатит, интоксикацию или холестаз.
Кстати, диарея также является симптомом и других расстройств организма человека, например, перенесенный стресс, смена климата или рациона, прием некоторых лекарственных препаратов. В любом случае, такой важный признак нельзя оставлять без внимания, ведь он может спровоцировать еще более тяжелое заболевание.
С этим симптомом встречается каждый человек. Мы привыкли считать, что урчание говорит о том, что человек голоден. Но иногда такие специфические звуки из живота свидетельствуют о возникновение серьезного недуга.
Обычно причиной досаждающего урчания есть заболевание желчного пузыря (наличие в нем камней), колита, энтерита или снова-таки панкреатита.
То есть, это явление как своего рода сопровождение выше упомянутых симптомов заболеваний пищевода – метеоризма, диареи и т.д. В зависимости от того в какой области живота вы ощущаете урчащие звуки, можно предварительно диагностировать ту или иную патологию ЖКТ.
Нарушения в пищеварительном тракте иногда могут сопровождаться затрудненной деятельностью кишечника – запором. На это следует обращать внимание, если вы не испражнялись на протяжении более 48 часов. Запором также считают выделения очень твердых каловых масс, которые выходят с очень сильной и неприятной болью.
Причин подобного состояния организма множество, но самые распространенные из них – язва желудка или двенадцатиперстной кишки, дисбактериоз, онкологические заболевания ЖКТ, либо синдром раздраженного кишечника.
Вообще при характерных болезнях всей пищеварительной системы самым первым признаком, свидетельствующим о расстройствах пищеварения, есть так званые эпигастральные боли. Как правило, они появляются и при серьезных нарушениях и патологиях желудочно-кишечного тракта, и при малейшем расстройстве или отравлении. Боли в животе могут быть как схваткообразными, та и иметь ноющий характер.
Их наличие может говорить о многом: и о язвенном заболевании, и об увеличении или поражении печени, и о том, что кишечник либо желчевыводящие пути в организме больного ведут слишком активную деятельность.
Но если вы ощущаете боли в животе, и при этом вас беспокоит зуд возле анального отверстия – ищите причину в кишечнике. Наиболее вероятной причиной это могут быть заболевания прямой кишки и самого ануса. Если у вас все время раздражается сам задний проход и область вокруг него, то это вполне могут быть бородавки или кондиломы, которые при дефекации задеваются каловыми массами и начинают чесаться. Самой банальной причиной этого удручающего явления есть, конечно же, глисты.
А вот появление этого симптома уже свидетельствует о более серьезных недугах. В современной медицине к ним относят кусочки не переваренной пищи, слизь, кровь, гной. Два последних «содержания» в кале больного человека свидетельствует о нарушении целостности слизистой оболочки пищевода. Также кровь и гной в стуле могут присутствовать, когда человек болен дизентерией, имеет язву, геморрой или трещину в прямой кишке.
Это достаточно серьезный симптом, который требует незамедлительной медицинской помощи.
Это также характерный признак нарушения работы желудочно-кишечного тракта. Возникает в результате нарушений мышечных сокращений и способствует образованию позывов к испражнению. Как правило, кроме боли, они ничего хорошего пациенту не приносят и сопровождаются полным отсутствием каловых масс.
Частое и свойственное явление у каждого человека. Это своеобразный выброс через рот излишних газов из желудка при насыщении его пищей. Сопровождается характерным неприятным звуком, который говорит не только о невоспитанности больного, но и наличии у него заболеваний ЖКТ.
Хотя она также присутствует и при патологиях сердечно-сосудистых, печени и желчного пузыря.
Это тоже важный симптом пищеварительных патологий. Являет собой затрудненное глотание. Причинами могут быть различные поражения пищевода: инородные тела, рубцовые сужения или опухоли. Но наиболее распространенной причиной этого явления есть гастроэзофагеальная рефлюксная болезнь, которая также требует медицинского вмешательства.
gastrocure.net
причины, симптомы, лечение, диета и профилактика. Заболевания ЖКТ у детей :: SYL.ru
Как утверждает статистика, в последнее время нарушения работы и патологии желудочно-кишечного тракта занимают ведущее место среди других заболеваний. Особенно им подвержены жители больших городов. Причина этого — неправильный образ жизни и постоянные стрессы. Поэтому уже к 30 годам каждый четвёртый человек страдает от болезней ЖКТ.
Характеристика пищеварительной системы
Ни для кого не секрет, что пищеварительный тракт играет очень важную роль в жизнедеятельности организма. С его помощью мы получаем витамины, микроэлементы, белки, жиры, углеводы, клетчатку и полезные кислоты. Часть из них служит строительным материалом для клеток, обеспечивает нас энергией. Другие вещества способствуют бесперебойному функционированию органов и систем. Поэтому заболевания ЖКТ могут не только нарушить нормальный ритм жизни человека, отразившись на его здоровье, но и в некоторых случаях привести к летальному исходу.
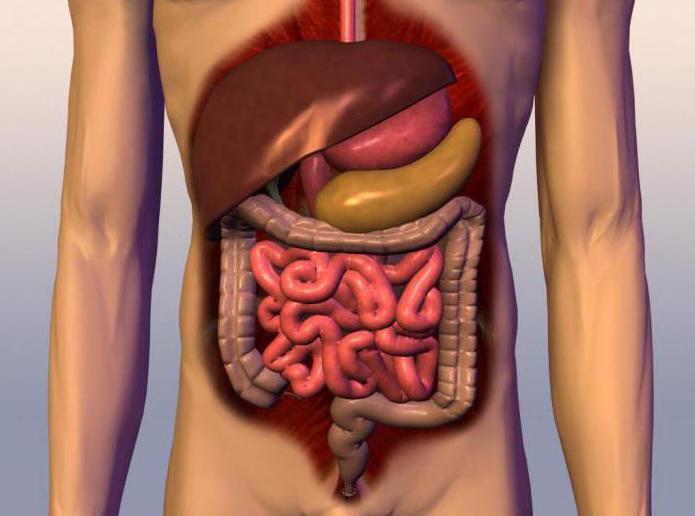 ЖКТ состоит из следующих компонентов: ротовая полость, глотка, пищевод, желудок и кишечник, что включает тонкий, толстый и прямой отделы. Главные функции всех этих органов: расщепление пищи, вывод её остатков из организма, выработка полезных ферментов, которые способствуют правильному пищеварению и всасыванию нужных веществ. Без нормального функционирования ЖКТ человек чувствует дискомфорт, у него плохое самочувствие, которое из-за отсутствия лечения может обрести хронический характер.
ЖКТ состоит из следующих компонентов: ротовая полость, глотка, пищевод, желудок и кишечник, что включает тонкий, толстый и прямой отделы. Главные функции всех этих органов: расщепление пищи, вывод её остатков из организма, выработка полезных ферментов, которые способствуют правильному пищеварению и всасыванию нужных веществ. Без нормального функционирования ЖКТ человек чувствует дискомфорт, у него плохое самочувствие, которое из-за отсутствия лечения может обрести хронический характер.Причины болезней
Их очень много и большинство из них относятся к неправильному образу жизни. Основные причины заболеваний ЖКТ следующие:
- Несбалансированное питание: постоянные диеты, переедание, вредные перекусы и жевание на ходу, регулярное посещение заведений, торгующих фастфудом, недостаток полезной клетчатки, вместо этого преобладание в рационе животных жиров и трудноусвояемых углеводов.
- Экология: низкое качество питьевой воды, наличие большого количества нитратов и пестицидов в овощах, антибиотиков и консервантов — в мясных продуктах.
 Заболевания ЖКТ и печени также провоцируют вредные привычки — алкоголизм и курение. К патологиям может привести и приём лекарственных препаратов, а также паразитарные инфекции, бактериальные возбудители, нарушения работы эндокринной системы, работа на производстве с вредными для здоровья условиями, отсутствие элементарных санитарных норм, несоблюдение личной гигиены, неправильный режим дня, неврозы и стрессы.
Заболевания ЖКТ и печени также провоцируют вредные привычки — алкоголизм и курение. К патологиям может привести и приём лекарственных препаратов, а также паразитарные инфекции, бактериальные возбудители, нарушения работы эндокринной системы, работа на производстве с вредными для здоровья условиями, отсутствие элементарных санитарных норм, несоблюдение личной гигиены, неправильный режим дня, неврозы и стрессы.Основные симптомы
Острые и хронические заболевания ЖКТ имеют ряд признаков, по которым легко определить, есть ли у вас проблемы с этой частью организма. К ним относятся такие симптомы:
- Боль в животе. При язвах она резкая, с частой локализацией, в случае аппендицита и грыжи — сильная, пульсирующая, когда у человека колики — схваткообразная.
- Изжога. Болезненные ощущения для неё характерны при язве, усиление — при грыже.
- Отрыжка. Кислая говорит о нарушении пищеварения, с запахом тухлых яиц — о патологической задержке еды в желудке и кишечнике.
Среди симптомов также выделяют рвоту и тошноту, которые больше характерны для хронических болезней. Например, для гастрита. Если же рвота содержит кровянистые выделения и сгустки, это может быть открывшаяся язва или рак желудка. Если пациент регулярно страдает от метеоризма, у него может быть диагностирован дисбактериоз, секреторная недостаточность поджелудочной железы, полная или частичная непроходимость кишечника.
Другие признаки
Заболевания ЖКТ имеют и менее выраженные симптомы, которые указывают на поражение пищеварительной системы: неприятный запах изо рта, чувство горечи, появление белого налёта на языке, плохой аппетит (особенно отвращение к мясным продуктам), постоянная жажда, повышенное слюноотделение, резкое снижение массы тела, развитие анемии, бледность, головокружение, слабость, чувство тяжести в животе, длительное расстройство стула (запор или диарея), а также появление в каловых массах кровянистых выделений.
 Эти симптомы сами по себе не являются опасными, но могут нарушить обычный ритм жизни, отразиться на её качестве, а также указывать на развитие патологии. Поэтому чем раньше вы обратитесь к врачу, тем быстрее и легче пройдёт лечение, терапия подействует эффективно и результатом станет полное исцеление. Если болезнь не обнаружена на раннем этапе и не излечена, она может спровоцировать серьёзные осложнения или же будет регулярно обостряться до конца жизни.
Эти симптомы сами по себе не являются опасными, но могут нарушить обычный ритм жизни, отразиться на её качестве, а также указывать на развитие патологии. Поэтому чем раньше вы обратитесь к врачу, тем быстрее и легче пройдёт лечение, терапия подействует эффективно и результатом станет полное исцеление. Если болезнь не обнаружена на раннем этапе и не излечена, она может спровоцировать серьёзные осложнения или же будет регулярно обостряться до конца жизни.Основные заболевания
Они характерны для большего процента пациентов, которые обращаются за медицинской помощью. Во-первых, это гастрит, развитие которого провоцирует бактерия Helicobacter pylori, а также погрешности в питании, наличие вредных привычек и постоянные неврозы. При гастрите страдает слизистая оболочка желудочных стенок, из-за чего человек чувствует боль, страдает от несварения. Во-вторых, это язва желудка и двенадцатипёрстной кишки. Для неё, кроме всего прочего, характерны болезненные ощущения, а ещё — изжога, проблемы с усвоением пищи. Язва образуется при поражении органов ЖКТ и нарушении целостности тканей, а это может привести к осложнениям, опасным для жизни.
Третьей, наиболее частой болезнью ЖКТ, является колит. Возникает под влиянием патогенных бактерий, на фоне инфекции. Локализуется в слизистой оболочке кишечника и носит воспалительный характер. Неспецифический колит вызывает язвенные поражения, которые становятся причиной перитонита, кишечных кровотечений, злокачественных образований и непроходимости.
Другие болезни
Их список огромен. Какие заболевания ЖКТ наиболее часто встречаются среди пациентов? В первую очередь – это панкреатит и дисбактериоз. Первый относится к воспалительным заболеваниям поджелудочной железы, что характеризуется рвотой, тошнотой, нарушением пищеварения и болевыми ощущениями. Второй — последствия изменения естественного состояния микрофлоры кишечника, вследствие чего нарушается его полноценное функционирование, возникают проблемы с усвояемостью пищи, её нормальным выведением из организма.
 К наиболее распространённым заболеваниям ЖКТ относятся и такие недуги: холецистит — воспаление жёлчного пузыря, что сопровождается горечью во рту, тошнотой, болями, проблемами со стулом и диспепсическими явлениями, цирроз печени — смертельно опасный недуг, при котором происходит масштабное поражение клеток органа. Пищеварительными болезнями также называют геморрой и аппендицит.
К наиболее распространённым заболеваниям ЖКТ относятся и такие недуги: холецистит — воспаление жёлчного пузыря, что сопровождается горечью во рту, тошнотой, болями, проблемами со стулом и диспепсическими явлениями, цирроз печени — смертельно опасный недуг, при котором происходит масштабное поражение клеток органа. Пищеварительными болезнями также называют геморрой и аппендицит.Клиническая картина у детей
К сожалению, в последнее время наблюдается увеличение случаев пищеварительных патологий у малышей. Заболевания ЖКТ у детей возникают из-за нескольких факторов: плохая экология, наследственность и неправильное питание. Что касается последнего, то оно проявляется в неконтролируемом употреблении несовершеннолетними газированных напитков, продукции фастфуда, сладостей, которые содержат эмульгаторы, красители и консерванты. Врачи говорят, что кишечные болезни у малышей наиболее часто проявляются в 5-6 и 9-11 лет. Клиническая картина при этом выглядит следующим образом: у малыша болит живот, его тошнит или рвёт, он жалуется на диарею или запор.
 Даже младенцы не защищены от недугов. Часто они страдают от так называемых коликов. Причина – искусственное вскармливание. Поэтому медики не устают настаивать на том, что грудное молоко – лучшее питание для самых маленьких детей. Оно не только благоприятно воздействует на желудок, но и способствует укреплению иммунитета. Организм, который получает достаточное количество натуральных витаминов, микроэлементов и антител из маминого молока, может также оказать достойное сопротивление различным бактериям, что вызывают болезни ЖГТ.
Даже младенцы не защищены от недугов. Часто они страдают от так называемых коликов. Причина – искусственное вскармливание. Поэтому медики не устают настаивать на том, что грудное молоко – лучшее питание для самых маленьких детей. Оно не только благоприятно воздействует на желудок, но и способствует укреплению иммунитета. Организм, который получает достаточное количество натуральных витаминов, микроэлементов и антител из маминого молока, может также оказать достойное сопротивление различным бактериям, что вызывают болезни ЖГТ.Кишечные болезни у малышей
Острые кишечные болезни малышей относят к отдельной группе заболеваний ЖКТ. Это сальмонеллез и дизентерия, которые вызывают интоксикацию, обезвоживание организма и различные диспепсические расстройства. Такие симптомы очень опасны и требуют немедленной госпитализации. Интересно, но кишечными инфекциями наиболее часто болеют именно дети. Это связано с тем, что у малышей защитные механизмы организма работают ещё несовершенно. Причинами также становятся игнорирование детьми санитарных норм и физиологические особенности их желудочно-кишечного тракта.
Острые инфекционные заболевания ЖКТ могут спровоцировать задержку физического развития, «убить» иммунитет и вызвать ещё ряд серьёзных осложнений и необратимых последствий. Обычно они сопровождаются полным отсутствием аппетита, лихорадкой, болезненными ощущениями в области живота, диарей, тошнотой и рвотой. Малыш жалуется на слабость и усталость, он заторможенный, вялый. Такой ребёнок нуждается в медицинской помощи: антибактериальную терапию назначает детский гастроэнтеролог.
Лечение
Для начала нужно обратиться к профильному врачу – гастроэнтерологу. Только после сдачи необходимых анализов и проведения обследований он поставит точный диагноз. Лечение заболеваний ЖКТ, его длительность и интенсивность будут зависеть от конкретной болезни, формы и стадии её развития, степени запущенности, общего состояния пациента. Обычно применяют медикаментозную терапию, но в ряде случаев срочно требуется хирургическое вмешательство.
Тактика подбирается индивидуально. Обычно назначают такие препараты:
- Антациды – нейтрализуют желудочный сок.
- Альгинаты – нормализуют кислотность.
- Прокинетики – стимулируют моторику ЖКТ.
- Спазмолитики – снимают спазмы гладкой мускулатуры.
- Антибиотики и пробиотики.
- Энтеросорбенты – против интоксикации.
- Антимикробные средства.
- Ферментные пищеварительные препараты и т. д.
 В комплексе с медикаментозным лечением используются и средства народной медицины: настои и отвары лекарственных растений. Например, бессмертника, крапивы, тысячелистника, мелиссы. Они очень эффективны, вот только принимать их можно под контролем лечащего врача.
В комплексе с медикаментозным лечением используются и средства народной медицины: настои и отвары лекарственных растений. Например, бессмертника, крапивы, тысячелистника, мелиссы. Они очень эффективны, вот только принимать их можно под контролем лечащего врача.Диета при заболеваниях ЖКТ
Все болезни из этого ряда такие разные, что конкретные рекомендации можно дать только после детального изучения диагноза. Рацион подлежит корректировке при каждом индивидуальном случае. Но есть и общие требования к режиму питания пациента. Во-первых, есть нужно часто – 6 раз в день. Порции не должны быть большими, лучше всего, если блюдо будет редкое или дроблёное. Так вы не будете перегружать желудок и кишечник. Во-вторых, больному необходимо выпивать 2 литра воды в сутки.
Диета при заболеваниях ЖКТ обязана быть щадящей. Следует отдавать предпочтение суфле, пюре, омлетам, нежирным рыбным и мясным бульонам. Жареное, копчёное, консервированное, маринованное, солёное – под строгим запретом. Нужно также отказаться от различных соусов, полуфабрикатов, приправ и специй. Овощи, которые вызывают бродильные процессы, лучше также исключить. Это все бобовые, кукуруза, горох, капуста, репа и редька. Другие овощи необходимо тщательно отваривать или тушить. Пища должна быть свежей и легко усваиваться. Чем больше в рационе будет клетчатки и меньше рафинированной еды, тем лучше будет работать ЖКТ.
Профилактика
В первую очередь – это всё то же сбалансированное и правильное питание. Профилактика заболеваний ЖКТ включает такие мероприятия: соблюдение правил санитарного приготовления пищи и личной гигиены. Таким образом вы обезопасите себя и семью от кишечных инфекций. Питайтесь только полезными продуктами: овощами, фруктами, зеленью, нежирными молочными изделиями, рыбой и мясом. Старайтесь, чтобы в ежедневном рационе белки, жиры и углеводы находились в правильном соотношении.
 Заболевания ЖКТ очень «любят» пассивных людей. Поэтому старайтесь больше двигаться, заниматься спортом, много времени проводить на свежем воздухе. Отличным вариантом станет плаванье, лёгкий бег, аэробика и даже пешие прогулки. Откажитесь от вредных привычек – они провоцируют сбои в работе кишечника и желудка. Старайтесь оградить себя от стрессов, не особо нервничайте, принимайте натуральные успокоительные: валериану или пустырник. При возникновении первых тревожных симптомов сразу же обращайтесь к врачу – так вы избежите прогрессирования болезни и предупредите её переход в хроническую форму, и, конечно же, добьётесь полного выздоровления.
Заболевания ЖКТ очень «любят» пассивных людей. Поэтому старайтесь больше двигаться, заниматься спортом, много времени проводить на свежем воздухе. Отличным вариантом станет плаванье, лёгкий бег, аэробика и даже пешие прогулки. Откажитесь от вредных привычек – они провоцируют сбои в работе кишечника и желудка. Старайтесь оградить себя от стрессов, не особо нервничайте, принимайте натуральные успокоительные: валериану или пустырник. При возникновении первых тревожных симптомов сразу же обращайтесь к врачу – так вы избежите прогрессирования болезни и предупредите её переход в хроническую форму, и, конечно же, добьётесь полного выздоровления.www.syl.ru
причины, что делать и как их лечить
Современный образ жизни с его вечной спешкой, перекусами на ходу и обилием нездоровой пищи зачастую является одной из главных причин наших болезней. Согласно статистике Минздрава, заболеваниями органов пищеварения страдают около 50-60% взрослого населения1.
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: это тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные. Возможны следующие причины инфекционных заболеваний ЖКТ:
- бактериальное инфицирование;
- паразитарные инфекции;
- вирусные и грибковые поражения.
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести:2

- неправильный режим питания;
- малоподвижный образ жизни, что нарушает физиологическую перистальтику тонкого и толстого кишечника;
- заболевания эндокринной системы;
- неблагоприятное воздействие внешних экологических и производственных условий жизнедеятельности;
- хронические стрессовые ситуации и депрессии, которые резко снижают уровень защитных свойств организма;
- генетическая предрасположенность и врожденные аномалии развития органов ЖКТ.
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром. Место локализации боли может свидетельствовать о следующих проблемах:3
- тяжесть после еды или дискомфорт в животе могут быть связаны с нехваткой пищеварительных ферментов в кишечнике;
- боль в верхней трети живота может быть связана с воспалением стенок желудка, кишечника и нижнего отдела пищевода или появляться при язвенном поражении желудка и двенадцатиперстной кишки. Дополнительным симптомом этих заболеваний являются тошнота и рвота;
- боль в правом подреберье нередко сигнализирует о воспалении желчного пузыря — холецистите;
- боль в левом подреберье может быть признаком гастрита и других воспалительных болезней ЖКТ. Если боль сильная и носит опоясывающий характер, то при обследовании врач обращает особое внимание на состояние поджелудочной железы;
- болевой синдром в нижней части живота может быть признаком аппендицита и кишечных инфекций.
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить:
- Диарея. В хронической форме может указывать на гепатит, холецистит, панкреатит и колит;
- Запор. Запором гастроэнтерологи называют стул реже чем 3 раза в неделю. Этот симптом часто сопровождает дисбактериоз, синдром раздраженного кишечника;
- Метеоризм. Чрезмерное скопление газов в кишечнике и желудке может быть связано с колитом, панкреатитом и дисбактериозом;
- Тошнота и рвота;
- Частые приступы изжоги, которые вызваны гастроэзофагеальным рефлюксом или гастритом с повышенной кислотностью.
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать:
- Общий осмотр у врача. Прощупывание, прослушивание внутренних органов, визуальная оценка состояния кожи и слизистых позволят врачу получить основную информацию о состоянии органов, их размере и местоположении;
- Лабораторный анализ крови, мочи и кала;
- Для определения уровня активности поджелудочной железы (которая отвечает за производство пищеварительных ферментов) проводят анализ на эластазу-1;
- Гастроскопия и колоноскопия. Визуальный осмотр внутренней стенки пищевода, желудка и кишечника позволяет тщательно исследовать состояние слизистой оболочки ЖКТ;
- Ультразвуковое исследование (УЗИ) – один из наиболее распространенных способов диагностики заболеваний, во время которого специалист на экране монитора в режиме реального времени обследует строение органов ЖКТ;
- Рентгенография. С помощью специального контрастного вещества врач может выявить на рентгенологическом снимке все изменения или нарушения структуры желудка и кишечника;
- Компьютерная томография и магнитно-резонансная томография – послойное сканирование, которое формирует 3D изображение исследуемого органа. Это очень эффективный инструмент диагностики, но иногда общих анализов и осмотра бывает достаточно для того, чтобы установить диагноз;
- Биопсия. Гистологический анализ небольшого участка патологической ткани осуществляется при возникновении подозрения на злокачественное новообразование.
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов:
- антибактериальные средства, рекомендуемые, например, при язве желудка, гастрите, кишечной инфекции;
- препараты, стимулирующие восстановление поврежденной слизистой оболочки ЖКТ;
- противодиарейные препараты;
- ферментные препараты для восполнения нехватки собственных пищеварительных ферментов;
- антациды или ингибиторы протонной помпы, которые уменьшают кислотность желудка;
- адсорбентные препараты;
- слабительные препараты.
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда:
- каши на воде;
- супы на нежирных рыбных и мясных бульонах;
- омлеты;
- кисломолочные продукты;
- нежирное мясо, приготовленное на пару, отварное или запечённое.
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ:
- позаботьтесь о правильном и сбалансированном питании;
- предпочтите свежие овощи и фрукты консервам, фастфуду и высококалорийной пище;
- откажитесь от курения и злоупотребления крепкими алкогольными напитками;
- регулярно занимайтесь физкультурой и придерживайтесь активного образа жизни;
- проходите периодические профилактические осмотры;
- при обнаружении первых симптомов нарушений пищеварительной системы сразу обращайтесь к врачу.
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Некоторые поражения ЖКТ сопровождается расстройством пищеварения и дефицитом ферментов, который приводит к неприятным симптомам – дискомфорт, тяжесть в животе, тяжести в животе, метеоризму, диарее. При заболеваниях желудочно-кишечного тракта препарат Креон® восстанавливает дефицит ферментов поджелудочной железы. Активное вещество препарата – натуральный панкреатин, заключенный в множестве минимикросфер, которые помещены в желатиновую капсулу. Капсула быстро растворяется в желудке, а минимикросферы перемешиваются с пищей, облегчая процесс пищеварения и способствуя усвоению питательных веществ4.
Маленький размер частиц помогает препарату обработать большее количество съеденного в отличие, например, от таблетированных средств. Кроме того, научно доказано, что размер частиц определяет эффективность ферментного препарата. В соответствии с современными мировыми и российскими научными работами размер частиц препарата не должен превышать 2 мм3,5.
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Креон® подходит не только для лечения диагностированных заболеваний. Креон® 10000 также имеет показание для применения при погрешностях в питании, при употреблении жирной пищи, если возникают такие симптомы как тяжесть после еды, дискомфорт в животе, вздутие или бурление4. Как правило, для снятия симптомов достаточно 1 капсулы на прием. При этом важно отметить, что организм не перестает сам переваривать пищу6, поскольку Креон® лишь дополняет собственную работу организма. В связи с этим препарат можно применять каждый раз при появлении симптомов. Более того в инструкции по медицинскому применению также отмечено, что препарат важно принимать во время каждого приема пищи или сразу после4. Это объясняется исключительно физиологией: в организме ферменты вырабатываются каждый раз во время еды.
Подробнее о препарате можно узнать здесь.
1. ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России. Заболеваемость взрослого населения России в 2015 году. Статистические материалы. Москва, 2016.
2. Маев И.В., Кучерявый Ю.А. Болезни поджелудочной железы: практическое руководство. – М.: ГЭОТАР – Медиа, 2009. – 736.
3. Ивашкин В.Т., Маев И.В., Охлобыстин А.В. с соавт. Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению ЭНПЖ. РЭГГК, 2018; 28(2): 72-100.
4. Инструкция по медицинскому применению препарата Креон® 10000, капсулы кишечнорастворимые, от 11.05.2018.
5. Lohr Johannes-Matthias, et. al. Properties of different pancreatin preparations used in pancreatic exocrine insufficiency. Eur J Gastroenterol Hepatol.2009;21(9):1024-31.
6. Болезни поджелудочной железы у детей./ под редакцией Бельмера С.В., Разумовского А.Ю., Хавкина А.И., Корниенко Е.А., Приворотского В.Ф. М.: ИД “МЕДПРАКТИКА- М”, 2019, 528с ISBN 978-5-98803-408-7
kreon.ru
Заболевания желудочно-кишечного тракта (ЖКТ) — хронические, инфекционные: симптомы, лечение, диагностика
Анна Новикова12.01.2015
Медицинская статистика отмечает, что в последние десятилетия патологии желудочно — кишечного тракта заняли в списке заболеваний ведущее место. Специалисты подтверждают, что большинство городских жителей, в той или иной мере страдает пищевыми расстройствами.
Современный ритм жизни, насыщенный постоянными стрессами, плохая экология, неправильное и нерациональное питание ведут к тому, что к 30-ти годам каждый четвертый человек имеет в своем анамнезе одно из заболеваний ЖКТ. Какие из них наиболее распространены, в чем причина патологических состояний и как бороться с болезнями пищеварительного тракта?
Содержание страницы:
Подробнее о пищеварительном тракте человека
Всем известно, что человек не может жить без пищи, с ней он получает необходимые для жизнедеятельности организма белки, углеводы, жиры, витамины и микроэлементы. Они являются источником энергии и главным строительным материалом для новых клеток. А помогает получить эту энергию из поступающих продуктов желудочно-кишечный тракт человека.
- Главная функция пищеварительной системы — моторно-механическая, обеспечивающая расщепление пищи, передвижение ее по кишечнику и вывод из организма.
- Секреторная функция отвечает за выработку ферментов, желчи и желудочных соков, необходимые для правильного и полноценного пищеварения.
- Всасывающая функция помогает усвоению организмом жидкости и необходимых питательных веществ.
Сама пищеварительная система состоит из следующих основных отделов: ротовая полость, глотка, пищевод, желудок. Далее следуют нижние отделы: тонкий и толстый кишечник, прямая кишка. Каждый из этих отделов выполняет определенную функцию по переработке и усвоению поступающей пищи.
Под воздействием неблагоприятных факторов возникают сбои в работе ЖКТ, ведущие к различным заболеваниям. Какие причины чаще всего становятся спусковым механизмом болезней?
Причины кишечных заболеваний
Заболевания органов пищеварительной системы могут спровоцировать следующие факторы:
- Неправильный режим питания. Это может быть переедание или напротив, неоправданные диеты, нерегулярный прием пищи, питание второпях, перекусы фаст-фудом, употребление холодной и однообразной пищи. Большое значение имеет несбалансированность рациона: преобладание рафинированной пищи, животных жиров и низкое содержание клетчатки. Употребление вместе с пищей и полуфабрикатами вредных пищевых добавок, искусственных красителей и консервантов.
- Экологическое неблагополучие окружающей среды. Пищеварительная система страдает от низкого качества питьевой воды, высокого содержания в овощах и фруктах пестицидов, нитратов, наличия в мясной продукции консервантов и антибиотиков.
- Наличие вредных привычек: курение, алкоголь.
- Прием некоторых лекарственных препаратов
- Генетическая предрасположенность к заболеваниям ЖКТ
- Нарушение санитарных правил при приготовлении пищи
- Постоянные стрессы и напряженное психоэмоциональное состояние
- Инфекционных заболевания
- Паразитарные инфекции
- Заболевания эндокринной системы
- Работа на производствах с вредными и тяжелыми условиями труда
Список неблагоприятных факторов достаточно обширен и риск развития патологии пищеварительной системы велик для каждого человека. Поэтому с особым вниманием следует относиться к малейшим признакам неблагополучия, чтобы избежать развития тяжелых и опасных болезней. На какие симптомы нужно обращать внимание?
Симптомы кишечных заболеваний
Основные симптомы кишечных заболеваний известны многим. Но характер проявлений в каждом случае индивидуальный, а выраженность симптомов зависит от пораженного органа и стадии болезни.
- Боли в животе – самый частый симптом заболеваний пищеварительного тракта. Они могут возникать при язвенной болезни желудка, кишечной или печеночной колике, носить ноющий или схваткообразный характер и иррадиировать в самые разные участки тела. При прободной язве желудка и двенадцатиперстной кишки, когда в патологический процесс вовлекается брюшина и ее нервные окончания, появляются постоянные резкие боли с четкой локализацией. Выраженный болевой синдром сопровождает острый аппендицит, ущемленную грыжу и прочие патологии.
- Отрыжка. Появление многократной отрыжки свидетельствует о функциональных расстройствах желудка и связана чаще всего со снижением тонуса кардиального сфинктера или попаданием газа в пищевод. Отрыжка с запахом тухлых яиц указывает на патологическую задержку пищевых масс в желудке, а отрыжка воздухом или кислым содержимым желудка говорит о нарушении процесса пищеварения.
- Изжога. Ощущается, как чувство жжения в нижней части пищевода, и связана с забросом в него содержимого желудка. Обычно появление этого симптома не зависит от уровня кислотности желудка, а свидетельствует о его органическом поражении и чрезмерной секреции. При язвенной болезни изжога может сопровождаться болезненными ощущениями, а ее усиление в положении лежа указывает на образование диафрагмальной грыжи.
- Тошнота и рвота. Чаще всего эти проявления возникают при хронических заболеваниях ЖКТ. Постоянная умеренная тошнота может быть признаком хронического гастрита с пониженной кислотностью. Появление такого грозного симптома, как кровавая рвота укажет на язву или рак желудка.
- Метеоризм, вздутие живота. Развивается в тех случаях, когда в рационе преобладают продукты, содержащие грубую клетчатку (капуста, бобовые, черный хлеб) и образующие при переваривании большое количество газов. Кроме того метеоризмом сопровождаются такие патологические состояния, как секреторная недостаточность поджелудочной железы, дисбактериоз, кишечная непроходимость.
Кроме этих основных симптомов существует целый ряд характерных признаков, указывающих на поражение пищеварительной системы:
- Дискомфорт, чувство распирания и тяжести в животе на протяжении длительного времени
- Горечь, во рту, отсутствие аппетита или отвращение к пище (особенно мясной)
- Неприятный запах изо рта, появление белого налета на языке
- Повышенное слюноотделение или постоянная жажда
- Длительное расстройство стула с чередованием диареи и запоров
- Появление кровянистых выделений из прямой кишки
- Резкое снижение массы тела
- Проявления анемии (слабость, бледность, головокружения)
Большинство этих симптомов не представляют большой опасности, но значительно снижают качество жизни больного и влияют на его работоспособность. При игнорировании симптомов и позднем обращении за медицинской помощью заболевания пищеварительной системы переходят в хроническую форму, их обострение может иметь для пациента серьезные последствия.
Классификация заболеваний желудочно-кишечного тракта
Все заболевания пищеварительного тракта по природе происхождения делят на две большие группы:
- Инфекционные
- Неифекционные
По локализации патологического процесса выделяют болезни следующих органов:
- Желудка
- Пищевода
- Кишечника (тонкого и толстого)
- Желчевыводящих путей
- Печени
Кроме того заболевания ЖКТ бывают приобретенными и наследственными, острыми и хроническими.
Острые кишечные заболевания в основном имеют бактериально-инфекционную природу и развиваются на фоне отравлений, аллергических реакций или некоторых патологических состояний (вирусный гепатит, эзофагит).
Хронические воспалительные процессы, такие как гастрит, колит, холецистит, развиваются на фоне длительного нарушения режима питания, употребления некачественных и вредных продуктов. Причем такие хронические болезни редко протекают изолированно, в большинстве случаев в воспалительный процесс вовлекается весь пищеварительный тракт. Рассмотрим подробнее наиболее распространенные патологические состояния ЖКТ.
Краткий перечень самых распространенных заболеваний ЖКТ:
- Гастриты различной этиологии. Самая распространенная патология, при которой происходит поражение слизистой оболочки стенок желудка. Возникает в результате воздействия специфической бактерии, носящей название Helicobacter pylori. Вместе с этим провоцирующими факторами является алкоголизм, курение, стрессы, погрешности в питании.
- Колиты. Заболевание носит воспалительный характер, локализуется в области слизистой оболочки толстого кишечника. Возникает на фоне бактериальной инфекции, спровоцировать заболевание могут патогенные бактерии (стафилококки, кишечная палочка, стрептококки). Неспецифический язвенный колит (НЯК) поражает кишечник и проявляется характерными изъязвлениями слизистой оболочки органа. Такие язвенные поражения могут стать причиной серьезных осложнений: кишечных кровотечений и непроходимости, перитонита, злокачественных образований.
- Вирусные гепатиты. Группа опасных инфекционных заболеваний, вызываемых разными вирусами и поражающими печень.
- Цирроз печени. Смертельно опасное хроническое заболевание, которое характеризуется масштабным поражением клеток печени.
- Язва желудка и двенадцатиперстной кишки. При поражении органов происходит нарушение целостности тканей, образуется язва, в результате патологического процесса могут развиться осложнения, опасные для жизни.
- Дисбактериоз. Состояние, при котором происходит изменение нормального состава микрофлоры кишечника, в результате чего возникают нарушения в работе пищеварительной системы.
- Холецистит. Заболевание воспалительного характера, при котором поражается желчный пузырь, и возникают характерные симптомы: боли, тошнота, горечь во рту, нарушения дефекации, диспепсические явления.
- Панкреатит. Воспалительное заболевание поджелудочной железы, сопровождающееся болями, нарушением пищеварения, тошнотой, рвотой и другими характерными проявлениями.
- Цистит. Распространенное заболевание, возникающее в результате воспаления слизистой мочевого пузыря. В основном этой патологией страдают представительницы слабого пола.
- Геморрой. Воспалительное заболевание, связанное с патологическим расширением вен прямой кишки и образованием болезненных геморроидальных узлов.
- Аппендицит. Воспалительный процесс, поражающий червеобразный отросток слепой кишки. Симптомы заболевания зависят от того, в какой форме проявляется патология: острой или хронической.
Список заболеваний желудочно-кишечного тракта достаточно обширен и вышеперечисленные недуги составляют лишь небольшую их часть. Лечение кишечных заболеваний требует грамотного подхода, правильной и своевременной диагностики и своевременного обращения к врачу при появлении неблагополучных симптомов.
Диагностика заболеваний желудочно-кишечного тракта
Для диагностики заболеваний пищеварительной системы применяются методы физикального и инструментального обследования.
Физикальное обследование
Для начала врач проведет опрос больного, соберет анамнез, расспросит о жалобах, самочувствии, режиме питания, наследственности, наличии хронических заболеваний. Затем приступит к осмотру пациента с помощью таких диагностических методов, как пальпация, аускультация и перкуссия.
- Пальпация подразумевает прощупывание внутренних органов через брюшную полость. Метод основан на осязательных ощущениях и позволяет пальцами исследовать положение органов, их форму, консистенцию, подвижность и болезненность.
- Аускультация – это прослушивание внутренних органов с помощью фонендоскопа или стетоскопа.
- Перкуссия – метод, позволяющий с помощью постукивания на различных участках тела определить физическое состояние и топографию внутренних органов.
Инструментальное обследование
В основе многих заболеваний ЖКТ лежит нарушение секреции и двигательной активности различных отделов пищеварительного тракта. Поэтому на первом месте стоят методы исследования кислотности желудочного сока, такие как внутрижелудочная, суточная и эндоскопическая рН-метрия.
Для исследования моторики ЖКТ применяют методы манометрии и гастрографии. Для того чтобы визуально осмотреть внутреннюю поверхность пищевода, желудка и кишечника используют эндоскопические методы.
Если необходимо осмотреть внутренний орган в целом чтобы выявить патологические изъяны, применяют методы рентгеноскопии, лапароскопии, МРТ (магнитно- резонансная томография), КТ (компьютерная томография) и УЗИ (ультразвуковое исследование). В некоторых случаях проводят диагностику с использованием радиоактивных веществ (сцинтиграфия).
Кроме того применяют лабораторные методы диагностики, осуществляют гистологическое исследование образцов тканей, забранных с помощью биопсии, проводят цитологические и микробилогические исследования.
Лечение кишечных заболеваний
Терапию кишечных заболеваний начинают после тщательного обследования и уточнения диагноза. Курс лечения будет зависеть от конкретного заболевания, стадии его развития, общего состояния и самочувствия больного. В большинстве случаев применяют методы консервативной медикаментозной терапии. В ряде острых случаев возникает необходимость в хирургическом вмешательстве.
Лечением заболеваний ЖКТ занимается терапевт или гастроэнтеролог. При возникновении любых неблагоприятных симптомов, связанных с органами пищеварения важно своевременно обратится за врачебной помощью и установлением диагноза. Недопустимо заниматься самолечением и откладывать визит к врачу, это может обернуться серьезными осложнениями или состояниями, угрожающими жизни пациента.
Тактика лечения в каждом конкретном случае будет подбираться индивидуально, на основании результатов обследования. В комплексе с медикаментозной терапией многие используют народные средства: отвары и настои лекарственных растений. Они дают неплохой лечебный эффект, но применять их можно только после консультации с лечащим врачом и под его контролем.
Заболевания ЖКТ у детей
В последнее время наблюдается значительный рост числа заболеваний пищеварительной системы у детей. Этому способствует множество факторов:
- плохая экология,
- несбалансированное питание,
- наследственность.
Большой вред детскому организму наносят так любимые многими сладости и кондитерские изделия с большим содержанием консервантов и искусственных красителей, фаст-фуд, газированные напитки. Возрастает роль аллергических реакций, нервно-психических факторов, неврозов. Врачи отмечают, что кишечные заболевания у детей имеют два возрастных пика: в 5-6 лет и в 9-11 лет. Основными патологическими состояниями являются:
- Запор, диарея
- Хронические и острые гастриты и гастроэнтериты
- Хронический дуоденит
- Хронический энтероколит
- Язвенная болезнь желудка и двенадцатиперстной кишки
- Хронический холецистит
- Хронический панкреатит
- Заболевания желчевыводящих путей
- Хронические и острые гепатиты
Большое значение в возникновении и развитии болезней ЖКТ играет недостаточная способность детского организма сопротивляться инфекциям, так как иммунитет ребенка еще слаб. На формирование иммунитета большое влияние оказывает правильное вскармливание в первые месяцы жизни.
Лучшим вариантом является грудное молоко, с которым от матери к ребенку передаются защитные тела, повышающие способность сопротивляться различным инфекциям. Дети, вскармливаемые искусственными смесями, чаще подвержены различным заболеваниям и имеют ослабленный иммунитет. Причиной нарушений в работе пищеварительной системы могут стать нерегулярное кормление или перекармливание ребенка, раннее введение прикорма, несоблюдение гигиенических норм.
Отдельную группу составляют острые кишечные болезни у детей (дизентерия, сальмонеллез). Их основными клиническими проявлениями являются диспепсические расстройства, дегидратация (обезвоживание) организма и симптомы интоксикации. Такие проявления очень опасны и требуют немедленной госпитализации больного ребенка.
Кишечные инфекции особенно часто диагностируются именно в детском возрасте, связано это с несовершенством защитных механизмов, физиологическими особенностями органов пищеварения и отсутствием у детей санитарно- гигиенических навыков. Особенно отрицательно острые кишечные инфекции сказываются на детях раннего возраста и могут привести к значительному снижению иммунитета, задержке физического развития, присоединению осложнений.
Их начало сопровождается характерными признаками: резким повышением температуры, болями в животе, диареей, рвотой, потерей аппетита. Ребенок становится беспокойным, либо напротив вялым и заторможенным. Клиническая картина во многом зависит от того, какие отделы кишечника поражены. В любом случае ребенок нуждается в оказании неотложной медицинской помощи и проведении антибактериальной терапии.
Лечение заболеваний пищеварительной системы у малышей занимается детский гастроэнтеролог, именно к нему нужно обращаться при появлении неблагополучных симптомов.
Диета и особенности питания при заболеваниях желудочно-кишечного тракта
Заболевания ЖКТ настолько различны, что дать какие- то конкретные рекомендации, подходящие всем без исключения больным невозможно. Корректировка рациона в каждом конкретном случае производится врачом индивидуально, с учетом всех особенностей пациента и его диагноза. Мы можем рассматривать лишь принципы здорового питания, соблюдать которые должны все больные, страдающие патологиями пищеварительной системы.
Диета при кишечных заболеваниях предполагает дробное питание, небольшими порциями, это позволяет не перегружать желудок и не допускать переедания. Питаться нужно 5-6 раз в день, желательно в одно и то же время. Обязательно соблюдение питьевого режима. В день больной должен выпивать 1,5-2 литра жидкости и виде воды, соков, компотов, некрепкого чая (лучше травяного или зеленого). Газированные напитки исключаются.
Пища должна быть максимально щадящей, не раздражающей слизистую оболочку желудка и кишечника. Предпочтительнее употреблять:
- каши, приготовленные на воде,
- нежирные мясные и рыбные бульоны,
- омлеты,
- пюре,
- суфле.
Мясо лучше готовить в виде котлет, биточков, кнелей. Все продукты лучше отваривать, запекать или готовить на пару, от жареных блюд необходимо отказаться. Следует соблюдать температурный режим при подаче готовых блюд. Нельзя есть слишком горячую или холодную пищу. Блюда должны подаваться теплыми.
Овощи лучше варить или делать из них пюре, фрукты можно натереть на терке или запечь (печеные яблоки). Овощи с грубой клетчаткой, вызывающие в желудке бродильные процессы и излишнее газообразование употреблять не рекомендуется. Это капуста, все виды бобовых, редис, кукуруза, редька, репа.
Следует ограничить или свести к минимуму употребление мучных и кондитерских изделий, сладостей, крепкого кофе, чая, оказаться от фаст-фуда. Категорически запрещается употреблять алкоголь, жирную, жареную, соленую, острую, маринованную пищу. Из рациона лучше исключить:
- приправы,
- соусы,
- полуфабрикаты,
- консервы и все остальные продукты, содержащие искусственные красители и консерванты.
Пища должна быть свежей, легко усваиваться и способствовать нормализации работы ЖКТ. Чем меньше будет в рационе рафинированной пищи, и больше продуктов, содержащих клетчатку и пищевые волокна, тем лучше будет работа пищеварительной системы.
Профилактика
Профилактика кишечных заболеваний в первую очередь включает мероприятия по обеспечению сбалансированного и здорового питания. Соблюдайте меры личной гигиены и санитарные требования при приготовлении блюд. Этим вы обезопасите себя от пищевых инфекций.
Ешьте больше фруктов и овощей, правильно выбирайте способы термической обработки продуктов (варка, тушение). Питайтесь дробно, не переедайте, откажитесь от перекусов на ходу и фаст-фуда. Питание должно быть сбалансированным и разнообразным, с правильным соотношением питательных веществ (белков, жиров, углеводов, витаминов).
Старайтесь больше двигаться, вести активный образ жизни, занимайтесь спортом, больше ходите пешком, выполняйте посильные физические упражнения, бегайте, плавайте.
Боритесь со стрессами и психологическим напряжением, для этого можно принимать натуральные успокоительные препараты (пустырник, валериану).
При возникновении любых неблагоприятных симптомов, связанных с работой пищеварительного тракта своевременно обращайтесь за врачебной помощью, не занимайтесь самолечением. Только так можно избежать перехода болезни в хроническую стадию и добиться выздоровления.
stopgemor.ru
лечение, симптомы, признаки инфекционных и неинфекционных болезней
Болезни желудка и кишечника являются одними из самых распространенных среди всех заболеваний внутренних органов. Причинами их появления чаще является неправильное питание, стрессы, нездоровый образ жизни и плохая экология.


Симптоматика зависит от вида заболевания. Чаще всего диагностируется гастрит, панкреатит, язва и холецистит. Чтобы начать лечение на ранних сроках, необходимо знать основные симптомы болезни.
Причины
Переваривание пищи – сложный процесс, который состоит из множества этапов. Сбой может произойти на любом из них. Этому способствует множество факторов.
Причины заболеваний желудочно-кишечного тракта:
- Несоблюдение режима питания. Это самая распространенная причина. Речь идет о переедании или жестких диетах, нерегулярном употреблении пищи, перекусах на скорую руку, употреблении фаст-фуда. Проблемы с пищеварением могут возникнуть при несбалансированном рационе и скудном меню, избыточном потреблении животных жиров, острой и жареной пищи, продуктов с высоким содержанием вредных пищевых добавок, красителей и стабилизаторов, а также при недостаточном поступлении клетчатки в организм.
- Нехватка витаминов и микроэлементов.
- Вредные привычки (курение и употребление спиртных напитков).
- Плохая экология. Речь идет о некачественной питьевой воде, высоком содержании пестицидов и нитратов в овощах и фруктах.
- Прием лекарственных препаратов (антибиотики, гормональные препараты, обезболивающие средства).
- Работа на производстве с вредными условиями труда.
- Постоянные стрессы.
- Малоподвижный образ жизни.
- Сбои в работе эндокринной системы.
- Паразиты.
- Инфекционные заболевания.
- Наследственная предрасположенность.
Главной причиной гастрита и язвы желудка является бактерия Helicobacter pylori.
Симптомы
Симптомы болезней ЖКТ:
Нарушение обмена веществ приводит к возникновению следующих симптомов заболеваний желудочно-кишечного тракта – анемия, авитаминоз, снижение массы тела.
К специфическим признакам принадлежит нарушение глотания, кровь в кале, горечь во рту, кожные аллергические реакции.
Классификация
Заболевания ЖКТ классифицируют по нескольким признакам. По природе происхождения:
- Инфекционные. Нарушение функционирования пищеварительной системы вызвано действием инфекций.
- Неинфекционные. Расстройство пищеварения вызвано врожденными патологиями или хроническими процессами.
По локализации патологического процесса:
По характеру течения:
- Острые. Симптоматика ярко выраженная. Заболевания возникают на фоне инфекций, отравлений, аллергических реакций.
- Хронические. Болезни полностью не излечиваются, длятся годами. Для них характерны периоды обострения и ремиссии. Примером может быть хронический гастрит.
Самые распространенные болезни
Мужчины на 35% больше подвержены болезням ЖКТ, нежели женщины.
Заболевания пищеварительной системы присутствуют у 90% населения. Хроническим гастритом страдают до 80-90% пациентов, язва желудка встречается у каждого 15-го человека. Аппендицит встречается у 30% населения. Холецистит и желчнокаменная болезнь диагностируется у каждой 4-й женщины и 10-го мужчины.
Гастриты


Это воспаление слизистой оболочки желудка. Гастрит — одна из самых распространенных болезней ЖКТ, приводит к нарушению усвоения пищи. Возникает при воздействии бактерии Helicobacter pylori, употреблении алкоголя, а также из-за погрешностей в питании.
Колиты
Это воспаление слизистой оболочки толстого кишечника. Основные симптомы – колики в животе, метеоризм, тошнота и нарушение стула. Чаще причиной возникновения являются стрептококки, стафилококки и кишечные палочки.
Вирусные гепатиты
Это инфекционные заболевания, которые приводят к поражению и нарушению функционирования печени. Они провоцируют возникновение цирроза или рака печени.
Цирроз печени
Это смертельно опасное хроническое заболевание, для которого характерно поражение клеток печени. Цирроз приводит к печеночной недостаточности и раку.
Язва
Бывает язвенная болезнь желудка и двенадцатиперстной кишки. Это хроническое заболевание, которое проявляется появлением язв на слизистой органа. Язва желудка чаще является осложнением гастрита.
Дисбактериоз
Это болезнь, для которой характерно нарушение баланса между здоровой и патогенной микрофлорой кишечника. В результате этого нарушается функционирование пищеварительной системы. Подробнее про дисбактериоз →
Панкреатит
Это воспаление поджелудочной железы. Заболевание возникает из-за нарушения оттока желудочного сока и других ферментов в двенадцатиперстную кишку. Больного беспокоят боли, возникает тошнота и рвота, нарушается пищеварение.
Геморрой
Это расширение вен прямой кишки, в результате чего образовываются геморроидальные узлы. Они могут находиться внутри кишки или выпадать наружу. Подробнее про геморрой →
Аппендицит
Это воспаление червеобразного отростка слепой кишки. Болезнь может протекать в острой или хронической форме. В первом случае больной нуждается в экстренной операции по удалению аппендикса.
Какой врач лечит болезни ЖКТ?
Заболеваниями органов ЖКТ занимается терапевт и гастроэнтеролог.
Диагностика
Для выявления болезней желудочно-кишечного тракта применяют физикальные, лабораторные и инструментальные методики.
Врач собирает анамнез, выслушивает жалобы больного, проводит пальпацию живота. Далее, назначают анализ крови и мочи.
Для измерения кислотности желудка проводят эндоскопическую рН-метрию, моторику ЖКТ исследуют при помощи гастрографии и манометрии. Эндоскопические методики обследования применяют для осмотра пищевода, желудка и кишечника.
Дополнительно проводят УЗИ органов брюшной полости, лапароскопию, рентгеноскопию, МРТ, КТ и сцинтиграфию.


Общие принципы лечения
Выбор лечения зависит от вида заболевания ЖКТ. В большинстве случаев достаточно медикаментозной терапии. Лекарства подбирается индивидуально под больного после получения результатов обследования. В комплексе можно использовать народные средства, но только после консультации с врачом.
При возникновении первых симптомов заболеваний ЖКТ нельзя медлить с визитом к врачу. Могут возникнуть осложнения.
Для лечения подходят такие препараты:
- ферментные средства;
- антисекреторные препараты;
- спазмолитики;
- средства, стимулирующие моторику пищеварительного тракта;
- антибиотики;
- противовоспалительные средства;
- энтеросорбенты;
- пробиотики;
- слабительные.
В запущенных случаях не обойтись без хирургического вмешательства. Вид операции зависит от степени поражения органа.
Диета
Диетическое питание подбирается врачом исходя из диагноза. Основные принципы диеты:
- Дробное, но частое питание. Есть нужно до 5-6 раз в день, но маленькими порциями.
- Пища должна легко перевариваться, нельзя перегружать желудок. Стоит отдавать предпочтение кашам на воде, пюре, суфле, омлетам и нежирным бульонам. Фрукты перед употреблением лучше натирать на терке или запекать.
- Необходимо выпивать 1,5-2 л жидкости в день.
- Готовить нужно на пару, варить продукты или запекать в духовке.
- Употреблять пищу в теплом виде, отказаться от горячей и холодной пищи.
- Отказаться от газированных напитков, овощей, которые повышают газообразование. Огранить потребление мучных и кондитерских изделий, крепкого кофе и чая. Отказаться от фаст-фуда, алкоголя, жирной, жареной, соленой и острой пищи, соусов, приправ, солений, консерв и полуфабрикатов.
Больному нужно больше употреблять продуктов, которые содержат клетчатку и пищевые волокна.
Профилактика
Профилактические меры сводятся к сбалансированному и здоровому питанию. Чтобы уберечься от инфекций, необходимо соблюдать санитарные нормы во время приготовления пищи, использовать только качественные и свежие продукты.
Меню должно содержать сбалансированное количество белков, жиров, углеводов и витаминов.
Необходимо вести активный образ жизни, заниматься спортом, избавиться от вредных привычек, а также принимать лекарства только по назначению врача.
Болезни ЖКТ негативно отражаются на работе всего организма, приводят к нарушению обмена веществ и усваиванию полезных веществ, снижению иммунитета и как следствие ухудшению внешнего вида. Диагностика на ранней стадии является важной в лечении заболеваний.
zhkt.ru
Болезни жкт симптомы и лечение: поможет ли диета?
Привет, дорогие читатели!
Я тут дня 3 не знала, что ж такое делать со своим животом – болит в области желудка. Сходила к врачу. И так как проблема моя распространена ну очень широко, расскажу вам о том, что представляют собой болезни ЖКТ симптомы и лечение основных заболеваний и их профилактика. Проследуйте за мной!
Друзья, читайте статью далее, в ней будет много интересного! А тот, кто хочет: восстановить своё здоровье, убрать хронические хвори, начать правильно питать себя и многое другое, начиная уже с сегодняшнего дня, пройдите на эту страничку и получите БЕСПЛАТНЫЕ видео-уроки из которых вы узнаете:
- Причина бесплодия современных, супружеских пар.
- Как кормить ребёнка?
- Как кусок мяса становится нашей плотью?
- Почему тебе необходим белок?
- Причины возникновения раковых клеток.
- Почему необходим холестерин?
- Причины возникновения склероза.
- Существует ли идеальный белок для человека?
- Допустимо ли вегетарианство?
Путь длиной в 9 метров
Что чаще всего представляют люди, когда говорят о пищеварении? Желудок, кишечник. Всё. На самом деле, пищеварительная система более объемная, включает в себя рот (и всё, что в нём – зубы, язык, слюнные железы), глотку, пищевод, желудок, кишечник тонкий и толстый – это всё желудочно-кишечный тракт, т.е. путь, который проходит наша пища от начала и до конца. У взрослого человека жкт составляет примерно 9м.
Плюс к этому печень, желчный пузырь, поджелудочная железа. И все органы этой системы взаимосвязаны. При начале верхних отделов пищеварительного тракта сразу включаются и остальные. То есть, в тот момент, как мы начали жевать, желудок начинает активно производить желудочный сок, печень готовится продуцировать желчь, поджелудочная – вырабатывать гормоны для усвоения пищи. Поэтому если есть расстройства в работе одного органа пищеварительного тракта, страдает вся система.


Как же можно узнать болезни жкт? Давайте разберем
В первую очередь, можно понять, что пищеварение шалит, просто посмотрев на человека. Все эти «покажите язычок» скрывают за собой много смысла.
Итак, учимся определять по внешнему виду:
- Кожа. Сначала оцениваем цвет:
- Желтая окраска кожных покровов и слизистых чаще всего говорит о болезнях печени и желчного пузыря, когда нарушается выделение билирубина.
- Темная, коричневатая кожа может говорить о проблемах с кишечником, возможных запорах.
- Бледная кожа бывает при анемии, когда нарушено усвоение железа и витаминов В12 и фолиевой кислоты, это бывает при гельминтозах, опухолях и язвах желудка и кишечника, болезнях печени.
- Нездоровый зеленый оттенок может сказать об онкологии.
- На что еще указывают особенности кожи? Сухость говорит о нарушении всасывания жидкости, недостатке белка и витаминов (или нарушении их усвоения).
- Прыщики, морщинки говорят о нарушениях в работе кишечника, поджелудочной железы (при панкреатите), либо же о том, что вы перегружаете своё пищеварение нездоровой, тяжелой пищей.
- Запах. При нарушении всасывания кальция и фосфора может быть кислый запах. Вообще любой неприятный запах может сказать о нарушении пищеварения.
Если на коже у взрослых много родинок, пигментных пятен, это бывает одним из признаков образования полипов желудка и кишечника.
- Ногти, волосы. Сухие, секущиеся волосы тоже говорят о недостатке либо нарушении всасывания витаминов, белка, жидкости, а ногти при проблемах жкт могут быть слишком белые, блёклые, с полосками, вмятинами.
- Язык. Сухая поверхность языка – один из симптомов обезвоживания. А бывает, что язык внешне выглядит влажным, а человек ощущает сухость. Это может сказать о болезни желудка.


На что еще обращаем внимание? Трещины сигнализируют о запорах, кишечных спазмах. Налёт – тут смотрим на область. Если он на корне языке, это кишечник. Если обложена середина, можно заподозрить язву. А если налёт на кончике, то, скорее всего, это гастрит. Также, при появлении налета чаще всего говорят о грибковом поражении жкт.
Самые первые признаки
Внешние проявления могут помочь врачу при постановке диагноза. Но, конечно же, решающими всё-таки будут общепринятые симптомы:
- Боль. Болеть может любой участок пищеварительного пути, в зависимости от области воспаления. При этом боль может быть разная: острая, тупая, тянущая, колючая и т.д., она может появляться после еды, во время движения, при волнениях, при аппендиците болит весь живот, при заболеваниях печени правое подреберье, верх живота при желудочных болезнях.
- Изжога. Она появляется в загрудинной области тогда, когда желудочный сок попадает в пищевод. В норме пищевод закрыт от желудка сфинктером, однако если он слабый, либо есть грыжа, то содержимое желудка выплескивается. Еще изжога может быть в верхней части живота, это есть гастрит, например, из-за повышенной кислотности желудочного сока.


- Отрыжка. Нет ничего страшного в отрыжке после газировки, например. Когда она случается один раз. Однако если после еды регулярно и по несколько раз отрыгивается, причем с неприятным запахом, это говорит о том, что еда в желудке задерживается дольше нужного.
- Тошнота, рвота. Это тоже может случаться одноразово, если вы переели, либо съели много жирного. Но, опять же, если это уже вошло в систему, то может говорить о язвенной болезни желудка, заболеваниях желчного пузыря и печени.
- Газы. Иначе это называется метеоризм. Появляется чувство надутости живота, он урчит, постоянно есть риск оказаться в неловкой ситуации. Если вы не сидите на бобовой или капустной диете, то в норме газообразования может быть немного. Чаще всего сильный метеоризм говорит о дисбактериозе, спайках, даже опухолях.
- Запор. Можно встретить такое его название, как копростаз. Когда он случается: при атрофии кишечника, нарушении моторики кишечника, эндокринных заболеваниях, обезвоживании, опухолях, паразитарных заболеваниях, кишечной непроходимости, нарушениях кровообращения в малом тазу, либо же при отравлениях лекарствами.
- Диарея. Знакомый всем понос. Он может появляться при отравлениях, повторяться многократно в течение суток. Это острая его форма. Однако если такое происходит дольше 4 недель, процесс становится хроническим. О чем это может говорить? О хронической патологии кишечника. Как тонкого, так и толстого. При последнем стул очень частый, в малом объеме, может быть слизистый, с кровью.
- Кровотечения. При различных язвах, эрозиях, трещинах кишечника, опять же глистах, полипах, опухолях. Если кал с кровью выходит почти черный, так могут проявлять себя язвенная болезнь, онкология, цирроз печени.
Приводим в порядок пищеварение
Вы догадаетесь, что делаем в первую очередь. Правильно, идём к врачу!
Если появились первые симптомы проблем с пищеварительной системой, в первую очередь снижаем нагрузку. В этом нам поможет щадящая диета. А их при болезнях заболеваниях органов пищеварения достаточно много. Предлагаю краткую сводку:
Питание при болезнях ЖКТ
Стол № 1: в меню входит всё протертое, преимущественно жидкое или полужидкое, нежирное, нежареное, малосолёное. Температура пищи должна быть и не горячая, и не холодная. Временно нужно воздерживаться от свежей дрожжевой выпечки, кисломолочных продуктов, свежих кислых фруктов, ягод и овощей, чая, кофе.
По диете №1 питаются во время острой фазы заболеваний.
Когда болезнь идёт на убыль, уже можно питаться менее строго. И здесь назначается стол №2: уже разрешены нежирные кисломолочные продукты (творог, сыр), протёртые проваренные овощи, фрукты.
При хронических болезнях кишечника рекомендуют диетический стол №3. Питание при этом должно быть маленькими порциями, дробное. Пища вареная или паровая, кисломолочные продукты и свежие овощи разрешены, можно заваривать некрепкий чай и кофе.
Если есть диарея, то подходит диета №4. Опять же, ничего твердого, жареного, все проварено и протёрто – крупы, мясо, овощи. Поносы хорошо лечатся травами: черемухой, кизилом, ромашкой.
Стол №5 назначается при хронических болезнях печени и желчного пузыря – желчекаменной болезни, гепатитах, циррозе. Тут пищу можно не перетирать (кроме твёрдых овощей и жесткого мяса). Из молочных продуктов только молоко и творог разрешаются. Овощи и фрукты в сыром виде только некислые. Опять же, ничего жареного, жирного, острого, солёного.
Стол №8 – при жировой болезни печени и при ожирении вообще. Это низкокалорийная диета, с дробным питанием, ограничением жиров, быстрых углеводов, соли и иногда жидкости (если есть склонность к отёкам).
Наладить питание иногда бывает достаточно. Это если заболевание только началось, и нет сильного воспаления.


В большинстве случает назначают лечебную гимнастику, она улучшает кровообращение, приводит в тонус мышцы живота, поэтому улучшается моторика кишечника.
Болезни жкт могут прогрессировать, и часто с них берут начало многие другие заболевания. И поэтому старайтесь не увлекаться народными методами, без лекарств, назначенных врачом, зачастую не справиться.
И кстати, именно органы пищеварения первыми реагируют на стрессы. Как говорят, что злость находится в животе. Поэтому многие врачи советуют при хронических заболеваниях ЖКТ посещать психотерапевта, почаще бывать на свежем воздухе, налаживать отношения с окружающими. Иногда даже поменять работу достаточно – и проблема уходит сама собой.
Гармония – ключик к здоровью. Будьте спокойны и здоровы!
Подписывайтесь, оставляйте комментарии, предлагайте темы для обсуждения.
До встречи!
Этой статьей стоит поделиться
Добавить в закладки


smotrivita.ru
Основные симптомы заболеваний ЖКТ и их лечение
С функциональными нарушениями работы ЖКТ сталкивается почти половина населения планеты вне зависимости от пола, возраста и страны проживания. Большинство признаков заболеваний желудочно-кишечного тракта во многом идентичны, поэтому нередко проведение диагностики, основываясь исключительно на описании симптоматики, затруднено, требуется тщательное обследование при помощи эзофагогастроскопии, ЭКГ, УЗИ, томографии и других методов. В числе основных симптомов заболеваний органов пищеварения выделяют боли в брюшине, изжогу, запоры, тошноту, метеоризм, рвоту и такой общий признак, как диспепсия
Боль как признак заболеваний пищеварительной системы и причины симптома
Боль в брюшной полости — это настораживающий симптом многих заболеваний ЖКТ. Первое, что нужно заподозрить, — острые воспаления органов брюшной полости, требующие экстренного хирургического вмешательства (синдром «острого живота»). Боль в брюшине как признак заболевания органов пищеварения может быть острой, подострой, хронической и рецидивирующей.
Причинами боли в животе могут быть хирургические, гинекологические, психические заболевания и многие внутренние болезни. Ранняя диагностика «острого живота» и выявление его причины уменьшают число осложнений и летальность.
Самые частые причины этого симптома болезней органов пищеварения у взрослых — острый аппендицит, а также кишечная, почечная и желчная колики. Как правило, боль в эпигастрии вызвана поражением верхних, а боль в гипогастрии — поражением нижних отделов желудочно-кишечного тракта.
Кроме болей в животе для заболеваний пищеварительной системы характерны такие признаки, как нарушение аппетита, отрыжка, тошнота, рвота, метеоризм, нарушение функций кишечника и т. д.
Боль в брюшной полости представляет собой сложное ощущение и в большинстве случаев служит проявлением патологического процесса в брюшной полости.
Боль как симптом болезней ЖКТ может быть:
- спастической (возникающей вследствие спазмов гладкой мускулатуры или растяжения полых органов),
- сосудистой (обусловленной ишемией органов брюшной полости)
- при патологическом процессе в брюшине.
При заболеваниях желудка и двенадцатиперстной кишки боль локализуется в эпигастральной области и связана с приемом пищи.
При заболеваниях печени и желчевыводящих путей боль локализуется в правом подреберье.
Боли в правой подвздошной области обусловлены обычно заболеванием слепой кишки и червеобразного отростка.
Симптом воспаления желудочно-кишечного тракта изжога и её лечение
Изжога — это ощущение дискомфорта или жжения в подложечной области и за грудиной. Этот симптом нарушений в ЖКТ возникает в результате расширения пищевода и забрасывания желудочного сока в пищевод. Изжога появляется периодически, чаще всего через час после еды, при физической нагрузке, при наклоне тела или в горизонтальном положении. Чувство изжоги может быть при любой кислотности желудочного сока, но чаще всего она встречается при повышенной кислотности. Причин, способствующих возникновению этого симптома заболевания органов пищеварения, очень много. При регулярных приступах изжоги необходимо обратиться к врачу.
Диагностика: расспрос больного, инструментальные обследования ЖКТ пациента (эзофагогастроскопия).
Наиболее часто этот симптом воспалений желудочно-кишечного тракта сигнализирует о гастроэзофагеальной рефлюксной болезни (ГЭРБ). Изжога часто (но не всегда) вызывает воспаление слизистой оболочки пищевода — эзофагит. Если при этом наблюдается ГЭРБ, то такое заболевание называется рефлюкс-эзофагит. Изжога также может сигнализировать о состояниях и являться симптомом заболеваний пищеварительной системы, являющихся осложнениями ГЭРБ: пептической язве пищевода, стриктурах пищевода, пищеводе Барретта (являющемся потенциально предраковым заболеванием) и аденокарциноме пищевода. Причиной изжоги могут быть также нарушения моторики пищевода, желудка и двенадцатиперстной кишки.
Для избавления от изжоги иногда достаточно выпить воды. Если это не помогает, при лечении данного симптома нарушений ЖКТ необходимо принимать препараты, содержащие вещества, нейтрализующие действие кислоты: маалокс, алюминия гидроокись, кальция карбонат, магния карбонат.
Принимать пищу нужно как минимум за 2—3 часа до того, как собираетесь прилечь. Не переедайте, попробуйте похудеть. Употребляйте больше продуктов с высоким содержанием белков и низким содержанием жиров.
Профилактика изжоги состоит в коррекции образа жизни. Отказ от шоколада, кофе, крепкого чая, мяты, жирных блюд, цитрусовых, горячих или спиртных напитков, прием пищи меньшими порциями, но более часто, отказ от еды перед сном, уменьшение веса тела, отказ от курения и алкоголя, стягивающей одежды, сон на кровати с поднятым изголовьем могут положительно повлиять на состояние и уменьшить число эпизодов изжоги.
Симптом нарушения пищеварения отрыжка
Отрыжка — это внезапное непроизвольное выделение в полость рта газа из желудка, сопровождающееся характерным звуком выходящего через рот воздуха. Отрыжка обусловлена сокращением желудочной мускулатуры при открытом кардиальном сфинктере, что связано с нарушением моторики желудка. С особой настороженностью стоит отнестись к отрыжке пищей. Иногда это явление возникает из-за переедания, носит временный характер и быстро исчезает.
Горькая отрыжка отмечается в результате забрасывания в желудок желчи, гнилостная — при длительном застое в желудке и гнилостном разложении его содержимого. Кислая отрыжка может наблюдаться при повышении кислотности желудочного содержимого (чаще это обусловлено гиперсекрецией соляной кислоты по разным причинам) или при брожении, которое возникает, наоборот, при отсутствии в желудочном соке соляной кислоты.
Наличие любого из этих симптомов нарушения пищеварения требует обязательного срочного обследования. В такой ситуации наиболее обоснованным представляется приоритетное назначение эзофагогастродуоденоскопии и внутрижелудочной pH-метрии (как обычной, таки эндоскопической).
Основные симптомы заболеваний органов пищеварения тошнота и рвота: причины и лечение нарушений
Одними из основных симптомов заболеваний органов пищеварения являются тошнота и рвота.
Тошнота — это неприятное ощущение в подложечной области в сочетании с чувством давления. Нередко предшествует рвоте. Этот симптом проблем с ЖКТ возникает при переедании, отравлениях, заболеваниях органов брюшной полости, центральной нервной системы, при беременности, укачивании и т. д. При некоторых заболеваниях, сопровождающихся потерей веса (рак, СПИД), тошнота может быть постоянной и, таким образом, угрожать жизни больного.
 Рвота — это сложный рефлекторный акт, связанный с возбуждением рвотного центра мозга, которое происходит при различных изменениях внешней среды (укачивание, неприятный запах), при инфекциях, интоксикациях. Рвота является не только симптомом расстройства пищеварения, но и заболеванияй органов желудочно-кишечного тракта.
Рвота — это сложный рефлекторный акт, связанный с возбуждением рвотного центра мозга, которое происходит при различных изменениях внешней среды (укачивание, неприятный запах), при инфекциях, интоксикациях. Рвота является не только симптомом расстройства пищеварения, но и заболеванияй органов желудочно-кишечного тракта.
Рвота не является специфическим симптомом поражения органов желудочно-кишечного тракта. Рвотный рефлекс вызывают многие факторы: органические заболевания головного мозга и его оболочек, расстройство мозгового кровообращения, раздражение или поражение вестибулярного аппарата, лихорадочные состояния, раздражения слизистых оболочек желудка, кишечника, печени, желчного пузыря, брюшины, а также раздражения корня языка, зева. В большинстве случаев этому симптому инфекций ЖКТ предшествуют тошнота, повышенное слюноотделение.
Внешне рвота представляет собой неконтролируемое извержение содержимого желудка через рот, а в некоторых случаях и через нос. При острых кишечных инфекциях рвоте, в большинстве случаев, сопутствуют симптомы интоксикации: слабость, лихорадка, боль в суставах и мышцах. Во многих случаях рвота предшествует поносу либо данные симптомы возникают в одно время. В таких случаях рвота приносит больному чувство облегчения. К подобным заболеваниям относятся: пищевая токсико-инфекция, сальмонеллез, холера, иерсиниоз. Помимо этого, рвота может присутствовать при глистных инвазиях.
Важным фактором при установлении причин возникновения этого симптома желудочных заболеваний является содержимое рвотных масс. Например, если в них постоянно присутствует красного цвета кровь, это свидетельствует о наличии кровотечения из верхних отделов желудка (синдром Маллори-Вейсса), пищевода или сосудов глотки. Вступившая в реакцию с желудочным соком кровь будет окрашена в бурый цвет («кофейная гуща»). Если в рвотных массах имеется примесь такой крови, это свидетельствует о наличии кровотечения из желудка или, в более редких случаях, из двенадцатиперстной кишки. Примеси пены в рвоте с кровью — это в большинстве случаев признак легочного кровотечения.
 Если рвотные массы окрашены в желтый или зеленый цвет и имеют горьковатый привкус, можно говорить о том, что это желчь. Присутствие в рвотных массах желчи может свидетельствовать о двух фактах: либо она просто была заброшена в желудок, либо речь идет о непроходимости двенадцатиперстной кишки. Только в небольшом проценте случаев к рвоте могут примешиваться гельминты, гной (флегмона желудка), тела инородного происхождения.
Если рвотные массы окрашены в желтый или зеленый цвет и имеют горьковатый привкус, можно говорить о том, что это желчь. Присутствие в рвотных массах желчи может свидетельствовать о двух фактах: либо она просто была заброшена в желудок, либо речь идет о непроходимости двенадцатиперстной кишки. Только в небольшом проценте случаев к рвоте могут примешиваться гельминты, гной (флегмона желудка), тела инородного происхождения.
Происходящая в утреннее время рвота встречается у беременных, при алкогольном гастрите и заболеваниях головного мозга. Если рвота возникает во второй половине дня, то она может быть связана с болезнями, сопровождающимися нарушением эвакуации желудочного содержимого. При язвенной болезни и гастрите рвота проявляется после приема пищи.
По запаху рвотных масс можно судить о процессах, происходящих в желудочно-кишечном тракте. Например, кислый запах рвоты может свидетельствовать о язвенной болезни или других процессах с повышенным кислотообразованием. При застаивании пищи в желудке будет наблюдаться тухлый запах рвотных масс. При кишечной непроходимости для рвотных масс характерен запах кала. При употреблении суррогатов алкоголя или технических жидкостей рвота будет иметь характерный запах химических веществ. При почечной недостаточности рвота пахнет аммиаком, а при сахарном диабете — ацетоном.
Для диагностики проводится опрос пациента, инструментальные и лабораторные методы исследования: клинический анализ крови для выяснения характера заболевания (является ли оно инфекционным или каким-либо другим), биохимический анализ крови, фиброгастродуоденоскопия, рентгенография органов брюшной полости с контрастированием, дополнительные методы диагностики: компьютерная томография, ЭКГ, ультразвуковые исследования.
При возникновении этого симптома инфекций желудочно-кишечного тракта рекомендуется обратиться к врачу, особенно, если рвота возникает у пациентов, страдающих от диабета или других хронических заболеваний.
При неудержимой рвоте до вызова врача необходимо положить на живот грелку со льдом. Специального лечения рвоты не существует. Оно должно быть направлено на основное заболевание. Следует принять меры к прекращению или хотя бы уменьшению рвоты в том случае, если она носит упорный характер и вредно отражается на общем состоянии человека. При симптоматическом лечении наибольший эффект дают церукал, метоклопрамид, цизаприд. При рвоте, вызванной химиотерапией при онкологических заболеваниях, применяются гранисетрон, ондансетрон, трописетрон.
Чтобы избежать обезвоживания организма и нарушения электролитного баланса при частой рвоте, используются солевые растворы: для внутреннего применения — регидрон, для внутривенного введения — раствор Рингера. Для лечения этого симптома, характеризующего воспаление желудочно-кишечного тракта при пищевом отравлении, промывают желудок 2% раствором гидрокарбоната натрия или 1% раствором перманганата калия, вливают изотонический раствор хлорида натрия.
 Для подавления рефлексогенных импульсов, которые могут поступать из желудка, назначают анестезин внутрь по 0,25—0,5 г 3 раза в день или свечи Papaverini hydrochlorici 0,04, Anaesthesini0,2, ButyriCacao 2,0; по 1 свече 2—3 раза в день. Таже для лечения этого симптома болезней ЖКТ используют новокаин 0,25 или 0,5% раствор внутрь по 20 мл несколько раз в день.
Для подавления рефлексогенных импульсов, которые могут поступать из желудка, назначают анестезин внутрь по 0,25—0,5 г 3 раза в день или свечи Papaverini hydrochlorici 0,04, Anaesthesini0,2, ButyriCacao 2,0; по 1 свече 2—3 раза в день. Таже для лечения этого симптома болезней ЖКТ используют новокаин 0,25 или 0,5% раствор внутрь по 20 мл несколько раз в день.
При появлении упорной рвоты или рвоты с различными примесями (например, крови) необходимо немедленно обратиться к врачу. Для устранения этого симптома, сопровождающего воспаление ЖКТ, необходима правильная организация питания (мытье рук перед едой, мытье овощей и фруктов перед употреблением, внимательное отношение к качеству пищи — необходимо проверять ее срок годности, внешний вид, запах).
Икота как симптом болезни пищеварительной системы: причины и устранение проблемы ЖКТ
Икота — это рефлекторный, периодически повторяющийся короткий и интенсивный вдох, обусловленный внезапными сокращениями диафрагмы при одновременном сокращении мышц гортани и направленный на удаление пищи или газов из желудка.
Самые вероятные причины – аэрофагия, курение, переедание или алкогольное опьянение, психогенная, болезни желудочно-кишечного тракта, послеоперационные осложнения — острое расширение желудка, раздражение диафрагмального нерва.
Каждый акт икоты сопровождается импульсным выпячиванием живота и характерным звуком. Икота эпизодического характера и наблюдаемая у здоровых людей редко служит поводом для обращения к врачу.
 Однако упорная, длительная, часто повторяющаяся икота может быть симптомом поражения ЖКТ, опухоли головного мозга и пищевода, подциафрагмального абсцесса, инфаркта миокарда, поражения центральной нервной системы. Патологическая икота отличается частыми повторами, продолжительностью от нескольких часов до многих месяцев и даже лет. В этом случае необходимо тщательное обследование больного и прежде всего его нервной системы.
Однако упорная, длительная, часто повторяющаяся икота может быть симптомом поражения ЖКТ, опухоли головного мозга и пищевода, подциафрагмального абсцесса, инфаркта миокарда, поражения центральной нервной системы. Патологическая икота отличается частыми повторами, продолжительностью от нескольких часов до многих месяцев и даже лет. В этом случае необходимо тщательное обследование больного и прежде всего его нервной системы.
Так как икота не является симптомом, специфичным для какого-либо конкретного заболевания, ее диагностическое значение невелико, хотя нацеливает врача на исключение патологических очагов в зонах, иннервируемых диафрагмальным нервом.
Эпизодическая икота не требует лечения, она проходит самостоятельно, часто купируется двумя-тремя глотками воды или несколькими глубокими вдохами, можно подышать в бумажный пакет или в сложенные лодочкой руки или задержать дыхание. Можно также положить в рот кубик льда или осторожно надавить пальцами рук на глазные яблоки.
При продолжительной икоте, если диагноз болезни еще не установлен или этиотропное лечение вообще невозможно, применяется симптоматическая терапия. Для лечения икоты, являющейся симптомом заболеваний ЖКТ, в ряде случаев эффективно внутривенное введение 10 мл 10% раствора хлорида кальция.


При центральной и особенно психогенной икоте показаны седативные средства (препараты валерианы), транквилизаторы (диазепам),
Реже нейролептические средства (аминазин, дроперидол),
Иногда может быть целесообразна гипнотерапия.
При икоте разного генеза нередко эффективны метоклопрамид (реглан, церукал)
Тиэтилперазин (торекан).
Рекомендуются также сок тысячелистника (из всего цветущего растения) по 1 ст. л. 3 раза вдень после еды, сок валерианы (из свежих корней) по 1 ст. л. 2 раза в день перед едой.
Также для лечения этого симптома болезней желудочно-кишечного тракта принимают водный настой лекарственных растений: по одной части травы пустырника и корневища и корня валерианы. 1 столовую ложку смеси заваривают в 1 стакане кипятка, настаивают 1 час, процеживают. Принимают в теплом виде по 1/2 стакана 3 раза в день, последний прием на ночь.
При упорной икоте следует обратиться за квалифицированной помощью к врачу для исключения органических заболеваний.
Метеоризм при проблемах с пищеварением и лечение симптома воспаления ЖКТ
Метеоризм — это избыточное скопление газов в кишечнике в результате повышенного образования и нарушения их выделения. Проявляется чувством распирания и тяжести, урчанием и схваткообразными болями в животе, проходящими после отхождения газов. Возможно обильное («взрывное») выделение большого количества пищеварительных газов (флатуленция). Метеоризм как признак заболеваний ЖКТ может сочетаться с икотой, отрыжкой, головными болями.
Причиной метеоризма является аэрофагия — повышенное заглатывание воздуха при поспешной еде, проглатывании плохо прожеванной пиши, а также при частом курении, насморке, употреблении жевательной резинки.
Метеоризм может возникнуть у вполне здорового человека после употребления в пишу бобовых, черного хлеба, капусты, картофеля, цельного молока, кваса, пива и др.
Метеоризм может быть симптомом таких желудочно-кишечных заболеваний, как патологии печени и желчных путей, поджелудочной железы, дефицита кишечных ферментов, гнилостных и бродильных процессов в кишечнике при изменении нормальной микрофлоры.
Можно выделить два варианта проявления этой проблемы с пищеварением: значительно увеличен живот за счет вздутия кишечника, при этом отхождение газов не происходит из-за спазма толстой кишки. Основные ощущения — дискомфорт, распирание живота, боль. При втором варианте — постоянное бурное отхождение газов из кишечника, что значительно ограничивает качество жизни и пребывания в обществе. При этом болевой синдром выражен слабо, преобладают жалобы на «урчание» и «переливание» в животе. При метеоризме могут появляться внекишечные симптомы со стороны сердечно-сосудистой системы (жжение в области сердца, нарушение ритма, расстройство настроения, нарушение сна, общая слабость).
Лечение направлено на устранение причины повышенного газообразования и включает следующие этапы: коррекция диеты, лечение воспалений, вызвавших этот симптом заболеваний ЖКТ


Применение препаратов белой глины, полифепана, диметикона, полисорба, пепсина, панкреатина, натурального желудочного сока.
При метеоризме ветрогонный эффект оказывают некоторые растительные средства:
- на кусочек сахара капнуть 4—7 капель укропного или анисового масла и съесть;
- заварить 1 стаканом кипятка 2 чайные ложки семени укропа и настоять 1 час. Принимать по l/3 стакана 3-4 раза в день;
- ветрогонный чай: смешать 100 г цветов ромашки, 100г травы душицы. Заварить 1 стаканом кипятка 2 чайные ложки смеси, кипятить на малом огне 10 минут, настоять до остывания, процедить. Пить утром и вечером по 1 стакану;
- ветрогонный чай: смешать 120 г цветов ромашки, 80 г корня валерианы, 20 г плодов тмина. Заварить 1 стаканом кипятка 1 столовую ложку смеси, настоять 20 минут, процедить. Пить по 1/4 стакана утром и вечером;
- растворить сок половины лимона в 1 стакане кипяченой воды, добавить 1/3 чайной ложки соды и выпить небольшими глотками.
В процессе лечения этого симптома нарушения пищеварения нужна организация рационального питания путем исключения продуктов, содержащих грубую клетчатку (капуста, щавель, виноград, крыжовник), бобовых культур и продуктов, вызывающих бродильные реакции (квас, пиво, газированные воды). Рекомендуются кисломолочные продукты, рассыпчатые каши (гречневая, пшенная), овощи и фрукты в вареном виде (морковь, свекла), мясо только в отварном виде, хлеб пшеничный из муки грубого помола с отрубями.
Запор как симптом плохого пищеварения и лечение расстройства
Запор — это нарушение функции кишечника, выражающееся в увеличении интервалов между актами дефекации по сравнению с индивидуальной нормой или в систематически недостаточном опустошении кишечника. Запором считают хроническую задержку опустошения кишечника более чем на 48 часов, сопровождающуюся затруднением акта дефекации, чувством неполного опустошения с малым количеством (менее 100 граммов) кала повышенной твердости.
Функциональные запоры как основные симптомы заболеваний ЖКТ возникают при недостаточном поступлении с пищей клетчатки, воды и при недостаточной физической активности, в том числе у послеоперационных больных, после инфаркта миокарда, при преимущественно сидячем образе жизни. Органическое поражение кишечника служит причиной запоров при закупорке просвета толстой и прямой кишки. Например, этот признак болезней ЖКТ может свидетельствовать о сужении кишки опухолью, рубцами, механическом сдавливании прямой кишки извне, синдроме раздраженной толстой кишки, проблемах с дефекацией (анальных трещинах и др.).
 Этот забо
Этот забо
wdoctor.ru

















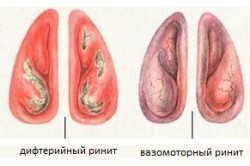 Простуда – это инфекционное заболевание, проявляющееся в воспалении верхних дыхательных путей. Первый признак простуды – сопли, которые текут ручьем.
Простуда – это инфекционное заболевание, проявляющееся в воспалении верхних дыхательных путей. Первый признак простуды – сопли, которые текут ручьем. Ринит делится на острый и хронический. По природе происхождения выделяют инфекционный, аллергический, неаллергический и неинфекционный.
Ринит делится на острый и хронический. По природе происхождения выделяют инфекционный, аллергический, неаллергический и неинфекционный. Помимо того, что из носа бежит обильно слизистая жидкость, больной жалуется на общее ухудшение состояния, головные боли, заложенность носа, затрудненное дыхание. Иногда наблюдается повышение температуры, больного мучают частые чиханья, непроизвольное выделение слез.
Помимо того, что из носа бежит обильно слизистая жидкость, больной жалуется на общее ухудшение состояния, головные боли, заложенность носа, затрудненное дыхание. Иногда наблюдается повышение температуры, больного мучают частые чиханья, непроизвольное выделение слез. В жилом помещении желательно соблюдать определенную влажность, чтобы нормализовать воздух, которым дышит больной. Эта мера тоже облегчит дыхательные функции больного.
В жилом помещении желательно соблюдать определенную влажность, чтобы нормализовать воздух, которым дышит больной. Эта мера тоже облегчит дыхательные функции больного. При лечении соплей атрофического ринита назначаются препараты местного применения, которые улучшают состояние слизистой оболочки носа, активизируют работу слизистых желез. В качестве капель используют щелочные растворы, для смазывания полости носа – фурацилиновую мазь. Помимо этого, для укрепления организма назначают протеинотерапию, пульверизацию, гальванокаустику, уколы кокарбоксилазы, ФИБС, экстракт алоэ, витаминные и минеральные комплексы. Из физиотерапевтических процедур показана УВЧ-терапия на области носа и подошв.
При лечении соплей атрофического ринита назначаются препараты местного применения, которые улучшают состояние слизистой оболочки носа, активизируют работу слизистых желез. В качестве капель используют щелочные растворы, для смазывания полости носа – фурацилиновую мазь. Помимо этого, для укрепления организма назначают протеинотерапию, пульверизацию, гальванокаустику, уколы кокарбоксилазы, ФИБС, экстракт алоэ, витаминные и минеральные комплексы. Из физиотерапевтических процедур показана УВЧ-терапия на области носа и подошв.


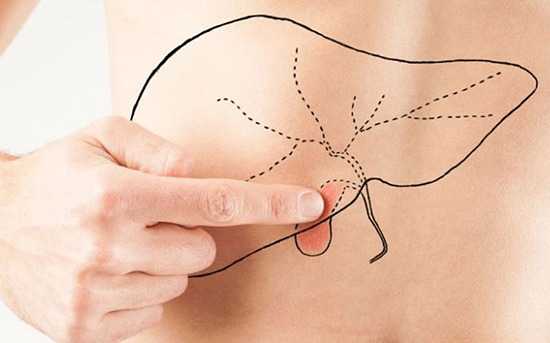
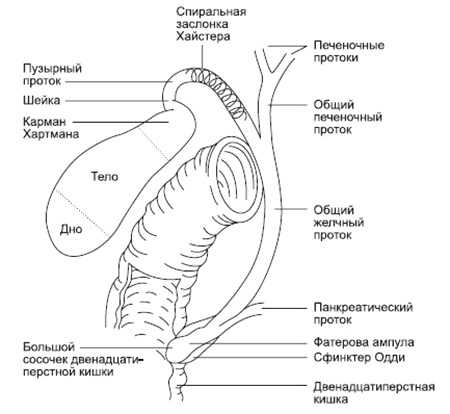
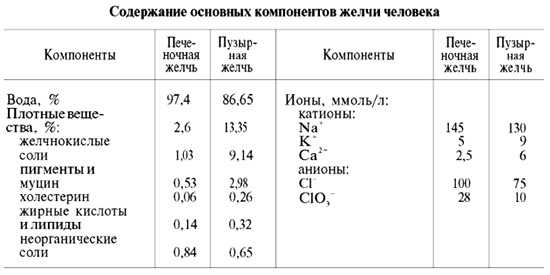
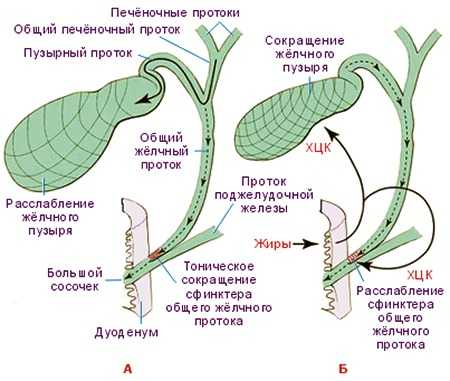
 Желчь, которая медленно продвигается из-за дисфункции работы пузыря, застаивается и концентрируется. В конечном итоге это приводит к сгущению, камнеобразованию и воспалению стенок органа. Возникает холецистит (острый или хронический), что проявляется болями в правом подреберье, тошнотой или рвотой, ухудшением аппетита и общего самочувствия, при закупорке желчевыводящих путей возникает пожелтение кожи.
Желчь, которая медленно продвигается из-за дисфункции работы пузыря, застаивается и концентрируется. В конечном итоге это приводит к сгущению, камнеобразованию и воспалению стенок органа. Возникает холецистит (острый или хронический), что проявляется болями в правом подреберье, тошнотой или рвотой, ухудшением аппетита и общего самочувствия, при закупорке желчевыводящих путей возникает пожелтение кожи.

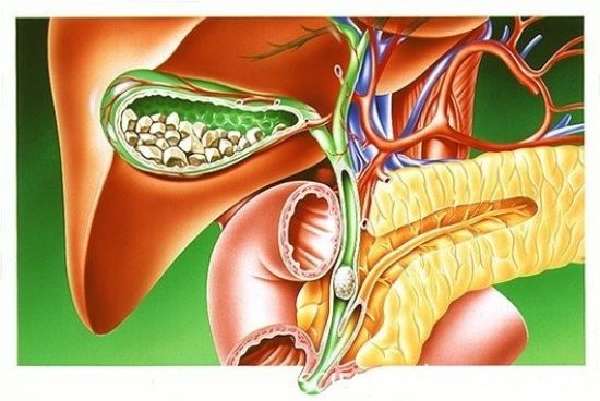
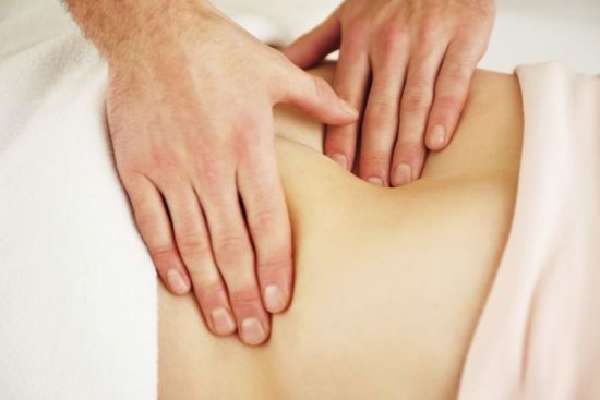
 Загрузка…
Загрузка…
























 Гастрит с повышенной кислотностью – одна из форм воспалительного процесса, образующегося на слизистой желудка. Чаще приходится сталкиваться с хронической формой заболевания, обострения которой случаются весной или осенью. Применяемые для лечения гастрита с повышенной кислотностью медикаменты играют основную роль в процессе выздоровления. Они устраняют причины болезни, способствуют уменьшению кислотности желудочного сока, создавая условия для регенерации тканей.
Гастрит с повышенной кислотностью – одна из форм воспалительного процесса, образующегося на слизистой желудка. Чаще приходится сталкиваться с хронической формой заболевания, обострения которой случаются весной или осенью. Применяемые для лечения гастрита с повышенной кислотностью медикаменты играют основную роль в процессе выздоровления. Они устраняют причины болезни, способствуют уменьшению кислотности желудочного сока, создавая условия для регенерации тканей. При гастрите с повышенной кислотностью существует много симптомов, общих с другими видами воспаления слизистой желудка. Это и болевой синдром, и изжога, тошнота, отрыжка. Однако, есть и специфические признаки, помогающие диагностировать заболевание. К ним относится:
При гастрите с повышенной кислотностью существует много симптомов, общих с другими видами воспаления слизистой желудка. Это и болевой синдром, и изжога, тошнота, отрыжка. Однако, есть и специфические признаки, помогающие диагностировать заболевание. К ним относится: Общая схема медикаментозной терапии
Общая схема медикаментозной терапии Спазмолитики
Спазмолитики Продолжительность приема составляет не более недели. Частое употреблять блокаторы протонной помпы нельзя. Это может привести к появлению побочных эффектов – тошноты, рвоты, головной боли, нарушения стула.
Продолжительность приема составляет не более недели. Частое употреблять блокаторы протонной помпы нельзя. Это может привести к появлению побочных эффектов – тошноты, рвоты, головной боли, нарушения стула. Процесс лечения гастрита при повышенной кислотности имеет свои особенности.
Процесс лечения гастрита при повышенной кислотности имеет свои особенности.
























 От начальных проявлений недуга можно избавиться медикаментозно
От начальных проявлений недуга можно избавиться медикаментозно Только после проведения рентгенограммы человек узнает о наличии недуга
Только после проведения рентгенограммы человек узнает о наличии недуга Наиболее действенный вариант избавления от недуга – медикаментозный метод
Наиболее действенный вариант избавления от недуга – медикаментозный метод Диклофенак применяется для наружного лечения заболевания
Диклофенак применяется для наружного лечения заболевания Дипроспан избавляет от боли, воспаления и отечности
Дипроспан избавляет от боли, воспаления и отечности Консервативные методы лечения
Консервативные методы лечения Фонофорез с использованием медикаментозных препаратов при лечении пяточной шпоры
Фонофорез с использованием медикаментозных препаратов при лечении пяточной шпоры Сложная процедура – блокада при плантарном фасциите
Сложная процедура – блокада при плантарном фасциите




 Лечение препаратами проводится местно. Поэтому при пяточной шпоре рекомендуется принимать гели и крема с противовоспалительным воздействием. Чем лечить недуг дополнительно? Также используют блокаду. Лекарства от пяточной шпоры, которые принимаются в комплексной борьбе, быстро снимают болевые ощущения. Их можно устранить, если принять таблетки Ибупрофен.
Лечение препаратами проводится местно. Поэтому при пяточной шпоре рекомендуется принимать гели и крема с противовоспалительным воздействием. Чем лечить недуг дополнительно? Также используют блокаду. Лекарства от пяточной шпоры, которые принимаются в комплексной борьбе, быстро снимают болевые ощущения. Их можно устранить, если принять таблетки Ибупрофен.
 Лечение пяточной шпоры медикаментозно включает в себя применение гормональной Гидрокортизоновой мази. Этот медикамент положительно воздействует на сосуды, поэтому терапия длится 2 недели. Реже назначаются Вольтарен и Бутадион. Из других средств помогает Золотой ус. В его состав входят эвкалипт, подорожник, кукурузное масло. Если показана длительная терапия, применяют мази и крема с природными компонентами. Эти средства втираются в кожу свода и пятки стопы трижды в день.
Лечение пяточной шпоры медикаментозно включает в себя применение гормональной Гидрокортизоновой мази. Этот медикамент положительно воздействует на сосуды, поэтому терапия длится 2 недели. Реже назначаются Вольтарен и Бутадион. Из других средств помогает Золотой ус. В его состав входят эвкалипт, подорожник, кукурузное масло. Если показана длительная терапия, применяют мази и крема с природными компонентами. Эти средства втираются в кожу свода и пятки стопы трижды в день. В борьбе со шпорой помогает специальный пластырь. Такое средство назначают пациентам, которые длительное время находятся на ногах. Пластырь приклеивается к больному месту на сутки. На внутреннюю сторону средства наносится антисептик с болеутоляющим действием. Он, соприкасаясь с кожей, положительно влияет на некоторые точки.
В борьбе со шпорой помогает специальный пластырь. Такое средство назначают пациентам, которые длительное время находятся на ногах. Пластырь приклеивается к больному месту на сутки. На внутреннюю сторону средства наносится антисептик с болеутоляющим действием. Он, соприкасаясь с кожей, положительно влияет на некоторые точки.

 Разные анальгетики можно принимать, если болезнь протекает в тяжелой степени. Такие средства не оказывают лечебного воздействия, они только устраняют боль. При этом существует высокая вероятность возникновения привыкания и зависимости от медикамента. Чтобы предотвратить вышеперечисленные осложнения, рекомендуется придерживаться следующих правил:
Разные анальгетики можно принимать, если болезнь протекает в тяжелой степени. Такие средства не оказывают лечебного воздействия, они только устраняют боль. При этом существует высокая вероятность возникновения привыкания и зависимости от медикамента. Чтобы предотвратить вышеперечисленные осложнения, рекомендуется придерживаться следующих правил:



 В лечении пяточной шпоры используются три эффективных метода — ортопедический, медикаментозный и физиотерапевтический. При первом обращении пациента врач, назначая лечение, традиционно выписывает лекарственные препараты. Официальная медицина разработала несколько схем их применения. Выбор методики зависит от причины заболевания. Ортопед или хирург с учётом индивидуальных особенностей порекомендует, как лечить пяточную шпору медикаментами.
В лечении пяточной шпоры используются три эффективных метода — ортопедический, медикаментозный и физиотерапевтический. При первом обращении пациента врач, назначая лечение, традиционно выписывает лекарственные препараты. Официальная медицина разработала несколько схем их применения. Выбор методики зависит от причины заболевания. Ортопед или хирург с учётом индивидуальных особенностей порекомендует, как лечить пяточную шпору медикаментами.
 Если болевой синдром не купируется, врач применяет другую схему медикаментозного лечения. Она заключается в использовании нестероидных противовоспалительных таблеток: «Вольтарен», «Диклофенак», «Дексалгин» в сочетании с местно раздражающими средствами: «Димексид», медицинская жёлчь, перцовый пластырь.
Если болевой синдром не купируется, врач применяет другую схему медикаментозного лечения. Она заключается в использовании нестероидных противовоспалительных таблеток: «Вольтарен», «Диклофенак», «Дексалгин» в сочетании с местно раздражающими средствами: «Димексид», медицинская жёлчь, перцовый пластырь. Через этот способ лечения неминуемо проходят все пациенты с пяточной шпорой в начальном этапе заболевания. Наружные лекарства от пяточной шпоры применяются в качестве втираний. Учитывая, что кожа на подошве толстая, мази применяются после распаривания стоп в горячей воде в течение получаса. Это ускоряет проникновение лекарственного вещества в зону воспаления плантарной фасции.
Через этот способ лечения неминуемо проходят все пациенты с пяточной шпорой в начальном этапе заболевания. Наружные лекарства от пяточной шпоры применяются в качестве втираний. Учитывая, что кожа на подошве толстая, мази применяются после распаривания стоп в горячей воде в течение получаса. Это ускоряет проникновение лекарственного вещества в зону воспаления плантарной фасции. В острой фазе для купирования болевого синдрома от пяточной шпоры врач назначает таблетки. Они представляют собой фармакологическую группу нестероидных противовоспалительных препаратов.
В острой фазе для купирования болевого синдрома от пяточной шпоры врач назначает таблетки. Они представляют собой фармакологическую группу нестероидных противовоспалительных препаратов. Медикаменты с действующим веществом — кетопрофен, обладают выраженным болеутоляющим действием. Перорально применяют в виде таблеток или капсул 1 или 2 раза в день исходя от длительности действия препарата. Эти медикаменты выпускаются под торговым названием «Кетонал», «Дексалгин», «ОКИ», «Артрозилен», «Артрум».
Медикаменты с действующим веществом — кетопрофен, обладают выраженным болеутоляющим действием. Перорально применяют в виде таблеток или капсул 1 или 2 раза в день исходя от длительности действия препарата. Эти медикаменты выпускаются под торговым названием «Кетонал», «Дексалгин», «ОКИ», «Артрозилен», «Артрум». Согревающую мазь «Касикам» относится к фармакологической группе местно раздражающих препаратов. Эта согревающая мазь популярна у спортсменов перед тренировкой. Применяется она и пациентами с пяточной шпорой. Мазь «Капсикам» обладает согревающими свойствами благодаря сложному составу. Основное вещество мази содержит синтетический аналог капсаицина — вещества, выделяемого горьким перцем чили. Именно это вещество, раздражая кожу, вызывает усиленное кровообращение, которое сопровождается ощущением тепла.
Согревающую мазь «Касикам» относится к фармакологической группе местно раздражающих препаратов. Эта согревающая мазь популярна у спортсменов перед тренировкой. Применяется она и пациентами с пяточной шпорой. Мазь «Капсикам» обладает согревающими свойствами благодаря сложному составу. Основное вещество мази содержит синтетический аналог капсаицина — вещества, выделяемого горьким перцем чили. Именно это вещество, раздражая кожу, вызывает усиленное кровообращение, которое сопровождается ощущением тепла. К медикаментам раздражающего действия относится также консервированная медицинская жёлчь. Она применяется в виде компрессов на ночь в течение 10 дней. Многолетняя практика применения доказала эффективность медицинской жёлчи при воспалительных заболеваниях опорно-двигательного аппарата.
К медикаментам раздражающего действия относится также консервированная медицинская жёлчь. Она применяется в виде компрессов на ночь в течение 10 дней. Многолетняя практика применения доказала эффективность медицинской жёлчи при воспалительных заболеваниях опорно-двигательного аппарата. Медикаментозное лечение гормональными препаратами быстро помогает справиться с болью и устранить воспаление при пяточной шпоре. Но лечебный эффект от их применения действует столько же времени, сколько после применения нестероидных медикаментов. А вот негативное воздействие вызывает сбой в работе эндокринной системы путём угнетения гипофиза, что грозит возникновение серьёзных осложнений. Таких, например, как болезнь Иценко-Кушинга, характеризующаяся гиперкортицизмом — повышенным производством гормонов коры надпочечников. Это проявляется повышением сахара крови и артериального давления, угнетением функции щитовидной железы, а также яичников. Такие изменения приводят к остеопорозу — разрежению костей, что способствует переломам.
Медикаментозное лечение гормональными препаратами быстро помогает справиться с болью и устранить воспаление при пяточной шпоре. Но лечебный эффект от их применения действует столько же времени, сколько после применения нестероидных медикаментов. А вот негативное воздействие вызывает сбой в работе эндокринной системы путём угнетения гипофиза, что грозит возникновение серьёзных осложнений. Таких, например, как болезнь Иценко-Кушинга, характеризующаяся гиперкортицизмом — повышенным производством гормонов коры надпочечников. Это проявляется повышением сахара крови и артериального давления, угнетением функции щитовидной железы, а также яичников. Такие изменения приводят к остеопорозу — разрежению костей, что способствует переломам.

























 Снижают неприятные симптомы на пятках препараты для лечения пяточных шпор
Снижают неприятные симптомы на пятках препараты для лечения пяточных шпор Специальный пластырь поможет устранить ощущение боли, дискомфорта в пяточной области стопы
Специальный пластырь поможет устранить ощущение боли, дискомфорта в пяточной области стопы Для устранения проявлений этой болезни средства нестероидного типа считают основными препаратами
Для устранения проявлений этой болезни средства нестероидного типа считают основными препаратами Предотвращает дальнейшее развитие воспаления «Гидрокортизоновая мазь»
Предотвращает дальнейшее развитие воспаления «Гидрокортизоновая мазь» Использование обезболивающих средств поможет быстро снять болевой синдром
Использование обезболивающих средств поможет быстро снять болевой синдром Опытный хирург с большой практикой в медучреждении должен выполнять такую манипуляцию
Опытный хирург с большой практикой в медучреждении должен выполнять такую манипуляцию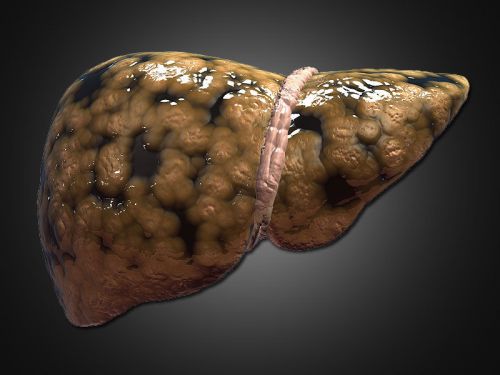
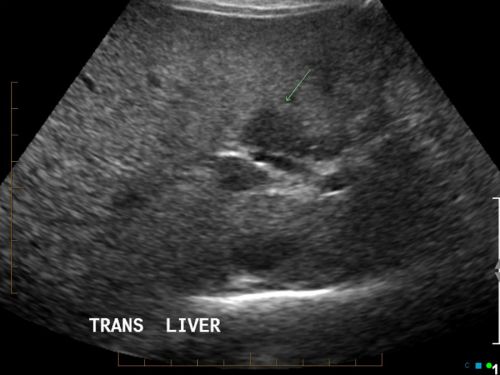






 Этот орган – настоящий фильтр организма, улавливающий и нейтрализующий токсичные вещества, продуцирующий жизненно важные гормоны, участвующий в выработке желчи и пищеварительных ферментов, а также некоторых витаминов. Его здоровье играет колоссальную роль в работе всех остальных органов и тканей человеческого тела.
Этот орган – настоящий фильтр организма, улавливающий и нейтрализующий токсичные вещества, продуцирующий жизненно важные гормоны, участвующий в выработке желчи и пищеварительных ферментов, а также некоторых витаминов. Его здоровье играет колоссальную роль в работе всех остальных органов и тканей человеческого тела. Для того, чтобы проверить состояние органа, назначается ультразвуковое исследование.
Для того, чтобы проверить состояние органа, назначается ультразвуковое исследование. При выявлении диффузных, то есть не имеющих четкой локализации изменений эхоструктуры органа невозможно указать на наличие конкретного заболевания. При таком состоянии увеличена сама паренхима печени, то есть составляющая ее ткань.
При выявлении диффузных, то есть не имеющих четкой локализации изменений эхоструктуры органа невозможно указать на наличие конкретного заболевания. При таком состоянии увеличена сама паренхима печени, то есть составляющая ее ткань. Вместе с повышенной эхогенностью часто регистрируется и неоднородная эхоструктура печени. Это указывает на наличие целого ряда заболеваний и патологий, многие из которых очень опасны или угрожают летальным исходом без своевременного правильного лечения.
Вместе с повышенной эхогенностью часто регистрируется и неоднородная эхоструктура печени. Это указывает на наличие целого ряда заболеваний и патологий, многие из которых очень опасны или угрожают летальным исходом без своевременного правильного лечения. Так как причин нарушений строения печени может быть довольно много, лечение в основном состоит в обнаружении и устранении основного заболевания или патологии. Для улучшения состояния тканей печени в тех случаях, когда это возможно, применяется профильное и симптоматическое медикаментозное лечение.
Так как причин нарушений строения печени может быть довольно много, лечение в основном состоит в обнаружении и устранении основного заболевания или патологии. Для улучшения состояния тканей печени в тех случаях, когда это возможно, применяется профильное и симптоматическое медикаментозное лечение.



 Исследование поможет вовремя диагностировать структурные изменения тканей.
Исследование поможет вовремя диагностировать структурные изменения тканей. Вредные привычки разрушают печень.
Вредные привычки разрушают печень. Неоднородность печени может быть началом серьезной патологии.
Неоднородность печени может быть началом серьезной патологии. Пищу рекомендовано готовить на пару или запекать в духовке.
Пищу рекомендовано готовить на пару или запекать в духовке. Жирная пища и алкоголь создают дополнительную нагрузку на орган.
Жирная пища и алкоголь создают дополнительную нагрузку на орган. Отказ от вредных привычек создает благоприятные условия для лечения болезни.
Отказ от вредных привычек создает благоприятные условия для лечения болезни.






 Ферментативные процессы поддерживаются на достаточном уровне только у людей здоровых, хорошо следящих за своим рационом питания и образом жизни. Но только единицы действительно имеют хорошую усвояемость пищи, у всех остальных пищеварительный тракт работает не совсем слажено. У ребенка лучше, чем у взрослого налажены процессы быстрого пищеварения, поэтому детям ферменты назначают крайне редко.
Ферментативные процессы поддерживаются на достаточном уровне только у людей здоровых, хорошо следящих за своим рационом питания и образом жизни. Но только единицы действительно имеют хорошую усвояемость пищи, у всех остальных пищеварительный тракт работает не совсем слажено. У ребенка лучше, чем у взрослого налажены процессы быстрого пищеварения, поэтому детям ферменты назначают крайне редко.






















 Нос одним из первых сталкивается с различными инфекционными агентами, поэтому и слизь в носоглотке появляется довольно часто.
Нос одним из первых сталкивается с различными инфекционными агентами, поэтому и слизь в носоглотке появляется довольно часто.











 Загрузка…
Загрузка…


































 При тяжелом течении заболевания больной нуждается в обязательной госпитализации, где ему проводят интенсивные терапевтические мероприятия, направленные на облегчение дыхания, восстановления дыхательных органов, а также на скорое отхождение мокроты при совершении кашля. Если же у больного легкая степень патологии, то вполне успешно избавиться от бронхита можно и на дому, строго соблюдая советы и назначенное врачом лечение. Сделать это удастся, используя определенные лечебные составы, выписываемые доктором. Также стоит пользоваться народными методами лечения бронхита, которые довольно часто помогают вылечить навсегда бронхиальное воспаление.
При тяжелом течении заболевания больной нуждается в обязательной госпитализации, где ему проводят интенсивные терапевтические мероприятия, направленные на облегчение дыхания, восстановления дыхательных органов, а также на скорое отхождение мокроты при совершении кашля. Если же у больного легкая степень патологии, то вполне успешно избавиться от бронхита можно и на дому, строго соблюдая советы и назначенное врачом лечение. Сделать это удастся, используя определенные лечебные составы, выписываемые доктором. Также стоит пользоваться народными методами лечения бронхита, которые довольно часто помогают вылечить навсегда бронхиальное воспаление. Выпиской лечебных препаратов обязан заниматься только лечащий врач. Перед тем как определить бронхит и выявить данный диагноз, доктор проведет диагностическое обследование больного, направит его на рентген грудной клетки и расшифрует результаты анализов. По мере завершения этих манипуляций врачу дозволено установить диагноз и выписать пострадавшему самые эффективные препараты, предназначенные для лечения бронхита.
Выпиской лечебных препаратов обязан заниматься только лечащий врач. Перед тем как определить бронхит и выявить данный диагноз, доктор проведет диагностическое обследование больного, направит его на рентген грудной клетки и расшифрует результаты анализов. По мере завершения этих манипуляций врачу дозволено установить диагноз и выписать пострадавшему самые эффективные препараты, предназначенные для лечения бронхита.

 Такие напитки способны очистить организм от вредных элементов, а также очистить полость бронхов. Готовить соки лучше в домашних условиях, чтобы они были более натуральными и полезными. Для этого овощи нужно натереть на терке, после чего отжать с них весь сок. Пить их следует без сахара и иных дополнений. Хранить лечебное средство в холодильнике разрешено.
Такие напитки способны очистить организм от вредных элементов, а также очистить полость бронхов. Готовить соки лучше в домашних условиях, чтобы они были более натуральными и полезными. Для этого овощи нужно натереть на терке, после чего отжать с них весь сок. Пить их следует без сахара и иных дополнений. Хранить лечебное средство в холодильнике разрешено. Также вылечить острый бронхит в домашних условиях можно и другими способами. К ним относится использование народных рецептов на основе растений и прогревание. Используя определенный способ лечения, нужно проконсультироваться об этом с врачом.
Также вылечить острый бронхит в домашних условиях можно и другими способами. К ним относится использование народных рецептов на основе растений и прогревание. Используя определенный способ лечения, нужно проконсультироваться об этом с врачом. Бронхит часто является осложнением ОРЗ, поэтому следует тщательно лечить подобные заболевания
Бронхит часто является осложнением ОРЗ, поэтому следует тщательно лечить подобные заболевания Детям не следует проводить ингаляции горячим паром, рекомендуется использовать небулайзер
Детям не следует проводить ингаляции горячим паром, рекомендуется использовать небулайзер Прием любых лекарств от бронхита у детей необходимо согласовывать с врачом
Прием любых лекарств от бронхита у детей необходимо согласовывать с врачом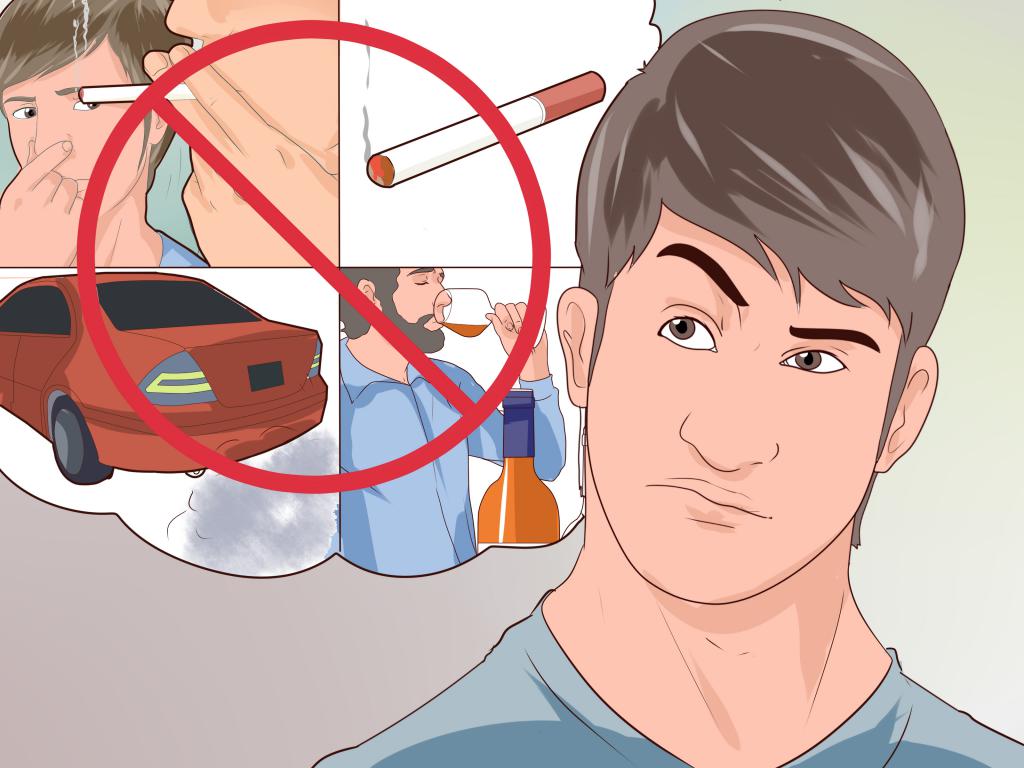









































 Опасность заключается в присоединении следующих симптомов, помимо сохранения или усиления болезненности:
Опасность заключается в присоединении следующих симптомов, помимо сохранения или усиления болезненности:
 Спаечный процесс встречается после любого хирургического вмешательства, формируется по причине раздражения слизистых и нарушения секреции слизи. После удаления воспаленного аппендикса спайки образуются в кишечнике, органах брюшины – тончайшие пленки, возникающие внутри полостных просветов, органов брюшины.
Спаечный процесс встречается после любого хирургического вмешательства, формируется по причине раздражения слизистых и нарушения секреции слизи. После удаления воспаленного аппендикса спайки образуются в кишечнике, органах брюшины – тончайшие пленки, возникающие внутри полостных просветов, органов брюшины.
