Как проходит операция — Клиника бариатрической хирургии
В назначенное время пациента отвозят в операционную. Для введения лекарств устанавливается внутривенный катетер в вене предплечья. Чтобы пациент не волновался и расслабился, анестезиолог вводит успокаивающие средства.
Операция проходит под общим наркозом. Пациент ничего не чувствует и благополучно просыпается уже в палате.
Родственники пациента могут подождать окончания операции в отделении или в одном из холлов клиники.
Длительность операции зависит от ее вида:
- Бандажирование длится около 30 минут.
- Рукавная гастропластика и желудочное шунтирование 3-4 часа.
- В трудных случаях операция может затянуться на 5 или 6 часов.
Все бариатрические операции в клинике проводятся лапароскопическим доступом (то есть без вскрытия брюшинного пространства).
После операции
После операции пациента отправляют в палату.
Анестезиолог может принять решение о помещении пациента в отделение анестезиологии и реабилитации для плавного выхода из наркоза и восстановления сознания и дыхания.
К вечеру пациент уже может вставать с койки и передвигаться по отделению.
Вечером после бариатрической операции
Болевые ощущения
Болевые ощущения в течение первых дней после бариатрической операции обычно не представляют серьезной опасности и легко снимаются обезболивающими препаратами.
Мощная клиническая база нашей клиники позволяет применять при необходимости самые эффективные обезболивающие препараты, включая наркотические анальгетики, хотя в большинстве случаев этого не требуется.
Двигательная активность
Очень важно вечером после операции встать на ноги и попробовать сделать несколько шагов. Вставать необходимо в присутствии медицинского персонала. Если проблем с нахождением в вертикальном положении нет, можно двигаться без ограничений. Это поможет избежать возможных осложнений после операции.
Важно помнить, что обезболивающие препараты могут влиять на координацию движений.
Чтобы избежать образования тромбов, каждый пациент еще до операции надевает компрессионные чулки. Их следует носить на протяжение назначенного врачом времени. При бандажировании желудка компрессионные чулки не требуются.
Можно ли пить и есть после операции?
После желудочного шунтирования или рукавной гастропластики употребление любой пищи и воды не допускается. Обычно пить и есть можно уже на следующий день (по разрешению врача), а до этого можно смачивать губы и полоскать рот, не глотая жидкость.
Дыхательные упражнения
Это очень важный момент. В течение каждого часа нужно 10 раз сделать глубокий вдох-выдох. При желании можно откашляться.
Очень полезное упражнение — надувание воздушных шариков (запаситесь ими заранее). Подобная гимнастика позволит предотвратить воспаление легких (возможное осложнение после операции).
Работа мочевого пузыря
Обычно вечером после операции пациенты самостоятельно встают и ходят в туалет (в нашей клинике санузел находится в каждой палате). При необходимости на помощь можно вызвать медперсонал (кнопки вызова присутствует в каждой палате).
Тошнота и рвота
Тошнота и рвота – это то, чего нужно избегать после операции. Если пациент испытывает тошноту, нужно немедленно сообщить об этом медсестре или врачу. Эти симптомы достаточно легко подавляются медикаментозными средствами.
Гимнастика для ног
Чтобы предотвратить застой крови и образование тромбов, мы рекомендуем одно очень простое упражнение в первые дни после операции. Нужно максимально согнуть, а потом максимально разогнуть ступни и повторять это несколько раз подряд.
Первый день после бариатрической операции
На следующее утро после операции нужно вставать с койки и не спеша ходить по отделению.
После бандажирования желудка можно пить без каких — либо ограничений (вода, теплый некрепкий чай или кофе, минеральная вода без газов). При желании можно добавлять в воду сахар. Разрешается есть легкую пищу: йогурты, протертые супы, бананы, пюре. Убедившись в том, что пациент не испытывает болезненных ощущений, а также в том, что вода спокойно проходит сквозь кольцо, мы, как правило, выписываем пациента домой.
После рукавной гастропластики или шунтирования желудка на следующее утро после операции делают рентгенографию желудочно-кишечного тракта. Для этого необходимо выпить контрастную жидкость. Если исследование не выявило нарушений, пациенту разрешают пить воду (до 1 литра в день). Принимать пищу пока нельзя, поэтому необходимые вещества вводятся через капельницу.
Второй день после бариатрической операции
После бандажирования желудка у пациента сохраняется такая же щадящая диета (она актуальна в течение 2 недель после операции). Пить можно без ограничений.
После рукавной гастропластики и желудочного шунтирования разрешается пить чуть больше воды (до 2 литров). Есть по-прежнему нельзя. Все вещества поступают внутривенно.
Если к этому моменту кишечник не восстановил свою функцию естественным образом (отсутствие стула и отхода газов), начинается искусственная стимуляция кишечника (ставится клизма).
Третий день после бариатрической операции
На этом этапе пациенты после шунтирования и гастропластики обычно выписываются домой.
Выписка откладывается на один день, если пациент желает приступить к приему пищи под контролем лечащего врача.
Как проходит операция?
Многие пациенты, вынужденные прибегнуть к хирургическому вмешательству, сильно волнуются перед тем, как лечь в больницу. Причины волнений ясны: человек находится в неведении, незнание того, как проходит операция, заставляет нервничать и теряться в догадках. Здоровье – самая главная вещь в жизни каждого человека, если дело дошло до операционного вмешательства, важна каждая мелочь, необходимо соблюдать все рекомендации и предписания доктора.
Подготовка к операции
Итак, для начала расскажем не о том, как проходит операция, а о предварительных манипуляциях. Правильная подготовка играет немалую роль в том, чтобы сама операция прошла как можно успешнее.
Первое, что от вас потребуют врачи – сдать все необходимые анализы, их называют одним словом – общеклинические. Если вы посмотрите, какие анализы входят в эту группу, то увидите довольно большой список. Будут там и такие анализы, которые на первый взгляд вообще не имеют отношения к вашей проблеме. Тем не менее, спорить с лечащим врачом, а тем более с вашим хирургом не стоит. Любая операция – это очень серьезная нагрузка для организма. И общие анализы помогут доктору иметь общую картину о состоянии вашего организма, оценить выносливость и то, какие нагрузки может выдержать ваш организм, как избежать тех или иных осложнений в будущем. Общее состояние здоровья – очень важный показатель при проведении любой операции.
После проведения всех анализов и исследований, терапевт или лечащий врач делает заключение о возможности проведения операции, о наличии противопоказаний, дает необходимые рекомендации.
Предоперационный домашний период
Теперь, когда дата операции назначена и все особенности выяснены, все предоперационное время делится на два этапа: время, проведенное вне больницы, до госпитализации и период нахождения в больнице непосредственно перед операцией.
Хирургическое вмешательство – это всегда очень большой стресс для организма. Ваша задача состоит в том, чтобы максимально полно подготовить организм к будущему потрясению. Главное, на что вы должны направить все силы, это ваше самочувствие. К периоду госпитализации вы должны быть максимально здоровы, это зависит именно от вас. Если вы курите, вы должны бросить хотя бы за 6 недель до предполагаемой операции. Это позволит избежать осложнений дыхательной системы. Если вы страдаете излишней массой тела, постарайтесь сбросить вес, это снизит нагрузку на сердечно-сосудистую систему и позволит избежать многих осложнений. Постарайтесь устранить проблемы с зубами, особенно если у вас есть шатающиеся зубы. Анестезиолог может повредить их специальным оборудованием, когда будет обеспечивать проходимость дыхательных путей.
Подготовка должна быть не только с физической точки зрения, но и с психологической. Вы должны выработать определенный настрой, который бы помог вашему организму справиться с психологической нагрузкой и перенести ее максимально безболезненно. Попытайтесь сделать все возможное, чтобы избежать излишних волнений, это может отрицательно сказаться на предстоящей операции. Трезво относитесь к будущему вмешательству и тем более не паникуйте.
Кроме того, в этот период вы должны позаботиться обо всем необходимом и подготовить все документы.
- Во-первых, возьмите с собой паспорт.
- Во-вторых, все документы с результатами проведенных анализов.
- Обязательно возьмите удобную и просторную одежду: пижаму, халат, сменное белье, а также удобные тапочки.
- Не забудьте о туалетных принадлежностях повседневного пользования.
- Если вы носите линзы, обязательно возьмите контейнер для них, перед операцией вам будет необходимо их снять.
- Не стоит брать с собой драгоценности и украшения, в больнице они вам совершенно не нужны, а клиники не несут ответственности за их пропажу.
- Позаботьтесь о развлечениях, можно взять с собой любимую книгу или MP3-плеер.
Период нахождения в больнице и подготовка к анестезии
Обычно доктора не распространяются о том, как проходит операция, от них только следуют указания о том, как нужно вести себя непосредственно перед госпитализацией. Если никаких особых указаний по поводу питания не было, то в день, предшествующий операции, можно употреблять ту же пищу, что и обычно и пить необходимое организму количество жидкости. Помните, что даже если ваш врач и анестезиолог не давали никаких указаний, прием пищи в день операции запрещен, а за два часа до операции нужно прекратить прием жидкости. Чем меньше пищи будет в вашем желудке, тем успешнее будет анестезия.
Накануне операции примите душ или ванну, это снизит риск попадания инфекции во время хирургического вмешательства. Утром в день операции почистите зубы и тщательно прополощите рот. Вы должны извлечь все инородные предметы со своего тела: линзы, пирсинг, съемные зубные протезы, слуховой аппарат. Лак на ногтях может стать помехой при считывании и отслеживании вашего дыхания специальными устройствами, поэтому врачи настоятельно рекомендуют избавиться от него перед операцией. Помните, что этот период очень сильно влияет на то, как проходит операция в целом.
Послеоперационный период
Когда операция осталась позади, настает не менее важный и ответственный период. Вам необходимо строго следовать всем рекомендациям и предписаниям врача. Какими они будут – зависит только от того, насколько успешно прошла операция. Но в общих чертах можно сказать, что не следует садиться за руль в ближайшее после операции время, после анестезии реакция замедленна, а внимание рассредоточено. По этим же причинам не стоит использовать технически сложные устройства и технику, нельзя подписывать документы и решать важные вопросы. Вы должны пребывать в полном покое.
Если анестезиолог не дал вам никаких особых указаний, то прием воды можно будет возобновить не раньше, чем через час после окончания действия анестезии. Увеличивайте объемы употребляемой жидкости постепенно, пейте маленькими глотками. Прием пищи можно будет возобновить, если жидкость успешно приживется в вашем организме. Начинать необходимо с приема легкой еды.
Не относитесь опрометчиво к данным выше рекомендациям и к указаниям своего врача, так как от этого во многом зависит ваше настоящее и будущее здоровье.
Зная, как проходит операция, можно подготовиться ко всем возможным последствиям и весь период лечения пройдет вполне спокойно.
Как на самом деле выглядит работа хирурга: 9 наивных вопросов
Хирурги общей практики – слишком занятые люди, чтобы часами беседовать в чатах и развлекать праздную публику рассказами о своей работе. Но они по возможности делятся опытом с молодёжью на профессиональных форумах, дают интервью журналистам или разъясняют вещи, которые иначе превратились бы в нежелательные мифы. Изучив эти сведения, Anews отвечает на типичные наивные вопросы.
Внимание: в статье есть ФОТО с операций, которые людям с ранимой психикой лучше не смотреть.
1. Хирурги это «мясники»?
Бытует мнение, что хирурги сначала режут, а потом думают, и что им ничего не стоит искромсать пациента даже зазря. Возможно, этот миф рождён сериалами про больницы вроде «Анатомии страсти», где врачи чуть ли не дерутся у операционной за только что прибывших больных и ловят кайф оттого, что орудуют скальпелем.
На самом деле, операция – это, скажем так, крайняя мера, когда человеку никак иначе не помочь. В большинстве случаев (кроме неотложной хирургии и травматологии) продумывается лечение, и если вмешательство необходимо, оно заранее планируется. Причём даже с показаниями к операции хирурги не возьмутся за пациента, у которого шансы пережить её невысоки.
Кстати, многих интересует вопрос, могут ли хирурги спокойно есть мясо, не вызывает ли это неприятных ассоциаций? Те отвечают: «Нет. Мясо – это то, что на тарелке. Это еда. А на операционном столе – человек, такой же как мы. Он не ассоциируется с бифштексом, как и наоборот, бифштекс не ассоциируется с человеком».
2. Обсуждают ли они пациентов или личные дела во время операций?
Посторонние разговоры действительно не редкость, ведь многие операции являются «шаблонными», и если всё идёт согласно плану, то большинство действий сводится к «рутине». Тогда, грубо говоря, между разрезами у медиков есть возможность поболтать о своём без ущерба для дела.
Другой вопрос, насколько эти разговоры этичны. Допустим, пока вы были под наркозом, врачи сплетничали про коллег и обсуждали свою личную жизнь. Ну и пусть, раз вы всё равно ничего не слышали. Но не дай бог они отпускали комментарии на ваш счёт! То, что вы ничего не слышали и не могли отреагировать, вас только взбесит.
В 2015-м в одной американской клинике как раз произошёл такой случай, но, по счастью, пациент случайно записал всё на смартфон. Оказалось, что как только он отключился, женщина-анестезиолог принялась словесно унижать его, а мужчина-хирург не остановил её, а после и сам отпустил пару недостойных реплик. Пациенту удалось отсудить у обидчиков полмиллиона долларов.
А в апреле 2017-го телеканал НТВ показал сюжет о дагестанском хирурге, который снимал своих пациентов на видео, снабжал их едкими комментариями и выкладывал в сеть. Он оправдывался, что ролики были размещены на закрытой странице и лиц на них не видно, пообещал всё удалить, но прокуратура взялась за проверку врача и клиники. Правда, чем кончилось дело, неизвестно.
Остаётся надеяться, что подобные возмутительные ситуации единичны.
3. Высок ли риск попасть на операционный стол к неопытному новичку?
У врачей, тем более хирургов, обучение длится долго. Никто не отправит их вперёд со скальпелем сразу после вуза. Как правило, первые годы практики в больнице они наблюдают, учатся делать базовые процедуры (интубацию, пункцию, установку катетеров и т.д.), затем начинают ассистировать на операциях, пока не получат достаточно навыков и знаний, чтобы действовать самостоятельно. Так что, по идее, все операции проводятся только опытными специалистами.
4. Хирурги циничны и бездушны?
Во-первых, про самых лучших хирургов коллеги говорят, что они часто бывают «жестоки», но это всегда оправдано блестящими результатами и способствует росту профессионализма и дисциплины команды.
Во-вторых, невозможно не выработать иммунитета, когда ежедневно сталкиваешься с болью и бедами – иначе докторов губил бы сильнейший стресс. Но это не значит, что они беспечны и видят радужные сны. Напротив, признаются, что порой просыпаются в ужасе от чувства, что они забыли сделать что-то важное.
В-третьих, у хирургов разных специализаций вырабатываются разные человеческие качества и привычки. Онкологи, например, много общаются с пациентами, обсуждая перспективы и план лечения, и потому для них естественно проявлять душевность, располагать, вызывать доверие. Но это несвойственно хирургам в травматологии, которые должны без лишних слов срочно «починить» людей.
5. Сколько у хирурга операций за день?
Среди ответов чаще всего встречаются два варианта: 3-4 или 5-6. И так от 4 до 6 дней в неделю. Но многое зависит от специализации хирурга и длительности операции: иногда бывает одна за сутки, а бывает и 9 «дежурных».
Один из ведущих кардиохирургов мира Лео Бокерия как-то сказал, что работает по 14 часов в сутки, нередко проводит по 5 операций в день, причём за одну может на самом деле сделать три.
В свою очередь, завотделением сердечно-сосудистой хирургии кардиодиспансера республики Коми Дмитрий Епифанов делает по 6 операций в день (2 на сердце и 4 на сосудах). Он говорит: «Операции длятся по три часа, и, бывает, один хирург делает несколько операций подряд. То есть он может стоять 6-8 часов без еды и воды. Ассистенты могут меняться, а основной хирург – нет».
6. А если операция длится 12 часов и больше?
Такие операции проходят в несколько этапов, и на них работают несколько команд хирургов. При этом один хирург может руководить всем процессом от и до, но это не значит, что он все 12 часов неотрывно стоит у стола и делает всё своими руками. Он может ненадолго отлучиться, пока другие врачи зашивают органы или проводят процедуры, не требующие его контроля.
В любом случае, операции проводятся стоя, часто в неудобной позе. Иногда хирург за несколько часов может позволить себе лишь осторожно переступить с ноги на ногу. Добавьте к этому специфические запахи, которые во время операций заполняют помещение и могут вызвать у неподготовленного человека рвотный рефлекс. В общем, хирург непременно должен быть физически выносливым и не брезгливым.
Кстати, от долгого нахождения в одной позе начинается незаметное глазу мельчайшее дрожание рук и пальцев, что недопустимо для высокоточных операций, где 1/10 миллиметра может отделять успех от провала.
Поэтому современные клиники применяют робототехнику. Такие операции – лапароскопические – хороши ещё и тем, что не требуют традиционных больших разрезов. До внутренних органов добираются через едва заметные отверстия, а за происходящим наблюдают на большом экране.
7. Что вообще представляет собой типичная жизнь хирурга?
На вопрос, правда ли вы работаете по 80-100 часов в неделю, хирурги отвечают «да». Правда ли, работа стрессовая? – «Да».
Все мечтают выспаться, потому что во время 32-часовой смены на сон тратится не больше 2-3 часов. Ординаторы и вовсе «живут» в больнице», работая до изнеможения, часто бесплатно и без зачисления этих лет в рабочий стаж. Да и потом график не становится свободным, бывают непредвиденные задержки, ночёвки в больнице. Нет стабильных выходных, за несколько месяцев может ни разу не выпасть 2 выходных подряд. Нельзя ничего запланировать, потому что планы могут моментально поменяться. Плюс грубость пациентов и персонала, возможные судебные иски и неудачи в работе, от которых не застрахован никто.
И всё же на вопрос, хотели бы вы быть кем-то другим, большинство отвечают «нет». Хирургия – это призвание. Все как один говорят, что лучше проведут 16 часов в операционной, чем будут заниматься нелюбимым делом.
8. Какие ошибки хирурги совершают чаще всего?
Не берёмся обобщать, но вот данные исследования, проведённого в США: каждый год хирурги совершают по халатности больше 4000 ошибок, которых можно было избежать. Чаще всего они забывают что-нибудь в теле пациента, например, тампон или салфетку. На втором месте – случаи, когда людям проводили не те операции. На третьем – когда оперировали не ту часть тела.
По России такой статистики нет.
Британская Mirror в 2014 году описала случай с 53-летним мужчиной в Казахстане, который якобы 12 лет прожил с ножницами, забытыми хирургом в его желудке:
9. Какие случаи напугали самих хирургов в их практике?
Однажды такой вопрос задали хирургам на Reddit. Надо сказать, что некоторые истории больше позабавили, чем ужаснули читателей.
Например, хирург-травматолог рассказал случай с открытой раной брюшной полости. Пока её пытались заживить вакуум-терапией, внутренности были прикрыты пластиковым мешком, но из-за травмы и жидкостей раздулись и стали вываливаться из пациента. Их засовывали обратно с одной стороны – они вылезали с другой. Картина была чудовищная. В итоге только одновременными усилиями 6 человек внутренности удалось вернуть на место.
Похожую ситуацию описала женщина-хирург: зашитая после операции пациентка чихнула, швы разошлись и кишки стали вываливаться наружу. «При этом в палате только я и она, и она смотрит на меня с таким вызовом в глазах – мол, ну и что дальше?»
А вот с таким хирурги действительно никогда не хотели бы столкнуться: неправильно установив троакар, молодой хирург разрезал аорту. В итоге вместо быстрой и несложной операции пришлось 12 часов исправлять ошибку.
Смотрите дальше: «Зачем припёрся?» 7 привычек пациентов, которые бесят врачей
Госпитализация для операции. Часть 1 – предоперационная подготовка.
Госпитализация (нахождение пациента в стационаре) обычно состоит из трех основных этапов. Во время первого (предоперационного) этапа выполняются необходимые исследования для подготовки к операции, консультации со специалистами, а также подготовительное лечение (специальное питание, лечение сопутствующих заболеваний). Второй этап – операция. И третий (послеоперационный) этап – восстановление после операции и выписка домой.
Длительность нахождения больного в клинике зависит от вида заболевания и его тяжести, от количества необходимых обследований, типа операции, а также от течения послеоперационного периода.
В связи со стремлением клиник снизить расходы, связанные с нахождением больных в стационаре в предоперационном периоде, в настоящее время имеется тенденция к выполнению многих обследований в амбулаторном порядке. Это означает, что до операции пациент приходит в клинику только для выполнения назначенных исследований, и после этого возвращается домой. После того, как все исследования выполнены, врач назначает день операции, и пациент госпитализируется в клинику накануне (за 1-2 дня до назначенного срока). Во многих странах Европы и США пациенты, которым планируются хирургическое вмешательство, приезжают в клинику рано утром в день операции, проходят небольшую подготовку в специальной предоперационной палате и через 2-3 часа отправляются в операционную. Нахождение больного дома среди близких людей вплоть до дня операции позволяет снизить стресс, связанный с необходимостью хирургического вмешательства.
Предоперационное обследование.
После того, как у пациента заподозрен рак толстой кишки, и планируется выполнение операции, требуются еще несколько важных обследований, которые необходимо сделать перед хирургическим вмешательством.
Это обследование ставит перед собой две основные цели. Во-первых, при выполнении нескольких исследований можно определить стадию опухоли и степень ее распространенности. Определение стадии опухоли в предоперационном периоде поможет правильно выбрать тактику лечения. Очевидно, что лечение рака ободочной кишки, при котором имеются метастазы в печень, будет сильно отличаться от лечения небольшой опухоли, которая не выходит за пределы кишечной стенки. Во-вторых, дополнительные исследования помогут оценить общее состояние здоровья и переносимость операции. Так как хирургическое вмешательство является сильным стрессом для организма и способно спровоцировать ухудшение существующих проблем с легкими, сердцем, почками и другими органами, выполнение специальных исследований поможет определить тех пациентов, у которых повышен риск возникновения осложнений со стороны этих органов во время и после операции.
Рентгенография грудной клетки. Основной целью этого исследования является оценка наличия метастазов рака в легкие. Это стандартное исследование, которое с достаточно большой точностью может определить, есть ли в легких опухолевые узлы. Кроме того, с помощью рентгенографии грудной клетки можно выявить признаки заболевания сердца и легких. Поэтому это исследование выполняется стандартно всем пациентам перед большими операциями.
Компьютерная томография (КТ) брюшной полости и грудной клетки. С помощью этого исследования можно оценить состояние печени и брюшной полости на наличие очагов метастазирования опухоли. Если выполняется КТ грудной клетки вместе с исследованием брюшной полости, тогда выполнения обычной рентгенографии грудной клетки не требуется.
Магнитно-резонансная томография (МРТ) малого таза. Это исследование позволяет получить четкие изображения органов малого таза, оценить степень распространения опухоли прямой кишки, поражение лимфатических узлов, вовлечение в опухоль мышц анального канала. В отличие от рентгенографии и КТ при МРТ пациенты не подвергаются действию ионизирующего излучения.
Позитронно-эмиссионная томография (ПЭТ). При этом виде обследования используется контрастное вещество, содержащее радиоактивную форму глюкозы, которая помогает определять места в теле человека, где находится опухоль. Хотя этот метод позволяет с большой точностью определить «скрытые» метастазы опухоли, которые нельзя выявить с помощью КТ или МРТ, в настоящее время ПЭТ не является методом выбора при предоперационном обследовании пациентов колоректальным раком.
Ультразвуковое исследование (УЗИ) брюшной полости. С помощью этого метода можно определить состояние практически всех органов брюшной полости, заподозрить наличие метастазов опухоли в других органах, чаще всего в печени. Также можно оценить состояние почек, поджелудочной железы, желчного пузыря. При невозможности выполнения КТ органов брюшной полости данное исследование является методом выбора для оценки наличия или отсутствия отдаленных метастазов.
Трансректальное ультразвуковое исследование (ТРУЗИ). Это исследование выполняется с помощью специального датчика, который заводится в прямую кишку через анальный канал. Этот метод позволяет выявить степень прорастания опухолью стенки прямой кишки, оценить состояние близлежащих лимфатических узлов и сфинктеров прямой кишки. При невозможности выполнения МРТ органов малого таза является методом выбора для оценки распространения опухоли прямой кишки.
Анализы крови. Стандартный набор анализов крови включает: общий анализ крови, биохимический анализ крови и исследование свертываемости крови.
В общем анализе крови оценивается общее количество эритроцитов (красных кровяных клеток), гемоглобина, лейкоцитов (белых кровяных клеток) и тромбоцитов. Эти клетки играют решающую роль в жизнедеятельности организма. Эритроциты, с помощью содержащегося в них гемоглобина, являются переносчиком кислорода и ответственны за снабжение кислородом всех тканей и органов. При раке ободочной кишки из опухоли может происходить кровотечение, поэтому количество эритроцитов у таких пациентов может быть снижено. В тяжелых случаях после операции, а иногда и до операции может потребоваться переливание крови. Так как тромбоциты играют важную роль в нормальном свертывании крови (образовании тромбов), подсчет этих кровяных телец является необходимым исследованием. Если у больного не было в течение жизни эпизодов ненормального кровотечения, такого как обильное носовое кровотечения или кровотечение из десен зубов, скорее всего отклонений в этом анализе не будет. Тем не менее, изучение количества тромбоцитов очень важно для определения возможных рисков кровотечения во время операции.
В составе биохимического анализа крови оцениваются электролиты плазмы, такие как ионы калия и натрия. Уровень этих ионов может быть сильно низким или наоборот высоким у пациентов, принимающих лекарства от повышенного артериального давления или другие препараты. Перед операцией необходимо восстановить нормальный уровень этих ионов в плазме крови.
Профиль свертываемости крови оценивает эффективность образования тромбов, это необходимо знать, так как свертываемость крови может быть нарушена у пациентов с гемофилией или нарушениями других факторов свертывания крови.
Также обязательными анализами, которые делают всем пациентам перед операцией, являются определение группы крови и резус-фактора, так как эти данные могут потребоваться для переливания крови, и определение маркеров инфекционных заболеваний – вирусных гепатитов (В и С), сифилиса, ВИЧ-инфекции. При отсутствии всех этих анализов выполнение операции невозможно.
Электрокардиография (ЭКГ). Это простой скрининговый тест, который позволяет определить функцию сердца. С помощью него можно определить признаки атеросклеротической болезни сердца (сужение артерий сердца), которая является серьезным риском при выполнении операции. ЭКГ-признаки перенесенного инфаркта миокарда или ишемии сердца (недостаток кровоснабжения его отдельных участков из-за недостаточного притока крови) являются признаками атеросклеротического поражения коронарных артерий (артерий сердца). При получении ненормальной картины на ЭКГ может потребоваться выполнение дополнительных исследований, которые назначит Ваш врач или кардиолог.
Что взять с собой в больницу.
Вы должны быть готовы к тому, что Вам придется оставаться в клинике на протяжении нескольких дней. Будьте практичными и руководствуйтесь здравым смыслом. Не берите с собой ценные вещи, модную одежду или большое количество денег. Возьмите с собой небольшую сумку с самыми необходимыми вещами. Вам потребуется компрессионный трикотаж для ног, который помогает снизить риск образования тромбов во время продолжительной операции. Это могут эластичные бинты или специальные компрессионные чулки. Сразу после операции для защиты швов передней брюшной стенки Вам необходимо будет постоянно носить бандаж – это специальный широкий эластичный пояс, который помогает поддерживать мышцы передней брюшной стенки в моменты, когда на нее оказывается сильное давление – когда Вы встаете, кашляете, садитесь или наклоняетесь. Вы будете находиться в постели только в течение одного или двух дней после операции, после этого Вам будет предложено вставать и ходить. Вам может быть удобно носить халат или удобную пижаму, а также тапочки с нескользкими подошвами. После операции в течение какого-то времени из швов может выделяться небольшое количество раневого отделяемого, которое даже через стерильную повязку может испачкать одежду. Поэтому приготовьте два комплекта одежды и не берите дорогие или любимые вещи, так как в больнице они могут испортиться.
Не забывайте такие туалетные принадлежности, как зубная щетка, зубная паста, расческа, дезодорант, духи или одеколон, они помогут Вам почувствовать себя «человеком» после операции. Во время операции пациентам нельзя находиться в контактных линзах, поэтому в день операции не надевайте их, вместо этого лучше одеть очки, а контактные линзы оставьте на время после операции. Перед операцией отдайте ценные вещи и кошелек членам своей семьи, оставьте небольшое количество денег для оплаты за телевидение или телефон. Вам также может пригодиться хорошая книга, несколько журналов или набор для рукоделия, которые помогут Вам скоротать время во время последних дней нахождения в клинике, когда Вы будете чувствовать себя лучше.
Если Вы постоянно принимаете какие-то лекарства (например, против высокого артериального давления или диабета) обязательно возьмите их с собой. Очень важно, чтобы Вы продолжали принимать эти лекарства вплоть до дня операции, если Ваш доктор не назначит Вам что-то другое.
В день накануне операции.
Предоперационная подготовка кишечника.
Обычно накануне операции, как и перед колоноскопией, необходимо полностью очистить кишечник от стула. Подготовка кишечника важна, так как позволяет уменьшить риск послеоперационных осложнений. Как Вы знаете, в норме в просвете толстой кишки содержится большое количество бактерий. Если эти бактерии во время операции попадут за пределы кишки, например в брюшную полость, это может привести к развитию осложнений. Самым частым видом инфекционных осложнений является нагноение кожной раны, которое может произойти у 5-10% пациентов. У пациентов, которые выполнили полную очистку кишечника перед операцией, риск нагноения раны снижается. Если в результате подготовки по каким-либо причинам полностью очистить кишечник не удалось, повышается вероятность возникновения после операции проблем с кишечным анастомозом (хирургическое соединение между двумя концами кишки), и в брюшной полости может развиться инфекционное воспаление. Поэтому отнеситесь к очистке кишечника со всей ответственностью. Если во время подготовки у Вас возникают проблемы, обязательно сообщите об этом своему врачу. Если во время принятия препарата у Вас возникает тошнота, рвота, Вы не можете принять всю дозу препарата, или если действие препарата не наступает, не ждите следующего утра, когда у Вас назначена операция, обязательно свяжитесь со своим врачом. Возможно, он предложит Вам воспользоваться другим способом подготовки, который легче переносится пациентами.
Существует множество способов предоперационной подготовки кишечника, от традиционных клизм до специальных препаратов, обладающих сильным слабительным эффектом. Ваш врач расскажет Вам, каким способом будет происходить подготовка кишечника к операции и подробно опишет все, что Вам необходимо будет делать. Подготовка кишечника может занимать почти целый день, на протяжении этого времени пациентам нельзя есть ничего твердого, разрешается только жидкая пища (бульоны, кисели, вода, чай).
Лекарства, которые Вы постоянно принимаете.
В день накануне операции обязательно принимайте все назначенные Вам лекарства, даже несмотря на то, что во время подготовки кишечника Вам нельзя принимать пищу, а с полуночи – даже жидкости. Но перед этим обязательно узнайте у Вашего врача, какие лекарства Вам можно принимать, какие нельзя, и за какое время до операции нужно прекратить прием определенных лекарств. Попросите Вашего доктора написать Вам график приема лекарств, чтобы Вы нечего не забыли, не полагайтесь только на свою память во время этого волнительного времени.
Вот примеры лекарств, прием которых Вам нужно обсудить со своим врачом.
Лекарственные препараты, которые Вы ДОЛЖНЫ принимать перед операцией. Вам может быть необходимо принять антигипертензивные препараты (лекарства против повышения артериального давления), включая бета-блокаторы, ингибиторы антгиотензин-превращающего фермента и диуретики, утром в день операции, запив их небольшим глотком воды. Антигипертензивные препараты помогают стабилизировать артериальное давление во время операции. Бета-блокаторы уменьшают риск осложнений со стороны сердца у пациентов с атеросклеротической болезнью сердца. Диуретики помогают снизить риск сердечного приступа от переизбытка жидкости. Между тем, диуретики могут вызвать обезвоживание организма, если их применять вместе с препаратами для очистки кишечника. Поэтому, обязательно посоветуйтесь с врачом, следует ли Вам принимать диуретики в день операции.
Лекарственные препараты, которые Вы НЕ ДОЛЖНЫ принимать перед операцией. Вам следует прекратить принимать НПВС (нестероидные противовоспалительные средства), к которым относятся аспирин и ибупрофен (нурофен). Эти лекарства изменяют функцию тромбоцитов и могут вызвать изменения свертываемости крови. Этот эффект НПВС длится в течение 2 недель, поэтому прием этих препаратов следует прекратить за две недели до операции.
Растительные лекарственные препараты. Хотя эти препараты не считаются лекарствами, а только пищевыми добавками, многих из этих препаратов содержат зарегистрированные лекарственные вещества, которые могут оказывать эффект на организм. Например, препарат Гинкго Билоба влияет на свертываемость крови. Обязательно обсудите с врачом прием всех витаминов и растительных препаратов. Скорее всего Вам придется завершить прием этих препаратов накануне операции, чтобы предотвратить возможные нежелательные взаимодействия лекарств. Также учтите, что некоторые немедицинские растительные продукты, такие как травяной чай, могут иметь нежелательные эффекты. Обязательно проверьте, могут ли они иметь какие-то потенциальные побочные эффекты.
Антикоагулянты (варфарин, плавикс). Эти лекарства уменьшают свертываемость крови, и их эффект может длиться в течение нескольких дней, поэтому их прием следует прекратить за 4-5 дней до операции. В это время, Вам может быть необходимо перейти на другие антикоагулянты, такие как гепарин или низкомолекулярные гепарины (клексан, фраксипарин, фрагмин). В отличие от варфарина эффект этих препаратов длится в течение нескольких часов, и его можно полностью ликвидировать накануне операции. Для того, чтобы предотвратить развитие угрожающих жизни осложнений, никогда самостоятельно не прекращайте прием варфарина, обязательно посоветуйтесь с врачом!
Антигликемические лекарства (против диабета). Если у Вас диабет, Вам нужно будет принять препарат, который Вы обычно принимаете, в день накануне операции. Так как в день операции Вы не будете ничего кушать, поэтому утром в день операции Вам не нужно будет принимать антигликемические таблетки или делать инъекцию инсулина, так как это может привести к сильному снижению уровня глюкозы в крови. При тяжелом диабете может потребоваться введение небольшой дозы инсулина утром в день операции, но это обязательно нужно согласовать с Вашим врачом.
Консультация с анестезиологом.
В день накануне операции с Вами будет беседовать анестезиолог или его помощник, который оценит Ваше состояние, объяснит, какой вид анестезии будет выбран для операции. Обязательно полностью и честно ответьте на все вопросы анестезиолога, это поможет избежать возможные осложнения. Также обязательно задайте все вопросы, которые у Вас есть по поводу предстоящей анестезии. Анестезиолог назначит специальные лекарства, которые Вы получите вечером накануне операции, они помогут Вам снизить волнение перед операцией и подготовить организм к анестезии.
Согласия на операцию и анестезию.
Перед операцией Вам потребуется подписать информированные согласия на проведение операции и анестезии, а также на переливание крови.
Надо делать операцию
Иногда врач предоставляет пациенту самому решать: «Вы будете оперироваться или пока понаблюдаемся, полечимся пилюлями?». Таким образом, на несчастного больного взваливают груз решения, от которого зависит его ближайшая жизнь. С одной стороны — если есть выбор, значит, еще не все потеряно. Но иногда выжидательная консервативная тактика может привести к таким изменениям, когда ни одна операция уже не поможет.
Не упустить момент
Если доктор предоставляет выбор, то больной чаще выберет консервативное лечение, потому что «операция — это страшно». Но что страшнее в итоге — это еще вопрос.
Характерный пример — кровотечение из язвы двенадцатиперстной кишки. Хирург предлагает пациенту оперативно ушить язву, вместе с кровоточащим сосудом. Больной спрашивает: «Доктор, а без операции нельзя остановить?».
Ну что же, доктор честно отвечает, что можно. Действительно, подобные кровотечения во многих случаях лечатся консервативно, особенно если клиника хорошо оснащена эндоскопическим оборудованием. И здесь у нас первая проблема: если в клинике дорогая техника отсутствует (а в большинстве районных больниц так и есть), то эндоскопист максимум найдет язву и зарегистрирует кровотечение. Всё, на этом его функция закончена. Такая диагностика, сами понимаете, несовершенна: можно упустить из виду серьезные факторы, способные повлиять на решение о выборе тактики лечения.
Но допустим, оборудование не подвело, диагноз правильный и больного поместили в реанимационное отделение для проведения кровоостанавливающей терапии. Опять же чаще всего такая терапия приводит к успеху и вопрос об оперативном вмешательстве не возникнет. Но иногда, несмотря на лечение, язва продолжает кровить, чуть-чуть, но постоянно. При таком непрерывном кровоистечении происходят изменения в свертывающей системе крови, которая постепенно исчерпывает свой потенциал.
И тогда дальнейшая консервативная выжидательная терапия может привести к тому, что кровь вообще перестанет сворачиваться. Я видел кровотечения, когда пациент блюет полным ртом чистой, алой крови, за считанные минуты наполняя тазик. При таком кровотечении даже операция может оказаться бессильной, поскольку кровить будет из любых новых (операционных) ран.
На самом деле шанс остановки кровотечения, пока оно не стало массивным, достаточно высок. Но как предугадать — остановится или хлынет водопадом и в какой момент решаться уже оперировать? Можно брать дополнительные анализы, можно восполнять свертываемость введением свежезамороженной плазмы, но гарантий не даст никто.
Разобраться со страхами

Казалось бы, раз медикаментозное лечение ненадежно, значит, точно лучше оперироваться? Увы, риск, операционных осложнений никто не отменял, и об этом так же честно сообщают больному. При этом хорошо еще, если в больнице работает хирург которому не страшно доверить свое тело, а если он молод и неопытен?
Но риск неудачного вмешательства и осложнений — не единственное, что пугает пациентов. Например, распространенный страх — проснуться во время операции. Возможно ли такое? К сожалению, возможно. Однако сейчас каждая больница оснащена мониторами, контролирующими давление, пульс, ЭКГ, а некоторые даже мониторируют потенциалы с головного мозга, поэтому риск сведен к минимуму.
Другой страх — не проснуться. Да, так тоже бывает. Однако медицина не стоит на месте. Анестетики стали менее аллергенными и менее вредными для сердца. Мониторы в постоянном режиме регистрируют все изменения в организме, и любые отклонения от нормы отзываются звонком. А дыхательные аппараты теперь настолько умны, что сами подстраиваются под необходимые к данному конкретному пациенту требования.
И я уважаю тех опытных хирургов, которые подойдут к пациенту и скажут: «Знаешь, Вася, давай не будем тянуть кота за хвост — нужно оперироваться». Сказал, как отрезал, и Василию остается лишь согласиться.
С другой стороны, бывает так, что болезни сердца, легких резко усложняют задачу оперативного вмешательства. Вроде нужно резать — но перенесет ли? Тогда чаще больного не трогают и до последнего лечат консервативно.
А вообще, от пациента зависит больше, чем кажется на первый взгляд. Мы, реаниматологи, давно заметили, что если больной сильно желает жить, карабкается, хватается за любую возможность — он выживет! А если больной смирился, то в подавляющем большинстве случаев он загнется, и никакие усилия медиков не помогут.
И решиться уже на операцию
Не так давно я сам встал перед выбором.
В легком нашли образование, маленькое, округлое, с четкими краями. Опытный хирург посмотрел компьютерную томограмму и выдал мне — дрожащему:
— Ну что коллега, точно я не могу сейчас сказать, что там, ты это понимаешь и сам. Самые точные диагнозы ставят патологоанатомы, а я лишь скажу, что это, скорее всего, такая-то болезнь. Но, — выдохнул он, зажмурившись от сигаретного дыма, — но мы можем убрать это дело, а можем и понаблюдать: будет рост — будем оперировать, не будет роста — не будем. Живи дальше — наблюдайся.
Мое состояние нетрудно представить… И как вы думаете — что я в итоге ответил?
— Доктор, только резать, уберите с меня эту хрень, не хочу я сидеть на пороховой бочке!
— Вот это правильно, — одобрил он, — сдавай анализы, потом пробежимся по кабинетам, потом под нож.
Вот так, только операция, только хардкор! Убрали с меня эту гадость, не буду писать какую, полгода потом химию принимал. Да, было тяжело, да, была слабость и депрессия. Но меня поддержали родные, и я сейчас живу и радуюсь жизни! Об операции мне напоминают только шрам и танталовые швы в легочной ткани на рентгенограмме. И я считаю, что сделал правильный выбор.
И меня удивляют люди, которым операция жизненно необходима, но они отказываются. Почему? При этом они занимают койки в стационаре в надежде непонятно на что.
Однажды поступил больной, еле живой от недоедания, из-за того, что у него не проходила пища в пищеводе, потому как ранее он сдуру выпил уксусную эссенцию и в результате спаечный процесс захватил весь пищевод. Когда стало сложно проглатывать твердую пищу, ему предложили бужирование (расширение пищевода металлической оливой, которая насильно проходит по трубке) — отказался. Подождали. Стала проходить только яичная смесь и вода.
Предложили сделать дырку в животе и наложить гастростому, чтобы питаться через нее, — отказался. Что остается делать врачу? Кормить через вену. Но это очень дорого и тяжело для самого организма. Лучшего питания, чем нормальный борщ с мясом, еще не придумали. Желудочно-кишечный тракт — идеальный механизм по отбору всех необходимых питательных веществ, никакая внутривенная кормежка его не заменит. Поэтому хочешь жить — нужна операция. Но он отказывается, однако и умирать не хочет. А насильно мы заставить не можем…
Поймите, когда нет выбора — надо оперироваться. Если операция может принести облегчение, чего же вы ждете? Есть возможность убрать проблему — убирайте, есть возможность отрезать и натянуть проблему куда надо — натягивайте, есть возможность жить — живите! Остается только выбрать хирурга.
Владимир Шпинев
Фото thinkstockphotos.com
Как проходит операция и первые дни после неё — Бариатрия.рф
День проведения операции
С собой в клинику Вам необходимо взять:
- Паспорт.
- Результаты всех анализов, если Вы подготовили их заранее (если часть анализов у Вас не сделана, они должны быть взяты до 11 часов).
- Лист, на котором будут перечислены все медикаменты (с дозами), включая пищевые добавки и витамины, которые Вы регулярно принимаете.
- Если постоянно принимаете какие-либо медикаменты, возьмите их с собой на весь период пребывания в клинике.
- Если вы болеете сахарным диабетом, обязательно возьмите с собой свой глюкометр и препараты от диабета, включая инсулин. Скорее всего, в условиях клиники они не понадобятся, однако на всякий случай их нужно иметь.
- Пижаму или другую удобную легкую одежду.
- Туалетные принадлежности (дезодорант, мыло, шампунь, бритва и крем для кожи после бритья и т.д.).
- Тапочки.
- Гигиеническую помаду.
- Контейнер и раствор для линз (если Вы пользуетесь контактными линзами).
- Ноутбук или что-нибудь почитать (книги, журналы), чтобы Вам было чем заняться после операции.
- Одежду, в которой Вы отправитесь домой после выписки.
- Женщинам с сохраненной менструальной функцией необходимо также взять с собой соответствующие гигиенические принадлежности (прокладки или тампоны) независимо от предполагаемой даты менструации, так как любая операция, в том числе и бариатрическая, является стрессом для организма и может спровоцировать преждевременное начало месячных.
Палата (например, отдельная палата на одного человека) будет Вам подобрана по Вашему желанию, если Вы сообщите нам об этом предварительно.
Если Вы заранее не позвонили, то наличие отдельной палаты к моменту Вашего поступления не может быть гарантировано. Возможно, что все отдельные палаты на этот момент будут заняты. Учтите, что члены Вашей семьи и друзья не смогут оставаться с Вами, если Ваша палата двухместная и в палате находится второй пациент.
К назначенному времени Вас доставят в операционную, где начинается непосредственная подготовка к операции (будет установлен внутривенный катетер в вене предплечья или подключичной вене для введения лекарств во время и после операции). Доктора, медсестры, анестезиолог зададут Вам несколько вопросов. Анестезиолог введет Вам успокаивающее лекарство (внутривенно) для того, чтобы Вы не волновались и расслабились. Операция проводится под общей анестезией. Пациент ничего не ощущает и просыпается уже в палате.
Ваши родственники и друзья могут сопровождать Вас до входа в операционную, но в саму операционную им вход не разрешен, они могут подождать окончания операции в отделении.
В зависимости от вида операции она может длиться от 30 минут (бандажирование желудка) до 3-4 часов (другие операции), хотя иногда, в особо трудных случаях, продолжительность операции может достигать и 5-6 часов.
После операции Вас доставят в Вашу палату. Иногда, по решению анестезиолога, Вас могут поместить в отделение реанимации и интенсивной терапии, где Вы будете находиться, пока состояние не стабилизируется, не восстановится нормальное дыхание и сознание. Члены семьи в это отделение не допускаются.
Вечером в день операции
Болевые ощущения
Болевые ощущения в течение первых дней после операции обычно бывают небольшими и снимаются приемом обезболивающих медикаментов. Более того, некоторым пациентам вообще не требуется обезболивание. Однако, в случае если возникнет необходимость, мы можем применять для снятия болевого синдрома наркотические анальгетики. Для обезболивания пациентов, которым выполняется рукавная гастропластика, в качестве послеоперационного обезболивания может использоваться эпидуральная анестезия, при которой для введения обезболивающего средства используется катетер установленный между позвонками.
Двигательная активность
Вечером после операции очень важно встать хотя бы один раз. Когда Вы будете вставать в первый раз, это необходимо делать с помощью персонала клиники, родственников, или соседей по палате. Вначале необходимо посидеть около 5 минут, если после этого голова не кружится, можно вставать. Если проблем с нахождением в вертикальном положении нет, можно ходить без ограничений, ориентируясь на свое самочувствие. Такой активный режим является профилактикой образования тромбов в венах ног и профилактикой развития застойной пневмонии (воспаления легких).
Пожалуйста, не уходите без предварительного сообщения медсестре о том, что Вы хотите встать и прогуляться, Вам категорически не рекомендуется ходить без сопровождения. В частности, обезболивающие средства могут повлиять на координацию движений.
Компрессионные чулки (или их эквивалент – эластичные бинты) необходимо одеть до операции, и далее, в течение послеоперационного периода, чулки или бинты нужно носить по назначению врача. Компрессионные чулки помогут предотвратить образование тромбов и их миграцию из венозной системы нижних конечностей. Возможно, что дополнительно Вы будете получать средства уменьшающие свертываемость крови (например, гепарин, подкожно), что также способствует профилактике тромбообразования (образования сгустков крови и их распространение по сосудам). При кратковременных операциях, например при бандажировании желудка, компрессионные чулки или бинты не обязательны.
Можно ли есть и пить?
Если Вам было выполнено желудочное шунтирование или рукавная гастропластика, употребление пищи и воды запрещено. Можно смачивать и полоскать рот, не глотая жидкость. После этих операций можно пить и есть только после разрешения врача (обычно на следующий день, после выполнения рентгеновского контроля и/или теста с метиленовой синью). После операции бандажирования желудка через 4-5 часов можно пить воду (периодически по 1-2 глотка). На следующее утро, если вода проходит в желудок свободно, Вы можете пить без ограничений, а также съесть легкий завтрак.
Дыхательная гимнастика
Очень важно в течение часа 10 раз делать глубокий вдох и выдох. Если есть желание откашляться, это можно и нужно делать. Очень полезным является простое дыхательное упражнение по надуванию резиновых игрушек, мячей или воздушных шариков (полезно иметь с собой).
Такая дыхательная гимнастика нужна для профилактики застойной пневмонии (воспаления легких). Если у Вас есть какие-либо проблемы с дыхательной системой, например, Вы страдаете бронхиальной астмой или хроническим бронхитом, пожалуйста, принесите с собой используемые вами ингаляторы и соблюдайте предписанный ранее (до операции) курс ингаляций.
Функция мочевого пузыря
Обычно вечером после операции пациент встает и самостоятельно идет в туалет. Если у Вас появятся какие-либо проблемы с самостоятельным мочеиспусканием, сообщите дежурной медсестре. Если в процессе подготовки к операции возникла необходимость установки мочевого катетера, перед вставанием его нужно удалить, пригласив для этого медицинскую сестру.
Тошнота и рвота
Тошноты и рвоты после операции следует избегать. Если Вы испытываете тошноту, не ждите когда появится рвота, сообщите об этом медицинскому персоналу, Вам будут назначены лекарства.
Упражнения для ног
Для того, чтобы у Вас не было застоя крови в ногах и не образовывались тромбы, в первые сутки после операции, нужно делать простые упражнения для ног, которые заключаются в максимальном сгибании и затем максимальном разгибании стопы.
На следующий день после операции
На следующий день после операции нужно не просто вставать с кровати, а начать активно ходить по отделению. Такая двигательная активность положительно влияет на все функции организма.
Если пациенту выполнено бандажирование желудка, можно пить без ограничений, и внутривенное введение (капельницу) можно прекратить. Если капельница не назначается, в сутки нужно выпить не менее 2 л жидкости.
Можно пить любые жидкости без газа, например:
- Простая вода
- Некрепкий теплый чай
- Некрепкий теплый кофе
- Минеральная вода
Если есть желание, можно добавлять сахар или его заменители. Если хочется кушать, то оптимальной пищей может быть питание в виде йогурта, банана, протертых супов, пюре.
Как правило, убедившись в том, что вода легко проходит в желудок и боль в области операционных проколов является терпимой, мы выписываем пациентов, которым накануне выполнена операция бандажирования желудка, уже на следующее утро.
Делается перевязка, меняются наклейки, удаляется катетер из вены. После этого пациента отпускают домой.
После шунтирования желудка (а также рукавной гастропластики), перед тем, как пациенту разрешают пить и есть, обычно делается исследование верхнего отдела желудочно- кишечного тракта. Вам дадут выпить специальное контрастное вещество, затем в рентгеновском кабинете определяется прохождение этого вещества по пищеводу, желудку и кишке. После этого Вам разрешат употреблять жидкость в объеме приблизительно 0,5-1 литр в сутки. Принимать пищу на следующий день после таких операций нельзя. На следующий день после шунтирования или гастропластики пациенту назначают внутривенное введение жидкости (капельница).
Вам будет сделана перевязка, сменены наклейки, и, возможно, удалены дренажи, если они были установлены во время операции.
Второй день после операции
Если пациенту выполнено бандажирование, на второй день после операции он может пить без ограничений. Питание в виде йогурта, банана, протертых супов, пюре назначается еще на период до 2 недель. После выполнения желудочного шунтирования, а также рукавной гастропластики, на второй день пациент может пить до 2-х литров воды в сутки, есть нельзя. Можно и нужно много двигаться, ходить. Очень часто в раннем послеоперационном периоде (до 3 суток) имеет место задержка отхождения газов и отсутствие стула. Если на 3 сутки функция кишечника не восстанавливается самостоятельно, необходимо назначить стимуляцию кишечника либо клизму.
Третий день после операции
На третий день пациента после желудочного шунтирования и гастропластики, чаще всего, можно выписать. Ему меняют наклейки, удаляют катетер из локтевой вены, выдают документы с рекомендациями и отпускают домой. В случае, когда пациент хочет начать прием пищи под непосредственным наблюдением хирурга, выписка откладывается на один день.
как проходит операция, подготовка, время проведения, особенности выполнения
Насколько человек хорошо видит, зависит от формы роговицы. Роговица — это прозрачная оболочка глазного яблока, которая покрывает радужку, зрачок и переднюю часть глаза. У близоруких людей роговица слишком круглая, в то время как у людей с дальнозоркостью она плоская. Когда у кого-то диагностируют астигматизм, это значит, что у него роговица неправильной формы. Существуют различные процедуры рефракционной хирургии, которые могут исправить эти дефекты.
До недавнего времени очки и контактные линзы являлись единственными методами коррекции плохого зрения. Причин его ухудшения множество: кто-то любит много читать, другие проводят длительное время перед телевизором, используют различные гаджеты, а некоторым плохое зрение передалось по наследству. Профессиональные спортсмены, сотрудники правоохранительных органов и те, кто занимается высокоэффективной деятельностью, считают жизнь без линз и очков подарком, который они должны были сделать себе много лет назад.

Все больше людей выбирают лазерную коррекцию зрения для лечения умеренных или тяжелых форм рефракционных нарушений. Количество высоких результатов проведения операции составляет 96%. После лазерной хирургии люди избавляются от необходимости носить очки или использовать контактные линзы. За последние годы лечение заболеваний глаз лазерным излучением значительно продвинулось.
Лазерная коррекция зрения (рефракционная хирургия) — это термин, который дается хирургическим процедурам, предназначенным для исправления некоторых проблем со зрением, таких как близорукость, дальнозоркость и астигматизм. Во время этих процедур используется эксимерный лазер. С его помощью осуществляется изменение формы роговицы, что способствует улучшению четкости зрения. После процедуры большинство пациентов смогут управлять автомобилем, читать книги, смотреть телевизор или заниматься своим любимым делом уже без очков или контактных линз.
Врачи ежегодно проводят большое количество процедур по исправлению зрения, используя самые передовые методы и технологии, доступные сегодня. Как проходит лазерная коррекция зрения, можно узнать в нашей статье. Об этом рассказано ниже.
Подготовка к процедуре
Перед лазерной коррекцией зрения пациенты проходят тщательный скрининг с комплексным обследованием глаз. Эта подготовка необходима для исключения противопоказаний к проведению рефракционной хирургии. На основании обследования врач определяет, какая лазерная коррекция зрения подходит тому или иному пациенту. Также необходимо провести некоторые анализы крови, мочи, флюорографию. Во время консультации с офтальмологом, можно получить дополнительную информацию, ответы на вопросы, а также узнать, как проходит лазерная коррекция зрения. Следует помнить, что перед операцией необходимо отказаться от использования контактных линз за 2-4 недели.
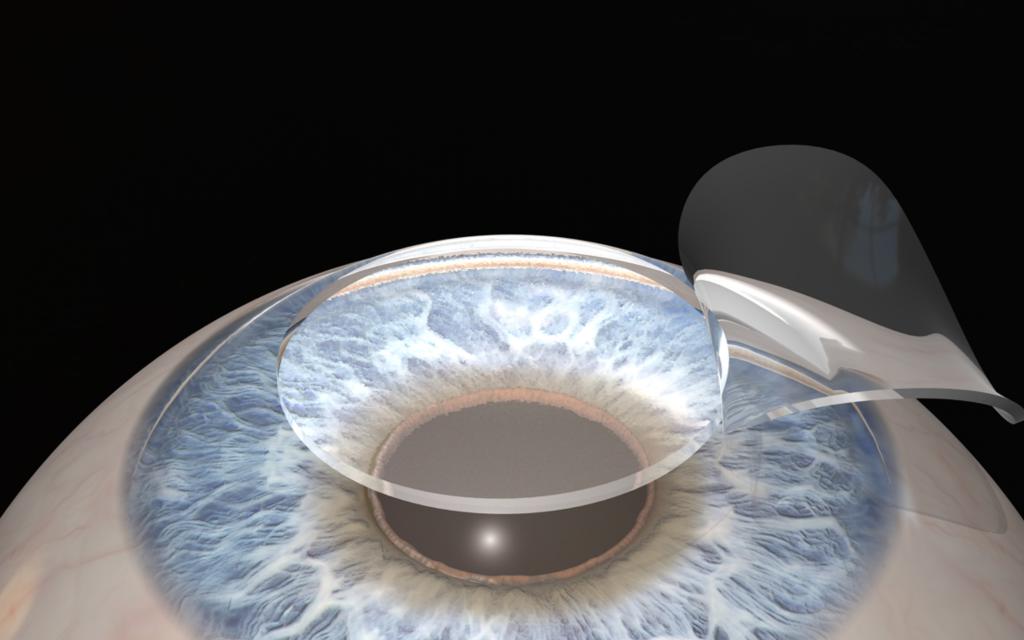
Классификация
На сегодняшний день существуют следующие методы лазерной хирургии:
1. ФРК (PRK).
2. «Ласик» (LASIK).
3. «Фемто Ласик» (Femto LASIK).
4. «Супер Ласик» (Super LASIK).
5. «Эпи Ласик» (Epi LASIK).
6. «Ласек» (LASEK).
7. «Смайл» (SMILE ReLex).
Метод PRK
Фоторефрактивная кератэктомия (ФРК) – эксимерная лазерная процедура для коррекции зрения у пациентов с тонкой роговицей. Является альтернативой операции, проводимой по технологии «Ласик».
Показаниями к процедуре являются:
- близорукость,
- дальнозоркость,
- астигматизм.

Существуют также и противопоказания к проведению операции лазерной коррекции зрения методом ФРК, они включают:
- возраст младше 18 лет;
- наличие заболеваний глаз, например, Кератоконус, глаукома, катаракта, воспалительные заболевания;
- период беременности и грудного вскармливания;
- прогрессирующий сахарный диабет и другие соматические заболевания;
- расстройства психики;
- онкологические заболевания.
Как проходит лазерная коррекция зрения по технологии ФРК? В этом случае для проведения операции используется только лазер. В применении скальпеля, игл и любых других колюще-режущих предметов нет необходимости.
Метод Lasik
Lasik Laser Vision correction (лазерный кератомилез) — новейшая форма лазерной хирургии глаза. Процедура является одной из самых революционных по уходу за зрением за последние десятилетия. С помощью этого метода лазерной коррекции увеличивается рефракционная способность. За счет этого глазам становится легче фокусироваться на предметах, находящихся вблизи или на дальнем расстоянии.
«Ласик» является одной из самых популярных и доступных операций. Результатом процедуры является улучшение остроты зрения у пациентов, страдающих близорукостью, дальнозоркостью или астигматизмом.
Для проведения лазерной коррекции методом «Ласик» существуют следующие противопоказания
1. Возраст. Операция проводится пациентам старше 18 лет.
2. Ухудшение остроты зрения в течение последнего года.
3. Заболевания глаз, например, глаукома или катаракта.
4. Операции по отслоению сетчатки.
5. Истончение роговицы.
6. Беременность и грудное вскармливание.

Как проходит операция лазерной коррекции зрения «Ласик»? Хирург-офтальмолог отделяет роговичный лоскут скальпелем. Далее удаляется определенное количество ткани роговицы, затем лоскут возвращается на место.
Метод Femto Lasik
Как проходит лазерная коррекция по технологии «Фемто Ласик»? Для создания роговичного лоскута используется комбинирование двух лазеров одновременно. Фемтосекундный лазер создает защитный роговичный лоскут, а эксимерный лазер позволяет исправлять как значительные, так и малейшие преломляющие дефекты. Таким образом, происходит улучшение остроты зрения.
Метод Super Lasik
В основе этого способа лазерной коррекции зрения также лежит технология «Ласик». Отличием является применение более современного оборудования.
Метод Epi Lasik
Как происходит лазерная коррекция зрения методом «Эпи Ласик»? Этот способ также является разновидностью лазерной хирургии «Ласик». Он разработан специально для пациентов с проблемами роговицы. Такие проблемы, в частности истончение роговицы, встречаются у людей, которые долгое время пользовались контактными линзами. Во время проведения лазерной коррекции методом «Эпи Ласик» для отделения тонкого лоскута используется специальное оборудование — эпикератом.
Метод Lasek
Как проходит операция по лазерной коррекции зрения методом «Ласек»? В основе этой технологии используется комбинация методов «Ласик» и ФРК. Как и фоторефрактивная кератэктомия, «Ласек» является хорошей альтернативой для людей с более тонкими тканями роговицы или пациентов, ранее перенесших операцию «Ласик». После коррекции зрения происходит более длительное заживление и восстановление, чем при других способах лазерной хирургии.

Метод Smile
Технология «Смайл» является самой новой, дорогой и безопасной. Как проходит лазерная коррекция зрения? При проведении процедуры создавать роговичный лоскут нет необходимости. Для работы требуется только лазер. Восстановление и реабилитация после коррекции зрения методом «Смайл» проходит значительно быстрее.
Показания к операции
Как правило, основными показаниями к проведению микрохирургии глаз являются следующие заболевания:
- Близорукость. Возникает, когда роговица становится слишком изогнутой. Такая особенность заставляет световые лучи фокусироваться перед сетчаткой, что вызывает размытость предметов, находящихся на дальнем расстоянии.
- Дальнозоркость появляется, когда роговица слишком плоская по отношению к длине глаза. В этом случае свет фокусируется в точке за сетчаткой, что приводит к размытому зрению вблизи.
- Астигматизм происходит, когда роговица имеет форму футбольного мяча, то есть более изогнута в одном направлении, чем в другом. Свет фокусируется в разных точках глаза, что приводит к размытому зрению, раздвоению или искривлению предметов.
Какой бы ни была причина для лазерной коррекции зрения, важно выбрать правильную технологию для выполнения процедуры. Многие исследования показывают, что результаты операции также зависят от опыта хирурга.

Проведение лазерной коррекции
Как проходит лазерная коррекция зрения «Ласик» или ФРК? Принцип всех видов лазерной хирургии глаза прост: используя микроскопические точки тонкого лазерного света, происходит видоизменение роговицы, что позволяет входящим световым лучам точно фокусироваться на сетчатке, давая пациенту новую жизнь без очков.

Как проходит операция лазерной коррекции зрения? Выделяют следующие этапы рефракционной хирургии.
- Для проведения процедуры используется специальный анестетик в виде глазных капель, поэтому какие-либо болезненные ощущения отсутствуют.
- Между веками помещается расширитель. Он необходим, чтобы держать глаз в открытом положении. Затем размещается специальное кольцо, которое поднимает и выравнивает роговицу. Оно также блокирует двигательную активность глазного яблока. Пациент может чувствовать небольшое давление от этих приспособлений. После установки кольца и до его удаления человек обычно ничего не видит.
- Далее создается роговичный лоскут при помощи скальпеля, лазера или автоматизированного оборудования в зависимости от технологии операции. Лоскут приподымается и откидывается назад.
- Затем эксимерный лазер, запрограммированный с помощью уникальных измерений глаз пациента, располагается в центре над глазом. Хирург проверяет, чтобы лазер был размещен правильно.
- Пациент смотрит на специальный точечный свет, называемый фиксацией или целевым светом, в то время как эксимерный лазер удаляет ткань роговицы.
- Затем хирург устанавливает лоскут обратно в исходное положение и сглаживает края. Роговичный лоскут прилипает к основной ткани роговицы в течение двух или пяти минут. Наложение швов не требуется.
После проведения процедуры пациенту необходим покой.
Период восстановления
Сразу после операции у пациентов обычно появляются болезненные ощущения и дискомфорт. Также в течение нескольких дней может наблюдаться размытое зрение, повышенная чувствительность к свету. Для устранения симптомов назначаются специальные капли для глаз. Ими необходимо пользоваться в течение нескольких дней. Функциональное зрение обычно возвращается в течение 24 часов.

Результаты лечения можно расценивать уже после нескольких недель. Однако большинство пациентов замечают значительное улучшение зрения уже в течение первых дней.
В некоторых случаях может понадобиться от трех до шести месяцев после операции для улучшения зрения, полной стабилизации и устранения побочных эффектов.
По мере того, как проходит послеоперационный период, необходимо отказаться от некоторых видов деятельности, которые могут нарушить процесс заживления. Например, плавание.
Как проходит лазерная коррекция зрения? Отзывы
Миллионы людей, прошедших процедуру лазерной хирургии, замечают, что острота их зрения, а вместе с ней и качество жизни значительно улучшились. Для коррекции зрения одного глаза необходимо около 5 минут. Большее время занимает подготовка непосредственно в самой операционной. Для обезболивания используется только местная анестезия в виде глазных капель. Буквально через 30 минут человек может взглянуть на мир уже по-новому.

Делать ли лазерную коррекцию зрения, каждый должен решить сам для себя. Некоторые не видят неудобств в использовании очков или контактных линз.
Особенности
Лазерная хирургия глаз значительно улучшает качество жизни. Острота зрения делает людей зависимыми от постоянного использования очков или контактных линз. Как и любая операция, лазерная коррекция имеет положительные и отрицательные аспекты. Серьезные осложнения во время или после проведения процедуры по улучшению зрения крайне редки. Многие риски, связанные с лазерной хирургией, могут быть снижены или устранены путем тщательного отбора пациентов, а также предоперационного тестирования с использованием новейших диагностических технологий.
Иногда для достижения желаемой коррекции зрения может потребоваться повторная операция. Такие случаи возникают при высоких степенях близорукости, дальнозоркости или астигматизма. Обычно такое зрение изначально требует более интенсивной коррекции. Примерно 10,5% пациентам требуется дополнительное лечение.
Потенциальные риски и осложнения могут заключаться в следующем:
- инфекция;
- воспаление;
- ухудшение зрения;
- туманное или размытое зрение;
- пониженное зрение в ночное время;
- царапины, сухость и другие симптомы состояния, называемого «сухим глазом»;
- блики, вспышки;
- светочувствительность;
- дискомфорт или болезненные ощущения;
- небольшие кровоподтеки на белках глаз.
Плюсы лазерной коррекции зрения, несомненно, заключаются в повышении остроты зрения и улучшении качества жизни. Результат проведения процедуры будет зависеть от характера и степени нарушений, а также от качества работы, которую выполнит хирург. Подавляющее большинство пациентов чрезвычайно довольны результатом операции. После лазерной хирургии они могут заниматься различными видами деятельности без зависимости от корректирующих линз или очков.

Результат лазерного исправления дефектов зрения считается постоянным эффектом. Тем не менее четкость изображения может меняться с возрастом, по мере наступления старости. Это может привести к необходимости использовать очки, контактные линзы или проводить дополнительные процедуры коррекции зрения в будущем.

