Методы диагностики аппендицита — Аппендицита.нет

Остро протекающий аппендицит требует проведения хирургического вмешательства уже в первые часы развития патологии. Отсутствие своевременного лечение заканчивается тяжелыми осложнениями для больного, поэтому важно вовремя установить точный диагноз и на его основании подобрать метод лечения. Диагностика аппендицита должна быть предельно точной, так как это заболевание часто маскируется и под другие болезни.
Как проводится диагностика острого аппендицита
Подозрение на развитие острого воспаления аппендикса у человека обычно появляется уже на стадии развития первой симптоматики, так как некоторые признаки характерны именно для аппендицита. При появлении длительных болей в животе, диспепсических расстройств, тошноты, симптомов интоксикации необходимо за помощью обратиться в медицинское учреждение. Врач сможет предположительно определить, что вызвало изменения в самочувствии, и на основании этого назначить обследования и консультацию узких специалистов. При подозрении на аппендицит все обследование обычно проходит в несколько этапов, это:
- Осмотр пациента и сбор анамнеза.
- Пальпация и перкуссия живота.
- Лабораторные анализы.
- Инструментальные методы диагностики заболеваний.
- При возможности диагностическая лапароскопия.
На каждом из этапов обследования хирург регистрирует отклонения от нормы и на основании всей совокупности изменений выставляет диагноз.
Осмотр пациента
При поступлении больного в приемный покой хирург сразу заостряет внимание на поведении и позе человека. Аппендицит можно предположить по напряженному положению тела – боль в подвздошной области справа заставляет человека аккуратно садиться, в положении лежа пациент часто подтягивает ноги к животу. При напряжении, то есть смене положения тела, кашле, смехе видно, что боль усиливается.
Во время осмотра врач собирает все жалобы. Важно выяснить, с какого места живота начались боли, как долго они продолжаются, есть ли симптомы интоксикации.
Пальпация и перкуссия
Пальпация проводится с осторожностью. При аппендиците можно почувствовать, пальпируя живот, напряжение брюшной стенки справа внизу или в месте атипичного расположения аппендикса. Врач проводит и специальные тесты, при проведении которых фиксируются определенные симптомы, указывающие на аппендицит.
- Симптом Ситковского. Пациент должен лечь на левый бок, при этом при воспалении отростка усиливается болезненность внизу справа. Это связано, с тем, что брыжейка аппендикса натягивается и соответственно стенки напрягаются, и боль нарастает.
- Симптом Образцова. Пациент должен приподнять выпрямленную в коленном суставе правую ногу, боль также вследствие натяжения брыжейки усиливается.
- Симптом Раздольского заключается в легком поколачивании ребром ладони по брюшной стенке. При развивающимся аппендиците болезненность усиливается.
- Симптом Щеткина-Блюмберга заключается в надавливании пальцами на правую подвздошную область с резким убиранием руки примерно через три секунды. Положительный симптом — усиление болезненности.
- Симптом Ровзинга заключается в пальпации толчкообразными движениями толстого кишечника в его нижних отделах. При воспаленном аппендиците перемещение газов при таком пальпировании усиливает боль.
Есть еще десятки тестов, используемых хирургами для исключения или подтверждения аппендицита у людей разного возраста. Пальпаторно опытный врач может определить в области расположения аппендикса конгломерат, что заставляет предположить сформировавшийся при воспалении аппендикулярный инфильтрат. Определенные трудности возникают при определении воспаления аппендикса при пальпации у беременных женщин. Используемые тесты в этот период жизни женщины могут искажаться, а боль вследствие смещения аппендикса локализуется выше типичной ее локализации при аппендиците.
При поступлении в стационар пациентки с подозрением на аппендицит для ее осмотра обычно привлекают и гинеколога. Это связано с тем, что воспаление женских половых органов, внематочная беременность имеют сходную с аппендицитом патологию.
Лабораторная диагностика
При подозрении на аппендицит у пациента в обязательном порядке беру кровь на анализы. Острое воспаление аппендикса сопровождается повышением лейкоцитов, в норме этот показатель не должен превышать 8-9*109/л. Выражен лейкоцитоз при деструктивных формах воспалительной реакции в червеобразном отростке, то есть когда происходит развитие гнойного процесса.
По мере прогрессирования аппендицита выявляется сдвиг лейкоцитарной формулы влево, что значит образование незрелых форм лейкоцитов – палочкоядерных миелоцитов. Помимо лейкоцитоза воспалительный процесс в организме покажет растущее СОЭ, то есть скорость оседания эритроцитов.
Анализ мочи назначается врачом для дифференциальной диагностики болезней почек и мочевыводящих путей от острого воспаления червеобразного отростка. При почечной колике в моче можно выявить эритроциты, конкременты, то есть камни.
Инструментальные способы диагностики аппендицита
Использование инструментальных методов обследования пациента при подозрении на развивающийся аппендицит зависит от технической оснащенности медицинского учреждения. Для уточнения диагноза при возможности хирург назначает УЗИ, КТ или МРТ, эти исследования позволяют выявить патологии внутренних органов.
- УЗИ аппендикса назначается в большинстве случае, а информативность полученных данных при этом обследовании зависит от опыта диагноста. Исследование проводится обычно через брюшную стенку, у женщин возможно трансвагинальное исследование, что позволяет исключить или выявить патологии придатков. УЗИ аппендикса проводится с использованием приема с названием дозированная компрессия. Это когда врач осторожно датчикам надавливает в области предполагаемого расположения червеобразного отростка. При этом происходит удаление из кишечника газов и аппендикс лучше видно. На воспаление органа указывает утолщение его стенок и повышение эхогенности жировой клетчатки, окружающей аппендикс. Проводимое УЗИ аппендикса позволяет обследовать и смежные органы, их воспаление также часто выдает клинику острого аппендицита. УЗИ не запрещено при беременности и при обследовании детей.
- КТ или компьютерная томография – сканирование органа, позволяющее получить его послойное изображение. При назначении КТ воспаление аппендикса можно определить с высокой точностью, но этот метод имеет свои противопоказания к назначению. Компьютерная томография не назначается беременным и детям, а также другим пациентам, которым запрещено облучение.
- МРТ сходен с компьютерной томографией, но этот способ обследования не использует облучение. Благодаря этому МРТ безопасно при обследовании состояния здоровья беременных женщин и маленьких детей.
Любое инструментальное обследование не покажет практически 100% верный результат. Поэтому на основании только УЗИ, МРТ или КТ диагноз не выставляют.
Лапароскопическое обследование
Диагностическая лапароскопия аппендикса один из самых информативных методов, позволяющих точно установить вид воспаления в брюшной полости. Через небольшой надрез на коже в тело пациента вводится эндоскопом с микрокамерой на конце. Посредством этой микрокамеры врач осматривает брюшную полость изнутри и выявляет все изменения. На основании полученных данных принимается решение о дальнейшем вмешательстве, в ходе которого проводится аппендэктомия или подвергаются хирургическому лечению другие органы.
Правильное и быстрое установление диагноза является при аппендиците залогом успешного лечения и отсутствия осложнения. После обращения человека с болями в животе в больницу все обследование проводится в кратчайшие сроки, так как считается, что операция должна быть проведена в первые часы развития болезни. Поэтому при появлении сходных с аппендицитом признаков необходимо как можно раньше обратиться в медицинское учреждение.
Диагностика аппендицита — Аппендицит и методы диагностики
Боли в животе вполне могут иметь простое происхождение, если они вызваны перееданием или небольшими недомоганиями, однако в некоторых случаях они выступают симптомами более коварной и серьёзной патологии – аппендицита. В таком случае нужно как можно скорее обратиться к врачу, поскольку данное заболевание опасно тяжёлыми последствиями для человеческого организма и может привести к смертельному исходу, если допустить разрыв аппендикса. Можно ли на УЗИ увидеть аппендицит?
Как выявляют болезнь?
Выявление аппендицита осуществляется с помощью различных исследовательских методов. В некоторых случаях возможно скрытое протекание воспаления либо слабая выраженность основных признаков. Подобные ситуации требуют проведения УЗИ при аппендиците, цель которого – исключение других заболеваний, имеющих похожую симптоматику. Нужно сказать, что ультразвуковое исследование достигает девяноста процентов точности.
Причины развития аппендицита
Как правило, аппендицит развивается из-за влияния полимикробной флоры, которая представлена стафилококками, кишечной палочкой, анаэробами, стрепто-, стафило- и энтерококками. Возбудители проникают в стенку аппендикса из просвета, то есть энтерогенным способом.
Также условия для возникновения аппендицита создаются во время застоя содержимого кишечника в червеобразном отростке из-за его перегиба, а также наличия в просвете гиперплазии лимфоидной ткани, каловых камней и инородных тел.
Определённую роль играют особенности питания и расположение отростка, чрезмерное употребление мяса и склонность к запорам, вследствие чего в содержимом кишечника собирается большое количество продуктов белкового распада, а это формирует благоприятную среду для размножения различных патогенных микроорганизмов. Увидит ли УЗИ аппендицит, интересует многих.
Помимо механических причин аппендицит могут вызвать паразитарные и инфекционные болезни, например, брюшной тиф, туберкулёз кишечника, амебиаз и иерсиниоз.
У беременных женщин риск появления аппендицита повышается из-за увеличения размеров матки и изменения положения червеобразного отростка и слепой кишки. Также у них отмечаются такие предрасполагающие к аппендициту факторы, как перестройка иммунной системы, запоры и перемены в кровоснабжении органов таза.
В каких случаях требуется УЗИ?
Аппендицитом называется острое воспаление аппендикса, требующее хирургической терапии. Хотя данный червеобразный отросток является рудиментарным органом, он всё ещё выполняет три главные функции:
— собирает и выращивает колонии полезной микрофлоры кишечника;
— продуцирует ряд гормонов;
— выступает в качестве барьера, который преграждает движение разного рода инфекций.
Хотя ряд специалистов считает данный орган полез
основные симптомы и современные методы дифференциального диагноза
Аппендицитом называют воспаление аппендикса – небольшого червеобразного отростка слепой кишки. Причины аппендицита у человека могут иметь различный генез. Наиболее вероятно развитие воспаления с участием бактерий, вирусов или простейших, которые заносятся с током крови в скопления лимфоидной ткани, в изобилии расположенной в аппендиксе. Также воспаление может начаться вследствие механической закупорки отверстия аппендикса и застоя кишечных масс. Существуют еще сосудистая и эндокринная теории возникновения аппендицита у человека.
Виды аппендицита в зависимости от характера течения болезни подразделяют на острый и хронический. Последний встречается крайне редко. В классификации аппендицита по В.И. Колесову, которая на настоящий момент считается наиболее полной, выделяют три разновидности:
- Острый поверхностный аппендицит;
- Острый деструктивный (флегмонозный, перфоративный, гангренозный) аппендицит;
- Осложненный аппендицит (инфильтрат, гнойник, разрыв, разлитой перитонит, сепсис и прочее).
Умереть пациент может как от простого, так и от осложненного аппендицита, правда в последнем случае риск летального исхода выше.
Диагноз на аппендицит у человека устанавливают на основании совокупности клинических признаков. Примерно в половине случаев для подтверждения диагноза требуются дополнительные методы исследований.
Лечение проводится путем операции – аппендэктомии – удаления аппендикса.
Клинические признаки
Сколько существует клинических признаков приступа аппендицита? Диагностическое значение имеют около 10 симптомов, тогда как всего в литературе их описано более 100. Приведем признаки по порядку их появления.
- Боли в животе. Они имеют различный характер, в зависимости от вида воспаления. При остром приступе боли возникают внезапно, сначала в верхней трети живота, затем опускаются в пупочную область и через 1-3 часа локализуются в правой нижней трети. Такая миграция боли получила название симптом Кохера. Для катаральной формы аппендицита характерны приступообразные боли, для деструктивной – постоянные. Они могут быть режущие, колющие, разлитые, локализованные, ночные, голодные. При некрозе тканей боль стихает и наступает период мнимого благополучия. Боль усиливается в случае разрыва стенки аппендикса.
- Тошнота и рвота, чаще однократная. Она не приносит облегчения. Характерный признак воспаления аппендикса – рвота появляется после болей, тогда как при гастроэнтерите происходит наоборот. Рвота может отсутствовать. По статистике, она возникает у 20-40% взрослых больных.
- Повышение температуры тела. У взрослых температура держится в пределах 38 °С, у детей может подниматься до 40 °С. При деструктивных формах аппендицита, разрыве и перитоните температура тела у взрослых повышается до 39 °С. Диагностическое значение имеет симптом Краузе – разница в значении ректальной температуры и температуры тела человека, измеряемой в подмышечной впадине, составляет более одного градуса.
- Вследствие повышения температуры тела учащается пульс до 90 ударов в минуту, возникает ощущение сухости во рту, озноб, потливость.
- Общая слабость.
- При тазовом или ретроцекальном расположении аппендикса возможно нарушение мочеиспускания.
- При тазовом расположении отростка можно наблюдать понос, реже запор. Жидкий стул характерен скорее для приступа аппендицита у детей, нежели у взрослых.
При осмотре больного производят следующие диагностические действия:
- Общий осмотр. Оценивают участие живота в акте дыхания человека, изменение конфигурации, смещение пупка вправо.
- Пальпация. Определяют локализацию болезненности, напряжение мышц в подвздошной области, проверяют на симптом Щеткина-Блюмберга. При необходимости используют другие методы, позволяющие выявить раздражение брюшины у человека. О них немного ниже.
- Перкуссия живота выявляет болезненность правой брюшной стенки.
- Лабораторная диагностика.
- Диагностическая лапароскопия.
К последним двум пунктам обследования прибегают в случае, если диагноз не удается поставить на основании клинических данных.
Симптомы раздражения брюшины
Приступ аппендицита дает положительную клинику раздражения брюшины.
- Симптом Щеткина-Блюмберга. Медленно надавливают на живот в области пупка, затем быстро отнимают руку. При отнятии руки боль резко усиливается и смещается в правую подвздошную область.
- Возникновение болезненности передней стенки прямой кишки при ректальном исследовании. Болезненность усиливается в положении больного на левом боку (симптом Бартомье-Михельсона).
- Симптом Ситковского. Боль усиливается при перекладывании больного на левый бок.
- Симптом Воскресенского. При проведении кончиками пальцев во время вдоха по животу сверху вниз, по направлению к подвздошной области, боль усиливается.
- Боль усиливается при кашле, при втягивании живота (симптом Долинова).
- Симптом Затлера. Усиление боли при поднятии выпрямленной правой ноги в положении сидя.
- Симптом Образцова – усиление боли в правой подвздошной области при поднятии правой ноги в положении лежа.
- Симптом Ровзинга – усиление боли в правой подвздошной области при пальпации нисходящего отдела толстого кишечника.
- Симптом Чугаева – напряженные пучки наружной косой мышцы живота, хорошо прощупывающиеся при пальпации («струны аппендицита»).
Обычно у взрослых пациентов для постановки достаточно клинического обследования. При атипичном расположении аппендикса у человека, беременности, у пожилых людей и детей диагностика может быть затруднена. Тогда прибегают к дополнительному обследованию в клинике, которое может включать и диагностические операции.
Ультразвуковое исследование
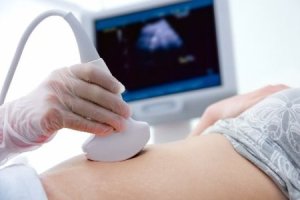
В клинике аппендицит диагностируется на УЗИ с точностью до 50%. Метод доступен для применения, в том числе беременным женщинам и детям, не требует предварительной подготовки больного и позволяет быстро поставить диагноз, определить перфорацию и разрыв стенки; без промедления направить больного на операцию.
Исследование проводят абдоминальным датчиком, у женщин иногда с целью исключить патологию придатков – вагинальным.
Признаком воспаления является увеличение диаметра аппендикса более 7 мм и утолщение его стенки более 3 мм. Еще одним симптомом может служить повышение эхогенности окружающей аппендикс жировой клетчатки.
Результат УЗИ может быть положительным, отрицательным или сомнительным. Фото результата можно оставить в карте больного. Окончательный диагноз ставит хирург, основываясь на результатах всех проведенных исследований.
Медицинская термография
Диагностика аппендицита с помощью тепловизора дает возможность определить заболевание на ранней стадии. Термография позволяет установить характер воспаления, его локализацию и скорость течения. Точность исследования приближена к 100%.
По сравнению с УЗИ термографы не так широко используется в диагностике по причине отсутствия тепловизоров в периферических клиниках, поэтому применение метода ограничено.
Компьютерная томография
Метод КТ использует для диагностики рентгеновские Х-лучи. Томография позволяет сделать снимок (наподобие фото) поперечного слоя тела человека с последовательным шагом в 1 мм. КТ – высокоточный метод диагностики, который можно применять в случае возникновения сомнений интерпретации результатов УЗИ. К недостаткам томографии относятся облучение организма, противопоказания к применению у беременных женщин и детей, дороговизна.
Магнитно-резонансная томография
В основе метода МРТ лежит воздействие электромагнитных волн в магнитном поле на ядро клеток человеческого организма. Получаемый отклик фиксируется при помощи компьютера в виде послойного фото изображения. МРТ более безопасный метод, чем КТ, он не дает лучевой нагрузки и его можно использовать для обследования беременных и детей.
С его помощью можно делать продольные и поперечные срезы, получать более контрастное изображение. Для проведения исследования требуется больше времени, чем для КТ. Точность метода приближена к 100%.
Диагностическая лапароскопия
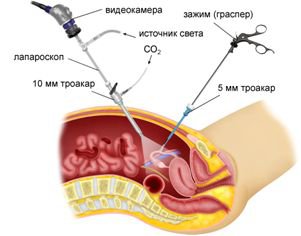
Лапароскопия аппендицита является наиболее точным диагностическим приемом. В процессе обследования проводят небольшую операцию: совершают разрез брюшной полости и вводят миниатюрную камеру. При помощи такой камеры врач имеет возможность осмотреть аппендикс и другие органы, расположенные поблизости. При подтверждении диагноза хирург переходит к операции по удалению аппендикса – аппендэктомии.
Существенный недостаток метода заключается в том, что лапароскопия – это хирургическая операция, которая проводится под общим наркозом.
Лабораторные исследования
Лабораторные исследования крови и мочи не позволяют поставить четкий диагноз на аппендицит. Они применяются как вспомогательный метод при дифференциальной диагностике, уточнения осложнений аппендицита.
- Результаты анализа крови: лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, подъем С-реактивного белка после 12 часов.
- В моче изменения токсического характера – небольшое повышение эритроцитов и лейкоцитов.
- При заболевании почек и мочевыводящих путей в моче видны характерные изменения: много лейкоцитов, эритроцитов, бактериурия, до 1% белка.
Дифференциальный диагноз
Аппендицит необходимо дифференцировать от других заболеваний со схожими симптомами:
- Холецистит;
- Панкреатит;
- Почечная колика;
- Гинекологические заболевания;
- Язвенная болезнь.
В большинстве случаев достаточно данных лабораторной диагностики и УЗИ.
Последствия операции
Можно ли умереть от аппендицита? По данным статистики смертность у детей и взрослых составляет менее 0,1% и связана с поздним обращением к врачу, когда произошел разрыв аппендикса или появились другие осложнения. При своевременном хирургическом лечении последствия от проведенной операции минимальны.
Сколько времени длится заживление? Шрам от аппендицита формируется в течение нескольких недель. Швы снимают через 7-10 дней после операции. Средние размеры шрама у взрослого человека – 7-10 см в длину и до 1 см в ширину. При выполнении всех предписаний врача заживление шва проходит без осложнений, со временем на его месте остается тонкий бледный рубец.
Одним из способов замаскировать повреждения кожи, оставшиеся от операции, является тату на шраме от аппендицита. В основном к этой услуге прибегают девушки. Фото татуировок на шраме от аппендицита позволяет оценить эстетические преимущества подобного решения.
В заключение остановимся на таком вопросе, как профилактика аппендицита. Снижает вероятность возникновения заболевания правильное питание, своевременное лечение хронических запоров и инфекций кишечника.
УЗИ, КТ, МРТ, анализ крови
Диагностика аппендицита показана любому пациенту, у которого наблюдаются симптомы острого или хронического воспалительного процесса в червеобразном отростке, а также в случаях возникновения у гастроэнтеролога подозрений по поводу наличия этого патологического процесса.
Подозрения воспаления в аппендиксе могут возникнуть уже на начальных этапах развития такого расстройства, поскольку есть несколько клинических проявлений, характерных именно для этого недуга. К ним можно отнести – интенсивные и длительные боли в правой подвздошной области, возрастание показателей температуры тела, тошноту и рвоту, не приносящую облегчения, а также диспепсические расстройства и признаки интоксикации.
Установлением правильного диагноза занимается хирург. Диагностика состоит из следующих этапов:
- осмотра пациента;
- пальпации передней стенки брюшной полости;
- лабораторных исследований;
- выполнения инструментального обследования;
- диагностической лапароскопии.
На каждом шаге диагностики клиницисты регистрируют отклонения от нормы и на основании изучения всех данных ставят окончательный диагноз. Кроме этого, врачам очень важно дифференцировать такое расстройство от других заболеваний, которые могут иметь похожее клиническое проявление.
При поступлении пациента на приём, первое, что необходимо сделать специалисту – это провести осмотр больного. Опытные клиницисты могут заподозрить наличие воспалительного процесса в придатке слепой кишки даже по позе, в которой сидит пациент.
Боль справа внизу живота вынуждает держать тело в постоянном напряжении, аккуратно садиться и переносить тяжесть тела на правую сторону. Физикальный осмотр осуществляется в горизонтальном положении. Уже то, как пациент ложится на кушетку, подталкивает врача на подозрение об аппендиците. Человек по инерции сразу же подтягивает ноги к животу, чтобы хоть немного уменьшить проявление болевых ощущений.
После того как пациент лёг, врач приступает к пальпации живота – это основная методика, которая может помочь удостовериться в своих предположениях относительно аппендицита. Ощупывание всегда начинается с противоположной стороны от места локализации болевых ощущений и постепенно переходит на правую сторону. При этом врач следит за реакцией пациента и выслушивает его жалобы относительно ощущений. Над местом локализации аппендикса всегда отмечается напряжение мышц.
Поскольку болевой синдром – это основной признак воспаления придатка слепой кишки, то он имеет несколько характерных черт. Например, отмечается усиление болезненности при положении лёжа на левом боку, в то время как на правом боль может полностью отсутствовать. Также специалист может попросить пациента попрыгать или покашлять. В таких ситуациях также происходит усиление болевых ощущений.

Признаки аппендицита
Помимо этого, очень важную роль в установлении правильного диагноза играет опрос пациента. Хирург или гастроэнтеролог может задать такие вопросы, как:
- в какой области болит живот. При этом доктор просит пациента самостоятельно указать на зону болевых ощущений;
- как долго человека тревожит боль;
- по шкале от одного до десяти, как пациент может оценить интенсивность проявления боли;
- какие ещё изменения самочувствия тревожат пациента;
- когда в последний раз ел пациент и что именно;
- удаляли ли пациенту аппендикс.
Последняя врачебная мера, как определить аппендицит – это изучение истории болезни и анамнеза жизни пациента. Это даст возможность выявить причины формирования такого заболевания, которыми наиболее часто является закупорка прохода аппендикса или влияние патологических микроорганизмов.
Лабораторные исследования крови, мочи и каловых масс – это очень важная часть диагностических мероприятий, которая направлена на установление причин возникновения воспалительного процесса и подтверждения его наличия.
К лабораторным исследованиям можно отнести:
- клинический анализ крови – при этом обнаруживается повышенный уровень лейкоцитов и СОЭ, а это основной признак протекания у человека патологического процесса;
- общий анализ мочи – при остром аппендиците в моче могут выявлять эритроциты, которых в норме быть не должно. Кроме этого, такое исследование направлено на контроль над функционированием мочевыделительной системы;
- биохимию крови – для обнаружения возможного поражения других органов, например, печени, поджелудочной железы или почек. В большинстве случаев, такой анализ крови при аппендиците способен указать на развитие осложнений этого недуга;
- микроскопическое изучение каловых масс – для выявления непереваренных частичек пищи, большого количества жира и фрагментов грубых пищевых волокон.
Среди широкого спектра способов, как распознать аппендицит, на первое место выходят именно инструментальные обследования пациента. Это объясняется тем, что вышеуказанные лабораторные диагностические мероприятия указывают на наличие воспаления червеобразного отростка лишь в половине случаев ярко выраженных признаков.
Самое первое обследование при подозрении на аппендицит – это УЗИ органов брюшной полости, которое заменило рентгенографию с использованием контрастного вещества. Точность такой процедуры составляет 90%.
Преимуществом такого метода является неинвазивность, отчего его не запрещается проводить детям и женщинам в период вынашивания ребёнка, а также быстрота осуществления. Основная отрицательная черта – результат обследования зависит от врача. От опыта врача, расшифровывающего результаты такого обследования, зависит установление правильного диагноза.
Характерными признаками аппендицита на УЗИ являются:
- увеличение диаметра придатка слепой кишки более чем на семь сантиметров;
- утолщение стенки этого органа свыше трёх сантиметров;
- повышенная эхогенность жировой клетчатки, которая окружает отросток.
Стоит отметить, что при помощи такой процедуры можно выявить аппендицит лишь в половине случаев. Это обуславливается быстрым развитием воспаления в придатке, которое за несколько суток может перейти в гангренозную форму с излитием гнойной жидкости аппендикса в брюшину. В таких ситуациях силуэт аппендикса на УЗИ будет размыт.
КТ и МРТ – это две основных процедуры, которые предоставляют врачу более полную информацию об аппендиксе. КТ даёт возможность получить изображение поражённого органа в разрезе, отчего можно изучить каждый миллиметр строения аппендикса. Основной недостаток – облучение организма.
В МРТ, так же как и КТ, применяется принцип сканирования человеческого организма с получением послойной картинки необходимого органа. Преимуществом МРТ перед КТ считается замена опасных Х-лучей, применяемых в предыдущем обследовании, радиоволнами. Именно это позволяет диагностировать аппендицит даже у детей и беременных женщин. Кроме этого, МРТ – это более чувствительная методика, позволяющая получать контрастное изображение. Недостаток – процедура длится дольше, нежели рентгенография или КТ. Подавляющее количество докторов со всего мира по праву считают МРТ наиболее эффективным способом определения аппендицита.

Проведение процедуры МРТ
Ещё один точный метод обнаружения воспаления червеобразного отростка – диагностическая лапароскопия, которая зачастую переходит в лечебную. Суть процедуры заключается в получении изображения внутренней поверхности органов пищеварительной системы и аппендикса в частности. Осуществляется через небольшие надрезы на передней стенке брюшной полости, через которые вводят эндоскопические инструменты с источником света и видеокамерой на конце.
При помощи подобной процедуры врач видит увеличенные размеры аппендикса и его отёчность. Придаток имеет ярко-красный, а при некоторых формах болезни – зеленоватый оттенок. Также на органе можно увидеть гнойники, признаки разрушения или перфорацию. В 70% случаев диагностическая лапароскопия переходит в лечебную.
Инструментальные методики направлены не только на установление правильного диагноза, но и на осуществление дифференциальной диагностики аппендицита с недугами, имеющими похожую клиническую картину.
Зачастую необходима дифференциация воспаления придатка слепой кишки со следующими болезнями:
- прободением язвы ДПК или желудка;
- острой формой холецистита или панкреатита;
- перекрутом или разрывом кисты яичника;
- мочекаменной болезнью;
- гастроэнтероколитом;
- правосторонней почечной коликой;
- внематочной беременностью;
- острым аднекситом или сальпингитом.
Значительно реже необходимо отличать аппендицит от:
- болезни Крона;
- кишечной непроходимости;
- острого воспаления дивертикула Меккеля;
- мезентериального лимфаденита;
- онкологического поражения слепой или восходящей области ободочной кишки;
- расслоения или разрыва аневризмы брюшного отдела аорты;
- правостороннего базального плеврита;
- инфаркта миокарда;
- острых инфекционных заболеваний.
После того как при помощи комплекса вышеуказанных методов диагностики, выставлен диагноз «аппендицит», пациенту показано выполнение хирургической операции — аппендэктомии, направленной на удаление воспалённого червеобразного отростка.
Острый аппендицит — причины, симптомы, диагностика, лечение
Острый аппендицит – это воспаление червеобразного отростка слепой кишки (аппендикса), который расположен в правой подвздошной области (нижняя часть живота).
Группу риска составляют взрослые в возрасте от 20 до 30 лет, наиболее опасна эта болезнь для беременных женщин, для детей, для пожилых и для людей в старческом возрасте.
При появлении симптомов аппендицита необходима неотложная медицинская помощь, а единственное лечение заболевания – экстренная операция по удалению воспаленного отростка, которую называют аппендэктомия.
Любое промедление может привести к появлению серьезных, опасных для жизни осложнений, таких как перитонит, пилефлебит, заражение крови и даже к смерть
Причины острого аппендицита
В большинстве медицинских трудов врачи говорят о том, что в основе этиологии и патогенеза заболевания (причин и условий при которых возникает аппендицит) часто лежит закупорка (окклюзия) просвета отростка и застоя его содержимого, что нарушает кровоснабжение и в результате приводит к воспалению внутренних стенок, а затем и всего органа. Это может произойти из-за того, что в просвет попал каловый камень, глисты или другие простейшие паразиты. Также патология может возникнуть из-за:
- прямого попадания инфекции из крови обусловленное наличием инфекционных болезней кишечника или наличием хронических воспалительных заболеваний (у женщин это чаще болезни органов малого таза, например аднексит или воспаление яичников),
- появления опухоли
- увеличения лимфоузлов
- глистных образований
- нарушения питания мелких периферических сосудов из-за склонности к тромбозам,
- механических повреждений, полученных в результате травмы.
Поэтому профилактика заболевания включает:
- Правильное питание
- Своевременное лечение воспалительных заболеваний (особенно, если они перешли в хроническую форму)
- Противоглистная терапия
Классификация острого аппендицита
Обычно аппендицит подразделяют по расположению и по степени развития патологии.
По расположению его делят на типичный и атипичный (восходящий ретроцекальный, подпеченочный, медиальный, нисходящий тазовый)
По стадии развития болезни классификация аппендицита выглядит следующим образом:
В начале приступа первые 12 часов аппендицит называют простым или катаральным, а затем он переходит в деструктивную стадию (он может быть флегмонозным, флегмонозно язвенным, гнойным, перфоративным – от 12 – 48 часов и, гангренозным после 48 часов).
Флегмонозная стадия – это этап когда воспалительный процесс переходит во все ткани аппендикса. Брыжейка становится отечной, и воспаление переходит на брюшину.
Гангренозная форма самая опасная, так как она приводит к перитониту (умирают нервные окончания, начинается гангрена, происходит перфорация отростка и гнойные выделения переходят в брюшную полость).
На фото ниже показано как выглядит перфоративный аппендицит
В большинстве случаев аппендицит развивается за двое трое суток (у детей еще меньше примерно за 36 часов).
Острая формы заболевания отличается от вялотекущего хронического воспаления аппендикса, когда человека не один год могут беспокоить периодически возникающие боли в правой подвздошной области и другие типичные симптомы, сопровождающие обострение болезни. Во втором случае необходимо специальное лечение и плановое удаление отростка в отделении хирургии.
Возможные осложнения
Если срочно не удалить аппендицит он приводит к осложнениям, которые несут в себе опасность для жизни больного, среди них можно перечислить:
- Разлитой перитонит, когда из-за гангрены происходит разрыв стенок отростка и гнойные или серозные выделения (выпот) выходят в брюшную полость и поражают часть кишечника и другие органы.
- Локальные абсцессы брюшной полости (межкишечный, тазовый, дугласова пространства)
- Кишечный свищ или гнойник
- Аппендикулярный инфильтрат – плотное образование вокруг аппендикса, которое приводит к развитию хронического аппендицита и возникновению аппендикулярных абсцессов
- Пилефлебит – поражение сосудов печени, практически всегда приводящее к смерти, часто лечить пациента в таком состоянии уже поздно.
- Сепсис или общее заражение крови
Симптомы острого аппендицита
Самый ранний признак аппендицита – боль в животе. Затем появляются другие клинические проявления болезни. В разном возрасте, у мужчин и у женщин они проявляются по-разному. Ниже приведена таблица, где видно, как заболевание проявляется у разных групп людей.
| Симптом | У взрослых | У пожилых | У детей | У беременных |
|---|---|---|---|---|
| Боль в животе | Приступ начинается с появления характерной боли в районе пупка (эпигастральная область), затем она переходит в нижнюю зону правой половины живота. Наблюдаются нарушения сна. | В зависимости от срока боль появляется в области пупка, или в подреберье на последних неделях | ||
| Температура | Субфебрильная. Повышена до 37˚С, а на последних стадиях выше 38˚С | Может не подниматься ввиду возрастных изменений | Выше 38˚С. На последней стадии поднимается до 40˚С | До 38˚С |
| Стул | Вздутие живота, метеоризм и диарея (жидкий стул) или в редких случаях, запор | |||
| Язык |
|
|||
| Тошнота | Постоянная | |||
| Рвота | Однократная или 2-х кратная | Детский аппендицит сопровождается многократной рвотой | Однократная или многократная в зависимости от расположения отростка | |
| Мочеиспускание | Могут наблюдаться дизурические расстройства (учащенные позывы к мочеиспусканию) | |||
| Пульс | учащенный | |||
Диагностика острого аппендицита
Для того чтобы поставить точный диагноз, в первую очередь, необходимо, чтобы больного обследовал врач. Поэтому появлении выраженного болевого синдрома, надо срочно вызвать скорую помощь и пока не приедет врач обеспечить больному полный покой и придерживаться ряда противопоказаний. Это значит: ни в коем случае не давать ему обезболивающих, не ставить грелку на живот и не пытаться самим лечить, иначе клиническая картина болезни будет смазана и врач может допустить ошибку при постановке диагноза. Это осложнит ситуацию и может привести к смерти больного.
Если врач из скорой помощи настаивает на госпитализации в лечебном учреждении, не стоит отказываться от этого. Попытка лечить аппендицит без того, чтобы находиться на стационаре в отделении больницы, опасна для жизни пациента. Поэтому находиться в клинике под наблюдением медицинских специалистов надо будет столько, сколько необходимо. Главная особенность патологии заключается в том, что единственный метод лечения – это срочная операция по удалению червеобразного отростка.
Когда больной поступает в хирургическое отделение, его еще раз осматривает хирург, а также проводят все необходимые лабораторные и инструментальные исследования.
Медицинский осмотр
При подозрении на аппендицит сначала врач выслушивает жалобы больного, узнает, болеет ли он какими-то хроническими заболеваниями, перенес ли какие-то операции, наличие или отсутствие беременности (у женщин) и т.д. Все это способствует постановке точного диагноза.
После этого больного осматривает врач хирург. В ходе осмотра он применяет классическую диагностическую методику определения особенностей патологии, опираясь на положительную реакцию по ряду аппендикулярных симптомов.
Симптомы по авторам, при классическом расположении:
| Симптом | Как проводят анализ реакции на симптом | Наличие аппендицита |
|---|---|---|
| Кохера | В начале приступа острого аппендицита появляется характерная тупая боль в области эпигастрия. | |
| Кохера — Волковича | боль из эпигастральной области иррадиирует или переходит в правую подвздошную область (ППО) | 100% |
| Щеткина — Блюмберга | Симптом раздражения брюшины. Врач медленно надавливает на брюшную стенку справа, а потом резко поднимает руку. Если при отнятии руки появляется сильная боль – симптом положительный. | 98% |
| Аарона | При надавливании рукой на подвздошную область, появляется боль в области пупка и возникает чувство распирания. | |
| Анаргуа – Ичинхорлоо — Гооша | Положительным считается, если при пальпации ППО наблюдается учащение пульса на 10-15 ударов. | |
| Бартомье — Михельсона | Больной лежит на левом боку, пальпация проводится в области расположения аппендицита. Если появилась боль реакция положительная. | 60% |
| Ситковского | Больного просят из положения лежа перевернуться на левый бок. При повороте появляется тянущая боль в месте расположения аппендицита. | |
| Басслера | При надавливании на брюшную стенку, между пупком и правой подвздошной костью, боль усиливается. | |
| Видмера | Сравнивают температуру в правой и левой подмышечной впадине. Если справа температура выше, часто обнаруживают аппендицит | |
| Воскресенского (симптом рубашки) | Пациент лежит на спине, врач одной рукой натягивают рубашку, а другой рукой делает скользящее движение по рубашке от пупка к нижней правой половине живота и обратно. При нисходящем движении возникает боль в ППО. | 60% – 90% |
| Винтера | Пациент дышит животом, в процессе дыхания не участвует нижняя часть брюшной стенки, так как она напряжена | |
| Волкова (обратный Кохера) | Иррадиация (перемещение) боли из правой подвздошной области в район пупка. Если симптом положительный говорят о быстром развитии болезни. | |
| Думбадзе | Когда врач вводит палец в пупок человека и слегка надавливает в сторону ППО, появляется боль. | |
| Образцова — Мельтзера | Пальпация ППО у больного, который лежит на спине с поднятой вверх правой ногой. Если появилась боль – реакция на симптом положительный. | |
| Триада Дьелафуа | Во время пальпации ППО врач обращает внимание на три признака аппендицита: наличие боли, мышечного напряжения и особенной чувствительности (гиперестезии). | 99% |
| Завьялова | Врач собирает кожу передней брюшной стенки в складку, приподнимает ее и отпускает. При наличии аппендицита в правой части живота процедура причиняет человеку боль. | |
| Зайцева | Брюшную стенку подвергают непрерывному сотрясению в течение нескольких секунд, при этом у пациента вызывает напряжение мышц живота и резкое усиление боли. | |
| Иванова — Ко Туи — Мейера | Пупок и белая линия живота смещаются в право из-за того, что мышцы брюшной стенки напряжены. Чтобы определить асимметрию проводят измерение расстояний от пупка до правой и левой остей подвздошных костей. | |
| Икрамова — Коупа | Врач пережимает пальцем правый бедренный артериальный сосуд. При этом боль усиливается в месте расположения аппендицита. | |
| Коупа | Пациент снова лежит на левом боку. Врач отводит его выпрямленную правую ногу назад. От этого появляется боль в подвздошной зоне. | |
| Менделя – Мерфи-Раздольского | Врач поколачивает пальцами по передней части брюшной стенки, если брюшина раздражена, возникает усиление боли в зоне аппендицита. | 85% |
| Маделунга – Ленандера — Пасквалиса | Врач измеряет температуру в правой подмышечной впадине и ректальную температуру. Если разница 1,5 градуса, есть риск наличия воспаления в брюшной полости. | |
| Яворского – Островского | Больной лежит на спине. Врач просит больного, поднять правую ногу вверх. И одновременно препятствует пациенту, удерживая ногу в области колена. Боль усиливается в правой подвздошной зоне. | |
| Кистера | Больной лежит на спине и поднимает вверх левую ногу, а врач в это время надавливает на левую поясничную мышцу, при положительной реакции появляется боль в правой половине живота. | |
| Пейсаха (транспортный симптом) | Проводят осмотр по пути в больницу. Тряска в дороге вызывает у больного острую боль, локализующуюся в животе. | |
| Пронина – Бойко | Пациент встает и поднимается на носочки, а затем резко опускается на пятки. При сотрясении появляется боль в нижней правой части живота. | |
| Химича | При осмотре очень полных людей. Пациент лежит на животе, врач надавливает на переднюю брюшную стенку, пациент почувствует боль, когда он отпускает руку, боль усиливается. | |
| Грубе | При осмотре женщин. Врач проводит влагалищное исследование, если при этом усиливается боль, диагностируют аппендицит. | |
| Вахенгейма — Редера | Ректальное обследование. Во время обследования у пациента болит в правой подвздошной области. | |
| Нелатона – Крымова — Гуревича | При осмотре мужчин. Обследование задней стенки правого пахового канала, через подкожное паховое кольцо, кончиком указательного пальца. Это вызывает усиление боли в правой паховой области. Более ярко видна реакция при кашле. | |
| Бриттена | При осмотре мужчин. Врач оттягивает складку кожи в месте максимальной болезненности. Это вызывает напряжение брюшной стенки, и потягивание правого яичка к верхней части мошонки. После осмотра, яичко возвращается на место. |
Симптомы при атипичном расположении аппендицита:
| Симптом | Как проводят тест на реакцию |
|---|---|
| При ретроцекальном расположении | |
| Габая | Врач надавливает в треугольнике Пти, больной может почувствовать небольшую боль, а когда врач отпускает руку, болезненность усиливается |
| Кобрака | Во время ректального обследования пациент испытывает боль, когда врач надавливает в зоне правого запирательного отверстия |
| Яуре – Розанова | О ретроперитонеальном расположении аппендицита говорит боль, которая появляется в треугольнике Пти при надавливании. |
| При тазовом расположении | |
| Триада«Пайра» | Одновременно у пациента наблюдается гиперестезия (сильная чувствительность) сфинктера, тенезмы (ложные позывы к дефекации, сопровождающиеся болезненностью) и спастический стул или запор, сопровождающийся тем, что повышается образование газов и усиливается боль в кишечнике. |
| Мочепузырный | Учащенное болезненное мочеиспускание. |
| Супольта – Селье | Пациент делает глубокий вдох. При этом у него появляется боль за мочевым пузырем. |
Аппендикулярные симптомы при беременности:
| Симптом | Когда реакция на симптом положительная |
|---|---|
| Брендо | Врач надавливает на левую часть матки (или на ее правую половину начиная с передней части назад), появляется боль справа. |
| Тараненко | Беременная женщина лежит на правом боку. При этом она может почувствовать болезненность. |
| Иванова | На первой половине беременности. Женщина лежит на спине (на второй половине срока – на левом боку), врач проводит пальпацию слепой кишки. Во время обследования пациентка может почувствовать некоторую болезненность в районе матки и в эпигастральной области. |
Лабораторные исследования
Анализ крови
Первое, что делают в больнице – берут кровь для анализа. При наличии воспалительного процесса, должен быть повышен уровень лейкоцитов в крови (лейкоцитоз). Этот признак не позволяет точно определить аппендицит у беременных, так как в это время лейкоциты сами по себе завышены. Норма лейкоцитов – 9, а если этот показатель от 11 – 17, то диагностируют воспалительный процесс, если выше 20-и, то очень высок риск, что обнаружат разлитой перитонит. У пожилых людей, напротив, уровень лейкоцитов даже при воспалении остается нормальным.
При аппендиците в лейкоцитарной формуле преобладают нейтрофильные лейкоциты (две трети случаев обнаруживается 75% нейтрофилов).
Повышение С-реактивного белка также может указывать на наличие воспаления. Если этот показатель не повышается – аппендицит исключают.
Для женщин также делают анализ уровня гормона ХГЧ (хорионический гонадотропин человека) который вырабатывается во время беременности. Это делают с целью исключения внематочной беременности.
Анализ мочи
Анализ мочи является обязательным составляющим диагностических мероприятий. Его берут, чтобы исключить наличие проблем с почками.
При ретроцекальном и тазовом аппендиците в моче изменяется количество лейкоцитов и эритроцитов, это объясняется тем, что воспаление затрагивает мочеточники или мочевой пузырь, встречается в 25% случаев.
На ранних стадиях классического аппендицита изменений в составе мочи нет. На наличие воспалительного процесса также указывает повышение уровня сиаловых кислот (нормальный показатель от 100 до 250). По этому показателю также определяют стадию аппендицита. На первой, катаральной стадии, этот показатель – 290 единиц, а на деструктивных (флегмонозной, флегмонозно-язвенной и гангренозной) – 335.
Инструментальные исследования
В сочетании с медицинским осмотром и лабораторными исследованиями анализа крови и мочи, применяют следующие виды инструментального обследования:
- УЗИ,
- Рентгенография,
- Рентгеноскопия,
- Лапароскопия
- Ирригоскопия.
УЗИ
Один из самых доступных методов диагностики аппендицита – УЗИ (ультразвуковое исследование) брюшной полости. То обследование чаще делают молодым женщинам, детям и пожилым людям, так как у них клиническая картина может быть неявная.
Если обследование проводит опытный врач в 90% случаев по данным УЗИ воспаление отростка можно опознать. Препятствием получения полезных данных может служить ожирение, беременность на поздних сроках, интенсивное образование газов в кишечнике.
Главным признаком является увеличение отростка в диаметре (норма до 4 – 6 мм, а при аппендиците он увеличивается до 8 – 10 мм.), а кроме того стенки аппендикса становятся толстыми (нормальная стенка – 2 мм., воспаленная – 4 – 6 мм.)
На воспаление аппендицита могут указывать следующие косвенные признаки:
- Изменение формы аппендикса
- Инфильтрация брыжейки
- Наличие скопления жидкости в брюшной полости
Как проводится обследование?
Для проведения УЗИ при аппендиците пациенту не нужна дополнительная подготовка (клизма или опорожнение кишечника).
- Пациент лежит на спине
- Датчик прибора устанавливают в максимальной болезненности, врач плавно надавливает на эту точку, уменьшая расстояние до аппендикса до 3см, после чего на экране видна его структура. Обследование женщин проводят также трансвагинально (когда нужно дополнительное обследование).
Рентгеноскопия
В 80% случаев рентгеноскопия брюшной полости помогает выявить следующие признаки острого аппендицита:
- Повышенный уровень жидкости в слепой кишке (сторожащая петля)
- Пневматоз правой части ободочной кишки и подвздошной кишки
- Изменение медиального контура слепой кишки
- Наличие газа в брюшной полости может указывать на то, что произошла перфорация отростка.
Лапароскопия
Самый эффективный метод обнаружения патологий внутри брюшной полости – лапаросокопическое обследование. Эффективность метода – 95% – 98% Оно позволяет увидеть как прямые, так и косвенные признаки наличия воспаления.
К прямым признакам можно отнести:
- Ригидность или потеря способности к сокращению стенок аппендикса
- Напряжение и утолщение отростка, а также налет фибрина
- Очень сильно увеличенный отросток зеленовато-черного цвета с множественными кровоизлияниями указывает на гангренозную стадию заболевания.
- Гиперемия (переполненность кровью сосудов) висцеральной брюшины и серозной оболочки
- Кровоизлияние на серозной оболочке аппендикса
- Инфильтрация брыжейки
К косвенным признакам относятся:
- Мутный серозно фибринозный выпот в брюшной полости, концентрирующийся в области малого таза и в правой подвздошной ямке
- Инфильтрация стенки прямой кишки
Ирригоскопия
Ирригоскопия – это один из видов рентгенологического исследования. Применяют данный вид обследования только, когда это целесообразно и есть трудности с постановкой диагноза. Перед процедурой больному в кишечник вводят бариеву смесь, которую врач видит при исследовании. Заполнение отростка говорит об о том, что аппендицит отсутствует.
Лечение острого аппендицита
Единственное лечение – это проведение операции по удалению аппендицита, которая называется аппендэктомия. Делать ее можно классическим методом через открытый разрез или через три разреза (менее 1 см.) лапароскопическим методом. Решение, о том, какая тактика проведения операции лучше зависит от того, на какой стадии аппендицит.
Подготовка к операции
Зачастую операцию по поводу удаления аппендицита проводят в экстренном порядке, поэтому ее могут сделать уже через два часа после поступления в хирургическое отделение больницы, поэтому времени для особенной подготовки нет. Сама аппендэктомия может длиться 40 минут, а может несколько часов. Это зависит от того, есть ли осложнения.
Обязательная подготовка пациента включает:
- Обследование состояния сердечно-сосудистой системы
- Определение того, какой наркоз подойдет больному (выполняют проверку, на отсутствие аллергической реакции на обезболивающие препараты)
- Больному внутривенно вводят изотонический раствор, чтобы устранить симптомы интоксикации и чтобы предотвратить обезвоживание.
- Очищают желудок (как правило, больной ничего не ест и не пьет, поэтому этого делать, часто не нужно)
- Удаление волос в области проведения операции
- Дезинфекция кожи
Тактика проведения классической аппендэктомии
- Наркоз. Чаще всего операцию по удалению аппендицита делают под общим наркозом. Иногда применяют местное обезболивание путем введения раствора новокаина.
- Разрез. Перед тем, как оперировать, хирург намечает место разреза в основном по методу Мак-Брунея Волковича Дьяконова, но возможны и другие оперативные способы доступа. Для наглядности ниже приведена таблица, где располагается разрез и какова его длина при каждом доступе.
Оперативный доступ Тип лапаротомии Длина разреза Место разреза По Волковичу-Мак Брунею-Дьяконову Косая переменная 7 – 8 см. По Ленандеру Параректальная 8 – 10 см. По Винкельману Поперечная 7 – 8 см. Нижняя срединная (применяется редко) Сам разрез хирург делает послойно, по ходу раздвигая и фиксируя края раны. Поврежденные сосуды прижигаются. Мышечную ткань не разрезают, а раздвигают тупыми инструментами.
- Осмотр и оценка состояния внутренних органов брюшной полости. Кишечник, расположенный по обеим сторонам от аппендикса врач осматривает с особой тщательностью. Если аппендицит лопнул, и гной попал в брюшную полость, врач оценивает ее состояние, продумывает схему последующего лечения. После операции в таких случаях устанавливают дренаж. Он необходим, чтобы изнутри мог выходить образовывающийся инфильтрат.
- Удаление отростка и зашивание краев слепой кишки. Отрезают аппендикс после того, как его полностью выводят в операционную рану и изолируют от других органов. Это позволяет свести к минимуму распространение инфекции на внутренние органы. Края отростка зашивают так, что края раны оказываются внутри культи, что также исключает возможность инфицирования.
- Зашивание раны осуществляется саморассасывающимися нитямиво внутренних тканях, а на коже прочными синтетическими нитями.
Проведение аппендэктомии лапароскопическим методом
Лапароскопическое удаление аппендикса проводится под общим наркозом через три небольших разреза диаметром меньше одного сантиметра. Через один хирург вводит лапароскоп, видео с которого можно видеть на экране монитора. С помощью этого инструмента врач может тщательно осмотреть аппендицит и окружающие его ткани. После операции не остается длинного рубца.
Лапароскопия позволяет избегать ошибок в диагностике. В частности этот современный метод уменьшает на 30% количество ошибочных операций на аппендицит. Как правило, сначала процедуру делают для уточнения диагноза, и если он подтверждается, переходят к непосредственному удалению аппендикса.
Так как лапароскопия – самый малоинвазивный метод проведения аппендэктомии, ее назначают при ожирении 2-3 степени и при сахарном диабете.
Противопоказания лапароскопии
- Поздние сроки беременности
- Аллергическая реакция на компоненты наркоза
- Инфаркт или предынфарктное состояние
Важно! При перитоните показана только полосная операция.
Этапы проведения лапароскопии
- Рабочую область дезинфицируют
- Делают надрез в околопупочной области для введения трубки нагнетающей углекислый газ (его вводят для того, чтобы расширить внутреннее пространство)
- Затем через этот же разрез вводят лапароскоп с помощью полой трубки.
- Врач осматривает аппендикс и брюшную полость, оценивая степень воспаления. На основании этого осмотра он принимает решения относительно дальнейшего хода операции. Если аппендицит неосложнен, и его можно с помощью лапароскопии дальше делают следующее:
- Врач делает еще два разреза: один над лобком, а второй в правом подреберье для введения инструментов-манипуляторов.
- Проводят удаление аппендикса и выводят его через полую трубку или троакар. При этом придерживаются основного принципа: не допустить, чтобы содержимое аппендикса перешло на другие органы.
- Хирург осматривает еще раз брюшную полость, проводит ее санирование и устанавливает дренажную трубку, если есть такая необходимость.
Послеоперационный период
Длительность реабилитационного периода зависит от того, насколько запущенным был аппендицит, от возраста и состояния здоровья пациента, а также от метода проведения аппендэктомии. Дети младше десяти лет восстанавливаются дольше, также как и люди, страдающие ожирением.
После операции пациенту нужно от двух недель до месяца, чтобы полностью восстановиться. Швы снимают на 7 – 10 день.
Если был установлен дренаж, то его снимают уже на третьи сутки. Как правило, такая необходимость есть, когда у пациента был диагностирован гангренозный аппендицит.
В течение 5 – 7 дней у больного после операции может наблюдаться гипертермия. В это время часто проводится антибактериальная терапия. Чтобы ускорить заживление и избежать осложнений в эти дни нужно строго придерживаться диеты, до того момента как кишечник будет нормально работать. Кроме того, важно серьезно относиться к ограничениям относительно физических нагрузок, и рекомендациям врача, касающихся приема лекарств, посещения бани, употребления алкоголя и отказа от курения.
Больничный лист в связи операцией на аппендицит выписывают максимум на 1 месяц. Но даже после выхода на работу, важно помнить о том, что в течение четырех месяцев нельзя поднимать тяжести больше 10 кг.
Ранние послеоперационные осложнения
- Еще в ходе операции хирург может столкнуться с внутренним кровотечением из культи брыжейки, это осложнение может возникнуть из-за недостаточно прочной перевязки сосуда, питающего аппендикс. Решает проблему повторная перевязка сосуда. Кровь, попавшая в брюшную полость, обязательно удаляется.
- К ранним осложнениям можно отнести образование инфильтрата в толще брюшной стенки. Это может приводить к тому, что необходимо удалить скопившуюся жидкость между краями раны посредством пункции. Наличие температуры и боли в районе раны, указывает, что есть риск возникновения и развития нагноения. Чтобы решить проблему на второй день после операции снимают два, три шва, чтобы вскрыть рану и образовавшийся гной выходит наружу. В сложных случаях рану полностью раскрывают и выполняют дренирование.
Поздние осложнения
- Кишечный свищ. Часто является последствием перитонита. Для устранения осложнения необходимо проведение повторного хирургического вмешательства.
- Дуглас абсцесс. Для устранения вскрывают гнойник через влагалище у женщин или через прямую кишку у мужчин.
- Пилефлебит. Опасное для жизни состояние, которое проявляется повышением температуры до 40 – 41 С˚, повышенной потливостью, рвотой и желтухой. В таком случае в первую очередь устраняют источники воспаления и переходят к интенсивному лечению с применением антибиотиков.
- Кишечная непроходимость. Проблема может появиться как сразу после операции, так и спустя некоторое врем, когда кажется, что рана зажила. Спайки кишок провоцируют резкие боли в животе и рвоту. Если не помогают традиционные способы лечения и состояние ухудшается, для устранения осложнения необходима повторная операция.
Дифференциальная диагностика
По своим симптомам острый аппендицит схож со следующими патологиями:
- Панкреатит
- Холецистит
- Язва желудки или двенадцатиперстной кишки
- Болезнь крона
- Гастрит
- Колит
- Кишечная непроходимость
- Дивертиккулит Меккеля
- Почечная колика
- Пищевая инфекция
- Цистит
- Абдоминальная форма инфаркта миокарда
У женщин схожи по симптомам заболевания половых органов, такими как:
- Правосторонняя апоплексия яичника
- Перекручивание кисты яичника
- Внематочная беременность
- Острый аднексит
Анализ крови при аппендиците: виды, показатели и расшифровка
Аппендицит – воспаление отростка слепой кишки. Несвоевременное удаление придатка приводит к развитию осложнений: перфорации кишечника и началу перитонита. Самое опасное последствие патологии – летальный исход. При отсутствии выраженных симптоматических признаков у пожилых людей и детей определить возможное воспаление аппендикса позволяют лабораторный анализ крови, мочи и инструментальное исследование.
Причины возникновения
Возникновение заболевания имеет разную природу происхождения:
- механическая: проникновение паразитов, патогенных бактерий;
- каловые камни;
- увеличение лимфатических фолликулов в области придатка слепой кишки;
- попадание инородного предмета;
- хронические заболевания органов малого таза;
- воспаление кровеносных сосудов;
- инфекционные заболевания: брюшной тиф, туберкулез, амебиаз;
- патологии эндокринной, иммунной системы.
Основная причина воспаления – закупорка аппендикса, которая приводит к разрушению внутренней микрофлоры придатка слепой кишки, сдавливанию кровеносных сосудов, лимфатических узлов. У детей обострение аппендицита происходит из-за сниженного иммунитета в зимний и весенний период, попадания в организм инородных предметов.
Симптомы аппендицита
Первыми симптоматическими признаками воспаленного аппендикса являются:
- тошнота;
- выделение рвотных масс;
- продолжительные сильные болевые ощущения в правой стороне живота;
- усиление спазмов при пальпации области червеобразного придатка слепой кишки, физических упражнениях, изменения положения тела;
- нерегулярность стула;
- снижение аппетита;
- слабость;
- повышение температуры тела;
- учащенное сердцебиение;
- плаксивость у детей младшего возраста.

При воспалении отростка слепой кишки могут наблюдаться только некоторые симптоматические признаки на протяжении 6-8 часов. У пожилых людей в соответствии с возрастными особенностями аппендицит не имеет выраженных проявлений. Основными симптомами патологии у маленьких детей являются понос, рвота, плаксивость, отсутствие аппетита.
Методы диагностики
При воспалении червеобразного отростка назначаются основные методы диагностики:
- первичный осмотр – пальпация;
- лабораторные анализы:
- кровь;
- моча;
- инструментальное исследование:
- компьютерная, магнитно-резонансная томография;
- ультразвуковое исследование органов брюшной полости;
- медицинская термография;
- лапароскопия;
- рентгенография.
Диагностика позволяет своевременно обнаружить заболевание, назначить эффективное лечение, устранение патологии.
Первичный осмотр
Первый метод диагностики – первичный осмотр с пальпацией области живота. При нарушении кровоснабжения аппендикса наблюдаются сильные, резкие болевые ощущения во время надавливания на подвздошную область с правой стороны. В некоторых клинических случаях врач может почувствовать воспаленный отросток. Основное правила пальпации – резкое отпускание рук после надавливания на живот. Описание сопутствующих симптоматических признаков является важной составляющей назначения дополнительных исследований.

Лабораторные анализы
Сдача биологического материала для лабораторного исследования важна для определения дальнейшего лечения аппендицита. Исключение составляют клинические случаи, когда наблюдается серьезное осложнение, требующее немедленного хирургического вмешательства во избежание смерти пациента. По результатам лабораторных анализов крови, мочи можно определить причину возникновения воспаления, исключить вероятные проблемы с мочеиспусканием.
Забор биологического материала осуществляется для проведения необходимых анализов:
- общий анализ крови, мочи при подозрении аппендицита;
- измерение уровня эритроцитов, лейкоцитов;
- установление показателя реактивного белка;
- определение уровня ХГЧ.
Установление количества содержащихся в крови лейкоцитов, эритроцитов позволяет выявить внутренний воспалительный процесс. Исследование мочи дает возможность исключить заболевания мочевыделительной системы, определить наличие патогенных бактерий, инфекций, вирусов.
Увеличение количества лейкоцитов и эритроцитов свидетельствует о влияние воспаленного аппендикса на мочевыделительную систему. Косвенный признак поражения червеобразного придатка слепой кишки – интенсивный, темный цвет мочи.
Необходимые параметры
Основной показатель при лабораторном анализе – уровень лейкоцитов в крови. Он свидетельствует о наличии внутреннего воспалительного процесса, характере патологии. Лейкоциты при аппендиците имеют показатель 11-15 единиц – у детей, более 18 – у взрослых. Высокие индексы являются основанием для экстренной госпитализации и проведения операции. Преобладание нейтрофильной разновидности лейкоцитов свидетельствует о том, что воспаление переходит в острую форму. Кровообращение у каждого человека индивидуально, поэтому для исключения неточностей забор биологического материала осуществляют несколько раз на протяжении дня.

Анализы на установление воспаления аппендицита предполагают определение скорости оседания эритроцитов. Повышение показателя свидетельствует об обострении патологии. Изменение гормонального баланса в период вынашивания ребенка у женщин – причина нестабильного индекса скорости оседания эритроцитов, а также возможного незначительного повышения уровня белых кровяных клеток.
Признаки воспалительного процесса напрямую связаны с уровнем реактивного белка. Поэтому этот показатель не является безошибочным методом определения аппендицита, так как указывает на изменение функционирования любой системы организма. Для женщин обязателен анализ крови на установление уровня хорионического гонадотропина человека (ХГЧ) для различия аппендицита от признаков внематочной беременности. Точность результата обеспечивает регулярность, динамичность проведения процедуры.
Установленные нормы
Анализ крови на определение аппендицита предполагает установление уровня лейкоцитов в соответствие с нормированными показателями по возрастным категориям:
- младенцы и дети до 3-х лет – 6-17 единиц;
- 3-6 лет – 5-12;
- 6-10 лет – 6-11;
- более 11 лет – 4-9.
Организм каждого человека индивидуален, поэтому при получении результатов анализа крови при аппендиците необходимо учитывать особенности физиологии. Нормальным явлением является повышенные показатели уровня лейкоцитов у беременных женщин, пожилых людей, понижение индекса у подростков мужского пола. После операции по удалению аппендицита уровень белых кровяных клеток стабилизуется через определенное количество времени.

Существуют нормы скорости оседания эритроцитов в соответствии с гендерными особенностями: у женщин показатель должен составлять 2-15 мм/ч, у мужчин – 8-15 мм/ч, у детей и подростков – 3-12 мм/ч. Стандартный индекс С-реактивного белка составляет менее 10 мг/л.
Инструментальное обследование
Методы инструментального обследования являются вспомогательными способами определения воспаления отростка слепой кишки, необходимыми для точной постановки диагноза при беременности, медицинских противопоказаниях к хирургическому вмешательству.
Магнитно-резонансная томография, ультразвуковое исследование брюшной полости позволяет визуально рассмотреть участки слепой кишки. Доступность и отсутствие противопоказаний дают возможность проводить исследования новорожденным и беременным женщинам. Измерение местной температуры (медицинская термография) направлено на установление места локализации воспаления, где наблюдается значительное превышение показателей. Лапароскопический способ позволяет определить характер аппендицита, а также провести аппендэктомию – экстренное удаление червеобразного придатка.
Методы лечения заболевания зависят от формы протекания заболевания. Анализ крови, мочи при аппендиците позволяет выявить характер воспалительного процесса. Инструментальное обследование определяет влияние патологии на функционирование органов брюшной полости, малого таза. Сдав при подозрении на аппендицит биологический материал, можно установить уровень лейкоцитов и эритроцитов, свидетельствующий о степени воспаления. Устранение пораженного отростка, как и удаление аденоидов при аденоидите, – основной способ лечения заболевания.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Лабораторная диагностика острого аппендицита
Лабораторные исследования оказывают существенную помощь при диагностике и, особенно, проведении дифференциальной диагностики острого аппендицита.Общий анализ крови является обязательным исследованием у больных с подозрением на острый аппендицит. У больных острым аппендицитом характерно появление лейкоцитоза — 10х109/л-12х109/л. При длительности заболевания, превышающей сутки, появляется палочкоядерный сдвиг. Иногда возможна лейкемоидная реакция.
Исследование общего анализа мочи является строго обязательным. При остром аппендиците патологических изменений в анализе не обнаруживается. Выявление лейкоцитурии, эритроцитурии требует проведения дифференциальной диагностики с урологическими заболеваниями или свидетельствует о наличии сопутствующих заболеваний почек или мочевыводяших путей.
Во время операции по поводу острого аппендицита всегда требуется проведение бактериологического исследования. При наличии в брюшной полости экссудата, он берется на посев. При отсутствии экссудата посев следует взять с висцеральной брюшины червеобразного отростка. Микробиологическое исследование, в идеале, должно проводиться как в аэробных, так и анаэробных условиях.
В дневное время взятый материал следует тотчас доставить в бактериологическую лабораторию. В то время, когда лаборатория не работаем пробирки с материалом должны сохраняться в холодильнике для исключения роста микрофлоры. Нарушение этого требования приводит к ошибочным результатам микробиологического исследования. В настоящее время имеются способы экспресс-диагностики микрофлоры принимающей участие в инфекционном процессе.
Газожидкостная хроматография позволяет определить метаболиты, образующиеся в процессе жизнедеятельности микроорганизмов и, таким образом, их идентифицировать.
Биохимические показатели крови у больных острым аппендицитом не бывают изменены. Выявляемые отклонения от нормы свидетельствуют о наличии сопутствующих заболеваний. Однако, при наличии у больных острым аппендицитом распространенного перитонита, тяжелых послеоперационных осложнений, исследование биохимических показателей является строго обязательным для своевременного выявления развития поражений паренхиматозных органов.
Д.Г. Кригер, А.В.Федоров, П.К.Воскресенский, А.Ф.Дронов
Опубликовал Константин Моканов
