Колоноскопия кишечника подготовка к процедуре

Обследование толстого кишечника эндоскопическим методом позволяет получить наиболее полную информацию о состоянии стенок и слизистой оболочки его различных отделов. В диагностических целях процедура назначается для выяснения причины стойких нарушений работы кишечника, обнаружения в нем патологических новообразований. При необходимости проводится биопсия подозрительных участков, удаление полипов, а также попавшего в кишечник инородного тела.
Что такое колоноскопия кишечника, показания к проведению
Колоноскопия – это обследование просвета кишечника с помощью приспособления, представляющего собой гибкую оптоволоконную трубку, передающую увеличенное изображение кишечной стенки на экран монитора. Особенности конструкции позволяют вводить зонд в кишку, преодолевая все его изгибы.

Проведение колоноскопии назначает гастроэнтеролог, проктолог или онколог. К диагностике такого типа прибегают в следующих случаях:
- У пациента наблюдаются постоянные боли в кишечнике, при этом он страдает от запоров или диареи; При наличии перечисленных симптомов происходит резкая потеря веса;
- В каловых массах существуют примеси крови или слизи;
- На фоне диареи у пациента отмечается низкий уровень гемоглобина и эритроцитов в крови;
- При диагностическом обследовании с использованием других методов (например, рентгена или КТ) обнаружены сомнительные изменения структуры кишечника;
- Диагностированы злокачественные новообразования в других органах малого таза.
Виды колоноскопического исследования
В зависимости от особенностей применяемой методики различают несколько видов колоноскопии:
- Фиброколоноскопия – осмотр толстого кишечника с помощью фиброскопа. Прибор состоит из гибкой трубки, миниатюрной видеокамеры, системы подсветки, а также приспособления для подачи воздуха. Имеются также щипцы для проведения биопсии;
- Илеоколоноскопия – используется более длинная гибкая трубка, так как осматривается не только толстая кишка, но и часть тонкого кишечника;
- Хромоколоноскопия – процедура, проводимая с использованием окрашивающего вещества, которое вводится в кишечник. Поскольку краситель впитывается по-разному здоровыми и больными тканями, то патологический участок можно легко обнаружить. Это позволяет произвести прицельный отбор материала на гистологическое исследование или удалить новообразование;
- Эндоскопия узкоспектральная. Для освещения кишечной стенки используются только синяя и зеленая части светового спектра. Когда они поглощаются гемоглобином, то окрашивают его почти в черный цвет. При этом кровеносные сосуды выглядят темными на фоне остальных тканей. По виду сосудистой системы можно легко обнаружить опухоли;
- Ультразвуковая колоноскопия. На конце эндоскопа имеется датчик. Ультразвуковые волны проникают в мышцу кишечной стенки, что дает возможность получить очень четкое изображение опухоли, определить глубину ее распространения.
Подготовка к проведению колоноскопии
Подготовка начинается за 2 дня до проведения процедуры. Она заключается в назначении диеты, ограничивающей употребление продуктов, богатых клетчаткой (фруктов и овощей, а также черного хлеба). Последний прием пищи осуществляется примерно за 20 часов до осуществления процедуры.
Она проводится обычно с утра. Накануне вечером кишечник очищается от каловых масс и промывается. Для этого может быть использована клизма. Но чаще прибегают к употреблению слабительного средства «фортранс».

Для приготовления раствора берут 1 упаковку, в которой содержится 4 пачки такого препарата. Растворяют содержимое всех этих пачек в 4 л бутилированной воды без газа. Весь раствор выпивают в несколько приемов (примерно с 17.00 до 22.00 часов). Утром перед походом в больницу можно вместо завтрака выпить немного чаю или воды.
Проведение процедуры
Процедура чаще всего проводится без применения анестезии, хотя может сопровождаться неприятными ощущениями вздутия живота и небольшой болезненностью в момент продвижения трубки фиброскопа вглубь кишечника.
В некоторых случаях для уменьшения дискомфорта, возникающего при введении трубки в задний проход, используются местные анестетики в виде гелей, содержащих лидокаин. Возможно внутривенное введение обезболивающего препарата, а также осуществление процедуры под общим наркозом (например, при необходимости удалить полипы, а также при проведении колоноскопии детям). Записаться на процедуру в столице, а так же узнать стоимость можно со следующей страницы: колоноскопия под наркозом в москве.
После введения приспособления в кишечник врач проводит пальпацию живота, проверяя степень продвижения трубки.
Процедура длится от 15 минут до получаса, после чего газ выводится из кишечника через канал колоноскопа. Затем трубка осторожно извлекается. Во время исследования врач обращает внимание на структуру поверхности, цвет и блеск слизистой оболочки, характер сосудистого рисунка.

Заключение оформляется в виде протокола. Оно выдается пациенту или лечащему врачу примерно через четверть часа.
Осложнения при проведении колоноскопии возникают крайне редко. К ним относятся повреждение кишечной стенки, возникновение кровотечения, воспалительного процесса. Пациенту необходимо срочно обратиться к врачу, если в ближайшие дни после проведения колоноскопии у него наблюдаются такие симптомы, как повышение температуры тела, появление крови в фекалиях, вздутие и болезненность живота, тошнота, головокружение, слабость.
Особенности строения толстого кишечника
Толстая кишка представляет собой самый нижний отдел кишечника, где происходит всасывание основной части воды, поступающей в организм, а также витаминов, глюкозы и других полезных веществ. Именно здесь формируется бактериальная среда кишечника, подавляющая развитие условно-патогенных микроорганизмов. Толстый кишечник подразделяют на три отдела:
- Слепая кишка непосредственно граничит с тонким кишечником. Она играет роль обратного клапана, препятствуя забросу жидкого содержимого (химуса) в тонкую кишку. Длина всей слепой кишки составляет 3-8 см. У него имеется тупиковый придаток (аппендикс), в котором размножаются полезные бактерии, составляющие естественную микрофлору толстого кишечника.
- Ободочная кишка – это основная часть толстого кишечника (ее длина у взрослого человека составляет 1.5 м). Здесь из химуса формируются более твердые каловые массы, и происходит их продвижение к прямой кишке.
- Прямая кишка. Ее длина примерно 17 см. Она постепенно сужается и заканчивается анальным отверстием. В этой части кишечника каловые массы накапливаются. Складчатые стенки кишки при этом расправляются.
Противопоказания
Проведение такого обследования противопоказано больным, перенесшим инфаркт или инсульт. Колоноскопию не проводят при обнаружении симптомов прободения толстой кишки (тошноты, рвоты, резкой боли в животе, вздутия кишечника, повышения температуры). При таком состоянии требуется немедленное проведение полостной операции, так как возникновение перитонита является смертельно опасным осложнением.
Относительным противопоказанием к проведению колоноскопии является наличие язвенного колита в стадии обострения. Воспалительный процесс диагностируется по увеличению числа лейкоцитов в крови. Характерными признаками колита являются ноющая боль в животе, усиливающаяся после еды и ослабевающая после опорожнения кишечника, ложные позывы к дефекации, водянистый слизистый стул.
H. Kashida. Техника выполнения колоноскопии, Перевод с английского
Полный текст статьи:
Для того, чтобы правильно выполнить диагностический этап и провести эндоскопическое лечение, необходимы навыки свободного владения колоноскопом. Достаточно быстрое и безболезненное введение колоноскопа является крайне необходимым не только для правильной диагностики, но и для последующей тактики лечения. Представленная техника проведения колоноскопии заключается в методе выпрямления и подтягивания.
Наша методика основывается на выполнении исследования одним врачом, без дополнительного пособия и без использования рентгенологического контроля. В повседневной практике мы используем эндоскоп с функцией увеличения. Он, по сравнению с обычным эндоскопом, несколько толще по диаметру и более ригидный. Из-за этого в некоторых случаях могут возникать сложности в его проведении. Практически во всех случаях мы используем эндоскопы средней длины. Седация обычно для выполнения исследования не требуется. Среднее время проведения эндос¬копа в купол слепой кишки составляет 5-10 минут. В некоторых случаях — 2-3 минуты.
В качестве подготовки накануне исследования вечером назначаем таблетированные формы слабительных. Утром в день исследования пациенты принимают 2 литра полэтиленгликоля и 20 мл электролитного раствора. Непосредственно перед употреблением раствора в него добавляется пеногаситель для предотвращения образования пузырьков в просвете толстой кишки.
Для премедикации используем спазмолитики (Скополамин — 10-20 мг). В некоторых случаях, когда есть противопоказания к использованию скополамина (сердечная патология, глаукома, гипертрофия простаты) используем Глюкогон. Использование спазмолитиков крайне важно не только для правильного выполнения методики, но и для тщательной диагностики новообразований. Обычно не требуется использования седативных и обезболивающих средств. В некоторых сложных случаях используем седацию с сохранением сознания пациента. Для седации приме-няем Бензодиазепин в дозировке до 5 мг. Анальгин используем крайне редко в очень сложных случаях как дополнение к седации (35 мг).
Для проведения колоноскопии стараемся максимально подтянуть, присборить и распрямить кишку. При этом важно помнить о необходимости сохранения оси толстой кишки. Ость толстой кишки — это линия, которая соединяет прямую кишку с областью перехода сигмовидной кишки в нисходящую кишку, далее — к селезёночному, к печёночному изгибу, и куполу слепой кишки. В процессе проведения колоноскопа рекомендуем как можно меньше отклоняться от этой оси, не создавать изгибов.
ОСНОВНЫЕ ПРАВИЛА ВЫПОЛНЕНИЯ КОЛОНОСКОПИИ
Присборить (укоротить) кишку. Избегать проталкивания колоноскопа при продвижении, постоянно выполняя подтягивающие движения.
Избегать чрезмерной инсуфляции воздуха. При этом необходимо достаточно часто аспирировать воздух из просвета толстой кишки.
Несоблюдение этих правил создает следующие трудности: растягивается и «перекручивается» кишка; чрезмерное продвижение эндоскопа и избыточная подача воздуха приводят к появлению болевого синдрома.
Не убирать правую руку с рабочей части эндоскопа. Дистальный конец эндоскопа следует изгибать только левой рукой. Не стоит управлять винтами одновременно правой и левой рукой: левая рука — на винтах, правая рука — на рабочей части эндоскопа. Только левой рукой достаточно сложно выполнять повороты эндоскопа вправо-влево, но при этом достаточно свободно можно выполнять эти движения непосредственно движением рабочей части эн¬доскопа. Правильное управление винтами очень важно при выполнении эндоскопических операций, так как правая рука управляет инструментами.
Избегать формирования петель: когда кишка присборена, она не образует дополнительных петель и дистальный конец эндоскопа будет двигаться в соответствии с движениями его рабочей части. В случае растяжения кишки дополнительными петлями продвижение рабочей части не приведёт к продвижению дистального конца эндоскопа. Наоборот, дистальный конец продвинется назад. Это так называемое «парадоксальное движение» за счёт удлинения петель кишки. При чрезмерном растяжении кишки у пациента возникают сильные болевые ощущения.
Продвижение эндоскопа через углы толстой кишки может привести к тому, что углы станут более острыми, из-за чего прохождение данного участка становится еще более затруднительным. Наоборот, подтягивание эндоскопа «на себя» в данной ситуации «собирает» дистальную часть толстой кишки, сглаживая угол, что облегчает продвижение эндоскопа.
Не следует продвигать эндоскоп вперед, если конец аппарата упирается в стенку кишки (изображение принимает вид размытого красного пятна). Необходимо подтянуть аппарат на себя (визуализировать складки кишки) для обнаружения просвета. Лишь после этого можно продолжить продвижение вперед. Даже если просвета не видно, то по расположению складок его ход можно предугадать.
ПАССИВНОЕ ПРОДВИЖЕНИЕ
Возможно проведение эндоскопа вперед без применения физических усилий. При присборивании кишки и подтягивании эндоскопа на себя кишка собирается в складки, укорачивается, и дистальный конец эндоскопа продвигается вперед. Это так называемое «парадоксальное движение».
При аспирации воздуха из просвета кишки она сжимается, укорачивается, получается эффект продвижения эндоскопа вперед. Следует учитывать, что при чрезмерной инсуфляции воздуха в просвет кишка растягивается и удлиняется.
ЗАКЛЮЧЕНИЕ
1. Не следует чрезмерно проталкивать эндоскоп вперед, особенно если чувствуется сопротивление или не виден просвет кишки.
2. Очень важно чаще подтягивать эндоскоп на себя.
Это актуально даже при четко визуализируемом просвете кишки. Это способствует присбориванию кишки, препятствует образованию петель и облегчает продвижение эндоскопа.
3. Избегайте чрезмерной инсуфляции воздуха в просвет кишки. Чаще аспирируйте воздух.
Организация рабочего места
Пациент лежит на левом боку. Врач стоит справа от пациента с выпрямленной спиной. Экран монитора находится спереди врача на уровне глаз. Правая рука на рабочей части эндоскопа на расстоянии 20-30 см от ануса. Если держать руку ближе, то возникают трудности при вращении рабочей части.
Специфическая техника проведения колоноскопа по отделам толстой кишки
Ректосигмоидный отдел. Обычно ректосигмоидный отдел находится в левой части экрана. Для того, чтобы пройти ректосигмоидный изгиб, нужно несколько согнуть дистальный конец эндоскопа кверху и ротировать его влево. Но не следует активно проталкивать эндоскоп в область угла. Нужно несколько подтянуть эндоскоп на себя, в результате чего ректосигмоидный угол станет более тупым. После этого станет виден просвет кишки в правой части экрана. После аккуратной ротации эндоскопа вправо возможно легко пройти в сигмовидную кишку без продвижения вперёд аппарата. Часть эндоскопа при этом лежит на кушетке. При прохождении ректосигмоидного отдела не следует использовать чрезмерное усилие для проведения эндоскопа вперёд, так как при этом формируется либо удлиняется петля в сигмовидной кишке.
Успех колоноскопического исследования определяется проведением эндоскопа в ректосигмоидном отделе.
Считается, что наиболее сложным этапом колоноскопии является проведение эндоскопа в области перехода сигмовидной кишки в нисходящий отдел. Продвижение эндоскопа на значительном протяжении вправо приводит к формированию более острого угла в данном участке. Поэтому крайне важным моментом является подтягивание и укорачивание сигмовидной кишки с самого начала. Если удаётся укоротить, подтянуть и присборить сигмовидную кишку, то угол перехода сигмовидной кишки в нисходящий отдел сглаживается. Этот этап называется «подтягиванием по часовой стрелке». В тех случаях, когда сигмовидная кишка сильно удлинена и её подтянуть очень сложно, следует выполнить подтягивание с ротацией вправо до того, как достигнут переход сигмовидной кишки в нисходящий отдел. Кроме того, при долихосигме можно использовать приём ручного пособия ассистентом. При этом медсестра надавливает рукой на область чуть ниже пупка или слева в области предполагаемого перехода сигмовидной кишки в нисходящую. Этот приём позволяет предотвратить чрезмерное растяжение сигмовидной кишки. Ещё одним моментом, который может помочь, является изменение положения тела пациента. В положении пациента на левом боку переход сигмовидной кишки в нисходящую находится под достаточно острым углом. Если положить пациента на правый бок или на спину, то изменится конфигурация данного перехода, то есть сформируется более сглаженный угол.
Если не удаётся присборить кишку с самого начала, то начните её присборивать со средних отделов. Если и это не помогает и сигмовидная кишка чрезмерно удлиняется, можно провести эндоскоп с некоторым усилием. Уже после этого выполнить присборивание, после того как прошли изгиб. Но последний вариант не очень предпочтителен, так как возникает болевой синдром и повышается риск перфорации сигмовидной кишки. Часть специалистов предпочитают формировать альфа-петлю. Но это также не идеальный вариант, так как усиливается болевая реакция. Формирование петли может произойти спонтанно, но как только это произошло, её тут же стоит расправить. После устранения альфа-петли можно спокойно про-водить эндоскоп в нисходящую ободочную кишку. Для этого нужно повернуть эндоскоп направо и подтянуть. Некоторые специалисты называют это устранение альфа-петли «подтягиванием с поворотом вправо». Но этот приём достаточно сложен для выполнения. Подтягивание и поворот эндоскопа вправо способствуют продвижению и в нисходящем отделе.
В некоторых случаях проведение эндоскопа через селезёночный угол крайне затруднительно, так как формируется петля в виде «трости». Этот феномен заключается в том, что при попытках продвижения дистального конца эндоскопа он не продвигается в проксимальные отделы кишки, при этом происходит растяжение кишки и растяжение её в сторону диафрагмы. Или же наоборот, другая часть эндоскопа растягивает сигмовидную кишку. Ситуация сложна тем, что не происходит продвижение эндоскопа и возни-кает боль. В этом случае нужно попросить пациента сделать глубокий вдох (при этом диафрагма опускается вниз) и надавить на селезёночный угол, что выпрямит сформировавшуюся петлю. Или же медсестра оказывает ручное пособие — надавливание на область селезёночного изгиба и сигмовидной кишки справа налево. В области селезёночного угла медсестра может надавливать одним пальцем. Если эти приёмы не помогают, можно попросить пациента изменить положение на левом боку. Селезёночный из¬гиб острый, а при повороте направо или на спину угол сглаживается. Если и этот приём не срабатывает, то можно попросить пациента при его изменён¬ном положении сделать глубокий вдох.
Просвет поперечно-ободочной кишки обычно хорошо визуализируется. Если чрезмерно продвигать эндоскоп в поперечно-ободочной кишке, то она растягивается и опускает в область малого таза, при этом эндоскоп не продвигается вперед и растягивает сигмовидную кишку. При прохождении данного участка необходимо подтягивать эндоскоп на себя для того, чтобы приподнять среднюю часть поперечно-ободочной кишки. Обнаружив просвет кишки, дистальным концом эндоскопа нужно зацепиться за складку, немного сгибая большой винт кверху и ротируя рабочую часть эндоскопа влево. После успешного подтягивания и распрямления поперечно-ободочной кишки виден ее просвет справа. Далее появится угол печеночного изгиба. Нельзя продвигать эндоскоп в область печеночного угла. Напротив, для того, чтобы увидеть просвет восходящей ободочной кишки, необходимо опять выполнить подтягивающие движения в области печеночного угла. При этом просвет восходящей кишки будет в спавшемся состоянии. Далее следует проводить эндоскоп аккуратно, избегая проталкивания. Обычно для этого требуется несколько загнуть дистальный конец эндоскопа кверху и повернуть рабочую часть эндоскопа вправо, по часовой стрелке, слегка подтянуть. При этом дистальный конец самопроизвольно пройдет печеночный изгиб. Это движение подтягивания и ротации является крайне важным для успешного проведения эндоскопа. Также для прохождения этого участка может помочь изменение положения тела пациента налево или руч¬ное пособие медсестры в околопупочной области или в области сигмовидной кишки справа налево, так как при прохождении печеночного угла сигмовидная кишка растягивается. После прохождения данного участка следует аспирировать воздух из просвета кишки, что приведет к спонтанному продвижению эндоскопа в слепую кишку, то есть в просвете восходящей кишки нет необходимости чрезмерно продвигать эндоскоп вперед. Для того, чтобы успешно провести эндоскоп через печеночный угол, нужно попросить пациента лечь на спину.
Осмотр всей толстой кишки проводится в положении пациента лежа на спине.
Идеальное расстояние от ануса (по эндоскопу):
- Переход сигмовидной кишки в нисходящую — 25-30 см
- Селезеночный угол — 40 см
- Печеночный угол — 60 см
- Слепая кишка — 70-80 см
Если дистальный конец эндоскопа находится в области перехода сигмовидной кишки в нисходящую, а длина проведенного аппарата 60 см, значит сигмовидная кишка перерастянута. Перед дальнейшим продвижением эндоскопа кишку нужно присборить. После успешного проведения эндоскопа в слепую кишку, кишка принимает форму «7».
Характеристики эндоскопа
Используется эндоскоп с увеличением, который несколько толще по диаметру и более гибкий. Если неосторожно выполнять манипуляцию, пациент испытывает боль. В некоторых случаях могут возникать сложности при проведении этого типа эндоскопа через область перехода сигмовидной кишки в нисходящую, при этом он легче проходит поперечно-ободочную кишку.
Более тонкий и мягкий эндоскоп приводит к меньшему появлению болевой реакции и легче проходит через область перехода сигмовидной кишки в нисходящую, но при этом высок риск формирования альфа-петли.
Есть эндоскопы с изменяющейся жесткостью, которую можно изменять в процессе исследования: на начальных этапах — более мягкий, смена на жест¬кий режим — при прохождении селезёночного угла. Также уровень жесткости можно изменять в зависимости от особенностей анатомии толстой кишки пациента или предпочтений врача.
Н. Kashida
Showa University Northern Yokohama Hospital, Digestive Center, Yokohama, Japan
показания, противопоказания, подготовка и проведение
Показания к проведению колоноскопии кишечника
Колоноскопия – это метод диагностики кишечника, во время которого при помощи специального зонда исследуется внутренняя поверхность толстого кишечника на предмет наличия эрозии, полипов, кист и других патологических явлений. Такая процедура является очень информативной и абсолютно безопасной, хотя и достаточно неприятной.
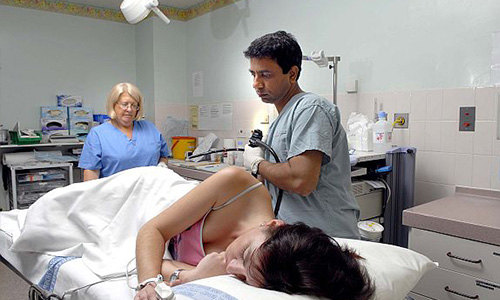
Проведение диагностики позволяет выявить ряд заболеваний среди которых наиболее популярными являются болезнь Крона, рак кишечника, язвенный колит многие другие. В современной медицине колоноскопия может применяться и для проведения простой операции, например, удаления полипов в кишечнике, а также для прижигания кровотечения и устранения инородного тела.
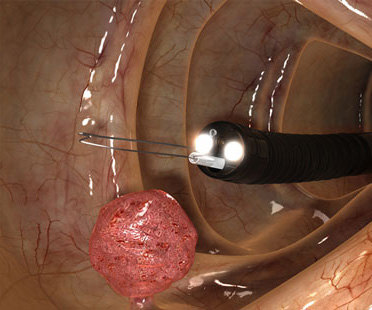
Проведение колоноскопии позволяет получить следующие данные:
- Диаметр просвета и информацию о двигательной активности кишки.
- Состояние слизистой оболочки, ее цвета.
- Выявление патологических изменений на стенках кишечника.
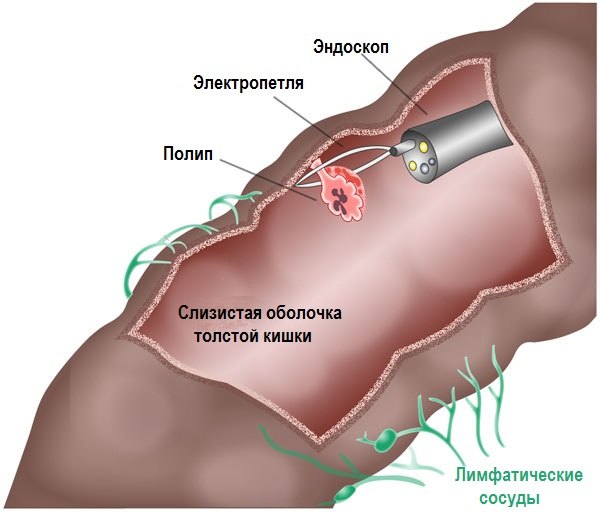 Назначает процедуру, как правило, гастроэнтеролог для подтверждения диагноза и основными показаниями является:
Назначает процедуру, как правило, гастроэнтеролог для подтверждения диагноза и основными показаниями является:- Наличие опухолевого образования и полипов.
- Постоянные запоры.
- Наличие воспалительных процессов в толстом кишечнике.
- Подозрение на болезнь Крона и язвенного колита.
- Частые кровотечения из кишечника.
- Кишечная непроходимость.
Рак кишечника с каждым годом встречается все чаще, поэтому для ранней диагностики недуга проводится профилактическая колоноскопия 1 раз в 5-10 лет. Рекомендован такой вид исследования людям старше 50 и тем, у кого есть наследственная предрасположенность к такой патологии.
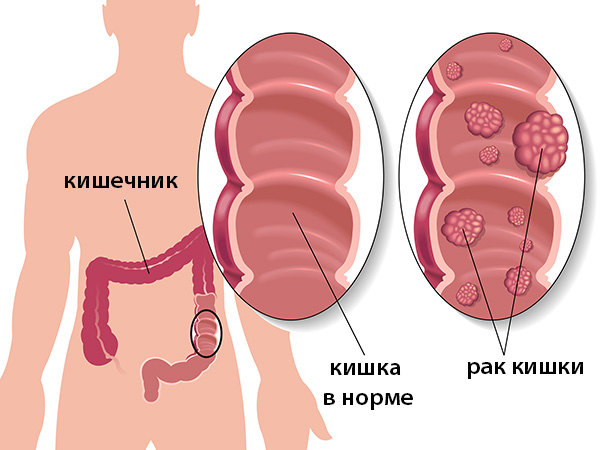
Подготовка к колоноскопии
Для того чтобы процедура прошла правильно и была максимально информативной важно правильно к ней подготовиться. Прежде всего подготовка включает соблюдение диеты и очищение кишечника.
Диета включает в себя полный отказ от какой-либо пищи за день до назначенной даты проведения диагностической процедуры. Важно выпивать достаточное количество чистой воды – минимум 3,5 литра, а в вечернее время стоит отказаться и от жидкости.

Чтобы исследование было максимально информативным стоит полностью очистить кишечник от кала. С этой целью используется следующие методы:
- Соблюдение голодной диеты, нюансы которой описаны выше.
- Прием слабительных средств, которые ускорят процесс очищения кишечника. Может использоваться раствор полиэтиленгликоля (нужно выпить 4 литра вечером перед процедурой), Дюфалак (развести в 3 л воды 100 мл препарата и выпить в течение дня), Фортранс (1 упаковка на 1 воды) – эти средства спровоцируют обильный жидкий стул и помогут кишечнику полностью очиститься.

- Проведение клизмы с использованием чистой теплой воды или слабого раствора соли. Как правило, процедура проводится утром накануне исследования.
В различных клиниках и диагностических центрах применяются разные методы очищения кишечника, поэтому важно уточнить у врача, какие средства стоит использовать в конкретном случае.
Пациент обязательно должен предупредить лечащего врача о приеме любых медикаментозных препаратов, в частности тех, которые разжижают кровь или оказывают противовоспалительное действие — Аспирин, Диклофенак, Ибупрофен, а также в случае приема инсулина. При необходимости доктор отменит на некоторое время прием этих медикаментов.
Порядок проведения процедуры
Процедура колоноскопии проводится в специализированном кабинете. Для проведения исследование пациент в специальной рубашке укладывается на кушетку на бок. Проводится колоноскопия под наркозом, что позволяет снизить травматизацию и избежать неприятных ощущений у пациента.
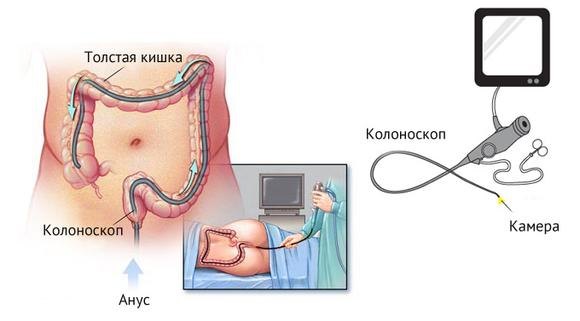
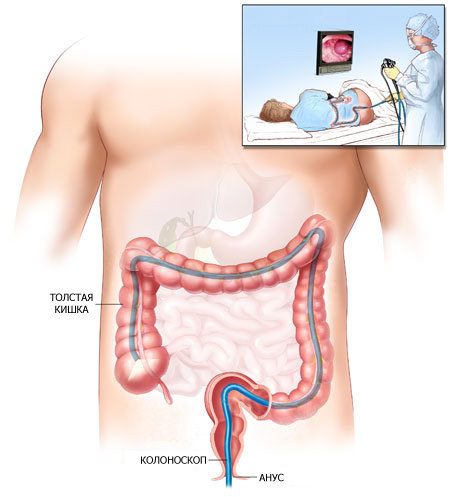
Для проведения процедуры применяется специальный зонд – колоноскоп. Он представляет собой длинную, гибкую трубку небольшого диаметра, которая оснащена фонариком и видеокамерой. Вся информация передается на монитор, глядя на который врач и оценивает состояние внутренней оболочки кишечника. Кроме того, колоноскоп оснащен несколькими дополнительными каналами, через которые могут быть введены дополнительные инструменты, необходимые для проведения операции или прижигания кровотечения.

Для проведения исследования колоноскоп вводится через анальное отверстие и продвигается по толстому кишечнику. В ходе продвижения трубки врачи оценивают состояние внутренней оболочки. После проведения исследования шнур удаляется. Общая продолжительность процедуры составляет 20-30 минут.
 Инновационный вид процедуры – виртуальная колоноскопия, которая позволяет оценить состояние внутренней оболочки кишечника при помощи компьютерной томографии. Подготовка такая же, но для проведения процедуры кишечник наполняется воздухом. Такой вид менее травматичный, но при этом очень информативный – с его помощью можно точно определить место расположение, характер и размеры поражения слизистой оболочки кишечника. Недостаток виртуальной колоноскопии – высокая стоимость и невозможность произвести забор биологического материала для дальнейшего анализа.
Инновационный вид процедуры – виртуальная колоноскопия, которая позволяет оценить состояние внутренней оболочки кишечника при помощи компьютерной томографии. Подготовка такая же, но для проведения процедуры кишечник наполняется воздухом. Такой вид менее травматичный, но при этом очень информативный – с его помощью можно точно определить место расположение, характер и размеры поражения слизистой оболочки кишечника. Недостаток виртуальной колоноскопии – высокая стоимость и невозможность произвести забор биологического материала для дальнейшего анализа.Противопоказания к процедуре
Колоноскопия считается безопасной процедурой, но иногда существует риск развития осложнений, а также есть ряд случаев, когда от диагностики стоит отказаться. Прежде всего, исследование противопоказано во время беременности, в период обострения заболеваний кишечника или во время приступа дивертикулита.
Другие противопоказания к проведению процедуры:
- Простудное заболевание.
- Сердечная или легочная недостаточность.
- Нарушение процесса свертываемости крови.
- Плохое общее состояние здоровья.

В некоторых случаях колоноскопия приводит к разного рода осложнениям. Очень редко наблюдается прободение кишечника (примерно 1%), устранить которое можно лишь оперативным путем. Операция по восстановлению целостности кишечника проводится в срочном порядке.
Порой встречаются осложнения, которые развиваются в результате применения наркоза – это остановка дыхания, аллергическая реакция и др. Для устранения столь негативных явлений проводится ряд незамедлительных реанимационных мероприятий.
Очень редко наблюдается кровотечение в кишечнике, которое может возникнуть в ходе процедуры или через несколько суток после нее. Для остановки крови используется прижигание кровеносных сосудов или введение адреналина в область кишечника, возле очага кровотечения. Если оно возникло через несколько дней после колоноскопии проводится специальная операция. Такого рода осложнение встречается крайне редко – 0,01% из 100.
Если колоноскопия проводилась с целью удаления полипов – в течение нескольких дней могут наблюдаться боли в животе и повышение температуры тела. В редких случаях проведение процедуры приводит к заражению гепатитом С или сальмонеллезом, а также к разрыву селезенки.
Незамедлительно стоит обратиться к врачу за консультацией, если после колоноскопии наблюдается значительное повышение температуры (выше 38 ⁰С), сильные боли в области живота, нарушение стула и появление в каловых массах примеси крови или слизи, кровянистые выделения из прямой кишки и общая слабость тошнота, головокружение, потеря сознания и рвота.
Колоноскопия – это высокоинформативное медицинское исследование, которое позволяет получить максимально полную картину о состоянии внутренней оболочки кишечника.
Подготовка пациента к колоноскопии, методика проведения
Цель: диагностическая.
Показания:
1. Хронические заболевания толстой кишки.
2. Подозрения на полипы и рак, кишечные кровотечения невыясненной причины.
Противопоказания:
1. Острые заболевания органов брюшной полости с явлениями перитонита.
2. Сердечная недостаточность.
3. Инфаркт миокарда.
4. Острый тромбоз мозговых сосудов.
5. Коматозное состояние.
6. Гемофилия.
Подготовить:
1. Колоноскоп.
2. Медикаменты для премедикации.
3. Шприцы.
4. Стерильные иглы.
5. Касторовое масло.
6. Инструментарий для очистительной клизмы.
7. Стерильные перчатки.
Подготовка пациента:
1. За 3-4 дня до исследования назначается бесшлаковая диета №4.
2. Предупредить пациента, что исследование проводится утром натощак.
3. Накануне исследования пациенту назначают 30-50г касторового масла.
4. Вечером накануне ставят очистительную клизму, при необходимости две с перерывом 1 час.
5. На ночь дают седативные препараты.
6.Утром за 2 часа до исследования снова ставят очистительную клизму.
Техника выполнения:
1. За 30 минут до исследования ввести 1мл 0.2% раствора платифиллина в сочетании с 1мл 2% раствора промедола или 2мл 50% раствора анальгина.
2. Подготовить предметные стекла и пробирки для цитологического исследования, биопсии.
Последующий уход:
1.Выполнить туалет анального отверстия пациенту.
2.После исследования пациенту необходимо полежать в течение 2 часов.
Возможные осложнения:
Кишечное кровотечение.
Примечания:
1.Эндоскоп вводят в задний проход в положении больного на левом боку с приведенными к животу ногами и далее проводят в дистальный отдел сигмовидной кишки. После этого больного укладывают на спину и в этом положении продолжают исследование.
2.Колоноскопию выполняет врач, ему помогают 1 или 2 ассистента. 3.Введение колоноскопа осуществляют разными способами: «проталкиванием», «ротацией» и их сочетанием. Последовательно эндоскопом осматриваются сигмовидная, нисходящая, поперечная и восходящая ободочные, а затем слепая кишки. Оценивается цвет, рельеф, целостность слизистой, наличие воспалительных изменений, полипов, опухолей.
4.Колоноскопия применяется для определения протяженности поражения толстой кишки, подтверждение диагноза на морфологическом уровне и выбора объема хирургической операции.
5.Неотложная колоноскопия используется при кишечной непроходимости, инородных телах, кровотечениях, травмах толстой кишки.
— объяснить пациенту, что исследование необходимо для более точной диагностики и контроля за эффективностью лечения.
— спросить, нет ли у пациента болей в животе, в области сердца, повышенной кровоточивости.
— заранее провести с пациентом беседу о рекомендуемой диете.
-уточнить, нет ли аллергической реакции на препараты
— успокоить пациента, рассказать ход манипуляции, во время процедуры спрашивать о состоянии пациента, о неприятных ощущениях. Внимательно наблюдать за реакцией пациента. Не оставлять пациента одного.
— спросить пациента о его самочувствии, оказать психологическую поддержку

