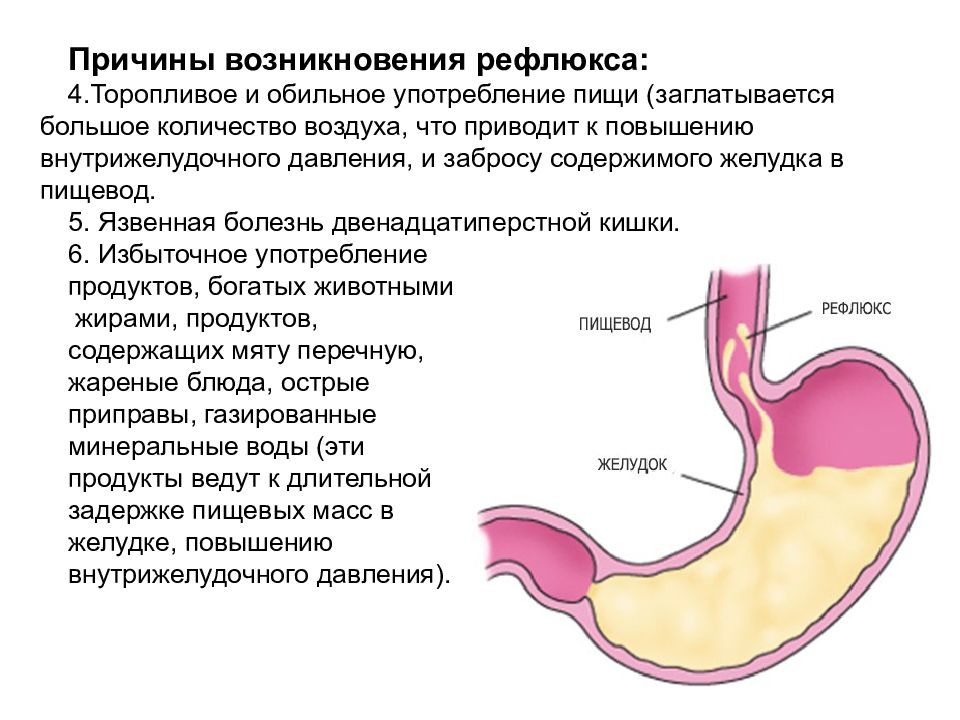
Когда бежать к гастроэнтерологу?! — Евромед клиника
— Елена Евгеньевна, с какими жалобами, чаще всего, обращаются пациенты? — Самые распространенные: боли в животе и изжога.
Причин болей в животе существует множество: от функциональных нарушений на фоне стресса до серьезных заболеваний.
Часто беспокоят боли в правом подреберье в связи с дисфункцией желчевыводящих путей, ощущение дискомфорта в подложечной области вследствие гастрита. Весной и осенью нередко обостряется язвенная болезнь.
Обостряться ситуация может на фоне стресса и погрешностей в питании. Причем, как правило, эти два фактора взаимосвязаны: стрессовое состояние у многих является пусковым механизмом для пищевых нарушений: у кого-то повышается аппетит или, наоборот, пропадает, и человек питается нерегулярно или переедает, снижает контроль за качеством пищи и т.д. Все это неизбежно ведет к проблемам с ЖКТ.
Изжога — это не отдельное заболевание, а симптом: ощущение жжения за грудиной.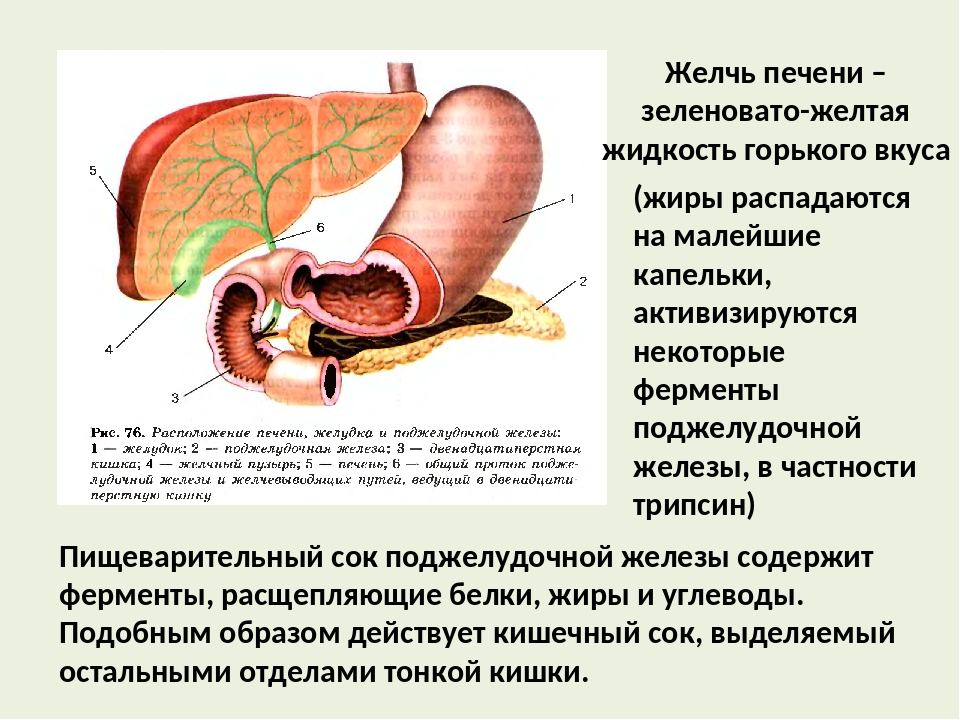
Лечение обычно длительное, так как ситуация складывалась годами, и изменить ее мгновенно не выйдет. Помимо медикаментозного воздействия требуется изменение образа жизни и пищевых привычек. При помощи лекарственных препаратов мы можем снизить количество вырабатываемой кислотной продукции, что приведет к тому, что ее меньше будет забрасываться в пищевод, соответственно, меньше проявляется изжога.
 Также существует ряд препаратов, которые сорбируют кислоту и выводят ее. Это средства быстрого действия. Они помогают избавиться от изжоги минут на 30–40. Обычно именно эти препараты активно продвигают в рекламе и их же предложит фармацевт в аптеке. Пациент же, должен, безусловно, ориентироваться на рекомендации врача
Также существует ряд препаратов, которые сорбируют кислоту и выводят ее. Это средства быстрого действия. Они помогают избавиться от изжоги минут на 30–40. Обычно именно эти препараты активно продвигают в рекламе и их же предложит фармацевт в аптеке. Пациент же, должен, безусловно, ориентироваться на рекомендации врачаПитание при рефлюксной болезни должно быть небольшими порциями, чтобы объем съеденного не превышал объем желудка, а для лучшего контроля за аппетитом — частым: 4-5 раз в день. Пищу надо тщательно пережевывать для ее максимального измельчения и выделения большего количества слюны, которая, имея щелочную реакцию, нейтрализует кислоту.
При рефлюксной болезни рекомендованы отварные, печеные, тушеные овощи, жидкие каши, макароны, постные сорта мяса, птица, морепродукты, яйца, творог, несвежий хлеб и сухари, желе, муссы, кисели, супы-пюре, молочные продукты.
— К изжоге приводит погрешность питания или все же ее появление обусловлено генетически?
— И то, и другое.
Генетически обусловлена особенность сфинктеров между пищеводом и желудком. Довольно распространенная проблема — дисплазия соединительной ткани, то есть ее повышенная эластичность, в результате чего появляются плоскостопие, варикозное расширение вен, «нестабильные позвонки», слабость многих сфинктеров, в том числе пищеводно-желудочного и пищеводного отверстия диафрагмы. То есть они недостаточно плотно смыкаются, и пища легко попадает из пищевода в желудок.
Также генетически обусловлено количество обкладочных клеток в желудке, от чего зависит количество и качество вырабатываемой ими соляной кислоты.
Изжога у беременных
Нередко на изжогу жалуются беременные. Это связано с двумя основными моментами. Во-первых, в процессе роста малыша и увеличения матки, растет внутрибрюшное давление, повышается нагрузка на желудок и кишечник, что может провоцировать заброс кислоты и желчи в пищевод. Кстати, это же нередко приводит к запорам у беременных. Во-вторых, у беременных особый гормональный фон, направленный на то, чтобы снизить тонус матки и, одновременно, расслабляются и сфинктеры пищевода, в результате чего может происходить кислотный рефлюкс.
Если у вас возникли подобные проблемы – не надо терпеть и ждать, что «после родов само пройдет»… Сразу обращайтесь к гастроэнтерологу. Врач подберет лечение: существуют препараты, разрешенные к применению во время беременности. Также вместе с гастроэнтерологом вы обсудите, как надо изменить питание и образ жизни для того, чтобы избавиться от этой проблемы.
В идеале же – обратиться к гастроэнтерологу еще на этапе планирования беременности – так можно избежать множества проблем с ЖКТ, которые возникают во время этого периода в жизни женщины.
— Одним из весьма распространенных диагнозов является «гастрит». С чем это связано и как его лечат?
— Гастрит – это воспаление слизистой оболочки желудка. Этот диагноз, действительно, очень часто ставят, и нередко – без должных на то оснований. Этот диагноз ставится морфологически, то есть после того, как врач-морфолог опишет в результате биопсии слизистой желудка имеющиеся воспалительные изменения. Тогда – это гастрит.
Жалобы при гастрите достаточно разнообразные: это могут быть боли, ощущение переполненного желудка даже при небольшом количестве съеденного, отрыжка, рвота и пр. Это зависит от особенностей выработки желудочного сока, от вегетативного статуса пациента, от особенностей его образа жизни, стереотипа питания – все очень индивидуально.
Миф
Наверное, каждый слышал мнение: «будешь есть всухомятку – получишь гастрит». На самом деле, это не так! Еда как раз должна быть без дополнительной жидкости, ее не надо запивать водой, чаем, кофе и пр. Жидкость разбавляет кислое содержимое в желудке и ухудшает качество переваривания пищи. А вот есть «на бегу», действительно, не стоит – самое важное для хорошего процесса пищеварения –тщательное пережевывание пищи! Большое количество слюны, выделяющееся при пережевывании, необходимо для усвоения еды.

Кроме того, нередко гастрит вызывается бактерией Helicobacter pylori. Этой бактерии для существования нужны бескислотные условия, для этого она «окутывает» себя облачком уреазы – ферментом, создающим щелочную среду. Все это повреждает слизистую вплоть до ее атрофии, а также может привести к развитию язвы желудка и двенадцатиперстной кишки, значительно повышает риск развития рака желудка. 95% язв желудка и 85% язв двенадцатиперстной кишки во всем мире связаны с инфекцией Helicobacter pylori. Другими причинами повреждения слизистой желудка и двенадцатиперстной кишки является частый прием нестероидных противовоспалительных препаратов.
Все эти мероприятия назначает только врач. Самолечение может быть не только не эффективным, но и вредным для больного.
— Стресс также является одной из причин для развития синдрома раздраженной кишки (СРК)?
— Да, классическая триада для постановки этого диагноза: стресс, боль, нарушение стула (понос, запор или их чередование). Само название заболевания содержит в себе его суть: кишка раздражена, чувствительность повышена.
Необычность этого заболевания в том, что у пациента отсутствует видимое поражение слизистой оболочки кишечника. Никакие обследования не могут установить, что же на самом деле происходит с организмом человека, а болезнь ярко проявляется.
Механизм возникновения симптомов связан с особенностями работы кишечника. Кишечник имеет собственную нервную систему, которая является частью вегетативной нервной системы. При стрессовых ситуациях начинаются сбои в работе всей нервной системы организма, мозг дает неправильные сигналы кишечнику, а тот неверно информирует мозг о происходящих в нем процессах. В результате нарушается моторика кишечника, снижается порог болевой чувствительности и даже незначительный дискомфорт вызывает сильные приступы боли.
Помимо стресса и низкого болевого порога риск развития СРК повышают нарушения режима питания, малоподвижный образ жизни, гормональные сбои (например, у беременных), генетическая предрасположенность. Также СРК может развиться после некоторых инфекционных заболеваний кишечника.
Главная сложность в СРК в том, что симптомы очень неприятные, а коррекцию проводить надо, в первую очередь, психоэмоционального состояния, что довольно трудно без помощи грамотного психолога. При этом еще существует проблема в том, что нередко пациенты даже сами себе не признаются в том, что им нужна психологическая помощь.
При постановке этого диагноза очень важно проявить онконастроженность. Впрочем, в наше время это важно всегда, даже у молодых пациентов, но особенно – у лиц старшего возраста. СРК чаще появляется у людей молодого возраста, поэтому если подобные симптомы наблюдаются у зрелых пациентов, в первую очередь, врач должен исключить онкологическое заболевание.
— При антибиотикотерапии врачи зачастую советуют принимать пробиотики или пребиотики.
— Антибиотики влияют на флору кишечника, это бесспорно. Нередко на фоне антибактериальной терапии у пациента развивается дисбиоз («дисбактериоз»), то есть качественное и/или количественное изменение соотношения микроорганизмов, которые живут в кишечнике. Проявляется дисбиоз нарушением стула, метеоризмом (избыточным газообразованием), наличием воспалений на слизистой. В качестве профилактики развития этого неприятного состояния и рекомендуют прием про- и пребиотиков.
Пробиотики – это лекарственные препараты или биологически активные добавки к пище, которые содержат в составе живые микроорганизмы, являющиеся представителями нормальной микрофлоры человека. Они призваны восстановить нарушенный баланс микроорганизмов, населяющих различные слизистые человека, и поэтому применяются для лечения и профилактики иммунодефицита, дисбиозов и связанных с ними заболеваний. Пробиотики стимулируют иммунную систему на всех уровнях, что доказано многочисленными клиническими исследованиями.
Пребиотики — это пищевые ингредиенты, которые не перевариваются ферментами человека и не усваиваются в верхних разделах желудочно-кишечного тракта. Они стимулируют рост и жизнедеятельность полезной микрофлоры: расщепляясь до жирных кислот, повышают кислотность в толстой кишке, угнетая рост условно-патогенной микрофлоры, чем также создают благоприятные условия для развития нормальной микрофлоры.
Пребиотики находятся в молочных продуктах, кукурузных хлопьях, крупах, хлебе, луке репчатом, цикории полевом, чесноке, фасоли, горохе, артишоке, аспарагусе, бананах и многих других продуктах. Также они существуют в виде БАДов.
Есть мнение, что пробиотики в таблетированной и жидкой формах менее эффективны, так как не всегда могут пройти через высококислотную среду желудка, агрессивную к бактериям желчь. И только капсулы рассчитаны на то, чтобы раствориться в толстой кишке – там, где и должны жить бактерии.
Не так давно на рынке появились еще симбиотики – комбинированные препараты, сочетающие в себе пре- и пробиотики. На сегодняшний день считается, что у них самый продвинутый механизм действия.
На сегодняшний день считается, что у них самый продвинутый механизм действия.
Подбирать препараты, нормализующие микрофлору, я рекомендую вместе с врачом – потому что разобраться во всем многообразии существующих средств неспециалисту достаточно сложно, и понять, что подойдет в каждом конкретном случае, самостоятельно вряд ли получится.
— Чем опасны запоры?
— Запоры — это состояние, характеризующееся не только снижением кратности опорожнения кишечника: реже, чем 3 раза в неделю, но и появлением плотного, сухого кала или отсутствием чувства полного опорожнения кишечника или опорожнением кишки с напряжением или применением пациентами дополнительных приемов для опорожнения кишки.
Длительные запоры вызывают:
хроническую интоксикацию (отравление), которая приводит к нарушению сна, немотивированной усталости, повышенной утомляемости и, наконец, к депрессии, ухудшению состояния кожи, волос;
образование дивертикулов кишки (выпячиваний стенки), которые могут вызвать боли в животе, а при присоединении инфекции – воспаление слизистой кишки (дивертикулит) и необходимость интенсивной антибактериальной терапии или оперативному лечению при возникновении кишечной непроходимости;
варикозное расширение геморроидальных вен, хронические анальные трещины;
рак толстой кишки.
Начинать решение проблемы запоров надо не с самолечения, а с посещения врача- гастроэнтеролога. Причин запоров множество. Это могут быть очень серьезные заболевания. Разобраться в этом может только грамотный специалист. Решая проблему запора самостоятельно, вы можете значительно ухудшить свое состояние.
— Лечится ли такая деликатная проблема, как метеоризм?
— Метеоризм (повышенное газообразование) связан с брожением. Причин может быть множество: недостаточное выделение желчи, недостаточно концентрированная желчь, нарушения выделения панкреатического сока – как правило, проблемы со сфинктером Одди. Все это приводит к изменению бактериальной флоры кишечника. В результате и развивается метеоризм. Это проблема частая, но решаемая. Хотя и не скажу, что это всегда просто и быстро. Главное – найти первопричину, так как метеоризм может быть симптомом различных заболеваний.
— Иногда человек страдает от запаха изо рта или от неприятного привкуса во рту.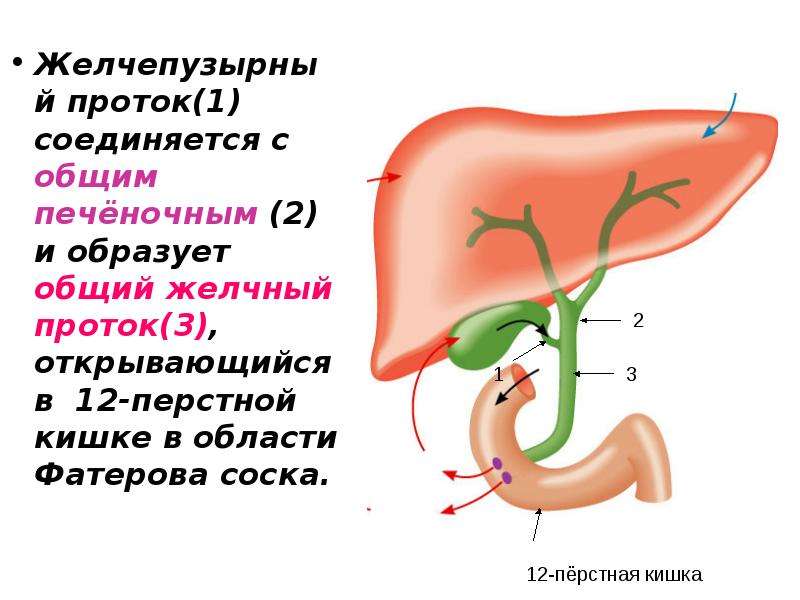 Это является симптомом каких-то заболеваний?
Это является симптомом каких-то заболеваний?
— Галитоз — неприятный запах изо рта — может возникать по разным причинам. В первую очередь, я бы рекомендовала обратиться к стоматологу и проверить состояние зубов и полости рта. На втором месте стоят лор-заболевания. Если же в этих сферах все в порядке, тогда, действительно, галитоз может следствием проблем с пищеварением.
Что касается привкуса во рту – то это может быть симптомом определенных заболеваний. Но здесь все очень индивидуально: вкус может быть сладким, горьким, кислым, металлическим и пр. Может быть постоянным или появляться только после еды или, наоборот, на голодный желудок и т. д. Поэтому надо смотреть и искать причину.
— Нередко пациенты, выполнившие УЗИ органов брюшной полости, узнают, что у них перегиб желчного пузыря – насколько это серьезно?
— Деформации желчного пузыря – перегиб, перепонки и пр. повышают риск застоя желчи. Желчный пузырь в норме должен опорожняться почти полностью после каждого приема пищи. Поскольку такому желчному пузырю приходится прилагать больше усилий для сокращения, у некоторых пациентов возможно появление болевых ощущений. После его сокращения часть желчи может остаться за перегибом и «застаиваться», что может привести к формированию камней. Пациентам с деформацией желчного пузыря я рекомендую контролировать свое состояние: наблюдаться у врача, делать раз в год УЗИ органов брюшной полости, чтобы посмотреть состояние желчи и желчного пузыря. Если врач УЗИ диагностики отмечает, что желчь «вязкая», «неоднородная», «негомогенная» и пр., важно сразу же обратиться к гастроэнтерологу и пройти курс терапии, чтобы предотвратить образование камней. Особенно важно серьезно относиться к профилактике образования камней в желчном пузыре, если кто-то из ваших близких родственников имеет эти проблемы.
Поскольку такому желчному пузырю приходится прилагать больше усилий для сокращения, у некоторых пациентов возможно появление болевых ощущений. После его сокращения часть желчи может остаться за перегибом и «застаиваться», что может привести к формированию камней. Пациентам с деформацией желчного пузыря я рекомендую контролировать свое состояние: наблюдаться у врача, делать раз в год УЗИ органов брюшной полости, чтобы посмотреть состояние желчи и желчного пузыря. Если врач УЗИ диагностики отмечает, что желчь «вязкая», «неоднородная», «негомогенная» и пр., важно сразу же обратиться к гастроэнтерологу и пройти курс терапии, чтобы предотвратить образование камней. Особенно важно серьезно относиться к профилактике образования камней в желчном пузыре, если кто-то из ваших близких родственников имеет эти проблемы.
— Какие способы профилактики заболеваний ЖКТ можно использовать? Может быть, надо принимать лекарственные препараты или делать тюбажи?
— Без назначения врача не надо использовать никаких профилактических препаратов. Все лекарства имеют побочные эффекты и без показаний принимать их не рекомендуется.
Все лекарства имеют побочные эффекты и без показаний принимать их не рекомендуется.
Для проведения тюбажа (процедура, представляющая собой прием желчегонных средств для одномоментного опорожнения желчного пузыря) тоже необходимы определенные показания и противопоказания. Чаще врач назначает эту процедуру в комплексе с другими лечебными мероприятиями, подбирает препараты и пр.
Лучшей профилактикой заболеваний ЖКТ является правильной питание: небольшими порциями, с тщательным пережевыванием еды до кашицы. Принимать пищу нужно не менее 4-5 раз в день, обязательно завтракать в течение часа после ночного сна. Объем выпитой в сутки воды должен быть не менее 1,5 литров.
Постарайтесь свести к минимуму количество еды, провоцирующей развитие заболеваний. Выше мы уже перечисляли их: фаст-фуд, соленья, копчености, жареное, острое и т.д. Добавьте двигательной активности: доказано, что малоподвижный образ жизни способствует неприятностям с ЖКТ, в то время как упражнения на брюшной пресс, ходьба быстрым шагом, йога благотворно влияют на работу кишечника.
Организуйте свой образ жизни так, чтобы сохранить здоровье надолго – и вы защитите ваш организм от множества неприятных проблем.
Желчный рефлюкс: методы патогенетической терапии
Авторы: О.Я. Бабак, д.м.н., профессор, директор Института терапии им. Л.Т. Малой АМН Украины, г. Харьков
Желчный рефлюкс – синдром, довольно часто сопровождающий такие распространенные заболевания верхних отделов пищеварительного канала, как функциональные диспепсии, гастроэзофагеальную рефлюксную болезнь (ГЭРБ), хронические гастриты, пептические язвы желудка и двенадцатиперстной кишки. Кроме того, желчный рефлюкс может быть одной из двух основных причин возникновения хронического гастрита типа С (химического) – рефлюкс-гастрита; второй причиной рефлюкс-гастритов являются медикаменты, в частности нестероидные противовоспалительные препараты.
Под желчным или щелочным рефлюксом принято понимать попадание желчи из двенадцатиперстной кишки в выше расположенные органы – желудок, пищевод и даже ротовую полость. Заброс желудочного содержимого в пищевод до определенной степени является нормальным явлением – так называемый физиологический гастроэзофагеальный рефлюкс, а желчный рефлекс рассматривают как патологическое явление.
В физиологических условиях желчь не должна попадать из двенадцатиперстной кишки в вышележащие отделы пищеварительного канала. По высоте желчный рефлюкс может быть дуоденогастральным, дуоденогастроэзофагеальным и дуоденогастроэзофагооральным.
Этиология и патогенез
Дуоденогастральный рефлюкс чаще обусловлен недостаточностью замыкательной функции привратника, хроническим дуоденостазом и связанной с ним гипертензией в двенадцатиперстной кишке. Такие нарушения в большинстве случаев являются результатом анатомических изменений, связанных с оперативным вмешательством. Довольно часто рефлюкс может быть обусловлен развитием функциональных нарушений верхних отделов пищеварительного канала, в частности его моторно-эвакуаторной функции. Эти нарушения часто сопровождают воспалительные и деструктивные изменения слизистой оболочки желудка и двенадцатиперстной кишки (пептические язвы), а также функциональные заболевания (диспептический вариант функциональной диспепсии, синдром раздраженного кишечника по гипомоторному или смешанному типу). Рефлюкс желчи в желудок часто наблюдается после оперативных вмешательств: резекции желудка, гастроэнтеростомии, энтеростомии, ваготомии, холецистэктомии.
Эти нарушения часто сопровождают воспалительные и деструктивные изменения слизистой оболочки желудка и двенадцатиперстной кишки (пептические язвы), а также функциональные заболевания (диспептический вариант функциональной диспепсии, синдром раздраженного кишечника по гипомоторному или смешанному типу). Рефлюкс желчи в желудок часто наблюдается после оперативных вмешательств: резекции желудка, гастроэнтеростомии, энтеростомии, ваготомии, холецистэктомии.
Дуоденогастроэзофагеальный и дуоденогастроэзофагеальнооральный рефлюксы связаны с дополнительным нарушением тонуса и сократительной способности нижнего пищеводного сфинктера. Наиболее часто такие нарушения встречаются при ГЭРБ, органических заболеваниях, изменяющих структуру и функцию нижнего пищеводного сфинктера (грыжи пищеводного отверстия диафрагмы, опухоли, изменения соединительной ткани при системных и эндокринных заболеваниях и др.).
В состав рефлюксата при желчном рефлюксе входят желчные кислоты, дуоденальный сок и панкреатические энзимы, лизолицетин. Компоненты рефлюксата, попадая при рефлюксе на слизистые оболочки желудка и пищевода, вызывают дистрофические и некробиотические изменения поверхностного эпителия этих органов. Постепенно в нем развиваются и усугубляются атрофические изменения, прогрессируют пролиферативные процессы и дисплазия различной степени выраженности, которая в десятки раз увеличивает риск развития рака желудка. Наряду с желчным рефлюксатом необходимым условием для повреждения слизистых оболочек желудка и пищевода является наличие соляной кислоты желудочного сока.
Компоненты рефлюксата, попадая при рефлюксе на слизистые оболочки желудка и пищевода, вызывают дистрофические и некробиотические изменения поверхностного эпителия этих органов. Постепенно в нем развиваются и усугубляются атрофические изменения, прогрессируют пролиферативные процессы и дисплазия различной степени выраженности, которая в десятки раз увеличивает риск развития рака желудка. Наряду с желчным рефлюксатом необходимым условием для повреждения слизистых оболочек желудка и пищевода является наличие соляной кислоты желудочного сока.
При дуоденогастроэзофагеальном рефлюксе дуоденальное содержимое выполняет роль как бы дополнительного (наряду с желудочным содержимым) патогенетического фактора в поражении пищевода. В последние годы все больше данных свидетельствуют о патогенетической роли дуоденального рефлюксата в развитии пищевода Барретта – одного из осложнений гастроэзофагеальной рефлюксной болезни. Специфическим признаком пищевода Барретта является образование специализированной кишечной метаплазии в нижней части пищевода. Пищевод Барретта рассматривается в настоящее время как заболевание с высоким риском развития аденокарциномы пищевода.
Пищевод Барретта рассматривается в настоящее время как заболевание с высоким риском развития аденокарциномы пищевода.
Клинические проявления
Клиническая картина при желчном рефлюксе не отличается разнообразием. У большинства больных рефлюкс-гастрит протекает бессимптомно, в ряде случаев возникают боль жгучего характера в надчревной области, тошнота, рвота с примесью желчи, симптомы демпинг-синдрома.
При дуоденогастроэзофагеальном рефлюксе также характерно отсутствие жалоб, вместе с тем изредка могут быть следующие проявления: регургитация пищи, изжога, одино- и дисфагия, горечь во рту, тошнота, рвота желчью, боль за грудиной.
Для пищевода Барретта нет характерной клинической симптоматики. Это объясняется тем, что измененный цилиндрический эпителий пищевода менее чувствителен к раздражителям, поэтому приблизительно у трети пациентов вообще нет симптомов гастроэзофагеальной рефлюксной болезни, а у остальных они выражены крайне слабо.
Диагностика
При подозрении на желчный рефлюкс следует учитывать наличие боли и/или ощущения тяжести в надчревной области после еды. Особенно это отмечают больные, перенесшие операции (резекцию желудка, ваготомию, холецистэктомию). Желчный рефлюкс, в том числе и заболевания, которые он вызывает, в частности рефлюкс-гастрит и рефлюкс-эзофагит, могут протекать бессимптомно. В связи с этим инструментальные методы диагностики приобретают особое значение.
Особенно это отмечают больные, перенесшие операции (резекцию желудка, ваготомию, холецистэктомию). Желчный рефлюкс, в том числе и заболевания, которые он вызывает, в частности рефлюкс-гастрит и рефлюкс-эзофагит, могут протекать бессимптомно. В связи с этим инструментальные методы диагностики приобретают особое значение.
Для диагностики дуоденогастрального рефлюкса главным методом является гастродуоденоскопия. Характерными эндоскопическими признаками желчного рефлюкса считаются: очаговая гиперемия, отек слизистой оболочки желудка, желудочное содержимое окрашено в желтый цвет, привратник зияет, из него в желудок порционно поступает желчь. При изучении биоптатов слизистой оболочки желудка выявляют гиперплазию ямочного эпителия, некробиоз и некроз клеток эпителия, отек и полнокровие собственной пластинки без признаков выраженного воспаления, иногда – признаки атрофии.
Для диагностики дуоденогастроэзофагеального рефлюкса используют эндоскопию и многочасовый мониторинг рН пищевода. У некоторых больных при эндоскопии пищевода визуально определяют не только воспалительные и деструктивные изменения его слизистой оболочки, но и характерные изменения, присущие пищеводу Барретта, подтвержденные впоследствии при гистологическом анализе биоптатов, взятых из зоны интереса. Признаков эзофагита у большинства больных может не быть даже при выраженных жалобах. Это соответствует наиболее часто встречающемуся клиническому варианту ГЭРБ – неэрозивному. В такой ситуации подтвердить наличие желчного рефлюкса, достигающего пищевода, можно при проведении мониторинга рН пищевода, при котором оценивают частоту и высоту рефлюкса, наличие в течение суток эпизодов щелочного, кислого и/или смешанного рефлюксов.
У некоторых больных при эндоскопии пищевода визуально определяют не только воспалительные и деструктивные изменения его слизистой оболочки, но и характерные изменения, присущие пищеводу Барретта, подтвержденные впоследствии при гистологическом анализе биоптатов, взятых из зоны интереса. Признаков эзофагита у большинства больных может не быть даже при выраженных жалобах. Это соответствует наиболее часто встречающемуся клиническому варианту ГЭРБ – неэрозивному. В такой ситуации подтвердить наличие желчного рефлюкса, достигающего пищевода, можно при проведении мониторинга рН пищевода, при котором оценивают частоту и высоту рефлюкса, наличие в течение суток эпизодов щелочного, кислого и/или смешанного рефлюксов.
В качестве дополнительного метода функциональной диагностики иногда используют полипозиционную рентгеноскопию желудка, при которой характерным признаком рефлюкса является регургитация бария из двенадцатиперстной кишки в желудок и пищевод.
Дифференциальную диагностику при подозрении на желчный рефлюкс следует проводить с кислым гастроэзофагеальным рефлюксом, эзофагеальной карциномой, пептическими язвами верхних отделов пищеварительного канала. Следует особо отметить, что дуоденогастральный рефлюкс часто сопровождает пептические язвы желудка и двенадцатиперстной кишки, когда нарушена моторно-эвакуаторная координация. Однако при заживлении язв и стихании воспаления явления рефлюкса, как правило, проходят.
Следует особо отметить, что дуоденогастральный рефлюкс часто сопровождает пептические язвы желудка и двенадцатиперстной кишки, когда нарушена моторно-эвакуаторная координация. Однако при заживлении язв и стихании воспаления явления рефлюкса, как правило, проходят.
Длительное наличие желчного рефлюкса без адекватной терапии способствует развитию гиперпластических полипов и аденокарциномы желудка и пищевода.
Лечение
Медикаментозное лечение желчного рефлюкса проводят в комплексе с базисной терапией основного заболевания. Оно направлено на нейтрализацию раздражающего действия компонентов дуоденального содержимого на слизистые оболочки желудка и пищевода, а также на обеспечение их адекватного опорожнения и клиренса (очищения).
Для устранения явлений дуоденогастрального рефлюкса используют средства, способствующие ускорению опорожнения желудка и пищевода, повышающие тонус нижнего пищеводного сфинктера. К наиболее эффективным из них относятся прокинетики (метоклопрамид, домперидон). Препараты назначают в среднетерапевтической дозе (10 мг) 3 раза в день. Недостатками прокинетиков являются непродолжительный срок беспрерывного лечения (2-3 недели) и возобновление признаков рефлюкса после отмены препаратов, а также достаточно высокая частота побочных эффектов.
Препараты назначают в среднетерапевтической дозе (10 мг) 3 раза в день. Недостатками прокинетиков являются непродолжительный срок беспрерывного лечения (2-3 недели) и возобновление признаков рефлюкса после отмены препаратов, а также достаточно высокая частота побочных эффектов.
В случаях когда заболевание сопровождается повышенным кислотообразованием, необходимо назначать антисекреторные препараты для ослабления агрессивных свойств соляной кислоты. Предпочтение следует отдавать ингибиторам протонной помпы последних поколений – лансопразолу, пантопразолу, рабепразолу, эзомепразолу в терапевтической дозе 1 раз в день. Ограничением к применению ингибиторов протонной помпы является исходно сохраненная или пониженная желудочная секреция, снижение которой может ухудшить процесс пищеварения.
Для химического связывания желчных кислот и лизолецитина в рефлюксате традиционно используют невсасывающиеся антациды в виде суспензий или геля, которые не снижают выработку соляной кислоты, что особенно важно при сохраненной или пониженной желудочной секреции. Кроме того, антациды обладают цитопротективными свойствами (усиливают выработку муцина и гидрокарбонатов). Это благоприятно действует на слизистую оболочку гастродуоденальной зоны, поскольку продукция последних при желчном рефлюксе снижается. Невсасывающиеся антациды назначают по 1-2 дозы 3-4 раза в день между приемами пищи и других препаратов. Недостатками лечения этими препаратами являются: необходимость частого приема из-за короткой продолжительности действия (3-4 часа), отсутствие возможности связывания рефлюксата в ночное время; препараты нельзя применять для длительного непрерывного лечения (более 4-6 недель).
Кроме того, антациды обладают цитопротективными свойствами (усиливают выработку муцина и гидрокарбонатов). Это благоприятно действует на слизистую оболочку гастродуоденальной зоны, поскольку продукция последних при желчном рефлюксе снижается. Невсасывающиеся антациды назначают по 1-2 дозы 3-4 раза в день между приемами пищи и других препаратов. Недостатками лечения этими препаратами являются: необходимость частого приема из-за короткой продолжительности действия (3-4 часа), отсутствие возможности связывания рефлюксата в ночное время; препараты нельзя применять для длительного непрерывного лечения (более 4-6 недель).
В целях цитопротекции рекомендуется сукральфат по 1 г 3-4 раза в сутки между приемами пищи, срок его непрерывного приема может быть более длительным, чем антацидов. Вместе с тем сукральфат не устраняет симптомы рефлюкса и неприятные для пациентов клинические проявления, поэтому его используют только в качестве дополнения к терапии. Для проявления его цитопротективных свойств длительность беспрерывного приема препарата должна составлять 2-3 месяца.
Из вышеизложенного понятно, почему для устранения желчного рефлюкса антисекреторные препараты, прокинетики и антациды, как правило, недостаточно эффективны. В качестве стандарта для лечения желчного рефлюкса в настоящее время рассматривают препараты урсодеоксихоловой кислоты, которая обладает свойством изменять пул желчных кислот из токсичных на нетоксичные. Другими словами, под воздействием урсодеоксихоловой кислоты желчные кислоты, содержащиеся в рефлюксате, переходят в водорастворимую форму, которая в меньшей степени раздражает слизистую оболочку желудка и пищевода.
При лечении урсодеоксихоловой кислотой в большинстве случаев полностью исчезают или становятся менее интенсивными такие симптомы, как отрыжка горьким, неприятные ощущения в животе, рвота желчью. Урсодеоксихоловая кислота обладает доказанными противовоспалительными и иммуномодулирующими свойствами, что обусловливает стихание или значительное уменьшение явлений воспаления в слизистых оболочках желудка и пищевода. В связи с этим урсодеоксихоловая кислота при желчном рефлюксе рассматривается как препарат патогенетической направленности.
В связи с этим урсодеоксихоловая кислота при желчном рефлюксе рассматривается как препарат патогенетической направленности.
В исследованиях последних лет показано, что при желчном рефлюксе оптимальной дозой урсодеоксихоловой кислоты следует считать 500 мг в день (по 250 мг в 2 приема). Минимальное число ограничений для применения и количество побочных эффектов позволяет применять препарат длительно. Курс лечения желчного рефлюкса должен составлять не менее двух месяцев. В Украине оригинальный препарат на основе урсодеоксихоловой кислоты зарегистрирован под названием Урсофальк.
Заключение
Таким образом, желчный рефлюкс, встречающийся довольно часто, представляет собой синдром, который сопровождает ряд заболеваний верхних отделов пищеварительного канала. Желчь и дуоденальное содержимое, являющиеся частью рефлюксата, контактируя со слизистыми оболочками желудка и пищевода, вызывают дополнительные изменения в поверхностном эпителии. Базисная терапия заболеваний, сопровождающихся желчным рефлюксом, должна включать препарат патогенетической направленности – Урсофальк.
СТАТТІ ЗА ТЕМОЮ
13.06.2021 Акушерство/гінекологія Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги*Гіперплазія ендометрія (далі – ГЕ) – це патологічна проліферація залоз ендометрія зі збільшенням співвідношення залоз до строми у порівнянні з нормальним проліферативним ендометрієм. Хвороба може розвиватися у жінок практично будь-якого віку, але частіше за все у пізньому репродуктивному періоді.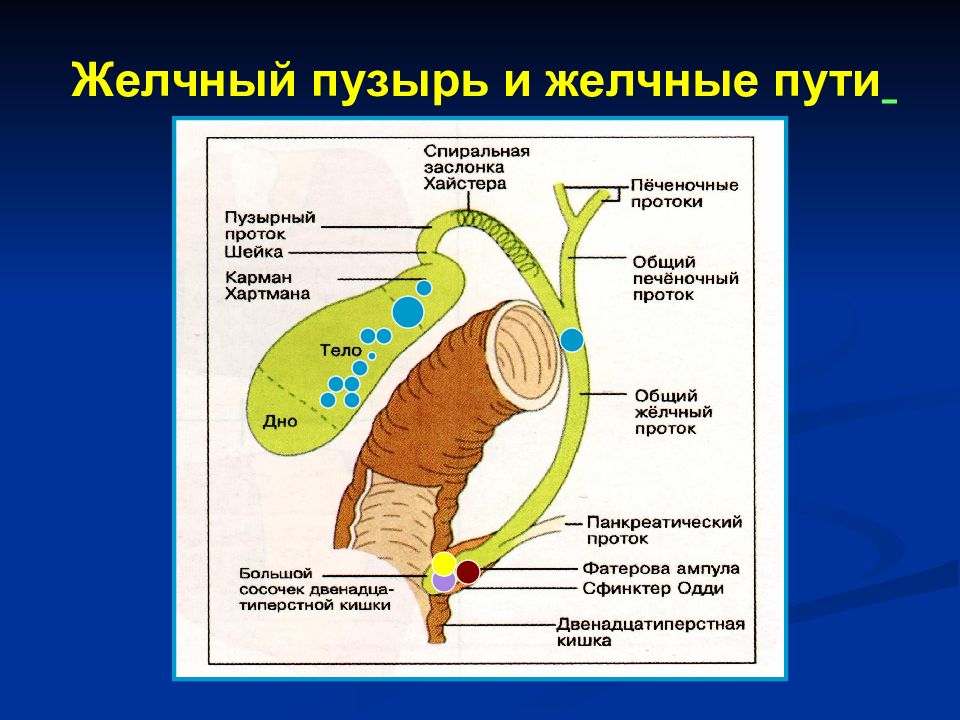 Основним клінічним проявом гіперплазії ендометрія є аномальні маткові кровотечі (далі – АМК). До них належать надмірні менструальні кровотечі, кровотечі між менструаціями, нерегулярні кровотечі, проривні кровотечі на фоні менопаузальної гормональної терапії (далі – МГТ) та кровотечі у постменопаузі.
…
Основним клінічним проявом гіперплазії ендометрія є аномальні маткові кровотечі (далі – АМК). До них належать надмірні менструальні кровотечі, кровотечі між менструаціями, нерегулярні кровотечі, проривні кровотечі на фоні менопаузальної гормональної терапії (далі – МГТ) та кровотечі у постменопаузі.
…
У часи розвитку науки та медицини існує безліч загадок, пов’язаних з організмом людини. Однією з них є наша мікрофлора, яка, залишаючись невидимою оку, важить більше двох кілограмів і налічує близько ста мільярдів клітин. Розібратись у функціях мікрофлори організму жінки, її складі, впливі на перебіг вагітності, а також у важливій ролі пробіотиків у корекції складу мікробіоти та підтриманні її балансу допомогли слухачам III Міжнародного конгресу для лікарів про корисні мікроорганізми «PRO І PRE BIOTIC 2021» фахівці ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України»….
Однією з них є наша мікрофлора, яка, залишаючись невидимою оку, важить більше двох кілограмів і налічує близько ста мільярдів клітин. Розібратись у функціях мікрофлори організму жінки, її складі, впливі на перебіг вагітності, а також у важливій ролі пробіотиків у корекції складу мікробіоти та підтриманні її балансу допомогли слухачам III Міжнародного конгресу для лікарів про корисні мікроорганізми «PRO І PRE BIOTIC 2021» фахівці ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О. М. Лук’янової НАМН України»….
Венозний тромбоемболізм (ВТЕ), що включає тромбоз глибоких вен (ТГВ) та тромбоемболію легеневої артерії (ТЕЛА), є серйозним ускладненням вагітності й післяпологового періоду.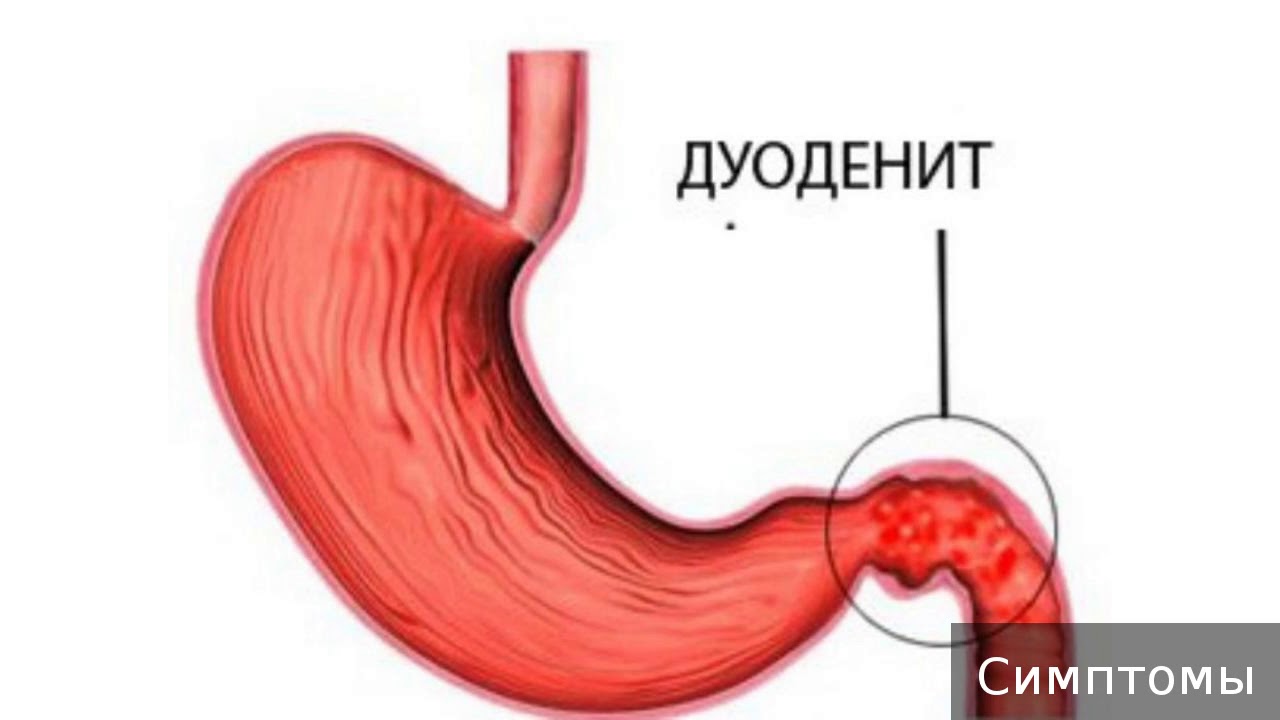 Це не тільки погіршує якість життя, а й може призвести до стійкої втрати працездатності та смерті жінки. Пандемія COVID‑19 стала додатковим фактором ризику розвитку ВТЕ під час вагітності. Ці надзвичайно актуальні проблеми висвітлили у своїх доповідях учасники третього вебінару, що відбувся наприкінці березня. Метою заходу було створення дискусійного майданчика за участю світових експертів для обговорення важливих тем у сфері ВТЕ.
…
Це не тільки погіршує якість життя, а й може призвести до стійкої втрати працездатності та смерті жінки. Пандемія COVID‑19 стала додатковим фактором ризику розвитку ВТЕ під час вагітності. Ці надзвичайно актуальні проблеми висвітлили у своїх доповідях учасники третього вебінару, що відбувся наприкінці березня. Метою заходу було створення дискусійного майданчика за участю світових експертів для обговорення важливих тем у сфері ВТЕ.
…
У сучасній гінекології ендометріоз є досить поширеною патологією серед жінок репродуктивного віку,
тому правильний підхід до лікування є найважливішою складовою в подоланні цієї проблеми.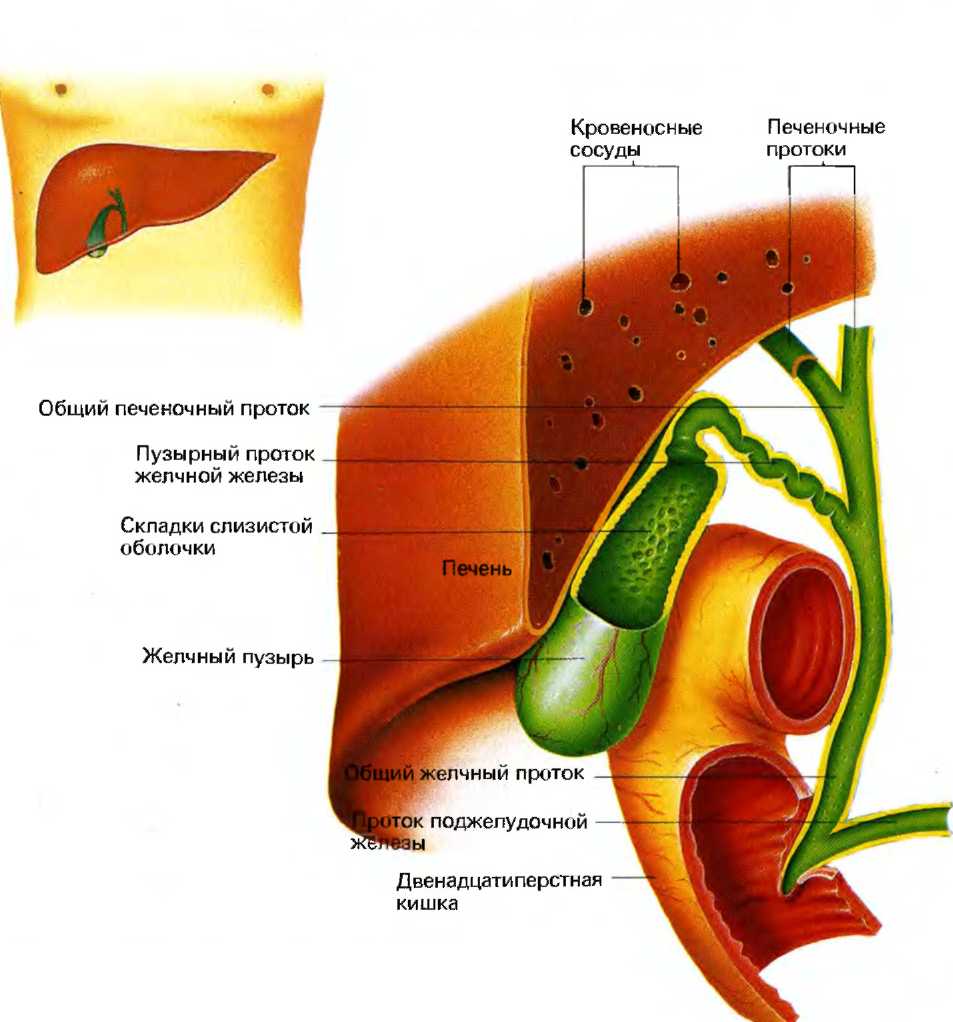 У рамках науково-практичного симпозіуму «Endometriosis networking: від історії до сучасної тактики менеджменту», що відбувся 30 березня за підтримки компанії Naari, учасниками заходу було розглянуто актуальність проблеми ендометріозу та запропоновано раціональну тактику медикаментозного лікування, спрямовану на збереження репродуктивного здоров’я.
…
У рамках науково-практичного симпозіуму «Endometriosis networking: від історії до сучасної тактики менеджменту», що відбувся 30 березня за підтримки компанії Naari, учасниками заходу було розглянуто актуальність проблеми ендометріозу та запропоновано раціональну тактику медикаментозного лікування, спрямовану на збереження репродуктивного здоров’я.
…
Заброс желчи в желудок / Лечение и симптомы в клинике профессора Горбакова в Москве (Красногорск, Истра, Митино, Строгино)
Желчь в желудке (дуоденогастральный рефлюкс)
Дуоденогастральный рефлюкс- заброс содержимого двенадцатиперстной кишки в полость желудка. В норме, через некоторый период времени после поступления пищи в желудок, в просвет двенадцатиперстной кишки выделяется порция желчи, направленная на дальнейшее, более тщательное переваривание пищевого комка. Наличие желчи создает в полости двенадцатиперстной кишки щелочную среду. На границе желудка и двенадцатиперстной кишки находится пилорический сфинктер, который препятствует движению пищи в обратном направлении и отделяет кислую среду желудка от щелочной среды двенадцатиперстной кишки. При нарушении функции сфинктера, например, при неполном его смыкании, щелочное содержнимое двенадцатиперстной кишки попадает в желудок. Жечь оказывает раздражающее действие на слизистую оболочку желудка, что, при регулярном ее воздействии вызывает хронический воспалительный процесс, называемый рефлюкс-гастритом.
Наличие желчи создает в полости двенадцатиперстной кишки щелочную среду. На границе желудка и двенадцатиперстной кишки находится пилорический сфинктер, который препятствует движению пищи в обратном направлении и отделяет кислую среду желудка от щелочной среды двенадцатиперстной кишки. При нарушении функции сфинктера, например, при неполном его смыкании, щелочное содержнимое двенадцатиперстной кишки попадает в желудок. Жечь оказывает раздражающее действие на слизистую оболочку желудка, что, при регулярном ее воздействии вызывает хронический воспалительный процесс, называемый рефлюкс-гастритом.
Симптомы
Для рефлюкс гастрита характерны такие симптомы, как боль и тяжесть в эпигастрии, отрыжка, неприятный горький привкус во рту, тошнота, а также снижение аппетита.
Диагностика
При гастродуоденоскопии нередко удается увидеть некоторое количество желчи в полости желудка. Немаловажную роль играет ультразвуковое исследование органов брюшной полости, способное выявить патологию желчевыводящих путей. Значительно реже применяется суточная рН-метрия. Из лабораторных методов диагностики информативными являются определение уровня пищеварительных ферментов.
Значительно реже применяется суточная рН-метрия. Из лабораторных методов диагностики информативными являются определение уровня пищеварительных ферментов.
Лечение
Лечение должно быть комплексным и включать в себя мероприятия по нормализации образа жизни, режима и характера питания, а также медикаментозную терапия. По-возможности устранять физические и эмоциональные перегрузки, отрицательно влияющие на моторику желудочно-кишечного тракта. Недопустимы длительные перерывы в приеме пищи, употребление жирных, экстрактивных продуктов, маринадов, копченостей, кофе. Исключают курение, употребление алкоголя и газированных напитков. Лекарственная терапия подбирается врачом гастроэнтерологом в зависимости от степени выраженности симптомов и результатов обследования.
Дуоденогастральный рефлюкс или заброс содержимого двенадцатиперстной кишки обратно в желудок – это чрезвычайно распространенное нарушение пищеварения. Симптомы, которые свидетельствуют об этой патологии, многими субъективно трактуются как «изжога» или «расстройство желудка», что свидетельствует об их малой специфичности. Точный диагноз может поставить только специалист после тщательного обследования. Если вы испытываете дискомфорт, связанный с приемом пищи, то рекомендуем вам обратиться в Клинику профессора Горбакова за специализированной помощью.
Точный диагноз может поставить только специалист после тщательного обследования. Если вы испытываете дискомфорт, связанный с приемом пищи, то рекомендуем вам обратиться в Клинику профессора Горбакова за специализированной помощью.В норме, пища поступает в ротовую полость, продвигается по пищеводу в желудок, а затем попадает в двенадцатиперстную кишку. Здесь она смешивается с желчью, что обеспечивает эмульгирование (расщепление) жиров и всасывание большей части питательных веществ. Одностороннюю эвакуацию пищи в двенадцатиперстную кишку поддерживает рефлекторно открывающийся и закрывающийся пилорический сфинктер (привратник). Он также препятствует ретроградному (обратному) току пищевого комка.
Неправильное функционирование сфинктера (его недостаточное запирание), а также гипертензия в двенадцатиперстной кишке, связанная с дуоденитом в хронической форме, может стать причиной заброса желчи обратно в желудок – дуоденогастрального рефлюкса.
Зачастую данное нарушение провоцирует наличие воспалительных процессов в желудке (гастрит), двенадцатиперстной кишке (дуоденит), желчного пузыря (холецистит, дискинезия желчевыводящих путей), поджелудочной железы (панкреатит), и оперативные вмешательства, а именно:
- холицестэктомия;
- резекция желудка;
- ваготомия;
- гатроэнтеростомия;
- энтеростомия.

Симптомы заброса желчи в желудок
Признаки заболевания не отличаются специфичностью, однако, можно выделить несколько симптомов дуоденогастрального рефлюкса:
- ощущение тяжести во время и после еды;
- жёлтый налёт на языке;
- тошнота и рвота с примесью желчи;
- изжога, отрыжка;
- вздутие живота;
- поносы и запоры;
- жгучая боль в чётко локализованной области живота;
- снижение массы тела.
Для выявления, либо исключения, а также лечения заброса желчи в желудок при необходимости, следует обратиться к врачу-гастроэнтерологу.
Диагноз ставится на основе жалоб пациента, анамнеза и ряда лабораторных и инструментальных исследований, таких как:
- Метод фиброгастродуоденоскопии позволяет определить зияние пилорического сфинктера, отёки слизистой оболочки и наличие желчи из кишечника, воспаления слизистой желудка, двенадцатиперстной кишки;
- Для выявления возврата бариевой взвеси в желудок из двенадцатиперстной кишки пользуются методом рентгеноскопии.

- Метод pH-метрии. Процесс длится в течение суток и позволяет отследить изменения уровня pH среды пищеварительного тракта.
- Билиметрия. Соскоб языка на факт присутствия желчных кислот.
- УЗИ органов брюшной полости
- Наиболее точный метод – фиброоптическая спектрофотометрия, позволяющая вычислить спектр абсорбции билирубина.
Необходимо принять во внимание, что некоторые методы диагностики заброса желчи в желудок проводятся натощак.
Специалисты подходят к лечению этой патологии комплексно. Оно включает в себя медикаментозное лечение рефлюкса, стоимость которого варьирует в зависимости от выбранных медикаментов, и диетотерапию, а также обязательную коррекцию образа жизни.
Медикаментозная терапия нейтрализует агрессивное воздействие компонентов желчи на слизистую оболочку и нормализует моторику ЖКТ. Ожидаемый эффект достигается при помощи:
- Антацидов, нивелирующих негативные воздействия кислот.
- Антагонистов рецепторов дофамина, повышающих тонус привратника.

- Спазмолитиков.
- Сорбентов. Эта группа препаратов адсорбирует кислоты желчи.
- Цитопротекторов, защищающих от повреждения слизистую оболочку, к которым относятся препараты урсодезоксихолевой кислоты. Они преображают кислоты, которые содержит поступающее в желудок содержимое двенадцатиперстной кишки, в водорастворимую форму, снижая их негативное воздействие.
- Антагонистов 5-НТ4 рецепторов серотонина. Они стимулируют перистальтику в двенадцатиперстной кишке.
И других препаратов, подбирающихся индивидуально в каждом случае.
Главная задача диетотерапии заключается в правильном режиме питания. Для начала необходимо:
- придерживаться частого и дробного приема пищи небольшими порциями;
- отказаться от горячих и холодных блюд и напитков, меда, каш на молоке, сахара;
- исключить из рациона крутые куриные, мясные и рыбные бульоны, жирные сорта мяса и рыбы, соления и маринады, копчености и колбасы, изделия из сдобного теста, неизмельченные фрукты и овощи, шоколад, консервы.

После ослабления течения заболевания и по рекомендации врача рацион может быть расширен, путем ввода кисломолочных и молочных продуктов, свежих фруктов и овощей.
Правильное питание при дуоденогастральном рефлюксе способствует скорому улучшению самочувствия и его продолжительным ремиссиям.
Холедохолитиаз: камни в желчных протоках операция
Холедохолитиаз — одна из форм проявления желчнокаменной болезни, при которой конкременты обнаруживаются не в желчном пузыре, а в желчных протоках. Чаще всего — в холедохе, общем желчном протоке.
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
- Стеноз терминального (конечного) отдела холедоха.
- Проникновение из двенадцатиперстной кишки некоторых гельминтов (аскариды, кошачья двуустка).
- Выработка желчи с особо высокими литогенными свойствами в некоторых географических регионах (т.н. дальневосточный холедохолитиаз). Механизм образования такой желчи пока неизвестен. В этих случаях холедохолитиаз считается первичным.
- Иногда камни в желчных протоках выявляют спустя некоторое время (несколько месяцев, иногда несколько лет) после холецистэктомии,проведенной ранее. Это могут быть как не обнаруженные до операции и при ее выполнении камни («резидуальные» или «забытые»), так и вновь образованные («рецидивирующий» холедохолитиаз), которые сформировались в желчных протоках уже после хирургического вмешательства из-за нарушений обмена веществ, застоя желчи или наличия инфекции.
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Ультразвуковое исследование органов брюшной полости (УЗИ) — наиболее доступный метод обследования желчных путей, по сути скриннинг-метод. Чувствительность его на предмет выявления расширения общего желчного протока составляет до 90%. Однако, не всегда специалисту ультразвуковой диагностики удается осмотреть терминальный отдел холедоха (зону слияния общего желчного и панкреатического протоков, и их впадения в двенадцатиперстную кишку), т. е. очень важный для постановки правильного диагноза отдел. Осмотру может мешать газ или жидкость (даже в небольшом количестве), находящиеся в кишке.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
- Эндоскопическое УЗИ (эндосонография). Осмотр проводится специальным эндосонографическим датчиком через просвет желудка и двенадцатиперстной кишки. При таком осмотре эффективность правильной диагностики повышается до 85-100%.
- MPT-холангиография. Точность данного метода исследования составляет до 97%. При выполнении МРТ- холангиографии получают изображение желчного пузыря и пузырного протока, сегментарных, долевых желчных протоков, общего печеночного протока, холедоха и панкреатического протока. Появляется возможность точной визуализации камней в просвете протоков, их сужения или расширения. К большим преимуществам МРТ-холангиографии относится ее неинвазивность и отсутствие необходимости в использовании контрастных веществ.
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
- ЭРХПГ — стандартный способ диагностики холедохолитиаза, в руках опытного врача-эндоскописта эффективен в 90 — 95% случаев. Однако этот метод сопряжён с возможным развитием серьезных осложнений: гиперамилаземии, холангита, панкреатита, забрюшинной перфорации двенадцатиперстной кишки, кровотечения. Поэтому его использование должно быть обоснованным.
- Чрескожную чреспеченочную холангиографию применяют у больных с обтурационной желтухой при невозможности выполнения ретроградной панкреатохолангиографии. При этом под контролем УЗИ или рентгеновской установки через кожу пунктируют расширенный проток правой или левой доли печени. После эвакуации желчи в просвет желчного хода вводят контрастное вещество и выполняют серию снимков. Это позволяет получить четкое изображение желчных путей, определить причину механической желтухи и уровень препятствия.
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
- Компьютерная томография (КТ) брюшной полости используется при подозрении на сдавление желчных протоков извне, или наличия новообразования в их просвете.
- Видеодуоденоскопия — эндоскопическое исследование, при котором используется специальный эндоскоп с боковой оптикой, позволяющий хорошо осмотреть область большого дуоденального сосочка или «фатерова сосочка» (место впадения желчных протоков в двенадцатиперстную кишку). Это очень важное исследование, поскольку иногда причиной холедохолитиаза является патология именно фатерова сосочка (воспаление, рубцовая стриктура, опухоль, или вклиненный конкремент).
Основные проявления холедохолитиаза
-
Приступ желчной колики.
Конкременты в гепатикохоледохе травмируют его стенку. Повреждение слизистой происходит особенно легко в наиболее узкой части — в области большого дуоденального сосочка. Поэтому главный и самый яркий симптом печеночной колики — это боль. Ощущение боли при холедохолитиазе практически не отличается от колики при холецистолитиазе. Характерна иррадиация её в спину или поясницу. Боль может приобретать опоясывающий характер в том случае, если перекрытие конкрементом произошло в области фатерова сосочка, расположенного в 12-перстой кишке. В таком случае происходит нарушение оттока и желчи, и панкреатического сока, в результате страдает поджелудочная железа. -
Механическая (подпеченочная) желтуха.
Когда камни обтурируют проток, то в желчевыводящих путях повышается давление, последние расширяются, но закупорка камнем мешает поступлению желчи в кишечную трубку, появляется так называемый ахоличный стул (осветление кала) и темная моча (цвета пива).
Таким образом, развивается механическая желтуха. Затруднение оттока желчи по желчевыводящим путям приводит к тому, что в крови появляется билирубин — желчный пигмент, которым насыщаются ткани больного человека. Кожа человека, его склеры, слизистые оболочки приобретают желтую окраску. -
Однако полная закупорка и постоянная желтуха при холедохолитиазе бывают не так часто. В то же время любое препятствие оттоку желчи создает благоприятные условия для развития инфекции и воспалительного процесса в протоках. Возникает холангит, который легко развивается на фоне повреждений слизистой оболочки. Вследствие многократной травмы и воспаления могут сформироваться сужения просвета протока на его протяжении и в области большого дуоденального сосочка — стенозирующие холангит и папиллит. Распространение воспалительного процесса вверх, в сторону печени, может привести к тяжелому осложнению: холангиогенному абсцессу печени. Следует также отметить, что диаметр общего желчного протока, конечно, отражает состояние гипертензии в нем, но так бывает далеко не всегда — при нешироких протоках также может образоваться холедохолитиаз. Воспалительный процесс проявляется повышением температуры тела, ознобами, кожным зудом. В типичных случаях холангит сопровождается септической лихорадкой. Менее типичны для холедохолитиаза малые температурные пики, сопровождающие приступы болей.
-
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
-
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
-
1. Холангит. Как говорилось ранее, при наличии камней в желчных протоках инфекция имеет условия для своего развития, это приводит к воспалению — холангиту. При возникновении этого осложнения появляется высокая температура с ознобами и проливными потами, сильные боли в правом подреберье, тошнота, рвота. выраженная общая слабость. Опасность данного осложнения связана с тем, что на фоне развивающейся инфекции нарушается функция печени. Кроме того, если лечение не проводить своевременно, существует опасность формирования абсцесса печени, как говорилось выше, а в дальнейшем — развития общего сепсиса и печеночной недостаточности.
-
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
-
3. Острый панкреатит. Общий желчный проток и проток поджелудочной железы у людей в 70% случаев сливаются в одно русло и вместе впадают в 12-перстную кишку. Когда этот общий канал перекрывается камнем (обычно это случается в месте выхода в 12-перстную кишку), то и желчь, и ферменты поджелудочной железы теряют возможность выделяться в кишечник. Происходит повышение давления в желчных и поджелудочных протоках, что приводит к тяжелому осложнению — острому панкреатиту. Острое воспаление поджелудочной железы — очень тяжелое заболевание, часто смертельное. Требуется немедленное хирургическое лечение для того, чтобы устранить это препятствие, а также проведение других лечебных мероприятий.
Камни в желчных протоках — операция
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
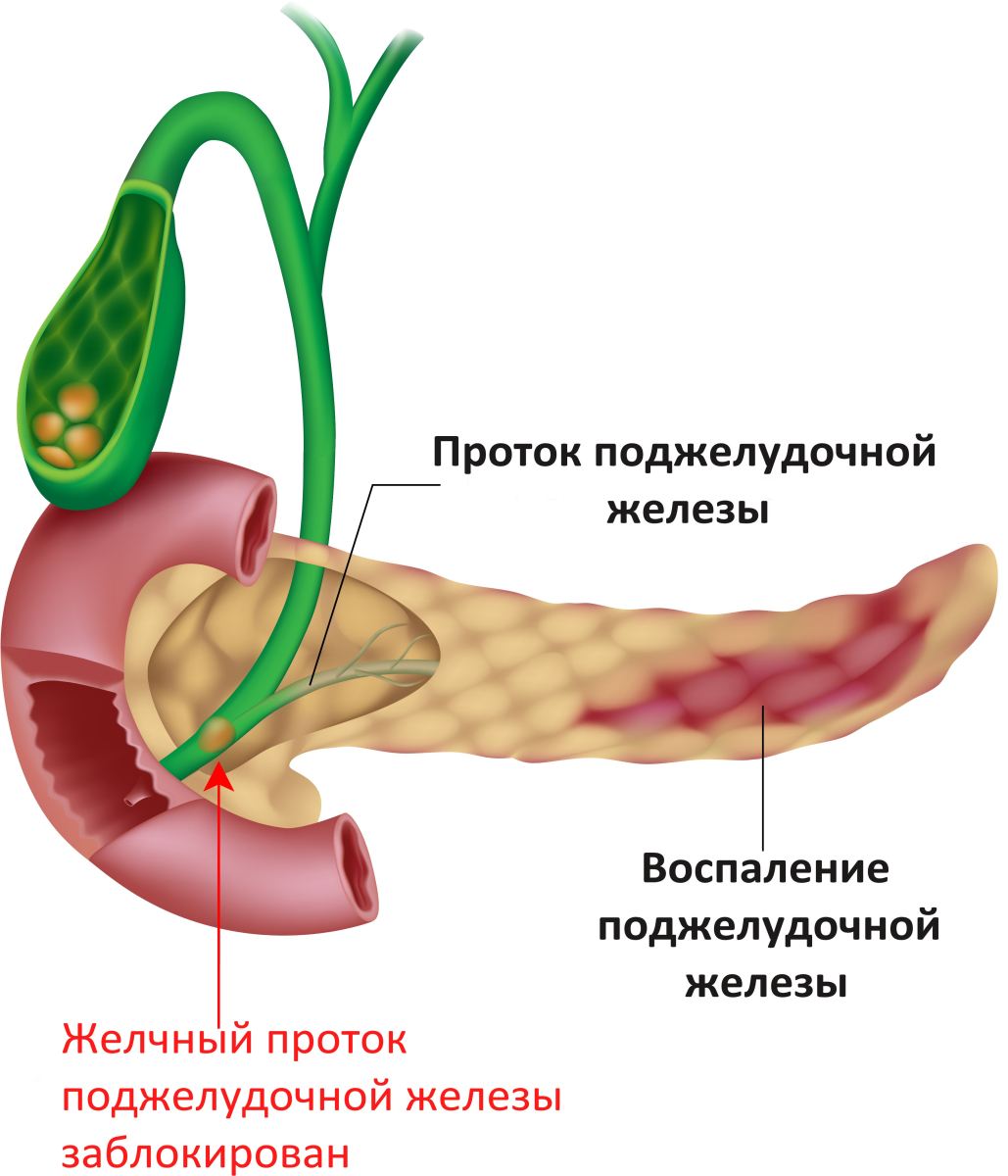
Дискинезия желчевыводящих путей: симптомы и лечение
Что такое дискинезия желчевыводящих путей
Дискинезия желчевыводящих путей — это нарушение моторики желчевыводящих путей. Под моторикой понимается работа системы «клапанов» и «насосов», перекачивающих желчь из желчного пузыря в двенадцатиперстную кишку. Моторика складывается из:
- способности желчного пузыря полностью опорожняться, выбрасывая желчь в протоки;
- способности желчных протоков сокращаться, проталкивая желчь наружу;
- способности сфинктера Одди вовремя открываться и закрываться, регулируя выведение желчи в просвет кишки.
Желчная система должна вовремя и в достаточной степени опорожняться от желчи. Если этого не происходит, можно говорить о дискинезии желчевыводящих путей (ДЖВП).
Заболевание также известно как
Акалькулезная холецистопатия.
На английском заболевание называется:
Причины
ДЖВП — функциональное заболевание, т. е. болезнь, при которой никаких нарушений в структуре внутренних органов нет — нарушается их работа, их согласованное функционирование. Причины этого не всегда ясны.
Спазм гладкой гладкой мускулатуры желчевыводящих путей может вызываться психоэмоциональными (стресс, депрессия) или гормональными факторами.
Могут сказываться последствия перенесенной операции по удалению желчного пузыря.
Немаловажную роль в развитии дискинезии играют свойства самой желчи. Когда она перенасыщена холестерином и микрокристаллами, то при прохождении по протокам может постепенно травмировать их стенки, нарушать работу сфинктеров и провоцировать хроническое воспаление, поэтому высокую распространенность ДЖВП в современном мире отчасти можно объяснить эпидемией ожирения, которое вызывает изменение состава желчи.
Кто в группе риска
- Страдающие ожирением и ведущие малоподвижный образ жизни;
- избыточно употребляющие пищу, богатую углеводами и вредными жирами;
- те, кому ранее было проведено удаление желчного пузыря;
- испытывающие депрессии, неврозы, постоянный стресс.
Как часто встречается
Общемировая распространенность ДЖВП в развитых странах составляет 15-25 %. В России, по разным данным, — от 1 % до 15 %. Чаще диагностируется у женщин.
Симптомы
Боль в животе разной интенсивности: от дискомфорта до выраженной билиарной (связанной с желчной системой) боли, которая локализуется в средней или правой верхних частях живота. Боли могут иррадиировать в спину, под правую лопатку. Они не зависят от приема пищи, опорожнения кишечника, иногда сопровождаются тошнотой и рвотой, которая не приносит облегчения.
Боли могут возникать без видимых причин, иногда на фоне стрессов, в предменструальном периоде, после приема лекарственных средств, оказывающих выраженное влияние на моторику желчных путей (эстрогены, опиоиды, соматостатин).
Диагностика заболевания
Как и при многих других функциональных заболеваниях, при ДЖВП диагноз ставится методом исключения. Врач сначала должен проверить наличие всех тех заболеваний, которые вызывают схожие симптомы, но причины их возникновения — структурные изменения в органах (камни желчного пузыря, опухоли, деформации желчных протоков и т. д.). Когда становится ясно, что других поражений нет, а характерные симптомы есть, врач диагностирует ДЖВП.
- Биохимический анализ крови — определение уровня трансаминаз (АЛТ, АСТ), панкреатической амилазы и липазы, билирубина. Если расстройство функциональное, то уровни всех показателей или в норме, или несколько повышены после болевых приступов.
- УЗИ брюшной полости проводят для исключения желчекаменной болезни, новообразований печени, желчных путей, поджелудочной железы.
- ФГДС — для исключения язвенной болезни и других органических поражений двенадцатиперстной кишки.
- Ультразвуковая холецистография позволяет оценить сократимость желчного пузыря, понять, насколько эффективно он выталкивает желчь после стимуляции. Исследование не слишком информативно, но может выявить сильные отклонения.
Если есть подозрения на другие патологии и осложнения, то могут быть назначены более сложные методы диагностики: магнитно-резонансная холангиопанкреатография, эндоскопическое УЗИ панкреатобилиарной зоны, эндоскопическая ретроградная холангиопанкреатография и манометрия сфинктера Одди.
Лечение
Образ жизни и вспомогательные средства
Диета при ДЖВП очень важна. Рекомендуется частое и дробное питание, ограничивают животные жиры, жареную пищу, крепкие мясные и рыбные бульоны, консервы и копчености, пряности, приправы и специи, маринады, газированные напитки, пиво, кофе, цитрусовые, полезны кисломолочные продукты, каши, бананы, печеные яблоки, картофельное пюре, овощные супы, отварное мясо (нежирная говядина, куриная грудка), некоторые минеральные воды.
Пищу лучше варить, тушить, запекать, готовить на пару. В течение 1,5-2 часов после приема пищи следует избегать длительных наклонов и горизонтального положения. Вне периода обострения диету расширяют и при хорошей переносимости питание организуют по обычным принципам.
Учитывая влияние психоэмоционального состояния на моторику желчевыводящих путей, пациенту нужно нормализовать сон, режим дня, обеспечить себе полноценный отдых.
Лекарства
- Спазмолитики, например гиосцин бутилбромид, мебеверин, тримебутин и гимекромон. Последний выборочно действует на сфинктер Одди. Самый распространенный спазмолитик — дротаверин (но-шпа) тоже можно применять, но он не обладает высокой избирательностью действия на желчные пути.
- Урсодезоксихолевая кислота улучшает качество желчи и оказывает противовоспалительное действие на эпителий и мышечный слой желчных путей. Нельзя принимать при панкреатите.
- Прокинетики (итоприд, домперидон) используются для устранения дискомфорта: тошноты, вздутия, тяжести в животе.
- Нестероидные противовоспалительные средства допустимо применять разово, для купирования болевого синдрома.
- Если есть серьезные основания предполагать нейрогенную причину боли, то возможно применение антидепрессантов, в частности амитриптилина.
Хирургические операции
Это эндоскопическая папиллосфинктеротомия при дисфункции сфинктера Одди и холецистэктомия при дискинезии желчного пузыря. При ДЖВП проводятся редко, по очень убедительным медицинским причинам и при отсутствии эффекта от лекарств.
Возможные осложнения
Поскольку ДЖВП может быть связана с качеством желчи, возникает предрасположенность к желчекаменной болезни и билиарному панкреатиту.
Профилактика
- Здоровый образ жизни;
- поддержание оптимального веса;
- физическая активность.
Прогноз
Общий прогноз течения ДЖВП, как правило, благоприятный. Однако дисфункция сфинктера Одди может вызывать мучительные симптомы и способствовать снижению трудоспособности, быть причиной частого обращения за медицинской помощью.
Какие вопросы нужно задать врачу
- Можно ли расценивать мои симптомы как проявления дискинезии желчевыводящих путей?
- Какие исследования необходимо провести для исключения других причин боли?
- Какая тактика лечения оптимальна?
- Можно ли добиться исчезновения симптомов только с помощью диеты и изменения образа жизни?
- Важно ли проконсультироваться с психотерапевтом?
- Когда нужно задуматься об оперативном лечении?
- Каковы эффективность и риски хирургического лечения?
Список использованной литературы
- Гастроэнтерология: национальное руководство / под ред. В. Т. Ивашкина, Т. Л. Лапиной. — М.: ГЭОТАР-Медиа, 2008. С. 574-580.
- Полунина Т. Е. Дискинезия желчевыводящих путей. Римский консенсус IV. Терапия. 2017;6(16): 16-28.
- Ивашкин В. Т., Маев И. В., Шульпекова Ю. О., Баранская Е. К., Охлобыстин А. В., Трухманов А. С., Лапина Т. Л., Шептулин А. А. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению дискинезии желчевыводящих путей. Рос. журн. гастроэнтерол. гепатол. колопроктол. 2018; 28(3): 63-80.
- Functional gallbladder disorder in adults. Salam F Zakko, Wisam F Zakko.
Эндоскопия желочного пузыря | Клиника Ихилов в Израиле
ЭРХПГ — эндоскопическая ретроградная холангио-панкреатография — самый эффективный неинвазивный метод диагностики и лечения желчных и панкреатических протоков.
Зачем выполняется эндоскопия?
Эндоскопическая ретроградная холангиопанкреатография проводится для дифференциальной диагностики проходимости желчевыводящих путей и протоков поджелудочной железы (сужение протоков, опухоли, камни и др.). При лечении заболеваний желчного пузыря и поджелудочной железы (киста, опухоль, полипы и др.) и при скрытых кровотечениях, анемии, болезни Крона и др.
Эндоскопическое обследование позволяет выявить изменения в желчных путях и протоках поджелудочной железы, указать точно место поражения, взять биопсию или срочно прооперировать.
Как выполняется эндоскопия?
Эндоскопическое обследование выполняется с помощью оптического прибора — дуоденофиброскопа. Гибкий зонд, снабженный оптической системой, вводится через рот пациента в большой сосочек двенадцатиперстной кишки. С помощью оптического фиброскопа в специальную пластмассовую трубочку вводится контрастное вещество, помогающее «увидеть» пути желчного пузыря и крупные протоки поджелудочной железы. Во время такого точного исследования, при необходимости, одновременно проводится эндоскопическая мини инвазивная операция пораженных участков. Это важно в ситуациях перекрытия желчевыводящих путей в общем устье желчных протоков, внутренних кровотечениях и др.
При эндоскопии желчных путей и протоков поджелудочной железы можно извлечь образцы ткани для выяснения причины блокировки и определения микрофлоры желудка или при подозрении на опухолевый процесс. Ткань используется для цитологических и других исследований. Специальными инструментами извлекаются камни из желчных путей.
- Наличие стеноза
- При сужении протока желчных протоков, устанавливается стент для открытия желчных путей, дренирования желчи и поддержки проходимости желчных протоков.
- Удаляются полипы
- Удаляются инородные тела
- Вводятся лекарственные препараты
- Останавливается внутреннее кровотечение методом клипирования и т.д.
Как используется анестезия во время процедуры?
Эндоскопическое обследование выполняется с использованием средств краткосрочного действия, которые быстро выводятся из организма. Они вызывают легкое расслабление и сонливость.
Инъекция контрастного вещества вводится непосредственно перед эндоскопией внутривенно. Пациента просят лечь на левый бок, через рот вводится трубка эндоскопа и начинается обследование. Исследование проводится в условиях стационара. Процедура эндоскопии безболезненна и комфортна. Першение в горле проходит через 30 минут.
При эндоскопии желчных путей и протоков поджелудочной железы используется местное обезболивание специальным аэрозолем для обезболивания рта и глотки, снятия дискомфорта и улучшения дыхания при установке оптического прибора. Врач направляет эндоскоп (в диаметре эндоскоп, как маленький кусочек сахара) через рот и глотку – в пищевод, желудок, в дуоденальный сосочек — просвет двенадцатиперстной кишки. На экране монитора видно реальное состояние желчных протоков и протока поджелудочной железы: кисты, камни, воспаление, сужение, рубцовые стенозы или новообразование. На основании исследования врач-эндоскопист ставит точный диагноз. По показаниям проводится успешное лечение (95% успеха).
Эндоскопические исследования могут проводиться во время сна пациента. Внутривенно вводится снотворный препарат под наблюдение врача-анестезиолога.
При инвазивной операции (в определенных случаях) может использоваться общий наркоз.
Через 30 минут после эндоскопии желчных путей и протоков поджелудочной железы пациенты возвращаются к нормальной жизни.
Как подготовиться к эндоскопии?
Эндоскопия желчных путей и протоков поджелудочной железы проводится на пустой желудок (натощак). Последний прием пищи должен быть за 6-8 часов до начала обследования. Только врач может разрешить пить воду! За 3 часа до эндоскопии воду не разрешается пить! Если у вас больное сердце, диабет или другие хронические заболевания, обязательно сообщите об этом врачу!
Подготовка к эндоскопии включает:
- Результаты анализов крови и функции свертывания крови (PT, PTT)
- Если у Вас есть результаты компьютерной томографии или УЗИ-сканирования, Вы должны принести их с собой на эндоскопию. Пожалуйста, возьмите с собой снимки или диск.
- Если у Вас высокое кровяное давление или сердечные заболевания, и Вы регулярно принимаете лекарства, обязательно сообщите об этом врачу-эндоскописту.
- Если у Вас имеется аллергия на лекарства, то обязательно сообщите об этом врачу.
- Для диабетиков: Не вводить инсулин утром перед эндоскопией! Возьмите инсулин с собой. Возьмите с собой также еду. Она пригодится после эндоскопии.
- Если Вы принимаете антикоагулянты (в том числе аспирин, Plavix) или препараты для разжижения крови (например, препарат варфарин), обратитесь к гастроэнтерологу. Узнайте, можно ли Вам прекратить лечение за неделю до эндоскопии?
- За 8 часов до эндоскопии нельзя ничего есть.
- Беременным эндоскопическое обследование проводится по показаниям в неотложных случаях: повреждение протоков поджелудочной железы, внутреннее кровотечение, диарея и др.
Что происходит после эндоскопии?
После эндоскопии пациент остаётся в палате от 30 минут – до 1 часа, под наблюдением специалистов, пока лекарства прекратят своё действие.
- Нельзя пить воду и применять горячую пищу в течение 60 минут после обследования. После эндоскопии пациенты возвращаются к обычному режиму питания.
- Нельзя водить машину минимум 8 часов после эндоскопии из-за сонливого состояния и рассеянности внимания. Не садитесь за руль!
- При повышении температуры, лихорадке, расстройстве глотания, боли в груди или животе немедленно обратитесь к лечащему врачу или в приёмный покой больницы!
Перед выпиской врач вручит Вам результаты эндоскопии и направление для дальнейшего лечения или наблюдения.
Осложнения при эндоскопии
Осложнения при эндоскопии происходят крайне редко. Приблизительно в 4 % случаев. Как правило, осложнения не требуют специального лечения. Если пациент плохо подготовлен к эндоскопии, то проявляются такие виды осложнений:
- Кровотечение (часто самостоятельно прекращается)
- Прободение пищевода или кишечника (очень редко)
- Травмируется слизистая оболочка
- Признаки интоксикации и аллергии при анестезии (сердцебиение, нарушение дыхания и др.)
- В связи с введением контрастного вещества воспаляется поджелудочная железа (острый панкреатит). Это осложнение устраняется путем введения временного протеза для протока поджелудочной железы.
- Нарушение стенок полого органа при взятии биопсии (особенно у очень пожилых пациентов)
Осложнения происходят, как правило, из-за нарушений соблюдения показаний и противопоказаний к эндоскопии, газы в брюшной полости, нарушение эластичности тканей, аллергия. Пациентам, перенесшим осложнение, назначаются дополнительные исследования, оказывается необходимая помощь в лечении.
О здоровье: как определить застой желчи в организме рассказали пациентам в «Школе здоровья» Цивильской ЦРБ
На начальных этапах застой желчи легко корректируется, но, если запустить ситуацию, дело может закончиться даже экстренной операцией.
Наверное, каждому знакомо ощущение: съешь кусочек жирной пищи, а остается чувство, что объелся. Появляется тяжесть в правом боку, пища, кажется, долго не переваривается. Это один из симптомов застоя желчи.
Вместе с врачом ультразвуковой диагностики Цивильской центральной районной больницы Марией Алексеевой в «Школе здоровья» для пациентов разобрали основные признаки неблагополучия в желчном пузыре и выяснили, как это можно лечить.
Признаки застоя желчи:
- ноющая и тянущая боль в правом боку после физической нагрузки;
- ощущение дискомфорта в правом боку – как будто там что-то мешает или сдавливает;
- боль справа при наклоне и повороте;
- при долгом сидении в неправильной позе начинает ныть правая рука, появляется боль в правой лопатке;
- сухость или горечь во рту, незначительные изменения оттенка кожи.
Безобидный на первый взгляд застой желчи может обернуться большой бедой.
Холестаз (застой желчи) занимает третье место среди заболеваний и патологий пищеварительного тракта и молодеет из года в год.
Ему подвержены люди пенсионного возраста, женщины старше 40 лет, беременные, офисные работники и школьники (долгое ограничение в движении и неправильная поза за рабочим столом).
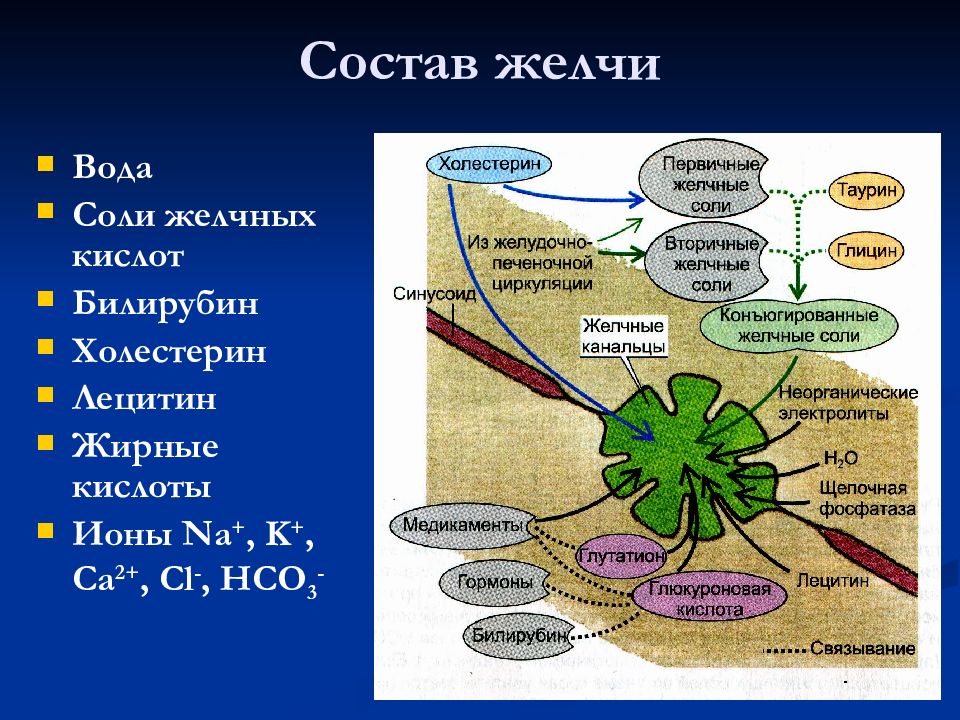
Желчь – продукт секреции клеток печени. Она вырабатывается в печени, затем по печеночным и желчным протокам поступает в желчный пузырь, где накапливается. Как только пища попала в ротовую полость и начался процесс переваривания, желчь поступает в кишечник (двенадцатиперстную кишку), где нейтрализует остатки соляной кислоты, расщепляет жиры (эмульгирует до нужной кондиции, чтобы они смогли всосаться в кровь), помогает организму усваивать жирорастворимые витамины А, Е, Д, К, обеззараживает пищу и удаляет лишние патогенные бактерии в тонком кишечнике, участвует в других ферментных реакциях для полноценного переваривания пищи и усвоения питательных веществ. К примеру, активизирует липазу (фермент поджелудочной железы).
Когда пищеварения не происходит, желчь накапливается в желчном пузыре – небольшом органе грушевидной формы, расположенном у правой межреберной дуги.
Если желчь по каким-либо причинам застаивается и не поступает в кишечник, это приводит к нарушению всего процесса пищеварения. Холестаз может повлечь за собой не только нарушение функции ЖКТ, но и серьезные заболевания, связанные с нарушением обмена веществ: авитаминоз, остеопороз, желчекаменная болезнь, холецистит, в тяжелых случаях – цирроз печени (скопление желчи, ее повышенная концентрация изменяет и перерабатывает клетки печени), а также может стать причиной формирования сахарного диабета. Поэтому запускать это состояние нельзя.
Чтобы желчь не застаивалась, врач специалист первой категории Мария Михайловна предупредила, о чем необходимо помнить пациентам.
Застою желчи отчасти способствует как сама печень, которая вырабатывает желчь, так и протоки, по которым она движется, и желчный пузырь.
Чтобы не было проблем, желчь всегда должна быть жидкой, а не вязкой или желеобразной.
Желчь – высококонцентрированный секрет, когда она долго находится в неподвижном состоянии, начинает формироваться осадок, сначала в виде хлопьев, затем они образуют камни. Не стоит забывать, что желчь выделяется на каждый прием пищи и роль правильного регулярного питания очень важна в профилактике образования камней!
Движение желчи осуществляется по протокам, окруженным мышцами. Не лишним будет помнить, что любой стресс ведет к спазму, в том числе и мышечному, что может привести к банальному пережатию самих протоков и их впускающих и выпускающих сфинктеров. Желчь может застрять в протоках. Поэтому прием пищи всегда должен быть в спокойной обстановке и правильной позе: доставляйте себе удовольствие – завтракайте, обедайте и ужинайте красиво.
Сформировавшийся застой желчи можно распознать по следующим признакам:
- тупая боль в правом подреберье;
- частая отрыжка;
- увеличенная печень;
- темная моча и светлый кал;
- запоры или понос;
- неприятный запах изо рта;
- хроническая усталость, сонливость;
- горечь во рту;
- постоянный кожный зуд;
- желтый цвет кожи и белков глаз.
При первых признаках застоя лучше сразу сделать УЗИ. При ухудшении самочувствия необходимо обратиться к врачу. При долгом застое может формироваться и песок, и камни в желчном пузыре, и при любой стимуляции движения желчи можно спровоцировать и движение камней. Если камень маленький, то хоть и с болью, но он выйдет из протока, а большой способен закупорить проток. И в этом случае показана экстренная операция.
Для точной постановки диагноза при застое желчи требуется дополнительное обследование и лечение:
- УЗИ печени и желчных протоков. Оно поможет оценить масштаб поражения и наличие камней. Наличие желчного осадка укажет на то, что желчь густая и вязкая, с трудом продвигается по желчным протокам, поэтому может застаиваться. Скопление желчи в протоках вызывает увеличение печени в объеме.
- Общие анализы крови и мочи помогут оценить общее состояние организма.
- Биохимия крови даст полное представление о работе печени и желчного пузыря.
- Анализ желчи позволит определить ее состав.
- Копрограмма поможет оценить работу кишечника, а также качество процесса пищеварения.
После всех обследований врач назначит лечение. На ранних стадиях это легко корректируется.
В профилактических целях полезно делать слепой тюбаж, это приносит облегчение, пить желчегонные травы или сборы и добавлять в свой рацион продукты, обладающие мягким желчегонным действием (горечи, зелень, грубая клетчатка).
Помните, что застой желчи – это в большинстве случаев проблема, созданная образом жизни человека, и она имеет свои предпосылки (нерациональное питание, стрессы, гиподинамия…).
Получайте удовольствие от жизни, убирайте предпосылки и живите здоровыми!
Желчный пузырь | Безграничная анатомия и физиология
Желчный пузырь
В желчном пузыре хранится желчь, вырабатываемая печенью.
Цели обучения
Опишите желчный пузырь
Основные выводы
Ключевые моменты
- Желчный пузырь имеет мышечную стенку, которая сокращается в ответ на холецистокинин, пептидный гормон, который синтезируется тонкой кишкой.
- Когда пища, содержащая жир, попадает в пищеварительный тракт, секреция холецистокинина стимулируется, и желчный пузырь выделяет желчь в тонкий кишечник.
Ключевые термины
- желчный пузырь : У позвоночных — небольшой орган, который помогает в основном переваривать жир и концентрирует желчь, вырабатываемую печенью.
Желчный пузырь : Желчный пузырь, изображенный в анатомии Грея.
Желчный пузырь — это орган грушевидной формы, в котором хранится около 50 мл желчи, вырабатываемой печенью, до тех пор, пока она не понадобится организму для пищеварения. У человека она составляет около 7–10 см в длину и имеет темно-зеленый цвет.
Желчный пузырь имеет мышечную стенку, которая сокращается в ответ на холецистокинин, пептидный гормон, синтезируемый тонкой кишкой.
Желчь и желчный пузырь
Когда пища, содержащая жир, попадает в пищеварительный тракт, секреция холецистокинина (ХЦК) стимулируется, и желчный пузырь выделяет желчь в тонкий кишечник. Желчь эмульгирует жиры и нейтрализует кислоты в частично переваренной пище. Накопившись в желчном пузыре, желчь становится более концентрированной, что увеличивает ее эффективность и усиливает действие на жиры.
Анатомия желчного пузыря
Желчный пузырь, полый орган, хранящий желчь, расположен под печенью.
Цели обучения
Деталь анатомии желчного пузыря
Основные выводы
Ключевые моменты
- Желчный пузырь — это полый орган, расположенный под печенью и хранящий желчь, которая вырабатывается в печени.
- Желчный пузырь делится на три части: дно, тело и шею. Шея соединяется с системой каналов.
Ключевые термины
- камни в желчном пузыре : Маленькие твердые предметы в форме камешков, которые иногда образуются в желчном пузыре или желчных протоках и состоят из холестерина, желчных пигментов и солей кальция.
Анатомия желчного пузыря
Желчный пузырь — это полый орган, расположенный под печенью и хранящий желчь, вырабатываемую печенью. У взрослых желчный пузырь составляет приблизительно восемь сантиметров (3,1 дюйма) в длину и четыре сантиметра (1,6 дюйма) в диаметре при полном расширении.
Желчный пузырь, обозначенный : иллюстрация желчного пузыря из анатомии Грея с обозначением каждого участка.
Желчный пузырь делится на три отдела:
- Глазное дно.
- Кузов.
- Шея.
Шея сужается и соединяется с желчным деревом через пузырный проток, который затем присоединяется к общему печеночному протоку и становится общим желчным протоком. На шейке желчного пузыря находится складка слизистой оболочки, где обычно застревают желчные камни.
Слои желчного пузыря
Есть несколько различных слоев желчного пузыря: слизистая оболочка (эпителий и собственная пластинка), мышечная, перимускулярная и серозная.
- Эпителий представляет собой тонкий слой клеток, который находится ближе всего к внутренней части желчного пузыря.
- Собственная пластинка представляет собой тонкий слой рыхлой соединительной ткани, которая вместе с эпителием образует слизистую оболочку.
- Muscularis — это слой гладкой мышечной ткани, которая помогает желчному пузырю сокращаться и выбрасывать желчь в желчный проток.
- Перимускулярный слой (то есть вокруг мышцы) — это слой волокнистой соединительной ткани, который окружает мышечную оболочку.
- Серозная оболочка — это гладкая оболочка, которая представляет собой внешнее покрытие желчного пузыря.
Слои желчного пузыря : микрофотография слоев желчного пузыря.
пищеварительной системы человека | Описание, части и функции
Пищеварительный тракт начинается у губ и заканчивается у заднего прохода. Он состоит из рта или ротовой полости с зубами для измельчения пищи и языка, который служит для замешивания пищи и смешивания ее со слюной; горло или глотка; пищевод; желудок; тонкий кишечник, состоящий из двенадцатиперстной кишки, тощей кишки и подвздошной кишки; и толстая кишка, состоящая из слепой кишки, мешочка с закрытым концом, соединяющегося с подвздошной кишкой, восходящей ободочной кишкой, поперечной ободочной кишкой, нисходящей ободочной кишкой и сигмовидной кишкой, которая заканчивается прямой кишкой.Железы, обеспечивающие пищеварительный сок, включают слюнные железы, желудочные железы в слизистой оболочке желудка, поджелудочную железу, печень и ее вспомогательные вещества — желчный пузырь и желчные протоки. Все эти органы и железы способствуют физическому и химическому расщеплению съеденной пищи и, в конечном итоге, устранению неперевариваемых отходов. Их структура и функции описаны в этом разделе шаг за шагом.
Рот и структуры ротовой полости
На самом деле во рту происходит небольшое переваривание пищи.Однако в процессе пережевывания или жевания пища готовится во рту для транспортировки через верхний пищеварительный тракт в желудок и тонкий кишечник, где происходят основные пищеварительные процессы. Жевание — это первый механический процесс, которому подвергается пища. Движения нижней челюсти при жевании вызываются жевательными мышцами (жевательными, височными, медиальными и боковыми крыловидными мышцами, а также букцинатором). Чувствительность периодонтальной мембраны, которая окружает и поддерживает зубы, а не сила жевательных мышц, определяет силу укуса.
человеческий ротРотовая полость, вид спереди.
Encyclopædia Britannica, Inc.Жевание не является необходимым для адекватного пищеварения. Однако жевание действительно способствует пищеварению за счет измельчения пищи до мелких частиц и смешивания ее со слюной, выделяемой слюнными железами. Слюна смазывает и увлажняет сухой корм, при жевании слюна распределяется по всей пищевой массе. Движение языка к твердому нёбу и щекам помогает сформировать округлую массу или комок пищи.
Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту. Подпишитесь сейчасГубы и щеки
Губы, две мясистые складки, окружающие рот, снаружи состоят из кожи, а изнутри — из слизистой оболочки или слизистой оболочки. Слизистая оболочка богата слизистыми железами, которые вместе со слюной обеспечивают достаточную смазку для речи и жевания.
Щеки, стороны рта, переходят в губы и имеют аналогичное строение.Отчетливая жировая прослойка находится в подкожной клетчатке (ткани под кожей) щеки; эта подушечка особенно велика у младенцев и известна как присоска. На внутренней поверхности каждой щеки, напротив второго верхнего коренного зуба, есть небольшое возвышение, которое отмечает отверстие околоушного протока, ведущего от околоушной слюнной железы, расположенной перед ухом. Сразу за этой железой находятся четыре-пять слизистых желез, протоки которых открываются напротив последнего коренного зуба.
Нёбо
Нёбо вогнутое и образовано твердым и мягким небом. Твердое небо образовано горизонтальными частями двух небных костей и небными частями верхних челюстей или верхней челюсти. Твердое небо покрыто толстой, несколько бледной слизистой оболочкой, которая является продолжением десен и связана с верхней челюстью и костями неба твердой фиброзной тканью. Мягкое нёбо переходит в переднее твердое.Сзади он непрерывен слизистой оболочкой, покрывающей дно носовой полости. Мягкое небо состоит из прочного тонкого фиброзного листа, небного апоневроза, а также глоссо-небных и глоточно-небных мышц. Небольшой выступ, называемый язычком, свободно свисает с задней части мягкого неба.
Пол рта
Пол рта можно увидеть только тогда, когда язык поднят. По средней линии находится выступающая приподнятая складка слизистой оболочки (frenulum linguae), которая связывает каждую губу с деснами, а с каждой стороны от нее есть небольшая складка, называемая подъязычным сосочком, от которой открываются протоки поднижнечелюстных слюнных желез.От каждого подъязычного сосочка кнаружи и назад идет гребень (plica sublingualis), который отмечает верхний край подъязычной (под языком) слюнной железы и на который открывается большая часть протоков этой железы.
Десны состоят из слизистых оболочек, соединенных толстой фиброзной тканью с оболочкой, окружающей кости челюсти. Оболочка десны поднимается вверх, образуя воротник вокруг основания коронки (открытой части) каждого зуба. Ткани десен, богатые кровеносными сосудами, получают ответвления от альвеолярных артерий; эти сосуды, называемые альвеолярными из-за их связи с зубными альвеолами, или зубными впадинами, также снабжают зубы и губчатую кость верхней и нижней челюстей, в которых они находятся.
Физиология, секреция желчи — StatPearls
Введение
Желчь — это физиологический водный раствор, вырабатываемый и секретируемый печенью. Он состоит в основном из солей желчных кислот, фосфолипидов, холестерина, конъюгированного билирубина, электролитов и воды [1]. Желчь проходит через печень по ряду протоков, в конечном итоге выходя через общий печеночный проток. По этому протоку желчь попадает в желчный пузырь, где она концентрируется и хранится. Под воздействием гормона холецистокинина (ХЦК) желчный пузырь сокращается, выталкивая желчь через пузырный проток в общий желчный проток.Одновременно расслабляется сфинктер Одди, позволяя желчи попасть в просвет двенадцатиперстной кишки. Гормон секретин также играет важную роль в поступлении желчи в тонкий кишечник. Стимулируя желчные протоки и протоковые клетки поджелудочной железы к секреции бикарбоната и воды в ответ на присутствие кислоты в двенадцатиперстной кишке, секретин эффективно увеличивает объем желчи, поступающей в двенадцатиперстную кишку. В тонком кишечнике желчные кислоты способствуют перевариванию и всасыванию липидов. В конечном итоге выводится лишь около 5% этих желчных кислот.Большинство желчных кислот эффективно реабсорбируются из подвздошной кишки, секретируются в систему воротной вены и возвращаются в печень в процессе, известном как энтерогепатическая рециркуляция [2] [3] [4].
Образование
Желчь
Желчь вырабатывается гепатоцитами, а затем модифицируется холангиоцитами, выстилающими желчные протоки. Производство и секреция желчи требует активных транспортных систем внутри гепатоцитов и холангиоцитов в дополнение к структурно и функционально интактному билиарному дереву.Первоначально гепатоциты производят желчь, секретируя конъюгированный билирубин, соли желчных кислот, холестерин, фосфолипиды, белки, ионы и воду в свои канальцы (тонкие канальцы между соседними гепатоцитами, которые в конечном итоге соединяются с образованием желчных протоков) [1]. Канальцевая мембрана гепатоцита является основным секреторным аппаратом желчи, который содержит внутриклеточные органеллы, цитоскелет гепатоцита и белки-переносчики. Белки-переносчики в канальцевой мембране переносят желчную кислоту и ионы.Белки-переносчики, обнаруженные внутри канальцевой мембраны, используют энергию для выделения молекул в желчь против градиентов концентрации. Благодаря этому активному переносу образуются осмотические и электрохимические градиенты. Когда конъюгированные соли желчных кислот попадают в канальцы, вода следует за ними путем осмоса. Электрохимический градиент обеспечивает пассивную диффузию неорганических ионов, таких как натрий. Наиболее важным промотором образования желчи является прохождение конъюгированных солей желчных кислот в желчный канал.Общий поток желчи за день составляет примерно 600 мл, из которых 75% приходится на гепатоциты, а 25% — на холангиоциты. Примерно половина гепатоцитарного компонента потока желчи (около 225 мл в день) зависит от солей желчных кислот, а оставшаяся половина — от солей желчных кислот. Осмотически активные растворенные вещества, такие как глутатион и бикарбонат, способствуют оттоку желчи, не зависящему от солей желчных кислот [5] [6].
Каналикулы выводят желчь в протоки, холангиолы или каналы Геринга. Протоки соединяются с междольковыми желчными протоками, которые сопровождаются ветвями воротной вены и печеночной артерии, образуя портальные триады.Желчь впоследствии модифицируется эпителиальными клетками протоков, когда она проходит через желчное дерево. Эти клетки, известные как холангиоциты, разбавляют и подщелачивают желчь посредством регулируемых гормонами абсорбционных и секреторных процессов. У холангиоцитов есть рецепторы, которые модулируют поток желчи, богатой бикарбонатом, протоковой желчью, регулируемой гормонами. Эти рецепторы включают рецепторы секретина, соматостатина, регулятора трансмембранной проводимости при муковисцидозе (CFTR) и хлорид-бикарбонатного обменника.Например, когда секретин стимулирует рецепторы в холангиоците, запускается каскад, который активирует хлоридный канал CFTR и делает возможным обмен бикарбоната на хлорид. Напротив, соматостатин подавляет синтез цАМФ в холангиоцитах, вызывая противоположный эффект. В то время как бомбезин, вазоактивный полипептид кишечника, ацетилхолин и секретин усиливают отток желчи, соматостатин, гастрин, инсулин и эндотелин подавляют отток желчи [7].
Желчные кислоты
Катаболизм холестерина гепатоцитами приводит к синтезу двух основных первичных желчных кислот, холевой кислоты и хенодезоксихолевой кислоты.Этот процесс включает несколько этапов, при этом холестерин-7альфа-гидроксилаза действует как фермент, ограничивающий скорость. Первичные желчные кислоты подвергаются дегидроксилированию бактериями в тонком кишечнике, образуя вторичные желчные кислоты дезоксихолевую кислоту и литохолевую кислоту соответственно. Как первичные, так и вторичные желчные кислоты конъюгированы печенью с аминокислотой, глицином или таурином. Конъюгированные желчные кислоты известны как желчные соли. Соли желчных кислот подавляют холестерин-7альфа-гидроксилазу, уменьшая синтез желчных кислот.Несмотря на повышенную растворимость желчных солей в воде, в целом они являются амфипатическими молекулами [8]. Это важное свойство позволяет им эффективно эмульгировать липиды и образовывать мицеллы с продуктами переваривания липидов. Пул желчных кислот поддерживается в основном за счет энтерогепатической циркуляции и, в небольшой степени (около 5%), за счет синтеза желчных кислот в печени, до тех пор, пока суточная потеря желчных кислот с калом не превышает 20% пула.
Клеточная
Основными этапами образования желчи являются захват желчных кислот и ионов из плазмы через базолатеральную (синусоидальную) мембрану, транспорт через гепатоцит и выведение через канальцевую мембрану.
Базолатеральная мембрана
Натрий-калиевая АТФаза на базолатеральной мембране гепатоцита поддерживает градиенты натрия и калия. Поскольку три иона натрия вытесняются из клетки в обмен на получение двух ионов калия, образуется электрохимический градиент [1]. Относительный отрицательный заряд внутри гепатоцита способствует поглощению положительно заряженных ионов, в то время как градиент натрия питает натрий-зависимый белок-котранспортер таурохолата.Этот переносчик позволяет поглощать конъюгированные желчные кислоты. Напротив, белок-переносчик органических анионов не требует натрия для импорта органических анионов. Есть несколько других переносчиков, обнаруженных на базолатеральной поверхности гепатоцита, включая белок, совместно транспортирующий таурохолат натрия, ионообменники, которые регулируют pH, такие как обменник натрия-водорода и котранспортер бикарбоната натрия, переносчик органических анионов и катионов, и переносчики неэтерифицированных жирных кислот.
Канальцевая мембрана
Белки-переносчики, обнаруженные в канальцевой мембране, в основном являются членами семейства АТФ-связывающих кассетных белков [9]. Эти белки используют активный транспорт для выделения молекул и ферментов в желчь. Эти белки-переносчики включают насос экспорта солей желчных кислот (BSEP), мультиспецифический переносчик органических анионов (MRP2), множественную лекарственную устойчивость 1 и 3 (MDR1 и MDR3), АТФ-зависимый переносчик фосфолипидов (флиппаза), АТФ-зависимый переносчик органических катионов, и канальцевый транспортер бикарбоната [9].Транспортеры канальцевой мембраны помогают выделять молекулы в желчь против градиентов концентрации, а также ферменты, такие как щелочная фосфатаза. Сократительные микрофиламенты способствуют выделению желчи через канальцы. Канальцевая мембрана составляет всего 1% площади поверхности гепатоцита.
Развитие
При нормальном развитии синтез желчных кислот сначала происходит в течение 5–9 недель беременности, при этом секреция желчи происходит на 12 неделе беременности и увеличивается после 17 недель беременности [10] [11].После рождения в дальнейшем меняется состав желчных кислот; в неонатальном периоде соотношение холевой и хенодезоксихолевой кислоты составляет примерно 2,5, тогда как у взрослых оно изменяется примерно до 1,6 [12].
Аномальное развитие желчевыводящих путей может вызвать врожденное заболевание печени. Эти первичные холангиопатии включают протоковые синдромы, синдромы мальформации протоковой пластинки, поликистозные заболевания печени и фиброзно-поликистозные заболевания печени [12].
Участвующие системы органов
Гематологические
Билирубин, основной пигмент желчи, является конечным продуктом катаболизма гема, который перемещается в печень в связке с альбумином.Попадая в печень, фермент уридиндифосфат глюкуронилтрансфераза (UDPGT) конъюгирует с билирубином с образованием глюкуронида билирубина. Затем водорастворимый конъюгированный билирубин выделяется с желчью, придавая ей характерный желтый цвет [1].
Желудочно-кишечный тракт / гепатобилиарный
Печень: место образования желчи, обратного захвата желчных кислот и обратного захвата уробилиногена
Желчные протоки: модифицируют и транспортируют желчь, секретируют ионы и воду в желчь
Желчный пузырь 5: желчный пузырь 5
Тонкая кишка:
Бактерии образуют вторичные желчные кислоты путем дегидроксилирования первичных желчных кислот
Глюкуронид билирубина превращается обратно в билирубин
Бактерии превращают билирубин в уробилиноген
и переваривают липиноген. всасывание желчи способствуетПодвздошная кишка: место реабсорбции солей желчных кислот
Портальное кровообращение: транспортирует реабсорбированные соли желчных кислот обратно в печень
Прямая кишка: уробилин и стеркобилин (соединения, окисляемые из уробилиногена) ответственны за темный фекальный пигмент.
Мочеполовая
Некоторое количество уробилиногена выводится с мочой [1].
Функция
Основные функции желчи двоякие:
Для облегчения всасывания и переваривания липидов
Для удаления продуктов жизнедеятельности из организма
Поглощение и пищеварение липидов
Через В процессе эмульгирования желчные кислоты расщепляют крупные липидные капли на более мелкие, увеличивая площадь поверхности для пищеварительных ферментов.Эмульгирование возможно благодаря амфипатическим свойствам желчных солей [1]. Гидрофильная часть солей желчных кислот окружает липид, заставляя липид диспергироваться, поскольку отрицательные заряды отталкиваются друг от друга. Соли желчных кислот также позволяют переносить продукты переваривания липидов в виде мицелл. Ядро мицеллы содержит моноглицериды, лизолецитин, жирные кислоты и гидрофобную часть соли желчных кислот. Гидрофильная часть желчной соли окружает липидное ядро, увеличивая растворимость.Без солей желчных кислот жирорастворимые витамины (A, D, E, K) не усваиваются.
Удаление продуктов жизнедеятельности
Холестерин выводится за счет его преобразования в желчные кислоты, что позволяет организму поддерживать гомеостаз холестерина. Секвестранты желчных кислот, лекарства, предназначенные для снижения уровня холестерина, действуют путем связывания желчных кислот в тонком кишечнике и увеличения их выведения с калом. Билирубин также выводится через секрецию с желчью, где в конечном итоге образует темный пигмент кала [13].
Патофизиология
Уменьшение или прекращение образования или оттока желчи известно как холестаз. Холестаз может быть результатом нарушения канальцевой секреции желчи, заболевания протоков или препятствия оттоку желчи по желчевыводящим путям. Причины снижения канальцевой секреции включают лекарства, половые гормоны и наследственные дефекты. Заболевания протоков включают первичный билиарный цирроз и первичный склерозирующий холангит. Обструкция желчных протоков чаще всего возникает из-за камней в желчном пузыре, но также встречается при раке желчных протоков или поджелудочной железы [13].
Клиническая значимость
Клинически симптомы холестаза включают зуд, темную мочу, бледный стул и стеаторею. Как и билирубин, в крови накапливаются другие вещества, которые обычно выводятся с желчью, такие как гамма-глутамилтрансфераза, щелочная фосфатаза и холестерин. Нарушение всасывания жира может привести к дефициту витаминов A, D, E и K. При осмотре могут быть обнаружены не болезненные гепатомегалии и царапины на коже из-за зуда. Тщательный сбор анамнеза и обследование с соответствующими диагностическими исследованиями необходимы, чтобы сузить дифференциальный диагноз холестаза и составить надлежащий план лечения [14] [15] [16].
Основными терапевтическими вариантами симптоматического лечения холестаза являются урсодезоксихолевая кислота, гидрофильная желчная кислота, и холестирамин, секвестрант желчных кислот [13] [12]. Тем не менее, новые и появляющиеся методы лечения, такие как генная терапия, трансплантация гепатоцитов и инфузия стволовых клеток, разрабатываются для улучшения лечения врожденных холестатических заболеваний с низкими показателями заболеваемости и смертности [12].
Дополнительное образование / Контрольные вопросы
Список литературы
- 1.
- Бойер JL. Образование и секреция желчи. Compr Physiol. 2013 июл; 3 (3): 1035-78. [Бесплатная статья PMC: PMC4091928] [PubMed: 23897680]
- 2.
- Baiocchi L, Zhou T, Liangpunsakul S, Lenci I, Santopaolo F, Meng F, Kennedy L, Glaser S, Francis H, Alpini G. Двойная роль желчных кислот на желчном эпителии: друг или враг? Int J Mol Sci. 2019 Apr 16; 20 (8) [Бесплатная статья PMC: PMC6514722] [PubMed: 31014010]
- 3.
- Чжу Б, Инь П, Ма З, Ма Й, Чжан Х, Конг Х, Чжу Ю.Характеристика профиля обмена желчных кислот во втором и третьем триместрах нормальной беременности. Обмен веществ. 2019 июн; 95: 77-83. [PubMed: 30959040]
- 4.
- Browning MG, Pessoa BM, Khoraki J, Campos GM. Изменения в метаболизме, транспорте и передаче желчных кислот как центральные факторы метаболических улучшений после бариатрической хирургии. Curr Obes Rep.2019 июнь; 8 (2): 175-184. [PubMed: 30847736]
- 5.
- Дош А.Р., Имагава Д.К., Ютрик З. Метаболизм желчи и литогенез: обновление.Surg Clin North Am. 2019 Апрель; 99 (2): 215-229. [PubMed: 30846031]
- 6.
- Фоли М. Х., О’Флаэрти С., Баррангу Р., Териот С. М.. Гидролазы желчных солей: контролеры метаболизма желчных кислот и взаимодействия микробиома хозяина в желудочно-кишечном тракте. PLoS Pathog. 2019 Март; 15 (3): e1007581. [Бесплатная статья PMC: PMC6405046] [PubMed: 30845232]
- 7.
- Чанг Дж.Й.Л., Феррелл Дж. М.. Желчные кислоты как регуляторы метаболизма и сенсоры питательных веществ. Анну Рев Нутр. 2019 21 августа; 39: 175-200. [Бесплатная статья PMC: PMC6996089] [PubMed: 31018107]
- 8.
- Hofmann AF, Hagey LR. Желчные кислоты: химия, патохимия, биология, патобиология и терапия. Cell Mol Life Sci. 2008 август; 65 (16): 2461-83. [PubMed: 18488143]
- 9.
- Николау М., Андресс Э.Дж., Зольнерсикс Дж.К., Диксон PH, Уильямсон С., Линтон К.Дж.. Канальцевые переносчики ABC и заболевание печени. J Pathol. 2012 Янв; 226 (2): 300-15. [PubMed: 21984474]
- 10.
- SCHENKER S, DAWBER NH, SCHMID R. ОБМЕН БИЛИРУБИНА В ПЛОДЕ. J Clin Invest. 1964 Янв; 43: 32-9.[Бесплатная статья PMC: PMC289493] [PubMed: 14105229]
- 11.
- Коломбо К., Зулиани Г., Рончи М., Брейденштейн Дж., Сетчелл К.Д. Состав желчных желчных кислот у плода человека на ранних сроках беременности. Pediatr Res. 1987 Февраль; 21 (2): 197-200. [PubMed: 3822601]
- 12.
- Kriegermeier A, Green R. Детская холестатическая болезнь печени: обзор метаболизма желчных кислот и обсуждение текущих и новых методов лечения. Фронт Мед (Лозанна). 2020; 7: 149. [Бесплатная статья PMC: PMC7214672] [PubMed: 32432119]
- 13.
- Trauner M, Meier PJ, Boyer JL. Молекулярный патогенез холестаза. N Engl J Med. 1998 22 октября; 339 (17): 1217-27. [PubMed: 9780343]
- 14.
- Зенузи Р., Велле К.Л., Венкатеш СК, Шрамм С., Итон Дж. Э. Магнитно-резонансная томография при первичном склерозирующем холангите — текущее состояние и будущие направления. Semin Liver Dis. 2019 июль; 39 (3): 369-380. [PubMed: 31041791]
- 15.
- Огуро Х. Роль холестерина и его метаболитов в нормальном и злокачественном кроветворении.Фронт-эндокринол (Лозанна). 2019; 10: 204. [Бесплатная статья PMC: PMC6454151] [PubMed: 31001203]
- 16.
- Ван В., Ченг З, Ван И, Дай И, Чжан X, Ху С. Роль желчных кислот в бариатрической хирургии. Front Physiol. 2019; 10: 374. [Бесплатная статья PMC: PMC6454391] [PubMed: 31001146]
Резюме — Управление по лекарствам — GUWS Medical
Это исследование было проведено для изучения биоэквивалентности циклоспорина между генерическими тестируемыми продуктами [Сигмаспорин Микроорал, 100 мг циклоспорина на 1 мл раствора; Gulf Pharmaceutical Industries (Julphar), U.A.E.] и препарат сравнения (Сандиммун Неорал, 100 мг циклоспорина на 1 мл раствора; Novartis Pharma, Швейцария). По клиническому протоколу было задействовано не менее 30 здоровых добровольцев. Субъекты получали 1 мл каждого продукта, раствор сигмаспорина Microoral и раствор Sandimmun Neoral (100 мг циклоспорина на 1 мл), рандомизированным образом с периодом вымывания в течение семи дней. Тридцать здоровых добровольцев мужского пола завершили кроссовер.
Биоанализ клинических образцов плазмы был выполнен с помощью собственного метода ЖХ-МС, который был разработан и утвержден в соответствии с международными руководящими принципами.LLOQ для циклоспорина A составлял 5 нг / мл. Сбор образцов, обработка, передача, хранение и
Название исследования
Код исследования IPRC Цель
Протокол / дизайн
Фазы обучения
Исследуемые препараты
Режим дозирования
Толерантность Биоанализ лекарств. Все фармакокинетические анализы проводились в соответствии с международными GLP под наблюдением QAU IPRC.
Фармакокинетические параметры, определенные стандартными некомпартментными методами, и статистический анализ ANOVA рассчитывали с использованием статистического программного обеспечения Kinetica 2000.
Что касается фармакокинетики, степень абсорбции определяли по AUC0 _, t и AUC0 _, m, тогда как скорость абсорбции оценивали по и imax. Об адекватности времени отбора проб судили по соотношению (AUCo-, t / AUCo -, <»)%. Был рассчитан период полувыведения (t (1/2) e) в дополнение к константе скорости выведения (Ke), которые были вложены для дальнейшей характеристики результатов фармакокинетики этого исследования. ANOVA как для нетрансформированной фармакокинетики t (1/2) e, Ke, Cmax / imax, AUCo -> ■ t и AUCo -> ■ », так и для логарифмически преобразованной Cmax, AUCo -> ■ t и AUCo -> ■ ».Модель дисперсии включала последовательность, субъекты, вложенные в последовательность, период и продукт в качестве факторов, с использованием 5% уровня значимости. Значимость эффекта последовательности была проверена с использованием субъектов, вложенных в последовательность, в качестве члена ошибки. ») (рисунки A8-A10).
В заключение, исследование продемонстрировало, что тестируемый продукт, Sigmasporin Microoral Solution [Gulf Pharmaceutical Industries (Julphar), ОАЭ], 100 мг циклоспорина на 1 мл, является биоэквивалентным продукту сравнения, Sandimmun Neoral Solution (Novartis Pharma, Швейцария), 100 мг циклоспорина на 1 мл (таблицы A.1 и A.2).
А.9.1. Введение
А.9.1.1. Химия
Циклоспорин — это пероральное и парентеральное иммунодепрессивное средство. Циклоспорин — это циклический полипептид, состоящий из 11 аминокислот, он продуцируется грибком Beauveria nivea.Он имеет следующую структурную формулу: Циклоспорин А
.D-Ala-MeLeu-MeLeu-MeVal-N-C-CO-Abu-MeGly-MeLeu-Val Ala H MeLeu
А.9.1.2. Фармакология
Циклоспорин вызывает иммуносупрессию, ингибируя первую фазу активации Т-клеток. Первая фаза активации Т-клеток вызывает активацию транскрипции немедленных и ранних генных продуктов (например, интерлейкинов — ИЛ-2, ИЛ-3 и ИЛ-4, фактор некроза опухоли альфа и интерферон гамма), которые позволяют Т-клеткам развиваться. от фаз Go to Gi.Циклоспорин связывается с иммунофилином, называемым циклофилином. Иммунофилины (например, циклофилин и FK-связывающие белки) представляют собой связывающие иммунодепрессанты белки, которые распределены во всех клеточных компартментах и играют важную роль в регуляции белков. Комплекс циклоспорин-циклофилин затем связывается с кальциневрином, активируемым кальций-кальмодулином, фосфатазой и ингибирует его. Фермент кальциневрин катализирует критические реакции дефосфорилирования, необходимые для ранней транскрипции гена лимфокина и последующей ранней активации Т-клеток.Ингибирование кальциневрина приводит к блокаде передачи сигнала ядерного фактора активированных Т-клеток (NF-AT). Блокада передачи сигнала приводит к неспособности активировать гены, регулируемые NF-AT. Гены, активируемые NF-AT, включают гены, необходимые для активации B-клеток, включая лиганд IL-4 и CD40, и гены, необходимые для активации T-клеток, включая IL-2 и интерферон гамма. Циклоспорин не влияет на супрессорные Т-клетки или Т-клеточно-независимый, опосредованный антителами иммунитет.
А.9.1.3. Фармакокинетика
Циклоспорин вводят перорально или внутривенно. Циклоспорин чрезвычайно гидрофобен. Из-за непредсказуемости перорального всасывания трудно перейти от пероральной дозы к парентеральной. Большинство клиницистов используют соотношение 3: 1 при переходе между пероральным и парентеральным путями (например, 30 мг внутривенно примерно эквивалентно 90 мг перорально). Метаболизм первого прохождения, способ введения, рецептура и лекарственные взаимодействия — все это влияет на абсорбцию циклоспорина.
Циклоспорин является субстратом и ингибитором Р-гликопротеина, который является энергозависимым насосом оттока лекарств, расположенным в эпителии кишечника и гематоэнцефалическом барьере. По-видимому, существует перекрытие между ингибиторами и / или субстратами цитохрома (CYP) P450 3A4 и Р-гликопротеина. Отток P-гликопротеина циклоспорина из кишечных клеток обратно в просвет кишечника позволяет метаболизму CYP3A4 до абсорбции, тем самым ограничивая доступность циклоспорина. Когда циклоспорин вводят с ингибиторами как CYP3A4, так и Р-гликопротеина (например,g., дилтиазем, эритромицин или кетоконазол) повышенная биодоступность циклоспорина приводит к повышению концентрации циклоспорина.
Пероральное всасывание циклоспорина, USP (модифицированный): физические свойства препарата циклоспорина (модифицированного) (например, микроэмульсии) делают абсорбцию циклоспорина менее зависимой от желчи, пищи и других факторов, которые способствуют диспергированию и последующему всасыванию липофильных веществ. из желудочно-кишечного тракта. Однако агенты, влияющие на пресистемный метаболизм (например,g., грейпфрутовый сок) все еще может влиять на абсорбцию циклоспорина (модифицированного). Абсолютная биодоступность циклоспорина (модифицированного) у взрослых не определялась. После перорального приема tmax циклоспорина (модифицированного) колеблется от 1,5 до 2 часов. Пища снижает всасывание циклоспорина (модифицированного). AUC циклоспорина (модифицированного) линейна в диапазоне терапевтических доз. Межпредметная изменчивость воздействия циклоспорина (AUC) колеблется от примерно 20% до 50% при введении в виде циклоспорина (модифицированного).Существует меньше вариаций AUC для циклоспорина (модифицированного) внутри субъекта, несмотря на случайные изменения в приеме пищи, секреции желчи или времени измерения минимальной концентрации. Внутрисубъектная вариабельность AUC у пациентов с трансплантатом почки составляет от 9% до 21% для циклоспорина (модифицировано). В этих же исследованиях внутрисубъектные вариации минимальных концентраций были одинаковыми для двух составов.
Циклоспорин широко распространяется по всему телу, проникает через плаценту и обнаруживается в грудном молоке.Предпочтительный захват циклоспорина происходит в печени, поджелудочной железе и жировой ткани, при этом он плохо проникает в ЦНС. В крови распределение циклоспорина зависит от концентрации; по мере повышения гемокрита концентрация циклоспорина в плазме снижается. Примерно от 22% до 47% циклоспорина обнаруживается в плазме, от 4% до 9% в лимфоцитах, от 5% до 12% в гранулоцитах и от 41% до 58% в эритроцитах. При высоких концентрациях препарата происходит насыщение связывания с лимфоцитами и эритроцитами.В плазме циклоспорин примерно на 90% связан с липопротеинами. Кроме того, связывание с эритроцитами и липопротеинами зависит от температуры. С повышением температуры увеличивается связывание с липопротеинами; однако связывание с эритроцитами увеличивается при понижении температуры. Другие лекарства, которые могут влиять на связывание циклоспорина с липопротеинами, могут изменять клиническую реакцию на циклоспорин. Циклоспорин интенсивно метаболизируется ферментной системой CYP3A в печени и, в меньшей степени, в желудочно-кишечном тракте и почках.Агенты, влияющие на систему CYP3A, могут значительно изменить метаболизм циклоспорина. Идентифицировано не менее 25 метаболитов циклоспорина, некоторые из которых являются биологически активными. Хотя большинство метаболитов циклоспорина проявляют только 10-20% иммуносупрессивной активности исходного лекарственного средства, они вносят свой вклад в токсичность. Основными метаболитами циклоспорина являются M1, M9 и M4N, возникающие в результате окисления в 1-бета, 9-гамма и 4-N-десметилированных позициях. В стабильном состоянии концентрации и AUC метаболитов циклоспорина могут превышать таковые для циклоспорина.Средние значения AUC для концентраций этих метаболитов в крови составляют 70%, 21% и 7,5% соответственно от концентраций циклоспорина в крови. Период полувыведения циклоспорина сильно различается. У пациентов с нормальной функцией печени средний период полувыведения составляет от 16 до 27 часов, а в других сообщениях — от 5 до 18 часов.
- Время (часы)
Время (часы)
РИСУНОК A.8 Полулогарифмическое представление (A) и линейное представление (B) для циклоспорина A означает после однократного введения 100 мг циклоспорина на 1 мл для обеих обработок Sigmasporin Microoral® Solution (тестируемый продукт) и Sandimmun Neoral® Solution ( эталонный продукт).
Выведение циклоспорина и его метаболитов в основном происходит с желчью и калом. Циклоспорин подвергается энтерогепатической рециркуляции. Только 6% дозы циклоспорина выводится через почки, из которых 0,1% выводится в виде неизмененного циклоспорина. Хотя уровни циклоспорина в крови широко используются для облегчения дозирования, точной интерпретации мешают вариации в абсорбции, вариации связывания с белками, ошибка отбора проб, тип анализа, перекрестная реактивность метаболитов, энтерогепатическая рециркуляция лекарства и лекарственные взаимодействия.
А.9.1.4. Терапевтическое использование
Циклоспорин показан в следующих случаях (показания, не одобренные FDA):
■ Болезнь трансплантат против хозяина3
■ Профилактика отторжения трансплантата сердца
- Время (часы)
- Время (часы)
РИСУНОК A.9 Линейное представление для циклоспорина A: индивидуальные концентрации в плазме (нг / мл) в зависимости от времени (часы) после введения однократной дозы 100 мг циклоспорина на 1 мл для обоих вариантов лечения; Sigmasporin Microoral® Solution, тестируемый продукт (A), и Sandimmun Neoral® Solution, эталонный продукт (B).