Щадящая диета №1. Правила питания при гастрите и язве желудка | Правильное питание | Здоровье
Специально для тех, кто страдает от проблем с желудком, разработана диета № 1, в меню которой, вопреки «советскому» названию, могут входить вкусные, питательные и полезные блюда.
Жесткую диету № 1 назначают при язве желудка и двенадцатиперстной кишки, а также после лечения острого гастрита. Но пока такие проблемы не возникли, принципы диеты № 1 могут стать основой для здорового питания, которое помогает вашему пищеварению.
Основные правила
Чтобы поддержать пищеварительный тракт и дать ему шанс восстановиться, блюда надо варить, готовить на пару или запекать без корочки. Из рациона следует исключить очень горячие и очень холодные блюда. Еще древние йоги говорили, что еда должна быть средней температуры, чтобы организм не тратил свои ресурсы на разогрев пищи и не подвергался ожогам. Теперь об этом говорят диетологи.
Следует ограничить употребление соли – она не только задерживает воду в организме, но и раздражает слизистую желудка.
Первое-второе
В рамках диеты №1 можно готовить огромное разнообразие вкусных и полезных супов. Приветствуются супы на основе овощного бульона с добавлением вермишели, риса, различных овощей. Заправлять такие супы можно сливками или добавлять в бульон яйцо, что придаст блюдам неожиданное звучание.
Вместо привычного сдобного хлеба (если вы его едите, вопреки заботам о фигуре) можно воспользоваться подсушенным хлебом или сухариками, которые можно добавлять прямо в суп.
Что касается мясных блюд, то в рамках полезной для желудка диеты рекомендуется нежирная курица или кролик – самые диетические виды мяса. Запеченная телятина или индейка также могут скрасить ваш диетический стол. Несколько дней в неделю можно готовить нежирные виды рыбы на пару или в виде рыбных котлеток со сливочным соусом.
Молоко как лекарство
Сохранить здоровье пищеварительного тракта помогают разнообразные молочные продукты: молоко и сливки, свежая сметана и кефир, некислый творог и простокваша. Если молочные продукты надоели, можно всегда побаловать себя и родных запеченными сырниками, которые не теряют полезных свойств молочного продукта. Молоко можно добавлять в блюда из яиц – получится нежный, вкусный омлет. Каши также лучше варить на молоке – они будут и полезными, и сытными.
Если молочные продукты надоели, можно всегда побаловать себя и родных запеченными сырниками, которые не теряют полезных свойств молочного продукта. Молоко можно добавлять в блюда из яиц – получится нежный, вкусный омлет. Каши также лучше варить на молоке – они будут и полезными, и сытными.
Ограничения
Чтобы не переутомлять желудок, следует отказаться от ржаного хлеба и слоеного теста, жирного мяса и разнообразных ужасов, которые активно покидают рацион людей, следящих за здоровьем: консервов, соленых сыров, острых соусов и маринадов. Также противопоказана белокочанная капуста, грибы, щавель, шпинат, лук, огурцы, газированные напитки, черный кофе.
Примерное меню на день
1‑й завтрак: яйцо всмятку, каша рисовая молочная, чай с молоком.
2‑й завтрак: яблоко печеное с сахаром.
Обед: суп овощной, фрикадельки мясные паровые с картофельным пюре, мусс фруктовый.
Полдник: отвар шиповника, сухарики.
Ужин: красная рыба, запеченная под молочным соусом, овощное рагу, чай с молоком.
На ночь: молоко и яблоко или банан.
Смотрите также: Свободная диета. Как сбросить вес, не ограничивая себя →
Диета при гастрите желудка | Санаторий Горный
Гастрит — это заболевание желудка, при котором повреждается слизистая оболочка и орган перестает полноценно переваривать поступающую пищу. Одна из причин, приводящих к развитию гастрита – это неправильное питание. Поэтому, одной из составляющих лечения гастрита является лечебное питание.
Общие правила. Длительность диеты.
Диета при хроническом гастрите должна соблюдаться даже в случае длительной ремиссии. В питании при гастрите необходимо придерживаться определенных правил:
- Приемы пищи должны быть в одно и тоже время.

- Питание должно быть дробным 5-6 раз в день
- Блюда должны быть теплыми
- Нельзя переедать
- Необходимо исключить пищу, раздражающую слизистую оболочку
- Во время еды необходимо тщательно пережевывать пищу
- Нельзя есть на бегу
- Последний прием пищи за 2-3 часа до сна
- Разделять по времени приемы пищи и питье воды. Пить можно через 30 минут после еды.
Питание при гастрите в период обострения:
При обострении гастрита необходимо начинать соблюдать диету при появлении первых симптомов болезни. Для избавления от болевых ощущений и других неприятных симптомов болезни необходимо строго придерживаться правил питания. Диета обязательно должна быть сбалансированная по питательным веществам.
В первый день обострения гастрита необходимо воздержаться от приема любой пищи. Обязательно надо пить негазированную воду или травяные негорячие чаи. Продукты вводятся постепенно, по мере стихания симптомов гастрита. Соблюдать диету необходимо на протяжении нескольких недель, даже если симптомы болезни давно исчезли.
Продукты вводятся постепенно, по мере стихания симптомов гастрита. Соблюдать диету необходимо на протяжении нескольких недель, даже если симптомы болезни давно исчезли.
Заметьте! При обострении заболевания противопоказано санаторно-курортное лечение: лучше обратиться в стационар.
Питание при хроническом гастрите:
Питание при гастрите желудка в хронической форме должно быть разнообразным и здоровым. На столе не должно быть продуктов питания, которые раздражают слизистую оболочку желудка.
При хроническом гастрите с повышенной кислотностью необходимо соблюдать диету очень строго. Очень важно исключить из рациона продукты, которые провоцируют выделение избытка желудочного сока. Это жареная, острая, соленая пища, трудноперевариваемые продукты, обилие специй.
При хроническом гастрите с пониженной кислотностью с помощью пищи нужно наоборот стимулировать выработку желудочного сока. Предпочтение нужно отдавать полужидким и пюреобразным блюдам. В небольшом количестве допускается употребление кислых продуктов (кисломолочные, кислые ягоды и фрукты).
В небольшом количестве допускается употребление кислых продуктов (кисломолочные, кислые ягоды и фрукты).
Типы диет:
Существуют разновидности диет при гастрите
Диета зависит от типа заболевания (повышенная / пониженная кислотность) и от течения гастрита (острая форма или хроническая форма.
При гастрите с пониженной кислотностью рекомендуется придерживаться стола № 2, которая включается в себя сокогонные продукты.
При гастрите с повышенной кислотностью рекомендована диета № 1 и его разновидности. При обострении назначают стол 1А на 7-10 дней с постепенным переходом на стол 1 Б.
Список разрешенных продуктов:|
Крупы и каши |
Рис, овсяная крупа, гречневая крупа, манка |
|
овощи |
Кабачок, цветная капуста, тыква, картофель, морковь свекла |
|
Молочные продукты |
Сливки, молоко, творог, сливочное масло |
|
Мясо |
Говядина, телятина, кролик, курица, индейка, |
|
Безалкогольные напитки |
Абрикосовый сок, морковный сок, тыквенный сок, отвар шиповника, компот из сухофруктов, минеральная вода |
Список полностью или частично ограниченных продуктов:
|
Овощи |
Огурцы, огурцы соленые, капуста, капуста квашеная, лук, бобовые, шпинат, щавель, хрен |
|
Каши и крупы |
Кукурузная, перловая, ячневая, пшенная крупы |
|
Десерты |
Мороженое, конфеты, торты, сдобная выпечка |
|
Молочные продукты |
Кефир, сметана, простокваша |
|
Мясные продукты |
Свинина, ветчина, колбаса, сосиски, сардельки, вяленое мясо, копченое мясо |
|
Безалкогольные напитки |
Чай, квас, газированные напитки, морсы |
|
Ягоды |
Любые ягоды в сыром виде |
Меню питания при гастрите.
 Режим питания.
Режим питания.Диета при гастрите желудка позволяет добиться длительной ремиссии. Соблюдать лечебное питание при гастрите желудка необходимо не менее 3-х месяцев. Необходимо полностью исключить из рациона любые бульоны, жареную пищи, маринованные и консервированные продукты питания. Рекомендовано полностью отказаться от употребления в пищу грибов, лука, бобовых как трудно усваиваемых продуктов питания. Также запрещены майонез, кетчуп, уксус, пряности и соусы.
Рецепты диетических блюд при гастрите:
Питание при гастрите должно быть разнообразным и питательным. Правильно сформированное меню позволяет обеспечить организм всеми необходимыми питательными веществами.
Примерное меню на день:
Завтрак:
Молочная гречневая каша со сливочным маслом. Отвар шиповника.
Второй завтрак:
Паровой омлет. Запеченное сладкое яблоко.
Обед:
Овощной суп с рисом. Паровое куриное суфле с картофельным пюре. Компот.
Паровое куриное суфле с картофельным пюре. Компот.
Ленивые вареники. Кисель
Ужин:
Филе трески с кабачковым пюре. Сок
Перед сном:
Теплое молоко не более 200 мл.
Комментарии диетологов:
Соблюдение диеты при гастрите позволяет добиться более быстрого выздоровления и избежать возможных рецидивов и осложнений.
«Правильный выбор санатория является значительным шагом на пути к сохранению и приумножению здоровья. «Горный» – это курортный комплекс, объединивший опыт и знания российской и советской курортологии. Наличие современного медицинского оборудования и инновационных установок, профессионализм персонала и любовь к своему делу послужат залогом в продлении долголетия» – главный врач санатория Караулов Александр Олегович.
Список литературы:
- Окороков, А.
 Н. Хронический гастрит / А.Н. Окороков, Н.П. Базеко. — М.: Медицинская литература, 2004
Н. Хронический гастрит / А.Н. Окороков, Н.П. Базеко. — М.: Медицинская литература, 2004 - Гастрит и язва. Эффективные схемы лечения и профилактики. — М.: Вектор, 2013
- Пиманов, С. И. Эзофагит, гастрит и язвенная болезнь / С.И. Пиманов. — М.: Медицинская книга, Издательство Нижегородской государственной медицинской академии, 2000.
правила питания и особенности рациона при болезни желудка, примерное меню на неделю, простые рецепты диетических блюд
На сегодняшний день гастрит можно назвать заболевание века, знакомы с ним более 50% населения всех наций и возрастов. Нередко это диагноз ставят на первых часах жизни новорожденным, и хоть он неотносится к ряду серьезных болезней, но все же есть чего опасаться, ведь гастрит является провокатором и основой для развития множества других неприятных проблем со здоровьем.
Зачастую при гастрите нарушается обмен веществ, беспокоят болевые ощущения, больной испытывает слабость и недомогание продолжительное время, а так же нарушается кислотность сока в желудке, она может быть в пределах нормы, а может, гораздо от нее отличатся, и быть выше или ниже допустимой границы. Но чаще всего встречается заболевание в сопровождении с повешенной кислотностью в желудке, что требует ущемления своих привычек в образе жизни, а главное заставляет пересмотреть свой рацион питания. Именно о таком виде из разновидностей заболевания мы сегодня подробно поговорим.
Но чаще всего встречается заболевание в сопровождении с повешенной кислотностью в желудке, что требует ущемления своих привычек в образе жизни, а главное заставляет пересмотреть свой рацион питания. Именно о таком виде из разновидностей заболевания мы сегодня подробно поговорим.
Причины повышенной кислотности желудка
Повышенный уровень рН — это когда показатель находиться за рамками допустимой нормы, то есть выше семи. Нередко он может беспокоить здоровых людей, не имеющих ранее проблем с желудком. Это первый звоночек о том, что следует уделить внимание своему здоровью:
- Неправильное питание, злоупотребление фаст -фудом, газированными напитками, специями, еда всухомятку, жаренная, острая, соленая пища.
- Нерегулярные приемы пищи с большим перерывом, в таком случае, вырабатываемая соляная кислота, начинает поедать саму себя, в результате чего, ее выделяется еще больше.
- Частая склонность к стрессам, перевозбуждению, агрессии.
- Показания к регулярным оперативным вмешательствам.

- Табак, алкоголь, наркотические вещества.
- Длительный прием определенной группы медикаментов (гормоны, антибиотики, обезболивающие НПВС).
- Инфекция Хеликобактер пилори.
- Повышенный тонус нервных окончаний.
Признаки повышенной кислотности желудка
- Изжога — чувство жжения за грудной клеткой, усиливающейся в положении лежа, возникающей вследствие приема определенных продуктов: яиц, мяса в жирном виде, газировок, кислых напитков, ягод, соусов…
Курируется с помощью специальных лекарственных средств, для снижения рН, соды, теплого молока или воды. - Боль в районе живота. Возникает примерно через полтора — два часа после еды, ноющие, тупые ощущения в области подреберья с левой стороны, иногда спазмы могут быть в районе кишечника, связанные с запорами, которые проходят после опорожнения и выведения каловых масс.
- Тошнота, иногда рвота. Возникает нерегулярно, зачастую спустя несколько часов после приема сложной для переработки пищи, желудком она не усваивается и кажется, как будто желудок «стоит» на месте, тяжесть и тошнота уходят после рвоты.
 Важно! Если тошноту и рвоту вы испытываете непосредственно после еды сразу, это сигнализирует о наличии и развитии гастрита, язвенной болезни и требует незамедлительной консультации врача — гастроэнтеролога.
Важно! Если тошноту и рвоту вы испытываете непосредственно после еды сразу, это сигнализирует о наличии и развитии гастрита, язвенной болезни и требует незамедлительной консультации врача — гастроэнтеролога. - Неприятные привкус и ощущения во рту, а так же кисловатая отрыжка после еды.
- Запоры, вздутие живота, колики.
- На разрезе языка, посредине налет беловато — серого цвета.
- Снижение или отсутствие аппетита, в результате общего недомогания, или наоборот постоянное ощущение голода, даже после приема нормальной порции еды.
- Повышенная нервозность, возбудимость.
- Отдышка после минимальной физической нагрузки в виде ходьбы или поднятия по ступенькам.
Питание — это основа лечения данного заболевания. Пациенту назначается специальная диета, которая поможет устранить или облегчить симптомы. Всегда рекомендуют прием щелочной воды, способную нейтрализовать кислотность и предотвратить тошноту, объем и частоту приема назначает лечащий врач.
Диета требует обязательного отказа от свежих хлебобулочных изделий, газированных напитков, алкоголя, некоторых фруктов, овощей (лука, томатов, редиса, цитруса), они способны провоцировать повышения щелочных показателей.
В рационе должны присутствовать первые, вторые блюда, различные гарниры, закуски, салаты, природные жиры в виде масел, фрукты и допустимые десерты, что бы несмотря на диету, организм не испытывал дефицита в необходимых микроэлементах.
Полностью следует исключить:
- жирные и острые продукты и блюда;
- фаст-фуд;
- маринады;
- колбасные изделия;
- соленья, чипсы, сухари, копчения;
- кофе;
- кислые ягоды и фрукты;
- шоколад;
- бобовые;
- сметана, сливки, твердый сыр, майонез;
- жирные бульоны из мяса или грибов.
Рацион питания при гастрите с повышенной кислотностью
В основе рациона лежат несколько простых правил, которые нужно соблюдать для быстрейшего и эффективнейшего выздоровления.
Правило №1
Питаться маленькими порциями (не больше собственной ладошки по объему) часто, 5-6 раз за день, даже при отсутствии аппетита.
Правило №2
Не употреблять тяжелую для переваривания пищу, что бы, не усугублять уже имеющиеся симптомы и проблемы в своем желудке.
Правило №3
По времени, последний прием пищи должен быть не ранее и не позже, чем за 4 часа до сна. В обратном случае вы будете испытывать либо навязчивое чувство голода с дискомфортными, болезненными ощущениями, либо тяжесть, изжогу, тошноту, что не даст вам полноценно отдохнуть и выспаться.
Правило №4
Медленно и тщательно пережевывайте пищу. Благодаря этому вам удастся избежать переедания, так как трапеза займет больше времени, а желудку будет легче переработать поступление еды.
Правило №5
Еду употреблять исключительно в теплом виде, это поспособствует нормальной реакции пищеварительной системы на продукты, в случае приема горячей либо холодной пищи, пищевод, желудок, испытывают стресс, и в свою защитную реакцию начинают выделять ненужный сок и желчь.
Правило №6
Между приемами пищи пить специальную воду способную нейтрализовать уровень рН, примерно за 20 минут до еды, и не ранее, чем через 40 минут после.
Правило №7
Блюда обязательно должны быть приготовлены с помощью пароварки, мультиварки или обычной варки до состояния готовности и с ограничением лишнего жира. Привычные котлеты, рыбу можно приготовить не способом жарки на сковороде, а на пару или запекая в духовке.
Продукты при гастрите с повышенной кислотностью, таблица
Детально разберем, что же можно и нужно кушать при наличии диагноза, о котором мы сегодня говорим:
- Блюда и продукты с большим содержанием Са (кальция) в составе, он способен облегчить выброс соляной кислоты и снизить болевые ощущения.
- Холодное молоко в количестве 50 миллилитров сразу после еды, поможет побороть изжогу и вывести из организма соляную кислоту.
- Крупы: ячмень, овсянка, рис, кукуруза, гречка, манка придадут чувство насыщения, обогатят организм нужными элементами, а так же окажут обволакивающее свойство на стенки желудка, что не даст лишней кислоте образоваться и выйти за его пределы.

- Мед является панацеей в борьбе с множеством негодований, в случае с повышенной кислотностью, он нормализует работу ЖКТ, сохраняет нормальное состояние флоры, защищает слизистую желудка от раздражения и активизирует выведение не нужных, вредоносных кислот. Зачастую его рекомендуют для ежедневного использования в небольших количествах, первый из приемов меда часто припадает на утреннее время, натощак в соединении с теплой водой.
- Имбирь знаменитая пряность в каждом уголке мира, он способен понижать кислотность желудка при гастрите. Но, важно, что при язвенной болезни, его применять нельзя, так как, будет сильно раздражатся внешняя оболочка желудка и провоцировать появление новых язвочек.
- Бананы богаты калием, каждодневное употребление фрукта способно не только облегчить симптомы и состояние больного, но и полностью побороть следы заболевания на начальных стадиях.
- Растительное масло, лучше оливковое или масло льна не должно превышать суточной нормы в рационе, а именно более двух столовых ложек в сутки.

- Мясо необходимо организму обязательно, особенно если проблема коснулась человека подросткового возраста. Предпочтительно выбирать нежирные, низкокалорийные сорта. Крольчатина, говядина, курятина, а так же мясо цыпленка — самые подходящие из них, и богатые на содержание жизненно важных элементов, к этому же списку можно отнести и говяжий язык.
- Рыба и морепродукты нормализуют работу и функции пищеварительного тракта, поэтому они в рационе должны быть 4-5 раз в неделю обязательно. Предпочтение отдавать так же диетическим сортам продукта.
- Творог от 0 до 5 % жирности можно включать в меню до пяти раз в неделю, в отдельных случаях его рекомендуют для ежедневного приема.
- Яйца можно в небольших количествах, обязательно свежие, в виде вареных всмятку, обычного или парового омлета на молоке, а так же яйца пашот. Но ни в коем случае нельзя их пить в сыром виде, что бы, не раздражать желудок и не занести патогенный микроорганизм, в виде сальмонеллы либо другой инфекции.

- Хлеб можно и нужно, вчерашний или слегка подсохший до состояния сухаря, но не свежий, так же можно и галетное, сухое печенье несколько раз в неделю.
- Картофель можно нечасто, так как, он долго переваривается. Если картофель присутствует в первом блюде, то на второе или для гарнира от него лучше отказаться.
- Тыква — незаменимый продукт при проблемах с ЖКТ, полезными являются сама мякоть овоща, его семена, а так же тыквенный сок. Целесообразней начинать употреблять данный компонент с самых ранних стадий болезни.
- Грецкие орехи и семечки, можно до двадцати грамм ежедневно.
- Укроп в свежем виде очень богат на витамины, минералы для желудка, он способен предотвратить процессы брожения, облегчить тошноту, а так же купировать спазмы в ЖКТ.
- Свекла — нормализует микрофлору кишечника и налаживает стул, тем самым предотвращает возникновение приступообразных болей и тяжести. Употреблять исключительно в вареном или в печеном виде.
Гастрит с повышенной кислотностью, меню на неделю
День 1
- Завтрак: Разваренная гречневая каша без масла, небольшое количество творога жирностью не более 5%, чай из мяты или чистый черный чай, но не крепкий, 1-2 галетное печенье.

- Обед: Слизистый суп из овсянки на воде с добавлением вареного куриного желтка и 10 грамм сливочного масла. Смесь перетереть или перебить блендером до образования супа — пюре. Как вариант для второго блюда, может послужить паровой омлет из одного яйца.
- Ужин: Тефтели из нежирного сорта мяса приготовленные на пару, разваренная вермишель из твердых сортов без масла, чай.
День 2
- Завтрак: Варенная на молоке овсянка, или же пюре из картофеля и моркови, чай или кисель.
- Обед: Гороховый суп на овощном бульоне, перетертый в пюре; обезжиренный творог или йогурт.
- Ужин: Ленивые творожники (вареники), желе из фруктов, компот без сахара.
День 3
- Завтрак: Биточки из мяса на пару, рис с пятью граммами сливочного масла, чашка чая или молока.
- Обед: Суп из картофеля, капусты и моркови, и отварная либо паровая рыба.

- Ужин: Гречка перебитая с творогом и запеченная в духовке в виде пудинга, компот или отвар из свежей малины.
День 4
- Завтрак: Манная каша без масла средней густоты и чай с добавлением молока и меда.
- Обед: Суп-пюре из кабачка, разваренная гречневая каша, 1 запеченное яблоко.
- Ужин: Жидкое пюре из картошки с паровой, мясной котлетой или пудингом из мяса. Стакан теплого молока за 1-2 часа до сна.
День 5
- Завтрак: Рисовая каша на молоке, ромашково — мятный чай, 1 хлебный сухарь или 2 штуки галетного печенья.
- Обед: Овсяный суп на мясном бульоне и кусок отварного мяса нежирных сортов.
- Ужин: Битки из рыбного фарша на пару или в духовке, гренка жаренная на нескольких каплях растительного масла, несладкий чай.
День 6
- Завтрак: Вермишель с маслом, чашка кефира или простокваши.

- Обед: Рыба на пару или отварная, пюре в виде супа из моркови и укропа, банан.
- Ужин: Отварная курица (нежирная часть) пюре из гороха или картофеля, чай.
День 7
- Завтрак: Овсянка на воде с орехами, стакан киселя.
- Обед: Суп из любых овощей и большая паровая котлета. Кусочек несвежего хлеба, намазанный медом или вареньем, молоко.
- Ужин: Отварная рыба и овощи на пару, небольшая порция творога, чай.
Для перекусов и полдников, можно использовать кисель из некислых ягод или фруктов, банан, печеные яблоки в чистом виде или с творогом, кефир с добавлением ложки отрубей или семян льна, а перед сном (примерно за час) можно пить 100-200 мл нежирного молока или кефира, не забывайте соблюдать и питьевой режим.
Контролируйте чувство сытости и голода, что бы, не обременять желудок лишними нагрузками, а так же следите после употребления каких блюд, вы испытываете больший дискомфорт, боли, тошноту или изжогу, что бы согласовано с лечащим врачом, заменить их, на продукты более подходящие лично для вас.
Источник: https://kak-lechit-doma.ru/zdorovoe-pitanie/pitanie-pri-gastrite-zheludka-s-povyshennoj-kislotnostyu
Диета при гастрите с повышенной кислотностью
Когда воспаляются стенки слизистой оболочки желудка важно придерживаться особого питания. Потому что при таком заболевании, как гастрит, даже современные и высокоэффективные лекарственные средства не избавляют пациента от недуга.
Диета при гастрите с повышенной кислотностью является важнейшим условием выздоровления.
Основные принципы диетыДиета при гиперацидном гастрите помогает нормализовать уровень кислотности желудочного сока.
Соблюдая диету первого стола на протяжении нескольких месяцев, можно нормализовать двигательную и секреторную деятельность желудка.
Постепенно воспаление его стенок будет уменьшаться, а защитные силы организма повышаться. Желудок начнет правильно работать, а значит, улучшится общее состояние больного.
Рассмотрим основные принципы диеты, которые нормализуют кислотность воспаленного органа и помогут ему правильно работать:
- Вы не должны много кушать.
 Употребляйте пищу часто и небольшими порциями. Например, составьте график своего 6-8 разового питания. Порции должны быть с размером в кулак.
Употребляйте пищу часто и небольшими порциями. Например, составьте график своего 6-8 разового питания. Порции должны быть с размером в кулак. - Пищу старайтесь употреблять в одинаковое время, так ваш желудок привыкнет, будет работать как часы и быстро пойдет на поправку.
- Следует собрать волю в кулак и отказаться от пряностей и соли. Они стимулируют дополнительное выделение кислоты, а вам это не нужно. От пряностей будет несложно отказаться, так как многие люди кроме молотого черного перца больше ничего не добавляют в свои блюда. А вот с солью будет немного посложнее. Она очень меняет вкус пищи: без нее еда кажется безвкусной травой. В крайнем случае, если вам очень сложно полностью отказаться от соли, то ограничьте ее употребление до четвертинки чайной ложечки в день.
- Жареная пища — злейший враг нашему желудку. Ее нужно заменить на отварную или приготовленную на пару.
- Контролируйте температуру употребляемых продуктов и блюд.
 Желудку не подходит горячая или холодная еда. Она должна быть теплой или совпадать с температурой тела. Поэтому любителям горячего чая и холодного мороженого придется несладко.
Желудку не подходит горячая или холодная еда. Она должна быть теплой или совпадать с температурой тела. Поэтому любителям горячего чая и холодного мороженого придется несладко. - Пищу пережевывайте тщательно, чтобы не оставалось никаких кусочков во рту.
- Отрегулируйте питьевой режим. Нельзя запивать пищу водой или любым другим напитком. Дождитесь, когда пройдет минут 15 после трапезы и выпейте стакан воды.
- Не стоит пренебрегать послеобеденным отдыхом. Это необходимость, а не каприз. Пища должна хорошо перевариться после трапезы, а кратковременный отдых этому как раз содействует. Можно расслабиться и принять удобное для вас положение полусидя или лежа.
Такая диета не дает результат через неделю. Но если ее придерживаться на протяжении нескольких месяцев, соблюдать основные принципы диетического питания, то в скором будущем сможете забыть о гастрите.
Какие продукты находятся под запретом?Чтобы не усугубить течение болезни, а наоборот, постараться от ее избавиться, вы должны знать, какие продукты находятся под запретом. Так как их употребление способствует увеличению объема соляной кислоты в желудке.
Так как их употребление способствует увеличению объема соляной кислоты в желудке.
Продукты, которые не следует употреблять, если у вас повышена кислотность желудка:
- Любое жирное мясо с грубыми волокнами (хрящи, жилы), сало, бекон, мясные консервы;
- Рыбные консервы, рыба жирных сортов, сельдь, а также такие морепродукты как черная и красная икра, креветки, кальмары, мидии.
- Наваристые мясные и рыбные бульоны, борщи, супы: грибной, фасолевый, гороховый, рассольник, винегрет, зельц, холодец, шашлык, пельмени.
- Хлебобулочные изделия: свежий хлеб, сдоба, черный и ржаной хлеб.
- Крупы: пшенная, перловая, ячменная, кукурузная, а также бобовые культуры и отруби. Каши желательно готовить на воде или нежирном молоке. Можно приготовить из круп суфле или пудинг.
- Кисломолочные продукты: сливки высокой процентности, сметана, острые сычужные сыры.
- Кондитерские изделия: конфеты и печенье с начинками или в глазури, сухофрукты, шоколад, мороженое.

- Маринованные и консервированные продукты: грибочки, огурцы.
- Горчица, хрен, майонез, уксус, приправы, соусы. Какие приправы разрешены, можете узнать из данной статьи.
- Спиртные и газированные сладкие напитки, очень крепкий чай, кофе, соки из цитрусовых фруктов.
- Некоторые овощи: белокочанная и брюссельская капусты в любом виде, томаты, редис, редька, шпинат, щавель, лук, чеснок, а также фрукты с грубой клетчаткой и цитрусовые.
- Фаст-фуды.
Если гастрит переходит в хроническую форму, то диету приходится соблюдать на протяжении всей жизни. Систематические отходждения от диеты неизбежно чреваты обострениями.
Однако диета при хроническом гастрите имеет не такие строгие ограничения, как в период обострения. Поэтому иногда правила можно немного нарушать. Когда период обострения проходит и заболевание находится в стадии затишья, можно побаловать себя запрещенными продуктами в малом количестве без фанатизма.
Что разрешено есть при гастрите с повышенной кислотностью?Список разрешенных продуктов при гастрите желудка с повышенной кислотностью также велик, как и список запрещенных. Большинство из них вы и раньше употребляли в пищу, просто не придавали этому значения. Итак, какие продукты питания можно употреблять при гастрите:
Большинство из них вы и раньше употребляли в пищу, просто не придавали этому значения. Итак, какие продукты питания можно употреблять при гастрите:
- Зеленый чай (с молоком или без), какао, компот из сухофруктов, кисель.
- Мучные изделия должны быть как минимум вчерашними или подсушенными. Диетологи разрешают кушать сухой бисквит и печенье. Не чаще одного раза в неделю вы можете лакомиться несдобной выпечкой, например, пирожками с нейтральной начинкой, оладьями или блинами.
- Мясо нежирных сортов: говядина, судак, карп, окунь, курица, кролик, индейка. Его можно отваривать, готовить паровые котлеты, суфле, зразы.
- Мясные продукты: ветчину нежирную, колбасу докторскую, молочную или детскую.
- Молочные продукты, но не кислые.
- Супы-пюре, овощные пюре на отваре из круп, молочные супы с вермишелью. При гастрите с повышенной кислотностью в первые блюда разрешается добавлять сливки и молоко.
- Овощи: картофель, морковь, свекла, цветная капуста, тыква и кабачки.
 Употребление горошка и укропа нужно ограничивать. Овощи следует употреблять в отварном виде.
Употребление горошка и укропа нужно ограничивать. Овощи следует употреблять в отварном виде. - Яйца. В сутки разрешается есть 1-2 куриных яйца, приготовленные всмятку или в виде омлета. Воспаленному желудку особенно полезны перепелиные яйца. Их полезно употреблять в сыром виде или готовить молочные коктейли.
- Крупы: манная, рисовая, гречневая и овсяная.
- Также разрешены макароны высшего сорта.
- Из кондитерский изделий можно употреблять зефир и пастилу.
- Готовить из сладких сортов зрелых фруктов компоты, муссы, желе или запекать фрукты в духовке. Это могут быть: яблоки, дыни, бананы, персики и другие фрукты.
- Растительные масла: оливковое, подсолнечное, сливочное масло, но оно должно быть несоленым и с наименьшей жирностью.
Меню при гастрите на каждый день следует продумывать до мелочей исходя из списка разрешенной продукции. Придется отказаться от некоторых предпочтений. Обязательно нужна консультация гастроэнтеролога по поводу составления рациона, количества и общего объема употребляемой пищи в сутки.
Обязательно нужна консультация гастроэнтеролога по поводу составления рациона, количества и общего объема употребляемой пищи в сутки.
Учитывая ограничения в еде можно приготовить вкусные, полезные диетические блюда, которые помогут вам избавиться от каких-либо проявлений болезни. Тем более, их несложно готовить. Рассмотрим примеры суточной диетотерапии:
Пример №1.- Завтрак: отварите яйцо всмятку, овсяную кашу на воде или нежирном молоке, разбавьте с водой фруктовый сок (1:1).
- Ланч: можно запечь яблоки или сделать из них суфле.
- Обед: суп-пюре из тыквы (овощи выбирайте по желанию из списка разрешенных продуктов), паровые котлеты из телятины с макаронами, хлеб, компот из сухофруктов.
- Полдник: приготовьте молочный кисель, он обволакивает воспаленные стенки желудка и нормализует уровень кислотности.
- Ужин: посолите рыбу (соль на кончике ножа), заверните в фольгу, чтобы быстрее приготовилась и отправьте на противне в духовку, сварите рисовую кашу на воде, приготовьте чай с молоком.

- Перед сном выпейте стакан молока.
- Завтрак: приготовьте суфле из творога, гречневую кашу с молоком и чай.
- Ланч: чай (зеленый, черный, травяной) с зефиром без красителей и наполнителей.
- Обед: отварите овощи и сделайте суп-пюре (рецепт см. ниже), можно приготовить еще картофельное пюре и паровые тефтели.
- Полдник: ленивые вареники (рецепт см. ниже), компот из фруктов.
- Ужин: запеканка из макарон.
- Второй ужин: разогрейте молоко и возьмите подсушенную булочку.
Стоит отметить, многие рецепты при гастрите очень просты и не требуют много времени в приготовлении. Соблюдая диету при гастрите с повышенной кислотностью вы научитесь готовить необыкновенные блюда, будете придумывать свои рецепты, которыми сможете удивить своих близких и родных.
Правильно питаться при гастрите с повышенной кислотностью несложно, главное, знать несколько рецептов:
1. Суп-пюре из цветной капустыИнгредиенты:
- небольшой кочан цветной капусты;
- 1 ст. молока;
- 1,5 ст. воды;
- чайная ложка муки;
- куриное яйцо;
- по вкусу: сметана, соль и сахар.
Приготовление:
- вымойте капусту, разделите ее на соцветия и отварите;
- капустный отвар смешайте с мукой, получится белый соус;
- протрите капусту через сито, добавьте в пюре молоко и сахар, когда закипит, снимите с огня;
- яйцо добавьте в сметану, перемешайте и тонкой струйкой вылейте в суп.
Готово!
2. Ленивые вареникиИнгредиенты:
- 150 г творога;
- одно яйцо;
- 1,5 чайные ложки сахара;
- 1 ст. л. сметаны;
- 300 г муки
Приготовление:
- муку смешайте с яйцом, сахаром и творогом;
- сделайте из теста небольшую колбаску и нарежьте ее на кусочки.

- отварите, полейте небольшим количеством сметаны и подавайте к столу.
Гастрит и необходимость соблюдать диету — это повод пересмотреть свои жизненные принципы и привычки, отказаться от курения и спиртных напитков, следить за своим эмоциональным фоном.
Сбалансированное и полноценное питание при гастрите с повышенной кислотностью поможет забыть о неприятных ощущениях в желудке, а также избежать проявления болезни. Следуйте правилам питания при гастрите, прислушивайтесь к советам лечащего врача и будьте здоровы!
Источник: https://VseProGastrit.ru/pitanie-pri-gastrite/diety-pri-gastrite/dieta-pri-gastrite-s-povyshennojj-kislotnostyu/
Диета при гастрите с повышенной кислотностью: питание при обострении, меню, рецепты
При болезнях желудка необходимо правильно питаться, поэтому диета при гастрите с повышенной кислотностью — обязательная часть эффективной терапии. Для лечения данного заболевания разработан особый стол, позволяющий привести в норму рН и избежать обострений.
Принципы питания
Гастрит с повышенной кислотностью требует соблюдения правил питания:
- Принимать пищу следует дробно, каждые 3-4 часа. Иначе желудочный сок будет застаиваться. Эта ситуация может обернуться осложнениями — изжогой и тошнотой.
- Еда должна быть тщательно пережевана. Не стоит торопиться во время трапезы. Категорически нельзя есть на ходу. Это мешает перевариванию пищи.
- Желательно ежедневно готовить свежую пищу, либо правильно хранить ее в холодильнике.
- Питание при гастрите желудка с повышенной кислотностью должно включать в себя исключительно свежие и качественные продукты.
- Последний прием пищи за 3 часа до сна.
- Высокое значение рН отлично корректируется большим количеством чистой воды. Нужно выпивать не менее 2 л в сутки.
- Диета при атрофическом гастрите с повышенной кислотностью полностью исключает употребление сырых фруктов и овощей.
К тому же блюда запрещается есть очень холодными или горячими, т. к. это раздражает слизистую желудка и кишечник, повышает риск развития язвы. Поваренная соль ограничивается до 8 г в сутки.
к. это раздражает слизистую желудка и кишечник, повышает риск развития язвы. Поваренная соль ограничивается до 8 г в сутки.
Что не рекомендуется есть
Любая болезнь желудочно-кишечного тракта требует ограничений в питании. Что нельзя есть при гастрите с повышенной кислотностью, должен сказать врач. Обычно список запрещенных продуктов следующий:
- Кислые яблоки, апельсины, груши, лимоны, грейпфруты, лаймы, киви. Недозрелые и содержащие грубую клетчатку фрукты.
- Щавель, репчатый лук в сыром виде. Зеленый лук, шпинат, брюссельская и белокочанная капуста.
- Баклажаны, помидоры, томатнаю паста. Репа, редька.
- Зелень — ограниченно.
- Строго запрещены копченые деликатесы, жирные колбасные изделия и сосиски.
- Кислый кефир, тан, айран и другие молочные продукты с повышенной кислотностью.
- Все соленья, маринованные продукты, консервы, пресервы.
- Чипсы, орешки, снеки. Фастфуд.
- Жареная еда.
- Пиво, шампанское, сухие вина.

- Свинина, сало, баранина, ягнятина, лосось, скумбрия, сельдь.
- От блюд, содержащих кукурузу, бобы, перловку и ячневую крупу, гастрит зачастую обостряется.
- Сдоба, особенно свежевыпеченная, мешает лечению гастрита с повышенной кислотностью.
Алкоголь рекомендуется не пить вообще или по согласованию с лечащим врачом. Стоит воздержаться от крепкого кофе и чая, газированных напитков, энергетиков и других жидкостей, повышающих кислотность желудочного сока.
К запрещенным продуктам при гастрите с повышенной кислотностью также относят: ржаной хлеб, мороженое, соки из цитрусовых, шоколад и орехи; различные добавки: горчица, кетчуп, уксус и пр., что тоже могут повысить кислотность желудка.
Можно и нужно есть
Несмотря на обширные ограничения, есть и разрешенные продукты при гастрите с повышенной кислотностью. Разрешают стол из вареных, тушеных, запеченных, приготовленных на пару блюд. Желательно включать в меню измельченные блюда и не есть очень горячей пищи. Что можно есть при гастрите с повышенной кислотностью:
Что можно есть при гастрите с повышенной кислотностью:
- мягкие, зрелые фрукты и ягоды;
- нежирный творог, молоко, ряженку, сметану;
- курицу, индейку; рыбу тощих сортов и морепродукты;
- макаронные изделия, рис, гречку и манную крупу;
- докторскую колбасу и молочные сосиски;
- тыкву, цветную капусту, брокколи, морковь, картофель, батат, цукини;
- некрепкий чай, какао, травяные отвары;
- яйца в виде омлета или всмятку;
- сухое печенье, бисквит, безе, пастилу, зефир.
Также разрешенные продукты — мед, сгущенное молоко, варенье, сахар, нежирный сыр, различные растительные масла. Что можно кушать еще и в каком виде — очень индивидуально. Списки с допускаемой едой могут значительно отличаться в каждом конкретном случае.
Примерное меню
Питание при гастрите с повышенной кислотностью составляется с учетом истории болезни и индивидуальных особенностей пациента.Меню при гастрите может быть вкусным и разнообразным, если учитывать собственные предпочтения.
Как же питаться при гастрите на завтрак, обед и ужин? Продуктов, допускаемых к употреблению при повышенной кислотности желудка достаточно много. Поэтому можно взять за основу примерное диетическое меню на неделю.
Понедельник:
- Завтрак. Овсянка на молоке с медом. Какао.
- Обед. Суп из цветной капусты с рисом. Индейка на пару и макароны.
- Полдник. Банан.
- Ужин. Тушеная свекла. Хек, запеченный с морковью и цукини.
- На ночь — творог.
Вторник:
- Завтрак. Творожное суфле со сметаной. Чай с молоком.
- Обед. Тыквенный крем-суп. Картофель, тушенный с говядиной.
- Полдник. Молоко с галетами.
- Ужин. Рис, рыбные котлеты и тушеные овощи.
- На ночь — натуральный йогурт.
Среда:
- Завтрак: Гречневая каша на воде. Зефир. Зеленый чай.
- Обед. Куриная лапша. Биточки из говядины с картофельным пюре.
- Полдник. Запеченное с медом сладкое яблоко.
- Ужин. Омлет с овощами.

- Перед сном — молоко.
Четверг:
- Завтрак. Манная каша. Батон с маслом. Чай с сахаром.
- Обед. Овощной суп. Курица запеченная с картофелем. Кисель.
- Полдник. Арбуз.
- Ужин. Макароны с сыром и брокколи.
- Перед сном — молочный коктейль с бананом.
Пятница:
- Завтрак. Яйцо всмятку. Бутерброд с сыром и маслом. Чай.
- Обед. Рыбный суп из трески. Картофельная запеканка с фаршем.
- Полдник. Йогурт.
- Ужин. Куриные котлеты с гречкой. Отвар шиповника.
- Перед сном — творог со сметаной.
Воскресенье:
- Завтрак. Сырники с изюмом, запеченные в духовке. Цикорий с молоком.
- Обед. Бульон с фрикадельками. Запеканка из кабачка, моркови и сыра.
- Полдник. Простокваша.
- Ужин. Диетический плов с нежирным мясом. Компот.
- Перед сном — какао и банан.
Диета при гастрите желудка с повышенной кислотностью может быть разнообразной.
Диетические супы
В меню больного гастритом человека обязательно должны присутствовать супы. Идеально, если они будут сварены на легком бульоне, например, из хека или минтая, курицы или нежирной говядины.
Идеально, если они будут сварены на легком бульоне, например, из хека или минтая, курицы или нежирной говядины.
При обострении гастрита первый отвар необходимо сливать и варить суп на втором. Крепкие бульоны могут ухудшить состояние и вызвать боли в желудке. Рецепты первых блюд при гастрите с повышенной кислотностью не должны содержать жаренные на масле овощи.
Суп с фрикадельками. Состав:
- мясной фарш (говядина, телятина, курица) — 200 г;
- яйцо — 1 шт;
- картофель — 3 шт;
- морковь — 1 шт;
- горсть вермишели;
- 1 ст.л укропа;
- соль — по вкусу.
Фарш перемешать с яйцом и сформировать шарики размером с грецкий орех. Воду довести до кипения, положить в нее фрикадельки, посолить по вкусу. После того как фрикадельки всплывут, добавить порезанный кубиками картофель. За 5-7 минут до готовности положить вермишель и тертую морковь, тщательно перемешать. После снятия с плиты добавить укроп и дать супу настояться в течение 10 минут.
Овощной крем-суп. Состав:
- картофель — 2 шт;
- морковь — 1 шт;
- кабачок — 1 шт;
- тыква — 200 г;
- цветная капуста — 200 г;
- заправка — по вкусу;
- соль — по вкусу.
Овощи вымыть, почистить, порезать кубиками. Цветную капусту разобрать на соцветия. Залить овощи водой и варить до готовности в течение 15-20 минут на медленном огне.
После чего снять кастрюлю с плиты, слегка остудить и перетереть содержимое вместе с жидкостью через сито. В готовый суп по вкусу можно добавить тертый сыр, сметану, нежирные сливки, молоко, разрешенную зелень.
Вторые блюда
Еще одним незаменимым компонентом лечебного стола является белок. Рецепты блюд при гастрите должны включать в себя нежирные сорта рыбы, мяса, птицы. Взрослому человеку требуется не менее 1 г белка на 1 кг веса ежедневно. Мясо или птица идеально подойдет на обед, а рыба или творог — на ужин.
Тефтели с молочным соусом. Ингредиенты:
- мясной фарш — 500 г;
- яйцо куриное — 1 шт;
- рис — 100 г;
- молоко — 1 ст;
- мука высшего сорта — 1 ст.
 л;
л; - сливочное масло — 30 г;
- соль — по вкусу.
Рис отварить до полуготовности и перемешать с фаршем и сырым яйцом. Тщательно выместить массу и сформировать круглые тефтели. Форму для запекания смазать маслом или немного посыпать манной крупой.
Запекать тефтели в духовке на среднем огне в течение 30-40 минут. В сотейнике растопить сливочное масло, добавить к нему муку и перемешивать до загустения.
В полученную массу влить молоко, посолить по вкусу, взбить венчиком до однородной консистенции. Подавать тефтели с соусом.
Суфле из индейки. Ингредиенты:
- филе грудки индейки — 400 г;
- яйцо куриное — 4 шт;
- сливки нежирные — 200 мл;
- мука пшеничная — 2 ст.л;
- соль — по вкусу.
Индюшиное филе перемолоть в мясорубке дважды. Отделить желтки от яиц и добавить к фаршу. В полученную массу добавить сливки, все тщательно перемешать вручную или в чаше кухонного комбайна. Яичные белки взбить до крепкой пены, добавив щепотку соли. Соединить обе массы. Выпекать 30 минут при средней температуре в силиконовых формочках для кексов.
Соединить обе массы. Выпекать 30 минут при средней температуре в силиконовых формочках для кексов.
Овощные блюда
Рецепты при гастрите должны быть не только диетическими, но и содержащими важные для организма микроэлементы. Чаще всего свежие овощи и фрукты не входят в рацион болеющего человека, поэтому разрешают тушеные и запеченные блюда.
Морковные котлеты. Ингредиенты:
- морковь — 1 кг;
- яйцо куриное — 2 шт;
- манная крупа — 3 ст.л;
- молоко — 100 мл;
- сливочное масло — 30 г;
- мука высшего сорта — 1 ст.л;
- сахар — 1 ч.л;
- соль — по вкусу.
Морковь натереть на крупной терке, поместить в сотейник или кастрюлю с глубоким дном, добавить туда сливочное масло, соль, сахар, молоко и тушить на медленном окне до мягкости.
К полученной массе высыпать манку и оставить на 15 минут.
Затем добавить яйца, все хорошо перемешать, слепить котлеты и обвалять их в муке. Выпекать на противне, смазанном маслом или пергаментной бумаге 7-8 минут в разогретой духовке. Подавать со сметаной.
Подавать со сметаной.
Яблоки запеченные с творогом. Продукты:
- яблоки сладких сортов — 4 шт;
- творог — 200 г;
- сахар — 1 ст.л;
- корица — 1 ч.л.
Яблоки вымыть, вырезать сердцевину. Творог смешать с сахаром и корицей. Начинить яблоки творожной массой, завернуть каждое в пищевую фольгу, оставив верхушку открытой. Выпекать в течение 15 минут. По желанию сахар можно заменить на мед или сухофрукты (изюм, чернослив, курагу).
Источник: https://MedicalOk.ru/zheludok/gastrit/dieta-pri-gastrite-s-povyshennoj-kislotnostyu.html
Диета при гастрите с повышенной кислотностью
Принципы диетотерапии при гастрите с повышенной кислотностью
У больных гастритом с повышенной кислотностью увеличено количество выделяемого желудком желудочного сока и концентрация соляной кислоты в нем.
Основные принципы диетотерапии – это исключение из рациона продуктов, вызывающих стимуляцию секреции желудочного сока, и продуктов, раздражающих слизистую оболочку желудка.
Не менее важно питаться регулярно, небольшими порциями и употреблять в пищу продукты, которые снижают кислотность и нормализуют пищеварение.
Диета при остром гастрите или обострении хронического гастрита
Воспаление слизистой желудка, сопровождающееся сильными болями, изжогой, отрыжкой кислым и другими симптомами гастрита с повышенной кислотностью, лечится голоданием или употреблением в пищу слизистых каш и супов, протертых вареных овощей и киселя.
Это позволяет разгрузить желудок и ускорить заживление эрозий, образующихся на слизистой.
Но соблюдение такой диеты рекомендуется только при одновременном приеме препаратов, блокирующих излишнюю выработку соляной кислоты в желудке, в противном случае, голодание может только ухудшить состояние больного.
Общие принципы диетотерапии при гастрите с повышенной кислотностью
- Исключить из рациона продукты, вызывающие усиленное отделение желудочного сока: все жирные и жареные блюда; любые острые, соленые и копченые продукты; все «перекусы»: чипсы, семечки, орешки и так далее; категорически запрещен фаст-фуд и газированные напитки; маринады, соусы с уксусом: майонез, кетчуп, соевый соус; лук, чеснок, пряности и приправы;
- Питание при гастрите с повышенной кислотностью должно быть регулярным и дробным: не менее 5-6 раз в день, последний прием пищи – за 2-3 часа до сна;
- Пища не должна быть слишком холодной или горячей, это также стимулирует выработку соляной кислоты, оптимально – чуть теплые блюда мягкой консистенции: пюреобразные, жидкие и протертые;
- В ежедневное меню обязательно должна входить каша на завтрак – крупы содержат вещества, которые обволакивают слизистую желудка, уменьшая раздражение.
 Лучше всего на завтрак или ужин употреблять каши из риса, геркулеса, манной крупы или перловки.
Лучше всего на завтрак или ужин употреблять каши из риса, геркулеса, манной крупы или перловки. - Супы также варят с добавлением круп, постные или на нежирном бульоне, а в качестве второго используют мясо и овощи, тушеные на пару, отварные или запеченные. Десерт у больных гастритом должен состоять из густого домашнего киселя, муссов и суфле.
- Из напитков больным разрешен некрепкий чай, компот, кисель или разбавленный наполовину водой сок, причем не рекомендуется запивать ими пищу. Напитки должны употребляться отдельно, а пищу можно запить чистой водой.
- Пищу следует принимать в спокойной обстановке, не спеша, тщательно пережевывая каждый кусок;
- В рацион больного должны входить молочные продукты и сыры; хлеб, подсушенный или сухарики; овощи: картофель, морковь, свекла, тыквенные; фрукты, кроме цитрусовых и слишком кислых;
- При заболеваниях желудочного тракта больной должен отказаться от употребления спиртных напитков и курения, в противном случае есть риск развития язвы желудка или кишечника.

Список продуктов, разрешенных при гастритах с повышенной кислотностью:
- Каши молочные
- Супы овощные, молочные и на нежирном бульоне с хорошо разваренной крупой;
- Нежирное отварное, тушеное или запеченное мясо – птица, говядина, крольчатина;
- Хлеб белый подсушенный или бисквиты;
- Молочные продукты — не кислые;
- . Крупы и макаронные изделия;
- Яйца всмятку и блюда из яиц – самое полезное блюдо из яиц – омлет;
- Овощи — картошка, морковь, цветная капуста, кабачки, тыква – овощи нужно отваривать или тушить, свежие вызывают сильное раздражение желудка;
- Сладкие фрукты и ягоды – их лучше употреблять в вареном и запеченном виде, так они меньше раздражают слизистую желудка;
- Соусы молочные и фруктовые;
- Масло сливочное;
- Некрепкий чай, компоты и кисели.
Список продуктов, запрещенных при гастрите с повышенной кислотностью:
- Свежий хлеб и любые виды ржаного хлеба;
- Сдобная выпечка, дрожжевое и слоеное тесто – особенно жареные изделия и фаст-фуд: пирожки, сосиски с тестом и пицца должны навсегда исчезнуть из рациона больного;
- Крепкие бульоны и жирные, наваристые супы, также – капустные супы и окрошка;
- Жирные сорта мясо, жареное мясо, мясо со специями и так далее – запрещены свинина и баранина, жаркое, маринованное мясо, особенно шашлык;
- Копчености и колбасные изделия – их стоит полностью исключить из рациона при проблемах с желудком;
- Кисломолочные продукты и сметану;
- Бобовые;
- Любые соленья, маринады и консервированные продукты – все, что находится в банках и может храниться в течение нескольких месяцев – вредно при гастрите;
- Кукурузная, пшенная и ячневая крупы;
- Капуста, репа, редька, брюква, редис, шпинат, щавель, огурцы, лук;
- Кислые фрукты и ягоды – цитрусовые, киви, ананасы, другие экзотические фрукты, крыжовник, смородина и так далее;
- Кондитерские изделия, шоколад, мороженое и так далее;
- Жирные соусы и соусы с добавлением уксуса;
- Любые приправы и специи;
- Алкогольные напитки;
- Крепкий кофе и чай, а также какао и шоколад.

Примерное меню для больного гастритом с повышенной кислотностью
- Завтрак: молочная каша: гречневая, овсяная или манная, или яйцо всмятку; омлет или творожное суфле; оладьи или чай с молоком, молоко или минеральная вода;
- Обед – на 1-е: суп овощной или суп-пюре с гренками или суп на бульоне с крупами; на 2-е: тефтели с картофельным пюре или бефстроганов из отварного мяса с овощами; кнели мясные паровые или биточки паровые с гарниром из макарон; на 3-е: компот или кисель;
- Полдник – стакан молока или сливок с печеньем, фрукт или пюре;
- Ужин – запеченная рыба или заливное; пюре мясное и картофельное или ленивые вареники; зразы куриные или фрикадельки из говядины, некрепкий чай, компот или отвар шиповника.
Соблюдение принципов диетотерапии и рационального питания для больных гастритом с повышенной кислотностью должно стать образом жизни, в противном случае избежать повторного появление болезни или обострения хронического процесса не удастся.
Источник: https://onwomen.ru/dieta-pri-gastrite-s-povyshennoj-kislotnostyu.html
Диета при гастрите с повышенной кислотностью: меню на каждый день недели
Сегодня распространёнными становятся заболевания, связанные с факторами: неправильное питание, частые стрессовые ситуации, быстрые перекусы, злоупотребление фастфудом, вредные привычки (алкогольные напитки, курение). В начале списка болезней выступает гастрит.
При гастрите происходит воспаление слизистого эпителия желудка, возникают неприятные симптомы – изжога, боль в желудке, тошнота, рвота, отрыжка. Присутствуют ощущения тяжести и заполненности в полом органе, пропадает аппетит, снижается масса тела больного.
Спровоцировать развитие гастрита с повышенной кислотностью способны частые стрессы, состояние депрессии, неправильный режим приёма пищи, несбалансированное питание, алкоголизм, употребление вредных продуктов, хеликобактерии.
Выделяют перечень разновидностей гастрита, рацион больных с разными видами течения болезни обычно различается. К примеру, самая строгая, со многими ограничениями – диета при обострении гастрита.
К примеру, самая строгая, со многими ограничениями – диета при обострении гастрита.
С наступлением ремиссии появляется возможность расширить круг употребляемых продуктов.
Каждый тип патологии требует обязательного ограничения в употреблении избранных кушаний (к примеру, пересоленные или чрезмерно острые, жирные и жареные).
Выделяют два главных вида болезни: гастрит с повышенным уровнем кислотности и с пониженным. Повышенная кислотность – высокий уровень выделения пищеварительной жидкости в желудке. Вид гастрита называют гиперацидным. Диетотерапия, как и лечение гиперацидного гастрита, отличается по отдельным признакам.
Чаще всего рассматриваемая болезнь определяется у студентов, молодых людей, детей. Причинами становятся погрешности в питании, в итоге приводящие к воспалению оболочки желудка.
Требуется уделять внимание рациону больного человека. Медикаментозная терапия не окажется эффективной, если не соблюдена диета при гастрите желудка.
Остаётся риск развития различных осложнений, среди которых отмечают хронический гастрит, язву желудка, рак.
Диета при гастрите с повышенной кислотностью подразумевает разрешение и запрет на отдельные продукты.
Разрешённые блюда
- Несвежая выпечка и хлеб, печенье, сухари.
- Отварные макароны, вермишель.
- Каши, приготовленные на воде, желательно вязкие, обволакивающие.
- Различные овощные супы, можно с добавлением круп (к примеру, гречневый суп). Супы-пюре – оптимальный вариант.
- Отварные или приготовленные на пару блюда из говядины, курицы или из печени, языка.
- Яйца разрешены, если приготовлены всмятку либо в виде омлета из пароварки.
- Вареная рыба, желательно нежирная.
- Избранные виды овощей и фруктов в перетертом виде. Овощи желательно употреблять вареными или тушеными.

- Некислые молочные продукты, молоко, творог, нежирную ряженку.
- Из сладостей допустимы при гастрите зефир, немного мёда, пастила, мармелад, варенье.
- Пить некрепкий чёрный чай, кофе желательно разбавлять молоком или нежирными сливками, какао, соки из разрешённых фруктов и ягод.
- Рацион должен включать масла: оливковое, подсолнечное, кукурузное, сливочное, совсем немного.
Что касается запретных блюд – помните, главной целью становится снижение уровня выработки соляной кислоты. Значит, исключению из рациона подлежат продукты, увеличивающие выделение кислоты в желудке.
Запрещённые блюда
- Свежий хлеб и сдоба, ржаной хлеб.
- Бобы, перловая крупа.
- Насыщенные мясные бульоны, а также грибные и рыбные.
- Нежелательно кушать при гастрите борщ и окрошку.
- Противопоказана соленая, консервированная и копченая рыба.
- Мясные консервы, а также грубое жилистое мясо.
- Лук, маринованные и засоленные овощи, капуста, грибы.

- Из молочных продуктов исключить кислые, сыр соленый или острый, нежелательно мороженое.
- Яичница и вареные вкрутую яйца.
- Сильно газированные напитки, алкоголь, квас, крепкий кофе.
- Категорически не рекомендуются различные специи и приправы, хрен, горчица, блюда с добавлением уксуса, острые соусы.
- Фрукты и ягоды в незрелом виде противопоказаны, избранные сухофрукты. Недопустимы кислые сорта ягод, вызывающие повышенную секрецию желудочного сока.
Выделим отдельный список продуктов, оказывающих негативное воздействие на слизистую оболочку желудка.
Нежелательные продукты
- Чеснок – продукт, повышающий аппетит, следовательно, способный повысить уровень соляной кислоты в желудочном соке.
- Цитрусовые запрещены при гастрите с повышенной кислотностью, способствуют усиленной выработке пищеварительной жидкости.
- Следует ограничить употребление орехов, вызывающих обострению болезни.
- Нельзя шоколад при гастрите, особенно если наблюдается увеличенный уровень кислотности.

- Химические вещества, ароматизаторы, консерванты – содержатся в мороженом, неблагоприятно сказываются на состоянии слизистой оболочки желудка.
- Виноград вызывает брожение в пищеварительном органе, относится к нежелательным продуктам. Допустимо употреблять без кожицы.
- Мясо в копченом виде не рекомендуется при хроническом гастрите с повышенной кислотностью.
- В арбузах, в дынях, содержится масса клетчатки, потребление этих лакомств предписано ограничить.
- В печени обнаружен холестерин, сильно раздражающий внутренние стенки желудка.
Питание при гастрите с повышенной кислотностью предполагает соблюдение неких правил, которых придётся придерживаться в течение длительного времени, порой – пожизненно.
Основные принципы питания
- Употребляемые блюда подаются, достигнув оптимальной температуры, желательно тёплыми, горячая пища, как и холодная, раздражает слизистый желудочный эпителий. Это становится неблагоприятным фактором, оболочка желудка уже воспалена и раздражена из-за гастрита.

- Съедаемая в течение дня еда делится на маленькие, равные порции. Таким образом, выполняется дробный режим питания, когда происходит от 5 приемов пищи за день. Желудку становится легче перерабатывать и переваривать систематически поступающую пищу в небольших количествах. Помните важный момент: ужин принимается за 3 часа до сна.
- Пациент ест в установленное постоянное время, чтобы обеспечить пищеварительному органу эффективную работу без нагрузок.
- Меню больного человека разнообразно. Важно, чтобы организм получал требующееся количество белков, углеводов и жиров, жизненно необходимых витаминов и микроэлементов.
- Чтобы сохранить питательные элементы продуктов, поспособствовать минимальному уровню раздражения слизистого эпителия желудка, блюда для пациента готовят методом пара или варки.
- Рекомендуется тщательное разжевывание пищи, чтобы облегчить работу больному пищеварительному органу.
- Приниматься за еду лучше всегда в приподнятом настроении, наукой доказано, что негативные эмоции мешают эффективности пищеварения.

Любая диета, разработанная для пациентов, страдающих гастритом с повышенной кислотностью, окажется богатой и разнообразной, поскольку список разрешённых блюд широк.
Больного человека не начнёт сопровождать чувство постоянного голода, в рацион непременно включаются сладости. Если меню составить правильно, возможно устранить признаки заболевания, восстановить метаболизм в организме человека.
Отдельно следует упомянуть особенности питания при остром гастрите. Потребуется строгий отбор возможных продуктов. Разрешено варить вязкие каши на воде из круп, предварительно измельчённых в кофемолке. Если больному захочется омлета, лучше приготовить блюдо лишь из белков. Супы варят без мяса, для котлет хорошо подойдёт курятина, диетический продукт.
По истечению ряда дней, когда признаки обострения заболевания постепенно утихнут, появится возможность введения в индивидуальное меню пациента мясного и рыбного бульона, молока и прочих полезных продуктов – после осмотра и разрешения гастроэнтеролога.
Диета при хроническом гастрите признана обязательной для постоянного соблюдения, чтобы не провоцировать слишком частые обострения, не вызвать осложнения. Нужно правильно питаться и вести здоровый образ жизни. Правило касается всех, гастритом заболеть может каждый.
Для большинства пациентов назначается диета №1, исключающая употребление блюд, способных повышать выделение желудочного сока. Еда готовится паровым способом или методом варки, фрукты с овощами подают в виде пюре.
Диетолог разрабатывает индивидуальную диету для пациента, в соответствии с течением болезни, с ресурсами организма. Врач чётко обозначает, что можно, что нельзя есть конкретному заболевшему.
Правильным решением будет заранее составить примерное меню на неделю, чтобы больному оказалось проще ориентироваться в позволенных и запрещенных блюдах.
Меню на неделю при гастрите
1 день:
- Для завтрака подойдет пюре из картофеля и тефтели на пару. Из напитков лучше выбрать чай с молоком.
- Вместо второго завтрака лучше выпить стакан молока.
- В обеденное время поесть молочного супа и запеканки из мясного нежирного фарша с картошкой. В качестве десерта – компот с галетным печеньем.
- На полдник – кисель с сухарями.
- Полезно есть гречку при гастрите, для ужина приготовить немного гречневой каши, желательно в перетертом виде. Разрешается съесть банан.
- Перед сном выпить стакан молока с мёдом.
2 день:
- Позавтракать манной кашей на воде и сладкой творожной массой. Завершить утренний приём пищи чашкой чая.
- По время второго завтрака съесть запечённое яблоко и запить его молоком.
- Обед должен быть насыщенным и сытным, поэтому лучше отдать предпочтение какому-нибудь жидкому блюду и мясным паровым котлетам. Полезен салат из варёной свеклы.
- Для полдника подойдет компот или кисель с сухим печеньем.
- На ужин – рис с паровым омлетом и полезный молочный продукт.
- На ночь стакан молока, при желании с мёдом, разрешено употреблять при гастрите.
3 день:
- Овсяная каша и яйцо всмятку в сочетании со сладким чаем хороши для начала дня.
- Затем можно съесть банан.
- В качестве обеда подойдет перетертый суп из овощей и паровые куриные котлеты. Запить любым полезным компотом.
- Кисель, как обычно на полдник.
- Ужин лёгкий и вкусный – запеканка из творога и нежирный натуральный йогурт.
- Перед сном выпить немного молока.
4 день:
- Утренний приём пищи начать с рисовой каши, запить настоем из ромашки.
- Завтрак номер два – запечённое яблоко и молоко.
- На обед суп и свекольное пюре с котлетами из рыбного фарша.
- Компот из дозволенных сухофруктов.
- Поужинать творожной запеканкой.
- Перед отходом ко сну по желанию можно выпить молока.
5 день:
- Варёная картошка на завтрак, куриная грудка и нежирная сметана.
- Банан.
- Суп с вермишелью, котлеты и компот.
- Кисель или компот на выбор.
- Омлет и перетертая каша на ужин.
- Как обычно, стакан тёплого молока.
6 день:
- Пюре из картошки, паровые рыбные котлеты и чай.
- Яблоко в запечённом виде.
- Овощной лёгкий суп, отварная вермишель с куриным мясом.
- Кисель и сухари, либо печенье.
- Фруктовый салат (из дозволенных фруктов и ягод), творожная масса на ужин.
- Завершить день чашкой тёплого молока с мёдом.
7 день:
- Вареный рис, мясные котлеты и чай с молоком – идеальны для завтрака.
- На выбор запечённое яблоко или один банан.
- Картофельный протертый суп, котлеты и гарнир из моркови со свеклой хорошо подойдут для сытного обеда.
- Печенье с компотом.
- Куриный рулет и омлет на пару в сочетании с натуральным йогуртом для легкого ужина.
- Перед сном стакан молока.
Подобным образом возможно составить ежедневное меню. Приведён условный план, допустимо изменить отдельные пункты. К примеру, молоко иногда желательно заменять ряженкой.
Помните, правильное питание считается залогом человеческого здоровья и хорошего самочувствия.
Источник: https://GastroTract.ru/bolezn/gastrit/dieta-pri-gastrite-s-povyshennoj-kislotnostyu.html
Диета при заболеваниях ЖКТ | Лечебно-реабилитационный комплекс «Сарыагаш»
Диета № 1 — при заболеваниях желудочно-кишечного трактаПоказания:
- язвенная болезнь желудка и двенадцатиперстной кишки в период выздоровления после резкого обострения и при нерезком обострении;
- нерезкое обострение хронического гастрита с сохраненной или повышенной секрецией;
- острый гастрит в период выздоровления.
При сочетании язвенной болезни с другими заболеваниями органов пищеварительной системы используют варианты диеты № 1. Диету № 1 без механического щажения — «непротертую» диету № 1 — применяют на последнем этапе лечения обострения язвенной болезни и при малосимптомном, вялом ее течении. По химическому составу и продуктовому набору эта диета соответствует протертой диете № 1. Исключены сильно возбуждающие секрецию желудка продукты и блюда. Пищу готовят вареной, но непротертой: мясо и рыба куском, каши рассыпчатые, овощи и фрукты в непротертом виде.
Цель диеты № 1:
умеренное химическое, механическое и термическое щажение желудочно-кишечного тракта при полноценном питании, уменьшение воспаления, улучшение заживления язв, нормализация секреторной и двигательной функций желудка.
Общая характеристика диетического стола № 1:
по калорийности, содержанию белков, жиров и углеводов физиологически полноценная диета. Ограничены сильные возбудители секреции желудка, раздражители его слизистой оболочки, долю задерживающиеся в желудке и трудно перевариваемые продукты и блюда. Пищу готовят в основном протертой, сваренной в воде или на пару. Отдельные блюда запекают без корочки. Рыба и не грубые сорта мяса допускаются куском. Умеренно ограничена поваренная соль. Исключены очень холодные и горячие блюда.
Химический состав и калорийность диеты № 1:
- углеводы — 400-420 г;
- белки — 90-100 г (60% животные),
- жиры — 100 г (30% растительные),
- калории — 2800-3000 ккал;
- натрия хлорид (соль) 10-12 г,
- свободная жидкость — 1,5 л.
Режим питания при диете № 1:
5-6 раз в день. Перед сном: молоко, сливки.
Рекомендуемые и исключаемые продукты и блюда:
Из разрешенных протертых овощей на морковном, картофельном отваре, молочные супы из протертых или хорошо разваренных круп (геркулес, манная, рис и др.), вермишели с добавлением протертых овощей, молочные супы-пюре из овощей: суп-пюре из заранее вываренных кур или мяса, из протертых сладких ягод с манной крупой. Муку для супов только подсушивают. Супы заправляют сливочным маслом, яично-молочной смесью, сливками.
Исключают: мясные и рыбные бульоны, грибные и крепкие овощные отвары, щи, борщи, окрошку;
- хлеб и мучные изделия
Хлеб пшеничный из муки высшего и 1-го сорта вчерашней выпечки или подсушенный; сухой бисквит, печенье сухое, 1-2 раза в неделю хорошо выпеченные несдобные булочки, печеные пирожки с яблоками, отварным мясом или рыбой и яйцами, джемом, ватрушка с творогом.
Исключают: ржаной и любой свежий хлеб, изделия из сдобного и слоеного теста;
Нежирные, без сухожилий, фасций, кожи у птиц. Паровые и отварные блюда из говядины, молодой нежирной баранины и обрезной свинины, кур, индейки. Отварные блюда, включая мясо куском из нежирной телятины, цыплят, кролика. Паровые котлеты, биточки, кнели, суфле, пюре, зразы; бефстроганов из вареного мяса. Отварное мясо, запеченное в духовом шкафу. Отварные язык и печень.
Исключают: жирные или жилистые сорта мяса и птиц, утку, гуся, консервы, копчености;
Нежирные виды без кожи, куском или в виде котлетной массы: варится в воде или на пару.
Исключают: жирную, соленую рыбу, консервы;
- молочные продукты
Молоко, сливки. Некислые кефир, простокваша, ацидофилин. Свежие некислые творог (протертый) и сметана. Творожные блюда: запеченные сырники, суфле, ленивые вареники, пудинги. Неострый сыр тертый, изредка — ломтиками.
Исключают: молочные продукты с высокой кислотностью, острые, соленые сыры. Ограничивают сметану;
2-3 штуки в день. Всмятку, паровой омлет.
Исключают: яйца вкрутую и жареные;
Манная, рис, гречневая, овсяная. Каши, сваренные на молоке или воде, полувязкие и протертые (гречневая). Паровые суфле, пудинги, котлеты из молотых круп. Вермишель, макароны мелкорубленые отварные.
Исключают: пшено, перловую, ячневую, кукурузную крупу, бобовые, цельные макароны;
Картофель, морковь, свекла, цветная капуста, ограниченно — зеленый горошек. Сваренные на пару или в воде и протертые (пюре, суфле, паровые пудинги). Непротертые ранние тыква и кабачки. Мелкошинкованный укроп — в супы. Спелые некислые томаты до 100 г.
Исключают: белокочанную капусту, репу, брюкву, редьку, щавель, шпинат, лук, огурцы, соленые, квашеные и маринованные овощи, грибы, овощные закусочные консервы;
Салат из отварных овощей, мяса, рыбы. Язык отварной, паштет из печени, колбаса докторская, молочная, диетическая; заливная рыба на овощном отваре, икра осетровых, изредка вымоченная нежирная сельдь и форшмак, неострый сыр, несоленая ветчина без жира.
Исключают: все острые и соленые закуски, консервы, копчености;
- плоды, сладкие блюда, сладости
В протертом, вареном и печеном виде сладкие ягоды и фрукты. Пюре, кисели, муссы, желе, самбуки, компоты (протертые). Меренги, снежки, сливочный крем, молочный кисель. Сахар, мед, некислое варенье, зефир, пастила.
Исключают: кислые, недостаточно спелые, богатые клетчаткой фрукты и ягоды, непротертые сухофрукты, шоколад, мороженое;
- соусы и пряности
Молочный (бешамель) без пассеровки муки, с добавлением сливочного масла, сметаны, фруктовые, молочно-фруктовые.
Ограниченно — укроп, петрушка, ванилин, корица.
Исключают: мясные, рыбные, грибные, томатные соусы, хрен, горчицу, перец;
Некрепкий чай, чай с молоком, сливками, слабые какао и кофе с молоком. Сладкие соки из фруктов и ягод. Отвар шиповника.
Исключают: газированные напитки, квас, черный кофе;
Сливочное несоленое масло, коровье топленое высшего сорта. Рафинированные растительные масла, добавляемые в блюда.
Исключают: все другие жиры.
Примерное меню диеты № 1 (протертая).
Первый завтрак: яйцо всмятку, каша рисовая молочная протертая, чай с молоком.
Второй завтрак: яблоко печеное с сахаром.
Обед: суп овсяный молочный протертый, фрикадельки мясные паровые с морковным пюре, мусс фруктовый.
Полдник: отвар шиповника, сухарики.
Ужин: рыба отварная, запеченная под молочным соусом, картофельное пюре, чай с молоком.
На ночь: молоко.
Примерное меню диеты № 1 (непротертая).
Первый завтрак; яйцо всмятку, каша гречневая рассыпчатая, чай с молоком
Второй завтрак: творог свежий некислый, отвар шиповника.
Обед: суп картофельный вегетарианский, мясо отварное, запеченное под бешамелью, морковь отварная, компот из разваренных сухофруктов.
Полдник: отвар пшеничных отрубей с сахаром и сухарики.
Ужин: рыба отварная, запеченная под молочным соусом, рулет морковно-яблочный, чай с молоком.
На ночь: молоко.
Питание при болезнях оперированного желудка
Лечебное питание, проводимое в санатории Ессентуки строго дифференцированно, является одним из основных методов терапии больных с постгастрорезекционным синдромом.
Диета должна быть разнообразной и высококалорийной, а содержание белка и витаминов — повышенным, учитывая их частый дефицит у больных с резекцией желудка и повышенный расход белка и витаминов при бальнеогрязелечении.
Сотрудниками Клиники лечебного питания АМН СССР была разработана для больных, перенесших резекцию желудка в связи с язвенной болезнью, специальная диета, представляющая собой вариант диеты № 1. В ней ограничивается количество пищи (не более двух блюд) и жидкости (не более одного стакана), уменьшаются промежутки между приемом пищи (питание 6 раз в день), количество углеводов сокращается до 350 г, количество белков увеличивается до 130-140 г, вводится повышенное количество витаминов.
Указанный пищевой рацион содержит около 3000 калорий.
Диета для больных язвенной болезнью через полторы-две недели после операции, на 2-3 месяца. Обычно под ее влиянием быстро наступает улучшение общего состояния больных. В дальнейшем постепенно их переводят на общее питание.
При назначении лечебного питания следует учитывать, что некоторые больные после резекции желудка плохо переносят молочные продукты, легко-всасываемые углеводы и жиры в свободном виде. Таким больным рекомендуется ограничивать легко-всасываемые углеводы, а жиры и молочные продукты вводить в блюда.
После резекции желудка у больных могут наблюдаться различные осложнения, что требует проведения дифференцированного диетического лечения.
При наличии язвы культи желудка, анастомоза или тощей кишки, а также при выраженных гастритических проявлениях назначается механически и термически щадящая диета № 1, обогащенная белком и витаминами.
Больным с не резко выраженной симптоматикой гастрита культи желудка назначается диета № 2.
При наличии синдрома приводящей петли и поражении печени и желчного пузыря назначается диета № 5. Больным с вторичным панкреатитом рекомендуется диета № 5-п (панкреатическая), применяемая в санатории Украина . При наличии хронического энтероколита рекомендуется назначение специальной диеты, разработанной в Ессентукской клинике. Эта диета содержит белка 170 г, жира 95-105 г, углеводов 390-440 г, калорий 3400-3700, витамина А — 6000-8000 ИЕ, каротина 15 000-17 000 ИЕ, витамина В, -4,4-5,4 мг, В2 — 6-8 мг, РР — 50-60 мг, Вб — 6-8 мг, фолиевой кислоты 2 мг, B2 — 30-45 мкг, С — 120-150 мг, Е-15-18 мг, К — 0,6-0,9 мг, пантотеновой кислоты — 18-20 мг.
Больным с явлениями демпингсиндрома и с гипергликемическим синдромом в санатории Россия (Ессентуки) назначается дробное шестиразовое питание с ограничением легковсасываемых углеводов и свободных жиров, а молочные продукты и часть жиров вводятся в блюда (так называемая модифицированная диета для больных после резекции желудка, применяемая в Ессентукской клинике).
Нами изложены основные принципы диетического лечения больных функциональными заболеваниями желудка, гастритами, язвенной болезнью и после операции на желудке.
Перечисленные диетические режимы назначаются дифференцированно, с учетом не только формы и фазы заболевания, но и наличия сопутствующих поражений со стороны других органов и систем организма, назначаемого курортного лечения и др. Естественно, только врач в каждом отдельном случае может внести соответствующие уточнения и дополнения в общие рекомендации по лечебному питанию при заболеваниях желудка.
Диета при гастрите желудка. Меню на неделю | Записки врача-эндоскописта
Гастрит у современного человека состояние обыкновенное. Постоянные перекусы, неправильное питание, вредная пища, отравление – все это может спровоцировать гастрит. Такой образ жизни ведут большое количество людей. Поэтому, у многих есть проблем с желудком. Так что же делать?
Неужели постоянно пить лекарства?! Медицинская фармацевтика хорошо развита, но с проблемами желудка большую роль играет правильная диета. Основной принцип такого питания не раздражать слизистую, чтоб не вызвать обострение, но при этом дать организму нужное количество питательных веществ. Правда, заранее нужно обследоваться на наличие хеликобактера.
Основные правила диеты при гастрите желудка
Вот несколько правил питания для людей, страдающих этим недугом:
- Из-за стола надо выходить чуть голодным. И помните, что чувство насыщения приходит через 15-20 мин. А переполненный желудок, даже здорового человека, гораздо хуже справляется с пищеварением. Чего уж говорить о желудках при гастрите!
- Обязательно соблюдать режим питания. Есть нужно в одно и то же время, маленькими порциями, 4-5 раз в день. При этом нужно избегать перекусов. А так же за едой нужно только потреблять пищу. Чтение, просмотр телевизора нужно отложить на другое время.
- Нужно отдыхать после еды. Спать не обязательно! Достаточно минут 20 просто отдохнуть, почитать книгу, посмотреть телевизор, просто полежать.
- Нужно очень хорошо пережевывать пищу. Чем лучше вы пережуете каждый кусочек, тем проще будет переварить пищу вашему желудку.
Диета при гастрите желудка, если кислотность повышена
При таком заболевании выделяется много кислоты в желудке. В этом случае рекомендуют диету номер 1. Главное, уберечь свой желудок от негативных воздействий, термических, химических и механических, которые будут стимулировать выработку соляной кислоты. Данная диета способствует затягиванию язв. Основные правила:
- Нужно избегать горячих и холодных блюд. Горячее будет раздражать и без того поврежденную слизистую, а на холодное придется слишком много потратить энергии организму, чтобы переварить.
- Нужно забыть про фаст-фуд и прочие вредности. Никакой жирной, острой и копченой пищи. А так же исключаются газированные напитки.
- Уменьшить количество потребляемой соли, не больше 10 гр в сутки.
- Перейти на готовку без жира. Блюда приготовленные на пару, запечённая пища или готовка на сухой сковороде.
- Строго соблюдайте режим питания. Маленькие порции 5-6 раз в день. Перед сном последний прием пищи за 3 часа до сна.
Разрешенные продукты:
- Нежирное мясо, приготовленное без масла или корочки. Масло можно добавлять в готовую пищу.
- Яйца, не более 2 в день.
- Чай, можно с молоком, какао.
- Мучные продукты, выбирать нужно подсушенные изделия, сухари, сушки. Выпечка должна быть вчерашней, свежую нельзя.
- Молоко и кисломолочные продукты.
- Супы с протертой крупой. Овощные пюре.
- Картофель, свекла, морковь, кабачки, молодая тыква.
- Каши на молоке или воде. При этом крупу нужно протирать.
- Зрелые фрукты и ягоды. Отлично подойдут компоты и кисели.
- Сахар.
Запрещенные продукты:
- Жирное мясо и рыба. Наваристые супы.
- Хлеб ржаной, сдоба.
- Мороженое и шоколад.
- Острые блюда, специи.
- Газировки.
- Копчёности.
- Цитрусы, фрукты, которые еще не созрели.
- Бобы.
- Алкоголь, сигареты.
Диета при гастрите в период обострения
В стадии обострения к питанию стоит подходить максимально строго, поблажек делать себе нельзя. Основной рацион составляют отварное мясо и рыба, нежирный творог. Из напитков кисель или чай с добавлением молока.
Диета при гастрите желудка, если кислотность понижена
Если соляной кислоты вырабатывается недостаточно, то это плохо сказывается на функции пищеварения. Пищеварение будет страдать, потому что начнется несварение и брожение продуктов в желудке, а следствием всего этого станут отрыжка, тошнота, тяжесть и прочие неприятные симптомы.
Грамотное лечение гипоацидного гастрита не обойдется без правильно подобранной диеты. Необходимы продукты, которые смогут увеличить кислотность и не будут раздражать слизистую. Для такого случая подходит стол №2.
Разрешенные продукты и способ их приготовления:
- Перед употребление необходимо измельчать пищу и подвергать обработки. Можно варить, готовить на пару и даже обжаривать. Но нельзя использовать панировку, так как образуется грубая корочка, которая может травмировать слизистую. Продукты с большим содержанием клетчатки стоит употреблять в виде пюре.
- Употребление ржаного хлеба следует ограничить, так как он раздражает слизистую. А вот пшеничный можно кушать. Про свежий хлеб, только что приготовленный, стоит забыть, лучше употреблять вчерашний. Можно кушать выпечку, но только с пресным тестом.
- Употребляйте макароны и легкоусвояемые крупы, такие как манка, гречка, рис, овсянка. Их нужно хорошо разваривать. Лучше их готовить на воде, но можно использовать нежирное молоко, если нет непереносимости.
- Супы очень полезны при таком недуге. Но нужно готовить либо суп-пюре, либо хорошо разваривать продукты и мелко резать. Лучше делать овощные супы. Либо сливать первый бульон. Нежирное мясо или рыбу можно положить в суп, но очень хорошо измельчив.
- Смело кушайте нежирное мясо и птицу, а также рыбу нежирных сортов. Эти продукты помогают организму вырабатывать ферменты и увеличивают количество соляной кислоты. Поэтому их употребление необходимо. Мясо можно варить, парить, жарить, но без кожи.
- Можно употреблять омлеты и яйца всмятку. Но злоупотреблять нельзя, только 1 в сутки.
- Овощи полезны всем, в них много витаминов и микроэлементов, поэтому больным с гастритом тоже они нужны. Главное правильно приготовить. Хорошо усваиваются овощи в виде пюре. Свежие овощи нужно употреблять без грубой кожуры и в протертом виде. Можно сделать свежевыжатый сок. Например, капустный или томатный, это повысит кислотность. А картофельные и тыквенные соки, наоборот, кислоту нейтрализуют. Такие овощи как кабачки, морковь, огурцы, помидоры, свекла, цветная капуста способствуют повышению кислотности.
- Диета при гастрите желудка с пониженной кислотностью предполагает не злоупотреблять молоком, так как оно вызывает брожение. Да и у многих больных на фоне данного заболевания развивается непереносимость. А вот употреблять кисломолочные продукты, твердый и не острый сыр и нежирный творог просто необходимо. Ведь в этих продуктах большое содержание кальция. А кефир и ряженка являются естественными пробиотиками.
- Можно употреблять фрукты. Они отлично повышают кислотность. Но кожуру необходимо удалять.
- В пищу можно добавлять сливочное и растительное масло.
- Изредка себя можно побаловать небольшим кусочком докторской колбаски или отварить молочные сосиски.
- Употребления соли для больных с гастритом ограничивается. Пища подходит свежеприготовленной. Кушать нужно маленькими порциями и часто, от 5 до 7 раз в сутки. Пищу лучше долго пережевывать, чтобы хорошо измельчить.
- Из напитков можно пить чай, чай с лимоном, кофе и какао. Хорошо подойдут кислые кисели и различные компот из сухофруктов. Не стоит отказываться от свежевыжатых соков. Причем и овощных и фруктовых. Но их лучше разбавлять водой в соотношении 1:1.
Какие продукты нужно исключить во время диеты при гастрите желудка с пониженной кислотностью:
- Острые специи и соусы.
- Свежая выпечка.
- Консервы из мяса и рыбы.
- Копчёности.
- Солености.
- Жирную пищу, сало.
- Ягоды с зернышками, например, клубника, смородина, малина.
- Свежие овощи не измельченные. А так же редька, редиска, лук, чеснок. Бобы и грибы.
- Яйца сваренные вкрутую.
- Квас, газировки и алкоголь.
Меню на неделю при гастрите желудка
При данном заболевании очень важно соблюдать диету, потому что правильное питание очень важно при гастрите. Чтобы избежать срывов, стоит планировать свое меню заранее и закупать продукты. Это поможет не употреблять на запрещенный продукт, когда вы хотите кушать.
Понедельник:
- Завтрак — 7:00-8.00. Каша из манной крупы. Можно варить на воде или на нежирном молоке. Чай с несдобным сухариком.
- Перекус — 10:00. Яйцо сваренное всмятку.
- Обед — 13:00. Хорошо проваренный суп-лапша. Протертая гречневая каша с запечённой куриной грудкой. Кисель.
- Перекус — 16:00. Пюре из спелого сладкого яблока.
- Ужин — 18:30-19:00. Куриные котлетки на пару. Мятое картофельное пюре. Чай или компот.
- Поздний ужин — 21:00. Ряженка.
Вторник:
- Завтрак — 7:00-8.00. Омлетом, приготовленный из яичных белков на сухой сковороде. Можно немного добавить тертого сыра. Чай.
- Перекус — 10:00. Немного творога с маленьким содержанием жира.
- Обед — 13:00. Суп-пюре овощной. Кабачки запеченные в духовке. Отварная рыба. Компот из яблок.
- Перекус— 16:00. Несдобные печенья. Чай с молоком.
- Ужин — 18:30-19:00. Куриные тефтели на пару, гречневая крупа, сваренная и протертая. Шарлотка. Чай.
- Поздний ужин – 21.00. Кефир.
Среда:
- Завтрак — 7:00-8.00. Сырники из диетического творога приготовленные в духовке. Кофе с молоком.
- Перекус — 10:00. Запечённое яблоко.
- Обед — 13:00. Хорошо проваренный суп-лапша. Котлетки из индейки, приготовленные на пару. Овощи тушеные. Морковный сок,
- разбавленный водой.
- Перекус — 16:00. Протертое пюре из спелого сладкого яблока. Какао.
- Ужин — 18:30-19:00. Рис хорошо проваренный. Отварная говядина. Кисель.
- Поздний ужин — 21:00. Кефир.
Четверг:
- Завтрак — 7:00-8.00. Омлетом, приготовленный из яичных белков на сухой сковороде. Какао.
- Перекус — 10:00. Яблоко запечённое в духовке.
- Обед — 13:00. Суп – пюре из цветной капусты с сыром. Гречка хорошо разваренная. Суфле из трески. Компот их чернослива.
- Перекус — 16:00. Шарлотка. Чай.
- Ужин — 18:30-19:00. Картофель печеный. Куриная грудка с ложкой сметаны. Чай.
- Поздний ужин — 21:00. Ряженка.
Пятница:
- Завтрак — 7:00-8.00. Манная каша приготовленная на воде или на нежирном молоке. Чай с несдобным сухариком.
- Перекус — 10:00. Яйцо сваренное всмятку.
- Обед — 13:00. Хорошо проваренный суп-лапша. Протертая гречневая каша с тушеным минтаем. Компот.
- Перекус — 16:00. Сухари несдобные. Какао.
- Ужин — 18:30-19:00. Тушеная морковь. Грудка индейки запечённая в сливках. Чай.
- Поздний ужин — 21:00. Стакан ряженки.
Суббота:
- Завтрак — 7:00-8.00. Протертая овсяная каша с вареньем из яблок. Твердый сыр. Какао.
- Перекус — 10:00. Сырник.
- Обед — 13:00. Овощной суп. Отварной картофель. Говядина тушеная. Кисель.
- Перекус— 16:00. Сладкие сухари. Чай.
- Ужин — 18:30-19:00. Рыба, запеченная в духовке. Пюре из картофеля. Чай.
- Поздний ужин — 21:00. Кефир.
Воскресенье:
- Завтрак — 7:00-8.00. Сырники из диетического творога приготовленные в духовке. Яблочное повидло. Какао.
- Перекус — 10:00. Суфле творожное.
- Обед — 13:00. Суп на овощном бульоне с добавление куриной грудки. Гречка. Фрикадельки. Чай.
- Перекус — 16:00. Шарлотка. Сок.
- Ужин — 18:30-19:00. Отварная цветная капуста. Котлета паровая. Сок томатный.
- Поздний ужин — 21:00. Ряженка.
Диета при больном кишечнике — меню при больном кишечнике и желудке
Полный текст статьи:
При заболеваниях кишечника особенно важно уделять внимание питанию. Кишечные заболевания часто становятся причиной дефицита полезных веществ в организме, поскольку нарушают работу ЖКТ и мешают усвоению питательных веществ. Помимо белков и жиров, организм может недополучать витамины и микроэлементы, которые необходимы для нормальной работы, поэтому важно позаботиться о том, чтобы не допустить дефицита. Помогает в этом правильная организация питания.
Каким должен быть рацион при заболеваниях ЖКТ
Диета при заболеваниях кишечника не должна быть скудной, наоборот, в рацион необходимо будет включить достаточно калорийные продукты. Если у человека нарушен процесс усвоения пищи, то он обычно начинает быстро худеть, “тает” не только жировая, но и мышечная ткань. Этот процесс необходимо уравновесить, увеличив количество поступающего в организм полноценного белка (не менее 130-140 г.).
Рекомендуется перейти на дробное питание и принимать пищу 5-6 раз в день небольшими порциями, чтобы снизить нагрузку на кишечник. Пища будет поступать в организм более равномерно, а организм сможет усвоить больше полезных веществ.
Витаминный комплекс
Заболевания кишечника подлежат обязательному лечению, но процесс это, как правило, небыстрый. Пока устранить причину заболевания не удастся, организм будет недополучать витамины и питательные вещества. Диета не всегда может полностью перекрыть образовавшийся дефицит, поэтому врач может назначить приём специальных витаминных комплексов. В некоторых случаях авитаминоз может быть слишком сильным, поэтому витамины вводят внутривенно.
Дефицит минеральных веществ
При заболеваниях кишечника в организм поступает недостаточно минеральных веществ, но этот дефицит можно восполнить при помощи молочных продуктов. В них не только содержится много минеральных веществ, но они ещё и легко усваиваются организмом. Молочные продукты способны обеспечить организм достаточным количеством фосфора и кальция, однако нужно иметь в виду, что не все молочные продукты могут хорошо переноситься организмом при заболеваниях кишечника. Например, свежее молоко может оказаться слишком “тяжёлым”, а кисломолочные продукты, благодаря повышенной кислотности, могут раздражать стенки желудка.
Наиболее нейтральным и полезным продуктом при заболеваниях кишечника будет пресный творог, а также несолёный и нежирный сыр. Эти продукты могут стать альтернативой кефиру и йогурту. Важно только, чтобы продукты были свежими и натуральными, без дополнительных специй и усилителей вкуса.
Продукты-регуляторы работы кишечника
Различные заболевания кишечника могут сопровождаться различными, а иногда даже противоположными симптомами. Например, человек может страдать от диареи или, наоборот, мучиться от запоров. Наладить работу кишечника можно при помощи определённых диет и употребления продуктов, которые имеют послабляющий эффект или ослабляют работу кишечника.
К натуральным “послабляющим средствам” относятся сухофрукты, кефир, бобовые культуры, овсяная и гречневая крупы. Их рекомендуется употреблять людям, страдающим периодическими запорами, даже если они не вызваны заболеваниями кишечника. Помогают желудку работать легче протёртые каши, слизистые супы, и продукты с высоким содержанием танина.
Диета №4 при заболеваниях кишечника
Люди, которые страдают от заболеваний кишечника, наверняка слышали или даже испытали на себе “диету №4”. Это специальная диета, которую разработали для лечения и профилактики кишечных заболеваний. “Диета №4” имеет ещё несколько вариаций, которые обозначаются буквами. В их основе лежит всё та же “диета №4”, но с определёнными послаблениями, поправка делается на степень выраженности заболевания и стадию его излечения.
Сама “диета №4” является наиболее щадящей для пищеварительного тракта, а потому наиболее строгой. Она предусматривает питание с низким содержанием жиров и углеводов. В рационе не должно быть жареных, копчёных, солёных и других острых или пряных блюд. Разрешена только еда, приготовленная на пару или отваренная, а затем протёртая до состояния пюре.
Распространённая вариация “диеты №4” — “диета №4в” назначается людям, которые уже перенесли острую стадию заболевания кишечника и постепенно возвращаются к привычному полноценному питанию. “Диета №4в” помогает восстановить потерянный из-за болезни вес и предполагает дробный приём пищи.
Диета №4в: что можно и чего нельзя
Диета №4в не такая строгая как диета №4. Считается, что человек уже перенёс заболевание и готов вернуться к нормальной жизни, но должен делать это постепенно, чтобы не допустить дополнительного стресса для организма. Можно употреблять в пищу разные группы продуктов, но придерживаться ограничений.
Можно есть сухие бисквиты и печенье, вчерашний хлеб, но избегать сдобной и сладкой выпечки и пирожков. Можно употреблять супы на овощном бульоне, нежирное мясо и рыбу, запечённые, отваренные или приготовленные на пару, при этом нужно отказаться от колбасных изделий и всего жареного. То же самое относится и к блюдам из яиц: в рационе могут присутствовать паровые омлеты и белковые блюда, но не должно быть сырых, сваренных вкрутую яиц и яичницы. Допускается употребление рассыпчатых каш из нежных круп и мелких макарон, а также отварных овощей, однако их нужно готовить на воде или с минимальным количеством масла.
Под запретом молочные и сладкие каши, сырые овощи, крупные виды макарон, некоторые грубые крупы, фрукты и ягоды с повышенной кислотностью, цельное молоко и кисломолочные продукты, сладкие газированные напитки, крепкий чай, кофе и алкоголь, растительное и растительно-сливочное масло. Заменить все эти продукты можно более “щадящими” аналогами: на сладкое запекать яблоки или выбирать фрукты с нежной текстурой, молоко употреблять только в качестве добавок к другим блюдам, кисломолочные продукты заменить некислым творогом или творожной пастой, пить некрепкий чай или отвар шиповника, можно позволять себе добавить в блюда немного натурального сливочного масла.
Принципы выбора диеты
Заболевания кишечника вовсе не обрекают человека на голодание, наоборот, задача лечебных диет в том, чтобы помочь организму усваивать полезные вещества, которые ему необходимы для нормальной работы. Придётся отказаться от продуктов, которые излишне нагружают органы пищеварения в пользу калорийной, но легко усваиваемой еды. Придерживаясь лечебно диеты, человек сможет восстановить потерянный вес и не спровоцировать усиление или рецидив болезни.
Здоровое питание при проблемах с пищеварением
То, что вы едите, может вызвать проблемы с пищеварением. Многие люди едят слишком много обработанной пищи и сахара и недостаточно клетчатки, фруктов и овощей. Плохие пищевые привычки, такие как слишком быстрое питание или пропуск приема пищи, также могут быть частью проблемы. Многие проблемы с пищеварением можно предотвратить, соблюдая здоровую сбалансированную диету.
Ниже приведены списки здоровых продуктов, которые можно включить в свой рацион.
ФРУКТЫ
- Яблоки
- Авокадо
- Бананы
- Ягоды
- Консервированные фрукты (консервированные в фруктовом соке или воде)
- Канталупа
- Виноград
- Медовая роса
- Киви
- Манго Папайя
- Персики
- Груши
- Чернослив
- Арбуз
ОВОЩИ
- Спаржа
- Фасоль (зеленая, почки, лима, темно-синий, соевые бобы, желтые)
- Свекла
- Брокколи
- Капуста
- Морковь
- Цветная капуста
- Кукуруза
- Огурцы
- Кольраби
- Лук-порей
- Грибы
- Лук
- Горох
- Перец (зеленый, красный или желтый)
- Картофель
- Редис г. Редис
- Квашеная капуста
- Зеленый лук
- Шпинат
- Кабачок
- Помидоры
- Репа
- Овощные соки
- Кабачки
МЯСО / БЕЛКИ
- Яйца
- Сушеный горох, фасоль и чечевица
- Рыба
- Постное мясо
- Арахисовое масло
- Птица
- Семена
- Тофу
ЗЕРНА
- Многозерновой хлеб, крупы и крекеры
- Рис (коричневый или дикий)
- Пищеварительная паста из цельной пшеницы
Продолжение
9000 Продолжение 9000 системные проблемы могут обнаруживать проблемы после употребления определенных продуктов.Путем проб и ошибок вы можете найти множество полезных продуктов, которые можно добавить в свой рацион. Тем не менее, существуют определенные симптомы проблем с пищеварением, которые следует оценить специалисту в области здравоохранения. Обязательно сообщайте своему врачу о любых из следующих симптомов:5 продуктов для улучшения пищеварения
Проблемы с пищеварением, такие как газы, запор и диарея, влияют на миллионов, причем 15 процентов людей в западных странах испытывают тяжелая форма чувствительности кишечника, называемая синдромом раздраженного кишечника (СРК).
В этой статье, Линда Ли, доктор медицины , делится пятью продуктами, которые способствуют здоровому пищеварению и помогают избежать общие желудочно-кишечные симптомы.
Цельнозерновые
Белый или коричневый рис? Цельнозерновой или белый хлеб? «Если вы хотите, чтобы кишечник работал лучше, выбирайте цельнозерновые продукты», — говорит Ли, добавляя, что для оптимальной функции толстой кишки требуется не менее 25 граммов клетчатки в день. По сравнению с рафинированными углеводами, такими как белый хлеб и макароны, цельнозерновые продукты содержат много клетчатки, а также дополнительных питательных веществ, таких как жирные кислоты омега-3.«Когда кишечные бактерии ферментируют клетчатку, они производят короткоцепочечные жирные кислоты», — говорит Ли. Эти молекулы способствуют правильному функционированию клеток, выстилающих толстую кишку, где живут 70 процентов наших иммунных клеток.
Несмотря на популярность низкоуглеводных диет для похудания, Ли говорит, что полный отказ от злаков может оказаться не лучшим решением для полезных кишечных бактерий, которые питаются клетчаткой.
Листовая зелень
Листовая зелень, такая как шпинат или капуста, является отличным источником клетчатки, а также таких питательных веществ, как фолиевая кислота, витамин С, витамин К и витамин А.Исследования показывают, что листовая зелень также содержит определенный тип сахара, который способствует росту здоровых кишечных бактерий.
«Употребление большого количества клетчатки и листовой зелени позволяет развить идеальный микробиом кишечника», — говорит Ли, имея в виду триллионы организмов, обитающих в толстой кишке.
Фрукты с низким содержанием фруктозы
«Если вы склонны к газам и вздутию живота, возможно, вам придется снизить потребление фруктозы или фруктового сахара», — говорит Ли, указывая на то, что такие продукты, как яблоки, груши и манго, содержат много фруктозы.
Ягоды и цитрусовые, такие как апельсины и грейпфрут, содержат меньше фруктозы, что облегчает их переносимость и снижает вероятность газообразования. Бананы — это еще один фрукт с низким содержанием фруктозы, богатый клетчаткой и содержащий инулин, вещество, которое стимулирует рост полезных бактерий в кишечнике.
Авокадо
Авокадо — это суперпродукт, богатый клетчаткой и необходимыми питательными веществами, такими как калий, который способствует здоровому пищеварению. Кроме того, это пища с низким содержанием фруктозы, поэтому вероятность газообразования меньше.
«Такие продукты, как орехи и авокадо, действительно богаты питательными веществами», — говорит Ли. «В них также много жира, поэтому вы должны есть их в умеренных количествах».
Диета обходного желудочного анастомоза: что есть после операции
Диета обходного желудочного анастомоза: что есть после операции
Диета обходного желудочного анастомоза определяет, что и сколько можно есть после операции обходного желудочного анастомоза.
Персоналом клиники МэйоОпределение
Диета обходного желудочного анастомоза помогает людям, выздоравливающим после рукавной гастрэктомии и операции обходного желудочного анастомоза, также известной как обходное желудочное анастомозирование по Ру, вылечить и изменить свои пищевые привычки.
Ваш врач или диетолог поговорит с вами о диете, которой вам необходимо придерживаться после операции, объясняя, какие виды пищи и сколько вы можете есть при каждом приеме пищи. Строгое соблюдение диеты обходного желудочного анастомоза может помочь вам безопасно похудеть.
Назначение
Диета обходного желудочного анастомоза разработана для:
- Позвольте вашему желудку зажить, не растягиваясь пищей, которую вы едите
- Приучите себя есть меньшее количество пищи, которое ваш меньший желудок может легко и безопасно переваривать.
- Помогает похудеть и не набирать вес
- Избегайте побочных эффектов и осложнений после операции
Сведения о диете
Рекомендации по диете после операции обходного желудочного анастомоза зависят от вашей индивидуальной ситуации.
Диета обходного желудочного анастомоза обычно следует поэтапному подходу, чтобы помочь вам вернуться к употреблению твердой пищи. Насколько быстро вы переходите от одного шага к другому, зависит от того, насколько быстро ваше тело восстанавливается и приспосабливается к изменению режима питания. Обычно вы можете начать есть обычную пищу примерно через три месяца после операции.
На каждом этапе диеты обходного желудочного анастомоза необходимо соблюдать следующие правила:
- Пейте 64 унции жидкости в день, чтобы избежать обезвоживания.
- Пейте жидкость между приемами пищи, а не во время еды.Подождите примерно 30 минут после еды, чтобы выпить что-нибудь, и не пейте за 30 минут до еды.
- Ешьте и пейте медленно, чтобы избежать демпингового синдрома, который возникает, когда продукты и жидкости попадают в тонкую кишку быстро и в больших количествах, чем обычно, вызывая тошноту, рвоту, головокружение, потоотделение и диарею.
- Ежедневно ешьте постную, богатую белком пищу.
- Выбирайте продукты и напитки с низким содержанием жиров и сахара.
- Избегайте алкоголя.
- Ограничьте употребление кофеина, который может вызвать обезвоживание.
- Принимайте витаминные и минеральные добавки ежедневно в соответствии с указаниями врача.
- Тщательно пережевывайте пищу до однородной консистенции перед глотанием, как только вы перестанете употреблять только жидкости.
Жидкости
В первые сутки после операции вам разрешат пить только прозрачные жидкости. После того, как вы начнете работать с прозрачными жидкостями, вы можете начать употреблять другие жидкости, например:
Жидкости, которые вы можете получить на этапе 1:
- Бульон
- Несладкий сок
- Чай или кофе без кофеина
- Молоко (обезжиренное или 1 процентное)
- Желатин или фруктовое мороженое без сахара
Пюре
Примерно через неделю после приема жидкости вы можете начать есть процеженные и протертые (протертые) продукты.Продукты должны иметь консистенцию однородной пасты или густой жидкости без каких-либо твердых частиц в смеси.
Вы можете есть от трех до шести небольших приемов пищи в день. Каждый прием пищи должен состоять из 4-6 столовых ложек пищи. Ешьте медленно — около 30 минут на каждый прием пищи.
Выбирайте продукты с хорошим пюре, например:
- Постный фарш из мяса птицы или рыбы
- Творог
- Яичница мягкая
- Крупы вареные
- Мягкие фрукты и вареные овощи
- Протертые крем-супы
Смешивайте твердую пищу с жидкостью, например:
- Вода
- Обезжиренное молоко
- Сок без добавления сахара
- Бульон
Мягкая пища
После нескольких недель употребления протертых продуктов и с одобрения врача вы можете добавлять мягкие продукты в свой рацион.Они должны быть небольшими, нежными и легко пережевываемыми кусочками еды.
Вы можете есть 3-5 раз в день небольшими порциями. Каждый прием пищи должен состоять из от одной трети до половины чашки еды. Жуйте каждый кусочек, пока пища не станет однородной, прежде чем глотать.
К мягким продуктам относятся:
- Нежирный фарш из мяса или птицы
- Рыбные хлопья
- Яйца
- Творог
- Приготовленные или сушеные хлопья
- Рис
- Консервированные или свежие фрукты без семян и кожи
- Вареные овощи без кожи
Твердая пища
Примерно через восемь недель соблюдения диеты обходного желудочного анастомоза вы можете постепенно вернуться к более твердой пище.Начните с трехразового питания, при этом каждый прием пищи должен состоять из 1–1–1 / 2 чашки пищи. Важно прекратить есть до того, как вы почувствуете себя полностью сытым.
В зависимости от того, как вы переносите твердую пищу, вы можете изменять количество приемов пищи и количество еды при каждом приеме пищи. Поговорите со своим диетологом о том, что лучше для вас.
Попробуйте новые продукты по очереди. Некоторые продукты могут вызывать боль, тошноту или рвоту после операции по обходному желудочному анастомозу.
Продукты, которые могут вызвать проблемы на этом этапе, включают:
- Хлеб
- Газированные напитки
- Овощи сырые
- Вареные волокнистые овощи, такие как сельдерей, брокколи, кукуруза или капуста
- Колбасные изделия или куски мяса с хрящами
- Красное мясо
- Жареные продукты
- Сильно приправленные или острые продукты
- Орехи и семена
- Попкорн
Со временем вы, возможно, сможете снова попробовать некоторые из этих продуктов под руководством врача.
Новая здоровая диета
Операция обходного желудочного анастомоза уменьшает размер желудка и изменяет способ поступления пищи в кишечник. После операции важно получать адекватное питание, не забывая при этом о своих целях по снижению веса. Ваш врач, вероятно, порекомендует вам:
- Ешьте и пейте медленно. Чтобы избежать демпингового синдрома, примите пищу как минимум за 30 минут и выпейте 1 стакан жидкости за 30–60 минут. Подождите 30 минут до или после каждого приема пищи, чтобы выпить жидкости.
- Ешьте небольшими порциями. Ешьте несколько раз в день небольшими порциями. Вы можете начать с шести небольших приемов пищи в день, затем перейти на четырехразовое питание и, наконец, при соблюдении обычной диеты, трехразовое питание. Каждый прием пищи должен включать от полстакана до 1 чашки еды.
- Пейте жидкости между приемами пищи. Чтобы избежать обезвоживания, вам необходимо выпивать не менее 8 чашек (1,9 литра) жидкости в день. Но употребление слишком большого количества жидкости во время еды или во время еды может вызвать чувство сытости и помешать вам есть достаточно богатой питательными веществами пищи.
- Тщательно пережевывайте пищу. Новое отверстие, ведущее из желудка в тонкий кишечник, очень узкое и может быть заблокировано более крупными кусками пищи. Закупорки препятствуют выходу пищи из желудка и могут вызвать рвоту, тошноту и боль в животе. Возьмите пищу небольшими кусочками и разжевывайте до однородной консистенции перед тем, как проглотить.
- Сосредоточьтесь на продуктах с высоким содержанием белка. Съешьте эти продукты перед тем, как съесть другие продукты во время еды.
- Избегайте продуктов с высоким содержанием жира и сахара. Эти продукты быстро проходят через пищеварительную систему и вызывают демпинг-синдром.
- Принимайте рекомендованные витаминные и минеральные добавки. После операции ваше тело не сможет усваивать достаточное количество питательных веществ из пищи. Скорее всего, вам придется принимать поливитаминные добавки каждый день до конца жизни.
Результаты
Диета обходного желудочного анастомоза может помочь вам восстановиться после операции и перейти к здоровому питанию, которое поддерживает ваши цели по снижению веса.Помните, что если вы вернетесь к нездоровому питанию после операции по снижению веса, возможно, вы потеряете не весь свой лишний вес или сможете восстановить тот, который потерял.
Риски
Наибольший риск диеты обходного желудочного анастомоза возникает из-за неправильного соблюдения диеты. Если вы едите слишком много или употребляете пищу, которую не следует, у вас могут возникнуть осложнения. К ним относятся:
- Демпинг-синдром. Если слишком много пищи быстро попадает в тонкую кишку, у вас могут возникнуть тошнота, рвота, головокружение, потоотделение и диарея.Слишком много или слишком быстрое питание, употребление продуктов с высоким содержанием жира или сахара и недостаточное пережевывание пищи могут вызвать тошноту или рвоту после еды.
- Обезвоживание. Поскольку нельзя пить жидкость во время еды, некоторые люди обезвоживаются. Вот почему вам нужно выпивать 1,9 литра воды и других жидкостей в течение дня.
- Запор. Недостаток физической активности, клетчатки или жидкости в вашем рационе может вызвать запор.
- Заблокировано открытие желудочного мешка. Пища может застрять при открытии желудочного мешка, даже если вы тщательно соблюдаете диету. Признаки и симптомы закупорки желудка включают постоянную тошноту, рвоту и боль в животе. Позвоните своему врачу, если эти симптомы сохраняются более двух дней.
- Увеличение веса или неспособность похудеть. Если вы продолжаете набирать вес или не можете похудеть с помощью обходной диеты желудочного анастомоза, поговорите со своим врачом или диетологом.
- Управление по обучению пациентов. Рекомендации по питанию после бариатрической операции или эндоскопической процедуры. Клиника Майо; 2019.
- Кушнер РФ и др. Бариатрическая хирургия: послеоперационное питание. https://www.uptodate.com/contents/search. По состоянию на 28 сентября 2020 г.
- Хамад Г. Бариатрическая хирургия: послеоперационное и долгосрочное ведение неосложненного пациента. https://www.uptodate.com/contents/search.По состоянию на 28 сентября 2020 г.
- AskMayoExpert. Бариатрическая хирургия (для взрослых). Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2017. Проверено 9 июля 2018 г..
- Patel JJ, et al. Недостаток питательных микроэлементов после бариатрической хирургии: упор на витамины и микроэлементы. Питание в клинической практике. 2017; 32: 471.
Продукты и услуги
- Книга: Диета клиники Мэйо
.
Советы по диете при раке желудка и здоровая пища
Яйца и авокадо содержат полезные жиры и белковые наполнители для людей с раком желудка.
Кредит изображения: Lilechka75 / iStock / GettyImages
Правильное питание может быть сложной задачей, если вы проходите курс лечения от рака. Это может быть особенно актуально для пациентов с раком желудка. Но употребление правильных витаминов, минералов, белков и калорий помогает в процессе заживления.
Хотя не существует единой диеты при раке желудка, эти советы, связанные с питанием, могут помочь.
1. Поддерживайте здоровый вес
По данным Канадского онкологического общества, если у вас рак желудка, у вас может возникнуть потеря аппетита. Это может быть из-за лекарств от рака, таких как химиотерапия, или из-за операции по поводу рака желудка — вы не сможете есть обильно и можете почувствовать сытость после нескольких укусов.
У вас также могут быть трудности с перевариванием жиров и белков, или пища может слишком быстро покидать ваш желудок — состояние, называемое демпинг-синдромом.Эти факторы могут затруднить поддержание здорового веса. Вот почему Канадское онкологическое общество говорит, что важно учитывать каждый укус.
«Лучшими продуктами для людей с диагнозом рака желудка будут те, которые человек переносит лучше всего. Как правило, лучше всего есть небольшие частые приемы пищи — люди должны стремиться есть около шести мини-приемов пищи в день», — говорит Ребекка Гутерман, доктор медицинских наук, CDN, которая работает в Институте рака Тиш при больнице Mount Sinai.
В целом, по данным клиники Кливленда, пациенты должны придерживаться высокобелковой диеты с низким содержанием углеводов и сладких продуктов.
2. Выбирайте продукты с высоким содержанием белка
«Каждый прием пищи должен состоять из легко усваиваемого источника белка», — говорит Гутерман. Сюда входят такие продукты, как нежная курица или индейка, рыба, протертые бобы, хумус, ореховое масло, яйца или греческий йогурт, — говорит она.
По данным Института рака Дана-Фарбер, лучше избегать белков с высоким содержанием клетчатки — слишком большое количество клетчатки может вызвать у человека чувство дискомфорта или слишком быстрое насыщение.Замените рыбу на моллюсков и яйца вместо стейка. Тофу и авокадо также являются хорошим выбором белка.
Кроме того, Канадское онкологическое общество рекомендует добавлять цельное молоко или сливки в такие блюда, как супы и каши. Добавление оливкового масла или подливок к мясу и овощам — еще одна хорошая стратегия для получения дополнительных калорий. Когда дело доходит до закусок, сыра и крекеров, цельнозерновой хлеб с ореховым маслом и яйцами — все это хорошие способы быстро и легко получить белок.
Если вы не хотите есть твердую пищу, лучше всего подойдут пудинг и йогурт.Вы также можете пить калории в виде протеиновых коктейлей или смузи, согласно Канадскому онкологическому обществу.
3. Избегайте фруктов и овощей с высоким содержанием клетчатки
Как уже упоминалось, пища с высоким содержанием клетчатки может вызвать у пациентов чувство сытости. Вы можете избегать фруктов и овощей, таких как бобы, чечевица, цветная капуста, капуста, брокколи и яблоки, поскольку все они очень богаты этим питательным веществом.
«Может быть, легче переносить более мягкие фрукты, такие как бананы, дыни или груши. Хорошо приготовленные овощи лучше сырых, если пациент быстро чувствует сытость», — говорит Гутерман.
4. Тщательно выбирайте углеводы
Цельнозерновые продукты, такие как коричневый рис и макароны из цельной пшеницы, являются здоровым выбором, говорит Гутерман, но она советует не есть слишком много, так как они очень богаты клетчаткой.
По мнению Общества лейкемии и лимфомы, также лучше избегать сладких продуктов. Конфеты и десерты могут быть высококалорийными, но они не предлагают большой питательной ценности. Если вы изо всех сил пытаетесь съесть достаточно еды, сосредоточьтесь на продуктах, богатых белком, которые дадут вам энергию.
По данным некоммерческой организации No Stomach For Cancer, если у вас демпинг-синдром, у вас может быть низкий уровень сахара в крови после еды. В этом случае проконсультируйтесь с врачом о лучших углеводах для поддержания нормального уровня сахара в крови.
Люди с раком желудка часто испытывают тошноту, поэтому лучше всего ограничить или избегать употребления алкоголя, кофеина, газированных напитков и острой пищи, которые могут усугубить этот симптом, по данным Института рака Дана-Фарбер.
6.Ограничьте потребление напитков во время еды
«Напитки следует пить во время еды, чтобы пить больше жидкости между приемами пищи, а не во время. Это предотвратит переедание пациентов, оставляя больше места для питательной пищи», — говорит Гутерман.
Она также добавляет, что протеиновые коктейли или молочные коктейли можно пить в течение дня, чтобы сохранить водный баланс и удовлетворить потребности в питании.
Люди с раком желудка нередко имеют низкий уровень витаминов или минералов.По данным клиники Кливленда, ваш врач может порекомендовать ежемесячные инъекции витамина B12, чтобы предотвратить дефицит. Они также могут порекомендовать пероральные добавки с железом и кальцием, если вы не можете получить достаточное количество этих питательных веществ с пищей.
Некоторым пациентам, которые не могут самостоятельно поддерживать вес, может потребоваться помощь зонда для кормления. Обязательно обсудите диету с врачом или диетологом. Они помогут вам составить лучший план диеты для ваших индивидуальных потребностей во время борьбы с раком желудка.
План диеты при язве желудка
Если у вас язва желудка, в вашем ежедневном рационе можно выделить фрукты и овощи.
Кредит изображения: Стив Дебенпорт / E + / GettyImages
До 1980-х годов в язве желудка обычно обвиняли стресс или острую пищу, и поэтому щадящая диета была обычным лечением. Но теперь мы знаем, что эти факторы не вызывают язвы.
Напротив, большинство язв желудка является результатом Helicobacter pylori (H.pylori), а некоторые из них связаны с длительным приемом нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен и аспирин.
Но это также означает, что не существует специальной диеты для лечения язвы желудка. Однако вы можете обнаружить, что определенные продукты ухудшают или облегчают симптомы, а некоторые продукты могут даже помочь заживлению язв. Поговорите со своим врачом, и вы вместе сможете найти лучшее сочетание продуктов для вас.
Симптомы язвы желудка
Итак, как узнать, есть ли у вас язва желудка? Если у вас есть какие-либо из следующих симптомов, обратитесь к врачу.
- Тупая, жгучая боль в животе
- Вздутие живота, отрыжка или чувство полноты
- Тошнота или рвота
- Необъяснимая потеря веса или плохой аппетит
Лучшие продукты при язве желудка
Хотя универсальной диеты для лечения язвы желудка не существует, диета с высоким содержанием клетчатки кажется хорошим началом. Продукты с высоким содержанием клетчатки могут предотвратить избыточную секрецию кислоты в желудке, что может уменьшить боль при язве и защитить слизистую оболочку желудка по мере заживления язвы.
Многие продукты с высоким содержанием клетчатки также являются хорошими источниками полифенолов, растительных химических веществ, обладающих антиоксидантными, противовоспалительными и защитными свойствами, которые улучшают заживление.
К продуктам с высоким содержанием клетчатки относятся:
- Малина
- Груши
- Яблоки
- Бананы
- Апельсины
- Клубника
- Инжир
- Изюм
- Артишоки
- Горошек зеленый
- Брокколи
- Зелень репы
- Брюссельская капуста
- Кукуруза сладкая
- Картофель
- Томатная паста
- Морковь
- Ячмень
- Фасоль
- Чечевица
- Орехи
- Семена
- Цельнозерновая овсянка
- Коричневый рис
- Цельнозерновой хлеб
Поскольку H.pylori вызывают 70 процентов всех язв желудка, и иногда их сложно искоренить, исследователи пытаются понять, как продукты могут помочь в лечении этой инфекции.
Исследование, проведенное в 2014 году Всемирным журналом гастроэнтерологии, предполагает, что полезные бактерии в йогурте и кисломолочных продуктах, таких как кисломолочная пахта и кефир, могут повысить эффективность антибактериальной терапии H. pylori.
Кроме того, согласно исследованию 2016 года, опубликованному в World Journal of Gastrointestinal Pharmacology and World Journal of Gastrointestinal Pharmacology, компоненты клюквенного сока, зеленого чая, чеснока, куркумы, имбиря, оливкового масла, брокколи и многих других фруктов и овощей также могут улучшить стандартное лечение антибиотиками. Терапия.Но необходимы дополнительные исследования, чтобы четко понять их роль в лечении язвы желудка.
Острая пища, такая как карри, может ухудшить симптомы язвы желудка. Или нет.
Кредит изображения: jatuporn amorntangsati / Moment / GettyImages
Худшие продукты при язве желудка
Если у вас язва желудка, вы можете обнаружить, что определенные продукты и напитки вызывают раздражение. Общие виновники могут включать:
- Спирт
- Кофе
- Прочие напитки с кофеином
- Острые продукты
Однако эти продукты могут хорошо переноситься при употреблении в небольших количествах или с другими продуктами питания.И важно отметить, что эти продукты не беспокоят всех, кто страдает язвой желудка. Таким образом, лучший подход — ограничить или избегать продуктов, которые явно вызывают у вас дискомфорт, и в умеренных количествах наслаждаться теми, которые этого не делают, поскольку общих ограничений на продукты нет, если у вас язва желудка.
Но меньше известно о типах продуктов, которые ухудшают заживление или затрудняют лечение инфекции H. pylori, а также о том, поможет ли ограничение определенных продуктов или диетических компонентов.
Например, исследование Gastroenterology Research and Practice, проведенное в 2016 году, предполагает, что среда с высоким содержанием соли в желудке может способствовать развитию или ухудшению состояния H.pylori. Но пока нет качественных исследований, чтобы определить, помогает ли снижение содержания натрия в рационе — или других подозрительных питательных веществ — или помогает лечить инфекции H. pylori.
Подробнее: 10 худших продуктов при кислотном рефлюксе
Полезные диеты при язве желудка
Хотя не существует специальной диеты, рекомендованной при язве желудка, существуют некоторые основанные на исследованиях схемы питания, которые делают упор на фрукты, овощи и другие продукты с высоким содержанием клетчатки.Обычно рекомендуемые схемы питания включают:
- Диета DASH: План, разработанный в рамках исследований диетических подходов к остановке гипертонии, этот план питания делает упор на фрукты и овощи, предлагая от восьми до 10 порций в день. План DASH также включает цельнозерновые, обезжиренные или обезжиренные молочные продукты, бобы, чечевицу, орехи, рыбу и птицу, а также ограничивает потребление масел, сахаросодержащих напитков и десертов.
- Средиземноморская диета: в этом плане питания особое внимание уделяется фруктам, овощам, бобам, чечевице, зернам, орехам и семенам.Он также включает небольшое или умеренное количество оливкового масла и вина и ограничивает потребление молочных продуктов, рыбы и птицы.
- Цельнопищевая, растительная диета: этот особый подход к питанию сосредоточен на цельных, минимально или необработанных растительных продуктах, таких как фрукты, овощи, цельнозерновые продукты, орехи, семена, чечевица и бобы, и сводит к минимуму или исключает продукты животного происхождения. продукты на основе молока, сыра, мяса, курицы и рыбы.
Чтобы узнать больше об индивидуальном плане питания, который поможет контролировать ваше состояние здоровья, попросите своего врача направить вас к диетологу.
Возможно, вам придется на время отказаться от аспирина, если он вызывает у вас язву желудка.
Кредит изображения: Neustockimages / E + / GettyImages
Лечение язвы желудка
Для эффективного лечения язвы желудка необходимо устранить первопричину. Поэтому, если у вас инфекция H. pylori, ваш врач пропишет вам антибиотики, которые могут включать амоксициллин, тетрациклин, кларитромицин или субсалицилат висмута.
Если причина вашей язвы связана с длительным приемом НПВП, ваш врач порекомендует альтернативные обезболивающие, такие как ацетаминофен, сальсалат или трисалицилат.
Наряду с этими методами лечения, кислотоблокирующие препараты, называемые ингибиторами протонной помпы (такие как омепразол, лансопразол и эзомепразол), обычно назначают для уменьшения или нейтрализации производства кислоты в желудке и для защиты слизистой оболочки желудка во время его заживления.
Подробнее: Как узнать, когда обращаться в скорую помощь по сравнению с неотложной помощью
Когда обращаться к врачу по поводу язвы желудка
Если вы подозреваете, что у вас язва желудка, немедленно обратитесь к врачу, чтобы можно было начать лечение.Отсрочка лечения может вызвать осложнения, такие как перфорация и последующее инфицирование, кровотечение или закупорка.
Также сообщите своему врачу, если ваш план лечения не сработает через несколько недель или раньше, если ваши симптомы ухудшатся. Обратитесь за неотложной медицинской помощью, если у вас кровь в стуле, продолжающаяся рвота, если вас рвет кровью или едой, съеденной за несколько часов или дней до этого, или если вы чувствуете необычную слабость или головокружение.
Что ты думаешь?
Была ли у вас язва желудка? Вы обращались к врачу по этому поводу? Она прописывала вам какие-нибудь лекарства? Вы каким-либо образом меняли свой рацион? Обнаружили ли вы, что определенные продукты помогают справиться с вашими симптомами или усугубляют их каким-либо образом? Делитесь своими историями, предложениями и вопросами в комментариях ниже!
Питание после гастрэктомии — нет желудка для рака
Поддержание / набор веса
Достижение здоровой массы тела может быть проблемой, когда у вас нет желудка.Демпинг-синдром, мальабсорбция и преждевременное насыщение могут затруднить получение достаточного количества калорий для поддержания или восстановления веса. Часто быстрая потеря веса, связанная с гастрэктомией, также часто связана с потерей мышечной массы. Это может усилить утомляемость и повлиять на вашу иммунную систему. Цель состоит в том, чтобы свести к минимуму потерю веса, если у вас нормальный вес, или предотвратить потерю более 2 фунтов в неделю, если у вас избыточный вес.
Физиологические эффекты гастрэктомии могут сильно различаться у разных людей.Некоторые могут страдать демпинг-синдромом, и им нужно избегать сладкого. Другие могут съесть немного сладкого в рамках здорового питания. У некоторых будет непереносимость лактозы, а у других не будет проблем с потреблением молочных продуктов. По этой причине рекомендуется в течение нескольких недель вести дневник того, что вы едите, а также о побочных эффектах, таких как головокружение, тошнота, диарея и т. Д., Чтобы вы могли адаптировать свою диету к своим индивидуальным потребностям. Если у вас нет проблем с лактозой, вам не нужно исключать ее из своего рациона только потому, что у многих людей может возникнуть непереносимость лактозы после гастрэктомии.Ключевым моментом является добавление новых продуктов в свой рацион по одному, чтобы увидеть, можно ли это перенести.
Советы по увеличению веса
- Ешьте высококалорийную пищу . Считайте каждый укус и глоток, употребляя в пищу высококалорийную пищу. Ваша цель — поддерживать свой вес. Калории — это главный приоритет вашего тела. Вы не сможете есть то же количество пищи, что и раньше, поэтому важно получать калории в меньшем количестве высококалорийной пищи.Ограничьте потребление продуктов и напитков с низким содержанием калорий.
- Ешьте разнообразные продукты. Постепенно добавляйте продукты в свой рацион, чтобы он включал фрукты, овощи, цельнозерновые продукты, продукты, богатые белком, молочные продукты и т. Д. Не забудьте включить фрукты и овощи в дополнение к продуктам с высоким содержанием калорий.
- Ешьте часто небольшими порциями — от шести до восьми раз в день. Старайтесь не ходить без еды более 2 или 3 часов в течение дня.Будет сложно получить необходимое питание, если вы сосредоточитесь только на трехразовом питании. Всегда носите с собой еду, чтобы вы могли перекусить во время вождения в машине, ожидания встречи и т. Д.
- По возможности добавляйте калории . Перед едой спросите себя: «Что я могу добавить к этому, чтобы увеличить калорийность?» Вы можете добавить масло, масло, сыр и т. Д.
- Пейте только питательные напитки . Жидкости с высоким содержанием питательных веществ могут обеспечить много калорий, и иногда их легче усвоить, чем твердую пищу, особенно сразу после операции.Попробуйте молоко, гоголь-моголь или несладкий сок вместо кофе, чая, диетической газированной воды или воды.
- Подумайте о еде как о лекарстве . Помните, что ваш аппетит не будет таким надежным, как раньше. Вы можете не чувствовать голода. Кроме того, без желудка вы не сможете нормально принимать пищу. Даже если вы не голодны, важно помнить, что питание — жизненно важная часть вашего здоровья. Составьте график приема пищи и перекусов, как и при приеме лекарств.В это время важно сосредоточиться на еде, поскольку она имеет целебные и оздоровительные свойства.
Ниже приводится список предложений и продуктов с высоким содержанием питательных веществ, которые могут помочь вам набрать или сохранить вес. Их следует добавлять в свой рацион в зависимости от вашей индивидуальной ситуации. Увеличение количества жиров — один из способов увеличить калорийность без увеличения объема. Однако многие люди после гастрэктомии испытывают трудности с переносимостью продуктов с высоким содержанием жира. Если вы не можете переносить продукты с высоким содержанием жира, вы можете выбрать продукты с низким содержанием жира.Если вы не уверены, как перенесете еду, начните с очень маленькой порции и постепенно увеличивайте ее количество.
Пищевые продукты, насыщенные питательными веществами (высококалорийные, с высоким содержанием белка)
Попробуйте увеличить количество калорий в продуктах, добавив…
| Продукты питания | калорий |
| Масло / маргарин, 1 столовая ложка | 100 |
| Майонез, 1 столовая ложка | 100 |
| Половина и половина, 2 унции. | 80 |
| Масло, 1 ст.л. | 120 |
| Сливочный сыр, 2 столовые ложки | 100 |
| Арахисовое масло, 1 столовая ложка | 100 |
| Заправка для салата, 2 столовые ложки | 170 |
| Сыр, 1 унция | 100 |
| Сыр Рикотта, ½ стакана | 216 |
Идеи плотных питательных веществ и закусок
- Овсяные хлопья с цельным или половинным молоком и сливочным маслом
- Супер молоко — добавление сухого молока к цельному молоку и питье или использование в рецептах вместо молока
- Яичница, приготовленная на сливочном или растительном масле с добавлением сыра или небольших кусочков ветчины
- Картофельное пюре, приготовленное из обильного количества цельного молока и масла и заправленное подливкой
- Банановое и арахисовое масло
- Салат из тунца или яиц с большим количеством майонеза — отдельно или на бутерброде
- Лапша с соусом альфредо
- Спагетти или паста — добавьте оливковое масло в лапшу и дополнительное масло в соус, сверху положите сыр пармезан.
- Фрукты с творогом, сметаной, взбитыми сливками или майонезом
- Яйцо вкрутую
Коммерческие пищевые добавки
Иногда бывает трудно получить все необходимые калории и белок, и может потребоваться пищевая добавка для дополнения вашего рациона. Эти коммерческие добавки должны быть доступны в вашем местном супермаркете или аптеке. Их также можно приобрести в Интернете по адресу http://www.nestlenutritionstore.com/
.| Приложение | калорий | Белок г |
| Boost / Ensure Plus 4 унции (1/2 бутылки) | 180 | 7.5 |
| Boost контроль уровня глюкозы * 4 унции (1/2 флакона) | 80 | 8,0 |
| Boost / Ensure 4 унции (1/2 бутылки) | 125 | 3,0 |
| Мгновенный завтрак с гвоздикой, 1/2 упаковки 4 унции цельного молока | 155 | 6,5 |
| Гвоздика быстрого приготовления с низким содержанием сахара *, 1 упаковка 8 унций цельного молока | 120 | 6.5 |
| Benecalorie порция на 1,5 унции | 330 | 7,0 |
| Бенепротеин или другой сывороточный белок, 1 мерная ложка или 7 г | 25 | 7,0 |
* Если у вас проблемы с демпинг-синдромом, вы можете выбрать добавки с низким содержанием сахара, такие как Ensure Gluosis Control или Carnation Instant Breakfast Low Sugar.
Диеты — рефлюкс, боль в желудке, язвы
Прозрачная жидкая диета
Прозрачная жидкая диета состоит только из прозрачных жидкостей и продуктов, которые превращаются в прозрачную жидкость, когда они имеют комнатную температуру.Он включает такие продукты, как прозрачный бульон, чай, клюквенный сок (когда вы не готовитесь к колоноскопии), Jell-O (не красный при подготовке к колоноскопии) и фруктовое мороженое (не красное при подготовке к колоноскопии).
Употребление только прозрачной жидкости дает вам достаточно питания на 3-4 дня. Это безопасно для людей с диабетом, но только на короткое время, когда за ними внимательно следит врач. Эта диета часто используется перед медицинским обследованием или процедурой, перед определенными операциями или в результате кишечных проблем.Важно соблюдать эту жидкую диету ТОЧНО по назначению врача.
Если у вас диарея или проблемы с желудком и ваш врач прописывает ЧИСТУЮ ЖИДКУЮ ДИЕТУ, за ней обычно следует последующая диета, при которой вы переходите на твердую пищу, но только в соответствии с предписаниями врача.
Что можно есть или пить:
Вы можете есть или пить только то, что видите насквозь. Прозрачные фруктовые соки — это нормально, но соки с нектаром или мякоть — НЕЛЬЗЯ.Молоко тоже НЕЛЬЗЯ. Бульон или консоме с плавающими на поверхности пузырьками жира необходимо удалить, заморозив бульон и сначала сняв жир.
Вы можете получить эти прозрачные жидкости:
- Чистая вода
- Фруктовые соки без мякоти, например фильтрованный яблочный сок.
- Суповый бульон (бульон или консоме без жира)
- Чистая газировка, например имбирный эль и спрайт
- Желатин (Jell-O)
- Фруктовое мороженое без кусочков фруктов или фруктовой мякоти;
- Спортивные напитки (например, Gatorade и т. Д.)
- Чай или кофе без сливок и молока
В горячий чай можно добавить сахар и лимон. Помните: НЕ добавляйте молоко или сливки в чай или кофе.
Если вы придерживаетесь прозрачной жидкой диеты, попробуйте смешать от 3 до 5 из этих вариантов на завтрак, обед и ужин, чтобы разнообразить вашу прозрачную жидкую диету. Избегайте мыслей, которых нет в списке, включая фруктовые нектары и консервированные или замороженные фрукты.
Обратите внимание: при подготовке к КОЛОНСКОПИИ все прозрачные жидкости не должны иметь НИКАКОГО красного цвета.К ним относятся БЕЗ клюквенного сока, красное желе, красное фруктовое мороженое, красные спортивные напитки и т. Д.
Советы, которые помогут уменьшить газы и вздутие живота:
- Увеличьте количество выпиваемой жидкости, особенно воды.
- Избегайте газированных напитков.
- Избегайте алкогольных напитков.
- Избегайте продуктов, вызывающих газы, таких как фасоль, брокколи, капуста и отруби.
- Избегайте глотания воздуха. Проглатывание воздуха может усилить симптомы.
- Ешьте медленно и пережевывайте пищу.
- Не торопитесь с едой. Вы с большей вероятностью проглотите воздух и попадете в желудок.
- Избегайте пить через трубочку.
- Избегайте жевательной резинки и леденцов.
- Не курите и не употребляйте другие табачные изделия.
- Если вы носите зубные протезы, посоветуйтесь со стоматологом, чтобы убедиться, что они подходят.
- Снизить стресс. Расслабьтесь и сохраните спокойствие. Напряжение может заставить вас проглотить воздух.
- Регулярно заниматься спортом.
Безглютеновая диета
Клетчатка — это вещество, которое содержится в растениях.Пищевые волокна, которые вы едите, содержатся в основном во фруктах, овощах, цельнозерновых и бобовых. Он не только помогает при запоре, но и имеет другие преимущества для здоровья. Продукты, содержащие клетчатку, также могут помочь в поддержании здорового веса и снижении риска диабета и сердечных заболеваний.
Пищевые волокна добавляют веса вашему рациону. Он включает в себя те части растительной пищи, которые ваш организм не переваривает и не усваивает. Он проходит почти в неизменном виде через желудок, тонкий кишечник, толстую кишку и выходит из организма.
Это две формы клетчатки: растворимая и нерастворимая.
Растворимая клетчатка растворяется в воде с образованием гелеобразного материала во время пищеварения. Он замедляет пищеварение, и вот почему он имеет второстепенное преимущество, помогая вам чувствовать себя сытым, тем самым помогая поддерживать вес. Это может помочь снизить уровень холестерина в крови, что может помочь предотвратить сердечные заболевания и снизить уровень глюкозы. Эта растворимая клетчатка содержится в овсе, горохе, фасоли, яблоках, цитрусовых, моркови, ячмене и псиллиуме.
Нерастворимая клетчатка способствует перемещению материала через пищеварительную систему. Он увеличивает объем стула, поэтому может быть полезен тем, у кого нерегулярный стул и запор. Нерастворимая клетчатка содержится в цельнозерновой муке, пшеничных отрубях, овощах, орехах, бобах и картофеле.
Большинство продуктов растительного происхождения содержат как растворимую, так и нерастворимую клетчатку, например, бобы и овсянку. Количество растворимой и нерастворимой клетчатки в каждом зависит от разных растительных продуктов.
Рекомендуется употреблять оба типа клетчатки в своем рационе, чтобы получить максимальную пользу для здоровья.
Свежие фрукты: апельсины, персики, груши, сливы.
Свежие овощи: свекла, брокколи, брюссельская капуста, капуста, морковь, цветная капуста, баклажаны, салат, шпинат, сладкий картофель и ямс.
Продукты: хлопья с отрубями, цельнозерновые хлопья, цельнозерновой хлеб (растворимый)
Дикий рис, пшеничные отруби, кукурузная мука (цельнозерновые) (нерастворимые)
Фасоль, нут, чечевица, горох (бобовые) (растворимые)
Большой объем — высокое содержание клетчатки
- Чтобы увеличить количество пищевых волокон, обязательно ешьте хлопья с отрубями и цельнозерновой хлеб.
- Кроме того, ешьте не менее двух свежих фруктов и двух свежих овощей, перечисленных выше, каждый день.
- Избегайте консервированных или замороженных фруктов и овощей, продуктов быстрого приготовления и закусок быстрого приготовления.
Дополните эту диету с высоким содержанием клетчатки следующим:
Benefiber: принимать 1-2 столовые ложки до 3 раз в день с жидкой или мягкой пищей. Вы также можете использовать Perdiem, Metamucil, Citrucel или Konsyl (любой другой объемный агент, содержащий псиллиум).
Отруби Миллера: 4-6 столовых ложек каждый день (доступны в магазинах здорового питания).
Если опорожнение кишечника особенно затруднено, 1 Surfak следует использовать только время от времени.
Достаточное потребление жидкости, а также клетчатки помогает поддерживать мягкий стул.
Сколько вам нужно каждый день, чтобы контролировать запор, поддерживать регулярность кишечника и поддерживать хорошее здоровье толстой кишки?
Мужчины в возрасте 50 лет и младше: 38 граммов пищевых волокон в день.
Мужчины в возрасте 50 лет и старше: 30 граммов пищевых волокон в день.
Женщины в возрасте 50 лет и младше: 25 граммов пищевых волокон в день.
Женщины в возрасте 51 год и старше: 21 грамм пищевых волокон в день.
Предложения:
Потребление ½ растворимой клетчатки из овса, овсяных отрубей, бобовых, свежих и сушеных фруктов. Плюс, потребление ½ растворимой клетчатки из цельного зерна.
½ стакана хлопьев с супер клетчаткой (100% отруби) + 2 столовые ложки Benefiber или любых других отрубей Миллера.
4-6 столовых ложек Benefiber или любого другого продукта или отрубей Миллера в день для добавления в суп, хлопья, салат, йогурт или творог.
Замените фруктовый сок свежими фруктами, а картофельное пюре — коричневым рисом.
Добавляйте клетчатку медленно и постепенно увеличивайте количество.
Выпивайте не менее восьми стаканов жидкости каждый день, если у вас нет серьезных проблем с сердцем или почками. Клетчатка без достаточного количества жидкости может вызвать запор. Лучше всего подойдут вода, соки и напитки без кофеина.
Побочные эффекты:
Употребление большого количества клетчатки за короткий период времени может вызвать кишечные газы (метеоризм), вздутие живота и спазмы в животе.Обычно это проходит, когда естественные бактерии в пищеварительной системе привыкают к увеличению клетчатки в рационе. Постепенное добавление клетчатки в рацион, а не сразу, может помочь уменьшить газообразование или даже диарею.
Слишком много клетчатки может помешать усвоению минералов, таких как магний, цинк, железо и кальций. Однако это обычно не вызывает особого беспокойства, поскольку продукты с высоким содержанием клетчатки обычно богаты минералами.
Диета с низким содержанием фруктозы
1.Что такое фруктоза?
Фруктоза — это простой сахар, который естественным образом содержится во фруктах, овощах и меде. Непереносимость фруктозы может возникнуть у людей с синдромом раздраженного кишечника (СРК) и другими желудочно-кишечными расстройствами. Фрукты и фруктовые соки с более высоким содержанием фруктозы могут вызывать газы, вздутие живота, спазмы в животе и диарею. Глюкоза также является природным сахаром. Если в напитке, соке или продукте содержится больше глюкозы, чем фруктозы, это может быть более терпимым.
Кукурузный сироп с высоким содержанием фруктозы (HFCS)
HFCS почти наполовину состоит из глюкозы и наполовину фруктозы и может усваиваться так же хорошо, как сахароза, которая является обычным столовым сахаром.Продукты с высоким содержанием углеводов, такие как морсы, могут хорошо переноситься, если их ограничить до 12 унций в день во время еды. HFCS также можно найти в консервированных, запеченных или обработанных пищевых продуктах, таких как кетчуп, соусы для барбекю, джемы, желе, шоколадное молоко и многое другое.
Некоторые пациенты с непереносимостью фруктозы, которые проглатывают небольшое количество обработанного фруктового сока или продуктов с HFCS, могут испытывать такой же дискомфорт в кишечнике в результате мальабсорбции, как и употребление большого количества фруктов.
Общее руководство
- Исключите продукты, на этикетке которых указаны фруктоза, кристаллическая фруктоза (не HFCS) и мед.
- Ограничьте употребление напитков с HFCS; если подано в суд, выпейте меньше рекомендуемого размера порции, например, менее 12 унций соды, и это может помочь выпить ее во время еды.
- Имейте в виду, что количество фруктозы в 2 яблоках или 2 унциях меда совпадает с количеством фруктозы в банке газировки.
- Следуйте приведенным ниже рекомендациям в отношении фруктов, овощей и других продуктов, которые более удобны для вашего кишечника.
Обратите внимание: продукты, перечисленные ниже как «Продукты, которых следует избегать», не следует употреблять ВООБЩЕ из-за высокого содержания в них фруктозы.В остальном эти продукты полезны.
Фрукты:
- Размер порции — ½ стакана.
- Ограничьтесь 1-2 порциями в день.
- Свежие или свежезамороженные фрукты переносятся лучше, чем консервированные.
- Переносимость может зависеть от количества, которое вы едите за один раз.
- Ограничьте концентрированные источники, такие как сухофрукты и фруктовые соки, или ешьте большое количество фруктов.
| Кишечник дружественный | Продукты, которых следует избегать | Сомнительные продукты / лимит |
|---|---|---|
| Бананы * | Яблоки | Другие фруктовые соки или напитки |
| Ежевика | Яблочный сидр | Джем / желе без сахара |
| Черника | Яблочный сок | Сухофрукт |
| Грейпфрут | Яблочное пюре | Консервированные фрукты в густом сиропе |
| Виноград | Абрикосы | Любые другие фрукты, не указанные в списке |
| Нектар | Вишня | |
| Киви | Даты | |
| Лимоны | Личи | |
| Лаймы | манго | |
| Мандарин | Персики | |
| Дыни (кроме арбузов) | Груши | |
| Апельсины | Грушевый сок | |
| Папайя | Сливы | |
| Маракуйя | Чернослив | |
| Ананасы | Арбуз | |
| Малина | ||
| Ревень | ||
| Клубника | ||
| Tangelos |
Овощи:
- Размер порции — ½ стакана (большинство овощей) или 1 стакан (листовые зеленые овощи).
- Ограничьте до 3 порций в день.
- Лучше всего переносятся приготовленные овощи, так как они приводят к потере свободных сахаров.
- Имейте в виду, что толерантность может зависеть от СУММЫ, которую вы едите за ОДИН РАЗ.
| Кишечник дружественный | Продукты, которых следует избегать | Сомнительные продукты / лимит |
| Спаржа | Сахарный горошек | Морковь |
| Бобы* | Кукуруза | |
| Брокколи* | Сладкая картошка | |
| Цветная капуста* | Помидоры | |
| Сельдерей | ||
| Огурец* | ||
| Зеленые перцы* | ||
| Зелень | ||
| Грибы |


 Н. Хронический гастрит / А.Н. Окороков, Н.П. Базеко. — М.: Медицинская литература, 2004
Н. Хронический гастрит / А.Н. Окороков, Н.П. Базеко. — М.: Медицинская литература, 2004
 Важно! Если тошноту и рвоту вы испытываете непосредственно после еды сразу, это сигнализирует о наличии и развитии гастрита, язвенной болезни и требует незамедлительной консультации врача — гастроэнтеролога.
Важно! Если тошноту и рвоту вы испытываете непосредственно после еды сразу, это сигнализирует о наличии и развитии гастрита, язвенной болезни и требует незамедлительной консультации врача — гастроэнтеролога.

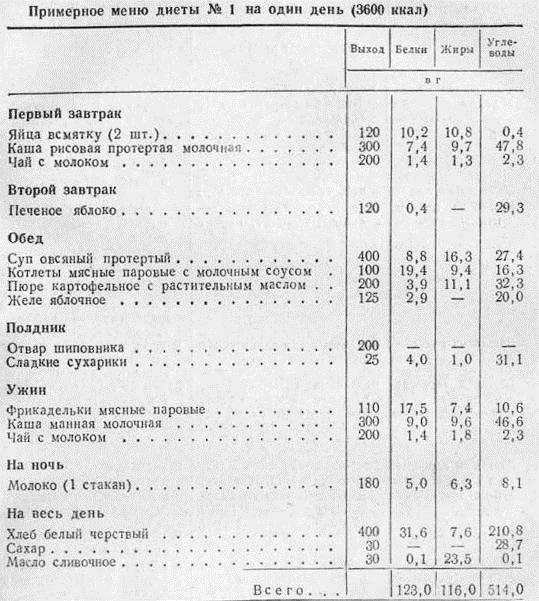



 Употребляйте пищу часто и небольшими порциями. Например, составьте график своего 6-8 разового питания. Порции должны быть с размером в кулак.
Употребляйте пищу часто и небольшими порциями. Например, составьте график своего 6-8 разового питания. Порции должны быть с размером в кулак. Желудку не подходит горячая или холодная еда. Она должна быть теплой или совпадать с температурой тела. Поэтому любителям горячего чая и холодного мороженого придется несладко.
Желудку не подходит горячая или холодная еда. Она должна быть теплой или совпадать с температурой тела. Поэтому любителям горячего чая и холодного мороженого придется несладко.
 Употребление горошка и укропа нужно ограничивать. Овощи следует употреблять в отварном виде.
Употребление горошка и укропа нужно ограничивать. Овощи следует употреблять в отварном виде.



 л;
л; Лучше всего на завтрак или ужин употреблять каши из риса, геркулеса, манной крупы или перловки.
Лучше всего на завтрак или ужин употреблять каши из риса, геркулеса, манной крупы или перловки.