Язва желудка у беременных — причины, симптомы, диагностика и лечение

Язва желудка у беременных — это хроническое рецидивирующее заболевание, выявленное во время гестации, при котором в желудочной слизистой формируется локальный язвенный дефект. Проявляется эпигастральной болью, дискомфортом, тяжестью в подложечной области, диспепсическими явлениями, замедлением прибавки веса. Диагностируется при помощи УЗИ желудка, гастроскопии, лабораторных методов выявления хеликобактериоза, дополненных pH-метрией и анализом кала на скрытую кровь. Для лечения используют антациды, энтеросорбенты, селективные блокаторы гистамина, миотропные спазмолитики.
Общие сведения
Язва желудка — редкая экстрагенитальная патология, выявляемая у 0,025% беременных. Эти статистические показатели могут быть несколько занижены в связи с трудностями диагностики заболевания при гестации. В настоящее время распространенность язвенной болезни желудка в женской популяции в целом составляет 8-11%, при этом отмечается тенденция к увеличению заболеваемости. Скорее всего, это связано с растущими стрессовыми нагрузками, высокой социальной активностью, семейной неустроенностью. Благодаря назначению современных методов эрадикационной терапии хеликобактер пилори — бактерии, ассоциированной с язвенным поражением желудка, — существенно уменьшилось количество осложненных форм болезни.

Язва желудка у беременных
Причины
Обычно заболевание возникает до наступления гестации и вызвано сочетанием нескольких факторов — наследственной предрасположенности, провоцирующих эндогенных и экзогенных воздействий. Непосредственной причиной формирования язвы является повреждающее воздействие соляной кислоты на эпителий желудка. Дополнительными способствующими факторами являются:
- Хеликобактерная инфекция. Важную роль в развитии патологии играет обсеменение слизистой желудка кислотоустойчивой спиралевидной бактерией хеликобактер пилори (Helicobacter pylori), выявляемой у 38% беременных, страдающих язвенной болезнью. Вместе с тем, в последние годы возрастает число пациенток с НР-отрицательным вариантом желудочной язвы.
- Генетическая детерминированность. Локальный дефект слизистой чаще возникает у предрасположенных беременных. Генетическим маркером заболевания является 0 (I) группа крови, которая обычно ассоциирована с гиперплазией париетальных клеток, производящих соляную кислоту. Наследственную природу также имеют повышение сывороточной концентрации пепсиногена-1, ацетилхолина, холинэстеразы, увеличение количества антральных G-клеток, продуцирующих гастрин, низкое содержание фукогликопротеинов в желудочной слизи, наличие НLА-В5, В15, В35 и других антигенов гистосовместимости, неспособность слизистой оболочки секретировать гликопротеины.
- Повреждение слизистой. Факторами, провоцирующими изъязвление слизистой оболочки желудка у беременных, являются курение, употребление в больших количествах крепкого алкоголя, кофеин-содержащих напитков, бессистемное питание, неконтролируемый прием НПВС, сульфаниламидов и ряда антибактериальных препаратов, нарушения целостности эпителия инородными телами. В редких случаях язва развивается на фоне сахарного диабета, лейомиомы, аденокарциномы, карционоида, прорастания злокачественных опухолей других органов ЖКТ, болезни Крона, лимфомы, саркомы, ВИЧ-инфекции, сифилиса, туберкулеза.
Хотя беременность обычно благоприятно влияет на течение язвенной болезни, у 10% пациенток заболевание обостряется. Вероятнее всего, это вызвано усилением желудочной секреции в I триместре за счет физиологического повышения тонуса блуждающего нерва. Возможную роль в обострении пептической язвы за 2-4 недели до окончания гестационного срока играет стрессовое состояние, вызванное боязнью предстоящих родов. Усиление симптоматики после родов обусловлено уменьшением протективного влияния прогестерона и эстрогенов на фоне значительных нагрузок и зачастую нарушения пищевого режима.
Патогенез
Механизм изъязвления слизистой желудка основан на возникновении дисбаланса между агрессивными и защитными факторами. Повреждающий эффект провоцируют ферменты, выделяемые хеликобактериями. Под влиянием уреазы мочевина превращается в аммиак, нейтрализующий кислотность желудка. В ответ на ощелачивание усиливается секреция гастрина, соляной кислоты, пепсина, угнетается продукция бикарбонатов. Микробные фосфолипаза, муциназа, протеаза деполимеризуют и растворяют желудочную слизь, открывая доступ к слизистой соляной кислоте и пепсину. Вследствие химического ожога и воспалительной реакции формируется язва. Деструкция эпителия усиливается за счет вакуолизации клеток под влиянием эндотоксина VacA, высвобождения лизосомальных ферментов, интерлейкинов и других медиаторов воспаления.
У 75-80% беременных деструктивные процессы в слизистой оболочке желудка замедляются и наступает ремиссия заболевания, что связано с усилением секреции защитной слизи под влиянием прогестерона, ускорением эпителиальной регенерации и улучшением кровоснабжения гастродуоденальной области за счет эстрогенной стимуляции, временным уменьшением секреции соляной кислоты. Опосредованным эффектом активации парасимпатической системы является нормализация моторно-эвакуаторной функции желудка с укорочением времени контакта агрессивных факторов и эпителиальных клеток.
Симптомы язвы желудка у беременных
Поскольку у большинства пациенток наступает спонтанная ремиссия, язвенная болезнь при гестации обычно протекает бессимптомно. При обострении беременная жалуется на дискомфорт, ощущение тяжести, болезненность в эпигастрии, возникающую, в зависимости от локализации язвенного дефекта, сразу после еды или спустя 30 мин.-1 час. Возможна иррадиация боли в левую лопатку, прекардиальную область, грудной, поясничный отделы позвоночника. Часть женщин отмечает появление кислой отрыжки, тошноты, вздутия живота, запора, реже — рвоты, приносящей облегчение. Из-за сопутствующих язве нарушений пищеварения у беременных зачастую замедляется прибавка веса.
Осложнения
Диагностика
Своевременное выявление язвы желудка у беременных часто затруднено из-за бессимптомного или стертого течения, ограниченности применения ряда информативных диагностических методов (контрастной и нативной рентгенографии желудка, латерографии с двойным контрастированием). Для верификации диагноза пациенткам с подозрением на язвенную болезнь рекомендованы:
- УЗИ. В ходе УЗИ желудка определяются признаки повышенной секреции, воспалительное утолщение желудочной стенки в области язвы, моторно-эвакуаторная дисфункция. Хотя сонография менее информативна, чем ЭГДС, благодаря безопасности для плода она применяется в качестве скрининга при повышенным тонусе матке и других противопоказаниях к эндоскопии.
- Гастроскопия. Наиболее точный метод диагностики язвы желудка. Поскольку исследование может спровоцировать повышение маточного тонуса, его назначают только в сложных диагностических случаях и при подозрении на осложнения. Эндоскопия позволяет визуализировать дефект слизистой, оценить его параметры, выполнить прицельную биопсию для проведения гистологического исследования.
- Обнаружение Helicobacter pylori. С учетом роли микроорганизма в развитии язвы беременным назначают анализы, позволяющие выявить возбудителя. Наиболее распространенными методами обследования являются быстрый уреазный тест биоптата, ПЦР-диагностика хеликобактер, иммуноферментное определение антител к бактерии в крови, неинвазивный дыхательный тест.
В качестве дополнительных методов используют внутрижелудочную pH-метрию, предоставляющую объективные сведения о кислотообразующей функции желудка, анализ кала на скрытую кровь для исключения скрытого кровотечения. Дифференциальная диагностика проводится с рвотой беременных, эрозивным гастродуоденитом, язвой двенадцатиперстной кишки, холециститом, желчнокаменной болезнью, панкреатитом, острым аппендицитом, синдромом Маллори-Вейсса, раком желудка, легочным кровотечением, идиопатической тромбоцитопенической пурпурой. По показаниям пациентку консультируют терапевт, гастроэнтеролог, гепатолог, абдоминальный хирург, инфекционист, венеролог, фтизиатр, пульмонолог, гематолог, онколог.
Лечение язвы желудка у беременных
Терапевтическая тактика у пациенток с обострившейся язвенной болезнью направлена на уменьшение желудочной кислотности, купирование болевого синдрома и эрозивных процессов. Немедикаментозное лечение включает назначение лечебно-охранительного палатного или постельного режима, питье щелочных минеральных вод, диетотерапию с частым дробным питанием и ограничением продуктов, которые стимулируют желудочную секрецию либо оказывают механическое, термическое, химическое повреждающее воздействие на желудочный эпителий. Из медикаментозных средств для лечения беременных используют:
- Невсасывающиеся антациды. Терапевтический эффект антацидных препаратов связан с уменьшением кислотности желудочного сока до физиологического уровня за счет связывания соляной кислоты, защитным обволакиванием слизистой, снижением протеолитической активности пепсина. Благодаря отсутствию ощелачивающего действия, антациды не нарушают переваривание пищевых продуктов.
- Сорбенты на основе диосмектита. Хотя энтеросорбенты не влияют на выделение соляной кислоты, они оказывают выраженный гастропротекторный эффект за счет усиления секреции слизи, укрепления гликопротеинового матрикса, адсорбции токсинов, производимых хеликобактериями. Диосмектиты не всасываются слизистыми, выводятся в неизмененном виде и безопасны для плода.
- Блокаторы h3-гистаминовых рецепторов. У беременных применяются ограниченно при неэффективности антацидной терапии. Обладают выраженным антисекреторным и протективным действием: подавляют секрецию пепсина, соляной кислоты, усиливают синтез простагландинов, секрецию бикарбонатов. Способны улучшать локальную микроциркуляцию и ускорять регенерацию язвы.
- Миотропные спазмолитики. Показаны при возникновении болевого синдрома, связанного с нарушением желудочной моторики. Расслабляют спазмированные гладкомышечные волокна и за счет этого быстро устраняют приступ боли. Для усиления эффекта могут назначаться в комбинации с прокинетиками, которые улучшают аккомодацию дна желудка и нормализуют перистальтику ЖКТ.
Для улучшения пищеварения и устранения метеоризма возможно назначение медикаментов, содержащих ферменты. Препараты висмута, ингибиторы протонных насосов и другие средства для эрадикации хеликобактер пилори беременным не назначают из-за возможных токсических воздействий на плод. Хирургические вмешательства проводят только при возникновении осложнений (кровотечении, прободении, пенетрации). Пациенткам с язвой желудка показаны естественные роды под перидуральной анестезией. Кесарево сечение выполняют только при наличии акушерских показаний или тяжелой сопутствующей патологии.
Прогноз и профилактика
У большинства беременных гестация способствует наступлению ремиссии. При обострении заболевания адекватная антацидная терапия позволяет за 3-5 суток купировать боль, а за 2-3 недели лечения в стационаре достичь стойкого улучшения. Чтобы предупредить рецидив язвы накануне родов и в послеродовом периоде, пациенткам с язвенной болезнью в анамнезе или перенесшим обострение в настоящей беременности рекомендуется профилактический прием антацидных препаратов и энтеросорбентов на 37-38-й неделях гестационного срока. Первичная профилактика заболевания предусматривает отказ от курения, алкоголя, нормализацию рациона и режима питания, достаточный отдых, исключение стрессовых нагрузок.
Беременность и язва желудка
Беременность — прекрасное время в жизни каждой женщины. Но к сожалению, все чаще встречается такое сочетание, как беременность и язва желудка. Устранение заболевания осложняется тем, что многие лекарственные препараты противопоказаны беременным.
Язва желудка и двенадцатиперстной 
 кишки — это инфекционная патология, вызванная бактерией Helicobacter pylori. Она передается через общую посуду, средства ухода и при неправильной гигиене. Заселив желудок или кишечник, микроорганизм размножается и с помощью собственных ферментов разрушает клетки слизистой.
кишки — это инфекционная патология, вызванная бактерией Helicobacter pylori. Она передается через общую посуду, средства ухода и при неправильной гигиене. Заселив желудок или кишечник, микроорганизм размножается и с помощью собственных ферментов разрушает клетки слизистой.
По статистике, 80% населения нашей страны заражены этой бактерией. Но заболевают язвой далеко не все. Этот недуг начинает развиваться под влиянием таких факторов, как:
- неправильное питание;
- стрессы;
- бесконтрольный прием некоторых лекарств;
- злоупотребление алкоголем и курением.
Во время беременности многие женщины начинают питаться правильно, избегают курения, алкоголя и стрессовых ситуаций, поэтому часто это заболевание не беспокоит их. Но несмотря на это, язву все равно нужно лечить, чтобы последствия болезни не навредили здоровью матери и будущего ребенка.
Симптомы язвенной болезни у беременных
Приступы язвы встречаются у будущих мам, как и у обычных людей, в весенний или осенний период. Самыми распространенными симптомами являются:

- резкие боли в желудке, появляющиеся через определенное время после принятия пищи;
- тошнота и рвота;
- изжога;
- кислая отрыжка;
- запоры.
На протяжении всей беременности женщине необходимо наблюдаться у гастроэнтеролога. А при появлении любого из вышеназванных симптомов нужно обратиться к врачу во избежание ухудшения ситуации.
Осложнения при заболевании язвой желудка
Отсутствие адекватного лечения язвы желудка у беременных грозит тяжелыми осложнениями как для матери, так и для плода.
- Самым грозным осложнением является желудочно-кишечное кровотечение. Для него характерно появление рвоты цвета кофейной гущи с прожилками крови. При возникновении этого осложнения беременную нужно срочно доставить к врачам.
- Прободение. При таком состоянии возникает сильная, режущая боль в желудке. Быстро снижается кровяное давление, учащается пульс. Без лечения перфорация язвы переходит в перитонит, который может закончиться летальным исходом, поэтому и в этом случае необходима немедленная помощь специалистов.


- Частая тошнота и рвота приводит к потере железа и витаминов, что отрицательно влияет на здоровье женщины и плода.
- Язвенная болезнь часто сопровождается развитием железодефицитной анемии. В этом случае развивается плацентарная недостаточность и гипоксия у плода.
Диагностика
Сложность диагностики язвы желудка при беременности в том, что многие методы противопоказаны. Будущим мамам нельзя проводить эндоскопию, рентгеноконтрастное исследование. ФГДС проводится только при развитии осложнений, которые угрожают здоровью и жизни женщины и плода.
Можно делать УЗИ желудка, чтобы дать точную оценку его деятельности и определить размеры. В остальных ситуациях врачи ставят диагноз на основании результатов анализов крови, мочи и кала. А также на основании симптомов и данных осмотра.
Лечение
Лечение язвы желудка должно
 быть комплексным. Оно включает в себя терапию лекарственными средствами, диету, использование рецептов народной медицины.
быть комплексным. Оно включает в себя терапию лекарственными средствами, диету, использование рецептов народной медицины.
Медикаментозное лечение тоже ограничено из-за большого количества противопоказаний.
Медикаментозные средства
Таблица лекарственных средств.
| Антацидные средства | Вяжущие средства | Спазмолитические средства |
| Гевискон — суспензия для принятия внутрь. Действующие компоненты — натрия альгинат, натрия гидрокарбонат, кальция карбонат. Назначают для лечения язвы желудка у беременных. | Викаир — комбинированный препарат. Оказывает вяжущее, слабительное, бактерицидное и спазмолитическое действие. Может применяться для лечения беременных. | Дюспаталин — желатиновые капсулы. Действующий компонент — мебеверина гидрохлорид. Оказывает прямое действие на гладкую мускулатуру желудочно-кишечного тракта. Устраняет спазм. Может применяться у беременных женщин. |
| Маалокс — жевательные таблетки. Действующие вещества — алгедрат, магния гидроксид. Показан для лечения язвенной болезни, в том числе и у беременных женщин. | Но-шпа — таблетки желтого цвета. Действующий компонент — дротаверина гидрохлорид. Показан для устранения спазма гладкой мускулатуры ЖКТ при язвенной болезни. Можно назначать беременным женщинам. |
Диета при язве желудка
При обострении этого заболевания нужно соблюдать строгую диету. Ряд продуктов необходимо исключить из рациона. Это:
- жирные сорта мяса и рыбы;


- консервы;
- насыщенные мясные супы;
- жареная пища;
- белокочанная капуста, редис, щавель, лук, чеснок;
- кислые, жесткие фрукты и ягоды;
- маринады;
- газированная вода;
- свежий хлеб и выпечка.
При язве рекомендовано принимать в пищу:
- постные супы;
- подсушенный хлеб и сухари;
- отварные, нежирные мясо и рыба;
- паровые котлеты;
- вареные овощи и фрукты;
- омлет;
- молоко, обезжиренный творог, кефир;
- каши, заправленные растительным маслом;
- слабо заваренный чай, компот, лечебно-столовая вода без газа.
Народная медицина
Кроме приема медикаментов, врач может порекомендовать пациенткам лечение с помощью рецептов народной медицины.
- Масло облепихи считается хорошим средством для лечения язвы. Рекомендовано употреблять его в течение 4–5 недель по одной чайной ложке за полчаса до приема пищи.
- Отвар из овса очень хорошо

 действует на желудок. Стакан овса нужно залить литром вскипяченной и остуженной воды, и оставить на 12 часов. После этого довести до кипения и полчаса варить, накрыв крышкой. Затем оставить в темном месте еще на 12 часов. После этого процедить и долить воды до первоначального объема. Употреблять по полустакану перед каждым приемом пищи, курс лечения составляет не менее месяца.
действует на желудок. Стакан овса нужно залить литром вскипяченной и остуженной воды, и оставить на 12 часов. После этого довести до кипения и полчаса варить, накрыв крышкой. Затем оставить в темном месте еще на 12 часов. После этого процедить и долить воды до первоначального объема. Употреблять по полустакану перед каждым приемом пищи, курс лечения составляет не менее месяца. - Мед обладает бактерицидными свойствами. Чайную ложку меда нужно развести в половине стакана теплой воды и принимать натощак по утрам.
- Тыквенные семечки помогают в борьбе с язвенной болезнью. Размельчить горсть семечек в кофемолке вместе с кожурой. Заварить кипятком и пить вместо чая.
Такое сочетание, как беременность и язва желудка, не считается приговором. И хотя от этого недуга нельзя избавиться полностью, правильно подобранное лечение позволит добиться стойкой ремиссии болезни и насладиться счастьем материнства.
Язва желудка у беременной: симптомы и терапия

Одной из важных и актуальных проблем современной гастроэнтерологии и по сей день является язва желудка. Если рассмотреть данные мировых исследований, с этой патологией ежедневно сталкиваются сотни и тысячи человек. Казалось бы, всего лишь стоит соблюдать диету и регулярно принимать лекарственные препараты, что же еще нужно? Но что же делать, если язвенное поражение желудка развивается у беременной женщины? Зачастую во время беременности придерживаться определенного питания непросто, а многие медикаменты и вовсе противопоказаны. Почему же возникает болезнь и каким образом можно справиться с патологией?
Язва желудка у беременной: причины развития

На самом деле язва желудка довольно редко манифестирует именно во время беременности: в 90% случаев заболевание существовало ранее. Язвенная болезнь желудка — это хроническая рецидивирующая патология, которая сопровождается формированием дефекта на слизистой оболочке. Известно, что в среднем ее распространенность среди беременных не превышает 0,25%, но наблюдается неблагоприятная тенденция к росту заболеваемости. Считается, что это связано с повышенными стрессовыми нагрузками и высокой социальной активностью пациенток. В основе развития недуга лежат следующие факторы.
- Нарушение целостности слизистой оболочки желудка
Многие внешние факторы оказывают негативное влияние на слизистую, провоцируя ее изъязвление. К ним относят неправильное питание с избытком острой, соленой, жирной и жареной пищи, курение, злоупотребление алкоголем, кофеин-содержащими напитками. Также повреждать слизистую могут нестероидные противовоспалительные средства и некоторые антибиотики, воздействие хронического стресса.
- Наследственная предрасположенность
Известно, что немалую роль играет и генетическая детерминанта. К примеру, заболевание чаще всего возникает у пациенток с первой группой крови: это связано с избыточным разрастанием париетальных клеток слизистой желудка, которые вырабатывают соляную кислоту.
- Инфицирование Helicobacter pylori
В большинстве случаев язва манифестирует на фоне обсеменения слизистой Helicobacter pylori. Она выявляется как минимум у 40% женщин, обратившихся за медицинской помощью. Однако в последние годы нередко встречается язвенная болезнь, не ассоциированная с Helicobacter pylori.
Язва желудка при беременности: лечение, симптомы
Во время вынашивания плода любые заболевания могут быть опасны. Не является исключением и язва желудка при беременности. Важно предотвратить патологию в этот период или придерживаться правил, дабы исключить обострение в случае наличия таковой. При усугублении болезни нужно срочно обратиться к врачу, чтобы не навредить плоду и беременной. Срочное лечение, кроме облегчения состояния, должно включать задачу сохранности будущего ребенка и его здоровья.

Причины обострения
Основным фактором развития язвенной болезни является заражение хеликобактерией. Жизнедеятельность таковой приводит изначально к развитию гастрита, а в предрасположенной части населения, при отсутствии лечения, позже заболевание прогрессирует в язву. Кроме того, на пораженный организм действуют причины, что увеличивают риск повреждения желудка язвенным патологическим процессом. Заболевание прогрессирует под влиянием таких факторов:
- наследственность;
- постоянные стрессовые ситуации;
- частое употребление вредной пищи;
- чрезмерное употребление алкоголя;
- продолжительное курение;
- неконтролируемый прием некоторых медицинских препаратов.
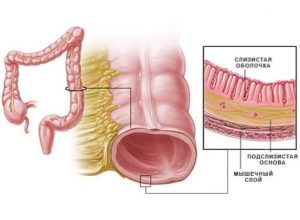 Гормональные перестройки организма благоприятно влияют на слизистые ЖКТ.
Гормональные перестройки организма благоприятно влияют на слизистые ЖКТ.Перестрой гормональной системы благотворно влияет на пораженный желудок. Гастрит и язва при беременности угнетаются благодаря выработке желудочного сока в меньшем количестве, оптимизации гемодинамики, и утолщению слизистой оболочки. Таким образом, беременность положительно действует на поврежденный язвой орган и содействует улучшению состояния методом подавления существования болезнетворных бактерий. Еще одним положительным фактором является ведение правильного образа жизни при вынашивании ребенка: исключение употребления алкоголя, отказ от курения, правильное питание, избегание стрессовых ситуаций. Беременность и язва желудка может быть опасным сочетанием. Если присутствуют симптомы, важно срочно обратиться к врачу.
Вернуться к оглавлениюСимптомы заболевания
Патология характеризуется такими признаками:
- проявление сильных острых болей после приемов пищи по истечении определенного времени;
- тошнота;
- болевые ощущения на голодный желудок;
- рвота;
- кислая отрыжка;
- изжога;
- запор.
Вернуться к оглавлениюУ беременных язва обостряется чаще всего в осенне-весенний период, в 1 или 3 триместре, а также в раннем послеродовом периоде.
Чем опасна патология?
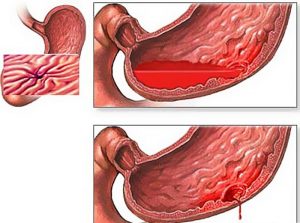 Обострение болезни может спровоцировать кровоизлияние в желудок.
Обострение болезни может спровоцировать кровоизлияние в желудок.- При наличии язвенной патологии токсикоз проявляется тяжело. Частые рвоты могут стать причиной развития анемии и недостачи витаминов. Это крайне осложняет питание и развитие плода, а также усугубляет состояние матери.
- Патология опасна возможным возникновением кровотечения, что происходит на любом этапе течения заболевания. При кровотечении состояние женщины усугубляется. Рвота и кал становятся темного цвета с примесями крови, резко падает давление, а вместе с этим появляется слабость, головокружение и бледность. Важна срочная госпитализация.
- Возможно, нарушение оболочки желудка, при котором ощущается сильная, резкая боль. Она сопровождается резким падением артериального давления, холодным потом и ускорением пульса. Через время чувствуется облегчение, но без помощи врача состояние усугубится сепсисом и перитонитом.
- Анемия на фоне дефицита железа осложняет состояние плода развитием гипоксии и планцетарной недостаточности.
Диагностика
Изначально проводят опрос беременной на наличие патологий желудка до зачатия и присутствующих жалоб. Дальнейшее диагностирование заключается в нахождении области поражения методом пальпации. После этого направляют больную на эндоскопическое обследование, назначают сдачу клинического и биохимического анализа крови, а также проводят пробу Грегерсена. Дообследование заключается в проведении эзофагогастродуоденоскопии, ультразвуковом исследовании, рH-метрии и биопсии слизистой желудка.
Вернуться к оглавлениюЧто делать при язве у беременных?
 Коррекция режима питания облегчит симптомы болезни.
Коррекция режима питания облегчит симптомы болезни.Только после полной диагностики можно лечить недуг. При немедикаментозном лечении более легких обострений назначают постельный режим, употребление минеральной воды и частое питание мелкими дозами полезной пищей. Во время серьезных обострений язвы желудка у беременных или отсутствия реакции организма на немедикаментозный способ, применяют лечение язвы медикаментами, что не навредит состоянию плода, но ускорит подавление язвенной патологии. Нередко в терапию включают методы народной медицины, которые также используют и для профилактики заболевания.
Вернуться к оглавлениюЛечение лекарствами
Важно облегчить состояние беременной, не усугубляя положения плода. При метеоризме используют ферментные средства. В терапии применяются:
- Антацидные. Сопротивляющиеся язвенному прогрессированию, благодаря снижению кислотности, например, «Гавискон».
- Спазмолитические. Устраняют спазм и болевые ощущения: «Но-шпа», «Дюспаталин».
- Вяжущие лекарства. Действуют на организм как бактерицидные слабительные спазмолитики: «Викаир».
Питание при поражении недугом
 Предпочтение отдают отварным или приготовленным на пару блюдам.
Предпочтение отдают отварным или приготовленным на пару блюдам.Во время прогрессирования язвы в организме беременной женщины, важно исключить все острые, маринованные, кислые, жирные, соленые и жареные блюда, но при этом организм будущей мамы и ребенка должен быть в меру насыщен витаминами и микроэлементами. При отсутствии потребления важных питательных веществ возможно ухудшение состояния будущей матери и недоразвитие плода или формирование патологических процессов у него. В диетическое питание беременной должны быть включены:
- легкие супы;
- нежирные мясо и рыба;
- паровые котлеты;
- каши;
- подсушенный хлеб;
- вареные овощи и фрукты;
- яйца;
- молочные продукты;
- компоты;
- слабые чаи;
- а также минеральная не газированная вода.
Народная медицина
 Масло обладает противовоспалительными свойствами.
Масло обладает противовоспалительными свойствами.- Довольно эффективным средством считают облепиховое масло, что принимается по чайной ложке за 30 минут до питания в течение месяца.
- Отличный результат дает употребление меда. Натощак выпивают стакан теплой воды, что подслащен чайной ложкой меда.
- Оздоровительным эффектом также известен чай, который заваривают на измельченных вместе с кожурой тыквенных семечках.
Часто врачи могут рекомендовать в комплексе лечения использовать народные методы, чтобы язвенная болезнь скорее ушла. Их используют при медикаментозном способе терапии, постельном режиме, а также просто включают в режим для принятия профилактических мер во время беременности. Таким образом, возможно избежать обострения при вынашивании плода и в послеродовой период, когда велик риск прогрессирования недуга. Перед тем как применять народные рекомендации во время беременности, важна консультация врача, чтобы предупредить у себя и будущего ребенка нежелательные последствия.
Язва желудка при беременности на ранних сроках, во 2 и 3 триместрах: диета, чем лечить
 Язвой желудка и 12-перстной кишки называют образование одного или нескольких глубоких дефектов в стенках этих органов. Патология при беременности характеризуется определенными особенностями.
Язвой желудка и 12-перстной кишки называют образование одного или нескольких глубоких дефектов в стенках этих органов. Патология при беременности характеризуется определенными особенностями.
Оглавление: 1. Причины и развитие патологии 2. Симптомы язвы желудка при беременности 3. Диагностика 4. Дифференциальная диагностика 5. Осложнения 6. Лечение язвы желудка при беременности, диета 7. Профилактика 8. Прогноз
Причины и развитие патологии
Основные причины патологии это:
- нарушение принципов здорового питания;
- инфекционное поражение желудка;
- употребление некоторых лекарств;
- психоэмоциональные факторы;
- генетическая предрасположенность;
- сдавливание желудка и 12-перстной кишки увеличенной маткой;
- вредные привычки;
- усиленная выработка соляной кислоты в желудке;
- нарушение выработки слизи.
Нарушение принципов здорового питания это чаще всего:
- употребление жареной, жирной, острой пищи, фаст-фуда;
- нарушение режима питания – игнорирование завтраков, несвоевременный прием пищи, перекусы «на бегу».
Обратите внимание
Возникшая до беременности язва желудка и 12-перстной кишки усугубляется тем, что у женщин очень часто возникает пристрастие к кислой и острой пище.
Многие виды возбудителей могут спровоцировать развитие описываемого заболевания. Но определяющую роль в возникновении данной болезни играет бактерия хеликобактер пилори, которая обитает в желудке. Данный возбудитель вызывает возникновение сперва гастрита (воспаления слизистой желудка), способного трансформироваться в язвенную болезнь желудка. Бактерия с пищевым комком поступает и в 12-перстную кишку, но там не приживается. При беременности употребление медикаментозных средств ограничено, а это значит неэффективность борьбы с данным возбудителем.
Из медикаментозных средств эту патологию чаще всего провоцируют:
Согласно теории Быкова, между клетками головного мозга и клетками слизистой желудка имеются нейронные связи. Это объясняет тот факт, что психоэмоциональное напряжение и стрессы приводят к возникновению язвы желудка и 12-перстной кишки. К тому же, у беременных из-за гормональных сдвигов наблюдается эмоциональная лабильность, что только ухудшает течение язвенного процесса.
Если кто-то из родителей женщины болел данным заболеванием, то шансы возникновения его у беременной возрастают. Это значит, что передаются гены, которые программируют синтез белков, не устойчивых к воздействию агрессивных факторов, что способствует возникновению язвенного процесса.
Увеличенная матка сдавливает желудок и 12-перстную кишку, при этом сдавливаются их:
- сосуды;
- нервные окончания.
Это значит ухудшение кровотока и иннервации данных органов, способствующее возникновению описываемого заболевания.
Обратите внимание
Вредные привычки во время беременности (а именно курение, прием алкоголя и употребление наркотических веществ) не только нарушают внутриутробное развитие плода, но и ведут к образованию язвы желудка и 12-перстной кишки у беременной.
Симптомы язвы желудка при беременности
Клиническая картина язвы желудка и 12-перстной кишки при беременности состоит из таких симптомов, как:
- боли;
- нарушения диспепсического характера.
Характеристики болей следующие:
 по локализации – в эпигастрии;
по локализации – в эпигастрии;- по распространению – иррадиация не характерна;
- по характеру – ноющие, жгучие;
- по выраженности – средней интенсивности либо выраженные;
- по возникновению – могут быть ранними или поздними, в первом случае возникают через 0,5 часа после приема пищи, во втором – через 1-1,5 часа.
При язве желудка и 12-перстной кишки также возникает ряд диспепсических симптомов – таких, как:
Диагностика
Диагноз данной болезни ставят по жалобам больной, данным анамнеза (истории развития) болезни, результатам дополнительных методов обследования.
Из анамнеза в первую очередь выясняют следующее:
- соблюдала ли беременная правила здорового питания;
- болел ли кто язвенной болезнью в роду;
- употребляла ли пациентка НПВП либо гормональные средства.
При физикальном обследовании определяется следующее:
- при осмотре – общее состояние ухудшенное, язык покрыт белым налетом;
- при пальпации (прощупывании) – отмечается выраженная болезненность в эпигастрии;
- при аускультации (прослушивании фонендоскопом) – отмечается усиление перистальтики при поносах и ее ослабление при запорах.
Проведение дополнительных методов диагностики минимизируют. Наиболее информативной является фиброгастродуоденоскопия, но она может вызвать рвотные позывы, из-за чего способен усилиться тонус миометрия, а это опасно для течения беременности.
Из лабораторных методов информативно определение уровня соляной кислоты в желудочном соке, но для него потребуется зондирование желудка, которое может вызвать у пациентки рвоту и, как результат, гипертонус миометрия.
Дифференциальная диагностика
Дифференциальную диагностику этой патологии проводят чаще всего с такими заболеваниями, как:
- гастрит – воспаление слизистой желудка;
- дуоденит – воспалительное поражение слизистой 12-перстной кишки;
- панкреатит – воспаление поджелудочной железы.
Осложнения
Осложнениями язвенной болезни желудка и 12-перстной кишки при беременности являются:
- перфорация язвы – возникновение в месте ее локализации сквозного дефекта стенки желудка или 12-перстной кишки;
- пенетрация – переход язвенного процесса на соседние органы и ткани;
- желудочно-кишечное кровотечение;
- стеноз – уменьшение просвета желудка и/или 12-перстной кишки;
- малигнизация – злокачественное перерождение.
Лечение язвы желудка при беременности, диета
Лечение язвенной болезни желудка и 12-перстной кишки при беременности проблемное, так как сопряжено с приемом лекарств, а они могут негативно повлиять на внутриутробное развитие плода.
Основными методами лечения являются:
- диета;
- медикаментозная терапия.
Основные рекомендации при диетическом питании при язве желудка у беременных – это:
- отказ от приема кислых, острых, жареных блюд, фаст-фуда;
- употребление пищи дробно – небольшими порциями 5-6 раз в день;
- употребление обволакивающих продуктов – в первую очередь, киселя.
Медикаментозное лечение язвенной болезни желудка и 12-перстной кишки при беременности проводят при выраженной симптоматике, ухудшении состояния женщины. Препараты те же, что их назначают в других случаях этой патологии (у мужчин и небеременных женщин). Используются:
- ингибиторы протонной помпы – Омепразол, Эзомепразол;
- блокаторы h3-гистаминовых рецепторов – Низатидин, Роксатидин;
- гастропротекторы – препараты висмута;
- антациды – Алмагель, Фосфалугель;
- антибиотики (для ликвидации бактерии хеликобактер пилори) – эффективным является Метронидазол.
Важно
При критическом нарастании симптомов (в случае если риск для жизни беременной превышает риск для жизни плода) принимается решение про оперативное лечение язвенной болезни.
Профилактика
Основными методами профилактики данной болезни являются:
- соблюдение правил здорового питания;
- ликвидация бактерии хеликобактер пилори;
- рациональный прием НПВП и глюкокортикостероидов;
- избегание стрессов;
- отказ от вредных привычек.
Прогноз
Прогноз в случае развития язвенной болезни желудка и 12-перстной кишки при беременности сложный. Патология требует медикаментозного лечения, но его привлечение ограничено из-за вреда для будущего ребенка.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
113 просмотров всего, 1 просмотров сегодня
 Загрузка…
Загрузка… Язва желудка при беременности: лечение, причины, симптомы
При беременности язвенное заболевание желудка может не тревожить женщин. Однако необходимо проводить лечение недуга, дабы избежать негативных последствий для будущей мамы и ребенка. Нередко пациентки указывают на снижение симптоматики язвы двенадцатиперстной кишки. На то есть несколько причин, например, отказ от курения и употребления спиртного, регулярное правильное питание, изменение гормонального фона в организме, которое улучшает кровообращение, ускоряет обмен веществ в органах. При наличии язвы женщина должна находиться под постоянным наблюдением врача.
Причины обострения заболевания у беременных
Приблизительно у 75 процентов женщин, страдающих от хронических болезней желудочно-кишечного тракта, беременность приводит к обострению. На это влияют разные факторы – изменения в работе организма, употребление в пищу вредных продуктов и пр. Недуг может появиться после обострения хронической формы гастродуоденита. Если у больной обостряется язва, ей следует обратиться к специалисту как можно скорее.
Вернуться к оглавлениюСимптомы болезни
В 1-м триместре токсикоз иногда длится долго (около 20 недель), сопровождается снижением аппетита, повышением чувствительности к различным запахам, слюноотделением, рвотой. Такие проявления могут привести к истощению, обезвоживанию и другим серьезным последствиям. Существуют и другие симптомы недуга:
- Сохраняется сезонность, которая характерна для недуга (в весенний и осенний период).
- Степень интенсивности болей и их локализация способны изменяться в течение всего периода беременности. Так, они особенно выражены в 1-м триместре, в последние месяцы беременности. Первое время болезненные ощущения бывают острыми с отдачей в межлопаточную область. К завершающему периоду беременности больную мучают ноющие боли.
- Так называемые голодные болезненные ощущения возникают у женщин, у которых язвенная болезнь локализуется в 12-перстной кишке.
- С увеличением сроков рвотные позывы проявляются не столь интенсивно, однако повышается изжога, бывает отрыжка. Больные связывают такую симптоматику с обычным токсикозом, поэтому многие из них не посещают гастроэнтеролога своевременно. Это приводит к прогрессированию заболевания.
- В некоторых случаях пациентки жалуются на болезненные ощущения в подреберье (с правой стороны), которые выражены во время пальпации.
Кроме того, для кровотечения, спровоцированного язвенной болезнью, характерны такие симптомы:
- обмороки;
- болезненные ощущения;
- рвота с кровью;
- черный стул;
- бледная кожа;
- головокружения;
- снижение давления.
Возможные осложнения
Беременным, страдающим язвенным заболеванием, необходимо наблюдаться у специалиста и обращать внимание на любые подозрительные симптомы, так как при кровотечениях в желудочно-кишечном тракте, вызванных язвенной болезнью, велика вероятность смерти ребенка. Заболевание способно спровоцировать такие состояния, как рвота, кровотечения, анемия. Кровотечение, вызванное язвой, приводит к осложнению протекания болезни, поэтому заболевшая должна регулярно посещать врача.
Вернуться к оглавлениюДиагностика
При обследовании врач анализирует жалобы больной, клинические симптомы, направляет на обследования. При этом инструментальные исследования должны быть безопасными для беременной: важно, чтобы нагрузки на организм были минимальными. В то же время необходимо поставить правильный диагноз и начать проведение соответствующего лечения. Кроме того, следует обратить внимание на проведение таких обследований:
- Чтобы исключить скрытое выделение крови, рекомендуют иногда (если есть жалобы) исследовать кал (анализ на скрытую кровь). Пациентке необходимо регулярно сдавать кровь: врач должен следить за изменением числа эритроцитов, гемоглобином. Помимо этого, следует определять количество микроэлементов в крови больной.
- Особую значимость в проведении исследований имеет эзофагогастродуоденоскопия. В большинстве случаев эту процедуру легко переносят те пациентки, которые имеют опыт ее прохождения. Метод исследования позволяет выявить язву, определить размеры, стадии развития процесса (язва может быть «свежей», зарубцевавшейся и пр.), наличие или отсутствие осложнений (появление кровотечений, деформация тканей, При беременности разрешено проводить ультразвуковое исследование
стенозирование). При проведении этого обследования специалист выявляет проявления (выброса содержимого желудка в пищевод больной), недостаточность сфинктера, образование грыж, повышенную секрецию содержимого желудка).
- Проводятся и другие исследования, которые можно проводить при беременности. Одним из них является УЗИ органов желудочно-кишечного тракта. Обследование позволяет определить моторику, гиперсекрецию желудка, осуществить дифференциальную диагностирование желчнокаменного заболевания, дискинезии пузыря, проявления язвенного недуга луковицы 12-перстной кишки. Вышеперечисленные заболевания характеризуются схожими симптомами (например, локализация болезненных ощущений в подреберье). Вместе с тем, этом метод, в отличие от многих других, причиняет меньше вреда пациентке.
Принципы лечения язвенной болезни желудка при беременности
После завершения комплексной диагностики пациентки врач назначает соответствующее диетическое питание (диета №1, многоразовые приемы пищи, употребление легко усвояемых продуктов, которые обогащены полезными веществами). Кроме того, врач дает ряд рекомендаций, назначает терапию, проводимую в условиях стационара.
Для лечения назначают препараты безопасные для будущего ребенкаВ качестве терапевтических средств не следует использовать медпрепараты, способные оказывать отрицательное воздействие на ребенка (лекарства, содержащие висмут и др.). Поэтому врач назначает медикаменты, которые не всасываются (например, «Альмагель») и абсорбируют и нейтрализуют кислоту в желудке.
Не так давно стал широко использоваться «Маалокс», который обладает прекрасными вкусовыми характеристиками, не вызывает запоры, его можно употреблять в течение длительного срока. Средство прописывают курсами (15 миллилитров 4 р. в день, длительность приема составляет 14 дней). Медикамент необходимо принимать перед едой (за 1 час), последнее употребление – на ночь.
При необходимости в состав комплексной терапии включают «Метацин» (длительность – 5 дн.), при сильной рвоте и тошноте – «Церукал». В качестве профилактики анемии прописывают «Ферроградумент».
Помимо этого, терапию дополняют назначением поливитаминами, содержащими витамины группы В. Чтобы улучшить пищеварение, избавиться от метеоризма, медики прописывают пациенткам ферменты, которые следует принимать при употреблении пищи. Беременные, страдающие язвой в анамнезе, должны постоянно посещать терапевта.
Вернуться к оглавлениюПрофилактика
Чтобы избежать обострений язвы, больным необходимо состоять на учете у врача-терапевта и акушера-гинеколога и регулярно обследоваться. При проявлении осложнений в виде токсикоза, в весенние и осенние месяцы и за пару недель до родов врачи рекомендуют проводить профилактическую терапию, которая поможет избежать обострений и осложнений.
Язвенная болезнь и беременность. Причины, симптомы и лечение язвенной болезни у беременных
БЕРЕМЕННОСТЬ И ЯЗВЕННАЯ БОЛЕЗНЬ
Язвенная болезнь — хроническое, циклически протекающее заболевание с разнообразной клинической картиной, характеризующееся изъязвлением слизистой оболочки желудка и двенадцатиперстной кишки в период обострения.
КОД ПО МКБ-10
К25 Язва желудка.
К26 Язва двенадцатипёрстной кишки.
ЭПИДЕМИОЛОГИЯ
В России 8–10% населения страдает язвенной болезнью, 10% больных ежегодно оперируют. Среди лиц, страдающих язвенной болезнью, женщин в 3–10 раз меньше, чем мужчин. В последние годы наблюдают рост заболеваемости язвенной болезнью у женщин, этот рост обусловлен прежде всего увеличением стрессовых влияний, возрастающей частотой семейной неустроенности, социальной активностью.
Язвенную болезнь выявляют у 1 из 4000 беременных. Эти данные могут быть занижены, поскольку диагностика язвенной болезни во время беременности затруднена. Считают, что риск язвенной болезни во время беременности снижается.
ПРОФИЛАКТИКА ОБОСТРЕНИЙ ЯЗВЕННОЙ БОЛЕЗНИ
Профилактика включает соблюдение гигиенических норм труда, быта и питания, воздержание от курения и употребления алкоголя.
Больные должны находиться под диспансерным наблюдением с активным проведением курсов противорецидивного лечения (весной, осенью). Профилактическое лечение даже при отсутствии обострений болезни проводят в течение 3–5 лет.
КЛАССИФИКАЦИЯ
По локализации:
· язвенная болезнь желудка;
· язвенная болезнь двенадцатиперстной кишки.
По форме:
· острая;
· хроническая.
ЭТИОЛОГИЯ (ПРИЧИНЫ) ЯЗВЕННОЙ БОЛЕЗНИ
Ведущая роль в развитии заболевания принадлежит микроорганизму Helicobacter pylori, который повреждает слизистую оболочку желудка и двенадцатиперстной кишки. Хотя этот микроорганизм можно обнаружить более чем у 80% жителей России, заболевание возникает не у всех.
Язвенная болезнь развивается при участии дополнительных факторов:
· стрессы, тревоги, депрессии;
· отягощённая наследственность;
· неправильное питание;
· злоупотребление алкоголем;
· курение;
· бесконтрольный приём некоторых лекарств (глюкокортикоиды, аспирин).
ПАТОГЕНЕЗ
Helicobacter pylori передаётся при тесном длительном контакте, через общую посуду и полотенца, а также при несоблюдении правил гигиены. Оказавшись в желудке, микроорганизм начинает активно размножаться, вырабатывая особые ферменты (уреаза, протеаза), которые повреждают защитный слой слизистой оболочки желудка и двенадцатиперстной кишки. При этом нарушаются функции клеток, выработка слизи и обменные процессы, в результате образуются язвы. С другой стороны, постоянные стрессы изменяют работу нервной системы, приводя к спазму мышц и кровеносных сосудов желудка, стенки которого начинают по-вреждаться едким желудочным соком.
Среди гормональных факторов имеют значение расстройства деятельности гипофизарнонадпочечниковой системы, нарушение выработки пищеварительных гормонов (гастрин, секретин, энтерогастрон, холицистокинин, панкреозимин), нарушение обмена гистамина и серотонина, под влиянием которых резко возрастает активность кислотно- пептического фактора. Определённую роль играют наследственные конституциональные факторы (среди больных язвенной болезнью — 15–40% случаев).
Непосредственное формирование язвы происходит в результате нарушения физиологического равновесия между «агрессивными» (протеолитически активный желудочный сок, заброс жёлчи) и «защитными» факторами (желудочная и дуоденальная слизь, клеточная регенерация, нормальное состояние местного кровотока, защитное действие некоторых интестинальных гормонов, а также щелочная реакция слюны и панкреатического сока).
Возникшая язва становится патологическим очагом, способствует хроническому течению болезни и вовлечению в патологической процесс других органов и систем.
Беременность оказывает благоприятное действие на течение язвенной болезни. Этому способствуют изменения секреторной (уменьшение кислотности, повышение слизеобразования) и моторноэвакуаторной функций желудка, усиление кровоснабжения. Имеет значение и гиперпродукция половых гормонов, так как они выполняют защитную функцию, повышая интенсивность регенераторных процессов в тканях органов пищеварения и улучшая кровоснабжение гастродуоденальной области.
ПАТОГЕНЕЗ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Обострение наблюдают в весеннеосеннее время, в I триместре, за 2–3 нед до родов и в послеродовом периоде.
Рвота у беременных — одна из наиболее распространённых форм данного осложнения. Патологического влияния самой язвенной болезни на гестацию не выявлено.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ЯЗВЕННОЙ БОЛЕЗНИ У БЕРЕМЕННЫХ
Главный признак язвенной болезни — боли в эпигастральной области. Боли связаны с приёмом пищи, возникают примерно в одно и то же время после еды. Характерны для язвенной болезни боли на «голодный» желудок. Больные предъявляют жалобы на тошноту, изжогу, отрыжку кислым, рвоту, приносящую облегчение, запоры.
Болевой синдром.
·Ранние боли (через 30–60 мин после еды).
·Поздние боли (через 1–1,5 ч после еды).
Обострение заболевания чаще происходит в I, III триместрах и в раннем послеродовом периоде.
В некоторых случаях язва может протекать бессимптомно.
ОСЛОЖНЕНИЯ ГЕСТАЦИИ
У женщин с язвенной болезнью возможно развитие рвоты беременных, железодефицитной анемии и желудочно-кишечного кровотечения.
При желудочнокишечном кровотечении резко повышается риск гибели плода и развития осложнений у матери.
Массивное кровотечение во время беременности — показание к экстренному хирургическому вмешательству.
Кровотечение осложняет течение заболевания независимо от его длительности. Иногда служит первым проявлением так называемых «немых», бессимптомных язв. При обильном кровотечении появляется рвота тёмного цвета с примесью крови (рвота «кофейной гущей»), бледность кожных покровов, головокружения, обмороки различной продолжительности. В течение последующих дней, как правило, отмечают снижение АД, жидкий стул чёрного цвета.
Содержание Hb может оставаться в пределах нормы. Массивное кровотечение можно остановить только в условиях стационара, очень редко колоссальная кровопотеря приводит к смертельному исходу. Небольшие желудочные кровотечения могут прекращаться самостоятельно.
Перфорация или прободение язвы — нарушение целостности стенки желудка или двенадцатиперстной кишки. В результате содержимое этих органов вытекает в брюшную полость с развитием перитонита. Часто перфорация язвы происходит после употребления алкоголя, переполнения желудка едой, чрезмерного физического напряжения, травмы. Данное осложнение нередко служит первым проявлением язвенной болезни, особенно в молодом возрасте.
Боли при этом сильные, резкие «кинжальные», сопровождающиеся признаками коллапса (холодный липкий пот, бледность кожных покровов, похолодание конечностей, жажда и сухость во рту). Рвота бывает редко. АД снижается.
Через несколько часов появляется метеоризм. Через 2–5 ч наступает мнимое улучшение самочувствия; стихают боли, расслабляются напряжённые мышцы живота. Видимость благополучия может продолжаться сутки. За это время у больного развивается перитонит и состояние быстро ухудшается. К врачу необходимо обращаться в первые часы заболевания. Перфорация язвы в брюшную полость без оказания хирургической помощи заканчивается в течение 3– 4 сут с момента возникновения смертью больного вследствие разлитого гнойного перитонита.
Пенетрация язвы — нарушение целостности стенки желудка или двенадцатиперстной кишки с вытеканием содержимого в расположенные рядом органы: поджелудочную железу, сальник, петли кишечника и т.д. Чаще встречается у мужчин. Характерные симптомы: ночные болевые атаки в эпигастральной области, иррадиация болей в спину. Несмотря на активную терапию, боли не купируются.
ДИАГНОСТИКА ЯЗВЕННОЙ БОЛЕЗНИ ПРИ БЕРЕМЕННОСТИ
Диагноз ставят на основании клинических данных, анамнеза, эндоскопического исследования желудка и двенадцатиперстной кишки. Эндоскопические методы применяют на любом сроке беременности для исключения кровотечения и прободения язвы.
АНАМНЕЗ
В анамнезе есть указания на перенесённую ранее язвенную болезнь или периодические обострения.
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
В период обострения при поверхностной пальпации отмечают болезненность в эпигастральной области и мышечное напряжение. При вовлечении в патологический процесс брюшины определяют положительный симптомом Менделя.
Обнаружение позднего шума плеска справа от средней линии (симптом Василенко) свидетельствует либо о нарушении эвакуаторной функции желудка, либо о значительной секреции между приёмами пищи.
При пальпации живота часто болезненность определяют в эпигастральной области (53,7%), а в конце беременности — в правом подреберье (40,7%). Это, по-видимому, объясняется присоединением дискинезии жёлчного пузыря.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
· Клинический анализ крови (снижение Hb).
· Биохимический анализ крови.
· Проба Грегерсена (реакция кала на скрытую кровь).
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
· ЭГДС.
· Биопсия слизистой оболочки и исследование на наличие Helicobacter pilori.
· УЗИ желудка.
Рентгенологическое исследование беременным противопоказано.
Исследуют кислотность желудочного сока методами pH-метрии и определением количества соляной кислоты в порциях желудочного содержимого. Чаще при язвенной болезни кислотность повышена.
Исследование кала на скрытую кровь позволяет установить кровотечение. Метод требует специальной подготовки. За 3 дня до исследования из рациона исключают мясо, рыбу, не используют зубную щётку при кровоточивости дёсен, не принимают железосодержащие препараты.
Гастроскопия как более точный метод исследования подтверждает наличие язвы, её размеры, глубину, возможную малигнизацию.
Дискинезию желудка при УЗИ выявляют практически у всех пациенток, страдавших язвенной болезнью. Язвенные дефекты при данном методе исследования не обнаруживают.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальный диагноз язвенной болезни проводят с обострением хронического холецистита, желчнокаменной болезнью, хроническим гастродуоденитом, хроническим аппендицитом, панкреатитом, симптоматическими язвами желудка, изъязвлённой опухолью (в том числе первично-язвенным раком), туберкулёзной, сифилитической язвой, изъязвлениями при коллагенозах и амилоидозе.
Проводя дифференциальную диагностику с рвотой беременных, следует помнить, что диспепсический синдром, обусловленный язвенной болезнью, всегда сопровождается болями в животе, рвота в большинстве случаев приносит облегчение, ей не всегда предшествует тошнота. Для рвоты беременных характерны: мучительная, почти постоянная тошнота, усиливающаяся под воздействием различных запахов, слюнотечение; рвота не зависит от приёма пищи, часто возникает по утрам, а боли, как правило, отсутствуют. Стенозирующая язва выходного отдела желудка может симулировать чрезмерную рвоту беременных.
Язвенную болезнь во время кровотечения необходимо дифференцировать с болезнью Верльгофа, эрозивным гастритом, синдромом Маллори–Вейсса, кровотечениями из носа и дёсен, раком желудка.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Показана консультация терапевта и гастроэнтеролога.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 30 нед. Головное предлежание. Язвенная болезнь желудка в стадии ремиссии. Анемия беременных I степени.
ЛЕЧЕНИЕ ЯЗВЕННОЙ БОЛЕЗНИ ВО ВРЕМЯ БЕРЕМЕННОСТИ
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Режим постельный или палатный, диета № 1-1б по Певзнеру, минеральная вода («Миргородская», «Ессентуки» № 4, 17, «Арзни»), дробное питание (3–6 раз в день).
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ЯЗВЫ ЖЕЛУДКА ИЛИ ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ У БЕРЕМЕННЫХ
Необходимо учитывать возможное влияние ЛС на состояние плода и тонус миометрия, поэтому медикаментозное лечение язвы у беременных проводят только во время обострения заболевания, подтверждённого клинически и лабораторноинструментальными методами. Терапия показана также при отсутствии эффекта от соблюдения режима питания, диеты, включения «пищевых» антацидов.
При метеоризме, явлениях кишечной диспепсии дополнительно рекомендуют приём ферментных препаратов. В гастроэнтерологической практике для лечения язвенной болезни широкое применение нашли препараты из группы блокаторов Н2-рецепторов гистамина и ингибиторов протонного насоса, однако следует избегать их назначения беременным ввиду малой изученности действия на плод.
Практически во всех случаях через 3–5 сут от начала лечения удаётся добиться исчезновения болей, а через 2–3 нед стационарного лечения получить хороший результат. Всем беременным, перенёсшим обострение язвенной болезни, за 2–3 нед до родов необходимо провести профилактический курс лечения. Особое внимание необходимо уделить послеродовому периоду, когда риск обострения заболевания повышается.
ПРОФИЛАКТИКА И ПРОГНОЗИРОВАНИЕ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
В большинстве случаев отмечают доброкачественное течение язвенной болезни во время беременности, хотя в 25% возможно развитие обострения. Неосложнённое течение язвенной болезни не влияет на состояние плода. Допустимо оперативное вмешательство с последующим сохранением беременности.
Пациентки, страдающие язвенной болезнью желудка и двенадцатиперстной кишки, во время беременности должны находиться на диспансерном учёте у акушерагинеколога и терапевта. Весной и осенью, при осложнении беременности ранним токсикозом, за 2–3 нед до срока родов, а также сразу после родов необходимо проводить курсы профилактического противоязвенного лечения.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Лечение строго под наблюдением врача. При выявлении анемии препараты железа принимают в сочетании с аскорбиновой и фолиевой кислотой.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
Критерии эффективности лечения — уменьшение жалоб, отрицательная реакция при исследованиях кала на скрытую кровь, рубцевание язвы при эндоскопическом контроле.
ВЫБОР СРОКА И МЕТОДА РОДОРАЗРЕШЕНИЯ
Родоразрешение проводят через естественные родовые пути с использованием адекватного обезболивания (перидуральная анестезия). КС производят по акушерским показаниям.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Всем беременным, перенёсшим обострение язвенной болезни, за 2–3 нед до родов необходимо провести профилактический курс лечения. Особое внимание необходимо уделить послеродовому периоду, когда риск обострения заболевания повышается.




 по локализации – в эпигастрии;
по локализации – в эпигастрии;