Поджелудочная железа: какие заболевания бывают?
Поджелудочная железа – важнейший орган сразу нескольких систем человеческого тела. Она отвечает одновременно за выработку ферментов для переваривания пищи и гормонов, контролирующих обменные процессы в организме. Нездоровый образ жизни и питания провоцируют сбои в работе этого органа, и в один прекрасный день заболевание застает человека врасплох. Для восстановления здоровья поджелудочной железы потребуются госпитализация и лечение в стационаре, строгая диета и время.
Анатомия и функции органа
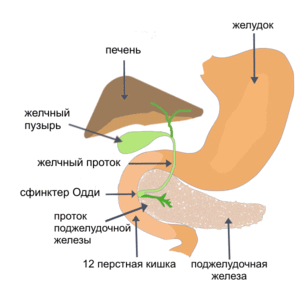
Поджелудочная железа располагается в задней части забрюшинного пространства сразу за желудком.
В строении железы выделяют три части: головку, тело, хвост. Головка находится ближе к центральной части живота и окаймляется началом двенадцатиперстной кишки. Хвост направляется в левую сторону, достигает селезенки. Через поджелудочную железу проходит воротная вена, собирающая кровь со всех непарных органов брюшной полости.
По строению сам орган разделяется на эндокринную и экзокринную части.
Экзокринная часть представляет собой множество ацинусов, своеобразных капсул, ответственных за выработку панкреатического сока — неактивных пищеварительных ферментов. Они выделяются из ацинусов через протоки, соединяющиеся в главный проток. Перед выходом в кишечник к нему подсоединяется желчный проток. Через большой дуоденальный сосочек содержимое обоих протоков попадает в двенадцатиперстную кишку.
Пищеварительные ферменты — амилаза, липаза, трипсин — активизируются после того, как оказываются в кишечнике. Они должны переварить белки, жиры и углеводы.
Эндокринная часть поджелудочной железы состоит из панкреатических островков, или островков Лангерганса, вырабатывающих гормоны инсулин, глюкагон, соматостатин и другие. Их задание — регулировать обмен веществ в организме, в частности, уровень сахара в крови. Гормоны попадают в кровь через множественные капилляры, окружающие железу.
Поджелудочная железа человека — Википедия
Поджелу́дочная железа́ человека (лат. páncreas) — орган пищеварительной системы; крупнейшая железа, обладающая внешнесекреторной и внутреннесекреторной функциями. Внешнесекреторная функция органа реализуется выделением панкреатического сока, содержащего пищеварительные ферменты. Производя гормоны, поджелудочная железа принимает важное участие в регуляции углеводного, жирового и белкового обмена.
Описания поджелудочной железы встречаются в трудах древних анатомов. Одно из первых описаний поджелудочной железы встречается в Талмуде, где она названа «пальцем бога». А. Везалий (1543 г.) следующим образом описывает поджелудочную железу и её назначение: «в центре брыжейки, где происходит первое распределение сосудов, расположено большое железистое, весьма надежно поддерживающее самые первые и значительные разветвления сосудов». При описании двенадцатиперстной кишки Везалий также упоминает железистое тело, которое, по мнению автора, поддерживает принадлежащие этой кишке сосуды и орошает её полость клейкой влагой. Спустя век был описан главный проток поджелудочной железы Вирсунгом (1642 г.).
Поджелудочная железа является главным источником ферментов для переваривания жиров, белков и углеводов — главным образом, трипсина и химотрипсина, панкреатической липазы и амилазы. Основной панкреатический секрет протоковых клеток содержит и ионы бикарбоната, участвующие в нейтрализации кислого желудочного химуса. Секрет поджелудочной железы накапливается в междольковых протоках, которые сливаются с главным выводным протоком, открывающимся в двенадцатиперстную кишку.
Между дольками вкраплены многочисленные группы клеток, не имеющие выводных протоков, — т.е. островки Лангерганса. Островковые клетки функционируют как железы внутренней секреции (эндокринные железы), выделяя непосредственно в кровоток глюкагон и инсулин — гормоны, регулирующие метаболизм углеводов. Эти гормоны обладают противоположным действием: глюкагон повышает, а инсулин понижает уровень глюкозы в крови.
Протеолитические ферменты секретируются в просвет ацинуса в виде зимогенов (проферментов, неактивных форм ферментов) — трипсиногена и химотрипсиногена. При высвобождении в кишку они подвергаются действию энтерокиназы, присутствующей в пристеночной слизи, которая активирует трипсиноген, превращая его в трипсин. Свободный трипсин далее расщепляет остальной трипсиноген и химотрипсиноген до их активных форм. Образование ферментов в неактивной форме является важным фактором, препятствующим энзимному повреждению поджелудочной железы, часто наблюдаемому при панкреатитах.
Гормональная регуляция экзокринной функции поджелудочной железы обеспечивается гастрином, холецистокинином и секретином — гормонами, продуцируемыми клетками желудка и двенадцатиперстной кишки в ответ на растяжение, а также секрецию панкреатического сока.
Повреждение поджелудочной железы представляет серьёзную опасность. Пункция поджелудочной железы требует особой осторожности при выполнении.
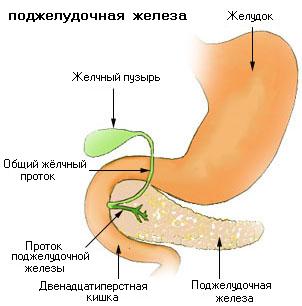 Область поджелудочной железы.
Область поджелудочной железы.Поджелудочная железа человека представляет собой удлинённое дольчатое образование серовато-розоватого оттенка и расположена в брюшной полости позади желудка, тесно примыкая к двенадцатиперстной кишке. Орган залегает в верхнем отделе на задней стенке полости живота в забрюшинном пространстве, располагаясь поперечно на уровне тел I—II поясничных позвонков.
Длина железы взрослого человека — 14—22 см, ширина — 3—9 см (в области головки), толщина — 2—3 см. Масса органа — около 70—80 г.
Макроскопическое строение[править | править код]
В поджелудочной железе выделяют головку, тело и хвост.
Головка[править | править код]
Головка поджелудочной железы (caput pancreatis) примыкает к двенадцатиперстной кишке, располагаясь в её изгибе так, что последняя охватывает железу в виде подковы. Головка отделена от тела поджелудочной железы бороздой, в которой проходит воротная вена. От головки начинается дополнительный (санториниев) проток поджелудочной железы, который или сливается с главным протоком (в 60 % случаев), или независимо впадает в двенадцатиперстную кишку через малый дуоденальный сосочек. [1]
Тело[править | править код]
Тело поджелудочной железы (corpus pancreatis) имеет трёхгранную (треугольную) форму. В нём выделяют три поверхности — переднюю, заднюю и нижнюю, и три края — верхний, передний и нижний.
Передняя поверхность (facies anterior) обращена вперед, к задней поверхности желудка, и несколько вверх; снизу её ограничивает передний край, а сверху — верхний. На передней поверхности тела железы имеется обращённая в сторону сальниковой сумки выпуклость — сальниковый бугор.
Задняя поверхность (facies posterior) примыкает к позвоночнику, брюшной аорте, нижней полой вене, чревному сплетению, к левой почечной вене. На задней поверхности железы имеются особые борозды, в которых проходят селезёночные сосуды. Задняя поверхность разграничивается от передней острым верхним краем, по которому проходит селезёночная артерия.
Нижняя поверхность (facies inferior) поджелудочной железы ориентирована вниз и вперед и отделяется от задней тупым задним краем. Она находится ниже корня брыжейки поперечной ободочной кишки.
Хвост[править | править код]
Хвост поджелудочной железы (cauda pancreatis) имеет конусовидную или грушевидную форму, направляясь влево и вверх, простирается до ворот селезёнки.
Главный (вирсунгов) проток поджелудочной железы проходит через её длину и впадает в двенадцатиперстную кишку в её нисходящей части на большом дуоденальном сосочке. Общий желчный проток обычно сливается с панкреатическим и открывается в кишку там же или рядом.
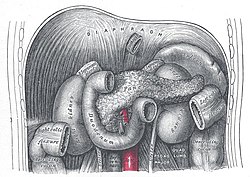 Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)
Двенадцатиперстная кишка и поджелудочная железа (желудок удалён)Топография[править | править код]
Головка проецируется на позвоночник на уровне в диапазоне от XII грудного до IV поясничного позвонков. Тело располагается на уровне от TXII до LIII; положение хвоста колеблется от TXI до LII.
Микроскопическое строение[править | править код]
По строению это сложная альвеолярно-трубчатая железа. С поверхности орган покрыт тонкой соединительнотканной капсулой. Основное вещество разделено на дольки, меж которых залегают соединительнотканные тяжи, заключающие выводные протоки, сосуды, нервы, а также нервные ганглии и пластинчатые тела.
Поджелудочная железа включает экзокринную и эндокринную части.
Экзокринная часть[править | править код]
Экзокринная часть поджелудочной железы представлена расположенными в дольках панкреатическими ацинусами, а также древовидной системой выводных протоков: вставочными и внутридольковыми протоками, междольковыми протоками и, наконец, общим панкреатическим протоком, открывающимся в просвет двенадцатиперстной кишки.
Ацинус поджелудочной железы является структурно-функциональной единицей органа. По форме ацинуc представляет собой округлое образование размером 100—150 мкм, в своей структуре содержит секреторный отдел и
Вставочные протоки переходят в межацинозные протоки, которые, в свою очередь, впадают в более крупные внутридольковые. Последние продолжаются в междольковые протоки, какие впадают в общий проток поджелудочной железы.
Эндокринная часть[править | править код]
Эндокринная часть поджелудочной железы образована лежащими между ацинусов панкреатическими островками, или островками Лангерганса.
Островки состоят из клеток — инсулоцитов, среди которых на основании наличия в них различных по физико-химическим и морфологическим свойствам гранул выделяют 5 основных видов:
Кроме того, методами иммуноцитохимии и электронной микроскопии было показано наличие в островках незначительного количества клеток, содержащих гастрин, тиролиберин и соматолиберин.
Островки представляют собой компактные пронизанные густой сетью фенестрированных капилляров скопления упорядоченных в гроздья или тяжи внутрисекреторных клеток. Клетки слоями окружают капилляры островков, находясь в тесном контакте с сосудами; большинство эндокриноцитов контактируют с сосудами либо посредством цитоплазматических отростков, либо примыкая к ним непосредственно.
Кровоснабжение[править | править код]
Кровоснабжение поджелудочной железы осуществляется через панкреатодуоденальные артерии, которые ответвляются от верхней брыжеечной артерии или из печёночной артерии (ветви чревного ствола брюшной аорты). Верхняя брыжеечная артерия обеспечивает нижние панкреатодуоденальные артерии, в то время как гастродуоденальная артерия (одна из конечных ветвей печёночной артерии) обеспечивает верхние панкреатодуоденальные артерии. Артерии, разветвляясь в междольковой соединительной ткани, образуют плотные капиллярные сети, оплетающие ацинусы и проникающие в островки.
Венозный отток происходит через панкреатодуоденальные вены, которые впадают в проходящую позади железы селезёночную, а также другие притоки воротной вены. Воротная вена образуется после слияния позади тела поджелудочной железы верхней брыжеечной и селезёночной вен. В некоторых случаях нижняя брыжеечная вена также вливается в селезёночную позади поджелудочной железы (в других она просто соединяется с верхней брыжеечной веной).
Лимфатические капилляры, начинаясь вокруг ацинусов и островков, вливаются в лимфатические сосуды, которые проходят вблизи кровеносных. Лимфа принимается панкреатическими лимфатическими узлами, расположенными в количестве 2—8 у верхнего края железы на её задней и передней поверхностях.
Иннервация[править | править код]
Парасимпатическая иннервация поджелудочной железы осуществляется ветвями блуждающих нервов, больше правого, симпатическая — из чревного сплетения. Симпатические волокна сопровождают кровеносные сосуды. В поджелудочной железе имеются интрамуральные ганглии.
Развитие и возрастные особенности поджелудочной железы[править | править код]
Поджелудочная железа развивается из энтодермы и мезенхимы; её зачаток появляется на 3-й неделе эмбрионального развития в виде выпячивания стенки эмбриональной кишки, из которого формируются головка, тело и хвост. Дифференцировка зачатков на внешнесекреторную и внутрисекреторную части начинается с 3-го месяца эмбриогенеза. Образуются ацинусы и выводные протоки, эндокринные отделы образуются из почек на выводных протоках и «отшнуровываются» от них, превращаясь в островки. Сосуды, а также соединительнотканные элементы стромы получают развитие из мезенхимы.
У новорождённых поджелудочная железа имеет очень маленькие размеры. Её длина колеблется от 3 до 6 см; масса — 2,5—3 г; железа располагается несколько выше, чем у взрослых, однако слабо фиксирована к задней брюшной стенке и относительно подвижна. К 3 годам её масса достигает 20 грамм, к 10—12 годам — 30 г. Вид, характерный для взрослых, железа принимает к возрасту 5—6 лет. С возрастом в поджелудочной железе происходит изменение взаимоотношений между её экзокринной и эндокринной частями в сторону уменьшения числа островков.
- Везалий А. О строении человеческого тела. — 1954 — Том 2. — с. 960
- Губергриц Н. Б. Панкреатология: от прошлого к будущему // Вестник клуба панкреатологов. — 2009. — № 2. — с. 13—23
- Лепорский Н. И. Болезни поджелудочной железы. — М., 1951.
Поджелудочная железа: основные заболевания поджелудочной железы, их симптомы и лечение.
Эта железа играет в организме огромную роль. Она выделяет пищеварительные ферменты, без которых невозможно усвоение пищи, и синтезирует гормоны, отвечающие за обмен углеводов. Без поджелудочной железы жить невозможно. К сожалению, существует множество заболеваний, которые могут нарушать ее работу, и ниже представлены основные из них.
Панкреатит
Так называют самое распространенное из заболеваний поджелудочной железы, протекающее в острой или хронической форме.
Если нарушается отток панкреатического сока, его ферменты активируются не в двенадцатиперстной кишке, как это происходит в норме, а внутри самой железы, в результате чего начинается ее самопереваривание. Повреждение протоков неизменно влечет за собой воспалительную реакцию, и в результате появляются известные симптомы.
Заболевание может быть спровоцировано неправильным питанием, склонностью к острой, соленой, жареной и жирной пище – такой панкреатит называют алиментарным. Эта патология имеет и второе название – «болезнь алкоголиков». Дело в том, что этиловый спирт обезвоживает организм, «вытягивая» жидкость из протоков железы и повышая в ней концентрацию агрессивных ферментов. Именно поэтому большинство больных алкоголизмом страдают от ее воспаления. К панкреатиту также приводят травмы живота и заболевания желчевыводящих путей. У детей он развивается при муковисцидозе – наследственной патологии, при которой во всем организме нарушается работа железистых клеток.
Острый панкреатит и обострение хронической болезни протекают примерно одинаково. Пациента беспокоит сильная боль в верхней части живота; иногда она настолько сильна, что человек не может разогнуться. Начинается повторная рвота, которая не приносит облегчения, больной жалуется на изжогу и отрыжку. Возможен зловонный понос: так как выработка ферментов во время болезни нарушается, это ведет к активации брожения и гниения в кишечнике. При частых обострениях больные могут значительно худеть из-за снижения всасывания полезных веществ.
В ремиссию признаки воспаления могут отсутствовать, но очень многие больные продолжают жаловаться не периодические неприятные ощущения в животе, чередования запоров и диареи, снижение веса.
Лечение панкреатита всегда должно проводиться под контролем врача, потому что в разные фазы болезни оно имеет свои особенности. При обострении необходимы антисекреторные препараты, которые подавляют выделение ферментов (антациды, ингибиторы протонной помпы, Н2-блокаторы). В первые 1-2 дня обострения желательно полное воздержание от пищи, потом диета постепенно расширяется. Когда же симптомы стихают, пациент начинает принимать ферменты (панкреатин, креон и др.), чтобы восполнить недостаток собственных. Многие больные активно пьют ферментные средства и в период яркой симптоматики; этого делать категорически нельзя.
Любые народные методы лечения при острых формах панкреатита не желательны. Во-первых, все они недостаточно сильны для заметного эффекта, во-вторых, даже полезные средства дублируют эффект лекарств, а отказываться от последних запрещено. Кроме того, даже самые лучшие противовоспалительные травы действуют на процесс достаточно плохо: ведь при этой болезни в ткани железы происходит не только воспаление, но и разрушение клеток – деструкция.
Вне обострений можно принимать любые травы, улучшающие пищеварение, лучше всего – обычный желудочно-кишечный сбор.
Панкреонекроз
Если долгое время игнорировать правильное лечение панкреатита или спровоцировать тяжелое обострение, это может закончиться очень печально. Сильное воспаление и деструкция железы могут вызвать тромбоз ее сосудов, нарушения кровоснабжения и, как следствие, тяжелые необратимые изменения – некроз органа.
Его часть погибает, а это влечет за собой развитие гнойного воспаления, а также выделение токсинов и ферментов в кровь. Поэтому при панкреонекрозе, наряду с сильными болями в животе, у больных появляются высокая температура, симптомы общего отравления организма (тошнота, рвота, головная боль, иногда нарушения сознания), колебания артериального давления, покраснение или побледнение кожи – токсические вещества оказывают прямое действие на сосуды.
В этом случае без помощи врачей не обойтись, и помощь эта должна быть срочной. Если болезнь «застали» в ранней фазе, больному могут помочь медикаменты. Ему вводят внутривенные антибиотики, помогающие предотвратить микробную инфекцию, и блокируют работу железы, останавливая выработку ферментов и ее дальнейшее разрушение. Чтобы очистить кровь от отравляющих веществ, капают большие объемы жидкости вместе с мочегонными препаратами.
Иногда такие меры не помогают; в этом случае больному делают операцию, при которой удаляют омертвевшие ткани поджелудочной железы. Операция очень тяжело переносится больными, поэтому при первых признаках панкреонекроза необходимо срочно звонить в «скорую», чтобы иметь возможность справиться с болезнью консервативными мерами.
Естественно, любые народные средства при этой болезни строго противопоказаны. И «правильные», и ложные рецепты не дадут никакого эффекта и еще больше ухудшат состояние больного.
Кисты поджелудочной железы
Так называют полости большего или меньшего размера, которые могут образовываться в ткани этого органа. Истинные кисты формируются так: по каким-то причинам (опухоль, полип, камень) отток секрета от участка железы прекращается. Постепенно секрет скапливается, растягивает эту область, формирует вокруг себя капсулу и превращает нормальную ткань в пузырек, наполненный жидкостью.
Симптомы кист могут быть разными. Иногда человек обследуется по поводу какой-то другой проблемы, а по УЗИ у него обнаруживают кисту, которая ранее ничем себя не проявляла. Это характерно для образований небольшого диаметра. В некоторых же случаях, когда киста достигает размера нескольких сантиметров, она нередко дает такие же симптомы, какие бывают при панкреатите, в первую очередь, боли вверху живота.
Большие кисты опасны тем, что они провоцируют вторичный панкреатит, могут лопнуть, вызвав перитонит, или нагноиться. Поэтому, чтобы предупредить это, их удаляют хирургическим путем. Маленькие «пузырьки», которые существуют бессимптомно, в лечении не нуждаются – за больными только наблюдают.
Каких-то медикаментозных способов для лечения кист не существует; народные методы также не способны помочь таким пациентам. Ни классические лекарства, ни травы не способны «осушить» кисту, не подействовав при этом на остальные органы и ткани. Впрочем, мелкие кисты обычно не дают никаких проблем, поэтому их можно считать почти нормой.
Рак поджелудочной железы
В этом органе могут расти и доброкачественные опухоли; тактика их ведения практически такая же, как у кист, а угрозы жизни они не несут. Однако злокачественные новообразования очень опасны, склонны к быстрому распространению и образованию метастазов.
К счастью, рак поджелудочной железы встречается не очень часто, однако у большинства заболевших эту патологию выявляют на стадии, когда радикально устранить опухоль уже не удается.
Каких-то универсальных симптомов у рака нет. На ранних этапах он может копировать картину панкреатита или вообще не проявляться, а при больших размерах и прорастании вызывает сильнейшие боли, склонность к тромбозам в сосудах, желтуху и другие тяжелые расстройства.
План лечения рака строится индивидуально, в зависимости от вида и распространенности процесса. Народные методы лечения эффекта не имеют.
Помимо перечисленных заболеваний, существует и множество других: холецистопанкреатит, камни протоков поджелудочной железы, ее поражение при ревматических заболеваниях, муковисцидозе и проч. При этом большинство из них могут «маскироваться» друг под друга. В этом и состоит основная опасность подобных болезней: даже самые серьезные патологии могут долго не вызывать никаких подозрений. Поэтому, если Вы ощущаете признаки возможного панкреатита, на проявляйте излишней самоуверенности, назначая себе собственную программу лечения. Обследуйтесь на предмет других возможных нарушений и получите качественную консультацию врача. Только в этом случае Вы убережете себя от осложнений и вскоре сможете считать себя здоровым.
Автор: Евгения Соколова (врач)
Еще полезные материалы:
- Язва желудка: симптомы и лечение. Для того, чтобы пища в желудке могла перевариться и усвоиться…
- Холецистит: симптомы и лечение. Практически у каждого человека в возрасте после 50-60 лет при…
- Камни в почках: симптомы и лечение (только под наблюдением врача). Некоторые больные и те, кто уже выздоровел от мочекаменной болезни,…
- Конъюнктивит – симптомы и лечение (советы врача). Конъюнктивой (а не конъЮКтивой, как любят выражаться многие) называется слизистая…
- Мигрень – симптомы и лечение. Многие люди называют мигренью любую головную боль, независимо от ее…
Панкреатит — Википедия
Панкреатит (лат. pancreatitis, от др.-греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — группа заболеваний и синдромов, при которых наблюдается воспаление поджелудочной железы. При воспалении поджелудочной железы ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать её (самопереваривание). Ферменты и токсины, которые при этом выделяются, часто сбрасываются в кровоток и могут серьёзно повредить другие органы (мозг, лёгкие, сердце, почки и печень).
Острый панкреатит — серьёзное заболевание, которое требует незамедлительного лечения. Первой помощью при остром панкреатите является наложение льда на область поджелудочной железы, этим можно замедлить развитие острого процесса. Как правило, острый панкреатит требует лечения в стационаре.
Существует много различных классификаций панкреатита. Первая классификация появилась в 1946 году, которая описывала клиническое течение хронического панкреатита в связи с употреблением алкоголя. В 1963 году в Марселе была создана новая классификация, в которой описывались морфологические характеристики и этиологические факторы, а также взаимосвязь между ними. Постепенно с этого времени вносились различные дополнения (Марсель, 1984; Марсель-Рим, 1988; Кембридж, 1984; Общество панкреатологов Японии, 1977; Цюрих, 1997 и т. д.) Последняя классификация была создана немецкими учёными в 2007 году — международная классификация хронического панкреатита M-ANNHEIM[1]
По характеру течения различают:
- острый панкреатит
- острый рецидивирующий панкреатит
- хронический панкреатит
- обострение хронического панкреатита
Чаще всего хронический панкреатит является результатом перенесенного острого панкреатита. Градация между острым рецидивирующим и обострением хронического панкреатита весьма условны. Проявление панкреатического синдрома (амилаземия, липаземия, болевой синдром) менее чем через 6 месяцев от начала заболевания считается рецидивом острого панкреатита, а более 6 месяцев — обострением хронического.
По характеру поражения железы (объём поражения железы — размер участка некроза железы), различают:
- Отечная форма (некроз единичных панкреатоцитов без образования островков некроза).
- Деструктивная форма (панкреонекроз):
- мелкоочаговый панкреонекроз;
- среднеочаговый панкреонекроз;
- крупноочаговый панкреонекроз;
- тотально-субтотальный панкреонекроз.
Термин «Панкреонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве диагноза не совсем верно. Под термином тотально-субтотальным панкреонекрозом понимается деструкция железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Согласно классификации острого панкреатита, предложенной В. И. Филиным в 1979 году, различают следующие фазы:
- Ферментативная фаза (3—5 суток).
- Реактивная фаза (6—14 суток).
- Фаза секвестрации (с 15-х суток).
- Фаза исходов (6 месяцев и более от начала заболевания).
За основу взяты клинические проявления острого панкреатита.
А. Д. Толстой несколько поменял данную классификацию с морфологической классификацией, в результате получилась клинико-морфологическая классификация острого панкреатита, которая будет приведена позже.
По летальности различают:
- Раннюю летальность (в результате полиорганной недостаточности).
- Позднюю летальность (в результате гнойно-септических осложнений деструктивного панкреатита — гнойно-некротического парапанкреатита).
Согласно современным статистическим данным:
- 70 % больных деструктивным панкреатитом или панкреонекрозом — это лица, злоупотребляющие алкоголем,
- 20 % это лица, у которых панкреатит развился как осложнение желчно-каменной болезни.
Также причинами панкреатита могут быть:
Клинические проявления острого и хронического панкреатита различаются. Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы, которые относят к хроническому панкреатиту. На фоне хронического панкреатита возможно возникновение острого панкреатита, что не эквивалентно обострению хронического панкреатита.
Среди типичных признаков острого панкреатита: интенсивная боль в эпигастрии, боль внезапная, сильная, постоянная в верхней половине живота. Иррадиация в левую половину туловища. Рвота — неукротимая, с примесью желчи и не приносящая облегчения.
При увеличении головки поджелудочной железы — возможна механическая желтуха (нарушение оттока желчи, приводящее к накоплению желчных пигментов в крови и тканях организма), сопровождающаяся желтизной кожи, окраской мочи в тёмный цвет и осветлением кала.
Диагностика острого и хронического панкреатита значительно различается. Обычно для диагностики используют УЗИ, ФГДС(фиброгастродуоденоскопия) и лапароскопия, анализ крови на амилазу и мочи на диастазу.
- Симптом Дежардена — определяется болезненность при пальпации в панкретической точке Дежардена (проекция головки поджелудочной железы), располагающейся на 4—6 см от пупка по линии, соединяющей правую подмышечную впадину с пупком.
- Симптом Шоффара — выявляют болезненность в зоне Шоффара (проекции головки поджелудочной железы), находящейся на 5—6 см выше пупка с правой стороны между биссектрисой пупочного угла и срединной линией тела.
- Симптом Мейо-Робсона (названный по Мейо-Робсону) — болезненность определяется в точке Мейо-Робсона, проекции хвоста поджелудочной железы, на границе средней и наружной трети отрезка линии, проведенной через пупок, левую рёберную дугу и подмышечную область слева. При этом болезненность может определяться в зоне Мейо-Робсона, левом рёберно-позвоночном угле.
- Симптом Губергрица — Скульского[2] — пальпация болезненна по линии, соединяющей головку и хвост.
- Симптом Гротта — слева от пупка в проекции поджелудочной железы определяются гипотрофические изменения подкожно-жировой клетчатки.
- Симптом Мюсси — Георгиевского — положительный френикус — симптом слева.
- Симптом Кача[2] — симптом панкреатита, при котором пальпация болезненна в проекции правых поперечных отростков Th IX—Th XI и левых поперечных отростков Th VIII—Th IX грудных позвонков[источник не указан 232 дня]. По другим данным, кожная гиперестезия в зоне иннервации грудных сегментов ThVIII—ThX слева[2].
- Симптом Воскресенского — в проекции поджелудочной железы не определяется пульсация брюшной аорты[2].
Тактика[править | править код]
Лечение зависит от степени тяжести заболевания. Если не развиваются осложнения, в виде поражения почек или лёгких, то острый панкреатит проходит. Основу лечения острого панкреатита составляет создание функционального покоя для поражённого органа, то есть полный голод в течение нескольких суток. Лечение направлено на поддержание жизненных функций организма и предотвращение осложнений. Пребывание в больнице может быть необходимым, так как требуется внутривенное введение препаратов.
Если формируются ложные кисты поджелудочной железы, их можно удалить хирургическим путём.
Если проток поджелудочной железы или желчный проток блокируются желчным камнем, то острый приступ обычно продолжается только несколько дней. В серьезных случаях, человеку может потребоваться внутривенное питание (парентеральное питание) от 3 до 6 недель, пока поджелудочная железа восстанавливается. В легких случаях болезни парентеральное питание не применяется.
Наряду с лекарственным лечением очень важное значение в лечении панкреатита имеет диета. Разработана специальная диета по Певзнеру № 5п. Диета существует в двух вариантах в зависимости от стадии панкреатита (обострение или ремиссия).
При лечении панкреатита рекомендуются следующие минеральные воды (100—300 г дегазированной подогретой до 35—39 °C минеральной воды за 30—90 минут до еды):[источник?]
Хронический панкреатит[править | править код]
Облегчить боль — это первый шаг при лечении хронического панкреатита. Следующий шаг — это планирование диеты с ограничением углеводов и жиров.
Врач может назначить приём панкреатических ферментов с едой, в качестве заместительной терапии, для снижения выработки собственных панкреатических ферментов и для обеспечения функционального покоя поджелудочной железы.
Люди с панкреатитом должны прекратить употреблять спиртные напитки, придерживаться специальной диеты и регулярно принимать лекарственные препараты в соответствии с назначениями врача.
При несвоевременной терапии хронический панкреатит приводит к осложнениям (сахарному диабету, желтухе, энцефалопатии, портальной гипертензии, абсцессу, флегмоне, перитониту)[3].
Острый панкреатит[править | править код]
Тяжесть состояния больных острым панкреатитом в основном обусловлена тяжелой эндогенной интоксикацией. Основную роль в этом по мнению ряда авторов, играют активированные ферменты поджелудочной железы, среди которых ведущее место отводилось трипсину. При изучении влияния трипсина было замечено сходство в действии с ядами различных видов змей. Реакция трипсина очень напоминала действие антигена при анафилактическом шоке.
В 1980-х годах было предложено лечение интоксикаций при остром панкреатите энтеросорбентами. Были исследованы вуален, хитин, энтеродез, полифепан. Исследованные энтеросорбенты показали терапевтическое действие, которое проявлялось в снижении летальности. Однако сорбенты по-разному воздействовали на биохимические показатели крови. Одни из них снижали активность липазы (вуален, полифепан), другие повышали активность фермента (хитин, энтеродез). Все сорбенты способствовали снижению содержания в крови среднемолекулярных фракций, обладающих токсическими свойствами[4].
- Диета при панкреатите поджелудочной железы
- О. Н. Минушкин, Л. В. Масловский. Этиологические аспекты терапии хронических панкреатитов // Consilium Medicum : научная статья. — Москва: Медиа Медика, 2005. — Т. 7, № 6. Архивировано 19 января 2013 года.
- Минушкин О. Н. Хронический панкреатит: некоторые аспекты патогенеза, диагностики и лечения (неопр.). Consilium-Medicum (2002). Дата обращения 8 августа 2010. Архивировано 11 февраля 2012 года.
- В. С. Савельев, М. И. Филимонов, Б. Р. Гельфанд, С. З. Бурневич, Б. Б. Орлов, Е. Ц. Цыденжапов. Острый панкреатит как проблема ургентной хирургии и интенсивной терапии (неопр.). Дата обращения 8 августа 2010.
- Гальперин Э. И., Дюжева Т. Г., Докучаев К. В., Погосян Г. С., Ахаладзе Г. Г., Чевокин А. Ю., Шахова Т. В., Алиев Б. А. Узловые вопросы лечения деструктивного панкреатита //Анналы хирургической гепатологии. 2001. Т. 6. № 1. С. 139—142.
- А. В. Охлобыстин, В. Т. Ивашкин. [1] = Алгоритмы ведения больных острым и хроническим панкреатитом // Consilium-Medicum : обзорная статья. — Москва: Медиа Медика. Архивировано 19 января 2013 года.
- Гальперин Э. И., Дюжева Т. Г. Панкреонекроз: неиспользованные резервы лечения (дискуссионные вопросы к круглому столу) //Анналы хирургической гепатологии. 2007. Т. 12. № 2. С. 46-51.
- Дюжева Т. Г., Семененко И. А., Ахаладзе Г. Г., Чевокин А. Ю., Гусейнов Э. К., Иванов А. А., Данилова Т. И., Попова О. П., Конторщикова Е. С., Гальперин Э. И. Результаты лечения хронического панкреатита //Анналы хирургической гепатологии. 2012. Т. 17. № 4. С. 15-23.
| |||||||
| |||||||
