Непроходимость желудка при раке — Онкология
Непроходимость желудка при раке, связанная с опухолью тела желудка или антрального отдела, сложна в плане лечения, независимо от его способов. Такие опухоли обычно поражают большой сегмент желудка и приводят к изменению как резервуарной функции, так и моторики.
Лечение непроходимости желудка при раке
Резекцию первичной опухоли, вероятно, следует считать наилучшей мерой, обеспечивающей симптоматическое облегчение и лучше гарантирующей успех, чем обходной анастомоз. Однако взгляды разделяются на то, какой тип паллиативной гастрэктомии считать наилучшим (тотальную или субтотальную). Тотальная гастрэктомия при раке желудка на поздней стадии может быть подходящей, но часто затратна из-за высокой частоты осложнений. Несмотря на успешную паллиативную гастрэктомию, многие больные в последующем страдают кахексией из-за распространенной природы заболевания.
Роль резекции желудка при его диффузном раке остается противоречивой. Вероятно, она приносит мало пользы больным с непроходимостью желудка при раке, имеющим метастазы в брюшину и печень или поражение прилежащих органов, при которых предполагаемая продолжительность жизни крайне плоха и составляет приблизительно 4 мес. Больные диффузным раком желудка, имеющие опухоль, ограниченную желудком или регионарными метастазами в лимфатические узлы, могут, однако, выживать в течение 12 мес и более, поэтому они соответствуют паллиативному лечению с помощью тотальной гастрэктомии .
Больных с нерезектабельными дистальными опухолями можно подвергать гастроеюноанастомозированию. Петлю тощей кишки анастомозируют около большой кривизны желудка. Существует некоторое единодушие относительно передней или задней петли. Последняя может теоретически быть в большей степени подвержена рецидиву обструкции из-за близости к опухоли. Операцию отключения с обходным анастомозом Дивайна при неоперабельных антральных опухолях считали увеличивающей выживаемость, предотвращающей рецидив обструкции опухолью гастроеюноанастомоза . Однако появились данные, указывающие, что лапароскопический гастроеюноанастомоз при паллиативном лечении и инкурабельном пилоростенозе вызывает меньшую частоту осложнений, чем стандартное открытое вмешательство . Это может стать наиболее предпочтительным методом лечения у больных с нерезектабельными опухолями антрального отдела желудка.
Стентирование при непроходимости желудка
Существуют отдельные наблюдения установки саморасширяющихся стентов при обтурирующих анатральных опухолях, показывающих технический успех. Отсутствуют многочисленные серии наблюдений, оценивающие общую эффективность этого подхода, и метод широко не применяется. Металлические стенты можно более успешно применять при рецидивирующих опухолях в пищеводно-тощекишечном анастомозе и рецидиве перитонеального поражения, вызывающего высокую тонкокишечную непроходимость после тотальной гастрэктомии.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи — здесь.Реканализация привратника с помощью лазеротерапии успеха не имеет. Установка назогастрального зонда, чрескожная эндоскопическая установка питательного зонда и еюностомия дают возможность больным питаться при неоперабельных опухолях. Эти приемы, однако, неэффективны для паллиативного лечения большей части симптомов больных. Многие уверены, что такое паллиативное лечение непроходимости желудка при раке только сохраняет страдания пациента, за исключением ситуаций, где их применяют в качестве дополнения к реканализации. Они могут быть показаны для обеспечения предварительного искусственного питания у больных, получающих паллиативную химиотерапию.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Непроходимость кишечника при раке желудка — Онкология и рак
Кишечная непроходимость представляет собой нарушение или вовсе отсутствие продвижения пищевого комка по кишечному отделу пищеварительной системы. Она может возникать остро или в течение некоторого периода времени.
Одним из осложнений ракового поражения является кишечная непроходимость. При раке данное состояние развивается вследствие прогрессии болезни, что свидетельствует о неэффективности лечебной терапии.
Ведущие клиники за рубежом
Получите цены Минздрава Израиля
Введите данные
и получите прайс на
Viber, WhatsApp или Telegram
Причины кишечной непроходимости у онкобольных
Непроходимость кишечника развивается из-за его сдавливания извне опухолевым конгломератом или прорастания новообразования вглубь кишки. Каловые массы не могут продвигаться по кишечнику, что приводит к стазу и появлению характерных симптомов. Подобные состояния наблюдаются при раковом поражении:
- кишечника;
- яичников;
- матки;
- мочевого пузыря;
- предстательной железы.
Онкопроцесс в вышеперечисленных органах может развиваться как первично, так и в результате метастазирования злокачественного образования иной локализации.
Диагностика

Болевые ощущения имеют спастический характер. Чем выше обтурация (закупорка), тем быстрее начнется рвота. При поражении толстой кишки, возможна только тошнота и позднее появление рвоты. Она вначале состоит из желудочного содержимого, однако в дальнейшем приобретает желто-зеленый оттенок с каловым запахом.
Также, беспокоит вздутие и урчание. По мере нарастания интоксикационного синдрома, снижается давление и учащается пульс.
Из инструментальных методик используется рентгенография с барием, УЗИ брюшной полости, колоноскопия и лапароскопия. С помощью томографии оценивается распространенность ракового процесса и определяется объем хирургического вмешательства.
Оперативное лечение
Перед проведением оперативного вмешательства необходима подготовка в виде инфузионной терапии и эластической компрессии вен нижних конечностей. После выполнения лапаротомии оценивается распространенность ракового поражения и определяется объем операции.
Так, может выполняться частичное удаление кишки с формированием анастомозов и колоностомы. При неоперабельности накладывается обходной анастомоз.
Послеоперационный период очень важен, так как необходимо восполнить электролитные потери, восстановить белковый состав крови, функцию кишечника и контролировать состоятельность анастомозов.
Ведущие специалисты клиник за рубежом
Лечение лекарственными препаратами
Консервативный подход в лечении непроходимости используется на начальном этапе после проведения обследований и оценки состояния пациента. Рекомендуется постановка назогастрального зонда для опорожнения желудка и уменьшения рвоты.
Внутривенно вводятся спазмолитические, анальгетические и противорвотные средства, а подкожно – “Прозерин” с целью стимуляции кишечника. Также, возможна постановка эпидурального катетера и введение препаратов, что позволит устранить болевой синдром и улучшить перистальтику.
Помимо этого, используются клизмы с целью опорожнения кишки, его стимуляции и отхождения газов.
Лечение народными средствами
Народные методики лечения кишечной непроходимости при раке отличаются от традиционных лекарств отсутствием побочных реакций, что повышает их популярность среди онкобольных людей. Однако стоит понимать, что кишечная непроходимость считается серьезным осложнением рака, поэтому использование народных рецептов запрещается до консультации онколога.
Рекомендуется пройти обследование, оценить опасность состояния и лишь после разрешения врача применять народную терапию. Она направлена на улучшение кишечного функционирования, продвижения каловых масс и уменьшение диспепсических проявлений болезни.
Средство 1:
С этой целью необходимо приготовить смесь из изюма, инжира, чернослива и кураги. Перечисленные ингредиенты следует взять в равном объеме, измельчить мясорубкой, перемешать и заправить медом. Данное лекарство нужно принимать утром каждый день на тощак по 20 грамм.
Средство 2:
Следующий рецепт включает в себя свежие сливы, отделенные от косточки. Необходимо 200 грамм слив залить 0,5 л воды, прокипятить на протяжении 1 часа, затем долить еще 2 стакана кипятка. Как только отвар снова закипит, нужно снять с огня, дать остыть и пить по стакану каждый день перед едой.
Средство 3:
30-40 грамм отрубей следует залить стаканом воды и кипятить 10 минут. После охлаждения, рекомендуется добавить мед и принимать раз в сутки.
Средство 4:
Ежедневно можно кушать тыквенную кашу с небольшим количеством меда, что поможет уменьшить спазмы и улучшить функцию кишечника. Тыкву также можно порезать ломтиками, толщиной 1 сантиметр, запечь в духовке и есть по кусочку в течение дня.
Средство 5:
Свеклу можно отварить, измельчить теркой, добавить растительное масло и, по желанию, мед. После тщательного перемешивания нужно принимать по 30 грамм дважды в сутки, запивая 100 мл воды.
Какими осложнениями опасна кишечная непроходимость при раке?
При отсутствии своевременного лечения развиваются серьезные осложнения, среди которых:
- некроз кишечной стенки;
- сепсис;
- грубые нарушения водно-электролитного баланса.
Перитонит развивается вследствие излияния кишечного содержимого в брюшную полость. В результате этого появляется интенсивный болевой синдром, повышается температура до 39 градусов, снижается давление, учащается сердцебиение, отмечается бледность кожи и увеличивается потоотделение. Данное осложнение требует немедленного хирургического вмешательства, иначе высок риск летального исхода.
Прогноз
Как уже стало ясно, в результате прогрессии онкозаболевания развивается кишечная непроходимость. При раке данное осложнение свидетельствует о рецидиве недуга или неэффективности лучевой и химиотерапии. Прогноз, в большинстве случаев, неблагоприятный и зависит от стадии онкопроцесса, возраста пациента и наличия сопутствующей патологии.
Source: orake.info
Непроходимость желудка: симптомы, диета, причины
Переваренная пища застревает в желудке и не проходит в кишечник, стенка растягивается, вызывая боль. Непроходимость желудка наблюдается в острой и хронической формах. Застой пищи приводит к размножению бактерий, тошноте и рвоте. Чтобы избавиться от такой проблемы, важно выяснить причину ее возникновения, после чего приступить к излечению.
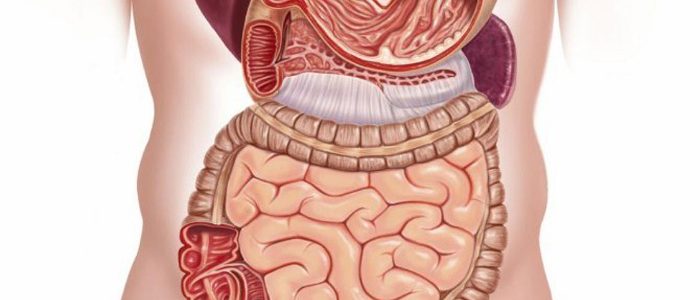
Причины заболевания
Механизм развития определяется провоцирующими факторами:
- Динамическая обструкция желудка связана со снижением или повышением тонуса мышцы и в результате нарушения функции движения пищи.
- Механическая обструкция желудочно-кишечного тракта связана с механическими препятствиями на пути продвижения пищевых масс из желудка в кишечник. Это могут быть различные новообразования, инородные тела, камни и прочие препятствия.
- Смешанная непроходимость вызвана одновременно причинами динамической и механической непроходимости.
Основными причинами непроходимости из желудка в кишечник являются:
- воспаления и инфекции;
- новообразования, в том числе злокачественные опухоли;
- сужения проходов, вызванных язвой;
- присутствие инородных предметов;
- образование грыжи;
- наличие свищей и спаек;
- поражение туберкулезом;
- сбор в желудке продуктов несварения;
- образование каловых пробок;
- инвагинация и другие нарушения патологического характера.
Симптомы болезни
 При такой патологии больные могут терять вес.
При такой патологии больные могут терять вес.Основные симптомы зависят от причины непроходимости. Иногда они мало отличаются от симптоматики язвы. К признакам относятся:
- рвота;
- неприятный запах отрыжки;
- снижение веса;
- боль в желудке;
- апатия и слабость;
- ухудшение аппетита;
- отвращение к еде;
- чувство тяжести.
Особенности заболевания раком и стенозом привратника
Непроходимость желудка при онкологии имеет большинство указанных симптомов, только рвотная масса со слизью или кровью, имеет тухлый запах, присутствует зловонная отрыжка и резкое падение веса. Эти проблемы возникают, если присутствуют другие желудочные заболевания, как язва желудка, гастрит пониженной и повышенной кислотности. Заболевание стеноз привратника возникает в результате рубцевания язвы. Причина непроходимости — выходной просвет закрывается утолщенной мембраной. Признаки болезни — слабые боли и редкие случаи рвоты с привкусом кислоты.
Желудочная или кишечная непроходимость могут иметь опасные последствия: смерть, шок, паралич, сильная боль, развитие рака и инфекционных заболеваний, снижение иммунитета, ухудшение общего состояния организма. Непроходимость желудка при раке особо опасна. Смерть становится результатом болезни каждого шестого больного, если он при первых симптомах болезни не обращается к врачу. Важно знать, что при раке желудка с каждой минутой вероятность летального исхода увеличивается.
Вернуться к оглавлениюОсобенности заболеваний гипертрофией, атрезией и засорением желудка
 Запор может возникнуть на фоне снижения мышечного тонуса.
Запор может возникнуть на фоне снижения мышечного тонуса.Гипертрофия желудка возникает у больных гастритом с повышенной и пониженной кислотностью. Снижение тонуса мышц приводит к атонии и нарушению обмена веществ в организме, запорам и обезвоживанию. Часто непроходимость кишечника и желудка, что носит название атрезия, имеет патологический характер, бывает врожденной и приобретенной, наблюдается у взрослых и у новорожденных. Атрезия желудка устраняется только хирургическим способом и предполагает отсутствие отверстия у младенца или его зарастание в зрелом возрасте.
Засорение органа пищеварения возникает в результате переедания или проглатывания инородных предметов. Закупорка между желудком и кишечником вызывает общую слабость, нарушение кровообращения, тошноту, вздутие кишечника, повышение температуры, сердцебиение и головную боль. Для взрослого человека помогает промывание желудка, но может потребоваться оперативное вмешательство.
Вернуться к оглавлениюДиагностические мероприятия
Непроходимость можно диагностировать следующими методами:
- Рентген. Позволяет увидеть состояние органов ЖКТ, сужения, спазмы привратника, инородные предметы и новообразования.
- Фиброгастроскопия. С ее помощью удастся установить первопричину заболевания, взять клетки на биопсию и гистологию, определить рак на ранних стадиях образования.
Диета больного
 При такой патологии нельзя есть копчености.
При такой патологии нельзя есть копчености.Питание таких больных должно быть щадящим, но сбалансированным. Диета при непроходимости требует:
- исключить потребление копченостей и солений;
- употреблять мягкую протертую пищу;
- увеличить потребление фруктовых и овощных продуктов;
- организовать питание малыми порциями каждые 2—3 часа;
- исключить потребление продуктов, богатых углеводами и жирами;
- увеличить потребление белковых пищевых продуктов;
- употреблять биологические добавки с витаминами и микроэлементами.
Первая помощь
Доврачебной помощи больному непроходимостью не существует, так как признаки болезни неочевидны, но при подозрении на непроходимость необходимо сразу прибегнуть к срочной госпитализации. Единственное, чем можно помочь такому больному, это санитарно-гигиенический уход при рвоте (посуда, салфетки, бумажные полотенца), помочь вызвать врача.
Вернуться к оглавлениюЛечение заболевания
 При такой патологии больной должен получать лечение в условиях стационара.
При такой патологии больной должен получать лечение в условиях стационара.Больной с диагнозом «желудочная непроходимость» поступает на стационар, где ему назначают схему терапии. Существует два метода лечения заболевания — консервативное и оперативное. Первый способ осуществляется с помощью медикаментов и строгой диеты, при непроходимости дает возможность уменьшить боль, повысить нормализацию организма, дать дополнительную защиту органу, пораженному раком, освободить пищеварительный тракт от застоявшейся пищи.
Медикаментозная терапия применяется в случае, если диагноз установлен неточно или нет строгих показаний незамедлительного оперативного вмешательства.
Консервативное лечение может принести быстрое облегчение, которое заключается в снятии болевых ощущений, прекращении рвоты и тошноты, устранении вздутия живота, увеличении перистальтики и нормализации работы органов желудочно-кишечного тракта и предотвратить хирургическое вмешательство. В случае неэффективности лечения или когда есть угроза жизни, назначается оперативное вмешательство. После операции необходима реабилитация.
Кишечная непроходимость при раке: что делать?
Кишечная непроходимость представляет собой нарушение или вовсе отсутствие продвижения пищевого комка по кишечному отделу пищеварительной системы. Она может возникать остро или в течение некоторого периода времени.
Одним из осложнений ракового поражения является кишечная непроходимость. При раке данное состояние развивается вследствие прогрессии болезни, что свидетельствует о неэффективности лечебной терапии.
Причины кишечной непроходимости у онкобольных
Непроходимость кишечника развивается из-за его сдавливания извне опухолевым конгломератом или прорастания новообразования вглубь кишки. Каловые массы не могут продвигаться по кишечнику, что приводит к стазу и появлению характерных симптомов. Подобные состояния наблюдаются при раковом поражении:
- кишечника;
- яичников;
- матки;
- мочевого пузыря;
- предстательной железы.
Онкопроцесс в вышеперечисленных органах может развиваться как первично, так и в результате метастазирования злокачественного образования иной локализации.
Диагностика
 Кишечная непроходимость не проявляется резким ухудшением состояния. Зачастую этому предшествует дисфункция кишечника в виде запоров, вздутия и урчания в животе. Симптоматика постепенно нарастает, присоединяется тошнота, рвота и болевой синдром.
Кишечная непроходимость не проявляется резким ухудшением состояния. Зачастую этому предшествует дисфункция кишечника в виде запоров, вздутия и урчания в животе. Симптоматика постепенно нарастает, присоединяется тошнота, рвота и болевой синдром.
Болевые ощущения имеют спастический характер. Чем выше обтурация (закупорка), тем быстрее начнется рвота. При поражении толстой кишки, возможна только тошнота и позднее появление рвоты. Она вначале состоит из желудочного содержимого, однако в дальнейшем приобретает желто-зеленый оттенок с каловым запахом.
Также, беспокоит вздутие и урчание. По мере нарастания интоксикационного синдрома, снижается давление и учащается пульс.
Из инструментальных методик используется рентгенография с барием, УЗИ брюшной полости, колоноскопия и лапароскопия. С помощью томографии оценивается распространенность ракового процесса и определяется объем хирургического вмешательства.
Оперативное лечение
Перед проведением оперативного вмешательства необходима подготовка в виде инфузионной терапии и эластической компрессии вен нижних конечностей. После выполнения лапаротомии оценивается распространенность ракового поражения и определяется объем операции.
Так, может выполняться частичное удаление кишки с формированием анастомозов и колоностомы. При неоперабельности накладывается обходной анастомоз.
Послеоперационный период очень важен, так как необходимо восполнить электролитные потери, восстановить белковый состав крови, функцию кишечника и контролировать состоятельность анастомозов.
Лечение лекарственными препаратами
Консервативный подход в лечении непроходимости используется на начальном этапе после проведения обследований и оценки состояния пациента. Рекомендуется постановка назогастрального зонда для опорожнения желудка и уменьшения рвоты.
Внутривенно вводятся спазмолитические, анальгетические и противорвотные средства, а подкожно – “Прозерин” с целью стимуляции кишечника. Также, возможна постановка эпидурального катетера и введение препаратов, что позволит устранить болевой синдром и улучшить перистальтику.
Помимо этого, используются клизмы с целью опорожнения кишки, его стимуляции и отхождения газов.
Лечение народными средствами
Народные методики лечения кишечной непроходимости при раке отличаются от традиционных лекарств отсутствием побочных реакций, что повышает их популярность среди онкобольных людей. Однако стоит понимать, что кишечная непроходимость считается серьезным осложнением рака, поэтому использование народных рецептов запрещается до консультации онколога.
Рекомендуется пройти обследование, оценить опасность состояния и лишь после разрешения врача применять народную терапию. Она направлена на улучшение кишечного функционирования, продвижения каловых масс и уменьшение диспепсических проявлений болезни.
Средство 1:
С этой целью необходимо приготовить смесь из изюма, инжира, чернослива и кураги. Перечисленные ингредиенты следует взять в равном объеме, измельчить мясорубкой, перемешать и заправить медом. Данное лекарство нужно принимать утром каждый день на тощак по 20 грамм.
Средство 2:
Следующий рецепт включает в себя свежие сливы, отделенные от косточки. Необходимо 200 грамм слив залить 0,5 л воды, прокипятить на протяжении 1 часа, затем долить еще 2 стакана кипятка. Как только отвар снова закипит, нужно снять с огня, дать остыть и пить по стакану каждый день перед едой.
Средство 3:
30-40 грамм отрубей следует залить стаканом воды и кипятить 10 минут. После охлаждения, рекомендуется добавить мед и принимать раз в сутки.
Средство 4:
Ежедневно можно кушать тыквенную кашу с небольшим количеством меда, что поможет уменьшить спазмы и улучшить функцию кишечника. Тыкву также можно порезать ломтиками, толщиной 1 сантиметр, запечь в духовке и есть по кусочку в течение дня.
Средство 5:
Свеклу можно отварить, измельчить теркой, добавить растительное масло и, по желанию, мед. После тщательного перемешивания нужно принимать по 30 грамм дважды в сутки, запивая 100 мл воды.
Какими осложнениями опасна кишечная непроходимость при раке?
При отсутствии своевременного лечения развиваются серьезные осложнения, среди которых:
- некроз кишечной стенки;
- сепсис;
- грубые нарушения водно-электролитного баланса.
Перитонит развивается вследствие излияния кишечного содержимого в брюшную полость. В результате этого появляется интенсивный болевой синдром, повышается температура до 39 градусов, снижается давление, учащается сердцебиение, отмечается бледность кожи и увеличивается потоотделение. Данное осложнение требует немедленного хирургического вмешательства, иначе высок риск летального исхода.
Прогноз
Как уже стало ясно, в результате прогрессии онкозаболевания развивается кишечная непроходимость. При раке данное осложнение свидетельствует о рецидиве недуга или неэффективности лучевой и химиотерапии. Прогноз, в большинстве случаев, неблагоприятный и зависит от стадии онкопроцесса, возраста пациента и наличия сопутствующей патологии.
ОПАСНЫЕ СИМПТОМЫ ПРИ РАКЕ ЖЕЛУДКА
Онкологическая клиника в Москве ¦ ОНКОЛОГИЯ ЖКТ ¦ Опасные симптомы при раке желудка
Опасные симптомы при раке желудка
Порой приходится корректировать назначенную схему лечения и проводить внеплановые хирургические вмешательства, когда речь идет уже о жизни пациента.
Одним из симптомов при раке желудка является перфорация желудка, когда в одной из стенок желудка может образоваться отверстие, посредством которого пища или желудочный сок попадают в брюшную полость.
Развивается сильнейшее воспаление, причиняющее острую боль. Все это сопровождается тошнотой и рвотой. При наличии таких симптомов необходимо срочно вызвать скорую помощь и лечь в кровать, приложив к животу лед. До приезда врача запрещается пить обезболивающие, потому как они могут смазать клиническую картину.
Следующим тревожным симптомом рака желудка является кровотечение из опухоли. Оно может быть вызвано распадом опухоли или воздействием на нее желудочного сока.
Человек в этот момент чувствует очень сильную слабость, начинается рвота либо чистой кровью, либо смесью крови с желудочным соком. Стул в это время приобретает черный цвет и становится весьма жидким. Если больной в это время находится дома, то необходимо срочно вызвать бригаду скорой помощи, которая осуществит госпитализацию в хирургическое отделение.
В случае небольшого кровотечения, его пытаются остановить, используя прижигание или обкалывание, однако если это не помогает, то следует немедленно приступать к экстренной операции.
При раке может развиться стеноз желудка, его основными симптомами являются:
- Больной с трудом начинает проглатывать сначала твердую пищу, а затем и любые жидкости. Это связано с ростом опухоли в месте, где пищевод переходит в желудок, постепенно она перекрывает просвет и затрудняет прохождение пищи.
- Пациент потребляет всё меньшее количество пищи, очень быстро насыщаясь. Возникновение данного симптома обусловлено разрастанием опухоли на все отделы желудка.
- Чувство постоянной тяжести в желудке, тошнота, позывы к рвоте. Это говорит о поражении отдела кишечника, граничащего непосредственно с кишечником. Облегчение наступает только после рвоты, объем которой весьма значителен.
Если первые три осложнения развиваются стремительно, то стеноз проявляется постепенно, поэтому удается составить полную схему лечения, а затем уже приступать к ней. Не все виды опухолей поддаются операции, поэтому для облегчения жизни больного проводят мелкие оперативные вмешательства, которые призваны устранить тот или иной отягощающий синдром. Примером может служить гастроэнтеростомия, при помощи которой восстанавливается сообщение между желудком и кишечником.
При помощи других паллиативных операций становится возможным возобновление проходимости пищеварительного тракта, одновременно с этим проводят активное воздействие на опухоль с целью уменьшения ее размеров. Все это способствует улучшению качества жизни больных.
+7(925)191-50-55 — европейские протоколы лечения в Москве
ЗАПРОС в КЛИНИКУ
РАК ЖЕЛУДКА
|
На вопросы наших читателей, страдающих раком желудка, отвечает заместитель директора МНИОИ им. П.А. Герцена, профессор, доктор медицинских наук СТАРИНСКИЙ ВАЛЕРИЙ ВЛАДИМИРОВИЧ |
|
|
Профессор В.В. Старинский – ведущий специалист по организации противораковой борьбы в России. Много лет занимается изучением эпидемиологической ситуации, разработкой мер профилактики рака, совершенствованием принципов организации онкологической службы и формированием программ научных исследований по этим направлениям, разработкой федеральных стандартов диагностики и лечения злокачественных новообразований. | |
Вопросы:
- Соглашаться ли на операцию по удалению желудка, если человек пожилой? Говорят, что после нее не выживают.
- Пациента выписали домой после операции на пищеводе/желудке. В больнице все было хорошо, а дома, даже если он выпьет воды, начинается неукротимая рвота, ничего не может есть.
- Если начался асцит, есть ли шанс провести какую-то терапию?
- Какую диету надо соблюдать после операции на желудке?
- Долго лечили от язвы, а оказался рак желудка. Можно ли заставить больницу оплатить лечение по раку желудка?
- Рецидив рака желудка после частичной операции, снова развилась непроходимость кишечника, больной ничего не ест и не хочет лечиться. Как его убедить?
1. Соглашаться ли на операцию по удалению желудка, если человек пожилой? Говорят, что после нее не выживают.
Рак желудка характерен для старшей возрастной группы, наиболее высокий уровень заболеваемости у мужчин от 70 лет и старше, что много больше, чем у 30-летних. У женщин отмечена та же тенденция, но они болеют в 2 раза реже мужчин. Правда, в молодом возрасте до 30 лет чаще болеют женщины.
Радикальное лечение рака желудка заключается в хирургическом удалении части желудка с опухолью и лимфатическими узлами – зонами возможного метастазирования. И именно хирургическое лечение отнесено к «золотому» стандарту, позволяющему добиться излечения. Отсюда ясно, что, отказавшись от операции, невозможно надеяться на мало-мальски продолжительную жизнь. В России такое лечение получают только 34% заболевших раком желудка. Все остальные не подлежат оперативному лечению из-за позднего обращения и большой распространённости процесса.
Нельзя серьёзно относиться к утверждению «после операции не выживают», поскольку в случае только такой альтернативы вряд ли лечащим онкологом предлагалась бы операция. Действительно, ещё в конце ХХ века отличная техника отечественных хирургов, но очень ограниченный спектр лекарственных препаратов, в том числе для анестезиологического пособия, не позволяли снизить планку послеоперационной смертности ниже 25%. Сейчас совершенно другие возможности, притом, что качественный состав больных остался практически без изменений: у 60-90% диагностируется III-IV стадии заболевания. На лечение попадают преимущественно пожилые больные с сопутствующими возрасту хроническими болезнями. Послеоперационные осложнения возникают у четверти пациентов, при распространённом раке – у трети, что понятно: большой объём и длительность операции; сложные биохимические нарушения, сопровождающие опухолевые процессы желудочно-кишечного тракта; наличие сопутствующих возрастных заболеваний.
Современное предоперационное обследование с использованием лапароскопической аппаратуры позволяет избежать более серьёзного вмешательства, что снижает послеоперационную летальность до 10%. Но нельзя сказать, что исключение хирургического вмешательства у непростого контингента улучшило бы результаты, поскольку при местно-распространённом раке расширились показания и частота выполнения паллиативных операций, позволяющих ликвидировать не только осложнения, вызываемые опухолью, но и саму опухоль. Неуклонно совершенствуются и операционная техника, и аппаратура, и лекарственные средства, используемые в анестезиологии и реанимации, что в совокупности и отражается на послеоперационных результатах.
2. Пациента выписали домой после операции на пищеводе/желудке. В больнице все было хорошо, а дома, даже если он выпьет воды, начинается неукротимая рвота, ничего не может есть.
Почти у каждого четвертого больного, оперированного по поводу данных заболеваний, развиваются нарушения процесса пищеварения в различных формах и проявлениях. Пострезекционные синдромы значительно ухудшают качество жизни, не только снижают работоспособность, но могут привести к инвалидизации. Термин «болезнь оперированного желудка», предложенный видным желудочным хирургом Е.Л. Березовым, получил широкое распространение и наиболее точно отражает патологическую сущность страдания.
Значительная часть постгастрорезекционных синдромов возникает вследствие наличия хронического сопутствующего патологического процесса: грыжа пищеводного отверстия диафрагмы, хронические нарушения дуоденальной проходимости, хронический панкреатит, желчнокаменная болезнь и другие.
Болезни оперированного желудка подразделяются на органические и функциональные. Органические: пептические язвы анастомоза или тощей кишки, рубцовое сужение анастомоза, свищи, каскадная деформация желудка, синдром приводящей петли и пр. Лечение их, как правило, хирургическое. Группа функциональных расстройств обусловлена новыми анатомо-физиологическими взаимоотношениями, создающимися после операции на желудке. К ним относятся: демпинг-синдром, гипогликемия и гипергликемия, энтерогенный синдром, диарея, гастростаз. У ряда больных развиваются стойкие гематологические расстройства, гиперхромная и пернициозная анемия.
Демпинг-синдром проявляется приступами резкой слабости с сосудистыми и нейровегетативными расстройствами. Обычно они возникают через 15-20 минут после еды, особенно сладких и молочных блюд. Тяжесть приступов колеблется от кратковременной общей слабости до пароксизмов полного физического бессилия. Легкая степень выраженности синдрома поддаётся корригирующей терапии, тяжёлая – оперативному лечению.
После резекции желудка по Бильрот-2 может развиться своеобразное страдание, получившее название синдрома приводящей петли: тошнота, горечь во рту, нарастающее чувство тяжести в подложечной области, больше справа, отрыжка. Симптомы постепенно нарастают, особенно после приема молока и жирной пищи, затем возникает обильная рвота с примесью желчи и без нее, дающая значительное облегчение. В тяжелых случаях рвота носит изнуряющий характер, нарушается переваривание и усвоение пищи, больные постепенно теряют в весе и слабеют.
В результате ускоренного опорожнения культи желудка в тонкую кишку попадает сразу большое количество углеводов. В крови резко повышается уровень сахара – гипергликемия, на что организм реагирует быстрым и избыточным выделением инсулина. Увеличение инсулина приводит к падению концентрации сахара и развитию гипогликемии. Синдром характеризуется мучительным чувством голода, слабостью, усиленным потоотделением, чувством жара, сердцебиением, головокружением, потемнением в глазах, дрожью в теле. Приступ возникает через 2-3 ч после еды и длится от нескольких минут до 1,5-2 часов. Может осложняться потерей сознания.
Функциональный гастростаз возникает из-за нарушения ритма перистальтической (сокращение) волны желудка и ведёт к дискоординации по времени и направлению движений. Оставшаяся после операции часть желудка не может своевременно и правильно опорожняться и растягивается. Гастростаз проявляется ощущением полноты в подложечной области, тошнотой, тупой болью, обильной рвотой застойным желудочным содержимым. Рвота облегчает состояние больного, что побуждает вызывать её искусственно.
В половине случаев имеются сочетанные осложнения. Наиболее часто наблюдается сочетание демпинг-синдрома с синдром приводящей петли. Демпинг-синдром нередко сопровождается гипогликемией. Демпинг-синдром и гипогликемия легкой и средней степени успешно лечатся правильной организацией питания, режима труда и отдыха. Тяжелая степень синдрома нередко требует оперативного вмешательства.
Постгастрорезекционные и постгастрэктомические синдромы весьма частые осложнения: около трети оперированных больных страдают рефлюкс-эзофагитом (заброс желудочного содержимого в пищевод), нарушением аппетита, демпинг-синдромом, гипогликемией, дисфагией, а также расстройством стула. По мере удаления срока операции клинические проявления этих расстройств уменьшаются. Раннее выявление этих синдромов, установление причины их развития и определение лечебной тактики позволяют избавить большинство больных от тяжелых страданий.
3. Если начался асцит, есть ли шанс провести какую-то терапию?
Распространение опухоли за пределы желудка и вовлечение в этот процесс брюшины, тончайшего серозного листка, покрывающего органы, может способствовать выработке большого количества жидкости. Асцит – скопление жидкости в брюшной полости. Нет закономерности между скоростью накопления, количеством вырабатываемой жидкости и размерами или количеством опухолевых узлов. Нередко метастазы по брюшине диагностируются только при хирургическом вмешательстве, именно с целью их выявления в обязательный алгоритм предоперационного обследования входит лапароскопия. Источником образования жидкости является капиллярная сеть листков брюшины, всасывание же идёт через лимфатические сосуды. Нарушение равновесия между скоростью образования и всасывания приводит к увеличению количества жидкости. Метастазы по брюшине увеличивают проницаемость кровеносных и вызывают обструкцию лимфатических сосудов, которые в норме могут вывести жидкости в 20 раз больше, чем её выработалось. Вторая причина асцита – нарушение оттока лимфы – «блок» – при опухолевом поражении лимфатических узлов брюшной полости.
В зависимости от количества жидкости асцит подразделяют на минимальный, умеренный и выраженный. Минимальный выявляется только при инструментальном исследовании – УЗИ или КТ брюшной полости. Умеренный асцит определяется при обычном осмотре. Асцит нередко приводит к появлению жидкости в плевральных полостях за счёт пропотевания из брюшной полости через диафрагму. Высокое стояние диафрагмы при асците способствует нарушению воздушности нижних отделов лёгких, где возможна активизация инфекции. Всё это усугубляет легочно-сердечную недостаточность. Повышение внутрибрюшного давления приводит к дальнейшим нарушениям со стороны пищеварительного тракта, тошноте и рвоте. Прогрессирует варикозное расширение геморроидальных вен и отёчность нижних конечностей.
На первом этапе асцит пытаются уменьшить сокращением приёма жидкости, соли и мочегонными. Но результаты такой терапии более чем скромны. Накопление жидкости требует её удаления – лапароцентеза – через небольшой прокол передней брюшной стенки. Беда в том, что в жидкости содержится большое количество белка – более 30 г/л, который восполнить у больного раком желудка практически невозможно, даже внутривенным введением альбумина. Получается замкнутый круг, когда из-за значительного ухудшения состояния не удалять жидкость невозможно, но и удаление несёт малое облегчение, так как влечёт усугубление белковой недостаточности.
Хирургическое удаление метастатических узлов нереально. Успехи химиотерапии при раке желудка вообще весьма скромны. Предпринимались попытки введения цитостатиков в брюшную полость после удаления излишней жидкости, но не то что не было позитивных результатов, напротив, превалировали только токсические реакции, ухудшающие и без того плохое самочувствие. Поэтому в настоящее время признано неразумным проведение химиотерапии у пациентов, страдающих раком желудка с асцитом. Остаётся только коррекция патологических симптомов – симптоматическая терапия.
4. Какую диету надо соблюдать после операции на желудке?
Во время пребывания в стационаре о питании расскажет лечащий врач. В ранний послеоперационный период каждый день в питании происходят перемены, приспосабливающие оставшуюся часть желудка к приёму пищи. С 14 дня на ближайшие 4 месяца, при отсутствии болезней оперированного желудка, предполагается частый приём богатой белком, негрубой пищи, желательно имеющей температуру тела.
Более подробно вопросы питания освещены на портале Help-Patient.ru
5. Долго лечили от язвы, а оказался рак желудка. Можно ли заставить больницу оплатить лечение по раку желудка?
Ежегодно на земном шаре заболевает раком желудка около 1 млн. человек. Уровень заболеваемости колеблется в достаточно широких пределах: максимальный отмечен у мужчин Японии (114,7 на 100 тыс. населения), а минимальный – у белых женщин США (3,1 на 100 тыс. населения).
Первичной профилактике рака желудка мешает отсутствие четкого специфического причинного фактора. Замечено, что на величину показателя заболеваемости раком желудка оказывает влияние характер и режим питания. Наличие в рационе достаточного количества растительной пищи и фруктов, животных и растительных белков существенно снижает риск возникновения рака желудка. Найден канцероген, способствующий развитию рака – Helicobacter pylori, заражение которой происходит в детстве через продукты питания. Показано, что рак развивается только у малого числа инфицированных H.pylori, но инфицированность повышает риск рака в 3-6 раз. Нитраты и нитриты, содержащиеся в овощах, также способствуют развитию рака. К предрасполагающим факторам относится атрофический гастрит, аденоматозные полипы размером свыше 2 см, послеоперационные рубцовые изменения желудка.
Позитивные результаты государственной программы скрининга рака отмечены в Японии. Программа довольно дорогостоящая, включает рентгенологическое исследование с барием и гастроскопию. В Европейских странах скрининг не практикуется, за исключением Англии, где его выполняют только страдающим хроническими заболеваниями желудка.
Ранний рак желудка бессимптомен, клиническая картина стёрта и ничем не отличается от клиники многочисленных неопухолевых заболеваний. Зачастую язвенная болезнь желудка, имеет более выраженную симптоматику. Все больные язвенной болезнью подлежат динамическому наблюдению с периодической гастроскопией, хоть по своей сути язвенная болезнь желудка не является предраковым процессом, но рак и язва могут сосуществовать и 70% ранних раков имеет форму язвы. При гастроскопии берётся ткань из подозрительных мест для гистологического исследования.
Но для выявления рака одной гастроскопии недостаточно, опухоль может распространяться под слизистой оболочкой, не нарушая её, и увидеть её можно при рентгеновском исследовании с барием, и то при достаточном распространении. Только комбинация обоих исследований позволяет с большой долей вероятности выявить опухолевое поражение желудка. КТ используется в основном для определения распространённости процесса перед операцией. Метод информативен, но очень дорог и, опять-таки, на некоторые вопросы не даёт однозначного ответа.
К сожалению, мы утратили позитивные стороны советской медицины, а именно, проведение обязательной бесплатной диспансеризации. Сейчас диспансеризация встречает затруднения как финансовые, так и со стороны работодателя, тем более что речь идёт о таких исследованиях как рентген желудка и гастроскопия.
Что касается Вашего конкретного случая, то нужно разбираться. На первом этапе достаточно написать претензию главному онкологу Вашего региона. Компетентная комиссия проведёт служебное расследование и сообщит свои выводы, которые могут иметь или не иметь судебную перспективу. Но и в случае признания вины лечебного учреждения в несвоевременной диагностике заболевания, достаточно сложно компенсировать финансовые траты, понесённые при лечении. Вы должны знать, что лечение онкологического заболевания в РФ обеспечивается бюджетом государства, то есть бесплатно всё: от таблетки до операции. Платное лечение рассматривается только как альтернатива бесплатному, обеспечивающее лучший сервис. И суд будет исходить из этих предпосылок. Если вы оплачивали лечение самостоятельно, то необходимо представить все чеки. Разбирательство потребует много сил и времени, а удовлетворение, как показывает жизнь, никогда не бывает полным.
6. Рецидив рака желудка после частичной операции, снова развилась непроходимость кишечника, больной ничего не ест и не хочет лечиться.
Как его убедить?
Выделяют ранние рецидивы рака желудка, развивающиеся в первые 3 года после хирургического лечения и поздние – по прошествии 3 лет. В 60% случаев повторная опухоль возникает в зоне анастомоза – хирургического соединения желудка с кишечной трубкой. Место расположения рецидивной опухоли и её размеры определяют клиническую картину и возможность её удаления. Чаще всего при расположении опухоли в зоне анастомоза возникает клиническая картина стеноза – непроходимости желудка, что усугубляется его малыми размерами в результате первого оперативного вмешательства. Клиническая картина стеноза характеризуется болевыми ощущениями после еды, чувством тяжести в подложечной области. Рвота – типична для непроходимости, она возникает через 4–6 часов после еды при скоплении в желудке большого количества пищевых масс. Рвота со временем приобретает постоянный характер, повторяясь ежедневно и принося значительное чувство облегчения. В рвотных массах отсутствует желчь, определяются прожилки свежей или измененной крови, а также остатки непереваренной пищи. Опухолевый стеноз желудка является жизненным показанием к хирургическому лечению, однако, операция возможна только после проведения полноценной предоперационной подготовки.
Основной радикальной операцией является экстирпация – полное удаление – оставшейся части желудка. Но предпринимаются и паллиативные вмешательства для ликвидации угрожающих жизни состояний, преимущественно кровотечения и восстановления проходимости желудочно-кишечного соустья. Выживаемость после повторных операций при раке резецированного желудка существенно не отличается от выживаемости после операций по поводу первичного рака желудка. Только 26% проживают после лечения рецидива 5 лет и более. Минимальная продолжительность жизни в среднем – около 17 месяцев, и здесь важная роль отводится гистологической структуре. Более неблагоприятная форма рака перстневидно-клеточная, менее – низкодифференцированная, при аденокарциноме минимальная продолжительность жизни в среднем 33,5 месяца.
Разумеется, человек вправе самостоятельно решать, как ему поступать: соглашаться на лечение или нет. Чаще при выборе нами управляют эмоции, и трезво подойти к оценке собственного состояния и своих перспектив поможет опытный психолог.
