Признаки заболеваний поджелудочной железы у женщин
Поджелудочная железа – главный орган пищеварительной системы, так как именно она является ответственной за синтез ферментов, необходимых для расщепления и усвоения пищи. Однако она часто подвергается воздействию негативных факторов, в результате чего ее работа нарушается и начинают развиваться различные заболевания. Симптомы болезни поджелудочной железы у женщин практически ничем не отличаются от признаков патологий этого органа у мужчин. Чтобы их своевременно обнаружить и начать лечение, необходимо точно знать, где находится поджелудочная, как она болит и какие дополнительные симптомы возникают при ее воспалении.
Расположение поджелудочной железы
Поджелудочная железа имеет вытянутую форму и своим внешним видом напоминает улитку или свернувшегося червяка. Ее основная часть (тело) располагается за задней стенкой желудка, в то время как хвостовая часть уходит под левое подреберье и примыкает к селезенке. Головка железы находится с правой стороны и соединяется выводными протоками 12-перстной кишки, через которые производится выброс панкреатического сока.
Учитывая такое расположение органа, можно сказать, что находится он практически со всех сторон верхней части живота. Боль, которая появляется при его воспалении, может возникать как справа и слева, так и посредине. А если брать во внимание тот факт, что рядом с поджелудочной находятся и другие органы, то нередко их воспаление также воспринимается как больная поджелудочная железа. Чтобы поставить точный диагноз, недостаточно знать все симптомы заболевания поджелудочной железы. Необходимо также пройти полное обследование, которое включает в себя УЗИ, КТ и МРТ. Эти методы диагностики позволять не только выявить болезнь, но и дать полноценную оценку состояния поджелудочной и находящихся рядом с ней органов.
Почему развиваются болезни поджелудочной
Причины, по которым в поджелудочной железе начинают развиваться патологические процессы, различны. Но чаще всего она подвергается воспалению после сильного переутомления, виной которого становится сам человек. Употребление жирной, жареной и мучной пищи в больших количествах оказывает сильную нагрузку на железу и усиливает выработку пищеварительных ферментов.
Из-за постоянной нагрузки и отсутствия отдыха в клетках железы начинает развиваться воспаление. Оно, в свою очередь, приводит к отечности паренхимы. Увеличенные ткани поджелудочной сдавливают выводные протоки, которых внутри нее множество. Панкреатический сок не может проходить по суженным протокам и начинает застаиваться внутри железы, запуская в ней процесс самопереваривания (пищеварительные ферменты начинают «поедать» клетки поджелудочной). Затем развивается некроз (отмирание тканей) и возникает дисфункция поджелудочной.
Неправильное питание – главная причина развития болезней поджелудочной
Однако нужно сказать, что подобные расстройства провоцируют не только «вредные» и «тяжелые» для железы продукты, но и другие факторы, среди которых находятся:
- длительный прием лекарственных препаратов (это главная причина воспаления поджелудочной у женщин, так как большинство из них принимают противозачаточные средства, причем делают они это беспрерывно и на протяжении нескольких лет),
- злоупотребление спиртными напитками,
- курение,
- частые стрессы,
- физические и эмоциональные переутомления,
- другие заболевания пищеварительного тракта (язва желудка, гастрит, желчнокаменная болезнь и т.д.).
Первичные симптомы воспаления
Воспаление паренхимы поджелудочной железы в медицине именуют панкреатитом. Врачами уже давно были установлены первые признаки развития этого недуга, на которые многие люди даже и не обращают внимания. А зря, так как именно на начальных стадиях возникновения панкреатита имеются высокие шансы сохранить функциональность железы.
Самым главным симптомом воспаления поджелудочной является боль в животе, которую многие женщины связывают с развитием гинекологических заболеваний. Но проверить это очень просто. Заболевания поджелудочной железы у женщин имеют одну особенность. Если принять горизонтальное положение и прижать коленки к животу, болевой синдром не уменьшается, как это обычно бывает при гинекологических недугах, а наоборот, усиливается. Облегчение состояния ощущается лишь в сидячем полусогнутом положении с приложенной к верхней части живота холодной грелкой.
Холодная грелка уменьшает болезненные ощущения при панкреатите и других заболеваниях поджелудочной железы
Боль может быть как острой и схваткообразной, так и ноющего характера. В первом случае она возникает на фоне развития острого панкреатита, появляется совершенно внезапно и сопровождается рядом других симптомов (о них чуть позже). А во втором случае речь идет о развитии хронического панкреатита, при котором сторонние признаки болезни могут и вовсе отсутствовать или возникать, замещая друг друга.
В самом начале своего развития хронический панкреатит может проявлять себя:
- изменениями вкусовых пристрастий (появляется отвращение к жирной и жареной пище),
- изжогой, появляющейся сразу же после принятия пищи,
- периодически возникающей тошнотой (при этом рвота открывается крайне редко),
- запорами,
- наличием в каловых массах непереваренных кусочков пищи,
- снижением аппетита и, как следствие, уменьшением массы тела.
Важно! Данные симптомы при болезни поджелудочной железы у женщин могут дополняться незначительными нарушениями менструального цикла, что связано с воспалением эндокринных клеток органа и снижением выработки им гормонов, участвующих в регулировке обменных процессов. Их нарушение негативным образом сказывается на репродуктивных органах и может спровоцировать незначительные отклонения в их работе.
Говоря о том, какие признаки заболевания поджелудочной железы могут еще возникать у женщин, следует также отметить, что при панкреатите довольно часто отмечается повышение уровня сахара в крови. Данное явление обуславливается дефицитом в организме инсулина, ответственного за расщепление и усвоение углеводов. Этот гормон вырабатывают эндокринные клетки поджелудочной, и если они подвергаются масштабному воспалению, то появляются высокие риски развития сахарного диабета, избавиться от которого невозможно.
Основные симптомы сахарного диабета, развивающегося на фоне дисфункции поджелудочной
Признаки острого воспалительного процесса
Как уже было сказано, заболевания поджелудочной железы у женщин дают такую же симптоматику, как и у мужчин. Поэтому и при остром воспалении этого органа возникает классическая клиническая картина, которая включает в себя:
- схваткообразную опоясывающую боль, которая локализуется в эпигастральной области и отдает в поясницу, переднюю стенку брюшины, желудок, лопатки и грудину,
- сильную тошноту,
- рвоту, после которой не наступает облегчения,
- слабость,
- механическую желтуху (выраженно отмечается на склерах глаз),
- повышение температуры.
Следует отметить, что острый панкреатит начинает развиваться совершенно внезапно и имеет такую же клиническую картину, что и хронический панкреатит в период обострения.
Важно! При возникновении такой симптоматики необходимо сразу же вызывать бригаду скорой помощи. Острое воспаление становится причиной быстрой гибели клеток поджелудочной, развития некроза и интоксикации организма. Если больной не получит своевременную медицинскую помощь, это приведет к серьезным последствиям.
Симптомы других заболеваний поджелудочной у женщин
Панкреатит – это не основное заболевание поджелудочной железы, которое часто выявляется у женщин. Этот орган может подвергаться и другим недугам, которые также имеют свою симптоматику. Примером этого является рак поджелудочной. На ранней стадии своего развития он не дает каких-либо симптомов – боли отсутствуют, да и общее состояние больного остается стабильным.
Однако когда рак уже пустил метастазы, состояние человека резко ухудшается. Появляются невыносимые боли, которые не устраняются при помощи медикаментозных средств, часто открывается рвота, отмечается резкое снижение веса и т.д.
Что делать, если болит поджелудочная железа
Чаще всего рак поражает головку поджелудочной, что становится причиной значительного увеличения желчного пузыря (это легко прощупывается в лежачем положении). Хвостовую часть железы и ее тело рак поражает редко (в 20% случаях), однако при такой локализации болезни первые симптомы возникают намного раньше – еще до метастазирования. У больного отмечаются ноющие боли в эпигастральной области, отдающие в поясничный отдел. И только когда появляются метастазы, появляются другие симптомы, характерные для нарушения пищеварительной системы (диарея/запор, тошнота, рвота, изжога и т.д.).
Рак – это опасное заболевание, развитие которого в 90% случаев заканчивается летальным исходом. Происходит это по причине того, что в самом начале своего возникновения он практически никогда не дает симптомов и человек, не зная о своей проблеме, не проводит никакого лечения. А когда появляются первые признаки и больной обращается к врачу, к сожалению, оказывается уже поздно.
Важно! Спровоцировать развитие рака поджелудочной могут различные заболевания ЖКТ. Поэтому при их выявлении женщине следует каждые 4-6 месяцев проходить профилактические обследования (делать УЗИ, КТ, МРТ) и сдавать биохимический анализ крови.
Существует еще одно заболевание, которое также часто диагностируется у женщин – киста поджелудочной. Она представляет собой доброкачественное новообразование в виде мешочка с плотной оболочкой, внутри которого находится жидкость. Формироваться киста может на любой части органа (головке, теле, хвосте) и так же, как и рак, она не дает симптомов на начальных стадиях своего развития.
Первые признаки кисты поджелудочной возникают в тот момент, когда новообразование вырастает до больших размеров и начинает сдавливать близлежащие органы, нарушая их функциональность. В связи с этим у женщин при развитии этого заболевания могут возникать следующие симптомы:
- боль в левом или правом подреберье,
- тошнота и рвота,
- слабость,
- отсутствие аппетита,
- отрыжка, после которой во рту остается привкус горечи,
- ощущение тяжести в желудке.
Киста поджелудочной железы и ее разновидности
Опасность кисты поджелудочной заключается не в ее симптомах, а в осложнениях, к которым она может привести. Среди них находятся:
- нагноение,
- разрыв кисты,
- внутреннее кровоизлияние.
Важно! При возникновении таких осложнений женщине требуется срочная госпитализация и экстренная операция. В противном случае все может закончиться летальным исходом.
Не менее распространенным заболеванием поджелудочной железы является и панкреонекроз. Его развитие, как правило, происходит на фоне хронического панкреатита. Для него характерны опоясывающие боли, которые возникают в эпигастральной области и отдают в левое плечо. При этом открывается рвота, отмечается нестабильность стула и учащение сердцебиения.
При развитии панкреонекроза поджелудочная железа теряет способность защищать свои клетки от действия ферментов, которые сама же и вырабатывает. В результате этого наблюдается масштабная гибель клеток, начинает развиваться некроз.
Иными словами, при этом заболевании поджелудочная начинает разрушать сама себя. Открывающаяся рвота приводит к обезвоживанию организма, а повышенное газообразование становится причиной вздутия живота.
При развитии панкреонекроза значительно увеличивается риск возникновения воспалительного инфильтрата, который виден через кожные покровы спустя 1-2 суток. Данное состояние вызывает у человека шок, абсцесс, фиброз и прочие осложнения, которые нередко приводят к летальному исходу. Поэтому так важно своевременно определить развитие панкреонекроза и сразу же обратиться за медицинской помощью.
Панкреонекроз поджелудочной железы – опасное для жизни состояние
Опасным является и муковисцидоз, который также поражает поджелудочную железу и представляет собой генетическое заболевание. Характеризуется оно образованием многочисленных кист внутри поджелудочной, кишечника и дыхательных путей. При его развитии отмечается нарушение внешнесекреторной функции железы и уплотнение ее тканей.
Развиваться муковисцидоз начинает уже на первом году жизни ребенка и постоянно прогрессирует. Приостановить его очень сложно и, к сожалению, он практически всегда приводит к летальному исходу. Основными признаками его развития являются:
- зловонный стул,
- отставание в развитии,
- дефицит веса,
- сухой кашель,
- отечность,
- выделение слишком соленого пота.
Важно! Несмотря на том, что муковисцидоз является детским заболеванием, впервые проявить оно может себя в возрасте 14-20 лет. Поэтому при появлении вышеописанных признаков следует немедленно посетить врача.
Заболеваний поджелудочной железы много, и все они имеют свою симптоматику. А так как большая часть из них становится причиной летального исхода, при малейших нарушениях со стороны пищеварительной системы и при возникновении болей в эпигастральной области необходимо сразу же идти в больницу. Помните, что вне зависимости от того, являетесь ли вы женщиной или мужчиной, чем раньше будут выявлены проблемы с поджелудочной и предприняты меры по их решению, тем ниже риски возникновения на их фоне негативных последствий.
Тест: на определение риска сахарного диабета 2 типа
diabetsahar.ru
Заболевания поджелудочной железы: симптомы болезней, признаки, классификация
Поджелудочная железа – самый уязвимый орган пищеварительной системы. Она занимается выработкой ферментов, необходимых для нормального переваривания пищи, а также является ответственной за синтез гормонов, которые требуются для поддержания обменных процессов в организме. Но так как она часто подвергается излишним нагрузкам, виной чему является сам человек, употребляя много «вредной» еды и алкоголя, железа склонна к воспалениям и различным заболеваниям, которые могут нести серьезную угрозу для здоровья больного. Очень важно вовремя распознать первые симптомы заболевания поджелудочной железы, так как только своевременное лечение позволит сохранить функциональность этого органа и избежать проблем с пищеварением.
Как уже было сказано, поджелудочная железа выполняет сразу несколько функций в организме – вырабатывает пищеварительные ферменты и гормоны для нормального протекания обменных процессов. Естественно, если ее функциональность выходит из строя, это негативным образом сказывается на работе всего организма в целом.
Чаще всего поджелудочная железа подвергается воспалительным и деструктивным процессам, из-за чего ее клетки начинают погибать, переставая синтезировать ферменты и гормоны. Следствием этого является не только появление проблем с пищеварением, но и нарушение обмена веществ, в результате чего происходит повышение уровня сахара и холестерина в крови, нарушается работа печени и почек, снижается тонус сосудистых стенок и т.д.
Существуют различные болезни поджелудочной железы, но учитывая то, что они все без исключения поражают клетки органа и нарушают его функциональность, клиническая картина практически всегда протекает по типу острого панкреатита – человека беспокоит сильная боль в правом подреберье, открывается рвота, повышается температура и т.д.
И если говорить в общих чертах, классификация заболеваний поджелудочной железы включает в себя следующие болезни:
- хронический и острый панкреатит;
- рак поджелудочной;
- сахарный диабет 1 типа;
- муковисцидоз;
- панкреонекроз;
- киста поджелудочной железы.
Следует отметить, что лечение всех этих патологий представляет собой очень трудоемкий процесс. Но самое страшное то, что после них полностью восстановить функциональность железы невозможно. Поэтому ни в коем случае нельзя допускать прогрессирования патологий, особенно если они диагностируются у маленьких детей. Такие заболевания поджелудочной железы у детей, да и у взрослых, могут легко привести к инвалидности и необходимости постоянно на протяжении всей жизни осуществлять прием медикаментов.
Панкреатит
Панкреатит – самое распространенное заболевание поджелудочной железы. Он имеет следующие виды:
- хронический;
- острый.
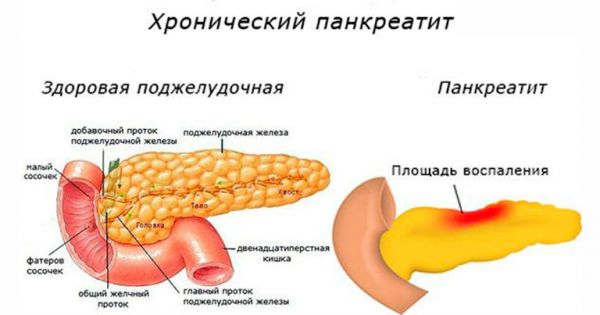
Хронический панкреатит, как правило, является следствием недолеченного острого и имеет менее выраженную симптоматику. Однако для него характерны частые обострения, при которых у больного возникают те же симптомы, что и при остром панкреатите, а именно:
- острые боли опоясывающего характера, которые сначала возникают в области правого или левого подреберья, а после начинают распространяться на желудок, брюшную стенку, поясницу и лопатки;
- тошнота и рвота, не приносящие никакого облегчения;
- повышение температуры, что свидетельствует о протекании острых воспалительных процессов в тканях железы;
- слабость;
- озноб;
- побледнение кожных покровов;
- снижение артериального давления;
- учащение сердцебиения.
Все эти симптомы проблем поджелудочной железы имеют выраженный характер и требуют немедленной госпитализации больного. Совершать попытки купировать приступ в домашних условиях бессмысленно, так как это ни к чему хорошему не приведет. Все, что может сделать человек, который окажется в момент возникновения приступа рядом с больным, это следующее:
- вызвать бригаду скорой помощи;
- сделать больному внутримышечную инъекцию Но-шпы;
- усадить его так, чтобы передняя часть туловища была наклонена немного вперед;
- приложить к области желудка и поджелудочной железы холодный компресс.

Холодный компресс позволяет уменьшить выраженность болевого синдрома
Все остальные мероприятия по купированию болевого приступа должны осуществляться в стационарных условиях. Как правило, они включают в себя:
- лечебную диету №0;
- внутривенное введение обезболивающих, спазмолитических и антиферментных препаратов;
- полный покой.
Как только признаки заболевания поджелудочной железы будут купированы, больного выписывают и назначают ему дополнительный медикаментозный курс лечения, включающий в себя спазмолитические и ферментные препараты. Если пациент будет строго следовать всем рекомендациям врача, ему удастся предотвратить переход острого панкреатита в хронический. Но если же сделать этого не получилось и болезнь приняла хроническую форму, то у человека могут периодически возникать следующие симптомы:
- дискомфорт в области желудка;
- тошнота;
- отвращение к жирной и жареной пище;
- диарея или запор;
- периодические тупые боли в правом или левом подреберье.
Что делать, если панкреатит принял хроническую форму, расскажет врач. Но в любом случае при наличии такого заболевания человеку необходимо готовиться к тому, что ему придется постоянно осуществлять прием медикаментов и регулярно проходить курсы лечения в стационаре.
Рак поджелудочной
Это заболевание является очень опасным, ведь оно может стать причиной не только нарушения функций поджелудочной железы, но и внезапной смерти. Коварство рака в том, что он на протяжении длительного времени может вообще себя никак не проявляться, постепенно «поедая» железу и пуская метастазы на близлежащие органы.
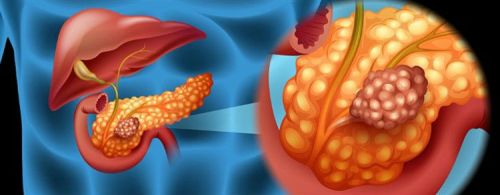
Рак поджелудочной железы
И говоря о том, какие причины могут спровоцировать развитие рака в поджелудочной железе, то следует отметить, что в первую очередь возникает он на фоне хронических болезней железы, а именно панкреатита или сахарного диабета. Поэтому при появлении в органе раковой опухоли человека начинают беспокоить те же симптомы, что и при обострении основного заболевания, поэтому сказать точно, какие симптомы характеры для рака поджелудочной, сложно.
Однако существуют некоторые признаки этого недуга, при наличии которых можно заподозрить развитие рака:
- боль – на начальных стадиях болезни она имеет ноющий характер, но по мере разрастания опухоли и прорастания ее в соседние органы болевой синдром становится постоянным и острым;
- проблемы со стороны ЖКТ – сначала появляются редкие эпизоды тошноты, сопровождающиеся жидким стулом, затем наблюдается частая рвота, профузный понос;
- снижение веса – наблюдается на последних стадиях развития рака, причем потеря веса происходит стремительно;
- бледность или желтизна кожных покровов;
- отсутствие аппетита.
Говоря о том, что делать, если у человека был диагностирован рак поджелудочной железы, нужно сказать, что в этом случае без хирургического вмешательства и прохождения курса химиотерапии не обойтись. К сожалению, других методов лечения этого недуга не существует.
Сахарный диабет 1 типа
Любые проблемы с поджелудочной железой могут спровоцировать развитие этого заболевания. Но чаще всего возникает оно на фоне сильного воспаления железы, в результате которого начинают погибать ее клетки, ответственные за синтез инсулина. Именно этот гормон способствует расщеплению глюкозы и ее транспортировке в ткани и клетки организма. А когда наблюдается его дефицит, глюкоза не расщепляется и оседает в крови.
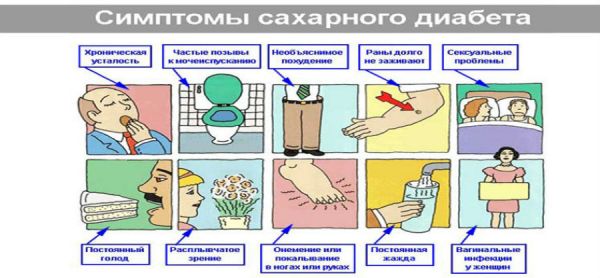
Основные признаки сахарного диабета
Определить развитие сахарного диабета 1 типа можно по следующим признакам:
- сухость во рту;
- неутолимая жажда;
- повышение аппетита, на фоне которого отмечается резкое снижение веса;
- головные боли;
- ухудшение зрения;
- частые скачки АД;
- появление на коже трофических язв;
- синюшность кожных покровов;
- учащенное мочеиспускание.
К сожалению, вылечить сахарный диабет нельзя, так как развивается он только на фоне повреждения клеток поджелудочной железы, которые не обладают свойством восстанавливаться. Поэтому при проблемах с поджелудочной, обернувшихся развитием СД1, больному назначается пожизненная терапия, которая подразумевает под собой специальную диету и прием сахаропонижающих препаратов.
Муковисцидоз
Еще одно тяжелое заболевание поджелудочной железы, которое в медицине также называется кистофиброз. При его развитии происходит поражение экзокринных клеток железы, что становится причиной серьезных гормональных расстройств и проблем с работой всего организма в целом. Говоря о том, почему может развиваться муковисцидоз, следует отметить, что основной причиной его возникновения является генная мутация, которая передается по аутосомно-рециссивному типу.
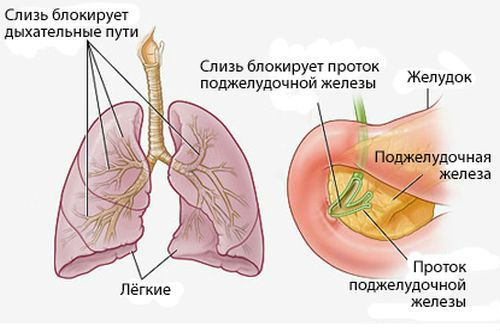
Муковисцидоз поражает много органов
Это заболевание проявляется определенными расстройствами, которые могут отмечаться у ребенка в первые недели его жизни. К ним относятся:
- схваткообразные боли по ходу кишечника;
- жидкий жирный стул;
- частые позывы к опорожнению кишечника;
- снижение аппетита;
- метеоризм;
- отложение кристаллов соли на коже;
- слабость в мышцах;
- жажда и сухость во рту.
К сожалению, данное заболевание также не поддается лечению. И несмотря на то, что при развитии муковисцидоза наблюдается нарушение функциональности других органов, даже хирургическое вмешательство в этом случае не дает положительного результата. При таком заболевании маленьким пациентам назначается медикаментозная терапия, которая помогает им справляться с симптомами болезни, а также некоторые ограничения в физическом плане.
Панкреонекроз
Представляет собой деструктивное заболевание поджелудочной железы, которое развивается на фоне острого панкреатита и приводит к возникновению полиорганной недостаточности. Развивается панкреонекроз достаточно быстро и всегда сопровождается выраженными симптомами.
Сначала у человека возникает сильная опоясывающая боль, которая отдает в поясницу, левое плечо и живот. Однако наблюдается острый болевой приступ недолго. Как только заболевание задевает нервные окончания, боль уменьшается, что является плохим «сигналом», особенно если при этом отмечаются признаки интоксикации организма (тошнота, головокружение и т.д.).
Через некоторое время после возникновения болевого приступа у пациента открывается рвота. Причем если при обострении панкреатита она наблюдается после приема пищи, то в этом случае рвота появляется вне зависимости от употребления еды и при этом она не приносит никакого облегчения. В рвотных массах может содержаться желчь и даже сгустки крови.
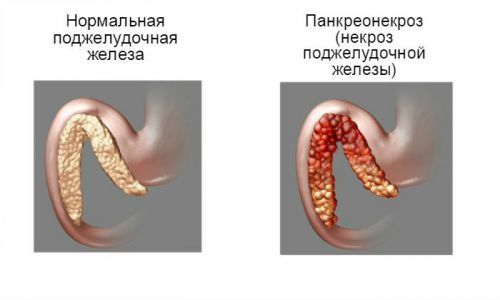
Панкреонекроз поджелудочной железы – очень опасное заболевание
Так как в результате сильной и частой рвоты в организме возникает дегидратация, у человека отмечается сухость кожных покровов и слизистых, на языке появляется налет, уменьшается суточный объем выделяемой мочи. При этом также отмечается ослабление перистальтики кишечника, задержка газов и стула. Все это может дополняться лихорадкой.
Если в этот момент произвести осмотр пациента, то можно заметить вздутие живота, появление на кожных покровах синюшных пятен, изменение оттенка кожи (она становится желтушного или мраморного цвета).
Панкреонекроз является опасным заболеванием, которое также может привести к летальному исходу. Поэтому при появлении первичных признаков, указывающих на развитие этого недуга, пациента нужно в срочном порядке доставить в больницу. Заниматься самолечением категорически запрещено!
Киста поджелудочной
Киста представляет собой полое образование, внутри которого содержится серозная жидкость. Формироваться она может на различных участках поджелудочной, и основной причиной ее возникновения является травматическое или воспалительное повреждение слизистых органа.
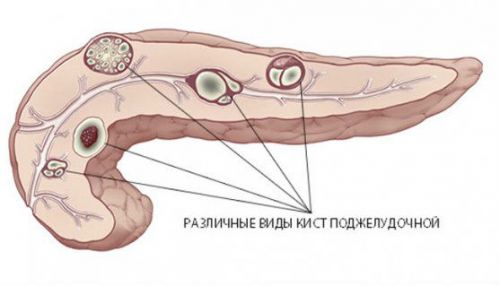
Кистозные формирования поджелудочной железы часто протекают бессимптомно
Киста может вырастать до больших размеров и лопаться, что приведет к излиянию ее содержимого в брюшную полость и спровоцирует развитие перитонита, который также чреват внезапным летальным исходом. Поэтому затягивать с лечением кисты поджелудочной нельзя, а распознать ее наличие можно по следующим признакам:
- тупые боли, которые носят непостоянный характер и локализуются либо в правом подреберье, либо в левом, в зависимости от того, на какой части органа сформировалась киста; если образование имеет большие размеры, то боли приобретают постоянный характер и становятся выраженными;
- учащение стула, обесцвечивание кала;
- тошнота;
- снижение аппетита;
- резкое снижение веса;
- вздутие живота.
Если киста имеет большие размеры, то ее можно обнаружить и путем пальпации. Она имеет округленную форму и плотную оболочку, неподвижна. При нагноении образования у больного открывается рвота и отмечается повышение температуры тела.
Лечение кисты поджелудочной железы осуществляется только хирургическим путем. Но если она имеет маленькие размеры и никак не беспокоит пациента, операцию могут отложить на некоторый срок и просто осуществлять постоянный контроль над опухолью.
Диагностика
Чтобы поставить точный диагноз, недостаточно просто знать симптомы заболеваний поджелудочной железы. В этом случае потребуется тщательное обследование больного, которое позволит не только выявить наличие болезни у человека, но и определить степень ее развития.
Как правило, диагностика заболеваний поджелудочной железы включает в себя:
- ультразвуковое исследование;
- гастроэндоскопию;
- магнитно-резонансную томографию;
- рентгенографию;
- компьютерную томографию;
- биохимическое исследование крови и мочи;
- анализ крови на гормоны;
- лабораторное исследование кала и т.д.
О том, как лечить заболевания поджелудочной железы, рассказано в этой статье.
Симптомы болезней поджелудочной железы могут быть разными, следовательно, именно от них врач и отталкивается, назначая пациенту обследование. Лечение он прописывает только после получения результатов обследования и постановки точного диагноза. А каким оно будет, медикаментозным или оперативным, зависит уже от выявленного заболевания.
schsite.ru
Поджелудочная железа — симптомы заболевания, признаки патологий
Любому пациенту известно, что дисфункция органов ЖКТ приводит к необратимым последствиям для здоровья. В верхней части брюшины сосредоточен основной орган, отвечающий за производство ферментов, требуемых для расщепления белков, липидов, углеводов.
Как болит поджелудочная железа
На столь важную единицу организма приходится удвоенная нагрузка. Это интенсивная выработка гормонов для ускорения процесса пищеварения и синтез инсулина, гликогена. Пациент должен знать, как болит поджелудочная железа, чтобы своевременно купировать интенсивный приступ, предотвратить воспаление, течение аномального процесса и опасные осложнения.
Боль и ощутимый дискомфорт – лидирующие симптомы заболевания поджелудочной железы. Они имеют разный характер, очаг локализации, усиливаются во время рецидива и ослабляют хватку при ремиссии. Чаще это болевые приступы ноющего характера, которые превращаются в прострелы, режущие боли верхней зоны живота. Важно определить болезнь, иначе ее затяжное лечение усугубит клиническую картину.
Где болит
Главный источник боли сосредоточен в верхней части брюшины, нарастает при надавливании. Если пациент не понимает, где болит поджелудочная железа, лучше обратиться к гастроэнтерологу, пройти диагностику. Боль может отдавать в спину, не связываться с приемом пищи, развиваться независимо от времени суток. Ненадолго ослабевает после приема обезболивающих, но все равно требуется отыскать первопричину.


Рак поджелудочной железы — симптомы
Чтобы определить злокачественное новообразование, важна диагностика. Визуальные признаки воспаления поджелудочной железы отсутствуют, особенно на ранней стадии. А вот анализы мочи и крови способны модифицировать раковые клетки, заставить пациента пройти полное обследование. Прогрессирующие признаки рака поджелудочной напоминают симптомы доброкачественной опухоли в стадии роста, поскольку характерное новообразование оказывает повышенное давление на соседние органы. Присутствуют такие признаки недуга:
- обострение хронических диагнозов;
- острый болевой приступ;
- визуализация при диагностике метастаз;
- почечная недостаточность;
- потеря аппетита и снижение массы тела.
Острый панкреатит
Если зародился панкреатит, болевой синдром – первое, на что обращают внимание. Такой рецидив со временем только усиливается, а в запущенной стадии может привести к шоковому состоянию. Болевые симптомы при панкреатите сложно дифференцировать, поскольку по характеру приступ напоминает сердечный. Заболевание определит не столько сбор данных анамнеза, сколько полное клиническое обследование.
Камни
Если в желчном пузыре появился песок, требуется обратиться к урологу. Если в воспалительный процесс вовлечена поджелудочная железа — симптомы заболевания только усугубляют клиническую картину. Такое нарушение сопровождается острым приступом боли, который усиливается при неправильном питании. Локализуется в верхней части живота, отдает в поясницу и между лопатками. Необходима лечебная диета, которая сокращает число приступов. Признаки заболевания поджелудочной железы можно устранить консервативными методами.


Холецистопанкреатит
Развитие такого заболевания стихийное, боль – острая, режущая. Если не обратить внимания на первое обострение, проблема приобретает хронический характер. Нарушенное выделение желчи и ферментов приводит к углеводному, липидному дисбалансу. Важно своевременно распознать признаки болезни поджелудочной, обратиться к гастроэнтерологу за консультацией. Характерный недуг проявляется так:
- признаки диспепсии;
- вздутие живота;
- резкое снижение веса;
- появление примесей жира в кале;
- плохая работа печени, увеличение органа в размерах.
Симптомы болезни поджелудочной железы у женщин
Поскольку этот важный орган одновременно принимает участие в работе пищеварительной и эндокринной системы, его дисфункция может привести к серьезным проблемам в женском организме. Главные симптомы воспаления поджелудочной железы у женщин развиваются стихийно, пугают специалистов своей интенсивностью:
- жидкий стул;
- признаки диспепсии;
- боль в желудке;
- рвота, тошнота;
- изменение цвета кожи, высыпания;
- снижение массы тела;
- спад работоспособности.
У мужчин
У представителей сильного пола характерный диагноз встречается не реже, чем у женщин. Симптомы при заболевании поджелудочной железы идентичные, а начинаются с острых болей области эпигастрии, нарушенного стула без видимых причин. Мужчина не может нормально жить и работать, поэтому крайне важно незамедлительное врачебное участие, диагностика и лечение.


У детей
В детском возрасте патология встречается реже, но при наличии таковой происходит сбой всего организма. У ребенка сильно начинает болеть живот, а очаг патологии локализуется ближе к пупку. У маленького пациента резко нарушается температурный режим и цвет кожных покровов (проявляются желтушные пятна). Другие симптомы:
- потемнение мочи;
- обеление кала;
- нервная возбудимость;
- частые приступы тошноты, рвота.
Заболевание не появляется самостоятельно, чаще становится опасным осложнением гепатита, других инфекционных заболеваний. Если своевременно не преступить к интенсивной терапии, среди последствий для здоровья врачи выделяют язву желудка, которая не лечится в любом возрасте. Ребенка важно показать специалисту, начать консервативное лечение по показаниям.
Узнайте больше информации о заболевании рак поджелудочной железы — первые симптомы, диагностика на ранней стадии.
Видео
 Симптомы воспаления поджелудочной железы | Симптомы панкреатита
Симптомы воспаления поджелудочной железы | Симптомы панкреатита
Ознакомьтесь с тем, как проводится лечение поджелудочной железы в домашних условиях.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:Панкреатит у женщин: причины, первые признаки, симптомы и лечение хронического и острого панкреатита у женщины, где болит при приступе воспаления поджелудочной железы, диета и питание при заболевании, норма в крови амилазы панкреатической, последствия обострения холецистита и панкреатита
Симптомы воспаления поджелудочной железы у женщин нередко остаются без внимания. Воспаление поджелудочной железы серьезное заболевание. Приступ панкреатита может стать причиной смерти. Питание при заболевании поджелудочной железы должно быть сбалансированным, содержать больше белка.
 Женщины встречаются с панкреатитом не так часто, как мужчины. Однако прекрасная половина тоже страдает от этого недуга. Панкреатит у женщин проявляется иногда остро, иногда течение болезни хроническое.
Женщины встречаются с панкреатитом не так часто, как мужчины. Однако прекрасная половина тоже страдает от этого недуга. Панкреатит у женщин проявляется иногда остро, иногда течение болезни хроническое.
Повышенную раздражительность, слабость, приступы тошноты связывают с ПМС, поэтому к врачу обращаются, когда становится совсем уж плохо. Между тем, от состояния поджелудочной железы зависит молодость и здоровье женщины, тембр ее голоса.
Кого выбирает панкреатит и почему?
Чаще всего женщины становятся жертвами недуга из-за болезни печени и/или желчного пузыря. Гепатиты, цирроз печени, желчнокаменная болезнь осложняют работу поджелудочной. Заброс желчи в железу может послужить началом острого панкреатита или обострения хронического. Второй по значимости провоцирующий фактор – беременность.
Изменение гормонального фона провоцирует спазмы желчных протоков, ухудшает отток желчи из пузыря. Из-за застоя желчи в пузыре образовываются конкременты, способные травмировать протоки или закупорить их вовсе. Третья причина – алкоголизм. Также панкреатит может развиться на фоне травмы.
Важно! Причины панкреатита у взрослых связаны с образом жизни. В группе риска находятся лица, подверженные алкоголизму, действию токсических веществ и постоянным стрессам.
Постоянное изнурение организма диетами также сказывается на нормальном функционировании железы.
 Отказ от белковой пищи истощает жизненно важный орган, нарушает выработку ферментов. Также приверженность женщин к сладкой рафинированной еде приводит к поражению поджелудочной и гипогликемии.
Отказ от белковой пищи истощает жизненно важный орган, нарушает выработку ферментов. Также приверженность женщин к сладкой рафинированной еде приводит к поражению поджелудочной и гипогликемии.
Получается порочный круг – чем больше женщина съест сладкого, тем больше ей требуется.
Нарушается выработка инсулина, поджелудочная железа реагирует воспалительным процессом. Поэтому стоит исключить из своего рациона такие лакомства, как глазурованные сырки, шоколадные батончики, бисквиты длительного хранения, сладкую газированную воду. Тем более что никакой пищевой ценности они собой не представляют, а являются пищевым балластом.
Симптомы воспаления поджелудочной железы
Острое и хроническое течение болезни имеют разную симптоматику. Симптомы панкреатита у женщин схожи с признаками болезни у мужчин. Признаки панкреатита у женщин впервые могут проявиться во время беременности. Рвота и тошнота сопутствуют токсикозу беременных, вот почему нужно знать, как проявляется заболевание.
Стрессы, нервные перегрузки, галопирующий темп жизни давно привычны для людей, но плохо сказываются на работе внутренних органов. Перед экзаменом или важной встречей ноет в животе, появляется расстройство стула. Это не просто нервы, так реагирует на нервное потрясение поджелудочная железа. Впервые симптомы заболевания поджелудочной железы у женщин проявляются задолго до первого приступа острого панкреатита или обострения хронического.

Первые признаки воспаления поджелудочной железы у женщин свидетельствуют о расстройстве пищеварительной системы:
- горечь во рту по утрам;
- расстройство стула – поносы чередуются со стойкими запорами;
- повышенное слюноотделение;
- появление ноющей боли в левом подреберье или по центру живота;
- метеоризм, урчание в животе, отрыжка пищей и воздухом.
Симптомы и признаки хронического панкреатита
 Симптомы хронического панкреатита у женщин не могут остаться незамеченными. Первые признаки воспалительного процесса усиливаются, появляются новые:
Симптомы хронического панкреатита у женщин не могут остаться незамеченными. Первые признаки воспалительного процесса усиливаются, появляются новые:
- снижение аппетита – не всегда. При недостатке сахара в организме (гипогликемии) напротив, может возникать внезапное острое чувство голода;
- стойкая тошнота в течение многих дней. Мысль о еде вызывает позывы на рвоту, обостряет тошноту;
- язык обложен беловато-серым налетом;
- ноющая боль в подреберье усиливается, становится нестерпимой при физической нагрузке, особенно наклонах вперед. В состоянии покоя утихает;
- нездоровый сероватый цвет кожи. Кожа и волосы сухие, в плохом состоянии из-за постоянной интоксикации и обезвоживания;
- кал с примесью слизи, содержит неперетравленные пищевые волокна;
- температура 36,8-37. В период обострения повышается до 38;
- боль отдает в спину, возникает чувство стянутости живота;
- после еды чувство, будто подавился – между лопаток ком;
- похудение. Свидетельствует о прогрессировании заболевания;
- рвота, иногда с примесью желчи. Облегчения после рвоты не наступает.
Внимание! Рвота может быть признаком острого панкреатита или сахарного диабета. Промедление с обращением к врачу может привести к летальному исходу.
Симптомы воспаления поджелудочной железы у женщин также нередко свидетельствуют о поражении нервной системы. Отмечаются головокружение, неустойчивость настроения, нарушение равновесия, общая истощенность.
Признаки острого приступа
 Острый приступ панкреатита обычно настигает спустя 2 часа после еды. Больному очень плохо, боль охватывает невыносимая. Часто болит за грудиной, выступает холодный пот, поэтому похоже на инфаркт миокарда.
Острый приступ панкреатита обычно настигает спустя 2 часа после еды. Больному очень плохо, боль охватывает невыносимая. Часто болит за грудиной, выступает холодный пот, поэтому похоже на инфаркт миокарда.
Приступ можно спутать также с приступом желчнокаменной или мочекаменной болезни. Для больных панкреатитом характерна поза с подтянутыми к груди коленями, они корчатся, стараясь найти наиболее безболезненную позу.
Другие выраженные симптомы острого панкреатита таковы:
- тошнота;
- рвота без облегчения состояния;
- повышенная температура;
- жажда и сухость во рту;
- спутанность сознания, галлюцинации, возбужденность;
- после длительного обезвоживания сонливость, слабость;
- сильная опоясывающая боль;
- повышенное давление сменяется гипотонией вследствие сильной интоксикации.
Влияние на беременность
Панкреатит поджелудочной железы во время беременности чаще всего встречается в хронической форме. Острая форма заболевания встречается гораздо реже. Летальность в этом случае меньше 1% . Если приступ острого панкреатита случился в первом или втором триместре беременности, его лечат обычным путем, но не применяя в терапии многие лекарственные средства, могущие отрицательно повлиять на плод и течение беременности.
 Если ситуация позволяет, необходимое хирургическое вмешательство откладывают на послеродовой период. В первые два месяца беременности приступ панкреатита может привести к выкидышу. Приступ на последних сроках беременности может стать показанием к преждевременным родам.
Если ситуация позволяет, необходимое хирургическое вмешательство откладывают на послеродовой период. В первые два месяца беременности приступ панкреатита может привести к выкидышу. Приступ на последних сроках беременности может стать показанием к преждевременным родам.
Врачи сходятся во мнении, что панкреатит не влияет на вынашиваемость плода. Однако, пациентки с патологией желчевыводящих протоков и желчного пузыря на 20% чаще остальных рождают преждевременно. В связи с этим, женщин с диагнозом «панкреатит поджелудочной железы» ставят на учет с момента подтверждения беременности и наблюдают в течение всего периода.
Диагностика
Симптомы холецистита и панкреатита схожи, примерно такая же симптоматика сопровождает мочекаменную болезнь. Для успешного лечения необходима дифференциальная диагностика (метод исключения симптомов, неподходящих под болезнь).
Диагностику проводит врач гастроэнтеролог, хирург или терапевт. Расспросив подробно, где болит, какой характер боли, врач первым делом подтверждает или исключает признаки острого панкреатита. Затем у пациентки спрашивают, не болеет ли она вирусным гепатитом, дискинезией желчевыводящих путей, желчнокаменной болезнью. Выясняется, не страдает ли женщина хроническим алкоголизмом, и какова ее наследственность.

Пальпация живота проводится для предварительного оценивания состояния поджелудочной железы и постановки вероятного диагноза. После этого проводят следующие лабораторные исследования:
- общий анализ крови на определение воспалительного процесса в организме;
- биохимия крови для определения уровня глюкозы и амилазы (фермент, показывающий наличие воспаления в поджелудочной железе) и печеночных проб;
- анализ мочи на уровень диастазы;
- биохимическое исследование кала на предмет непереваренных частиц пищи, примеси слизи, и, возможно, наличие бактерий.
Дополнительно проводят УЗИ или КТ (компьютерная томография). Эти исследования позволяют оценить степень воспаления поджелудочной железы и участок, подверженный воспалительному процессу. Во время лапароскопии (удаления желчного пузыря) одновременно оценивают состояние поджелудочной железы.
Амилаза панкреатическая: норма в крови
Одним из основных показателей для диагностики панкреатита является показатель содержания амилазы. Амилаза – фермент, вырабатывающийся поджелудочной и слюнными железами для переваривания пищи.

Норма содержания фермента в крови меняется с возрастом, но не зависит от пола.
Нормальные показатели амилазы в крови:
возраст | Показатели, ед/л |
До года | <8 |
1-10 | <30 |
10-20 | <40 |
20-70 | <125 |
От 70 | <160 |
Превышение нормального уровня панкреатической амилазы свидетельствует о воспалительном заболевании поджелудочной железы. Причем количество фермента не связано с тяжестью заболевания. Этот фермент также выводится с мочой, анализ на количество его содержания называется диастазой мочи. Норма содержания амилазы панкреатической в крови у женщин 20-50 лет составляет 50-65 ед/л.
Лечение у женщин
Лечение панкреатита у женщины происходит успешнее, чем у мужчины, если только она не страдает от алкоголизма. Это связано с тем, что женщины, в основном, более сознательны и терпеливы. Большинство женщин стойко относятся к ограничениям в питании, а пережитый стресс усилит их внимание к собственному здоровью и питанию. Поэтому прогноз благоприятен.
 Симптомы и лечение взаимосвязаны: при острой симптоматике обязателен стационар, хроническое течение болезни нередко позволяет проводить лечение в домашних условиях. Основные составляющие лечения поджелудочной железы – это голод и холод. Лечебное голодание назначают на 2-3 суток, в зависимости от тяжести приступа. На живот кладут холод для снятия отечности поджелудочной железы.
Симптомы и лечение взаимосвязаны: при острой симптоматике обязателен стационар, хроническое течение болезни нередко позволяет проводить лечение в домашних условиях. Основные составляющие лечения поджелудочной железы – это голод и холод. Лечебное голодание назначают на 2-3 суток, в зависимости от тяжести приступа. На живот кладут холод для снятия отечности поджелудочной железы.
Лечение медицинскими препаратами включает использование:
- ферментов. Препараты Креон, Панзинорм, Панкреатин помогают работе поджелудочной железы;
- препараты для снижения активности поджелудочной железы, например, Контрикал. Обычно вводят при помощи капельницы;
- прокинетиков, ускоряющих продвижение пищи по пищеварительному тракту для устранения брожения;
- спазмалитиков и анальгетиков для купирования болевого синдрома. Применяют Спазмалгон, Папаверин, Но-шпу;
- антибиотиков – редко. Назначают, если в желчи присутствует инфекция;
- противорвотные, например, Церукал;
- слабительные или противодиарейные;
- комплекс поливитаминов для восстановления сил и улучшения аппетита, такой как Дуовит, Супрадин.
Правильное питание при заболевании поджелудочной железы
Питание должно быть сбалансированным, содержащим необходимые питательные вещества и витамины. Один прием пищи равняется 200 граммам, в день положено 5-6 приемов с интервалом 2,5-3 часа.
 Диета №5 составлена с учетом необходимых требований для поджелудочной железы. Суточная энергетическая ценность составляет 2500-2600 ккал. Содержание жиров и углеводов в рационе сокращают, а белков увеличивают.
Диета №5 составлена с учетом необходимых требований для поджелудочной железы. Суточная энергетическая ценность составляет 2500-2600 ккал. Содержание жиров и углеводов в рационе сокращают, а белков увеличивают.
После обострения полезны блюда, приготовленные на пару: суфле, котлеты, тефтели. Каши готовят полувязкими, из рисовой, гречневой и овсяной крупы.
Пшенная, кукурузная, ячменная, перловая каши тяжелы для пищеварительной системы, и запрещены при панкреатите. Нежирные сорта рыбы показаны в виде отварного целого куска либо паровых котлеток. Молочные супы и супы на насыщенном бульоне есть нельзя, а вот на овощном бульоне и в виде пюре рекомендованы. В готовую еду допустимо положить чайную ложку сметаны или сливочного масла, прямо в тарелку. Класть жиры во время готовки в кастрюлю нельзя.
Осторожно! Последствия нарушения диеты могут быть самыми плачевными. В этом случае вероятно развитие панкреонекроза – отмирание активных тканей железы.
Список запрещенных при панкреатите продуктов:
- бобовые, в том числе шоколад;
- газированные напитки;
- капуста, редиска, шпинат, щавель;
- специи;
- свежая выпечка;
- жирные сорта мяса, птицы, рыбы, сыра;
- кислые фрукты и ягоды;
- соленья и маринады;
- грибы.
Все продукты, излишне стимулирующие деятельность желчного пузыря, могут послужить к обострению болезни.
Важно! Алкоголь категорически запрещен при панкреатите. Изменения в железе необратимы и способны привести к летальному исходу!
Соблюдение диеты и прочих предписаний врача, умеренная физическая активность позволят вести обычный образ жизни. Навсегда требуется исключить алкоголь, чтобы сохранить здоровье железы и избежать обострений. Важным фактором сохранения здоровья является также спокойствие духа, умение противостоять негативным воздействиям на психику.
Полезное видео
Вконтакте
Google+
netpankreatitu.ru
