как проявляется заболевание и что делать
В 10% случаев кровотечений, выявленных в желудочно-кишечном тракте, причиной становится такая патология, как синдром Маллори-Вейсса. Это проявление характеризуется тем, что в месте, где пищевод переходит в желудок, на слизистой оболочке появляется продольная трещина. Чаще всего патология выявляется у мужчин после достижения 40-летнего возраста. При этом заболевание возникает в основном из-за большого количества систематически выпиваемого алкоголя или переедания. У детей патология встречается довольно редко.

Синдром Маллори-Вейсса — достаточно редкое заболевание
Причины патологии
Проявление синдрома Маллори-Вейсса чаще всего вызывается повышением давления, которое возникает в верхних отделах желудка. Это приводит к возникновению продольной трещины слизистой в том месте, где пищевод переходит в желудок. В список факторов, влияющих на такое проявление, входят:
- Сильно выраженные рвотные позывы или многократная рвота. Это наиболее часто выявляющаяся причина синдрома. Проявление такого фактора возможно при беременности, из-за булимии (расстройство употребления пищи, при котором происходят частые переедания и преднамеренный вызов рвоты из-за озабоченности набрать лишний вес), а также алкоголизма. Рвота провоцирует повышение давления внутри брюшного отдела (в частности, в кардиальном отделе желудка). При этом происходит растяжение стенок желудка и, как следствие, разрыв слизистой. Возможно возникновение рвоты при таких заболеваниях, как холецистит или панкреатит.
- Диафрагмальная грыжа. Это второй по частоте фактор, приводящий к продольному разрыву. Из-за такой патологии часть желудка может перемещаться в пищевод, при этом происходит ущемление.

Вызвать данный синдром может диафрагмальная грыжа
- Икота, которая не прекращается длительное время.
- Приступы сильно выраженного кашля.
- Травмы тупого характера, полученные вверху живота. Они могут быть нанесены при преднамеренном ударе, падении или аварии.
- Реанимационные мероприятия, выполняемые в области легких и сердца.
- Повреждение, произошедшее при выполнении фиброэзофагогастродуоденоскопии. Это исключительно редкая причина, однако такие случаи имелись и описаны.
Как проявляется заболевание
Проявление синдрома Маллори-Вейсса из-за неукротимой рвоты особенно часто возникает на фоне таких сопутствующих заболеваний, как хронический гастрит или холецистит. При этом рвотные массы имеют примеси свежей крови, иногда их наличие явно выражено. Это типичная картина, однако она отмечается меньше, чем у половины пациентов.

Длительная, непрекращающаяся рвота также может вызвать данный синдром
Реже проявляется черный стул (мелена) из-за кровотечения, также в животе возникают боли, возможно проявление слабости и вялости, а также головокружения. Иногда, в редких случаях, больной даже теряет сознание.
В случае проявления выраженного кровотечения, а также при наличии сопутствующих болезней возможно развитие серьезных осложнений.
Среди них ишемия миокарда, развитие которой может привести к инфаркту. В некоторых случаях затяжная рвота приводит к гиповолемическому шоку из-за быстрого уменьшения жидкости в организме.
Способы диагностики
Согласно существующей Международной классификации болезней – МКБ 10, данная патология называется синдромом желудочно-пищеводным разрывно-геморрагическим и имеет личный код К22.6. При выполнении диагностических мероприятий такой патологии наиболее ценным является эндоскопическое исследование или по-другому фиброэзофагогастродуоденоскопия. Такое исследование позволяет увидеть разрыв слизистой на экране монитора. Кроме этого, при выполнении процедуры в случае проявления кровотечения зачастую возможно выполнить его приостановку эндоскопическим методом.

Проведения фиброэзофагогастродуоденоскопии поможет найти признаки заболевания
При сборе анамнеза (совокупности всех сведений, полученных путем опроса больного) часто упоминается употребление спиртного в достаточно больших количествах. Именно алкоголь становится основной причиной сильной рвоты.
Внешний осмотр позволяет обнаружить у пациента признаки, которые присущи для всех кровотечений. К ним относится бледность кожи, выступающий холодный пот, проявление тахикардии и понижение давления.
Расшифровка анализа крови свидетельствует о снижении уровня эритроцитов и гемоглобина при повышении содержания тромбоцитов. Эти показатели указывают на наличие кровотечения. Проведение этих диагностических мероприятий позволяет установить, насколько сильное проявилось кровотечение и конкретное место разрыва слизистой. Эти же методики позволяют выявить осложнения при начальных стадиях их развития.

Выявить наличие заболевания можно с помощью анализа крови
Методы лечения
В случае выявления трещины, образовавшейся на слизистой желудка, терапия выполняется в несколько этапов. В первую очередь, требуется принятие мер для ликвидации кровотечения, затем восстанавливаются гемодинамические нарушения и нормализуется общее состояние пациента. При проведении терапии также необходимо выполнить мероприятия, необходимые для того, чтобы предотвратить развитие осложнений. При этом лечение зависит от состояния пациента. Если оно не является тяжелым, то используется консервативная терапия. В противном случае, а также при неэффективности медикаментозной терапии, необходим переход к эндоскопическим способам. Может быть также выполнено экстренное оперативное вмешательство для сшивания дефекта.
Консервативная терапия используется в 90% всех случаев выявления синдрома. Летальность при выполнении такого лечения составляет около 3%. Такой способ терапии, кроме применения холода, включает использование следующих методов и препаратов:
- Применяются инфузионные (для введения в кровеносные сосуды) коллоидные, а также кристаллоидные растворы. Могут применяться раствор Рингера, 5% глюкоза, Лактасол. Иногда используются препараты крови для переливания.

Для лечения используются капельницы с раствором Рингера
- Выполнение гемостатической терапии проводится с использованием амикапроновой кислоты или препарата Дицион.
- При необходимости остановки кровотечения может использоваться зонд Блэкмора. Его введение выполняется через ноздри. Остановка кровотечения осуществляется путем механического сдавливания при раздувании баллона.
- Для блокировки образования соляной кислоты при среднетяжелых случаях развития синдрома могут применяться ингибиторы протонного насоса – Омепразол, Декслансопразол, Рабепразол или Эзомепразол.
- Для ликвидации рвотных позывов используется Метоклопрамид, а также его аналог Церукал. Медикаменты могут использоваться как в таблетированной форме, так и в качестве раствора для инъекций.
- Для лечения применяются как препараты висмута, так и средства, обволакивающие стенки желудка и пищевода, а также антациды. Среди этих медикаментов часто используются Гевискон, Де-нол, Альмагель и Вентер.

Альмагель — препарат с обволакивающими свойствами, который поможет облегчить состояние
К хирургическим методам относится гастротомия. При некоторых состояниях в кардинальном отделе требуется выполнение прошивания слизистой или кровоточащих сосудов, иногда необходимо перевязывание желудочной артерии.
Питание при синдроме
Основой лечения при возникновении такой патологии являются мероприятия по устранению кровопотери. Однако немаловажное значение в процессе избавления от болезни имеет питание. В обязательном порядке больному назначается диета при синдроме Маллори-Вейсса. Основными ее принципами является сбалансированность меню и исключение из рациона тех продуктов, которые раздражают слизистую.
Для питания пригодны только мягкие и свежие продукты. Они должны быть отваренными или приготовленными на пару. Это два рекомендованных метода готовки. Из рациона исключаются алкоголь, цитрусовые и кислые фрукты, соленья и маринады, грубая пища и напитки с содержанием кофеина (чай, кофе) или газов. Все перечисленные продукты оказывают раздражающее воздействие на слизистые оболочки.

Кислые продукты и цитрусовые категорически запрещены в этом случае
После излечения синдрома необходимо ограничить употребление трудноперевариваемых продуктов, таких как мясо.
Непосредственно перед употреблением пищи желательно для того, чтобы на слизистой желудка и пищевода образовался защитный слой, выпить ложку растительного масла (оливкового или льняного).
Прогноз состояния
Прогноз лечения синдрома благоприятный. В подавляющем большинстве случаев удается выполнить остановку кровотечения. Оно может прекратиться как самостоятельно, так и при выполнении консервативной терапии или эндоскопических методов. Если эти способы лечения не приносят желательного эффекта, выполняется хирургическое вмешательство.
Ранее применение операции считалось основным методом лечения. При этом летальность была очень высокой (около 50%).

В некоторых случаях все же необходима операция
При внедрении эндоскопии, а также современных методов консервативного лечения частота использования операций существенно снизилась. Сейчас только в 10% случаев необходимо применение оперативного вмешательства.
Отдаленные результаты терапии пациентов с таким синдромом зависят в основном от наличия или развития сопутствующих патологий желудка или пищевода. Иногда наблюдаются повторные продольные разрывы, в связи, с чем проявляются рецидивы кровотечения. Во многих случаях это связано с невыполнением врачебных предписаний.
Профилактика отклонения
Проявляется пищеводно-желудочно разрывной синдром чаще из-за длительного продолжения рвоты. Ее возникновение во множестве случаев обусловлено злоупотреблением спиртными напитками, которые вызывают алкогольную интоксикацию. В связи с этим основная профилактическая мера заключается в запрете спиртов. Борьба с неумеренным приемом алкоголя только положительно сказывается на уменьшении количества пациентов с таким синдромом.

Своевременная диагностика очень важна для эффективного лечения
Своевременное и правильное лечение болезней, связанных с трактом пищеварения и сопровождающихся возникновением рвотных позывов, также является весьма значимой профилактической мерой для предотвращения развития синдрома Маллори-Вейсса. Еще одним важным фактором является недопущение переедания. При соблюдении этих требований больные полностью восстанавливаются после проведенной терапии.
Из этого видео вы узнаете, что такое синдром Мэллори-Вейса:
Читайте также:
Трещина и разрыв пищевода — Справочник болезней
Поиск болезней
Описание
Трещина и разрыв пищевода (миндром Маллори-Вейсса) – надрыв слизистой оболочки либо всех слоев стенки желудка и пищевода. Причина образования надрывов — резкие спастические сокращения желудка во время рвоты и повышение внутрибрюшного давления. Часто трещины пищевода и желудка встречается у лиц с врожденным истончением участков слизистой оболочки.Симптомы
Признаки разрыва пищевода: Боль в грудной клетке. Рвота кровью. Слабость. Тахикардия. Понижение артериального давления. Бледность кожных покровов. Разрыв пищевода ведет к воспалению ткани в грудной клетке, окружающей пищевод, и поступлению жидкости в пространство между слоями плевры, охватывающей легкие; это называется плевральным выпотом. Требуется немедленное хирургическое восстановление пищевода и дренирование окружающей его области.Все симптомы: Боль в грудной клетке, Кровавая рвота, Кровотечение,
Причины
Трещина нижнего отдела пищевода и верхней части желудка, возникающая во время рвоты или сильной икоты, называется синдромом Мэллори-Вэйса. Первый симптом этого состояния — кровотечение из разорванной артерии. Синдром Мэллори-Вэйса является причиной примерно 5% кровотечений из верхнего отдела желудочно-кишечного тракта.Разрывы пищевода возможны при эндоскопии или других вмешательствах, связанных с введением инструментов. В таких случаях риск смерти очень высок. Иногда разрывы вызывает рвота и в редких случаях — подъем тяжестей или напряжение во время дефекации.
Диагностика
Диагноз ставят на основании результатов эзофагоскопии или артериографии (рентгенологического исследования артерии, которое выполняют после введения контрастного вещества). Трещину невозможно обнаружить при стандартной рентгеноскопии.Лечение
Кровотечение в большинстве случаев прекращается само по себе, но в некоторых случаях необходимо перевязать артерию — источник кровотечения. Его можно остановить, вводя вазопрессин (лекарство, которое сужает артерии) во время артериографии.Разрыв пищевода: причины, симптомы, лечение
Перфорация, а точнее разрыв пищевода – это нарушение целостности пищевода, произошедшее на фоне травмы или спонтанно. В таком состоянии помощь одна – неотложка, так как разрыв несет реальную угрозу жизни пациента. Устранить проблему возможно только экстренным хирургическим вмешательством. В крайнем случае, если пациент находится в стационаре, а разрывы небольшие, то возможно консервативное лечение.
Статистика
Данный вид патологии встречается очень редко, это примерно 1% от всех больных, которые попадают в торакальное отделение. Перфорация встречается в три раза чаще у пациентов мужского пола. Заболевание чаще встречается у лиц в возрасте от 50 лет и старше. Спонтанный разрыв пищевода, или синдром Бурхаве составляет около 15% всех пациентов с перфорацией.

Классификация заболевания
Патологию принято разделять по принципу возникновения:
- самостоятельное нозологическое заболевание, включая синдром Бурхаве;
- осложнение после другого заболевания, травмы или ятрогенные причины.
По месту локализации:
- полный разрыв пищевода, то есть перфорация локализуется по всей толщине стенки;
- неполная перфорация, то есть локализуется на одной или нескольких оболочках слизистой пищевода;
- внутренний или закрытый разрыв, локализация перфорации внутри пищевода;
- наружная открытая перфорация с местом локализации на внешних стенках пищевода.
Хотя для обоих типов разрыва симптоматика проявления заболевания одинаковая.
Синдром Мэллори-Вэйс, или трещина пищевода
Разрыв пищевода имеет подобную патологию, как и трещина желудка или пищевода. Трещины могут быть единичными, а могут располагаться по всей слизистой оболочке пищевода. Для синдрома Мэллори-Вейса не характерно повреждение соединительных тканей. Как и разрывы, трещины характерны для пациентов в возрасте от 50 лет, мужского пола и злоупотребляющие алкогольными напитками.

Причины
Разрыв пищевода чаще всего возникает на фоне:
- частых эндоскопических исследований;
- химических ожогов;
- попадания инородных тел, в особенности острых;
- травм и проникающих ранений;
- при неосторожном проведении разнообразных операций, и как следствие травмы пищевода.
В редких случаях к разрывам может частая рвота или сильный и продолжительный кашель. Родовая деятельность, а точнее сильные потуги могут стать причиной заболевания. На фоне эпилептического приступа может наступить также разрыв.
Группа риска
К этой группе относят лиц со следующими патологиями:
- эзофагит;
- язва пищевода с обильной рвотой.
Люди с синдромом неконтролируемого переедания относятся тоже к группе риска. К болезни могут привести сильнейшие физические нагрузки или перенапряжение при дефекации. В группе риска также находятся мужская половина человечества от 50 лет.
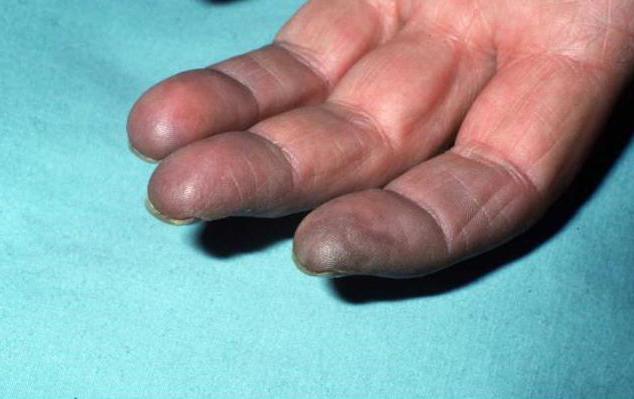
Симптомы проявления заболевания
В большинстве случаев клиническая картина характеризуется резким появлением симптомов и проявляется в виде:
- резкие болевые ощущения в загрудинной и эпигастральной области;
- онемение конечностей;
- боли в грудной клетке;
- бледность кожного покрова по всему телу;
- сухой кашель, возникающий на «ровном месте»;
- усиленное слюноотделение;
- тахикардия, одышка;
- неукротимая рвота с вкраплениями крови, со временем рвотная масса может походить на кофейную гущу;
- затрудненное и тяжелое дыхание;
- обильное потоотделение;
- шок на фоне болевых ощущений;
- проявляются признаки интоксикации организма;
- конечности и лицо могут синеть, и развивается цианоз;
- разрыв в области грудного отдела может характеризоваться медиастинитом;
- если разрыв около желудка, возможно появление перитонита;
- эмфиземы, наполненные воздухом, в области лица, шеи.
Наличие симптомов разрыва пищевода требует немедленной медицинской помощи. Как не прискорбно, но в 50% случаев перфорации пациенты погибают из-за несвоевременного обращения за помощью.
Проблема лежит еще и в плоскости того, что симптомы разрыва характерны и для ряда других заболеваний и могут быть причиной плеврита или инфаркта. Вследствие этого без адекватной диагностики и лечения человек может просто погибнуть.
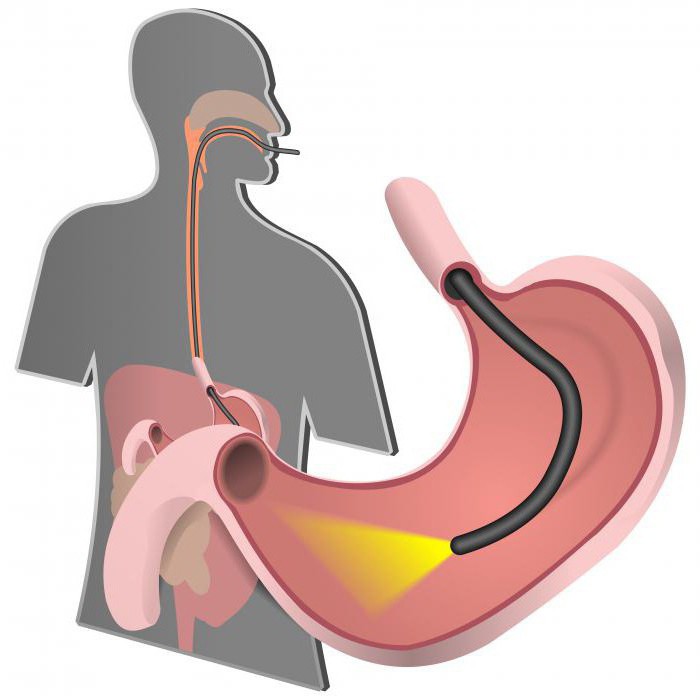
Диагностические мероприятия
При подозрении на разрыв пищевода диагностические мероприятия проводятся в экстренном порядке. Для начала проводится физикальный осмотр, выясняется анамнез. Затем берется кровь на биохимический и общий анализ. Проводится рентгенологическое исследование и УЗИ. В зависимости от локализации болей, проводится рентгенологическое исследование грудной клетки. Диагностика также включает в себя медиастиноскопию и фарингоскопию.
Рентгенологическое исследование направлено на выявление жидкости и воздушных капсул в области плевры и брюшной полости. Для определения места локализации недуга, предварительно в пищевод вводится водорастворимый контраст, который мигрируя, позволяет определить локализацию и размеры повреждения пищевода.
Эндоскопия проводится с использованием жесткого эндоскопа, чтобы не раздувать пищевод воздухом.

Лечебные мероприятия
Лечение разрыва пищевода предполагает хирургическое вмешательство.
Очень редко, но все же используется консервативное лечение. Такие мероприятия возможны, если слизистая повреждена не более чем на 1,5 см. Это может быть повреждение пищевода рыбьей костью или биопсийной иглой, главное условие – отсутствие повреждения органов средостения. К тому же, у пациента не должно быть сопутствующей симптоматики, которая является показанием к оперативному вмешательству. В этом случае используется активная антибиотикотерапия. Питание и питье во время лечения не предполагает введение пищи через рот. Антибиотики вводятся пациенту несколько раз в сутки и положен полный постельный режим. Если все мероприятия не дали положительного эффекта, то придется проводить операцию.
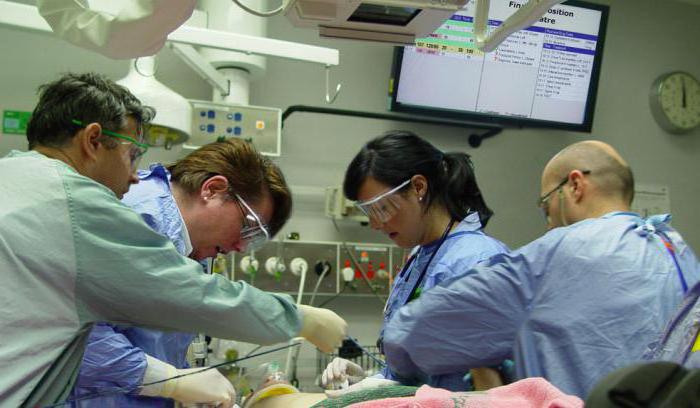
Однако чаще всего «побороть» заболевание и избежать летального исхода возможно только при участии хирурга. Основные оперативные мероприятия направлены на:
- скорейшее ушивание разрыва;
- дренаж гнойников при их наличии, чтобы предотвратить развитие перитонита;
- временное исключение пищевода из общей системы пищеварения.
После операции, по крайней мере, 2 суток нельзя употреблять пищу через рот. Питание проводится через гастростому. Врачи вводят специальный питательный раствор.
Если состояние пациента позволяет, то на 3 сутки начинается введение пищи обычным способом, но положен диетический стол. К употреблению разрешены следующие продукты:
- овощи и фрукты в запеченном виде;
- каши;
- супы-пюре;
- кисель и компоты;
- мясо и рыба, только нежирных пород, обязательно запеченные или приготовленные на пару;
- пудинги из творога и мяса.
Нельзя будет употреблять мучные продукты, включая хлеб. Запрещено употреблять жареную и жирную пищу, консервацию, кислые продукты, которые могут раздражать слизистую оболочку. Продукты, содержащие красители.
Все продукты, которые можно употреблять после операции, должны иметь пюреобразную консистенцию или быть в перетёртом виде, перед приемом их необходимо довести до теплого состояния и употреблять небольшими порциями.

Возможные осложнения
Последствия разрыва пищевода могут быть ужасающими. Запущенная форма заболевания может стать причиной развития гнойного и воспалительного процесса, что приведет к повреждению клетчатки. Своевременность лечения – гарантия исключения риска развития пагубных последствий и наступления летального исхода.
Прогноз и профилактика
Как при наличии разрыва пищевода, синдрома Мэллори-Вейса, прогноз на выздоровление во многом зависит от временного интервала, между началом лечения и временем повреждения пищевода. Немаловажную роль играют и осложнения, которые сопровождают патологию, место локализации и размер разрыва, общее состояние пациента, хронические заболевания.
Профилактические мероприятия в данном случае играют вторичную роль. Тем не менее, исключение некоторых факторов позволит предупредить развитие заболевания. Следует избегать ятрогенных повреждений, не допускать свой организм до состояния булимии, своевременно проходить медицинский осмотр.
Необходимо соблюдать некоторые правила, чтобы минимизировать риск появления перфорации. Обучать детей всегда употреблять пищу не торопясь, тщательно ее пережёвывать. Часто перфорация происходит на фоне проглатывания большого куска пищи. Не стоит забывать о поговорке «когда я ем, я глух и нем». Следует отказаться от сильных физических нагрузок, от поднятия тяжестей. Питание должно быть сбалансированным и правильным, не следует злоупотреблять алкогольными напитками.
Спонтанный разрыв пищевода — Википедия
Материал из Википедии — свободной энциклопедии
Синдро́м Бу́рхаве (спонта́нный разры́в пищево́да, нетравмати́ческий разрыв пищевода, бароге́нный разрыв пищевода, апоплекси́я пищевода, «банке́тный пищево́д») — спонтанный разрыв всех слоёв стенки пищевода, сопровождающийся резкой болью в груди и (или) в надчревной области, иррадиирующей в спину. Для синдрома характерны расстройство глотания, рвота, затруднённое дыхание, развитие шока[1][2]. Впервые описан в 1724 году[3]голландским врачом Германом Бурхаве (Hermann Boerhaave)[4][5][6]. Прижизненный диагноз этого синдрома впервые поставил V. Myers в 1858 году[7][8]. Своевременная диагностика этого серьёзного заболевания представляет большие трудности из-за его редкости, разнообразия клинических проявлений, часто симулирующих различную патологию со стороны других органов, и неосведомлённости большинства врачей. В мировой медицинской литературе к 1998 году описано чуть более 300 случаев спонтанного разрыва пищевода[9][10]. В связи с высокой летальностью и значительной трудностью диагностики верный диагноз часто устанавливается лишь посмертно при аутопсии[11].
 Голландский врач Герман Бурхаве (1668—1738), впервые описавший спонтанный разрыв пищевода в 1724 году
Голландский врач Герман Бурхаве (1668—1738), впервые описавший спонтанный разрыв пищевода в 1724 годуСпонтанный разрыв всех слоёв стенки грудного отдела пищевода был впервые описан в мировой медицинской литературе в 1724 году голландским врачом, доктором медицины, действительным членом Парижской академии наук Германом Бурхаве (Herman Boerhaave, 1668—1738)[4][6][12]. 28 октября 1723 года Герман Бурхаве был срочно вызван из Лейдена к гранд-адмиралу Голландского флота, барону Жану Герриту ван Вассенаеру (Jan Gerrit van Wassenaer). Ван Вассенаер после обильного приёма пищи во время обеда вызвал у себя рвоту, после чего у него внезапно возникла острая боль в левой половине грудной клетки и одышка. По прибытии Бурхаве констатировал у пациента пульс слабого наполнения и анурию, сохраняющуюся, несмотря на большое количество выпиваемой жидкости. Позднее Бурхаве отметил появление участков припухлости подкожной клетчатки, при пальпации которых возникала крепитация (подкожная эмфизема). 29 октября 1723 года, спустя 18 часов после появления первых симптомов, гранд-адмирал Жан Геррит ван Вассенаер скончался[13][14][15][16].
На вскрытии трупа гранд-адмирала Герман Бурхаве обнаружил поперечный разрыв всех слоёв стенки пищевода в нижней трети его грудного отдела, частицы принятой гранд-адмиралом пищи (жареная утка и оливковое масло), свободный газ и жидкость в левой плевральной полости, а также признаки гнойного медиастинита[13][16]. Спонтанный разрыв пищевода Бурхаве назвал фатальной болезнью пищевода[17].
Продольный разрыв пищевода, встречающийся наиболее часто, впервые описал I. Dryden в 1788 году[18][19][20].
Прижизненный диагноз этого синдрома впервые поставил V. Myers в 1858 году[7][8].
Первый случай выздоровления пациента с синдромом Бурхаве был описан N. W. Frink в 1947 году, его пациент выжил благодаря дренированию плевральной полости[16]. Первую успешную операцию по восстановлению разрыва пищевода при синдроме Бурхаве выполнил в том же году британский хирург австралийского происхождения Н. Р. Барретт (англ.)русск. (N. R. Barrett, 1903—1979)[21], опубликовавший сообщение на эту тему в британском научно-медицинском журнале «British Journal of Surgery (англ.)русск.»
Этиология кровотечений в пищеварительный тракт. Различные причины
Особенно коварные кровотечения вызывают саркомы. Они чаще проявляются в виде эрозивных поражений желудка, которые сопровождаются не редко рецидивами профузного кровотечения, которое постепенно приводят к полному истощению и прогрессирующей анемии. Кровотечение в ЖКТ может быть также обусловлено раком поджелудочной железы в результате прорастания опухоли в желудок или ДПК и ее распада (В.И. Стручков и др., 1977).К частым причинам ЖКК относятся также кровотечения из варикозно расширенных вен (флебектазии) нижней трети пищевода, которые вызываются портальной гипертензией. В свою очередь, она является, в основном, следствием цирротического поражения печени, которое чаще бывает алкогольного или вирусного происхождения.

Рис. 5. Механизм возникновения кровотечений из флебоектазий пищевода
Портальную гипертензию могут также вызывать такие редкие заболевания, как гемохроматоз, болезнь Бадда-Киари и псевдоцирроз Пика (табл. 5.).
Многочисленные исследования [Y. Lord, 1970; В.Д. Братусь, 1991; Bracy W, Peterson W.L., 1997 и др.] свидетельствуют, что кровотечения, которые возникают в результате разрывов пищеводно-кардиальных флебоектазий, обычно бывают значительными и быстро вызывают геморрагический шок. Они в 5-6 раз чаще, чем при язвенной болезни, бывают профузными и угрожают жизни больного. Установлено, что при первом кровотечении, вызванном пищеводными флебоектазиями умирает каждый четвертый больной, а после повторного кровотечения выживает только половина больных.
Непосредственной причиной, то есть толчком к возникновению кровотечения, служат 3 основных фактора:
1. Значительное повышение кровяного давления в портальной системе во время физического напряжения;
2. Желудочно-пищеводный рефлюкс;
3. Изменения свертывающей системы крови, вызванное нарушением функции печени
Нередко кровотечение может возникнуть из продольных разрывов кардиального отдела желудка с переходом их на нижнюю треть пищевода -синдром Меллори-Вейса. Эти трещины слизистой оболочки, как правило, возникают в результате внезапного резкого повышения давления в желудке наполненном едой. (рис. 6.). Увеличение градиента давления между желудком и грудной полостью приводит к быстрому перемещению газового пузыря вверх, растягивание им стенки дна желудка развивается такой силы, что на границе перехода пищевода в желудок возникает трещина слизистой оболочки. Она распространяется по большой кривизне желудка на его дно, а с другой стороны — на пищевод.

Рис. 6. Механизм возникновения синдрома Меллори-Вейса
Стенка заполненного желудка при нормальном давлении в нем
Растяжение стенки дна желудка при резком повышении в нем давления
Линия разрыва стенки желудка переходящая на пищевод
Такая ситуация возникает чаще при алкогольном опьянении и тупой травме в живот или при поднятии значительного веса (штанга, мешок). Синдром Меллори-Вейса может быть также вызван рвотой, например, при интенсивном промывании желудка, родах, натуживании при акте дефекации, астматическом приступеприступе, сифонной клизме, при непрямом массаже сердца (реанимация), искусственном дыхании и т.д.
Статистические данные относительно частоты возникновения синдрома слишком расходятся и колеблются от 2 до 15% от всех ЖКК [В.Т. Ивашкин с соавт., 2001; Н.Н. Крылов, 2001; McDermott W., 1984]
Кровотечения из дивертикулов ЖКТ (пищевод, ДПК, и толстая кишка) обусловлены их воспалением и изъязвлением. Дивертикулез, то есть множественные дивертикулы, чаще поражает сигмовидную кишку, а затем, желудок. Дивертикулы обычно встречаются у лиц преклонного и старческого возраста и оказываются от 6,2 до 12% у больных, которые обращаются к врачу по поводу заболеваний толстой кишки.
Особое место занимает дивертикул Меккеля, который является остатком эмбрионального желчного протока и расположен в подвздошном отделе тонкой кишки. Он может быть причиной кровотечения в молодом и детском возрасте. У больных, которые имеют дивертикулез толстой кишки кровотечение возникает в 15,3-34% [Гавриленко Я.В. с соавт., 1979; Петров В.В., Саввин Ю.Н., 1980].
В большинстве случаев, кровотечения бывают незначительными и обнаруживаются при исследовании кала на скрытую кровь, но у части больных кровотечение может быть интенсивным с быстрым падением артериального давления. Это объясняется [В.Д. Братусь 1991] соседством с дивертикулом артериальных сосудов, которые поражаются язвенными изменениями смена в дивертикуле, вызванными давлением на стенки его затвердевшей едой, которая растягивает его и вызывает и истончение стенок и даже перфорацию.
Такие воспалительные заболевания кишечника, как язвенный колит и болезнь Крона все чаще встречаются в больничной практике, как причина хронического кровотечения из ЖКТ с последующим развитием железодефицитной анемии. За последние годы частота этих заболеваний в России достигла 270 случаев на 100000 население и составляет 7,5% от всех кровотечений из толстой кишки [В.П. Петров с соавт., 1987; В.Т. Ивашкин с соавт., 2001].
Еще не установлены четкие причины развития язвенного колита и болезни Крона, но известно, что в возникновении их имеет значение генетическая склонность, инфекционный фактор, нарушения в иммунной системе с последующим развитием аутоиммунной агрессии. Мужчины в три раза чаще болеют, чем женщины. Профузные кровотечения при этих заболеваниях бывают редко, но рецидивирующие малые кровотечения, в большинстве случаев, обусловливают стойкую долгосрочную анемию. Как аутоиммунные заболевания они склонны к прогрессированию и нарастанию тяжелых клинических проявлений.
Грыжа пищеводного отверстия диафрагмы может дать кровотечение в случаях ущемления части желудка в ее воротах, чему способствует резкое повышение внутрибрюшного давления (поднятие груза, кашель, натуживание при дефекации и другое). Возникает грыжа в результате слабости сухожильного связочного аппарата диафрагмы. Этому способствуют и длительные физические нагрузки, которые сопровождаются постоянным повышением внутрибрюшного давления.
Выделяют 3 разновидности грыжы пищеводного отверстия диафрагмы [В.Д. Братусь, 1991] рис.7) 1). скользящие; 2)параэзофагальные; 3)обусловленные коротким пищеводом.

Рис.7 Разные формы грыжи пищеводного отверстия диафрагмы по Арнелунду: а — скользящая; б — параэзофагальная; в — обусловленная коротким пищеводом.
Истинной грыжей считают параэзофагальную грыжу потому, что она имеет грыжевой мешок. В него чаще смещается дно желудка, иногда более значительная его часть. Она нарушает продвижение по нему пищи и снижает возможности эндоскопических и зондовых исследований. Защемление в воротах грыжи части желудка вызывает сначала венозный застой, а затем появление эррозий и даже язвенные изменения.
Это приводит к острому кровотечению, которое иногда бывает массивным. Аналогичные последствия могут возникать и при коротком пищеводе, когда значительная часть начального отдела желудка находится в полости грудной клетки, а в месте его сдавления в пищеводном отверстии диафрагмы возникают эрозии и иногда большие язвы желудка Камерона, склонные к рецидивным профузным ЖКК.
При скользящей грыже кровотечение может усиливаться за счет изъязвления нижней части пищевода в результате рефлюкс-эзофагита, обусловленного недостаточностью кардии, которая сопровождает этот тип диафрагмальной грыжи. Грыжа может возникнуть и в других ослабленных местах диафрагмы, но это бывает чрезвычайно редко.
К ЖКК может привести гастроэзофальная рефюксная болезнь (ГЭРБ), которая может сопровождаться эрозивными или язвенными поражениями нижней трети пищевода и даже проявлениями «пищевода Баретта», склонного к злокачественному перерождению. В основе развития гастроэзофагального рефлюкса находится дисфункция нижнего пищеводного сфинктера или, как изложено выше, грыжа пищеводного отверстия диафрагмы.
Кровотечения в ЖКТ, часто значительные, возникают у больных, оперируемых по поводу язвенной болезни. Чаще они возникают у лиц, которым выполнена резекция желудка, которая осложнилась пептической язвой анастомоза, значительно реже — у больных, которым произведены органосберегающие операции: ваготомия, пилоропластика, наложение желудочно-тонкокишечного анастомоза. Если в первом случае кровотечения возникают из пептической язвы анастомоза, то при органосберегающих операциях из рецидивной язвы желудка.
Чаще такие кровотечения возникают через несколько лет после оперативного лечения и основную роль в возникновении рецидива отводят пептическому фактору [М.М. Левин, 1974, В.Д. Братусь, 1991, I. Rivers, L. Wilbur, 1963, J.B. Mattehew, W. Silen, 1997]. В то же время, пептическая язва анастомоза возникает через 6-8 месяцев после операции и основная причина ее экономная резекция желудка с сохранением его антрального отдела, а иногда — гастринома, которая проявляется синдромом Золлингера-Еллисона. [Крылов Н.Н., 2001; Bracy W., Peterson W.L., 1997].
Кровь в кале (гематемезис) и дегтеобразные испражнения бывают иногда проявлением болезни Шенлейна-Геноха (геморрагический васкулит) в результате капилляротоксикоза, который связан с перенесенной инфекцией (ангина, бронхит, трахеит, аллергические состояния и т.п.) [О.Я. Бабак, Г.Д. Фадеенко, 1996; А.В. Виноградов, 1999].
Множественные петехии, которые кровоточат, могут возникать на всем протяжении ЖКТ и даже на коже и слизистых оболочках рта и дыхательных путей, но чаще их наблюдают в желудке и тонкой кишке и нередко называют «purpura abdominalis».
Количественная и качественная недостаточность тромбоцитов при болезни Верльгофа (тромбоцитопенична purpura) может также проявляться ЖКК, которое возникает в 5% пациентов, которые имеют эту болезнь.
Отмечены случаи, когда кровотечения бывают упорными с прогрессирующей анемией. Понятие болезни Верльгофа объединяет группу заболеваний, для которых характерен общий механизм патогенеза возникновения
тромбоцитопении, то есть сокращение срока существования тромбоцитов в результате их лизиса. Последний вызывается аутоимунным процессом или иммунной (гаптеновая) реакцией, обусловленной инфекцией или употреблением медикаментов.
Вызвать ЖКК могут и другие заболевания крови: острый лейкоз, гемофилия, эритремия, аплазия костного мозга, геморрагический диатез и другие (А. Cornero с соавторами, 1984). Приобретенные гипо- и апластические анемии чаще возникают в результате лечения антибиотиками, сульфаниламидами, спазмолитиками, цитостатиками и другими препаратами.
К редким причинам, которые вызывают ЖКК разной тяжести относится целая группа заболеваний, которые объединяются разного вида мальформациями (Н.Н. Крылов, 2001), то есть проявлениями ангиодисплазии, в основном, в слизистом и подслизистом слое ЖКТ. Чаще они встречаются как ангиоэктазии, телеангиоэктазии (болезнь Рандю-Вебера-Ослера) и болезнь Дьелафуа.
Ангиоэктазии — это расширение кровеносных сосудов, которые имеют дегенеративно измененную стенку в виде ее истончения, местами лишенную эпителиального слоя [S Roby et al., 1981]. Причины их недостаточно изучены, но считают, что возникают они в результате периодического сдавления мелких вен в мышечной оболочке кишки во время ее сильных сокращений. Этому также способствует несостоятельность прекапиллярного сфинктера. Ангиоэктазии могут кровоточить через разрывы или per diapedesum. Эту патологию чаще обнаруживают случайно во время эндоскопического исследования, особенно у лиц пожилого возраста.
Факторы, которые провоцируют явное или скрытое кровотечение из ангиоэктазий точно не установлены, но они часто сопровождаются дефицитом в крови фактора фон Виллебранда. Он представляет собою гликопротеид, образующий мультимерные комплексы, находящиеся в тромбоцитах, плазме и субэндотелии. Этот фактор играет ключевую роль в адгезии тромбоцитов и их агрегации в месте поврежденного сосуда.
Таким образом, болезнь фон Виллебранда — это коагулопатия, обусловленная качественным или количественным дефектом одноименного фактора. Veyraide et al (1999), показал, что снижение в крови высокомолекулярных мультимеров (Д-димер) и тканевого активатора плазминогена крови, потребление которых значительно возрастает при облитерирующих заболеваниях периферических сосудов, аортальном стенозе, способствует развитию коагулопатии и как следствие -кровотечение из сосудистых эктазий .
Телеангиоэктазии в отличии от ангиоэктазий, несмотря на их анатомическое сходство, относят к наследственным или системным болезням. Врожденная геморрагическая телеангиэктазия (болезнь Ослера-Вебера-Рендю) (ВГТ) — одно из самых известных исследованных заболеваний, сопровождающихся ЖКК неясной этиологии. ВГТ генетически передающееся заболевание фиброваскулярной ткани.
Мезенхимальная неполноценность сосудов развивается в различных внутренних органах, в том числе и в ЖКТ. Как аутосомно-доминантное заболевание проявляется четырьмя типами мутаций. ВГТ 1 с частотой артериовенозных мальфомации, чаще возникающих в 40% в легких, обусловлена мутациями в эндоглине, локализующемся в хромосоме 9 g33-g34.
Мутации активинрецепторподобной киназы 1, которая находится на хромасоме 12 g вызывают ВГТ 2 преимущественно в печени и легких. На хромосоме 5 находится локус, отвечающий за ВГТ 3. Недавно описана мутация в MADH 4 (кодирующая SMAD 4), которая отвечает за развитие
синдрома ювенильного полипоза и ВГТ 4.
Изменения, вызванные этими мутациями включают в себя расширение венул, окружаемых мононуклеарной инфильтрацией. По мере увеличения диаметра и утолщения стенок венулы принимают спиралевидную форму и при
помощи капилляров соединяются с увеличенными артериолами. Исчезновение капиллярного сегмента приводит к образованию прямых артериовенозных соединений.
Этому также способствует стимуляция ангиогенеза в результате повышения содержания эндотелиального сосудистого фактора, вызванного трансформацией фактора роста вследствии мутации эндоглина и активинрецепторподобной киназы.
Болезнь Дьелафуа дает обычно массивные (артериальные) кровотечения, склонные к рецидиву. Считают [Королев М.П., Волерт Т.А. 2001], что основу заболевания составляют аневризмы, мелких артерий, подслизистого слоя желудка.
Провоцирующие факторы (пептический, механический, атеросклероз, гепертония, эндотоксикоз, гормональные и другие нарушения) вызывают тромбоз с последующим разрывом аневризмы, чаще расположенной в области пищеводно-желудочного перехода, реже в дистальном отделе пищевода, ДПК и толстой кишке.
При гистологическом исследовании в стенке эрозированного сосуда обнаруживают пролиферацию и склероз интимы, дегенерацию среднего слоя, исчезновение эластических волокон. Слизистая оболочка вокруг эрозии мало изменена, на дне ее обнаруживают фибриновый некроз, умеренную лимфо-, грануле- и плазмоцитарную инфильтрацию стенок желудка. Эта болезнь встречается в 2 раза чаще у мужчин возрастом старше 50 лет.
Желудочно-кишечным кровотечением проявляется синдром Казабаха-Мерит, для которого характерно наличие гигантских гемангиом расположенных в основном в кишечнике, который часто сочетается с выраженной тромбоцитопенией.
Причиной ЖКК может быть синдром Черджа-Строса, который проявляется некротизирующим васкулитом мелких и среднего размера сосудов. Он поражает ЖКТ в 16-62% случаев синдрома [С.А. Дадвани, Н.А. Кузнецов, Ф.И. Кононов, В.Т. Ивашкин, 2001].
Синдром Бина — кавернозный ангиоматоз, который вызывает на коже, а также в ЖКТ кровотечения разной интенсивности.
Болезнь Дегоса проявляется кровавой рвотой и меленой в результате диссеминированого ангиита ЖКТ.
Синдром GAVE — эктазия сосудов антрального отдела желудка обусловленная пролапсом слизистой оболочки пилорического отдела в ДПК, что вызывает окклюзию и дилятацию сосудов. Вследствие чего возникают хронические кровотечения, изредка — острые. Чаще встречается у мужчин преклонных лет.
Синдром Фелти — одна из форм ревматоидного артрита. Кроме поражения суставов имеется гепато- и спленомегалия, атрофия слизистой оболочки рта, пищевода (эзофагит), желудка (гастрит), нередко с эрозиями, изъявлением и кровотечением.
Гемобилия — кровотечение из большого дуоденального сосочка, обусловленное установлением патологической связи между желчными внутрипеченочными протоками с кровеносными сосудами. Она возникает в результате травмы или биопсии печенки, сосудистых аневризм, а также роста и распространения опухолей. Причиной ЖКК могут быть также сосудистые аневризмы, которые расположены в печени, селезенке, поджелудочной железе и в стенке ЖКТ.
В связи с развитием сосудистой хирургии встречаются ЖКК обусловленные возникновением патологического соединения между полостью кишечника и синтетическим протезом аорты. Чаще они встречаются в нижнегоризонтальном отделе ДПК, а со стороны аорты — на линии проксимального шва протеза (Н.Н. Крылов, 2001).
ЖКК могут вызывать радиационные воздействия на ЖКТ.
Язвообразование его — один из признаков лучевой болезни. Чаще язвы и эрозии возникают в тонкой кишке. Следует иметь в виду, что дозы облучения, на первый взгляд незначительные, также могут вызывать поражение кишечника,
даже когда суммарная доза радиации меньше 3500 рад. Они могут появляться в течение 30 лет после небольших, но длительных облучений. В результате постепенного развития фиброза в стенке тонкой кишки и ухудшения в ней репаративных процессов, а также нарушения микроциркуляции, постепенно развиваются признаки хронического энтерита, который проявляется деструктивными изменениями в слизистой оболочке.
У больных СПИДОМ в 30% возникает ЖКК в результате развития в кишечнике саркомы Капоши.
Кроме язвенных опухолей и других выше перечисленных причин, кишечное кровотечение может вызывать геморрой, который встречается более чем у 10% взрослого населения. В.П. Петров, И.А. Ерохин, И.С. Шемякин (1987) показали, что кровотечение возникает у 62,7% больных геморроем. Оно обусловлено разрывом или изъявлением геморроидального узла, которое возникает в результате его тромбоза с последующим некрозом. Чаще выделяется артериальная кровь, но в отдельных случаях кровь имеет темную расцветку, то есть может быть венозной.
Таким образом, ЖКК могут быть следствием разных причин, но больше половины их вызваны язвенной болезнью, затем — опухолями ЖКТ, эрозивным гастритом, портальной гипертензией, синдромом Малори-Вейса и дивертикулами. Почти 80% из них локализуются в желудке. Но следует иметь в виду, что в 15% случаев кровотечение вызывают заболевания, которые встречаются не часто, а в 1%, — возникают вследствие редких причин, количество которых достигает почти двухсот.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Опубликовал Константин Моканов
Желудок
Теперь рассмотрим желудок. Он у нас отмечен рядом с желчным пузырём. Это орган, который реагирует на наши эмоции. В отличие от желчного пузыря, который реагирует на стрессы моментальные, желудок реагирует на длительные стрессы. Предположим, посадили человека в тюрьму, или в камеру предварительного заключения. Он ещё не знает, посадят его или выпустят, и вот эта неопределенность начинает давить. И первое что происходит? Деревенеет желудок. И вот, если взять людей, которые там находились, то когда они выходят первое что, это они начинают мучиться с желудком. Потому что желудок болит. То же самое, если человек живёт с нелюбимым человеком, или если ходит на ненавистную работу. Школьники тоже могут иметь подобную ситуацию, когда ходят в нелюбимый класс, или где его постоянно колотят.
И вот здесь-то возникает такая особенность, что желудок становится подвержен хеликобактери, он подвержен проникновению грибов и плесени. И все язвы желудка развиваются на фоне вот такого напряжения, спазма. А как же лечится язва желудка? Мы расслабляем желудок, улучшается кровоснабжение и проблема исчезает.
Желудок деревенеет. Он становится плотным, твердым. И когда желудок становится таким плотным и твердым, то он уже не может полностью выполнять свою функцию. Он плохо подготавливает пищу к дальнейшему перевариванию. И вот тогда мы начинаем видеть его внешнее проявление.
Во первых, если вы посмотрите на человека, у которого проблема с желудком связана именно с конфликтом, то первое что мы увидим, это отпечатки зубов на языке. Когда разговариваете с людьми обращайте внимание какой язык? И разговаривая с человеком, задавая ему какие-то вопросы, присматривайтесь. Как только вы увидели отпечатки зубов на языке, все, уже понятно, что зайдя в живот вы найдёте твердую, плотную, болючую ткань. И вот здесь, ещё одна интересная ситуация. Расслабляя желудок, мы, в какой-то степени, снимаем конфликт в голове. Бывают случаи, когда, особенно истеричные персоны начинают плакать, рыдать. Разминаете желудок, лежит человек и плачет. Я спрашиваю, почему ты плачешь? Не знаю, просто слёзы текут. То есть, выход, разрядка. Ну и естественно, вы должны наблюдать, если ваша процедура дала нормальный результат, то на следующий день человек приходит к вам, а отпечатков на языке у него уже нет. И с другой стороны, вы даёте рекомендации, которые позволяют расслабиться человеку. Глицин хороший препарат, который воздействует на мозги, который успокаивает. Или магний, или даже валерьянку, она никогда лишней не бывает. Валерьянка обладает мочегонным и желчегонным качествами, и может вызвать просто небольшое расстройство живота или позыв в туалет, и все. То есть мы с вами говорим о том, что это часть нашей нервной системы. И вот, какие признаки этой патологии, кроме отпечатков зубов?
Это наши губы, то есть все, что на губах, это практически состояние нашего желудка. И когда мы с вами видим трещины на губах, это в первую очередь патология желудка. Но, к сожалению, желудок то мы не чувствуем. Мы его чувствуем только тогда, когда надавили, или когда легли на живот. Верхняя губа это проекционная зона малой кривизны желудка, а нижняя губа большой кривизны. И поэтому, когда мы рассматриваем губы, обращайте внимание, где незаживающая трещина губы? Эту трещину лечат, лечат, а результата нет. До той поры, пока человек не попадёт в обстановку, где он расслабиться, релаксирует. Когда человек голодает у него часто сухие губы, обветренные, потрескавшиеся, и этому человеку полезно поддавить желудок, тогда эти трещины на губах исчезают. Тогда голодание даст больший эффект очистительных мероприятий.
Если мы видим не заживающие трещинки в уголках рта, то это имеет отношение к привратнику. И если посмотреть пациентов, которых оперируют по поводу стеноза привратника, у них у всех одна особенность, рот как будто разорванный. А с другой стороны, достаточно продавить ему живот и надобность в операции отпадает. Ведь в чем особенность таких пациентов? У них пищевой комок накапливается, начинает загнивать, пища тухнет в животе, и они вынуждены два пальца в рот и выплевывать. Потому, что привратник не открывается и не пускает пищу. Они вынуждены кушать либо жидкую пищу, либо мелкими частями, для того, чтобы она могла пройти. А тут, всего-навсего размял, снял отек и все нормализовалось. То есть, сколько бы они не поели, у них ничего не застаивается и не тухнет. А им предстоит полостная операция, которая привела бы ещё и к другим последствиям. Ведь сколько к нам приходит пациентов, которым хирург разрезал не там где надо, разрезал брюшные мышцы, и в результате, у молодого человека, которому 20 лет, вентральная грыжа. То есть у него передняя стенка живота отсутствует, из-за того, что порезали мышцу и мышца исчезла. И вот представьте, только кожа держит то, что у нас в животе. И он вынужден всю дальнейшую жизнь ходить с каким-то поясом, а это же, ткни в живот и достанешь кишки. Нет никакой защиты.
Когда мы видим раздражение под нижней губой, то нужно искать проблему в нижнем отделе кишечника. Ко мне приходили пациенты, которые делали тату на губах, и это отражалось тем, что начиналось расстройство живота. Сделали татуировку, окантовку губ и после этого началось расстройство живота.
Кожа на горбинке носа является представительством желудка. Поэтому обращайте внимание, как выглядит кожа на носу. Когда она краснеет, становится пористая. Вы наверное часто видите людей с пористой кожей на носу? Это говорит о том, что проблема у человека в желудке. И в то же время, мы имеем одну интересную особенность. Если мы начинаем работать и приводим желудок в соответствие, то и кожа меняется на лице.
Мышца стернокляидомастоидеус, на шее, представительство желудка. С правой стороны малая кривизна желудка, а слева большая кривизна желудка. И при патологии со стороны кривизны желудка, то есть при раздражении, или при формировании язвы мышца становится гипернапряженной, гиперчувствительной. При пальпаторном исследовании она болезненна, иногда невозможно прикоснуться. И человек держит голову с наклоном или плечо у него может быть приподнято. Обращайте внимание на положение головы человека. Мышцы натягивают голову. Так же как и почки. Если функции почки с проблемой, то тогда мышца стернокляидомастоидеус напрягается и плечо поднимается, а голова наклоняется. Потому что рефлексия, мышцы натянулись. Эти мышцы активно связаны с внутренними органами, и в первую очередь нужно прервать эту связь, а потом смотреть что осталось. Если мы потрогаем стернокляидомастоидеус, то чем более патологичен желудок, тем более она приклеивается к дерме кожи. Её можно размассировать, раскатать, и это будет тоже воздействовать на желудок.
Обращайте внимание на веснушки на плече человека. На одном и на другом. Так вот эти веснушки появляются тогда, когда патология желудка. Когда приходят грибы в желудок, а они приходят из воздуха. Вокруг нас миллионы спор летают. Но если все защитные системы работают, то грибы не проходят. Если же защитные системы нарушены, а это в первую очередь барьерная функция ротовой полости, второе, вырезанные гланды, и третье, это спазм самой слизистой, то тогда грибы спокойно попадают и они начинают разрастаться. И когда они появляются на слизистой, то у нас на плечах появляются пигменты. Это веснушки, но веснушки особенные. Вы начинаете трогать плечо, а они шершавые, и эта шершавость несёт нам информацию, что присутствует такая проблема. А уже дальше, когда грибы проходят сквозь слизистую, то они начинают прорастать и приходят на подслизистую, то тогда появляются пигментные пятна уже на тыльной стороне руки. И вот здесь опасность какая? Если это попадает на благоприятную почву, то тогда переходит в онкопроцесс. Что такое рак желудка? Это когда стенку желудка начинает пронизывать гриб, и в ответ на то, что грибы начинают прорастать, организм начинает с ними бороться. Каким образом? Он начинает ткани уплотнять и сжимать эти грибы. Когда грибы начинают прорастать появляется такое интересное ощущение, что болезненность желудка прекращается. Мы находим плотную, твердую ткань, а боли нет. Потому, что грибы имеют корневую систему, которая разрастается, заполняет всё собой. И здесь, в какой-то степени полезны содовые растворы. Но сода должна приниматься натощак. Пол чайной ложки соды на стакан тёплой воды. У доктора Кларк есть рекомендации, где используются ещё большие дозы. Но это опять же, вы должны учитывать все факторы. Ни в коем случае не во время еды. И после приёма соды не есть минимум час. Все наши манипуляции и содовые растворы дают положительные результаты.
Есть ещё одна представительная зона желудка. Если мы возьмём точку Дзусанли – точку долголетия, находящуюся под коленкой, то вот эта точка долголетия связана с желудком. Как найти эту точку? Нужно сесть на стул, положить ладонь на коленную чашечку, тогда безымянный палец попадает на эту точку. Массировать нужно до обеда по часовой стрелке, после обеда против часовой стрелки. И если опуститься примерно от точки вниз на ширину ладони, то при патологии желудка к этой зоне голени невозможно прикоснуться.
И вот, когда у нас, предположим, открывается икота,то что происходит? А вообще это интересное явление. Если мы возьмём шею, то из позвонка С-2, С-3 выходит блуждающий нерв, который иннервирует подвздошную область и частично веточка идёт к желудку и к сердцу. С другой стороны шеи такая же, подобная ситуация. Так вот, когда передавливается этот блуждающий нерв, тогда у человека начинается икота. А как её остановить? Можно найти на шее место выхода корешка, обдавить желудок или взять точку Дзусанли и размять её. Это снимает икотное состояние. Не всегда условия позволяют поддавить живот, едете в автобусе и вдруг икота началась, тогда взяли на ноге точку Дзусанли, или взяли всю эту зону и размяли. И вот это разминание тут же рефлексом срабатывает на желудок. Вот такая особенность.
Обращайте внимание на эпигастральную область. Мечевидный отросток тоже несёт информацию о желудке. И если с желудком не все в порядке, то мечевидный отросток становится болезненным, и в некоторых случаях он начинает изменять своё положение, деформироваться. И если вот над этой областью много папиллом и родинок, то проблему желудка быстро решить мы не сможем. Здесь уже проблема давнишняя. То есть, при патологии желудка над областью мечевидного отростка начинают расти родинки, указывая нам на то, что функция желудка снижена.
Второй палец на ноге, вместе с ногтевой пластинкой, на правой-это малая кривизна желудка, на левой- большая кривизна желудка. И если эти пальцы неестественно длинные, то в животе человека мы найдём огромный желудок.
Раньше, кормили работника и смотрели, сколько он съест, до того, как начнётся отрыжка. А что такое отрыжка? Что из себя представляет этот механизм? Дело в том, что в желудке существует «карман», и когда желудок начинает опускаться под воздействием тяжести, то из этого кармана воздух начинает выходить и появляется отрыжка. Это сигнал, что человек уже переел.
На спине, на уровне ТН10, ТН11, ТН12 и переход на L2, это то, что принадлежит желудку, и при его патологии эти суставы, особенно ТН10 – 11, утапливаются. Если пациент лежит перед вами и вы пропальпировали позвоночник, то при патологичном желудке эти суставы притоплены. И сколько бы вам не вытаскивали их при помощи мануальной терапии, они опять будут стремиться туда, потому что это рефлексия. Это утопление позвонков меняет положение тела, оно может деформироваться в различных позициях. Поэтому, целесообразно, после работы на животе, провести какие-то расслабляющие манипуляции с позвоночником. Потому что проблема иногда длится десятилетиями, и нужно помочь.
У желудка есть древняя представительная зона. Она находится на коже нашего плеча. Если в желудке имеется какой-то процесс, нарушение слизистой, то мы наблюдаем на коже плеча у пациента «гусиную» кожу. И причём такая кожа чаще всего наблюдается почему-то у женщин. Если потрогать на одной руке и на другой, то вы заметите, что на одной больше, а на другой меньше. Правая рука это малая кривизна желудка, а левая рука – это большая кривизна желудка. И если нарушение слизистой, заселились грибы в желудке, то у нас на плечах появляется вот такая кожа.
Мы с вами рассмотрели желудок. Это орган, который выбивается из общего круга развития патологий. Он может быть травмирован чем-то. Выпили случайно, предположим, стакан серной кислоты, пожалуйста, проблема, сожгли желудок. Или ложку проглотили, тоже травма. И поэтому, он как бы вынесен за круг, и может быть травмирован сам по себе. И в то же время, он зависим от состояния желчного пузыря, потому что желчный пузырь контролирует пищеварение, состояние слизистой. И мы с вами уже упоминали, что растворение жирорастворимых витаминов связано с желчью, а если их дефицит, в частности дефицит витамина А, то в первую очередь страдает слизистая желудка, слизистая матки, слизистая рта, ну и естественно глаза и кожа.
Трещина прямой кишки — симптомы, лечение
 Трещина прямой кишки, или анальная трещина, это одно из наиболее частых проктологических заболеваний. Представляет собой дефект слизистой оболочки прямой кишки, линейной, овальной или треугольной формы, размером от нескольких миллиметров до 2см. Заболеванию подвержены люди любого возраста, в том числе нередки трещины прямой кишки у детей, у женщин данная патология встречается чаще из-за анатомических особенностей строения заднего прохода.
Трещина прямой кишки, или анальная трещина, это одно из наиболее частых проктологических заболеваний. Представляет собой дефект слизистой оболочки прямой кишки, линейной, овальной или треугольной формы, размером от нескольких миллиметров до 2см. Заболеванию подвержены люди любого возраста, в том числе нередки трещины прямой кишки у детей, у женщин данная патология встречается чаще из-за анатомических особенностей строения заднего прохода.
Причины трещины прямой кишки
Причины возникновения трещины прямой кишки — воспаление желудочно-кишечного тракта и механическая травма. Нередко эти две причины сочетаются.
Воспаление в любом отделе желудочно-кишечного тракта, в том числе и его верхней части, например, гастрит или холецистит, увеличивает риск возникновения трещины прямой кишки. Отделы пищеварительной системы сообщаются друг с другом, поэтому воспаление в одном отделе ведет к патологии слизистой оболочки на протяжении всего желудочно-кишечного тракта, повышая ее уязвимость.
Механическая травма прямой кишки случается во время прохождения слишком плотных каловых масс, а также при попадании инородного тела в задний проход.
Сочетание этих двух фактов часто служит причиной трещины прямой кишки у детей, при эндобиозе (он же гельминтоз, попросту глисты). В этом случае нижняя часть кишечника часто воспалена и отечна, а яйца глист, откладываемые в области заднего прохода, вызывают сильный зуд. В результате, расчесывая область ануса, ребенок может вызвать повреждение слизистой оболочки анальной области, которое усугубляется при прохождении каловых масс.
Симптомы трещины прямой кишки
Различают острую и хроническую формы трещины прямой кишки. Хроническая форма возникает при отсутствии лечения острого заболевания.
Главный симптом трещины прямой кишки – боль в области заднего прохода. При острой трещине прямой кишки боль появляется только во время акта дефекации, она интенсивна, но не продолжается больше 15 минут. Для хронической трещины прямой кишки характерен менее интенсивный, но более продолжительный болевой синдром. Боль может возникать и независимо от акта дефекации, например, при продолжительном сидении.
Как в острой, так и в хронической форме одним из симптомов трещины прямой кишки может быть кровотечение из заднего прохода. Как правило, кровотечение незначительное, кровь алая, не смешана с каловыми массами, как это бывает при кровотечениях вышележащих отделов желудочно-кишечного тракта. Кровотечения связаны с дефекацией, и вызваны прохождением плотных каловых масс через поврежденный участок.
Еще один характерный симптом трещины прямой кишки – затрудненная дефекация, и связанные с этим запоры. Трудности при дефекации возникают из-за выраженного болевого синдрома. Боль при прохождении каловых масс, особенно плотных, может быть такой интенсивной, что возникает рефлекторный спазм сфинктера анального отверстия. В хронической форме заболевания развивается боязнь дефекации, что лишь усугубляет симптомы трещины прямой кишки, так как каловые массы уплотняются и сильнее травмируют воспаленную слизистую оболочку. Хроническая трещина прямой кишки может сопровождаться выделением гноя из заднего прохода.
При трещине прямой кишки у детей дефекация сопровождается плачем, ребенок старается избегать горшка, капризничает, также обращает на себя внимание кровь в каловых массах или на салфетке.
Читайте также:12 популярных мифов о гельминтозах
10 причин обострения геморроя
8 основных факторов переедания
Диагностика трещины прямой кишки
При наличии характерных симптомов трещины прямой кишки проводят осмотр заднего прохода, а также применяют пальцевое исследование прямой кишки. Ввиду значительной болезненности и возможности инфицирования параректальной области ретроманоскопию в этом случае стараются не применять, а в случае острой необходимости (например, при подозрении на опухоль прямой кишки) предварительно используют анестезию.
Осмотр позволяет обнаружить при острой трещине прямой кишки линейный дефект слизистой оболочки с ровными краями, а при хронической – овальный или треугольный дефект, с разросшимися грануляциями и рубцовой тканью.
Дополнительно проводят лабораторные исследования крови (на ВИЧ, сифилис, гепатит, сахар крови и общий анализ) и кала. При трещине прямой кишки у детей обязательно исследуют кал на яйца глист.
Лечение трещины прямой кишки
Лечение трещины прямой кишки начинают с применения медикаментозной терапии, а в случае ее неуспеха прибегают к хирургическому вмешательству.
Медикаментозное лечение трещины прямой кишки включает в себя следующие мероприятия:
- Обеспечение регулярного мягкого стула, что достигается назначением молочно-растительной диеты с достаточным количеством клетчатки, а также назначением клизм. Клизмы проводят ежедневно, слабым раствором антисептика, обычно с этой целью применяют отвары лекарственных трав;
- Применение обезболивающих и противовоспалительных лекарств в виде ректальных свечей, микроклизм и теплых ванночек, а в тяжелых случаях и виде инъекций непосредственно в область трещины;
- Поскольку у большинства пациентов трещины прямой кишки сочетаются с другими заболеваниями желудочно-кишечного тракта, необходимо лечение основной патологии.
В большинстве случаев лечение трещины прямой кишки консервативными методами оказывается успешным. Однако в некоторых случаях, обычно при хронических формах заболевания, сопровождающихся значительными разрастаниями грануляционной и рубцовой ткани, необходимы более радикальные меры, тогда прибегают к операции трещины прямой кишки.
 В настоящее время операцию трещины прямой кишки проводят малоинвазивными методами – лазерной коагуляцией или криодеструкцией. Это бескровные методики, не требующие применения общего наркоза и длительного пребывания в стационаре.
В настоящее время операцию трещины прямой кишки проводят малоинвазивными методами – лазерной коагуляцией или криодеструкцией. Это бескровные методики, не требующие применения общего наркоза и длительного пребывания в стационаре.
В упорных случаях, а также при дефектах большого размера, прибегают к классической операции трещины прямой кишки. Операция проводится под общим наркозом, состоит в рассечении сфинктера, иссечении краев трещины и последующем ушивании краев раны. В послеоперационном периоде назначают применение местной противовоспалительной терапии в течение месяца. Также необходимо соблюдение диеты, предупреждающей образование плотных каловых масс.
Народное лечение трещины прямой кишки
При регулярном применении и правильном подходе народное лечение трещины прямой кишки весьма эффективно. Вообще-то народные средства активно используют для лечения трещины прямой кишки и в традиционной медицине. Весьма эффективны лекарственные травы в различных формах – в виде паст, отваров, настоев, ванночек, клизм, а также в виде лечебного чая. Для местного применения используют ромашку, шалфей, кору дуба, тысячелистник. В виде микроклизм применяют сок алоэ и каланхоэ. С целью общего воздействия на ЖКТ употребляют лечебный чай из ромашки, шалфея, зверобоя.
Народное лечение трещины прямой кишки может успешно сочетаться с применением фармацевтических препаратов, позволяя уменьшить лекарственную нагрузку на организм, что особенно важно при хронических формах заболевания.
Видео с YouTube по теме статьи:

