виды, симптомы, первая помощь, лечение
Кишечная инфекция (или острый гастроэнтерит) — это группа острых кишечных инфекционных заболеваний, вызываемых употреблением инфицированных пищевых продуктов, с характерными симптомами со стороны желудка (отсутствие аппетита, тошнота, рвота) и кишечника (диарея различной степени тяжести и дискомфорт в животе).

Причины кишечных инфекций
При кишечных инфекциях отравление вызывают микроорганизмы или выделяемые ими токсины.
Чаще возбудители кишечных инфекций дают название заболеванию (например, сальмонеллез — сальмонелла, ботулизм — ботулотоксин и др.). В случае, если кишечная инфекция, вызвавшая отравление не установлена, ставят диагноз «пищевая токсикоинфекция» или «острый гастроэнтерит».
Виды кишечных инфекций, передаваемых с пищей
Пищевые инфекционные отравления бывают разных типов.
- Острые отравления, вызываемые экзотоксинами (энтеротоксинами). Токсины, вырабатываемые некоторыми микроорганизмами, нарушают всасывание в кишечнике и вызывают усиленное продуцирование кишечником электролитов (соли калия, натрия и др.) и воды. Хотя в норме эти составляющие должны всасываться кишечником, а не выделяться. Особенно бурную секрецию вызывают токсины холерного вибриона.
- Острые отравления, вызываемые бактериальными токсинами, которые проникают в слизистую оболочку тощей и толстой кишки. Токсины повреждают стенку кишки, вызывают изъявления, кровотечение, секрецию (выделение) белка, воды и электролитов в просвет кишки. Такой процесс наблюдается при заболеваниях, вызванных шигеллами (дизентерия), сальмонеллами и эшерихиями коли (геморрагический колит).
- Острые отравления с малоизвестными причинами. К ним относится диарея туристов.
- Острые инфекции небактериальной природы (пищевые отравления). Отравление может развиться при попадании внутрь токсинов, содержащихся в растениях (например, в грибах) и продуктах питания (рыба, моллюски).
- Гастроэнтериты, возникающие вследствие непереносимости продуктов (гиполактазия), пищевой аллергии, отравления солями тяжелых металлов (мышьяк, свинец, ртуть, кадмий) и побочного действия лекарств.

Как происходит заражение?
Кишечные инфекции не передаются непосредственно от больного человека здоровому. Их передача осуществляется фекально-оральным путем через пищевые продукты. В случае одиночных заболеваний установить источник инфекции не всегда удается. При заболеваниях группы людей источником инфекции могут быть больные животные, человек или бактерионосители.
Чаще всего кишечные инфекции передаются через мясо, яйца и полуфабрикаты. Вероятность поражения инфекциями при попадании их в организм высока (90% и выше).
Симптомы
Характерными симптомами этих заболеваний являются:
- тошнота,
- рвота,
- полное отсутствие аппетита,
- схваткообразные боли в животе,
- диарея, часто с кровью и слизью.
Как развивается заболевание?
Отравления токсинами инфекций начинаются остро, внезапно. Иногда с самого начала заболевание протекает тяжело.
В результате постоянной рвоты и диареи может развиться тяжелое обезвоживание. Резкая потеря воды организмом может привести к резкому падению давления и ухудшению кровоснабжения органов, что очень опасно . Кроме того, может развиться олигурия (резкое снижение выработки мочи).
Если рвота вызывает чрезмерную потерю жидкости, то происходит повышение pH крови за счет накопления щелочи, снижение содержания хлора и калия.
Обычно наблюдается вздутие живота, в тяжелых случаях появляются симптомы раздражения брюшины. Раздутые газом петли тонкой кишки могут быть видимы через кожу и определяться на ощупь.
При лабораторных исследованиях у больных с пищевыми токсикоинфекциями в остром периоде наблюдается изменение крови (лейкоцитоз), но может быть и повышенное содержание лейкоцитов, наличие эритроцитов и белка в моче.
Диагностика
Для установления диагноза первичными являются жалобы больного, определение симптомов. Важно выяснить является заболевание единичным или поражена группа людей. Следующим важным моментом для уточнения диагноза служат данные лабораторных исследований.
Так как заболевание начинается остро с болями в животе, то в первую очередь необходимо исключить острые заболевания брюшной полости.
Для диагноза «Острый живот» обычно не характерна длительная диарея,и отсутствуют воспалительные изменения в анализах крови. Однако длительная диарея иногда может наблюдаться при остром аппендиците, частичной тонкокишечной непроходимости и других острых заболеваниях органов брюшной полости, а также при раке толстой кишки.
Наиболее значимым показателем кишечной инфекции является лейкоцитоз (высокие лейкоциты), а наличие высоких эозинофилов помогает предположить аллергию или паразитарную инфекцию.
Бактериологическому исследованию подвергаются подозрительные продукты, рвотные массы и испражнения больного. Исследование стула на бактерии должно проводиться не позднее 2 суток после появления симптомов отравления.
При этом выделение того или иного микроорганизма только из материала, полученного от больного, не дает права считать его возбудителем болезни, так как многие условно-патогенные бактерии, вызывающие пищевые токсикоинфекции, нередко выделяются и от практически здоровых лиц.
Доказательством того, что тот или другой микроорганизм является возбудителем данного заболевания, является идентичность штаммов, выделенных у больного и из подозреваемых продуктов или у нескольких одновременно заболевших больных.
Иногда с помощью ректороманоскопии у больных с пищевыми токсикоинфекциями можно обнаружить эрозивно-геморрагические изменения. В этих случаях необходимо проверить, не является ли данное заболевание язвенным колитом или дизентерией. Установлению правильного диагноза помогают бактериологические исследования кала, рвотных масс, продовольствия, мочи и крови.

Как лечить кишечную инфекцию?
Особо опасные кишечные инфекции (например, холера, дизентерия и др.) должны лечиться в инфекционных стационарах. Менее заразные заболевания можно лечить и в домашних условиях под наблюдением врача-инфекциониста.
Лечение начинают с промывания желудка. Промывание проводят желудочным зондом независимо от времени, прошедшего от начала заболевания. Применяют 2% раствор гидрокарбоната натрия или 0,1% раствор перманганата калия не менее 3 литров.
При легком течении пищевых инфекций, когда тошнота или рвота прекратились, назначают внутрь глюкозоэлектролитный раствор, содержащий в 1 литре кипяченой воды хлорида натрия — 3,5 г, гидрокарбоната натрия — 2,5 г, хлорида калия — 1,5 г, глюкозы — 20 г. Можно применить готовые препараты «Регидрон» и «Глюкосалан» в пакетах.
При тяжелом течении, инфекционно-токсическом шоке, неукротимой рвоте и выраженном обезвоживании глюкозоэлеролитные растворы вводят внутривенно. Применяют полиионные растворы «Трисоль», «Хлосоль», «Квартасоль». Если потери жидкости достигают 7-10% от массы тела, то растворы вводят струйно со скоростью 80-120 мл/мин.
При тяжелой рвоте можно применять противорвотные средства, например, дименгидринат, прохлорперазин, прометазин, триметобензамин внутримышечно или в виде клизм.
Антибиотики оказывают быстрый эффект, но применение их может вызвать опасные повреждения слизистой оболочки кишечника. В связи с этим лучше применять сульфаниламиды (бисептол) или галогеносодержащие оксихинолины (интетрикс) в течение 5-7 дней.
Для уменьшения диареи хорошим эффектом обладают адсорбенты, обволакивающие и противовоспалительные средства (уголь медицинский, пектины и др).
Большое количество пектина содержится в яблоках. В связи с этим в легких случаях можно использовать в качестве антибактериального средства тертые яблоки в количестве 1 кг в день в сочетании с овсяными хлопьями и аскорбиновой кислотой.
Медицинский уголь назначают в дозе от 1 до 4 таблеток до 3 раз в день, каждый раз после жидкого стула.
Для устранения диареи не следует пользоваться антидиарейными препаратами, так как они способствуют задержке в организме патогенных микробов и токсинов, а при выраженных нарушениях тонуса кишечника могут вызывать динамическую кишечную непроходимость.
Восстановление после кишечной инфекции
Прогноз при кишечных инфекциях благоприятный, смертность составляет от 0,04 до 0,6%. Полное выздоровление наступает далеко не сразу.
Период полного восстановления может продолжаться несколько недель и даже месяцев. Больных беспокоят слабость, астения, потливость, тахикардия.
Часто наблюдается функциональные нарушения желудка и кишечника в виде чередований поносов и запоров (то понос, то запор), метеоризма, болей в животе, плохой переносимости молока и других продуктов, содержащих дисахариды.
У больных, перенесших пищевые токсикоинфекции, нередко длительное время наблюдается нарушение моторной, пищеварительной и всасывательной функции кишечника. Учитывая одновременные нарушения функций вегетативной нервной системы, астению и апатию, нарушения работы внутренних органов могут стать основой для формирования в дальнейшем неврозов и стойких функциональных заболеваний органов пищеварения, например, синдрома раздраженного кишечника.
Питание
При кишечных инфекциях в острый период рекомендуется диета 4б, в период восстановления диета 4в.
Профилактика
Профилактика пищевых токсикоинфекций заключается в соблюдении санитарно-гигиенических норм хранения и транспортировки пищевых продуктов, употреблении в пищу качественных консервов и продуктов, воды, соблюдении личной гигиены.
Какие заболевания относятся к кишечным инфекциям?
К основным видам инфекционных заболеваний кишечника, возбудители которых установлены относятся:
сальмонеллез,
ротавирусная инфекция,
норовирус,
ботулизм,
дизентерия,
иерсиниоз,
клостридии,
холера,
стафилококковый энтероколит,
геморрагический колит (кровавая диарея),
кампилобактериоз,
пищевые токсикоинфекции.
Острые кишечные инфекции у человека
| Возбудитель | Заболевание | Симптомы |
|---|---|---|
| Шигеллы | Бактериальная дизентерия | Лихорадка, понос, бактериальный посев кала на шигеллы положительный |
| Сальмонеллы | Бактериальная дизентерия, острый гастроэнтерит | Лихорадка, понос, бактериальный посев кала на сальмонеллы положительный |
| Иерсинии | Иерсиниозный энтероколит (иерсиниоз) | Боли в животе, понос (чаще кровавый), лихорадка,бактериальный посев кала на иерсинии положительный |
| Кампилобактерии | Бактериальная дизентерия | Лихорадка, понос (часто кровавый), бактериальный посев кала на кампилобактерии положительный |
| Возбудитель венерической лимфогранулемы | Проктит | Боль в промежности при акте дефикации. Серологические тесты и бактериальный посев кала на Chlamidia trachomatis положительный |
| Хламидии | Проктит | Поражение лимфатических узлов, чаще страдают гомосексуалисты, положительные серологические тесты |
| Возбудитель гонореи | Проктит | Понос. Обнаружение гонококков в отделяемом из прямой кишки. |
| Клостридии | Псевдомембранозный колит | Понос на фоне лечения антибиотиками |
| Туберкулезная палочка | Туберкулез кишечника | Боль в животе, понос, лихорадка, кровь в кале, возможно сочетание с туберкулезом легких. Туберкулиновые пробы положительные. Из мокроты и кала могут высеваться палочки Коха. |
| Цитомегаловирусная инфекция | ВИЧ-инфекция | Полисистемность проявлений. Положительная реакция на ВИЧ-инфекцию. |
ogivote.ru
лечение у взрослых, симптомы, что это такое
Что это такое – острая кишечная инфекция (ОКИ)? Заболевание представляет собой патологию кишечного тракта, обусловленную проникновением патогенных микроорганизмов. Возбудителями ОКИ могут выступать вирусы, бактерии, грибки и различные простейшие микроорганизмы.
Разновидности острой кишечной инфекции
Этиология (причины) ОКИ зависит от спровоцировавшего заболевание патогена. В основе классификации лежит тип возбудителя. Бактериальная разновидность кишечной инфекции обусловлена заражением такими бактериями, как синегнойная палочка, дизентерийная палочка, сальмонелла и т. д.
К бактериальным ОКИ относятся:
- сальмонеллез;
- дизентерия;
- брюшной тиф;
- холера;
- ботулизм и другие.
Острая кишечная инфекция вирусной этиологии вызвана возбудителями ротавируса, реовируса, энтеровируса и другими. Причиной грибковой инфекции становятся грибки из рода Кандида. Протозойные формы ОКИ спровоцированы проникновением паразитическими простейшими. Это амебы, лямблии, Balantidium coli.
Важно! Вне зависимости от типа возбудителя болезнь протекает тяжело и при отсутствии адекватной терапии исход заболевания неблагоприятный.
Классификация эпидемии
В зависимости от источника заражения различают следующие типы эпидемий:
- Водная. Причиной заражения выступает общий водный источник.
- Пищевая. Распространение происходит на фоне употребления в пищу не прошедших качественной термической обработки зараженных патогенными микроорганизмами продуктов.
- Бытовая. Характерна для детского коллектива.
Эпидемии отличаются друг от друга сезонностью и интенсивностью. Кишечные заболевания особенно распространены среди малышей. И если в детском саду заболел хотя бы один ребенок, то высока вероятность, что переболеют все.
Общая симптоматика
Клиническая картина заболевания формируется очень быстро. Как правило, от момента инфицирования и до появления первичных симптомов у взрослых проходит не больше 6–24 часов. В детском возрасте срок может укорачиваться.
Токсический синдром
Сопровождается повышением температуры тела до субфебрильных показателей (не превышают 37,5°C). При холере рост температуры не наблюдается. Стафилококки вызывают кратковременное повышение до 38°C.
Кишечный синдром
В зависимости от возбудителя будет различаться и текущая симптоматика. Медики раделили ее на характерные признаки различных синдромов.
- Синдром гастрита. Сопровождается болями в эпигастральной области, тошнотой, приступами многократной, не приносящей облегчения рвоты. Стул становится жидким.
- Синдром энтерита. Характеризуется болями ноющего характера. Место локализации – центр живота. Вначале кал получает кашеобразную консистенцию, позднее становится водянистым. Кроме слизистых фрагментов, может включать частицы непереваренной еды.
- Синдром энтерита. Болевой синдром отсутствует. Отмечается частый водянистый стул.
- Синдром гастроэнтероколита. Человек испытывает постоянную боль в животе. Для состояния типична частая диарея, не приносящая кишечнику успокоения. Кал содержит слизь, прожилки крови. Кроме этого, больной страдает от неукротимой обильной рвоты.
- Синдром энтероколита. Болит весь живот. Дефекация частая, болезненная. Стул жидкий, включает примеси слизи.
- Синдром колита. Сопровождается ноющими болями в нижней части живота. Опорожнение кишечника болезненное. Стул включает кровь и слизь. Для состояния типично развитие ложных и весьма болезненных позывов к дефекации.
В зависимости от развившейся клинической картины можно поставить предварительный диагноз. Характерные симптомы гастроэнтероколита либо энтероколита станут признаком сальмонеллеза. Присутствие признаков синдрома энтероколита/колита указывает на эширихиоз либо дизентерию. Клиника, указывающая на синдром энтерита, с высокой вероятностью диагностирует холеру. Симптоматика гастроэнтерита – типичный признак ротавирусной инфекции.
Особенности течения ОКИ у детей
У грудничков и детей младшего дошкольного возраста заболевание протекает особенно тяжело, поскольку тяжелые процесс способны провоцировать даже условно-патогенные микроорганизмы. Характеристики ОКИ: более тяжелое течение, высокий риск развития обезвоживания. Для детского возраста типично вирусное поражение кишечника. При отсутствии лечения высок риск гибели малыша.

ОКИ в детском возрасте протекают особенно тяжело
Первая помощь
При развитии симптоматики кишечной инфекции больному необходимо оказать первую помощь. Первые действия нужно предпринять как можно раньше. Бригаду скорой помощи надо вызвать при формировании следующих состояний:
- частый стул жидкими каловыми массами;
- быстрый подъем температуры тела;
- сильная рвота, не приносящая облегчения;
- боли в животе;
- выраженная жажда;
- бледность кожного покрова;
- потливость;
- появление в составе каловых масс примесей крови.
Запрещенные действия
При развитии болей схваткообразного характера, высокой температуре и поносе категорически запрещено:
- Принимать препараты с обезболивающим эффектом. Если у человека произошло обострение холецистита либо аппендицита, то анестетики затруднят диагностирование.
- Пить закрепляющие средства, такие как Иммодиум или Лоперамид. Закрепление стула может спровоцировать увеличение объема токсических веществ, и ухудшить самочувствие больного.
- Согревать живот. Теплая грелка только приведет к усилению болей.
Крайне нежелательно предпринимать попытки лечения ОКИ при помощи народных методик. Эффект может быть непредсказуем.
Помощь больному до приезда медиков
Что можно предпринять до прихода врачей? Можно сделать следующее:
- Промывание желудка. Процедура поможет вывести из организма часть токсинов, что в итоге принесет некоторое облегчение. Больному нужно выпить несколько стаканов воды и спровоцировать рвоту, надавив двумя пальцами на корень языка. Применять раствор марганцовки не рекомендуется.
- Прием препаратов из группы сорбентов. До приезда медиков разрешается выпить любое средство из этой группы. Они поспособствуют сбору и выводу токсинов, что улучшит самочувствие. Можно использовать Сорбек, активированный уголь, Смекту и другие.
- Обильное питье. Чтобы предупредить развитие обезвоживания, больной должен пить. Но большой объем жидкости, принятый за короткий срок, только спровоцирует рвоту, поэтому пить нужно по 100 мл воды, чая, минералки без газов каждые 10 минут.
Читайте также:
Подобные мероприятия помогут несколько улучшить самочувствие человека.
Распространенные осложнения
Если не предпринимать никаких мер, то не исключено развитие серьезнейших осложнений. К таковым относят:
- Обезвоживание. Состояние характеризуется активной потерей организмом воды и солей. Причиной становится сильная рвота и понос. Снижение внутренних запасов воды приводит к сильной жажде, сухости кожи и слизистых, падению показателей артериального давления, учащения пульса. Степень выраженности симптомов зависит от стадии обезвоживания.
- Дегидрационный шок. Состояние, по своей сути, является быстро развивающимся обезвоживанием. Может приводить к летальному исходу, поскольку потеря жидкости сопровождается резким падением артериального давления.
- Токсический шок. Ему сопутствует быстрое повышение уровня токсинов в крови на фоне снижения показателей АД (артериального давления).
- Острая почечная недостаточность.
- Пневмония.
Диагностика заболевания
При диагностировании острой кишечной инфекции врач принимает ко вниманию текущие клинические проявления. Этого вполне достаточно для начала необходимых лечебных мероприятий. Но больному обязательно назначаются дополнительные исследования, необходимые для уточнения разновидности возбудителя и спровоцированного им заболевания.
С точки зрения лечения, определение возбудителя не требуется, поскольку лечебный протокол стандартен для всех разновидностей кишечных инфекций. Выявление патогена необходимо для прогнозирования эпидемиологической обстановки, чтобы иметь возможность принять меры по предупреждению распространению инфекции.

Основными лабораторными анализами являются:
- Экспресс-тестирование на ротавирусную кишечную инфекцию. В полученные от больного свежие каловые массы погружается тест полоска, результат которой и оценивается лаборантом. Положительный – указывает на ротавирусное происхождение заболевания, отрицательное – возбудитель другой. В этом случае назначаются дополнительные тесты.
- Бактериологическое исследование. Для анализа требуются рвотные и каловые массы. Они используются для выращивания колонии микробов, пригодной для идентификации.
- Серологические исследования. Тестам подвергается венозная кровь. В ходе анализа определяется наличие/отсутствие антител к разным типам микробов. Наличие антител к определенному возбудителю помогут определить провокатора кишечной инфекции. Для определения антител используется один из следующих методов: иммуноферментный анализ (ИФА), реакция агглютинации (РА), реакция прямой гемагглютинации (РПГА) и реакция непрямой гемагглютинации (РНГА).
- ПЦР. Самый быстрый способ выявления возбудителя кишечной инфекции. Для проведения анализа потребуется не больше суток.
Важно! Чаще всего практикуются серологическое и бактериологическое исследование.
Кроме лабораторных анализов, могут назначаться инструментальные исследования ЖКТ (желудочно-кишечного тракта): ректороманоскопия, ирригоскопия и колоноскопия. Они позволяют установить степень поражения слизистых.
Это необходимо для определения тактики реабилитационного лечения, которое начинается сразу после выздоровления. В реабилитации и, соответственно, проведении инструментального исследования кишечника, нуждаются больные с признаками сложного поражения слизистых толстой кишки.
Лечение патологии
При диагностировании острой кишечной инфекции у ребенка любого возраста проводится его госпитализация. Взрослых пациентов в стационар помещают только при средней и тяжелой степени ОКИ. Лечить больного в инфекционном отделении нужно также в том случае, если его нельзя изолировать от домашних. Не стоит забывать, что заболевание заразно.
Медикаментозная терапия
Клинические рекомендации (протокол лечения) стандартные. Поскольку больной теряет много жидкости, то необходимо восполнение ее запасов. С этой целью пациенту назначается регидратационная терапия. Если заболевание сопровождается рвотой, то состав вводится внутривенным способом. Позднее, когда состояние стабилизируется, питье можно принимать стандартным путем.
В течение дня, чтобы исключить обезвоживание, человек должен выпить определенный объем регидратантов. Рассчитывается он исходя из формулы: 30 мл на каждый килограмм веса больного. Выпивать его надо в течение дня по нескольку глотков каждые 15 минут.
Протокол также включает прием энтеросорбентов, кишечных антисептиков, пробиотиков, ферментов. Антибиотики к приему назначаются только врачом, если возникает подобная необходимость. В течение всего периода заболевания, сопровождающегося диареей, больному рекомендован полный постельный режим. После стабилизации стула – полупостельный вариант.
Вовремя начатое лечение способствует быстрому избавлению от патологической симптоматики и восстановлению пациента. В редких случаях даже на фоне благополучного излечения острые кишечные инфекции могут вызывать нарушение в работе поджелудочной железы, желчевыводящих путей либо развитие диспепсической симптоматики.
Лечебное питание
Лечение острой кишечной инфекции, кроме приема лекарственных средств, предусматривает соблюдение диеты – стол № 4. Из меню полностью исключаются:
- молоко;
- копченые продукты;
- консервация;
- пряности;
- приправы;
- алкоголь;
- лук;
- чеснок.
В остром периоде основой меню становятся слизистые супы, супы на втором мясном бульоне, протертые мясо и рыба нежирных сортов, домашние сухарики из белого хлеба, галетное печенье, запеченные яблоки. К привычному рациону разрешается возвращаться не раньше, чем через две – три недели после выздоровления.
Расширять меню нужно аккуратно, вводя новый не каждый день и тщательно отслеживая реакцию организма. Самыми последними в меню возвращают молоко и тугоплавкие жиры животного происхождения. Они еще будут плохо усваиваться на протяжении следующих двух – трех месяцев.
Особенности ухода за пациентами с ОКИ в условиях стационара
При тяжелом течении заболевания либо при невозможности изоляции больного в домашних условиях требуется определение больного в инфекционный стационар. Одной из важных составляющих терапии является уход.
Процесс сестринского ухода включает следующие направления:
- изоляция только поступивших пациентов от уже пошедших на поправку;
- контролирование процесса влажной уборки хлорированной водой и проветривание помещения;
- обеззараживание каловых масс больного;
- поддержание регидратационного режима;
- контроль соблюдения диеты и личной гигиены;
- контроль за показателями температуры тела, АД, кожного покрова и слизистых оболочек.
Особенно тщательно нужно следить за больными, состояние которых сопровождается помутнением сознания, лихорадочным состоянием, и детьми.
Профилактические меры
Острые кишечные инфекции развиваются чаще всего на фоне несоблюдения правил личной гигиены. Памятка по профилактике ОКИ простая. Необходимо обязательно кипятить воду либо использовать бутилированную, проводить термическую обработку всех продуктов, мыть овощи и фрукты под проточной водой, отказаться от длительного хранения скоропортящейся продукции, поддерживать чистоту в доме на должном уровне.
И, конечно, соблюдать правила личной гигиены: мыть руки после посещения туалета, улицы, контакта с животными и т. д. Более подробно с профилактикой острых кишечных инфекций можно ознакомиться в утвержденных приказом СанПина санитарно-эпидемиологических правилах (СП) 3.1.1. 3108-13.
Острая кишечная инфекция – серьезное заболевание, требующее оказания срочной врачебной помощи. Именно поэтому при развитии характерной симптоматики необходимо обратиться за медицинской консультацией в ближайшее время.
vrbiz.ru
Какие бывают кишечные инфекции: виды, причины, симптомы, лечение

Кишечные инфекции – это опасные заболевания, которые нередко поражают людей всех возрастных категорий. Их вызывают бактерии, вирусы и токсины. В организме развивается патологический процесс, который провоцирует нарушение функционирования желудочно-кишечного тракта (ЖКТ). Заражение возникает при использовании в пищу продуктов и воды, содержащих инфицированные микроорганизмы. В статье рассмотрим, какие бывают кишечные инфекции, как их определить и почему они возникают.
Классификация инфекций в зависимости от возбудителя
Инфекция ЖКТ – одна из самых распространенных заразных патологий в мире. В этой значительной группе заболеваний насчитывается более 30 видов, которые ежегодно поражают более миллиарда человек. По медицинской статистике они занимают третье место среди всех инфекционных недугов. В зависимости от типа возбудителя, который вызвал хворь, существуют следующие виды кишечных инфекций:
- Бактериальные – их вызывают болезнетворные бактерии: кишечная палочка, шигелла, сальмонелла. Они передаются через воду, продукты питания, грязные руки и предметы.
- Вирусные – виновниками болезни являются ротавирусы, аденовирусы, энтеровирусы. Заражение происходит воздушно-капельным путем, через еду, грязные руки и предметы.
- Грибковые – при снижении иммунитета нередко происходит размножение в кишечнике грибков Candida.
- Протозойные – провоцируют простейшие болезнетворные микроорганизмы. Распространяются насекомыми, иногда передаются половым путем.
Откуда берутся возбудители заразных болезней?
Источниками кишечных инфекций является человек или животное, в организме которого содержатся патогенные бактерии. Выделяются они из зараженного организма с фекалиями, рвотной массой, выдыхаемым воздухом при чихании и кашле. Вне организма человека и животного болезнетворные организмы размножаются редко. Чаще всего, попадая в неблагоприятные условия внешней среды, они погибают. Однако возбудители сибирской язвы сохраняются в почве в течение многих лет. Опасность источников кишечных инфекций зависит от:
- длительности и массивности выделений;
- профессии зараженного (учитель, воспитатель, повар, продавец продуктов).

Кроме того, для окружающих опасность больных зависит от:
- особенностей течения болезни – тяжелое, легкое, бессимптомное, носительство;
- периода болезни – скрытый, разгар болезни или выздоровление.
Очень опасны пациенты с тяжелым течением в период разгара болезни, но их можно изолировать, так как они легко выявляются. Больных с легким и бессимптомным течением недуга, а также носителей определить сложно, поэтому они считаются более опасными.
Зараженные животные тем опаснее для человека, чем больше он с ними контактирует. Это может быть крупный и мелкий рогатый скот при сибирской язве и бруцеллезе, кошки, болеющие токсоплазмозом, собаки с бешенством. От диких животных заражаются на охоте при разделке туш и обработке шкур. Предотвратить заражение помогают проводимые эпидемиологические обследования.
Пути передачи заразных болезней
Для желудочно-кишечных инфекций (ЖКИ) характерны следующие пути передачи:
- Алиментарный – употребление некачественной пищи, плохо вымытых овощей и фруктов.
- Водный – использование воды для питья и приготовления еды из сомнительных источников.
- Контактно-бытовой – через предметы обихода, некачественное мытье рук, не соблюдение личной гигиены.
- Воздушно-капельный – патологические микроорганизмы, которые больной выделил с мокротой при разговоре, чихании и кашле, попадают в организм здорового человека с воздухом.
Следует отметить, что аэрозольный путь передачи ЖКИ встречается редко. Чаще всего люди заражаются из-за несоблюдения личной гигиены.
Клиническая картина
Независимо от причины возникновения болезни и вида кишечной инфекции у больных возникают общие симптомы, которые проявляются:
- Болевым синдромом – болезненные ощущения возникают в верхней или нижней части живота.
- Диареей – для многих кишечных инфекций характерна учащенная дефекация с ложными позывами.
- Запорами – возникают в тяжелых случаях и сохраняются несколько суток.
- Изменением стула – структура его становится жидкой, водянистой, происходит изменение цвета. В составе каловых масс появляются вкрапления крови, слизи и непереваренных остатков пищи.
- Тошнотой и рвотой – эти признаки зависят от тяжести недуга. Рвота появляется один раз или несколько, после нее пациенту становится лучше или, наоборот, состояние ухудшается.
- Общей интоксикацией организма – ухудшается состояние: возникает лихорадка, появляются головные боли, снижается аппетит и наступает сильная слабость.

При обнаружении симптомов кишечной инфекций лечение проводят обязательно под наблюдением врача, чтобы не возникло серьезных осложнений.
Последствия
При несвоевременной или неполноценной медицинской помощи инфекционное заболевание кишечника может вызвать:
- Обезвоживание – потеря большого количества жидкости в результате поноса и рвоты. Нарушается водно-солевой обмен, снижается давление, учащается сердцебиение.
- Дегидратационный шок – стремительное обезвоживание с угрозой смерти.
- Токсический шок – быстрое наступление интоксикации с падением артериального давления.
- Острая почечная недостаточность.
- Воспалительный процесс в легких – пневмония.
Диагностика
В случае появления подозрений на кишечную инфекцию пациенту необходимо обратиться к терапевту. Поставить конкретный диагноз после беседы и проведенного осмотра больного невозможно. Поэтому обязательно назначаются для определения вида кишечной инфекции исследования:
- Копрограмма – выявляются физические, химические и микроскопические характеристики каловых масс.
- Бактериологическое – определяется возбудитель болезни при посеве биоматериала на питательную среду и его чувствительность к антибиотикам.
- Серологическое – проверяется кровь пациента на антитела. Анализ берется на пятый день заболевания и позволяет точно выявить разновидность микроорганизма.
После получения результатов проведенных исследований устанавливается точный диагноз и назначается соответствующая терапия.
Вирусные инфекции
Какие бывают кишечные инфекции вирусного характера? Рассмотрим специфические симптомы основных из них:
- Ротавирусная – повышенная температура тела, возможен насморк, боль в горле, тошнота и рвота, после которой наступает облегчение, диарея – пенистые водянистые испражнения желтоватого оттенка, потеря аппетита, ухудшение общего состояния.
- Аденовирусная – высокая температура, сильная интоксикация, частый обильный стул, рвота, увеличенные лимфоузлы, воспаление слизистых рта, возможен конъюнктивит.
- Энтеровирусная – температура может подняться до 40 градусов, появляется боль в мышцах и суставах, возможны судороги, воспаляется носоглотка, возможны болезненные ощущения в области сердца, понос и рвота.
Вирусные кишечные инфекции передаются через грязные руки, плохо вымытые овощи и фрукты, некачественную воду, а также воздушно-капельным путем при разговоре, чихании и кашле больного человека. Недуги чаще всего начинаются с острого течения. Нередко бывает их сложно диагностировать, потому что симптомы в зависимости от вируса очень разнообразны.
Терапия
Лечение симптомов кишечной инфекции состоит в следующем:
- Борьба с обезвоживанием – заболевания сопровождаются рвотой и диареей, поэтому происходит большая потеря жидкости. Для ее восстановления, а также нормализации солевого баланса необходимо много пить и принимать «Регидрон».
- Снятие интоксикации – для этой цели используются сорбенты: «Полифепан», «Белый уголь», «Смекта». Эти препараты способствуют выводу вредных веществ из организма.
- Восстановление ферментного обмена – воскресить поврежденную слизистую оболочку кишечника помогут «Фестал», «Мезим», «Креон».
Кроме лекарственных средств, которые надо принимать под наблюдением врача, необходимо обязательно соблюдать диету.
Бактериальные кишечные инфекции
Эти заболевания нередко возникают из-за несоблюдения личной гигиены, неправильной термической обработки продуктов, употребления пищи с истекшим сроком годности или хранящейся в ненадлежащих условиях. Вызывают недуг различные бактерии:
- кишечная палочка;
- стафилококки;
- сальмонелла;
- шигелла.
Признаки кишечной инфекции, вызванной вирусами и бактериями, схожи между собой. Но следует учесть, что бактериальная кишечная инфекция протекает более тяжело. Инкубационный период имеет широкий диапазон и занимает от нескольких часов до нескольких дней. У детей, болеющих вирусной инфекцией, нередко после улучшения самочувствия наблюдается резкое ухудшение состояния. Это свидетельствует о бактериальном осложнении. Оно характеризуется подъемом высокой температуры, тошнотой, рвотой, белым налетом на языке и миндалинах, а также сильной интоксикацией. Наиболее часто звучат следующие названия кишечных инфекций, вызванные бактериями:
- дизентерия;
- сальмонеллез;
- ботулизм;
- брюшной тиф.
Точный диагноз могут поставить только в инфекционном отделении больницы после исследования каловых масс и крови. При тяжелом состоянии пациенту назначаются антибиотики. В остальном терапия проводится так же, как и при вирусной инфекции. Врач выписывает солевые растворы, сорбенты, а для восстановления слизистой кишечника – ферменты. При сильном обезвоживании солевой раствор вводят внутривенно, используя капельницу. Для снижения температуры используют жаропонижающие средства. Все лечение проводится строго под наблюдением врача.
Дизентерия
Одной из основных кишечных инфекций бактериального происхождения является дизентерия. Ее возбудитель – бактерия шигелла, которая активно размножается в благоприятной питательной среде и моментально погибает при кипячении. Заразиться можно от носителя болезни или больного человека. Особую опасность представляют люди, переносящие этот недуг в легкой форме и работающие в сфере общественного питания. Скрытый период болезни в среднем продолжается 2–3 дня. К главным симптомам дизентерии (кишечной инфекции) относится:
- общая слабость, быстрая утомляемость;
- потеря аппетита;
- головная боль;
- повышенная температура тела;
- понос с содержанием слизи и крови;
- тошнота и рвота;
- ложные позывы к дефекации.

Начало болезни протекает остро. У пациента появляется озноб, пропадает аппетит, появляются тупые боли в животе, возникает рвота. Недуг может проявляться в легкой форме с возникновением незначительных судорог или вызывать тяжелое состояние, сопровождающееся неврологическими расстройствами. Часто возникает обезвоживание организма. Особое место при лечении дизентерии имеет диета. Пищу готовят в протертом виде, полностью исключая растительную клетчатку. Сразу после начала болезни начинают приводить в порядок водно-солевой баланс. При средних и тяжелых формах применяют антибиотики. Восстанавливают микрофлору кишечника и поддерживают иммунитет. Все назначения делает только врач.
Сальмонеллез
Какие бывают кишечные инфекции? Одной из острых инфекций, вызванных бактериями, является сальмонеллез. Основным источником заражения являются животные, носители сальмонелл. Главный путь передачи происходит через продукты питания – мясо животных и птиц, рыбу, молоко и яйца. Возможно получить инфекцию и после употребления некачественной воды из открытых водоемов. Сальмонеллы очень устойчивы к условиям внешней среды: хорошо переносят сушку, заморозку, устойчивы к копчению, сохраняются в солениях, но погибают при кипячении. Попадая из желудка в слизистые оболочки кишки, бактерии начинают выделять токсины, которые способствуют развитию болезни. Инкубационный период при сальмонеллезе (кишечной инфекции) в среднем составляет от 12 часов до суток. Заболевание нередко начинается остро, и отмечаются следующие симптомы:
- повышенная температура до 39 градусов;
- состояние озноба;
- боль в голове;
- недомогание и слабость;
- схваткообразные приступы боли в животе;
- тошнота и рвота;
- жидкий стул с неприятным запахом, пенистый до 10 раз в день, возможно содержание слизи, иногда примеси крови.
Для лечения используют препараты, восстанавливающие водно-солевой баланс, проводят обезвреживание и вывод токсинов, для уничтожения сальмонелл применяют антибиотики, поддерживают организм витаминными комплексами, восстанавливают полезные бактерии биопрепаратами. Все лечение проводится строго под наблюдением врача. В средних и тяжелых случаях – в отделениях стационара.
Профилактика
Летний период является благоприятным для распространения кишечных инфекций. В это время люди массово выезжают на природу, купаются в открытых водоемах, едят свежие фрукты и овощи, готовят мясные продукты на улице. Поэтому с целью профилактики острых кишечных инфекций необходимо:
- строго соблюдать гигиену – часто и тщательно мыть руки;
- пить только бутилированную воду и пастеризованное молоко или подвергать их кипячению;
- мыть тщательно фрукты, ягоды и овощи проточной водой;
- соблюдать тепловой режим при приготовлении мяса и рыбы;
- не хранить вместе сырые и готовые продукты;
- для хранения скоропортящихся продуктов использовать холодильник и соблюдать сроки хранения;
- соблюдать чистоту в местах приготовления пищи, своевременно выносить мусор.

Придерживаясь этих простых правил, можно избежать заражения кишечными инфекциями и сохранить здоровье. Но если вы заметили симптомы заболевания, лечиться самостоятельно нельзя, обратитесь к врачу.
Заключение
Теперь вы знаете, какие бывают кишечные инфекции. Болезни локализуются в ЖКТ и сопровождаются рядом общих симптомов, но каждое из них имеет и свои индивидуальные признаки. Возбудителями недугов служат патогенные бактерии и вирусы, которые передаются чаще всего из-за несоблюдения гигиены и неправильной обработки продуктов. Тяжелее всего их переносят дети и люди пожилого возраста. В результате ослабленного иммунитета у них нередко возникают тяжелые осложнения. Поэтому очень важно своевременно проводить профилактику острых кишечных инфекций.
sammedic.ru
причины, лечение и симптомы у детей и взрослых
Острая кишечная инфекция – заболевание, вызванное микроорганизмами, попавшими в кишечник человека. Возбудители болезни – бактерии, вирусы, простейшие микроорганизмы или грибки. Источник заражения – больной человек, животное, предметы повседневного обихода и окружающей обстановки, продукты, вода.
Острые кишечные инфекции (ОКИ) характеризуются расстройством пищеварения, вызывают боли в животе, диарею, рвоту и интоксикацию организма. Тяжело протекает заболевание у детей: организм быстро обезвоживается и имеет слабый иммунитет.
Опасны кишечные инфекции во время беременности: обезвоживание и интоксикация организма женщины ведут к выкидышу или провоцируют кислородное голодание плода.
По МКБ 10 кишечные инфекции стоят на первом месте в перечне, их коды – А00-А09. Самым опасным заболеванием является холера (код по МКБ 10 А00). С неё и начинается список кишечных инфекций.
Что представляют собой острые кишечные инфекции
Для кишечных инфекций характерна быстрота распространения. Передача – орально-фекальным, алиментарным и воздушно-капельным путём. Инфекция передаётся от человека к человеку через немытые руки, предметы обихода, плохо вымытые фрукты и овощи, водным путём.

Кишечные инфекции человека
Патогенные микроорганизмы переносятся насекомыми (мухами, тараканами), больными сельскохозяйственные животными, птицами или грызунами.
Патогенные микроорганизмы избирают средой обитания кишечник человека.
Кишечные инфекционные заболевания схожи между собой клиническими проявлениями; этиология и эпидемиология различны.
Кишечные инфекции, список которых можно найти в медицинской литературе, различаются в зависимости от вида возбудителей и влияния на организм. Медицинские справочники, книги, журналы и интернет-издания предоставляют перечень ОКИ с описанием этиологии, патогенеза, клинических проявлений, методов диагностирования и лечения.
Этиология острых кишечных инфекций
Виды ОКИ:
- Бактериальная – возбудители – патогенные бактерии (дизентерийная палочка сальмонелла, синегнойная палочка и другие) и их токсины. К бактериальным инфекциям относятся: дизентерия, сальмонеллёз, эшерихиоз, ифекция, вызванная синегнойной палочкой, брюшной тиф, холера, ботулизм и другие.
- Вирусная – возбудители: реовирус, ротавирус, энтеровирус, аденовирус, короновирус и другие.
- Грибковая – возбудители – грибки вида Candida.
- Протозойная – вызывается паразитическими простейшими (амебами, лямблиями, паразитическими инфузориями Balantidium coli).
Независимо, какие типы микроорганизмов вызвали заболевание, его симптомы неприятны, период лечения длительный, исход не всегда благополучный.
Эпидемиология ОКИ
Причины возникновения и распространения острых кишечных инфекций в том, что микроорганизмы-возбудители заболеваний быстро передаются от заболевшего человека или носителя инфекции.
Патогенные микроорганизмы устойчивы к условиям окружающей среды, долго сохраняют вредоносные качества в холоде, остаются на предметах, с которыми контактировал заражённый человек.
Возбудители выходят из организма, заражённого кишечной инфекцией, вместе с фекалиями и рвотными массами и переносятся на окружающие предметы быта, воду, продукты питания при помощи рук, насекомых, попадают с нечистотами в водоёмы. Передача возбудителя – «по цепочке», что приводит к возникновению эпидемии.
Классификация эпидемий в зависимости от источника инфекции:
- Водные эпидемии. Характеризуются массовым заражением людей, использующих водный источник. При прекращении использования воды из источника или его дезинфекции эпидемия затухает.
- Пищевые эпидемии. В результате употребления в пищу продуктов, не прошедших термическую обработку, либо попадания патогенных микроорганизмов.
- Бытовые. Большое количество заболевших детей. Инфекции передаются через игрушки и предметы быта.
Эпидемии различаются интенсивностью и сезонностью.
Подвержены кишечным заболеваниям дети, которые не в силах соблюдать правила гигиены.
Если заболел один ребёнок, риску подвержена вся группа детей.
Клиническая картина ОКИ
Кишечные инфекции – распространённые заболевания.
Клиника всех острых кишечных болезней характеризуется общими проявлениями:
- Инфекционно-токсический синдром. Резкое повышение температуры тела до субфебрильной либо высокой или лихорадки. Проявления интоксикации организма – ломота, боль в мышцах, тошнота.


- Кишечный синдром. Боль в области живота, сильный понос и рвота. В зависимости от вида возбудителя, попавшего в организм, проявления кишечного синдрома отличаются локализацией болей, консистенцией, цветом стула и частотой, наличием слизи или крови в кале, характером рвоты.
- Обезвоживание организма. Быстрое обезвоживание организма и стремительная потеря массы тела. Острая нехватка влаги в тканях организма (сухость кожи и слизистых оболочек, сильная жажда).
Первые симптомы заболевания проявляются через 6-48 часов после заражения.
Кишечный грипп – наиболее распространённая кишечная инфекция
Кишечный грипп поражает детей от полугода до двух лет. Природа заболевания является вирусной, возбудитель – ротавирус – патогенный микроорганизм, имеющий трёхслойную плотную оболочку и форму «колёсика».
Пути и механизм заражения ротавирусом
Передаётся ротавирусная кишечная инфекция фекально-оральным путём. Триллионы бактерий уходят с калом заражённого человека, в то время как для инфицирования окружающих достаточно ста единиц. Ротавирусы живучи, устойчивы к низким температурам и остаются на тех предметах быта, с которыми контактировал больной или носитель вируса.
С этих предметов они и переносятся через плохо вымытые руки в ротовую полость здорового человека и расселяются на слизистых оболочках желудка и кишечника. При тесном контакте ротавирус передаётся через слюну заражённого человека.
Ротавирус попадает через некипячёную воду и продукты питания, плохо вымытые или непрошедшие достаточную тепловую обработку.
В случае массового заражения возникает эпидемия ротавируса. Вспышка заболевания происходит поздней осенью и в зимнее время. Очаги заражений – в местах массового скопления людей – детских садах, школах, домах престарелых, общежитиях.


С целью предотвращения массового распространения кишечных инфекций в школах, дошкольных учреждениях, коллективах, на предприятиях составляется «Оперативный план мероприятий по профилактике ОКИ».
Источники инфекции
Источники заражения – больные взрослые и дети, у которых симптомы заболевания уже себя проявили, или вирусоносители – лица, в организме которых находится вирус, но признаков заболевания нет.
Ротавирус со сточными водами попадает в водопроводную сеть, водоёмы, где купание ведёт к заражению.
Инкубационный период и длительность заболевания
Инкубационный период длится до шести суток.
Длительность болезни при кишечной ротавирусной инфекции – 2 недели. Болезнь проходит две фазы: острую и фазу выздоровления. Первая фаза длится 7 дней: организм борется с инфекцией, симптомы тяжёлые. На протяжении второй фазы организм вырабатывает иммунитет, и начинается постепенное выздоровление.
Симптоматика
Клинические проявления кишечного гриппа схожи с ОРВИ в первые дни заболевания:
- повышение температуры до 39 градусов;
- головная боль;
- боль в горле и его покраснение,
- насморк, кашель, головная боль;
- болевые ощущения в области живота;
- диарея;
- приступы рвоты;
- отсутствие аппетита;
- вялость и слабость.

ОКИ у взрослого
Отсутствие высокой температуры отличает пищевые отравления от кишечных инфекций, вызванных патогенными бактериями или вирусами.
Опасным проявлением в острую фазу болезни является обезвоживание организма. Больного обязательно поят.
Особенности протекания заболевания у взрослых и детей
Неуязвимыми к среде желудочно-кишечного тракта и ферментам кишечника ротавирусы делает трёхслойная оболочка. В процессе течения болезни вирус заражает энтероциты – клетки эпителия кишечника – и приводит к их гибели, видоизменяя эпителий. Возникают сильная диарея и мощная дегидратация организма; таков патогенез заболевания.
Ротавирус у детей
Кишечные инфекции опасны для детей, что связано с особенностями детского организма и иммунитета. ОКИ – распространённое заболевание среди малышей от полугода до двух лет.
Энтеровирусная и ротавирусная инфекции часто встречаются в детском возрасте и схожи между собой. Поначалу родители путают их с ОРЗ, так как отмечается скачок температуры, кашель, слезливость глаз, насморк. Затем присоединяются рвота и диарея.
Как при энтеровирусной, так и при ротавирусной инфекции симптомы – высокая температура, понос и рвота, боли в животе, отсутствие аппетита, слабость.
В отличие от ротавируса, энтеровирус поражает, кроме желудочно-кишечного тракта, печень, сердце и нервную систему ребёнка и влияет на зрение.
Обезвоживание и интоксикация – проявления болезни. Дегидратация организма происходит настолько быстро, что у ребёнка не происходит выделения мочи и слёз. Боли нарушают режим сна младенца.
Лечение сводится к поению подсоленной водой или введению жидкости внутривенно.
Дети, находящиеся на грудном вскармливании, менее подвержены желудочно-кишечным инфекциям благодаря качествам материнского молока.
Ввиду высокой детской смертности именно по причине кишечных инфекций, педиатрия уделяет особое внимание профилактике, диагностике и методам лечения ОКИ у детей.
На сегодняшний день существуют пособия и научные статьи, посвящённые проблемам питания детей, способам их безопасного вскармливания, методам лечения и профилактики кишечных инфекций, развитию иммунной системы.
Ротавирус у взрослых
Особенности проявления кишечного гриппа у взрослых – в том, что течение болезни происходит с менее выраженными симптомами. Это связано с защищённостью взрослого организма –кислой средой желудка и содержанием иммуноглобулина А в секрете, вырабатываемом энтероцитами кишечника.
Проявление болезни у взрослого – кишечное расстройство. Человек является разносчиком инфекции, не подозревая, что за слабыми симптомами скрывается кишечное заболевание.
Ротавирус у беременных
Ротавирусная инфекция при беременности не представляет опасности для плода. Обезвоживание организма женщины провоцирует кислородное голодание плода. Поэтому важно при первых же признаках кишечного гриппа не допустить обезвоживания организма и соблюдать постельный режим. Профилактические меры и соблюдение гигиены помогут снизить риск кишечной инфекции.
Диагностика ротавирусной инфекции
Выявление признаков заболевания – путём осмотра пациента и беседы. Фиксируют данные о температуре тела, замеряется артериальное давление, пальпируется область живота. Проводят исследования мочи, кала и крови пациента, осмотр слизистых оболочек прямой кишки.
Дифференциальная диагностика – для сальмонеллёза, холеры, дизентерии, пищевых токсикоинфекций.
Определение вируса на основе анализа РСК или РТГА в первые дни невозможно: антитела вырабатываются у взрослого через несколько дней, у новорожденного – через несколько месяцев. Подтверждается диагноз на основании эпидемиологической обстановки и сезонности.
Особенности ухода за больными ОКИ в условиях стационара
В тяжёлых случаях болезни либо при отсутствии возможности изоляции больного в домашних условиях пациента с кишечными инфекциями помещают в стационар.
В процессе лечения важным является уход за пациентами с острыми кишечными инфекционными заболеваниями.
Профилактика осложнений кишечных инфекций – неотъемлемая часть сестринского ухода на пути пациента к выздоровлению.
Сестринские вмешательства обеспечивают:
- изоляцию поступившего больного от выздоравливающих;
- контроль за регулярным проведением влажных уборок с хлорной известью в палате больного и проветриванием помещения;
- обеззараживание фекалий;
- поддержку режима регидратации;
- контроль диеты и гигиены;
- контроль температуры тела, давления, состояния слизистых оболочек и кожных покровов.
Тщательным должен быть уход за больными с тяжёлыми симптомами (лихорадкой, делирием, помутнением сознания) и за детьми.
gastrotract.ru
Профилактика острых кишечных инфекций
Острые кишечные инфекции широко распространены во всем мире, они поражают взрослых и детей.
Среди всех инфекционных патологий острые кишечные инфекции составляют 20%.
В 2018 году острыми кишечными инфекциями в России зафиксировано более 816 тысяч случаев заболеваний острыми кишечными инфекциями.
Профилактика инфекционных заболеваний особенно актуальна в период ухудшения паводковой ситуации.
Паводки — подъёмы уровня воды, возникающие в результате выпадения обильных осадков.
Благоприятные условия для размножения болезнетворных микроорганизмов в период паводков – угроза для здоровья большого количества людей. Подъем уровня воды – это всегда риск кишечных инфекций (бактериальных и вирусных) : дизентерии, ротавирусной, норовирусной инфекции, гепатита А и других заболеваний с фекально-оральным и водным путями распространения.
Острые кишечные инфекции — группа инфекционных заболеваний, вызванных различными микроорганизмами (бактериями, вирусами), проявляющаяся расстройствами пищеварения и симптомами обезвоживания.
Кишечные инфекции встречаются в любое время года: вирусные, чаще всего встречаются в холодное время года (с ростом заболеваемости гриппом и ОРВИ), бактериальные — в теплое время года.
В связи с благоприятным воздействием теплого климата на размножение микроорганизмов, особенно высок уровень заболеваемости острыми кишечными инфекциями в летний период времени. В этот период отмечается резкое повышение уровня инфицированности воды, почвы, продуктов питания возбудителями острых кишечных инфекций. Особенно подвержены в теплый период кишечным инфекциям дети. Это связано с низкой степенью активности защитных факторов, а так же с отсутствием сформированных гигиенических навыков у детей. Факторы иммунной защиты в желудочно-кишечном тракте у детей формируются к 5-летнему возрасту.
Практически все возбудители острой кишечной инфекции отличаются очень высокой устойчивостью. Например, возбудители паратифов и брюшного тифа продолжают свою жизнеспособность в молоке более 2 месяцев, в воде ещё дольше.
Микробы дизентерии в молоке могут жить и размножаться на протяжении 7 дней, а в речной воде — 35 дней. Свою жизнеспособность вирусы могут сохранять на различных предметах от 10 до 30 дней, а в фекалиях — более полугода.
Виды острых кишечных инфекций:
-
бактериальные: cальмонеллез, дизентерия, иерсиниоз, эшерихиоз, кампилобактериоз; острая кишечная инфекция, вызванная синегнойной палочкой, клостридиями, клебсиеллами, протеем; стафилококковое пищевое отравление, брюшной тиф, холера, ботулизм и прочие
-
ОКИ вирусной этиологи : ротавирусная, энтеровирусная, коронавирусная, аденовирусная, реовирусная инфекции
-
грибковые кишечные инфекции (чаще грибы рода Candida)
-
протозойные кишечные инфекции (лямблиоз, амебиаз) — отличаются крайне тяжелой клинической симптоматикой.
Кто является источником инфекции?
Основным источником инфекции является больной человек. Опасным является здоровый бактерионоситель и тот, у кого заболевание протекает в стертой форме, при которой он даже этого не замечает.
Как происходит заражение ?
Пути инфицирования:
В организм человека бактерии попадают через рот, вместе с пищей, водой или через грязные руки. Например, дизентерия может начаться при употреблении воды из-под крана, некипяченого молока; кишечная палочка может попасть в организм с просроченным кисломолочным продуктом; сальмонеллезом можно заразиться, употребив в пищу зараженные продукты, такие как куриное мясо и яйца, плохо промытые водой овощи и зелень.
Механизм заражения.
Основным механизмом попадания микроорганизмов в организм человека является алиментарный, но для вирусных инфекций характерен также и воздушно-капельный способ заражения.
Факторы передачи:
-
Пищевые продукты, предметы обихода, купание в открытых водоемах (в зависимости от инфекции). В передаче некоторых инфекций имеют значение насекомые (тараканы, мухи)
-
Антисанитарные условия
-
Несоблюдение правил личной гигиены
* Наиболее опасны выделения больного.
Наиболее восприимчивы к кишечным инфекциям:
-
Дети до 5 лет
-
Люди преклонного возраста
-
Лица с заболеваниями желудочно-кишечного тракта
-
Люди, страдающие алкоголизмом
-
Люди с ослабленным иммунитетом.
Инкубационный период в среднем длится от 6 часов до 2 суток.
Клиническая картина.
Как правило, острые кишечные инфекции начинаются остро с повышения температуры тела, жидкого стула, болей в животе.
Общие симптомы острых кишечных инфекций:
-
Интоксикация. Повышение температуры тела, слабость, головокружение, ломота в теле
* Нарушения пищеварения: боли в области желудка, тошнота, многократная рвота, учащение стула (испражнения становятся водянистыми)
Клиническая картина и профилактика некоторых инфекций.
Инфекции, вызванные бактериями.
Холера.
Вызывает холеру бактерия вида Vibrio Cholerae.
Передается инфекция с сырой водой, пищевыми продуктами, при контакте с больными.
Инкубационный период длится от нескольких часов до 6 суток, чаще 1-2 дня.
Симптомы инфекции: заостренные черты лица, сиплый голос, мучительная жажда, постоянная рвота, сухость кожи, слабость, внезапный и частый понос, напоминающий рисовый отвар, боли в мышцах и судороги.
Лечение направлено на восстановление водно-солевого баланса, введение антибиотиков и витаминов.
Профилактика холеры заключается в предупреждении заноса инфекции, в соблюдении санитарно-гигиенических мер, таких как обеззараживание воды, мытье рук, термическая обработка пищи, обеззараживание помещений общего пользования. Специфическая профилактика состоит во введении холерной вакцины и холероген-анатоксина (действует 3-6 месяцев).
Сальмонеллез
Вызывается бактериями рода Salmonella, попадающих в организм с пищевыми продуктами животного происхождения.
Основные пути заражения:
-
Пищевой: мясо зараженных животных и птиц, недостаточно термически обработанные; питье загрязненной воды
-
При купании в загрязненной воде.
Инкубационный период длится от 2 часов до 3 суток, чаще 6-24 часа.
Симптомы: повышение температуры тела до 38-39оС, слабость, головная боль, тошнота, рвота, боли в животе, урчание, вздутие живота, многократный жидкий водянистый стул, боли в мышцах и суставах, судороги конечностей.
Лечение заключается в промывании желудка и кишечника, введении солевых растворов, спазмолитиков и антибиотиков. Необходимо обильное питье.
Профилактика: тщательная тепловая обработка мяса курицы и яиц, соблюдение правил личной гигиены, раздельные хранение и разделка сырой и готовой пищи.
Дизентерия (шигеллез).
Возбудители дизентерии принадлежат к роду Shigella.
Источником инфекции является больной или бактерионоситель.
Механизм передачи — фекально-оральный.
Основные пути передачи — контактно-бытовой, водный, алиментарный.
Факторы передачи: чаще молоко. Возможно овощи, фрукты, различные предметы, обсемененные шигеллами, мухи.
Инкубационный период длится от нескольких часов до 7 суток, чаще 2-3 суток.
Симптомы:
Заболевание начинается остро с появления болей в животе. Далее присоединяется расстройство стула. Частота стула колеблется от 10 до 20 раз в сутки. Стул сначала носит каловый характер, далее появляется слизь, кровь, уменьшается объем каловых масс, они могут приобретать вид плевка. Заболевание сопровождается повышением температуры тела, ознобом, слабостью, вялостью, снижением аппетита.
Лечение:
Больным дизентерией необходимо соблюдать постельный режим. Госпитализации подлежат больные со средне-тяжелым и тяжелым течением болезни. Назначается лечебное питание, антибактериальная терапия, компенсация потери жидкости, обильное питье. При болях в животе назначают спазмолитики.
Профилактика:
Для экстренной профилактики используют дизентерийный бактериофаг. Общая профилактика — санитарно-гигиенические мероприятия.
Ботулизм.
Возбудитель болезни — Clostridium botulinum
Заражение происходит при употреблении продуктов, в которых при анаэробных условиях размножаются бактерии и в большом количестве накапливается токсин.
Инкубационный период продолжается от 2 — 4 часов до 10 суток. В среднем — 2 суток.
Клиническая картина.
Болезнь начинается остро. Основные симптомы: головная боль, тошнота, рвота, боль в животе, нарушение зрения, глотания, изменение голоса. Смерть наступает от паралича дыхания.
Лечение.
При подозрении на ботулизм больные подлежат экстренной госпитализации в стационары, имеющие отделения реанимации. В первую очередь проводят очищение желудка и кишечника, вводят противоботулинистическую сыворотку. Наиболее эффективно её введение на первые сутки. Назначаются антибиотики. Больным с тяжелым течением болезни проводится искусственная вентиляция легких.
Профилактика:
-
Строгое соблюдение технологии производства консервированных продуктов.
-
Домашние заготовки хранить в холодильнике.
-
Лицам, употребившим подозрительный продукт, вводят половину лечебной дозы противоботулинистической сыворотки.
Инфекции, вызванные вирусами.
Ротавирусная инфекция.
Возбудителем инфекции является ротавирус.
Болеют в основном дети от 6 месяцев до 4 лет.
Механизм передачи возбудителя — фекально-оральный, чаще через воду.
Источник заболевания — больной, в меньшей степени вирусоноситель.
Инкубационный период длится от 15 часов до 7 суток.
Клиническая картина.
Болезнь начинается бурно, остро, появляются схваткообразные боли в животе, урчание, жидкий стул. У половины заболевших — рвота. Эти симптомы сочетаются с лихорадкой, головной болью, интоксикацией и катаральными явлениями. Отмечается снижение или отсутствие аппетита.
Лечение.
Госпитализации подлежат больные с выраженными признаками обезвоживания. Основная масса больных лечится на дому. Проводится регидратационная терапия. Восполнение жидкости в объемах, соответствующих потерям. Назначается щадящая диета до восстановления стула.
Профилактика:
Энтеровирусные инфекции.
Возбудитель — энтеровирусы групп Коксаки А, Коксаки В, ЕСНО.
Механизм передачи — фекально-оральный. Путь передачи — алиментарный. Факторы передачи чаще всего — овощи.
Источник инфекции — больной человек, который выделяет вирусы в окружающую среду с испражнениями и отделяемым дыхательных путей.
Инкубационный период составляет от 2 до 10 суток.
Клиническая картина.
Болезнь начинается остро с повышения температуры тела до 38-39оС, головной боли, боли в мышцах. Возможны тошнота и рвота, частый жидкий стул. Иногда присоединяются катаральные явления (ринит, фарингит, ларингит), а также герпетические высыпания на миндалинах. Проявления энтеровирусных инфекций многообразны, в особо тяжелых формах возможно развитие серозных менингитов и поражений сердца.
Лечение.
Госпитализация проводится по клиническим показаниям. В частности, при наличии менингеального синдрома и других поражениях нервной системы. Проводят противовоспалительную и дегидратационную терапию.
Профилактика:
-
Раннее выявление заболевших
-
Изоляция заболевших на 2 недели
-
В очаге инфекции — дезинфекция
-
Детям до 3 лет, имевшим контакт с больными, вводится нормальный человеческий иммуноглобулин, в нос закапывается лейкоцитарный интерферон в течение 7 дней.
Инфекции, вызванные простейшими.
Лямблиоз.
Возбудитель инфекции — Lamblia intestinalis, относится к простейшим.
Источник инфекции — больной человек или цистоноситель. Источником цист могут быть собаки и другие животные.
Механизм передачи — фекально-оральный (через воду, пищевые продукты, предметы обихода, посуду).
Инкубационный период составляет 10-15 дней.
Клиническая картина .
У больных отмечаются боли в верхней части живота или в области пупка, вздутие живота, урчание, тошнота, запоры, сменяющиеся поносами (испражнения жёлтые, с незначительной примесью слизи), дискинезии желчных путей, атопический дерматит, общая слабость, утомляемость, раздражительность, снижение аппетита, головные боли, головокружение, плохой сон.
Лечение.
Лечение направлено на ликвидацию токсикоза, противопаразитарная терапия, диета.
Профилактика:
-
Своевременное выявление больных и их лечение
-
Защита продуктов от загрязнения
-
Борьба с мухами
-
Не использовать воду из открытых источников без предварительного кипячения
-
Мытье фруктов, овощей
-
Соблюдение правил личной гигиены.
Диагностика острых кишечных инфекций.
Диагноз устанавливается на основании клинических признаков болезни, результатов лабораторного обследования, эпидемиологического анамнеза.
Лечение острых кишечных инфекций.
При подозрении на острую кишечную инфекцию необходимо обратиться к инфекционисту, терапевту или педиатру. При значительных болях в животе у детей необходимо вызвать скорую помощь для исключения хирургической патологии. Дети раннего возраста подлежат обязательной госпитализации.
Симптомы, с которыми необходимо обратиться к врачу незамедлительно:
-
Жидкий стул чаще 5 раз в сутки
-
Многократная рвота
-
Кровь в стуле
-
Схваткообразные боли в животе
-
Выраженная слабость и жажда
-
Наличие сопутствующих хронических инфекций.
Категорически запрещено
-
Применять болеутоляющие средства. В случае хирургической патологии это затруднит диагностику
-
Самостоятельно применять противодиарейные средства, так как при большинстве кишечных инфекций токсины скапливаются кишечнике, а применение таких препаратов приведет к их накоплению
-
Использовать грелку. Это только усилит воспалительный процесс.
Профилактика острых кишечных инфекций.
Профилактика острых кишечных инфекций включает общегигиенические и медицинские мероприятия, проводимые постоянно, вне зависимости от времени года и от уровня заболеваемости.
Необходимо выявить источник инфекции, изолировать его и начать лечение. В помещении, где находился больной, провести дезинфекцию.
Основные меры личной профилактики:
-
Соблюдать правила личной гигиены: тщательно мыть руки перед приемом и раздачей пищи, после посещения туалета, улицы
-
Следить за чистотой рук у детей, научить их соблюдать правила личной гигиены
-
Употреблять для питья кипяченую или бутилированную воду
-
Выбирать безопасные продукты
-
Следить за сроками годности продуктов
-
Тщательно мыть овощи и фрукты перед употреблением под проточной, а для детей — кипяченой водой
-
Проводить тщательную термическую обработку необходимых продуктов
-
Употреблять пищу желательно сразу после её приготовления
-
Готовые продукты хранить на холоде, оберегая их от мух. Не оставлять готовые продукты при комнатной температуре более чем на 2 часа
-
Правильно хранить продукты в холодильнике: не допускать контакта между сырыми и готовыми продуктами (хранить в разной посуде)
-
Содержать кухню в чистоте
-
Не скапливать мусор
-
Выезжая на отдых, необходимо брать с собой запас чистой питьевой воды. Не употреблять воду из открытых источников
-
Купаться только в специально отведенных для этой цели местах. При купании в водоемах и бассейнах не допускать попадания воды в рот.
Меры общественной профилактики.
В целях профилактики острых кишечных инфекций осуществляется государственный санитарно-эпидемиологический надзор за соблюдением санитарных правил и норм на объектах производства, хранения, транспортировки и реализации (оптом и в розницу) пищевых продуктов, общественного питания, водоканала, независимо от форм собственности и ведомственной принадлежности; за соблюдением персоналом санитарных правил и норм в организованных коллективах детей и взрослых, в лечебно-профилактических учреждениях, санаториях, домах отдыха, домах престарелых и др.
Проводится обязательная гигиеническая подготовка работников отдельных профессий, производств и организаций, связанных непосредственно с процессом производства, приготовления, хранения, транспортировки и реализации пищевых продуктов, питьевой воды, обучением и воспитанием детей и подростков с выдачей им личных медицинских книжек.
cgon.rospotrebnadzor.ru
Виды кишечных инфекций | Компетентно о здоровье на iLive
Вирусная кишечная инфекция
Вирусные инфекции вызваны ротовирусами и энтеровирусами, которые распространяются не только через грязные руки, предметы и продукты, но также воздушно-капельным путем, так как вирусные кишечные инфекции поражают не только кишечник, но и верхние дыхательные пути.
Среди вирусных кишечных инфекций существуют десятки групп вирусов, провоцирующих заболевание. Самыми распространенными группами вирусов являются ротавирусные и энтеровирусные инфекции.
Ротавирусные кишечные инфекции (или кишечный грипп) выявляются в половине случаев всех вирусных поражений кишечника. Заболевание всегда начинается в острой форме, чаще всего внезапно, основными симптомами есть повышение температуры, частый жидкий стул и рвота.
При развитии энтеровирусной инфекции также наблюдается острое течение заболевания с высокой температурой. Стоит отметить, что диагностика таких инфекций затруднена, так как заболевание имеет разнообразные симптомы (боли в мышцах, слезотечение, лихорадка, судороги, сонливость, боязнь света, учащение пульса, слабость, боли в сердце, насморк, воспаление горла, диарея).
К этой группе кишечных инфекций относят множество вирусов, которые могут провоцировать разные заболевания. Энтеровирусные инфекции могут поразить мышцы, ЦНС, кожу, сердце.
Аденовирусная инфекция встречается реже и для заболевания свойственно поражение преимущественно слизистой носа, глаз, но при поражении тонкого кишечника возможно появление поноса, потеря аппетита, редко рвота. Обычно симптомы проходят через пару дней.
Кишечная ротовирусная инфекция
Ротавирусные кишечные инфекции, также известные под названием желудочный (кишечный) грипп, ротавирусный гастроэнтерит, провоцируют вирусы из группы Rotavirus.
При заражении человек остается опасным для окружающих с момента проявления первых симптомов (первые признаки болезни могут появиться через 1-5 дней после инфицирования) и до окончания симптомов болезни.
Ротавирусы поражают и детей, и взрослых, но дети переносят заболевание тяжелее.
Чаще всего заболевание протекает в острой форме – появляются боли в животе, светлый понос (возможно с кровянистыми примесями), частая рвота, температура повышается до 39oС. Также при поражении ротавирусной инфекцией часто появляется насморк, воспаление горла.
Заражение ротавирусами происходит различными путями, но чаще всего ротавирусы передаются из-за недостаточной гигиены (грязные руки, продукты, особенно молочного производства). Стоит отметить, что хлорирование воды не избавляет от данного вида вирусов.
Вирусы этой группы поражают слизистую ЖКТ и выводятся с испражнениями больного. Заболевание вызывает нарушение пищеварительной функции, частый и сильный понос, что приводит к обезвоживанию организма.
Впервые заражение этим видом вирусов происходит в детских дошкольных или школьных учреждениях, где не исключены эпидемические вспышки ротавирусной инфекции.
Большая часть детей к пятилетнему возрасту уже переносит инфекцию, и как показывают наблюдения, с каждым последующим заражением заболевание переносится легче, так как организм вырабатывает защиту против этого вида вирусов.
Заболевание обычно имеет сезонный характер и, как правило, приходится на холодное время года.
Отличительной особенностью ротавирусов является то, что микроорганизмы не погибают при низких температурах и могут оставаться активными в неблагоприятной среде долгое время. Кроме этого, ротавирусы поражают дыхательную систему и могут передаваться воздушно-капельным путем.
Больной человек через 3-5 дней может заразить довольно большое количество людей (тех, с которыми довольно близко контактирует).
Лекарственных препаратов против ротавирусов нет и лечение проводится симптоматическое (адсорбирующие, вяжущие, лактосодержащие препараты, жаропонижающие и пр.).
Рацион питания больного должен содержать кисель, рисовую кашу, куриный бульон. Порции должны быть не большими, чтобы не спровоцировать рвоту и пища усваивалась ослабленным организмом легче.
При многократной рвоте и поносе рекомендует восполнить нехватку солей и жидкости в организме. Следует давать больному пить часто и понемногу (примерно по 50 мл).
Симптомы заболевания при симптоматическом лечении исчезают на 5-7 день, организм постепенно восстанавливается.
Температура при заболевании тяжело сбивается жаропонижающими средствами и может держаться несколько дней.
Особенностью такой инфекции является восприимчивость ротавирусов к повышению температуры, при 38oС вирусы начинают погибать, поэтому не рекомендуется сбивать температуру ниже этой отметки.
Ротавирусная инфекция не дает осложнений, если лечение начато своевременно, также заболевание не приводит к негативным последствиям и имеет в большинстве случаев благоприятный прогноз.
Специалисты рекомендуют для предупреждения заболевания соблюдать личную гигиену, использовать для питья кипяченную или фильтрованную воду.
Бактериальные кишечные инфекции
Бактериальные инфекции провоцируют болезнетворные бактерии (сальмонеллез, дизентерия, кишечная палочка и пр.). Такие инфекции передаются через грязные руки, предметы, продукты питания, воду.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Сальмонеллезная кишечная инфекция
Сальмонеллезная инфекция вызывается микроорганизмами из группы сальмонелл. Заболевание поражает животных, птиц и людей, его возбудители широко распространены и могут оставаться активными длительное время даже в неблагоприятной среде.
Бактерии сальмонеллы начинают погибать через 7-10 минут при температуре 70oС.
Болезнетворные микроорганизме в толще куска мяса (прим. 10-12 см) не погибают даже при кипячении, в копченом или соленом мясе остаются активными до двух с половиной месяцев, в сливочном масле – до четырех месяцев, в молоке – до момента скисания продукта.
В пыли бактерии остаются активными до трех месяцев, в почве – до четырех с половиной месяцев, в замороженном состоянии, в частности в продуктах – более года.
Распространение инфекции происходит от инфицированных домашних животных (кони, коты, собаки, куры, утки и пр.) или диких птиц (чайки, голуби). Также источником инфекции могут быть носители бактерий.
Человек в основном заражается после употребления в пищу мяса инфицированного животного или птицы, а также яиц.
Опасность заражения увеличивается при переработке мяса в фарш, несоблюдении технологии приготовления мяса, хранении мясных блюд в тепле.
Также опасность представляю инфицированные сальмонеллезом люди и носители инфекции, особенно при несоблюдении или личной гигиены.
Заражение человека может произойти на фабрике или ферме во время ухода за животными или птицами, в местах убоя и переработки мяса.
Сальмонеллез довольно широко распространен и может возникнуть на протяжении всего года (в летне-осенний период наблюдается учащение случаев заболевания).
Сальмонеллезные кишечные инфекции развиваются в крайне тяжелой форме, особенно тяжело переносят заболевание дети.
Заболевание может иметь несколько вариантов течения, всего выделяют три формы: локализованная, генерализованная и бактериовыделение.
Самой распространенной формой болезни является локализованная, для которой характерно острое течение (проявляется обычно в первые сутки после заражения). Начинается с повышения температуры, лихорадки, далее возникают боли в животе, тошнота, рвота, диарея (испражнения зеленоватого оттенка с резким неприятным запахом).
Большую опасность представляют осложнения на фоне инфекции, наиболее опасным является инфекционно-токсический шок, при котором происходит отечность головного мозга, надпочечниковая, сердечно-сосудистая и почечная недостаточность.
Стафилококковая кишечная инфекция
В кишечнике человека обитает огромное количество микроорганизмов, большинство из которых поддерживает работу иммунной системы, а остальные являются патогенными (болезнетворными). При резком увеличении количества патогенных бактерий возникают опасные заболевания, обычно такое случается при снижении иммунитета, после приема антибиотиков, которые нарушают микрофлору кишечника и т.п.
Стафилококки считаются условно-патогенными бактериями, т.е. такими, которые обитают в кишечнике человека, но при определенных условиях начинают активно размножаться и провоцироваться тяжелые заболевания.
Стафилококковые кишечные инфекции развиваются постепенно, в большинстве случаев первые симптомы заболевания – насморк, воспаление горла – путают с простудой, температура крайне редко повышается более 37,5oС.
Болезнь протекает тяжело, учитывая, что стафилококковая инфекция не имеет характерной симптоматики, состояние похоже на пищевое отравление.
Заболевание проявляется в первые сутки после заражения, человека беспокоят боли в животе, рвота, жидкий стул с примесями крови и слизи, высыпания на коже, слабость.
Бактерии золотистого стафилококка размножается очень быстро, особенно в продуктах, хранящихся при температуре более 20oС (особую опасность представляют молочные продукты, яйца, мясо, рыба, кремовые пирожные, торты, салаты).
Несмотря на то, что специалисты на сегодняшний день изучили стафилококки полностью и наиболее детально из всех известных бактерий, инфекция тяжело поддается лечению. Это связано с тем, что стафилококк крайне изменчив и способен быстро вырабатывать устойчивость к антибиотикам.
Брюшнотифозная кишечная инфекция
Брюшной тиф вызывают бактерии Salmonella typhi, которые проникают в кишечник с продуктами питания или водой. При развитии заболевания начинаются воспалительные процессы в кишечнике, со временем происходит изъязвление и кровотечения, иногда происходит разрыв кишечника.
Если человек не получил необходимого лечения, он может выделять бактерии сальмонеллы на протяжении нескольких лет после заражения, также человек может стать носителем инфекции.
Инкубационный период болезни — от одной до двух недель, заболевание начинается постепенно, вначале повышается температура, начинают болеть суставы, горло, пропадает аппетит. Далее появляются боли в животе, кровотечение из носа в некоторых случаях при мочеиспускании появляется боль. При тяжелых формах болезни появляется бред, оцепенение, кома. В 10 случаях из 100 через 7 дней с момента инфицирования на теле больного возникают розовые пятна.
Бактерии сальмонеллы могут спровоцировать симптомы заболеваний мочевыделительной системы или пневмонии, в связи с чем, диагностика брюшного тифа затрудняется.
При своевременном и соответствующем лечении человек выздоравливает полностью, осложнения могут развиться при отсутствии (полном или частичном) лечения, в частности после 20-го дня болезни могут появиться кровотечения. В 2% случаев в кишечнике образуется сквозное отверстие, что приводит к воспалительным процессам в брюшной полости.
Бактерии сальмонеллы способны вызвать развитие пневмонии, поражение желчного пузыря, печени. При попадании бактерий в кровоток происходит поражение оболочки головного мозга, половой системы, сердечных клапанов, костной ткани, мочевыделительной системы, почек.
Бактерии Salmonella typhi передаются через мочу и кал инфицированных людей. Риск заражения повышается при несоблюдении личной гигиены и заражении бактериями продуктов питания и воды. Также переносчиками бактерий являются насекомые (например, мухи).
Если лечение начато вовремя, в большинстве случаях человек полностью поправляется (у 10 из 100 больных происходит рецидив заболевания, даже при приеме антибиотиков).
Маленькие дети, пожилые люди, лица с сильным истощением организма крайне тяжело переносят заболеванием, смертность от инфекции среди этой категории довольно высокая.
В тяжелых состояниях (оцепенение, кома, шок) прогнозы неутешительные, лечение и период восстановления может занимать несколько лет.
Кишечная коли инфекция
Вызывается некоторыми видами кишечной палочки, заболевание протекает в острой форме и сопровождается рвотой и поносом.
Коли-инфекция также известна под названием эшерихиоз или коли-бактериоз, поражает в основном кишечник, в редких случаях кишечные палочки могут поразить легкие, желчевыводящие пути, мочевыделительную систему, также возможно заражение крови.
Болезнь обычно поражает маленьких детей (до года), которые тяжело переносят инфекцию, особенно тяжелое течение заболевание наблюдается у недоношенных детей, при искусственном вскармливании, различных заболеваниях, ослабляющих организм.
Распространению инфекции способствуют инфицированные дети, которые выделяют множество болезнетворных бактерий в окружающую среду. Также большую опасность представляют носители инфекции и люди, перенесшие болезнь в легкой или стертой форме.
Путь заражения – фекально-оральный, который присущ всем кишечным инфекциям. Болезнетворные микроорганизмы могут передаваться через руки родителей, медицинского персонала, а также через различные предметы, продукты, к которым прикасался носитель инфекции. Бактерии способны сохранять активность нс протяжении нескольких месяцев и предметы, окружающие больных коли-инфекцией могут представлять угрозу для окружающих.
Болезнь может также возникнуть при снижении защитных сил, кишечная палочка, которая присутствует в ЖКТ и сдерживается полезно микрофлорой, при определенных условиях может начать не контролированное размножение.
Кишечная инфекция клебсиелла
Условно-патогенная микрофлора кишечника при определенных условиях может вызывать ряд тяжелых кишечных заболеваний. Среди таких бактерий клебсиела одна из самых распространенных, которая при сбоях в иммунной системе может спровоцировать как легкий инфекционный процесс, так и тяжелое заболевание.
Существует несколько видов клебсиелл, среди которых кишечные инфекции вызывают бактерии K. Pneumoniae и K. Oxytoca. Заболевание часто возникает при ослабленном иммунитете, у маленьких детей, в пожилом возрасте, при иммунодефиците (сахарный диабет, онкологические процессы, заболевания крови, после операций по пересадке органов). Инфекция клабсиеллы часто возникает у лиц, злоупотребляющих спиртным.
Бактерии клебсиеллы могут сохранять активность в почве, пищевых продуктах (особенно в молоке и молочных продуктах).
Распространению инфекции способствуют больные и носители инфекции. В кишечник болезнетворные бактерии могут попасть с некачественными продуктами (в основном через молоко, мясо), через грязные руки, овощи, фрукты.
Заболевание начинается с болей в животе, рвоты, диареи и протекает в острой форме. Возможно повышение температуры.
Лечение зависит от тяжести течения больного, преимущественно назначаются пробиотики и бактериофаги (вирусы, уничтожающие бактерии).
Иерсиниозная кишечная инфекция
Кишечный иерсиниоз вызывает коккобацила, которая попадает в организм с зараженной водой, продуктами, при контакте с животными, через препараты крови.
Заболевание чаще всего поражает маленьких детей, особенно до 1 года, молодых людей и мужчин.
Распространять инфекцию могут грызуны, дикие или домашние животные (кони, собаки, коты, коровы и пр.). Свиная требуха является наиболее частым источником инфицирования человека, существуют донные, что иерсиниоз является профессиональным заболеванием людей, работающих с сырым мясом.
Бактерии сохраняют способность к размножению даже при низких температурах.
Заболевание начинается с диареи, лихорадки, болей в животе. Заражение крови при данном виде кишечной инфекции происходит довольно редко, в основном у детей до трех месяцев и при иммунодефиците.
При нормальном иммунитете иерсиниозная инфекция проходит в течение нескольких дней при симптоматическом лечении, эффект от применения антибиотиков в этом случае не доказан. Антибактериальная терапия назначается детям до трех месяцев и при иммунодефицитных состояниях, когда повышается риск развития заражения крови.
Бактерии чувствительны к фторхинолонам, цефалоспоринам третьего поколения, бисептолу, аминогликозидам.
Кишечная инфекция протей
Протейная кишечная инфекция вызывается бактериями семейства Proteus. Заболевание поражает в основном ЖКТ, но не исключают возможность развития патологического процесса и в других органах (уши, глаза и пр.).
Бактерии Proteus обитают в гниющих продуктах животного происхождения (навоз, мясо и пр.), кроме того, микроорганизмы обладают устойчивостью к внешним условиям.
Распространять инфекцию могут как люди, так и животные, пути передачи, как и в других случаях кишечных заболеваний – фекально-оральный.
В большинстве случаев инфекция передается через продукты питания, бактерии Proteus часто выявляются в мясных изделиях, рыбе, молоке. Крайне редко наблюдается передача инфекции через воду (при употреблении или купании в загрязненных водоемах), при несоблюдении личной гигиены.
Тяжело переносят инфекцию новорожденные и маленькие дети.
Заболевание развивается чаще всего быстро, возникает слабость, понос, рвота, температура повышается до 38-39oС.
Для лечения обычно назначаются антибиотики, бактериофаги, энтеросорбенты. Выбор антибактериального препарата зависит от чувствительности бактерий.
Прогнозы в большинстве случаев благоприятные, но при тяжелом течении болезни и среди детей до года не исключен летальный исход.
Кишечные протозойные инфекции
Протозойные инфекции провоцируют простейшие патогенные микроорганизмы, которые могут привести к развитию тяжелых заболеваний. Всего существует примерно 50 простейших, которые могут спровоцировать у человека болезни, при этом процент инфицирования довольно высокий среди населения.
Простейшие микроорганизмы могут поражать различные органы и ткани (ЦНС, кровь, кишечник, легкие и пр.).
Распространению инфекции способствуют насекомые, которые не только переносят инфекцию с фекалий на продукты питания, но и кусают человека, также некоторые микроорганизмы могут передаваться половым путем.
Кишечные инфекции, вызываемые простейшими микроорганизмами: американский трипаносамоз, пироплазмоз, изоспороз, малярия, амёбиаз (язвенное поражение кишечника), кокцидоз, лямблиоз, инфузорная дизентерия, криптоспоридиоз, лейшманиоз, саркоспоридиоз, африканский трипаносомоз, токсоплазмоз, трихомоноз (урогенитальная инфекция, передающаяся половым путем).
Грибковые кишечные инфекции
В последнее время грибковые инфекции беспокоят все большее количество людей, в частности, увеличилось количество пациентов с грибковыми поражениями кишечника.
В кишечнике в основном размножаются грибки Candida, которые провоцируют кандидоз. Чрезмерное увеличение количества грибков происходит при сниженном иммунитете, приеме некоторых лекарственных препаратов (особенно антибиотиков, гормонов кортикостероидов, слабительных средств).
В здоровом организме грибки не размножаются, так как иммунная система и полезная микрофлора кишечника сдерживает их размножение. Нарушить микрофлору кишечника могут сильные нервные напряжения, плохая экология, несбалансированное питание.
Развитие кандидоза в кишечнике в первую очередь указывает на нарушение в работе иммунной системы и может сигнализировать о развитии серьезной патологии.
Грибковые кишечные инфекции лечат местными средствами, которые не всасываются в стенки кишечника, препаратами, восстанавливающими микрофлору.
При лечении грибка стоит тщательно выполнять рекомендации врача, не уменьшать самостоятельно длительность лечения, продолжать прием таблеток, даже если исчезли симптомы, придерживаться рекомендуемой диеты и пр., в противном случае инфекция может возникнуть повторно и лечение её будет более длительным.
При грибковых инфекциях следует уменьшить количество сладкого в рационе (включая напитки, сдобу), жирного, жареного, употреблять больше фруктов и овощей, несладких каш, кисломолочных продуктов, исключить алкоголь.
У женщин грибковые инфекции в кишечнике часто протекают одновременно с молочницей (кандидоз влагалища).
Кишечная инфекция на море
Кишечные инфекции на море широко распространены, особенно часто заражаются маленькие дети. Основной причиной распространения инфекции на море является хранение продуктов вне холодильника, несоблюдении технологии приготовления мясных изделий, насекомые, которые могут переносить бактерии с кала на продукты питания, недостаточная личная гигиена, употребление не мытых овощей, фруктов.
Еще одной причиной кишечной инфекции может быть купание в море, поскольку во время плавания человек может случайно заглотнуть воду. Особенно подвергаются опасности дети, которые могут пить морскую воду, грызть ногти или кушать грязными руками.
ilive.com.ua
Инфекционные заболевания пищеварительной системы — симптомы, профилактика и лечение

Инфекционные заболевания пищеварительной системы – категория патологических состояний, проявляющих себя дискомфортом и специфической симптоматикой. Причина болезни – некий возбудитель. Известно несколько разновидностей опасных микроскопических форм жизни, приживающихся в среде пищеварительного тракта человека. Некоторые устраняются довольно просто, другие представляют собой немалую опасность и даже угрозу жизни.
Заболевания: возбудители
Довольно частая причина заболеваний пищеварительной системы – Хеликобактер пилори. Эта патологическая микроскопическая форма жизни присутствует в организме многих людей, при ряде внешних условий начинает активно размножаться, инициируя болезнь. Как правило, возбудитель выявляется в желудочной полости. Ему свойственна способность реагировать с пищеварительными ферментами, раздражая слизистые, что дает старт воспалительным процессам. Продолжительное влияние на слизистые может стать причиной язвы, спровоцировать гастрит. Кроме того, инвазия Хеликобактер пилори считается предраковым состоянием – на фоне такого заражения высока вероятность малигнизации тканей.
Инфекционные заболевания пищеварительной системы человека провоцируют стрепто-, стафилококки. Эти возбудители чаще становятся причиной симптоматического комплекса, указывающего на общее отравление организма. Больной страдает от лихорадки, жидкого стула, его тошнит и рвет. Если обследования показывают гастрит, предположительно, болезнь объясняется инвазией сальмонеллы. Все эти формы микробов могут проникнуть в ЖКТ с низкокачественными, недостаточно тщательно обработанными продуктами питания. Есть вероятность орального заражения, контактного, бытового от больного или носителя патологической микрофлоры. Образ жизни, правильное и корректное употребление пищи снижают вероятность заражения бактериями и формирования в организме комфортной для их развития среды.
Факторы и опасности
Выше вероятность развития неинфекционных, инфекционных заболеваний ЖКТ, если человек нетщательно прожевывает пищу, не разжевывает ее до конца, а также спешит во время трапезы, наспех заглатывая крупные куски и воздух. Спровоцировать болезнь может пристрастие к холодным продуктам или излишне горячим. Выше риски для тех, кто ест очень много, потребляет в больших объемах соль, сладости, острое, пряное, консервированное, маринованное, а также питается некачественными продуктами или слишком однообразной пищей. Выше опасность для приверженцев строгих диет, лиц, использующих продолжительными курсами медикаменты, подверженных стрессам и переживаниям людей.
К числу факторов, способных дать толчок инфекционным заболеваниям пищеварения, относится неправильный рацион, употребление пищи со слишком большими временными промежутками между порциями, поедание больших объемов за один раз. Болезнь может развиться, если человек болеет различными патологиями внутренних органов – как инфекционными, так и другого характера, а также курит, употребляет алкоголь. Статистические исследования показали: внушительный процент всех пациентов с болезнями ЖКТ – неуверенные в себе люди, склонные к замкнутости.
Инфекции: гастрит
Причины, симптомы, лечение заболеваний ЖКТ, последствия инфекционных инвазий – все эти аспекты привлекают внимание передовых врачей разных научных институтов, клиник во всех странах мира. В этом нет ничего удивительного – проблема исключительно актуальна. В настоящее время выявлено, что чаще всего встречается гастрит. Этим термином обозначают такое патологическое состояние, когда слизистая становится областью локализации воспалительного очага. Среди взрослых лиц гастрит в среднем наблюдается у каждого второго. Принято делить все случаи на острые и хронику. Первый характеризуется сильными симптомами через несколько часов после трапезы, второй продолжается годы, периодически обостряясь и снова стихая. Также бывает ограниченный гастрит, при котором характерная симптоматика возникает только при употреблении некоторых типов продуктов – к примеру, острых или пряных, алкогольных.
Гастрит – заболевание пищеварительной системы, разновидности которого выделяют, оценивая уровень кислотности среды в желудке: она может быть выше или ниже нормы, стандартной.
Инфекционные болезни: балантидиаз
Балантидиаз провоцируется инфузориями, проникающими в человеческий организм от свиней. Возбудитель поступает орально-фекальным путем, провоцирует участки изъязвления в кишечнике. Болезнь протекает довольно тяжело, особенно если выявлена поздно, случай затянут, лечение подобрано некорректно. Балантидия, провоцирующая балантидиаз, впервые официально описана в середине позапрошлого столетия ученым из Швеции. В 1901 официально доказали способность провоцировать инфекционные человеческие болезни ЖКТ.
В настоящее время балантидиаз не принадлежит к числу распространенных патологий. Среди обитателей сельской местности количество носителей в среднем оценено в 5 % населения. Чаще инфицирование выявляют у тех, кто по работе вынужден взаимодействовать со свиньями или задействован на производстве колбасы. Среди прочих простейших, способных прижиться в кишечнике, возбудитель балантидиаза – наиболее крупный. Его поверхность сформирована многочисленными ресничками, обеспечивающими возможность двигаться. Размножение вегетативное, цистами, способными выжить в неблагоприятной среде до месяца.
Как заметить?
Латентный период инфекционной болезни длится до двух недель, после чего заболевание может проявить остро или развиться в хронической форме. Определенный процент больных вовсе не замечает ухудшения состояния. Проникая в ЖКТ, возбудитель продолжительное время может не показывать отравляющего эффекта, существуя в нижних отделах тракта. В настоящий момент врачи не знают причины, стимулирующие балантидии на агрессию, но точно известно: простейшие могут непредсказуемо начать внедрение в слизистые, за чем следует активное размножение делением.
Первое проявление – отечность, покраснение слизистых, после чего появляется симптоматика эрозии. Простейшие внедряются глубоко в слизистые, что инициирует некротические процессы, кровоизлияния, отторжение больных тканей. На слизистых формируются неправильной формы изъязвленные участки, края и нижняя часть которых толще нормы, словно бы изрезана. Для этой области характерен гнойный налет.
Указывают на балантидиаз колиты, энтероколиты, общее отравление, тенезмы, диспепсия, спазмы в ЖКТ, сухость языка. Возможен жар, больного рвет и тошнит, печень становится больше размером, отзывается болью.

Как избавиться?
Наилучшие прогнозы – в случае если болезнь вовремя выявили и правильно диагностировали. Больному показан пятидневный антибактериальный курс, повторяющийся трижды. Наилучшие медикаменты, зарекомендовавшие себя эффективностью – «Метронидазол», «Окситетрациклин».
На остром этапе болезни необходимо принимать меры для предупреждения дегидратации, облегчения отравления. Через капельницу пациенту в вену вливают натриевый хлорид, растворы белков, глюкозу. Назначают витамины для общего укрепления, питание с высокой калорийностью.
Инфицирование: амебиаз
Это заболевание также принадлежит к категории протозойных, по симптоматике похоже на дизентерию. Проявления наблюдаются, когда в организме накапливается достаточно многочисленная популяция возбудителей – амеб. Область их локализации – кишечный тракт. Возможна инвазия одновременно нескольких разновидностей. Известны амебы, способные стать причиной тяжелого инфицирования с выраженными кишечными нарушениями. Наибольшая активность этого паразита наблюдается в жарких странах с влажным воздухом. Число носителей самой опасной формы амеб оценено приблизительно в 480 миллионов. Количество летальных исходов за год от острого инфицирования – до 100 000.
Заболевание протекает в два этапа, связанных с нюансами жизнедеятельности возбудителя, существующего в качестве трофозоиты и цисты. Трофозоиты сперва переживают тканевый этап. При остром инфицировании именно эту форму можно выявить в пораженных органических тканях, в редких случаях – выделениях больного. При хронике обнаруживают просветную форму, предцистную. Цисты выявляют в случае если патология склонна к рецидиву, а также при носительстве инфекции.
Нюансы течения
Амебиаз бывает склонный к манифестации и протекающий без симптомов. Первый вариант проявляет себя типичными клиническими явлениями, второй не сопровождается симптомами, но при исследовании содержимого кишечника можно обнаружить цисты амеб. Существует кишечный дизентерийный колит – острый, хронический. Внекишечные случаи разделяются на заражение легких, печени, мочеполовой системы. Бывает церебральный амебиаз, кожный. Зачастую все указанные формы являются осложнением кишечной. Хроника возможна в течение десятилетия, иногда – дольше.
Развитие болезни определяется иммунным статусом пациента. Чаще амебиаз выявляют у вынашивающих ребенка женщин, особенно в последней трети срока и после рождения, поскольку организм в это время слаб. При нехватке иммунитета и в раннем возрасте у ребенка возможно агрессивное, очень быстрое течение при сильной симптоматике общего отравления. Кишечные стенки при обследовании оказываются изъязвленными. В сочетании с токсическим синдромом с высокой степенью вероятности это может спровоцировать смертельный исход.

Болезни ЖКТ: язва и другие патологии
Язва – довольно часто встречающееся заболевание ЖКТ. Симптомы и лечение болезни – одна из наиболее актуальных тем для многих жителей нашей планеты. Распространено язвенное заболевание исключительно широко. Термином принято обозначать патологические процессы, при которых нарушена целостность желудочных, кишечных слизистых. Под влиянием агрессивных факторов формируются участки изъязвления. Обычно язва формируется на фоне гастрита при отсутствии адекватного лечения, а также у продолжительно курящих, употребляющих спиртное лиц и людей, отдающих предпочтение жирной, тяжелой пище, вредным продуктам. Выше риски заболеть язвой у мужчин.
Аденокарцинома – относительно распространенная злокачественная болезнь, при которой клетки слизистых склонны к патологической пролиферации. Опухоль может развиться в любом участке ЖКТ. Предраковым состоянием считается инфицирование Хеликобактер пилори. Аденокарцинома склонна к быстрому агрессивному росту, инфильтрации. Продуцируемые больными клетками отравляющие соединения ухудшают состояние пациента в целом.
Как заподозрить?
Изучение причин, симптомов болезней органов пищеварения в настоящее время – объект интересов медицинской науки. Определенные сведения в этой области, безусловно, получены, но врачи не отрицают: многое еще только предстоит уточнить. Определен список клинических проявлений, свойственных инфекционным желудочным болезням. В него включена болезненность этой области разного характера, склонность к тошноте и рвоте, формирование на поверхности языка налета. Пациенты обычно жалуются на изжогу, отрыжку и газообразование, проблемы со стулом, тягу к питью и нарушение аппетита от его полного исчезновения до нездоровой активизации. На фоне желудочных инфекционных заболеваний может активизироваться работа слюнных желез, в больном органе появляется чувство распирания.
Если инфекционные заболевания пищеварительной системы и их возбудители спровоцировали язву, пациент ощущает особенно сильную болезненность в пострадавшей зоне ночью и в случае если проголодается. Иногда язва инициирует кровотечение. Если начались злокачественные процессы, пациент страдает от голода, худеет на фоне сильного аппетита, ощущает себя слабым и обессиленным. Возможна дисфагия разной степени тяжести. Иногда беспокоит отрыжка, рвота тухлым.
Уточнение состояния
Заметив признаки заболеваний желудочно-кишечного тракта, следует обратиться к терапевту, который перенаправит к гастроэнтерологу, но может дополнительно порекомендовать пройти другие обследования, приемы у врачей. Чтобы уточнить диагноз, гастроэнтеролог сперва осмотрит пациента и зафиксирует все жалобы, проведет пальпацию больной области и выберет актуальные для конкретного случая инструментальные обследования. Как правило, в первую очередь делают гастроскопию с применением эндоскопа. Во время процедуры специальный зонд вводят в желудочную полость, видеокамера передает на монитор в режиме реального времени изображение внутренних структур. Иногда необходим рентгеновский снимок для изучения желудочной формы, нюансов расположения, состояния слизистой, наличия сомнительных образований. В ряде случаев рекомендовано сделать КТ, УЗИ.
Предполагая инфекционные заболевания пищеварительной системы, врач наверняка направит больного на анализ урины, крови для определения биохимического состава, специфических маркеров, ферментов. Из желудка берут пробы содержимого для лабораторного изучения. По итогам проведенных мероприятий доктор ставит диагноз или назначает дополнительные обследования, выбирает подходящий терапевтический курс.
Что делать дальше?
Лечение инфекций пищеварительной системы начинается с определения оптимальной программы питания. Одно из базовых правил гастроэнтерологии: пренебрегая режимом и диетой, невозможно вылечить болезнь ЖКТ, что бы ее ни спровоцировало, какие бы эффективные средства ни применял больной. Второй аспект – медикаментозный курс. Препараты подбирает врач, ориентируясь на диагноз, состояние пациента, индивидуальные особенности, противопоказания, склонность к аллергии и ответ на уже практиковавшееся ранее лечение.
Если следует взять под контроль активность желудочного сока, показаны антациды. Меры против инфекционных заболеваний пищеварительной системы включают прием «Де-нола», «Алмагеля». Иногда пациентам прописывают «Фосфалюгель», «Маалокс».
Если следует привести в норму показатели кислотности, прибегают к альгинатам – «Ламиналь», «Гевискон». Активизировать желудочную моторику можно препаратами «Мотилиум», «Бимарал». Для улучшения процесса пищеварения назначают ферменты «Креон», «Мезим», «Панзинорм». Борьба с болезненностью эффективна с применением спазмолитиков, в продаже представленных под торговыми наименованиями «Но-шпа», «Дибазол».
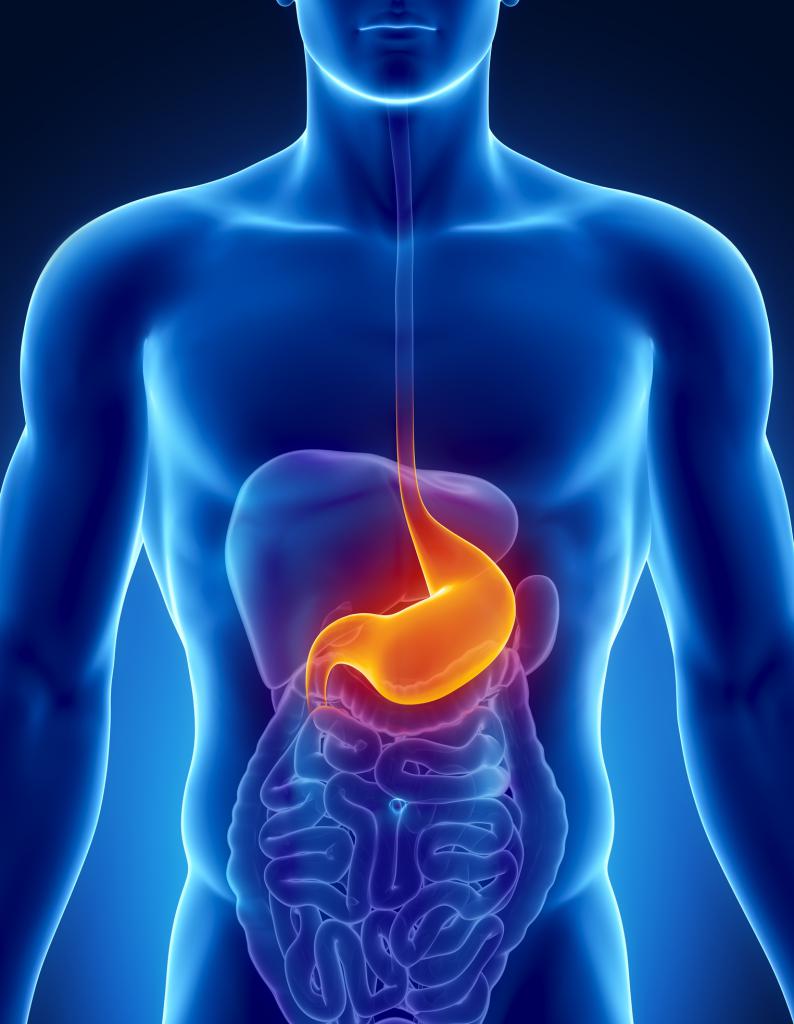
Многогранный курс
Чтобы регулировать выработку желудочного сока, назначают антисекреторные средства. Самое популярное называется «Омез». Сходными качествами обладают «Квамател», «Гастрозол». Для улучшения общего состояния больного и восстановления нормального баланса микрофлоры в ЖКТ показаны пробиотики. Среди аптечных продуктов особенного внимания заслуживают «Лакто-джи», «Линекс». Популярностью пользуются средства «Лактобактерин», «Бифидумбактерин».
Если инфекционные заболевания пищеварительной системы дали старт злокачественному новообразованию, терапевтический курс практикуется комплексный. Больному назначают операцию, облучение, химиотерапию. Набор конкретных препаратов и процедур зависит от тяжести случая и его особенностей.
Правила питания
Профилактика и лечение заболеваний пищеварительной системы предполагают строгое соблюдение диеты, минимизирующей вредоносное влияние продуктов питания на ЖКТ. При любой инфекции придется полностью исключить из рациона маринованную пищу, консервы, жареное и острое, соленое и жирное. Пережевывать блюда следует медленно и аккуратно, методично, без спешки. Показаны только продукты комфортной температуры, не слишком горячие, но и не очень холодные. Следует кушать небольшими порциями, часто.
Чтобы минимизировать риск инфицирования и его последствий, быстрее вылечить болезнь, если она началась, исключают спиртное и бросают курить.
Особенный случай: болеют дети
Чаще у детей инфекционные заболевания пищеварительной системы спровоцированы носительством бактерий кем-либо из членов семьи (либо случаем болезни среди родственников). Больной человек целует, обнимает малыша. Возбудитель может перенестись через посуду и другие бытовые принадлежности. Кроме того, далеко не все дети умеют тщательно мыть руки и осознают важность этого, что также повышает риски инфицирования.
У самых маленьких чаще заболевание появляется при неправильном применении прикорма, пренебрежении гигиеной со стороны ребенка и родителей. У детишек постарше нередки случаи инфицирования из-за употребления еды быстрого приготовления, сладких, газированных жидкостей, снеков. Выше опасность заболеть, если в рационе нет горячего питания, жидкой пищи.
Симптоматика патологических процессов аналогична свойственной взрослым. Профилактика инфекционных заболеваний пищеварительной системы предполагает исключение всех указанных факторов, обучение правилам гигиены и донесение важности следования им.
Предупреждение болезни
Меры профилактики инфекционных заболеваний пищеварительной системы довольно просты – следует исключить из повседневности стресс, сильные нервные напряжения, взять под контроль рацион, исключить питание в спешке, нездоровой пищей, есть разумные объемы и часто. Предупреждение заболеваний включает отказ от питания всухомятку, пересмотр ежедневного режима таким образом, чтобы на отдых выделялось достаточно времени. Продукты должны быть полезными, а питание – здоровым.
Ответ на билет в ОГЭ о профилактике инфекционных заболеваний пищеварительной системы должен включать упоминание об отказе от вредных привычек. Минимизировать риски можно, если исключить и алкогольные напитки, и табачную продукцию, и другие отравляющие, снижающие иммунитет, опасные вещества.
sammedic.ru

