Изжога и понос при беременности — Про изжогу
С диареей сталкивался каждый человек. Неприятный симптом может возникать по различным причинам. Стрессовые ситуации, неправильное питание, воспалительные процессы в желудочно-кишечном тракте являются причинами жидкого стула.
При зачатии снижается иммунитет, это необходимо для сохранения, вынашивания малыша. Для женщины в период беременности интенсивный понос представляет угрозу для плода. Поэтому будущей мамочке важно знать, как действовать при диарее, что помогает справляться с симптомом, какие препараты принимать, когда обратиться за медицинской помощью.
Причины диареи при беременности
Понос – частое опорожнение кишечника, больше 2 раз в день, сопровождающееся дискомфортом, спазмами в области живота. Каловые массы водянистые. Диарея может протекать безболезненно, но обычно при расстройстве желудка больной ощущает тошноту, рвотные позывы, слабость, плохое самочувствие, высокую температуру.
Причины жидкого стула у беременных:
- На ранних сроках у большинства женщин сопровождается токсикозом. При токсикозе происходит нарушение пищеварительного процесса, изменяется гормональный фон. По утрам ощущается тошнота, изжога, рвота, жидкий стул. Первые дни женщина может наблюдать отвращение к обычной еде, в рационе преобладают овощи, фрукты. Будущую мамочку тянет на определённые продукты. Все это провоцирует расстройство желудка, появление поноса. Если она себя нормально чувствует, понос не постоянный, живот не тянет, нет боли и спазмов, то особого лечения симптом не требует. Достаточно пересмотреть меню, добавить продукты, которые укрепляют стул, исключить еду, способную вызывать понос.

- Если женщина ещё не знает о беременности, то понос до задержки менструального цикла является первым признаком после зачатия.
- Лекарства и витамины для беременных. Организм во время вынашивания ребёнка нуждается в постоянном пополнении витаминами и микроэлементами. Они важны для нормального развития плода и благоприятного течения беременности. Врачи после анализов крови назначают витаминные средства. На полках аптечных витрин большой ассортимент витаминов для беременных. У них есть побочные эффекты, может встречаться индивидуальная непереносимость. Если после приёма витаминов женщину тошнит, она ощущает изжогу, появляется чёрный жидкий стул, рекомендуется поменять препарат.
- Гормоны. На первых неделях беременности женщина ощущает изменения в организме. Происходит подготовка к вынашиванию плода, родам. Гормональный фон меняется. На поздних сроках выделяется в больших количествах простагландин, организм может начинать самостоятельно очищаться перед родами при помощи диареи. Если частый жидкий стул со спазмами в брюшной полости, нарастающими схваткообразными болями появился в первом или во втором триместре, это может быть тревожным признаком, угрожающим выкидышем, преждевременными родами.
- Третий триместр. На последних сроках живот увеличивается в размере. Растущий плод давит на органы живота. Увеличивается дополнительная нагрузка на желудочно-кишечный тракт. Органы сдавливаются, смещаются, протоки пережимаются. Если женщина до беременности страдала проблемами с желудком (гастрит, язвенный колит, холецистит, панкреатит, ЖКБ), к концу беременности они обостряются. Поэтому появляется понос, изменяется цвет каловых масс, выделяется непереваренная пища.
- Понос на 38 неделе беременности – частое явление. Организм готовится к родам, чистится. Симптом может наблюдаться на 37 неделе. Это не является заболеванием.

- Болезнетворные микроорганизмы. Иммунитет у беременных ослаблен, это необходимо для вынашивания плода. Организм подвержен риску инфицирования патогенными бактериями.
- Кишечная инфекция, паразиты, вирусы нарушают работу желудка, появляется жидкий стул. Цвет каловых масс может быть зелёный. Симптом сопровождается резями в животе, температурой, рвотой. Плохое состояние опасно для женщины и ребёнка. Нельзя допустить обезвоживания организма, это может привести к порокам в развитии, возможен выкидыш. Требуется медицинское вмешательство, лечение в стационаре под наблюдением медицинских работников.
- Пищевое отравление. Некачественные продукты, испорченная еда – причина поноса, тошноты, рвоты. Организм отравляется токсинами, попадающими в него с едой, живот сильно крутит. Важно быстро очистить желудок, не допустить попадания вредных соединений в кровь. Для этого используются препараты, обладающие сорбирующим действием (Активированный уголь, Энтеросгель, Полисорб, Смекта).
- Психоэмоциональные расстройства. Беременная женщина отличается повышенной нервозностью, постоянным чувством тревоги, переживаниями. Отрицательные эмоции, частый стресс могут являться причинами поноса психогенного характера. Врачами могут назначаться седативные средства, психолептики, разрешённые во время беременности.
В начале срока следует внимательно относиться к здоровью. Благополучное течение периода беременности – залог нормального развития плода.
Симптомы диареи
В зависимости от тяжести диареи, говорят о возможном вреде для здоровья, осложнениях. Если понос возник вследствие неправильного питания, то симптом протекает безболезненно, проходит быстро без особого лечения. Расстройство желудка инфекционного характера требует внимательного отношения, оперативной терапии. Хроническая диарея, продолжающаяся месяц, указывает на серьёзные нарушения ЖКТ.

Понос при беременности отмечается симптомами:
- Частый жидкий стул;
- Живот крутит;
- Водянистые каловые массы;
- Отсутствие аппетита;
- Дискомфорт в животе после еды в виде изжоги, тошноты;
- Спазмы, боль в области желудка;
- Ноющие, острые, продолжительные боли в брюшной области;
- Слабость;
- Сонливость, апатия;
- Бывает повышение температуры тела;
- Признак головокружения, потемнение в глазах при смене положения тела.
При поносе женщина должна следить за самочувствием. При ухудшении состояния, если тянет, болит живот, наблюдается жидкий стул водой, малыш в животе ведёт себя беспокойно (затих) – немедленно обращаться в скорую помощь. Самолечение в период беременности чревато последствиями для здоровья будущей мамочки и ребёнка. Перед применением лекарственных препаратов для устранения неприятных симптомов проконсультируйтесь с врачом.
Как понос может навредить беременной женщине
Сильный понос опасен для организма женщины и ребёнка обезвоживанием. Кроме этого, диарея при беременности:
- Может создать угрозу выкидыша. Сильные спазмы повышают тонус желудка и матки. В зависимости от срока беременности это может стать причиной отслоения плаценты, гибели плода, преждевременных родов.
- Если понос инфекционного характера, то проникновение патогенных организмов через плаценту в первом триместре беременности грозит пороками формирования плода, задержкой внутриутробного развития, гипоксией.

- На 30 неделе боли в животе провоцируют схватки, матка находится в тонусе, возникают ложные схватки. Тонус опасен преждевременными родами, выкидышем.
- Высокая температура при поносе у будущей мамочки оказывает негативное влияние на ребёнка.
- Неконтролируемый продолжительный жидкий стул грозит обезвоживанием организма, дисбалансом питательных веществ, микроэлементов, нарушением водно-солевого баланса. Это провоцирует авитаминоз, отрицательно сказывается на развитии и нормальном росте плода.
- При отравлении есть большой риск попадания токсичных соединений в кровоток ребёнка. Поэтому необходимо как можно быстрее промыть желудок и находиться под наблюдением врачей для исключения патологий плода и осложнений.
Если женщина отмечает у себя сильную жажду, сухость кожных покровов, слабость, обморочное состояние, уменьшение количества мочеиспусканий, немедленно необходимо звонить в скорую помощь. Данные признаки могут означать обезвоживание.
Как лечить понос
Если диарея не прекращается, то требуется установить причину и подобрать лечение. Назначать лекарство имеет право только лечащий врач.
Медикаментозная терапия беременных женщин должна проходить под контролем врача. Много препаратов противопоказаны из-за беременности, особенно в первые недели. Если есть возможность, лечение проводится путём назначения диетического меню, применяются народные способы. К традиционной медицине следует относиться не менее серьёзно. Лечебные травы не все подходят для беременных. Начиная с 35, 36 недели беременности некоторые лекарственные растения способны вызвать схватки и преждевременные роды.
Антибиотики назначаются, в крайнем случае, если заболевание без серьёзного лечения принесёт больше вреда матери, ребёнку. Метод лечения определяет врач. В период восстановления организма необходимо постоянно наблюдаться у врача-гинеколога.
В зависимости, какой срок у женщины, подбирается оптимальное лечение.
Во время беременности женщине рекомендуется соблюдать правильный режим питания, выбирать качественные продукты, исключить вредную пищу.
Лекарственные препараты от поноса при беременности
Вывести токсичные соединения из организма помогут адсорбирующие препараты. В период беременности разрешены Энтеросгель, Полифепан, Активированный уголь (в очищенном виде Белый уголь). Сорбенты не рекомендуется применять одновременно с другими медикаментами. Необходимо соблюдать временной интервал.
Если есть риск обезвоживания, можно принять регидратационные растворы: Регидрон, Трисоль. Они восстанавливают водно-солевой баланс, способствуют задержке жидкости из организма.
Для снятия спазмов желудка применяют Папаверин, Но-шпу. В качестве седативного средства – валерьянка, пустырник. Приём данных средств только с разрешения врача.
Для восстановления микрофлоры желудка назначают пробиотики – Линекс-Форте, Бифидумбактерин, Биогая.
В третьем триместре беременности врач может назначить от поноса Имодиум, Энтеробене, Лоперамид.
Кишечные инфекции беременным женщинам разрешается лечить антимикробным препаратом – Нифуроксазид. При необходимости могут назначаться другие таблетки по усмотрению врача.
Помните! Если понос вызван кишечными инфекциями, пищевым отравлением нельзя стразу останавливать жидкий стул, пить вяжущие препараты. Организм должен почиститься от патогенных микроорганизмов, токсинов.
Народные способы лечения
Народные способы безопасны для лечения поноса при беременности. Но следует внимательно относиться к выбору трав, отваров, настоек.
Рецепты от диареи:
- Крахмал. Можно делать кисель с добавлением столовой ложки крахмала или картофельный отвар. Для отвара взять три средних картофелины, очистить, отварить. Бульон остудить. Принимать по 200 мл утром, днём, вечером. Крахмал укрепляет стул, помогает остановить диарею, нормализует пищеварение, оказывает благотворное действие на желудок.
- Гранат. Кожура граната справляется с симптомами диареи. Сухую кожуру измельчить, залить стаканом кипятка, поставить на огонь. Делать 20 минут. Остудить, профильтровать. Чтобы избавиться от поноса, надо выпить столовую ложку отвара перед едой.
- Рисовая каша. Рис обладает вяжущим эффектом. Приготовьте рисовую кашу на воде на завтрак. Кушайте в течение 3-5 дней. После симптом должен пройти.
- Если причиной поноса являются стрессы, то рекомендуется пить травяной чай с листьями перечной мяты. Лекарственные растения вполне могут справиться с тревогами.
- Имбирный чай. Корень имбиря рекомендуется женщинам для укрепления иммунитета, улучшения процессов пищеварения. Имбирный чай отлично справляется с чувством тошноты, рвотой, диареей.
На заметку. На 39 неделе или 40 (последнем месяце) понос – физиологический процесс, скорый предвестник родов. Это естественное явление, происходит очищение организма перед родами, живот не должен болеть. На первых неделях беременности причиной чаще всего является токсикоз.
Осторожно относитесь к лечению диареи при беременности. Учитывайте срок, индивидуальную непереносимость пищевых добавок, лекарственных средств. Строго соблюдайте назначения врача, дозировку препарата. Следите за изменениями в организме при терапии медикаментами, народными средствами.
Рекомендуется кушать продукты, способствующие укреплению стула. Если причиной жидкого стула становятся продукты питания, скорректируйте меню. Беременным женщинам рекомендуется употреблять разные продукты питания для пополнения организма витаминами и микроэлементами.
В качестве профилактики расстройства желудка советуют соблюдать личную гигиену, устранить проблемы с желудком перед планированием ребёнка, исключить контакт с больными людьми в период беременности. Активный образ жизни, правильное питание, прогулки на свежем воздухе помогут сделать беременность приятным периодом в вашей жизни.
Source: GastroTract.ru
Понос и изжога при беременности — Все о детях
Каждый хоть раз в жизни сталкивался с диареей. Чтобы устранить это явление, человек применяет всевозможные методы. Если возник понос при беременности, это зависит от нескольких факторов. Порой причины возникновения расстройства кишечника связаны с незначительными переменами, а в некоторых ситуациях предупреждают будущую маму от серьёзных сбоёв в организме.

Содержание статьи:
Опасен ли понос для беременной женщины
Не все женщины, ожидающие рождения ребёнка знают, опасен ли понос. Симптомы диареи часто проходят быстро и не требуют специфического лечения. Однако если понос появился у беременной женщины – это повод для беспокойства.
Жидкий стул во время беременности может нести такую опасность:
- обезвоживание;
- интоксикация;
- вероятность выкидыша;
- передача инфекции плоду.
Жидкий стул при беременности опасен не только для женщины, но и для будущего малыша. Риск связан с высокой вероятностью обезвоживания. Во время приступов диареи организм женщины теряет немало ценных микроэлементов и солей, что негативно сказывается и на развитии ребёнка.
К счастью, серьёзные патологии возникают редко. Однако известны случаи, когда из-за диареи у плода возникали врождённые пороки. В особо тяжёлых случаях даже наступала смерть будущего ребёнка.
Зная, чем опасен понос при беременности, можно вовремя защитить себя и своего будущего ребёнка. Диарея сопровождается сильной интоксикацией. Есть опасность, что токсины могут передаться и ребёнку. Это нарушает нормальный процесс развития и роста.

Приступы диареи сопровождаются спазмами. Так как кишечник и матка расположены сравнительно близко, постоянный тонус кишечника способен вызвать маточные рефлекторные сокращения. Все это способно спровоцировать выкидыш или преждевременные роды.
Когда причины поноса при беременности кроются в заражении организма матери какой-то инфекцией, сохраняется риск передать её малышу. Вот почему при симптомах тяжёлой диареи стоит обратиться к лечащему врачу и пройти назначенные анализы.
Некоторые беременные женщины задаются вопросом: может ли краткосрочный понос нанести значительный вред? Опасность представляет только затяжной сильный понос. Если приступ диареи был однократным, риска для матери и ребёнка нет.
Причины диареи у будущих мам
Диарея при беременности развивается по всевозможным причинам. Избавиться от симптомов недуга – не значит решить проблему. Очень важно выявить истинные причины заболевания и понять, как лечить себя правильно.
Рассмотрим основные причины расстройства кишечника:
- токсикоз;
- погрешности в диете;
- гормональные нарушения;
- приём неподходящих препаратов;
- механическое давление на кишечник;
- паразитарные заболевания;
- неврогенные факторы.
Диарея во время беременности может длиться от 2–3 часов, до 5–7 дней. Определение причины болезни позволит подобрать эффективное лечение.
Диарея при токсикозе
Чаще с такой проблемой сталкиваются женщины, находящиеся на ранних сроках. В первый триместр беременности в организме женщины происходят самые весомые перемены. Она замечает, что изменилось восприятие вкусов и запахов, а также переменились вкусовые предпочтения.

Это не может не отразиться на работе желудочно-кишечного тракта. Очень часто замечается расслабленный стул. Лечение поноса в такой ситуации не требуется, если позывы в туалет не сопровождаются болевыми ощущениями, спазмами и объем кала не увеличивается. Чтобы наладить ситуацию, достаточно откорректировать рацион и исключить продукты, раздражающие слизистую оболочку.
Погрешности в диете
Хотя будущие мамы стремятся соблюдать диету во время этого периода, бывают сбои. Женщине хочется есть такие продукты, которые раньше она ела редко. Кишечник на это реагирует крайне отрицательно.
Продукт, который не был сразу убран в холодильник, провоцирует развитие диареи. Хотя на вид блюдо кажется абсолютно свежим и пригодным, после его употребления может случиться диарея при беременности.
Гормональные изменения как причина диареи
Прежде чем думать, как остановить понос при беременности, важно исключить, что это явление не является предвестником приближающегося родового процесса. Незадолго до родов организм запускает процесс очистки кишечника, во время которого избавляется от каловых масс. Выделяются специальные гормоны, которые стимулируют это. Если роды запланированы на ближайшие дни, понос обычно не останавливают.

Однако поводом для беспокойства сильный понос может стать, если до даты родов ещё далеко. Это явление может быть симптомом повышенного риска выкидыша. Очень нужна консультация специалиста.
Из-за медикаментов
Понос во время беременности может быть вызван некоторыми медицинскими препаратами, которые принимает женщина. Чтобы определить, что это за средства, важно внимательно перечитывать инструкцию к применению.
Беременность всегда сопряжена с нехваткой ценных микроэлементов и витаминов. Поэтому гинеколог должен назначить принимать определённые препараты, восстанавливающие этот баланс. Понос у беременных может быть связан с приёмом таких, на первый взгляд безобидных, препаратов, как витаминные комплексы. Помимо диареи состояние сопровождается тошнотой и другими побочными явлениями.

Лечить понос при беременности, вызванный приёмом неподходящих медикаментов не нужно. Достаточно отменить неподходящий препарат или заменить его другим.
Из-за механического давления
По мере роста плода внутри матери, усиливается механическое давление на желудочно-кишечный тракт. Это приводит к сдавливанию внутренних сосудов, протоков и органов. В результате развиваются гепатиты, холециститы и другие проблемы желудочно-кишечного тракта. Эти заболевания часто проявляются в расстройствах кишечника.
Понос вызванный этими факторами, имеет специфический характер. Позывы безболезненные. Цвет выделений светло-жёлтый или горчичный.
Из-за паразитарных заболеваний
Жидкий стул при беременности, связанный с попаданием в организм женщины патогенных микроорганизмов, сопровождается сильными схваткообразными болями. Понос сопровождается тошнотой, рвотой и повышенной температурой тела.

Важно понимать, чем опасен понос при инфекционном заболевании. Поэтому не следует пытаться заниматься самолечением, пытаясь остановить диарею всеми подручными методами. Лучше обратиться за помощью в больницу или даже вызывать скорую помощь.
Неврогенные причины
Жидкий стул у беременных также провоцируется их эмоциональным состоянием. Периодические стрессы и беспокойства вызывают расстройство кишечника. В таком случае для устранения симптомов лучше постараться поддерживать уравновешенное моральное состояние и принять гомеопатическое успокоительное, допустимое к применению беременным.
Лечение диареи
Лечение диареи у беременных должно проводиться под контролем специалиста. Самостоятельно принимать препараты, обладающие временным эффектом крайне нежелательно. Большинство из них несут вред будущему ребёнку. Лекарства беременным от поноса должен рекомендовать врач. Тогда они успешно снимут неприятные симптомы и поддержат здоровье женщины, не причинив ущерба.
Если наблюдается жидкий стул у беременных, лучше воспользоваться народными способами против диареи. Основная часть таких рецептов полностью безвредна.
Народные способы против недуга
Когда появился понос у беременной, что делать подскажет врач. В некоторых случаях достаточно воспользоваться простой диетой, описанной в таблице.
| Запрещенные продукты (соблюдать только 1 день): | Молоко, кефир, сыворотка, жареное, жирное, соленое, кислое. |
| Разрешенные продукты: | Рисовая и овсяная каши, яблоки, морковь, йогурты. |
| Рекомендуемая температура блюд: | Только комнатной температуры. |
| Рекомендуемое питье: | Травяные отвары, компоты из свежих ягод, настои из мяты и мелиссы. |
Решая, что делать при поносе, можно сварить рисовую кашу. Попав в организм, она поможет скрепить кишечник и вберёт в себя токсические вещества, освободив от диареи.

Снимает расстройство кишечника испечённая груша. Не менее эффективен настой. Грушу мелко нарезают и заливают кипятком. Состав настаивается или проваривается на медленном огне 20 минут. Чтоб снять диарею, препарат следует принимать на голодный желудок небольшими порциями.

Эффективен настой из кожуры граната. Корку необходимо очистить и помыть в тёплой воде. Кожуру следует нарезать и уложить в пол-литровую ёмкость. Залить двумя стаканами кипятка. Дать настояться 3 часа. Состав принимается по 70–80 мл трижды в день до принятия пищи.

Препараты при диарее
Бывает так, что для снятия симптомов тяжёлой диареи приходится принимать химические таблетки. Врачи допускают такой метод лечения не ранее, чем на 35 неделе беременности. В таком случае принимают:
- Лоперамид.
- Нифуроксадид.

Эти лекарственные препараты останавливают понос. Для восстановления водно-солевого баланса рекомендуются растворы «Регидрона» или «Гудрона».
Во время диареи жизненно необходимо пить как можно больше воды. Стоит пить отвары из целебных трав. Перед выбором состава лучше посоветоваться с врачом. Рекомендуем посмотреть видео про расстройства желудка.
Если при возникновении симптомов диареи своевременно и грамотно на них реагировать, реально избежать опасных последствий для матери и будущего ребёнка. При развитии тяжёлой формы поноса лучше незамедлительно вызвать скорую помощь. Врачи смогут оказать качественную помощь в любой ситуации.
Source: OPonos.ru
Читайте также
Понос и изжога при беременности на поздних сроках — Все о детях

Беременность – самый важный и самый трогательный период в жизни женщины. К сожалению, часто она сопровождается различными неприятными процессами, которые не зависят от нашего желания. Рвота и понос – это постоянные спутники беременности. Мы никак не можем избежать этих процессов, но в наших силах бороться с ними и своевременно оказать парильный уход и квалифицированную помощь будущей маме.
Содержание статьи:
Понос у беременных — причины и лечение
Понос и рвота не только омрачают жизнь будущей мамы, но и влияют на состояние плода в ее животике. Поэтому так важно вовремя обратить внимание на симптомы и устранить существующий дискомфорт.
Причины диареи, как правило, могут быть самые разнообразные:
- Аллергическая реакция на пищевые продукты. Важно вовремя выявить и устранить возможный аллерген.
- Кишечная инфекция, которая находится в запущенном состоянии, может также причинить ужасный дискомфорт.
- Дисбактериоз – заболевание, которое частенько встречается у будущих мам.
- Отравление, которое может требовать скорейшего квалифицированного вмешательства со стороны.
- Хронические или острые заболевания кишечника
Как мы видим, причины поноса при беременности могут быть самыми разнообразными, но любая из этих причин требует скорейшего вмешательства с целью дальнейшего устранения.

Каков понос во время беременности?
По статистике у каждого человека может возникнуть диарея в среднем до четырех раз в год. У кого-то понос может возникать чаще, у кого-то реже. У беременных женщин диарея возникает гораздо чаще, ведь беременность – это глобальная перестройка организма, и реагировать организм при этом может весьма неожиданным образом.
Если мы будем рассматривать диарею с медицинской точки зрения, то мы можем определить это заболевание как водянистое и весьма несдержанное испражнение. Гормональные скачки, которые происходят в женском организме при беременности, могут спровоцировать такие неприятные факторы как постоянный понос и рвоту.
Часто избежать этого будущим мамам не под силу, но вооружившись базовыми знаниями о причинах и нейтрализации этих факторов, вполне можно бороться с постоянным дискомфортом или значительно его снизить.
Диарея может быть разная. Специалисты выделяют несколько видов диареи:
- Острая диарея — до 14 дней подряд. Часто может быть вызвана инфекцией или вирусом. Частенько легкая диарея может быть вызвана именно вирусом, более тяжелые случаи связаны с инфекцией.
- Непроходящая диарея — длится более двух недель.
- Хроническая диарея – длится в течение месяца. Причиной часто может быть инфекция. Хроническая диарея может иметь разные причины — воспаление кишечника, раздражение толстой кишки, язвенный колит.
Причиной поноса также могут быть:
- Паразиты
- Вирусы
- Бактерии, которые присутствуют в еде или в воде
- Болезни, поражающие пищеварительный тракт
- Слабительный побочный эффект некоторых лекарств
- Гормональный сбой
- Проблемы пищеварением, связанные с перевариванием отдельных продуктов

Жидкий стул при беременности. Питание и лекарства
Что еще может вызвать понос во время беременности? Как известно, запоры при беременности, в первую очередь, могут быть вызваны различными гормональными скачками в организме будущей мамы. У поноса при беременности иная природа. Причины чаще всего лежат вне организма.
- Понос может быть вызван изменением образа жизни беременной, переходом на чрезмерно правильное питание и новую пищу, к которой организм не привык.
- Иногда понос может быть вызван даже ежедневными физическими упражнениями, которые выполняют беременные.
- Понос может быть вызван приемом некоторых витаминов, которые принимают будущие мамы.
- Причиной поноса может быть чрезмерное количество жидкости, которую ежедневно выпивают беременные.
Эти причины также могут частенько быть причиной того, что будущая мама начинает испытывать дискомфорт и проблемы с кишечником. Но, опять же, стоит оговориться, что чаще всего причинами поноса могут служить все же различные отравления, вирусы и инфекции.
Понос при беременности, что предпринять?
- Обеспечить обильное питье. Напитки должны содержать соль и сахар, чтобы не вымывать все необходимые микроэлементы из организма. Соки и бульоны – отличный вариант. Чтобы проверить достаточно ли вы выпиваете в день жидкости, постоянно обращайте внимание на цвет мочи. Она должна иметь светло-желтый цвет и быть прозрачной.
- Питайтесь правильными продуктами. Порции должны быть небольшими. Бананы, крекеры, лапша – все это подойдет для будущей мамы. Дополняйте блюда солеными продуктами.
- Исключите из своего рациона продукты, которые могут ухудшить ваше состояние. Пряные и жирные блюда, сухофрукты, молоко могут вызвать или усилить понос. Так Диета БРЯТ (бананы, рис, яблочный соус, тост) рекомендована беременным в течение многих лет.
- Если неожиданно начинается понос у будущей мамочки, можно его устранить при помощи обыкновенного риса. Рис нужно залить водой в пропорции один к одному и варить до готовности на медленном огне. Когда рис развариться не стоит сливать воду, как это делается обычно. Именно тот отвар и станет целебной жидкостью. Через каждые два часа рекомендуется выпивать около трети стакана данного отвара.
- Еще одно чудодейственное средство – отвар калины. Его также пьют по трети кружки, три раза в день. Лучше всего развести отвар с медом.
- Еще одно средство, которое рекомендует народная медицина, это грушевый отвар, или просто вареная груша.
- Если есть такая возможность, перед применением любого из этих народных средств, лучше всего проконсультироваться с врачом, который наблюдает беременность. Ведь индивидуальные реакции на то или иное средство могут быть самыми разнообразными. Наши организмы разные, следовательно, и лекарственное средство для каждого свое! Самое главное, чтобы на тот или иной продукт у будущей мамы не обнаружилась аллергия.
- Если вы собираетесь пить лекарства, обязательно проконсультируйтесь с врачом. Ни в коем случае не стоит заниматься самолечением! Хотя некоторые лекарственные средства вы без труда получите без рецепта врача, все равно поставьте врача в известность о том, что вы их принимаете.
Наиболее распространенное медикаментозное лечение поноса следующее:
- Imodium, Loperamide можно прибрести и без рецепта врача. Loperamide первоначально принимают по две таблетки, позже переходят на прием одной таблетки при каждом случае жидкого стула. Но не следует принимать более 8 таблеток.
- Lomotil, Diphenoxylate выписываются по предписанию врача. Diphenoxylate создан для лечения более серьезных случаев диареи. Это лекарство имеет некоторые неприятные побочные эффекты. Лекарство принимается ежедневно, четыре раза в день по две таблетки. Когда диарея уже не доставляет первоначальных проблем, частота приема может быть уменьшена – до двух приемов в день.
- Некоторые формы диареи может сократить прием обычного живого йогурта, в йогурте содержаться микроорганизмы, которые имеют благотворное воздействие на микрофлору кишечника.
Что важно знать о поносе при беременности?
 Если диарея не прекращается в течение нескольких дней, обязательно навестите своего врача. Кроме того, что понос сам по себе вещь неприятная, он может вызывать боли в спине и обезвоживание организма беременной. В самых крайних случаях тяжелая диарея может даже привести к преждевременным родам!
Если диарея не прекращается в течение нескольких дней, обязательно навестите своего врача. Кроме того, что понос сам по себе вещь неприятная, он может вызывать боли в спине и обезвоживание организма беременной. В самых крайних случаях тяжелая диарея может даже привести к преждевременным родам!
Если будущая мамочка сталкивается с поносом при беременности, она не должна переживать или расстраиваться, ведь появление жидкого стула у женщин в интересном положении – это вполне нормально. Чаще всего понос, как и прочие неприятные вещи, такие как рвота или запор, может возникнуть на ранних сроках беременности, а со временем просто прекратиться сам по себе.
Source: puzojiteli.com
Читайте также
Газы и понос при беременности

Деликатная проблема, о которой вслух стараются не говорить. Но при беременности ничего скрывать нельзя, ведь нужно быть максимально осторожной, чтобы не навредить будущему малышу.
Многих во время беременности начинает мучить понос — особенно часто сталкиваются с этим женщины на ранних сроках. Связано это с тем, что в организме происходит гормональная перестройка: он начинает по-разному реагировать на, казалось бы, привычные до беременности для него явления, вот и проявляет себя как может — и далеко не самыми приятными способами.
Конечно, это жуткий дискомфорт: кишечник опорожняется в любое удобное ему время, обычно — как только будущая мамочка что-либо съедает. Выйти куда-то страшно, поесть вне стен родной кухни — тоже, да и дома такое явление доставляет мало приятного.
Некоторые медики говорят, что это неплохо для малыша: очищается кишечник, соответственно — в организм ребеночка через плаценту попадает все отфильтрованное и необходимое. Но вот мамочке от этого никак не легче. Так что вариант ждать, вдруг станет легче, в данной ситуации никак не подходит.
Опасен ли понос при беременности?
Не стоит этого делать еще и потому, что понос при беременности несет определенную опасность для будущего ребенка и его матери. Главным образом, это обезвоживание, которое наступает при сильной диарее. Этого ни в коем случае нельзя допускать, поскольку с интенсивной потерей жидкости ваш организм теряет также минеральные соли. Нарушение водно-солевого баланса приводит к расстройству работы жизненно важных органов и систем — как у матери, так и у ребенка. В тяжелых случаях обезвоживание вследствие поноса при беременности может привести к развитию пороков у плода и даже к его внутриутробной гибели.
В целом полноценное питание клеток и тканей сейчас крайне необходимо обоим вашим организмам. Поэтому нужно не только предотвращать потери жидкости, но и постоянно восполнять ее запасы.
Продолжительный интенсивный понос при беременности сопровождается сильной интоксикацией всего материнского организма. И естественно, токсические вещества попадают и к плоду, нарушая его нормальное развитие и рост.
Если кишечник на протяжении длительного периода пребывает в чрезмерно активном состоянии (что наблюдается при поносе), то рефлекторно в процесс может быть вовлечена и матка: ее мышечная ткань тонизируется, и возникает риск отторжения плода.

Никто не застрахован от такой неприятности, как жидкий стул. Причины могут быть разные: отравление несвежими продуктами, вирусная инфекция, симптом начинающегося заболевания. Обычно кишечное расстройство не длится долго и через 3-4 дня благополучно заканчивается само собой.
Это явление не опасно для человека, не имеющего проблем со здоровьем, однако для беременной женщины может стать серьезной угрозой, способствуя возникновению патологии и провоцируя выкидыш.
Причины поноса у беременных
Несмотря на то, что беременные женщины, в основном, соблюдают довольно строгую диету и внимательны к своему здоровью, диарея (водянистый учащенный стул), тем не менее, возникает довольно часто и может сопровождаться такими болезненными явлениями, как:

Диарея и триместры беременности
Дело в том, что в период вынашивания ребенка иммунитет будущей мамы снижается и организм подвергается более сильному воздействию инфекций. К тому же, само состояние беременности способствует появлению «побочных эффектов» в виде проблем со стулом, вздутия живота, изжоги и т.д.
1. Частый понос у беременных в первом триместре бывает из-за токсикоза. Рацион будущей мамы меняется, ведь она испытывает необычную тягу к несовместимым продуктам и порой злоупотребляет ими. Поэтому и возникает диарея, которая совсем не опасна, если нет других «побочных эффектов».
2. Во втором триместре понос у беременных уже считается неблагоприятным симптомом, особенно, если он наблюдается постоянно. Это может привести к значительному ухудшению состояния как будущей мамы, так и ребенка. Диарея служит толчком к нарушению микрофлоры кишечника и вызывает обезвоживание организма у беременных — лечение поноса в таком случае необходимо.
3. Как быть, если в третьем триместре у беременных понос? Диарея в этот период может быть спровоцирована самыми разными причинами. Например, тем, что женщина стала употреблять в пищу много витаминов и клетчатки. Витаминные комплексы также способны вызвать кишечное расстройство. В третьем триместре возможен поздний токсикоз, который также провоцирует диарею. Организм готовится к родам, поэтому пугаться не нужно, особенно, если общее самочувствие женщины хорошее, и ее ничего не беспокоит. Тем не менее, нужно помнить, что в третьем триместре обезвоживание очень опасно и может спровоцировать преждевременные роды. Поэтому, если диарея затянулась, требуется вмешательство специалиста.
Основные признаки обезвоживания:
• снижение концентрации внимания, сонливость, «круги» под глазами;
• редкое мочеиспускание, темный цвет мочи.

Симптомы и опасность поноса для организма беременной
Что делать при поносе у беременной? В случае отсутствия боли и других побочных симптомов, легкая форма кишечного расстройства считается нормальной и не требует какого-то срочного вмешательства. Если же у беременной понос и рвота, и другие болезненные симптомы, тогда уже стоит начать лечение. Срочное вмешательство необходимо в том случае, когда диарея у беременной неделю длится или еще дольше. Очевидно, что при серьезных длительных нарушениях необходима помощь специалиста.
Одним из самых тревожных признаков является понос с кровью у беременной женщины. Даже в том случае, если вкрапления крови в кале незначительны, это уже признак нарушений. Алая кровь в небольшом количестве – это признак наличия трещин в прямой кишке. Симптомом геморроя является кровь, вытекающая струйкой во время дефекаций и в промежутках между ними.
Геморрой появляется по следующим причинам:
• при лишнем весе будущей мамы;
• варикозное расширение вен;
• несоблюдение рекомендаций по питанию.
Особенно опасно сильное геморроидальное кровотечение. Большая кровопотеря может привести к обморочным состояниям матери и к кислородному голоданию ребенка, повреждению его нервной системы и негативному влиянию на формирование мозга. Поэтому, при появлении первых признаков кровотечения следует немедленно обратиться к врачу!
Бить тревогу следует и в том случае, если симптомы имеют продолжительный характер, у беременной болит живот и понос содержит посторонние включения, либо меняет цвет. Все выделения человека могут быть косвенным признаком, по которым врачи давно научились определять заболевания и выявлять их причины. В период вынашивания ребенка цвет кала – также очень важный момент, на который следует обращать внимание.
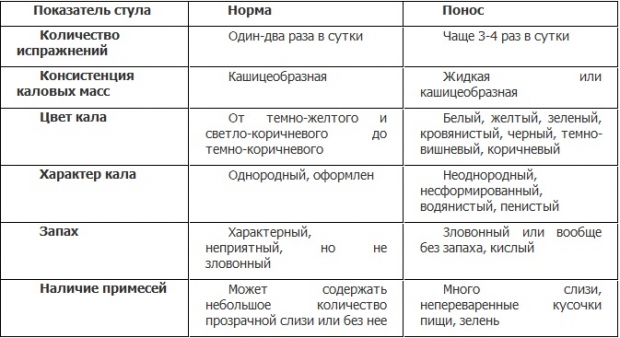
Изменения цвета стула
1. Стул черного цвета может быть признаком расстройства пищеварительной системы, к этому приводят гормональные изменения в организме, хронические заболевания, нарушение режима питания. Необходимо обратить внимание на свежесть продуктов и их качество, внимательнее относиться к здоровью. Изменение цвета стула, конечно, не всегда является признаком болезни. Черный кал может появляться в первые три месяца беременности, когда организм перестраивается целиком и полностью. Прогестерон по-новому влияет на работу всех внутренних органов. Такая перестройка организма и всех его систем влияет на эмоциональное состояние будущей мамочки, на абсолютно неожиданное восприятие запахов и, среди прочего, на цвет стула. В том случае, если отсутствуют боли и женщина хорошо себя чувствует, нет причины для беспокойства.
2. Такое пугающее явление, как черный понос у беременных женщин, так же может быть признаком открывшейся язвы или внутреннего кровотечения, которое может начаться из-за расширения вен пищевода. Если в анамнезе у женщины присутствует заболевание желудка, то черный цвет кала и его жидкая консистенция обязывают ее незамедлительно обратиться к специалисту. Другими признаками открывшейся язвы могут быть: сильная слабость, вплоть до полуобморочного состояния, потливость, бледность. Кал с черными включениями может быть признаком болезни Крона.
3. Если у беременной наблюдается желтый понос, то это может говорить о недостаточной выработке желчи в организме, а также указывать на такие возможные заболевания, как панкреатит, дисбактериоз, воспаление в тонкой и толстой кишке. В этом случае понос будет пенистым, с жирной маслянистой пленкой, иметь гнилостный запах, в кале будут включения непереваренной еды. Если такие признаки имеются, то надо обратить внимание, не сопутствуют ли им такие симптомы, как: боли с левой стороны живота, отрыжка, газы, неприятный запах изо рта, бурчание в животе, отсутствие аппетита – при появлении одного или нескольких симптомов, женщине нужно показаться врачу. Желтый понос может указывать на воспалительный процесс стенок кишечника, об этом сигнализируют: кровь, гнилостные включения, слизь в кале, боль в области пупка. Если же сопутствующая симптоматика отсутствует, и понос желтого цвета возникает однократно, то не нужно волноваться – обычное переутомление, переедание, стресс могли послужить этому причиной. Только в случае регулярности таких расстройств, нужно обращаться к специалисту.
4. Зеленый понос у беременной женщины может указывать на сбой в работе тонкого кишечника, инфекционные кишечные заболевания различного характера, кровотечение, ротавирусные инфекции, серьезные нарушения микрофлоры кишечника. В случае длительного кишечного расстройства, сопровождающегося сопутствующими признаками ухудшения самочувствия, необходимо обратиться к врачу. В легких незначительных случаях, диарея с зелеными включениями может быть последствием обычного переедания.

Профилактика
Чтобы избежать таких неприятных моментов, как диарея любого характера, будущей маме необходимо:
тщательно следить за своим здоровьем и питанием, так как вынашивание плода – это тот период, когда женщина несет ответственность не только за состояние своего здоровья, но и за здоровье ребенка;
• употреблять в пищу только качественные свежие продукты;
• отдавать предпочтение простым, нежирным блюдам;
• не кушать фаст-фуд;
• мыть с мылом фрукты, овощи;
• часто бывать на свежем воздухе, избегать душных, плохо проветриваемых помещений с большим скоплением людей.
Как лечить диарею у будущих мам?
Осложнено лечение беременных женщин тем обстоятельством, что большую часть лекарственных средств применять категорически запрещено, в первом триместре — особенно. Но некоторые методы для облегчения состояния женщины все-таки могут применяться.
Методы лечения диареи у беременных:
1. Однодневное голодание избавляет от первых проявлений тревожных симптомов. Но, поскольку организм будущей мамы ослаблен, больше одного дня голодать нельзя! В последующие «разгрузочные» дни нужно пить много воды, травяных чаев, компотов, чтобы избежать обезвоживания организма и освободиться от токсинов. Это поможет восстановить в организме водный баланс и предотвратить потерю околоплодных вод.
2. Легкое диетическое питание при поносе у беременных также оказывает положительный эффект. Разрешено употребление в пищу сухариков, куриного бульона, кисломолочных продуктов, можно кушать каши на воде, пить кисели. Такого режима нужно придерживаться не менее недели.
Лекарственные препараты, допустимые к употреблению при беременности:
1. Эффективным и безопасным средством при поносе у беременной является Смекта, адсорбирующая бактерии, вирусы и выделяемые ими токсины, находящиеся в ЖКТ. Это антидиарейный препарат, который используется комплексно, для лечения неприятных «побочных эффектов» в том числе и в период вынашивания ребенка. Смекта прекрасно связывает и выводит из организма вредные вещества и газы.
2. Еще одно незаменимое средство, которое широко применяется при поносе у беременных — активированный уголь. Он абсолютно безопасен и высокоэффективен, в связи с чем может употребляться на протяжении всего срока вынашивания плода. Употребление этого препарата не приводит к попаданию в кровь матери, поэтому активированный уголь не оказывает на ребенка никакого влияния. Он воздействует только на применяющую его женщину, и воздействие это исключительно положительное – уголь всасывает вредные вещества и постепенно выводит их из организма. Колики, газы в кишечнике, отрыжка, изжога – все эти проблемы препарат устраняет. Активированный уголь – надежное средство, применяемое в период, когда употребление других лекарств может быть запрещено.
3. Энтеросгель, Полифепан, Энтеродез. Эти адсорбируещие средства не нанесут ущерба, но применять их в сочетании с другими препаратами не стоит.
4. Солевые растворы Регидрон, Гудрон, Трисол – помогут при сильной рвоте и диарее.
5. Различные пробиотики для восстановления кишечной микрофлоры.
Несмотря на безопасность вышеуказанных препаратов, самолечением заниматься ни в коем случае не нужно, при возникновении любых недомоганий, необходимо сразу же обратиться к врачу!
Народные методы лечения
Самолечение опасно. Но можно и нужно принять самостоятельные меры:
1. Очень полезно употреблять в пищу рисовый отвар, который снимет воспаление кишечника.
2. Временно исключить из рациона молочные продукты, фрукты, фруктовые соки, острое, жирное, соленое, копченое, жареное, газировку.
3. Употреблять в пищу больше нежирных легких супов, продукты запекать, готовить в пароварке, отваривать.
4. Крахмальная вода: применяется 1 раз в сутки (1 ч. ложка растворяется в стакане кипяченой воды).
5. Настойка листьев ежевики (3 раза в день по 1 столовой ложке).
6. Черничный кисель (3 раза в день по стакану, после еды).
7. Кушать пищу только в теплом виде! Не принимать холодную и горячую пищу.
8. Можно применять отвары трав, но с осторожностью! Необходимо убедиться, что они безопасны для ребенка.
Если будущая мама будет соблюдать эти нехитрые рекомендации и регулярно консультироваться у врача, то счастливый период ожидания долгожданного ребенка пройдет для нее исключительно легко и комфортно.
Диарея появляется у всех людей по разным причинам и обстоятельствам, это могут быть стрессы, питание, инфекции или соматические болезни.
Как правило, понос проходит самостоятельно на протяжении 1 или нескольких дней и не представляет опасности.
Если проблема появляется у беременной, то понос может быть опасным симптомом, что приводит даже к прерыванию беременности, поэтому нужно знать, что можно беременным от поноса.

Основные причины диареи при беременности
Понос является частой дефекацией, а каловые массы содержать много воды. В некоторых случаях при беременности может быть понос полностью водой.
Сопровождается диарея резкими позывами, а также сложностью контроля над процессом испражнения.
Такое протекание при беременности может быть без болей, но зачастую дополняется спазмами и болями в животе, а также тошнотой и другими симптомами.
Много женщин во время беременности тщательно выбирают продукты питания, а также корректируют меню, чтобы избежать диареи и другие расстройства.
Кроме физиологических особенностей у беременной могут быть другие причины поноса:
- На сроке до 12 недель беременности понос появляется в результате токсикоза. В этот период у беременной происходит нарушение пищеварительной системы, меняются вкусы, женщины начинают избавляться от употребления вредных продуктов. Возможна усиленная тяга к соленой или кислой еде и меню дополняется большим количеством растительной продукции. Подобные факторы провоцируют ослабление стула, появляется понос. Если диарея при беременности не доставляет сильного дискомфорта, не появляются дополнительные симптомы, то лечение можно не проводить, а просто скорректировать рацион.
- При беременности женщине надо получать больше полезных веществ и витаминов. За счет этого до начала беременности необходимо пропить курс витаминных средств. Такие лекарства обладают побочными действиями в виде тошноты и поноса. Если диарея появилась после витаминной таблетки, то следует сменить лекарства на другие.
- Понос во время беременности часто появляется в результате изменения гормонального фона. При беременности на поздних сроках начинается интенсивная выработка простагландинов, что позволяет организму самостоятельно приготовиться к родам. Таким образом, кишечник полностью очищается, за счет поноса. Подобная причина появляется на поздних сроках, а на ранних с болями и спазмами нужно быть на стороже, поскольку возможет выкидыш или ранние роды.
- С ростом живота во время беременности начинает увеличиваться давление на органы ЖКТ. Матка быстро увеличивается в размерах, начинает давить на разные органы и появляется понос, боль, тошнота, даже различные болезни. В таком состоянии следует обратить внимание на кал и его цвет. Если есть заболевания, то масса будет белая или желтая, с непереваренными продуктами или жиром. Если до беременности были хронические болезни пищеварительной системы, то при вынашивании ребенка они могут обостряться.
- Понос при беременности может появляться в результате заражения патогенными микробами. Диарея по таким причинам становится сильной и протекает сложно.
У беременных женщин увеличивается температура, начинаются боли в животе, возможно рвота, а также обезвоживание. Состояние весьма опасное, как для беременных, так и для ребенка и требует врачебной помощи.
Аналогичные признаки могут быть при токсическом отравлении, в результате употребления испорченных продуктов.
У многих беременных на фоне родов, вынашивания ребенка часто появляется страх, стрессы и другие эмоциональные расстройства. В результате этого также может появляться понос.
В любом случае при поносе во время беременности рекомендуется сразу обращаться к доктору для консультации и получения помощи.
Симптомы диареи
Понос во время беременности может быть разной степени тяжести и по разным причинам. Если причиной поноса становится неправильное питание, то симптомы проходят довольно быстро и не вызывают болей.
При инфекционном заражении диарея протекает в острой форме, появляется сильный понос с продолжительностью в несколько дней, кроме того появляются дополнительные симптомы, например повышение температуры тела, сухость во рту, рвота.
Если диарея у беременных протекает в хронической форме и длится на протяжении 2-3 недель, то причиной будут болезни ЖКТ или других органов.
При диарее женщины могут ощущать различные симптомы и нужно знать, какие из них могут нанести вред плоду и самой женщине:
- При появлении сильных болей, возможно, прерывание беременности. За счет сильной активности кишечника могут быть маточные сокращения, в результате которых отслаивается плодное яйцо и плод погибает. В зависимости от срока беременность по этой причине может начаться преждевременно роды. Очень опасны боли и спазмы при диарее в 1 и 3 триместре.
- При заражении вирусами или другими инфекциями, у женщин также возникает понос. Бактерии начинают попадать через плацентарный барьер к плоду. Если происходит заражение, то на ранних сроках могут появляться патологии у самого плода, а на более поздних начинается задержка в развитии плода, роды могут быть раньше срока, в некоторых случаях ребенок умирает.
- При поносе и температуре в самом начале беременности угроза кроется в нарушении формирования органов и систем ребенка.
- При сильной диарее, которая дополняется рвотой, у женщины начинается обезвоживание, полезные вещества не всасываются и быстро теряются, за счет этого может ухудшаться развитие и состояние ребенка в утробе. При длительном протекании диареи начинается постоянный недостаток витаминов и полезных веществ, у ребенка замедляется рост, развитие, что может привести к появлению врожденных патологий.
- Понос, тошнота, а также общая слабость в теле сигнализирует об отравлении, когда в организме много токсинов. Все это также грозит плоду.
Беременным нужна скорая помощь, если во время диареи появляется температура, рвота, ухудшается общее состояние, и начинаются обмороки или головокружение.
В подобном состоянии необходима быстрая госпитализация. Также нужно госпитализировать беременных при появлении кровяных сгустков в каловых массах, при смене цвета кала или наличии слизи.
Тревожными симптомами являются признаки обезвоживания организма, к которым относятся такие симптомы:
- Сухость в полости рта и жажда, которую невозможно утолить.
- Сухость слизистой оболочки, кожного покрова.
- Повышенная сонливость и слабость в теле, шум в ушах.
- Наличие темных кругов под глазами.
- Моча темного цвета, а также очень редкие позывы к мочеиспусканию.
Лечение поноса у беременных довольно сложный процесс, поскольку многие медикаментозные средства нельзя использовать в таком положении, даже на ранних сроках.
Самое первое, что должен предложить доктор – подкорректировать меню, а также использовать безопасные народные средства от поноса.
Женщины должны понимать, что даже народные средства, травяные сборы и другие рецепты, во время беременности могут нанести вред плоду или окажут влияние на вынашивании ребенка.
Перед использованием любого метода лечения нужно консультироваться с доктором.
Если состояние беременной очень плохое и есть опасения, что беременность будет прервана, то потребуется использовать таблетки в обязательном порядке, даже антибиотики.
Доктора могут использовать лечение медикаментозными средствами, невзирая на риск для будущего ребенка.
Диета при диарее
Диета должна соблюдаться всеми беременными без исключения, но если появляется диарея, то используется особенно строго меню. Основной принцип питания заключается в разгрузке пищеварительных органов.
Для этого необходимо есть небольшими порциями, часто, а также исключить продукты, которые имеют слабительный эффект.
Беременным категорически запрещается голодать, поскольку все полезные вещества должны поступать постоянно и в нужном количестве.
В связи с этим жесткие требования к питанию соблюдаются только в первое время диеты.
Из меню потребуется исключить или сократить к минимуму следующие продукты:
- Острое, жареное и копченое убирается из рациона вовсе.
- Молоко, свежие овощи и фрукты запрещено употреблять при поносе.
- Сокращается употребление сладостей, солений и кислых продуктов, а также жирных блюд.
Первые сутки диеты сопровождаются увеличенным потребление воды, что будет корректировать водный баланс в организме. Для этого используется не только вода, но и крепкий чай (не сладкий).
Идеально восстанавливает баланс, и укрепляет стул отвар из риса.
Для его приготовления нужно:
- Налить в кастрюлю 0,5 л воды и добавить 1 ч.л. риса.
- Поставить вариться на 40 минут.
- После приготовления сцедить напиток, который похож на кисель.
- Принимать отвар по 3 раза на день по 100 мл.
Отвар рекомендуется чередовать с употреблением каши из риса, вместо хлеба используются сухари, сделанные из белого хлеба.
Такой кисель обладает обволакивающим эффектом, за счет чего оказывает защитное действие на слизистую желудка и кишечника. Не позволяя стенкам раздражаться.
На вторые сутки необходимо использовать разнообразные каши, которые готовятся на воде. Они должны быть слизистые и лучше всего подойдет рис и овсянка. Соль и сахар в каши не добавляются.
Пить рекомендуется обычную воду, морсы и чай. Допускается использование диетического хлебца.
Пока овощи и фрукты есть запрещается, но если появляется сильное желание, то можно использовать натертые морковь и яблоко без кожицы, с добавлением 1 ст.л. растительного масла.
Допускается использовать на второй день легкие бульоны на основе птицы или овощей.
Обязательно следует принимать кисломолочную продукцию, в которой есть полезные для ЖКТ бактерии. Такие продукты могут восстанавливать работу кишечника и избавят от диареи.
На третьи сутки необходимо добавить в меню овощи, но не свежие, а вареные или тушеные. Рацион дополняется котлетами на пару, легкими супами.
Все продукты и блюда должны быть теплыми, поскольку горячие блюда и холодная еда могут раздражать слизистую и стенки ЖКТ.
Подобную диету необходимо использовать на протяжении 7 дней при беременности. Кроме того, с 3-4 дня можно добавлять в меню кисели, компоты из фруктов, но не сушеных. Хорошо помогают во время диареи, чаи из ромашки и мяты.
Лекарства от поноса при беременности
Когда появляется понос при беременности, что делать и какие лекарства принимать задаются многие женщины. В данном случае не используются любые препараты.
Лечение должно проводиться только под руководством докторов. Как исключение, допускается использование адсорбентов, к примеру:
Такие средства можно использовать, если не принимаются витамины или другие препараты. При использовании других лекарств, например витаминов, сорбенты разрешается принимать только через 2-3 часа после их использования, так как последние снижают их эффективность.
Если понос сильный, дополняется сильной рвотой, то применяют солевые растворы:
Такие средства позволят поддерживать на должном уровне водно-солевой баланс женщины при беременности, а также не позволят возникнуть обезвоживанию.
Остальные препараты беременным разрешено принимать только с разрешения доктора. Подобное правило относится к спазмолитическим средствам, к примеру, «Но-шпа», различные свечи, что могут купировать боль.
Запрещается использовать валерьянку и пустырник, если понос появляется в результате эмоционального напряжения.
Беременным после 30 недели могут прописываться таблетки против диареи, в основе которых лежит лоперамид.
К ним относятся:
Если пить такие таблетки, то можно быстро остановить понос, а также сохранить жидкость и полезные вещества в организме. Запрещается пить самостоятельно препараты, если диарея появилась в результате вредных бактерий.
При инфекционном заражении кишечника во время беременности можно использовать лишь не многие антибиотики, их совместимость должна быть обоснована врачом.
Данные лекарства против микробов, позволяют избавиться от множества известных бактерий-возбудителей диареи.
Для восстановления полезных бактерий в кишечнике, после проведения терапии, возможно, потребуется пить пробиотики:
Если понос несильный, то лечение можно проводить обычными кисломолочными продуктами, на упаковке которых есть пометка «био».
Народные средства
При поносе у беременной в острой форме народные методы лечения будут приносить мало пользы, поскольку их активные вещества в рецептах в малой концентрации, чтобы убрать понос.
Применять народные средства будет полезно и эффективно, если диарея продолжается долго, но причина не в инфекциях.
При неинфекционном поносе у беременной можно использовать различные напитки, чаи из трав и другие средства, чтобы щадяще закрепить стул и нормализовать работу ЖКТ.
Ниже представлен список, что можно беременным при поносе и как правильно принять лекарства:
- Крахмальная вода. Для приготовления нужно использовать картофельный крахмал в объеме 1 ч.л., что разводится в 150 мл воды комнатной температуры. Пить средство нужно залпом.
- Настойка листов ежевики. Такое средство продается в аптеках и от диареи его нужно пить по 1 ст.л. трижды в день.
- Черничный кисель. Готовить напиток можно разными методами, после чего пить его по 250 мл до основных приемов пищи.
- Чай из граната. Для приготовления нужно положить в чашку 1 ст.л. дробленой кожуры граната и добавить кипятка. Оставить на 20 минут и принимать на протяжении суток. Делать такой чай надо всегда свежий, и он отлично заменяет обычные чаи.
- Чай из мяты. Готовить его можно по обычной схеме: на 1 ч.л. мяты добавляется 250 мл кипятка и принимается через 15 минут настаивания. Такое средство позволит лечить понос при беременности, что спровоцирован стрессами и эмоциональным состоянием.
- Отвар из листов грецкого ореха. Делать такое средство довольно просто. Необходимо положить в кастрюлю 1 ст.л. листов ореха и влить 500 мл воды.
Включить небольшой огонь и кипятить все 20 минут. После приготовления оставить настояться на протяжении получаса, после чего пить по 1 ст.л. 3 раза на день.
Если используются сборы трав во время беременности, то с ними нужно быть предельно аккуратным, ведь они могут спровоцировать аллергию.
Понимая, почему появляется диарея и, зная методы ее купирования можно делать лекарства самому в условиях дома или использовать медикаментозные средства, которые разрешает врач, но проще всего предотвратить появление расстройств, используя профилактические меры.
Профилактика
Если до начала диареи не соблюдались правила питания, то при появлении неприятного симптома обязательно нужно пересмотреть рацион. При беременности ответственность уже несется не только за свое здоровье, но и за будущего ребенка.
Для этого нужно вовремя лечить все заболевания, а также не нагружать организм едой, которая может негативно отражаться на состоянии.
Невзирая на пользу многих продуктов, они также должны включаться в питание аккуратно.
Большое количество растительных продуктов не принесет пользы, поскольку в такой еде много клетчатки, что расслабляет кишечник и вызывает понос.
Чтобы не лечить понос, потребуется придерживаться профилактики инфекций и отравлений:
- Покупать только качественную и свежую еду.
- Употреблять только свежие блюда, рекомендуется готовить их на целый день, а на следующий питаться новым блюдом.
- Следить за сроками годности продуктов, что стоят в холодильнике и не только.
- Все овощи, фрукты нужно тщательно мыть перед потреблением.
- Мясные, рыбные, молочные и другие виды продуктов следует тщательно обрабатывать при помощи температуры.
- От фаст-фудов и общественных мест для приема пищи во время беременности надо отказаться.
- Постоянно мыть руки перед едой.
Используя такие простые правила, заражения инфекциями, отравление не появятся и не вызовут диареи у беременной женщины.
Полезное видео
Понос и отрыжка при беременности — Про изжогу
В статье обсуждаем понос при беременности — причины его появления и опасность на разных сроках беременности, особенности лечения и диеты. Вы узнаете, может ли он возникнуть при беременности на ранних сроках, чем грозит в третьем триместре беременности, что можно кушать в течение первых дней и что означает отрыжка тухлыми яйцами и понос при беременности.
Содержание статьи
Понос при беременности — норма или нет
Диарея при беременности не всегда возникает по патологическим причинам, но может быть опасна
Понос во время беременности — частое явление. Учащенный жидкий стул начинается внезапно, с трудом контролируется, сопровождается болезненными ощущениями, метеоризмом и вздутием. Причин для его появления может быть несколько:
- токсикоз — на ранних сроках происходит сильная гормональная перестройка организма, меняются вкусовые пристрастия, в рационе появляется много фруктов и овощей, которые провоцируют расслабленный стул;
- увеличенный тонус кишечника — на поздних сроках беременности матка сдавливает кишечник и его нервные сплетения, повышает тонус и усиливает перистальтику, из-за чего учащается стул и меняется характер каловых масс;
- самоочищение организма перед родами — чтобы в малом тазу ничего не мешало для рождения ребенка, за несколько недель до схваток снижается аппетит, стул размягчается до состояния кашицы и дефекация проходит 3-4 раза в день;
- нервное перенапряжение — частая смена настроения, стресс и тревоги нарушают моторику кишечника и ускоряют транзит его содержимого, вызывая понос; такое состояние называют синдромом раздраженной толстой кишки.
Отдельная категория причин диареи при беременности — патологическая:
- отравление некачественной пищей или водой — женский организм в период вынашивания ребенка чрезмерно чувствителен к пищевым токсинам, независимо от их природы, и легко поражается инфекцией или вирусом;
- кишечные инфекции — развиваются из-за хронических и острых заболеваний органов ЖКТ, пищевых аллергий, глистных инвазий, ротавирусных инфекций, нарушений в работе поджелудочной железы и т.д.;
- употребление витаминных комплексов — при приеме некоторых витаминных препаратов возникают побочные эффекты, в том числе понос и тошнота.
Также в период вынашивания ребенка иногда усугубляются скрытые хронические заболевания пищеварительного тракта, и понос в этом случае является их симптомом.
Чем опасен понос во время беременности
Наиболее опасен понос при беременности на ранних сроках. В этот период плод активно формируется, для него важно своевременно получать все необходимые витамины и минеральные вещества. Диарея нарушает этот процесс. Она обезвоживает организм будущей мамы, выводит жидкость и ценные микроэлементы, что негативно сказывается на развитии плода. При этом обезвоживание опасно и для самой мамы. Если запустить ситуацию и вовремя не обратиться к врачу, могут начаться судороги, тахикардия, падение артериального давления и кома.
Причиной поноса при беременности во втором триместре обычно служит пищевое отравление. Оно опасно тем, что токсины и вирусы проникают не только в женский организм, но и в организм малыша через плацентарный барьер, нарушают его жизнедеятельность, грозят задержкой развития, гипоксией и даже гибелью.
Основная опасность поноса при беременности в третьем триместре — повышенная перистальтика кишечника. Частые сокращения кишечника повышают тонус матки, вызывают ее рефлекторное сокращение. Происходит отслойка плодного яйца и начинаются преждевременные роды. То же самое касается диареи на ранних сроках. Понос в этом случае сопровождается сильными спастическими болями.
Что делать, если появился понос во время беременности
При диарее важно предотвратить обезвоживание
Первое, что нужно сделать, это восполнить потерю жидкости. Пейте воду, крепкие чаи, травяные настои, бульоны и соки в дозировке до ½ стакана в час.
Второе важное правило — не занимайтесь самолечением и обратитесь к врачу. Он скажет, чем вызван понос у беременной, что делать при остром характере диареи у беременных, чем лечить затяжную форму патологического состояния.
К примеру, популярные народные лекарства от длительного поноса:
- рисовая каша;
- черничный кисель;
- крахмальная вода;
- компоты из сухофруктов;
- печеная или вареная груша;
- настойка из ежевичных листьев;
- грушевый отвар;
- медовый отвар из ягод калины.
Слизистые напитки и травяные сборы мягко закрепляют стул и нормализуют работу кишечника. Но они малоэффективны, если диарея при беременности вызвана токсинами и вирусами в кишечнике. Чтобы остановить частую дефекацию и купировать боль в желудке, вам назначат безопасные аптечные препараты.
Как лечить диарею во время беременности
Основное осложнение при лечении поноса у беременных — запрет на большинство лекарств. Врач должен проанализировать причины, спровоцировавшие диарею, и подобрать медикаменты, которые наносят минимальный вред плоду и матери.
При легкой форме поноса врач назначает специальную диету и адсорбенты — Полифепан, Энтеросгель, Смекта, Активированный уголь. Пористые таблетки угля собирают токсины и другие ядовитые вещества, а также непереваренные остатки пищи и выводят их из кишечника вместе с очередным испражнением. Сам понос они не устраняют, но очищают кишечник и нормализуют его функционирование. Смекта при беременности при поносе успокаивает и восстанавливает слизистую органов ЖКТ, абсорбирует шлаки, токсины и газы и полностью выводится вместе с калом.
Если причиной диареи стало нервное перенапряжение, примите успокоительное лекарство. Какое именно безопасно в вашем случае, подскажет врач.
Для восполнения потерянной жидкости можно сделать напиток из порошков Лактосоль, Регидрон, Трисоль. Данные средства от поноса при беременности не только восполнят баланс жидкости в организме, но восстановят солевой баланс.
В более сложных случаях вам пропишут курс антибиотикотерапии.
Ни в коем случае не пейте лекарства без консультации с врачом. Только специалист может определить, что принимать при поносе беременным, какие лучше купить солевые растворы, можно ли беременным активированный уголь при поносе и спазмолитики, чтобы снять боль от избыточной кишечной перистальтики.
Что можно кушать при поносе во время беременности
При расстройствах желудочно-кишечного тракта будущим мамам важно соблюдать строгую диету, чтобы “разгрузить” органы пищеварения, устранить продукты, вызывающие понос, и создать правильный режим питания.
В первый день лучше поголодать. Пейте в течение дня воду, крепкий чай, рисовый отвар. Если голодать сложно, покушайте немного сухариков из белого хлеба.
Что можно беременным от поноса на второй день:
- овсяная или рисовая каша на воде без сахара и соли;
- чай, морс, вода без газа;
- подсушенные пшеничные ломтики;
- диетические хлебцы;
- овощной или легкий куриный бульон;
- свежий кефир, ряженка, йогурт.
Меню беременной при поносе на третий день:
- каша с паровой котлетой;
- легкий суп;
- отварные или тушеные овощи.
Соблюдайте такой режим питания в течение недели. Пейте компот, кисель, чай из мяты и ромашки. Полностью исключите жареную, копченую и острую пищу, а также молоко. Старайтесь как можно меньше есть сладкое, жирное, соленое и кислое.
Чем может осложниться понос — тошнота, рвота, температура
Если у вас одновременно начались рвота и понос при беременности, скорее всего, речь идет о кишечной инфекции или сильном пищевом отравлении. Пищевое отравление протекает стремительно. У вас возникнет диарея, рвотные позывы и тошнота, возможно слабость, головная боль и озноб. При кишечной инфекции пропадет аппетит, появятся понос и температура при беременности, возможна отрыжка тухлыми яйцами из-за процессов гниения и брожения в желудке. Оба заболевания опасны для вас и для ребенка, поэтому сразу обратитесь к врачу.
Также не задумывайтесь, опасен ли понос при беременности, если в жидком стуле появились кровянистые слизистые прожилки, испражнения окрасились в черный цвет или появился шум в ушах, темные круги под глазами, потемнение мочи. Эти симптомы говорят о резком ухудшении состояния и требуют немедленной госпитализации.
Может ли понос быть признаком беременности
Не смотря на то, что диарея иногда сопровождает токсикоз в первом триместре, нельзя оценивать понос как признак беременности. Врачи определяют беременность по другим признакам — результаты УЗИ и повышенный уровень ХГЧ. Да и токсикоз в первые дни после зачатия появляется очень редко.
Подробнее о диарее смотрите в видео:
Что запомнить
- Какие у поноса при беременности на ранних сроках причины — токсикоз, нервное перенапряжение, пищевое отравление, кишечные инфекции.
- Какие причины диареи на поздних сроках — проблемы с ЖКТ, увеличенная матка и самоочищение организма перед родами.
- Понос опасен обезвоживанием организма и угрозой отторжения плода.
- При диарее нельзя лечиться самостоятельно. Только врач может назначить медикаменты и оценить безопасность народных рецептов.
- Понос может осложниться рвотой, температурой и отрыжкой с гнилостным запахом, что говорит о пищевом отравлении и кишечных заболеваниях.
Source: anukapohudei.ru
Изжога и понос признаки беременности
Содержание статьи
В каких случаях понос рассматривается как признак беременности?
Беременность – период изменения гормонального баланса в организме женщины. После зачатия ребенка у будущей мамы наблюдаются симптомы, сигнализирующие об оплодотворении яйцеклетки: появление тошноты, тянущие боли в нижней части живота, сонливость, перепады настроения. Индивидуальные особенности женского организма в период беременности проявляются в виде неприятных признаков, вызывающих дискомфорт.
Изменение гормонального фона
Когда женщине удается забеременеть, на протяжении нескольких дней организм пытается отторгнуть плод как чужеродный объект. Данный процесс отражается на самочувствии будущей мамы: появление низкой температуры тела до 36 °C, снижение иммунитета. В этот период организм может подвергнуться заражению простудными, кишечными заболеваниями. При прикреплении оплодотворенной клетки к матке может начаться имплантационное кровотечение, характеризующееся выделением жидкости коричневого цвета, как во время первых дней менструального цикла.
Через несколько дней после успешного зачатия происходит выработка гормона, отвечающего за сохранение эмбриона. Высокий уровень прогестерона приводит к запорам или расстройству кишечника. Близкое расположение постепенно увеличивающейся матки и органа пищеварительной системы способствует нарушению перистальтики. При отсутствии серьезных проблем с желудочно-кишечным трактом понос на ранних сроках проходит через некоторое время. Женский организм быстро адаптируется к изменениям гормонального баланса.
Понос как признак беременности
Понос может быть основным признаком беременности в комплексе с другими сопутствующими симптоматическими признаками: задержкой менструального цикла, рвотой, тянущими болями в нижней части живота, набуханием молочных желез, повышенным выделением слюны. Жидкий стул, тошнота, раздражительность, перепады настроения являются второстепенными признаками.
Выделяющийся гормон прогестерон способствует замедлению работы желудочно-кишечного тракта для быстрого усвоения полезных и питательных веществ, которые обеспечивают питание эмбриону на первых стадиях развития. Если жидкий стул, сопровождающийся сильными болями в животе, наблюдается на протяжении более 3 раз за сутки, то следует обратиться за помощью к врачу.
Причины возникновения поноса
На первых неделях беременности может наблюдаться жидкий стул. Причинами возникновения поноса после овуляции являются:
- гормональные изменения;
- попадание в женский организм вирусной, кишечной инфекции;
- пищевое отравление;
- нарушение естественной микрофлоры кишечника;
- употребление витаминных комплексов для беременных женщин;
- изменение рациона питания;
- острая форма панкреатита;
- болезнь Крона;
- патологии желудочно-кишечного тракта;
- заболевания мочеполовой системы;
- низкий уровень содержания полезных веществ, ферментов;
- стресс.
Опасными причинами появления диареи до задержки являются пищевое отравление, заражение кишечными инфекциями. Патология возникает в результате несоблюдения правил гигиены перед приемом пищи, употребления немытых овощей, фруктов, контакта с зараженным человеком. На фоне изменения гормонального баланса в женском организме наблюдается обострение хронических заболеваний, связанных с функционированием желудка, кишечника, пищеварительной системы.
Выработка прогестерона в результате гормональной перестройки организма влияет на работу желудочно-кишечного тракта: питательные вещества быстро всасываются в кровь – единственный источник питания плода на этапе развития и формирования.
Понос на первых неделях беременности возникает в результате нарушения режима питания. У женщины в период вынашивания ребенка повышается аппетит, появляется тяга к новым для желудочно-кишечного тракта продуктам питания. Употребление непривычных ингредиентов может спровоцировать проблемы со стулом. Частая причина возникновения поноса – эмоциональное перенапряжение. Беременные женщины подвержены стрессам, волнениям, испугам.
Разновидности поноса при беременности
О наличии диареи свидетельствуют позывы к дефекации более 3 раз за сутки, жидкие каловые массы непривычного цвета, неоднородной формы с примесями слизи или крови. Понос как признак проявления токсикоза у беременных женщин имеет разновидности:
- секреторный;
- гиперосмолярный;
- экссудативный;
- гипер- или гипокинетический;
- хологенный.
Секреторный понос характеризуется обильным выделением каловых масс водянистой консистенции. Данная разновидность наблюдается при попадании на ранних сроках патогенных бактерий, инфекций. Нарушение процесса переваривания пищи сопровождается гиперосмолярной разновидностью поноса – выделением обильного кала. Жидкий стул с примесями крови – характерная особенность экссудативной диареи, возникающей из внутренних воспалительных процессов в кишечнике.
Из-за включения в рацион питания непривычных продуктов, способствующих раздражению стенок органа пищеварительной системы, наблюдается выделение жидких, но необильных каловых масс. Понос желтого или зеленого цвета – проявление хологенной разновидности, возникающей в результате нарушения процесса всасывания питательных веществ желудочно-кишечным трактом вследствие гормональных изменений.
Лечение патологии
Если первый признак беременности – это появление поноса с сопутствующими ранними признаками зачатия, вызывающими неприятные ощущения, дискомфорт, следует заняться лечением патологии. Терапия назначается врачом после полного обследования для установления факта зачатия. Если беременность наступила, то прием медикаментов не является методом лечения.
Для устранения диареи, как первого признака зачатия, будущей маме необходимо соблюдать диету и следовать правилам здорового питания:
- нельзя употреблять жидкие бульоны, супы, способные вызвать частую моторику кишечника;
- кушать только термически обработанные овощи, фрукты, ягоды;
- употреблять некоторые продукты с высоким содержанием жиров, углеводов;
- отказаться от соли, специй, пряностей, приправ;
- включить в рацион блюда закрепляющего действия: рис, гречку, овсянку, сухари, печеные фрукты;
- соблюдать питьевой режим.
Если понос у беременной вызван заболеваниями желудочно-кишечного тракта, пищевым отравлением или попаданием патогенных бактерий, необходимо применять сорбенты, противовирусные средства, препараты для восстановления микрофлоры кишечника. Для назначения медикаментозного лечения необходимо обратиться к специалисту во избежание нанесения вреда здоровью плоду. Если понос вызван стрессовой ситуацией, эмоциональным перенапряжением, беременной женщине следует употреблять успокоительные средства на основе растительных компонентов.
Возможные осложнения
Частая дефекация опасна как для будущей мамы и малыша, так и для других слоев населения. Существуют случаи, сигнализирующие о серьезных внутренних патологиях:
- выделение жидкого стула более 4 раз за день;
- кал водянистой консистенции;
- зловонный запах фекалий;
- повышение температуры тела;
- выделение кала с примесями слизи, крови, не переваренной пищей;
- рвота;
- сильные спазмы;
- длительность поноса – более 3 дней.
Опасные симптомы не свидетельствуют о начале беременности. Несвоевременное оказание помощи может существенно отразиться на здоровье эмбриона, если зачатие всё-таки произошло. Понос может вызвать серьезные осложнения:
- обезвоживание организма;
- интоксикации;
- повышение тонуса матки;
- вымывание из организма витаминов, питательных веществ, аминокислот, необходимых для роста и развития малыша;
- выкидыш из-за сильных нагрузок при частой дефекации, выделении рвоты.
Появление поноса как одиночного симптома не следует рассматривать как признак беременности. При наблюдении сопутствующих симптомов, вызывающих дискомфорт, следует немедленно обратиться к врачу и не предпринимать самостоятельных мер лечения во избежание нанесения вреда здоровью малыша, выкидыша.
Использованные источники: gastrot.ru
Изжога и диарея: причины явления
Неприятные симптомы, такие как изжога и понос часто являются признаками некачественной пищи, съеденной накануне или развития патологии.
Данные состояния могут появиться в разное время или же изжога и понос возникают одновременно, доставляя сильнейший дискомфорт.
Причины
Если пациента терзает изжога и понос первое что необходимо сделать, понять какие предпосылки этому следуют и назначить эффективную схему терапии.
- Нарушение привычного образа питания, неправильный рацион. Пренебрегая полноценными обедами, завтраками, некорректно используя схемы диеты, можно легко «заработать» воспаления органов пищеварительной системы. Без регулярного потребления продуктов, желудочный сок разъедает стенки желудка, результатом чего является тошнота, изжога и диарея.
- Включение вредной (жирной, жареной) пищи, например, фастфуд. Эта продукция не содержит никаких полезных элементов, только канцерогены, эмульгаторы и т. д. Частое их употребление вызывает дисбактериоз, появление таких симптомов, как тошнота изжога понос.
- Алкоголь, наркотические продукты ослабляют защитные функции, активизируют развитие хронических болезней органов ЖКТ. Под вредным воздействием токсинов нарушается стул, ослабляется тонус тканей брюшной полости, за счет чего возникает изжога и понос одновременно.
- Перенапряжение, стресс приводят к спазмам и дисфункции желудочно-кишечного тракта, вздутию живота, метеоризм. Постоянные нервные потрясения, депрессия может привести к появлению язвы желудка, которой сопутствует изжога и диарея.
- Лечение сильнодействующими препаратами, особенно если в процессе была нарушена дозировка, лекарства использовались дольше назначенного срока. В таком случае важно вовремя заняться восстановлением микрофлоры желудка, наладить работоспособность всех органов, чтобы тошнота изжога понос были устранены.
Симптомы болезней провоцирующих расстройство желудка
- Развитие энтеровирусов, которое сопровождается повышенным газообразованием, вздутием, возникает тошнота изжога понос.
- Дисбактериоз, вызванный плохим питанием, употреблением грязных овощей, несоблюдение правил личной гигиены и т. д. Эта болезнь сопровождается расстройством желудка, резким запахом изо рта, газообразованием.
- Язва и гастрит – частые причины жидкого стула, общего недомогания, возникают изжога и диарея.
- Панкреатит сопровождается спазматическими болями в эпигастральной области, расстройством желудка, при котором наблюдается кал с желчью.
- Холецистит – неприятное заболевание, которому присущи тошнота, отрыжка, изжога, понос, а также металлический привкус в ротовой полости.
- Первый признак грыжи пищевода является постоянная тошнота, рвота, диарея. В таком случае наблюдается кал с кровными прожилками.
- Дисфункция моторики кишечника стимулирует преждевременное чувство насыщения. Это ведет к снижению тонуса отделов желудка, тяжести в животе, тошноте, образуется изжога и понос.
Диагностика
Понять причину происходящих изменений можно только после качественного точного обследования и посещения врача.
- УЗИ брюшины, чтобы выявить причины возникновения изжоги и поноса одновременно, возможную перфорацию, повреждения или воспаленные участки.
- Также необходимо будет посетить гастроэнтеролога, который выявит причину диареи и составит схему терапии, специальную диету, чтобы изжога понос эффективно лечились.
- Ректоскопия позволяет обследовать нижнюю часть брюшины, проблемы в которой являются причиной расстройства. Это дает возможность получить точную оценку состояния геморроидальных узлов, наличия новообразований в полости кишечника.
- Специалист обязательно должен назначить колоноскопию, полное эндоскопическое обследование, для диагностики изменений области желудка и 12-ти перстной кишки. Также часто этим мероприятиям сопутствует гастродуоденоскопия, чтобы определить язвы, гастриты или проведения биопсии.
- Ирригоскопия – специальная процедура, использующая рентген на основе контрастирующего вещества. Этот метод диагностики позволяет получить точное изображение, помогающее подобрать качественный, эффективный курс терапии.
Лечение изжоги и поноса, возникающих оновременно
Симптомы могут купироваться двумя основными комплексами мероприятий:
- Применение специализированные медикаментов, на базе назначения терапевта, гастроэнтеролога.
- Использование рецептов нетрадиционной медицины в домашних условиях, чтобы ускорить выздоровление, насытить организм витаминам.
Медикаментозная терапия
Первой помощью в период жидкого стула, сопровождающего изжогой станут следующие лекарственные средства:
- Обволакивающие препараты (Фосфалюгель, Алмагель, Маалокс) покрывают слизистые оболочки защитной пленкой и нейтрализуют соляную кислоту в просвете желудка.
- Сорбенты — препараты, способствующие выведению вредных и токсических веществ (Полисорб, Смекта, активированный уголь, Энтеросгель).
- Ингибиторы протонной помпы (Рабепразол, Омепразол) и антагонисты Н2-гистаминовых рецепторов (Ранитидин) позволяют уменьшить образование соляной кислоты и снизить повреждающее воздействие желудочного сока.
- Прокинетики (Метоклопрамид, Церукал) ускоряют прохождение пищи через желудок, что позволяет избавиться от тошноты и изжоги.
- Лоперамид — производное пиперидина, является опиоидным препаратом, применяющимся для лечения диареи, вызванной гастроэнтеритом и воспалительными заболеваниями кишечника.
- Пробиотики — природные биологически активные препараты для комплексного лечения болезней ЖКТ (Бифиформ, Гастрофарм, Пробилак).
Важно! Не рекомендуется принимать какие-либо медикаменты без назначения врача, пока неясна причина, по которым возникает расстройство кишечника. После снятия первых симптомов обязательно обратитесь за квалифицированной медицинской помощью.
Народная медицина
Нетрадиционные рецепты лечения на основе натуральных компонентов, подаренных нам природой, эффективно помогают избавиться от болезненного синдрома, спазмов, изжоги, жидкого стула и тошноты.
- Овсяный отвар эффективное средство для лечения частых позывов в туалет. Благодаря вязкости, отвар обволакивает стенки воспаленного кишечника. Для приготовления потребуется залить 1 стаканом воды 100 г овсяных хлопьев, кипятить 5 минут, остудить и процедить. Пить при ярко выраженных признаках по 3 стакана в сутки, чтобы симптомы были купированы.
- Кисель из плодов калины быстро и эффективно устраняет чувство жжения, вздутие живота, борется с диареей, обладает противовоспалительными свойствами.
- Настой корня аира является отличным средством терапии, чтобы избавиться от расстройства желудка, отрыжки, помогает и от рвоты. Для этого измельченное (1 ст. л.) сырье заливают 1 стаканом кипятка, настаивают час и принимают по 100 мл трижды в сутки.
- Сок сырого картофеля, хотя и имеет неприятный вкус и аромат обладает превосходными закрепляющими свойствами при диарее. Рецепт эффективно борется с такими симптомами, как изжога и понос причины которых гастриты, язвы и другие воспаления брюшной полости. Также он помогает устранить неприятный запах изо рта. Пить сок нужно по 100 мл натощак, на протяжении недели. Если проблема не решена и изжога понос отрыжка возобновляются, после 7-дневного перерыва, курс терапии повторить.
- Растительное масло, например, льняное отлично справляется с симптомами вздутия живота, газообразования, лечит жидкий стул. Помимо этого, масляная основа обволакивает весь пищевой тракт и является профилактикой дисбактериоза, развития инфекций. Но, льняное масло нужно принимать строго в указанной дозировке по 1 ч. л. 2 раза в день. В противном случае он может вызвать расстройство, тошноту, рвоту.
- Отвар риса оказывает быстрый эффект, изжога и диарея независимо от причины в большинстве случаев уменьшаются или вовсе прекращаются. Для приготовления средства нужно залить 1 литром воды 4 ст. л. риса и варить 10-15 минут. После этого, остудить, процедить и употреблять по 1/2 стакана отвара 5-6 раз в день, до приема пищи.
Если ни одно из средств не помогает и симптомы продолжаются, необходимо обратиться к специалисту, пересмотреть возможные причины и схему лечения.
Основы питания при изжоге и диарее
Если у пациента развивается расстройство желудка, важно придерживаться определенного режима приема пищи, принципами которого является следующее:
- Продукты лучше готовить на пару.
- Употребляйте каши, тушеные или отварные овощи и фрукты, сухой хлеб, галетное печенье.
- Исключить жирное, жареное, чтобы не усиливать кислотность и устранить жидкий стул.
- Разделить общий объем пищи на 5-6 порций в сутки, размер которых не должен превышать 150-200 г. Это облегчит переваривание, разгрузит желудок, будет устранена отрыжка.
- Избегать перееданий и приема пищи на ночь. Кушать хотя бы за 2-3 часа до сна.
- Для перекуса, если есть сильное чувство голода в желудке – пить 1 стакан нежирного кефира, ряженки, простокваши.
- Не допускать, чтобы пища была слишком холодной, горячей подавать блюда только комнатной температуры.
- Ежедневно заниматься незначительной физической нагрузкой, спортом хотя бы 1,5-2 часа в день.
- Отказаться от вредных привычек: алкоголь, курение.
- Наладить режим питания, кушать в одно время, чтобы нормализовать выделение желудочного сока.
- Пить 1,5-2 литра жидкости в сутки: вода, компот, кисель.
Дисфункции кишечника, неполадки в работе органов пищеварения сопровождают человека на протяжении всей его жизни. Важно понять, как бороться с такими проблемами, своевременно обратиться за помощью к специалисту и узнать причины, нормализовать режим питания, образ жизни.
Использованные источники: ponosnevopros.ru
Изжога на ранних сроках беременности
Изжога в начале беременности встречается достаточно часто. Большое количество женщин о своем интересном положении узнают по первым симптомам – это тошнота и изжога.
Некоторые изначально обращаются к гастроэнтерологу на возникновение заболеваний желудочно-кишечного тракта и только после сдачи анализов узнают о том, что беременны.
Принести вред здоровью малыша или его мамы изжога не может, но устранять ее необходимо при помощи диеты или народных рецептов.
Причины появления
Организм человека – очень тонкий механизм, в котором продумано все до деталей. Как только происходит процесс оплодотворение клетки, происходит увеличение гормона прогестерона.
Еще по-другому его называют гормон беременных. Он предотвращает созревание остальных яйцеклеток. Также он приводит к расслаблению стенок матки во избежание выкидыша.
Действует этот гормон не только на матку, но и на другие мышцы. Происходит расслабление мышц кишечника, а также верхнего сфинктера, который отделяет желудок от пищевода.
В нормальном состоянии пища попадает в ротовую полость, потом в пищевод, а после в желудок и кишечник.
Из-за ослабления сфинктера небольшие кусочки пищи вместе с соляной кислотой забрасываются обратно в пищевод.
В некоторых случаях на ранних сроках при беременности дополнительно возникает тошнота и рвота. Происходит раздражение рвотными массами, а также жжение с отрыжкой.
Симптомы проявления изжоги при беременности. Первые признаки
Большинство женщин до появления беременности не имеют представления об изжоге. Это дискомфортные ощущения, но могут проявляться по-разному.
Симптомы изжоги могут быть разными:
- Чувство жжения в области пищевода или за грудиной. Главная причина этого является раздражение слизистой желудка.
- Тошнота. Пища продвигается по желудочно-кишечному тракту очень медленно. Вследствие этого появляется тошнота и рвотные позывы.
- Учащается отрыжка кислым воздухом. Это происходит из-за уровня кислотности желудочного сока.
- В области желудка возникает ощущение распирания. Дополнительно организм начинает вырабатывать гораздо больше слюны. На уровне подсознания организм старается смыть кислоту в пищеводе.
Из-за того, что все дискомфортные ощущения происходят после употребления пищи и касаются органов пищеварения, то необходимо ограничивать себя в еде.
Может ли изжога указывать на наличие беременности?
Изжога указывает на нарушение работы органов желудочно-кишечного тракта. Возникает она в виде жжения за грудиной, бывает разная по интенсивности.
Она указывает, что в организме есть такие заболевания как гастродуоденит, гастрит, язва желудка или двенадцатиперстной кишки, колит или грыжа пищевода.
Изжога очень часто появляется после праздника из-за переедания.
На ранних сроках беременности изжога возникает не сразу. В первые две недели может быть задержка месячных и также гормональная перестройка организма женщины.
Вследствие гормональных изменений появляется изжога, но проявляться это может не раньше, чем спустя неделю после оплодотворения. Именно столько времени необходимо яйцеклетке, чтобы проделать путь к яичнику.
Факторы, которые приводят к появлению изжоги
На ранних сроках беременности изжога появляется всего лишь у 2 женщин из 10. Ею появления служат следующие причины:
- Режим питания, и какие блюда человек употребляет.
- Наличие заболеваний органов желудочно-кишечного тракта.
- Индивидуальная особенность беременной женщины.
- Наследственность.
Например, такие продукты как кофе, острой или кислой пищи, алкогольных напитков. Эти продукты являются раздражителями и приводят к появлению изжоги.
Если после приема пищи женщина принимает горизонтальное положение, то изжога может также проявляться на ранних сроках беременности.
После еды лучше всего сделать небольшую прогулку на свежем воздухе.
Некоторые женщины во время беременности замечают у себя изжогу, когда лежат на правом боку или при наклонах. Желательно посоветоваться с врачом, какие упражнения в это время можно выполнять.
На ранних сроках беременности изжога у женщин может возникать из-за употребления лекарственных препаратов. Например, это может быть анальгин или аспирин.
Почему возникает жжение в самом начале беременности?
На седьмой день после оплодотворения яйцеклетки в организме женщины начинает усиленно вырабатываться такой гормон как прогестерон.
Его выработка происходит в яичниках, именно он отвечает за здоровье малыша и состояние матки, чтобы ребенок родился во время.
По мере роста ребенка ему становится недостаточно этого гормона, и в работу вступает плацента.
Но дополнительно прогестерон способен расслаблять гладкие мышцы. Это жизненно важно, так как яйцеклетка попадает в матку стенки, которое в основе состоят из плотной мышечной ткани.
Она имеет такое свойство сокращаться по разным причинам, и вытолкнуть то, что в ней находится. Для ребенка это чревато выкидышем или преждевременными родами.
Прогестерон помогает ослабить мышцы и не допустить преждевременного прерывания беременности.
Происходит расслабление не только мышц матки, но и других гладкой мышечной ткани. Пища начинает задерживаться в желудке дольше обычного.
Не переваренные частицы еды попадают в пищевод вместе с соляной кислотой. В связи с этим изжога может появиться как косвенный признак.
Проявление изжоги при наличии заболеваний органов пищеварения до зачатия гораздо реже можно отнести к первым признаком проявлениям беременности.
Первые признаки беременности
Кроме изжоги у беременной могут проявляться следующие симптомы:
- Становятся видны под кожей вены и сосуды. Они указывают на то, что объем крови увеличился. Дополнительно может возникать тахикардия. Сердца учится работать по-новому.
- Гормональные изменения сказываются на настроении женщины. Может возникать повышенная усталость, резкие перепады настроения.
- Боли внизу живота. Они похожи на боли перед месячными, но указывают на увеличение матки в размерах или на угрозу выкидыша.
- Талия начинает меняться в размерах. Эти проявления на себе в первое время может заметить только женщина с узкой талией и бедрами.
- Боль в груди. Этот симптом указывает на приближение месячных. Но если есть задержка месячных, также это возникает из-за еще одного гормона – пролактина. Он отвечает за подготовку груди женщины к кормлению ребенка. Именно он приводит к повышенной чувствительности во время беременности.
- Болит сильно голова. Еще один из симптомов, который указывает и на наличие беременности, и возникать перед месячными. Всему виной гормоны. Принимать в это время препараты при наличии задержки месячных, не рекомендовано. Они могут навредить ребенку.
Насколько часто изжога – это признак беременности?
Изжога на ранних сроках интересного положения женщины возникает достаточно часто. Это является первым признаком беременности.
При этом редко будущие мамы придают ей серьезное значение. Но все-таки рекомендовано обратиться за советом к врачу.
Молодая женщина замечает у себя рвоту и тошноту, но не обращает внимание, что промежуток между месячными — уже достаточно большой.
О беременности она узнает после сдачи анализов на работу органов желудочно-кишечного тракта.
В некоторых случаях дополнительно у женщины появиться понос. Это считается нормальным состоянием для беременной, спустя две недели после оплодотворения.
Советы
Если изжога мучает сильно, то необходимо предпринимать какие-то меры. Например, нужно выполнять несколько правил.
Это помогает устранить неприятные симптомы и обеспечить необходимые условия для здоровья ребенка.
- Кушать необходимо часто, но небольшими порциями. В день у беременной женщины должно быть не менее 5 приемов пищи.
- Не стоит отказаться от мясных блюд. Белок необходим будущей маме, но употреблять лучше всего диетические сорта мяса.
- Лучше всего подойдут блюда, которые были приготовленные на пару.
- Нельзя ложиться спать голодной. Рекомендовано перед сном за два часа выпить стакан кефира или йогурта.
- Необходимо соблюдать диету. Стоит помнить, что диетическое питание – это ограничение в употреблении пищи, а не полный отказ от нее.
- Спать желательно на высоких подушках, на половину сидя.
- Одежда должна быть свободной и не обтягивать фигуру.
Устранять приступы изжоги будущей маме рекомендовано без применения лекарственных препаратов. Для этого подойдет отвар укропа или чай из ромашки.
Также хорошо жевать после еды небольшое количество имбиря.
Хорошей профилактикой послужит прием минеральной негазированной щелочной воды или молоко, которое необходимо пить на протяжении дня маленькими глотками.
Если проявления изжоги не исчезают, то стоит обратиться к врачу. Он сможет подобрать препарат, который наилучшим образом будет устранять симптоматику, при этом, максимально не навредив ребенку.
Но необходимо помнить, что безопасных лекарств не существует.
Использованные источники: jeludokbolit.ru
Можно ли изжогу считать признаком беременности?
Механизм развития беременности, в принципе, одинаков. Но его проявления могут быть достаточно уникальными. Часто женщине трудно разобраться в своих ощущениях, она не понимает, вызваны они ее новым положением или болезнью. Один из возможных вопросов, способный заинтересовать: может ли изжога быть признаком беременности? Ведь это частое и довольно неприятное проявление.
Читайте в этой статье
Когда она появляется
Желание иметь ребенка вынуждает женщину в малейших проявлениях искать симптомы произошедшего зачатия. А если она убедилась, что все получилось, любое негативное ощущение способно ввергнуть ее в панику из-за страха причинить вред плоду. Но когда речь об изжоге, опасаться за него не стоит. Это нормальное, хотя и малоприятное проявление в данном состоянии, особенно на начальной его стадии.
Изжога, как признак беременности до задержки, отмечается очень часто. Если женщина до нее имела проблемы с пищеварением, почти наверняка они проявятся после зачатия. Но и здоровый желудок не гарантия отсутствия изжоги с ее началом. Еще не получив подтверждений своей беременности, женщина может ощутить жжение в пищеводе, горечь, которые способны длиться кратковременно или часами.
Аналогичные проявления бывают и когда в новом положении нет сомнений, то есть втором и третьем триместрах. Но на начальном этапе ответ на вопрос «Может ли изжога быть признаком наступившей беременности?» не так однозначен. И рассматриваться она должна в совокупности с иными симптомами, более точными. Это задержка менструации, изменения кожи и молочных желез. Если перечисленные признаки отсутствуют, значит, в изжоге виновна не беременность, а расстройство пищеварения.
Почему она возникает?
С беременностью организм переносит существенные изменения, которые становятся очевидными не сразу. Зато они вызывают множество ощущений, до зачатия отсутствовавших. Изжога – одно из них.
Во множестве причин ее появления у беременных виновно количественное увеличение прогестерона. Он и так вырабатывается организмом для регулировки менструальной функции. С началом беременности его объем растет, так как необходимо расслабление стенок матки для последующего роста, а также сохранение ее внутренней оболочки в особом состоянии. Эндометрий остается рыхлым, комфортным для развития плодного яйца, обеспечивает питание его оболочек. Прогестерон, способствуя этому, воздействует также и на организм в целом.
Использованные источники: 7mam.ru
Тошнота и другие признаки беременности
Естественно, задержка в вашем менструальном цикле может стать признаком случившегося зачатия. Однако она может произойти и на фоне других изменений в женском организме. Менструация может задержаться из-за сильного стресса, перенесенного заболевания, физической перегрузки организма, приёма некоторых лекарств, приближения менопаузы и ряда других факторов.
Указать на беременность могут любые изменения в вашем менструальном цикле. Он может увеличиться, или уменьшиться. Выделения могут стать более обильными или наоборот скудными. В любом случае обратитесь к врачу, так как если всё это не свидетельство беременности, то какого-либо гинекологического заболевания. Тошнота при месячных также может указывать на ваше «интересное положение»
Боль в груди, их увеличение, изменение ареолы и сосков тоже могут говорить о наступившей беременности и о подготовке молочных желез к кормлению ребёнка.
Необычные вкусовые предпочтения также могут говорить о случившемся зачатии. Одним из самых распространенных признаков беременности – тошнота. Кроме нее есть еще и много других признаков беременности.
Головокружение и тошнота
Довольно распространенными признаками беременности являются тошнота и головокружение. Они появляются на самых ранних сроках беременности, однако довольно быстро прекращаются.
Если во время беременности вы ощущаете слабость, тошноту и головокружение, то возможно у вас недостаточное кровоснабжение головного мозга. В этом случае вас могут ожидать обмороки.
Головокружение может быть вызвано рядом причин. В первую очередь это токсикоз – реакция организма на физиологические изменения и гормональную перестройку. Снижение количества гемоглобина и глюкозы в крови связи с появлением плода и увеличенными нагрузками на организм также могут спровоцировать плохое самочувствие женщины, головную боль и головокружение.
У метеочувствительных женщин при резких перепадах атмосферного давления также возникает тошнота и появляется головная боль. Беременность обостряет все чувства женщин, поэтому изменения погоды, даже микроклимата в помещении могут вызвать реакцию организма.
Озноб и тошнота
Треть всех забеременевших женщин на 6-7 день после зачатия ощущают озноб и тошноту. Это индивидуальная реакция организма на беременность и появление «инородного тела». В это же время может появиться и температура. При беременности — это нормальное явление, однако женщина может не знать о зачатии и лечиться от простуды. Если кроме плохого состояния у вас есть задержка или другие признаки беременности, то не стоит использовать жаропонижающие препараты. Сделайте тест на беременность или обратитесь к врачу. При нормальном течении беременности через неделю слабость пройдет, тошнота при беременности же может сопровождать будущую маму до 14 недели.
Понос и тошнота
Токсикоз у каждой беременной женщины может проявляться по разному, многие мучаются тошнотой. Диарея при беременности также достаточно распространенное явление, но только на самых ранних стадиях. Она объясняется изменением рациона, приёмом витаминов и давлением на кишечно-желудочный тракт.
С увеличением матки давление на пищеварительную систему увеличивается, беременные начинают жаловаться на запоры. Если у вас большой живот и понос, то следует обратиться к врачу, так как это явление может указывать на гастрит, панкреатит или вирусную инфекцию.
Тошнота и изжога при беременности
Изжога может сопровождать женщину на всех этапах беременности или только в отдельных триместрах. Её появление зависит от многих факторов, но в любом случае она вносит в жизнь мамы дискомфорт. Изжога может появиться из-за гормональной перестройки в начале беременности, из-за увеличения матки и переедания во 2 и 3 триместрах. По этой же причине при беременности случается и тошнота с отрыжкой.
Для профилактики изжоги сразу откажитесь от «вредной» пищи, соблюдайте расписание дня, постарайтесь меньше сидеть и производить резкие движения. Со второй половины беременности избавиться от изжоги сложнее, поможет только лечение специальными препаратами. Перед их применением обязательно проконсультируйтесь с лечащим врачом!
Тошнота и рвота при беременности
Рвота – неприятное явление, которое также вызвано изменениями в организме беременной женщины. При нормальном течении беременности это состояние должно пройти в первые дни после зачатия. Если же рвота не прекращается, то нужно обратиться к врачу, ведь из-за неё будущая мама и ребёнок недополучают столь необходимые микроэлементы и витамины. Также нельзя оставлять без внимания тошноту желчью. Она указывает ан повышенную кислотность желудка, а в некоторых случаях уже на гастрит, язву и даже панкреатит.
Наблюдайтесь у врача, и вместе вы сможете вовремя предупредить или решить проблему на самых ранних стадиях.
Использованные источники: detstrana.ru
причины, признаки и ее лечение
Причины возникновения изжоги
Даже совершенно здоровые женщины, которые никогда не имели проблем с пищеварением, во время беременности могут впервые почувствовать изжогу. Разберемся, почему так происходит.
Основные причины появления неприятных симптомов обусловлены изменениями, происходящими в это время в организме женщины. Что такое изжога? По сути, это выброс части содержимого желудка в пищевод.
Многие женщины могут сказать, что у них отмечалась изжога в первые дни беременности. У этого явления есть вполне понятные причины: в это время у беременных резко возрастает уровень содержания прогестерона.
Прогестерон обеспечивает расслабление гладкой мускулатуры матки, не допуская развития тонуса и предотвращая выкидыш на ранних сроках. Но точно так же расслабляется и гладкая мускулатура желудка, которая предотвращает проникновение желудочного сока в пищевод.
Итак, изжога на ранних сроках беременности – это не признак заболевания, а вполне естественное явление, причины которого связаны с изменением уровня концентрации гормонов.
Даже если во время начального периода вынашивание женщине удалось избежать неприятных симптомов, то нет никакой гарантии, что ее не постигнет эта участь во втором триместре (на 15 – 19 неделях) или на более поздних сроках (37, 38, 39, 40 неделях) беременности.
Но почему так происходит? Увеличившаяся в размерах матка оказывает сдавливающее воздействие на желудок, приподнимая его. Это и способствует выбрасыванию желудочного сока в пищевод.
Причины приступов жжения
Наличие прогестерона — не единственный симптом. Приступы сопровождают девушек с патологиями в работе ЖКТ. Если при ранней постановке диагноза беременности изжога повторялась периодически, происходит её усиление. Изменения в организме могут вызывать серьёзные болевые ощущения. Это сигнал к тому, чтобы обратиться за консультацией к врачу. Задержка лечения неприемлема.
Неправильное питание – важный момент. Изжогу вызывают:
- Острая пища.
- Блюда с большим содержанием жиров, приготовленные на сковороде.
- Вода с газом.
- Соусы, майонез.
- Кислые фрукты.
- Сдобные изделия.
- Шоколадные конфеты.

- Напитки с кофеином.
- Хлеб преимущественно чёрный.
- Жирный творог, йогурт, пасты.
Любой человек имеет предрасположенность к приступам. Важно заметить, от каких продуктов она может возникать, исключить из употребления. Пересмотрите дневной рацион, проконсультируйтесь у гастроэнтеролога.
Факторы, оказывающие влияние на причины болезни
Они разнообразны и зависят от срока вынашивания.
- Главная сложность – изменившийся гормональный фон, вызванный ожиданием малыша. Вынашивая ребёнка, организм девушки насыщен специальным гормоном, расслабляющим силу мышц матки, чтобы она беспрепятственно росла, не подвергалась гипертонусу и сокращениям. Сфинктер, расположенный на границе желудка и пищевода, тоже оказывается расслабленным, поэтому желудочный сок и пища беспрепятственно возвращаются в пищевод. Это приводит к некомфортному состоянию.
- Внутрибрюшное давление повышается. Это препятствует обычной работе сфинктера. Как результат – приступ изжоги.
- Высокое содержание гормонов оказывает воздействие на процесс переработки пищи, замедляя сокращение мышц и продвигая съеденную пищу из пищевода. Как результат – удлинение времени переваривания, вызывающее дисфункцию желудка и приступы жжения.

- Масса плода увеличивается, матка теснит внутренние органы. Это объясняет тем, что в пищеводе и желудке появляется кислота. Кислотность желудочного сока становится больше, что усиливает неприятное ощущение тепла за грудиной либо в верхней части живота.
Методы борьбы
Практически всегда можно подобрать способ, который поможет избавиться от изжоги при беременности. Устранить неприятные симптомы удается как на ранних сроках, так и во втором и третьем триместре.
Правильно подобранные продукты и специальная диета – лучшее средство от изжоги при беременности. Для начала нужно добиться соблюдения режима питания. Кроме того, нужно есть не торопясь, хорошо пережевывая продукты, категорически не рекомендуется наедаться на ночь и, вообще, принимать горизонтальное положение после приема пищи.
Будущей маме рекомендуется внимательно следить за своим меню и, по возможности, вести пищевой дневник. При наличии записей можно будет легко выявить те продукты, после которых возникает сильная изжога, это поможет устранить ее.
Существуют и другие рекомендации, которые могут помочь в домашних условиях избавиться от изжоги при беременности:
- Поза для сна. Спать рекомендуется на спине, подложив под голову и плечи высокую подушку. А вот спать на спине без подушки категорически не рекомендуется, особенно во втором триместре (начиная с 19 недели) и на поздних (в 37,38,39 недель) сроках.
- Выбор одежды. Очень важно носить одежду, которая не сдавливает живот. Во втором и третьем триместре обтягивающие вещи лучше не надевать


Существует немало проверенных веками средств, которые могут помочь справиться с изжогой в домашних условиях. Но и народные средства могут быть небезопасны, поэтому лечение изжоги при беременности следует проводить под контролем врача.
Прежде чем использовать лекарства народной медицины от изжоги при беременности, убедитесь, что компоненты, входящие в их состав, не вызывают аллергию:
- Если часто беспокоит сильная изжога, бороться с ней в домашних условиях поможет гречневая и овсяная каша, если есть ее каждый день. Варить кашу следует с минимальным количеством соли (в идеале – совсем без соли).
- Пытаться лечить изжогу в домашних условиях, используя пищевую соду, врачи не рекомендуют. Хотя это и самое популярное народное средство, применяемое в домашних условиях. Дело в том что сода, вступая в реакцию с желудочным соком, приводит к образованию углекислого газа. А он, в свою очередь, приводит к увеличению выработки соляной кислоты. Таким образом, сода не поможет остановить изжогу, а лишь усугубит ее. Если выпить соду, то облегчение наступит ненадолго, поэтому сода – это не лучшее народное средство и этот рецепт лучше не использовать.
- Еще одно популярное народное средство, которое поможет устранить изжогу в домашних условиях – это молоко. Этот рецепт прост: пить молоко нужно на протяжении всего дня маленькими порциями. Можно добавить в молоко пару капель натурального масла фехнеля. Нужно заметить, что бывает, что коровье молоко вызывает брожение в кишечнике, тогда стоит перейти на козье молоко.
Не всегда удается обойтись народными средствами при изжоге при беременности. Если изжога сильная, врач может порекомендовать лечить ее, используя лекарственные препараты. Какие медикаментозные средства от изжоги при беременности не принесут вреда:
- Антацидные препараты снижают кислотность желудочного сока. Одним из популярных средств из этой группы являются таблетки ренни. Достоинством ренни является отсутствие в составе алюминия, поэтому таблетки ренни не вызывают запоров. Действует ренни быстро, уже через несколько минут после приема ренни проходит даже сильная изжога. Беременным ренни разрешают принимать, начиная с 19 недели. Категорических противопоказаний к приему ренни до 19 недели нет, но лучше не рисковать. Ближе к родам (на 37, 38, 39 и 40 неделях) ренни при необходимости разрешено принимать, каждый раз, когда начинается изжога, но не более 16 штук в сутки. Не рекомендует принимать таблетки ренни, когда назначены препараты железа, так как нарушается всасывание минерала. Чтобы купить ренни в аптеке, рецепт не требуется.
- Поможет бороться с изжогой такой популярный препарат, как смекта. В отличие от других лекарственных средств смекта считается безопасным лекарством, поэтому его можно принимать даже в первом триместре. Часто смекта назначается при диарее, но и при изжоге смекта поможет. Нужно только учитывать, что смекта может спровоцировать развитие запора, а это вредно при беременности, хоть на 19, хоть на 40 неделе. Чтобы купить препарат смекта рецепт не требуется, но уточнить ее дозировку у врача стоит. Продается смекта в пакетиках, принимать ее можно до трех раз в день. Растворяется препарат смекта в теплой воде, принимать ее нужно спустя 2 часа после еды. Учитывайте, что смекта снижает эффективность всасывания других лекарств, поэтому принимать препараты нужно минимум через два часа после того, как была выпита смекта.
- Препаратом антацидного действия является фосфалюгель. Его выписывают при проблемах с пищеварением и изжоге. Препарат фосфалюгель является безопасным, по назначению врача. Его можно принимать и в первом триместре. Начиная с 19 недели можно разово принять фосфалюгель самостоятельно, чтобы устранить неприятные симптомы. Ближе к родам (на 37, 38, 39 и 40 неделе), можно принимать фосфалюгель до трех раз в сутки. Но следует учитывать, что фосфалюгель может вызвать запор, что особенно нежелательно на поздних сроках (37, 38, 39, 40 неделях). Принимают фосфалюгель в виде порошка, запивая водой. Но можно сразу развести фосфалюгель в воде и выпить раствор. Если беременная, принимая фосфалюгель, почувствует себя плохо, нужно немедленно прекратить принимать средство и обратится к врачу. Но, как правило, побочных эффектов фосфалюгель не вызывает.
- Популярное средство гастал беременным можно принимать только по назначению врача. Самостоятельно принимать гастал нельзя не только в первом триместре, но и позже. Некоторые женщины считают, что после 19 недели гастал вреда не принесет. Однако точных сведений о действии препарата гастал на плод нет. Поэтому не стоит рисковать и самостоятельно принимать гастал не только на 19 неделе и ближе к родам – на 37, 38, 39, 40 неделях. Однако если врач посчитает нужным назначить гастал, значит польза от препарата выше, чем возможные риски. Чаще всего, гастал назначают не в том случае, если беспокоит изжога при беременности, а при других проблемах с желудком. По назначению врача гастал можно принимать и на 19 неделе и в самом конце вынашивания – на 37, 38 или 39 неделях. Но в любом случае гастал следует принимать строго в назначенных дозах. Если при приеме препарата гастал появятся побочные эффекты, нужно обратиться к врачу.
Таким образом, появление изжоги в период беременности не является опасным симптомом и может быть быстро устранена в домашних условиях. Если же изжога появляется достаточно часто, необходимо посетить вашего лечащего врача для более детальной консультации.
Как избавиться от изжоги
- Употребляйте пищу небольшими количествами в семь приёмов, на любом сроке.
- Кушайте за два часа до сна.
- Используйте диетическое мясо.
- Употребляйте паровую пищу, используйте мультиварку.
- Не лежите. Лучше погулять и просто постоять после еды. Оптимальна прогулка на свежем воздухе. Можете заняться чтением.
- Ранний сон.
- Спите на высокой подушке, желательно сидя. Пока будущий ребёнок крохотный, он не давит на внутренние органы. Можете отдыхать, лёжа на левом боку, на спине. Изжога ослабнет, кровообращение в плаценте стабилизируется, что положительно сказывается на состоянии малыша.
Что есть и какой распорядок дня установить:
- Молочные продукты.
- Корень имбиря.
- Мюсли на основе злаков.

- Минеральная вода без газа либо с выпущенным газом. Её пьют в перерывах между едой.
- Носите одежду свободного кроя. Не стоит надевать зауженные юбки и брюки, различные пояса.
- Не наклоняйтесь без необходимости в первые недели.
- Незамедлительно откажитесь от курения. Оно не только провоцирует приступы изжоги, но и вызывает гипоксию плода.
Лечение изжоги в период ранней стадии у беременных
Лекарственную терапию назначает только доктор. Антациды могут быть использованы беременными женщинами в исключительной ситуации, когда иные применяемые средства не дают желаемого эффекта. Указанная группа медицинских препаратов нейтрализует кислоту, содержащуюся в желудочном соке за счёт угнетения секреции.


Изжога обязательно пройдет. К полезным препаратам относятся Ренни, Маалокс, Альмагель. В начале приступов изжоги Ренни назначают в дозировке: разжёвывать не более двух таблеток за приём. В случае необходимости использовать через три часа. Количество таблеток не должно превышать 16 за сутки. При проведении планового лечения 1-2 таблетки пьют за час до еды четыре раза в сутки.
Народные методы
Выбирая народные средства, будьте внимательны. Проконсультируйтесь с лечащим врачом, узнайте принципы действия. То, что идеально помогает одной беременной женщине, может травмировать вторую. Пообщайтесь с беременными на форумах, в социальных сетях.
Народные медицинские справочники предлагают методы, способные помочь избавиться от жжения в груди:
- пить подогретое молоко вне приёмов пищи;
- употреблять овсяную кашу;
- тщательно разжевать и съесть отмоченную ложку гороха, гречки;
- пить сваренный из кисло-сладких ягод, фруктов домашний кисель;
- попробовать мятные конфеты, отвар из этой травы;
- экзотические папайя, ананас приводят к тому, что приступ проходит;
- морковно-картофельный сок до еды поможет убрать неприятное жжение;
- корень аира, превращённый в порошок, залить водой и использовать до того, как начинается приступ;
- чудесно поможет и корень имбиря.
Изжога на ранних сроках беременности не создаёт угрозу правильному развитию эмбриона, жизни матери. Это неприятное явление, с которым справляются быстро. Следуйте рекомендациям гинеколога, обратитесь к народной медицине, проводите свободные дни, совершая прогулки на свежем воздухе. Вы сведёте интенсивность приступов к минимуму либо забудете о них.





























 Загрузка…
Загрузка…









 В желудочном соке человека содержится соляная кислота. Она необходима для переваривания твердой пищи и нейтрализации бактерий, попадающих в организм с пищей. Но иногда кислоты начинает вырабатываться слишком много, и она не может вся нейтрализоваться в процессе пищеварения. Тогда она разъедает стенки желудка и вызывает различные расстройства пищеварения и заболевания желудочно-кишечного тракта. С этой проблемой сталкиваются многие люди, поэтому вопрос о том, как понизить кислотность желудка, очень актуален. Некоторые годами живут с этой проблемой, изредка принимая лекарства. Но это может привести к серьезным поражениям желудка. Поэтому нужно уметь вовремя распознать начало болезни.
В желудочном соке человека содержится соляная кислота. Она необходима для переваривания твердой пищи и нейтрализации бактерий, попадающих в организм с пищей. Но иногда кислоты начинает вырабатываться слишком много, и она не может вся нейтрализоваться в процессе пищеварения. Тогда она разъедает стенки желудка и вызывает различные расстройства пищеварения и заболевания желудочно-кишечного тракта. С этой проблемой сталкиваются многие люди, поэтому вопрос о том, как понизить кислотность желудка, очень актуален. Некоторые годами живут с этой проблемой, изредка принимая лекарства. Но это может привести к серьезным поражениям желудка. Поэтому нужно уметь вовремя распознать начало болезни.
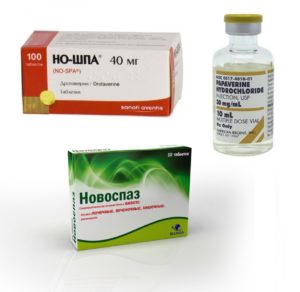

 Основанием считать, что парить ноги при простуде полезно, является свойство кровеносных сосудов человеческого тела расширяться в результате нагревания. В результате этого горячие ванночки для тела приводят к отсутствию застоя крови даже в самых узких капиллярах. Что, в свою очередь, способствует оттоку жидкости от воспалившихся и отёкших тканей, которые появляются при насморке, ОРЗ или ангине. Более того, вырабатывающиеся при возникновении простуды лимфоциты и лейкоциты, которые уничтожают бактерии и вирусы, с усилением кровотока получают возможность активнее бороться с вредоносными микроорганизмами.
Основанием считать, что парить ноги при простуде полезно, является свойство кровеносных сосудов человеческого тела расширяться в результате нагревания. В результате этого горячие ванночки для тела приводят к отсутствию застоя крови даже в самых узких капиллярах. Что, в свою очередь, способствует оттоку жидкости от воспалившихся и отёкших тканей, которые появляются при насморке, ОРЗ или ангине. Более того, вырабатывающиеся при возникновении простуды лимфоциты и лейкоциты, которые уничтожают бактерии и вирусы, с усилением кровотока получают возможность активнее бороться с вредоносными микроорганизмами. как парить ноги с морской солью при простудных заболеваниях
как парить ноги с морской солью при простудных заболеваниях лечебные травы, с которыми можно попарить ноги
лечебные травы, с которыми можно попарить ноги



 При гриппе, насморке и кашле лучше всего сразу посетить баню. Влажный либо сухой горячий воздух уменьшает боль в мышцах и суставах.
При гриппе, насморке и кашле лучше всего сразу посетить баню. Влажный либо сухой горячий воздух уменьшает боль в мышцах и суставах. Если нужно справиться с кашлем и насморком, подойдут веники дуба, березы, крапивы и эвкалипта, а также ароматерапия с маслами лекарственных растений. Все это существенно улучшает работу эндокринной системы, в результате наступает быстрое выздоровление организма. Одним из наиболее действенных средств считается глубокая ингаляция, она размягчает мокроту и очищает верхние дыхательные пути от слизи при насморке.
Если нужно справиться с кашлем и насморком, подойдут веники дуба, березы, крапивы и эвкалипта, а также ароматерапия с маслами лекарственных растений. Все это существенно улучшает работу эндокринной системы, в результате наступает быстрое выздоровление организма. Одним из наиболее действенных средств считается глубокая ингаляция, она размягчает мокроту и очищает верхние дыхательные пути от слизи при насморке. Грамотное использование сауны и парилок способствует снижению риска заболеть респираторной инфекцией вследствие переохлаждения.
Грамотное использование сауны и парилок способствует снижению риска заболеть респираторной инфекцией вследствие переохлаждения.







 Сауна, кроме лечения насморка, обладает лечебными свойствами для кожи, сердца, сосудов и даже внутренних органов. Это связано с тем, что под действием высоких температур кровь быстрее движется, насыщая органы полезными веществами, отчего они начинают продуктивнее работать.
Сауна, кроме лечения насморка, обладает лечебными свойствами для кожи, сердца, сосудов и даже внутренних органов. Это связано с тем, что под действием высоких температур кровь быстрее движется, насыщая органы полезными веществами, отчего они начинают продуктивнее работать. При остром рините горячий воздух может спровоцировать набухание носовых проходов, а также размножение бактерий. Острая форма насморка характеризуется наличием слизи желтого или зеленого цвета. При таком рините поход в баню запрещен.
При остром рините горячий воздух может спровоцировать набухание носовых проходов, а также размножение бактерий. Острая форма насморка характеризуется наличием слизи желтого или зеленого цвета. При таком рините поход в баню запрещен. Итак, если кризис миновал и человеку болезнь не угрожает своими последствиями, можно позволить себе столь приятное наслаждение, как поход в сауну.
Итак, если кризис миновал и человеку болезнь не угрожает своими последствиями, можно позволить себе столь приятное наслаждение, как поход в сауну. Простуда и ринит гораздо быстрее пройдут, если тепловые процедуры в бане совместить с приемом специальных отваров из трав.
Простуда и ринит гораздо быстрее пройдут, если тепловые процедуры в бане совместить с приемом специальных отваров из трав.













 Можно ли курить при гриппе?
Можно ли курить при гриппе? Советы и рекомендации
Советы и рекомендации Заключение
Заключение Межсезонье – это пора простуды, кашля, насморка и плохого самочувствия. Чтобы человек ни делал: принимал витамины, закалялся, полноценно питался и вел здоровый образ жизни, какая-нибудь новая инфекция его всё равно подстережет и поразит в самый неподходящий момент.
Межсезонье – это пора простуды, кашля, насморка и плохого самочувствия. Чтобы человек ни делал: принимал витамины, закалялся, полноценно питался и вел здоровый образ жизни, какая-нибудь новая инфекция его всё равно подстережет и поразит в самый неподходящий момент.




















 Почему возникает дискомфорт в желудке и как от него избавиться
Почему возникает дискомфорт в желудке и как от него избавиться Почему возникает понос после еды и как его лечить
Почему возникает понос после еды и как его лечить Почему возникает резкая боль в желудке и как помочь, не навредив
Почему возникает резкая боль в желудке и как помочь, не навредив

 Диспепсия, данный термин используется врачами в широком смысле слова и включает большинство субъективных проявлений различных заболеваний органов пищеварительной системы, возникающих в результате нарушения процессов пищеварения. Для неё является характерным ощущение болезненности в области живота, чрезмерное газообразование в кишечнике, а также ряд других проявлений (отрыжка, нарушение глотания, тошнота, рвота, понос, запоры, изжога и другие).
Диспепсия, данный термин используется врачами в широком смысле слова и включает большинство субъективных проявлений различных заболеваний органов пищеварительной системы, возникающих в результате нарушения процессов пищеварения. Для неё является характерным ощущение болезненности в области живота, чрезмерное газообразование в кишечнике, а также ряд других проявлений (отрыжка, нарушение глотания, тошнота, рвота, понос, запоры, изжога и другие). Комментарии врача к народным средствам от диспепсии
Комментарии врача к народным средствам от диспепсии





















 Загрузка…
Загрузка…





 © DepositPhotos
© DepositPhotos © DepositPhotos
© DepositPhotos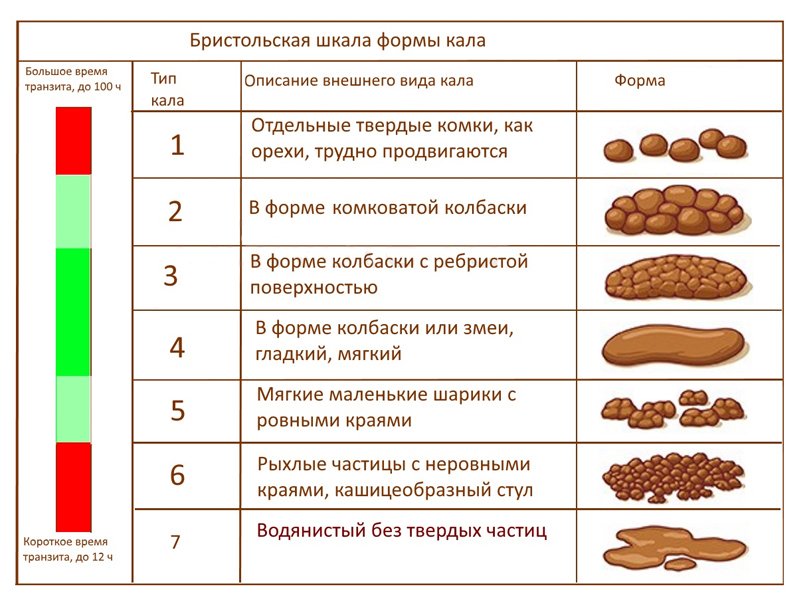












 © DepositPhotos
© DepositPhotos
 Получив контейнер с калом, лаборанты, перед тем как начать воздействовать на продукт жизнедеятельности специальными средствами (чтобы определить его кислотность и наличие составляющих), оценивают его визуально. Первую информацию о состоянии здоровья человека дают такие параметры:
Получив контейнер с калом, лаборанты, перед тем как начать воздействовать на продукт жизнедеятельности специальными средствами (чтобы определить его кислотность и наличие составляющих), оценивают его визуально. Первую информацию о состоянии здоровья человека дают такие параметры: Здоровыми хотят быть все. Однако некоторые вопросы врача, например, касающиеся стула, вызывают как минимум смущение. Конечно же, никто не призывает постоянно внимательно разглядывать содержимое унитаза, принюхиваясь и чуть ли не пробуя на зуб. Но почему бы не научиться адекватно оценивать свое состояние в тех случаях, когда все видно «как на ладони»? Напрягать должен жидкий кал, если он наблюдается на протяжении нескольких суток. Информативен цвет кала, выделяемое количество, запах. Если в рацион не вводились новые продукты, то все изменения должны заставить задуматься, все ли в порядке в организме? Не стоит ли обратиться к врачу? Конечно же, если принимаются какие-либо лекарства, то требуется почитать инструкцию. Она может содержать информацию о том, что препарат способствует окрашиванию экскрементов в тот или иной цвет. И еще один важный момент. Как уже упоминалось, цвет кала способен рассказать о состоянии нашего организма. Нужно иметь в виду, что заболевание, выявленное на начальной стадии, требует на лечение гораздо меньше времени и финансовых затрат.
Здоровыми хотят быть все. Однако некоторые вопросы врача, например, касающиеся стула, вызывают как минимум смущение. Конечно же, никто не призывает постоянно внимательно разглядывать содержимое унитаза, принюхиваясь и чуть ли не пробуя на зуб. Но почему бы не научиться адекватно оценивать свое состояние в тех случаях, когда все видно «как на ладони»? Напрягать должен жидкий кал, если он наблюдается на протяжении нескольких суток. Информативен цвет кала, выделяемое количество, запах. Если в рацион не вводились новые продукты, то все изменения должны заставить задуматься, все ли в порядке в организме? Не стоит ли обратиться к врачу? Конечно же, если принимаются какие-либо лекарства, то требуется почитать инструкцию. Она может содержать информацию о том, что препарат способствует окрашиванию экскрементов в тот или иной цвет. И еще один важный момент. Как уже упоминалось, цвет кала способен рассказать о состоянии нашего организма. Нужно иметь в виду, что заболевание, выявленное на начальной стадии, требует на лечение гораздо меньше времени и финансовых затрат.

 в неограниченном количестве овощей и фруктов рекомендуется термическая обработка.
в неограниченном количестве овощей и фруктов рекомендуется термическая обработка.
 жирное мясо, рыба;
жирное мясо, рыба; На второе подойдет мясное пюре: 300 г мяса мелко нарезать и залить 150 мл холодной воды, тушить до готовности. Затем дважды пропустить через мясорубку и заправить небольшим количеством сливочного масла.
На второе подойдет мясное пюре: 300 г мяса мелко нарезать и залить 150 мл холодной воды, тушить до готовности. Затем дважды пропустить через мясорубку и заправить небольшим количеством сливочного масла.


 На рисунке описаны особенности диеты при пиелонефрите почек у женщин.
На рисунке описаны особенности диеты при пиелонефрите почек у женщин.