Бульбит желудка — что это такое, лечение, причины и разновидности
Бульбит как диагноз встречается нечасто, хотя является распространённой патологией пищеварительного тракта. Он имеет симптомы, очень сходные с гастритом, считается частной формой дуоденита, а именно воспаление бульбарного отдела. Обе болезни чаще всего сопутствуют друг другу. Бульбит желудка – что это такое, каковы его причины, симптомы, лечение?
Что такое бульбит?
Двенадцатиперстной кишке (ДПК) отведена важнейшая функция в процессе переваривания пищи. Именно туда поступают главные пищеварительные жидкости – желчь и панкреатический сок. В них содержатся ферменты, которые нужны для дальнейшего усвоения пищи в тонком кишечнике.

1. Луковица ДПК.
2. Желудок.
3. Желчный проток.
4. Сфинктер Одди.
5. Проток поджелудочной железы.
Наиболее уязвимой частью ДПК выступает луковица (бульбус) – круглое утолщение, располагающееся сразу за сфинктером желудка, соединяющим его с кишкой. Луковица может воспаляться из-за несанкционированного поступления содержимого желудка, особенно с повышенной кислотностью, попадания патогенной микрофлоры (бактерий хеликобактер пилори) из желудка или паразитов из желчных путей. Такое воспаление называется бульбитом.
Бульбит всегда вторичен, самостоятельно заболевание встречается крайне редко. Это означает, что воспаление начинается под влиянием внешних или внутренних факторов. Одним из самых частых «провокаторов» является гастрит. Отсюда не совсем корректное название болезни «бульбит желудка». На самом деле воспаление локализуется не в желудке, а ниже по пищеварительному тракту.
Появилась возможность задать вопрос нашим специалистам!Не стесняйтесь разбираться в интересующей Вас проблеме, мы поможем. Задать вопрос >>>
Особенность бульбита заключается в том, что дифференцировать его от других заболеваний ЖКТ возможно только при тщательном обследовании, включающем фиброгастродуоденоскопию.
Причины заболевания
Причины воспаления луковицы условно разделяют на внешние и внутренние.
Внутренние причины:
- Гастриты. Хронические, острые.
- Заражение паразитами (гельминтами и лямблиями).
- Гормональные сбои, в частности из-за нарушения функции надпочечников.
- Сниженный иммунитет.
- Инфекции, вызванные микробами хеликобактер пилори.

Внешние факторы риска:
- Погрешности питания. Сюда можно отнести вредную пищу – острую, солёную, копчёную, жареную, а также её нерегулярный приём, периоды длительного голодания, связанные с диетами для похудения.
- Вредные привычки – употребление алкоголя, курение.
- Продолжительный приём лекарств, особенно антибиотиков и нестероидных противовоспалительных препаратов.
- Частое эмоциональное перенапряжение.
У детей бульбит может развиться из-за травмы от попавшего в пищеварительный тракт постороннего предмета.
Симптомы
Поскольку ДПК тесно связана с желудком, признаки бульбита не являются специфическими, они характерны для гастрита, язвы и дуоденита. На начальной стадии возникают следующие симптомы:
- Урчание в животе.
- Чувство голода после еды.
- Голодные боли неопределённого характера.
- Появление жёлтого налёта на языке.
Боли носят ноющий или схваткообразный характер, часто появляются в ночное время. Локализуются в подложечной области, отдают в пупок, под лопатку, в правое подреберье. На более поздней стадии болезни к ним присоединяются:
- Отрыжка и изжога.
- Кислый привкус во рту, особенно по утрам.
- Тошнота и рвота.
- Неприятный запах изо рта, возникающий из-за задержки пищи в ДПК.
- Поносы или запоры.
- Повышенное газообразование и вздутие.
В острый период, за счёт нарушения пищеварения, наблюдается симптомы общей интоксикации организма: повышение температуры, лихорадка, мышечная слабость, головная боль, повышенная потливость, головокружение.
Диагностика
Диагностика бульбита начинается с пальпации живота. При ощупывании можно заметить напряжение передней брюшной стенки в области эпигастрия, сопровождающееся умеренными болевыми ощущениями.
 Для более точной диагностики используют рентгенологические исследования, суточное измерение уровня кислотности желудочного сока, антродуаденальную манометрию. Эти методы позволяют выявить патологические изменения двенадцатиперстной кишки. Нередко при бульбите наблюдается бульбостаз – серьёзное нарушение моторики, может сопровождаться отёком, деформацией складок, увеличением объёма луковицы.
Для более точной диагностики используют рентгенологические исследования, суточное измерение уровня кислотности желудочного сока, антродуаденальную манометрию. Эти методы позволяют выявить патологические изменения двенадцатиперстной кишки. Нередко при бульбите наблюдается бульбостаз – серьёзное нарушение моторики, может сопровождаться отёком, деформацией складок, увеличением объёма луковицы.
Виды бульбита
Классификация бульбита строится на форме течения заболевания и видах его проявления. Различают две формы – острую и хроническую. Если лечение начато своевременно, то заболевание излечивается полностью и без последствий. В противном случае оно принимает хроническое течение, что доставляет немало неприятностей больному. Виды заболевания различаются по проявлениям, тяжести течения и последствиям.
 Загрузка …
Загрузка …Поверхностный
Это один из самых лёгких, хорошо поддающихся лечению видов заболевания. Поверхностным бульбит называется, потому что затрагивает лишь слизистую оболочку. При этом она воспаляется, образуется болезненность и отёк, который затрудняет выход в двенадцатиперстную кишку пищеварительных соков. В результате появляется застой желчи и недостаток ферментов для полноценного переваривания пищи.
Поверхностный бульбит имеет две формы – острую и хроническую. Острая форма чаще всего носит инфекционный характер. Для хронической характерна смена периодов обострения и ремиссии.
Катаральный
Катаральный бульбит является более тяжёлой стадией длительно протекающей поверхностной формы бульбита. Его отличает не только отёк и воспаление, но и расширение капилляров на поверхности слизистой, нарушение перистальтики кишечника, заброс содержимого желудка в пищевод (рефлюкс), выделение большого количества мутной слизи. Для катарального бульбита типичны сезонные обострения. Возможен длительный бессимптомный период. Провокацией обычно становится острая пища, стресс или алкоголь.
Эрозивный
При эрозивном бульбите происходит более глубокое поражение тканей луковицы вплоть до мышечного слоя. Чаще всего причиной эрозий являются хеликобактерии в сочетании с гастритом. Также эрозии могут возникать вследствие повреждения желез, производящих секрет, нейтрализующий кислоту желудочного сока. Эрозивный бульбит подразделяется на несколько типов в зависимости от глубины поражения.
Хроническая форма обычно протекает безболезненно, больной испытывает лишь дискомфорт после еды (чувство переполненного желудка). Иногда по ночам может приходить ноющая боль. Сильная болезненность чувствуется при пальпации. При эрозивно-геморрагическом бульбите возможна примесь крови в каловой массе. При своевременном адекватном лечении эрозий прогноз благоприятный. В запущенных эпизодах они приводят к образованию язвы.
Очаговый
Диагноз «очаговый бульбит» врач ставит в том случае, если поражения луковицы являются не единичными, а охватывают целые участки слизистой. Они могут распространяться как в сторону кишечника, так и по направлению к желудку. Клинические проявления не являются специфическими. Они также характерны для язвенной болезни и эрозивного бульбита. Очаговая форма может быть результатом гормональных сбоев в организме. Обострения часто вызываются авитаминозом, продолжительным голоданием, жёсткими диетами.
Фолликулярный
Во время фиброгастродуоденоскопии на внутренней поверхности луковицы просматриваются мелкие узелковые образования – фолликулы. Таким способом на воспаление реагируют лимфатические сосуды, расположенные в стенке двенадцатиперстной кишки. Возбудителями инфекции являются паразиты – гельминты и лямблии. Развитию болезни способствует нарушение гигиены, сниженный иммунитет, имеющийся в анамнезе гастрит и погрешности в питании. Симптомы характерны для всех видов заболевания. Часто возникает у детей как результат не до конца пролеченного гастрита. Фолликулярный бульбит хорошо поддаётся лечению и имеет благоприятный прогноз.
Лечение медикаментами
Лечение бульбита требует комплексного подхода. Обычно оно состоит из медикаментозной терапии, строгой диеты и народных методов. В зависимости от вида заболевания применяются разные препараты:
- Если заболевание появилось на фоне инфекции, применяются антибиотики (Сумамед, Флемоксин, Клацид) в комплексе с гастропротекторами (Де-Нол, Новобисмол) и противопаразитарными средствами.
- Во всех случаях назначаются лекарства, снижающие кислотность желудочного сока (Нольпаза, Омез, Париет), а также обволакивающие средства (Алмагель, Фосфалюгель, Маалокс).
- При сильных болях используют болеутоляющие и спазмолитики (Баралгин, Но-Шпу, Папаверин).
- При недостаточной ферментной активности назначают заместительную терапию (Креон, Фестал, Мезим).

Если причиной болезни стал стресс, к перечисленным лекарствам добавляют успокоительные средства, антидепрессанты. В редких случаях, когда консервативное лечение не приносит результата, прибегают к оперативному вмешательству.
Диета
Правильная диета при бульбите обеспечивает успех лечения. При острой форме ограничивается количество потребляемой пищи. Исключена любая горячая и холодная еда. Категорически противопоказаны продукты, раздражающие слизистую. Из рациона исключаются бобовые, грибы, наваристые бульоны, свежий хлеб, шпинат и капуста. Предпочтение отдаётся легкоусвояемой пище.
Запрещены любые консервы, крепкий чай и кофе. Еда должна быть приготовлена на пару или запечена в духовке без добавления масла и специй. Желательно подавать её больному в виде пюре. Следует избегать грубой пищи, способной механически травмировать слизистую. Пища должна приниматься маленькими порциями 7 – 8 раз в день.
Категорически запрещается алкоголь, кофе, какао, лимонады, чипсы.
В целях профилактики рекомендуется:
- Исключение вредных привычек.
- Нормализация суточных ритмов.
- Исключение стрессовых ситуаций.
- Своевременная диспансеризация.
Природные лекарства
Врачи рекомендуют сочетать приём лекарств и домашние методы лечения. Народная медицина накопила большое количество рецептов, отлично помогающих справляться с бульбитом.
Выздоровление ускорит приём сока подорожника с мёдом. Смесь не только снимает боль и воспаление, но и помогает слизистой быстро восстановиться. Настой ромашки и исландского мха оказывает противовоспалительное действие. С паразитами помогут справиться гвоздика, пижма и горькая полынь. Хорошим противопаразитарным средством является берёза (листья), особенно в сочетании с душицей и девясилом. Полезен чай из зверобоя и настойка прополиса. Эрозивный бульбит эффективно лечит дубовый отвар.

Бульбит, особенно в острой форме, снижает качество жизни больного. Избежать этого можно, ведь основные факторы риска зависят от человека. Самолечение недопустимо, необходима тщательная диагностика и назначения врача в зависимости от результатов обследования. При адекватном лечении прогноз для жизни благоприятный.
vzheludke.ru
что это, причины, симптомы и лечение у взрослых
Что такое бульбит
Бульбит — воспаление луковицы двенадцатиперстной кишки. Заболевание представляет собой одну из форм дуоденита.
Луковица двенадцатиперстной кишки расположена в проксимальном отделе, по форме напоминает ампулу. Это важный анатомический участок, который участвует в продвижении еды из эпигастрии в кишечник.
Формируется заболевание в любом возрасте. Чаще бульбит желудка развивается у взрослых. Дети страдают от недуга реже, связано это скорее с генетической предрасположенностью.
Хронический тип этого заболевания, приводит к поражению данного отдела двенадцатиперстной кишки с последующей ее деструкцией.
Бульбит сложно диагностировать, чаще патологические состояния обнаруживается случайно во время гастрологического или рентгенологического обследования желудка.
Данная патология способна доставить ощутимый дискомфорт и мешает человеку полноценно жить. При своевременном реагировании на болезнь, от нее получится полностью избавиться. А при соблюдении профилактических мер получится не допустить рецидива.
Причины бульбита у взрослых


Имея представление о природе воспалительного процесса 12-перстной кишки, проще предотвратить возможные осложнение и развитие самого недуга.
Спровоцировать бульбит могут следующие состояния и факторы:
- бактерия Хеликобактер пилори. Бактерия находится в желудке, не вызывая каких-либо признаков. При снижении кислотности в желудке ферменты печени и поджелудочной железы повреждают слизистую оболочку. Хеликобактер пилори проникает в агрессивную кислую среду, провоцируя развитие воспалительного процесса;
- отсутствие брыжейки двенадцатиперстной кишки. Это анатомическая структура, рассматривающаяся как непрерывная. Охватывает кишечник от 12-перстной до прямой кишки. При различных аномалиях эмбрионального развития брыжейка остается, из кишки формируется петля, в которой начинается застой кислотного содержимого. Это приводит к эрозированию слизистой оболочки;
- питание. Бульбит часто развивается в результате неправильного питания. На возникновение болезни влияет употребление острых, жареных блюд и тяга к сладкому;
- наследственная предрасположенность, по причине застойных явлений кислота, находящаяся в пищевом комке приводит к повреждению слизистой оболочки.
Кроме основных причин развития болезни, врачи выделяют другие факторы и сопоставляют их с разными видами патологии.
Таблица. Причины развития различных форм бульбита.
| Тип | Причины |
| Эрозивный | Лучевое лечение, химиотерапия при онкологии, дуоденогастральный рефлюкс, иммунный дефицит, цирроз печени, сахарный диабет. |
| Катаральный | Перерастает из поверхностной формы. Развивается вследствие ослабления иммунитета при развитии других хронических патологий ЖКТ. |
| Поверхностный | Язвенная болезнь (язва желудка), интоксикации, несистематическое злоупотребление алкоголем, хронический гастрит и панкреатит, синдром короткой кишки. |
| Очаговый | Длительная задержка пищи, гастрит, колит, панкреатит, нарушения в желчном пузыре, почках и печени. Факторами риска к развитию очаговой формы служат:
|
| Фолликулярный | Курение, состояние психоэмоционального напряжения, частое употребление кофеиносодержащих напитков. |
Также бульбит развивается из-за болезни Крона, глистных инвазий, пищевом отравление и кишечных инфекций. На возникновение патологии влияет длительное применение медикаментозных средств.
Нервное истощение, анорексия и стрессы, также, влияют на перистальтику кишечника, вызывая нарушение регуляции процессов образования кислоты.
Симптомы бульбита

 Самый распространенный признак заболевания — болезненность в подложечной зоне. Боль носит ноющий характер, иногда пациенты отмечают резкие боли и колющие спазмы.
Самый распространенный признак заболевания — болезненность в подложечной зоне. Боль носит ноющий характер, иногда пациенты отмечают резкие боли и колющие спазмы.Симптомы бульбита зависят от клинического типа. Таким образом врачам удается своевременно определить тип заболевания и начать лечение до проведения диагностики, чтобы предотвратить ухудшение и осложнения.
Однако, имеются общие симптомы бульбита у взрослых и детей. Они не отличаются в зависимости от возрастных категорий.
Клинические признаки:
- неприятные ощущения в верхней части брюшины;
- тошнота;
- рвота, в тяжелых случаях с примесью крови;
- отрыжка после еды или между приемами пищи;
- в период обострения повышается температура тела;
- начинается диарея и беспокоит метеоризм.
Иногда бульбит протекает в скрытой форме. Многие пациенты не догадываются о существовании болезни, а некоторые признаки схожи с заболеваниями желудочно-кишечного тракта, поэтому самостоятельно дифференцировать патологию сложно.
Основные формы бульбита
Бульбит бывает нескольких видов. От типа болезни также зависит и лечение. Бульбит бывает:
- эрозивным — данный тип заболевания провоцирует диспепсию и потерю аппетита, головокружения, слабость, изменение цвета кала, повышается кислотность желудка. Боль иррадиируют в спину и грудную клетку. Эрозивный вид характеризуется наличием эрозии луковицы 12-перстной кишки. Голодные боли при данном виде наблюдаются натощак и в ночное время. Во рту появляется неприятный привкус, который объясняется попаданием желчи в пищевод в результате рефлюксного заброса. Оценка клинической картины хронического эрозивного бульбита часто затруднительна;
- поверхностным — этот тип бульбита бывает острого и хронического течения. Главный симптом обеих форм — болезненность в эпигастральной области. Для хронического бульбита характерны ноющие боли, утренняя тошнота и изжога;
- катаральным — данная форма проявляется болями, отдающими в правое подреберье. По ночам беспокоят острые боли с иррадиацией в пупочную область. После еды появляются рвотные позывы, беспокоит гипергидроз, бессонница. Больной становится раздражительным и нервным. Катаральная форма провоцирует запоры, мышечную слабость;
- очаговым — в большинстве случаев носят хронический характер. К основным признакам относят диарею, рвоту, головную боль и снижение активности, голод и потливость;
- фолликулярным — данный тип бульбита является редким видом. Характеризуется тремором рук, ознобом, слабостью, низкой работоспособностью. Клиническую картину дополняет проблема с дефекацией, вздутие, рвота, возникновение боли спустя несколько часов после приема пищи.
Диагностика


Первичная диагностика проводится в кабинете врача. Это визуальный осмотр брюшной области и пальпация. Врач делают предварительное заключение, основываясь на клинической картине.
Для подтверждения диагноза пациенту дают направление на проведение инструментальных методов диагностики и сдачу лабораторных анализов.
Только после комплексной диагностики врач ставит окончательный диагноз бульбит и назначает лечение.
Диагностика включает следующие инструментальные методики и анализы:
- манометрия. Исследование проводится для измерения давления в условиях сокращения желудка;
- ФГДС — используется для определения отечности, кровоточивости и кровоизлияния в пищеводе, желудке и 12-перстной кишке;
- фракционное дуоденальное зондирование;
- анализ кала на обнаружение Хеликобактер пилори;
- проводится ph-метрия и электрогастроэнтерография желудочно-кишечного тракта.
При беременности проводят дополнительные обследования, направленные на изучение состояния здоровья и развитие плода.
Осложнения
В запущенным случаях бульбит чреват серьезными осложнениями.
Очаговая форма может стать причиной сбоев в функционировании пищеварительной системы. Без должного лечения переходит в эрозивную форму. При образовании язв возможно попадание пищи в брюшную полость, что приводит к развитию перитонита.
При эрозивном типе бульбита возможно образования язвы двенадцатиперстной кишки. Если она находится в луковице, возникает угроза перфорации и кровотечения.
Для поверхностного хронического бульбита характерно кровотечение в желудочно-кишечном тракте, около 10% кровотечений развиваются по причине этого типа болезни. Вторым осложнением является развитие рака большого дуоденального сосочка.
Несвоевременное лечение приводит к летальному исходу.
Лечение бульбита
При появлении признаков бульбита, подтверждении диагноза врачом, целесообразно сразу же начать лечение. Терапия воспаления, локализованного в луковице 12-перстной кишки, основывается на приеме медикаментов, травяных настоев.
Основным и неизменным способом терапии бульбита является диета. В сложных ситуациях проводят операцию.
Лекарственные препараты

Пациентам назначают прием лекарственных средств. Прописывают препараты, направленные на облегчение боли, антациды (например: Альмагель, Маалокс, Ренни) — лекарства можно принимать самостоятельно, согласно дозировке, указанной в инструкции. Их назначают при повышенной кислотности, язвенном осложнении.
При обнаружении бактерии Хеликобактер пилори, лечение бульбита основывается на применение антибактериальных средств. Одновременно назначают те же антациды, они регулируют процесс выделения кислот.
При обнаружении лямблий назначается противолямблиевая терапия. Если анализ кала показал глистную инвазию, пациенту прописывают противогельминтные препараты (например, Пирантел, Вермокс, Празиквантел, Декарис).
При осложнениях бульбита, например, болезнью Крона, врач назначает стероидные гормоны, соли цинка и витамин С. Если причиной воспаления стала интоксикация, прописывают сорбенты (активированный уголь), которые нейтрализуют действие едкого отравляющего вещества.
Для лечения хронического бульбита с инфекцией применяется терапия. Если заболевание связано с повышенным стрессом, необходимо исключить влияние психологического фактора. Прописывают седативные медикаменты.
Лечение в домашних условиях проводится при условиях отсутствия язвы, кровотечения и прочих осложнений острого или хронического бульбита.
Оперативное вмешательство
Если усугубляются симптомы, лечение не помогает, обнаруживается кровотечение, назначают операцию. Чаще всего эти состояния характерны эрозивному бульбиту.
Проводят перевязку кровоточащего сосуда либо ваготомию с пересечением стволов блуждающего нерва.
Диетотерапия


Лечение бульбита невозможно без соблюдения правильного питания. При воспалительном процессе луковицы 12-перстной кишки крайне важно соблюдать диету. Это поможет восстановить секреторную функцию, улучшить моторику и заживить язвы.
Для правильного лечения бульбита важно соблюдать 6-разовый прием пищи. Питание должно быть дробным, следовать определенным принципам.
К ним относят:
- употребление теплой пищи, горячие блюда раздражают слизистую;
- кушать только протертые овощи, фрукты, супы и каши;
- рыба и мясо должны присутствовать только в виде суфле;
- ограничение накладывается на сахар и хлеб любого сорта, особенно в период обострения;
- исключение копченых изделий, колбас, кофеина, алкоголя, соков, цитрусовых, соусов.
Следует исключить употребление капусты белокочанной, шпината и щавеля. В данных овощах содержатся природные кислоты, провоцирующие метеоризм.
Диета пациента должна состоять из овощных супов на мясном или грибном бульоне, овощей в тушеном или вареном варианте. К употреблению рекомендуется каша на воде, запеканки и пудинги из круп, яйца всмятку.
Лечение травами
Для лечения бульбита используют народные средства. Народная медицина помогает побороть болезнь без применения медикаментов. Однако, при язвах и кровотечениях спастись одними домашними средствами не получится.
Рецепты домашнего приготовления против бульбита:
1. Взять по 1 ст. л. ромашки аптечной и исландского мха. Залить травы 400 мл кипятка, настаивать час. Пить лекарство по 50 мл трижды в сутки.
2. Залить 2 ст. л. зверобоя стаканом кипятка. Оставить на час в термосе. Пить перед едой по 50 мл.
3. Взять 60 гр. прополиса и ¼ стакана спирта. Настаивать неделю, принимать после разбавления водой (5 мл средства на 150 мл воды).
4. Порошок корневищ аира болотного убирает изжогу. Принимать 3 раза в день на кончике чайной ложки.
Лечение принесет свои плоды только при длительном применении народных средств. Симптомы начинают проходить через несколько недель регулярного применения настоев.
Профилактические рекомендации
Заболевание быстро прогрессирует, поэтому следует придерживаться несложных профилактических правил.
Рекомендации:
- соблюдение питания;
- своевременное лечение различных расстройств ЖКТ;
- избавиться от вредных привычек;
- проводить профилактику глистных инвазий.
Соблюдая простые правила, прогноз будет благоприятным.
Прогноз для жизни
При своевременном обращении к доктору и лечении прогноз благоприятный. Большинство пациентов возвращаются к ранее привычному образу жизни, остается лишь соблюдать питание и регулярно посещать врача.
Врачам удается добиться длительной ремиссии, если устранено воздействие провоцирующих факторов.
При хроническом течении бульбита пациент должен ежегодно проходить эндоскопическое обследование.
Видеозаписи по теме
tvojajbolit.ru
Поверхностный бульбит желудка — причины, симптомы и лечение заболевания

Поверхностный бульбит является распространённым явлением среди болезней желудочно-кишечного тракта. Как правило, это заболевание протекает совместно с другой патологией жкт: гастрит, язвенная болезнь желудка, панкреатит, холецистит. Но в практике встречаются изолированные случаи болезни.
Поверхностный бульбит желудка — что это такое
Это в первую очередь воспалительный процесс, который локализуется в слизистом слое луковицы двенадцатиперстной кишки. Чтобы понять механизм формирования и протекания патологии, нужно иметь представление об анатомо-физиологических особенностях данного органа.
Двенадцатиперстная кишка является начальным отделом тонкого кишечника, и в то же время, она является продолжением желудка. В своём составе она имеет верхний сектор – луковицу, размером около 5 см; нисходящую, горизонтальную и восходящие части. Особенность данного органа в том, что в толще её слизистой оболочки открываются большой и малый сосочек.
Они же, в своё время, являются конечной частью желчного протока и протока поджелудочной железы. То есть все основные ферментативные процессы переваривания берут своё начало именно в этом органе. Если же слизистая стенка будет вовлечена в воспаление, тогда данные процессы будут нарушены.
Выделяют 2 основных течения бульбита: острое и хроническое. По тяжести он бывает лёгкой степени, средней и тяжёлой.
Причины заболевания
Изолированный поверхностный бульбит возникает из-за следующих факторов:
- Несоблюдение режима дня и питания. Появляется при употреблении острой, пересоленной, раздражающей, обжигающей, кислой пищи, фаст-фуда. Кроме того, развитию данного недуга способствуют: переедание, резкая смена диеты на обильный приём еды, редкие приёмы пищи в течение дня ( 1-2 раза ), объедания на ночь перед сном.
- Инфекционные агент – Helicobacter pylori. Заражение им происходит от носителя или пациента, страдающим заболеванием.
- Воздействие переизбыточного желудочного сока, содержащего в своём составе обильное количество соляной кислоты.
- Устойчивые стрессы. Кроме эмоциональных нарушений для организма стрессовыми ситуациями являются: постоянное недосыпание, проведение большого количества времени у компьютера или перед телевизором, сидячий образ жизни, ожирение, гиподинамия.
- Приём фармакологических препаратов: нестероидные противовоспалительные средства (обезболивающие и жаропонижающие), употребление гормонов, антибактериальные средства, химиотерапия и лучевая терапия.
- Вредные привычки: курение, употребление алкоголя, психотропных и наркотических средств.
- Опасные условия труда и загрязнение экологических факторов: работа в шахтах, на химической промышленности, с лако-красочными изделиями, сфера ремонтных работ.
- Сопутствующие заболевания: сахарный диабет, почечная недостаточность, патология сердечно-сосудистой и эндокринной систем.
В совокупности с другими патологиями, может протекать на фоне:
- Различных форм гастритов.
- Язвенной болезни.
- Желудочного кровотечения.
- Панкреатита.
- Холецистита.
- Гепатитов как вирусной, так и токсической этиологии.
- Онкологических процессов системы пищеварения.
- Пищевых отравлений, токсикоинфекционных заболеваний, гастроэнтеритов.
Симптомы и лечение поверхностного бульбита желудка
Симптоматика данного заболевания схожа с проявлениями различных форм гастрита или язвенной болезни желудка. У каждого пациента в связи с индивидуальными особенностями организма недуг может протекать по-разному, однако отмечаются общие жалобы и признаки. К ним относятся:
- Неприятные болевые ощущения в верхней части брюшной полости. Боль носит постоянный ноющий или тянущий характер, не связанный с приёмом пищи. В основном, пациенты отмечают, что боль возникает при погрешностях в диете и режиме питания. Иногда данный симптом может иметь разлитой характер, и его локализация меняется, отмечается дискомфорт в околопупочной области, левом или правом подреберьях.
- Расстройство аппетита. Больные жалуются на снижение желания употреблять пищу или изощрение вкуса. Многие утверждают, что отказываются от привычной им еды и начинают употреблять то, что ранее никогда не ели. Отсутствие аппетита в дальнейшем влечёт за собой потерю веса.
- Явления изменения стула. В связи с тем, что при воспалительных процессах нарушается ферментативная активность, появляется явление чередования запоров и поносов. Чаще пациенты отмечают кашицеобразную консистенцию стула.
- Тошнота, рвота, налёт на языке.
- Симптомы общей интоксикации. К ним относят общую слабость, разбитость, снижение трудоспособности, апатию. Нередко отмечаются незначительные подъёмы температуры.
- Признаки недостаточности витаминов и макроэлементов – гиповитаминоза. Проявляется сухостью кожи, ломкостью ногтей, выпадением волос, головокружением.
- Вздутие брюшной полости, усиленное газообразование.
- При недостаточной терапии или её отсутствии заболевание может прогрессировать, и будут появляться осложнения, в виде желудочно-кишечных кровотечений, озлокачествления.
Диагностируют данное заболевание при помощи эндоскопических методов – фиброгастродуоденоскопии, рентгенологических методов – рентгенография органов брюшной полости с контрастированием, ультразвуковых – УЗИ ОБП.
Могут прибегать при необходимости к компьютерной или магнитно-резонансной томографии. В крайних случаях прибегают к оперативному вмешательству – диагностическая лапароскопия.
Диета, как основа терапии
Основополагающим фактором при лечении патологии является соблюдение режима дня и диеты.

Рацион пищи должен быть сбалансирован и правильно разделен в течение дня на порции. Питание должно удовлетворять физиологическим и энергетическим потребностям, содержать в себе необходимое количество белков, жиров, углеводов, макро- и миктроэлементов.
Должно быть не менее шести-семи приёмов за сутки небольшими порциями.
Завтрак должен быть не самым плотным, но и не самым малокалорийным. Полезно употреблять немолочные каши: манная, овсяная, геркулесовая, рисовая. Дополнять его можно нежирными йогуртами.
Обязательно должен быть второй завтрак, который может содержать в своём составе отварное яйцо, творожную массу или лёгкий овощной салат.
Обед по калорийности должен быть самым насыщенным. Состоять от может из нескольких блюд. Например, овощной суп, затем на гарнир отварной картофель с куриной грудкой и салатом из зелени. Не стоит забывать про десерт, полностью исключать сладкие блюда не требуется.
Полдник и перекусы перед ужином выбирает сам пациент. Это должно быть что-то лёгко-усвояемое и негрубое. На ужин можно употреблять гречневую кашу с пропаренной рыбой, свежие овощи. Из напитков – кисель, ромашковый или зелёный чай.
Вот пример правильного сбалансированного питания на день:
Самое главное, чтобы не употреблялась грубая, горячая, жаренная, жирная, острая, твёрдая пища. Полезно кушать много зелени, богатое белками мясо птицы, злаковые каши, супы, рыбу, творог, молочные продукты с невысоким содержанием жирности, овощи, фрукты.
Медикаментозная терапия
Цели терапии зависят от того, что явилось причиной заболевания. Лекарственные средства должны быть тщательно подобраны и назначены только квалифицированным лечащим врачом.
Если болезнь возникла из-за неправильного употребления пищи, то следует на время лечения и в дальнейшем обговорить с врачом и подобрать по рациону правильную и полезную еду.
Кроме того:
В таких случаях назначают ингибиторы протоновой помпы, которые снижают секрецию соляной кислоты. К ним относят такие препараты, как Омепрозол, Омез, Эзомепразол и другие.
Если же причиной послужил инфекционный агент – хеликобактер пилори, то проводят его эрадикацию. Используют схемы с антибиотикопрепаратами и ингибиторами протоновой помпы. Из антибактериальных средств используют: метронидазол, кларитромицин, препараты тетрациклинового ряда.
Для снятия болевого синдрома назначают спазмолитики: дротаверин, дюспаталин.
Если заболевание возникло на фоне других патологических процессов, то лечат непосредственно изначальную причину. Выписывают ферменты: панкреатин, креон; гепатопротекторы: гептрал, противомикробные препараты: нитрофураны, нифуроксазид.
Для восстановления нормальной микрофлоры и функционирования желудочно-кишечного тракта рекомендуют пробиотики: линекс, энтерол.
Народные средства при поверхностном бульбите
Нередко в комплексной терапии бульбита назначают фитопрепараты.

Так к примеру отвар цветков ромашки способствует снятию воспаления и болевого синдрома.
Лечебными свойствами обладает отвар из следующих трав:
- корень солодки,
- алтей,
- зверобой,
- соцветия ромашки.
Все травы в равных пропорциях перемешать и залить кипятком. Дать настояться. Употреблять в остывшем виде 5 – 6 раз в сутки по 5-7 глотков.
Профилактика недуга
Профилактические меры должен уметь объяснить врач, и придерживаться их – сам пациент. Специалист должен рекомендовать и совместно подбирать правильный рацион пищи, время её приёма.
Также:
Необходимо соблюдать режим труда и отдыха, уделять время прогулкам на свежем отдыхе, любимым занятиям. Сон должен быть не менее 8 часов. При наличии сопутствующих патологий, важно своевременно их выявить и начать лечение. Тогда никакой бульбит не будет страшен!
bolvzheludke.ru
Эрозивный бульбит: лечение медикаментозными средствами

Воспаление слизистой луковицы двенадцатиперстной кишки может иметь разный характер. Наиболее опасным вариантом является эрозивный бульбит. Это значит, что существует риск возникновения кровотечения, частота которого достигает 4 % от всех случаев осложнений.
Двенадцатиперстная кишка (ДПК) выполняет ряд важных функций в пищеварительном процессе. В ней происходит ощелачивание химуса (частично переваренной пищи). В просвет органа выделяются ферменты поджелудочной железы и желчь, осуществляется нервно-гуморальная регуляция работы сфинктера привратника желудка. Из желудка содержимое поступает в луковицу – начальный отдел тонкого кишечника, в который открывается проток желчного пузыря.
При воспалении верхних отделов пищеварительного тракта поражение ампулы 12-перстной кишки часто наблюдается у пациентов в качестве сочетанной патологии. Распространенность заболевания более 3% среди взрослых, чаще в виде хронической формы. При этом симптомы не всегда четко выражены, что приводит к несвоевременному лечению бульбита. Проблема в равной степени возникает как у мужчин, так и у женщин, особенно актуальна после 40 лет.
Оглавление
Эрозивный бульбит: что это значит
Заболевание редко носит изолированный характер. В большинстве случаев поражение луковицы сопровождает хронический гастрит. Потому что процесс распространяется постепенно, затрагивая двенадцатиперстную кишку.

Эрозивный бульбит – это болезнь, при которой возникает поражение слизистой в виде поверхностных дефектов с незначительным перифокальным воспалением (вокруг эрозии). Очаги бывают единичными или множественными.
При отсутствии своевременной терапии участки повреждения могут трансформироваться в эрозивно-язвенный бульбит. Такие изменения часто приводят к осложнениям в виде кровотечения, перфорации (разрыва стенки) и пенетрации (распространения на соседний орган).
В зависимости от причины возникновения и длительности образования дефектов патология бывает двух видов:
- острой;
- хронической.
Поэтому подход к лечению острого и хронического бульбита, ведению пациентов может отличаться.
Что такое острый эрозивный бульбит
Так называют локальную форму дуоденита, которая отличается быстрым развитием морфо-функциональных нарушений и разнообразными симптомами.
Острый эрозивный бульбит – это патология с ярким клиническим началом. Однако встречаются идиопатические эрозии, которые обнаруживают случайно у здоровых людей. Такие изменения не требуют медикаментозного лечения.

При эндоскопическом исследовании на слизистой ДПК выявляют дефекты слизистой оболочки округлой или неправильной формы, которые по периферии имеют воспалительный валик. В центре очага отмечается налет фибринозного характера. Если имеют место геморрагические наслоения (темного цвета), говорят об эрозивно-геморрагическом бульбите. Чаще всего образуются единичные элементы, но иногда наблюдаются множественные поверхностные дефекты слизистой.
Хронический эрозивный бульбит – что это такое
Длительное течение патологии в большинстве случаев является следствием воспалительных заболеваний желудка или других отделов пищеварительного тракта. Хронический эрозивный бульбит проявляется при обострении основного заболевания. Поэтому на первый план выступают симптомы, которые для него характерны.
Диагностическая визуализация выявляет одновременно несколько дефектов, расположенных в ампуле двенадцатиперстной кишки. При обострении они напоминают полипозные элементы до 15 мм в диаметре. В центре расположен очаг, покрытый налетом. Валик воспаления вокруг эрозии определяется не всегда. Во время ремиссии после лечения препаратами дефекты имеют более плоскую форму, гиперемия уменьшается, патологический налет внутри не определяется.
Причины
Формирование патологических изменений происходит под влиянием различных факторов. Если имеет место острый процесс, то причины эрозивного бульбита определяют два варианта заболевания:
- Первичный.
- Вторичный.
В первом случае главным этиологическим элементом выступает Helicobacter pylori. Патогенный возбудитель вызывает воспалительные изменения, которые приводят к развитию хронического гастрита, дуоденита, а также катарального и эрозивного бульбита. В редких случаях отмечаются идиопатические эрозии, появление которых невозможно объяснить.
Эрозивные дефекты вторичного характера возникают в таких ситуациях:
- при травмах;
- после оперативных вмешательств;
- на фоне ожогов;
- при длительном приеме лекарственных веществ – индометацина, ацетилсалициловой кислоты;
- при отравлениях токсическими веществами, в том числе алкоголем;
- на фоне сопутствующей патологии хронического характера с поражением почек, сердца, легких, печени;
- под влиянием стрессовых факторов;
- если имеет место наследственная предрасположенность к заболеванию.
Причинами развития хронических эрозий ампулы 12-перстной кишки у взрослых считают:
- инфицирование Хеликобактер пилори;
- аутоиммунные процессы;
- появление язв на месте гиперплазированных полипов;
- лечение кортикостероидными препаратами и НПВС более 24 месяцев.
Чем опасен
Неотложные ситуации возникают при остром процессе. Эрозивный бульбит опасен возникновением осложнений. Самый тяжелый вариант – кровотечение, встречается в 4 % случаев всех хирургических вмешательств по этому поводу в верхних отделах ЖКТ. Отсутствие своевременной помощи может привести к значительной кровопотере и развитию шокового состояния.
Заподозрить осложнения бульбита позволяет появление следующих клинических признаков:
- мелены – каловых масс черного цвета;
- рвоты с примесью мелких коричневых включений – симптом «кофейной гущи»;
- бледности кожи;
- слабости;
- головокружения;
- снижения артериального давления;
- тахикардии.
Внимание! Кровотечение – это состояние, угрожающее жизни пациента. Лечение в данной ситуации только оперативное.
При хроническом бульбите подобное осложнение практически не встречается. Но длительное течение заболевания может приводить к формированию глубоких язв, что грозит перфорацией и пенетрацией в смежные органы.
Симптомы эрозивного бульбита
Признаки заболевания в большинстве случаев отражают проявления основной патологии ЖКТ. Поэтому эрозивный бульбит имеет симптомы гастрита и гастродуоденита. При хронической форме пациенты жалуются на:
- боль в верхней половине живота умеренной интенсивности, которая возникает на голодный желудок или после еды через 10-20 минут;
- тошноту;
- иногда рвоту с примесью горечи, приносящую облегчение;
- отрыжку с горьким или кислым вкусом;
- изжогу и отрыжку;
- неустойчивый стул, чаще в виде запоров;
- вздутие живота;
- появление налета на языке.
Острый процесс характеризуется быстрым нарастанием неблагоприятных симптомов. При возникновении язвенно-геморрагических изменений отмечаются признаки кровотечения, ухудшается общее состояние. Возможно повышение температуры при воспалении, вызванном токсическими веществами или инфекцией. Для эрозивно-язвенного бульбита характерно усиление болевого синдрома, особенно натощак, который уменьшается после приема пищи.
Диагностика
Для выяснения полной картины заболевания выполняют диагностику и проводят дифференциальную диагностику заболевания. Гастроэнтеролог выясняет жалобы, анамнез для определения причины патологии и длительности процесса. Объективное исследование позволяет выявить симптомы воспаления желудка и 12-перстной кишки, заподозрить осложнения, определить сопутствующую патологию ЖКТ.
Дополнительное обследование при эрозивном бульбите включает ряд процедур. Согласно протоколу выполняют следующие диагностические мероприятия:
- Анализы крови – общие и биохимические показатели.
- Тесты для уточнения наличия Helicobacter pylori в пищеварительном тракте.
- Фиброгастродуоденоскопию – с целью определения признаков эрозивно-геморрагической гастропатии, эрозивно-катарального бульбита, других изменений слизистой желудка и начальных отделов кишечника.
- Взятие материала для биопсии в ходе ФЭГДС – частицы тканей берут в нескольких местах, в том числе в области эрозии, выполняют микроскопическое и гистологическое исследование.

Важно!
Биопсия позволяет дифференцировать изъязвленные полипы, доброкачественные и злокачественные опухоли.
- Рентгенографию с применением контраста – степень распределения бариевой взвеси помогает судить о косвенных признаках язвы.
- УЗИ – определяет патологические изменения в паренхиматозных органах.
Лечение
Помощь оказывают амбулаторно или в условиях гастроэнтерологического отделения. Терапия зависит от течения патологии, причины заболевания, наличия осложнений. Острый процесс, который проявляется кровотечением, требует немедленного хирургического вмешательства с дальнейшей коррекцией медикаментозными средствами. Выполняют коагуляцию сосуда, который кровоточит или накладывают специальные клипсы. При выраженной кровопотере проводят инфузионную терапию и гемотрансфузию (переливание крови).
Если имеет место хронический или неосложненный острый эрозивный бульбит, лечение включает несколько направлений:
- диету и питание согласно виду заболевания;
- применение лекарственных препаратов;
- использование народных средств;
- физиотерапию.
Диета
Специалист рекомендует питание в зависимости от периода и течения заболевания. При хронической патологии лучше придерживаться стола № 5.
Диета, примерное меню и рецепты при бульбите
Эрозивный бульбит в острой стадии имеет схожие черты с язвенной болезнью. Поэтому назначают последовательно диету 1а и 1б. Исключают на несколько дней белковые продукты и жиры, ограничивают углеводы. Блюда в меню должны быть в жидком и протертом виде. Через 5-7 дней расширяют рацион.

Пациент не должен голодать, поэтому кратность приема еды увеличивают, а разовый объем уменьшают до 1/2-1/3 привычной части. Отказываются от алкоголя, крепкого кофе, соков, окрашенных напитков, жареных, острых блюд. Предпочтительно включать в меню слизистые супы, кисели, молочные и обычные каши.
Лечение эрозивного бульбита медикаментами
Терапевтический подход к заболеванию определяет этиологический фактор, стадия процесса и тяжесть патологии. В большинстве случаев эрозивный бульбит предлагают лечить медикаментозно. Если дефекты длительно не заживают, делают эндоскопическую коагуляцию с последующим эндоскопическим контрольным осмотром через 2 недели.
В период обострения рекомендуют лекарственные препараты, которые устраняют клинические симптомы, способствуют регенерации эпителия, восстанавливают рН. При наличии патогенной бактерии назначают эрадикационную схему, которая включает антибактериальные вещества в оптимальной дозе на 7-14 дней. В настоящее время у врача широкий выбор лекарств, которые он может рекомендовать принимать пациенту.

Препараты могут быть назначены в разных формах выпуска:
- таблетки;
- капсулы;
- растворы;
- суспензии;
- растворы для внутривенного введения.
Пациент имеет право принимать недорогие генерические препараты, которые быстро и эффективно устранят проблему или оригинальные, которые стоят дороже.
В таблице представлены группы препаратов, которые применяют при воспалении луковицы ДПК.
Таблица 1. Медикаменты для лечения эрозивного бульбита
| Группа медикаментозных средств | Названия препаратов |
| Блокаторы протонового насоса | Эзомепразол, Омез, Пантопразол |
| Н2-гистаминоблокаторы | Ранитидин, Ренитек |
| Спазмолитики, включая комбинированные вещества | Но-шпа, Дицетел, Энтероспазмил |
| Антациды | Секрепат, Ренни, Гастро-Тева |
| Препараты, оказывающие защитное действие на слизистую | Гиалера, Сукральфат, Висмута субцитрат, Де-нол, Гавискон |
| Метаболические средства, улучшающие микроциркуляцию в тканях | Актовегин |
Народные средства
Наравне с традиционными препаратами хорошо себя зарекомендовали лекарства на основе натуральных компонентов, которые можно приготовить в домашних условиях. Народные средства сочетаются с таблетками и практически не вызывают побочных реакций.

Самые известные рецепты представлены в таблице.
Таблица 2. Народные средства
| Лекарство | Как готовить и принимать |
| Отвар на основе подорожника, исландского мха, зверобоя, ромашки, корня солодки | 2 столовые ложки смеси добавляют в кипящую воду, затем дают настояться 60 минут. Выпивают по 100 мл утром, в обед и вечером до приема пищи. |
| Настойка прополиса | На стакан спирта добавляют 60 грамм вещества, тщательно перемешивают и настаивают неделю. Принимают маленькими глотками, предварительно растворив 5 мл готового продукта в 150 мл воды. |
| Сок подорожника с медом | Листья перемалывают, полученную жидкость отжимают через марлю. Соединяют 45 мл сока и столовую ложку жидкого меда. Затем разводят небольшим количеством теплой воды. Пьют по 50 мл до 3-4 раз в день. |
Берут ли в армию
В призывном возрасте комиссия военкомата обследует молодого человека и изучает случаи хронических заболеваний. Отсрочку службы дают при обострении заболевания. Имеет значение состояние, которое сопровождается нарушением секреторной функции и метаболическими изменениями с отсутствием положительной динамики на фоне лечения в течение 2 месяцев, а также требует длительной терапии в условиях стационара.
Для освобождения от армии важно предъявить зафиксированные документально сведения о тяжелом течении патологии с частыми обострениями.
Профилактика
Мероприятия по предупреждению патологии на разных этапах имеют свои особенности. Чтобы предотвратить эрозивный бульбит, необходимо придерживаться здорового образа жизни, уменьшить влияние стрессовых факторов, отказаться от самолечения, дифференцированно подходить к лечению присоединяющихся заболеваний, соблюдать санитарно-гигиенические нормы.
Вторичная профилактика сводится к своевременной терапии воспалительных процессов пищеварительного тракта с соблюдением доз и схемы лечения.
На последнем этапе проводят реабилитацию пациента с целью предупреждения возникновения рецидива эрозии и развитию осложнений. Большую работу в этом направлении выполняют врачи гастроэнтерологи в амбулаториях и специалисты учреждений санаторного типа.
Рекомендуемые материалы:
Как запустить желудок после остановки в домашних условиях
Эрозия антрального отдела желудка
Стал желудок — что делать
Эрозивный гастрит: причины, симптомы, диагностика, лечение
Выброс желчи в желудок: причины, симптомы и лечение
Питание при эрозивном гастрите: диета, примерное меню на неделю
Полезные для желудка продукты
Травы от изжоги (рецепты народных средств для лечения)
Эрозивный рефлюкс-эзофагит
stomach-diet.ru
причины, симптомы, диагностика и лечение
Бульбит – это катаральное или эрозивное воспаление бульбарного отдела двенадцатиперстной кишки. В большинстве случаев этиологическим фактором бульбита выступает инфицирование хеликобактериями. Клинические признаки патологии включают болевой синдром различной степени интенсивности, диспепсический синдром, при тяжелом течении и наличии язв возможны кровотечения. Диагностика бульбита основана на результатах эндоскопического исследования и биопсии, рН-метрии, тестов на наличие H. pylori, контрастной рентгенографии. Терапия заключается в применении антихеликобактерных антибиотиков, препаратов для снижения продукции соляной кислоты и регенерации слизистой оболочки.
Общие сведения
Бульбит – воспалительное заболевание слизистой оболочки двенадцатиперстной кишки (ДПК) с локализацией патологического процесса в ее бульбарном отделе. В луковицу ДПК открывается общий желчный проток, проток поджелудочной железы. Именно в этом отделе происходит нейтрализация кислого содержимого желудка, начинаются процессы пищеварения под действием панкреатических и печеночных ферментов. В современной гастроэнтерологии отмечается тенденция к снижению частоты хеликобактер-зависимых бульбитов, что связано с проведением эффективной эрадикационной терапии, однако частота идиопатических форм (не связанных с H. pylori) остается высокой. При этом возникающие осложнения могут угрожать жизни пациента и требуют хирургического вмешательства.
Бульбит
Причины бульбита
Основная причина развития заболевания – хеликобактерная инфекция на фоне повреждения слизистой кишки. Бульбит может быть обусловлен анатомическими предпосылками. В норме двенадцатиперстная кишка не имеет брыжейки. Иногда вследствие нарушений эмбрионального развития брыжейка сохраняется, при этом могут формироваться петли кишки, в которых застаивается содержимое с высокой кислотностью, непосредственно попадающее из желудка. Такие условия благоприятны для существования микроорганизмов, что при агрессивном химическом воздействии приводит к воспалению и эрозированию слизистой.
Предрасполагают к развитию бульбита факторы, снижающие защитные свойства слизистой оболочки двенадцатиперстной кишки: нарушения иммунитета, тяжелые сопутствующие заболевания, генетические, психоэмоциональные и конституциональные предпосылки. Реже бульбит возникает при болезни Крона, синдроме Золлингера-Эллисона, целиакии. Прием крепких алкогольных напитков, злоупотребление химически, механически раздражающей пищей травмирует слизистую, провоцируя катаральное воспаление. Острый бульбит, как локальная форма дуоденита, развивается при шигеллезной инфекции (дизентерии), вирусном гепатите А, сальмонеллезе.
Патогенез
В норме у человека имеется равновесие между факторами агрессии и защиты гастродуоденальной зоны. Бикарбонаты, продуцируемые поджелудочной железой, снижают кислотность содержимого желудка, попадающего в двенадцатиперстную кишку. При нарушении этого равновесия соляная кислота, ферменты печени и поджелудочной железы повреждают слизистую оболочку. Повышенная кислотность создает благоприятные условия для заселения хеликобактерий. Они приспособлены к существованию в агрессивной кислой среде и создают вокруг себя защитный щелочной барьер. Helicobacter pylori вызывает выработку провоспалительных веществ, в результате чего повреждается слизистая оболочка. При этом развивается эрозивная форма заболевания, а при отсутствии должного лечения формируются язвы.
Симптомы бульбита
Симптомы данной патологии зависят от клинической формы. Основной признак — болевой синдром, который может иметь разную интенсивность. Катаральный бульбит характеризуется незначительными болевыми ощущениями в верхней части живота. При эрозивном бульбите возникают резко выраженные боли натощак и через 10-15 минут после еды. Пациенты отмечают снижение аппетита, тошноту, иногда возникает рвота, приносящая облегчение, отрыжка горьким и изжога.
Если в ходе прогрессирования эрозивного процесса формируются язвы и повреждаются кровеносные сосуды, может развиться кровотечение с характерными признаками: болевым синдромом высокой интенсивности, рвотой с примесью крови, выраженной общей слабостью; при обильной кровопотере возможен геморрагический шок.
Острый бульбит, возникающий на фоне пищевой токсикоинфекции, сопровождается повышением температуры тела, выраженной тошнотой, частой рвотой, расстройством стула. Общее состояние пациента существенно страдает. В связи с недостаточной ферментативной обработки пищи возникают симптомы нарушения пищеварения. Возможно чувство дискомфорта в животе, расстройство стула, признаки дисбактериоза.
Диагностика
При осмотре больного бульбитом определяется бледность кожных покровов (в случае кровопотери), при пальпации верхних отделов живота возникает болезненность. Язык обложен белым налетом, на нем видны отпечатки зубов. Клинические и биохимические анализы крови выявляют неспецифические для бульбита изменения: снижение эритроцитов, гемоглобина (при эрозивном варианте с кровотечениями), изменение уровня печеночных и панкреатических ферментов. При подозрении на кровотечение сдается анализ кала на скрытую кровь.
Если бульбит развился на фоне гиперацидного гастрита, рН-метрия определяет повышение кислотности желудочного сока, а специфические тесты выявляют хеликобактерии. С целью подтверждения наличия H. pylori проводится уреазный дыхательный тест, иммуноферментный анализ, ПЦР-диагностика хеликобактер, исследование биоптата, взятого при ЭГДС.
Обязательным методом диагностики бульбита является эзофагогастродуоденоскопия – эндоскопическое исследование, позволяющее визуально оценить состояние слизистой оболочки желудка, двенадцатиперстной кишки и в частности бульбарного отдела, выявить эрозии, выяснить степень повреждения и провести эндоскопическую биопсию с целью гистологической оценки тканей ДПК. Зачастую поверхностный бульбит является находкой и выявляется в виде диффузной гиперемии слизистой и отека.
Проведение обзорной рентгенографии брюшной полости при бульбите дает возможность выявить нарушения топографического взаимоотношения желудка и двенадцатиперстной кишки, что бывает при сохранении эмбриональной брыжейки и формировании петель. После контрастирования на снимке видны язвенные дефекты. Рентгенография пассажа бария по тонкому кишечнику позволяет оценить моторику ДПК. С этой целью также проводится антродуоденальная манометрия.
В диагностической программе при бульбите может применяться УЗИ органов брюшной полости. Данный метод не позволяет определить непосредственно состояние двенадцатиперстной кишки, однако дает возможность исследовать печень и поджелудочную железу.
Лечение бульбита
Комплексное лечение проводится специалистом-гастроэнтерологом, в случае осложнений – хирургом. Обязательно назначается диета. Острый период предполагает полный отказ от механически, термически и химически грубой пищи. Рекомендуются жидкие и пюрированные блюда. Питание должно быть дробным – минимум 6 раз в сутки. Вне периода обострения бульбита рацион постепенно расширяется. Однако общих рекомендаций пациент должен придерживаться постоянно. Следует исключить продукты с консервантами и химическими добавками, которые раздражают слизистую и провоцируют обострение.
Основой медикаментозной терапии является эрадикация возбудителя. С этой целью назначаются антихеликобактерные антибиотики, ингибиторы протонной помпы, препараты висмута. Для снижения кислотности желудочного сока применяются антациды, М-холинолитики, Н2-гистаминоблокаторы. Для заживления эрозивных дефектов слизистой оболочки используют лекарственные средства, ускоряющие процессы репарации (масло шиповника, облепихи, даларгин), и средства, повышающие образование слизи (корень солодки, карбеноксолон).
Физиотерапия бульбита включает назначение магнитотерапии, электрофореза с анальгетиками и спазмолитиками (новокаин, папаверин). Вне периода обострения пациенты должны дважды в год проходить санаторно-курортное лечение с применением минеральных вод. Фитотерапия при бульбите включает использование сборов, в состав которых входит чистотел, ромашка, тысячелистник, зверобой, фенхель, липа. В домашних условиях рекомендуется применение минеральных вод Есентуки №17 и №4, «Боржоми».
Хирургическое лечение бульбита, сопровождающегося формированием язв, заключается в проведении ваготомии – оперативного вмешательства, целью которого является парасимпатическая денервация гастродуоденальной зоны и уменьшение продукции соляной кислоты. Может применяться стволовая ваготомия (при этом денервируется весь желудок) или селективная проксимальная ваготомия (денервируется кислотообразующая зона). Экстренное хирургическое вмешательство заключается в остановке гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии. Если при эндоскопии источник кровотечения не обнаружен, проводится дуоденотомия и ушивание язвы 12-перстной кишки.
Прогноз и профилактика
При своевременном обращении за специализированной помощью, назначении адекватной терапии бульбита и эрадикации хеликобактерий прогноз благоприятный. Пациенты должны соблюдать рекомендации по диетотерапии, при необходимости скорректировать образ жизни. Следует прекратить курение и употребление алкоголя.
Профилактика бульбита подразумевает своевременное лечение гастрита с обязательным проведением после терапии тестов, подтверждающих эрадикацию возбудителя. Даже вне обострений необходимо регулярно посещать профосмотры. Многие лекарственные средства являются агрессивными по отношению к слизистой оболочке желудка, двенадцатиперстной кишки, поэтому при бульбите все препараты должны использоваться только после консультации с врачом. С целью профилактики инфицирования хеликобактериями следует соблюдать гигиену питания, тщательно мыть руки перед едой.
www.krasotaimedicina.ru
что это такое, симптомы и лечение
Неправильная организация питания, чрезмерное употребление спиртных напитков, переедание, нервные стрессы приводят к патологическим изменениям работы органов пищеварения и их заболеваниям.
Одним из последствий таких нарушений является хронический бульбит – воспаление луковицы двенадцатиперстной кишки, соединяющей её с желудком. Болезнь сопровождается острыми болями, требует длительной терапии.
Содержание статьи
Что такое хронический бульбит
Соляная кислота, находящаяся в желудке, способствует перевариванию поступившей пищи. Далее пищевой комок продвигается в кишечник через луковицу, которая регулирует его кислотность, предохраняя слизистую от раздражения агрессивной средой.
Повреждение луковицы приводит к нарушению её основной функции – нейтрализации кислоты желудочного сока, попаданию её в кишечник и развитию заболевания – бульбита.
Недуг может выражаться острой и хронической формой. К хроническому течению болезни приводит неправильное лечение острого состояния, при этом заболевание может продолжаться на протяжении длительного периода.
Хронический гастрит желудка часто путают с бульбитом, поскольку их симптомы похожи. Чтобы понять, что такое хронический бульбит, необходимо разобраться в причинах, которые его вызывают.
Причины возникновения хронического бульбита
Наличие в организме человека инфекции, вызванной бактерией Helicobacter pylori, способно спровоцировать развитие заболевания. В здоровой пищеварительной среде сохраняется равновесие кислоты со щелочью, при его нарушении создаётся благоприятные условия для размножения бактерий этого вида.


Helicobacter pylori вырабатывают вещества, которые приводят к повреждению слизистой оболочки двенадцатиперстной кишки. На ней образуются мелкие эрозии, которые при отсутствии лечения переходят в язвы. Такой процесс вызывает изменение уровня кислотности содержимого луковицы и развитие воспалительного процесса.
Ещё одной причиной, из-за которой возникает хронический бульбит, является образование дополнительных петель двенадцатиперстной кишки, в которых застревает переваренная пища, создавая условия для развития гнилостных бактерий.
Жирная, острая еда, алкоголь или наличие другого провоцирующего фактора, вызовет быстрый рост этих микроорганизмов. Это значит, что такое состояние приведёт к развитию бульбита.
Кроме того факторами, вызывающими возникновение бульбита могут быть:
- употребление алкоголя в превышенных дозах, токсическое действие которого нарушает микрофлору кишечника;
- острое отравление;
- длительный приём некоторых лекарственных препаратов;
- травматические повреждения двенадцатиперстной кишки;
- наследственность по генетическому типу;
- лямблиоз, глистные инвазии;
- употребление в больших количествах острой, сладкой, жирной, солёной пищи;
- резкое снижение иммунитета;
- нервные стрессы, эмоциональные срывы;
- непосредственный контакт с химическими, токсическими и ядовитыми веществами (вредные условия труда).
Хронический гастрит также является фактором риска развития болезни из-за увеличенного образования при нём соляной кислоты.
Симптомы
Симптомы, которыми проявляется хронический бульбит, схожи с признаками других заболеваний органов желудочно-кишечного тракта.
Вначале человек может не замечать никаких отклонений, кроме обострённого чувства голода в привычные часы приёма пищи. Если пропустить этот сигнал организма и не начать лечение, симптоматика продолжит развиваться до таких признаков:
- боль в области между левым подреберьем и пупком;
- постоянные урчащие звуки в животе;
- головные боли при долгом отсутствии пищи;
- неприятный запах изо рта до еды;
- тошнота, возможно рвота.
На этом этапе уже возможно установить диагноз. Своевременное обращение к врачу позволит не допустить острого воспаления, которое выражается следующим:
- острые, схваткообразные боли в области эпигастрии;
- тошнота, рвота, возможно с примесью желчи;
- чувство горечи во рту.
Для хронического течения болезни характерно её обострение с сезонной периодичностью, остальное время она протекает без симптомов и лечения не требует. Пациенты отмечают такие изменения в организме: появляются ноющие боли, которые спазмируются под ложечкой, тошнота без сопровождения рвоты, а также:
- нарушения стула;
- общее недомогание, слабость;
- потеря веса;
- тяжесть в желудке после еды, отрыжка.
При бульбите характерно появление болей спустя полтора-два часа после приёма пищи, или ночью – так называемые голодные боли, снимают которые молоком или препаратами, снижающими кислотность.
Диагностика и лечение
При подозрении на хронический бульбит и подтверждения диагноза назначаются следующие манипуляции:
- клинический анализ крови;
- биохимия крови;
- анализ кала на возможные примеси крови;
- тесты на хеликобактерии;
- рентген или УЗИ органов брюшной полости.
Самым точным методом выявления бульбита считается эндоскопическое обследование – дуоденоскопия, при которой исследуется слизистая двенадцатиперстной кишки и её луковицы.
Лечение заболевания лекарственными препаратами основано на таких принципах:
- антацидные препараты (нейтрализующие кислоту): «Маалокс», «Гастал»;
- повышение иммунитета слизистой: «Биогастрон», «Солкосерил», «Даларгин»;
- восстановление моторики кишечника: «Церукал», «Мотилиум»;
- нормализация производства ферментов: «Вентер», «Энпростил»;
- пробиотики: «Лактобактерин», «Линекс»;
- противоглистная терапия: «Пирантел», «Левамизол».
Приём медикаментов должен быть назначен лечащим врачом, самостоятельное лечение бульбита желудка приводит к осложнению заболевания.
Диета
Необходимым условием для эффективного лечения является соблюдение диеты, основные принципы которой направлены на уменьшение нагрузки, обеспечение состояния покоя 12-перстной кишки и желудка.
Питаться при бульбите, как и при гастрите, который может быть причиной его развития, необходимо с соблюдением правил приготовления пищи.
Употребление еды должно быть умеренным, неспешным, между приёмами пищи не следует делать больших перерывов. Готовить её необходимо на пару, особенно первое время, без использования приправ или специй.
Из рациона рекомендуется исключить все продукты, раздражающие слизистую органов пищеварения: острые, кислые, жареные, солёные, копчёные, жирные, газированные напитки, чёрный кофе, алкоголь.
При диетическом питании полезно использовать:
- молоко или молочные продукты;
- мясо нежирных сортов: кролик, курица, телятина;
- рыба: минтай, хек, треска;
- белый хлеб, макаронные изделия, крупы;
- компот, чай, кисель.
Известны случаи, когда строгое соблюдение диеты на начальных стадиях заболевания помогло пациентам избавиться от недуга без использования медикаментов.
Профилактика
Чтобы предупредить развитие бульбита необходимо соблюдать здоровый образ жизни, отказаться от вредных привычек, избегать стрессовых ситуаций, обеспечить сбалансированное полезное питание. Соблюдение диеты является основным методом профилактики заболевания.
Также рекомендуется следующее:
- лечить гастрит, другие заболевания жкт;
- использовать в питании продукты, не нагружающие органы пищеварения;
- соблюдать гигиену, мыть руки перед едой;
- применять лекарственные препараты только по назначению врача;
- отказаться от курения и алкоголя;
- регулярно проходить профилактические осмотры.
Хронический тип бульбита – одно из заболеваний органов пищеварения, возникающих при нарушении кислотного обмена, которое при отсутствии лечения приводит к серьёзным осложнениям.
Профилактика бульбита с соблюдением простых правил значительно снижает риск развития болезни.
bolitvnutri.ru
причины, симптомы и методы лечение
Хронический бульбит протекает в виде воспаления. Заболевание поражает луковицу двенадцатиперстной кишки. Возникновение патологии связано с неправильным питанием. Поэтому бульбит появляется вследствие невылеченного гастрита. Воспалительный процесс луковицы происходит из-за инфекций и бактерий, которые паразитируют в кишечнике.
Что это такое — хронический бульбит?
Появление патологии связано с одной из форм дуоденита. Это заболевание в медицине обозначается МКБ-10 и имеет код К29.8. Воспалительный процесс при этой болезни протекает в луковице, которая находится в двенадцатиперстной кишке. Хронический бульбит часто наблюдается с гастритом. Обнаружить заболевание бывает трудно из-за похожей симптоматики. Поэтому при диагностировании хронической формы врачи используют обозначение – бульбит желудка.
Опасность болезни заключается в луковице поджелудочной железы. Её функция основана на пищеварительном процессе. Когда продукты попадают в желудок, то происходит их переваривание под воздействием соляной кислоты. Желудочному соку нельзя попадать в кишечник. В ином случае произойдёт разрушение микрофлоры.

Луковица отвечает за нейтрализацию концентрированного желудочного сока. Во время продвижение пищевого кома по двенадцатиперстной кишке, выделяемая секреция создаёт безопасную микрофлору для дальнейшего продвижения продуктов по кишечнику. Происходит ситуация, когда непереваренная еда переносит с собой соляную кислоту. Такой пищевой комок попадает в кишечник, и его микрофлора нарушается.
Во время прохождение перевариваемых продуктов через бульбу (луковицу), желудочный сок нейтрализуется. Когда нарушается целостность оболочки железы, то проникновение в неё бактерий или вирусов, создают воспалительные процессы. Вследствие этого нарушается работа всего пищеварения. Хронический бульбит имеет поверхностную, эрозивную и катаральную формы.
Заболевание сложнее протекает в эрозивном типе. Хронический бульбит имеет осложнение в виде язвенной болезни двенадцатиперстной кишки. Во время патологии происходит поражение луковицы, что выражается в специфичных симптомах.
Причины возникновения заболевания
Патология возникает из-за таких основных причин:
- паразитные инвазии;
- инфекционные поражения;
- гастрит в любой форме.
Хронический бульбит появляется из-за глистных инвазий. Паразиты попадают в организм вместе с едой и располагаются в кишечнике. В этом месте они прикрепляются к стенкам слизистой и выделяют продукты жизнедеятельности. Это вызывает воспалительные процессы в кишечнике и приводит к малозаметному бульбиту. Это заболевание тяжело диагностируется и поэтому протекает в латентной форме.
Попавшая инфекция в органы жкт становится причиной появления гастрита и бульбита. Бактерии своей деятельностью нарушают работу кишечника и повреждают его микрофлору. Когда человек заболевает гастритом, то вместе с этой патологией образуется хронический бульбит. Возникает это из-за близкого расположения луковицы к желудку. Появление нарушений в работе пищеварительного органа отражается и на бульбе.

Если гастрит протекает с повышенной кислотностью, то нагрузка на луковицу увеличивается. Слизистая оболочка этой железы воспаляется, и возникает нарушение её целостности. Это приводит к бульбиту желудка.
Поверхностный бульбит образуется вследствие злоупотребления алкогольными напитками и курением. Вредные привычки воздействуют на слизистую оболочку кишечника, желудка и поджелудочной железы, раздражая их. В этом случае симптомы проявятся в ближайшее время.
Однако заболевание появляется из-за ослабления иммунитета и генетической предрасположенности. Хронический бульбит по причине возникновения идентичен гастриту и образуется вследствие неправильного питания, нехватки витаминов и микроэлементов в организме. Патологию ещё называют гастробульбит из-за схожести с другим заболеванием желудка.
Катаральный бульбит проявляется, как промежуточная стадия заболевания. Возникает вследствие повышенной кислотности желудочного сока, что располагается рядом с луковицей. Этому способствуют бактерии хеликобактер и воспаление слизистой. Болезнь имеет ярко выраженные симптомы.
Симптомы при хроническом бульбите
Хроническое заболевание имеет идентичные симптомы, которые проявляются в острой форме. Бульбит обнаруживается при следующих признаках:
- болевые синдромы опоясывающего, локализованного или голодного характера;
- нарушение стула;
- изжога и отрыжка;
- тяжесть после приёма пищи;
- снижается вес;
- частые головные боли;
- общая слабость;
- снижение иммунитета и частые болезни.
Болевые ощущения в области живота у больного возникают ночью. Это становится причиной тошноты утром. Вместе с этим появляется чувство заполненности желудка. В некоторых случаях человека мучают приступы рвоты, которые проявляются с выделением крови. Это облегчает состояние больного, но не избавляет от неприятных ощущений полностью.

Проявление нарушения стула происходит независимо от приёма пищи. После еды, в течение 2 часов, возникает ноющая боль в области живота, которая снимается лекарствами или кисломолочными продуктами. Хронический бульбит имеет осложнение, которое проявляется в болезни Крона. Вследствие течения патологии больной теряет массу тела. В некоторых случаях повышается температура из-за воспалительных процессов.
Хроническая форма бульбита проявляется без выраженных признаков. Патология не воспаляет слизистую до степени появления эрозий или язв. Однако существует острая симптоматика, которая проявляется болевым синдромом живота и в расстройстве вегетативной системы.
Диагностика
Чтобы распознать хронический бульбит обращаются к гастроэнтерологу. Многие анализы не всегда предоставляют результат воспаления в луковице. По показателям общего анализа мочи и крови судят о проявлении воспаления. Для подтверждения заболевания специалисты используют такие методы диагностики:
- Рентгенологическое обследование.
- Бактериологическое исследование.
- Ультразвуковое обследование желудка и кишечника.
- Гастроэнтерография.

Специалисты прибегают к применению дуоденоскопии, чтобы определить бульбит желудка. Процедуру проводят с помощью тонкой трубочки, на конце которой располагается камера. В рот пациента вводят это устройство и его продвигают до двенадцатиперстной кишки. Врачи проводят осмотр по монитору всех отделов органа. Результатом обследования становится выявление микроповреждений луковицы, которые сопровождают бульбит.
Проявление очагового бульбита имеет разные симптомы. При диагностике патология обнаруживается с помощью эндоскопического обследования. Специалист наблюдает очаги воспаления, отёки и гиперемию слизистой оболочки желудка.
Методы лечения
Восстановительный процесс направлен на предупреждение обострения заболевания. Терапия предполагает применение диеты с комплексом лекарственных препаратов при булбите. Все средства направлены на снижение концентрации желудочного сока.
Терапия в зависимости от признаков и вида бульбита
Патология имеет специфичные методы лечения в зависимости от вида болезни. Могут назначать антацидные лекарства Алмагель или Маалокс. Эти препараты снимают неприятные симптомы на некоторое время. Медикаменты назначают в комплексном применении.

Вместе с антацидами выписывают антибактериальные, противопаразитарные, гистаминоблокаторы, гастропротекторы и регуляторы моторики желудочно-кишечного тракта. Для поддержания тонуса организма и его иммунной системы рекомендуют принимать витамины группы В6, А и В12.
Патология поверхностного характера не имеет выраженной боли. Болезнь обнаруживают врачи при лабораторном исследовании – фиброгастроскопии. Для выявления существуют такие признаки, как отёчность слизистой с яркой окраской. Лечащий врач назначает диету в комплексе лекарственных средств. Если болезнь протекает с повышенной кислотностью, то выписывают антацидные препараты. В зависимости от симптомов и причин бульбита, лечение проводится с использованием гормонных медикаментов и иммуномодуляторов.
Хирургическое вмешательство назначается из-за попадания в пищевод инородного тела. В ином случае операцию проводят при болезни Крона.
Терапия диетическим питанием
Во время лечебной диеты рекомендуют готовить блюда на пару. При хроническом бульбите любой формы исключают жирную, копчёную и острую пищу со специями и приправами. Больному не рекомендуется употреблять жареные блюда, алкоголь, крепкий кофе, чай, свежие овощи, кислые и неспелые ягоды.

Чтобы восстановительный процесс оказывал положительные результаты, в пищу принимают сухарики из пшеничного хлеба, макароны, крупы и диетическое мясо. После 14 дней такого питания советуют пить молочные продукты. Необходимо учитывать, что они должны быть без добавок и сахара.
Осложнения
Опасность патологии заключается в скрытном характере протекания. Если лечение стало производиться несвоевременно, то это приводит к язвенной болезни, болевому не купируемому синдрому, воспалению тканей поджелудочной железы и рефлюксу.
Когда заболевание запущено или человек занимается самолечением, то возникают полипы и новообразования в двенадцатиперстной кишке.
Профилактика
Основными профилактическими мерами считается:
- диетическое питание.
- ведение здорового образа жизни.
- стараться не злоупотреблять спиртосодержащими напитками и курением.
- редко принимать жирную пищу и питаться в забегаловках.
Если желудок постоянно нагружать тяжёлой пищей, то это приводит к заболеваниям жкт и печени. В качестве профилактики используют народную медицину. Больные делают отвары из зверобоя, ромашки и череды. Эффективным народным средством, против бульбита, выступает кашица из мёда, каланхоэ и подорожника. Перед применением необходима консультация у врача.
Использование трав и сборов индивидуальны в зависимости от вида заболевания. Если запустить патологию, то возникнут осложнения. Восстановительный процесс будет продолжаться долго и безрезультатно.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
gastrot.ru






 Только в крайнем случае, женщине удаляют органы брюшной полости, например, из-за наличия на их теле новообразований злокачественной этиологии. Необходимость в срочной операции наступает при травме детородного органа, которая привела к внутреннему кровотечению.
Только в крайнем случае, женщине удаляют органы брюшной полости, например, из-за наличия на их теле новообразований злокачественной этиологии. Необходимость в срочной операции наступает при травме детородного органа, которая привела к внутреннему кровотечению.
 Когда пациентку из операционной перевозят в палату, она может ощущать дискомфорт. Чтобы его купировать, ей, внутривенно и внутримышечно, вводят обезболивающие медикаменты. О питании в первые сутки после хирургического вмешательства не может быть и речи.
Когда пациентку из операционной перевозят в палату, она может ощущать дискомфорт. Чтобы его купировать, ей, внутривенно и внутримышечно, вводят обезболивающие медикаменты. О питании в первые сутки после хирургического вмешательства не может быть и речи.
 Они оказывают на желудочную слизистую раздражающее действие и затрудняют функционирование ЖКТ. А сок, особенно цитрусовый, повышает желудочную кислотность, что нежелательно после удаления внутренних органов.
Они оказывают на желудочную слизистую раздражающее действие и затрудняют функционирование ЖКТ. А сок, особенно цитрусовый, повышает желудочную кислотность, что нежелательно после удаления внутренних органов.
 Они должны усвоиться организмом в обеденное время. Идеальный вариант – легкий овощной суп или «третий бульон». Последнее блюдо готовится просто: после закипания воды, в которой варится курица, её нужно слить. Емкость с мясом повторно заливается водой и ставится на огонь. Манипуляцию нужно повторить дважды.
Они должны усвоиться организмом в обеденное время. Идеальный вариант – легкий овощной суп или «третий бульон». Последнее блюдо готовится просто: после закипания воды, в которой варится курица, её нужно слить. Емкость с мясом повторно заливается водой и ставится на огонь. Манипуляцию нужно повторить дважды.

 Диета после операции по удалению матки и яичников должна базироваться на следующих принципах:
Диета после операции по удалению матки и яичников должна базироваться на следующих принципах: Сладости, сдоба, хлебобулочные изделия провоцируют увеличение веса, поэтому кушать эти продукты в больших количествах не рекомендуется в принципе, даже здоровым людям, а уж после операции тем более. Такие продукты обладают высоким гликемическим индексом. Это означает, что при их употреблении резко возрастает концентрация сахара в крови. И чтобы снизить его содержание, вырабатывается гормон инсулин. Большое количество в крови инсулина усугубляет гормональный дисбаланс, а также создается угроза развития диабета второго типа.
Сладости, сдоба, хлебобулочные изделия провоцируют увеличение веса, поэтому кушать эти продукты в больших количествах не рекомендуется в принципе, даже здоровым людям, а уж после операции тем более. Такие продукты обладают высоким гликемическим индексом. Это означает, что при их употреблении резко возрастает концентрация сахара в крови. И чтобы снизить его содержание, вырабатывается гормон инсулин. Большое количество в крови инсулина усугубляет гормональный дисбаланс, а также создается угроза развития диабета второго типа. Рацион меню на день
Рацион меню на день










 Кисломолочные продукты – это продукты, которые производятся путём сквашивания молока под действием молочнокислых, уксуснокислых бактерий и (или) дрожжей.
Кисломолочные продукты – это продукты, которые производятся путём сквашивания молока под действием молочнокислых, уксуснокислых бактерий и (или) дрожжей. Существует несколько подходов к систематизации кисломолочных продуктов. Самой распространённой является классификация по типу брожения:
Существует несколько подходов к систематизации кисломолочных продуктов. Самой распространённой является классификация по типу брожения: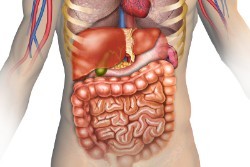 Все кисломолочные продукты богаты пробиотиками – живыми культурами бактерий, которые угнетают рост патогенных и условно-патогенных представителей микрофлоры кишечника, нормализуют расщепление и всасывание питательных веществ, обеспечивают адекватную работу гладкой мускулатуры.
Все кисломолочные продукты богаты пробиотиками – живыми культурами бактерий, которые угнетают рост патогенных и условно-патогенных представителей микрофлоры кишечника, нормализуют расщепление и всасывание питательных веществ, обеспечивают адекватную работу гладкой мускулатуры. Согласно научным данным, лактобактерии эффективно уничтожают возбудителей сальмонеллёза, дизентерии, кишечную палочку и хеликобактер пилори.
Согласно научным данным, лактобактерии эффективно уничтожают возбудителей сальмонеллёза, дизентерии, кишечную палочку и хеликобактер пилори. Кисломолочные напитки способны предотвращать появление раковых патологий.
Кисломолочные напитки способны предотвращать появление раковых патологий. Все кисломолочные продукты являются ценными источниками витаминов (D, К2) и макроэлементов (кальций, магний, фосфор), которые отвечают за обмен веществ в костной ткани.
Все кисломолочные продукты являются ценными источниками витаминов (D, К2) и макроэлементов (кальций, магний, фосфор), которые отвечают за обмен веществ в костной ткани. Иммунная система – крайне сложный механизм, который в любой момент может дать сбой и привести к появлению инфекционно-воспалительных, аутоиммунных или аллергических заболеваний, что значительно ухудшит качество жизни.
Иммунная система – крайне сложный механизм, который в любой момент может дать сбой и привести к появлению инфекционно-воспалительных, аутоиммунных или аллергических заболеваний, что значительно ухудшит качество жизни.
 По мнению ученых из США, использование пробиотиков в рационе благоприятно сказывается на работе отдельных участков головного мозга.
По мнению ученых из США, использование пробиотиков в рационе благоприятно сказывается на работе отдельных участков головного мозга. Учёные института молочной науки и технологий (Япония) обнаружили, что пробиотики способны устранять хроническое воспаление в стенках толстого кишечника.
Учёные института молочной науки и технологий (Япония) обнаружили, что пробиотики способны устранять хроническое воспаление в стенках толстого кишечника. Кисломолочные продукты, несмотря на огромный спектр положительных эффектов, в отдельных ситуациях могут принести не только пользу, но и вред здоровью человека.
Кисломолочные продукты, несмотря на огромный спектр положительных эффектов, в отдельных ситуациях могут принести не только пользу, но и вред здоровью человека.





 При лечении гастрита важно правильно принимать медикаменты.
При лечении гастрита важно правильно принимать медикаменты.




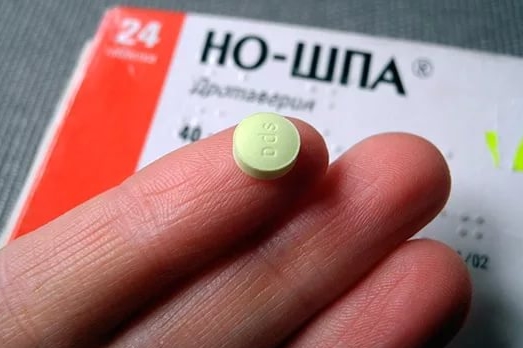



















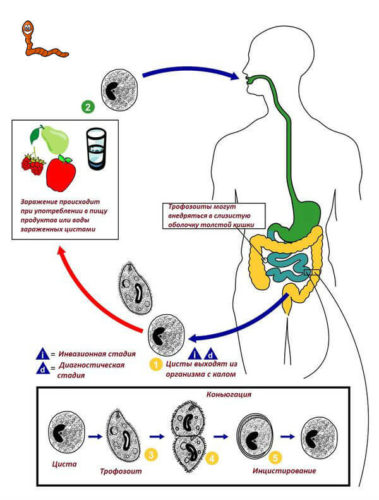











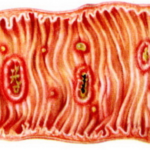 Амебиаз. Такое заболевание провоцирует дизентерийная амеба. Этот простейший микроорганизм обитает в кишечнике хозяина и выводится из него в качестве цисты либо трофизоита.
Амебиаз. Такое заболевание провоцирует дизентерийная амеба. Этот простейший микроорганизм обитает в кишечнике хозяина и выводится из него в качестве цисты либо трофизоита. Лямблиоз. Лямблии принадлежат к жгутиковым. Их цисты очень живучие, ведь им не страшны низкие либо высокие температуры.
Лямблиоз. Лямблии принадлежат к жгутиковым. Их цисты очень живучие, ведь им не страшны низкие либо высокие температуры. При балантидиазе проводится два терапевтических курса, длительностью по пять дней каждый. С этой целью чаще всего назначаются Окситетрациклин и Миомицин.
При балантидиазе проводится два терапевтических курса, длительностью по пять дней каждый. С этой целью чаще всего назначаются Окситетрациклин и Миомицин. Перед антипаразитарным лечением необходимо придерживаться специальной диеты при лямблиозе, соблюдать гигиенические правила и принимать средства, очищающие организм. Длительность подготовительной терапии составляет 10 дней.
Перед антипаразитарным лечением необходимо придерживаться специальной диеты при лямблиозе, соблюдать гигиенические правила и принимать средства, очищающие организм. Длительность подготовительной терапии составляет 10 дней.



 Один из видов воспалительных процессов, образующихся на слизистой желудка, носит название эрозивного гастрита или бульбита. Заболевание имеет сезонный характер, проявляясь чаще всего весной или осенью. Особенностью его является наличие большого числа дефектов, распространяющихся иногда по всей поверхности желудка. По сравнению с обычным, при эрозивном гастрите лечение и диета имеют некоторые отличия. Своевременно принятые меры после обнаружения первых признаков болезни – залог скорейшего выздоровления.
Один из видов воспалительных процессов, образующихся на слизистой желудка, носит название эрозивного гастрита или бульбита. Заболевание имеет сезонный характер, проявляясь чаще всего весной или осенью. Особенностью его является наличие большого числа дефектов, распространяющихся иногда по всей поверхности желудка. По сравнению с обычным, при эрозивном гастрите лечение и диета имеют некоторые отличия. Своевременно принятые меры после обнаружения первых признаков болезни – залог скорейшего выздоровления. Если при бульбите не начать вовремя лечение, заболевание может перейти в более тяжелую стадию – геморрагический гастрит. Для него характерны эрозии в большом количестве, отличающиеся достаточно большой глубиной, которая достигает порой сосудистого русла. Лечить запущенное заболевание гораздо сложнее.
Если при бульбите не начать вовремя лечение, заболевание может перейти в более тяжелую стадию – геморрагический гастрит. Для него характерны эрозии в большом количестве, отличающиеся достаточно большой глубиной, которая достигает порой сосудистого русла. Лечить запущенное заболевание гораздо сложнее. Медикаментозная терапия состоит из нескольких шагов. На каждом используются определенные препараты, помогающие:
Медикаментозная терапия состоит из нескольких шагов. На каждом используются определенные препараты, помогающие: Любое лекарство без диетического питания и его правильной организации не даст положительных результатов. В острой стадии болезни назначают диету №1. По мере угасания симптомов пациента переводят на пятый диетический стол. Больному очень важно знать, что можно есть при гастрите, а что нельзя. Обязательно в рацион включают продукты, способствующие восстановлению слизистой и предупреждающие появление осложнений. При бульбите существует риск увеличения в размерах дефектов на стенке желудка. Чтобы избежать этого, питание не должно оказывать раздражающего действия на поврежденную слизистую.
Любое лекарство без диетического питания и его правильной организации не даст положительных результатов. В острой стадии болезни назначают диету №1. По мере угасания симптомов пациента переводят на пятый диетический стол. Больному очень важно знать, что можно есть при гастрите, а что нельзя. Обязательно в рацион включают продукты, способствующие восстановлению слизистой и предупреждающие появление осложнений. При бульбите существует риск увеличения в размерах дефектов на стенке желудка. Чтобы избежать этого, питание не должно оказывать раздражающего действия на поврежденную слизистую. Основные правила питания
Основные правила питания После того как стихнут острые симптомы заболевания, питаться с учетом указанных рекомендаций следует еще на протяжении не менее двух недель. Переход к обычному рациону осуществляется постепенно.
После того как стихнут острые симптомы заболевания, питаться с учетом указанных рекомендаций следует еще на протяжении не менее двух недель. Переход к обычному рациону осуществляется постепенно. Лечение народными средствами
Лечение народными средствами Для избавления от эрозивного гастрита, как и при большинстве заболеваний органов пищеварения, требуется комплексный подход. Сочетание различных методов лечения уже через 2 недели приводит к значительному облегчению состояния больного.
Для избавления от эрозивного гастрита, как и при большинстве заболеваний органов пищеварения, требуется комплексный подход. Сочетание различных методов лечения уже через 2 недели приводит к значительному облегчению состояния больного. Как правильно составить меню при эрозивном гастрите.
Как правильно составить меню при эрозивном гастрите.








 Лекарства от эрозивного гастрита желудка помогают снять симптоматику заболевания и улучшить состояние слизистой оболочки. К заболеваниям желудочно-кишечного тракта следует относиться серьезно – нельзя игнорировать врачебную помощь и лечение. Воспаление слизистой оболочки желудка может обернуться развитием язвы и панкреатита, поэтому назначение медикаментозного лечения эрозивного гастрита является особенно важным в борьбе с болезнью.
Лекарства от эрозивного гастрита желудка помогают снять симптоматику заболевания и улучшить состояние слизистой оболочки. К заболеваниям желудочно-кишечного тракта следует относиться серьезно – нельзя игнорировать врачебную помощь и лечение. Воспаление слизистой оболочки желудка может обернуться развитием язвы и панкреатита, поэтому назначение медикаментозного лечения эрозивного гастрита является особенно важным в борьбе с болезнью. Причины возникновения заболевания
Причины возникновения заболевания Характерные признаки заболевания:
Характерные признаки заболевания: Эрозивная форма болезни требует приема определенных медикаментов, ведения здорового образа жизни и соблюдение лечебной диеты. Лечение эрозивного гастрита лекарствами и схему приема назначает врач-гастроэнтеролог.
Эрозивная форма болезни требует приема определенных медикаментов, ведения здорового образа жизни и соблюдение лечебной диеты. Лечение эрозивного гастрита лекарствами и схему приема назначает врач-гастроэнтеролог. Для усиления защиты слизистой назначаются препараты от эрозивного гастрита – таблеток список:
Для усиления защиты слизистой назначаются препараты от эрозивного гастрита – таблеток список: Ферментные препараты
Ферментные препараты Большое значение в терапии недуга имеет регуляция секреции желудка. Повышенная активность пепсина провоцирует раздражение слизистой и уменьшение выработки основного компонента желудочной слизи – муцина. Увеличенная активность пепсина крайне отрицательно сказывается на состоянии желудочных стенок и вызывает появление эрозии.
Большое значение в терапии недуга имеет регуляция секреции желудка. Повышенная активность пепсина провоцирует раздражение слизистой и уменьшение выработки основного компонента желудочной слизи – муцина. Увеличенная активность пепсина крайне отрицательно сказывается на состоянии желудочных стенок и вызывает появление эрозии. Процесс восстановления слизистой оболочки и обеспечение ей необходимой защиты достаточно длителен. Лечение эрозии может занять несколько месяцев.
Процесс восстановления слизистой оболочки и обеспечение ей необходимой защиты достаточно длителен. Лечение эрозии может занять несколько месяцев.









 Диета при рефлюкс гастрите
Диета при рефлюкс гастрите





 Выделение слез происходит в результате работы слезных желез. У каждого человека выделяются слезы, и в сутки допустимой нормой является до 1 мл без раздражителей. Такое явление очень важно, поскольку слеза позволяет очистить глаза от бактерий и посторонних тел.
Выделение слез происходит в результате работы слезных желез. У каждого человека выделяются слезы, и в сутки допустимой нормой является до 1 мл без раздражителей. Такое явление очень важно, поскольку слеза позволяет очистить глаза от бактерий и посторонних тел. Раздражение глазного яблока.
Раздражение глазного яблока. Неправильное питание или использование строгих диет. В таком случае организм не получает достаточное количество полезных веществ, возможно развитие ксерофтальмии. Такое заболевание вызывает воспаление роговицы, когда слезы все время выделяются. Без должного, своевременного лечения пациенты могут потерять зрение в результате отмирания роговицы.
Неправильное питание или использование строгих диет. В таком случае организм не получает достаточное количество полезных веществ, возможно развитие ксерофтальмии. Такое заболевание вызывает воспаление роговицы, когда слезы все время выделяются. Без должного, своевременного лечения пациенты могут потерять зрение в результате отмирания роговицы.
 Сильный ветер, организм старается оградить глаза от пересыханий, выделяя слезы.
Сильный ветер, организм старается оградить глаза от пересыханий, выделяя слезы. Сильного стресса.
Сильного стресса. Во время гриппа или другой простудной болезни, у человека глазное яблоко краснеет и постоянно слезится. Вдобавок появляется слабость в теле, общее недомогание и другие симптомы, характерные для конкретного вида заражения. Проблема начинается в результате патологических изменений, которые воздействуют на все органы и системы, в том числе глаза.
Во время гриппа или другой простудной болезни, у человека глазное яблоко краснеет и постоянно слезится. Вдобавок появляется слабость в теле, общее недомогание и другие симптомы, характерные для конкретного вида заражения. Проблема начинается в результате патологических изменений, которые воздействуют на все органы и системы, в том числе глаза. Гиповитаминоз.
Гиповитаминоз. При появлении синдрома надо сократить нагрузку для глаз. Для этого людям в возрасте нужно сократить просмотр телевизора, проводить меньше времени за компьютером и меньше читать. Особенно полезны действия при болях в глазах.
При появлении синдрома надо сократить нагрузку для глаз. Для этого людям в возрасте нужно сократить просмотр телевизора, проводить меньше времени за компьютером и меньше читать. Особенно полезны действия при болях в глазах. Рыбьим жиром.
Рыбьим жиром. Антисептики – Окомистин или Витабакт.
Антисептики – Окомистин или Витабакт. Примочки из отвара укропных семян. Для приготовления надо на 200 мл кипятка добавить 1 ст.л. семян и поставить средство на водяную баню на 10 минут. Когда все остынет, надо процедить лекарство и прикладывать к глазам по 3 раза в сутки.
Примочки из отвара укропных семян. Для приготовления надо на 200 мл кипятка добавить 1 ст.л. семян и поставить средство на водяную баню на 10 минут. Когда все остынет, надо процедить лекарство и прикладывать к глазам по 3 раза в сутки. Первым делом важно не подвергаться аллергенам, стараться, чтобы в глаза не попадала пыль, дым, холодный воздух.
Первым делом важно не подвергаться аллергенам, стараться, чтобы в глаза не попадала пыль, дым, холодный воздух.
















 Что такое шейный хондроз интересует очень многих людей, у которых наблюдаются болезненные проявления в шейном отделе, а также имеются другие признаки патологии. Существует множество причин, по которым возникает шейный хондроз, основными из которых считаются:
Что такое шейный хондроз интересует очень многих людей, у которых наблюдаются болезненные проявления в шейном отделе, а также имеются другие признаки патологии. Существует множество причин, по которым возникает шейный хондроз, основными из которых считаются:


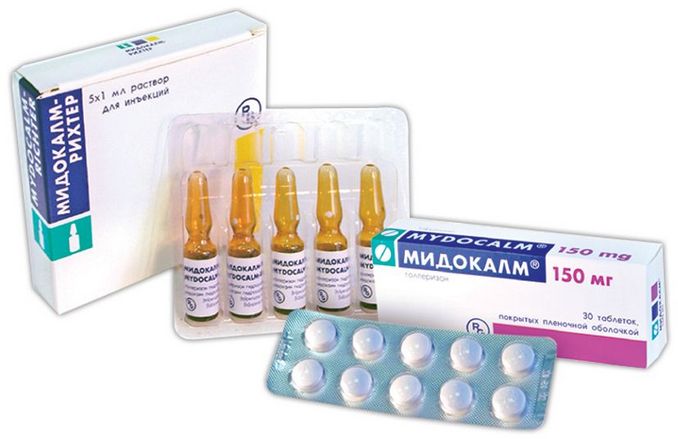


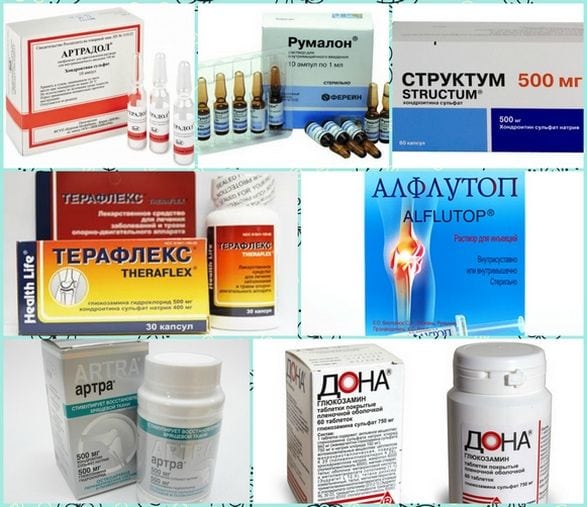






 При такой патологии у больных может появиться хруст в области шеи в момент поворота головы.
При такой патологии у больных может появиться хруст в области шеи в момент поворота головы. Последствием болезни может стать появление корешкового синдрома.
Последствием болезни может стать появление корешкового синдрома. Для выявления причины неприятных симптомов больной должен посетить невролога.
Для выявления причины неприятных симптомов больной должен посетить невролога. Для обезболивания может применяться Темпалгин.
Для обезболивания может применяться Темпалгин. Наружно может использоваться Финалгон.
Наружно может использоваться Финалгон. Убрать симптоматику болезни и улучшить состояние позвоночника поможет массаж.
Убрать симптоматику болезни и улучшить состояние позвоночника поможет массаж. Больному полезно есть сельдерей.
Больному полезно есть сельдерей.

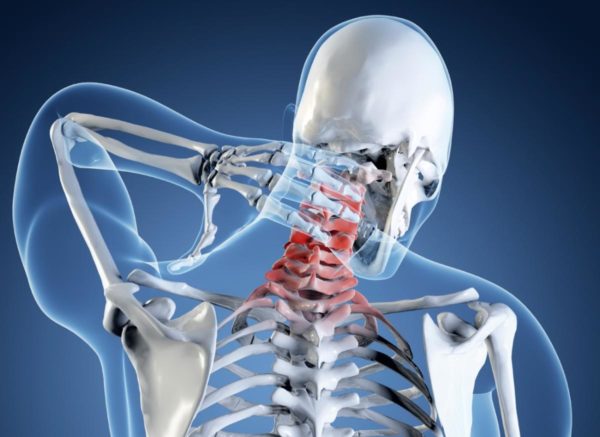





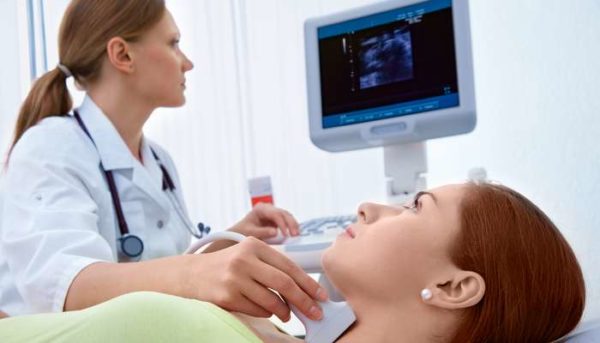

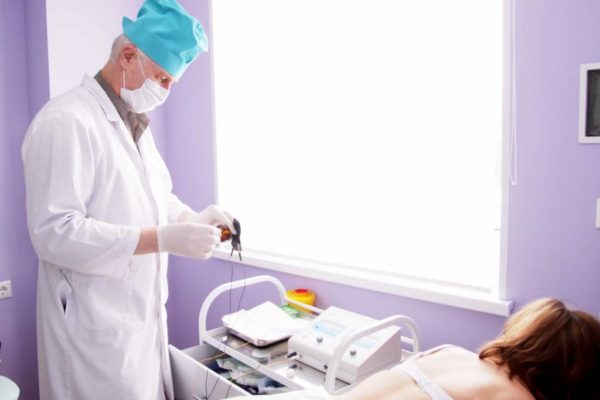




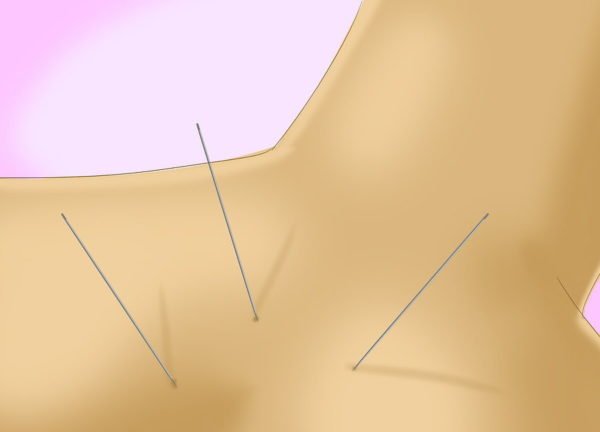










 На поверхности кожи человека может находиться большое количество вредоносных бактерий. При определенных условиях они поражают верхние слои эпидермиса и тем самым вызывают воспаление. Чаще всего панариций пальца провоцируют стрептококки и стафилококки. Они проникают к мягким тканям через порезы, проколы, заусенцы, занозы или другие повреждения кожи.
На поверхности кожи человека может находиться большое количество вредоносных бактерий. При определенных условиях они поражают верхние слои эпидермиса и тем самым вызывают воспаление. Чаще всего панариций пальца провоцируют стрептококки и стафилококки. Они проникают к мягким тканям через порезы, проколы, заусенцы, занозы или другие повреждения кожи. Медикаментозная терапия является наиболее эффективной и быстродействующей в лечении панариция. Она предполагает применение лекарственных препаратов различного спектра действия.
Медикаментозная терапия является наиболее эффективной и быстродействующей в лечении панариция. Она предполагает применение лекарственных препаратов различного спектра действия. Лечить панариций на пальце в домашних условиях достаточно рискованно. Если на начальных стадиях некоторые средства народной медицины и могут улучшить состояние больного, то при сильном нагноении они способны только усугубить проблему. Поэтому не стоит заниматься самостоятельным лечением.
Лечить панариций на пальце в домашних условиях достаточно рискованно. Если на начальных стадиях некоторые средства народной медицины и могут улучшить состояние больного, то при сильном нагноении они способны только усугубить проблему. Поэтому не стоит заниматься самостоятельным лечением. Формы панариция на пальце руки
Формы панариция на пальце руки







 Панариций относится к инфекционным заболеваниям, вызывающим гнойное воспаление на пальце после проникновения возбудителя заболевания в мягкие ткани через открытую ранку. Воспалительный процесс сопровождается покраснением поврежденного участка кожи, пульсирующей болью, припухлостью с последующим отеком мягких тканей. Заболевание развивается достаточно быстро и уже через несколько дней на пальце появляется нагноение. Если не начать лечение при обнаружении первых признаков воспаления, то на пораженном участке мягких тканей развивается абсцесс с обильными выделениями гноя. Довольно часто абсцесс развивается на руках, но иногда панариций появляется на пальце ноги.
Панариций относится к инфекционным заболеваниям, вызывающим гнойное воспаление на пальце после проникновения возбудителя заболевания в мягкие ткани через открытую ранку. Воспалительный процесс сопровождается покраснением поврежденного участка кожи, пульсирующей болью, припухлостью с последующим отеком мягких тканей. Заболевание развивается достаточно быстро и уже через несколько дней на пальце появляется нагноение. Если не начать лечение при обнаружении первых признаков воспаления, то на пораженном участке мягких тканей развивается абсцесс с обильными выделениями гноя. Довольно часто абсцесс развивается на руках, но иногда панариций появляется на пальце ноги.