Как лечить связки голеностопа? | Сустав-Help
Голеностопный сустав постоянно подвергается серьезным механическим нагрузкам. Лечение разрыва связок голеностопного сустава проводится после перенесенной травмы. Удерживающую роль в каждом суставе играет связочный аппарат, который состоит из нескольких связок. Каждое сухожилие стабилизирует положение одного из суставов. При утрате функциональности хотя бы одним сухожилием нарушается динамический баланс внутри всего аппарата.
Стопа и голень удерживают вес тела и наиболее восприимчивы к неблагоприятным факторам – ушибам, вывихам и другим травмам. В число наиболее часто встречающихся патологий входят растяжение икроножной мышцы и разрыв сухожилий, образующих связочный аппарат. Связки, расположенные в области голеностопа, не слишком эластичны. Обычно травмы приводят к частичному или полному разрыву волокон сухожилия с нарушением целостности нервных окончаний и сосудов.
Диагноз «растяжение связок голеностопа» предполагает незамедлительное лечение, поскольку указывает на наличие существенных повреждений соединительной ткани.
Растяжение мышц лодыжки сопровождается сильными болями, потерей устойчивости, ограниченной двигательной активностью. Лечение растяжения связок голеностопа можно проводить в домашних условиях, используя безопасные и эффективные народные средства.
Оглавление [Показать]Причины повреждений
Самые распространенные причины, которые приводят к растяжению связок голеностопного сустава, связаны с чрезмерными физическими нагрузками. Повышенному риску травматизма подвержены пациенты, которые:
- занимаются спортом, танцами, много бегают или ходят пешком (особенно по рельефной местности). В этой связи наиболее опасными видами считаются горнолыжный спорт и велоспорт, фу
sustav-help.ru
Болят связки голеностопа | Суставы
Как лечить растяжение связок голеностопа: симптомы, причины, первая помощь и лечение, реабилитация
Так как голеностоп принимает на себя всю массу человека и имеет специфическое строение довольно часто возникают его травмы, особенно это касается мышечно-связочного аппарата. Повреждение его связок, различной степени, возникает так или иначе у каждого человека на протяжении его жизни.
Травмы голеностопа довольно распространены, чаще всего происходят растяжения или частичные повреждения связок. На самом деле связки не могут растягиваться, они рвутся.
Поэтому растяжением связок голеностопа считается частичный (отдельных волокон) или полный разрыв сухожильных волокон связки с повреждением микрососудов и нервов, обеспечивающих ее трофику.
Связочный аппарат голеностопа представлен тремя группами этих образований:
- Связки межберцового синдесмоза:

- Межкостная
- Задняя нижняя
- Передняя нижняя межберцовая
- Поперечная;
- Наружно-боковая связка;
- Дельтовидная связка (внутренне-боковая).
Каждая из указанных связок выполняет важную стабилизирующую функцию этого сустава и даже при малейшем повреждении одной из них она нарушается в значительной мере. Следует указать то, что каждая анатомическая структура голеностопа имеет хорошее кровоснабжение и выраженную иннервацию (снабжение тканей нервами).
Надрыв связок происходит при беге или ходьбе по неровной местности, при ношении высоких каблуков, при занятиях спортом (легкая атлетика, футбол, горнолыжный спорт), в ситуациях, когда до предела повышается нагрузка, которую связки способны выдержать. Они могут повредиться при подворачивании стопы внутрь (большеберцовая, или дельтовидная группа связок) или наружу (малоберцовая группа), чаще всего происходит надрыв наружной группы.
- Травмы связок голеностопа в анамнезе;
- Ожирение;
- Болезни соединительной ткани;
- Профессиональный спорт;
- Артрозы голеностопа ;
- Плоскостопие;
- Косолапость;
- Аномалии развития костной системы.
- Подворачивание стопы наружу;
- Подворачивание стопы во внутрь;
- Сильны удар по стопе без подворачивания ее.
Степени растяжения
Также важно выделять степени растяжения связок:
- I степень характеризуется незначительным надрывом отдельных микроскопических волокон или их пучка. Симптомы выражены слабо, поврежденный сустав поддается пальпации, а объем движения в нем почти не нарушен. Пострадавший может не длительное время наступать на ногу.
- II степень отличается от предыдущей тем, что наблюдается разрыв уже более значительного количества сухожильных волокон. Симптомы повреждения более выражены, пострадавший еле наступает на ногу, а болевой синдром может имитировать перелом трубчатых костей. Трудоспособность человека нарушена как минимум на 5-7 суток.
- III степень является наиболее тяжелой и характеризуется полным отрывом одной или нескольких связок. Клиническая картина напоминает перелом костных компонентов голеностопа , а в некоторых случаях превышает ее. Функция стопы нарушена полностью, упор на ее невозможен не только через болевой синдром, но и вследствие изменения анатомического соотношения элементов сустава.
Симптомы растяжения голеностопного сустава
Следует знать, что перелом лодыжки может быть принят за растяжение 2-3 степени, поэтому крайне важно сразу же после любой травмы голеностопного сустава обратиться к травматологу-ортопеду (см. отличие ушиба, перелома, вывиха, растяжения).
При растяжении связок 1 степени полученное повреждение может не сразу беспокоить пострадавшего, симптомы не выраженные и при этом он не снижает физическую активность. На следующий день из-за нарастания отека, прогрессирования гематомы, посттравматического воспаления, у пострадавшего появляются жалобы. Человек может и опираться на ногу, и самостоятельно передвигаться, но прихрамывая, поскольку движения в суставе причиняют боль. Появляется синяк (кровоизлияние в подкожную клетчатку), повышение местной температуры.
При 2,3 степени растяжения:
Выраженный болевой синдром возникает сразу после травмы и по своей интенсивности может превышать даже перелом трубчатых костей. Интенсивная боль длится на протяжении часа, но постепенно снижается и возникает лишь при попытке упора на травмированную конечность. При легких стадиях пострадавший может самостоятельно передвигаться, а при более тяжелых нет, вследствие сильной боли. Один из факторов, вызывающих болевой синдром, является отек. Во время своего распространения он сдавливает нервные окончания и сосудистые пучки.
Отек является основным признаком повреждения связок и возникает как на латеральной, так и медиальной лодыжке. Отек при такой травме почти никогда не распространяется на всю стопу или голень. Он держится на протяжении одной недели и при его снижении начинает проявляться гематома.
Гематома также является косвенным признаком растяжения связок. В конце первой недели она распространяется на всю лодыжку с поврежденной стороны. Спустя несколько недель гематома опускается в низ к подошвенной части стопы. Важно знать, что на протяжении всего указанного времени гематома меняет свои оттенки от темно-синего и до желтого (связано с постепенным распадом клеток крови).
Невозможность самостоятельного передвижения
Нарушение функции стопы при 2 и 3 степени проявляется тем, что в первые дни невозможно полностью упереться на стопу и тем более совершать шаги.
Растяжение связок голеностопа, как правило, заживает через 10-14 дней.
Диагностика
- Рентгенография обязательно выполняется перед тем как лечить растяжение связок голеностопа и является основным методом дифференциальной диагностики между переломом элементов сустава и растяжением. Является обязательным исследованием при таких повреждения и выполняется как в прямой, так и боковой проекции.
- УЗИ голеностопа является дополнительным исследованием и может назначаться как при обычном отеке, так и при гемартрозе. Также с помощью этого метода опытный УЗИ диагност может обнаружить и разрыв волокон связки.
- МРТ используется только в самых тяжелых случаях для определения ориентиров оперативного вмешательства. Этот метод отлично показывает сустав в более выгодных проекциях. МРТ диагностика является “золотым стандартом” при сочетании разрыва связок, синдесмоза и костных элементов.
Первая помощь
При таких повреждениях правильно оказанная первая помощь может сильно повлиять на время восстановления функции сустава и регенерацию микроскопических волокон связки.
- Приложить холод к травмированному участку голеностопа на 10-15 минут, повторить через полчаса. Такое мероприятие обладает не только обезболивающим эффектом, но и не дает распространятся отеку за счет рефлекторного сужения сосудов. Для этого следует завернуть в полотенце лед или замороженный продукт из морозильной камеры или приложить емкость с очень холодной водой.
- Обеспечить покой травмированной ноге, до установления диагноза нельзя полностью опираться на стопу. Зафиксировать нижнюю конечность в неподвижном состоянии до коленного сустава с помощью транспортной или самодельной шины, повязки. Указанный участок должен быть фиксирован до осмотра хирургом или травматологом.
- Придать ноге возвышенное положение с помощью валика.
- По возможности ввести обезболивающее средство (инъекционную или таблетированную форму).
Легкая и средняя степень растяжения связок голеностопа лечится в домашних условиях. Указанное ниже лечение считается консервативным и проводиться только на I или II стадии.
- На протяжении первого дня после повреждения пострадавший должен регулярно прикладывать холод на конечность (5-6 раз по 10-15 минут).
- Также важно знать, что нога должна быть фиксирована эластичным бинтом (бандаж) в виде носка с открытыми пяткой и пальцами или гипсовой повязкой, в зависимости от степени повреждения связок. На ночь бандаж снимается, продолжительность ношения повязки 7-10 дней.
- В случае наложения гипсовой повязки пострадавший не должен находится в ней более 7 дней, так как в последствие может развиться неприятное осложнение – нестабильность сустава. Это объясняется тем, что даже травмированные связки должны принимать тонус уже спустя через 5-8 дней, что невозможно в гипсовой повязке.
- На протяжении всего лечебного процесса травмированный голеностоп необходимо смазывать противовоспалительными мазями НПВС (долгит, диприлиф, диклофенак, долобене). Последние не только снимают воспаление в месте травмы, но и оказывают обезболивающий эффект.
- При сохранении отека или гематомы нужно обрабатывать поврежденный участок мазями, улучшающими кровоснабжение, см. антикоагулянты прямого действия (гепарин, индовазин ).
- Несколько первых дней после травмы голеностопа последний должен находится в возвышенном положении. Благодаря этому отек проходит быстрей и заодно такое положение также положительно влияет на снижение болевого синдрома.
В III стадии возникающий полный разрыв связки или отрыв ее от костного основания нуждается в проведении планового оперативного вмешательства. Суть последнего заключается в восстановлении беспрерывности связки с помощью сухожильного и костного шва.
- В послеоперационном периоде пострадавший носит гипсовую лонгету на протяжении 1 месяца.
- Также в послеоперационном периоде пострадавшему проводят консервативную терапию, направленную на улучшение кровоснабжения в нижних конечностях и усилении процессов регенерации.
- С этой целью используют венотоники, а также препараты, расширяющие просвет артериального сосуда (детралекс, тивортин, венорутинол). Помимо указанных свойств данные лекарственные средства снижают послеоперационный отек тканей.
Что нельзя делать при растяжении
- Ни в коем случае нельзя растирать травмированную конечность спиртом.
Реабилитация
Реабилитационные меры зависят от того, как долго заживает растяжение связок голеностопа, степени их повреждения и какие нарушения возникли в последствии травмы.
Физиотерапия
- Применение ультразвука — эта процедура улучшает не только микроциркуляцию в поврежденном участке, но и ускоряет отток лимфы. После ее проведения значительно лучше впитываются лекарственные средства в виде мазей. Помимо указанных эффектов происходит аккумуляция лечебного препарата в тканях.
- УВЧ применяется для ускорения репаративных процессов и снижения воспаления местных тканей. Благодаря расширению сосудов улучшается местный обмен веществ.
- Парафинотерапия также является незаменимым физиотерапевтическим мероприятием. Основной ее эффект — это устранение воспалительных процессов в травмированных связках и обезболивание. Может применяться как в первые часы после травмы, так и в отдаленном периоде.
- Магнитотерапия в значительной мере улучшает отток крови и лимфы, а также снижает воспаление и усиливает впитывание лекарственных веществ. Подробнее о показаниях магнитотерапии.
- Электрофорез с новокаином или нестероидным противовоспалительным препаратом. За счет расширения сосудов и улучшения микроциркуляции оказывает обезболивающий и противовоспалительный эффекты. Подробнее о показаниях электрофореза.
Гимнастика
Гимнастические упражнения, направленные на укрепление связочного аппарата голеностопа, могут выполняться лишь в отдаленном периоде (примерно через 1-3 месяца, в зависимости от степени тяжести растяжения).
- Ходьба на пальцах стопы на протяжении нескольких минут ежедневно 6 месяцев.
- Ходьба на внутренней и внешней стороне стопы.
- Сгибание и разгибание в голеностопном суставе.
- Круговые вращения стопой.
- Бег по песку или мелкой гальке.
- Ходьба на пятках.
- Прыжки со скакалкой.
- Фиксация обеих стоп резиной с попыткой вращения, сгибания и разгибания, сведения и разведения.
- Катание бутылки стопой.
- Собирание пальцами стопы мелких предметов из пола.
Также в период восстановления пациентам рекомендуется плавание классическим стилем и упражнения на велотренажере.
Осложнения и прогноз
Осложнения повреждения голеностопа делятся на те, которые возникают в раннем посттравматическом периоде и возникающие в позднем. К первым относятся:
- Вывих (подвывих) сустава. Особенно часто это наблюдается при III стадии;
- Нагноение гематомы в области травмированного сустава или его самого;
- Гемартроз (накопление крови в полости сустава).
В позднем периоде (2 месяца-5 лет) возникают:
- Нестабильность сустава — проявляется частыми вывихами в голеностопе ;
- Плоскостопие — возникает при частых травмах связочного аппарата голеностопа ;
- Артроз — характеризуется необратимыми изменениями в полости сустава;
- Артрит — периодическое накопление воспалительной жидкости в полости голеностопа.
Как правило, растяжения 1 степени заживают без остаточных явлений. При повреждении 2 и 3 степени в некоторых случаях в дальнейшем у пациента возникают покалывание, хронические боли в суставе, особенно при нагрузке. Это связано и с вовлечением нервных тканей в процессе рубцевания, и с образованием небольших узелков.
Поскольку восстановление связочного аппарата происходит за счет образования рубцов, понятно, что в будущем травмированная связка будет наименее устойчива к повреждениям. Для профилактики повторных травм лучше использовать специальные суппорты во время занятий спортом. Прогноз после травмы связочного аппарата во многом зависит не только от степени повреждения, но и от лечебных мероприятий, реабилитации и образа жизни человека, но в целом он благоприятный.
Как правильно наложить повязку при растяжении голеностопа
Как лечить воспаление связок голеностопа?

Воспаление связок голеностопного сустава происходит по разным причинам, но чаще всего виной всему развивающийся артроз. Для того чтобы этого не случилось, надо проводить своевременную профилактику, а при развитии болезни начинать вылечивать ее и предпринимать адекватную терапию.
Особенности заболевания
Как утверждают специалисты, воспаление связок голеностопа происходит по причине плохой экологии, вследствие общего ослабление иммунитета людей, а также немалую роль играет гиподинамический образ жизни. Добавляют к этому неправильное питание, сильную нагрузку на ноги из-за лишнего веса, курение и употребление алкоголя.
Нарушение в работе связок приводит к тому, что возникают осложнения и нарушения в суставных тканях, смещаются органы и многое другое. Вследствие воспаления может происходить дистрофия хрящевой ткани, увеличиваться объем сустава, а также развивается отек мягких тканей. Из-за таких нарушений развиваются системные поражения суставной и хрящевой ткани. Это влечет за собой развитие ревматоидного артрита, ревматизма, артроза и других не менее неприятных заболеваний суставов и в целом голеностопа.
Возможные причины воспаления
Воспалять голеностоп могут разные причины. Помимо чрезмерной нагрузки на ноги, воспаление может возникать и вследствие иных причин:
- Травмы, ушибы, переломы голеностопа в прошлом.
- Профессиональные нагрузки – долгое стояние на ногах, постоянное ношение тяжестей.
- Лишний вес.
- Плоскостопие, по причине которого формируется нарушение свода и меняется центр тяжести тела.
- Инфекционные и бактериальные заболевания.
- Аллергические реакции, которые ведут к аутоиммунным процессам, разрушающим собственные ткани – системная красная волчанка.
- Псориаз или подагра, которые вызывают нарушение во внутренних обменных процессах.

Признаки воспаления у каждого переносятся по-разному. У некоторых сильно болят ноги, опухает и отекает лодыжка, доставляя немало хлопот при выполнении даже самых простых движений. У других болевой синдром менее выражен, поэтому не всегда можно сразу определиться с диагнозом.
Наиболее часто встречаются следующие жалобы людей:
- Боль в одном или двух суставах. Ощущения могут быть ноющими, тупыми, резкими, усиливающимися при движениях.
- Трудности при ходьбе, сгибании и разгибании голеностопа.
- Хроническая усталость, повышенная утомляемость.
- Иногда может возникать озноб с небольшим повышением температуры.
При осмотре врач может обнаружить следующие признаки:
- Увеличение в объеме сустава, припухание.
- Покраснение в зоне лодыжки, отек.
- При пальпации кожа горячая и воспаленная в области поражения.

Помимо этого у некоторой категории граждан могут возникать такие признаки, как резкий скачок температуры, скованность в движениях, ограничение двигательной активности. Также может иметь место и голосовой признак, когда люди от дискомфорта и боли в голеностопе вскрикивают. Если развивается хронический процесс, то заболевание течет медленно, постепенно набирая обороты. Но дегенеративные изменения в суставах уже происходят.
Методы лечения
Как лечить голеностоп? В первую очередь следует пройти тщательную диагностику – сдать лабораторные анализы крови и мочи, пройти рентгенографию или ультразвуковое исследование. Только после изучения всех анализов и методов исследования, врач уже может назначать адекватную терапию.
Традиционные
Лечение прежде всего заключается в:
- Улучшении микроциркуляции крови в пораженном участке и во всей стопе в целом.
- Повышение тонуса вен.
- Избавление от экссудата, если он есть.

Для улучшения микроциркуляции крови могут вводиться внутривенно Пентоксифиллин, Курантил, Трентал. Для укрепления вен используют Дисомин, а также его аналоги – Вазокет, Флебодиа, Детралекс. Это таблетированные медикаменты. Для улучшения состояния их придется принимать довольно длительный период. Также для облегчения симптомов — боли и отека применяются наружные мази и гели: Диклак, Ибупрофен, Найз гель, Мовалис, Диклофенак и другие по назначению врача.
Для ускорения процесса выздоровления средства могут вводиться непосредственно в сустав. В основном, применяются стероидные гормоны – Дипроспан, Кеналог, а также суспензия Гидрокортизона. В последнее время активно используются лекарства на основе гиалуроновой кислоты – Ферматрон, Остенил, Дьюралан. Так как гиалуроновая кислота входит в состав внутрисуставной жидкости, эти медикаменты можно рассматривать как заменители жидкости, правда, синтетические. После терапии такими лекарствами наблюдается стойкий эффект, но существует один недостаток, который и отпугивает больных, — высокая стоимость данных медикаментов.
Менее дорогим способом лечения будет комплексное использование мази Хондроксид и капсул Хондроитин Комплекс. Это лечение помогает снять отек, болевой синдром, а также улучшает обменные процессы в хрящевой ткани. Благодаря их применению можно усилить микроциркуляцию и отток венозной крови из голеностопного сустава.
Народные методы
Использование народных методов также имеет место быть. Пользоваться ими стоит осторожно и только по рекомендации лечащего врача.

Приведем самые распространенные рецепты, которые действительно помогают при воспалении сустава:
- Взять полграмма мумие и смешать с розовым маслом. Втирать аккуратно в зону поражения.
- Для снятия боли и дискомфорта применяется сырой картофель. Натереть сырую картофелину и нанести полученную кашу на голеностоп. Оставить на пятнадцать-двадцать минут. Снять влажной тряпкой смесь и нанести жирный крем.
- Стакан масла смешать со стаканом листьев окопника. Прокипятить смесь в течение получаса. Процедить и добавить половину стакана пчелиного воска и витамина Е. Дать остыть и нанести на пораженную зону на полчаса.
- Взять столовую ложку будры плющевидной и залить кипятком. Кипятить пять минут. Дать настояться отвару на протяжении получаса. Делать компрессы или лечебные ванночки.
- Взять стакан изюма, кураги, грецких орехов и два лимона. Все хорошо промыть. Прокрутить через мясорубку. После чего отжать туда два лимона, следить, чтобы не попали косточки. Добавить мед. Принимать смесь по чайной ложке каждое утро после завтрака.
Видео «Воспаление ахиллова сухожилия»
Из видео узнайте, почему может появляться боль при воспалении связок и как провести лечение.
Боль в связках голеностопа
Болевые ощущения всегда неприятны для человека. Но если болят связки, терпеть такой дискомфорт часто невозможно. При повреждении голеностопного сустава следует сразу обращаться к врачу. Промедление в этом случае будет означать продление болевого синдрома и затягивание процесса лечения в дальнейшем. Запущенные травмы восстанавливаются сложно и долго.
Нестерпимая боль в связках голеностопа может свидетельствовать о том, что вы получили разрыв, а не просто растяжение. В таком случае придется выполнять непростые медицинские процедуры, чтобы сохранить возможность нормально ходить. В каждом случае процесс лечения может быть разный. Важно не затягивать и обратиться к травматологу для решения проблемы.
Почему может болеть связка в голеностопном суставе?
Не всегда боль означает наличие травмы. Очень часто такие состояния могут быть связаны с нервной системой или небольшими ушибами, для лечения которых не обязательно пользоваться препаратами и медицинскими процедурами. Но проверить наличие растяжения и других проблем со связками стоит. Существует несколько распространенных причин, по которым болят связки голеностопного сустава:
- чрезмерно перегруженный сустав на спортивной тренировке или во время поднятия тяжестей;
- человек просто оступился на неровной дороге, сустав получил стресс, но ткани восстанавливаются быстро;
- после удара в область сустава произошло кровоизлияние, образовалась гематома, которая болит;
- растянулись связки или сухожилие, что сразу же дало болевой синдром, который не проходит через несколько часов;
- произошла травма тканей возле связки, боль со временем утихает, но может быть блокада сустава.
Причин таких болевых ощущений можно быть много. Некоторые люди даже терпят боли при небольших переломах, обращаясь к врачу только через несколько недель, когда болевые ощущения уже не дают становиться на ногу. Лучше провести обследование в клинике и получить информацию о том, что именно произошло с вашей ногой после травмы или удара. Это поможет сохранить здоровье опорно-двигательного аппарата.
Как убрать боль при растяжениях и ушибах?
Те, кто сталкивался с такими травмами, хорошо знают, что боль при растяжении связок голеностопа очень сильная. Травма оказывается серьезной и требует немедленного вмешательства. Раньше для снижения болевых ощущений использовали эластичный бинт или другие тугие повязки. Но уже через полчаса после применения нога отекает, нарушается кровоток, и боли возвращаются.
Кинезио-тейпы – современный вариант для этих целей. Их преимущества следующие:
- максимально простое и быстрое применение, можно накладывать самостоятельно, один раз увидев нужное место;
- накладка качественная, отлично держится на нужном месте и не вызывает дискомфортных ощущений;
- под одеждой тейпа не видно, а пациент может ходить, выполнять работу практически без ощущения боли;
- тейпирование сокращает срок восстановления после травмы, помогает лечить растяжение быстрее;
- обездвиживание происходит не всего сустава, а только конкретной части, которая была травмирована.
По этим причинам тейпирование применяют в спорте, в современной травматологии. Это отличный способ защитить свои связки при их восстановлении от растяжений и разрывов. Используют тейпы и в качестве профилактики при длительном лечении различных проблем с мышцами, связками и сухожилиями. Такие средства эффективны, если они подобраны верно.
Где выбрать и купить качественные тейпы?
Чтобы приобрести надежные материалы для тейпирования, покупайте продукцию компании «KNIEXIB». Мы производим кинезио-тейпы и предлагаем качественную продукцию, не уступающую по своим характеристикам зарубежным производителям. Цена отечественных медицинских средств демократичная.
Подбор не будет сложным. На официальном сайте расписана информация о различных видах тейпов, чтобы вы смогли без проблем выбрать подходящий вариант материалов. С помощью предложенной продукции вы сможете избавиться от боли и быстрее завершить процесс лечения сложных травм голеностопного сустава.
Источники:
http://zdravotvet.ru/kak-lechit-rastyazhenie-svyazok-golenostopa-simptomy-prichiny-pervaya-pomoshh-i-lechenie-postradavshego-reabilitaciya/
http://prospinu.com/anatomija/cvyazki/vospalenie-svjazok-golenostopnogo-sustava.html
http://kinexib.ru/entry/bol-v-svyazkah-golenostopa
ostamed.ru
Растяжение связок голеностопа (лечение) — SportWiki энциклопедия
Частый механизм разрываПод растяжением связок голеностопа понимают повреждение (частичный разрыв) одной или нескольких связок в этой области, как правило, на внешней ее стороне. Связки представляют собой соединительнотканные тяжи, которые соединяют одну кость с другой, делая сустав «стабильным». В голеностопном суставе связки обеспечивают стабильность или ограничение движений в стороны.
Некоторые случаи растяжения голеностопа довольно сложны в оценке. Тяжесть травмы зависит от количества травмированных сухожилий и количества разорванных волокон в каждом сухожилии. Растяжение связок голеностопа отличается от других растяжений тем, что здесь повреждаются только связки, но никогда не происходит разрывов мышц.
Частичный разрыв сухожилий часто происходит в результате падения, внезапного поворота или удара. При полном разрыве связок голеностопный сустав выходит из своего нормального положения — это состояние носит название вывих. Травмы чаще всего случаются во время участия в спортивных соревнованиях, при ношении неудобной обуви или ходьбе либо беге по неровной поверхности.
Иногда растяжение связок происходит из-за того, что человек рождается уже со слабыми сухожилиями в этой области. Предыдущая травма голеностопа или ступни может также способствовать ослаблению связок и приводить к их растяжению.
Внешние симптомы надрыва — отечность и кровоподтекСимптомы надрыва связок голеностопа включают в себя:
- Боль или болезненные ощущения
- Опухание
- Кровоподтек
- Трудности при ходьбе
- Тугоподвижность сустава
- Нестабильность в суставе
Эти симптомы могут варьироваться по интенсивности в зависимости от тяжести надрыва. Иногда боль и припухлость отсутствует у людей, которые уже имели надрыв связок голеностопа. Вместо этого, они могут просто чувствовать, что голеностопный сустав нестабилен или находится не в нормальном положении при ходьбе. Даже в легких случаях, если нет боли, припухлости и других симптомов — лечение и диагностика требуются в обязательном порядке.
Существуют четыре основные причины, почему травма голеностопа требует особого медицинского внимания:
- отсутствие своевременного лечения может привести к хронической нестабильности голеностопного сустава, что будет вызывать постоянный дискомфорт.
- более тяжелые травмы голеностопа могут иметь место совместно с растяжением. Это может выражаться в серьезных разрушениях кости, что при отсутствии должного лечения может привести к серьезным осложнениям.
- частичный разрыв сухожилий может сопровождаться травмой ступни, что может остаться незамеченным.
- восстановление травмированных связок необходимо начинать сразу же. Если реабилитации задерживается, могут возникнуть проблемы с эффективным и правильным восстановлением.
При оценке полученной травмы голеностопного сустава травматолог подробно расспрашивает больного о механизме повреждения, тщательно анализирует все симптомы и осматривает ногу. Степень травмы может определить только МРТ, УЗИ и рентген не дадут никакого результата
Повязка на голеностопный сустав
Если у вас есть растяжение связок, то необходимо в обязательном порядке пройти реабилитацию. Фактически, именно с нее и начинается лечение. Для восстановления связок голеностопа врач рекомендует следующие варианты лечения:
- Покой. Старайтесь щадить больную ногу, меньше нагружать во время ходьбы. Меньше ходите пешком — это может вызвать большее повреждение. Покой требуется только в первые дни после травмы.
- Лед. Приложите пакет со льдом к поврежденной области, при этом оберните лед в тонкое полотенце. Прикладывайте лед в течение 15 минут, а затем уберите его на 1 час, после чего повторите процедуру.
- Повязка. Эластичный бинт может быть рекомендован для стабилизации сустава и уменьшения отечности. Как правильно накладывать повязку показано в видеоролике.
- Возвышенное положение. Голеностоп должен быть приподнят выше уровня сердца, чтобы уменьшить отечность и боль. Для этого используйте подушки, стулья и другие подручные предметы, с помощью которых можно придать возвышенное положение ноге.
- Лечебная физкультура. Начинайте выполнять разминочные упражнения (вращения в разных направлениях, сгибания и разгибания) на 2-4 день заболевания, в зависимости от тяжести травмы. Включайте сустав в работу, если позволяет боль. Не выполняйте разминку сустава и упражнения, если это вызывает дискомфорт (боль). Врач должен составить для вас программу реабилитации, чтобы ускорить заживление и восстановить объем движений.
- Лекарства. Нестероидные противовоспалительные препараты, такие как ибупрофен, могут быть рекомендованы для уменьшения боли и воспаления. В некоторых случаях, отпускаемые по рецепту болеутоляющие лекарства также необходимы. Также для лечения голеностопа используются добавки для связок и суставов.
В более тяжелых случаях может быть необходима операция. Хирургическое вмешательство, как правило, включает в себя восстановление поврежденных сухожилий. При растяжении связок голеностопного сустава врач выбирает ту хирургическую процедуру, которая лучше всего подходит для конкретного случая, что зависит от типа и тяжести полученной травмы, а также уровня активности пациента.
После операции реабилитация является очень важным фактором для восстановления нормальной функции голеностопа. Правильно составленная программа реабилитации имеет решающее значение для достижения успешного результата. Необходимо регулярно ходить на прием к врачу, чтобы лечение происходило правильно и функции голеностопа быстрее восстанавливались.
sportwiki.to
Растяжение голеностопа (лодыжки): первая помощь, лечение

© Maridav — stock.adobe.com
Координацию и амортизацию движений при ходьбе, беге и прыжках обеспечивает голеностопный сустав совместно со стопой. При этом он постоянно контактирует с поверхностью и испытывает разнонаправленные ударные нагрузки. Поэтому его часто травмируют не только спортсмены, но и те, кто далек от спорта. Большинство таких повреждений – это растяжения различной степени.
Причины
Занятия спортом, связанные с быстрыми и резкими перемещениями, прыжками и падениями, часто приводят к чрезмерной и несбалансированной нагрузке на ноги. Поэтому для таких спортсменов растяжение связок голеностопа или лодыжки одна из самых распространенных травм. В обычной жизни такие повреждения происходят при использовании не соответствующей рельефу местности или виду деятельности обуви.
Избыточный вес и слаборазвитая мускулатура также повышают риск падения, ушиба или подворачивания стопы. Спровоцировать тяжелые последствия от неудачного прыжка или ходьбы по неровной поверхности могут врожденные или приобретенные в результате травм или хирургических операций дегенеративные изменения сустава.
Степени растяжения
Повреждения голеностопа в зависимости от тяжести подразделяются на:
- Легкие (первая степень) – происходит частичный разрыв мягких тканей в месте соединения связок и мышц. Болевые ощущения слабые и проявляются при нагрузке и движении сустава, который немного ограничен в подвижности. Нога не утрачивает опорную функцию.
- Средняя (вторая) – разрушению подвергается значительное количество волокон связок. В первый момент возникает резкая боль, которая намного стихает со временем и может продолжаться несколько дней. Ступить на ногу почти невозможно. Подвижность голеностопа почти частично заблокирована болевыми ощущениями и сильной опухолью.
- Тяжелая (третья) – характеризуется полным разрывом связок или сухожилий и долго не проходящей острой болью. Симптомы аналогичны переломам костей сустава – он полностью утрачивает подвижность и опорные функции.


© 6m5 — stock.adobe.com
Симптомы растяжения голеностопного сустава
При небольших повреждениях болевые ощущения могут появиться только на следующий день. Возникает небольшой отек сустава. На месте травмы может произойти местное кровоизлияние. Опора на ногу затрудняется незначительной болью. Подвижность сустава слабо ограничена.
В более сложных случаях при сильном болевом синдроме следует сразу обратиться к медицинскому специалисту, чтобы установить точную причину, и не допустить тяжелых последствий от повторных повреждений в случае перелома.
При растяжении второй или третьей степени в момент травмы резкая боль может сопровождаться характерным хрустом или щелчком. Она не исчезает даже в спокойном состоянии. При надавливании на поврежденный участок или вращении стопы – резко обостряется. Полный разрыв связок приводит к быстрому появлению отека и гематомы, местному повышению температуры. Сустав приобретает аномальную подвижность. Все движения блокируются сильной болью и изменением взаимного положения частей сочленения. Нога частично или полностью утрачивает опорную функцию.
Диагностика
При первичном осмотре, прежде всего, определяется тяжесть повреждения с помощью пальпации и стресс-тестов, которые проводят для исключения рентгеновского исследования на наличие перелома. Если этими способами причину установить не удается, то делают рентгеновские снимки голеностопа в трех плоскостях. Также целесообразность проведения такого исследования определяется с помощью Оттаввских правил обследования лодыжки: если пострадавший не может выдерживать вес тела, делая четыре шага, то требуется дальнейшее уточнение диагноза, и высока степень вероятности перелома (95-98 %).
Для уточнения состояния связок, мягких тканей и выявления скрытых гематом назначается магнитно-резонансная или компьютерная томография.
Первая помощь
Сначала принимаются меры для снятия болевого синдрома и уменьшения отечности при помощи холодного компресса и обезболивающих препаратов. Затем поврежденную конечность необходимо уложить на удобную возвышенность и провести иммобилизацию сустава. Для этого можно использовать бинт, шину или специальный бандаж.
При средней степени повреждения нужно обратиться к врачу для уточнения диагноза и назначения лечения. При острых болевых ощущениях и подозрении на перелом следует немедленно вызвать скорую помощь.


© obereg — stock.adobe.com
Лечение
При незначительном растяжении лодыжки или голеностопа (первой или второй степени) достаточно наложения тугой повязки или кинезиотейпирования в сочетании с частичным или полным ограничением нагрузки на одну-две недели. Первые несколько дней для облегчения боли и снижения отека применяются холодные компрессы и анальгетики. Затем на место повреждения наносятся анестезирующие и противовоспалительные мази.
Хорошим местным обезболивающим эффектом обладает гель Найз.


На второй или третий день назначаются процедуры физиотерапии (УВЧ, магнитотерапия, лечение лазером) и различные разогревающие процедуры (парафиновые компрессы или изокерит). При возможности наступать на ногу разрешается начинать ходить и выполнять простейшие упражнения: шевеление пальцами ноги, повороты и вращения стопы.
В более тяжелых случаях может потребоваться госпитализация и хирургическое вмешательство, после которого проводится длительное консервативное лечение (2-3 месяца) и голень фиксируется гипсовой лонгетой до полного заживления связок.
Что нельзя делать при растяжении щиколотки
До снятия болевого синдрома не следует нагружать ногу, и первые несколько дней не использовать разогревающие мази и компрессы, не принимать горячие ванны и не посещать бани и сауны. Во избежание застойных явлений и атрофии мышц и связок на ночь необходимо снимать давящую повязку. При появлении сильной боли при ходьбе или выполнении упражнений сразу устранить нагрузку и обеспечить продолжительный отдых.
Реабилитация
Если не провести полноценное восстановление работоспособности всех элементов сочленения, то растяжение связок голеностопного сустава может стать серьезным препятствием для активного образа жизни и занятий спортом. Поэтому сразу после снятия остроты болевого синдрома, отечности и заживления связок обязательно назначается лечебная гимнастика и массаж. На начальном этапе при этом используется стабилизация сустава эластичной повязкой или специальным фиксирующим приспособлением. Нагрузка и амплитуда выполнения упражнений увеличиваются постепенно, по мере укрепления мышц, и растягивания связок и сухожилий.
Любая тренировка начинается с разминки.
В зависимости от степени повреждения полное восстановление работоспособности голеностопа длится от двух недель до четырех месяцев.


© catinsyrup — stock.adobe.com
Медикаменты
Главной задачей при лечении таких травм является снятие боли, отечности, устранение гематом и восстановление целостности волокон связок. Для этого перорально применяются нестероидные анальгетики, анестезирующие и разогревающие мази и гели. В случае проблем с желудочно-кишечным трактом могут назначаться внутримышечные инъекции. Для более быстрого восстановления связок необходимо сбалансированное питание и насыщение организма микроэлементами и витаминами.
Как правильно наложить повязку при растяжении голеностопа
До наложения повязки необходимо обеспечить правильное положение стопы. При повреждении связок:
- Пяточно-малоберцовой, передней и задней таранно-малоберцовой – подошвенную сторону отводят наружу.
- Дельтовидной – подошвенную сторону отводят внутрь.
- Межберцовых – стопу слегка сгибают.
Бинтуется конечность от узкой части к широкой, в виде восьмерки: сначала на лодыжке, а затем переходит на стопу. Каждый слой наматывается без морщин и складок и должен перекрывать предыдущий. Необходимо контролировать степень натяжения, чтобы не передавить кровеносные сосуды, и в то же время обеспечить надежную фиксацию сустава. Кончается процедура на лодыжке, и бинт фиксируется на ее внешней стороне.


© Andrey Popov — stock.adobe.com
Профилактика
Уменьшить риск травмирования поможет:
- Тщательный подбор обуви, которая надежно фиксирует сустав.
- Постоянная тренировка мышц и связок голеностопа.
- Контроль нагрузок при выполнении упражнений и освоение техники их исполнения.
- Поддержание хорошей физической формы и улучшение координации движений.
- Нормализация веса.

Медицинский эксперт проекта. 30 лет стажа в практической медицине. с 2006 по 2016 — руководитель службы экспертизы качества медицинской помощи и защиты прав и защиты прав застрахованных в СоГАЗ-мед. с 2018 года научный консультант и медицинский эксперт проекта Cross.Expert.
Редакция Cross.Expert
cross.expert
6 компрессов при растяжении голеностопа: способы лечения разрыва связок сустава домашними мазями и травяными ванночками
Голеностопный сустав относится к сложным анатомическим сочленениям. Растяжение связок – вид травматического повреждения голеностопа, которое заключается в микроскопических надрывах соединительной ткани связочного аппарата.
Разрыв связок относится к легким травмам опорно‐двигательного аппарата, которые требуют консервативного лечения и использования средств народной медицины.
Компрессы
Компрессы при растяжении голеностопа улучшают кровообращение и трофику тканей в месте поражения, ускоряют процессы регенерации повреждённых микроволокон связки.
С глиняным порошком
Глина – эффективное средство народной медицины для лечения заболеваний мускулатуры и суставов. При регулярном нанесении компрессов с глиняным порошком у пациента диагностируется снижение воспаления в области голеностопа, исчезновение отёчности и гематом.


На место растяжения связок наносится голубая, синяя, зелёная или красная глина, разбавленная водой до консистенции густой сметаны. Врачи также рекомендуют вместо воды использовать массажное масло. Смесь нужно нанести на голеностоп, обернуть компрессной бумагой и укутать теплым пледом. Глиняные компрессы рекомендуется менять каждые 2,5 – 3 часа. При систематическом использовании глиняных компрессов боль исчезает через 12 часов, а опухоль спадает на 4 сутки. Уменьшить количество прикладываний компресса можно только после рассасывания припухлости в области щиколотки. Через 7 – 12 дней рекомендуется приступить к процедурам прогрева голеностопа в теплых глиняных ванночках.


Для улучшения кровообращения и ускорения процесса реабилитации нужно использовать компресс на основе глины, уксуса и чеснока. Глиняный порошок в количестве 50 гр. развести в литре воды. Перемешать смесь до получения однородной консистенции. Добавить 5 столовых ложек столового уксуса (лучше яблочного) и 1 зубчик измельченного чеснока. Бинт, сложенный в несколько слоёв, смочить в полученном растворе и закрепить на области растяжения. Держать компресс не менее 3 часов. Курс лечения – 5 дней.
С чесноком
Чеснок – народное средство борьбы с растяжением связок голеностопа, с болью и воспалением. Комбинация чеснока с маслом эвкалипта обеспечивает выраженный обезболивающий эффект. Для приготовления компресса необходимо смешать 1 столовую ложку чесночного сока и 5 капель эфирного масла эвкалипта. Промочить этим раствором марлю и приложить к месту растяжения. Процедуру повторить после высыхания марли. Курс лечения 3–4 раза в сутки, продолжительность – 7 дней.


Для эффективного устранения болевого синдрома и заживления микроволокон связок голеностопа можно использовать народное средство на основе чеснока, водки и яблочного уксуса. Обратите внимание, что этот вид компрессов используют только в случае отсутствия микротравм, порезов и ссадин на кожном покрове. Для приготовления средства необходимо залить яблочным уксусом (0,5 л.) 2 целые головки чеснока. Добавить стакан водки и оставить настаиваться на 2 недели. Периодически средство необходимо взбалтывать. Хранить в холодном месте. По истечении указанного срока в настойку добавить 5–6 капель эфирного масла эвкалипта и тщательно взболтать. Приготовленный бинт смочить в полученной смеси и приложить к голеностопу. Менять повязку рекомендуется сразу после частичного высыхания. Курс лечения – 7 дней.
С картофелем
В лечении растяжения связок голеностопа эффективны народные средства на основе картофеля. Кашицу из сырого перетёртого картофеля выложить на марлю и приложить к больному месту. Аппликация фиксируется на суставе с помощью марлевого бинта. Повязку можно оставить на ночь. Для ускорения регенерации мышечных волокон к измельченному картофелю необходимо добавить по 2 чайные ложки сока капустного листа, сока репчатого лука и 1 чайную ложку сахарного песка. Смесь перемешать и приложить к поражённой связке голеностопа.
С лимонным соком
Лимонный сок – народное средство, которое улучшает кровообращение, что ведет к быстрому снижению воспаления в тканях после растяжения связки. Для приготовления компресса следует выжать сок одного лимона на повязку, изготовленную из нескольких слоев марли. Компресс зафиксировать на поврежденном суставе. Держать не более 1 часа. Курс повторения – ежедневно в течение 5 дней.
С барбарисом
Заранее необходимо высушить и измельчить ветки, кору и корень барбариса. Дубильные вещества, алкалоиды и витамины, которые содержатся в барбарисе оказывают выраженное противовоспалительное и противоотёчное действие. В небольшую кастрюлю вылить стакан свежего молока (можно использовать родниковую воду) и 200 гр. измельченного сырья барбариса. Смесь довести до кипения и проваривать на медленном огне в течение 20 минут. Остудить средство до комнатной температуры. Промокнуть подготовленный бинт в полученном растворе и приложить к месту растяжения. Данное народное средство можно процедить и принимать внутрь по 1 столовой ложке перед приёмом пищи. Комбинирование наружного и внутреннего приёма позволит ускорить процесс реабилитации.


С капустным листом и водкой
Алкоголь улучшает кровообращение, ускоряя процессы восстановления тканей. Капустный лист устраняет отёчность тканей и снижает болевые ощущения при растяжении связки ноги. Для приготовления потребуется замочить капустный лист в 300 мл. водки. Оставить на 15 минут и приложить к голеностопу. Обернуть ногу плёнкой и укутать полотенцем или одеялом. Держать средство не более 1 часа. Повторять 1 раз в день. Курс лечения – 7 дней.
Полезное видео
Из видео вы узнаете правила приготовления компресса из мыла, воды и яичного желтка. Особенности использования народного средства с горячим молоком и правила нанесения йодной сетки.
Ванночки при разрыве мышц связочного аппарата

 Ножные ванночки оказывают выраженное обезболивающее, успокаивающее и противовоспалительное действие. Для восстановления работоспособности травмированной ноги после растяжения связки можно использовать сырье ромашки аптечной, подорожника, мяты, календулы и череды. Сначала нужно приготовить отвар из целебной травы и добавить его в тёплую воду (в соотношении 1 часть отвара и 3 части воды). Прогревать голеностоп в течение 20–25 минут. После процедуры рекомендуется вытереть насухо ногу и укутать полотенцем или шерстяным одеялом.
Ножные ванночки оказывают выраженное обезболивающее, успокаивающее и противовоспалительное действие. Для восстановления работоспособности травмированной ноги после растяжения связки можно использовать сырье ромашки аптечной, подорожника, мяты, календулы и череды. Сначала нужно приготовить отвар из целебной травы и добавить его в тёплую воду (в соотношении 1 часть отвара и 3 части воды). Прогревать голеностоп в течение 20–25 минут. После процедуры рекомендуется вытереть насухо ногу и укутать полотенцем или шерстяным одеялом.ВНИМАНИЕ! Нельзя использовать тёплые ванночки в первые дни после растяжения голеностопа. Процедуру рекомендуется начинать на 4 день. Преждевременное прогревание сустава приводит к усугублению воспалительного процесса и усилению боли.
Что можно добавить в ванночку для ног при растяжении голеностопа:
- отвар чёрной бузины с добавлением соды в пропорциях 1 часть бузины и 3 части воды;
- эфирные масла апельсина, герани, можжевельника, лимона, розы, ромашки, бергамота;
- отвар листьев герани (на 3 литра воды 6 столовых ложек отвара).
Лечение голеностопного сустава мазями
С прополисом
Для быстрого восстановления функциональности повреждённой ноги, устранения гематом и болевого синдрома можно использовать народное средство в виде мази на основе прополиса. Измельчить 15 гр. прополиса и смешать его с 100 гр. вазелина. Постоянно помешивая прогревать смесь на водяной бане в течение 15 минут. Остудить полученное народное средство до комнатной температуры. Наносить по 2–3 мм. на пораженный сустав 5–6 раз в сутки.
Обратите внимание, что при полном остывании мазь затвердевает. Перед нанесением необходимо разогреть мазь в микроволновой печи.
С шишками хмеля
Хмель обладает антисептическим, противовоспалительным и обезболивающим действием. Народное средство из хмеля можно применять при растяжении связок голеностопа, которое сопровождается травмированием кожного покрова. При регулярном нанесении мази на повреждённую ногу пациент отмечает выраженное болеутоляющее свойство, восстановление подвижности ноги через 6–7 процедур. Для приготовления мази необходимо измельчить 200 гр. шишек хмеля до получения однородной порошкообразной консистенции. Растереть порошок с 1 столовой ложкой сливочного масла (не топлёного). Наносить не менее 3 раз в сутки на область поражения. Хранить мазь в холодильнике.
Полезное видео
Из видео вы узнаете рецепт компресса из муки и соли, основные правила и особенности фиксирования этого народного средства на поражённом суставе.
Итоги
При неправильном подходе к народному лечению связок при растяжении голеностопа у пациента усугубляется воспалительный процесс, обостряется болевой синдром и продлевается период реабилитации.
Что делать нельзя:
- наносить чистый спирт на травмированный голеностоп с наличием открытых ран или язв;
- использовать сухое прогревание солью или горячие ванночки в первые 3 дня после растяжения связок;
- интенсивно массировать или растирать связочный аппарат голеностопа;
- использовать народные средства при разрыве связок 3 степени.
Рекомендуется использовать народные средства при растяжении связок голеностопа только в комбинации с медикаментозным лечением. Подробно про лечение голеностопного сустава можно прочитать в статье «Растяжение и разрыв связок голени – методы лечения от практикующего врача».
Оптимальная схема лечения:
- приём противовоспалительных препаратов в таблетированной форме 1–2 раза в сутки;
- нанесение компрессов или мазей народной медицины;
- на 4 день после растяжения прогревать голеностоп в ванночках с добавлением противовоспалительных компонентов;
- на 5–6 день после начала лечения народными средствами приступить к массажу голеностопа.
sustav.med-ru.net
Воспаление связок голеностопа | Суставы
Как и чем лечить воспаление связок и сухожилий голеностопа медикаменты, препараты, фото
Суставы стопы связываются между собой кровоснабжением, поэтому при отсутствии лечения воспаление переходит на голеностоп с пальцев. Голень и таранная кость очень прочно соединены, и поддерживаются изнутри и снаружи боковыми связками.
Сустав всегда играет ключевую роль в различных передвижениях, например, беге, езде на автомобиле или ходьбе. Сустав выносит на себе все массу тела человека. Часто такой груз становится слишком большим и утомительным.
Воспаление голеностопного сустава или артрит появляется с обеих сторон симметрично или только с одной стороны. Причины этого могут быть самыми разными.
Строение свода стопы и голеностопа
На стопе есть 3 вида суставов между:
- пяткой и предплюсной,
- предплюсной и плюсневыми костями,
- малоберцовой, надпяточной и большеберцовой костями голени.
 Первые два соединения образовывают свод стопы. Последнее соединение формирует голеностопный сустав с лодыжками по бокам, что видно на фото. Сустав обеспечивается венозной и артериальной сетью.
Первые два соединения образовывают свод стопы. Последнее соединение формирует голеностопный сустав с лодыжками по бокам, что видно на фото. Сустав обеспечивается венозной и артериальной сетью.
Внутрь суставной сумки с кровью приходят питательные вещества для хрящей, однако таким путем попадает и инфекция из органов, если есть хроническое либо острое заболевание, которое нужно лечить. Воспаление переходит по общим сосудам на голеностоп.
Ахиллово сухожилие икроножной мышцы подходит к пяточной кости сзади, что позволяет человеку подниматься на «носочки». Ахиллово сухожилие является самым мощным во всем теле. Оно выдерживает нагрузку до 400 кг. Количество движений отклонения во все стороны от 90 до 60 градусов, это зависит от растяжения связок и тренированности.
Если голеностоп активен при физических нагрузках, это способствует увеличению шанса на его повреждение.
Почему появляется воспаление
Воспалительный процесс суставов стопы начинается под воздействием:
- повышенной травматизации хрящей и связок вследствие роста нагрузки (повышения массы тела, длительной ходьбы, ношения тяжестей), а также при переломах, ударах и ушибах конечностей,
- плоскостопия, которое выражено нарушением свода, изменением центра тяжести на стопе, увеличением компенсаторной нагрузки на голеностоп,
- вирусной либо бактериальной инфекции в организме,
- чрезмерной аллергической настроенности, которая приводит к аутоимунным процессам и деформации тканей, что выражается в появлении ревматоидного артрита или системной красной волчанки,
- псориаза и подагры, которые вызывают нарушения внутренних обменных процессов.
Лечение голеностопного сустава предполагает учет всех вышеперечисленных причин.
Проявления артрита
Пациенты могут жаловаться на разные симптомы, и их интенсивность. Боль и дискомфорт каждый человек воспринимает по-разному, только нарушение функциональности сустава позволяет делать выводы о диагнозе.
- Боли в одном и обоих пораженных суставах. По своему характеру это ноющая боль, которая становится интенсивнее при движениях,
- Трудность ходьбы вследствие нарушенного разгибания и сгибания голеностопа,
- Общая утомляемость, вялость, озноб с незначительным увеличением температуры.
Врачебный осмотр показывает:
- красноту кожи в районе лодыжек,
- отечность тканей,
- припухание и увеличение голеностопного сустава больной конечности,
- при пальпации – ощущение горячей кожи в воспаленной области.
В острой форме воспаление суставов стопы демонстрирует более выраженные симптомы:
- скачки температуры,
- ограничения двигательной активности,
- внезапный озноб.
 В хронической форме заболевание медленно начинается и протекает, однако при этом происходят значительные поражения суставов.
В хронической форме заболевание медленно начинается и протекает, однако при этом происходят значительные поражения суставов.
Применение ультразвука дает возможность улучшить проникновение лекарства внутрь, а также снимает отечность тканей, и предотвращает деформацию хряща.
Воспаление может быть длительным или интенсивным, но в любом случае, оно приводит к разрушению хряща, высокому истиранию костных поверхностей, появлению артрозоартрита, сопровождающегося разрушением костных составляющих.
Больной сустав становится более толстым, мышцы голени подвергаются атрофии и «усыхают», что видно на фото. Человек с трудом ходит из-за боли, его нужно срочно лечить и проводить диагностику.
Диагностические методы
Для проверки всех суставных нарушений применяются одни и те же методы диагностики. При заболеваниях голеностопа необходимо применять следующие методы:
- рентген в разных проекциях: деформация поверхностей сустава, хряща; присутствие гноя внутри капсулы, изменения костной ткани,
- УЗИ дает возможность увидеть деформацию мягких тканей, которые окружают сустав, а также отечность и поражения связок,
- магнитно-резонансная томография является самым информативным и чувствительным методом диагностики.
Чтобы выявить возбудителя нужно сделать пункцию с посевом на среды синовиальной жидкости.
Важно сделать аллергические пробы, которые позволяют выявить симптоматику и роль чрезмерной склонности к аллергии в воспалении.
Лечение острой формы артрита требует обязательного периода покоя для сустава. Важно ограничить передвижения больного до полного постельного режима. Если это нельзя сделать, то назначается использование поддерживающих повязок и опоры на трость.
Инфекционный артрит лечится антибиотиками. Максимальный эффект достигается с помощью определения чувствительности флоры, но это длительный метод, в то время, как больной требует безотлагательной помощи. Таким образом, назначаются антибиотики, перорального или инъекционного использования.
В аптеке можно купить специальные утепляющие и поддерживающие повязки для голеностопов и связок или голеностопный ортез.
 Нельзя забывать и о местных средствах (гелях, мазях), они снимают отечность и согревают. Средства не нужно использовать с первых дней, в это время рекомендовано приложение холода. Со второго дня используются тепловые процедуры.
Нельзя забывать и о местных средствах (гелях, мазях), они снимают отечность и согревают. Средства не нужно использовать с первых дней, в это время рекомендовано приложение холода. Со второго дня используются тепловые процедуры.
Нельзя самостоятельно принимать решение об употреблении нестероидных противовоспалительных препаратах, поскольку они имеют побочные действия. По показаниям их назначает врача в виде мазей, внутримышечного введения или введения внутрь сустава.
Действие любой мази становится сильнее, если ногу попарить в ванне или сделать компресс.
Чтобы вылечить артрит необходимо полностью ликвидировать заболевание, его вызвавшее.
Если заболевание вошло в хроническую стадию, то лечение голеностопного сустава предполагает:
- нормализацию массы тела для облегчения состояния связок и суставов,
- укрепление общего иммунитета либо прием препаратов-депрессоров, когда воспаление вызвано аллергией,
- употребление хондропротекторов для восстановления хряща и связок,
- курсы витаминотерапии.
В пожилом возрасте причины появления артрита это, прежде всего, малоподвижность и нарушенное питание по артериям, которые поражены атеросклерозом. В таких случаях необходим прием статинов, средств, расширяющих сосуды голени.
Самые лучшие результаты в лечении дает сочетание лекарственных средств с физиотерапией, например, массажем и грязевыми аппликациями. Кроме этого, санаторно-курортное лечение удаляет остаточные симптомы заболевания.
Нарушения голеностопа можно вылечить, выявив причины и применив все актуальные средства терапии.
Профилактика
Чтобы не было нарушений голеностопа и связок, необходимо следовать определенным рекомендациям. Первое правило –ведение здорового образа жизни. Правильный рацион питания помогает держать нормальный вес, не допуская появления солей и шлаков, и поддерживая оптимальный баланс веществ.
Алкоголь и курение крайне негативно сказываются на общем здоровье человека, кроме этого, это причины ослабления суставов, и голеностопных в том числе.
 Регулярные физические нагрузки на суставы необходимы, но важно не перенагружаться, чтобы голеностоп не был травмирован. Полезно ходить пешком, но только при правильной обуви, безопасном темпе и подходящем дорожном покрытии.
Регулярные физические нагрузки на суставы необходимы, но важно не перенагружаться, чтобы голеностоп не был травмирован. Полезно ходить пешком, но только при правильной обуви, безопасном темпе и подходящем дорожном покрытии.
Водные упражнения выступают одним из наилучших видов нагрузки. Голеностопному суставу обеспечивается нужный объем движений, но отсутствует необходимость поддержки веса собственного тела.
Важную роль при профилактике играет грамотный подбор обуви. Необходимо, чтобы обувь надежно фиксировала ноги, а также имела жесткий задник и толстую подошву. Ношение каблуков губительно для связок и суставов, поскольку стопа все время находится в неправильном положении, а этом может вызвать травму голеностопа.
На голеностоп приходится большая нагрузка во время ходьбы. Даже самые незначительные повреждения и нарушения функции могут привести к серьезным трудностям. Воспаление суставов может быть показателем:
- инфекционных процессов,
- аутоиммунных заболеваний,
- эндокринных нарушений,
- заболеваний мочеполовой и других систем.
Безусловно, лечить артрит гораздо эффективнее, когда симптомы несильно выражены и не так болезненны. Поздние стадии, как правило, отличаются разрушением связок и сустава.
Причины и лечение артрита голеностопного сустава
Артрит голеностопного сустава является нечастым заболеванием – это сочленение создано природой очень прочным и выносливым. Ежедневно ему приходится выдерживать сотни движений, которые совершаются под воздействием массы всего туловища. Поэтому в основе воспаления лежат причины, которые поражают слабое место сустава – связки, идущие к лодыжке.
Щиколотки сами по себе поражаются чаще всего – значительные костные выступы по бокам от сустава становятся уязвимыми для различных повреждений. Из-за этого пациенты обычно жалуются именно на боли в лодыжке – остальные части сустава хорошо прикрыты мягкими тканями. Артрит голеностопа, независимо от причин, обладает общими симптомами, которые легко оценить даже в домашних условиях.
Поэтому с такими травмами больные редко обращаются к врачу, предпочитая лечиться народными средствами. Если они подобраны правильно, то осложнения наблюдаются редко. А чтобы их не произошло, следует уметь правильно оценивать симптомы, исключая более тяжёлые повреждения.

Артрит голеностопного сустава возникает нечасто, что обусловлено строением голеностопного сустава. Они обеспечивают максимальное укрепление структур, участвующих в регулярных движениях:
- Само сочленение является небольшим по объёму, что максимально исключает любую патологическую подвижность.
- Оно укреплено с боковых сторон лодыжками – костными отростками, которые расположены в области щиколоток. Они исключают боковые сгибания, являющиеся опасными для целостности сустава.
- Суставная сумка не имеет заворотов или карманов, которые могли бы повреждаться при толчках и ударах.
- В области стопы формируются мощные сосудистые сплетения, которые положительно влияют на обмен веществ. Поэтому небольшие травмы, неизбежно возникающие при ходьбе, быстро заживают без последствий.
Даже такая «неуязвимая» структура имеет слабое место – боковые связки, идущие от щиколоток к стопе, что приводит к появлению симптомов поражения именно в этой области.

Посттравматический артрит голеностопного сустава развивается при совершении в нём движения, которое превышает его функциональные возможности. Обычно это происходит по следующему механизму:
- В основе поражения лежит подворачивание ноги при ходьбе или неловкое падение с небольшой высоты.
- При этом стопа смещается внутрь, что приводит к перемещению всей нагрузки на область щиколотки.
- Связки, укрепляющие этот отдел, оказываются неподготовленными к такому сильному удару.
- Происходят небольшие надрывы в точке их прикрепления, что сразу же вовлекает в процесс капсулу сустава.
- Сильное сотрясение оболочек приводит к множественным кровоизлияниям, которые провоцируют развитие воспаления.
Симптомы артрита после травмы возникают уже в течение первых секунд, а затем постепенно нарастают, что позволяет сразу отличить эту форму повреждения.
Перенос инфекции
Реактивный артрит голеностопного сустава является другой причиной воспаления – в её основе находится перемещение микробов с током крови. Установить их источник очень сложно, так как суставные симптомы развиваются только через несколько недель после перенесённого заболевания:
- Чаще всего реактивное воспаление вызывают кишечные и мочеполовые инфекции – их возбудители легко проникают в лимфатическую систему.
- Попадая затем в кровоток, они поглощаются белыми клетками крови – но погибают там не сразу.
- Даже после уничтожения источника микробов они продолжают находиться внутри этих клеток, путешествуя по сосудам.
- Лейкоциты в «спокойном состоянии» перемещаются обратно в стенку сустава, принося с собой полуживых микробов.
- Если по каким-то причинам они разрушаются, то бактерии попадают прямо в суставную жидкость – развивается артрит голеностопного сустава.
При реактивных формах наблюдается постепенное развитие симптомов – клиника развивается по мере попадания микробов внутрь сустава.

Вне зависимости от причины, артрит голеностопного сустава будет проявляться общими признаками воспаления. Отличать их будет только время возникновения – резкое при травме или постепенное при инфекции:
- Боль будет иметь ноющий и постоянный характер, резко усиливаясь при любом движении.
- Она определяется в области щиколоток, имея двустороннюю локализацию или определяясь с одной стороны. Последняя характеристика подходит для травмы, когда связки поражаются только с наружной стороны стопы.
- Любая попытка движения вызовет приступ жгучей боли, которая простреливает вдоль стопы.
- Артрит голеностопного сустава вызывает отёчность кожи, которая приводит к сглаживанию контуров лодыжек.
- Кожный покров с боковых сторон приобретает красный или багровый цвет, и становится горячим на ощупь.
- При травме можно наблюдать кровоизлияния под кожей, которые расположены по направлению повреждённых волокон связок.
- Возникает ограничение подвижности стопы, которое постепенно нарастает к окончанию первых суток. Этот симптом отличает артрит от более тяжёлых травм (вывих, перелом), при которых движения в суставе утрачиваются сразу после повреждения.
При артрите стопа нередко принимает вынужденное положение – с поворотом подошвы внутрь, что связано с перераспределением тонуса мышц голени.

Народные средства активно используются при поражениях суставов – если травма не является серьёзной, то в домашних условиях вылечить её проще и легче. Для этого следует придерживаться некоторых правил:
- Лечение артрита голеностопного сустава в раннем периоде направлено на устранение большинства симптомов. Ведущими являются боль и отёк, которые можно уменьшить путём приложения холода местно.
- А вот для окончательного выздоровления нужны уже тепловые процедуры, позволяющие улучшить кровообращение в области сочленения.
- Для восстановления нормальной функции сустава необходима лечебная гимнастика, которая позволяет вернуть привычный объём движений.
Если применять перечисленные методы в правильной последовательности, то о последствиях перенесённого артрита можно смело забыть.
Народные средства

Эти методики передаются через поколения, а их составляющие можно легко найти в каждом доме. Народные средства обладают небольшим эффектом, зато почти не имеют побочных реакций после применения:
- С появлением боли и отёка начинают прикладывать холод к области сустава – для этого отлично подойдёт содержимое морозилки или резиновая грелка с ледяной водой. Предварительно их накрывают тонким полотенцем, чтобы не вызвать обморожение кожи. Процедуры повторяют каждые 15 минут в течение первых двух часов, делая небольшие перерывы.
- Стопу фиксируют жёсткой повязкой на несколько дней – для этого используют эластичный бинт, которым выполняют закрытие области сустава.
- Сразу после появления симптомов применяют спиртовые настойки, содержащие ментол или шалфей – они обладают охлаждающим эффектом.
Через сутки после начала артрита начинают использовать согревающие средства. Их нужно использовать разумно, чтобы не вызвать повреждения кожи вокруг сочленения:
- Применяются спиртовые настойки, которые содержат раздражающие вещества – экстракт красного перца, эвкалипта или камфору. Они создают участки локального расширения сосудов, обеспечивая выведение токсинов.
- Можно использовать обычные детские горчичники, которые накладывают вокруг поражённых лодыжек или перцовый пластырь.
- Для улучшения согревающего эффекта повязка должна иметь вид компресса – для этого в неё добавляют слои ваты, закрывая сверху шерстяной тканью (например, носком или шалью).
- Эти мероприятия продолжают сочетать с использованием эластичного бинта, чтобы уменьшить двигательную нагрузку на больной сустав.
Лечение народными средствами в домашних условиях занимает около недели – за этот период успевают восстановиться повреждённые мягкие ткани.
Восстановление
Для устранения скованности в суставе, которая остаётся даже после устранения всех симптомов, применяют лечебную гимнастику. Её упражнения не представляют сложности, поэтому легко осваиваются пациентами в домашних условиях:
- Начинают с изотонических упражнений – охватив расслабленную стопу ладонями, её медленно тянут по направлению к себе и обратно. При этом мышцы голени не должны принимать участие в движении!
- Через неделю приступают к активным движениям – для этого выполняют многократное сгибание и разгибание стопы.
- Ещё через неделю увеличивают объём подвижности – производят боковые повороты стопой, а также её вращение по часовой стрелке и против неё.
Весь комплекс упражнений занимает около месяца – на весь этот период голеностопный сустав следует щадить, закрывая эластичной повязкой или мягким бандажом. Если хруст или ограничение подвижности в суставе сохраняется, то гимнастику можно продолжать до полного устранения симптомов.
Что такое тендинит голеностопного сустава, по каким причинам он развивается, симптомы и лечение

В данной статье рассматриваются причины воспаления ахиллова сухожилия. Описываются симптомы, методы диагностики и лечения.
Сухожилие — это образование из соединительной ткани, которое фиксирует мышцы с костями. Благодаря им человек может сгибать, разгибать или поворачивать конечности.
Патология, при которой происходит воспалительное поражение связок голеностопа, носит название тендинит. В основном этому заболеванию подвержены люди старшего возраста, но оно может развиться и у более молодых людей, активно занимающихся спортом или тяжелым физическим трудом.
Что представляет из себя патология: классификация тендинита
Тендинит — это острое воспалительное или дистрофическое заболевание. Патология имеет сложную классификацию.
Таблица №1. Классификация тендинита голеностопа:
- первичным — самостоятельное заболевание;
- вторичный — развивается на фоне каких либо патологий.
Мужчины подвержены этому заболеванию чаще, чем женщины.
По каким причинам развивается тендинит
Патология имеет множество причин развития:
- Высокие физические нагрузки на ноги. Они являются наиболее частой причиной болезни. Мышцы сокращаясь, натягивают сухожилия, и если это происходит резко, возникают микротравмы, что со временем приводит к развитию патологии.
- Механические травмы. Травма ахиллова сухожилия возникает при резком поднятии стопы на носки во время прыжков или бега.
- Воспалительные процессы. К развитию тендинита могут привести воспаления рядом с сухожилием, например, при травмировании мягких тканей.
- Инфекции. Воспаление связок может развиться вследствие некоторых инфекций. Возбудитель болезни проникает в сустав, разрушая его. Затем поражает соседние сухожилия.
- Ревматоидные заболевания. Это патологии, поражающие соединительные ткани. А так как сухожилия состоят из соединительной ткани, то велика вероятность, что та или иная патология затронет и их.
- Нарушение обмена веществ в организме. Часто подагра является причиной развития тендинита.
- Дегенеративные заболевания суставов. Дегенеративные процессы разрушают сустав, что приводит к его деформации. Близлежащее сухожилие подвергается ущемлению и микротравмам, провоцирующим его воспаление.
Кроме вышеназванных причин, тендинит вызывают переохлаждения, возрастные изменения в организме человека, врожденные отклонения в развитии сустава, аллергии.
Проявления заболевания
Основным проявлением заболевания является боль в области голеностопа. Специалисты выделяют 3 стадии в зависимости от проявления болевого синдрома.
Источники:
http://medprevention.ru/nogi/stupni-koleni-lodyzhki/1622-kak-i-chem-lechit-vospalenie-svyazok-i-sukhozhilij-golenostopa-medikamenty-preparaty-foto
http://moyskelet.ru/nogi/golenostop-i-stopa/prichiny-i-lechenie-artrita-golenostopnogo-sustava.html
Что такое тендинит голеностопного сустава, по каким причинам он развивается, симптомы и лечение
ostamed.ru
признаки, симптомы и первая помощь
Содержание статьи:
Свободное и, что самое важное, комфортное передвижение обеспечивается полноценным и правильным функционированием голеностопа. Именно на эту анатомическую структуру приходится основная нагрузка в то время как человек ходит, прыгает, бегает, занимается балетом, спортом. Поэтому любые повреждения голеностопного сустава важно лечить безотлагательно. Только в этом случае полностью восстанавливается природная степень функционирования связочного скелета.
Лечение растяжения связок голеностопа

Эластичный бинт при растяжении связок
Травмы голеностопного сустава – часто встречающееся явление в травматологии. Чаще всего врачи диагностируют растяжение связок. Хотя с медицинской точки зрения такое определение состояния не является верным. Связки по своей природе не могут растягиваться, а лишь рваться. Поэтому понятие растяжение связок голеностопного сустава подразумевает частичный (одной или нескольких волокон) или полный разрыв волокон, сопровождающийся нарушением целостности нервов, микрососудов. Согласно Международной классификации болезней (МКБ) этой патологии присвоен код S93.4.
Механизм развития патологии
Голеностопный сустав образовывается тремя костями стопы – таранная, малая и большая берцовая. За фиксацию этих костных образований отвечают три группы связок. А именно:
- внутренние связки, расположенные между обоими берцовыми костными образованиями;
- дельтовидная связка;
- пяточно-малоберцовая и таранно-берцовая связки.
Перечисленные связки и отвечают за самые разнообразные движения, совершаемые стопой во время бега, прыжков, ходьбе, перемещении по наклонной поверхности. Одновременно с этим связки ограничивают объем двигательной активности, чем предохраняют от повреждений поверхность суставов. Растяжение возникает на фоне совершения стопой двигательной активности, объем которой в разы превышает природный максимум.
У многих из нас возникали ситуации, когда во время занятия спортом, беге или ходьбе нога подворачивалась внутрь. Подобное провоцирует нарушение состояния связок. У спортсменов, занимающихся на лыжах или коньках, растяжение происходит из-за того, что при резком торможении стопа резко разворачивается внутрь. Как видно, патология развивается на фоне избыточной нагрузки на стопу, голень. Это происходит при таких явлениях:
- избыточная масса тела;
- не природный объем двигательной активности;
- перенос груза большого веса;
- врожденная патология конфигурации стопы;
- длительное ношение обуви с высоким каблуком.
Артрозные и воспалительные изменения, возникшие по разным причинам, также вызывают растяжение голеностопа.
Степени патологии
В травматологии выделяется три степени патологии:
I степень
У больного наблюдается небольшой по объему надрыв маленьких волокон или пучка. Клиническая картина практически отсутствует, подвижность сохраняется. О травме может говорить то, что пострадавшему некоторое, очень короткое, время тяжело наступать на нижнюю конечность.
II степень
Разрыв более масштабный, если сравнивать с нарушениями первой степени. Симптоматика становится более выраженной, наступать на поврежденную конечность становится сложнее. Болевой синдром, который развивается, имитирует тот, что наблюдается при переломе трубчатых костей. Пострадавший на протяжении семи дней ограничен в своей трудоспособности.
III степень
Наиболее тяжелая форма заболевания. Одна или сразу несколько связок целиком отрывается. Клиническую картину легко спутать с симптоматикой перелома голеностопа. Функциональность стопы полностью нарушается.
Клиническая картина

Растяжение связок голеностопного сустава
Травматологи отмечают, что у растяжения II и III степени много общих черт с переломом лодыжки. Поэтому, получив любую травму голеностопа, человеку следует в кратчайшие сроки обратиться к специалисту за квалифицированной помощью.
Симптомы растяжения связок голеностопа различаются зависимо от степени повреждения. К примеру, при повреждении I степени у пострадавшего в день получения травмы не отмечается никаких клинических проявлений, физическая активность не снижается. На второй день отмечается образование отека, гематомы (синяка) и признаки посттравматического воспалительного процесса. Взрослый может самостоятельно передвигаться, слегка прихрамывая, а ребенок часто отказывается опираться на пострадавшую конечность. При отсутствии лечения в месте травмы может повышаться температура.
II и III степени патологии более выразительны в плане клинической картины. А именно:
Боль
Болевой синдром сильно выражен и наступает сразу после получения травмы. Яркость боли сохраняется на протяжении часа, затем интенсивность постепенно уменьшается и возникает только в случае попытки встать на травмированную ногу. Если повреждение относится ко II степени, больной передвигается самостоятельно. Болевой синдром чаще всего вызывается отеком, который, распространяясь, приводит к сдавливанию пучков сосудов и нервных окончаний.
Отек
Это самый основной признак нарушения целостности связок. Отек при растяжении ограничивается только зоной повреждения, что и отличает его от перелома, при котором отечность охватывает стопу, голень. Состояние наблюдается на протяжении семи дней, а по мере уменьшения замещается гематомой.
Синяк или гематома
Такое состояние травматологи-ортопеды считают косвенным симптомом растяжения. По истечении семи дней с момента получения травмы гематома охватывает целиком лодыжку со стороны повреждения. Спустя 14-21 день состояние опускается ниже и фиксируется на подошве. На протяжении всего времени гематома от темно-синего тона переходит в желтый цвет. Это объясняется распадом кровяных клеток. Справиться с гематомой помогает мазь левомеколь или другие средства антикоагулятного спектра действия.
Невозможность или ограниченность передвижения без посторонней помощи
Нарушение функционала голеностопа при II и III степени в первые несколько дней проявляется тем, что пострадавший не способен опираться на стопу, ходить.
При корректном лечении растяжение связок заживает за десять или четырнадцать дней.
Как диагностируют патологию?
В лечении растяжения важную роль играет правильная диагностика. Существует несколько диагностических инструментов:
Рентгенография
Позволяет отличить разрыв связок от иных нарушений целостности частей голеностопа. Обязательный вид исследования, проводящийся в двух проекциях – боковая и прямая.
УЗИ
Дополнительный метод исследования. Чаще всего применяется при отеке и гематомах.
МРТ
Применяется в самых тяжелых и запущенных случаях. Помогает очертить зону предстоящего оперативного вмешательства.
Лечебная тактика

Использование мазей
В общем, лечение растяжения связок голеностопа направлено на решение таких задача:
- устранение болевого синдрома;
- ликвидация отека;
- удаление кровоподтека.
Разрыв связок начинают лечить с обездвиживания сустава. До рентгенографии иммобилизация позволяет избежать ухудшения состояния, если у больного обнаружится еще и перелом. В медицинских учреждениях обездвиживание голеностопа достигается гипсовой повязкой.
В домашних условиях или непосредственно на месте происшествия можно воспользоваться импровизированной лонгеткой. Сделать ее легко из доски небольшой толщины. Длина должна быть такой, чтобы охватить пораженный голеностоп, голень и колено. Доску фиксируют при помощи бинта.
При отсутствии сильной боли и наличия возможности самостоятельно передвигаться ограничиваются повязкой давящего типа. Первый, так называемый закрепляющий, виток приходится на нижнюю треть голени. Далее, описывая восьмерки, бинт спускается к стопе, охватывая и ее.
Поврежденный сустав обязательно охладить. Так можно избежать развития сильного отека. Холод актуален в течение первых суток после получения травмы. Дальше поврежденный участок согревают. При наличии обезболивающих препаратов (Кетанов, Анальгин) в виде растворов, рекомендуется сделать местные инъекции.
Если пострадавшему назначен бандаж, общий срок его ношения достигает десяти дней. На ночное время повязку снимают. Гипсовая повязка носится не дольше семи дней. При нарушении этого правила возможно развитие такого осложнение, как нестабильность сустава.
Лечебный процесс после снятия бандажа и гипсовой лангеты должен сопровождаться нанесением противовоспалительных мазей нестероидного спектра действия. Это может быть, к примеру, диклофенак, долгит. Их эффективность заключается в том, что они оказывают не только противовоспалительное, но и обезболивающее действие.
Опасность гематомы заключается в том, что сгустки крови могут стать причиной воспалительного процесса. Избежать этого помогают мази, относящиеся к семейству антикоагулянтов прямого действия. Природные свойства активных компонентов этих препаратов помогают улучшить кровоток в поврежденном участке.
Перечисленные выше меры рационально применять на I и II стадии повреждения. Тогда как лечить растягивание связок голеностопа III стадии следует исключительно оперативным вмешательством. В послеоперационном периоде обязательно применение венотоников.
Народные средства

Народные средства при растяжении
Народные средства активно применяются и представителями традиционной медицины. Особенно, если ведется речь про первую стадию растяжения.
Одним из наиболее доступных рецептов является компресс с водкой. Смоченный бинт накладывают на поврежденный участок, затем накладывается полиэтиленовая пленка и вата. Компресс фиксируется бинтом и оставляется примерно на 8 часов. Если проводить манипуляции в течение суток или двух, отек начнет быстро уходить.
Водку можно заменить теплым молоком, желательно, домашним. Сам механизм наложения компресса аналогичен вышеописанному.
Лечить незначительное растяжение можно луковыми примочками. Для этого средние по размеру головки овоща измельчают, смешивают с одной столовой ложкой соли. Смесь выкладывают между двумя слоями марли и накладывают на голеностоп.
Реабилитационный период
Для устранения растяжения связок важно не только лечение, но и корректная реабилитация. Конкретный тип мероприятия определяется несколькими факторами:
- скорость восстановления поврежденных связок;
- степень повреждения;
- последствия, развившиеся вследствие травмы.
Наиболее частыми методами реабилитации являются:
Физиотерапия
Ультразвук – направлен на улучшение циркуляции крови в голеностопе. Процедура улучшает степень всасываемости применяемых лекарственных средств, его накопления в тканях.
УВЧ помогает снизить воспалительный процесс. Сопровождающее процедуру расширение сосудов налаживает нарушенный травмой обмен веществ в тканях.
Парафинотерапия также направлена на уменьшение объема воспаления, а также обезболивание.
Магнитотерапия – положительно влияет на отток лимфы, степень воспаления, повышает всасываемость.
Электрофорез с любым препаратом противовоспалительного спектра действия.
Гимнастика
Упражнения, назначаемые специалистом, предназначены для укрепления связок. Следует помнить, что приступать к их выполнению можно только спустя один или три месяца после получения травмы. Восстановить функционирование связок помогает хождение на пальцах. Такую гимнастику рекомендовано дополнять ходьбой на внешней и внутренней стороне стопы. Детям будет интересно побегать босыми ногами по песку, речной или морской гальке. Также им можно предложить собирать пальцами монетки, фасоль, рассыпанные по полу.
Восстановление после растяжения I степени не занимает много времени. Если лечение было проведено правильно, остаточных явлений не будет наблюдаться. При II и III степени последствия дают о себе знать в основном при нагрузке.
Это проявляется в хронических болях, небольшом покалывании. Чаще всего это объясняется тем, что в процесс рубцевания были вовлечены нервные окончания и образовались небольшие по размеру узелки.
nogostop.ru








 Ожирение печени или жировой гепатоз – это нарушение жирового обмена печени и накопление клеток жира в тканях органа.
Ожирение печени или жировой гепатоз – это нарушение жирового обмена печени и накопление клеток жира в тканях органа.



 Автор статьи: Рейзис Ара Романовна,
Автор статьи: Рейзис Ара Романовна, Для младенцев первых дней жизни нормальным считается значение от 1,2 до 5,3 ммоль/л.
Для младенцев первых дней жизни нормальным считается значение от 1,2 до 5,3 ммоль/л. Нарушение в работе различных систем и органов.
Нарушение в работе различных систем и органов. Нормальные показатели
Нормальные показатели Но все же основной причиной считают дисфункцию почек. Повышенный уровень мочевины в крови наблюдается при следующих расстройствах:
Но все же основной причиной считают дисфункцию почек. Повышенный уровень мочевины в крови наблюдается при следующих расстройствах:
 Проверка на повышение уровня мочевины в крови у взрослых проводится посредством биохимического анализа. Забор крови происходит из вены.
Проверка на повышение уровня мочевины в крови у взрослых проводится посредством биохимического анализа. Забор крови происходит из вены. Загрузка…
Загрузка…

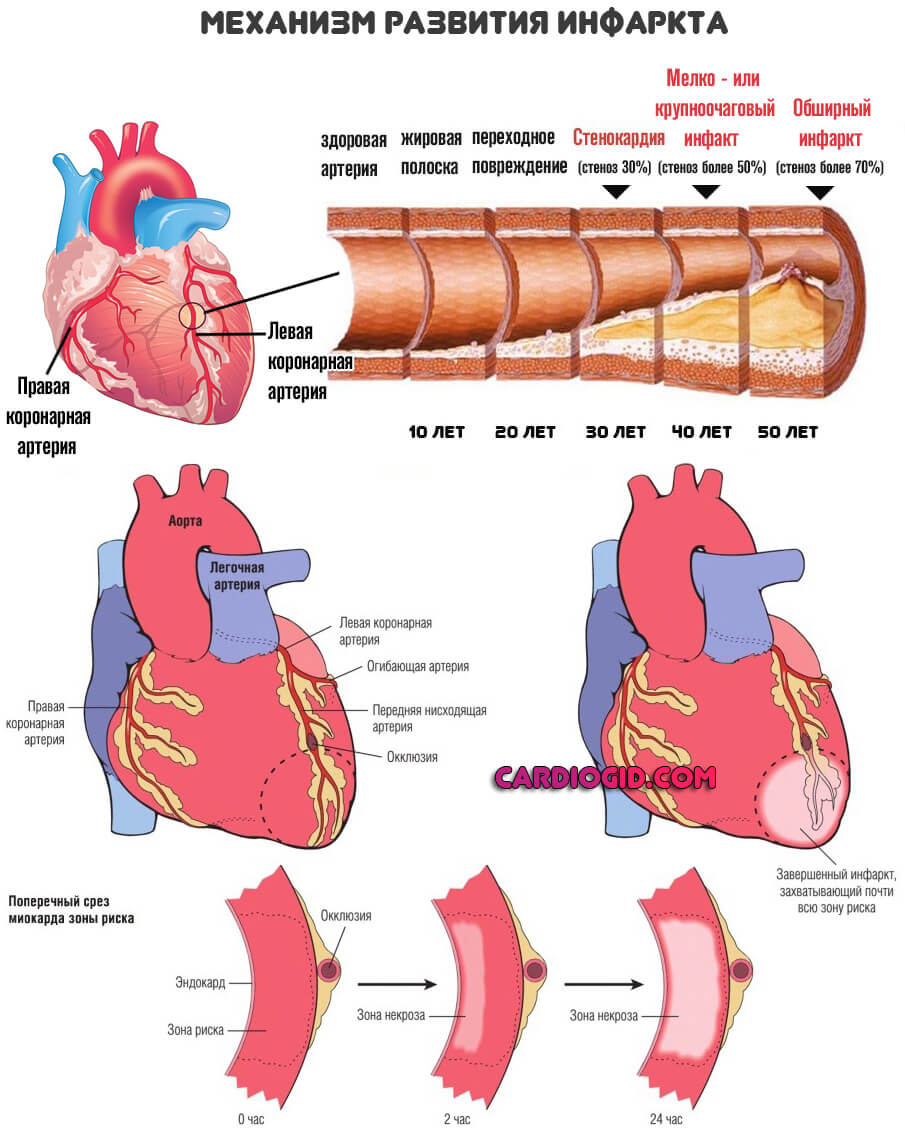
























 голодание на воде, экадаши, однодневное голодание, как голодать на воде, короткое голодание
голодание на воде, экадаши, однодневное голодание, как голодать на воде, короткое голодание






 Загрузка …
Загрузка …


 .
.











 С приходом холодов увеличивается количество простудных, респираторных заболеваний. Это связано с тем, что организм не может резко перестроиться под изменения погодных условий. Это проявляется появлением насморка, кашля, ломоты в суставах. В данном случае, домашняя аптечка первой помощи должна иметь порошки от простуды и гриппа, список которых будет представлен ниже. Наряду с этим — краткая информация по использованию препарата, имеющимся противопоказаниям, побочным эффектам. Эти данные помогут в решении вопроса «какой препарат выбрать для лечения?»
С приходом холодов увеличивается количество простудных, респираторных заболеваний. Это связано с тем, что организм не может резко перестроиться под изменения погодных условий. Это проявляется появлением насморка, кашля, ломоты в суставах. В данном случае, домашняя аптечка первой помощи должна иметь порошки от простуды и гриппа, список которых будет представлен ниже. Наряду с этим — краткая информация по использованию препарата, имеющимся противопоказаниям, побочным эффектам. Эти данные помогут в решении вопроса «какой препарат выбрать для лечения?» Продукция данной формы предназначена для перорального потребления. Порошок упакован в отдельное саше, рассчитанное на один прием. Содержимое пакетика высыпать в чашку, разбавить теплой кипяченой водой. Хорошо размешать, принять внутрь. Препарат начинает действовать в течение четверти часа. Такая скорость обусловлена тем, что лекарство попадает внутрь в жидком виде, всасывание его происходит быстрее, следовательно — мгновенный результат. Известно, что скорость действия зависит от того, в какой форме используется лекарство. Но есть небольшой нюанс: лечебное снадобье нужно принять при первых признаках появления заболевания, таких как насморк, кашель. Организм получит дополнительную поддержку, активизирует собственную защиту. В этом случае выздоровление наступит скорее. Действие парацетамола увеличивается под воздействием кофеина. Если нет противопоказаний к потреблению кофе, то лечебный порошок желательно запить чашкой бодрящего напитка. Также при насморке желательно использовать назальные капли, облегчающие состояние носовой полости.
Продукция данной формы предназначена для перорального потребления. Порошок упакован в отдельное саше, рассчитанное на один прием. Содержимое пакетика высыпать в чашку, разбавить теплой кипяченой водой. Хорошо размешать, принять внутрь. Препарат начинает действовать в течение четверти часа. Такая скорость обусловлена тем, что лекарство попадает внутрь в жидком виде, всасывание его происходит быстрее, следовательно — мгновенный результат. Известно, что скорость действия зависит от того, в какой форме используется лекарство. Но есть небольшой нюанс: лечебное снадобье нужно принять при первых признаках появления заболевания, таких как насморк, кашель. Организм получит дополнительную поддержку, активизирует собственную защиту. В этом случае выздоровление наступит скорее. Действие парацетамола увеличивается под воздействием кофеина. Если нет противопоказаний к потреблению кофе, то лечебный порошок желательно запить чашкой бодрящего напитка. Также при насморке желательно использовать назальные капли, облегчающие состояние носовой полости. Терафлю. Один из действенных противопростудных порошков против гриппа и простуды. Возглавляет список популярных средств для лечения первых признаков орви. Борется с жаром, насморком, слезоточением. Сужает сосуды носовой полости и носоглотки. Избавляет от отечности. Снимает болезненные ощущения в мышечных тканях и суставах, излечивает головную боль. Избавляет от чихания, болей в горле, кашля. Оказывает быстрый, но кратковременный эффект при простуде. Рекомендован при необходимости оставаться на ногах в любой ситуации. Действующее вещество — парацетамол, известный своими свойствами снижения боли и жара. Фенирамин оказывает противоаллергическое действие. Фенилэфрин является сосудосуживающим веществом при проявлении насморка. Действует в течение 7 — 8 часов. Повторный прием напитка против простуды возможен через 6 часов.
Терафлю. Один из действенных противопростудных порошков против гриппа и простуды. Возглавляет список популярных средств для лечения первых признаков орви. Борется с жаром, насморком, слезоточением. Сужает сосуды носовой полости и носоглотки. Избавляет от отечности. Снимает болезненные ощущения в мышечных тканях и суставах, излечивает головную боль. Избавляет от чихания, болей в горле, кашля. Оказывает быстрый, но кратковременный эффект при простуде. Рекомендован при необходимости оставаться на ногах в любой ситуации. Действующее вещество — парацетамол, известный своими свойствами снижения боли и жара. Фенирамин оказывает противоаллергическое действие. Фенилэфрин является сосудосуживающим веществом при проявлении насморка. Действует в течение 7 — 8 часов. Повторный прием напитка против простуды возможен через 6 часов. Викс Актив Симптомакс. Порошок противопростудного действия. Облегчает 6 симптомов простуды: повышенная температура, насморк и заложенность носа, болезненность в горле, головные боли, ломота суставов, кашель. Основное действие обусловлено парацетамолом — обезболивающим, жаропонижающим веществом. Фенилэфрин является сосудосуживающим веществом при насморке. Гвайфенезин облегчает симптомы кашля.
Викс Актив Симптомакс. Порошок противопростудного действия. Облегчает 6 симптомов простуды: повышенная температура, насморк и заложенность носа, болезненность в горле, головные боли, ломота суставов, кашель. Основное действие обусловлено парацетамолом — обезболивающим, жаропонижающим веществом. Фенилэфрин является сосудосуживающим веществом при насморке. Гвайфенезин облегчает симптомы кашля. Колдакт. Форма выпуска — таблетки, капсулы, суспензии, порошок против гриппа и простуды. Независимо от того, какая лекарственная форма используется, применяют его как жаропонижающее, болеутоляющее, сосудосуживающее средство при насморке и противоаллергическое вещество. Порошковая форма популярна при лечении гриппа и простуды у детей. Порошок разводят теплой водой, молоком или сладким напитком. Снимает основные симптомы простуды и ОРВИ, облегчает дыхание при насморке или заложенности носа.
Колдакт. Форма выпуска — таблетки, капсулы, суспензии, порошок против гриппа и простуды. Независимо от того, какая лекарственная форма используется, применяют его как жаропонижающее, болеутоляющее, сосудосуживающее средство при насморке и противоаллергическое вещество. Порошковая форма популярна при лечении гриппа и простуды у детей. Порошок разводят теплой водой, молоком или сладким напитком. Снимает основные симптомы простуды и ОРВИ, облегчает дыхание при насморке или заложенности носа. Антигриппин. В составе препарата имеются парацетамол, витамин C, хлорфенамин. Применяется для облегчения таких симптомов, как: повышенная температура, головные боли, мышечные боли, заболевания горла и гортани, насморк и заложенность носа.
Антигриппин. В составе препарата имеются парацетамол, витамин C, хлорфенамин. Применяется для облегчения таких симптомов, как: повышенная температура, головные боли, мышечные боли, заболевания горла и гортани, насморк и заложенность носа. Нимесил. Он же Нимесулид. Порошок из класса анальгетиков. Устраняет симптомы простуды и орви. Действует для снижения жара и боли. Облегчает дыхание при насморке. Может применяться для снятия болевого синдрома при травмах опорно-двигательного аппарата. Лечит головные боли. Используют для облегчения состояния в послеоперационный период. Не желателен одновременный прием с диуретиками, препаратами для сгущения лимфы. Это может вызвать обезвоживание организма, тромбофлебит.
Нимесил. Он же Нимесулид. Порошок из класса анальгетиков. Устраняет симптомы простуды и орви. Действует для снижения жара и боли. Облегчает дыхание при насморке. Может применяться для снятия болевого синдрома при травмах опорно-двигательного аппарата. Лечит головные боли. Используют для облегчения состояния в послеоперационный период. Не желателен одновременный прием с диуретиками, препаратами для сгущения лимфы. Это может вызвать обезвоживание организма, тромбофлебит. период беременности и лактации;
период беременности и лактации; Употребление порошка от простуды и гриппа в рекомендованных дозах не влечет появления осложнений. При передозировке парацетамола наблюдаются бледность кожных покровов, чувство тошноты, рвотная реакция. Может быть ухудшение аппетита, интоксикация печени. В течение первых шести часов необходимо провести промывание желудка. Через 9 часов — введение метионина. Через 12 часов — N-ацетилцистеина. Необходимость повторного введения метионина зависит от концентрации парацетамола в крови.
Употребление порошка от простуды и гриппа в рекомендованных дозах не влечет появления осложнений. При передозировке парацетамола наблюдаются бледность кожных покровов, чувство тошноты, рвотная реакция. Может быть ухудшение аппетита, интоксикация печени. В течение первых шести часов необходимо провести промывание желудка. Через 9 часов — введение метионина. Через 12 часов — N-ацетилцистеина. Необходимость повторного введения метионина зависит от концентрации парацетамола в крови.




 В список их преимуществ можно записать:
В список их преимуществ можно записать:
 Передозировка порошков (а употреблять их можно не более 4-х раз в сутки) чревата такими явлениями, как:
Передозировка порошков (а употреблять их можно не более 4-х раз в сутки) чревата такими явлениями, как:
 Однако при всей своей результативности «Антигриппин» считается коварным препаратом, ведь он способен вызывать побочные эффекты. Среди них можно выделить головокружение, утомляемость, общую слабость организма.
Однако при всей своей результативности «Антигриппин» считается коварным препаратом, ведь он способен вызывать побочные эффекты. Среди них можно выделить головокружение, утомляемость, общую слабость организма.






















 Нажмите, чтобы увеличить фото
Нажмите, чтобы увеличить фото

 Восточная медицина представляет тело человека пронизанным энергетическими потоками, каждый из которых поставляет энергию в определенный орган. Каждый поток отвечает за определенный орган. Начало меридиана находится на ладони, ступне, лице или голове, а окончание – в определенном органе.
Восточная медицина представляет тело человека пронизанным энергетическими потоками, каждый из которых поставляет энергию в определенный орган. Каждый поток отвечает за определенный орган. Начало меридиана находится на ладони, ступне, лице или голове, а окончание – в определенном органе. Боли, возникающие в эпигастральной части, повторяющиеся несколько дней, указывают на поражение слизистой части желудка. Гастрит характеризуются очень разнообразными клиническими признаками. Часто при болях возникают такие симптомы, как тяжесть в желудке после поглощения пищи. Больные жалуются на сильную тошноту, сопровождающуюся рвотой, на отвращение к пище, при повышенном уровне содержания желудочного секрета возникает изжога, галитоз.
Боли, возникающие в эпигастральной части, повторяющиеся несколько дней, указывают на поражение слизистой части желудка. Гастрит характеризуются очень разнообразными клиническими признаками. Часто при болях возникают такие симптомы, как тяжесть в желудке после поглощения пищи. Больные жалуются на сильную тошноту, сопровождающуюся рвотой, на отвращение к пище, при повышенном уровне содержания желудочного секрета возникает изжога, галитоз. Гастрит является популярной патологией желудочно-кишечной сферы, при которой наблюдается патологический процесс желудка. Это способствует сбою функциональности всего ЖКТ. При хроническом гастрите слизистая часть желудка воспалена постоянно. Очень часто при данной форме патологии возникает понижение уровня кислотности желудочного секрета. Патология с нормальным или повышенным уровнем кислотности, как правило, характеризуется поверхностным течением. При этом, наблюдаются такие симптомы, как отрыжка, чувство переполненности в желудке после поглощения пищи.
Гастрит является популярной патологией желудочно-кишечной сферы, при которой наблюдается патологический процесс желудка. Это способствует сбою функциональности всего ЖКТ. При хроническом гастрите слизистая часть желудка воспалена постоянно. Очень часто при данной форме патологии возникает понижение уровня кислотности желудочного секрета. Патология с нормальным или повышенным уровнем кислотности, как правило, характеризуется поверхностным течением. При этом, наблюдаются такие симптомы, как отрыжка, чувство переполненности в желудке после поглощения пищи. Очень важным моментом при диагностике является локализация ощущений. Боли при наличии гастрита в медицине называют болями в эпигастральной части. Пациентов мучают неприятные ощущения в левой верхней части живота, там, где находится желудок. Как правило, беспокоят ощущения в сезон обострений гастритов: весной и осенью. Эти симптомы мучают пациента на протяжении всего дня, но усиливаются, как правило, после поглощения пищи. Продолжительность хронической формы гастрита составляет примерно несколько дней.
Очень важным моментом при диагностике является локализация ощущений. Боли при наличии гастрита в медицине называют болями в эпигастральной части. Пациентов мучают неприятные ощущения в левой верхней части живота, там, где находится желудок. Как правило, беспокоят ощущения в сезон обострений гастритов: весной и осенью. Эти симптомы мучают пациента на протяжении всего дня, но усиливаются, как правило, после поглощения пищи. Продолжительность хронической формы гастрита составляет примерно несколько дней. Чтобы снять такие симптомы, как отрыжка, изжога, больным назначают такое средство, как фосфалюгель и его аналоги. Для того, чтобы стимулировать двигательную способность ЖКТ, прописывается мотилиум. Если живот болит в средней части и больному требуется восстановление слизистой желудка, тогда могут быть прописаны такие лекарства, как калефрон и другие. Облепиховое масло – отличное средство для восстановления слизистой части желудка.
Чтобы снять такие симптомы, как отрыжка, изжога, больным назначают такое средство, как фосфалюгель и его аналоги. Для того, чтобы стимулировать двигательную способность ЖКТ, прописывается мотилиум. Если живот болит в средней части и больному требуется восстановление слизистой желудка, тогда могут быть прописаны такие лекарства, как калефрон и другие. Облепиховое масло – отличное средство для восстановления слизистой части желудка.
















 Основные рекомендации по образу жизни при гэрб
Основные рекомендации по образу жизни при гэрб
 Рефлюкс-эзофагит является хроническим заболеванием пищевода, при котором отмечается патологический заброс содержимого желудка в пищевод. Важно осознавать, насколько опасно это заболевание, ведь при отсутствии лечения оно может протекать с тяжелыми осложнениями.
Рефлюкс-эзофагит является хроническим заболеванием пищевода, при котором отмечается патологический заброс содержимого желудка в пищевод. Важно осознавать, насколько опасно это заболевание, ведь при отсутствии лечения оно может протекать с тяжелыми осложнениями. Основные симптомы рефлюкс-эзофагита – появление дискомфорта, жжения и изжоги после приема пищи, после употребления кофе, алкогольных напитков, специй, жирной и сильно горячей пищи. Признаки рефлюкс-эзофагита усиливаются при наклоне вперед и в положении лежа.
Основные симптомы рефлюкс-эзофагита – появление дискомфорта, жжения и изжоги после приема пищи, после употребления кофе, алкогольных напитков, специй, жирной и сильно горячей пищи. Признаки рефлюкс-эзофагита усиливаются при наклоне вперед и в положении лежа.

 У детей также возможно развитие рефлюкс-эзофагита. Его наличие сопровождается появлением следующих симптомов у детей младенческого возраста:
У детей также возможно развитие рефлюкс-эзофагита. Его наличие сопровождается появлением следующих симптомов у детей младенческого возраста: Эзофагит может протекать остро, подостро и хронически. Острое течение заболевания возникает в основном из-за употребления веществ или препаратов, содержащих кислоту, спирт или щёлочи (довольно часто это происходит из-за распития спиртных напитков), чрезмерного употреблении специй в меню или крепкого кофе натощак.
Эзофагит может протекать остро, подостро и хронически. Острое течение заболевания возникает в основном из-за употребления веществ или препаратов, содержащих кислоту, спирт или щёлочи (довольно часто это происходит из-за распития спиртных напитков), чрезмерного употреблении специй в меню или крепкого кофе натощак.

















 Хлеб, который испечен из ржаной муки, обладает массой питательных свойств. Но ржаной хлеб при гастрите (острая форма) запрещен однозначно. И вот почему:
Хлеб, который испечен из ржаной муки, обладает массой питательных свойств. Но ржаной хлеб при гастрите (острая форма) запрещен однозначно. И вот почему: Положительные свойства:
Положительные свойства:










 С утверждением, что хлеб в рационе – это наше все, спорить трудно. Салаты, первые блюда, перекусы, мясные деликатесы без хлеба теряют свою привлекательность, и, по мнению большинства, без хлеба чувство сытости не наступает.
С утверждением, что хлеб в рационе – это наше все, спорить трудно. Салаты, первые блюда, перекусы, мясные деликатесы без хлеба теряют свою привлекательность, и, по мнению большинства, без хлеба чувство сытости не наступает.
 Если черный хлеб – исконно русский продукт, то белый история приписывает египтянам. Именно они впервые вырастили пшеницу и испекли хорошо известный батон, который сегодня присутствует в каждом доме. Уж как его только не ругают из-за высокого содержания углеводов! А вот о пищевой ценности забывают. Хотя в составе белого хлеба все присутствует – и витамины, и аминокислоты, и микроэлементы. Клетчатки меньше, чем в черном, кислотность – 7%, в нарезном батоне – 3%. Переваривается дрожжевой пшеничный хлеб 3 часа, бездрожжевой вариант – 2,5.
Если черный хлеб – исконно русский продукт, то белый история приписывает египтянам. Именно они впервые вырастили пшеницу и испекли хорошо известный батон, который сегодня присутствует в каждом доме. Уж как его только не ругают из-за высокого содержания углеводов! А вот о пищевой ценности забывают. Хотя в составе белого хлеба все присутствует – и витамины, и аминокислоты, и микроэлементы. Клетчатки меньше, чем в черном, кислотность – 7%, в нарезном батоне – 3%. Переваривается дрожжевой пшеничный хлеб 3 часа, бездрожжевой вариант – 2,5. Известный московский диетолог А.В. Ковальков считает, что отруби необходимы в питании. В своих лекциях он рассказывает, что отруби не перевариваются, а лишь проходят транзитом по пищеварительному тракту, отдавая все ценные вещества, и забирая все токсины. Также отруби называют «щеткой для кишечника», благодаря их способности усиливать перистальтику. В составе хлеба дрожжи действуют так же, поэтому для пациентов с гастритами отрубная выпечка нежелательна.
Известный московский диетолог А.В. Ковальков считает, что отруби необходимы в питании. В своих лекциях он рассказывает, что отруби не перевариваются, а лишь проходят транзитом по пищеварительному тракту, отдавая все ценные вещества, и забирая все токсины. Также отруби называют «щеткой для кишечника», благодаря их способности усиливать перистальтику. В составе хлеба дрожжи действуют так же, поэтому для пациентов с гастритами отрубная выпечка нежелательна. Не все виды хлебцов подходят для пациентов с гастритом. Разрешены ячменные и пшеничные, ржаные – противопоказаны. Рисовые, гречневые, кукурузные хлебцы употреблять можно, но в ограниченном количестве, не более 100 граммов в сутки и в размоченном виде. Вариации – хлебцы с начинкой и различными добавками лучше исключить. Оптимальный выбор – это диетические пшеничные хлебцы.
Не все виды хлебцов подходят для пациентов с гастритом. Разрешены ячменные и пшеничные, ржаные – противопоказаны. Рисовые, гречневые, кукурузные хлебцы употреблять можно, но в ограниченном количестве, не более 100 граммов в сутки и в размоченном виде. Вариации – хлебцы с начинкой и различными добавками лучше исключить. Оптимальный выбор – это диетические пшеничные хлебцы.
 Хотя все же необходимо рассмотреть все варианты. Это обусловлено тем, что как такового запрета при гастрите нет, поскольку бывают разные формы заболевания. Но лучше всего соблюдать рекомендации.
Хотя все же необходимо рассмотреть все варианты. Это обусловлено тем, что как такового запрета при гастрите нет, поскольку бывают разные формы заболевания. Но лучше всего соблюдать рекомендации. Наряду с полезными свойствами некоторых видов хлебных продуктов они имеют и некоторые противопоказания. Это такие, как:
Наряду с полезными свойствами некоторых видов хлебных продуктов они имеют и некоторые противопоказания. Это такие, как:

 Какой хлеб можно есть при панкреатите
Какой хлеб можно есть при панкреатите Можно ли есть шоколад при гастрите
Можно ли есть шоколад при гастрите Можно ли есть пряники, сушки и вафли при гастрите с повышенной кислотностью
Можно ли есть пряники, сушки и вафли при гастрите с повышенной кислотностью Можно ли есть сосиски при гастрите
Можно ли есть сосиски при гастрите






































 [4]
[4]












 Образование: Донецкий Национальный Университет, Биологический факультет, Биофизика.
Образование: Донецкий Национальный Университет, Биологический факультет, Биофизика.