Почему тянет живот на ранних сроках беременности?
Почему тянет живот на ранних сроках беременности? Такой вопрос часто волнует будущих мам, а временами приводит к панике. Когда неприятные ощущения патология, а когда норма?
Беременность – это особое время для матери и ее ребенка. Ведь связь между ними неразрывна, и каждое негативное влияние или стресс сказывается на них обоих.
Возможные причины возникновения болей
Каждая женщина мечтает о том, чтобы беременность протекала легко и не вызывала никаких поводов для тревоги. Однако, очень частая жалоба среди беременных – это боли внизу живота тянущего или ноющего характера.
Жалобы настолько распространены, что необходимо четко понимать, когда тянущие ощущения при беременности относятся к патологическим и требуют немедленного врачебного вмешательства, а когда являются вполне физиологическими и требуют лишь соблюдения общих рекомендаций.
Конечно, боли внизу живота могут появиться в любом сроке беременности, однако, наиболее часто женщины отмечают их появление на ранних сроках беременности.
Болезненные ощущения в животе при беременности бывают самые разнообразные как по субъективным ощущениям, так и по своей локализации, по интенсивности возникновения. Боли могут появляться как в покое, так и после какой-либо физической нагрузки. Неприятные ощущения могут проявляться в одном месте, либо иррадиировать в другие области.
Неприятных ощущений внизу живота редко удается избежать во время беременности. Данные ощущения могут возникать не только при патологии. Во время беременности матка увеличивается в размерах, происходит натяжение ее связок и мышц. Кроме того, происходит смещение органов малого таза. Все это ведет к появлению тянущих или ноющих ощущений в животе. Все эти явления – проявления физиологических изменений, которые происходят с женщиной во время беременности.
Конечно, данное состояние опаски не вызывает и не требует никаких вмешательств со стороны врача. Однако, не всегда тянущие боли внизу живота являются физиологическим процессом. Бывает, что это свидетельствует о том, что беременность протекает с патологией и требует медицинской корректировки.
Именно поэтому при появлении тянущих или ноющих болей внизу живота необходимо обратиться к акушер-гинекологу, чтобы точно установить причину возникновения болей.
Никогда не занимайтесь самолечением. Помните, что вы ответственны не только за себя, но и за маленького человечка, которого носите под своим сердцем.
Боли в животе во время беременности могут быть:
- «акушерские»;
- «неакушерские».
Боли, связанные с беременностью, могут быть связаны с развитием:
- физиологических изменений во время беременности;
- угрожающего выкидыша;
- замершей беременности;
- внематочной беременности.
Боли, не связанные с беременностью, могут возникать при:
- воспалительных процессах;
- патологии пищеварительной системы;
- хирургических заболеваниях;
- заболеваниях других органов или систем.
Боли внизу живота при беременности как вариант нормы
Не все боли внизу живота при беременности являются проявлением патологии. Иногда они могут встречаться и при нормальном течение беременности.
Как физиологический процесс боли внизу живота могут возникать при следующих ситуациях:
- признак наступившей беременности;
- смещение органов малого таза растущей маткой;
- растяжение связок и мышц, связанных с ростом матки.
Боли в животе – признак беременности
Узнать, что вы беременны, в настоящее время большого труда не составляет, потому что существуют тесты на беременность. Кроме того, свидетельством наступления беременности может служить задержка менструации.
Все это хорошо в том случае, когда менструации являются регулярными, а задержка их составляет не менее 14 дней. В этом случае тест на беременность может оказаться положительным. Однако, не стоит забывать, что не все тесты являются высокоточными, поэтому он может показать две заветные полоски гораздо позже, чем хотелось бы.
Поэтому необходимо пристальное внимание уделить ощущениям своего организма, ведь о наступлении беременности он сигнализирует задолго до проявления задержки менструации.
Если вы предполагаете, что наступление беременности возможно, то прислушайтесь внимательно к своему организму: он может послать вам сигнал в виде тянущих болей внизу живота. При этом боли будут отличаться по своей интенсивности: одна женщина скажет, что боли носят нестерпимый характер, другая их вообще не заметит. Каждая женщина индивидуальна.
Если каждым менструациям предшествуют неприятные болезненные ощущения внизу живота или пояснице, можно не понять, что в очередной раз они связаны с наступившей беременностью.
Болевые ощущения внизу живота при наступлении беременности могут быть связаны с процессом имплантации. Для этого необходимо вспомнить процесс оплодотворения яйцеклетки сперматозоидом. После их слияния в маточных трубах, оплодотворенная яйцеклетка попадает под действием движения ресничек в фаллопиевых трубах в матку. Маточный эндометрий представляет собой рыхлую массу, куда имплантируется оплодотворенная яйцеклетка.
Процесс имплантации представляет собой внедрение оплодотворенной яйцеклетки в эндометрий матки. В это время происходит нарушение целостности эндометрия, что может сопровождаться неприятными ощущениями внизу живота. Кроме того, иногда из половых путей могут появиться незначительные мажущие темно-кровянистые выделения, которые могут восприниматься как начало очередной менструации.
Угрожающий выкидыш
Достаточно частой причиной, когда возникают боли внизу живота, является угрожающий выкидыш. Данное состояние индивидуально и зависит не от физических нагрузок или полного покоя, а от состояния женщины и его будущего ребенка.
Среди причин, которые могут вызвать выкидыш, могут быть:
- тяжелая физическая нагрузка;
- половой контакт;
- нарушения питания плодного яйца;
- генетические нарушения и другие причины.
Конечно, это не является свидетельством того, что при полном покое выкидыш не произойдет. Выкидыш может произойти и из-за генных аномалий, и из-за стрессов. Ни одна женщина не застрахована от угрозы потери беременности.
Именно поэтому так необходимо внимание и чуткое отношение к состоянию своего организма, который всячески будет посылать сигналы, что беременность протекает не так, как хочется.
Угрожающий выкидыш сопровождается:
- ноющими или тянущими болями внизу живота;
- ноющими или тянущими болями в пояснице или крестце.
- кровянистыми выделениями из половых путей.
Если у вас появились болезненные ощущения внизу живота, необходимо обратиться к врачу, так как угрожающий выкидыш при неоказании медицинской помощи может превратиться в начавший аборт, лечение которого гораздо сложнее, а то и вовсе бесполезно.
Бригаду скорой помощи необходимо вызывать в том случае, если:
- боли внизу живота усиливаются;
- боли начинают иррадиировать в другие области;
- болезненные ощущения долго не проходят;
- появились кровянистые выделения из половых путей.
Усиление боли
Если тянущие боли внизу живота слабые, не усиливаются и не отдают в другие области, то до женской консультации в дневное время суток можно прийти самостоятельно. Это не будет грозить серьезными осложнениями вашего состояния.
Если же болезненные ощущения становятся более интенсивными, не проходят в покое, не стоит заниматься самолечением, принимать препараты без назначения врача.
На живот ничего класть нельзя. И горячее, и холодное прикладывание может способствовать началу выкидыша. Кроме того, при угрозе аборта данная манипуляция не уберет болезненных ощущений.
Локализованная боль
При возникновении угрожающего выкидыша боль тянущего или ноющего характера беспокоит беременную внизу живота.
Если же боли имеют четкую локализацию в определенном месте, чаще всего справа или слева, то необходима обязательная консультация специалиста, так как возможно развитие внематочной беременности или хирургической патологии, например, аппендицита.
Кровянистые выделения из половых путей
Если к тянущим болезненным ощущениям внизу живота присоединились кровянистые выделения из половых путей, необходима срочная медицинская помощь. Данное явление может свидетельствовать о начавшемся выкидыше.
Выделения при этом могут быть скудными мажущими или обильными, темными или яркими. В любом случае без консультации акушер-гинеколога не обойтись.
Встречаются ситуации, когда болевые ощущения отсутствуют, а кровянистые выделения из половых путей имеются. Этот случай также требует консультации специалиста.
Любые кровянистые выделения из половых путей могут быть свидетельством начавшегося выкидыша. Только своевременно начатое лечение может способствовать сохранению и пролонгированию беременности.
В некоторых случаях появление кровянистых выделений из половых путей может быть проявлением замершей беременности, которая требует немедленного медицинского вмешательства.
Замершая беременность
Не всегда оплодотворенная яйцеклетка развивается правильно. В некоторых случаях происходит прекращение ее деления и гибель. Чаще всего возникает замершая беременность из-за каких-либо мутаций. При этом женщина не подозревает, что беременность замерла.
Однако, погибшее плодное яйцо начинает отторгаться самостоятельно. При этом возникают тянущие боли внизу живота, к которым вскоре присоединяются кровянистые выделения из половых путей.
При установке диагноза замершей беременности может быть показано выскабливание полости матки. Возможно и консервативное ведение, но это может определить только специалист после консультации.
Внематочная беременность
Внематочная беременность чаще всего протекает по типу трубной беременности, когда оплодотворенная яйцеклетка не добирается до матки, и процесс имплантации происходит в маточной трубе. При этом развитие плодного яйца может продолжаться длительное время без каких-либо проявлений, вплоть до 12 недель беременности. Однако, чаще всего такая беременность прерывается на 6 – 8 неделе.
Плодное яйцо развивается и растет, что вызывает появление болезненных ощущений в правом или левом боку внизу живота. Боли односторонние, носят навязчивый характер, имеют тенденцию к усилению.
Кроме болей внизу живота появляются кровянистые выделения из половых путей, а боли начинают иррадиировать в ногу со стороны появления болей. Могут возникать неприятные ощущения давления на прямую кишку. Медицинское оперативное вмешательство – единственный способ сохранить жизнь женщине. Сохранение беременности при этом невозможно.
«Неакушерские» причины возникновения болей внизу живота
Воспалительные процессы
Среди «неакушерских» причин, из-за которых возникают тянущие боли внизу живота, наиболее часто встречаются воспалительные процессы органов малого таза. Если раньше считалось, что воспаления у беременных быть не может, то сейчас доказано, что снижение иммунитета беременной пробуждает все патологические процессы в ее организме.
Боли при воспалительных процессах органов малого таза отличаются по своей интенсивности. При этом возникают они внизу живота и чаще всего носят тянущий или ноющий характер.
Патология пищеварительной системы
Очень часто тянущие боли внизу живота могут возникать у беременной из-за проблем с пищеварительным трактом. Во время беременности происходит снижение сократительной способности кишечника. Кроме того, происходят значительные сдвиги в гормональном фоне женщины. Поэтому очень часто беременность сопровождается запорами и вздутием живота. Для нормализации пищеварения рекомендовано изменение режима питания и возможен прием мягких слабительных средств.
Хирургическая патология
Из хирургической патологии, которая может сопровождаться тянущими болями внизу живота во время беременности, наиболее часто встречается острый аппендицит.
На ранних сроках беременности обязательна дифференцировка акушерско-гинекологических заболеваний с аппендицитом, так как он имеет схожие симптомы. Появляются боли внизу живота, которые чаще всего возникают в области пупка или желудка, а затем спускаются в правую подвздошную область. Присоединяется тошнота, рвота, повышается температура. Единственный метод лечения – операция. При этом беременность сохраняется.
Заболевания других органов или систем
Кроме акушерских и хирургических причин, которые могут вызывать появление тянущих болей внизу живота на ранних сроках беременности, в патологический процесс могут вовлекаться и другие системы организма. Наиболее часто отмечается поражение мочеполового тракта.
Цистит
Цистит из-за анатомических особенностей женщины может возникать в любое время и в любом состоянии, поэтому беременные женщины также подвержены ему, как и небеременные.
Мочевой пузырь, расположенный в нижней трети живота, может давать ложные симптомы угрожающего выкидыша.
Цистит кроме тянущих или ноющих болей внизу живота, сопровождается болями при мочеиспускании, резями в конце акта мочеиспускания. Кроме того, при цистите, моча может окрашиваться кровью, и сложно отличить это от кровянистых выделений при выкидыше.
В любом случае необходима консультация акушер-гинеколога, сдача общего анализа мочи, а затем консультация уролога и лечение инфекции. Любая инфекция способна негативно сказаться на состоянии плода, поэтому своевременно начатое лечение – залог нормального развития вашего ребенка.
Боли во время и после полового акта
Один из самых приятных и волнительных моментов в жизни женщины – близость с любимым мужчиной. Нежные прикосновения сильных рук, волнующие объятия, приятный запах тела, мягкий голос… Сердце начинает усиленно стучать, голова идет кругом. Интимная близость очень важна для женщины как с точки зрения эмоционального спокойствия и удовлетворенности, так и с точки зрения физического развития.
Однако часто бывает так, что интимная близость перестает доставлять былое удовольствие. Причин, приводящих к этому, достаточно много. Одной из наиболее часто встречающихся причин является боль во время полового акта, боль после полового акта или до него.
Бытовало мнение, что боль во время полового акта вызывается исключительно психологическим состоянием женщины. Когда во время встреч и сближения партнеров, женщина ставит себе некий «блок», который мешает расслабиться и тормозит наступление приятных ощущений.
Ранее лечением дискомфорта во время интимной близости занимались исключительно психотерапевты или сексологи. Сегодня доподлинно известно, что болеть живот или промежность во время интимной близости может и в связи возникновением и развитием целого ряда физиологических причин. Лечением такой боли занимается врач акушер-гинеколог.
Какая она – боль во время секса?
Боль, возникающую во время интимной близости, врачи называют диспареунией. Болеть может по-разному. Часто женщины описывают это как неприятные ощущения, чувство жжения, дискомфорта, потягивание, покалывание. Часто боль сопровождается обильными выделениями неестественного цвета.
По данным врачебных наблюдений, более половины всех женщин испытывают диспареунию в тот или иной период своей жизни. Наиболее часто это заболевание встречается среди женщин, находящихся в послеродовом периоде, а также в период климакса.
Причиной боли может быть что угодно – их на самом деле много. В зависимости от источника возникновения боли, причины бывают:
- Симптоматические, или физические. В этом случае боль при половом сношении является симптомом какого-либо нарушения в работе мочеполовой системы – это рубцовые изменения органов, их травматические повреждения, воспаление, опухолевые процессы, нарушение целостности девственной плевы (дефлорация).
- Психологические. В этом случае диспареуния вызвана исключительно психологическим состоянием пациента. Это конфликты в паре, тревожные и навязчивые состояния (например, страх перед беременностью или возможностью заразиться инфекциями, передающимися половым путем), травмирующие ситуации в прошлом (например, измена партнера или сексуальное насилие), чувство вины перед партнером, страх после болезненных родов, потеря близких и другие.
- Смешанные. В этом виде диспареунии сначала возникают физиологические причины, к которым потом добавляются и психологические. Женщина начинает бояться повторения боли и отказывается от интимной близости. Яркий пример – эндометриоз. Он приводит к достаточно ощутимым болям во время секса с партнером. Женщина в следующий раз начинает бояться появления этой боли, не может расслабиться, мышцы ее интимных органов спазмируются (это явление называется вагинизм), вызывая неприятные ощущения. Так как нет возбуждения – не вырабатывается слизь, возникает дополнительное ощущение сухости и дискомфорта. Это замкнутый круг.
В зависимости от места распространения боли, диспареуния бывает:
- Поверхностная – когда болит «снаружи». Где-то там, где большие и малые половые губы, клитор, возле входа во влагалище. Появляется дискомфорт во время прелюдии или в самом начале полового акта, при попытке партнеров сблизиться. Часто такая поверхностная боль указывает на грибковые заболевания, генитальный герпес, бартолинит и дефекты половых органов.
- Глубокая — когда боль локализуется где-то внутри, в области малого таза. Неприятные ощущения возникают непосредственно при занятии любовью. Такой вид боли часто указывает на воспаления женских органов, наличие инфекционных заболеваний, заболеваний, передающихся половым путем, опухоли.
Причины боли при половом акте
Причин у появления боли во время сношения достаточно много:
- Острые и хронические инфекционные заболевания мочеполовой системы и женских половых органов – вульвит, вагинит, цервицит, аднексит, воспалительные процессы в мочевом пузыре и др.
- Инфекции, передающиеся половым путем;
- Вагинальная атрофия;
- Травмы, полученные при родах или после хирургического вмешательства;
- Эндометриоз, застрой в малом тазу, спайки
- Эрозия шейки матки
- Гормональные нарушения
- Миома матки
- Киста яичника, опухоли раличного происхождения
- Вагинальная атрофия,
- Побочные эффекты при приеме некоторых лекарств
- Аллергические реакции на презервативы, синтетическую одежду, некоторые контрацептивные средства,
- Врожденные патологии в формировании половых органов и органов малого таза
- Сухость влагалища
- Возрастные изменения – климакс или менопауза
- Синдром раздражения прямой кишки
- и другие.
Лечение болей во время и после полового акта
Что же делать, если во время секса с партнером возникают неприятные ощущения? Не откладывая на потом, прийти на прием к врачу-акушеру гинекологу. После проведения анализов и других необходимых исследований, врач установит точную причину боли и назначит эффективное лечение.
Гормональная терапия – при дисбалансе гормонов в организме, антибиотики – при воспалительных заболеваниях, противогрибковое средство — при грибковых поражениях (кандидозе влагалища) и так далее.
Если девушка или женщина жалуются на сухость влагалища — часто врачи назначают использование дополнительной смазки во время полового акта (презервативы со смазкой, специальные гели и лубриканты).
Во время климакса женщинам назначаются препараты, корректирующие гормональное состояние (эстрогенсодержащие).
Также могут быть рекомендованы смена позы и глубины ввода члена во влагалище.
Некоторым женщинам назначаются курсы расслабляющих процедур – массаж, иглоукалывание, а также успокоительные препараты или антидепрессанты.
Самый современный метод лечения боли во время полового акта — лазерный.
В медицинском центре ГАРМОНИЯ лазерное лечение проводится на новом аппарате Deka Mona Lisa Touch (Италия). Этот лазер специально разработан для применения в гинекологии и использует специальную запатентованную технологию CO2.
Лечение диспареунии в нашем медицинском центре:
- Эффективно. Результат заметен уже после первой процедуры!
- Безопасно. Благодаря использованию новейшего лазера, половые органы не травмируются, после процедуры не бывает осложнений.
- Безболезненно. Никаких неприятных ощущений во время и после процедуры.
- Быстро. Часто бывает достаточно трех процедур.
- Долговременно. Эффект после процедуры, как правило, сохраняется на всю жизнь, за исключением возникновения травмирующих ситуаций.
Процедура лазерного лечения боли во время полового акта проводится только квалицированными врачами гинекологами, владеющими навыками использования аппарата Deka Mona Lisa Touch.
Как проходит сама процедура?
Вы приезжаете в клинику на визит к врачу акушеру-гинекологу – специалисту по проведению лазерных операций. Удобно располагаетесь на кресле и расслабляетесь. Врач мягко и деликатно вводит лазер во влагалище. Благодаря прогреванию тканей слизистой оболочки влагалища, Вы чувствуете только тепло и некоторую вибрацию. Процедура длиться от 1 до 5 минут. Количество процедур – индивидуально. Большинству пациенток достаточно трех курсов!
После окончания процедуры вы одеваетесь и отправляетесь далее по своим делам. Некоторые небольшие ограничения накладываются только на ближайшую неделю после лазерного лечения. Обычно это воздержание от интимной близости и некоторые местные препараты для усиления эффекта лечения.
Лазерное лечение боли во время полового акта позволит быстро восстановиться и наладить интимные отношения с любимым человеком. И сердце снова начнет сильно биться, голова пойдет кругом, забегают приятные мурашки… Приходите к нам, и все обязательно будет хорошо!
Услуга
Цена, BYN
Лазерная фракционная коррекция стенок влагалища с использованием CO2 лазера (Лазерное омоложение стенок влагалища)
365,49
Лазерная депегминтация кожи вульвы с использованием CO2 лазера (Отбеливание интимных зон)
139,53
Лазерная фракционная коррекция стрессовой инконтинентации с использованием СО2 лазера (Лазерное лечение стрессового недержания мочи)
327,83
Лазерная фракционная коррекция кожи промежности с использованием СО2 лазера (Лифтинг больших половых губ)
139,53
Лазерная фракционная коррекция вульвы с использованием СО 2 лазера (Лазерное омоложение вульвы)
488,85
Лазерная фракционная коррекция кожи промежности и перианальной области с использованием СО 2 лазера (Лазерное омоложение перианальной области с лифтингом больших половых губ)
488,85
Комплексная лазерная фракционная коррекция слизистых вульвы и влагалища с использованием СО 2 лазера (Лазерное омоложение вульвы и стенок влагалища)
838,17
Комплексная лазерная фракционная коррекция кожи и слизистых влагалища, вульвы и перианальной области с использованием СО 2 лазера (Лазерное омоложение влагалища, вульвы и перианальной области)
1166,00
Задать вопрос специалисту
- Специальность: Врач: акушер-гинеколог, врач ультразвуковой диагностики.
- Направление: Гинекология, УЗИ диагностика
- Категория: Первая
- Опыт работы: 18 лет
- Город: Борисов / Жодино
Записаться к врачу
- Специальность: Врач — акушер-гинеколог, гинеколог-эндокринолог
- Направление: Гинекология, гинекология-эндокринология
- Категория: Высшая, кандидат медицинских наук
- Опыт работы: с 1995 года
- Город: Борисов/Жодино
Записаться к врачу
причины появления и способы решения проблемы
Боль во время полового акта может сигнализировать о наличии проблем со здоровьем или о каком-либо заболевании. Поэтому при появлении таких симптомов лучше сразу отправиться к врачу.
Не каждая пациентка может рассказать врачу о такой деликатной проблеме как боль во время секса. Однако этот симптом может говорить о наличии серьезного заболевания. Поэтому, если вас беспокоят болезненные ощущения при интимной близости, следует обратиться к гинекологу.
Чем могут быть вызваны боли во время полового акта
- Основные причины – воспалительные процессы половых органов и патология невоспалительного характера. В первом случае это могут быть вульвиты, вагиниты, воспаление матки и ее придатков.
-
Если во влагалище и наружных половых органах присутствует инфекция, то пациентка может испытывать боль при введении полового члена. Дискомфорт появляется из-за отечности и раздражения слизистой оболочки. Также могут наблюдаться выделения, характеризующиеся обильностью, неприятным запахом, жжением и зудом.
- Эндометрит, или воспаление слизистой матки сопровождается болезненными ощущениями в нижней части живота повышением температуры тела, выделениями из половых путей различного характера. Причиной эндометрита является инфекция. Внутриматочные вмешательства – введение и удаление ВМС, аборты и выскабливания матки могут явиться провоцирующим воспаление фактором.
-
При воспалении придатков матки пациентка жалуется на постоянные ноющие боли внизу живота, как при физических нагрузках, так и в состоянии покоя. Об этом заболевании также свидетельствует увеличение температуры тела.
-
Если говорить о не воспалительных заболеваниях, то неприятные ощущения во время полового акта часто сопровождают такие состояния как кисты и опухоли яичников, генитальный эндометриоз, варикозное расширение вен малого таза, атрофия слизистой влагалища и вульвы, а также злокачественные новообразования женской половой системы.
- Кисты яичников характеризуются ноющими болями в подвздошных областях. Иногда во время полового акта могут появиться осложнения, например, разрыв кисты или перекрут ножки опухоли. В этом случае пациентка ощущает резкую боль, возникает слабость, рвота, появляется обморочное состояние.
-
При эндометриозе клетки эндометрия могут разрастаться на шейке матки, в яичниках и брюшной полости. В случае эндометриоза матки и яичников характер боли ноющий.
- Атрофия слизистой влагалища вызывает настолько сильные боли, что половая жизнь становится невозможной.
-
При злокачественных опухолях шейки матки пациентка не только испытывает болезненные ощущения, но и отмечает появление темно-коричневых или кровяных выделений после полового акта.
-
Помимо этих причин, боли в процессе интимной близости могут возникать из-за воспаления мочевого пузыря и спаечного процесса в малом тазу.
Что делать, если появились боли во время полового акта
Если вы ощущаете боль и дискомфорт при половом контакте, следует незамедлительно обратиться к врачу. Не стоит надеяться, что все само пройдет.
Любая боль – это сигнал организма, тем более в таком чувствительном месте. Если болезненные ощущения появляются редко, то они могут быть вызваны неудобным положением во время соития. А когда боли постоянные и становятся все сильнее, это точно повод посетить гинеколога.
Чтобы выявить причину появления болей, понадобятся следующие диагностические методы:
- осмотр у гинеколога;
-
УЗИ органов малого таза;
-
кольпоскопия;
-
анализ на половые инфекции;
-
гистероскопия (проводится при подозрении на эндометриоз).
Своевременное обращение к врачу – это гарантия того, что болезнь будет вылечена на ранней стадии и не даст осложнений. В медицинском центре «Тиамо» работают профессиональные врачи-гинекологи, которые проведут осмотр и назначат лечение.
Боли внизу живота у женщин в вопросах и ответах
Боль внизу живота — самая распространенная жалоба в гинекологической практике. Этот симптом очень не специфичен, так как возникает при многих заболеваниях. Сегодня в аптечке у многих есть нестероидные противовоспалительные средства (НПВС). Выбор широк, и врач и провизор должен сориентировать женщину в возможностях тех или иных препаратов и предостеречь ее, напомнив o важности своевременного визита к врачу, а также ответить на все вопросы.
Жалоба: боль во время менструации
Как начинается:
1) За сутки или в 1-й день менструального цикла. Продолжается на протяжении первых 2-42 часов или в течение всей менструации.
2) Во 2-й половине цикла, пика достигает во время месячных.
3) Во время менструации.
Как болит?
Боль часто схваткообразного характера, но может носить ноющий, дергающий, распирающий характер, может отдавать в прямую кишку.
Сильная, чаще спазматическая боль.
Что еще беспокоит?
1) Раздражительность, депрессия, тошнота, познабливание, головокружения, обмороки, головная боль, отечность (возможна дисменорея).
2) Боль при половом акте, периодические боли при мочеиспускании, дефекации (возможен эндометриоз).
3) Длительные или слишком интенсивные менструальные кровотечения. Иногда кровотечения вне месячных. Возможны увеличение живота в объеме и частые позывы к мочеиспусканию (возможна миома матки).
Осторожно: острая боль
Острая интенсивная и/или односторонняя боль внизу живота может указывать на неотложные гинекологические состояния:
-перфорация или разрыв опухолей и опухолевидных образований яичников;
— перекрут анатомических ножек яичника;
— апоплексии яичника;
— внутрибрюшное кровотечение;
— острые гнойные заболевания тазовых органов и др., поэтому консультация врача необходима.
Что может болеть?
Причины боли внизу живота могут быть самыми разными: патологии развития половых органов, гнойно—воспалительные заболевания придатков матки, эндометриоз, заболевания желудочно-кишечного тракта (ЖКТ) и мочевыделительной системы. Одна из самых частых причин периодических болей внизу живота y женщин — дисменорея. Циклическая боль внизу живота может быть обусловлена эндометриозом, синдромом поликистозных яичников, инфекциями, передаваемыми половым путем, и другими серьезными заболеваниями. Такая дисменорея считается вторичной, и лечение вызвавшего ее заболевания, как правило, ведет к полному выздоровлению. Первичная дисменорея характеризуется появлением циклических болей в нижних отделах живота за несколько часов до менструации и в первые дни менструального цикла в отсутствие какой—либо патологии со стороны органов малого таза. Наиболее часто первичная дисменорея встречается y молодых женщин.
Боль при дисменорее:
— Достигает максимальной интенсивности на пике кровотечения.
— Может быть острой, схваткообразной, распирающей или тупой.
— Чаще всего она локализуется по средней линии в надлобковой области, но может и не быть четко локализованной.
— Может иррадиировать в поясничную область, прямую кишку или бедро.
A может, стоит перетерпеть боль?
Многоплановое влияние болевого синдрома на человеческий организм обусловливает его самостоятельное клиническое значение. Боль не только определяет тяжесть страданий и социальную дезадаптацию пациента, но и чревата более серьезными последствиями, например нарушением нормальной функции органов, прежде всего сердечно—сосудистой системы. Терпеть боль не рекомендуется.
Какое лекарство поможет?
Первым этапом рациональной анальгетической терапии являются устранение воздействия повреждающего фактора (если это возможно), a также подавление локальной реакции организма на повреждение. Для этих целей используются препараты, блокирующие синтез медиаторов боли и воспаления. Основные медиаторы воспаления — простагландины (ПГ) —активно синтезируются в области повреждения при участии фермента циклооксигеназы (ЦОГ). Важно, что причины повреждения (травма, хирургическое вмешательство, воспаление, отек или ишемия ткани, стойкий спазм поперечно-полосатой или гладкой мускулатуры и др.) не имеют значения, поэтому использование препаратов, блокирующих ЦОГ и подавляющих синтез провоспалительных ПГ, поможет при любой соматической или висцеральной боли. Таким действием обладают хорошо известные НПВП.
В случае дисменореи одним из главных патогенетических механизмов является высокий уровень ПГ. Увеличение их соотношения в менструальном эндометрии приводит к сокращению мышечных элементов матки. ПГ секретируются практически во всех тканях половых органов: эндометрии, миометрии, эндотелии сосудов матки, трубы и т.д. Повышение их уровня приводит к усилению сократительной способности матки, на фоне чего возникают спазм сосудов, локальная ишемия, которая проявляется болевым синдромом. Более того, выявляемый при дисменорее высокий уровень ПГ вызывает ишемию других органов и тканей, что реализуется в такие симптомы дисменореи, как головные боли, головокружение, слабость и т.д. В лечении первичной дисменореи именно НПВП являются одними из препаратов выбора.
Что лучше, НПВС или спазмолитики?
Высказываемое ранее предположение о сравнимой эффективности спазмолитиков и НПВС в лечении первичной дисменореи не нашло экспериментальных подтверждений. В частности, спазмолитики уступали НПВП по скорости купирования боли. В настоящее время спазмолитики не включены в международные стандарты лечения первичной дисменореи. Таким образом, НПВП признаны наиболее эффективными препаратами в лечении данной патологии. Среди широко применяемых при дисменорее препаратов наиболее распространены НПВС с коротким сроком полувыведения (декскетопрофен, кетопрофен, нимесупид, диклофенак, ибупрофен, индометацин и др.).
Какие НПВС самые эффективные?
Идеального НПВС не существует, поэтому необходим индивидуальный подход в каждой конкретной клинической ситуации. В среднем терапевтический эффект разных НПВС одинаков при соответствующем режиме дозирования. Однако в некоторых исследованиях отмечена существенная разница в индивидуальном ответе между отдельными больными. Таким образом, нельзя предсказать, какой именно из НПВС будет максимально эффективен у конкретной пациентки. НПВС выпускаются в разных лекарственных формах (таблетки, суппозитории, инъекции), что позволяет подобрать форму, наиболее подходящую к конкретной клинической ситуации.
Как принимать НПВС при дисменорее?
При дисменорее прием НПВС необходимо начать еще до появления симптомов или при первых проявлениях (в первые 48-72 ч) в связи с максимальным выделением ПГ в первые 48 ч. Кратковременный прием НПВС при дисменорее практически не дает побочных эффектов или они выражены незначительно. Раздражение слизистой оболочки ЖКТ легко предотвратить, принимая НПВП после еды или молока.
Важно!
Не следует принимать НПВС пациентам:
— с эрозивно-язвенным поражениями ЖКТ, особенно в стадии обострения;
— с выраженными нарушениями функции печени и почек;
— при цитопениях;
— при индивидуальной непереносимости;
— при беременности.
Основные правила использования НПВС:
— применение минимальной эффективности дозы в течение максимально короткого промежутка времени, необходимого для достижения поставленной терапевтической цели.
— если в течение 3 дней применения нет эффекта, необходима консультация врача. Бесконтрольное и длительное применение НПВС недопустимо.
Первую помощь при дисменоррее окажет так называемый «золотой стандарт» НПВС – ибупрофен, причём его капсулированная форма – ИБУПРОФЕН КАПС.
Почему в капсулах? Ответ прост.
ИБУПРОФЕН КАПС – это «второе современное поколение» ибупрофена в капсулах 200 мг с началом лечебного эффекта уже через 15 минут. Преимуществом препарата ИБУПРОФЕНА КАПС является быстрое начало действия. А нам и необходимо, быстро устранить боль. Кроме того, капсулы скрывают неприятный вкус, обеспечивают точность дозирования.
При приеме внутрь ИБУПРОФЕН КАПС, производства Минскинтеркапс, быстро распадается и растворяется с достижением максимального терапевтического эффекта уже через 45-60 минут.
Ещё критерием, опираясь на который, назначают ИБУПРОФЕН КАПС — наличие ряда клинических исследований в Беларуси и России, где препарат ИБУПРОФЕН КАПС подтвердил свою биологическую эквивалентность оригинальному препарату Нурофен ультракап.
Взрослые и дети старше 12 лет могут принимать «Ибупрофен КАПС» для купирования боли по 1 или 2 капсулы до трех раз в день , соблюдая интервал между приемами минимум четыре часа.
ИБУПРОФЕН КАПС – это современная форма ибупрофена ультрабыстрого действия.
по материалам журнала «Справочник провизора», №2, 2017
Ответы на вопросы пациентов
Здравствуйте уважаемый доктор! У нас нет детей вот уже 11 лет! У мужа очень мало подвижных сперматозоидов. Но сказали, что с ними вполне возможно забеременеть. А вот у меня очень низкая базальная температура она не поднимается выше 37, 1. Я пробовала пить три месяца «Дюфастон» но никаким результатам это не привело, только температура не много понизилась! По этому видно, что овуляции вообще нет. Хотя есть и тягучая слизь, но правда ее не было вот уже насколько месяцев, а вместо нее беловатые сгустки как при молочнице, но только в определенные дни (это после того как я принимала «Дюфастон»). Менструация идет как в аптеке через 28 или 29 дней. Но в этом месяце был интервал 31 день. И что мы никогда не сможем забеременеть? Что такое ановуляция??? Разве нет ни каких лекарственных средств, помочь нам? Что же нам делать. Врачи не могут ничего сделать вот уже несколько лет! Пожалуйста, ответьте мне на все вопросы это для меня очень важно! 11 день цикла 10, 02 * 36, 6
12 день цикла 11, 02 — 36, 6
13 день цикла 12.02 * 36, 7
14 день цикла 13.02 — 36, 7
15 день цикла 14.02 * 36, 8
16 день цикла 15.02 — —
17 день цикла 16.02 — 37, 0
18 день цикла 17.02 — 36, 8 Высокая температура – заболела! 19 день цикла 18.02 — —
20 день цикла 19.02 — 37, 0
21 день цикла 20.02 — 37, 0
22 день цикла 21.02 — 37, 1
23 день цикла 22.02 — 37, 1
24 день цикла 23.02 — 37, 1
25 день цикла 24.02 * 36, 9 В низу живота, что-то происходит, как будто что-то там шевелится или плавает! ! ! Что это?
26 день цикла 25.02 — 36, 8
27 день цикла 26.02 — 36, 7
Когда я болела, то ни пила никаких таблеток просто лечилась народными средствами! Второй цикл! 1 день цикла 27.02 — 36, 7М
2 день цикла 28.02 — 36, 6М
3 день цикла 29.02 — 36, 9М
4 день цикла 01.03 — 36, 6 М
5 день цикла 02.03 * -Мажет
6 день цикла 03.03 — 36, 5
7 день цикла 04.03 — 36, 6
8 день цикла 05.03 * 36, 5 Чувство сырости! 9 день цикла 06.03 — 36, 7 Выделений нет! 10 день цикла 07.03 — 36, 7
11 день цикла 08.03 — —
12 день цикла 09.03 * 36, 6 Выделение! 13 день цикла 10.03 * 36, 6 Сегодня у меня кратковременная сильная боль в низу живота, а потом в правом боку (у пупка).
14 день цикла 11.03 * 36, 6 Я сегодня сильно чувствую все запахи. Д
15 день цикла 12.03 — 36, 5 Сильная боль в левом боку и тошнота! Д
16 день цикла 13.03 * 36, 7 Болит правый бок.
17 день цикла 14.03 * 36, 7 Болит то правый то левый бок и ноет поясница как перед месячными! Д
18 день цикла 15.03 — 36, 8 Кушать очень хочется целый день выделение есть но не тягучие.
19 день цикла 16.03 — 36, 8 Постоянное чувство голода! 20 день цикла 17.03 — 36, 8
21 день цикла 18.03 — 36, 8
22 день цикла 19.03 — 36, 8
23 день цикла 20.03 — 37, 0
24 день цикла 21.03 — 37, 0
25 день цикла 22.03. — 36, 9
26 день цикла 23.03 — 36, 8
27 день цикла 24.03 — 36, 8
есть ли у меня аноувуляция?
С уважением к Вам, Наталья! Спасибо за ответ! Ответы можно присылать по:
E-mail – [email protected]
Существует целая программа обследования супружеской пары при бесплодии. Совершенно недостаточно для получения полоной картины оценивать базальную температуру и спермограмму.
Что касается Ваших данных, то базальная температура — овуляторная. Однако при плохой спермограмме беременность не наступит. Необходимо проконсультироваться у специалиста по бесплодию, супругу нужна консультация андролога.
Эндометриоз
Клиники IMMA оказывают услуги по обследованию, диагностике и лечению женских заболеваний. Один из наиболее частых поводов для обращения к доктору — подозрение на эндометриоз и жалобы на ухудшающееся в связи с этим самочувствие, проявление боли. Это действительно серьезный повод не только для визита к врачу, но и для назначения комплексного обследования. По статистике эндометриоз становится причиной почти 50% бесплодия у женщин детородного возраста. Ранняя диагностика и профилактические меры помогут справиться с этой проблемой с минимальными затратами сил, времени и средств. Ассоциация медицинских клиник IMMA включает 6 современных амбулаторно-поликлинических учреждений в разных районах Москвы. У нас можно обслуживаться всей семьей, в штате есть как специалисты широкого профиля, так и узкоспециализированные, для взрослых и детей.
В наших клиниках вы можете:
Для уточнения подробностей и по любым вопросам обращайтесь по номеру, указанному на сайте.
Что такое эндометриоз
Чаще всего данное заболевание затрагивает женщин, однако, как показывают последние исследования в области гинекологии, есть некоторая вероятность, что и мужчин может быть эндометриоз.
Данное отклонение характеризуется патологическим повышенным разрастанием клеток, сходных по своему строению и свойствам с клетками эндометрия (внутреннего слоя матки), в несвойственных данной ткани местах. Патологический процесс может охватывать не только матку (может поражать мышечную ткань тела и шейки матки, проникая на различную глубину), но и другие органы: яичники, маточные связки, брюшину малого таза, соседние органы (мочевой пузырь, прямую кишку), описаны случаи поражения эндометриозом легких, послеоперационных рубцов. В зависимости от того, какой именно орган поражен болезнью, различают разные виды эндометриоза. Важно обратиться к врачу на ранних стадиях заболевания для проведения комплексной терапии и своевременного лечения.
Следует отметить основные факторы риска возникновения заболевания для женщин:
- тяжелые роды;
- беременность в возрасте старше 30 лет;
- анемия;
- перенесенные оперативные вмешательства (аборт, кесарево сечение, диатермокоагуляция шейки матки при лечении эрозии)
- хронические воспалительные процессы органов малого таза.
Основная группа риска — женщины в возрасте 25-44 лет. По статистике эндометриозом поражены 10-15% процентов дам детородного периода. Реже симптомы эндометриоза наблюдаются у мужчин и девушек младше 20 лет.
Причины возникновения эндометриоза
В настоящее время медицина не дает точного ответа на вопрос, по каким причинам возникает эндометриоз. Наблюдение за больными и медицинская статистика показывают, что перенесенные медицинские вмешательства нередко становятся причиной появления эндометриоза. Особенно сильно на развитие заболевания влияют операции, проведенные накануне наступления критических дней. Отрицательно влияют на сохранение женского здоровья гормональный дисбаланс, сниженный иммунитет, чрезмерные физические и эмоциональные нагрузки. Наблюдается также склонность к передаче болезни по наследству.
Эндометриоз развивается в том случае, когда клетки эндометрия вместе с кровью попадают туда, где они не должны находиться. Часто этому способствуют менструальные выделения. Если организм здоров, то посторонние клетки удаляются, а при любых нарушениях и ослаблении иммунной системы они могут закрепиться в тканях матки, придатков матки и соседних органов. В новых локусах клетки эндометриоидной ткани активно делятся, вокруг них возникает хронический воспалительный процесс, сопровождающийся повреждением тканей и образованием спаек с последующим нарушением функции пораженных органов и их взаиморасположения.
Следствием данного процесса является один из ведущих признаков болезни — периодически возникающая боль в области малого таза или живота, о которой необходимо рассказать врачу при осмотре.
Существует предположение, что с течением времени разросшиеся клетки эндометрия могут трансформироваться в ткани, пораженные онкологическими изменениями. Поэтому так важно не запускать болезнь, даже если ее внешние проявления не слишком заметны или доставляют не особенно много дискомфорта. Основа борьбы с эндометриозом и его осложнениями — своевременная диагностика на ранних стадиях, правильная профилактика, а также безотлагательно начатое лечение.
Повышают вероятность развития эндометриоза у людей обоих полов:
- курение;
- неумеренное употребление алкоголя;
- чрезмерное увлечение кофеиносодержащими напитками;
- беспорядочный характер половой жизни.
Эндометриоз у мужчин можно объяснить нарушениями на ранних стадиях развития плода. Патологические клетки эндометрия попадают в ткани еще до рождения, но процесс начинает развиваться позже при наличии других неблагоприятных факторов. Развитию заболевания у мужчин может способствовать стать прием эстрогенов, снижение иммунитета, воспалительные процессы в органах малого таза, наличие онкологических заболеваний и тяжелый процесс их лечения.
Как заподозрить наличие эндометриоза
В большинстве случаев эндометриоз отрицательно сказывается на качестве жизни, хотя симптоматика заболевания может быть смазанной. При обследовании необходимо исключить другие причины плохого самочувствия. Иногда эндометриоз у женщин протекает без очевидных симптомов и боли. Специфических признаков, по которым можно сразу догадаться о заболевании, нет. Однако целый ряд симптомов должны вас насторожить и дать повод для обращения к врачу.
Признаки эндометриоза:
- увеличение количества и выделений усиление болей в течение менструального цикла, преимущественно в последние 5-7 дней перед менструацией,
- болезненные ощущения внизу живота, распространяющиеся на пах и поясницу;
- появление или усиление боли при осмотре гинекологом, при половом акте или дефекации;
- нарушение периодичности менструации, обильные, длительные и/или болезненные менструации, мажущие кровянистые выделения из половых путей за несколько дней до начала менструации и после ее завершения.
- бесплодие.
В том случае, когда эндометриоз локализован вне гениталий и половых органов, могут наблюдаться кровотечения из носа, кровь в мокроте, кале, моче, слезах. Иногда можно заметить выделение крови из пупка, области послеоперационного рубца. Данные проявления имеют цикличность и часто синхронизированы со второй фазой менструального цикла. Любое отклонение от нормы должно вас насторожить. Регулярное посещение гинеколога для профилактических осмотров лучше всего проходить не реже, чем один раз в полгода. Врач может назначить УЗИ-диагностику и сдачу дополнительных анализов, только после этого будет начато лечение.
При подозрении на эндометриоз специалист постарается исключить возможность других заболеваний. Для этого назначаются такие обследования, как гистеросальпингографию, лапароскопию и гистероскопию.
Какой бывает эндометриоз
Эндометриоз тела матки
Один из видов заболевания – эндометриоз матки, который поражает стенки органа. Эндометриоз данной локализации также называют аденомиозом. Эпителий прорастает в мышечный слой матки, иногда клетки эндометрия проникают вплоть до серозной оболочки. Такой вид заболевания характеризуется повышенной кровопотерей при менструации, развитием анемии, значительным усилением болей в нижней части живота во время менструации. Часто эндометриоз матки становится причиной невынашивания плода или развития бесплодия.
Лечение зависит от степени повреждения органа заболеванием. Оно может ограничиваться назначением приема гормональных препаратов. При запущенной стадии показано оперативное вмешательство и хирургическое удаление или прижигание очагов разрастания эндометрия.
Эндометриоз шейки матки
При эндометриозе шейки матки клетки эндометрия разрастаются в толще шейки матки и на ее поверхности. Его причиной может стать проведенное ранее лечение шейки матки и хирургическое вмешательство на шейке матки. Такие операции не стоит назначать на предменструальный период. При данном расположении участков эндометриоза основными проявлениями станут кровянистые выделения в период между менструациями (чаще за 7-10 дней до ее начала), кровянистые выделения после полового контакта.
Лечение включает гормональную терапию и коагуляцию участков эндометриоза с помощью специальных приборов.
Эндометриоз яичников
При эндометриозе яичников орган поражается эндометриоидными кистами. При этом в первую очередь особая опасность заключается в истощении резерва фолликулов. При заболевании эндометриозом яичников страдает репродуктивная функция, нарушается процесс овуляции. Такой вид бесплодия практически неизлечим, поэтому при возникновении резких, колющих болей, ощущаемых внизу живота, надо срочно обратиться к врачу. Боли могут проявляться в ходе полового акта или сразу после него. Для диагностики применяется УЗИ, которое проводят несколько раз в течение менструального цикла.
Для лечения эндометриоза яичников используется метод лапароскопии, позволяющий максимально щадяще и аккуратно удалить кисту и пораженные ткани.
Эндометриоз брюшины
Когда эндометриоидные участки тканей разрастается вне матки, не брюшине малого таза, не затронув половые органы, патологический процесс называется перитональным эндометриозом брюшины. При эндометриозе брюшины ощущаются боли в области таза, усиливающиеся при посещении туалета, в ходе менструации и при половом акте.
Причина его возникновения — нарушения при ретроградной менструации, запущенный эндометриоз других органов, отклонения, возникшие в период развития плода. Это особенно сложный для диагностики вид заболевания.
Эндометриоз влагалища
Развитие клеток эндометрия во влагалище может затрагивать не только шейку матки, но и его стенки, а также наружные половые органы. Провоцируют развитие эндометриоза влагалища раны, ссадины, воспалительные процессы. При таком патологическом процессе ощущаются боли и кровянистые выделения при половом акте.
Болезнь выявляется при гинекологическом осмотре и лечится медикаментозно назначением гормональных препаратов и снятием воспаления. При отсутствии результата возможно проведение хирургических манипуляций.
Смешанный ректовагинальный эндометриоз
При такой форме эндометриоза наблюдается поражение тканей половых органов, влагалища, шейки матки и самой матки. Эндометриозные клетки прорастают в ткань прямой кишки. Болезнь характеризуется масштабным поражением органов, нарушением репродуктивной функции. Во время менструации в кале может обнаружиться кровь. Возникает повышенная болезненность при отправлении естественных потребностей организма. Диагностика проводится при осмотре и исследовании всех пораженных органов. В таком случае показано только хирургическое лечение.
Эндометриоз мочевого пузыря
Одна из самых редких форм заболевания — эндометриоз стенок мочевого. В качестве причины заболевания выступает ретроградная менструация и заброс клеток эндометрия вместе с кровью, а также прорастание через другие органы, пораженные болезнью. Поражение мочевого пузыря зачастую протекает бессимптомно, однако поскольку болезнь чаще всего начинается с матки или влагалища, чувствуется боль.
Во многих случаях причина заражения мочевого пузыря — запущенный эндометриоз, к которому приводит отсутствие своевременного обследования и пропуск регулярных осмотров у гинеколога. Своевременная диагностика проводится методом цистоскопии. При обследовании важно исключить цистит, который в части случаев имеет схожую клиническую картину.
Профилактика эндометриоза
Как и в случае других заболеваний, для каждой женщины важна профилактика эндометриоза. Необходимо поддерживать свою имунную систему, вести здоровый образ жизни, правильно питаться, включать в свой график физическую активность и отказаться от курения и алкоголя. При нарушениях менструального цикла, появлении болезненных ощущений необходимо пройти комплексную диагностику. Правильный подбор контрацептивов способен остановить развитие заболевания на ранних стадиях.
Важно! При эндометриозе значительно поражается репродуктивная функция женщины. Развивается бесплодие, нарушается процесс прикрепления плода к стенке матки, снижается вынашиваемость и повышается вероятность патологических родов, поэтому очень важно начать лечение на ранних стадиях заболевания.
Чтобы избежать длительного, сложного, а возможно, и хирургического лечения эндометриоза, возьмите за правило регулярное посещение семейного врача в одной из клиник IMMA. Своевременное обнаружение заболевания дает практически 100% гарантию излечения. Клиники IMMA оборудованы всем необходимым, а квалифицированные специалисты проведут весь цикл обледования в самые сжатые сроки.
Даже если эндометриоз развился после перенесенной операции, своевременное обнаружение поможет локализовать заболевание на ранней стадии и полностью сохранить все функции организма. Поэтому при возникновении малейших сомнений, усилении болезненных ощущений или появлении кровянистых выделений поспешите записаться к врачу. Ваше здоровье — самое важное и дорогое, что есть у вас в жизни.
Урология | Ваш семейный доктор
КОМУ НЕОБХОДИМА КОНСУЛЬТАЦИЯ УРОЛОГА?
Среди множества симптомов урологических заболеваний выделяют несколько основных групп жалоб, которые чаще всего отмечают пациенты с заболеваниями органов мочеполовой системы:
• Боль при урологических заболеваниях может быть острой или тупой, в зависимости от степени интенсивности. Боль в поясничной области характерна для заболеваний почек и мочеточников. Наиболее острая, интенсивная боль называется почечная колика. Возникает она при нарушении проходимости верхних мочевых путей, обусловленном камнями, конгломератами солей, сгустками крови и многими другими факторами. К почечной колике приводят перегибы мочеточника или сдавление его со стороны других органов. Почечная колика начинается внезапно, часто после физических нагрузок, ходьбы, но может наступить внезапно в состоянии покоя. Интенсивность колики высока, боль имеет приступообразный характер, располагается в поясничной области, но может « отдаваться» в другие анатомические области (пах, бедро, половые органы и др.). Почечная колика может сопровождаться тошнотой, рвотой, вздутием живота.
• Почечную колику могут вызвать более 40 различных заболеваний мочевыводящей системы, но в большинстве случаев причиной являются камни почек и мочеточников. Урал — эндемичный по мочекаменной болезни регион. Это означает, что распространенность мочекаменной болезни, обусловленная составом почвы, воды и другими факторами достоверно выше, чем в других регионах.
• Боль различной интенсивности, тупого, ноющего, распирающего, давящего характера беспокоит пациентов при большинстве острых и хронических заболеваний мочеполовой системы. Локализация боли зависит от того, какой орган поражен патологическим процессом. При заболеваниях почек болезненные ощущения располагаются в поясничной области, в боковых областях живота, могут «отдаваться» в нижние отделы живота, усиливаться при физической нагрузке, при наполнении мочевого пузыря, во время мочеиспускания.
• При заболеваниях мочевого пузыря боль может быть различной интенсивности, располагается внизу живота, над лоном, в глубине таза, часто она связана с актом мочеиспускания, усиливается при наполнении или сокращении мочевого пузыря. Подробное описание болезненных ощущений поможет врачу точно и быстро установить их причину и назначить эффективное лечение. Боль в мочеиспускательном канале часто вызвана воспалительным процессом и усиливается при мочеиспускании, проявляется как рези, жжение, спазмы или дискомфорт. Наиболее интенсивной бывает боль при остром уретрите, отхождении камня из мочевого пузыря, механическом раздражении слизистой кристаллами солей. При хронических патологических процессах пациента беспокоит чувство тяжести, дискомфорта в мочеиспускательном канале.
• Боль при заболеваниях предстательной железы может быть различной по интенсивности и локализации. При острых воспалительных заболеваниях беспокоит сильная, распирающая, пульсирующая, приступообразная боль, которая располагается в глубине таза, в паху, над лоном, в промежности, в заднем проходе, в прямой кишке, может «отдаваться» в крестец, копчик, поясничную область, половые органы. При хронических патологических процессах в простате боль носит ноющий, тянущий, постоянный, длительный характер, трудно поддается лечению и негативно влияет на эмоциональный настрой, работоспособность, половую жизнь мужчины.
• Боль при заболеваниях наружных половых органов также бывает различной интенсивности и имеют характерные особенности при разных заболеваниях. Для острых воспалительных процессов типичны резкие, выраженные боли, а также изменения кожи и мягких тканей над пораженным органом (покраснение, отек, увеличение в размерах и др.). Иногда, при наличии камней в мочевом пузыре или мочеточнике, боли в наружных половых органах являются рефлекторными и диагноз в таком случае требует уточнения.
Важно помнить, что «коварство» онкологических заболеваний заключается в скудности или отсутствии проявлений болезни на ранних стадиях, а боль и другие признаки болезни появляются на более поздних стадиях, когда лечение менее эффективно. Именно поэтому не следует откладывать визит к врачу при появлении жалоб на расстройство мочеиспускания, изменение мочи и болевой синдром.
Причины боли в области таза и боли внизу живота у женщин
Распространенные причины боли в области таза
Как вы можете себе представить, менструация является причиной номер один боли в области таза у женщин. Большинство женщин испытывают боли в области таза в первые пару дней менструации — так называемые менструальные спазмы или просто менструальные боли. Некоторые женщины также испытывают боль в области таза примерно в середине цикла во время овуляции. Эти боли сильно различаются по степени тяжести, но если они длятся более нескольких дней, начинаются до менструации, связаны с другими симптомами или оказывают значительное влияние на вашу жизнь, их необходимо проверить.
Эндометриоз
Первое, на что вам следует обратить внимание, это то, связана ли тазовая боль с вашим циклом и если она серьезна и влияет на качество вашей жизни, — объясняет доктор Карен Мортон, гинеколог-консультант и основатель службы доверия Dr Morton’s. Если это так, проблема может быть в эндометриозе.
Эндометриоз, при котором клетки, подобные тем, которые обнаруживаются в слизистой оболочке матки, обнаруживаются вне матки, является довольно распространенным заболеванием, которым страдают более миллиона женщин в Великобритании, и может вызывать сильную изнурительную боль в период менструального цикла.Это также может вызвать боль между менструациями, болезненный секс, кровотечение между менструациями и проблемы с беременностью. И постановка диагноза может занять некоторое время, поскольку симптомы могут быть похожи на другие распространенные заболевания.
«В среднем эндометриоз требует семи с половиной лет или 11 посещений терапевта для диагностики», — говорит г-н Панделис Афанасиас, гинеколог-консультант Лондонского женского центра.
Аденомиоз
Он также выделяет другое состояние, называемое аденомиозом, при котором ткань эндометрия (слизистая оболочка матки) мигрирует внутри мышцы матки, что часто остается невыявленным.Это также может вызвать длительные менструальные спазмы, сильное кровотечение и боль во время секса.
Воспалительное заболевание органов малого таза
Если ваша боль не связана с вашим циклом и если вы впервые испытываете боль такого типа, доктор Мортон говорит, что это может быть инфекция, например воспалительное заболевание органов малого таза (ВЗОМТ). . ВЗОМТ — это инфекция репродуктивных органов женщины, поражающая матку, маточные трубы и яичники. «Хроническая тазовая боль может сопровождаться выделениями, а также повышением температуры тела», — говорит она.
Беременность
Если вы беременны (или могли бы быть) беременны, вам следует знать следующие причины тазовой боли: внематочная беременность (острая тазовая боль, которая может сопровождаться вагинальным кровотечением), выкидыш, разрыв желтого тела и преждевременные роды. . См. Дополнительную информацию в нашей брошюре «Боль в тазу у женщин».
Другие причины
Одна из проблем с тазовой болью заключается в том, что она может быть многофакторной — это означает, что симптомы вызывают не только одно заболевание, — говорит Афанасиас.«Обычно боль может исходить из мочевыводящих путей, гинекологического тракта, желудочно-кишечного тракта или также может быть причиной опорно-двигательного аппарата, поэтому вы должны смотреть на все».
Другие причины тазовой боли включают кисты яичников, миомы, синдром раздраженного кишечника, синдром заложенности таза, инфекции мочевыводящих путей, аппендицит и воспалительные заболевания кишечника, такие как болезнь Крона и язвенный колит.
Эмоциональный фактор
Боль в области таза также может быть вызвана эмоциями, такими как стресс, тревога и депрессия.Люди, страдающие посттравматическим стрессовым расстройством, часто подвергаются более высокому риску развития хронической боли. Это, конечно, намного сложнее диагностировать, а также лечить.
Доктор Мортон говорит, что она часто выполняет лапароскопию — процедуру осмотра брюшной полости с помощью камеры у молодых женщин из-за боли в области таза. Она заранее предупреждает их, что им нужно подготовиться к тому, что ничего не может быть найдено. «Мы, вероятно, ничего не находим чаще, чем что-то находим», — говорит доктор Мортон.«Есть несколько женщин, которые периодически обращаются в больницу с болью в области таза, и меня ужасно беспокоит то, что в основе этого лежит крик о помощи».
«Действительно, существует довольно много исследований, которые показывают, что такие проблемы, как сексуальное насилие, могут приводить к развитию у женщин боли в области таза — и дело не в том, что для них это нереально, а в том, что нет выявленной основной патологии. Этим женщинам нужна стратегия боли, а также психологическая поддержка », — объясняет д-р Мортон.
Что делать с тазовой болью?
Во-первых, женщинам следует записаться на прием к своему терапевту для первоначальной оценки и оценки своего состояния, особенно если боль присутствует в течение трех-шести месяцев и стала хронической, или если она влияет на ее способность вести себя нормально. повседневная деятельность, — говорит д-р Хемлата.
Джуди Берч, соучредитель Сети поддержки тазовой боли, говорит, что трудно справиться с любой повторяющейся болью. «Лечение различается и будет индивидуальным, в зависимости от состояния и тяжести. Оно может включать в себя лекарства, хирургическое вмешательство, физиотерапию, нервную блокаду, психологию, самоконтроль, стратегии выживания и комбинации любого из этих методов в различные моменты времени».
Она предлагает вести простой визуальный дневник: когда возникает боль, как долго она длится и что ее снимает, если вообще что-то.«Возьмите его с собой, когда будете посещать врача, если вам трудно поставить диагноз или справиться с болью. И спросите об обследованиях, таких как УЗИ, и даже о том, чтобы вас направили к специалисту», — объясняет она.
Боль в животе слева | Кстати о женском здоровье
Если у вас болит левый бок, что это может быть признаком, кроме растянутой мышцы?
Боль в животе имеет очень широкий дифференциальный диагноз. Когда мы располагаем его слева, мы думаем об органах, расположенных в этой области.Однако, от кожи до брюшной полости, может пострадать любое количество вещей. Также боль может быть многофакторной, что увеличивает ее сложность. Ниже приведены общие сведения о боли в животе слева. Вам следует обратиться к врачу для дальнейшего обследования.
- Дивертикулярная болезнь возникает, когда есть небольшие карманы толстой кишки, которые могут протекать бессимптомно или приводить к спазмам, вздутию живота или аномальному испражнению. Когда эти карманы воспаляются или инфицируются, это называется дивертикулитом и обычно проявляется в левой нижней части живота.
- Камни в почках или уретеролитиаз часто могут проявляться левосторонней или правосторонней болью в животе. Камень, возникший в почках, проходит по трубкам, ведущим к мочевому пузырю, которые называются мочеточниками. Когда эти камни слишком большие, они вызывают боль при движении по трубкам. Камни в почках обычно проявляются в виде болей в спине, которые могут распространяться вокруг паха, вызывая сильную боль, которая часто вызывает у пациентов чувство беспокойства.
- Тазовая боль. Женщины с левосторонней болью в животе требуют особого внимания, потому что существуют уникальные органы, которые могут быть первопричиной.Часто это называют тазовой болью, которая может исходить от мышц, кишечника, мочевого пузыря, яичников или матки.
- Синдром раздраженного кишечника и инфекции мочевого пузыря. Распространенными причинами боли в кишечнике и мочевом пузыре могут быть синдром раздраженного кишечника и инфекции мочевого пузыря. Синдром раздраженного кишечника — это диагноз исключения, что означает, что пациент должен быть обследован на предмет наличия других причин, прежде чем ставить этот диагноз. Пациенты с СРК обычно жалуются на схваткообразную боль в животе, уменьшающуюся при дефекации и связанную либо с диареей, либо с запором, либо с обоими.Его можно далее классифицировать как СРК с преобладанием диареи или СРК с преобладанием запора. Фактически, запор или диарея сами по себе могут проявляться в виде боли в животе, поэтому важно поддерживать регулярную дефекацию, включив в свой рацион достаточное количество клетчатки.
- Инфекции мочевыводящих путей. Женская анатомия подвержена частым инфекциям мочевыводящих путей. Трубка от мочевого пузыря к внешней стороне тела, называемая уретрой, очень короткая по сравнению с мужчиной. Бактериям достаточно пройти небольшое расстояние, чтобы вызвать инфекцию мочевого пузыря.Инфекции мочевыводящих путей характеризуются болью в нижней части живота, жжением при мочеиспускании, частым мочеиспусканием и иногда кровью в моче. Иногда инфекция мочевого пузыря может перейти в почки, что в дополнение к вышеуказанным симптомам вызывает боль в спине. Эту инфекцию почек, называемую пиелонефритом, часто сопровождает лихорадка.
- Воспалительное заболевание тазовых органов — инфекция женских половых путей. Организмы, вызывающие инфекции, передающиеся половым путем, такие как хламидиоз или гонорея, могут вызывать заболевание, ограниченное нижней частью матки, называемой шейкой матки.При отсутствии лечения инфекция может проникнуть в матку и поразить маточные трубы и яичники. Когда это происходит, пациенты жалуются на боль в животе, лихорадку и озноб, выделения из влагалища и боль во время полового акта. Важно немедленно обратиться за медицинской помощью, поскольку невылеченное воспалительное заболевание тазовых органов может привести к бесплодию.
- Миома матки. Если левосторонняя боль в животе характеризуется обильными менструациями, есть другие соображения. Наиболее распространенной опухолью у женщин является миома матки, доброкачественное образование внутри матки.Если они станут большими или перекручиваются сами по себе, это может вызвать боль. При осмотре врач может почувствовать матку большего размера, что потребует дальнейшего обследования.
- Эндометриоз. Если боль возникает во время менструации и связана с болезненным половым актом, затруднением зачатия и нерегулярным циклом, то это может быть вызвано эндометриозом. Эндометриоз — это состояние, при котором слизистая оболочка матки, называемая эндометрием, застревает в других частях тела, таких как кишечник или яичники.
- Масса яичников. В процессе репродукции яичники производят фолликулы, которые в конечном итоге разрываются и высвобождают яйцеклетку для оплодотворения. Иногда фолликул не разрывается и превращается в кисту. Если эта киста разрастается, а затем разрывается, это может вызвать боль в животе. Фактически, любое образование яичников может вызвать боль, и дифференциальный диагноз широк, включая кисты с кровью, внематочную беременность и различные опухоли. Следует отметить, что скрининга на рак яичников не существует, поэтому женщинам следует уделять внимание своему телу.Боль после еды, раннее насыщение, запор, вздутие живота и потеря аппетита могут быть предупреждающими признаками рака яичников.
Имейте в виду, что это краткий обзор левосторонней боли в животе и что вам следует обратиться за помощью к своему врачу, чтобы лучше понять причину вашей боли.
All My Best,
Кстати о женской медсестре
14 августа 2014 г., 14:20
Тазовая боль — проблемы женского здоровья
Связано с менструальным циклом |
| Острая или спастическая боль, Часто головная боль, тошнота, запор, диарея или частые позывы к мочеиспусканию (учащенное мочеиспускание) | |
Эндометриоз (аномально расположенные участки ткани, обычно расположенные только на слизистой оболочке матки) | Острая или спастическая боль, возникающая до и в первые дни менструального цикла Часто боль во время полового акта и / или во время дефекации Может со временем вызвать боль, не связанную с менструальным циклом | Лапароскопия (введение тонкой смотровой трубки в брюшную полость) для проверки тканей и получения образца |
Mittelschmerz (боль в середине менструального цикла) | Может встречаться с любой стороны, но только с одной стороны за раз Происходит в одно и то же время менструального цикла, обычно в середине между началом менструального цикла (когда яйцеклетка выходит) Наиболее интенсивен, когда начинается, затем спадает в течение 1-2 дней
Часто легкое пятнистое кровотечение | |
Относится к репродуктивной системе, но не к менструальному циклу |
| Ноющая боль в тазу, которая может ощущаться с одной или с обеих сторон Обычно выделения из влагалища, которые иногда имеют неприятный запах и по мере развития инфекции могут стать гноевидными и желто-зелеными Иногда боль при мочеиспускании и / или половом акте, жар или озноб, тошнота или рвота | Тесты для выявления заболеваний, передающихся половым путем, с использованием образца секрета, взятого из шейки матки Иногда УЗИ таза |
| Иногда головокружение, обморок, легкое вагинальное кровотечение, тошнота или рвота | Иногда УЗИ таза |
Прерывистая внематочная беременность (беременность с аномальным расположением — не в ее обычном месте в матке) | Постоянная (не спастическая) боль, Иногда головокружение, обмороки, учащенное сердцебиение или опасно низкое кровяное давление (шок) из-за сильного внутреннего кровотечения | Анализы мочи или крови для определения гормона, вырабатываемого плацентой (так называемого хорионического гонадотропина человека, или ХГЧ) УЗИ таза Иногда лапароскопия или лапаротомия (большой разрез в брюшной полости, позволяющий врачам непосредственно осматривать органы) |
Внезапное перерождение миомы матки | Боль, которая начинается внезапно Наиболее часто встречается в течение первых 12 недель беременности или после родов или прерывания беременности | УЗИ таза |
| Иногда боль приходит и уходит (когда яичник скручивается и раскручивается) Часто возникает у беременных женщин, после приема лекарств для лечения бесплодия или при увеличении яичников. | УЗИ таза Иногда лапароскопия или лапаротомия |
| Постепенно развивающаяся боль Прозрачные, белые, коричневые или кровянистые выделения из влагалища Аномальное вагинальное кровотечение (кровотечение после менопаузы или кровотечение между менструациями) Иногда необъяснимая потеря веса | УЗИ таза Иногда дополнительные визуализирующие исследования таза, такие как гистероскопия (введение смотровой трубки через влагалище для просмотра матки) или соногистерография (ультразвуковое исследование после введения жидкости в матку) |
Спайки (полосы рубцовой ткани между обычно не связанными структурами в матке или тазу) | Боль во время полового акта Нет вагинального кровотечения или выделений Иногда тошнота и рвота (свидетельствующие о непроходимости кишечника) Встречается у женщин, перенесших абдоминальную операцию (обычно) или инфекцию в тазу (иногда) | Иногда рентген или ультрасонография таза и / или брюшной полости |
Выкидыш (самопроизвольный аборт) или тот, который может произойти (угроза прерывания беременности) | Спастическая боль в тазу или спине, сопровождающаяся вагинальным кровотечением Другие симптомы ранней беременности, такие как болезненность груди, тошнота и отсутствие менструации Иногда прохождение ткани через влагалище | Ультрасонография таза для определения того, произошел ли выкидыш и, если нет, может ли беременность продолжаться |
Не относится к репродуктивной системе |
| Боль, которая обычно проходит в правой нижней части живота Потеря аппетита и обычно тошнота и рвота | Иногда КТ или УЗИ брюшной полости |
| Боль чуть выше лобковой кости Иногда острая потребность в мочеиспускании, учащенное мочеиспускание или жжение во время мочеиспускания | |
| Боль или болезненность в левой нижней части живота | Иногда КТ брюшной полости Часто колоноскопия после исчезновения инфекции |
| Диарея, которая при язвенном колите часто бывает кровавой Потеря аппетита и веса | КТ тонкой и толстой кишки (КТ энтерография) для проверки на болезнь Крона Эндоскопия (обычно колоноскопия или ректороманоскопия) Иногда рентгеновские снимки верхних отделов пищеварительного тракта после перорального введения бария (глотание бария) или нижних отделов пищеварительного тракта после введения бария в прямую кишку (бариевая клизма) |
| Мучительная периодическая боль внизу живота, боку или пояснице, в зависимости от расположения камня | Визуализирующие обследования, например КТ или УЗИ |
Хроническая тазовая боль у женщин — симптомы и причины
Обзор
Хроническая тазовая боль — это боль в области под пупком и между бедрами, которая длится шесть месяцев или дольше.
Хроническая тазовая боль может иметь несколько причин. Это может быть симптом другого заболевания или отдельное состояние.
Если ваша хроническая тазовая боль вызвана другой медицинской проблемой, лечения этой проблемы может быть достаточно, чтобы избавиться от боли.
Однако во многих случаях невозможно определить единственную причину хронической тазовой боли. В этом случае цель лечения — уменьшить боль и другие симптомы и улучшить качество жизни.
Симптомы
Когда вас попросят определить местонахождение боли, вы можете провести рукой по всей области таза, а не указывать на одну точку. Вы можете описать свою хроническую тазовую боль одним или несколькими из следующих способов:
- Сильная и стойкая боль
- Боль, которая приходит и уходит (прерывистая)
- Тупая боль
- Острые боли или спазмы
- Давление или тяжесть глубоко в тазу
Дополнительно вы можете испытать:
- Боль при половом акте
- Боль при дефекации или мочеиспускании
- Боль при длительном сидении
Дискомфорт может усиливаться после длительного стояния и уменьшаться, когда вы ложитесь.Боль может быть легкой и раздражающей или настолько сильной, что вы пропускаете работу, не можете спать и не можете тренироваться.
Когда обращаться к врачу
При любой проблеме с хронической болью бывает трудно понять, когда вам следует обратиться к врачу. В общем, запишитесь на прием к врачу, если боль в области таза мешает повседневной жизни или если кажется, что ваши симптомы ухудшаются.
Причины
Хроническая тазовая боль — сложное заболевание, которое может иметь несколько причин.Иногда причиной может быть определено одно заболевание.
Однако в других случаях боль может быть результатом нескольких заболеваний. Например, у женщины могут быть эндометриоз и интерстициальный цистит, оба из которых способствуют хронической тазовой боли.
Некоторые причины хронической тазовой боли включают:
- Эндометриоз. Это состояние, при котором ткань слизистой оболочки матки (матки) растет за пределами матки. Эти отложения ткани реагируют на ваш менструальный цикл так же, как и слизистая оболочка матки — утолщаются, разрушаются и кровоточат каждый месяц по мере того, как уровень гормонов повышается и падает.Поскольку это происходит за пределами вашей матки, кровь и ткани не могут выйти из вашего тела через влагалище. Вместо этого они остаются в брюшной полости, где могут привести к образованию болезненных кист и фиброзных полос рубцовой ткани (спаек).
- Проблемы с опорно-двигательным аппаратом. Состояния, влияющие на ваши кости, суставы и соединительные ткани (опорно-двигательный аппарат), такие как фибромиалгия, напряжение мышц тазового дна, воспаление лонного сустава (лобкового симфиза) или грыжа, могут привести к повторяющейся тазовой боли.
- Хронические воспалительные заболевания органов малого таза. Это может произойти, если длительная инфекция, часто передающаяся половым путем, вызывает рубцы, затрагивающие ваши тазовые органы.
- Остаток яичника. После хирургического удаления матки, яичников и фаллопиевых труб небольшой кусочек яичника может случайно остаться внутри, и в дальнейшем могут образоваться болезненные кисты.
- Миома. Эти доброкачественные образования в матке могут вызывать давление или чувство тяжести в нижней части живота.Они редко вызывают острую боль, если только они не лишаются кровоснабжения и не начинают умирать (дегенерировать).
- Синдром раздраженного кишечника. Симптомы, связанные с синдромом раздраженного кишечника — вздутие живота, запор или диарея — могут быть источником тазовой боли и давления.
- Синдром болезненного мочевого пузыря (интерстициальный цистит). Это состояние связано с повторяющейся болью в мочевом пузыре и частыми позывами к мочеиспусканию. По мере наполнения мочевого пузыря вы можете испытывать боль в области таза, которая может временно уменьшиться после опорожнения мочевого пузыря.
- Синдром тазовой заложенности. Некоторые врачи считают, что расширенные вены варикозного типа вокруг матки и яичников могут вызвать боль в области таза. Однако другие врачи гораздо менее уверены в том, что синдром заложенности таза является причиной боли в тазу, потому что у большинства женщин с расширенными венами в тазу нет связанной боли.
- Психологические факторы. Депрессия, хронический стресс, сексуальное или физическое насилие в анамнезе могут увеличить риск хронической тазовой боли.Эмоциональный стресс усугубляет боль, а жизнь с хронической болью способствует эмоциональному расстройству. Эти два фактора часто образуют порочный круг.
Опыт клиники Майо и истории пациентов
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Обзор гинекологической боли в животе
Боль в животе относится к боли или дискомфорту, ощущаемым в животе, анатомической области ниже нижнего края диафрагмы и выше тазовой кости.Хотя боль может исходить от тканей брюшной стенки, термин «боль в животе» обычно означает дискомфорт, исходящий от органов, прилегающих к брюшной полости. Боль вызвана растяжением органа, воспалением или потерей кровоснабжения органа. Органы брюшной полости включают тонкий кишечник, желудок, печень, толстую кишку, селезенку, поджелудочную железу и желчный пузырь.
Самая нижняя часть живота — это таз, который включает прямую кишку, мочевой пузырь, яичники и маточные трубы.В большинстве случаев бывает сложно определить, исходит ли боль в животе из таза или нижней части живота. Иногда боль может ощущаться в животе, даже если она исходит из органов, окружающих брюшную полость, таких как нижние легкие, матка, яичники и почки. Также возможно, что дискомфорт исходит от органов внутри живота, но ощущается за его пределами. Например, боль, вызванная воспалением поджелудочной железы, может ощущаться в спине. Такая боль определяется как «отнесенная», поскольку не возникает из того места, где она ощущается.
Причина боли в животе диагностируется по ее характеристикам, физическому осмотру и тестам. В некоторых случаях для постановки диагноза может потребоваться хирургическое вмешательство. Медицинский диагноз иногда может быть сложным, поскольку характеристики могут быть нетипичными, заболевания, вызывающие боль, могут имитировать друг друга, а характеристики дискомфорта могут со временем меняться. Лечение основывается на истории болезни пациента или состояния здоровья, вызывающих боль.
Типы боли в животе
Боль в животе может быть спазматической, локализованной или коликообразной.
- Спастическая боль. Этот тип боли в животе может быть связан с запором, диареей, метеоризмом или вздутием живота. Однако у женщин боль может быть связана с выкидышем, менструацией или осложнениями в женских репродуктивных органах. Эта боль часто приходит и уходит и может исчезнуть сама по себе.
- Локальная боль. Этот тип боли в животе ограничен одним участком живота и часто вызван проблемами в определенном органе.
- Колики боли. Эта боль является признаком более тяжелых состояний, таких как камни в почках или желчном пузыре. Эта боль может ощущаться как сильный мышечный спазм и, как правило, возникает внезапно.
Обзор гинекологической боли в животе
Как женщина, вы время от времени будете испытывать дискомфорт или боль в животе. Это может быть из-за плохого сна или из-за того, что вы съели, что вызывает расстройство желудка. Однако проблемы, связанные с пищеварительным трактом, не всегда являются первопричиной боли в животе.У женщин гинекологические проблемы могут проявляться в виде боли в животе, возникающей в области таза, а иногда и в спине.
Симптомы боли в животе могут отличаться от женщины к женщине. Некоторые женщины чувствуют легкое раздражение, а другие испытывают сильную боль, которая затрудняет выполнение повседневных обязанностей. По сути, боли в животе могут быть:
- Тупая боль
- Интенсивный или постоянный
- Ощущение острого спазма
- Прерывистый (включение и выключение)
Дискомфорт также может ощущаться в виде давления, переполнения или тяжести в нижней части живота.Симптомы боли в животе могут усиливаться при мочеиспускании или дефекации, половом акте или длительном стоянии или сидении.
Безусловно, вам следует подумать о том, чтобы обратиться за медицинской помощью, если боль не проходит. Однако большинство женщин предпочитают упорствовать, надеясь, что боль пройдет. Никогда не следует упускать из виду стойкую боль в животе, потому что она может быть признаком серьезной основной гинекологической проблемы. По этой причине рекомендуется посетить гинеколога для проверки.Может быть трудно сказать, вызван ли дискомфорт чем-то простым или более серьезным. Первый страх для каждой женщины, испытывающей боли в животе, — это рак. Хотя есть вероятность, что это вызвано раком, это может быть в результате чего-то другого.
Ниже описаны состояния, которые могут вызвать боль в животе у женщин.
ОВУЛЯЦИЯ
Если у вас не было менопаузы и ваши яичники все еще не повреждены, у вас могут возникнуть судороги примерно за 10–14 дней до менструации.Это происходит, когда яйцеклетка выпускается, чтобы подготовить ваше тело к возможной беременности. Врачи описывают болезненную овуляцию как «mittelschmerz», что означает среднюю боль.
Во время овуляции яичники выделяют яйцеклетку вместе с другой жидкостью. Затем яйцо перемещается через маточную трубу в матку. Выделенная жидкость может распространяться в области малого таза и вызывать раздражение и боль в тазу. Бедствие может длиться несколько минут или часов и может переходить на другую сторону, в зависимости от того, из какого яичника высвобождается яйцеклетка.Боль может быть острой и импульсивной, а может быть просто тупой спазм. Эта боль носит временный характер и не требует специального лечения.
МЕНСТРУЦИЯ
Боль в области таза также может возникать во время и обычно описывается как спазмы внизу живота или в тазу. Интенсивность боли может меняться от месяца к месяцу. Боль перед менструацией называется предменструальным синдромом (ПМС). Когда боль настолько сильна, что мешает вам заниматься повседневными делами, это называется предменструальным дисфорическим расстройством (ПМДР).ПМДР и ПМС часто сопровождаются другими симптомами, такими как раздражительность, вздутие живота, беспокойство, бессонница, болезненность груди, боли в суставах, головная боль и перепады настроения. Хотя не всегда, эти симптомы исчезают, как только начинается менструация.
Боль, возникающая во время менструации, известна как дисменорея. Эта боль может ощущаться как мучительная боль в бедрах и пояснице или как спазмы в животе. Боль может сопровождаться головной болью, тошнотой, рвотой и головокружением. Если вы испытываете сильную менструальную боль, подумайте о посещении гинеколога, чтобы обсудить лечение боли.Могут помочь безрецептурные препараты.
КИСТА ЯИЧНИКА
Киста — это мешочек с жидкостью, который образуется на яичниках. Кисты яичников встречаются часто, особенно у женщин детородного возраста, а также у будущих мам. Обычно они безвредны, безболезненны и исчезают сами по себе, не требуя медицинской помощи. Вы даже можете получать по одной раз в месяц, даже не замечая этого. Один тип кисты, называемый фолликулярной кистой, разрывается, чтобы высвободить яйцеклетку, а затем растворяется.Киста яичника становится проблемой, когда увеличивается в размерах и не исчезает. Кроме того, есть вероятность того, что он станет злокачественным, хотя и редко. Риск увеличивается с возрастом.
Если киста большого размера, вы можете почувствовать тупую или резкую боль в животе или тазу. Вы также можете испытывать вздутие живота или тяжесть в нижней части живота, пояснице или бедрах. Увеличенная киста может лопнуть, вызвав внезапную острую боль в области ниже пупка. Боль может ощущаться с обеих сторон нижней части живота, в зависимости от того, на каком яичнике образовалась киста.Вы также можете испытать кровянистые выделения.
Поскольку большинство кист яичников исчезают сами по себе, лечение требуется не всегда. Однако может быть важно обратиться к гинекологу, если киста слишком большая или вызывает проблемы. Ваш врач может порекомендовать лекарство, чтобы кисты исчезли, или прописать противозачаточные таблетки, чтобы предотвратить развитие новых. Поскольку кисты яичников у женщин в период менопаузы могут быть злокачественными, может потребоваться хирургическое вмешательство для удаления кист или яичников, в зависимости от степени тяжести состояния.Общие типы используемых процедур включают лапароскопию или лапаротомию.
ФИБРОИДЫ МАТКИ (миома матки)
Миома — это доброкачественная опухоль, которая развивается в матке. Эти незлокачественные новообразования встречаются более чем у 70% женщин репродуктивного возраста. Симптомы миомы матки разнообразны и зависят от их размера и места роста. Многие женщины могут вообще не проявлять никаких симптомов. Большие миомы могут вызывать тупую ноющую боль или чувство давления в нижней части живота или тазу.Они также могут вызывать обильные месячные, кровотечение во время полового акта, боли в ногах, спине, запоры или проблемы с мочеиспусканием. Миома может вызвать бесплодие.
Когда миома перерастает кровоснабжение и начинает умирать, она может вызвать очень острую и сильную боль в животе. Вам следует немедленно обратиться за медицинской помощью, если вы почувствуете следующее:
- Острая тазовая боль
- Хроническая тазовая боль
- Проблемы с опорожнением мочевого пузыря
- Сильное вагинальное кровотечение между менструациями
Воспалительное заболевание таза (ВЗОМТ)
ВЗОМТ — это инфекция или воспаление женских репродуктивных органов.Это может повлиять на яичники, маточные трубы, матку или их сочетание. Воспалительное заболевание органов малого таза обычно возникает, когда бактерии, передающиеся половым путем, из влагалища или шейки матки распространяются на другие репродуктивные органы. ВЗОМТ часто не вызывает никаких симптомов, но может быть обнаружен позже, если у вас разовьется хроническая тазовая боль или возникнут проблемы с зачатием.
ВЗОМТ обычно является осложнением ИППП, например хламидиоза или гонореи. Если вы страдаете этим заболеванием, вы можете чувствовать боль в нижней части живота, тазу и пояснице.Другие симптомы включают обильные выделения из влагалища с неприятным запахом, аномальное маточное кровотечение, боль или кровотечение во время полового акта, тошноту, рвоту, лихорадку или болезненное или затрудненное мочеиспускание. При появлении этих симптомов обратитесь за неотложной медицинской помощью. ВЗОМТ увеличивает риск бесплодия у женщины. По данным CDC, каждая восьмая женщина, перенесшая ВЗОМТ, не может забеременеть. Лечение ВЗОМТ обычно включает прием антибиотиков для лечения бактериальной инфекции.
Рубцы не поддаются лечению, поэтому раннее лечение особенно важно.Немедленная медицинская помощь также помогает предотвратить осложнения ВЗОМТ, такие как:
- Внематочная беременность
- Бесплодие
- Рубцы на репродуктивных органах
- скоплений инфицированной жидкости в фаллопиевых трубах (абсцессах)
ЭНДОМЕТРИОЗ
Эндометриоз возникает, когда ткань, выстилающая внутреннюю часть матки (эндометрий), прикрепляется к другим органам и начинает расти. У некоторых женщин это состояние может быть источником хронической длительной боли в животе.Когда у человека начинаются месячные, ткань за пределами матки действует так, как если бы она находилась внутри матки, в том числе реагируя на гормональные изменения, утолщение и шелушение. Это может вызвать воспаление и кровотечение в тазу. Дискомфорт может ощущаться как обычные спазмы при месячных, но может возникать в любое время месяца. Вы можете почувствовать боль и спазмы в животе под пупком и поясницей.
Боль в животе, вызванная эндометриозом, может быть легкой, сильной или изнуряющей.Часто эта боль наиболее выражена в период менструации. Это может также произойти во время полового акта, а также при дефекации или мочевом пузыре. Боль в основном сосредоточена в области таза, но может распространяться и на живот. Другие симптомы включают тошноту, обильные месячные и вздутие живота.
Эндометриоз, хотя и редко, может поражать легкие и диафрагму. Эндометриоз также может вызвать бесплодие по:
- вызывает воспаление, нарушающее функцию матки, яичника, маточной трубы и яйцеклетки
- искривление маточных труб, затрудняющее извлечение яйца
Лечение может включать безрецептурные обезболивающие или хирургические процедуры, такие как лапароскопия.Ранняя диагностика эндометриоза может помочь уменьшить хронические симптомы.
БОЛЬ ПРИ БЕРЕМЕННОСТИ
Во многих случаях боль в животе или тазу во время беременности не является поводом для беспокойства. Ваши кости и связки имеют тенденцию растягиваться по мере того, как тело приспосабливается и растет. Это может вызвать боль и дискомфорт. Вы также можете испытывать «имплантационную боль», которая возникает, когда ребенок внутри вас прикрепляется к слизистой оболочке вашей матки. Этот тип боли — признак того, что беременность прогрессирует.Примерно через четыре недели беременности у вас могут возникнуть судороги и дискомфорт. Если вы не уверены, беременны ли вы, рекомендуется пройти тест.
Тем не менее, любой тип боли, который заставляет вас нервничать, следует обсудить со своим врачом. Это настоятельно рекомендуется, особенно если оно сопровождается другими симптомами, такими как вагинальное кровотечение, или если оно длится в течение длительного периода времени.
ЭНТОПИЧЕСКАЯ БЕРЕМЕННОСТЬ
Внематочная беременность возникает, когда оплодотворенная яйцеклетка имплантируется в маточную трубу или где-то еще, кроме матки.В большинстве случаев внематочная беременность наступает в одной маточной трубе. Этот тип беременности нежизнеспособен и опасен для жизни матери, поскольку может привести к разрыву маточной трубы и внутреннему кровотечению.
Внематочная беременность характеризуется легкими спазмами, сопровождаемыми импульсивными острыми колющими болями в одной части живота или таза. Эта боль может быть настолько сильной, что иррадиирует вверх к плечу, пояснице или шее, если есть внутреннее кровотечение и кровь скопилась под диафрагмой.До появления болей в животе у вас могли быть и другие типичные признаки беременности, такие как болезненность груди и тошнота.
Внематочную беременность можно вылечить с помощью лекарств, но в некоторых случаях может потребоваться хирургическая процедура.
ДИСФУНКЦИЯ МЫШЦ ТАЗОВОГО ДНА
Дисфункция тазового дна — это группа расстройств, которые влияют на способность человека опорожнять кишечник. Это связано с сильными спазмами мышц, поддерживающих влагалище, матку, прямую кишку и мочевой пузырь. Это может произойти после травмы или после травмы при родах.Вы можете испытать внезапные сильные судороги в нижней части живота. У вас также может быть постоянная боль в спине и паху.
Другие симптомы дисфункции мышц тазового дна включают:
- Боль во время секса или менструации
- Проблемы с выталкиванием табурета
- Чувство жжения во влагалище при мочеиспускании
- Постоянное очень сильное позывание к мочеиспусканию
Если у вас есть вышеупомянутые признаки, важно обратиться к гинекологу для анализа мочи, чтобы исключить инфекцию мочевого пузыря.Ваш врач может также провести физическое обследование, чтобы проверить мышечные спазмы, узлы или мышечную слабость. Лечение включает прием лекарств, хирургическое вмешательство, упражнения Кегеля и другие методы ухода за собой.
РАК ЯИЧНИКА
Рак яичников — это тип рака, который начинается внутри, рядом или на внешнем слое яичников, органов, из которых вырабатываются яйцеклетки. Во многих случаях этот тип рака не обнаруживается до тех пор, пока он не распространяется на таз и брюшную полость. Таким образом, вы можете не испытывать никаких симптомов рака яичников на ранних стадиях.Симптомы рака на поздней стадии неспецифичны и могут быть приняты за обычные доброкачественные заболевания.
Боль в животе или дискомфорт, вызванные раком яичников, обычно нечеткие, и вы можете выдать их за что-то вроде газа или запора. Однако боль и давление в нижней части живота никуда не исчезнут. Кроме того, ваш живот может раздуваться или раздуваться настолько, что вы не сможете застегнуть брюки. Вы можете заметить сильное, частое позывание к мочеиспусканию и можете быстро насытиться во время еды.Другие симптомы включают запор и потерю веса.
Если эти симптомы сохраняются более двух недель, обязательно обратитесь к врачу. Он должен был эффективно лечить рак яичников на поздней стадии, поэтому ранняя диагностика имеет решающее значение. Рак яичников обычно лечат с помощью хирургии и химиотерапии.
Как ваш гинеколог диагностирует причину боли в животе
Поскольку существует множество возможных причин боли в животе, ваш гинеколог проведет тщательный медицинский осмотр и серию анализов.Медицинский осмотр может включать надавливание на различные части живота для проверки отека и болезненности. Ваш гинеколог также изучит устный анамнез, чтобы лучше понять тип боли, другие симптомы и общий анамнез. Типичные вопросы, которые вам могут задать относительно боли, включают:
- Когда и где возникает боль?
- Как внезапно началась боль?
- Как долго длится боль?
- На что похожа боль (тупая или острая)?
- Связана ли боль с мочеиспусканием, сексуальной активностью или менструальным циклом?
- При каких условиях начались боли в животе?
Ваш врач будет использовать эту информацию, а также степень тяжести боли и ее точное местоположение в брюшной полости, чтобы определить, какие тесты следует заказать.Визуализирующие обследования, такие как рентген, ультразвук и МРТ, используются для получения подробного обзора тканей, органов и других структур брюшной полости. Эти тесты могут помочь диагностировать воспаление, разрывы, опухоли и переломы. В зависимости от точных симптомов и продолжительности боли в животе другие тесты могут включать:
- Вагинальные мазки или мазки из шейки матки. Ваш врач может провести специализированные анализы крови на CA-15 на рак яичников. В зависимости от подозрений врача о причине боли могут быть выполнены более инвазивные тесты.
- Ультразвук может проводиться изнутри влагалища, чтобы врач мог осмотреть вашу матку, яичники, влагалище, маточные трубы и другие органы репродуктивной системы. Тесты включают использование палочки, вставленной во влагалище, которая затем передает звуковые волны на экран компьютера.
- Причины мочеиспускания можно оценить с помощью УЗИ, посева мочи или компьютерной томографии.
- Для выявления признаков инфекции могут быть выполнены анализы крови и мочи.
Если основная причина боли не определена с помощью вышеупомянутых тестов, могут потребоваться дополнительные тесты. Это может включать:
- Цистоскопия
- Лапароскопия таза
- МРТ таза
- Колоноскопия
Как гинеколог может помочь вам справиться с болью в животе
Легкая боль в животе может пройти сама по себе без лечения. Однако в некоторых случаях боль в животе может потребовать посещения врача.Если вы испытываете какие-либо из следующих симптомов, обязательно запишитесь на прием к врачу:
- Боль в животе, длящаяся более 24 часов
- Рвота
- Необъяснимая потеря веса
- Затяжной запор
- Лихорадка
- Чувство жжения при мочеиспускании
- Потеря аппетита
Женщины старше 21 года должны посещать акушерства не реже одного раза в год для обследований и обследований.Ранняя диагностика имеет решающее значение в лечении или устранении проблемы со здоровьем. Если у вас болит живот, врач-акушер должен быть в состоянии оценить проблему и предложить варианты лечения. Лечение в основном будет зависеть от вашей истории болезни и общего состояния здоровья, причины вашего состояния, степени вашего состояния, ожиданий в отношении течения состояния и вашей переносимости определенных методов лечения, процедур и лекарств.
Это может включать:
- Обезболивающее
- Антибиотики
- Точка срабатывания впрыска
- Противовоспалительные препараты
- Антидепрессанты
- Физиотерапия
- Гормональные препараты или противозачаточные таблетки
- Чрескожная электрическая стимуляция нервов (TENS)
- Расслабляющие упражнения
- Лапароскопическая хирургия
Ваш гинеколог может порекомендовать вам проконсультироваться, чтобы помочь справиться с депрессией, стрессом, а также тревогой, связанной с хронической болью в животе.
Постоянная боль в животе — это то, что вы никогда не игнорируете. Это может быть признаком чего-то незначительного или серьезного, но лучше перестраховаться. Очень важно, чтобы вы посетили гинеколога для обследования. В All Women’s Care мы считаем, что раннее вмешательство имеет решающее значение практически при всех основных состояниях здоровья, вызывающих боль в животе. Это помогает нам поставить правильный диагноз и разработать эффективный план лечения.
Позвоните нам по телефону 213-250-9461 или посетите наш офис, чтобы записаться на прием.
Johns Hopkins Health — Medical Mysteries
Дата: 20 октября 2010 г.
Это не «все в твоей голове». Остерегайтесь этих пяти состояний, которые вызывают у женщин трудно диагностируемую боль.
Домика Мартин, сорокалетняя мать троих детей из Фэрфакса, штат Вирджиния, знала, что что-то не так.Тупая и ноющая боль внизу живота таилась в течение дня, пока она убиралась в доме, заботилась о своих детях и готовилась к следующему марафону. Сначала она списала это на растянутую мышцу.
«Тогда я иногда пряталась», — говорит она. «Было так больно».
Она мало что знала, но Мартин собиралась отправиться в загадочное медицинское путешествие — путешествие от врача к врачу, когда она искала облегчение от хронической тазовой боли, от которой страдает примерно одна треть всех женщин в какой-то момент своей жизни. .Состояние может быть сложно диагностировать, и многим из его пациентов говорят, что проблема «вся в их головах», по данным Общества интервенционной радиологии.
«Типичный пациент, которого я лечу, — это женщина, которая прошла путь от врача к врачу в поисках решений, поскольку она страдает долгое, долгое время», — говорит Кельвин Хонг, доктор медицины, интервенционный радиолог Джона Хопкинса, специализирующийся на синдроме тазовой заложенности.
Синдром заложенности тазовых органов — одно из нескольких состояний, при которых женщины испытывают боль, которую трудно объяснить и диагностировать.Вот ваш путеводитель по пяти женским недугам, от которых слишком легко избавиться.
Синдром тазовой заложенности
Симптомы: тупая и ноющая боль, которая сохраняется в нижней части живота и пояснице.
«Также может быть ощущение жжения или полноты в тазу, которое усиливается при стоянии и прогрессирует в течение дня», — говорит Хонг. «Чувство улучшается, когда женщина ложится или встает с ног». У многих женщин боль усиливается после полового акта, во время менструации или беременности.
Причина: подобно варикозному расширению вен на ногах, клапаны в венах таза ослабляются и не закрываются должным образом. Вместо того, чтобы противостоять силе тяжести и возвращать кровь к сердцу, клапаны позволяют крови течь назад и скапливаться в венах, вызывая давление и вздутие.
Ошибочные данные: предменструальный синдром, перименопауза, стресс или профессиональные проблемы, вызванные слишком долгим стоянием. Он даже прячется во время диагностических тестов. Когда женщина ложится на обследование органов малого таза или УЗИ, изменение позы снижает давление на яичниковые вены, которые больше не вздуваются кровью, как когда она стоит.
Как это лечится: интервенционные радиологи, такие как Хонг, проводят амбулаторную процедуру, называемую эмболизацией, пока пациенты находятся под легким седативным действием. Во время процедуры рентгенолог вводит тонкий катетер размером с пучок спагетти в паховую бедренную вену и перемещает его к пораженной вене с помощью рентгеновского контроля.
«По сути, мы уничтожаем аномальные вены, — говорит Хонг, — что заставляет кровь возвращаться через вены с нормально функционирующими клапанами».
Пациенты могут вернуться к нормальной деятельности сразу после лечения.В зависимости от тяжести симптомов другие варианты лечения включают в себя обезболивающие, отпускаемые по рецепту; гормоны, такие как противозачаточные таблетки; и хирургические варианты, включая гистерэктомию с удалением яичников и перевязкой или удалением вен.
Сфинктер дисфункции Одди
Симптомы: это как плохой случай дежа вю. После операции по удалению больного желчного пузыря снова появляется та же боль: постоянный или повторяющийся дискомфорт в верхней правой или средней части живота, который распространяется в спину.
«Пациенты часто говорят, что боль усиливается от жирной пищи», — говорит Энтони Каллоо, доктор медицины, директор отделения гастроэнтерологии и гепатологии Джонса Хопкинса.
Причина: небольшая мышца на конце желчного протока перестает функционировать.
Ошибочные данные: синдром раздраженного кишечника или язвенная болезнь.
«Я видел женщин, которым однажды сказали, что это произошло из-за стресса или проблем с браком», — говорит Каллоо. «Некоторых даже осмотрели психиатры, потому что они думали, что боль находится только в их головах.У этих женщин был удален желчный пузырь, поэтому их проблему следовало решить ».
Как это лечится: Каллоо говорит, что лекарства, отпускаемые по рецепту, такие как блокаторы кальциевых каналов и нитраты длительного действия, расслабляющие гладкие мышцы, дают кратковременное облегчение. Кроме того, по его словам, большинству пациентов помогает эндоскопическая процедура, называемая сфинктеротомией.
Рак яичников
Симптомы: вздутие или вздутие живота, давление в области таза или боль в животе, проблемы с приемом пищи или быстрое чувство сытости, частое мочеиспускание или ощущение, будто вам нужно немедленно уйти.
Виновник: рак, который начинается в яичниках и репродуктивных железах.
Ошибочная идентификация: с его расплывчатыми симптомами рак яичников можно легко скрыть под разными масками — расстройством желудочно-кишечного тракта, увеличением веса или инфекциями мочевыводящих путей, — говорит Роберт Джунтоли, доктор медицины, гинеколог-онколог из Johns Hopkins.
Как лечится: варианты включают хирургическое вмешательство, химиотерапию и лучевую терапию; в какой-то момент во время лечения могут быть назначены две или даже все эти терапии.Наиболее важными факторами исхода являются ранняя диагностика и успешное устранение болезни во время операции.
Вульводиния
Симптомы: боль и жжение, покалывание или саднение в вульве делают жизнь женщины невыносимой.
«Боль и жжение часто усиливаются при контакте с этой областью, поэтому даже сидение, вытирание и интимные отношения могут быть болезненными», — говорит физиотерапевт Джонса Хопкинса. «В крайних случаях я видел женщин, которые не могли работать или чей брак распался из-за этого состояния.”
Виновник: его точная причина остается неизвестной, но эксперты исключили активные инфекции и заболевания, передающиеся половым путем.
Ошибочные данные: инфекция мочевыводящих путей, грибковая инфекция или вагинит.
Как лечится: медикаментозная терапия для блокирования болевых сигналов, а иногда и блокады нервов. По словам Шойфеле, женщинам, у которых наблюдаются спазмы или слабость мышц тазового дна, могут быть полезны физиотерапия и биологическая обратная связь.
Интерстициальный цистит, или IC, также известный как синдром болезненного мочевого пузыря
Симптомы: тянущая боль в области таза, давление или дискомфорт в мочевом пузыре и тазовой области, а также частые позывы к мочеиспусканию с чувством позывов к мочеиспусканию.
Виновник: точная причина остается загадкой.
Ошибочные данные: инфекция мочевыводящих путей.
Как лечится: комбинация лекарств, физиотерапии и исключения из рациона продуктов, вызывающих раздражение.
Снова нормальный
Почти два года хроническая тазовая боль подавляла жажду жизни Домику Мартин, но она никогда не теряла надежды. Наконец, через собственное интернет-расследование она сделала открытие, которое, наконец, разрешило ее медицинскую тайну.Результаты поиска указывали ей на новое исследование Джонса Хопкинса. Она назначила встречу с Кельвином Хонгом, который быстро диагностировал ее состояние — синдром тазовой заложенности — и обеспечил успешное лечение.
«Жизнь снова стала нормальной», — с облегчением говорит Мартин. И когда она готовится к своей следующей большой гонке, она знает, что чувствовать себя нормально — это то, что никто не должен принимать как должное.
Получите максимум от посещения специалиста
Для установления успешного партнерства с врачом нужно время.Что вы можете сделать, чтобы получить максимум удовольствия от вашего крайне важного первого визита к врачу-специалисту? Вот удобный список того, что брать с собой:
- Ваше направление, если оно требуется по вашей страховке.
- Ваша идентификационная карточка медицинского страхования.
- Ваша медицинская карта, включая результаты анализов, от вашего лечащего врача.
- Исследования, связанные с вашим состоянием, например анализ крови и медицинские снимки.
- Бутылочки с лекарствами, которые вы принимаете, или список, включая название лекарства, замену лекарства на дженерик, дозировку, частоту приема и любые особые указания, такие как «принимать во время еды».”
- Список важных контактов, включая имена и номера телефонов для экстренных служб.
- Список вопросов, которые у вас есть о вашем медицинском обслуживании, включая ваш диагноз и лечение.
- Блокнот и ручка для записи важной информации.
Второе мнение стало проще
Легко почувствовать себя ошеломленным, если вы столкнулись с пугающим диагнозом или должны выбрать один из множества запутанных вариантов лечения.Обращение к другому мнению может помочь. Но что делать, если вы живете далеко, не можете путешествовать или у вас проблемы с мобильностью? Хорошая новость в том, что вы можете получить удаленное второе мнение от экспертов Johns Hopkins Medicine. Специалисты в области отоларингологии, гастроэнтерологии, гепатологии, неврологии, нейрохирургии, урологии, патологии, гинекологии и урогинекологии могут работать с вами, чтобы дать рекомендации относительно вашего плана или вариантов лечения. Чтобы узнать больше, посетите.
9 Симптомов, которые женщины никогда не должны игнорировать
1.Вздутие живота или вздутие живота
2. Давление в области таза или боль в животе
3. Проблемы с едой или быстрое чувство сытости
4. Частое мочеиспускание или чувство срочности, которое нужно немедленно уйти
5. Постоянная или повторяющаяся боль после операции на желчном пузыре
6. Хроническая боль внизу живота и поясницы, усиливающаяся после полового акта, во время менструального цикла, при усталости или стоянии, а также во время беременности
7. Аномальное менструальное кровотечение
8.Боль и жжение вульвы
9. Повторяющаяся боль, давление или дискомфорт в области мочевого пузыря и таза
Johns Hopkins занимает первое место в гинекологии по версии U.S.News & World Report
Для получения дополнительной информации посетите hopkinsmedicine.org/womenshealth. Для записи на прием и консультации звоните 877-546-1872.
Скачать выпуск (PDF)
Боль в животе, возраст 12 и старше
У вас боли или спазмы в животе?
Сюда также входят травмы живота.
Сколько тебе лет?
11 лет и младше
11 лет или младше
От 12 до 55 лет
От 12 до 55 лет
56 лет и старше
56 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (например, яичникам, семенникам, простате, груди, пенису или влагалищу), которые у вас сейчас в районе, где у вас наблюдаются симптомы.
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам, возможно, придется дважды пройти через этот инструмент сортировки (один раз как «мужские» и один раз как «женские»). Это гарантирует, что инструмент задает вам правильные вопросы.
Переносили ли вы операцию на груди, животе или области таза за последние 2 недели?
Да
Недавняя операция на брюшной полости
Нет
Недавняя операция на брюшной полости
Вы беременны?
Да, вы знаете, что беременны.
Беременность
Нет, вы не беременны или не уверены, что беременны.
Беременность
Были ли у вас дети в последние 3 месяца?
Да
Родил ребенка в течение последних 3 месяцев
Нет
Родил ребенка в течение последних 3 месяцев
Есть ли у вас проблемы с питьем, чтобы восполнить потерю жидкости?
Маленьких глотков жидкости обычно недостаточно. Вы должны уметь принимать и удерживать большое количество жидкости.
Да
Невозможно поддерживать потребление жидкости
Нет
Может поддерживать потребление жидкости
У вас болит живот?
Насколько сильна боль по шкале от 0 до 10, если 0 — это отсутствие боли, а 10 — наихудшая боль, которую вы можете себе представить?
от 8 до 10: сильная боль
сильная боль
от 5 до 7: умеренная боль
умеренная боль
от 1 до 4: легкая боль
легкая боль
Есть ли боль:
Стало хуже?
Боль усиливается
Остались примерно такими же (не лучше и не хуже)?
Боль не изменилась
Стало лучше?
Боль утихает
Как долго вы испытываете боль?
Менее 4 часов
Боль менее 4 часов
Минимум 4 часа, но менее 1 полного дня (24 часов)
Боль от 4 до 24 часов
Минимум 1 полный день, но менее 2 дней (48 часов)
Боль более 24 часов
Минимум 2 дня, но менее 1 недели
Боль более 48 часов
1 неделя или более
Боль более 1 недели
Уменьшает ли живот болят во всем или в основном в одной области?
Боль, которая наиболее сильна только в одной области, может быть более серьезной, чем боль в животе, которая болит во всем.
В основном в одной области
Локальная боль
Есть ли у вас боль из-за новой выпуклости в пупке или паху?
Да
Боль с выпуклостью в пупке или паху
Нет
Боль с выпуклостью в пупке или паху
Есть ли вероятность того, что вы беременны?
Да
Возможность беременности
Нет
Возможность беременности
Были ли у вас за последнюю неделю травмы живота, например, удар в живот или сильное падение?
Да
Травма живота за последнюю неделю
Нет
Травма живота за последнюю неделю
Было ли у вас новое кровотечение из прямой кишки, уретры или влагалища после травмы?
Да
Кровотечение из прямой кишки, влагалища или уретры после травмы
Нет
Кровотечение из прямой кишки, влагалища или уретры после травмы
Есть ли рана на животе глубже царапины?
Вас рвало после травмы?
Да
Рвота после травмы
Нет
Рвота после травмы
Есть ли боль чуть ниже ребер?
Боль под ребрами после травмы может быть симптомом серьезного повреждения печени или селезенки.
Были ли у вас боли в плече после травмы?
Травма живота иногда может вызвать боль в плече.
Да
Боль в плече после травмы
Нет
Боль в плече после травмы
Вы повредили плечо при травме?
Вы подозреваете, что травма могла быть вызвана жестоким обращением?
Это стандартный вопрос, который мы задаем в определенных темах. Это может не относиться к вам. Но если просить об этом каждого, мы получаем помощь людям, в которых они нуждаются.
Да
Травма могла быть вызвана жестоким обращением
Нет
Травма могла быть вызвана жестоким обращением
Были ли у вас:
По крайней мере, 1 стул, в основном черный или кровавый?
По крайней мере 1 стул, в основном черный или кровавый
По крайней мере, 1 стул частично черный или кровавый?
По крайней мере 1 стул частично черный или с кровью
Полоски крови в стуле?
Полоски крови в стуле
Как вы думаете, у вас может быть высокая температура?
Вы измеряли температуру?
Насколько высока температура? Ответ может зависеть от того, как вы измерили температуру.
Высокая: 104 ° F (40 ° C) или выше, орально
Высокая температура: 104 ° F (40 ° C) или выше, орально
Умеренная: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Умеренная лихорадка: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Легкая: 100,3 ° F (37,9 ° C) или ниже, перорально
Легкая лихорадка: 100,3 ° F (37,9 ° C) или ниже, орально
Как вы думаете, насколько высока температура?
Умеренная
По ощущениям лихорадка умеренная
Легкая или низкая
По ощущениям лихорадка легкая
Как долго у вас была лихорадка?
Менее 2 дней (48 часов)
Лихорадка менее 2 дней
Минимум 2 дня, но менее 1 недели
Лихорадка не менее 2 дней, но менее 1 недели
1 неделя или более
Повышенная температура в течение 1 недели или более
У вас проблемы со здоровьем или вы принимаете лекарства, ослабляющие вашу иммунную систему?
Да
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Нет
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Есть ли у вас дрожащий озноб или очень сильное потоотделение?
Озноб — это тяжелая, сильная форма дрожи.Сильное потоотделение означает, что пот стекает с вас или пропитывается одеждой.
Да
Озноб или сильное потоотделение
Нет
Озноб или сильное потоотделение
Вас тошнит или рвота?
Тошнота означает, что у вас тошнота в животе, как будто вас вот-вот вырвет.
Вас рвало кровью или чем-то похожим на кофейную гущу?
Если есть только одна или две полосы крови, которые, как вы уверены, вышли из вашего носа или рта, у вас не рвота кровью.
Да
Рвота кровью или чем-то похожим на кофейную гущу
Нет
Рвота кровью или чем-то похожим на кофейную гущу
Сколько крови у вас рвало?
Две или более полоски крови или любое количество материала, похожего на кофейную гущу
Имеет рвотный материал, похожий на кофейную гущу или как минимум 2 полосы крови
Одна полоска крови или меньше
Вырвало 1 полосу крови или меньше
Чувствовали ли вы тошноту более 2 полных дней (48 часов)?
Да
Тошнота более 2 дней
Нет
Тошнота не более 2 дней
Ваш диабет выходит из-под контроля из-за того, что вы больны?
Да
Болезнь влияет на диабет
Нет
На диабет влияет болезнь
Помогает ли план контролировать уровень сахара в крови?
Да
План лечения диабета работает
Нет
План лечения диабета не работает
Как быстро он выходит из-под контроля?
Быстро (в течение нескольких часов)
Уровень сахара в крови быстро снижается
Медленно (в течение нескольких дней)
Уровень сахара в крови медленно снижается
Боль началась после того, как вы приняли новое лекарство?
Да
Боль в животе началась после приема лекарства
Нет
Боль в животе началась после приема лекарства
В последние несколько недель худеете ли вы, не пытаясь?
Да
Худеет, не пытаясь
Нет
Худеет, не пытаясь
Продолжались ли ваши симптомы дольше 1 недели?
Да
Симптомы длились дольше 1 недели
Нет
Симптомы длились дольше 1 недели
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом, и какая помощь вам может понадобиться.К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Ваше общее состояние здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства, такие как разжижители крови (антикоагулянты), лекарства, подавляющие иммунную систему, такие как стероиды или химиотерапия, лечебные травы или добавки, могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма. Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваши привычки в отношении здоровья и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, сексуальный анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали). Вам может потребоваться помощь раньше.
С схваткообразной болью в животе:
- Боль может болеть немного или сильно.
- Сила боли может меняться каждую минуту. Спазмы часто проходят при отхождении газов или дефекации.
- Боль может ощущаться как стеснение или пощипывание в животе.
- Боль может быть в одной конкретной области или на большей площади. Он может двигаться.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Взрослые и дети старшего возраста часто имеют несколько симптомов шока. К ним относятся:
- Обморок (потеря сознания).
- Чувство сильного головокружения или дурноты, как будто вы можете потерять сознание.
- Чувство сильной слабости или проблемы со стоянием.
- Отсутствие бдительности или способности ясно мыслить.Вы можете быть сбиты с толку, беспокоиться, бояться или быть не в состоянии отвечать на вопросы.
Если вы не уверены, высокая ли температура, средняя или легкая, подумайте об этих проблемах:
При высокой температуре :
- Вам очень жарко.
- Вероятно, это одна из самых сильных лихорадок, которые у вас когда-либо были. Высокая температура встречается не так часто, особенно у взрослых.
При средней температуре :
- Вам тепло или жарко.
- Вы знаете, что у вас жар.
При легкой температуре :
- Возможно, вам станет немного жарко.
- Вы думаете, что у вас жар, но вы не уверены.
Температура немного меняется в зависимости от того, как вы ее измеряете. Для взрослых и детей в возрасте от 12 лет это диапазоны: высокая, умеренная и легкая, в зависимости от того, как вы измерили температуру.
Орально (внутрь) температура
- Высокая: 104 ° F (40 ° C) и выше
- Умеренная: 100.От 4 ° F (38 ° C) до 103,9 ° F (39,9 ° C)
- Легкая: 100,3 ° F (37,9 ° C) и ниже
Сканер лба (височный) обычно имеет температуру 0,5 ° F (0,3 ° C) на 1 ° F (0,6 ° C) ниже, чем температура в полости рта.
Температура уха
- Высокая: 105 ° F (40,6 ° C) и выше
- Умеренная: от 101,4 ° F (38,6 ° C) до 104,9 ° F (40,5 ° C)
- Легкая: 101,3 ° F ( 38,5 ° C) и ниже
Подмышечная (подмышечная) температура
- Высокая: 103 ° F (39,5 ° C) и выше
- Умеренная: 99.От 4 ° F (37,4 ° C) до 102,9 ° F (39,4 ° C)
- Легкая: 99,3 ° F (37,3 ° C) и ниже
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекцией и болезнь. Вот некоторые примеры для взрослых:
- Заболевания, такие как диабет, рак, болезни сердца и ВИЧ / СПИД.
- Длительные проблемы с алкоголем и наркотиками.
- Стероидные лекарства, которые можно использовать для лечения различных состояний.
- Химиотерапия и лучевая терапия рака.
- Другие лекарства, применяемые для лечения аутоиммунных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Нет селезенки.
Боль у взрослых и детей старшего возраста
- Сильная боль (от 8 до 10) : Боль настолько сильна, что вы не можете выдержать ее более нескольких часов, не можете спать и не можете делайте что-нибудь еще, кроме сосредоточения на боли
- Умеренная боль (от 5 до 7) : Боль достаточно сильная, чтобы нарушить вашу нормальную деятельность и ваш сон, но вы можете терпеть ее часами или днями.Умеренная также может означать боль, которая приходит и уходит, даже если она сильна.
- Слабая боль (от 1 до 4) : вы замечаете боль, но ее недостаточно, чтобы нарушить ваш сон или деятельность.
Ваш диабет легко выходит из-под контроля, когда вы больны. Из-за болезни:
- Уровень сахара в крови может быть слишком высоким или слишком низким.
- Возможно, вы не сможете принимать лекарство от диабета (если у вас рвота или у вас проблемы с приемом пищи или жидкости).
- Возможно, вы не знаете, как изменить время приема или дозу лекарства от диабета.
- Возможно, вы недостаточно едите или пьете недостаточно жидкости.
План болезни для людей с диабетом обычно включает такие вещи, как:
- Как часто проверять уровень сахара в крови и каков целевой диапазон.
- Следует ли и как регулировать дозу и время приема инсулина или других лекарств от диабета.
- Что делать, если у вас проблемы с едой или жидкостями.
- Когда звонить врачу.
План разработан, чтобы помочь контролировать диабет, даже если вы больны. Когда у вас диабет, проблемы могут возникнуть даже из-за небольшого заболевания.
Вы можете получить обезвоживания , если потеряете много жидкости из-за таких проблем, как рвота или жар.
Симптомы обезвоживания могут варьироваться от легких до тяжелых. Например:
- Вы можете чувствовать усталость и раздражительность (легкое обезвоживание), или вы можете чувствовать себя слабым, не бдительным и неспособным ясно мыслить (сильное обезвоживание).
- Вы можете выделять меньше мочи, чем обычно (легкое обезвоживание), или вы можете вообще не выделять мочу (сильное обезвоживание).
Сильное обезвоживание означает:
- Ваш рот и глаза могут быть очень сухими.
- У вас может быть мало мочи или ее полное отсутствие в течение 12 или более часов.
- Возможно, вы не чувствуете бдительности или не можете ясно мыслить.
- Возможно, вы слишком слабы или чувствуете головокружение, чтобы стоять.
- Вы можете потерять сознание.
Умеренное обезвоживание означает:
- Вы можете испытывать большую жажду, чем обычно.
- Ваш рот и глаза могут быть суше, чем обычно.
- Вы можете мочиться мало или совсем не мочиться в течение 8 или более часов.
- У вас может кружиться голова, когда вы стоите или садитесь.
Легкое обезвоживание означает:
- Вы можете испытывать большую жажду, чем обычно.
- Вы можете выделять меньше мочи, чем обычно.
Кровь в стуле может поступать из любого места пищеварительного тракта, например из желудка или кишечника. В зависимости от того, откуда идет кровь и как быстро она движется, она может быть ярко-красной, красновато-коричневой или черной, как смола.
Небольшое количество ярко-красной крови на стуле или на туалетной бумаге часто возникает из-за легкого раздражения прямой кишки. Например, это может произойти, если вам нужно сильно напрячься, чтобы опорожнить стул, или если у вас геморрой.
Большое количество крови в стуле может означать наличие более серьезной проблемы. Например, если в стуле много крови, а не только на поверхности, вам может потребоваться немедленно позвонить врачу. Если на стул или подгузник попало всего несколько капель, возможно, вам придется сообщить об этом своему врачу сегодня, чтобы обсудить ваши симптомы.Черный стул может означать, что у вас есть кровь в пищеварительном тракте, которая может нуждаться в немедленном лечении или может уйти сама по себе.
Определенные лекарства и продукты питания могут влиять на цвет стула . Лекарства от диареи (такие как Пепто-Бисмол) и таблетки железа могут сделать стул черным. Употребление большого количества свеклы может вызвать красный цвет стула. Употребление в пищу продуктов с черным или темно-синим пищевым красителем может сделать стул черным.
Если вы принимаете аспирин или другое лекарство (называемое разжижителем крови), предотвращающее образование тромбов, это может вызвать появление крови в стуле.Если вы принимаете антикоагулянт и в стуле постоянно кровь, позвоните врачу, чтобы обсудить симптомы.
Симптомы сердечного приступа могут включать:
- Боль или давление в груди или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках.
- Головокружение или внезапная слабость.
- Учащенное или нерегулярное сердцебиение.
Для мужчин и женщин наиболее частым симптомом является боль или давление в груди. Но женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как одышка, тошнота, боль в спине или челюсти.
Многие лекарства, отпускаемые по рецепту и без рецепта, могут вызывать боль или спазмы в животе. Вот несколько примеров:
- Аспирин, ибупрофен (например, Адвил или Мотрин) и напроксен (например, Алив).
- Антибиотики.
- Противодиарейные средства.
- Слабительные.
- Добавки железа.
Позвоните 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другую службу экстренной помощи сейчас .
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить. Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Обратитесь за медицинской помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев, когда:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-нибудь отвезти вас.
- Вы находитесь в районе, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может потребоваться помощь в ближайшее время . Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшаются, скорее обратитесь за помощью.
Назначить встречу
Судя по вашим ответам, проблема не может быть улучшена без медицинской помощи.
- Запишитесь на прием к врачу в ближайшие 1-2 недели.
- Если возможно, попробуйте лечение в домашних условиях, пока вы ждете приема.
- Если симптомы ухудшатся или у вас возникнут какие-либо проблемы, позвоните своему врачу. Вам может потребоваться помощь раньше.
Позвоните 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.

 Де Нол и его аналоги производят в виде белых таблеток, которые используются для внутреннего приема.
Де Нол и его аналоги производят в виде белых таблеток, которые используются для внутреннего приема.
 Кислая желудочная среда способствует образованию из главных соединений медикамента нерастворимых комплексов белкового субстрата.
Кислая желудочная среда способствует образованию из главных соединений медикамента нерастворимых комплексов белкового субстрата.
 Как применяют Де Нол? Инструкция предписывает пить таблетки с небольшим количеством воды, соблюдая назначенную доктором кратность и дозированность приема.
Как применяют Де Нол? Инструкция предписывает пить таблетки с небольшим количеством воды, соблюдая назначенную доктором кратность и дозированность приема.
 Как лечить передозировку медикаментом? В случае передозировки организма указанным препаратом рекомендуется сделать промывание желудка с последующим приемом активированного угля.
Как лечить передозировку медикаментом? В случае передозировки организма указанным препаратом рекомендуется сделать промывание желудка с последующим приемом активированного угля.

































 Такой симптом как кашель чаще всего ассоциируется с болезнями дыхательных органов. Либо аллергии. Однако медики выделяют кашель в комплексе с симптомами массы иных заболеваний
Такой симптом как кашель чаще всего ассоциируется с болезнями дыхательных органов. Либо аллергии. Однако медики выделяют кашель в комплексе с симптомами массы иных заболеваний Такой симптом как кашель чаще всего ассоциируется с болезнями дыхательных органов. Либо аллергии. Однако медики выделяют кашель в комплексе с симптомами массы иных заболеваний
Такой симптом как кашель чаще всего ассоциируется с болезнями дыхательных органов. Либо аллергии. Однако медики выделяют кашель в комплексе с симптомами массы иных заболеваний
 Если кашель вызван нарушением моторики пищевода, он не сопровождается типичными симптомами простуды – насморком, головной болью, хрипами в легких и т.д.
Если кашель вызван нарушением моторики пищевода, он не сопровождается типичными симптомами простуды – насморком, головной болью, хрипами в легких и т.д. Симптомы рефлюкс-гастрита пациенты часто принимают за ангину. Болезнь отличается кисловатой отрыжкой. При острой форме патологии покашливание приступообразное
Симптомы рефлюкс-гастрита пациенты часто принимают за ангину. Болезнь отличается кисловатой отрыжкой. При острой форме патологии покашливание приступообразное Главная задача доктора – подтвердить наличие гастрита, исключая иные патологии. Желудочный кашель проявляется при многих заболеваниях ЖКТ
Главная задача доктора – подтвердить наличие гастрита, исключая иные патологии. Желудочный кашель проявляется при многих заболеваниях ЖКТ Избавление от кашля, возникшего на фоне гастрита, невозможно без соблюдения рекомендаций по питанию. Диета подбирается в индивидуальном порядке
Избавление от кашля, возникшего на фоне гастрита, невозможно без соблюдения рекомендаций по питанию. Диета подбирается в индивидуальном порядке Для уменьшения раздражения слизистой желудка рекомендуется выпивать по 300 мл в день отвара из сбора трав – шалфея, ромашки, солодки, подорожника
Для уменьшения раздражения слизистой желудка рекомендуется выпивать по 300 мл в день отвара из сбора трав – шалфея, ромашки, солодки, подорожника сердца;
сердца;
 Острое воспаление поджелудочной железы протекает с опоясывающей болью в правом или левом подреберье. Она интенсивная, не снимается медикаментами, может провоцировать потерю сознания, болевой шок. Сопутствующими симптомами является отсутствие аппетита, рвота, не приносящая облегчения. В рвотных массах присутствует содержимое желудка. Характерна гипертермия (температура выше 38 °С), учащенное сердцебиение, падение давления, бледность или синюшность кожи, понос, снижение веса. Поджелудочная железа увеличивается, отекает, что ведет к сжатию желчных протоков и желтухе.
Острое воспаление поджелудочной железы протекает с опоясывающей болью в правом или левом подреберье. Она интенсивная, не снимается медикаментами, может провоцировать потерю сознания, болевой шок. Сопутствующими симптомами является отсутствие аппетита, рвота, не приносящая облегчения. В рвотных массах присутствует содержимое желудка. Характерна гипертермия (температура выше 38 °С), учащенное сердцебиение, падение давления, бледность или синюшность кожи, понос, снижение веса. Поджелудочная железа увеличивается, отекает, что ведет к сжатию желчных протоков и желтухе. Ноющая боль слева под ребрами может свидетельствовать о дуодените (воспаление 12-перстной кишки), колите (воспалительный процесс в слизистой толстого кишечника). Эти заболевания сопровождаются:
Ноющая боль слева под ребрами может свидетельствовать о дуодените (воспаление 12-перстной кишки), колите (воспалительный процесс в слизистой толстого кишечника). Эти заболевания сопровождаются: Бронхит, пневмония — протекают с болью в левой, правой части груди, в боку (в зависимости от локализации воспаления). Болевые ощущения появляются, когда в патологический процесс вовлекается плевра (она покрывает легкие снаружи, имеет много болевых рецепторов). Боль тупая, усиливается при дыхании, перемене положения тела, сочетается с кашлем, одышкой, общим недомоганием, высокой температурой, хрипами. Для диагностики проводят рентгенологическое исследование.
Бронхит, пневмония — протекают с болью в левой, правой части груди, в боку (в зависимости от локализации воспаления). Болевые ощущения появляются, когда в патологический процесс вовлекается плевра (она покрывает легкие снаружи, имеет много болевых рецепторов). Боль тупая, усиливается при дыхании, перемене положения тела, сочетается с кашлем, одышкой, общим недомоганием, высокой температурой, хрипами. Для диагностики проводят рентгенологическое исследование. Из-за ослабления мышц диафрагмы на фоне ожирения, возрастных изменений, постоянных физических нагрузок, поднятий тяжестей может сформироваться грыжа. Расширяется отверстие, через которое проходит пищевод. Это сопровождается интенсивной изжогой, отрыжкой, срыгиванием, болью в области грудины (больше слева или под ребрами), что имитирует болезни сердца. Наблюдается ощущение кома в горле, затрудненное глотание, что создает определенный дискомфорт во время еды.
Из-за ослабления мышц диафрагмы на фоне ожирения, возрастных изменений, постоянных физических нагрузок, поднятий тяжестей может сформироваться грыжа. Расширяется отверстие, через которое проходит пищевод. Это сопровождается интенсивной изжогой, отрыжкой, срыгиванием, болью в области грудины (больше слева или под ребрами), что имитирует болезни сердца. Наблюдается ощущение кома в горле, затрудненное глотание, что создает определенный дискомфорт во время еды. Она вызывает боль в левом боку под ребром. Боль может быть как тупого характера, так и сильной, колющей, «кинжальной», имитирующей инфаркт. Для невралгии характерно усиление болей при любом движении, дыхании, кашле. При ущемлении нервов болевые ощущения усиливаются при нажатии на соответствующие участки грудной клетки.
Она вызывает боль в левом боку под ребром. Боль может быть как тупого характера, так и сильной, колющей, «кинжальной», имитирующей инфаркт. Для невралгии характерно усиление болей при любом движении, дыхании, кашле. При ущемлении нервов болевые ощущения усиливаются при нажатии на соответствующие участки грудной клетки. Если болит в спине под ребрами, это может говорить о поражении почек (гломеруло-, пиелонефрите, гидронефрозе). При воспалении в почке боль тупая, ноющая, не связана с положением тела, поскольку возникает из-за растяжения капсулы органа, отдает в левый бок. Наблюдают интоксикационный синдром (высокую температурау, озноб, тошноту, отсутствие аппетита, слабость). У детей особенностью клиники является локализация боли — болит не в боку или пояснице, а в животе. У людей пожилого возраста может быть атипичное течение болезни.
Если болит в спине под ребрами, это может говорить о поражении почек (гломеруло-, пиелонефрите, гидронефрозе). При воспалении в почке боль тупая, ноющая, не связана с положением тела, поскольку возникает из-за растяжения капсулы органа, отдает в левый бок. Наблюдают интоксикационный синдром (высокую температурау, озноб, тошноту, отсутствие аппетита, слабость). У детей особенностью клиники является локализация боли — болит не в боку или пояснице, а в животе. У людей пожилого возраста может быть атипичное течение болезни.






























 Диету нужно сделать своим образом жизни.
Диету нужно сделать своим образом жизни. При правильном составе и приготовлении помогают справится с недугом.
При правильном составе и приготовлении помогают справится с недугом. Необходима для восстановления сил и организма.
Необходима для восстановления сил и организма. Это кладезь микроелементов и белка.
Это кладезь микроелементов и белка. Рыба,а еще на пару можно есть в неограниченном количестве.
Рыба,а еще на пару можно есть в неограниченном количестве.




 Его назначение рекомендовано практически при любой патологии органов малого таза. Препарат на протяжении многих лет соответствует всем стандартам качества фармакологической продукции, что подтверждается многочисленными положительными отзывами.
Его назначение рекомендовано практически при любой патологии органов малого таза. Препарат на протяжении многих лет соответствует всем стандартам качества фармакологической продукции, что подтверждается многочисленными положительными отзывами. Мазь применяют при наружных повреждениях кожи и особенно при их длительном лечении.
Мазь применяют при наружных повреждениях кожи и особенно при их длительном лечении.

 Частота и длительность применения определяется тяжестью заболевания, продолжительностью болезни, а также ожидаемым результатом.
Частота и длительность применения определяется тяжестью заболевания, продолжительностью болезни, а также ожидаемым результатом. При применении в некоторых случаях наблюдаются головокружения и головные боли, тошнота, жжение в первые минуты при введении препарата.
При применении в некоторых случаях наблюдаются головокружения и головные боли, тошнота, жжение в первые минуты при введении препарата.

 Вспомогательными веществами Метилурацила по инструкции по применению выступают парафины, спирт, макрогол. В таблетках присутствует картофельный крахмал. Это очень важно, так как гиперчувствительность, а также другие противопоказания во многом опираются именно на данные вещества.
Вспомогательными веществами Метилурацила по инструкции по применению выступают парафины, спирт, макрогол. В таблетках присутствует картофельный крахмал. Это очень важно, так как гиперчувствительность, а также другие противопоказания во многом опираются именно на данные вещества. Поэтому и налаживается созревание лейкоцитов с эритроцитами с их последующим выходом в кровеносную систему. Поэтому препарат относится одновременно и к иммуномодуляторам и к иммуностимуляторам.
Поэтому и налаживается созревание лейкоцитов с эритроцитами с их последующим выходом в кровеносную систему. Поэтому препарат относится одновременно и к иммуномодуляторам и к иммуностимуляторам. Медикамент показал свою эффективность, что отражено во множестве отзывов о Метилурациле. Отмечено, что таблетки, будучи системным препаратом, способны помогать даже при наличии тяжелых заболеваний, при которых требуется восстановление клеточной структуры.
Медикамент показал свою эффективность, что отражено во множестве отзывов о Метилурациле. Отмечено, что таблетки, будучи системным препаратом, способны помогать даже при наличии тяжелых заболеваний, при которых требуется восстановление клеточной структуры. То есть это одна таблетка, выпиваемая до 6 раз в день в зависимости от показаний врача.
То есть это одна таблетка, выпиваемая до 6 раз в день в зависимости от показаний врача.
 Под словом часто имеется ввиду каждые 4 часа. Если же рана чистая, то смена повязки производится раз-два в сутки. Длительность применения зависит от скорости восстановления покровов. Под воздействием Метилурацила послеоперационные швы заживают приблизительно за неделю.
Под словом часто имеется ввиду каждые 4 часа. Если же рана чистая, то смена повязки производится раз-два в сутки. Длительность применения зависит от скорости восстановления покровов. Под воздействием Метилурацила послеоперационные швы заживают приблизительно за неделю.
 Процедура проводится до 4 раз в день в зависимости от показаний. Эта дозировка предназначена для взрослых. Детям 3-8 лет можно вводить полсвечи, то есть не более 250мг за раз. Осуществляется введение трижды в день. Детям 8-14 лет дается взрослая дозировка в 500мг также трижды в день.
Процедура проводится до 4 раз в день в зависимости от показаний. Эта дозировка предназначена для взрослых. Детям 3-8 лет можно вводить полсвечи, то есть не более 250мг за раз. Осуществляется введение трижды в день. Детям 8-14 лет дается взрослая дозировка в 500мг также трижды в день.

 Также они будут эффективны при послеоперационном лечении швов.
Также они будут эффективны при послеоперационном лечении швов. Метилурацил помогает восстановить слизистую влагалища даже после лучевой терапии. Отмечено, что можно и нужно применять метилурацил до родов, чтобы уменьшить разрывы кожи и влагалища при родовом процессе.
Метилурацил помогает восстановить слизистую влагалища даже после лучевой терапии. Отмечено, что можно и нужно применять метилурацил до родов, чтобы уменьшить разрывы кожи и влагалища при родовом процессе. Среди побочных симптомов числятся такие проявления, как:
Среди побочных симптомов числятся такие проявления, как:
 Немаловажным негативным эффектом местных комбинированных препаратов, содержащих антибактериальные и антигрибковые средства, является потенциальная возможность влияния на процессы регенерации и метаплазии цервикального эпителия, что может способствовать возникновению рецидивов из-за не физиологически протекающих процессов реконвалесценции.
Немаловажным негативным эффектом местных комбинированных препаратов, содержащих антибактериальные и антигрибковые средства, является потенциальная возможность влияния на процессы регенерации и метаплазии цервикального эпителия, что может способствовать возникновению рецидивов из-за не физиологически протекающих процессов реконвалесценции. И.И. Мечникова». В исследовании принимали участие 50 женщин репродуктивного возраста (средний возраст 27,4±1,7 лет) с диагностированной патологией шейки матки, требующей коагуляции радиоволновым методом.
И.И. Мечникова». В исследовании принимали участие 50 женщин репродуктивного возраста (средний возраст 27,4±1,7 лет) с диагностированной патологией шейки матки, требующей коагуляции радиоволновым методом. В первую группу вошли
В первую группу вошли Процесс радиоволновой коагуляции считали завершенным при появлении белого струпа (рис. 1).
Процесс радиоволновой коагуляции считали завершенным при появлении белого струпа (рис. 1).
 При применении препарата Вагикаль в 80% случаев не было необходимости в дополнительных обследованиях и лечении по результатам первого визита после операции, что вдвое превышает этот показатель в группе, где применялся метилурацил (рис. 3, 4).
При применении препарата Вагикаль в 80% случаев не было необходимости в дополнительных обследованиях и лечении по результатам первого визита после операции, что вдвое превышает этот показатель в группе, где применялся метилурацил (рис. 3, 4). доля.
доля.
 F. Office gynecology. Foreword / Rayburn W.F. // Obstet Gynecol Clin North Am. — 2008. — Vol.35, №2. — P. XIII-XIV.
F. Office gynecology. Foreword / Rayburn W.F. // Obstet Gynecol Clin North Am. — 2008. — Vol.35, №2. — P. XIII-XIV. В. Досвід медикамен- тозного лікування високоонкогенної ВПЛ-інфекції шийки матки / Потапов В.О., Шпонька О.В. // Здоровье женщины. — 2010. — Vol.53, №7. — P. 198-200.
В. Досвід медикамен- тозного лікування високоонкогенної ВПЛ-інфекції шийки матки / Потапов В.О., Шпонька О.В. // Здоровье женщины. — 2010. — Vol.53, №7. — P. 198-200. — P. 309-315.
— P. 309-315. Выпускается метилурацил в форме мази или свечей, характеризуется белым или бежевым цветом с характерным резковатым запахом.
Выпускается метилурацил в форме мази или свечей, характеризуется белым или бежевым цветом с характерным резковатым запахом.

 В этом случае следует на несколько дней остановить лечение или временно ставить свечи ректально, где они будут работать как обычно.
В этом случае следует на несколько дней остановить лечение или временно ставить свечи ректально, где они будут работать как обычно. При этом негативные побочные эффекты проявляются крайне редко, чаще всего из них проявляется индивидуальная непереносимость. Несмотря на прекрасные отзывы, крайне нежелательно самостоятельно принимать решение о приеме препарата – он является сильнодействующим и способен усугубить ситуацию, например, при острых состояниях. Именно поэтому заниматься назначением должен только врач, который знает полную картину здоровья пациентки и может предугадать реакцию организма на прием нового вещества. Кроме того, следует неукоснительно соблюдать дозировку и график приема, не бросая ставить свечи после снятия болевого синдрома, ведь последняя фаза лечения – закрепление полученного результата.
При этом негативные побочные эффекты проявляются крайне редко, чаще всего из них проявляется индивидуальная непереносимость. Несмотря на прекрасные отзывы, крайне нежелательно самостоятельно принимать решение о приеме препарата – он является сильнодействующим и способен усугубить ситуацию, например, при острых состояниях. Именно поэтому заниматься назначением должен только врач, который знает полную картину здоровья пациентки и может предугадать реакцию организма на прием нового вещества. Кроме того, следует неукоснительно соблюдать дозировку и график приема, не бросая ставить свечи после снятия болевого синдрома, ведь последняя фаза лечения – закрепление полученного результата.



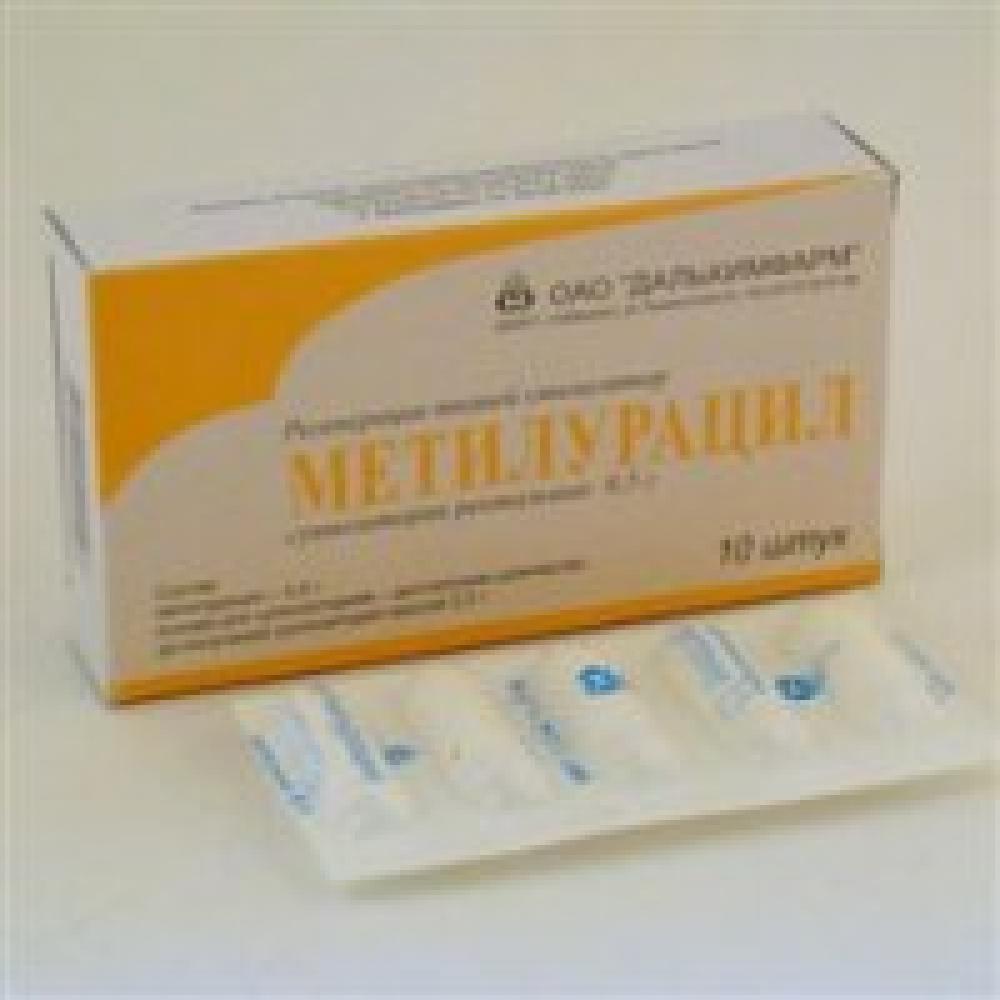 , г. Борисполь, ул. Шевченко, дом 100, тел.: +38(044)391–19–19, факс: +38(044)391–19–18 или через форму на сайте: https://www.pharmex.com.ua/farmakonadzor
, г. Борисполь, ул. Шевченко, дом 100, тел.: +38(044)391–19–19, факс: +38(044)391–19–18 или через форму на сайте: https://www.pharmex.com.ua/farmakonadzor Изучите их вместе со своим врачом или медсестрой/медбратом, чтобы решить, какие из этих рекомендаций могут лучше всего подойти вам.
Изучите их вместе со своим врачом или медсестрой/медбратом, чтобы решить, какие из этих рекомендаций могут лучше всего подойти вам.
 Они действуют лучше всего, если использовать их перед сном.
Они действуют лучше всего, если использовать их перед сном. Для этого нанесите небольшое количество (размером с горошину или виноградину) увлажняющего средства на палец. Затем вотрите увлажняющее средство в области входа во влагалище и в половые губы.
Для этого нанесите небольшое количество (размером с горошину или виноградину) увлажняющего средства на палец. Затем вотрите увлажняющее средство в области входа во влагалище и в половые губы.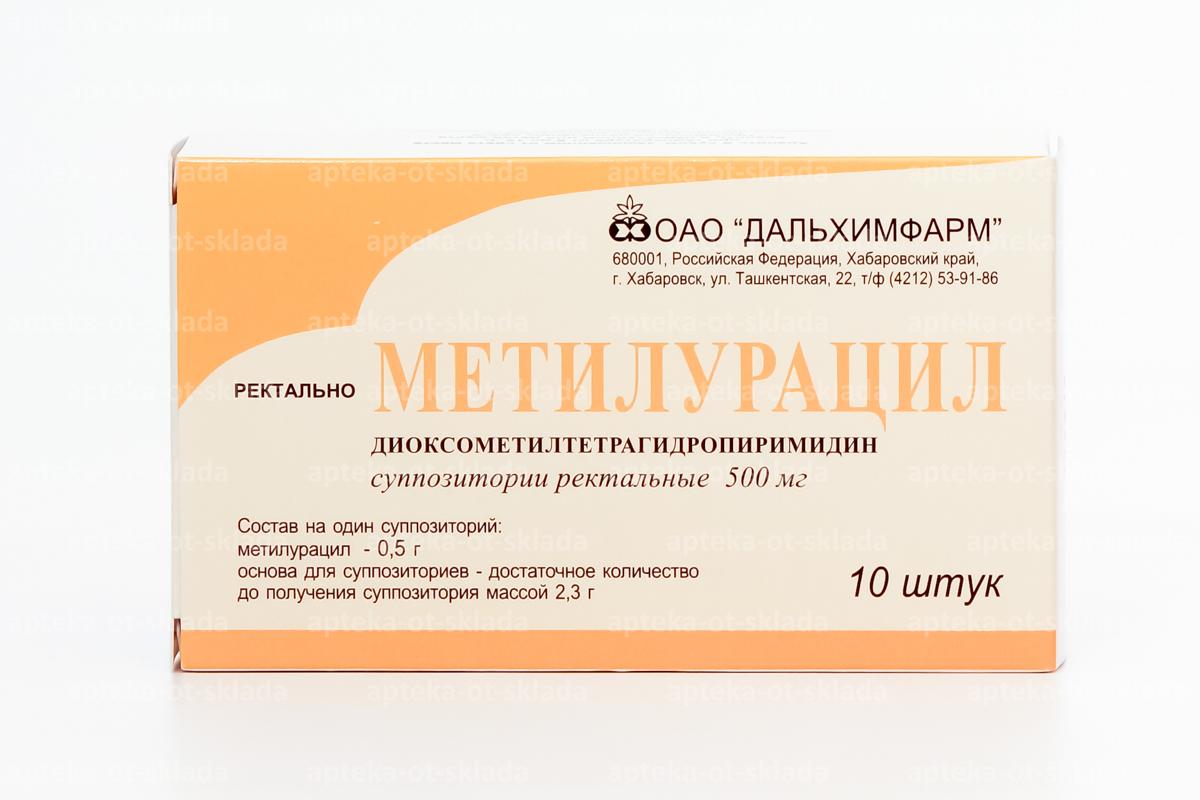 Ежедневные и обычные прокладки могут вызывать сухость в области вульвы. Перед использованием ежедневных или обычных прокладок наносите крем на вульву, чтобы помочь удержать влагу и защитить кожу.
Ежедневные и обычные прокладки могут вызывать сухость в области вульвы. Перед использованием ежедневных или обычных прокладок наносите крем на вульву, чтобы помочь удержать влагу и защитить кожу. Не используйте цветные, ароматизированные или согревающие смазки, так как они могут вызывать раздражение. Никогда не используйте вазелин (Vaseline®) в качестве смазки. Вазелин плохо смывается и может вызвать раздражение влагалища или увеличить риск развития инфекции в нем.
Не используйте цветные, ароматизированные или согревающие смазки, так как они могут вызывать раздражение. Никогда не используйте вазелин (Vaseline®) в качестве смазки. Вазелин плохо смывается и может вызвать раздражение влагалища или увеличить риск развития инфекции в нем. Эстроген местного действия отпускается только по рецепту, поскольку он безопасен не для всех.
Эстроген местного действия отпускается только по рецепту, поскольку он безопасен не для всех.
 Вы также можете позвонить по телефону 646-888-5076, чтобы получить дополнительную информацию или записаться на прием.
Вы также можете позвонить по телефону 646-888-5076, чтобы получить дополнительную информацию или записаться на прием. Способствует быстрейшему заживлению ран, эрозивно-язвенных поражений, ожогов. Повышает резистентность организма к вторжению бактериальных и вирусных агентов. Нормализует белковый обмен, активизирует регенерацию клеток в области повреждения, ускоряет эпителизацию тканей, укрепляет клеточный и гуморальный иммунитет. Проявляет анаболическую активность. Наружные формы обладают фотопротекторным действием. Отличительной чертой препарата является его способность стимулировать гемопоэз (активизировать процессы образования белых и красных клеток крови в костном мозге). В дополнение к этому метилурацил проявляет противовоспалительный эффект, повышает переносимость организма кровопотери и гипоксии, нормализует желудочную секрецию и кислотно-щелочной баланс желудочного сока. Таблетированная форма метилурацила назначается для лечения легких форм лейкопении (в т.ч. развившейся как следствие химиотерапии злокачественных опухолей, радио- или рентгенотерапии), язвенно-некротического поражения глотки и миндалин, септической ангины, малокровия, снижения количества тромбоцитов, отравления бензолом, язвенно-эрозивных поражений слизистой желудка и12-перстной кишки, медленно заживающих ран, ожогов, костных переломов, гепатита и т.
Способствует быстрейшему заживлению ран, эрозивно-язвенных поражений, ожогов. Повышает резистентность организма к вторжению бактериальных и вирусных агентов. Нормализует белковый обмен, активизирует регенерацию клеток в области повреждения, ускоряет эпителизацию тканей, укрепляет клеточный и гуморальный иммунитет. Проявляет анаболическую активность. Наружные формы обладают фотопротекторным действием. Отличительной чертой препарата является его способность стимулировать гемопоэз (активизировать процессы образования белых и красных клеток крови в костном мозге). В дополнение к этому метилурацил проявляет противовоспалительный эффект, повышает переносимость организма кровопотери и гипоксии, нормализует желудочную секрецию и кислотно-щелочной баланс желудочного сока. Таблетированная форма метилурацила назначается для лечения легких форм лейкопении (в т.ч. развившейся как следствие химиотерапии злокачественных опухолей, радио- или рентгенотерапии), язвенно-некротического поражения глотки и миндалин, септической ангины, малокровия, снижения количества тромбоцитов, отравления бензолом, язвенно-эрозивных поражений слизистой желудка и12-перстной кишки, медленно заживающих ран, ожогов, костных переломов, гепатита и т.

 Или лекарство впитывается в вашу кровь и попадает в другие части вашего тела.
Или лекарство впитывается в вашу кровь и попадает в другие части вашего тела.

 Сегодняшняя статья предоставит вам информацию о том, как использовать свечи метилурацил в гинекологии. Вам станут известны отзывы, показания к применению, ограничения и другая интересная информация. Стоит сразу напомнить, что самолечением не справиться. Если у вас есть какие-то жалобы или опасения, лучше обратиться к врачу. Возможно, вам назначат не только свечи метилурацил.В гинекологии — говорят отзывы врачей — этот препарат часто назначают в сочетании с дополнительными лекарствами.
Сегодняшняя статья предоставит вам информацию о том, как использовать свечи метилурацил в гинекологии. Вам станут известны отзывы, показания к применению, ограничения и другая интересная информация. Стоит сразу напомнить, что самолечением не справиться. Если у вас есть какие-то жалобы или опасения, лучше обратиться к врачу. Возможно, вам назначат не только свечи метилурацил.В гинекологии — говорят отзывы врачей — этот препарат часто назначают в сочетании с дополнительными лекарствами. За одну посылку нужно будет заплатить не более 100 руб. Сотрудники аптечных сетей констатируют, что свечи с метилурацилом — одни из самых доступных для лечения женских проблем.
За одну посылку нужно будет заплатить не более 100 руб. Сотрудники аптечных сетей констатируют, что свечи с метилурацилом — одни из самых доступных для лечения женских проблем. В этом случае пациенту всегда дают индивидуальные рекомендации. Поэтому врачи не советуют применять лекарство самостоятельно.
В этом случае пациенту всегда дают индивидуальные рекомендации. Поэтому врачи не советуют применять лекарство самостоятельно. Это может быть ликование, ужас, неподдельная радость или жгучая обида, а также некоторые другие эмоции. Все они способствуют активизации внутренних процессов, которые и приводят к образованию слез. Другими словами, это своеобразная защита организма от стресса.
Это может быть ликование, ужас, неподдельная радость или жгучая обида, а также некоторые другие эмоции. Все они способствуют активизации внутренних процессов, которые и приводят к образованию слез. Другими словами, это своеобразная защита организма от стресса.
 Необходимо опустить глаза вниз и указательным пальцем провести по верхнему веку, а затем поднять глаза вверх. Давить не нужно, достаточно легких массажных движений. Упражнение следует повторить 15-20 раз, и тогда можно смотреть результат.
Необходимо опустить глаза вниз и указательным пальцем провести по верхнему веку, а затем поднять глаза вверх. Давить не нужно, достаточно легких массажных движений. Упражнение следует повторить 15-20 раз, и тогда можно смотреть результат. Достаточно заварить обыкновенный рассыпной чай, чтобы он был крепким. Затем в заварке следует смочить ватные диски или кусочки ваты и наложить на глаза.
Достаточно заварить обыкновенный рассыпной чай, чтобы он был крепким. Затем в заварке следует смочить ватные диски или кусочки ваты и наложить на глаза. Ее следует отжать (слегка), а затем переложить в два марлевых мешочка (небольших). Эти мешочки нужно приложить к закрытым векам и выдержать 15-20 минут. В идеале в это время нужно прилечь в темной комнате. По окончании времени останется только умыться холодной водой.
Ее следует отжать (слегка), а затем переложить в два марлевых мешочка (небольших). Эти мешочки нужно приложить к закрытым векам и выдержать 15-20 минут. В идеале в это время нужно прилечь в темной комнате. По окончании времени останется только умыться холодной водой. Понадобится только заварка. Ее следует уложить в марлевые мешочки и приложить к глазам. Спустя 20-30 минут можно убирать компрессы. Осталось только умыться самим чаем, который остался после использования заварки.
Понадобится только заварка. Ее следует уложить в марлевые мешочки и приложить к глазам. Спустя 20-30 минут можно убирать компрессы. Осталось только умыться самим чаем, который остался после использования заварки.
 Самое главное — помните, что все плохое проходит и забывается. Больше улыбайтесь — и все точно будет хорошо, а если слез не избежать, то теперь вы знаете, что глаза могут опухнуть, а также что сделать, чтобы справиться с проблемой.
Самое главное — помните, что все плохое проходит и забывается. Больше улыбайтесь — и все точно будет хорошо, а если слез не избежать, то теперь вы знаете, что глаза могут опухнуть, а также что сделать, чтобы справиться с проблемой. Как побыстрее убрать неприятные последствия?
Как побыстрее убрать неприятные последствия? Помогут и успокаивающие маски —– с гиалуроновой кислотой, алоэ, ромашкой, кокосовым молоком. Можно попробовать вне очереди использовать привычный крем для глаз, если он обладает эффектом против отечности. Редакция Skin.ru составила собственный рейтинг косметики, помогающей привести глаза в порядок после слез.
Помогут и успокаивающие маски —– с гиалуроновой кислотой, алоэ, ромашкой, кокосовым молоком. Можно попробовать вне очереди использовать привычный крем для глаз, если он обладает эффектом против отечности. Редакция Skin.ru составила собственный рейтинг косметики, помогающей привести глаза в порядок после слез. Крем с проксиланом, витамином С и экстрактом черники в составе мгновенно преображает кожу. Если использовать его постоянно, морщин становится меньше, сокращаются темные круги под глазами.
Крем с проксиланом, витамином С и экстрактом черники в составе мгновенно преображает кожу. Если использовать его постоянно, морщин становится меньше, сокращаются темные круги под глазами. Морщины, темные круги и мешки под глазами становятся менее заметными.
Морщины, темные круги и мешки под глазами становятся менее заметными. Их тоже надо просто приложить к закрытым векам и полежать так 10-15 минут.
Их тоже надо просто приложить к закрытым векам и полежать так 10-15 минут. © Getty Images
© Getty Images Чаще всего ассоциируются с состоянием печали или грусти, хотя могут быть вызваны и радостными эмоциями. Но какая бы ни была причина, плач в большинстве случаев заканчивается отеком лица и покрасневшими глазами. Что делать и как избавиться от подобных дефектов?
Чаще всего ассоциируются с состоянием печали или грусти, хотя могут быть вызваны и радостными эмоциями. Но какая бы ни была причина, плач в большинстве случаев заканчивается отеком лица и покрасневшими глазами. Что делать и как избавиться от подобных дефектов?
 геморрое – уже известно, но что с этим делать? Конечно, лечить. Сильные геморроидальные кровотечения способны привести к развитию анемии. Если каждый день организм человека теряет 50-100 мл, то он уже не в силах сам восполнить недостаток крови, отчего уровень гемоглобина упадет до критических показателей.
геморрое – уже известно, но что с этим делать? Конечно, лечить. Сильные геморроидальные кровотечения способны привести к развитию анемии. Если каждый день организм человека теряет 50-100 мл, то он уже не в силах сам восполнить недостаток крови, отчего уровень гемоглобина упадет до критических показателей.
 что же вызывает кровь при геморрое (и геморрой ли виной?)
что же вызывает кровь при геморрое (и геморрой ли виной?)





 геморрой – решает доктор, но помимо мазей, свечей и таблеток он обязательно пропишет пациенту лечебную диету. Питание при геморроидальной болезни предполагает отказ от продуктов, которые вызывают прилив крови к органам малого таза. Если употреблять такую еду, травмированные сосуды геморроидальных узлов не выдержат давления, вследствие чего откроется кровотечение.
геморрой – решает доктор, но помимо мазей, свечей и таблеток он обязательно пропишет пациенту лечебную диету. Питание при геморроидальной болезни предполагает отказ от продуктов, которые вызывают прилив крови к органам малого таза. Если употреблять такую еду, травмированные сосуды геморроидальных узлов не выдержат давления, вследствие чего откроется кровотечение.
 столе должны быть салаты, которые заправлены оливковым или другим растительным маслом. Также для того, чтобы кишечник работал лучше, нужно выпивать по одной столовой ложке масла каждый день. Включайте в меню кисломолочную пищу – кефир, натуральный йогурт, бифидок. На ночь смело можете выпивать стакан нежирного кефира.
столе должны быть салаты, которые заправлены оливковым или другим растительным маслом. Также для того, чтобы кишечник работал лучше, нужно выпивать по одной столовой ложке масла каждый день. Включайте в меню кисломолочную пищу – кефир, натуральный йогурт, бифидок. На ночь смело можете выпивать стакан нежирного кефира.















 Ректальные суппозитории Альгинатол обладают гемостатическим эффектом
Ректальные суппозитории Альгинатол обладают гемостатическим эффектом С целью профилактики геморроя необходимо придерживаться диеты, обеспечивающей регулярный стул
С целью профилактики геморроя необходимо придерживаться диеты, обеспечивающей регулярный стул Отдельно врачи выделяют пищевое отравление токсинами – с характерными симптомами золотистого стафилококка в кишечнике у взрослых.
Отдельно врачи выделяют пищевое отравление токсинами – с характерными симптомами золотистого стафилококка в кишечнике у взрослых.


 Может поражать кожу, мягкие ткани, кости, суставы и внутренние органы. Возбудители провоцируют фурункулы, абсцессы, нагноение ран, менингит, эндокардит, пневмонию, пищевые отравления и другие патологии. Становятся причиной развития сепсиса и тяжелых внутрибольничных инфекций.
Может поражать кожу, мягкие ткани, кости, суставы и внутренние органы. Возбудители провоцируют фурункулы, абсцессы, нагноение ран, менингит, эндокардит, пневмонию, пищевые отравления и другие патологии. Становятся причиной развития сепсиса и тяжелых внутрибольничных инфекций. Особую опасность в качестве распространителей представляют медработники, у которых часто обнаруживаются антибиотикоустойчивые штаммы. Иногда микробы попадают в организм больного от коров, собак, свиней или лошадей.
Особую опасность в качестве распространителей представляют медработники, у которых часто обнаруживаются антибиотикоустойчивые штаммы. Иногда микробы попадают в организм больного от коров, собак, свиней или лошадей.  Является значимой причиной развития внутрибольничной инфекции у людей, страдающих эндокринными и тяжелыми соматическими заболеваниями, вирусными инфекциями, различными иммунодефицитами. Вероятность патологии повышается при продолжительном приеме антибиотиков, иммунодепрессантов и гормональных препаратов, проведении рентгенотерапии и химиотерапии.
Является значимой причиной развития внутрибольничной инфекции у людей, страдающих эндокринными и тяжелыми соматическими заболеваниями, вирусными инфекциями, различными иммунодефицитами. Вероятность патологии повышается при продолжительном приеме антибиотиков, иммунодепрессантов и гормональных препаратов, проведении рентгенотерапии и химиотерапии. Панариций поражает пальцы рук, возможны как легкие поверхностные формы (паронихия, подкожный панариций), так и тяжелые поражения (сухожильный, суставной, костный панариций).
Панариций поражает пальцы рук, возможны как легкие поверхностные формы (паронихия, подкожный панариций), так и тяжелые поражения (сухожильный, суставной, костный панариций).