Течет из одной ноздри прозрачная жидкость — Нет насморка
Появление жидкой слизи из носа свидетельствует о нарушении функционирования слизистой оболочки. Если это наблюдается в разгар простудных эпидемий, то можно сказать, что организм включился в активную борьбу с возбудителями. Но что делать, если течет из носа вода, как лечить и улучшить состояние? Терапия будет напрямую зависеть от провоцирующего фактора.
Причина жидких выделений
Прозрачная жидкость из носовых полостей появляется по разным причинам. Спровоцировать такого вида выделения могут:
- Аллергия на чужеродные вещества. В качестве дополнительных симптомов при этом присутствует чихание, отечность, слезотечение.
- Ринит. При данной патологии развивается воспалительный процесс, который и провоцирует появление обильных выделений жидкой консистенции. Дополнять симптом могут боль в горле, кашель.
- Гайморит. При развитии этого осложнения насморк имеется, но вода течет только на первой стадии болезни. Затем сопли изменяют и густоту, и цвет.
- Простуда. Начинает бежать вода из носовых ходов, не дает покоя головная боль, поднимается температура, краснеет горло.
- Вирусная инфекция. Можно перепутать ее с обычной простудой, но важно своевременно распознать возбудителя и принять меры.
Если есть подозрение, что причиной является инфекционная патология, то самолечением заниматься не стоит.
Опасные проявления и осложнения
Сопли как вода могут свидетельствовать о простуде, тогда опасности нет, если своевременно начать терапию. Но нельзя исключать и серьезные заболевания, первым симптомом которых бывает жидкая слизь из носа. К таковым можно отнести:
- Выделения разного цвета. Если они становятся зелеными, то присоединилась бактериальная инфекция, при синусите появляются коричневатые сопли, красноватая слизь с примесью крови сигнализирует о воспалительном процессе.
- Сильная головная боль при наличии жидких выделений зачастую бывает симптомом развития гайморита или менингита. Обычное лечение насморка неэффективно, да и может стать опасным для здоровья и жизни пациента.
- Наличие температуры, болей в суставах и мышцах может говорить о вирусной патологии, например, гриппе или пневмонии.
Вода из носа – это не отдельное заболевание, а всего лишь симптом, неприятный и требующий определенной терапии.
Как прекратить течь из носа
Если постоянно течет из носа, то с этим надо что-то делать. Несмотря на то что насморк – это ответная реакция организма на вторжение чужеродных агентов, человеку надо помочь с ними справиться. Предпринимаемые шаги будут зависеть от причины, спровоцировавшей такой симптом. Но обычно при любой патологии лечение сводится к следующему:
- прием лекарственных препаратов;
- использование народных средств;
- проведение физиотерапевтических процедур.
Победить насморк за пару часов не получится, но вот ускорить выздоровление можно.
Медикаментозное лечение
Если течет прозрачная слизь из носа, то это чаще всего сигнал о начале простудного или вирусного заболевания. На помощь придут препараты Арбидол, Кагоцел, Цитовир и другие.
Выделениям обычно сопутствует и чувство заложенности носа, поэтому можно закапать сосудосуживающие медикаменты:
- Тизин;
- Риностоп;
- Називин;
- Пиносол.
Эти лекарства снимут отек слизистой, нормализуют носовое дыхание.
Принимать сосудосуживающие средства нельзя дольше 7 дней, с большой осторожностью к их использованию надо подходить во время беременности, учитывая обширный перечень побочных эффектов.
При аллергической природе насморка принять антигистаминные средства.
Промывание
Такие процедуры помогут ускорить процесс выздоровления и снизят проявления простудного заболевания. Промывать нос можно растворами или водой с солью. Для приготовления лекарственных средств подходят следующие растения:
- Аптечная ромашка. Используется для проведения процедур даже маленьким деткам. Отвар травы очистит носовые пазухи и уберет зуд, чихание, жидкие выделения.
- Календула славится антисептическими свойствами, поэтому прекрасно подходит для нейтрализации патогенных микроорганизмов в носу.
- Шалфей устранит бактерии, активизирует иммунную систему на борьбу с возбудителями болезни.
Популярностью пользуется промывание носа солевым раствором. Чтобы его приготовить надо ложку хлорида натрия развести в 200 мл теплой воды. Соль лучше использовать морскую, благодаря содержанию йода, она прекрасно борется с бактериями.
Народные средства
Если
amicidellabirra.net
ВОДА ИЗ НОСА – НАЧАЛО НАСМОРКА ИЛИ СИМПТОМ СЕРЬЕЗНОГО ЗАБОЛЕВАНИЯ?
Нет никаких признаков насморка, так почему из носа течет вода, особенно после физических усилий и при наклоне? Не выяснив источника выделений, избавиться от неприятного симптома невозможно. Поэтому если из носа течет периодически или постоянно прозрачная жидкость, ждать, пока все «пройдет само», не следует. Особенно когда появились дополнительные симптомы: слабость и недомогание.
Основной причиной, почему течет вода из носа, является состояние перед болезнью. Организм борется с внедрением болезнетворной флоры в верхние дыхательные пути, старается ее изгнать, активно вырабатывая жидкость, чтобы смыть таким образом патогенные микроорганизмы со слизистой носовых ходов.
Если помочь организму промыванием носовой полости, то заболевание отступит, или будет протекать в легкой форме.
При респираторном контакте с аллергеном возникает аллергическая реакция, при которой организм также вырабатывает жидкое отделяемое, чтобы ускорить выведение опасного для себя вещества.
Если недавно переболели простудными заболеваниями, а из носа по-прежнему выделяется вода, можно предположить возникновение какого-либо осложнения. Более легким осложнением считается синусит – воспалительный процесс в придаточных пазухах носа и его слизистых оболочках.
Если течет вода из носа при резких наклонах, повышенных физических нагрузках, температурных перепадах – например, когда заходишь с улицы зимой в теплое помещение – все это можно списать на естественную реакцию организма. В течение часа или 2 такой насморк проходит сам.
Почему возникает подобное явление?
Внутренняя поверхность слизистой носа пронизана кровеносными сосудами и лимфатическими протоками, покрыта защитной слизью. Эта слизь постоянно выводится наружу мерцательным эпителием – маленькими ресничками, расположенными во всей носовой полости.
Внутренняя поверхность слизистой носа пронизана кровеносными сосудами и лимфатическими протоками, покрыта защитной слизью. Эта слизь постоянно выводится наружу мерцательным эпителием – маленькими ресничками, расположенными во всей носовой полости.
При физических нагрузках воздуха вдыхают больше, к слизистой прилипают микробы и бактерии в увеличенном количестве, и организм стремится быстрее с ними расстаться.
На морозе сужаются кровеносные сосуды, движение ресничек замедляется, слизистая пересыхает. Как только оказываешься в теплом помещении, организм старается нормализовать дыхание – увлажнить слизистую, вывести бактерии и вирусы, которые попали в дыхательные пути во время их недоработки. Вот и получается, что нос как будто «отмерзает» – все накопленное на морозе «тает» в буквальном смысле.
Если вода постоянно течет из носа, а недавно была серьезная травма, необходимо посетить нейрохирурга.
Такое состояние может оказаться симптомом ликвореи – нарушение целостности передней черепной ямки. Один из ее симптомов – выделение мозговой жидкости из носовых ходов.
При простудных и вирусных заболеваниях после 2-3 дней насморка с жидким отделяемым наступает активная фаза болезни – выделения густеют.
Лечение насморка: промывание носа антисептическими и противовоспалительными средствами, сосудосуживающие капли, иммуномодулирующие препараты.
Более опасное осложнение – гайморит, гнойно-воспалительное заболевание.
Во время него тоже воспаляется гайморова пазуха, но густое гнойное содержимое не может выйти из-за отека, а жидкое отделяемое потихоньку отходит, особенно при наклоне.
Самостоятельно с этой проблемой справиться невозможно, необходимо обращаться к ЛОРу.
Заболевание иногда требует назначения антибактериальной терапии и, иногда, хирургического вмешательства.
Дополнительные симптомы гайморита:
- головные боли при наклоне головы вперед;
- ощущение заложенности носа;
- невозможность сделать полный вдох;
- повышение температуры.
По цвету воды в носу можно судить о состоянии организма. Изменение цвета жидкостисвидетельствует о воспалительных процессах.
Когда из носа течет желтая вода, нужно обязательно обратиться к ЛОРу. Скорее всего, это симптом гайморита или даже фронтита – воспаления лобной придаточной пазухи носа.
Желтая жидкость при ухудшении состояния сменяется коричневой – это показывает на появление в отделяемом кровянистых выделений. Из-за сильного воспаления лопаются капилляры слизистой носовой полости, кровь смешивается с жидким отделяемым и из носа вытекает в виде сукровицы.
Кровь из носа может выделяться не только после травм.
Это наблюдается при повышении давления, когда кровеносные сосуды находятся близко к поверхности слизистой. Любое раздражение – и мелкие травмы сосудов вызывают кровотечение, пусть небольшое по масштабу – в связи с чем из носа начинаются выделения сукровицы.
Даже аллергия не является безобидным состоянием! Во время борьбы организма с аллергеном понижается иммунитет, а это благоприятствует внедрению патогенной флоры или обострению хронических заболеваний.
Недолеченные вовремя инфекционные заболевания переходят в хроническую форму и подтачивают здоровье, обостряясь при благоприятных для себя факторах.
Постоянный насморк может привести к тяжелой болезни – атрофическому риниту. Во время него постоянно из носовой полости выделяется жидкий секрет, сначала прозрачный, а потом зеленоватый.
Обонятельные функции носа нарушаются, в воздухе, который проходит через носовые ходы, остаются патогенные микробы и частицы пыли, в связи с чем возникают частые заболевания дыхательной системы.
Атрофический ринит требует серьезного лечения, постоянного наблюдения, иногда хирургического вмешательства.
Хронические выделения из носа, какого бы они ни были цвета – это повод показаться врачу.
Источник: https://mjusli.ru/zhenskoe_zdorove/other/voda-iz-nosa
Реклама
menzela.ru
Из носа течет жидкость — что это?
Истечение прозрачного экссудата без внешних объективных причин вызывает закономерное беспокойство и вызывает вопросы, суть которых сводится к одному – из носа течет жидкость – что это? Ринорея – rhinorrhoea: rhino (рино), rhoia (течение), в переводе с греческого обозначает истечение из носа.
Виды истечений из носа
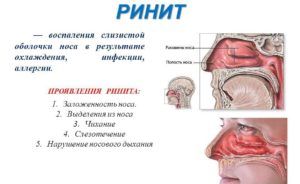
 Практически в 100% случаях подобных проявлений разрешение проблемы зависит от отоларинголога, которого необходимо посетить, для того, чтобы выяснить повод манифестации подобного симптома, и заняться его устранением. Когда просто текут сопли, и знакомые стадии насморка последовательно сменяют друг друга – это ринит, требующий лечения, но просто вода из носа заставляет испытывать беспокойство.
Практически в 100% случаях подобных проявлений разрешение проблемы зависит от отоларинголога, которого необходимо посетить, для того, чтобы выяснить повод манифестации подобного симптома, и заняться его устранением. Когда просто текут сопли, и знакомые стадии насморка последовательно сменяют друг друга – это ринит, требующий лечения, но просто вода из носа заставляет испытывать беспокойство.В отоларингологии различают несколько видов носового отделяемого, и считают цвет слизи одним из важных диагностических признаков, по которым можно ориентироваться в предварительном определении причин. В каждом конкретном случае, течет ли желтая жидкость из носа, кровянистая, зеленая, или прозрачная, есть несколько вероятных поводов, манифестировавших аномальное явление.
Когда из носа течет прозрачная жидкость – это самый распространенный и размытый из всех симптомов, оставляющий возможность предполагать что угодно, начиная от первой стадии болезни при насморке, и заканчивая посторонним предметом в носовой пазухе, и дефектом носовой перегородки. Немаловажное значение имеют и обстоятельства проявления негативного признака. Если льется из носа определенное время и в физиологическом положении, то это обычно начальная стадия ринита.

Как по цвету выделений определить заболевание?
Но из назальной области могут выделяться и другие виды слизи озадачивающей окраски:
- прозрачная слизь (следствие заболевания, состояния воздуха, аллергической реакции и пр.),
- желтая жидкость из носа – вероятный старт гнойного процесса, или запущенная стадия воспаления,
- выделение зеленых соплей рассматривается по степени интенсивности цвета – чем зеленее, тем сильнее воспалительный процесс,
- текут сопли коричневого цвета – гнойный процесс сопровождается поражением сопредельных назальных областей, например, синуситом,
- оранжевая, или желтая жидкость из носа – признак сильной аллергической реакции, и чем интенсивнее цвет, тем более неотложной должна быть помощь.
Кратковременные прозрачные выделения у взрослого могут быть следствием:
- смеха,
- слез,
- реакции на незначительные раздражители вроде молотого перца или сильного запаха, которые быстро закончились.






Такие выделения могут пройти незамеченными, но если сопли как вода, и продолжается это несколько дней или часов, следует немедленно проконсультироваться с ЛОР-врачом.
Основные объективные поводы появления
Самое простое и логичное объяснение, почему течет прозрачная жидкость – это начальная стадия ринита, которая, по мере развития процесса, предусматривает смену характера и цвета выделений. Существует множество способов, как остановить насморк, простым ринитом каждый болел неоднократно, и что делать в таких случаях, все прекрасно знают.
Вторая, необязательно требующая беспокойства, физиологическая причина – сопли появились из-за реакции на сухость воздуха, или разницу температур, при выходе из теплого помещения на холодный воздух.

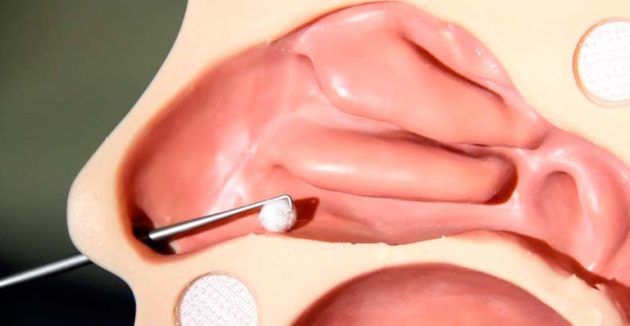
 Когда из носа течет вода у ребенка, и почему-то из одной ноздри, самое вероятное объяснение – посторонний мелкий предмет, который не затрудняет дыхания, но вызывает реакцию отторжения у слизистой, в виде носовых прозрачных выделений.
Когда из носа течет вода у ребенка, и почему-то из одной ноздри, самое вероятное объяснение – посторонний мелкий предмет, который не затрудняет дыхания, но вызывает реакцию отторжения у слизистой, в виде носовых прозрачных выделений.В этих случаях нет причины особенно долго раздумывать, нужно проверить влажность воздуха, высморкаться на морозе, и насморк быстро исчезнет, или удалить посторонний предмет, пока процесс не перешел в гнойный.
Более серьезные причины появления выделений из носа
Но объяснений, почему из носа течет вода постоянно, и при этом не сопровождается ни сопутствующими признаками инфекции или простуды, ни переходом в другую стадию в течение довольно длительного времени, может быть несколько, и они более серьезные, чем может показаться, на первый взгляд:
- вазомоторный ринит,
- аллергия,
- гипертония,
- анатомические дефекты,
- гайморит,
- развития заболеваний: гайморита, синусита, кисты.


Льющиеся прозрачные сопли часто становятся проявлением вазомоторного ринита, вызванного серьезными нарушениями гормонального фона (часто встречается у беременных),
Сопли текут ручьем при аллергической реакции на внешний сезонный, или постоянный раздражитель, и тогда надо останавливать аллергический процесс,
Из носа постоянно течет при повышении артериального давления у гипертоников, если оно не купируется, когда человек не осведомлен о своем заболевании,
Экссудат может литься и при анатомических дефекта: искривлении носовой перегородки, или гиперплазии тканей в носовых отверстия, и это требует немедленной оперативной коррекции,
Сильный насморк, сопровождающийся раздражением глазной полости и периназальной области, может быть реакцией организма на присутствующего вирусного агента, и это иммунный ответ организма,
Течет из носа при наклоне головы обычно крайне негативный симптом, признак гайморовой кисты, синусита, гайморита, или заболеваний некоторых внутренних органов.
Диагностика и лечение
Чем лечить прозрачные выделения, непрерывно истекающие из носовых отверстий, и не переходящие ни в какую другую стадию – не меняющие цвет и консистенцию, сопровождаемые головными болями, появляющиеся часто, и без видимых причин? Как остановить сопли, которые доставляют дискомфорт и беспокойство, и мешают нормальной жизнедеятельности, решается в каждом отдельном случае, после выставления диагноза.
Длительный и сильный насморк, который не купируется привычными методами, требует обращения к ЛОР-врачу.
Банальный ринит, или простуда, при традиционном лечении, на 2–3 день болезни начинают менять цвет выделений, прозрачные сопли сменяются более густыми, желтоватого оттенка и густеют, и это нормальный процесс, означающий, что методы лечения подействовали, и причины заболевания ликвидируются защитными процессами организма.
Простуда обычно протекает с сопутствующими признаками, и жёлтая слизь появляется на фоне их исчезновения, и улучшения общего состояния больного. Но если из носа течет желтая жидкость, которая не густеет, и жалобы пациента звучат так:
- чихаю, сморкаюсь, не могу остановиться,
- при этом у него покраснение глазной конъюнктивы,
- затруднения с дыханием.
То это аллергическая реакция, и нужно обращаться к аллергологу, который выявит провокатор, манифестировавший патологию, и назначит определенные антигистаминные препараты.
В каждом отдельном случае, будь то физиологические поводы, травмы, аллергические реакции, серьезные ЛОР-патологии, или новообразования, самолечением лучше не заниматься, а обратиться за помощью к специалисту. Вот он и назначит адекватное лечение после соответствующей диагностики и достоверного диагноза.
Видео: Вазомоторный ринит
fr-dc.ru
Течет из одной ноздри прозрачная жидкость что это — Простуда
Содержание статьи:
Причины появления
Спровоцировать заложенность или слизистые выделения только в одной ноздре могут такие факторы:
- искривление носовой перегородки;
- травмы носа;
- полипы и кисты слизистой;
- инородный предмет, находящийся в носовой полости;
- гормональный дисбаланс;
- вазомоторный ринит;
- медикаментозный ринит и др.
Искривления и травмы носовой перегородки
Различные искривления и травмы носа временами не позволяют потокам воздуха нормально циркулировать по дыхательным путям. Это одна из самых распространенных причин нарушения дыхания в одной ноздре.
Деформации носовой перегородки могут быть как врожденными, так и приобретенными из-за различных травм. Большинство людей с рождения имеют определенные нарушения в симметрии строения носа, что является допустимой нормой.
Но ряд аномалий приводит к серьезным дисфункциям в организме, сбоям в работе дыхательной системы.
Если заболевание возникло в результате искривления или травмы носовой перегородки, скорее всего, пациенту порекомендуют хирургический способ лечения. Операция проводится под контролем ЛОР-врача. Носовая перегородка выравнивается, что нормализует пациенту воздухоток.
 Кроме этого, врач внимательно проверяет ее на наличие возможных перфорационных отверстий, которые также могут влиять на работу дыхательной системы. Обычно пациенту улучшения заметны сразу после операции.
Кроме этого, врач внимательно проверяет ее на наличие возможных перфорационных отверстий, которые также могут влиять на работу дыхательной системы. Обычно пациенту улучшения заметны сразу после операции.
Как правило, в постоперационный период медикаментозное лечение включает обезболивающие, сосудоукрепляющие препараты. После хирургического вмешательства носовая полость часто пересушена, поэтому выписываются назальные спреи, увлажняющие слизистую.
Для предотвращения развития инфекции назначаются антибиотики, реже — противогрибковые препараты.
Если долго не проходит отек, могут быть назначены инъекции, снимающие его.
Образования слизистой носа
Хирургическое вмешательство рекомендовано при проблеме дыхания, вызывающейся полипами и кистами в слизистой. Причинами их возникновения могут быть как хронические воспалительные процессы носовой полости, так и заболевания зубов (воспаление их корней, расположенных рядом с носовыми пазухами).
В таком случае сопутствующими симптомами заложенности и насморка являются:
- мигрени;
- частая простуда;
- мокротные выделения в горле;
- потеря обоняния.
Инородные тела
Известны случаи, когда на протяжении многих лет причиной заложенности ноздри было банальное наличие инородного предмета в носу, блокирующего нормальный воздухоток. Попасть в нос может семечка, пуговица или любой другой мелкий предмет. Чаще всего такая проблема возникает у детей.
Как только врач извлекает посторонний предмет из носа, симптом ликвидируется. Игнорирование болезни может привести к перерождению тканей слизистой, тогда процесс восстановления дыхательной функции окажется более длительным и менее эффективным.
Вазомоторный ринит
 Чаще всего насморк в одной ноздре является типичным проявлением вазомоторного ринита. Такую форму заболевания часто называют “ложный ринит”, т.к. болезнь имеет невоспалительную природу, возникает при отеке слизистой. Особенно характерно при этом заболевании то, что симптом проявляется в положении лежа: у больного закладывает именно ту ноздрю, в сторону которой повернуто тело.
Чаще всего насморк в одной ноздре является типичным проявлением вазомоторного ринита. Такую форму заболевания часто называют “ложный ринит”, т.к. болезнь имеет невоспалительную природу, возникает при отеке слизистой. Особенно характерно при этом заболевании то, что симптом проявляется в положении лежа: у больного закладывает именно ту ноздрю, в сторону которой повернуто тело.
Но не стоит исключать другие возможные причины проявления симптома, т.к. они довольно разнообразны, а их симптоматика схожа. К диагностике следует подойти основательно и обратиться за помощью к специалисту.
Ложный ринит может появиться при злоупотреблении сосудосуживающими каплями, при гормональных перестройках организма, аллергических реакциях.
Как правило, заболевание лечится местным путем, очень редко необходима операция, направленная на ликвидацию поврежденных кровеносных сосудов слизистой.
Для лечения вазомоторного ринита очень важно укрепить иммунную систему пациента, ведь ослабленный иммунитет способствует возникновению болезни.
Из-за нарушения гормонального фона во время беременности, пубертатного возраста или в период менопаузы также может проявляться одна из форм вазомоторного ринита. Причиной является изменения гормонального фона — увеличение уровня стероидов. Проблема не требует какого-либо серьезного лечения, как только гормональный фон стабилизируется, заложенность пройдет.
Медикаментозный ринит
Заложенность носа проявляется при злоупотреблении сосудосуживающими каплями из-за привыкания организма. Такая форма болезни называется медикаментозным ринитом. Для устранения симптома больному необходимо полностью отказаться от дальнейшего употребления сосудосуживающих назальных препаратов.
Отек слизистой может развиться при длительном применении ряда других препаратов: стероидных, антигистаминных. За помощью следует обратиться к врачу-отоларингологу.
Профилактические меры
Для профилактики данного симптома рекомендуется:
- своевременно лечить любые заболевания органов дыхательной системы;
 исключить возможное травмирование носа;
исключить возможное травмирование носа;- при искривлениях носовой перегородки провести ее хирургическую коррекцию под контролем ЛОР-врача;
- следить, чтобы мелкие предметы не попали в носовой проход ребенка;
- избегать длительного применения сосудосуживающих препаратов;
- отказаться от вредных привычек;
- чаще находиться на свежем воздухе;
- проводить регулярную дыхательную гимнастику;
- проветривать помещение и увлажнять воздух.
Помните, сбои работы дыхательной системы заметно отражаются на работе других систем органов человека.
prostuda.feedjc.org
Течет из носа вода, жидкость, слизь, причины, лечение

Большинство заболеваний респираторного тракта инфекционной или неинфекционной этиологии проявляются нарушением носового дыхания и ощущением, что постоянно течет из носа. Лица, столкнувшиеся с такой проблемой, задаются вопросом: что делать и с чем это связано? Следует помнить, что водянистые выделения из носа не всегда являются защитной реакцией организма на внешние раздражители. В некоторых случаях они становятся признаком серьезной патологии, требующей срочного обращения к высококвалифицированному врачу, который назначит эффективное лечение.
Чтобы избавиться от неприятного симптома, необходимо выяснить источник выделений. Не стоит ждать, что прозрачная жидкость сама перестанет вытекать из носа. Если этот признак игнорировать, разовьются тяжелые осложнения — хронический ринит, синусит, менингит. Состояние носа влияет на большинство функций организма и жизненную активность человека. Обильные выделения из носа нарушают ночной сон, повышают артериальное давление и вызывают головную боль. От постоянного насморка кожа под носом начинает шелушиться и болеть. Окружающие лица стараются избегать человека, регулярно пользующегося носовым платком.
Причины
Постоянно вытекающая жидкость из носа — индикатор определенного недуга.

Причины образования жидкости в носу:
- Инфекционные заболевания верхних дыхательных путей. Насморк — защитная реакция на внешние раздражители, в том числе и на микробы. Инфекция, проникая в организм человека, вызывает воспаление слизистой носа, которое проявляется избыточным выделением назальной слизи. Вместе с ней нейтрализованные микробы покидают организм, который начинает постепенно восстанавливаться.
- Цвет, оттенок и консистенция назальной жидкости позволяют определить причину патологических процессов в носовой полости. Если из носа течет желтая жидкость, необходимо обратиться к ЛОР-врачу. Обычно такое явление встречается при синусите.
- Аллергия. Прозрачная жидкость, вытекающая одновременно из носа и глаз — признаки аллергических реакций. После внедрения аллергенов в организме начинает активно вырабатываться жидкость, смывающая их с поверхности слизистой оболочки. После проведения кожных проб врач-аллерголог сможет определить раздражитель-аллерген, среди которых наиболее распространенными являются: пыльца растений, пыль, шерсть животных, лекарственные средства. Сюда же относится и особая форма аллергии — холодовая.
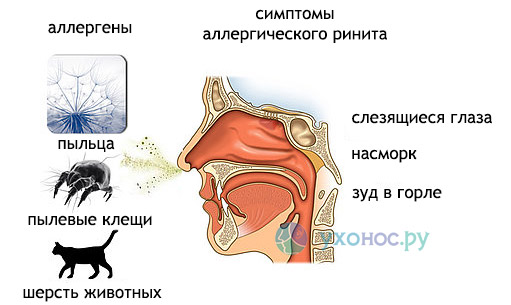
аллергический ринит
- Вазомоторный ринит или «ложный» насморк. Это неинфекционное заболевание носа, причиной которого является нарушение регуляции функционирования сосудов. Реактивность сосудов носа повышается под воздействием различных внешних и внутренних факторов: при переходе из тепла в холод и наоборот, после приема некоторых лекарственных препаратов, в результате гормонального сбоя или стресса. У больных закладывает нос, появляются обильные слизистые выделения, зуд в носу, чихание, отделяемое стекает по задней стенке глотки.
- Атрофический ринит. При отсутствии адекватного лечения инфекционных заболеваний верхних дыхательных путей развивается хроническое воспаление, которое со временем повреждает слизистую носа. Она истончается, ее функции нарушаются, из носа постоянно льет. Сначала выделяется жидкий, прозрачный секрет, а затем он становится зеленоватым. Причиной хронического ринита является не только воспаление пазух носа, но и заболевания сердца, почек, ожирение.
 Травмы. При травматическом повреждении носа выделения содержат примесь крови. Если из носа течет вода после черепно-мозговой травмы, возможно это ликворея — выделение мозговой жидкости, возникшее при нарушении целостности мозговых оболочек.
Травмы. При травматическом повреждении носа выделения содержат примесь крови. Если из носа течет вода после черепно-мозговой травмы, возможно это ликворея — выделение мозговой жидкости, возникшее при нарушении целостности мозговых оболочек.- Инородные тела в носу у детей часто становятся причиной травматического насморка, который проходит самостоятельно после извлечения постороннего предмета.
- Повышение внутричерепного давления проявляется частыми и длительными носовыми кровотечениями.
- Кровянистые выделения из носа возникают после хирургического вмешательства, травмы носовых кровотечений.
Если при наклоне туловища из носа вытекает вода, необходимо обратиться к врачу, ведь это признак опасной патологии — кисты гайморовой пазухи или полипов носа.
У здоровых людей часто из носа течет прозрачная жидкость. Обычно это происходит при резких наклонах, перепадах температуры и интенсивной физической нагрузке. Такой насморк не требует лечения и проходит самостоятельно в течение 2 часов. При физической нагрузке увеличивается потребность в атмосферном воздухе. На слизистой оболочке верхних дыхательных путей оседает много микробов, для выведения которых требуется больше жидкости. При переходе из холода в тепло спазмированные кровеносные сосуды расширяются, дыхание восстанавливается, слизистая оболочка активно увлажняется.
Симптомы
Вирусная инфекция
Острый вирусный насморк – основная причина того, что течет из носа. Он начинается внезапно и проявляется сухостью, жжением, царапаньем и зудом в носу, которые через несколько часов сменяются чиханием, слабостью, ознобом и лихорадкой. Затем появляются обильные водянистые выделения из носа, в которых постепенно увеличивается содержание слизи. На коже под носом появляется раздражение и мацерация. Примерно через неделю количество мокроты уменьшается, и дышать становится легче.

Острый ринит — постоянный симптом гриппа и других ОРВИ. Грипп характеризуется преобладанием симптомов интоксикационного синдрома, а ОРВИ — катарального, при котором жидкая слизь течет ручьем из носа.
При присоединении бактериальной инфекции нарушается нормальное функционирование слизистых желез, а выделения становятся вязкими. Вода сменяется густыми, слизисто-гнойными соплями.
Аллергия
В результате контакта с определенным аллергеном у некоторых людей развивается реакция гиперчувствительности, которая проявляется затруднением дыхания, одышкой, частым и сильным чиханием, зудом в носу и глазах, обильным выделением водянистого секрета и ощущением, что вода течет из носа. Общее состояние аллергиков постепенно ухудшается: возникает головная боль, дискомфорт в глотке, пропадает обоняние и аппетит. На коже появляется сыпь, наблюдается отек гортани, слезотечение, кашель, стеснение и боль в груди, отек лица. Причинами аллергического ринита являются: домашняя пыль, шерсть животных, пыльца растений, плесневые и дрожжеподобные грибы. Аллергический ринит мешает нормально работать, учиться, отдыхать и вызывает немалый дискомфорт.
Холодовая аллергия — особый тип патологии, возникающий после выхода на свежий морозный воздух. Основными ее проявлениями являются: красные пятна на щеках, раздражение на коже, слизь из носа.
Бактериальная инфекция
 Бактериальный ринит — заболевание носоглотки бактериального генеза. Микробы, поражая слизистую носа, вызывают ее отек и воспаление, нарушается носовое дыхание, возникают обильные и густые выделения. Их появление обусловлено выходом жидкости из сосудов и усилением функции слизистых желез. Отличительным признаком бактериального насморка является выделение гнойной желтовато-зеленоватой жидкости, содержащей лейкоциты и погибшие бактерии.
Бактериальный ринит — заболевание носоглотки бактериального генеза. Микробы, поражая слизистую носа, вызывают ее отек и воспаление, нарушается носовое дыхание, возникают обильные и густые выделения. Их появление обусловлено выходом жидкости из сосудов и усилением функции слизистых желез. Отличительным признаком бактериального насморка является выделение гнойной желтовато-зеленоватой жидкости, содержащей лейкоциты и погибшие бактерии.
В результате нарушения оттока отделяемого из полости носа происходит его накопление в околоносовых пазухах, которые воспаляются и осложняют течение основного заболевания. Синусит проявляется выделением гноя из носа, лихорадкой, головной болью и давлением в проекции пораженных пазух. Лицо отекает, нос закладывает, из него вытекает желтая жидкость.
Лечение
В процессе диагностики заболевания врач-оториноларинголог определяет степень и характер течения насморка, а затем назначает необходимые препараты.
Лечение вирусного ринита включает этиотропную, симптоматическую и патогенетическую терапию.

Если из носа течет жидкость и появились другие признаки простуды, не следует выходить на улицу. Лучше остаться дома, тепло одеться и начать лечиться. Кроме традиционных медикаментозных средств избавиться от насморка поможет чай с лимоном, медом и малиной; при отсутствии температуры – ванна для ног, содовая ингаляция или сухая горчица, насыпанная прямо в носки.
Больным назначают:
- Системные противовирусные средства – «Кагоцел», «Ингавирин»,
- Противовирусные местные средства — мазь «Оксолин», «Виферон», капли «Деринат», «Гриппферон»,
- Промывания носа физраствором, солевым раствором или отваром лекарственных трав,
- Спреи «Аквалор», «Аквамарис», «Долфин»,
- Сосудосуживающие капли – «Ксилометазолин», «Отривин»,
- Прогревания пазух и переносицы,
- Жаропонижающие и противовспалительные средства – «Нурофен», «Ибупрофен».
Если прозрачные выделения не исчезают в течение недели, а становятся зеленоватыми и сопровождаются головной болью и жаром, необходимо обратиться к врачу, возможно начинается синусит.
При бактериальном насморке, обычно сопровождающем гайморит, используют:
- Местные антисептики — промывания носа раствором фурациллина, мирамистина,
 Антибактериальные спреи «Полидекса», «Софрадекс», «Изофра»,
Антибактериальные спреи «Полидекса», «Софрадекс», «Изофра»,- Сосудосуживающие капли, которые снимут отек и не позволят застаиваться слизи,
- Назальные капли на масляной основе очищают полость носа, увлажняют слизистую и уменьшают раздражение – «Пиносол»,
- Средства, разжижающие носовой секрет – «Ринофлуимуцил»,
- Гомеопатические средства, помогающие при насморке – «Эуфорбиум композитум»,
- Системные антибиотики — препараты из группы цефалоспоринов, макролидов, фторхинолонов,
- Промывание пазух с помощью аппарата «Кукушка»,
- Иммуномодуляторы – «Бронхомунал», «Иммунал»,
- Витамины.
Лечение аллергического ринита начинают после исключения контакта с аллергенами. Аллергикам рекомендуют регулярно проводить влажную уборку в помещении, проветривать его несколько раз в день, ежедневно мыть волосы
Медикаментозная терапия заключается в использовании антигистаминных средств – «Супрастин», «Лоратодин», «Тавегил», назальных глюкокортикостероидов – «Фликсоназе», «Тафен», «Назонекс».
Фитотерапия
Это метод лечения целого ряда респираторных заболеваний с помощью лекарственных трав. Его назначают для стимуляции иммунитета, разжижения мокроты и регенерации слизистых оболочек дыхательных путей.

- Если из носа текут сопли, поможет подорожник. Сухие листья заливают кипятком и принимают полученный настой несколько раз в день по половине стакана. Такое средство снимает воспаление и уменьшает отечность.
- Зеленый чай с ложкой эвкалипта не только принимают внутрь, но и дышат над целебными парами. Эфирное масло эвкалипта оказывает противоотечное и бактерицидное действие, устраняет заложенность носа.
- Измельченный чеснок смешивают со сливочным маслом, подогревают полученную смесь и вдыхают пары.
- Разрезают луковицу и дышат над ней.
- Из листьев алоэ и каланхоэ выжимают сок, который смешивают и закапывают в нос.
- Ингаляции с эфирными маслами пихты и эвкалипта хорошо помогают при насморке.
Профилактика
Мероприятия, предотвращающие появление прозрачной жидкости из носа:
 Водные процедуры. Гидромассаж пазух носа способствует выведению скопившейся слизи наружу.
Водные процедуры. Гидромассаж пазух носа способствует выведению скопившейся слизи наружу.- Промывание носа солевым раствором, приготовленным дома или использование аптечных спреев «Квикс», «Аквалор».
- Высмаркивание — это процедура очищения полости носа.
- Увлажнение воздуха в помещении предохранит слизистую носа от высыхания и отеков.
- Диетотерапия — отказ от острых блюд, приправ, цельного молока.
- Смазывание слизистой носа «Оксолиновой мазью» перед каждым выходом на улицу в период эпидемии гриппа.
- Полоскание рта и промывание носа после каждого возвращения домой.
- Исключение переохлаждений и сквозняков.
- Поливитамины.
Видео: доктор Комаровский о насморке
Мнения, советы и обсуждение:
uhonos.ru
Почему из носа течет вода – причины появления прозрачной жидкости 2019
Гиперсекреция (усиленное выделение) назальной слизи — патологический симптом, который сопровождает множество инфекционных и неинфекционных заболеваний. Избыточная продукция прозрачной жидкости (экссудата) указывает на раздражение слизистой оболочки носа и повышение секреторной функций бокаловидных клеток, которые представляют собой одноклеточные железы внешней секреции. Почему из носа течет вода?
Содержание статьи
Избыточное выделение назальной жидкости может быть признаком как переохлаждения, так и развития серьезных заболеваний. Определить причину гиперсекреции экссудата можно по сопутствующим клиническим проявлениям. Если с течением времени консистенция и цвет слизи меняются, нужно обратиться за помощью к врачу. Желтые и коричневые выделения из носовой полости могут указывать на наличие бактериального воспаления или внутриназальных кровотечений.
Причины
 Как правило, жидкие и прозрачные выделения из носовой полости считаются неопасными. Кратковременная гиперсекреция слизи возникает по причине проникновения в респираторный тракт пыли, испарений бытовой химии, шерсти животных и т.д. Инородные объекты раздражают слизистую оболочку носоглотки, в которой находится большое количество одноклеточных желез. Именно они начинают продуцировать слизь, чтобы ускорить процесс выведения раздражающих агентов из дыхательных путей.
Как правило, жидкие и прозрачные выделения из носовой полости считаются неопасными. Кратковременная гиперсекреция слизи возникает по причине проникновения в респираторный тракт пыли, испарений бытовой химии, шерсти животных и т.д. Инородные объекты раздражают слизистую оболочку носоглотки, в которой находится большое количество одноклеточных желез. Именно они начинают продуцировать слизь, чтобы ускорить процесс выведения раздражающих агентов из дыхательных путей.
Следует понимать, что ринорея (постоянное выделение водянистого экссудата из носовой полости) — не норма. Со временем консистенция и цвет слизи могут измениться. Если жидкость постоянно течет из носа, причин тому может быть несколько.
Травмы
Травмы слизистой носоглотки — одна из самых распространенных причин возникновения ринореи. Химические и термические ожоги мягких тканей стимулируют активность бокаловидных клеток, вследствие чего из носовой полости начинает эвакуироваться прозрачный экссудат. В состав слизи входят лейкоциты и нейтрофилы, которые уничтожают условно-патогенные микроорганизмы в дыхательных путях. Иными словами, гиперсекреция назального секрета — это попытка организма усилить местный иммунитет из-за повышения рисков развития патогенов в слизистой носоглотки.
Иногда из носовых каналов выделяется не назальная жидкость, а ликвор. Истечение ликвора (цереброспинальной жидкости) происходит по причине перелома позвоночника в шейном отделе или травм черепа. Разрыв тканей, расположенных между костями черепа и оболочками головного мозга, приводит к эвакуации ликвора и, как следствие, появлению ложной ринореи.
Аллергия
Иммунопатологический процесс, характеризующийся гиперчувствительностью организма по отношению к некоторым раздражающим агентам, называется аллергией. В случае развития аллергических реакций больные, как правило, жалуются не только на обильные назальные выделения, но и следующие проявления болезни:
- слезотечение;
- чихание;
- зуд в носоглотке;
- саднение в горле;
- затрудненное дыхание.
Согласно эпидемиологическим исследованиям, рост благосостояния и «чистоты» страны стимулирует иммунные расстройства, вследствие чего повышается вероятность развития аллергии.
Аллергологи отмечают явный рост заболеваемости поллинозом (аллергический риноконъюнктивит) и сенной лихорадкой (аллергический насморк). Как утверждают специалисты, соблюдение гигиены — одна из основных причин сенсибилизации организма. Чрезмерная чистоплотность предотвращает контакт организма со многими раздражающими агентами (антигенами). Недостаточная нагрузка иммунной системы приводит к иммунопатологическим процессам и, как следствие, неадекватной реакции организма на действие безобидных аллергенов.
Инфекция
Текущая из носа слизь — наиболее вероятный признак развития инфекции в верхних отделах дыхательной системы. Проникновение болезнетворных агентов в слизистую придаточных пазух и носовой полости стимулирует активность экзокриноцитов (бокаловидных клеток). Увеличение объема назальной жидкости способствует повышению концентрации клеток-защитников в дыхательных путях.
Ринорея, недомогание, лихорадка и дискомфорт в носоглотке — характерные симптомы развития респираторного заболевания.
Благодаря фагоцитозу, т.е. захвату и уничтожению лейкоцитами и фагоцитами болезнетворных микроорганизмов, носоглотка очищается от инфекции. Вместе с назальной слизью из респираторного тракта удаляются бактерии, вирусы, убитые клетки-защитники и продукты распада мягких тканей. Это способствует ускорению регенерационных процессов в слизистых оболочках ЛОР-органов.
Возможные заболевания
Постоянное выделение прозрачной жидкости из носа — индикатор респираторного заболевания. В большинстве случаев причины гиперсекреции носовой слизи кроются в раздражении и воспалении мягких тканей носовой полости. Ринорея чаще всего сопутствует развитию следующих заболеваний:
ОРВИ

ОРВИ — это целая группа респираторных заболеваний, которые провоцируются вирусной инфекцией. Возбудителями чаще всего становятся ортомиксовирусы (грипп), коронавирусы (назофарингит), аденовирусы (фарингоконъюнктивит, бронхит), пикорнавирусы (синусит, бронхиолит, ринит) и т.д. На начальных стадиях развития инфекции больные жалуются на обильное выделение назальной слизи, чихание и першение в носоглотке.
Несвоевременное лечение респираторных заболеваний приводит к появлению общих признаков интоксикации:
- боль в носоглотке;
- недомогание;
- отсутствие аппетита;
- мышечная слабость.
Вышеупомянутые признаки возникают по причине повышения уровня токсических веществ в крови, которые синтезируются болезнетворными вирусами. Устранить проявления ринореи можно с помощью лекарств антивирусного действия, а также симптоматических средств — сосудосуживающих капель, антипиретиков (жаропонижающие средства), анальгетиков и т.д.
Вазомоторный ринит
Вазомоторным ринитом называется неинфекционное заболевание, которое сопровождается обильным выделением прозрачной жидкости из носоглотки. Причинами возникновения болезни являются сбои нервно-рефлекторных механизмов реакции на действие раздражающих факторов — резких запахов, перепадов температур и т.д.
При вазомоторном насморке наблюдается утолщение слизистой оболочки носа, которое влечет за собой увеличение количества бокаловидных клеток. Помимо ринореи, у больных проявляются:
- постоянное чихание;
- заложенность носа в утренние часы;
- периодическое слезотечение;
- цианоз (синюшность) слизистой носа.
Стоит отметить, что при вазомоторном рините сосудосуживающие препараты практически никак не влияют на состояние больного. Нарушение нервно-рефлекторных механизмов приводит к снижению реакции слизистого эпителия на сосудосуживающие спреи и капли.
Вирусный гайморит
Вирусный гайморит — катаральное (негнойное) воспаление верхнечелюстных (гайморовых) пазух. Болезни чаще всего предшествуют грипп, простуда, поллиноз, сенная лихорадка и т.д. Болезнетворные вирусы провоцируют воспаление слизистых оболочек в придаточных пазухах, что неизбежно приводит к гиперсекреции назального секрета.
В случае развития вирусного гайморита пациенты жалуются на:
 болезненность при пальпации щек;
болезненность при пальпации щек;- головные боли;
- заложенность носа;
- снижение обоняния.
Возникновение тянущей боли с левой и с правой стороны от носовой перегородки при наклоне туловища — явный признак воспаления гайморовых пазух.
Лечение болезни зависит от провоцирующих факторов. Если воспаление было вызвано аллергией, больному назначат антигистаминные средства, если вирусами — антивирусные препараты.
Заключение
Обильное выделение прозрачной жидкости из носа свидетельствует о нарушении функций одноклеточных желез в слизистой носоглотки. Провокаторами нежелательных процессов могут стать респираторные заболевания (вирусный гайморит, ОРВИ, грипп), аллергические реакции (поллиноз, сенная лихорадка), вазомоторный ринит, травмы черепа и органов дыхания.
Инфекционное воспаление в респираторном тракте возникает по причине снижения местного иммунитета, которое может быть связано с переохлаждением, недостатком витаминов (гиповитаминозом), злоупотреблением гормональными и антибактериальными лекарствами. Определить причину возникновения ринореи можно по сопутствующим клиническим проявлениям, а также характеру воспаления слизистой носоглотки. Диагностировать болезнь и назначить подходящую схему лечения заболевания может только квалифицированный специалист после проведения риноскопии и эндоскопии носа.
Автор: Ирада Гусейнова
Источники: medscape.com, health.harvard.edu, medicalnewstoday.com.
fishing-tackle.ru
причины, опасные признаки, медикаментозное и народное лечение патологии
Проблема выделений из носа очень распространена среди людей любого возраста. Этот симптом может сопровождать самые различные заболевания и состояния. Назальные выделения могут быть признаком как банальной сухости воздуха, так и вполне опасного заболевания. Если выделения из носа беспокоят часто и сопровождаются другими неприятными симптомами, нужно обратиться к лор-врачу.
Из носа течет вода: причины
Существуют как физиологические, так и патологические факторы, при которых из носа «течет вода»
То, что в народе называется «течет из носа», конечно, не является на самом деле обычной водой, это жидкие, прозрачные, водянистые выделения из носа, которые могут появляться по самым разным причинам.
Назальные выделения отличаются цветом, консистенцией, объемом и частотой возникновения. Прозрачные выделения из носа, как правило, считаются неопасными, но, если из носа течет вода, это не значит, что заболевание не осложнится, а выделения не поменяются.
Причинами такого состояния, как правило, являются заболевания в начальной стадии:
- Сезонная аллергия. При сезонной аллергии (на траву, пыльцу) наблюдается активное выделение из носа прозрачной жидкости, особенно после посещения улицы, где большое количество травы, а также кашлем, одышкой, отеком, иногда сыпью и аллергическими прыщиками по всему телу, зудом, краснотой глаз.
- ОРВИ. При вирусной инфекции ринит может начинаться с прозрачных, жидких выделений из носа, которые затем загустевают. Прозрачные водянистые выделения говорят о том, что заболевание только начинается и самое время начать его лечить. Вирусы воздействуют на слизистую носа, раздражая ее, вызывая отек и выделения из носа. Все это защитные реакции организма.
- Синусит. Синуситами называют воспалительные заболевании лицевых пазух (гайморит, фронтит и т.д.). Как правило, синуситы сопровождаются головными болями, выделениями из носа, которые со временем превращаются из прозрачных в зеленые или коричневые. Причиной синусита может быть вирус или бактерия.
- Ринит. Ринит может носить различную природу: инфекционную, аллергическую. Иногда встречается ринит у детей и взрослых, вызванный сухостью воздуха в помещении. Чаще всего это бывает в зимнее время года, когда из-за отопления воздух в помещении очень сухой. Также встречается ринит беременных, когда при вынашивании ребенка наблюдаются отек и выделения из носа. Это состояние может сопровождать женщину до самых родов.
- Физиологические причины. У здорового человека прозрачная жидкость выделяется из носа на морозе, при сильном ветре или физических нагрузках. Это нормальная защитная реакция организма, она не требует лечения.
Опасные признаки и осложнения
Чаще всего прозрачная жидкость, выделяемая из носа, указывает на вирусную инфекцию, которая при своевременном лечении не опасна для жизни человека.
Но существуют определенными симптомы, которые указывают на серьезное заболевание:
- Выделения из носа меняют цвет. Желтая или коричневая жидкость указывают на разновидность синусита. При сильном воспалении лицевых пазух капилляры в носу лопаются, кровь смешивается со слизью, поэтому выделения приобретают коричневатый оттенок. Зеленые выделения из носа часто указывают на гайморит и бактериальную инфекцию, требующую антибактериальной терапии.
- Сильные головные боли. Сильная головная боль может быть предвестником как гайморита, так и более опасного менингита. Такой симптом игнорировать не стоит, желательно сразу же обратиться к врачу.
- Высокая температура тела. Если высокая температура держится более 2-3 дней, это уже не обычная простуда, а грипп, гайморит, пневмония и т.д. Как правило, длительная высокая температура сопровождается бактериальную инфекцию.
Сам по себе насморк довольно неприятный и мучительный симптом. Он может доставлять немало проблем, раздражать кожу вокруг носа, вызывать отеки лица и заложенность носа, которая не дает нормально спать и есть, вынуждает постоянно пользоваться каплями и спреями.
Назальные выделения – это не заболевание, а симптом.
Последствия напрямую зависят от того, какое заболевание спровоцировало выделения жидкости из носа. Обычная простуда может перейти в хронический гайморит, который лечится с большим трудном и часто сопровождается рецидивами, отеком, кислородным голоданием, усталостью. Сам гайморит также опасен возможным распространением инфекции на оболочки мозга. Гайморит может стать причиной менингита, серьезного и опасного для жизни заболевания, которое протекает очень стремительно и при отсутствии лечения приводить к летальному исходу.
Полезное видео — Ринит: причины и лечение
Острый ринит может приводить и к воспалению среднего уха, то есть к отиту, который сопровождается болями в области уха, временно ослабляет слух. Помимо этого, при постоянном насморке из-за воспаления и раздражения слизистой оболочки на ней могут образовываться полипы.
Медикаментозное лечение
Эффективное лечение может назначить только врач в зависимости от причины возникновения патологии
Медикаментозное лечение насморка может быть как общим, так и местным в зависимости от причин его возникновения.
Не рекомендуется принимать препараты без рекомендации врача и уточнения диагноза, это может не только не дать результата, но и ухудшить состояние больного.
Основные методы лечения:
- Противовирусные препараты. К противовирусным препаратам относятся Интерферон, Римантадин, Кагоцел, Анаферон, Эргоферон. Эти препараты воздействуют на клетки вируса, уничтожая их и блокируя их размножение. Принимать эти препараты нужно по назначению врача в течение 3-7 дней. Эти же препараты рекомендуют принимать для профилактики гриппа и простудных заболеваний, но в меньших дозах.
- Антибактериальные препараты. Прием антибиотиков обязательно нужно согласовывать с врачом. Принимать антибактериальные препараты целесообразно только при подтверждении бактериальной инфекции. Если начинать курс антибиотиков при любом простудном заболевании, у бактерий выработается иммунитет к препарату.
- Антигистаминные препараты. Антигистаминные препараты (Зодак, Зиртек, Лоратадин, Диазолин) назначают, если сопли вызваны аллергической реакцией. Некоторые препараты можно принимать длительно (до 3 месяцев). При правильном приеме (в одно и то же время ежедневно) препараты снимают отек, слезотечение, выделения.
- Сосудосуживающие препараты местного назначения. Сосудосуживающие препараты не только снимают отек, но и подсушивают слизистую. К таким препаратам можно отнести капли и спреи Назол, Називин, Снуп, Ринонорм, Длянос. Действующими веществами таких капель и спреев являются оксиметазолин, ксилометазолин или фенилэфрин. Увлекаться сосудосуживающими средствами не рекомендуется, поскольку они вызывают привыкание и обладают побочными эффектами.
- Препараты для промывания носа. В аптеке можно найти большое количество препаратов для промывания носа: Аква Марис, Отривин, Долфин, Аквалор. Как правило, в состав этих препаратов входит очищенная морская вода. Они не обладают мгновенным действием, но способствуют очищению и увлажнению слизистой, снятию воспаления и не дают инфекции распространяться дальше, на дыхательные пути.
Народные советы
Промывание – один из самых эффективные методов лечения выделений из носа
Средства народной медицины при насморке могут быть довольно эффективными, однако далеко не все они безопасны как для взрослых, так и для детей.
Во время беременности практически все препараты запрещены, особенно в первом триместре, поэтому женщины нередко прибегают к средствам народной медицины. Однако важно проконсультироваться с врачом перед началом лечения, чтобы не навредить себе и ребенку.
Народные рецепты:
- Промывания носа солевым раствором или водой с содой. Это средство безопасно для всех, в том числе для беременных женщин. Соль и сода подсушивают, уменьшают выделения из носа, дезинфицируют, снимают воспаление, предупреждают осложнения насморка. Нужно развести четверть чайной ложки соды в четверти стакана очищенной воды. Этим раствором промывают нос пипеткой по 4-5 раз в день.
- Соки овощей. Свежевыжатые соки моркови и свеклы снимают воспаление и помогают справиться с вирусной инфекцией, однако они могут вызвать сильную аллергию и ожог слизистой. Сок нельзя закапывать в нос в чистом виде, он обязательно разбавляется водой в пропорции 1:1. Во время беременности лучше разбавить его сильнее и закапать по 1 капле, чтобы проверить наличие аллергической реакции.
- Прогревание носа солью. Снять отек и уменьшить выделение жидкости из носа помогает прогревание переносицы мешочком с солью. Мешочек нагревается на сковороде и прикладывается к переносице до полного остывания. Стоит помнить, что такой метод небезопасен при подозрении на гнойный гайморит.
- Эвкалипт. Эвкалипт обладает заживляющим, противовоспалительным действием. Можно приготовить из него отвар (заварить листья кипятком) и закапывать его в нос, а можно купить эфирное масло эвкалипта и добавлять его в воду для ингаляций.
Ни одно средство народной медицины не является абсолютно безопасным. Нужно помнить, что реакция организма может быть совершено непредсказуемой. Аллергическая реакция, особенно во время беременности может быть опасной, поэтому начинать лечение желательно с маленьких дозировок.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
tvojlor.com

 исключить возможное травмирование носа;
исключить возможное травмирование носа; Травмы. При травматическом повреждении носа выделения содержат примесь крови. Если из носа течет вода после черепно-мозговой травмы, возможно это ликворея — выделение мозговой жидкости, возникшее при нарушении целостности мозговых оболочек.
Травмы. При травматическом повреждении носа выделения содержат примесь крови. Если из носа течет вода после черепно-мозговой травмы, возможно это ликворея — выделение мозговой жидкости, возникшее при нарушении целостности мозговых оболочек. Антибактериальные спреи «Полидекса», «Софрадекс», «Изофра»,
Антибактериальные спреи «Полидекса», «Софрадекс», «Изофра», Водные процедуры. Гидромассаж пазух носа способствует выведению скопившейся слизи наружу.
Водные процедуры. Гидромассаж пазух носа способствует выведению скопившейся слизи наружу. болезненность при пальпации щек;
болезненность при пальпации щек; Это осложнение геморроя возникает чаще на 3 или 4 стадии болезни, когда вены настолько расширены, что узлы выпадают из просвета прямой кишки, вправить их очень трудно или совсем невозможно, они часто ущемляются, в них развивается тромбоз и воспаление. Больного беспокоит очень сильная боль в любом положении, особенно при сидении или дефекации. Кровь и сгустки переполняют геморроидальный узел, его воспаленные стенки легко травмируются каловыми массами или не выдерживают напряжения при повышении внутрибрюшного давления, в результате они лопаются, и начинается кровотечение. Шишка спадается, больной чувствует облегчение. Какие факторы провоцируют разрыв геморроидального узла:
Это осложнение геморроя возникает чаще на 3 или 4 стадии болезни, когда вены настолько расширены, что узлы выпадают из просвета прямой кишки, вправить их очень трудно или совсем невозможно, они часто ущемляются, в них развивается тромбоз и воспаление. Больного беспокоит очень сильная боль в любом положении, особенно при сидении или дефекации. Кровь и сгустки переполняют геморроидальный узел, его воспаленные стенки легко травмируются каловыми массами или не выдерживают напряжения при повышении внутрибрюшного давления, в результате они лопаются, и начинается кровотечение. Шишка спадается, больной чувствует облегчение. Какие факторы провоцируют разрыв геморроидального узла: Лопнувший геморроидальный узел представляет собой открытую ранку, из которой идет кровь, если сгусток не выходит наружу, то он может стать причиной для последующего развития воспалительного процесса в этом месте. Специфика анальной зоны предполагает наличие постоянной угрозы для инфицирования всех образующихся трещин и ранок. Лопнувшая шишка представляет собой благоприятную область для развития гнойных осложнений — парапроктита, свищей и сепсиса, особенно при несвоевременном оказании медицинской помощи. Если кровотечение обильное или повторяется изо дня в день в количестве белее 50 мл, то есть угроза для развития анемии, особенно у пожилых больных.
Лопнувший геморроидальный узел представляет собой открытую ранку, из которой идет кровь, если сгусток не выходит наружу, то он может стать причиной для последующего развития воспалительного процесса в этом месте. Специфика анальной зоны предполагает наличие постоянной угрозы для инфицирования всех образующихся трещин и ранок. Лопнувшая шишка представляет собой благоприятную область для развития гнойных осложнений — парапроктита, свищей и сепсиса, особенно при несвоевременном оказании медицинской помощи. Если кровотечение обильное или повторяется изо дня в день в количестве белее 50 мл, то есть угроза для развития анемии, особенно у пожилых больных. Перечень необходимых мероприятий до обращения к врачу:
Перечень необходимых мероприятий до обращения к врачу:








 Ощущается уплотнение в попе
Ощущается уплотнение в попе Виды геморроя
Виды геморроя Стадии заболевания
Стадии заболевания На приеме у врача
На приеме у врача Помощь медикаментов
Помощь медикаментов Народные методы
Народные методы
 Подобные выпуклости не возникают внезапно, как правило, это результат какой-то патологии, чаще всего запора. Клинические проявления зависят от расстройства, провоцирующего рост шишек. Среди них:
Подобные выпуклости не возникают внезапно, как правило, это результат какой-то патологии, чаще всего запора. Клинические проявления зависят от расстройства, провоцирующего рост шишек. Среди них:






 Загрузка…
Загрузка…




 У взрослого человека испражнения состоят из остатков еды, которая была употреблена на протяжении последних 2–3 дней. Нормальным цветом фекалий считаются оттенки от светло-коричневого до темного коричневого. Запах кала при этом не ярко выраженный, консистенция плотная, не обнаруживаются посторонние примеси.
У взрослого человека испражнения состоят из остатков еды, которая была употреблена на протяжении последних 2–3 дней. Нормальным цветом фекалий считаются оттенки от светло-коричневого до темного коричневого. Запах кала при этом не ярко выраженный, консистенция плотная, не обнаруживаются посторонние примеси.
 Тревожным признаком неполадок в организме является светлый кал, сопровождающийся мочой коричневого цвета. Если имеет место такой симптом, то вероятно, человек столкнулся с гепатитом – опасным вирусным заболеванием.
Тревожным признаком неполадок в организме является светлый кал, сопровождающийся мочой коричневого цвета. Если имеет место такой симптом, то вероятно, человек столкнулся с гепатитом – опасным вирусным заболеванием. Загрузка…
Загрузка…



























































 Повышенное артериальное давление (гипертоническая болезнь, симптоматические артериальные гипертензии) – один из ведущих факторов риска развития инсульта и инфаркта миокарда.
Повышенное артериальное давление (гипертоническая болезнь, симптоматические артериальные гипертензии) – один из ведущих факторов риска развития инсульта и инфаркта миокарда. Учёные из Швейцарии установили, что нитраты, содержащиеся в свёкле, повышают активность окислительного фосфорилирования в митохондриях. Данный процесс приводит к ускоренной выработке энергии, необходимой скелетной мускулатуре.
Учёные из Швейцарии установили, что нитраты, содержащиеся в свёкле, повышают активность окислительного фосфорилирования в митохондриях. Данный процесс приводит к ускоренной выработке энергии, необходимой скелетной мускулатуре. Клетчатка – один из главных компонентов здорового питания. Она является пищей для полезных представителей микрофлоры кишечника человека. Стимуляция их роста приводит к гибели патогенных и условно-патогенных форм.
Клетчатка – один из главных компонентов здорового питания. Она является пищей для полезных представителей микрофлоры кишечника человека. Стимуляция их роста приводит к гибели патогенных и условно-патогенных форм. Ряд психических и когнитивных функций снижается с возрастом. В отдельных ситуациях развиваются атрофические изменения головного мозга и появляются такие отклонения, как: деменция, болезнь Альцгеймера, болезнь Пика и т.п.
Ряд психических и когнитивных функций снижается с возрастом. В отдельных ситуациях развиваются атрофические изменения головного мозга и появляются такие отклонения, как: деменция, болезнь Альцгеймера, болезнь Пика и т.п. Большой набор антиоксидантов и противовоспалительных веществ в составе красной свёклы могут предотвратить злокачественную трансформацию клеток.
Большой набор антиоксидантов и противовоспалительных веществ в составе красной свёклы могут предотвратить злокачественную трансформацию клеток. Свёкла – диетический продукт, насыщенный водой и клетчаткой и обладающий низкой калорийностью.
Свёкла – диетический продукт, насыщенный водой и клетчаткой и обладающий низкой калорийностью. Свёкла – важный источник фолиевой кислоты. Именно данное биологически активное вещество отвечает за правильное развитие нервной трубки плода и предупреждает появление многочисленных аномалий развития.
Свёкла – важный источник фолиевой кислоты. Именно данное биологически активное вещество отвечает за правильное развитие нервной трубки плода и предупреждает появление многочисленных аномалий развития. Печень обеспечивает удаление токсических веществ из крови и их последующее выведение из организма.
Печень обеспечивает удаление токсических веществ из крови и их последующее выведение из организма. Несмотря на все преимущества, в отдельных ситуациях употребление свёклы может нанести вред организму.
Несмотря на все преимущества, в отдельных ситуациях употребление свёклы может нанести вред организму. В процессе любой термической обработки (варка, запекание, приготовление на пару) незначительно снижается содержание витаминов и минералов (на 5-10%), однако возрастает калорийность на 20%, повышается концентрация углеводов и белков (на 5-10%).
В процессе любой термической обработки (варка, запекание, приготовление на пару) незначительно снижается содержание витаминов и минералов (на 5-10%), однако возрастает калорийность на 20%, повышается концентрация углеводов и белков (на 5-10%).











 Для терапии комы или прекомы размер дозы определяется по другой схеме:
Для терапии комы или прекомы размер дозы определяется по другой схеме:
































 Признаки рака прямой кишки не имеют ярко выраженного характера, особенно на ранней стадии заболевания. В большинстве случаев онкологию выявляют случайно, когда больной проходит профилактическое обследование или обращается за врачебной помощью с подозрением на геморрой или полипы. Чаще всего диагностируется рак толстой кишки у мужчин. Связано это с тем, что представители сильного пола более склонны к вредным привычкам. По статистике, на развитие патологии заднего прохода влияют работа на вредном производстве, режим питания и образ жизни. Рак кишечника является болезнью, которая поражает людей в преклонном возрасте. У молодежи его выявляют крайне редко. Во многих случаях жертвами патологии становятся лица, подвергшиеся радиационному облучению или обладающие плохой наследственностью. Как показывает медицинская практика, если обратить внимание на первые признаки рака прямой кишки и обратиться за врачебной помощью, то шансы на выздоровление очень велики. Важно знать, что представляет собой опухоль в заднем проходе, ее симптомы, как появляются и распространяются карциномы.
Признаки рака прямой кишки не имеют ярко выраженного характера, особенно на ранней стадии заболевания. В большинстве случаев онкологию выявляют случайно, когда больной проходит профилактическое обследование или обращается за врачебной помощью с подозрением на геморрой или полипы. Чаще всего диагностируется рак толстой кишки у мужчин. Связано это с тем, что представители сильного пола более склонны к вредным привычкам. По статистике, на развитие патологии заднего прохода влияют работа на вредном производстве, режим питания и образ жизни. Рак кишечника является болезнью, которая поражает людей в преклонном возрасте. У молодежи его выявляют крайне редко. Во многих случаях жертвами патологии становятся лица, подвергшиеся радиационному облучению или обладающие плохой наследственностью. Как показывает медицинская практика, если обратить внимание на первые признаки рака прямой кишки и обратиться за врачебной помощью, то шансы на выздоровление очень велики. Важно знать, что представляет собой опухоль в заднем проходе, ее симптомы, как появляются и распространяются карциномы.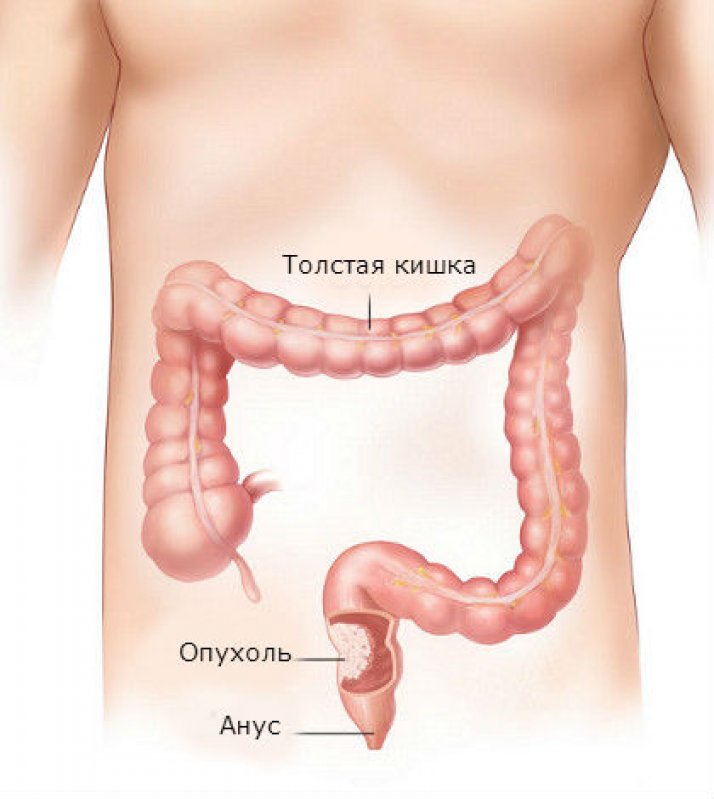




 Рак прямой кишки
Рак прямой кишки Симптомы рака прямой кишки
Симптомы рака прямой кишки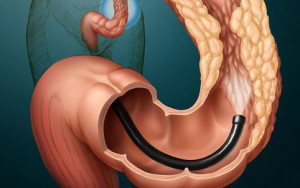 Диагностика рака прямой кишки
Диагностика рака прямой кишки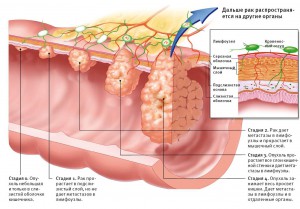 Стадии рака прямой кишки
Стадии рака прямой кишки














 Но если живот вздулся и болит продолжительное время, то это сигнал, указывающий на патологию ЖКТ. В этом случае нужно немедленно обратиться к врачу и выяснить причины повышенного газообразования.
Но если живот вздулся и болит продолжительное время, то это сигнал, указывающий на патологию ЖКТ. В этом случае нужно немедленно обратиться к врачу и выяснить причины повышенного газообразования.



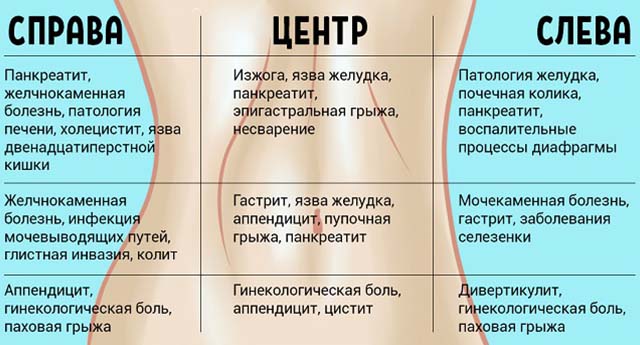



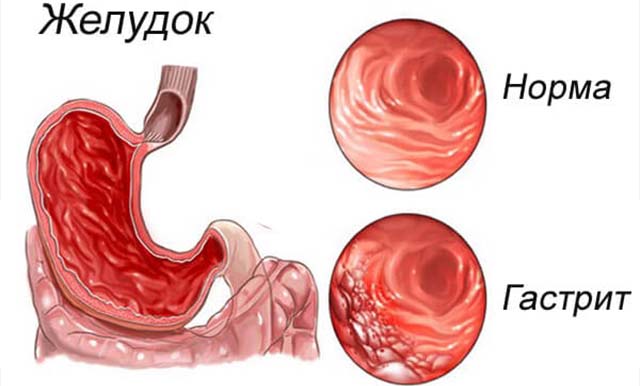














 Нарушение процесса пищеварения зачастую сопровождается совокупностью специфических симптомов, среди которых самые распространенные – это вздутие живота и болевые ощущения. Вздутие живота еще называют метеоризм – это такое состояние, когда в кишечнике происходит накапливание газов. Состояние сопровождается увеличением живота в объеме, человек чувствует, что живот как бы распирает изнутри.
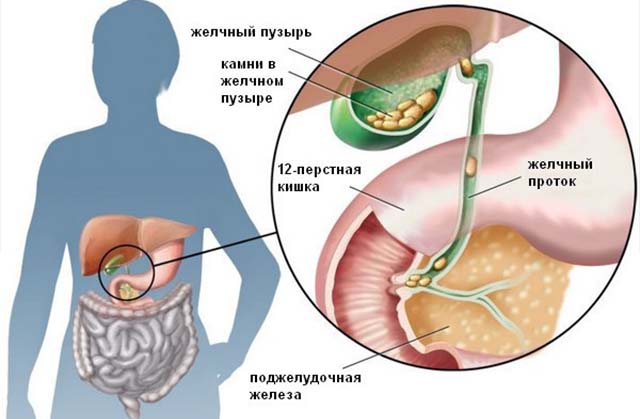
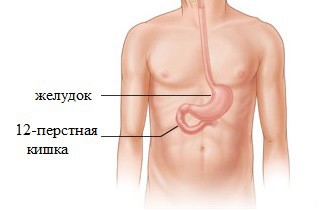
Нарушение процесса пищеварения зачастую сопровождается совокупностью специфических симптомов, среди которых самые распространенные – это вздутие живота и болевые ощущения. Вздутие живота еще называют метеоризм – это такое состояние, когда в кишечнике происходит накапливание газов. Состояние сопровождается увеличением живота в объеме, человек чувствует, что живот как бы распирает изнутри. Воспаление 12 ти перстной кишки – это заболевание, которое затрагивает начальный отдел кишечника и называется дуоденитом. Его обязательно нужно лечить: блокировать воспалительные процессы и восстановить поврежденные слизистые. А иначе пищеварительная система человека не сможет нормально работать, больной будет мучиться от неприятных симптомов, значительно снизится качество его жизни. Это распространенное заболевание, но чаще всего дуоденит встречается у мужской части населения, но может быть диагностировано и у женщин, у детей.
Воспаление 12 ти перстной кишки – это заболевание, которое затрагивает начальный отдел кишечника и называется дуоденитом. Его обязательно нужно лечить: блокировать воспалительные процессы и восстановить поврежденные слизистые. А иначе пищеварительная система человека не сможет нормально работать, больной будет мучиться от неприятных симптомов, значительно снизится качество его жизни. Это распространенное заболевание, но чаще всего дуоденит встречается у мужской части населения, но может быть диагностировано и у женщин, у детей. Симптомы воспаления двенадцатиперстной кишки у больных могут быть разными, иногда они и вовсе отсутствуют. Дуоденитам свойственны данные симптомы:
Симптомы воспаления двенадцатиперстной кишки у больных могут быть разными, иногда они и вовсе отсутствуют. Дуоденитам свойственны данные симптомы:

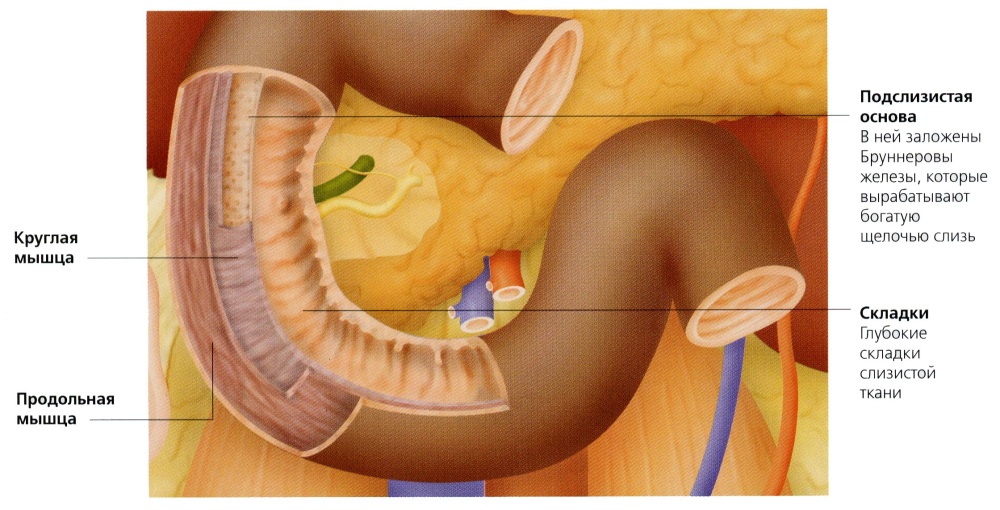












 Бульбит — это одна из разновидностей дуоденита – воспаления слизистой двенадцатиперстной кишки, при котором поражается только ее луковица. Это отдел, где нейтрализуется кислое содержимое из желудка и начинается процесс ферментного пищеварения (сюда выходят протоки из поджелудочной железы и желчного пузыря). По глубине поражения тканей луковицы различают поверхностный (самый легкий), эрозивный и катаральный бульбит. Причинами могут быть: неполноценное питание и нарушение режима приема пищи, некачественные продукты, зараженные теми или иными бактериями, травма в области желудка, наличие инородных тел. По своему проявлению бульбит часто напоминает гастрит. Прием некоторых лекарств (агрессивных по отношению к слизистой) может ухудшить состояние больного. Боль становится интенсивнее и локализуется в правом подреберье. С рвотными массами выходит не только желудочное содержимое, но и желчь, что влечет за собой привкус горечи после окончания спазмов.
Бульбит — это одна из разновидностей дуоденита – воспаления слизистой двенадцатиперстной кишки, при котором поражается только ее луковица. Это отдел, где нейтрализуется кислое содержимое из желудка и начинается процесс ферментного пищеварения (сюда выходят протоки из поджелудочной железы и желчного пузыря). По глубине поражения тканей луковицы различают поверхностный (самый легкий), эрозивный и катаральный бульбит. Причинами могут быть: неполноценное питание и нарушение режима приема пищи, некачественные продукты, зараженные теми или иными бактериями, травма в области желудка, наличие инородных тел. По своему проявлению бульбит часто напоминает гастрит. Прием некоторых лекарств (агрессивных по отношению к слизистой) может ухудшить состояние больного. Боль становится интенсивнее и локализуется в правом подреберье. С рвотными массами выходит не только желудочное содержимое, но и желчь, что влечет за собой привкус горечи после окончания спазмов. Дуоденит – это воспаление двенадцатиперстной кишки, точнее, ее слизистой оболочки. Считается самой распространенной патологией и обнаруживается в большинстве случаев в
Дуоденит – это воспаление двенадцатиперстной кишки, точнее, ее слизистой оболочки. Считается самой распространенной патологией и обнаруживается в большинстве случаев в Раковые опухоли двенадцатиперстной кишки обнаруживают преимущественно у людей пожилого возраста. Зачастую опухоли являются результатом прорастания новообразовании из других органов.
Раковые опухоли двенадцатиперстной кишки обнаруживают преимущественно у людей пожилого возраста. Зачастую опухоли являются результатом прорастания новообразовании из других органов.

 Для диагностики любой болезни двенадцатиперстной кишки используют следующие методы обследования:
Для диагностики любой болезни двенадцатиперстной кишки используют следующие методы обследования: В острую фазу заболеваний больной должен голодать на протяжении 1-2-х дней. Затем постепенно вводят пищу небольшими порциями. В период болезни категорически запрещено употреблять жирную, соленую, острую и копченую пищу. Необходимо отказаться от кофе, чая, газировки, алкогольных напитков. Нельзя есть консервы и маринады, яйца, макаронные изделия, сладости.
В острую фазу заболеваний больной должен голодать на протяжении 1-2-х дней. Затем постепенно вводят пищу небольшими порциями. В период болезни категорически запрещено употреблять жирную, соленую, острую и копченую пищу. Необходимо отказаться от кофе, чая, газировки, алкогольных напитков. Нельзя есть консервы и маринады, яйца, макаронные изделия, сладости. В качестве болеутоляющих препаратов прописывают:
В качестве болеутоляющих препаратов прописывают: При наличии Хеликобактер Пилори выписывают антибиотики:
При наличии Хеликобактер Пилори выписывают антибиотики: