Лекарство от печени и поджелудочной железы: чем лечить, лекарства и таблетки для восстановления
Основой терапии печени и поджелудочной железы считается приём медикаментозных средств. Для максимальной эффективности лечения необходимо пить таблетки, оказывающие борьбу не только с первопричиной недуга, но и восстанавливающие поражённые ткани и клетки повреждённого органа.
На сегодняшний день в аптеках представлен широкий ассортимент препаратов, изготовленных на синтетической и растительной основах. Лекарство от печени и поджелудочной железы должен подбирать врач с учётом индивидуальных особенностей организма и тяжести течения недуга.
Чем лечить печень и поджелудочную железу? Подлечить повреждённые органы можно специальными таблетками. Прежде чем назначить тот или иной препарат, больного направляют на прохождение обследования. Любой орган обладает определённой спецификой терапии, которая зависит от тяжести патологии и индивидуальной особенности организма больного.
Для лечения печени и поджелудочной железы таблетками назначают препараты таких групп, как:
- гепатопротекторы, защищающие структуру органа;
- блокаторы спазма, болевого синдрома;
- желчегонные медикаменты;
- антибиотики, которые оказывают противодействие патогенным микроорганизмам.
Гепатопротекторы
Гепатопротекторы способствуют поддержанию и восстановлению функционирования печени и поджелудочной железы. С помощью данной категории медикаментов можно обезвредить токсические вещества, защитить гепатоциты от воздействия негативных факторов, вылечить жировую болезнь печени, билиарный цирроз, гепатит, справиться с печеночной коликой, устранить нарушение синтеза белка и справиться с проблемами выработки желчи.
Для восстановления работы повреждённого органа необходимо принимать препараты, соблюдая рекомендуемую дозировку! 
Гепатопротекторы способствуют поддержанию и восстановлению функционирования печени и поджелудочной железы
Лучшие средства из группы гепатопротекторов рассмотрены далее.
ЛИВ-52
Поступает в продажу в форме таблеток и капель. Изготавливают его на основе натуральных компонентов. В состав входит больше 10 травяных растений, которые обрабатываются с помощью пара из экстрактов лекарственного сбора. Приём медикамента способствует восстановлению работы органов и обезвреживанию токсинов.
Выпив ЛИВ-52, можно ускорить регенерацию гепатоцитов, повысить стойкость к негативным воздействиям, активизировать отток желчи и нормализовать обменный процесс. Лекарственное средство показано людям, страдающим хроническим, острым гепатитом, жировым гепатозом и циррозом. Взрослым пациентам врачи назначают принимать по 3-5 таблеток в сутки.
ЛИВ-52 можно использовать для лечения детей, возраст которых превышает 2 года. Во время медикаментозной терапии могут возникнуть такие побочные явления, как отёчность, приступы тошноты и рвоты, высыпания на кожном покрове и расстройство стула. Несмотря на растительный состав препарата, производители не рекомендуют его пить женщинам, которые вынашивают ребёнка и в период грудного вскармливания.
Гепабене
Лучшее средство, направленное на улучшение функционирования желчного пузыря и гепатоцитов. С его помощью можно восстановить целостность клеточной мембраны, секрецию желчи и нормализовать обмен веществ. Лекарство показано для лечения интоксикации, дискинезии желчевыводящего пути, жировой дистрофии.
Кроме того, Гепабене прописывают, чтобы вылечить панкреатит. Гепабене изготавливают на основе экстракта лекарственной дымянки и плодов расторопши. Врачи назначают принимать больному 3 капсулы в день. Пить лекарство необходимо во время трапезы.
Терапия растительным препаратом весьма эффективна, что является несомненным преимуществом. Во время приёма капсул могут возникнуть такие побочные эффекты, как аллергическое высыпание на кожном покрове, увеличенное количество мочи и расстройство стула.
Противопоказано пить препарат лицам, возраст которых не достиг 18 лет, а также пациентам, страдающим индивидуальной непереносимостью одного из компонентов, входящих в состав Гепабене. Помимо этого, нежелательно назначать лечение растительным препаратом, если у больного наблюдается панкреатический недуг, острое воспаление печени или желчевыводящего протока.

Для восстановления работы повреждённого органа необходимо принимать препараты, соблюдая рекомендуемую дозировку
Желчегонные лекарства
Данная группа медикаментов даёт возможность повысить секрецию желчи и скорость её продвижения. За короткое время уменьшаются застойные процессы, которые помогают нормализовать пищеварительный процесс. Желчегонные лекарственные средства имеют ряд отличий согласно дополнительным лечебным действиям:
- Эссенциале Форте помогает привести в порядок клеточные мембраны.
- Уросан даёт возможность подавить выработку холестерина.
- Хофитол позволяет уменьшить газообразование и устранить ощущение тяжести в области желудка.
- Аллохол способствует нормализации функционирования желудка и кишечника.
- Холосас обладает противовоспалительным эффектом, что является несомненным преимуществом.
Достаточно часто, чтобы восстановить повреждённую печень или поджелудочную железу, назначают Никодин. Медикамент обладает желчегонным, бактерицидным и противовоспалительным эффектом. Препараты данной категории назначают при заболевании холецистита, гастроэнтерита, дискинезии желчевыводящего пути, недугов печени и реактивного гепатита. Главным компонентом Никодина является гидроксиметилникотинамид.
Принимая медикамент, могут возникнуть такие побочные эффекты, как боль в области правого подреберья, живота, проявление аллергической реакции, крапивницы и кашля. Противопоказано пить Никодин людям, страдающим холестазом, гиперчувствительностью к активным веществам лекарства, антацидным гастритом. Также недопустимо лечение детей, возраст которых не достиг 10 лет и женщин, вынашивающих ребёнка.
Также популярным желчегонным медикаментом считается Лиобил. С его помощью можно усилить активность органов, расщепить и усвоить жиры. Врачи назначают Лиобил для лечения:
- гепатита;
- олецистита;
- атонии кишечника;
- недостаточной секреторной деятельности поджелудочной железы.
Препарат изготовлен на основе натуральной желчи быка. Во время приёма таблеток могут наблюдаться расстройства стула, проявление изжоги. Недопустимо использовать Лиобил для терапии беременных и лиц, страдающих закупоркой желчевыводящих протоков камнями и воспалительным процессом поджелудочной.
Антибиотики
В случаях, когда воспалительный процесс в области печени или поджелудочной железы вызывает патогенный микроорганизм, специалисты в области медицины назначают приём антибиотиков. Для курса медикаментозной терапии прописываются средства в таблетированной форме и в виде внутримышечной или внутривенной инъекции:
- Цефтриаксон, Цефотаксим – представители цефалоспоринов;
- Ципрофлоксацин – фторхинолон;
- Амоксиклав – пенициллины;
- Бисептол, Сигмамицин, Бактрин, Олететрин – антибиотические средства, обладающие широким спектром действия.
Достаточно часто во время обострения панкреатита врачи прописывают курс лечения Рифампицином, обладающим бактерицидным типом воздействия, уничтожающим патогенные микроорганизмы во внутренней части клеток. Противопоказано пить медикамент лицам, страдающим инфекционным гепатитом, печёночной и почечной недостаточностью.
Также недопустимо назначать Рифампицин детям, возраст которых не достиг 12 месяцев и женщинам, вынашивающим малыша. Среди побочных явлений производители отмечают вероятность появления рвотных позывов, аллергических высыпаний, головокружения и понижения артериального давления.
Достаточно часто во время обострения панкреатита врачи прописывают курс лечения Рифампицином
Если у больного наблюдается обострение панкреатита целесообразно назначить курс лечения Ампициллином, который позволит подавить процесс синтеза клеточных стенок бактерий. Во время прохождения курса инъекций возможно возникновение лихорадки, ринита, крапивницы и болей в области суставов. Недопустимо делать инъекции людям, которые обладают повышенной чувствительностью к пенициллинам, страдают нарушением функций печени и инфекционным мононуклеозом.
Блокаторы спазма
Лучшими блокаторами болевого синдрома при недугах печени и поджелудочной железы считаются:
- Но-шпа – спазмолитик, изготовленный на основе дротаверина. Воздействуя на область гладкой мускулатуры достигается угнетение её фермента фосфодиэстераза. В данном случае происходит расслабление мускулатуры, спазмы снимаются, а больной испытывает облегчение.
- Дротаверин – лекарственное средство, поступающее в продажу в таблетированной форме и в виде раствора для инъекций. Активный компонент медикамента позволяет быстро купировать спазм и устранить боль спастического характера.
- Дицетел – препарат, изготовленный на основе пинаверия бромида, крахмала и микрокристаллической целлюлозы позволяет симптоматически купировать сильную боль в области печени и поджелудочной железы. Противопоказано применение Дицетела при наличии индивидуальной непереносимости одного из компонентов лекарственного средства.
Ферменты и антисекреторные средства
Для восстановления и нормализации функции системы пищеварения специалисты в области медицины прописывают больному курс терапии ферментосодержащими препаратами. Лекарства способствуют устранению дисфункции поджелудочной железы и позволяют избежать развития стадии обострения большинства опасных недугов. Лучшими медикаментами в данной категории стали:
 Диета при заболеваниях печени и поджелудочной железы
Диета при заболеваниях печени и поджелудочной железы
- Креон – препарат, содержащий ферменты, упакованные в специальную микроскопическую капсулу, обладающую формой сферы. Капсулы устойчиво переносят воздействие кислой среды, благодаря чему беспрепятственно проходят через желудок и достигают тонкого кишечника. Попав в область желудка, внешняя оболочка желатиновой капсулы начинает растворяться, а содержащиеся в ней микросферы попадают в область полости желудка. Желудочная кислота не в состоянии растворить микросферу, поэтому она достигает кишечника, где щелочная среда начинает разрушать оболочку микросферы, и содержащиеся в ней ферменты выходят наружу. Воздействие препарата происходит в области просвета кишечника. Противопоказано лечение Креоном людей, которые страдают острым панкреатитом, женщин, вынашивающим малыша и маленьких детей.
- Ликреаза – пищеварительный ферментный медикамент, восполняющий дефицит ферментов в поджелудочной железе. Кроме того, Ликреаза обладает протеолитическим, амилолитическим и липолитическим эффектом. Ферменты начинают высвобождаться из микросферы после попадания в щелочную среду. Внешняя оболочка капсулы оказывает защиту от воздействия желудочного сока. На фоне приёма лекарства могут возникнуть такие побочные явления, как расстройство стула, приступы тошноты и ощущение дискомфорта в эпигастральной области.
- Панцитрат – капсулы медикамента наполнены небольшими таблетками, содержащими панкреатин с наличием резистентного к соку желудка покрытия. После того, как капсула растворена, микротаблетка равномерно смешивается с принятой едой. Противопоказано пить капсулы людям, страдающим острым панкреатитом и острыми приступами хронического панкреатита.
- Энзистал – таблетки, позволяющие нормализовать пищеварение, облегчить процесс переваривания белков и жиров, способствующие их полной абсорбции в области тонкой кишки. Энзистал обладает активностью холеретического типа. Препарат даёт возможность стимулировать процесс эмульгирования жиров и способствует расщеплению растительной клетчатки. Активность липазы после приёма таблеток увеличивается, а всасывание витаминов улучшается.
Медикамент способствует снижению протеолитической активности пепсина, сохраняет показатель кислотности желудочного содержимого на уровне физиологии
Препараты антисекреторного типа:
- Лансопразол – противоязвенный препарат, подавляющий уровень активности ферментов, ускоряющих обменный процесс ионов водорода. Действие медикамента наблюдается в заключительной фазе секреции соляной кислоты. Вследствие приёма таблеток могут возникнуть такие побочные явления, как расстройство стула, потеря аппетита, язвенный колит, приступы головной боли, общее недомогание, слабость, сонливость и депрессивное состояние. Достаточно редко могут наблюдаться признаки фарингита и анемии.
- Фосфалюгель – отлично справляется с нейтрализацией кислоты, обладает обволакивающим и адсорбирующим эффектом. Медикамент способствует снижению протеолитической активности пепсина, сохраняет показатель кислотности желудочного содержимого на уровне физиологии. Противопоказано принимать Фосфалюгель людям, страдающим нарушением функции почек.
- Алмагель – суспензия, обладающая белым оттенком и сладковатым привкусом, равномерно распределяющаяся по слизистой желудочно-кишечного тракта (ЖКТ) и обеспечивающая продолжительную гастропротекцию. Противопоказано лечение Алмагелем при нарушениях функций почек и при болезни Альцгеймера. Комбинированный препарат недопустимо назначать для лечения детей.
- Пирензепин – противоязвенный, гастропротекторный медикамент. Предназначен для внутреннего применения или для введения внутримышечных инъекций. Средство позволяет подавить базальную и стимулированную секрецию соляной кислоты. Кроме того, уменьшается общая активность желудочного сока.
Существует большое количество медикаментов, предназначенных для лечения печени и поджелудочной железы. Однако не стоит затягивать с визитом к врачу и заниматься самолечением! Своевременное прохождение обследований и составление курса терапии опытным специалистом поможет быстро устранить недуг и восстановить собственное здоровье.
 Загрузка…
Загрузка…medboli.ru
Как поддержать печень и поджелудочную железу: методы профилактики
С годами в поджелудочной и печени накапливаются вредные вещества, появляются участки соединительной ткани, замещающей нормальные клетки. Функции желез нарушаются, поэтому периодически проводят меры, направленные на восстановление их работы. Как поддержать печень и поджелудочную железу эффективно, чтобы избежать нежелательных последствий и добиться положительного результата?
Зачем поддерживать поджелудочную железу и печень
Многие пациенты уверены, что для организма достаточно общего оздоровления, работа с отдельными органами не принесет желаемого результата.
Немного о поджелудочной железе
Секрет, вырабатываемый поджелудочной железой, способствует полному перевариванию и усвоению поступившей в желудок пищи.

От того, какое количество вещества вырабатывается и от его состояния зависит дальнейший процесс пищеварения и усвоения питательных веществ, работа печени, кишечника. Это связано с деятельностью остальных органов, самочувствием человека.
Подробно о печени
Печень задействована в переработке пищи, удалении токсинов и других вредных элементов из организма, в выработке крови, переработке билирубина. При малейших отклонениях от нормальной работы нарушается кроветворение, меняется ее формула, что приводит к ухудшению работы сердца, мозга, органов дыхания и общего состояния здоровья.

Без очищения печень накапливает белковые и жировые отложения, со временем они превращаются в камни и перекрывают сосуды. Это усложняет выведение желчи, приводит к ее скоплению и образованию новых камней. С годами в печени накапливаются биологические отложения, закупориваются протоки, что приводит к развитию воспалительных процессов.
Токсичные соединения, поступающие с пищей и напитками, накапливаются в железе и со временем уничтожают здоровые клетки. Вместо них образуется соединительная ткань. Такой процесс называется фиброзом. С разрастанием соединительных клеток снижается работоспособность печени. Она не справляется с выработкой крови. Вредные компоненты попадают в кровоток и разносятся по другим органам, что приводит к ухудшению самочувствия.
Как понять, что нужна поддержка
Специфичной симптоматики заболевания поджелудочной и печеночные патологии не имеют. О нарушениях функционирования органов пищеварения свидетельствуют:
- усталость;
- повышенная потливость;
- сбои в работе пищеварительного тракта;
- появление высыпаний на коже;
- появление желтушного оттенка;
- нервозность, раздражительность.
При появлении таких ощущений не стоит надеяться, что организм сам справится с проблемой. Врач определит причину появления дискомфорта и предложит методы для устранения источника болезни.
Какими методами поддерживают печень и поджелудочную железу
Важно постоянно поддерживать работу органов в хорошем состоянии, периодически проводить восстанавливающие и очистительные процедуры.

Поддержка печени и поджелудочной железы проводится комплексно, чтобы в краткие сроки привести органы в нормальное состояние. Наиболее эффективно совмещение:
- медикаментозного способа;
- очистительных процедур;
- коррекции питания;
- использования народных средств.
Нельзя проводить восстановление работы одного органа. Для возобновления нормальной работы ЖКТ проводят совместное восстановление печени и поджелудочной железы.
Самостоятельный выбор поддерживающих мер недопустим. Курс реабилитации начинают после консультации с врачом. При наличии некоторых заболеваний ряд очистительных процедур противопоказан.
Где проводится восстановление органов
Обычно восстановление печени и поджелудочной железы проводится в домашних условиях. В экстренных случаях поддерживающие и очистительные процедуры делаются в стационаре, когда состояние пациента критическое и необходима срочная помощь. Но даже прибегая к домашним процедурам, нельзя выбирать препараты для восстановления печени самому, это нужно обсудить с хорошим специалистом.
Прием медикаментов и витаминных комплексов
Медикаменты, поддерживающие работу печени, делятся на несколько групп:
- гепатопротекторы – средства на натуральной основе, восстанавливающие ткани печени и нормализующие ее функцию;
- желчегонные препараты – лекарства, стимулирующие продуцирование желчи, помогающие ее отводить из железы в кишечник;
- спазмолитические медикаменты – расслабляют ткани, способствуют нормальному отведению желчи, снимают болевые ощущения.

Нельзя использовать для поддерживания функции печени и поджелудочной один из медикаментов. Это не даст положительного результата. Комплексный подход позволит поддерживать обе железы по различным «направлениям» работы, воздействовать на все участки, сосуды и клетки.
Витамины поддерживают организм в нормальном состоянии, укрепляют иммунную систему, повышают устойчивость к негативным воздействиям. В аптеках продаются витаминные комплексы, предназначенные для различных возрастных категорий и пола пациента. Выбор препаратов для поддержания печени и поджелудочной железы делает врач после обследования пациента.
Очищение
Манипуляция позволяет вывести из организма шлаки, токсичные вещества, негативно влияющие на ткани, сосуды, выработку ферментов и желчи. Чтобы процедура прошла успешно и при этом не нанесла вред здоровью, следуют правилам очищения печени:
- Нельзя приступить к процедуре без предварительной подготовки. Это приведет к осложнениям, и результат будет диаметрально противоположным.
- Очищение проводят не чаще 2 раз в год.
- Во время манипуляций соблюдают диету, ограничивая нагрузку на органы ЖКТ.
- Существует несколько вариантов очищения печени и поджелудочной железы. Подобрать подходящий способ может врач после обследования.

Методы очищения печени:
- Лимонный сок + растительное масло.
- Свекольный квас.
- Метод Наумова.
Лимонный сок и растительное масло
Оригинальный рецепт очистительного метода включает оливковое масло. Но оно дорогое и не каждый может позволить себе купить такой продукт. Подсолнечное масло дешевле, но дает такой же результат. Главный принцип метода – совместить крайности: кислую среду и щелочную. Под действием таких веществ начинается активная работа поджелудочной железы и печени.

Чтобы провести очистительную процедуру, выполняют подготовительные меры. 3-5 дней подряд принимают ванну, после нее обливаются холодной водой. Под действием высокой температуры размягчается слизь и иные отложения в печени и ЖКТ, а затем холодная вода срывает их с места.
После банной подготовки начинают прием лимонного сока и растительного масла. В 2 емкости отдельно наливают равное количество сока и масла. Выпивают поочередно по 1-2 глотка, чередуя составы. Лучше начинать прием с масла, затем выпивать кислый раствор.
Важно: Если в этот момент человек почувствовал себя плохо, процедуру прекращают.
Под воздействием масляно-кислой смеси из организма выводятся белковые и жировые отложения, слизь, токсины.
После процедуры необходимо спокойно полежать, чтобы снизить нагрузку на печень. Курс проводят 5-7 дней. После этого постепенно входят в обычный режим питания.
Методика хорошо работает с сильно зашлакованными железами.
Свекольный квас
Корнеплод содержит большое количество антиоксидантов и витаминов. Под их воздействием из организма выводятся шлаки и токсичные вещества. Напиток рекомендуется пить на ранней стадии поражения печени и поджелудочной железы. Состав действует не так радикально, как предыдущий метод очищения. Квас мягче, но его принимают дольше.

Чтобы приготовить напиток, один корнеплод мелко нарезают, заливают крутым кипятком (1,5 л) и настаивают 3 дня в темном месте. После этого жидкость процеживают и пьют 3 раза в сутки по 2 ложки перед едой. Курс свекольного очищения длится 3 месяца.
Очищение по методу Наумова
Чтобы добиться максимального эффекта манипуляцию проводят вечером, перед сном.

Для поддержки печени и поджелудочной железы процедуру выполняют в следующем порядке:
- 3 дня пьют яблочный сок, не употребляя иную пищу.
- После этого принимают сок лимона и масло оливок в равных пропорциях.
- Затем ложатся на правый бок, подложив под область печени теплую грелку.
- Через непродолжительное время повторяют прием лимонного сока и масла перемещают грелку на левую сторону.
- Процедуру повторяют 2 часа, употребляя жидкость с интервалом 15 минут.
- Прием сока и масла прекращают, но грелку держат еще 3 часа.
- После этого укладываются спать.
Утром делают очистительную клизму.
Кому нельзя проводить очистительные процедуры
Чистку печени и поджелудочной нельзя проводить, если есть:
- камни в печени, почках;
- холецистит, панкреатит, гепатит;
- воспаления в протоках;
- обострение хронических заболеваний.
Не проводят очищение во время вынашивания плода, в период грудного кормления.
Народные способы поддержания поджелудочной и печени
Для поддержания печени и поджелудочной железы используются растительные средства и продукты животного происхождения.
Из растений, это:
Шиповник
Ягоды богаты витамином С, стимулируют выработку желчи, расслабляют протоки, что помогает ее быстрому выведению из организма. Настой шиповника сделать просто – 1 ложку ягод заливают стаканом кипятка и настаивают 30 минут. Затем процеживают и пьют перед едой.

В аптеке продается сироп на основе шиповника – холосас. Он имеет сладкий вкус и приятный аромат. Пить средство следует по столовой ложке перед едой. Нельзя злоупотреблять сиропом, так как он представляет собой концентрат и при передозировке можно навредить организму.
Расторопша
Растение богато микроэлементами и витаминами, хорошо действует самостоятельно и в комплексе с другими травами. Готовый настой продается в аптеке. Его пьют утром 10 дней. Он хорошо поддерживает печень и поджелудочную железу.

Для приготовления комплексного травяного настоя смешивают в равных частях перечную мяту и расторопшу. 2 ложки смеси заливают 2 стаканами кипятка и настаивают час, затем процеживают. Жидкость пьют перед едой 3 раза в день.
Цитрусовые
Лимоны, апельсины, мандарины содержат большое количество витамина С. Он укрепляет иммунную систему, выводит шлаки. Полезно утром пить 1 стакан лимонной воды (обычная вода + 1 ст. ложка лимонного сока), вечером съесть 1 апельсин.
Одуванчик
Сорная трава незаменима для поддержки работы ЖКТ. Настой снимает воспаление в печени и поджелудочной железе, помогает вырабатывать желчь, очищает печень. Чай из одуванчика рекомендуется пить после еды.
Коррекция питания
Чтобы печень и поджелудочная железа работали нормально, в меню должна быть свежая зелень, овощи и фрукты, диетические виды мяса, рыбы. Если меню сбалансировано и поступают необходимые витамины и микроэлементы, поддерживать работу ЖКТ можно редко. Очень полезны для печени:
- шпинат;
- салат;
- руккола;
- петрушка;
- укроп.

Богаты витаминами и минералами. Их добавляют в салаты, первые блюда. Овощи и фрукты насыщены витаминами и питательными веществами. Они стимулируют выработку ферментов, желчи, помогают вырабатывать кровь.
Включение в рацион овощей и фруктов помогает восполнить недостаток тех или иных микроэлементов природного происхождения. Они редко вызывают аллергию, хорошо усваиваются. Часть используют в сыром виде, что позволяет сохранить максимальное количество полезных веществ, часть подвергают термической обработке. Есть и другие продукты, очищающие печень.
Морковь
Сырой корнеплод богат каротином, его используют в салатах и как отдельное блюдо (корейская морковь). Часто ее добавляют в первые и вторые блюда, но в них количество полезных веществ снижается.
Лук
Полезны и сами луковицы и молодые ростки. Наиболее питательный овощ в сыром виде – его добавляют в салаты, закуски. После термической обработки теряются питательные свойства, но редкое блюдо обходится без лука.
Артишоки

Овощ содержит много питательных веществ, помогающих выводить токсины и шлаки. У него приятный вкус, его используют регулярно. Для приготовления используется оливковое масло, иногда его заменяют подсолнечным.
Яблоки
Привычный фрукт используют в монодиетах. Он содержит много железа и клетчатки, что способствует улучшению кроветворения, выведению токсинов и вредных отложений. Чтобы поддерживать печень и поджелудочную железу в нормальном состоянии, достаточно съедать 1 яблоко в день.
Клубника
Любимая всеми ягода содержит большое количество витаминов и питательных микроэлементов. Наиболее полезна клубника в сезон естественного созревания, выращенная в открытом грунте. Тепличная ягода не имеет такого количества полезных веществ, еще больше их теряет обработанная термически клубника. Чтобы поддержать организм и запастись витаминами на зиму, лучше съесть в летний сезон 4-5 кг свежей клубники, чем варить на зиму варенье. С ягодой следует быть осторожным, так как в большом количестве она вредна для поджелудочной железы.
Мясо и рыба
Телятина, курица, индейка, лосось хорошо поддерживают печень и поджелудочную железу, они должны быть в ежедневном рационе. Важно употреблять отварные продукты либо запеченные в духовке. Следует избегать жареных и копченых блюд.

Хорошо помогают поддержать печень и поджелудочную железу кефир, домашние йогурты, морские водоросли. Первые содержат полезны ферменты, способствующие выработке желчи и желудочного сока. Вторые насыщены йодом, укрепляют защитные функции организма.
Во время поддерживающего курса из рациона исключают алкоголь, жирную, копченую пищу. Необходимо ограничить курение, а лучше вовсе отказаться от него.
Чтобы не приходилось проводить поддерживающие курсы для печени и поджелудочной в меню постоянно включают перечисленные продукты. Они не позволят накапливаться отложениям, стимулируют выработку ферментов.
После курса очистительных и поддерживающих манипуляций стоит обратиться к врачу. Он определит, насколько результативным было лечение, скорректирует питание и подскажет, когда снова поддержать печень и поджелудочную железу.
zdravpechen.ru
Таблетки для печени и поджелудочной железы: список лекарств
И печень, и поджелудочная железа — это органы, без которых человеку невозможно обойтись. Обе железы выполняют секреторную функцию и помогают процессу пищеварения. Печень должна очищать кровь, обезвреживать и выводить из организма токсины. Что касается поджелудочной железы, то ее задача — регулировать процессы пищеварения и метаболизма.
Органы взаимосвязаны, и если заболела одна железа, то в работе второй начинаются сбои. В таком случае надо подобрать препараты для лечения поджелудочной железы и печени, учитывая анамнез, диагноз, результаты анализов и сопутствующие патологии.
Пациенту нужна терапия и в острой фазе заболевания, и в случае, когда болезнь стала хронической.
Классификация препаратов
Медикаментозное лечение не будет иметь успеха, если человек, страдающий от сочетания «панкреатит+гепатит», не будет соблюдать диету. Коварное воспаление способно нанести удар по печени и поджелудочной железе одновременно, и разработано немало препаратов для подобных случаев.
Названия таких средств исчисляются десятками, а их классификация зависит от терапевтического действия.
Вы можете ознакомиться со списком лекарств от поджелудочной железы и печени, узнать об их действии и терапевтических целях:
- «Баралгин», «Но-шпа», «Папаверин», «Спазган». Помогают человеку избавиться от болезненных ощущений. Эти средства устраняют острую боль и спазмы.
- «Креон», «Панкреатин», «Фестал», «Энзим форте». Такие лекарства предназначены для восполнения ферментного дефицита. С их помощью удается побороть воспаление и наладить работу пищеварительной системы.
- «Алмагель», «Маалокс», «Фосфалюгель». Задача этих препаратов — нейтрализовать агрессивный кислотный секрет. Они применяются, чтобы спасти структуру тканей пищеварительных органов от дальнейшего разрушения.
- «Ампициллин», «Доксициклин», «Тобрамицин», «Цефобид», «Цефспан». Борются с патогенной бактериальной микрофлорой, снимая отеки и воспаление.
Пожалуйста, не забывайте о том, что только гастроэнтеролог может выбирать лекарство для поджелудочной железы и печени. Разумеется, сначала доктор должен ознакомиться с результатами исследований. Специалист ориентируется на общее состояние пациента и обращает внимание на каждый тревожный симптом.
Цель врача — подобрать медикамент, который не только окажет желаемое терапевтическое действие на оба органа, но и позволит обойтись без побочных эффектов. Грамотная терапия даст пациенту возможность избежать опасных осложнений.
К осложнениям относится диабет, рак одной из желез, их дистрофия или жировая инфильтрация.
Средства для улучшения работы печени
Фармацевтика создала множество средств для улучшения работы печени и лечения поджелудочной железы. Если человеку не повезло и заболели оба органа одновременно, то ему полагается лечь в больницу и проходить совместную терапию.
Чтобы справиться с панкреатитом и вылечить поджелудочную железу, применяются следующие медикаменты:
- Антибиотики, например, «Бактрим», «Бисептол» или «Сигмамицин». Использование препаратов с антибактериальным действием способствует избавлению от болезнетворной микрофлоры. Когда болит печень, терапия панкреаса (так по-научному называется поджелудочная железа) не может обойтись без пробиотиков (в течение 7 дней). У антибиотиков есть свои недостатки: при болезненных печеночных проявлениях они противопоказаны, к тому же их нельзя употреблять будущим мамам.
- Спазмолитики, помогающие снять острые спастические боли, например, дротаверин и «Но-шпа».
- Гепатопротекторы, например, «Гепабене», «Гептрал» и «Карсил». Пищеварительные органы нуждаются в защите от разрушения, поэтому пациентам назначают гепатопротекторы.
Ограничиваться только упомянутыми средствами нерационально, ведь в таком случае лечение не будет полноценным. Важно не только победить боль и вредоносные бактерии, но восстановить пищеварение специальными таблетками. Доктора часто рекомендуют «Креон» и «Панзинорм».
Гепатопротекторы
Гепатопротекторами называются «спасители печени» — медикаменты, положительно влияющие на функциональность железы. При употреблении гепатопротекторов пищеварительные ферменты начинают вырабатываться в нормальном режиме, пораженная паренхима восстанавливается, а клетки получают защиту от распада.
Гепатопротекторы делятся на два вида — синтетические и растительного происхождения.
Нельзя сказать, что гепатопротекторы — это панацея. Да, они способствуют положительной динамике, но им нужны помощники в виде препаратов других групп.
О видах гепатопротекторов надо сказать подробнее:
- Аминокислоты. Часто бывает так, что клетки печени подвергаются действию токсических веществ; аминокислоты встают на защиту тканей железы. Примеры аминокислот-гепатопротекторов — «Метионин», «Орнитин».
- Фосфолипиды. Благодаря этим сложным липидам удается улучшить биохимические показатели печени и справиться с дистрофическими явлениями. Кроме того, фосфолипиды стабилизируют мембраны гепатоцитов и предохраняют здоровые ткани от омертвения.
- Синтетические гепатопротекторы. Объединяют свойства натуральных гепатопротекторов, что дает возможность защищать и восстанавливать железу. Примеры — урсодезоксихолевая кислота, «Ацетилцистеин».

Прием гепатопротекторов требует достаточно много времени — до того момента, пока не будут устранены негативные факторы.
Не забывайте, что гепатопротекторы лишь дополняют лечение и не могут заменить основную терапию.
Противовирусные средства
К нарушениям в работе печени и поджелудочной железы нередко приводят вирусы, следовательно, лечение направлено на борьбу с инфекционными агентами.
- Об интерфероне и рибавирине слышали многие из тех, кому приходится лечить печень. Эти лекарства не дают вирусу размножаться и повышают иммунитет. Совместная терапия показана при гепатитах В и С, вызванных вирусом.
- Есть и другие противовирусные средства — «Арбидол», «Виферон», «Интрон A» и «Оциллококцинум».
На устранение воспалительного процесса требуется примерно 5-10 дней. Помните, что бороться с признаками заболеваний самостоятельно — это плохая идея.
Каждый случай индивидуален, и только доктор имеет право назначать дозировку и взрослым, и маленьким пациентам.

Медикаменты на основе артишока и расторопши
Таблетки на основе артишока и расторопши — еще одно средство, которое будет полезно при болезни печени и воспалении поджелудочной железы.
Наиболее известный препарат с расторопшей — это «Карсил», действующий за счет сухой вытяжки из плодов растения. Расторопша есть и в других лекарствах — «Гепабене», «Легалон 140», «Силимар».
Среди препаратов, в составе которых есть полевой артишок, выделяется «Хофитол». Артишок известен желчегонным действием, и медикамент на его основе усиливает отток желчи из пузыря. Кроме того, «Хофитол» увеличивает диурез.
Благодаря «Хофитолу» кровь очищается от аммиака и мочевины, и человек чувствует себя лучше. Лекарство используется при печеночном фиброзе и хроническом гепатите.

Одновременное лечение печени и поджелудочной железы
Уже говорилось о том, что печень и поджелудочная железа взаимосвязаны, потому что оба органа — «сотрудники» пищеварительной системы. Нарушается работа печени — возникают сбои в работе поджелудочной железы и наоборот.
Одновременное лечение гепатита и панкреатита проводится исключительно под контролем доктора, но и пациенты должны знать о некоторых особенностях:
- Человеку будут необходимы таблетки для печени и поджелудочной железы, защищающие клетки органов. Рекомендуются «Гептрал» и «Эссенциале» — защитники желез от разнообразных повреждений и раздражения (например, от нездоровой жирной пищи или горячительных напитков). Кстати, применение таких препаратов служит профилактикой застойных процессов в человеческом теле.
- Нельзя не отметить фитосредства («Гепабене», «Силимар»). Природные вещества способны остановить процессы разрушения, и печень вместе с поджелудочной железой начинают восстанавливаться, работать и выделять ферменты в обычном режиме.
- Также важна инфузионная терапия, при которой пациенту через вену вводят особые питательные растворы. После воспаления организм подвержен интоксикации, а растворы ее нейтрализуют, одновременно выравнивая кислотно-щелочной баланс.
- Употребление витаминов положительно сказывается на состоянии иммунной системы.

Большое значение имеет дисциплинированность пациента: человеку следует строго придерживаться тщательно выверенной диеты. Вероятно, лечащий специалист посоветует вспомнить о народной медицине: так можно не только купировать определенные симптомы, но и усилить действие медикаментов.
Лечение продолжается и за дверями медицинского учреждения: после устранения признаков острой фазы больные должны продолжать терапию в привычных домашних условиях. Дисциплина и осторожность помогут избежать рецидива, но последнее слово всегда за врачом. Именно доктор решает, какие препараты и процедуры требуются его подопечному.
Автор статьи врач-инфекционист, гепатолог
© 2019. Все права защищены.
mypechen.com
какие препараты доказали свою эффективность
Система пищеварения – сложная многофункциональная формация, оптимальное функционирование которой зависит от многих факторов. Стоит лишь одному органу утратить свои функциональные качества, как вся система начнет страдать, а вместе с ней и организм. Особо трудным считается лечение печени и поджелудочной железы, препараты для которых подбирают тщательно и скрупулезно. Эти два органа продуцируют определенное количество ферментов, которое позволяет нормально перерабатывать любую пищу.

Как только организм начинает испытывать дефицит того или иного вещества, начинают серьезные неполадки. Один функциональный сбой влечет за собой другие, вводя организм в состояние еще большего недомогания.
Актуальность проблемы
Если несколько десятилетий тому серьезные патологии печени или поджелудочной железы встречались только у пациентов пожилого возраста, то сейчас болезни этих органов ощутимо «помолодели». Чаще всего встречаются такие заболевания печени:
- Гепатит различного генеза;
- Гепатозы;
- Хроническая печеночная недостаточность;
- Цирроз.

Среди патологий желчного пузыря особо распространены следующие заболевания:
- Дискинезия;
- Холецистит;
- Загиб желчного пузыря;
- Полипы;
- Конкременты в органе.

Основы терапии
Печень и поджелудочная железа – очень чувствительные формации человеческого организма. Чтобы вывести их из строя достаточно малейшего раздражителя.
А вот для восстановления печени и других структур придется приложить немало усилий. В первую очередь, необходимо грамотно подобрать лекарственные препараты.
Категорически неприемлемо выбирать лекарства самостоятельно, наугад придумывая дозировки и схему приема. Самолечение, а также всевозможные эксперименты с рецептурами народной медицины могут привести к плачевным последствиям.
Как правило, врач начинает формирование терапевтической схемы с подбора ферментных средств. Они должны облегчить процесс пищеварения, снизив нагрузку на поврежденные органы. Таблетки данного профиля резонно употреблять только в период ремиссии.
Когда заболевания обостряются, пациенту назначают строгое диетическое питание, а также подбирают целый список фармакологических продуктов для нормализации самочувствия. Дальнейшая лечебная тактика будет зависеть от того, как организм реагирует на базовые средства.
Гепатопротекторы
Для лечения печени в обязательном порядке назначают лекарственные препараты с выраженным гепатопротекторным эффектом. Особенно актуальны средства в терапии вирусных гепатитов, токсических поражениях печени и других патологических состояниях, когда структура гепатоцитов страдает от любого агрессивного воздействия.
Без гепатопротекторов не обойтись при алкогольном поражении печеночных тканей, жировых дистрофиях органа, биллиарной форме цирроза. Наиболее востребованными являются следующие препараты:
- Фосфоглив;
- Резалют;
- Эссенциале;
- Лив 52;
- Гептрал.

Существуют и таблетки, и капсулы, и формы для парентерального введения. Некоторые препараты отличаются четкой ориентацией на восстановление поврежденных структур или защиту органов. Самые современные медикаменты оказывают еще и дополнительное противовирусное воздействие.
Противовирусные препараты
Препараты для лечения печени, пораженной вирусным агентом, всегда основаны на противовирусных действующих веществах. Для большей эффективности создают целые комбинации из препаратов. К примеру, Рибавирин комбинируют с Интерфероном.
Первый препарат значительно увеличивает сопротивляемость организма к всевозможным вирусным агентам. Интерферон ценится и-за своего мощного пролиферативного эффекта, а также способности интенсивно стимулировать иммунный ответ. При заболевании печени вирусного происхождения (гепатит С и В) использования Интерферона обязательно.

Данные препараты не назначают при выраженных деструктивных явлениях, хронической или острой печеночной недостаточности, а также аутоиммунных патологических состояниях. Также осторожно применяют противовирусные медикаменты при беременности, а также в период активной лактации.
Медикаменты на основе растительных компонентов
Фитотерапия всегда актуальна. Для печени и поджелудочной железы часто используют именно лекарственные средства на основе расторопши и артишока. Данные природные медикаменты обладают внушительным лечебным потенциалом.
Самые популярные препараты, где в качестве главного терапевтического вещества используют активные компоненты расторопши:
- Легалон 140;
- Карсил;
- Гепабене;
- Силимар.

Растение считается одним из подвидов чертополоха. В семенах и плодах расторопши сконцентрировано около 400 ценнейших элементов, которые благотворно воздействуют на печень, а также организм в целом. Именно поэтому, растение используют в сухом или свежем виде самостоятельно, в составе фито-сборов, а также для создания лекарств в домашних условиях.
Расторопша богата витаминами, смолами, лигнанами, алкалоидами, жирными маслами, эфирами. Фармакологическая отрасль генерирует экстракты данного растения всевозможных форм. К примеру, популярный Карсил выпускается в виде драже.
Достойная альтернатива
Не менее эффективны препараты на базе артишока полевого. Самый известный фармакологический продукт – Хофитол.

Раствор для орального приема позволяет наладить отток желчи, а также умеренно увеличивает диурез. Прием препарата по схеме позволяет снизить уровень аммиака и мочевины, что особо актуально для лечения цирроза и хронических форм деструктивных гепатитов.
Ценность натуральных составов
Растительные средства отличаются еще одним серьезным достоинством – они совершенно безвредны для организма. Печень – главный «фильтр». Главная задача гепатоцитов «переработка» жиров, нейтрализация токсинов, метаболитов, прочих вредных веществ.
Большинство фармакологических продуктов, даже самого высокого качества, по своей сути являются источником токсинов. Именно поэтому, чем натуральнее лекарственное средство, тем адекватнее его воспримут гепатоциты.
Незаменимый комплекс препаратов при панкреатите
Панкреатит – болезнь, доставляющая немало неудобств. В зависимости от формы (острая или хроническая), врач подбирает оптимальную схему лечения.
Хроническая форма
При хронической патологии поджелудочной железы всегда наблюдается атрофия желез. Это приводит к резкому уменьшению функциональных качеств органа. Чтобы устранить выраженную диспепсию пациенту назначают ферменты. Обычно, это таблетки или капсулы, прием которых позволяет организму легче усваивать пищу. Наиболее популярные средства:
- Мезим;
- Креон;
- Панзинорм.

Поскольку ферменты могут частично разрушаться под агрессивным воздействием желудочного сока, препараты для улучшения пищеварения комбинируют с антацидами. Они уменьшают «агрессию» желудочного сока, тем самым устраняя навязчивое чувство изжоги. Чаще всего используют такие медикаменты:
- Гастал;
- Фосфалюгель;
- Маалокс;
- Алмагель.

Острая форма
При обострении панкреатита пациенты страдают от сильных опоясывающих болей. Главная цель врачей: снять болевой синдром. Для этого применяют новокаиновые блокады. Также актуально использование спазмолитиков и ингибиторов протеолиза.
На стадии обострения хорошо воздействует на организм Октреотид. Это специфический аналог соматостатина. Зачастую его назначают перед оперативным вмешательством.
Любые препараты, предназначенные для лечения печени и поджелудочной железы, должны назначаться осознанно и грамотно. Человеческий организм – сложная структура. Стандартных четких программ лечения не существует. Есть базовые принципы и рекомендации, основываясь на которых врач разрабатывает грамотную терапевтическую схему корректного воздействия на пациента.
myzhelezy.ru
симптомы и лечение :: SYL.ru
Одними из самых важных органов в человеческом организме являются поджелудочная железа (ПЖЖ) и печень. Они оба участвуют в процессе пищеварения. Печень производит желчь, которая помогает усваивать минералы и витамины, а ПЖЖ вырабатывает панкреатический сок, который проходит в двенадцатиперстную кишку. Расстройства этих органов могут стать причиной появления серьезных заболеваний. Так, болезни печени и поджелудочной железы симптомы имеют похожие, только опытный медик может поставить правильный диагноз после полного обследования. Нередко патология одного из органов провоцирует появление заболевания другого, так как они находятся рядом, и все воспаления имеют влияние на соседний орган.

Причины болезней
Определить наличие болезни печени и поджелудочной железы симптомы и причины которых будут приведены ниже, может только медик после глубокой диагностики, обследований и некоторых процедур. Чаще всего боль возникает тогда, когда орган сам себя переваривает в результате атеросклеротических изменений, расстройства метаболизма, употребления в огромных количествах белков и жиров. Это все провоцирует увеличение выработки ферментов, которые участвуют в расщеплении продуктов питания, тем самым влияя на орган довольно агрессивно.
Причины патологий ПЖЖ
К основным причинам развития болезни печени и поджелудочной железы, симптомы, признаки которых мы рассматриваем, можно отнести следующие:
- Неправильный образ жизни, употребление алкоголя, наркотических препаратов и никотина. Все это провоцирует выработку в больших количествах панкреатического сока, который разрушающе влияет на орган. Также вредные привычки косвенно влияют на ПЖЖ, они способствуют нарушению кровотока в организме, провоцируя воспалительные процессы.
- Употребление длительное время медикаментозных препаратов отрицательно влияет на ПЖЖ, особенно если это антибиотики и кортикостероиды.
- Беременность, во время которой организм женщины работает с усиленной нагрузкой. Женщины в этот период склонны употреблять жирные блюда.
- Возрастные изменения нередко провоцируют нарушение кровотока в организме, в результате которого возникает патология поджелудочной железы.
- Стрессы, нервные напряжения, плохая экология также оказывают влияние на работу ПЖЖ.
Причины патологии печени
Печень представляет собой самовосстанавливающийся орган, поэтому степень его поражения зависит в большей части от образа жизни человека. Таким образом, болезни печени и поджелудочной железы, симптомы, причины и признаки имеют схожие. К основным причинам нарушения деятельности печени относят:
- Воздействие вирусов и токсинов, что влекут за собой образования воспалительных процессов в тканях органа.
- Инфекции и паразиты провоцируют острые нарушения или хронические патологии в виде кистозного изменения органа.
- Наследственность, травмирование и болезни органов, которые расположены в брюшной полости.
Симптомы
Болезни печени и поджелудочной железы симптомы иногда имеют такие, что самостоятельно распознать их не удается. На ранних стадиях заболевания никак себя не проявляют, поэтому их определить можно тогда, когда они приобретут острую форму. Некоторые признаки мягко и практически незаметно проявляются, поэтому рекомендуется обращать внимание на любые намеки организма на негативные изменения. В зависимости от формы заболевания симптоматика может быть ярко выраженной или быть сглаженной и терпимой. При острой форме заболевания этих двух органов проявления могут негативно влиять на полноценный образ жизни, нарушать трудоспособность человека.
К самым распространенным общим симптомам патологий этих двух органов относят:
- нарушение пищеварения;
- болевые ощущения;
- вздутие живота;
- повышение температуры;
- гормональный сбой;
- проблемы с опорожнением кишечника;
- раздражительность.
Очень часто болезни печени и поджелудочной железы симптомы имеют такие, которые будут описаны ниже.
Слабость организма
Если есть нарушения в деятельности печени или ПЖЖ, то этот признак будет всегда проявляться. Но не нужно при плохом самочувствии сразу идти в медицинское учреждение, ведь это может быть связано с сильными физическими нагрузками, стрессом или нервными потрясениями и прочее. Они обычно проходят после отдыха и сна. Но если слабость не проходит длительное время и ничем не обосновывается, то возможно, это проявляются болезни печени и поджелудочной железы, симптомы и лечение тогда определяются медиками, поэтому нужно обратиться к специалисту для постановки точного диагноза. Практически всегда организм подвержен интоксикации при таких заболеваниях, как холецистит, панкреатит или желчнокаменная болезнь. Поэтому человек чувствует слабость.
Нарушение пищеварения
Оба эти органа влияют на систему пищеварения человека. Поэтому симптомы болезни печени и поджелудочной железы проявляются в виде рвоты, изжоги или вздутия живота, особенно после употребления жирной и соленой пищи. При патологиях ПЖЖ наблюдается закупорка протоков, что провоцирует нарушение выработки ферментов, поэтому пища не переваривается в полном объеме. Гепатит и холецистит способствует нарушению выработки желчи. Все эти проявления характерны для острых форм болезней, хронические заболевания протекают с чувством дискомфорта, но без нарушений со стороны кишечника.
Болевые ощущения
Появление боли свидетельствует о воспалительном процессе в органах, а также о структурных их изменениях. Постоянные болевые ощущения наблюдаются при острых стадиях недугов, они не проходят сами по себе. Особенно это характерно для таких болезней, как цирроз, закупорка желчных протоков, холецистит и инфекции. Боль при заболеваниях печени и ПЖЖ отличается, так как эти органы располагаются в разных местах брюшной полости. ПЖЖ размещена с правой стороны под ребрами, несколько сдвинувшись к центральной части брюшины. Пациент ощущает острую боль в ребрах, которая иногда отдает в позвоночник. Печень болит выше ПЖЖ. Когда она воспаляется, капсула, где она размещена, растягивается и вызывает болевые ощущения. В этих случаях медики не рекомендуют самостоятельно снимать приступы боли, а незамедлительно обращаться в медицинское учреждение.
Увеличение температуры тела
Высокая температура может свидетельствовать о болезни печени и поджелудочной железы, симптомы, диагностика и лечение которых описаны в данной статье. Но это только в том случае, если заболевание проявляет еще какие-нибудь признаки, например, боль и слабость, расстройство пищеварения и так далее. При заболеваниях этих двух важных органов температура может быть более тридцати восьми градусов.

Окрас кожных покровов в желтый цвет
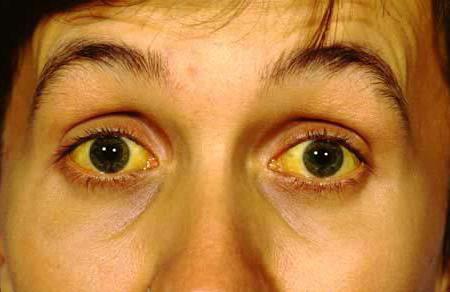
Этот симптом говорит о том, что ПЖЖ отекает и пережимает протоки, что выводят желчь, или, когда развивается желчнокаменная болезнь, воспаляются желчевыводящие каналы. Именно застой желчи способствует окрасу кожи в желтый оттенок. Особенно это заметно на передних конечностях и веках человека.
Лечение
Мы уже знаем, какие проявляют болезни печени и поджелудочной железы симптомы, как лечить патологии, знает опытный врач. Лечение зависит от стадии развития заболевания, а также от причин, что его вызвали. В основном, прописывают медикаменты, нацеленные на ликвидацию причины недуга. Применяется очень часто поддерживающая терапия. Здесь используют медицинские препараты или народные рецепты, что способствует восстановлению нарушенных функций органов.
Медикаменты и диета
Если заболевание сильно обострено, назначается диета № 0. Затем приписывают лекарственные средства, которые устраняют причину заболевания. В период ремиссии врач назначает употребление ферментов. Медикаментозное лечение необходимо проводить под наблюдением медика, самолечение в этом случае строго запрещено, так как могут появиться осложнения и даже смерть. В тяжелых и запущенных случаях проводят оперативное вмешательство. Каким бы ни было лечение заболеваний ПЖЖ и печени, обязательно врач назначит диету. Так, нельзя будет употреблять жареную и жирную пищу, применять приправы и специи в приготовлении блюд. Алкоголь и никотин полностью рекомендуется исключить. Главным здесь выступает сбалансированное питание. При заболеваниях печени назначают диету № 5.
Народная медицина
Совместно с медикаментозной терапией нередко применяют в лечении и народные средства в виде трав. Такие травы, как шалфей, кукурузные рыльца, душица и шиповник, способны снимать воспаление в печени. Для лечения ПЖЖ применяют мяту, ромашку, боярышник и укроп. Из лечебных трав делают отвары, которые употребляют три раза в день.
Профилактика
С целью профилактики необходимо следить за своим образом жизни. Он должен быть активным и здоровым. Питание необходимо сбалансированное. Употреблять алкоголь, наркотики и никотин категорически нельзя. Очень часто люди обращают внимание на патологические изменения печени и ПЖЖ, когда они необратимы. Поэтому медики рекомендуют обращать внимание на недомогания, чтобы предупредить развитие серьезных патологий и осложнений. Так, панкреатит, сахарный диабет и цирроз печени являются болезнями неизлечимыми, поэтому человеку приходится всю жизнь употреблять лекарственные препараты. Чтобы этого не допустить, нужно соблюдать все рекомендации медиков и проводить регулярно профилактические мероприятия по предупреждению заболеваний.
Таким образом, стало понятно, какие проявляют болезни печени и поджелудочной железы симптомы, и профилактика в этом случае может даже спасти человеку жизнь. Если появились несколько признаков недуга, необходимо обратиться в больницу, самолечение проводить нельзя, так как это может спровоцировать появление осложнений. Опытный медик поставит диагноз на основании результатов обследования и назначит лечение.
www.syl.ru
Опасные симптомы болезни печени и поджелудочной железы
Печень и поджелудочная железа обеспечивают нормальную работу всех органов и систем. Железы синтезируют гормоны, ферменты, необходимые для метаболизма, расщепления и всасывания полезных веществ. Поражение этих органов влечет в первую очередь сбои в пищеварении. Симптомы болезни печени и поджелудочной железы не всегда выражены ярко, однако игнорировать их не стоит. В противном случае увеличивается риск осложнений. Лечение назначается и контролируется только врачом.
Каким заболеваниям подвержены важные органы
Заболевания печени и поджелудочной железы негативно влияют на другие органы. Поджелудочная отвечает за выработку гормонов (инсулин, глюкагон), ферментов, необходимых для усвоения тяжелой еды.
Поражения поджелудочной бывают воспалительного, опухолевого и дистрофического происхождения:
- Панкреатит – острое или хроническое воспаление, проявляющееся в виде отека поджелудочной, ложных кист, участков с жировым некрозом или нагноением.
- Опухоли (рак, киста). Имеют различный прогноз, практически всегда требуют хирургического лечения.
- Липоматоз. Перерождение тканей и их замещение жировыми клетками.
 Насчитывается около 500 функций, выполняемых печенью, – детоксикация, усвоение витаминов, микроэлементов, обеспечение метаболизма.
Насчитывается около 500 функций, выполняемых печенью, – детоксикация, усвоение витаминов, микроэлементов, обеспечение метаболизма.Самые распространенные болезни печени:
- Гепатоз – дистрофия с некрозом клеток и их замещением соединительной или жировой тканью.
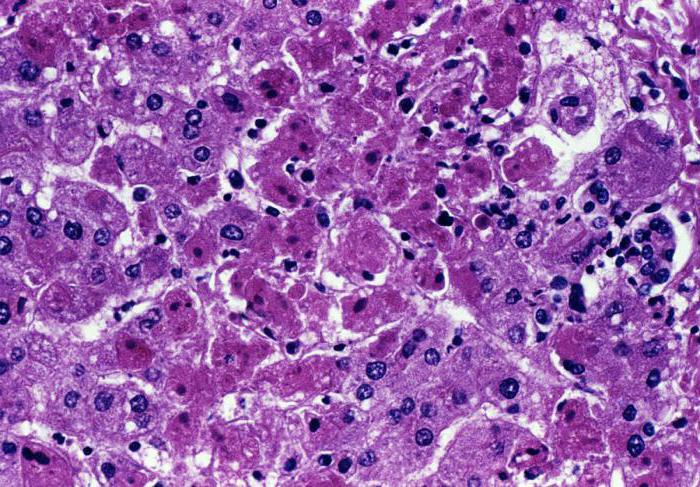
- Гепатит – первичное или вторичное воспаление. Первичная форма, или вирусный гепатит – результат поражения гепатотропным вирусом. Вторичная – осложнение другой инфекции: сепсиса, малярии, туберкулеза и т.д.
- Фиброз – перерождение клеток органа в соединительную ткань.
- Цирроз – необратимое преобразование ткани в фиброзную с потерей функциональности органа.
Симптомы болезней поджелудочной железы и печени
Клиническая картина заболеваний органов очень схожа. Поэтому проводить диагностику и назначать терапию должен только врач. На ранних стадиях выраженная симптоматика может отсутствовать, а о поражении одного из органов свидетельствует локализация боли.
Слабость и апатия
Вместо ярких клинических симптомов, которых часто нет на начальных этапах заболеваний печени или поджелудочной, возникают неспецифические признаки, обусловленные значением их функций в обменных процессах.
Может наблюдаться повышенная утомляемость, упадок сил. Затем присоединяется бессонница, депрессивное состояние, раздражительность, агрессивность.
Такие симптомы – следствие отравления шлаками и токсинами, которое негативно сказывается на функционировании центральной нервной системы.
Проблемы с пищеварением
Главный, а иногда единственный симптом поражения поджелудочной железы у мужчин и женщин – частый жидкий стул. При этом фекалии имеют жирную консистенцию, лаковый блеск. Заболевания печени могут сопровождаться запорами или диареей. Это обусловлено снижением количества ферментов, вырабатываемых ею для нормального пищеварения.
 Диспепсические расстройства не дают полноценно усваиваться пище, поэтому человек обычно резко худеет.
Диспепсические расстройства не дают полноценно усваиваться пище, поэтому человек обычно резко худеет.Тошнота и рвота
Иногда бывают такие симптомы, как тошнота или рвота. Тошнота может заканчиваются рвотой, а может быть самостоятельным симптомом. Обычно она сопровождается отсутствием аппетита, онемением конечностей, головокружением. Причина этих явлений – снижение количества выработки желудочного сока. При рвоте происходит обезвоживание организма, нарушение водно-солевого баланса. Поэтому требуется незамедлительно обратиться к врачу.
Боль в боку
Говоря о болевом синдроме, следует знать, что печень болеть не может, поскольку у нее нет нервных окончаний – «точек боли». Боль в области печени свидетельствует об увеличении ее размера, растяжении капсул. А вот поджелудочная железа при воспалениях или других болезнях болит очень сильно.
Если болят сразу одновременно оба органа, это может свидетельствовать о язвенной болезни желудка, онкологических заболеваниях, хронизации воспалительного процесса.
Повышенная температура
Кроме болевого синдрома, у женщин и мужчин может наблюдаться гипертермия. Для болезней поджелудочной железы и печени характерно повышение температуры тела до 37,5-38°C. Кроме этого, человек отмечает:
- озноб;
- мигрень;
- головокружение;
- тяжесть и болезненность в эпигастральной области;
- отсутствие аппетита;
- изменение вкуса, неприятие жирной пищи.
Желтуха
Это появление у кожи, слизистых, белков глаз желтоватого оттенка. Причина – накопление в тканях билирубина (желчного фермента). За синтез билирубина отвечает печень. При воспалении поджелудочной нарушается отток желчи (ее основной компонент – билирубин), поэтому желчный пигмент всасывается в кровь.
 Желтуха – опасный признак, подтверждающий наличие тяжелой патологии.
Желтуха – опасный признак, подтверждающий наличие тяжелой патологии.Самая распространенная – печеночная желтуха. При повреждении клеток органа билирубин высвобождается, скапливается в тканях, крови и урине, которая приобретает оттенок темного пива. Такое состояние характерно для вирусных гепатитов, острой алкогольной интоксикации, цирроза. Поэтому при обнаружении опасного симптома нужно незамедлительно обратиться за медицинской помощью.
Зуд кожи, прыщи, сухость
При поражении печени или поджелудочной наблюдается зуд кожи. Он обусловлен увеличением количества желчных кислот в крови. Кроме этого, на коже лица, шеи, груди, кистях рук появляются сосудистые звездочки – телеангиэктазии. Еще один признак нарушения работы печени – пересыхание кожи из-за нехватки ретинола (витамина А).
Стрии (растяжки) проявляются в виде полос телесного, розоватого или темно-бордового оттенка. Это признак гормонального сбоя, поскольку поврежденный орган не в состоянии переработать переизбыток вырабатываемых гормонов.
При болезнях поджелудочной наблюдается побледнение кожных покровов. Это результат анемии, дефицита полезных микроэлементов. Аллергические высыпания часто сопровождают нарушения в работе обеих желез.
Гормональные проблемы
Печень отвечает за нейтрализацию лишнего количества синтезируемых эстрогенов. В результате у женщин нарушается менструальный цикл, возможно бесплодие.
Гормональные сбои – иногда самые первые симптомы заболеваний печени.
Поджелудочная выполняет две функции:
- экзокринную – производство ферментов, ускоряющих пищеварение;
- эндокринную – выработка глюкагона, инсулина, других гормонов.
При болезнях железы нарушается выработка гормонов, что может привести к опасному осложнению – сахарному диабету.
Другие признаки
О поражении поджелудочной свидетельствуют фекалии с жирным блеском, увеличение селезенки. При болезнях печени наблюдается облысение, скапливание жидкости в брюшной полости (асцит). Появление кровяных вкраплений в каловых массах обусловлено тем, что пострадавшая печень не способна производить достаточно фермента, сворачивающего кровь.
Что делать, если болит печень и поджелудочная
Болевой синдром – повод для незамедлительного обращения за медицинской помощью. Поможет оздоровить железы терапевт, гастроэнтеролог или гепатолог. Он проведет осмотр, уточнит характер жалоб, порекомендует пройти клинические и аппаратные исследования для постановки диагноза. Анализы помогут установить точную причину поражения желез. Врач подберет препараты для печени и поджелудочной, распишет схему их приема.
Обязателен ежегодный профилактический осмотр у гепатолога людям, имеющим алкогольную зависимость, лишний вес или страдающим сахарным диабетом.
Какие анализы сдать
Многие обращаются к врачу с вопросом, как проверить печень и поджелудочную железу. Чтобы узнать о состоянии органов, потребуется пройти лабораторные анализы, инструментальную диагностику. Обязательно сдают:
Если проводится хирургическая операция, экссудат (жидкость) из брюшной полости отправляют на бактериологический посев.
Аппаратные исследования включают:
Проверка на онкомаркеры позволяет выявить рак. О присутствии злокачественных клеток свидетельствует альфа-фетопротеин, раково-эмбриональный антиген, ферритин. Подтверждает наличие злокачественного новообразования гистологическое исследование тканей органа.
Чем лечить
Если заболела поджелудочная или печень, самостоятельно подбирать медикаментозный курс строго запрещено. Это повлечет ухудшение состояния. После постановки диагноза врач подбирает лекарства, дает рекомендации по их приему.
Лечение начинается:
- с полного исключения алкоголя вне зависимости от крепости;
- отказа от курения;
- соблюдения диеты: запрет на соления, копчености, пряности, маринады, консервы, кондитерские изделия;
- употребления не менее 2-2,5 л чистой негазированной воды;
- дробного, частого питания.
Печеночная колика или приступ панкреатита – повод для госпитализации, проведения стационарного лечения. Человеку нужно обеспечить покой в течение первых суток после обострения.
Лечат болезни желез при помощи гепатопротекторов, обезболивающих, желчегонных препаратов. Чтобы снять острое воспаление, используют стероидные средства. В качестве вспомогательной терапии назначают:
- фитопрепараты, предупреждающие разрушение клеток органов;
- мультивитаминные комплексы, повышающие иммунную защиту;
- ферментные средства для активизации работы поджелудочной железы и печени;
- детокс-препараты (глюкоза, солевой раствор) – для очищения организма от шлаков.
Обычно используют такие лекарственные средства:
- гепатопротекторы – Гепабене, Фосфоглив для сохранения целостности тканей печени;
- обезболивающие или спазмолитики – Дротаверин, Но-шпа;
- антибиотики (при присоединении бактериальной инфекции) – Тетрациклин, Цефалексин;
- желчегонные лекарства – Аллохол, Урсосан;
- препараты для активизации метаболизма – Креон, Панзинорм;
- средства, нормализующие кислотность желудка – Фосфалюгель;
- противовоспалительные фитопрепараты – Легалон, Хофитол;
- антивирусные – Интерферон;
- очищающие – Гемодез;
- для нормализации стула – Имодиум;
- предупреждение метеоризма, тошноты – Церукал, Эспумизан.
 Если болезнь выявлена на поздней стадии, при обострении или присоединении осложнений может потребоваться экстренная хирургическая операция. При травмировании поджелудочной или обострении осложненного панкреатита иногда приходится ее удалять.
Если болезнь выявлена на поздней стадии, при обострении или присоединении осложнений может потребоваться экстренная хирургическая операция. При травмировании поджелудочной или обострении осложненного панкреатита иногда приходится ее удалять.Для нормализации оттока секрета проводят эндоскопическое вмешательство – удаление конкрементов (камней) из протоков железы, внедрение конструкции, увеличивающей просвет протока, растягивание стенок.
Профилактика заболеваний печени и поджелудочной
Специфической профилактики болезней этих важных органов нет. Требуется отказаться от вредных привычек – курение, употребление крепкого алкоголя. Сбалансировать меню, исключив из него тяжелую, жирную, жареную пищу. Такие простые мероприятия также предупреждают сердечно-сосудистые заболевания.
Поджелудочная, как и печень, – достаточно выносливые железы. Их разрушение – длительный процесс. Медикаментозная терапия предполагает многомесячный прием назначенных препаратов, соблюдение диеты и коррекцию образа жизни.
Yuliia Yevtiekhova
08.03.2019
14 мин. на чтение
Меня зовут Юлия и я врач-терапевт. В свободное от работы время я направляю свои знания и опыт на более широкую аудиторию: пишу медицинские статьи для пациентов..
Задать вопросДипломЗапись на прием
- Черенков, В. Г. Клиническая онкология: учеб. пособие для системы последиплом. образования врачей / В. Г. Черенков. – Изд. 3-е, испр. и доп. – М.: МК, 2010. – 434 с.: ил., табл.
- Ильченко А.А. Болезни желчного пузыря и желчных путей: Руководство для врачей. — 2-е изд., перераб. и доп. — М.: ООО «Издательство «Медицинское информационное агентство», 2011. — 880 с: ил.
- Тухтаева Н. С. Биохимия билиарного сладжа: Диссертация на соискание ученой степени кандидата медицинских наук / Институт гастроэнтерологии АН Республики Таджикистан. Душанбе, 2005
- Литовский, И. А. Желчнокаменная болезнь, холециститы и некоторые ассоциированные с ними заболевания (вопросы патогенеза, диагностики, лечения) / И. А. Литовский, А. В. Гордиенко. — Санкт-Петербург: СпецЛит, 2019. — 358 с.
- Диетология / Под ред. А. Ю. Барановского — Изд. 5-е – СПб.: Питер, 2017. — 1104 с.: ил. — (Серия «Спутник врача»)
- Подымова, С.Д. Болезни печени: Руководство для врачей / С.Д. Подымова. — Изд. 5-е, перераб. и доп. — Москва: ООО «Медицинское информационное агентство», 2018. — 984 с.: ил.
- Шифф, Юджин Р. Введение в гепатологию / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей; пер. с англ. под ред. В. Т. Ивашкина, А.О. Буеверова, М.В. Маевской. – М.: ГЭОТАР-Медиа, 2011. – 704 с. – (Серия «Болезни печени по Шиффу»).
- Радченко, В.Г. Основы клинической гепатологии. Заболевания печени и билиарной системы. – СПб.: «Издательство Диалект»; М.: «Издательство БИНОМ», – 2005. – 864 с.: ил.
- Гастроэнтерология: Справочник / Под ред. А.Ю. Барановского. – СПб.: Питер, 2011. – 512 с.: ил. – (Серия «Национальная медицинская библиотека»).
- Лутай, А.В. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебное пособие / А.В. Лутай, И.Е. Мишина, А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская. – Иваново, 2008. – 156 с.
- Ахмедов, В.А. Практическая гастроэнтерология: Руководство для врачей. – Москва: ООО «Медицинское информационное агентство», 2011. – 416 с.
- Внутренние болезни: гастроэнтерология: Учебное пособие для аудиторной работы студентов 6 курса по специальности 060101 – лечебное дело / сост.: Николаева Л.В., Хендогина В.Т., Путинцева И.В. – Красноярск: тип. КрасГМУ, 2010. – 175 с.
- Радиология (лучевая диагностика и лучевая терапия). Под ред. М.Н. Ткаченко. – К.: Книга-плюс, 2013. – 744 с.
- Илларионов, В.Е., Симоненко, В.Б. Современные методы физиотерапии: Руководство для врачей общей практики (семейных врачей). – М.: ОАО «Издательство «Медицина», 2007. – 176 с.: ил.
- Шифф, Юджин Р. Алкогольные, лекарственные, генетические и метаболические заболевания / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. Н. А. Мухина, Д.Т. Абдурахманова, Э.З. Бурневича, Т.Н. Лопаткиной, Е.Л. Танащук. – М.: ГЭОТАР-Медиа, 2011. – 480 с. – (Серия «Болезни печени по Шиффу»).
- Шифф, Юджин Р. Цирроз печени и его осложнения. Трансплантация печени / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. В.Т. Ивашкина, С.В. Готье, Я.Г. Мойсюка, М.В. Маевской. – М.: ГЭОТАР-Медиа, 201й. – 592 с. – (Серия «Болезни печени по Шиффу»).
- Патологическая физиология: Учебник для студентов мед. вузов / Н.Н. Зайко, Ю.В. Быць, А.В. Атаман и др.; Под ред. Н.Н. Зайко и Ю.В. Быця. – 3-е изд., перераб. и доп. – К.: «Логос», 1996. – 644 с.; ил.128.
- Фролов В.А., Дроздова Г.А., Казанская Т.А., Билибин Д.П. Демуров Е.А. Патологическая физиология. – М.: ОАО «Издательство «Экономика», 1999. – 616 с.
- Михайлов, В.В. Основы патологической физиологии: Руководство для врачей. – М.: Медицина, 2001. – 704 с.
- Внутренняя медицина: Учебник в 3 т. – Т. 1 / Е.Н. Амосова, О. Я. Бабак, В.Н. Зайцева и др.; Под ред. проф. Е.Н. Амосовоой. – К.: Медицина, 2008. – 1064 с. + 10 с. цв. вкл.
- Гайворонский, И.В., Ничипорук, Г.И. Функциональная анатомия органов пищеварительной системы (строение, кровоснабжение, иннервация, лимфоотток). Учебное пособие. – СПб.: Элби-СПб, 2008. – 76 с.
- Хирургические болезни: Учебник. / Под ред. М. И. Кузина. – М.: ГЭОТАР-Медиа, 2018. – 992 с.
- Хирургические болезни. Руководство по обследованию больного: Учебное пособие / Черноусов А.Ф. и др. – М.: Практическая медицина, 2016. – 288 с.
- Alexander J.F., Lischner M.N., Galambos J.T. Natural history of alcoholic hepatitis. 2. The longterm prognosis // Amer. J. Gastroenterol. – 1971. – Vol. 56. – P. 515-525
- Дерябина Н. В., Айламазян Э. К., Воинов В. А. Холестатический гепатоз беременных: патогенез, клиника, лечение // Ж. акуш. и жен. болезн. 2003. №1.
- Pazzi P., Scagliarini R., Sighinolfi D. et al. Nonsteroidal antiinflammatory drug use and gallstone disease prevalence: a case-control study // Amer. J. Gastroenterol. – 1998. – Vol. 93. – P. 1420–1424.
- Мараховский Ю.Х. Желчнокаменная болезнь: на пути к диагностике ранних стадий // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 1994. – T. IV, № 4. – С. 6–25.
- Higashijima H., Ichimiya H., Nakano T. et al. Deconjugation of bilirubin accelerates coprecipitation of cholesterol, fatty acids, and mucin in human bile–in vitro study // J. Gastroenterol. – 1996. – Vol. 31. – P. 828–835
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухина. – М.: ГЕОТАР Медицина, 1999. – 860 с.
- Дадвани С.А., Ветшев П.С., Шулутко А.М., Прудков М.И. Желчнокаменная болезнь. – М.: Изд. дом «Видар-М», 2000. – 150 с.
- Яковенко Э.П., Григорьев П.Я. Хронические заболевания печени: диагностика и лечение // Рус. мед. жур. – 2003. – Т. 11. – № 5. – С. 291.
- Садов, Алексей Чистка печени и почек. Современные и традиционные методы. – СПб: Питер, 2012. – 160 с.: ил.
- Никитин И.Г., Кузнецов С.Л., Сторожаков Г.И., Петренко Н.В. Отдаленные результаты интерферонотерапии острого HCV-гепатита. // Росс. журн. гастроэнтерологии, гепатологии, колопроктологии. – 1999, т. IX, № 1. – с. 50-53.
gepatolog.info
7 продуктов для снятия воспаления в поджелудочной железе и печени
Некоторые продукты способны успокоить воспалительные процессы в поджелудочной железе и печени и стимулировать очищение нашего организма от токсинов.
Часто можно услышать разговоры о том, что образ жизни современного человека и его питание не идут на пользу его поджелудочной железе и печени.
Чем больше переработанной пищи и чем меньше натуральных продуктов мы употребляем, тем больше страдают от нашего питания эти важные и чувствительные органы.
Задумываемся о наших привычках и образе жизни, который мы ведём: курение, низкая физическая активность, злоупотребление сладостями. Мы отдаём предпочтение переработанной пище и пренебрегаем натуральной: например, предпочитаем варенье свежим фруктам.

Часто мы возвращаемся домой усталыми и размораживаем уже готовую еду на ужин вместо того, чтобы посвятить время приготовлению полезных и натуральных блюд. Именно в последних ингредиентам сохраняются все полезные микроэлементы: антиоксиданты, минералы и витамины.
Каждый из нас понимает, что обязательными условиями здорового питания являются время и желание.
Поверь, твоё здоровье и благополучие стоят этих усилий. Хорошее самочувствие необходимо ценить. Что касается поджелудочной железы и печени, то сегодня нам хотелось бы рассказать тебе о продуктах, которые больше других полезны для этих органов. Постарайся регулярно включать их в свой рацион.
Не забывай о том, что состояние печени и поджелудочной железы сказывается на твоём общем здоровье. Поэтому проявляя подобную заботу ты сможешь улучшить своё самочувствие.
1. Натуральный сок из свёклы и моркови
Увеличение печени, или гепатомегалия, может развиваться по нескольким причинам: из-за появления жировых отложений в печени или перенесённых вирусных заболеваний, а также гепатита.
Если это твой случай, лечащий врач сможет подобрать тебе подходящее лечение.
При этом очень важно следить за своим питанием и регулярно пить натуральный сок из свёклы и моркови. Также этот напиток полезен и для поджелудочной железы.
Сейчас мы расскажем тебе, как его приготовить.
Ингредиенты
- 1/4 свёклы
- 1 морковь
- 5 столовых ложек сока лимона (50 мл.)
- 1 стакан воды (200 мл.)
Приготовление
- Первым делом необходимо тщательно вымыть корнеплоды. После этого нарежь их мелкими кусочками, чтобы облегчить их перемешивание в блендере.
- Когда у тебя получится однородное пюре, добавь стакан воды и лимонный сок.
Пить этот напиток нужно по утрам. Вот увидишь, как хорошо ты себя почувствуешь после этого.
2. Травяной чай
Травяные чаи, настои согласно показаниям вашего заболевания помогут снять воспаление и укрепить здоровье печени и поджелудочной железы. Не стоит забывать о чудесных свойствах рецептов народной медицины.

- Позволяют успокоить воспалительные процессы, но и нормализуют работу этих важных органов.
- Антиоксиданты, которые в большом количестве содержатся в этих напитках, помогают бороться с ожирением печени и стимулируют регенерацию ее клеток.
Несмотря на это, злоупотреблять чаями не стоит. Одной чашки в день будет вполне достаточно.
3. Авокадо
Содержащийся в авокадо глутатион представляет собой производный от аминокислот трипептид. Он помогает очистить печень и поджелудочную железу от токсинов.
Стоит иметь в виду, что помимо этого авокадо являются богатым источником полезных мононенасыщенных жиров.
Эти жиры позволяют заботиться о стенках кровеносных сосудов и облегчают переработку печенью «плохого» холестерина (LDL-холестерин).
4. Льняное масло для печени и поджелудочной железы
Растительные масла холодного отжима, например, конопляное или льняное, приносят большую пользу здоровью нашей печени. То же самое касается и поджелудочной железы.
- При этом не стоит забывать о том, что употреблять растительные масла нужно в умеренном количестве. Лучше всего включать их в свой рацион в натуральном виде. Так, можешь добавлять эти масла в салаты или готовить тосты из цельнозернового хлеба (из муки не содержащей глютен — т.е., из спельты(полбы) .
О вреде глютена можно узнать здесь
Глютен: что важно знать ,
Глютен: угроза скрывается там, где вы меньше всего подозреваете
Кардиолог: современная пшеница, это «идеальная хроническая отрава»

Растительные масла помогут успокоить воспалительные процессы в этих органах и очистить их от вредных токсинов. Благодаря этому твоё самочувствие станет лучше.
5. Крупы
Крупы, о которых пойдёт речь, являются источниками клетчатки, белков и минералов. Некоторые из них мы практически не используем при приготовлении пищи. При этом эти крупы содержат больше полезных микроэлементов, чем злаки, которые мы используем регулярно.
- Прежде всего необходимо обратить внимание на пшено, киноа и гречневую крупу.
- Эти крупы содержат ферменты, стимулирующие пищеварение. Они успокаивают воспалительные процессы, снижают уровень холестерина в крови и заботятся о здоровье сердца.
Постарайся регулярно покупать эти крупы и использовать их для приготовления различных блюд.
6. Артишок
Артишок отлично подходит для любого ужина. Он вкусный и аппетитный.

- Что касается нашего здоровья, то эти овощи идут на пользу поджелудочной железе, печени и желчному пузырю.
- Артишок облегчает переваривание жиров, снимает воспаление и налаживает работу вялой и жирной печени.
- Помимо этого артишок стимулирует выведение токсинов и активирует перистальтику кишечника.
Мы рекомендуем тебе есть на ужин артишоки с оливковым маслом, уксусом и лимоном.
7. Папайя
Папайя — это нечто большее, чем вкусный тропический фрукт, полезный для пищеварения.
Благодаря содержащимся в ней флавоноидам, например, криптоксантину, мы можем снизить уровень «плохого» холестерина в крови, приостановить окисление клеток и успокоить воспалительные процессы в этих органах.
Как только у тебя появляется возможность приобрести папайю, не упускай ее. Твой организм скажет тебе большое спасибо за внимательную заботу.опубликовано econet.ru
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
econet.ru























.jpg) 1‑й завтрак: яйцо всмятку, каша рисовая молочная, чай с молоком.
1‑й завтрак: яйцо всмятку, каша рисовая молочная, чай с молоком..jpg) 2‑й завтрак: яблоко печеное с сахаром.
2‑й завтрак: яблоко печеное с сахаром..jpg) Обед: суп овощной, фрикадельки мясные паровые с картофельным пюре, мусс фруктовый.
Обед: суп овощной, фрикадельки мясные паровые с картофельным пюре, мусс фруктовый..jpg) Полдник: отвар шиповника, сухарики.
Полдник: отвар шиповника, сухарики..jpg) Ужин: красная рыба, запеченная под молочным соусом, овощное рагу, чай с молоком.
Ужин: красная рыба, запеченная под молочным соусом, овощное рагу, чай с молоком..jpg) На ночь: молоко и яблоко или банан.
На ночь: молоко и яблоко или банан.








 Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).
Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).









 Лекарственные растения могут быть полезны при заболеваниях тонкой и толстой кишки, в том числе при колике. Поэтому в некоторых случаях врачи рекомендуют использовать средства народной медицины для лечения подобных расстройств:
Лекарственные растения могут быть полезны при заболеваниях тонкой и толстой кишки, в том числе при колике. Поэтому в некоторых случаях врачи рекомендуют использовать средства народной медицины для лечения подобных расстройств: Во время второго триместра беременности спазмы в кишечнике возникают из-за увеличения объёма и растяжения матки. Связки готовы к её росту, но этот эффект вызывает частые спазмы в животе. Такие ощущения полностью нормальны. Однако нужно внимательно наблюдать, чтобы этот симптом не сопровождался другими проявлениями, которые свойственны серьёзным нарушениям (выкидыш, кровотечение).
Во время второго триместра беременности спазмы в кишечнике возникают из-за увеличения объёма и растяжения матки. Связки готовы к её росту, но этот эффект вызывает частые спазмы в животе. Такие ощущения полностью нормальны. Однако нужно внимательно наблюдать, чтобы этот симптом не сопровождался другими проявлениями, которые свойственны серьёзным нарушениям (выкидыш, кровотечение). Загрузка…
Загрузка… Непроизвольные, волнообразные и медленные сокращения гладкой мускулатуры полых органов желудочно-кишечного тракта – это естественный процесс, играющий не последнюю роль в пищеварении и отвечающий за продвижение переработанных питательных продуктов к выходу. Внезапно возникающие спазмы в кишечнике свидетельствуют о сбое в его рутинной и синхронизированной деятельности.
Непроизвольные, волнообразные и медленные сокращения гладкой мускулатуры полых органов желудочно-кишечного тракта – это естественный процесс, играющий не последнюю роль в пищеварении и отвечающий за продвижение переработанных питательных продуктов к выходу. Внезапно возникающие спазмы в кишечнике свидетельствуют о сбое в его рутинной и синхронизированной деятельности.








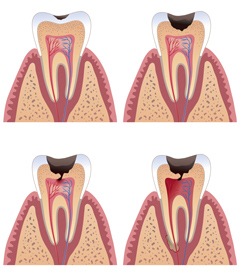

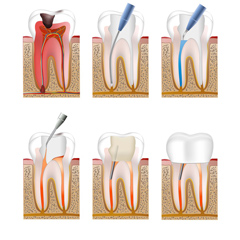





















 Острый очаговый пульпит характеризуется самопроизвольными, приступообразными болями, которые могут спровоцировать различные виды раздражителей.
Острый очаговый пульпит характеризуется самопроизвольными, приступообразными болями, которые могут спровоцировать различные виды раздражителей. Случайное вскрытие рога пульпы может быть следствием неосторожного препарирования кариозной полости при лечении глубокого кариеса. Признаками травмы являются точечное сообщение кариозной полости и полости зуба, а так же наличие крови или рог пульпы, просвечивающий в созданное отверстие. Зондирование не рекомендуется, так как может привести к еще большему травмированию сосудисто-нервного пучка. В данном случае целесообразно применить биологический метод лечения.
Случайное вскрытие рога пульпы может быть следствием неосторожного препарирования кариозной полости при лечении глубокого кариеса. Признаками травмы являются точечное сообщение кариозной полости и полости зуба, а так же наличие крови или рог пульпы, просвечивающий в созданное отверстие. Зондирование не рекомендуется, так как может привести к еще большему травмированию сосудисто-нервного пучка. В данном случае целесообразно применить биологический метод лечения.

 Довольно часто люди, независимо от возраста, сталкиваются с проблемой – болит живот. Если болезненные ощущения незначительны, то многие просто игнорируют их. Часто боль в этой области вызвана спазмом и проходит сама по себе или после принятия спазмолитиков.
Довольно часто люди, независимо от возраста, сталкиваются с проблемой – болит живот. Если болезненные ощущения незначительны, то многие просто игнорируют их. Часто боль в этой области вызвана спазмом и проходит сама по себе или после принятия спазмолитиков.


 Спагетти с фрикадельками или лапша с маленькими котлетками
Спагетти с фрикадельками или лапша с маленькими котлетками Салаты
Салаты  Салат «Восторг» с корейской морковью и курицей
Салат «Восторг» с корейской морковью и курицей Рецепт салата с курицей фасолью и сухариками
Рецепт салата с курицей фасолью и сухариками Салат Охотничий рецепт с курицей
Салат Охотничий рецепт с курицей Тяжесть в желудке обычно возникает после обильного обеда или ужина. Неприятные ощущения вверху живота часто появляются после быстро поглощенной и плохо пережеванной пищи. Ухудшение состояния может вызвать употребление копченых, жирных, перченых или сладких продуктов. Раздражают слизистую желудка крепкий кофе, газированные и алкогольные напитки.
Тяжесть в желудке обычно возникает после обильного обеда или ужина. Неприятные ощущения вверху живота часто появляются после быстро поглощенной и плохо пережеванной пищи. Ухудшение состояния может вызвать употребление копченых, жирных, перченых или сладких продуктов. Раздражают слизистую желудка крепкий кофе, газированные и алкогольные напитки.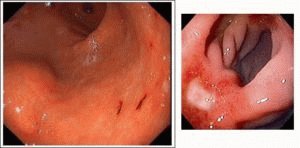

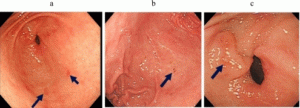

 Мужу поставили диагноз -множественное эрозивное поражение слизистой желудка. Лечение назначили такое же, как при язве. Почему возникают эрозии и могут ли они превратиться в язву желудка? Основное отличие эрозии от язвы — первая поражает только поверхностные слои желудка, прежде всего слизистую, не проникая в мышечный слой. Это, однако, не делает это заболевание более легким, как многие считают. Относиться к эрозиям нужно очень серьезно.
Мужу поставили диагноз -множественное эрозивное поражение слизистой желудка. Лечение назначили такое же, как при язве. Почему возникают эрозии и могут ли они превратиться в язву желудка? Основное отличие эрозии от язвы — первая поражает только поверхностные слои желудка, прежде всего слизистую, не проникая в мышечный слой. Это, однако, не делает это заболевание более легким, как многие считают. Относиться к эрозиям нужно очень серьезно. Хронические (полные) эрозии чаще множественные, локализуются обычно на большой кривизне антрального отдела желудка, ближе к его передней или задней стенкам, на вершине складок, располагаясь либо хаотично, либо в виде цепочки или гряды. Они представляют собой выбухание округлой или овальной формы, размером от 0,3 до 0,7 см в диаметре, с пупковидным вдавлением и изъязвлением на вершине, покрытым фибринозным налетом. Эту форму эрозивного поражения назвали «присосками осьминога».
Хронические (полные) эрозии чаще множественные, локализуются обычно на большой кривизне антрального отдела желудка, ближе к его передней или задней стенкам, на вершине складок, располагаясь либо хаотично, либо в виде цепочки или гряды. Они представляют собой выбухание округлой или овальной формы, размером от 0,3 до 0,7 см в диаметре, с пупковидным вдавлением и изъязвлением на вершине, покрытым фибринозным налетом. Эту форму эрозивного поражения назвали «присосками осьминога».








 Мужу поставили диагноз -множественное эрозивное поражение слизистой желудка. Лечение назначили такое же, как при язве. Почему возникают эрозии и могут ли они превратиться в язву желудка? Основное отличие эрозии от язвы — первая поражает только поверхностные слои желудка, прежде всего слизистую, не проникая в мышечный слой. Это, однако, не делает это заболевание более легким, как многие считают. Относиться к эрозиям нужно очень серьезно.
Мужу поставили диагноз -множественное эрозивное поражение слизистой желудка. Лечение назначили такое же, как при язве. Почему возникают эрозии и могут ли они превратиться в язву желудка? Основное отличие эрозии от язвы — первая поражает только поверхностные слои желудка, прежде всего слизистую, не проникая в мышечный слой. Это, однако, не делает это заболевание более легким, как многие считают. Относиться к эрозиям нужно очень серьезно. Хронические (полные) эрозии чаще множественные, локализуются обычно на большой кривизне антрального отдела желудка, ближе к его передней или задней стенкам, на вершине складок, располагаясь либо хаотично, либо в виде цепочки или гряды. Они представляют собой выбухание округлой или овальной формы, размером от 0,3 до 0,7 см в диаметре, с пупковидным вдавлением и изъязвлением на вершине, покрытым фибринозным налетом. Эту форму эрозивного поражения назвали «присосками осьминога».
Хронические (полные) эрозии чаще множественные, локализуются обычно на большой кривизне антрального отдела желудка, ближе к его передней или задней стенкам, на вершине складок, располагаясь либо хаотично, либо в виде цепочки или гряды. Они представляют собой выбухание округлой или овальной формы, размером от 0,3 до 0,7 см в диаметре, с пупковидным вдавлением и изъязвлением на вершине, покрытым фибринозным налетом. Эту форму эрозивного поражения назвали «присосками осьминога».






 Прополис невероятно устойчив и полностью сохраняет свои свойства, даже если его кипятить в течение целого часа.
Прополис невероятно устойчив и полностью сохраняет свои свойства, даже если его кипятить в течение целого часа.











 Он эффективный помощник в лечении всех желудочных проблем. В народное лечение язвы двенадцатиперстной кишки всегда включают этот уникальный продукт.
Он эффективный помощник в лечении всех желудочных проблем. В народное лечение язвы двенадцатиперстной кишки всегда включают этот уникальный продукт. Врачи рекомендуют в период проведения лечебных мероприятий полностью отказаться от острой, соленой и другой агрессивной пищи, перейти полностью на диетическое питание, бросить курить.
Врачи рекомендуют в период проведения лечебных мероприятий полностью отказаться от острой, соленой и другой агрессивной пищи, перейти полностью на диетическое питание, бросить курить. Активность прополиса сильнее выражается, если совместно с ним терапию проводят и другими средствами, приготовленными на растительной основе.
Активность прополиса сильнее выражается, если совместно с ним терапию проводят и другими средствами, приготовленными на растительной основе. На второй день процедура повторяется в той же последовательности, но алоэ нужно заменить на настойку прополиса 20%. Такую схему чередуют. Курс лечения составляет 1 месяц, перерыв 4 недели и снова провести полный курс с чередованиями алоэ и прополиса. Существует другая схема лечения:
На второй день процедура повторяется в той же последовательности, но алоэ нужно заменить на настойку прополиса 20%. Такую схему чередуют. Курс лечения составляет 1 месяц, перерыв 4 недели и снова провести полный курс с чередованиями алоэ и прополиса. Существует другая схема лечения: