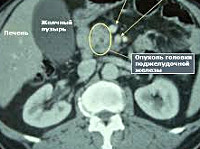
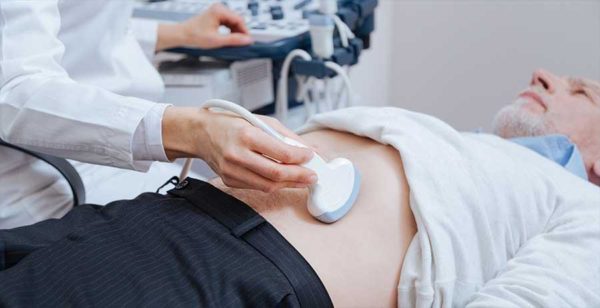
Как проверить желудок без гастроскопии
Главная » Гастроскопия » Альтернативные методы проверки желудка без гастроскопии
31 марта 2017 ГастроскопияКак проверить желудок без гастроскопии? Иногда процедура ФГДС противопоказана по многим причинам, а диагностику сделать необходимо. Невозможно провести обследование зондом при паническом страхе пациента перед аппаратом. Совсем маленьким детям и пожилым пациентам проводят зондирование под общей анестезией, но и этот метод не всегда оправдан. Чем можно заменить эндоскоп?
Методы диагностики желудка
Существуют несколько методов врачебной диагностики состояния слизистой желудка:
- физикальные — проводятся в кабинете доктора;
- лабораторные — исследуют анализы пациента;
- аппаратные — с помощью медицинских аппаратов.
Физикальные методы — это обычное обследование на приме доктора. Врач подробно выслушивает жалобы человека, проводит первичный осмотр — полость рта, язык, пальпирует лимфоузлы и область живота.
Лабораторные исследования проводятся для выявления причин патологии желудка — какие сопутствующие заболевания могли спровоцировать недуг? Для диагностики берут кровь, кал и мочу.
К аппаратной диагностике относится УЗИ, рентгеноскопия. В современной медицине применяется диагностика — гастропанель. Это платная альтернатива гастроскопии — лабораторное исследование крови.

Абсолютное противопоказание к проведению гастроскопии желудка — предсмертное состояние пациента. Диагностика возможна даже при инфаркте и при наличии желудочного кровотечения. Однако противопоказания к процедуре имеются:
- риск разрыва аорты;
- сердечные недуги — их сначала лечат;
- гемофилия — есть риск травмирования тканей;
- высокое кровяное давление;
- заболевания области шеи;
- анатомические отклонения строения тела пациента.
В случае если гастроскопия невозможна, определение желудочных заболеваний устанавливают альтернативными методами.
Альтернатива зондированию
Как можно проверить заболевание желудка без гастроскопии? Современная медицина предлагает много способов, какими можно заменить гастроскопию:
- капсула вместо зонда;
- десмоидная проба;
- лучевые методы исследования;
- ультразвуковые методы;
- магнитно-резонансная томография.
Диагностика капсулой
Этот метод исследования желудка предполагает замену зонда капсулой, внутри которой расположена видеокамера. Капсула находится в полости 8 часов и регистрирует все проходящие в желудке процессы. Обследуемый пациент не испытывает никакого дискомфорта, как при ФГДС.
Через положенное время пациент возвращается в клинику, и врач регистрирует показания датчика видеокамеры на мониторе компьютера. Впоследствии капсула сама выходит из желудка, и человек восстанавливает обычный жизненный ритм.
Преимущества данного метода очевидны: он не причиняет дискомфорт, не вызывает страх, дает обширную диагностическую картину состояния полости желудка. Гастроскопия уступает данному методу по многим показателям. Например, если пациента мучает гастрит, метод с капсулой не травмирует слизистую, как при зондировании. Минусом данной процедуры является цена за капсулу с датчиками.

Десмоидная проба
Данное исследование желудка без гастроскопии предполагает проглатывание мешочка со специальным составом. Этот метод не дорогостоящий, однако, подходит только для исследования качества желудочного сока. Активность сока определяется по количеству выделенного из организма вещества-наполнителя мешочка.
Данным методом можно диагностировать гастрит. Если порция урины окрасилась в зелено-синий оттенок, значит, желудок производит повышенное количество соляной кислоты.
Лучевая диагностика
Проверка рентгеном позволяет определить патологию строения органа и процессы, происходящие внутри. Рентген позволяет выявить:
- гастрит;
- опухоли;
- полипы;
- язвы.
Так же диагностика выявляет отклонения в строении самого органа, его объем и размеры.
Как делают рентген желудка? Пациент перед диагностикой выпивает специальную густую жидкость, врач делает снимки лучами и проводит диагностику по рентгенограммам. Перед этим проводят панорамное исследование для выявления:
- непроходимости кишок;
- перфорации органов ЖКТ.
Противопоказанием к ренгеноскопии является обильное кровотечение и начальный период беременности.
Ультразвуковая диагностика
Помимо ренгеноскопии применяют диагностику МРТ и УЗИ. Это современные методы лучевого исследования с помощью ультразвука. Гастроскопия представляет собой болезненную процедуру, рентгеноскопия опасна излучениями. Ультразвуковые исследования, как и магнитные волны с радиоволнами, безопасны и эффективны.
С помощью УЗИ обследуют наличие внутренних опухолей и кровотечений. Метод совершенно безопасен и может применяться для обследования любого пациента. Во многих случаях ультразвук помогает уточнить диагноз.

Магнитно-резонансная томография
МРТ — современный способ диагностики, с помощью которой можно определить точный диагноз. Недостатком МРТ является большая цена оборудования, поэтому аппаратом располагает не каждая поликлиника. Точность исследования исключает любую погрешность — обработка данных проводится компьютерной программой.
Перед процедурой в кровь пациента вводят специальное вещество, поэтому беременным женщинам МРТ противопоказана. Так же магнитно-резонансную томографию нельзя проводить при наличии в теле имплантов, протезов и иных металлических элементов.
Итог
Как определить гастрит, опухоль или полип в желудке без ФГС? Это можно сделать разными методами современной диагностики. Однако только гастроскопия позволяет исследовать кусочки ткани слизистой — в этом ее неоспоримое преимущество перед другими методами. Поэтому зондирование остается одним из самых востребованных и популярных способов диагностики проблем ЖКТ.
proskopiyu.ru
Как проверить желудок, не глотая зонд — альтернативные методы
Ни для кого не секрет, что самочувствие человека во многом зависит от состояния желудочно-кишечного тракта. Если пищеварение расстраивается, страдают все системы организма. Поэтому неудивительно, что люди, имеющие в анамнезе патологии ЖКТ или входящие в группу риска, нередко задаются вопросом — как проверить желудок быстро и безболезненно. Современная медицина может предложить множество диагностических методов, позволяющих достоверно установить причину недомогания.

При дискомфорте в желудке необходима своевременная и грамотная диагностика
Методы исследования
Если у больного появились жалобы на нарушение деятельности ЖКТ, то ему необходимо пройти полное медицинское обследование. Существует несколько способов врачебной диагностики:
- Физикальный метод. Основан на визуальном осмотре пациента и сборе анамнеза.
- Лабораторные исследования. Включают в себя сдачу анализов, назначенных для подтверждения предварительного диагноза.
- Аппаратные методы. Предоставляют возможность исследовать ЖКТ и выявить наличие патологий.
Подобрать оптимальный вариант диагностики или назначить комплексный осмотр может только врач. Выбор будет зависеть от характера жалоб больного, собранного анамнеза и предварительного диагноза. Мы же поговорим об аппаратных вариантах исследования.
Гастроскопия и зондирование
Гастроскопия относится к методам эндоскопического осмотра. Дает исчерпывающую информацию о внутренней поверхности 12-перстной кишки и желудка. Манипуляция основана на пероральном введении в полость органа зонда с видеоскопом и лампочкой на конце.

Гастроскопия — эффективный, но неприятный метод исследования
Исследование малоприятное, но наиболее информативное из всех существующих на сегодня диагностических мероприятий. В процессе осмотра врач может удалить одиночные полипы небольшого размера или взять образец тканей на биопсию. Процедуру назначают при хронических формах гастрита и язвенной патологии для подтверждения диагноза и подбора схемы лечения.
Таким же способом, как ФГС, проводится зондовое исследование. С помощью манипуляции специалист получает информацию о желудочной секреции, но слизистую не видит.Пероральное введение зонда сопряжено с крайне неприятными ощущениями для больного, поэтому многие панически боятся процедуры. Как же можно проверить желудок не глотая кишку? Существуют ли другие варианты исследований?
Альтернативные методы диагностики
Любой медицинский осмотр начинается со сбора анамнеза во время личной беседы с больным. Затем врач приступает к визуальному осмотру пациента. Проводя пальпацию, специалист выясняет локализацию болевых ощущений, напряженность стенок органа и наличие плотных структур.
Следующим этапом осмотра будет изучение желудка аппаратным методом. Современная медицина может предложить несколько вариантов диагностики, способных в той или иной степени заменить ФГС:
- капсульная гастроскопия;
- десмоидная проба по Сали;
- рентгенография;
- ультразвуковое исследование;
- МРТ (магнитно-резонансная томография).
Совет. Прежде чем направиться на проверку желудка, необходимо получить консультацию специалиста. Например, если у больного на первоначальном осмотре выявлен возможный гастрит, УЗИ в этом случае будет бесполезно.
Ниже разберем более подробно каждый метод диагностики.
Капсульная гастроскопия
Этот способ исследования основан на замене зонда специальной капсулой, оснащенной видеокамерой. Устройство позволяет провести тщательный осмотр слизистой желудка и выявить заболевание на ранних этапах развития.

Капсульная гастроскопия не вызывает дискомфорта и неприятных ощущений
Для постановки диагноза больной должен проглотить капсулу. Чтобы осмотр прошел успешно, к нему следует подготовиться:
- В течение 2 дней перед процедурой пациент должен придерживаться диеты. Из рациона рекомендуется исключить жирные, тяжелые продукты, спиртное и блюда, вызывающие метеоризм. Пища должна быть хорошо измельчена и приготовлена на пару или отварена.
- Исследование проводят с утра, натощак. Капсулу разрешается запить ½ стакана простой жидкости.
Процесс не занимает много времени и не доставляет человеку никакого дискомфорта. В период обследования пациент может вернуться к обычной жизни, ограничив физические нагрузки. Через 7–8 часов больной вновь посещает врачебный кабинет, где доктор переносит записанные капсулой показатели в компьютер и ставит диагноз.
Через определенное время устройство покидает организм естественным путем. Преимущества такой процедуры очевидны, но способ не нашел широкого применения в силу довольно высокой цены на прибор. Кроме того, подобный осмотр не позволяет сделать биопсию, удалить полипы или остановить кровотечение.
Как обследуют желудок капсульным методом, можно посмотреть на видео:
Десмоидная проба
Нередко для установления степени активности желудочного сока гастроэнтерологи пользуются десмоидной пробой. В ходе исследования пациент глотает мешочек, наполненный порошком метиленовой синьки и перевязанный кетгутовой нитью.

С помощью метиленовой синьки проверяют кислотность желудочного сока
После растворения нити краситель постепенно всасывается в кровь и не позднее чем через 18–20 часов выводится из организма. Исследование основано на оценке интенсивности окрашивания мочи. Если первая порция урины приобретает яркую сине-зеленую окраску, значит, кислотность желудка повышена.
Лучевые методы исследования
Проверить ЖКТ у взрослого можно как с помощью инвазивных манипуляций, так и посредством лучевой диагностики. Такие способы обследования позволяют получить информацию о конфигурации желудка и наличии новообразований, но не дают возможности оценить состояние слизистой.
Из лучевых методов наиболее широко распространен рентген. Аппаратура для осмотра есть практически в каждом медицинском учреждении, поэтому исследование доступно всем слоям населения.
МРТ и УЗИ относятся к более современным способам исследования и несут меньшую угрозу для здоровья пациентов.
Узнать о различии этих процедур можно из видео:
Рентген
С помощью рентгенографии выявляют язву желудка, проверяют его конфигурацию и оценивают размеры. R-графия проводится с использованием контрастного вещества — бариевой взвеси. Назначается при жалобах больного на быструю потерю веса, появление крови в каловых массах, частую и изматывающую диарею, постоянные боли в ЖКТ.

Рентген ЖКТ информативен и не отнимает много времени, но имеет противопоказания
Процедура совершенно безболезненная и не очень сложная, но требует соблюдения некоторых правил:
- В течение 2–3 дней перед осмотром следует исключить из рациона спиртное, густую, жирную и твердую пищу.
- Накануне проверки необходимо очистить кишечник с помощью клизмы или специальных средств со слабительным действием.
- Перед проведением процедуры пациенту запрещено есть и пить окрашенные напитки.
Рентген желудка длится 30–40 минут. Все это время врач просит больного принимать определенные позы и делает шесть снимков ЖКТ в разных проекциях.
Процедура имеет свои преимущества и недостатки. К плюсам следует отнести возможность получения информации, которая недоступна при использовании фиброгастроскопа. Например, с помощью ФГС нельзя обнаружить сужение просвета кишки или стеноз привратника желудка.
Внимание. Противопоказанием к проведению рентгена является I триместр беременности и внутреннее кровотечение. Кроме того, рентген нежелателен при аллергии на препараты йода.
Ультразвуковое исследование
Сегодня УЗИ проводится при подозрениях на кровотечение и наличие раковых новообразований в полости органа. Это довольно популярный, но не очень информативный метод диагностики.

УЗИ — неинформативный метод проверки желудка
Процедура помогает выявить лишь основные нарушения в работе ЖКТ. Для более точного диагноза больному придется воспользоваться другими способами диагностики. Поэтому УЗИ чаще всего назначают не для выявления недуга, а для подтверждения уже имеющегося диагноза.
Совет. Ультразвуковое исследование совершенно безопасно, поэтому может быть рекомендовано женщинам на любом сроке беременности.
Магнитно-резонансная томография
Проверка желудка с помощью МРТ совершенно безопасна и не требует глотания зонда или введения раствора бария. При этом процедура довольно информативна и позволяет оценить структуру органа, толщину и состояние его стенок, наличие новообразований.
МРТ — современный метод диагностики болезней желудка
В ходе обследования на монитор выводится объемное изображение желудка, позволяющее увидеть полипы и другие уплотнения. Чтобы картинка получилась более качественной, к процедуре необходимо правильно подготовиться:
- В течение нескольких дней перед МРТ рекомендуется соблюдать диету, принимая только отварную, жидкую и измельченную пищу, не вызывающую метеоризм.
- Перед мероприятием необходимо очистить кишечник с помощью кружки Эсмарха или слабительных препаратов.
- Последний прием пищи должен состояться не позднее 19–20 часов накануне осмотра.
Компьютерная томография чаще всего назначается пациентам, уже имеющим диагноз и проходившим специфическое лечение, а также людям, перешагнувшим 50-летний рубеж. Для эффективной визуализации полостей применяется контрастное вещество или воздух. По желанию пациента возможно проведение процедуры под небольшой анестезией.
Внимание. МР-сканирование противопоказано беременным и больным с перфорацией стенок кишечника.
При невозможности проведения МРТ доктор может назначить другой, более щадящий способ диагностики.
Таким образом, ФГС — это не единственный метод исследований, но по-прежнему самый точный и информативный. Альтернативные способы лишь дополняют его. Чаще всего они назначаются больным при наличии противопоказаний к гастроскопии, но не вместо ФГДС. Поэтому пациенту следует озаботиться не вопросом, как избежать зондирования, а тем, как побороть страх и настроиться на диагностическое мероприятие.
Внимание. Статья имеет ознакомительный характер. Необходима консультация врача.
Автор статьи: врач Медведева Елена Виталиевна
Оценка статьи:
 Загрузка…
Загрузка…Поделиться с друзьями:
Все материалы на сайте ozhivote.ru представлены
для ознакомления, возможны противопоказания, консультация с врачом ОБЯЗАТЕЛЬНА! Не занимайтесь самодиагностикой и самолечением!
ozhivote.ru
Как проверить желудок без гастроскопии: альтернативные методы обследования
Заболевания желудочно-кишечного тракта (ЖКТ) во всем мире входят в пятерку самых распространенных. Большая психическая, эмоциональная нагрузка, быстрые перекусы сухой пищей, позднее обращение к врачу объясняют частоту возникновения гастрита. Хорошо известная процедура «глотания зонда» вызывает у пациентов жуткий страх перед обследованием. В поисках другой альтернативы многие задаются вопросом, а как проверить желудок без гастроскопии?
ФГДС позволит выяснить причину неприятных симптомов, связанных с ЖКТ
Медицина не стоит на месте, и на смену неприятным инвазивным вмешательствам приходят другие способы диагностики внутренних органов. Поговорим о них подробно в порядке значимости и частоты применения в практике врачей.
Рентгеноскопия желудка
Способ обследования полого органа при помощи рентгеновского излучения. За счет простоты и своей информативности процедура используется очень широко среди хирургов, гастроэнтерологов, терапевтов. Рентгенологические установки имеются почти во всех медицинских учреждениях, поэтому данное обследование бесплатно (по направлению доктора) и доступно всем пациентам.
Показания к проведению:
- Симптомы диспепсии (тошнота, рвота, отрыжка, изжога, горечь во рту).
- Боли за грудиной, в области проекции желудка, пищевода, а также в другой части живота.
- Беспричинное резкое похудание.
- Анемия неясного генеза.
- Непроходимость желудка, кишечника.
Рентген желудка считается безопасной процедурой обследования, тем не менее у нее есть свои противопоказания: беременность, пищеводное или желудочное кровотечение, тяжесть состояния больного.
Техника обследования
Рентгеноскопия проводится утром натощак, последний прием пищи за 10 часов до процедуры. За несколько дней необходимо исключить лекарственные препараты, влияющие на моторику желудка и кишечника. Экстренно обследуют желудок без предварительной подготовки.
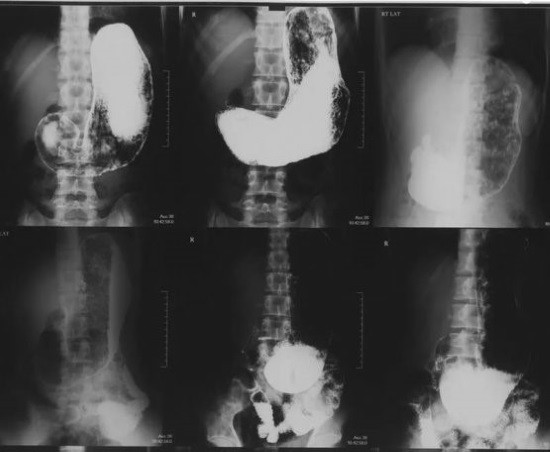
Рентгеноскопия желудка с контрастированием
Сначала делают обзорные снимки живота для определения острой или объемной значимой патологии. Далее пациент выпивает стакан сульфата бария (контрастное вещество). Начальную картинку фиксируют во время первого глотка, затем поэтапно выполняется еще несколько снимков. В течение всего обследования рентген-лаборант просит менять положение тела.
По времени вся процедура занимает около 30-45 минут. Врач-рентгенолог внимательно рассматривает каждый сделанный снимок и по их результатам пишет заключение. Итак, какую же патологию можно обнаружить?
Находки на рентгенографии желудка:
- Изменение формы органа, его местоположения.
- Сужение или расширение пищевода, желудка.
- Недостаточность сфинктеров.
- Симптом «ниши» – указывает на язвенный или эрозивный дефект.
- Изменение складчатости (гастрит, язва, рак).
- Новообразования (опухоли, полипы, папилломы).
- Перфорация стенки органа (ранение инородным телом или прободение язвы).
- Непроходимость.
Конечно, рентгеноскопию желудка можно отнести только к дополнительным методам проверки. Она лишь косвенно указывает на какое-то заболевание. Для уточнения могут потребоваться анализы крови, зондирование, УЗИ.
Лабораторные методы обследования желудка

Лаборанты за работой
Как можно что-то сказать о желудке по результатам крови? Оказывается, это возможно! Лабораторные методы имеют огромное значение в установлении диагноза и активно используются в гастроэнтерологии. Материалом для исследования служит кровь пациента, кал, желудочный и дуоденальный сок.
Кровь
Общий и биохимический анализ крови – это первое, что назначается любым врачом с целью диагностики гастрита. Показатели крови, их уровень может многое рассказать об общем состоянии, наличии воспалительного процесса, инфекции, о работе пищеварительных ферментов и гормонов. Конкретно к показателям работы желудка относят гемоглобин, лейкоциты, скорость оседания эритроцитов (СОЭ), уровень пепсиногена и гастрина. Колебание их косвенно говорит о наличии гастрита, язвенного кровотечения и других заболеваний.
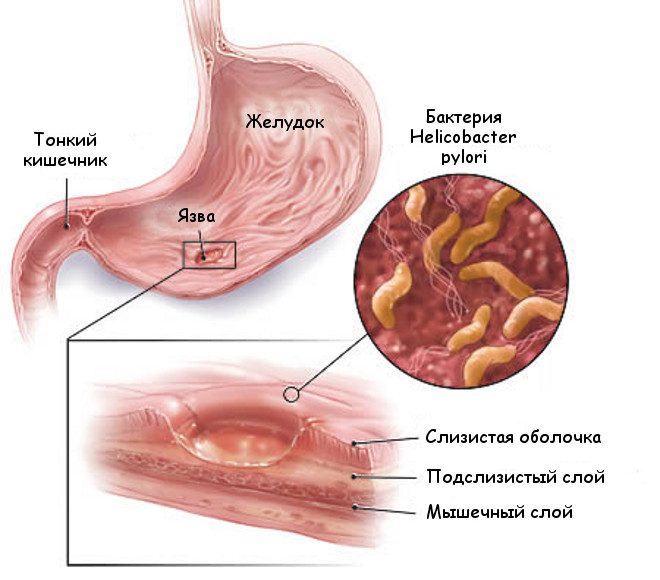
Также в крови исследуют количество антител к Helicobacter pylori (иммуноглобулины M и G). Хеликобактер – это бактерия, вызывающая воспаление слизистой желудка. При ее обнаружении назначается антибактериальная терапия.
Кал
Анализ кала показывает наличие скрытого кровотечения, нарушение работы ферментов (изменение копрограммы), яйца глистов, признаки дисбактериоза.

Контейнер для сбора биоматериала
Желудочный сок
Этот способ подскажет, как определить функциональное состояние слизистой желудка. Забор сока получают через тонкий зонд. Исследуют по отдельности каждую порцию материала. Также проводится pH-метрия – это определение кислотности. Полученные показатели играют большую роль для назначения лечения.
Все лабораторные методы используются для диагностики функциональных показателей работы желудка, поэтому не годятся для определения объемных образований, сужения или непроходимости пищевода, обнаружения источника кровотечения.
Ультразвуковое исследование (УЗИ)
Повседневно используется как диагностический способ определения многих заболеваний. Нет ни одного органа, который нельзя было бы осмотреть при помощи ультразвука, но чаще им исследуют плотные структуры и ткани. Что же касается полых органов, таких как желудок, то увидеть там можно не все. Например, разновидности гастритов определить не удастся, а вот обнаружить новообразование, полип, изменение формы можно. Таким образом, если перед врачом стоит выбор, что лучше сделать: УЗИ или фиброгастроскопию, ответ очевиден! ФГС даст наилучший результат.
Магнитно-резонансная томограмма (МРТ) и компьютерная томограмма (КТ)
Для обследования желудка и пищевода МРТ и КТ используется очень редко, но как альтернативный метод вполне применим. Принцип действия современных компьютерных томографов базируется на излучении магнитного поля на организм и получении импульсов от внутренних органов, которые фиксируются на специальной пленке в виде четких картинок. Шаг получения срезов (снимков) задается программой или врачом. Благодаря МРТ аппарату можно досконально изучить каждый миллиметр любого органа. КТ также послойно исследует органы, только посредством рентгеновского излучения.
Магнитно-резонансный томограф
На сегодняшний день данное обследование считается самым точным и безопасным, так как у врачей появилась реальная возможность заглянуть внутрь тела без вмешательства и рассмотреть любую структуру. Как вы уже догадались, у томографии тоже есть противопоказания и недостатки. Относительным противопоказанием является беременность. Недостатками МРТ можно считать невозможность обследовать функцию органа, проследить его работу, секреторную и ферментативную активность. КТ используется еще реже.
Нельзя обследовать пациента с любыми металлическими конструкциями в теле (костные штифты, шурупы, сосудистые клипсы), а особенно с кардиостимуляторами. Несоблюдение этого условия может стоить человеку жизни.
Не так давно появились 2 совершенно новых метода диагностики желудка без использования фиброскопа и связанного с ним дискомфорта: гастропанель и капсульная гастроскопия.
Гастропанель
Этим анализом крови можно проверить нескольких показателей. По их уровню опытный и грамотный доктор сможет сделать выводы, касаемо патологии слизистой желудка.
Итак, гастропанель исследует:
- Антитела к H.pylori (хеликобактер), бактерии вызывающей язву желудка.
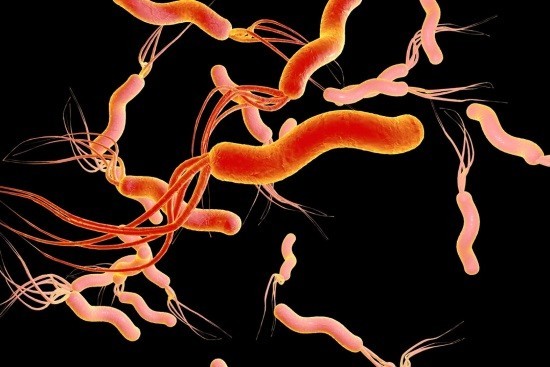
Антитела к Helicobacter pylori класса IgG выявляются, начиная с 3 недель после инфицирования
- Пепсиноген Iи II (предшественники фермента желудка – пепсина). По их значению можно судить о том, какой отдел желудка страдает.
- Гастрин 17 (гормон, который регулирует выработку соляной кислоты).
По совокупности всех показателей делается заключение, в котором доктор указывает степень нарушения функции слизистой желудка и возможные причины (атрофия, гипотрофия, гиперацидность и другие).Обследование дорогое и недостаточно информативное, так как невозможно визуально увидеть состояние органа изнутри, но иногда это отличный метод диагностики желудка без гастроскопии.
Многие заболевания, в том числе рак желудка или пищевода, могут никак себя не проявлять и обнаруживаются на последней стадии.
Именно поэтому гастроскопия остается ведущим обследованием для диагностики.
Капсульная гастроскопия
Новый вид обследования пищевода и желудка изнутри с помощью фотоаппаратуры. Можно сказать, что это хорошая альтернатива гастроскопии желудка. Аппарат представляет собой небольшого размера капсулу (10 мм) со встроенным объективом, который позволяет делать множество снимков по ходу ее продвижения. Как и другое исследование проводится натощак. Пациент запивает капсулу водой и может заниматься привычными делами. Через 8-9 часов капсула выходит естественным путем. Просматривая всю записанную за это время информацию, доктор делает выводы о состоянии обследуемой слизистой ЖКТ и обнаруженных образованиях.
Стоит сказать, что капсульная гастроскопия применяется далеко не во всех медицинских учреждениях в силу своей дороговизны. Пока это обследование находится на стадии нововведения. Поэтому каждому доктору для качественной диагностики заболеваний ЖКТ нужно думать, не чем можно заменить гастроскопию, а как преодолеть его страх и настроить на необходимое обследование.
ФГС все же остается «золотым стандартом» в диагностике заболеваний желудка. Все остальные способы (КТ, анализы, ультразвук, зондирование) лишь дополняют его. Альтернативно они могут использоваться у пациентов при противопоказаниях к обычной гастроскопии или невозможности сделать последнюю. Опытный врач всегда подскажет, чем не стоит заменять гастроскопию, а какие методы подойдут для диагностики заболеваний желудка.
diagnostinfo.ru
Гастроскопия желудка и методы обследования без глотания зонда
Гастроскопия желудка считается наиболее информативным методом обследования органов пищеварения, с высокой точностью исследование позволяет выявить те или иные патологии. Гастроскопия желудка без глотания зонда в настоящее время — менее распространенный метод исследования, чем диагностическая процедура, которая предполагает использование фиброгастроскопа. Этот прибор состоит из видеокамеры, специального зонда и гибкой трубки, в которую встроена волоконно-оптическая система. При использовании аппарата доктор обследует кишечник и слизистую оболочку желудка, после чего ставит точный диагноз и назначает курс лечения. Причем через гибкую трубку можно вводить специальные инструменты, с помощью которых проводится биопсия, коагуляция поврежденных сосудов или вводятся лекарственные препараты.
Для человека, который проходит обследование, гастроскопия является очень неприятной процедурой. Это связано с тем, что зонд приходится глотать. При каждом глотательном движении возникает изматывающий человека рвотный рефлекс. Для того чтобы уменьшить неприятные ощущения от процедуры, пациентам с усиленным рвотным рефлексом, показано проводить фиброгастроскопию под наркозом.
Для проведения процедуры могут использоваться два вида наркоза:
- Общая анестезия предусматривает введение специального вещества в вену непосредственно перед началом обследования. Пациент засыпает и просыпается по завершению гастроскопии.
- Местная анестезия предусматривает орошение специальным раствором полости рта. Это позволяет снизить чувствительность, а, следовательно, уменьшить болезненность процедуры.
Фиброгастроскопия на сегодняшний момент позволяет получить самые достоверные результаты, поэтому проведение гастроскопии желудка без глотания зонда остается всего лишь мечтой для многих. Хотя при наличии серьезных противопоказаний могут быть использованы альтернативные методы обследования ЖКТ. Но при этом, отказываясь от проведения гастроскопии, следует помнить, что информативность методов беззондового обследования желудка и кишечника намного ниже. В связи с этим вероятность ошибки при назначении курса лечения возрастает. Кроме этого нужно понимать, что многие альтернативные методы далеко не всегда безопасны и могут нанести вред здоровью человека.
Сегодня пациентам, которым требуется провести обследование ЖКТ, могут быть предложены другие методики без применения зонда, а именно:
- Капсульная эндоскопия, которая предусматривает глотание капсулы.
- Компьютерная томография или виртуальная колоноскопия с использованием томографа.
- Рентгеноконтрастное исследование с использованием контрастного вещества.
- Электрогастрография и электрогастроэнтерография, основанная на подаче электрических импульсов в ткани и их дальнейшего анализа.
Капсульная эндоскопия ЖКТ
Данный способ обследования ЖКТ считается безопасным, безболезненным и наименее инвазивным. Он не предусматривает использование зонда, а, следовательно, минимизирует психологический дискомфорт. Капсульная эндоскопия очень информативна и позволяет довольно точно оценить состояние человека. Благодаря этому доктор имеет возможность поставить точный диагноз и назначить правильное лечение. Достоинством данной методики является то, что с ее помощью обнаруживаются многие серьезные заболевания на ранней стадии. Кроме этого данный способ предоставляет возможность специалистам многократно анализировать данные, полученные в процессе исследования.
Диагностическая методика базируется на проглатывании пациентом специальной одноразовой видеокапсулы. Эндоскопическое устройство изготавливается из биологически неактивного материала, не представляющего угрозы для человека. Габариты видеокапсулы не превышают 11х26 мм, а ее масса около 4 г. В силу этого трудностей с ее проглатыванием ее возникает. Капсульный метод исследования без глотания зонда — замечательная альтернатива гастроскопии желудка.
Видеокапсула оборудована камерой, выполняющей снимки с частотой 3 кадра в секунду. Кроме того в приборе имеется:
- 4 источника света.
- Радиопередатчик.
- Источник автономного питания.
Основным недостатком капсульной эндоскопии является невозможность выполнять необходимые манипуляции непосредственно в процессе проведения процедуры. Не следует забывать также о высокой стоимости оборудования, что делает доступным данный вид обследования далеко не для всех.
Перед проведением исследования ЖКТ с помощью видеокапсулы необходимо выполнить ряд требований, а именно:
- В течение двух суток, которые предшествуют процедуре, следует употреблять только жидкие протертые блюда.
- Из рациона необходимо полностью исключить бобовые, капусту и алкоголь.
Капсульная эндоскопия проводится в утреннее время, натощак. Для того чтобы облегчить глотание капсулы можно использовать небольшое количество воды. После проглатывания капсула в течение 7-8 часов перемешается по желудочно-кишечному тракту, выполняя в процессе этого подробную съемку. Примечательно то, что все это время обследуемый человек не обязательно должен быть в стационаре. Пациент может заниматься обычными повседневными делами, не испытывая дискомфортных ощущений. Исключить нужно только физическую нагрузку и занятия спортом.
Находясь в ЖКТ, видеокапсула сохраняет всю отснятую информацию. По истечению 7-8 часов обследуемый человек должен вернуться в стационар. Там информация с видеокапсулы с помощью специального программного обеспечения будет списана на компьютер. Используя полученные данные, доктор может проанализировать их и установить диагноз. Капсула через некоторое время покидает организм человека природным путем, не нанося какого-либо вреда.
Не рекомендуется проводить капсульную эндоскопию в следующих случаях:
- При наличии у пациента кардиостимулятора.
- При непроходимости кишечника.
- В период вынашивания ребенка.
- Детям до 12 лет.
Компьютерная томография ЖКТ
Эта методика предусматривает исследование ЖКТ в томографе под воздействием рентгеновских лучей. Для проведения процедуры применяется специальный аппарат, который вращается вокруг больного, выполняя снимки с разных ракурсов. Полученная информация регистрируется датчиками и передается в компьютер для обработки.
Процедура гастроскопии желудка без глотания зонда с помощью компьютерной томографии не занимает много времени. Принцип диагностики основан на том, что имеющиеся уплотнения в тканях уменьшают проходимость лучей. То есть, темные пятна при просмотре на томографе указывают на наличие патологии, к примеру, полипов. При проведении компьютерной томографии на экран выводится изображение 3D.
Главным недостатком этого диагностического способа является то, что небольшие по размеру уплотнения могут остаться незамеченными. Кроме этого облучение, используемое при данной процедуре, значительно превышает облучение, которое применяется при обычном рентгеновском исследовании и флюорографии. Это, безусловно, очень вредно для человеческого организма. Именно с этим фактором связаны противопоказания к данному исследованию. Прежде всего, запрещено проводить данную процедуру женщинам, вынашивающим ребенка. Противопоказана эта методика и для пациентов, страдающим ожирением 3-4 степени. Также существует опасность того, что при проведении исследования может произойти перфорация полого органа.
До проведения диагностики нужно придерживаться легкой диеты в течение нескольких дней. Из рациона необходимо исключить твердую пищу, алкоголь, а также все продукты, способствующие газообразованию. Последний прием пищи должен быть не позже, чем за 7 часов до процедуры. Непосредственно перед проведением обследования выполняется очистка кишечника с помощью клизмы или слабительных средств.
Рентгеноконтрастное исследование желудка
Эта методика предусматривает употребление пациентом бариевого раствора, после чего производится изучение состояния ЖКТ путем выполнения рентгеновских снимков. Эта процедура абсолютно безболезненная, но, к сожалению, она не позволяет диагностировать патологии на начальной стадии развития — в таких случаях для полноценной диагностики желудка без глотания зонда не обойтись.
Обследование длится в течение 2-4 часов. После процедуры могут наблюдаться не опасные, но весьма неприятные последствия в виде запоров, вздутия живота, возникновения болей и рвоты. Если такие признаки не исчезают в течение нескольких часов после обследования, нужно обязательно повторно обратиться в клинику.
Рентгеноконтрастное исследование показано в следующих случаях:
- При быстром беспричинном похудении.
- При сильных болях в животе.
- При возникновении кровотечений из прямой кишки.
- При длительной диарее.
- При кровавом стуле или рвоте.
За несколько дней до проведения рентгеноконтрасного исследования следует соблюдать специальную диету и исключить прием алкоголя. Непосредственно перед обследованием пациент принимает раствор сульфата бария. Для того чтобы облегчить поглощение вещества разрешается смешать его с манкой.
Электрогастрография и электрогастроэнтерография
Эти современные методики разрешены для обследования состояния желудка не только у взрослых, но и у детей. Электрогастрография основывается на подаче и анализе электрических сигналов. Данный метод подобен электрокардиограмме. Следует понимать, что при таком обследовании не удается получить полную картину заболевания, поэтому такой способ может использоваться в качестве дополнительной меры для уточнения диагноза.
Данная процедура проводится в два этапа:
- После очистки кишечника с помощью клизмы натощак.
- После легкого перекуса, к примеру, чая с ломтиком хлеба.
Запись показателей производится на протяжении 2-3 часов. При этом пациент находится в лежачем состоянии. Данный способ не имеет никаких противопоказаний и абсолютно безболезненный.
Электрогастроэнтерография применяется для оценки моторики желудка. Для этого используется специальный прибор электрогастрограф, который прикрепляется тремя присосками на переднюю брюшную стенку.
Из всех описанных методов исследования желудочно-кишечного тракта без использования зонда только капсульная видеоскопия сравнима по информативности с традиционной фиброгастроскопией. Все другие методы не позволяют установить точный диагноз, а, следовательно, всегда существует риск назначения неправильного лечения.
Заслуживают внимания и новые инновационные разработки. К примеру, американскими специалистами разработан микроробот для проведения гастроскопии желудка и ЖКТ. Микроскопический прибор, оснащенный камерой, при прохождении через пищеварительные пути делает снимки. Также существуют специальные электронные таблетки, позволяющие выполнять съемку в труднодоступных местах. Все такие устройства сохраняют информацию и выводятся из организма естественным способом. Можно сказать, что единственным недостатком таких мини приборов является их высокая стоимость.
И напоследок — видео «Современные методы безболезненного обследования желудка»:
jazdorov.ru
Как проверить желудок без гастроскопии: альтернативные методы
Как проверить желудок изнутри без гастроскопии, если эта процедура противопоказана?
При гастроскопии в полость желудка вводят зонд-эндоскоп, что позволяет осмотреть орган изнутри при помощи линз.
Процедура сама по себе неприятная, поэтому при ее выполнении проводят местное обезболивание, а детям младше шести лет и людям с тяжелыми расстройствами психики дают наркоз.
Зондирование — самый распространенный метод обследования желудка, многие испытали на себе или слышали от других о болезненности гастроскопии и сильно нервничают, если врач назначает это обследование.
Однако сейчас существуют альтернативные методы осмотра желудка изнутри. Как можно проверить желудок пациента без гастроскопии, вы узнаете, прочитав эту статью.
Когда нельзя делать гастроскопию?
У гастроскопии есть единственное абсолютное противопоказание — это предсмертное состояние пациента.
Кроме того, если потребуется гастроскопия при обильном кровотечении в желудке, то противопоказаний для процедуры практически нет, ее можно делать даже при остром инфаркте.
Но если гастроскопия плановая, то существует ряд противопоказаний для ее применения, к которым относятся:
- Аневризма аорты, так как существует риск ее разрыва;
- Инфаркт миокарда, сердечная и дыхательная недостаточность, инсульт — в этом случае проводится лечение основного заболевания, угрожающего жизни пациента, а гастроскопию делают позже;
- Гемофилия, геморрагические диатезы — при этих заболеваниях опасны любые травмы, так как у больного сложно остановить кровотечение. Зонд же, продвигаясь по гортани и пищеводу, неизбежно наносит механические повреждения;
- Гипертония 3 степени;
- Воспаление миндалин, язва желудка с угрозой перфорации, увеличение лимфатических узлов шеи и средостения, опухоли средостения, пищевода;
- Анатомические особенности пациента, которые делают невозможным введение зонда: зоб, кифоз, сколиоз, сужение места впадения пищевода в желудок.
Гастроскопия с помощью капсулы
Проверить желудок можно без болезненных ощущений и травм, если вместо зонда проглотить специальную небольшую капсулу, которая легко проскользнет по пищеводу и несколько часов будет находиться в желудке.
Внутри капсулы находится сенсор-видеокамера.
Как проверить желудок капсулой?
Перед проглатыванием капсулы нельзя есть грубую пищу и продукты, вызывающие повышенное газообразование: бобовые, капусту, черный хлеб.
Нельзя также употреблять алкоголь — это нужно, чтобы слизистая на стенках желудка хотя бы частично восстановилась. Капсулу глотают натощак и запивают водой.
Восемь часов прибор находится в желудке и кишечнике, при этом он регистрирует все на своем пути. В это время человек не испытывает никакого дискомфорта.
Фото:
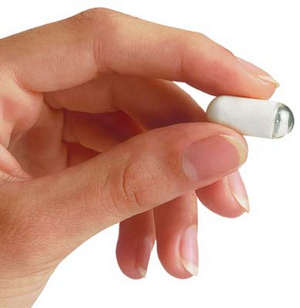
Через 8 часов нужно вернуться в медучреждение и снять показания. Датчик передаст изображения на компьютер, а врач, просмотрев видео, сможет поставить диагноз.
В ближайшее время прибор сам покинет организм, не причиняя пациенту неудобств.
Преимущества метода очевидны: исследуемый не испытывает никакого дискомфорта, а само исследование, по сравнению с обычной гастроскопией, позволяет получить более полную картину.
Процедура не имеет противопоказаний. К сожалению, имеются минусы — устройство стоит недешево.
Кроме этого, если исследование выявило полипы или кровотечение, капсула ничем не сможет помочь, так как предназначена только для диагностики.
После этого придется все равно прибегнуть к классическому методу — гастроскопии.
Десмоидная проба
Дорогую капсулу можно заменить мешочком, наполненным порошком красителя метиленовый синий, но информативность такого исследования в разы ниже.
Этот метод подходит для определения активности желудочного сока.
Фото:

Метиленовый синий — безопасный для человеческого организма краситель, которые после попадания в желудок всасывается в кровь, а затем удаляется из организма почками.
В ходе исследования определяют, сколько красителя удалилось. Так, если первая же порция мочи будет сине-зеленого цвета, это значит, что желудок выделяет большое количество соляной кислоты.
Проверить желудок рентгеном, УЗИ и МРТ
Рентген желудка позволяет проверить работу и выявить нарушения строения этого органа.
Таким способом можно проверить желудок на язвенную болезнь, опухоли, оценить параметры желудка, его форму и размеры.
Рентгеновские аппараты есть в большинстве медицинских учреждений, поэтому это исследование доступно всем.
УЗИ и МРТ, как и рентген, относятся к лучевым методам исследования, но это более современные способы, основанные на применении не рентгеновских лучей, которые могут нести в себе угрозу для здоровья пациента, а безопасных ультразвуковых волн, радиоволн и магнитных полей.
Видео:
Ход выполнения рентгена
Пациент выпивает стакан водно-бариевой взвеси. Смесь имеет меловой вкус, а по консистенции напоминает жидкую сметану.
После этого рентгенолог на мониторе проверяет изменения, произошедшие в пищеводе и желудке. Результатом будет серия рентгенограмм, позволяющая детально рассмотреть исследуемый орган.
Процедура проводится натощак и занимает 20 – 40 минут.
Перед приемом контрастного вещества делается обзорная рентгенограмма брюшной полости, чтобы проверить и исключить экстренные состояния: кишечную непроходимость, перфорацию желудка или кишечника. Заключение будет готово уже через полчаса.
Противопоказанием к рентгенографии является первый триместр беременности и обильное желудочное кровотечение. Барий нельзя принимать при аллергических реакциях на йодистые препараты.
Видео:
Исследование ультразвуком
УЗИ сейчас очень популярный метод, кабинеты УЗИ-диагностики имеются во многих медицинских учреждениях.
УЗИ брюшной полости проводят, чтобы проверить, нет ли внутренних кровотечений и опухолей. Исследование позволяет хорошо рассмотреть крупные органы, такие как желудок.
Метод совершенно безопасный и может использоваться даже при беременности на любом сроке, но он не позволяет получить послойные изображения тканей, а в некоторых случаях именно они помогают в постановке диагноза.
Видео:
УЗИ используют чаще не для диагностики, а чтобы проверить диагноз, так как метод не может гарантировать точных результатов.
Если нужно детальное обследование, то врачи предпочитают проверить желудок с помощью гастроскопии или выписывают направление на МРТ.
Магнитно-резонансная томография
Недостатком этого метода является его плохая доступность. Оборудование для МРТ стоит дорого — несколько миллионов долларов.
Устанавливают его в специально оборудованных помещениях, поэтому далеко не каждая больница или медицинский центр может проводить такие исследования.
Зато МРТ помогает поставить диагноз в том случае, если сделать это с помощью другого метода по каким-либо причинам нельзя.
Результаты томографического обследования обрабатывает компьютерная программа, что исключает возможность упущений со стороны медицинского персонала.
Противопоказаниями для проведения МРТ желудка является беременность, так как процедура требует введения в кровоток специального вещества.
Видео:
Нельзя проводить исследование, если в теле присутствуют инородные металлические предметы: протезы, импланты.
Итак, гастроскопия – не единственный метод обследования желудка, но он оптимален по соотношению цена-доступность-информативность.
К тому же при гастроскопии можно не только сделать визуальное обследование желудка, но и взять биопсию, провести определенные лечебные процедуры. Этим объясняется высокая популярность метода.
moydiagnos.ru
анализы, ФГДС, УЗИ и гастроскопия
Необходимое мероприятие для правильного лечения — обследование желудка. Диагностические мероприятия включают в себя комплекс лабораторных и инструментальных методик, которые показывают патологические изменения в работе органа и степень разрушения. Провести комплексное обследование можно только в условиях медицинского учреждения.

Показания к проведению
От правильной работы пищеварения в желудке зависит качество жизни человека. Поэтому, если орган функционирует неправильно, нужно начать лечение отклонения. Срочно пройти обследование важно при таких симптомах:
- Болит желудок. Болезненные ощущения разные: тупая боль или острая, кратковременная или длительная. Во время обследования рассказывают врачу о времени появления симптома и характере.
- Беспокоит тошнота и рвота. Эти признаки указывают не только на развитие болезней желудка, но и на другие отклонения в работе ЖКТ.
- Появилась изжога. Считается, что это отклонение — реакция на употребление некоторых продуктов питания, поэтому часто не воспринимают его всерьез. Если изжога проявляется часто, необходимо немедленно обратиться к доктору.
- Наблюдаются проявления дисфагии. Некоторые расстройства желудка и кишечника сопровождаются дисфункцией глотательного рефлекса — человеку тяжело проглатывать продукты питания.
Вернуться к оглавлениюРекомендуют проверять орган и для предотвращения заболеваний желудочно-кишечного тракта.
Подготовка к обследованию
 Перед определенными процедурами нельзя принимать лекарства.
Перед определенными процедурами нельзя принимать лекарства.Для правильного определения отклонений функций желудка с помощью диагностических мероприятий разной специфики, пациенту необходимо подготовиться. Правила подготовки перед исследованием следующие:
- Обследовать можно только пустую желудочную полость.
- Чтобы увидеть слизистую оболочку в полном объеме, необходимо придерживаться диеты за несколько дней до обследования.
- Принимать пищу вечером, если процедура утром, можно не позднее чем за 6 часов до начала.
- Перед лабораторными исследованиями ограничить прием медикаментозных средств.
Виды анализов
Диагностика желудочно-кишечного тракта невозможна без лабораторных исследований секретов, вырабатываемых в организме. Анализы желудка и поджелудочной указывают на суть патологии и ее причину:
- изменение уровня кислотности;
- наличие патогенного микроорганизма;
- развитие воспалительного процесса.
Общий и биохимический анализ крови
Эти способы назначают в первую очередь, чтобы исследовать желудок и поджелудочную. Полученные результаты показывают наличие воспалительного процесса, инфекции, количество необходимых гормонов и других показателей, таких как:
 С помощью такого анализа можно определить уровень иммуноглобулина G в крови.
С помощью такого анализа можно определить уровень иммуноглобулина G в крови.- гемоглобин;
- лейкоциты;
- скорость оседания эритроцитов;
- уровень пепсиногена;
- гастрин;
- иммуноглобулины М и G.
Исследование кала
Копрограмма — термин, которым обозначают лабораторное изучение фекалий человека. Такая диагностика заболеваний желудка позволяет определить нарушения кислотоформирующей и ферментативной деятельности органа. Первыми показателями является цвет и структура фекалий. У здорового человека кал — однородная масса, состоящая из остатков пищи и специальных ферментов коричневого цвета с нерезким запахом.
Вернуться к оглавлениюАнализ желудочного сока
Лабораторные методы исследования желудка включают в себя анализ секрета, вырабатываемого органом. Для изучения материал извлекают трубкой в несколько этапов и каждая порция исследуется отдельно. Лабораторные исследования желудочного сока показывают состояние рН (уровня кислотности). Без этих результатов назначить лечение невозможно.
Вернуться к оглавлениюИнструментальные методы
Исследуют желудок посредством специальных приспособлений, которые показывают состояние органа изнутри: структурные изменения, воспалительный процесс слизистой, увеличение размеров органа. Исследование назначает доктор. Полное обследование проводится в условиях медицинского учреждения под контролем врачей и при отсутствии противопоказаний.
Вернуться к оглавлениюУЗИ желудочной полости
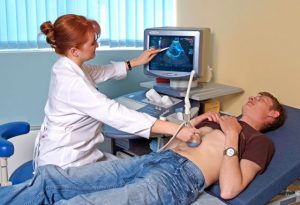 Без гастроскопии такой диагностический метод не покажет полной картины патологии органа.
Без гастроскопии такой диагностический метод не покажет полной картины патологии органа.Этим методом обследуют практически все органы. Поэтому ультразвуковое обследование желудка — популярный и эффективный метод, при помощи которого диагностируется много заболеваний. Действенным метод считается для выявления новообразований и полипов, поскольку четко проектирует плотные ткани. Использовать УЗИ без ФГС недостаточно, полный осмотр предполагает применение ультразвукового исследования параллельно с другими методиками.
Вернуться к оглавлениюГидросонография желудка — методика обследования с введением контрастной жидкости в желудочную полость.
Гастроскопия
Этот метод позволяет установить диагнозы заболеваний не только желудка, но и пищевода. Исследование проводится специальным инструментом. Пациенту необходимо глотать кишку, внутри которой расположена волоконно-оптическая система, выводящая результаты на экран. Такое исследование желудка определяет наличие следующих заболеваний:
- гастрит;
- дуоденит;
- эзофагит;
- язвенная болезнь;
- новообразования разной природы.
Магнитно-резонансная и компьютерная томография
 Людям с кардиостимулятором такие диагностические методы не подходят.
Людям с кардиостимулятором такие диагностические методы не подходят.Эти инструментальные методы исследования используются довольно редко. Такие виды предполагают излучение магнитного поля с последующим получением импульсов от внутренних органов. Показатели фиксируются на пленке, срез которой задает врач. МРТ показывает каждый миллиметр органа, а КТ фиксирует изменения каждого слоя. Эти современные виды также имеют противопоказания — беременность, присутствие кардиостимулятора.
Вернуться к оглавлениюКапсульная гастроскопия
Это альтернативный метод, которым можно заменить гастроскопию. Желудок и пищевод исследуют при помощи специального аппарата — капсулы с объективом на конце. Если при обычной гастроскопии глотается кишка, то при этом способе пациент, глотая устройство, может заниматься своими делами. Оценка врача проводится через 8—9 часов, когда капсула выйдет естественным путем. Этим методом доктор оценивает не только желудок, но и пищевод.
Вернуться к оглавлениюРентгенологическое исследование
Кроме КТ и МРТ, также используют рентгенограф. Проверка таким способом подразумевает использование контрастного вещества. Во время первого глотка субстанции проводят первую фиксацию результатов и затем снимки выполняют поэтапно. Длительность процедуры — 30—45 минут. Во время сеанса для получения полной картины пациента просят менять положение тела. После проверки желудка таким способом может быть назначена подготовка к ирригоскопии — контрастному исследованию толстого кишечника.
Вернуться к оглавлениюФГДС желудка
 Пациентов чаще всего направляют на ФГДС.
Пациентов чаще всего направляют на ФГДС.Фиброгастродуоденоскопия — один из самых популярных и точных методов исследования. Эта методика не только показывает расположение патологического процесса, но и его первопричину. Кроме того, посредством ФГДС можно точечно наносить лекарственные препараты и извлекать инородные тела из желудочной полости. Чтобы исследование было успешным, необходимо правильно к нему подготовиться: не есть за 10 часов до проведения, а также ознакомиться с противопоказаниями.
Вернуться к оглавлениюДругие методы
Проверка желудка также может проводиться дополнительными методиками, такими как хромоскопия и хромоэндоскопия. Эти методы предполагают использование специального вещества, окрашивающего слизистую органа для получения полной картины деформационных процессов. Хромоскопия безопасна для организма и противопоказана только людям с индивидуальной непереносимостью компонентов вещества.
Также популярным методом является эндоскопия, предполагающая введение датчика в желудочную полость. Кроме того, важную роль выполняет глубокая пальпация, позволяющая предварительно установить диагноз. Если есть подозрение на развитие новообразований любой природы, назначают биопсию — микроскопическое исследование фрагмента слизистой оболочки желудка, благодаря которому можно проверить присутствие онкологии.
etozheludok.ru
методы обследования, показания к диагностике
Оттого как работает желудок зависит общее состояние организма. Поэтому проверить желудок рекомендуется не только при появлении тревожных признаков, но и для профилактики. Считается, что рак желудка занимает 4 место в структуре онкологических заболеваний и находится на 2 месте после рака легких по частоте летального исхода. Ранняя диагностика позволяет своевременно начать лечение и предотвратить развитие опасных осложнений.
Когда нужно проверять желудок
Современная медицина обладает широким спектром диагностических процедур, позволяющим выявить заболевания, связанные с нарушением функционирования желудка. Все методы обследования желудка объединяются в несколько групп, это физикальные, клинические и инструментальные. Каждый из них позволяет выявить определенные патологии.
Обследование желудка назначается и проводится гастроэнтерологом на основании жалоб пациента. Физикальное исследование заключается в осмотре и пальпации области живота. Сюда также входит аускультация и перкуссия живота. Лабораторные методы диагностирования включают в себя несколько видов исследования:
- Анализ крови. Посредством биохимического исследования определяется морфологическая картина и выявляется воспалительный процесс в стенках желудка. С помощью анализа крови оценивается уровень билирубина и гемоглобина, а также амилазы, АЛТ и АСТ.
- Гистологическое изучение желудочного содержимого. Такой способ важен для выявления злокачественных новообразований.
- Исследование желудочного сока. Подобный анализ назначается при подозрении на язву или гастрит. Производится забор желудочного сока натощак с помощью специального зонда.
- Анализ мочи. Для выявления патологий желудка назначается при появлении таких симптомов, как понос и рвота.
- Анализ кала. Позволяет выявить нарушения пищеварения. Изучаются такие показатели, как форма, цвет и запах, а также наличие инородных вкраплений.
При проверке желудка необходимо сдать анализы для выявления изменения таких маркеров, как пепсиноген, гастрит и хеликобактер пилори. Первые 2 позволяют определить характер кислотности: пониженную или повышенную выработку соляной кислоты. Выявление антител к бактерии хеликобактер пилори позволяет ассоциировать патологии желудка с гастритом или язвой.
Рекомендуется проводить проверку желудка при возникновении следующих симптомов:
- Постоянные боли в животе. Такой симптом может возникать в любое время суток, болезненность локализуется чаще всего в верхней части живота. Интенсивность и характер таких ощущений различный: ноющие, тупые, режущие, сильные или схваткообразные.
- Тошнота и рвота. Подобное проявление может быть признаком различных заболеваний. Рвота является защитной реакцией организма от токсических веществ, которые проникают в желудок. Такой признак может указывать и на развитие воспалительного процесса в исследуемом органе.
- Изжога. Если подобное проявление носит систематический и регулярный характер, то это точно указывает на гастрит с повышенной кислотностью.
- Кишечные кровотечения. Проявляются при поражении двенадцатиперстной кишки.
- Расстройство глотания. Выражается в затруднении проглатывания пищи либо в боли при глотании. При возникновении этого симптома пациент нуждается в тщательном обследовании.
Диагностика желудочно-кишечного тракта с помощью различных методов исследования позволяет выявить такие патологии ЖКТ, как гастрит, язва желудка, рак желудка, полипы, болезнь Менетрие. Порой боль в желудке может быть обусловлена не только нарушением функционирования этого органа пищеварения. Часто в патологический процесс вовлекаются поджелудочная железа и печень.
Поэтому, если пациент проходит обследование желудка необходимо проверить и другие органы ЖКТ. Это называется дифференциальная диагностика, проводится она для того, чтобы разграничить заболевания желудка от других патологий, например, болезней кишечника или панкреатита и холецистита. Все органы ЖКТ взаимодействуют друг с другом и сбои в одном его отделе неминуемо приводят к нарушению функционирования других.

Боль в животе является показанием для обследования желудка
Ультразвуковое исследование
Ультразвуковое исследование желудка является неинвазивным методом диагностики и позволяет распознать и выявить многие патологии, связанные с функционированием этого органа пищеварения. Часто диагностика ограничивается УЗИ, если нет возможности провести больному фиброгастроскопию.
К подобному методу прибегают, когда у человека возникают такие симптомы, как частая отрыжка и изжога, боль и вздутие живота, привкус горечи во рту, тошнота и рвота.
Показаниями для проведения ультразвукового исследования являются:
- язва желудка и гастрит;
- подозрение на злокачественное новообразование в желудке;
- выраженный стеноз привратника;
- кишечная непроходимость;
- постоянное нарушение стула;
- анатомические аномалии строения и развития органа.
Для проведения УЗИ желудка необходима предварительная подготовка пациента. Она заключается в соблюдении диеты в течение 2 дней до проведения процедуры. Пациенту рекомендуется исключить на это время продукты, провоцирующие повышенное газообразование. К их числу относятся фасоль и горох, капуста, хлеб, кефир, газированная вода, свежие овощи и фрукты.
Последняя трапеза в день перед исследованием должна завершиться не позже 8 часов вечера. Утром перед УЗИ нельзя пить, есть и курить. Если пациент страдает от выраженных голодных болей, то допускается сухарик и стакан чая. Исследование проводится в положении больного лежа на спине. Датчик аппарата устанавливается в надчревной области.
В ходе исследования в желудке можно обнаружить жидкость в небольшом количестве, это расценивается в качестве нормы. УЗИ позволяет определить форму желудка, особенности его расположения, толщину стенок и их возможную деформацию. Кроме того, выявляются нарушения процесса пищеварения, оценивается состояние кровеносных сосудов слизистой органа.
Ультразвуковое сканирование позволяет выявить следующие патологии:
- гастроэзофагальный рефлюкс;
- воспаление слизистой оболочки;
- диафрагмальная грыжа;
- кистозные и иные опухолевидные новообразования;
- гипертрофический стеноз;
- язва.
Если в ходе УЗИ выявляется утолщение стенок желудка, то такое нарушение может указывать на образование полипов. По назначению врача и по специальным показаниям ультразвуковое исследование может проводиться с введением контрастного вещества. Контрастное УЗИ является альтернативой рентгенологическому исследованию.
Такой способ ультразвукового исследования позволяет выявить гастродуоденит, новообразования, грыжу диафрагмы. Результаты диагностического исследования расшифровываются гастроэнтерологом. При возникновении затруднений в постановке диагноза врач может назначить проведение МРТ желудка.
УЗИ желудка поможет выявить заболевания, связанные с нарушением его функционирования
Фиброгастроскопия
Фиброгастроскопия или ФГС является одним из достоверных способов диагностики заболеваний желудка. Это инвазивное исследование проводится с помощью гастроскопа. Такое эндоскопическое исследование позволяет визуализировать желудок. ФГС назначается по следующим показаниям:
- болезненные ощущения в верхней части брюшной области;
- постоянное ощущение изжоги и тошнота;
- значительное ухудшение аппетита или его полная потеря;
- постоянная отрыжка после еды;
- затруднения глотания;
- железодефицитная анемия;
- контроль эффективности лечения эрозии или язвы желудка;
- подозрение на злокачественные образования.
Читайте также:
Чтобы минимизировать неприятные ощущения для пациента, которые возникают при проведении фиброгастроскопии, и обеспечить качественное исследование рекомендуется соблюсти ряд несложных правил. Последний прием пищи должен быть не позже чем за 4 часа до сна.
Процедура проводится натощак, в противном случае высока вероятность рвоты, и тогда провести исследование будет невозможно. Непосредственно перед исследованием нельзя курить, поскольку это спровоцирует повышенную выработку слизи в желудке, что помешает нормальному обследованию. За день до процедуры нельзя есть семечки, шоколад, орехи и свежие овощи.
Проведение фиброгастроскопии включает в себя несколько этапов. Процедура проводится под местным наркозом. Пациент должен лечь на левый бок, после чего в рот вставляется специальное кольцо, которое он сжимает зубами и через него вводится эндоскоп. Инструмент входит в желудок, а после детального обследования органа он извлекается.
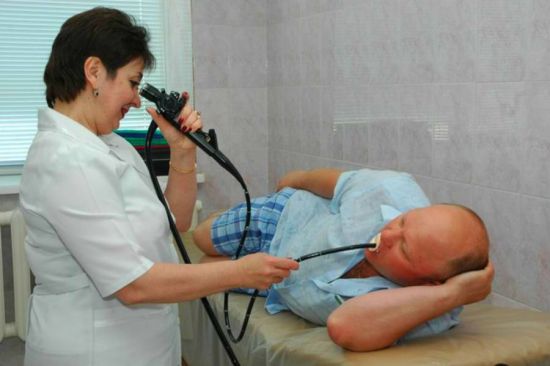
Фиброгастроскопия считается высокоинформативным методом диагностики заболеваний желудка
С помощью ФГС можно выявить такие нарушения, как рак, доброкачественные новообразования, полипы, язва, гастрит, кровотечение. Несмотря на высокую диагностическую ценность такого метода исследования, существует ряд противопоказаний к его проведению. Так, глотать трубку нельзя, если у пациента в анамнезе имелся острый инфаркт или гипертонический криз.
Не рекомендуется процедура и при нарушении свертываемости крови, а также при бронхиальной астме и острой стадии инсульта. Противопоказанием являются и психические расстройства пациента. Больной должен предупредить врача о возможной аллергии на лекарственные средства. В случае непереносимости лидокаина ФГС будет проводиться с применением общей анестезии.
vrbiz.ru

 Если высокая температура при язве желудка вызвана обострением заболевания, она держится в пределах 38-39 градусов, и имеет субфебрильный характер – сохраняется продолжительное время. Симптом сопровождается резкой болью в верхней части живота, появлением вкраплений слизи и крови в стуле. Осложнения характерны для поздних стадий заболевания. Они могут быть спровоцированы вредными привычками, стрессами, неправильным питанием, приемом алкоголя.
Если высокая температура при язве желудка вызвана обострением заболевания, она держится в пределах 38-39 градусов, и имеет субфебрильный характер – сохраняется продолжительное время. Симптом сопровождается резкой болью в верхней части живота, появлением вкраплений слизи и крови в стуле. Осложнения характерны для поздних стадий заболевания. Они могут быть спровоцированы вредными привычками, стрессами, неправильным питанием, приемом алкоголя. Ряд патологий могут быть причиной развития язвенной болезни, а температура – одним из их клинических проявлений. К этим заболеваниям относятся:
Ряд патологий могут быть причиной развития язвенной болезни, а температура – одним из их клинических проявлений. К этим заболеваниям относятся:













 Восстановление сфинктера пищевода невозможно без соблюдения диеты.
Восстановление сфинктера пищевода невозможно без соблюдения диеты.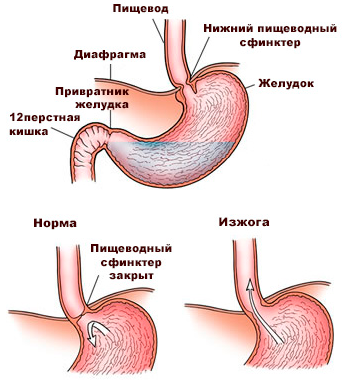






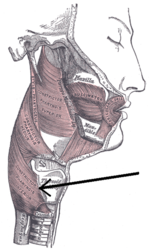 Место расположения верхнего пищеводного сфинктера
Место расположения верхнего пищеводного сфинктера В животе может урчать, как у голодного человека, так и у того, кто сытно поел. Почему мы иногда слышим эти звуки? Ответить на данный вопрос сложно не зная причин происходящего.
В животе может урчать, как у голодного человека, так и у того, кто сытно поел. Почему мы иногда слышим эти звуки? Ответить на данный вопрос сложно не зная причин происходящего.
 Определившись с причинами возникновения урчания в животе, следует приступить к лечению. Для избавления от метеоризма существует множество лекарственных препаратов, самыми распространенными из которых являются линекс, панкреофлат, эспумизан и мезим форте. Вот только самолечением данными препаратами ни в коем случае заниматься не следует. Их в обязательном порядке должен назначить специалист.
Определившись с причинами возникновения урчания в животе, следует приступить к лечению. Для избавления от метеоризма существует множество лекарственных препаратов, самыми распространенными из которых являются линекс, панкреофлат, эспумизан и мезим форте. Вот только самолечением данными препаратами ни в коем случае заниматься не следует. Их в обязательном порядке должен назначить специалист.





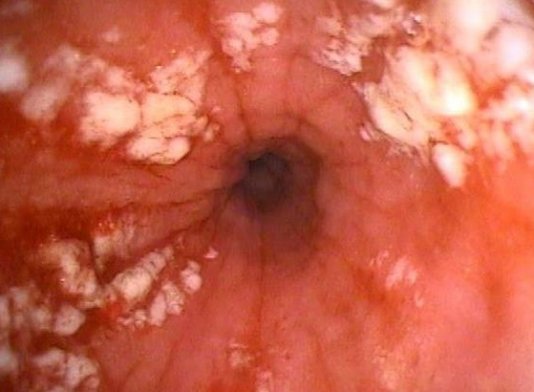
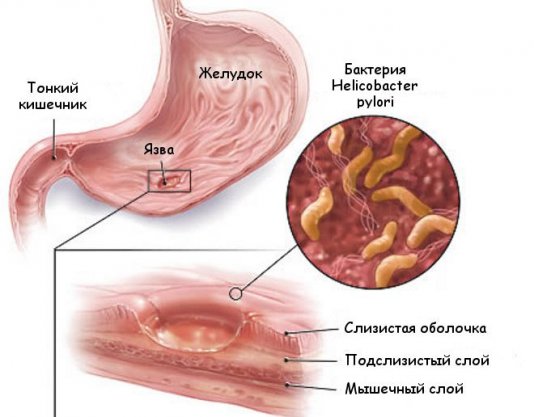
 Кандидоз желудка характеризуется поражением слизистой оболочки органа пищеварения грибковой инфекцией. Возбудитель – грибок рода Candida в норме в небольших количествах присутствует в организме каждого человека. При воздействии определенных факторов происходит стремительный рост дрожжеподобной микрофлоры, что чревато появлением характерной клинической картины заболевания. В данном случае возникает необходимость в поведении медикаментозной коррекции.
Кандидоз желудка характеризуется поражением слизистой оболочки органа пищеварения грибковой инфекцией. Возбудитель – грибок рода Candida в норме в небольших количествах присутствует в организме каждого человека. При воздействии определенных факторов происходит стремительный рост дрожжеподобной микрофлоры, что чревато появлением характерной клинической картины заболевания. В данном случае возникает необходимость в поведении медикаментозной коррекции.





 Кандидоз (молочница) желудка относится к микозам внутренних органов или заболеваниям, возбудителем которых являются дрожжеподобные грибы рода Candida.
Кандидоз (молочница) желудка относится к микозам внутренних органов или заболеваниям, возбудителем которых являются дрожжеподобные грибы рода Candida.


 Простые доступные способы как вылечить расстройства желудочно-кишечного тракта самостоятельно читайте в этой статье. С каждым годом увеличивается число людей с различного рода заболеваниями желудочно-кишечного тракта. Но вылечить их можно на ранних стадиях самостоятельно. Именно этому вопросу посвящена наша статья. Рецепты здоровья предлагают вашему вниманию информацию касательно самых простых и доступных, но эффективных подходов к лечению и профилактике ряда недугов, касающихся ЖКТ.
Простые доступные способы как вылечить расстройства желудочно-кишечного тракта самостоятельно читайте в этой статье. С каждым годом увеличивается число людей с различного рода заболеваниями желудочно-кишечного тракта. Но вылечить их можно на ранних стадиях самостоятельно. Именно этому вопросу посвящена наша статья. Рецепты здоровья предлагают вашему вниманию информацию касательно самых простых и доступных, но эффективных подходов к лечению и профилактике ряда недугов, касающихся ЖКТ.
















 Растущий плод нарушает привычное положение соседних внутренних органов.
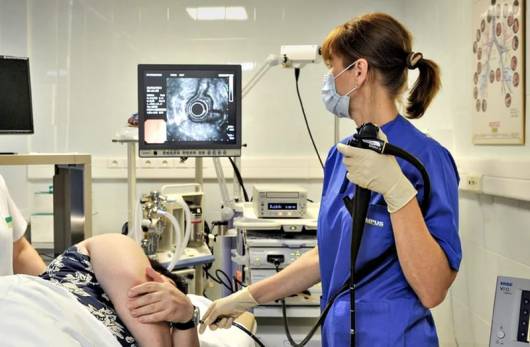
Растущий плод нарушает привычное положение соседних внутренних органов.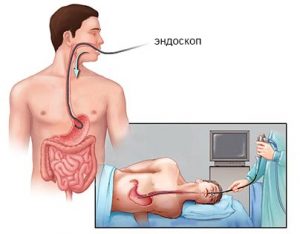 Во время диагностики проводят забор материала для дальнейшего исследования.
Во время диагностики проводят забор материала для дальнейшего исследования. Изменение рациона питания поможет сбалансировать кислотность желудка.
Изменение рациона питания поможет сбалансировать кислотность желудка. Самолечение может спровоцировать раздражение слизистой.
Самолечение может спровоцировать раздражение слизистой. Семена льна оказывают ранозаживляющее и обезболивающее действие.
Семена льна оказывают ранозаживляющее и обезболивающее действие.