Болезнь желудка, напоминающая обычную простуду
Гастроэзофагеальная рефлюксная болезнь – самая распространенная болезнь верхнего отрезка кишечника. Несмотря на то, что она широко распространена, во многих случаях остается недиагностированной.

Наиболее известный симптом этой патологии – это изжога. Однако, это лишь один из многих симптомов, который может сопровождать болезнь.
Обильное выделение слюны
Перепроизводство слюны – это частый симптом рефлюксной болезни. Желудочные кислоты можно нейтрализовать веществом с щелочной реакцией. Слюна человека щелочная, поэтому, когда происходит заброс желудочного сока в пищевод, слюнные железы производят большое количество слюны, чтобы его нейтрализовать.
Горький вкус во рту
Желудочные кислоты имеют горький вкус. Некоторые люди могут описывать его как кислый, так как эти две разновидности вкуса часто путают.
Вкус желудочного сока можно почувствовать только тогда, когда его уровень достигает горла или полости рта. Лица, у которых имеется рефлюкс, могут внезапно начать испытывать горечь во рту, не испытывая каких-либо других симптомов. Сильнее всего это проявляется в положении лежа или утром, когда вы поднимаетесь с постели.
Странные боли в горле
Помимо желудка и двенадцатиперстной кишки (первая часть тонкой кишки), остальная часть желудочно-кишечного тракта не в состоянии противостоять действию желудочной кислоты.
Учитывая её коррозионные свойства, кислота может вызвать раздражение тканей и их повреждения. Горло является именно такой областью. Желудочные кислоты могут доходить до уровня горла, особенно во время сна (в лежачем положении). Поэтому утренние боли в горле могут быть признаком гастроэзофагеальной рефлюксной болезни.
Проблемы с носом и пазухами
Воздействию желудочного сока может быть вредно не только для горла. Кислота может доходить вплоть до носа и околоносовых пазух. Однако, проблемы с приносовыми пазухами и носом редко связаны с рефлюксным заболеванием, потому что аллергии и инфекции значительно чаще дают такие симптомы.
Проблемы с дыхательной системой
Дыхательные пути имеют свой собственный механизм, предотвращающий попадание вредных веществ в легкие. Однако, желудочная кислота может проникать в дыхательные пути и даже сами легкие.
Чаще это происходит ночью, когда защитные функции дыхательной системы замедляются. По статистике, основной причиной хронического кашля является именно заброс содержимого желудка в дыхательные пути.
Лечение насморка при рефлюксе – про насморк
Кашель традиционно считается симптомом простудных заболеваний или патологий органов дыхания. Но он может появляться и по другим причинам. Так, нередко кашель без насморка и покраснения горла говорит о проблемах пищеварительной системы. В таких случаях, помимо желудочного кашля, у больного отмечается повышенная утомляемость, слабость, чувство недомогания.
Кашель при желудочно-кишечных заболеваниях
При желудочно-кишечных заболеваниях может возникать кашель, он носит изнурительный характер и доставляет много неудобств больному. Таким симптомом могут проявляться различные болезни органов пищеварения: инфекции, поражения паразитами, дисбактериоз, гастроэзофагеальный рефлюкс и другие.
Появление кашля при различных инфекциях, поражающих органы пищеварения, обусловлено поражением дыхательной системы, в частности бронхов и трахеи. При эзофагеальной болезни происходит сбой работы сфинктеров желудка, в результате чего часть пищи вместе с желудочным соком может выходить обратно в пищевод. Это приводит к раздражению слизистой пищевода, изжоге и неприятных ощущениях в горле, вызывающих кашель. Дисбактериоз и глистные инвазии приводят к нарушениям функционирования иммунной системы, что и становится причиной кашля.
Желудочный кашель: причины
Одной из самых часто встречающихся причин желудочного кашля является гастроэзофагеальный рефлюкс. К этой патологии более склонны люди, у которых наблюдается повышенная кислотность желудка. При неправильном питании в таких случаях слизистая может постепенно истончатся и повреждаться, что и приводит к забрасыванию содержимого желудка в пищевод.
Кашель при рефлюксе непродуктивный, он нередко сопровождается болями в горле из-за повреждения слизистой. Помимо кашля, симптомами этого заболевания становятся: изжога, отрыжка с неприятным вкусом, першение в горле. Нередко рефлюксную болезнь принимают за ангину, имеющую сходные симптомы. Характерным признаком рефлюкса является появление настойчивого кашля практически сразу после принятия пищи.
Также причинами желудочного кашля могут стать гастрит или язва. Гастрит с повышенной секрецией, как правило, тоже сопровождается периодическим забрасыванием содержимого желудка в пищевод, только происходит это не сразу после еды, а спустя примерно час-полтора. Поставить диагноз сможет врач после проведения комплекса обследований и лабораторных исследований. Лечение в первую очередь направлено на снижение кислотности. Помимо прочего, больным с таким заболеванием прописывается строгая диета, исключающая жирную, острую, кислую пищу. При отсутствии лечения гастрит может перерасти в язву.
В некоторых случаях желудочный кашель может быть вызван кишечным гриппом. Он сопровождается несильным кашлем, который не проходит от обычных средств. Лечение подобных патологий назначается врачом и направлено на борьбу с инфекцией.
Желудочный кашель: симптомы
Симптомы желудочного кашля зависят от того, какие именно причины его вызвали. Основным отличием такого кашля от вызванного простудными заболеваниями становится то, что справиться с ним обычными средствами не получается. К тому же при желудочном кашле нередко наблюдаются симптомы, типичные для болезней органов пищеварения. К ним относятся: расстройства пищеварения, изжога, отрыжка, боли в животе и прочее. Часто появление желудочного кашля связано с приемом пищи. Например, он может возникать сразу после еды или спустя некоторое время, при этом в другое время никак не проявляться. Точно определить, что именно вызвало появление кашля, сможет только врач.
Желудочный кашель: лечение
Кашель может доставлять множество неудобств больному, хотя он и не является самостоятельным заболеванием. Желудочный кашель может вызывать расстройство дыхания и привести к различным осложнениям, поэтому его обязательно нужно лечить.
Как лечить желудочный кашель?
Лечение желудочного кашля должно быть комплексным. В первую очередь оно направлено на устранение причины появления этого симптома, также могут прописываться препараты для подавления кашля. Если причина кроется в заболеваниях кишечника, например, при дисбактериозе, то назначаются средства, восстанавливающие микрофлору кишечника, а также противокашлевые препараты. Желательно, чтобы лечение определял квалифицированный врач после проведения необходимых диагностических мероприятий. Это поможет быстрее избавиться от заболевания и не допустить развития осложнений.
Самостоятельный прием лекарственных препаратов может привести к усугублению ситуации. Так, противокашлевые сиропы содержат сахар, который при неправильном лечении может вызвать еще более интенсивное размножение патогенных бактерий в желудке и кишечнике.
Лечение желудочного кашля народными средствами
При лечении желудочного кашля можно использовать и народные средства, но это также должно быть предварительно согласовано со специалистом.
Справиться с кашлем, возникающем при гастрите, можно с помощью средства, приготовленного из меда, лимона и оливкового масла. Для этого смешивают 250 г меда, 2 большие ложки лимонового сока и 500 мл масла. Смесь помещают в стеклянную посуду и ставят в холодильник. Пить ее нужно по одной ложке перед едой.
Также при желудочном кашле можно приготовить средство, которое основано на мумие. Примерно половину грамма его нужно добавить в молоко и пить натощак дважды в день. Вместо молока можно воспользоваться натуральным медом.
Помогают в лечении желудочного кашля отвары и настои лекарственных трав, таких как солодка, ромашка, подорожник, шалфей и другие. Они успокаивают стенки желудка и устраняют кашель. Эти травы можно применять и для ингаляций.
Отоларингологические проявления (ЛОР-проявления) гастроэзофагеальной рефлюксной болезни | EUROLAB
Солдатский Ю.Л.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
в течение последних нескольких десятилетий привлекает пристальное внимание исследователей. Это связано с клинической значимостью и широкой распространенностью заболевания во всем мире: в среднем 40-45% жителей индустриально развитых стран отмечают ведущий симптом ГЭРБ — периодически возникающую изжогу. В частности, в США около 45% населения испытывают изжогу не менее 1 раза в месяц, а 7% — ежедневно. Среди жителей различных регионов России распространенность ГЭРБ составляет до 40-60% [1].ГЭРБ — хроническое рецидивирующее заболевание, обладающее характерными пищеводными и внепищеводными проявлениями и разнообразными морфологическими изменениями слизистой оболочки пищевода, вызванными ретроградным забросом в него желудочного или желудочно-кишечного содержимого [2]. Непосредственной причиной ГЭРБ является гастроэзофагеальный рефлюкс (ГЭР). Гастроэзофагеальным рефлюксом называется непроизвольный заброс желудочного или желудочно-кишечного содержимого в пищевод. Различают две формы рефлюкса: физиологический ГЭР, не вызывающий развития эзофагита; и патологический ГЭР, который ведет к повреждению слизистой пищевода с развитием рефлюкс-эзофагита. Физиологический ГЭР встречается у здоровых людей любого возраста, чаще после приема пищи, характеризуется невысокой частотой (не более 20-30 эпизодов в день), незначительной длительностью (не более 20 с), отсутствием клинических симптомов. Патологический ГЭР возникает в любое время суток, характеризуется высокой частотой (более 50 эпизодов в день, общая длительность которых превышает 1 час в сутки), ведет к повреждению окружающих тканей с формированием пищеводных и внепищеводных проявлений, т.е. к развитию ГЭРБ.
В настоящее время ГЭРБ рассматривают как заболевание, связанное с нарушением моторики пищевода и желудка. Ведущее место в патогенезе ГЭРБ принадлежит ослаблению функции антирефлюксного барьера нижнего пищеводного сфинктера в связи со снижением его тонуса или увеличения эпизодов его спонтанного расслабления. Другими факторами развития заболевания являются нарушение химического и объемного клиренса пищевода, т.е. способности его «самоочищения» от кислого содержимого желудка; а также повреждающее действие на слизистую оболочку пищевода самого желудочного рефлюктата (соляная кислота, пепсин, желчные кислоты). Развитию ГЭРБ способствуют ожирение, стресс, повышение внутрибрюшного давления вследствие беременности или длительного вынужденного положения тела, особенности питания (употребление жирной пищи, алкоголя, шоколада, напитков, содержащих кофеин и др.), применение лекарственных препаратов, снижающих тонус гладких мышц (нитраты, блокаторы кальциевых каналов, b-адренергические средства, теофиллин) и др. [3,4].
Клинические проявления ГЭРБ весьма разнообразны и многочисленны. Принято выделять пищеводные и внепищеводные симптомы [3,4]. К пищеводным симптомам относят: изжогу, отрыжку, срыгивание, боль в эпигастральной области или за грудиной, дисфагию, одинофагию (болезненное прохождение пищи через пищевод). Изжога — наиболее характерный симптом, встречающийся у 83% больных и возникающий вследствие длительного контакта кислого (рН<4) желудочного содержимого со слизистой оболочкой пищевода [4]. Особенностью изжоги при ГЭРБ является зависимость от положения тела: при наклонах туловища вперед или в положении лежа она усиливается. Реже встречающимися симптомами ГЭРБ являются чувство тяжести, переполнения желудка, раннего насыщения, вздутие живота, возникающие во время или после приема пищи.
Внепищеводные (атипичные) симптомы в основном представлены жалобами, свидетельствующими о вовлечении в процесс бронхолегочной, сердечно-сосудистой систем и ЛОР-органов.
К бронхолегочным проявлениям относят хронический кашель, особенно в ночное время, обструктивную болезнь легких, пневмонии, пароксизмальное ночное апноэ [5]. Многочисленные зарубежные и отечественные исследования показали увеличение риска заболеваемости бронхиальной астмой, а также тяжести ее течения у больных с ГЭРБ [4,6]. При этом патологический ГЭР рассматривается в качестве триггера приступов астмы, преимущественно в ночной период, потому что уменьшается частота глотательных движений и, следовательно, увеличивается воздействие кислоты на слизистую оболочку пищевода, что обуславливает развитие бронхоспазма за счет микроаспирации и нейрорефлекторного механизма.
К кардиоваскулярным проявлениям ГЭРБ относят боли в грудной клетке, подобные стенокардическим, возникающие вследствие гипермоторной дискинезии пищевода (вторичного эзофагоспазма) [4].
Отоларингологические симптомы ГЭРБ наиболее многочисленны и разнообразны. К ним относят ощущение боли, кома, инородного тела в глотке, першение, желание «прочистить горло», охриплость, приступообразный кашель. Кроме того, ГЭРБ может являться причиной рецидивирующих синуситов, средних отитов, фарингитов, ларингитов, не поддающихся стандартной терапии [7].
В то же время у многих больных ГЭРБ протекает не типично, что вызывает как трудности в постановке диагноза, так и ошибки в терапии. Большинство из этих больных обращаются к оториноларингологам или терапевтам с жалобами, характерными для хронической оториноларингологической, кардиальной или бронхопульмональной патологии; при этом у них отсутствуют жалобы на изжогу, регургитацию, боли в сердце, и др., позволяющие заподозрить ГЭРБ. Это связано с наличием иной формы заболевания, получившей название фаринголарингеальный рефлюкс (ФЛР), причиной которого является ГЭР, проникающий проксимально через верхний пищеводный сфинктер [8].
Эпителий глотки и гортани более чувствителен к повреждающему действию желудочного секрета и менее защищен по сравнению с эпителием пищевода. Существует 4 физиологических барьера, защищающих верхние дыхательные пути от повреждающего действия рефлюкса: нижний пищеводный сфинктер, клиренс пищевода, тканевая резистентность пищевода, верхний пищеводный сфинктер. Кроме того, одним из наиболее важных защитных механизмов слизистой оболочки пищевода от повреждающего действия соляной кислоты является фермент — карбоангидраза, который катализирует гидратацию углекислого газа, приводя к образованию бикарбоната [9]. Активный насос перекачивает бикарбонат во внеклеточное пространство, где он нейтрализует рефлюксную соляную кислоту. В слизистой оболочке гортани определяется невысокий уровень карбоангидразы; более того, этот фермент отсутствует в 64% образцов тканей, взятых у пациентов с ФЛР [10]. В результате кислое содержимое желудка и пепсин, находясь в глотке и гортани, значительно дольше инактивируются. В связи с этим ГЭР, проникающий через верхний пищеводный сфинктер, никогда не будет считаться физиологическим, поэтому даже один эпизод снижения рН<4 в гортаноглотке диагностируется как ФЛР.
Наиболее распространенными симптомами ФЛР являются охриплость, которую обнаруживают у 71% больных, кашель — у 51%, ком в горле — у 47%, желание «прочистить горло» — у 42% [8]. Все вышеперечисленные симптомы не являются специфическими, так как могут возникать при острых респираторных вирусных инфекциях, повышенной голосовой нагрузке, аллергии, курении и злоупотреблении алкоголем и т.д., что затрудняет диагностику. Полагают, что ФЛР может играть важную роль в патогенезе таких заболеваний гортани как: узелки голосовых складок, функциональные нарушения голосового аппарата, контактные язвы и гранулемы, отек Рейнке [11]. Непосредственное воздействие рефлюктата на слизистую оболочку особенно велико в задних отделах гортани, поэтому контактные гранулемы и язвы обычно локализуются в области голосовых отростков черпаловидных хрящей. Влияние ФЛР на развитие и течение таких заболеваний, как рецидивирующий респираторный папилломатоз, рубцовый стеноз, злокачественные опухоли гортани, остается дискутабельным [12-14], впрочем, как и вопрос об участии рефлюкса в патогенезе развития хронических заболеваний носа и околоносовых пазух. Считается, что возможный механизм, объясняющий ассоциацию между ФЛР и синуситом, включает хроническое раздражение слизистой оболочки полости носа и хроническую адгезию бактериальных агентов к слизистой оболочке. Однако нет достоверной разницы в частоте выявления кислого содержимого желудка в ротоглотке у пациентов, страдающих вазомоторным ринитом, и у здоровых волонтеров [15]. И хотя есть сведения о большой частоте выявления рефлюктата в носоглотке у больных, страдающих хроническим риносинуситом [16], другие исследователи [17] считают, что рефлюкс не играет заметной роли в патогенезе этого заболевания. Физиологические основы возможного влияния ФЛР на хроническое воспаление слуховой трубы, приводящее к отиту, также окончательно не определены и дискутируются. Возможным механизмом может быть воспаление слизистой оболочки носоглотки, которое приводит к обструкции Евстахиевой трубы, хотя оно может быть также связано с вагусным рефлексом, передающимся от дистальной части пищевода через языкоглоточный нерв.
«Золотым стандартом» диагностики ГЭРБ является суточная рН-метрия пищевода, позволяющая определить вид рефлюкса (кислотный или щелочной), общее число эпизодов рефлюкса в течение суток и их продолжительность (в норме рН пищевода составляет 5,5-7,0; в случае рефлюкса — рН менее 4 или более 7), связь с приемом пищи, положением тела. В отличие от диагностики ГЭРБ, в настоящее время не существует четко установленного «золотого стандарта» диагностики ФЛР. Большинство клиницистов полагаются на совокупность жалоб пациента, изменений со стороны гортани при ларингоскопии, дополнительных методов исследования, подтверждающих рефлюкс, а также на изменение клинических проявлений в ответ на эмпирическое лечение. Из инструментальных методов диагностики ФЛР наиболее информативными являются суточная рН-метрия с одновременным использованием двух зондов (глоточного и пищеводного) и внутрипищеводная импедансометрия [18]. Однако до сих пор в мире не проведено ни одного исследования, охватывающего достаточное число здоровых добровольцев, которое позволило бы определить нормативные показатели для достоверной диагностики ФЛР при рН-метрии глотки и пищевода, что крайне затрудняет как инструментальную диагностику заболевания, так и возможность проведения каких-либо контролируемых медицинских исследований.
Несмотря на разницу в клинической симптоматике, основные принципы лечения ГЭРБ и ФЛР сходны и проводятся по нескольким направлениям: изменение образа жизни, медикаментозная терапия, хирургическая коррекция.
Изменение образа жизни включает в себя: нормализацию массы тела; уменьшение физических нагрузок, особенно связанных с наклоном туловища вперед; диетические рекомендации — частое дробное питание, последний прием пищи не позднее, чем за несколько часов до сна, прекращение или резкое ограничение употребления шоколада, кофе, чая, газированных и других напитков, содержащих кофеин, а также продуктов, повышающих газообразование, горячей и острой пищи и др.; отказ от курения, приема алкогольных напитков; по возможности — ограничение или отмена лекарственных препаратов, повышающих кислотность желудка или снижающих тонус гладкой мускулатуры (нитратов, теофиллинов, антагонистов кальция и др.).
Медикаментозная терапия ГЭРБ включает применение антацидных и альгинатных препаратов, лекарственных средств, влияющих на моторику ЖКТ (прокинетиков), и антисекреторных препаратов.
Однако медикаментозное лечение как ГЭРБ, так и ФЛР необходимо производить с учетом того обстоятельства, что ключевым этиологическим фактором патологии является недостаточность антирефлюксного барьера. При этом кислотность желудочного содержимого может быть нормальной или даже сниженной, т.е. развитие заболевания связано в основном с попаданием желудочного содержимого в нефизиологическое для него место. В связи с этим целесообразно применение альгинатов, кратковременно снижающих кислотность содержимого желудка. Единственный препарат этой группы, который совсем недавно появился в России, — Гевискон («Рекитт Бенкизер Хэлскэр», Великобритания).
Активными веществами Гевискона являются натрия альгинат, натрия гидрокарбонат и кальция карбонат. Механизм действия препарата имеет физическую природу, он не всасывается в системный кровоток. При приеме внутрь Гевискон быстро реагирует с кислым содержимым желудка, образуя прочный вязкий гель альгината или альгинатный «плот», имеющий практически нейтральное значение рН, который находится на поверхности содержимого желудка и препятствует забросу кислоты, пепсина и желчи в пищевод. По сравнению с простыми антацидами и другими альгинатными продуктами «плот» остается в верхней части желудка значительно дольше. Это связано с тем, что гидрокарбонат натрия взаимодействует с соляной кислотой, образуя пузырьки углекислого газа, «пропитывающие» альгинатный «плот», придавая ему плавучесть. В результате Гевискон эффективно препятствует забросу содержимого желудка в пищевод, не изменяет кислотность содержимого желудка и не препятствует процессам пищеварения. К тому же гель сам может попадать в пищевод, и таким образом защищая воспаленную слизистую оболочку, способствует ее заживлению [19]. Препарат разрешен к безрецептурному отпуску из аптеки для пациентов старше 6 лет. В связи с отсутствием системного действия Гевискон также разрешен к применению у беременных и кормящих матерей и показал высокую эффективность при терапии ГЭРБ у беременных [20]. Гевискон применяют у детей от 6 до 12 лет по 5-10 мл, детям старше 12 лет и взрослым назначают по 10-20 мл после приемов пищи и перед сном. Длительность терапии составляет 2 недели и больше.
При недостаточной эффективности лечения или в тяжелых случаях заболевания дополнительно к альгинатам или антацидам назначают прокинетики, Н2-антигистаминные препараты (Н2-блокаторы), ингибиторы протонной помпы. Прокинетики приводят к восстановлению физиологического состояния пищевода, способствуют усилению моторики, что приводит к ускоренной эвакуации желудочного содержимого и повышению тонуса нижнего пищеводного сфинктера. Н2-блокаторы и ингибиторы протонной помпы тормозят выработку париетальными клетками соляной кислоты, а также пепсина; однако Н2-блокаторы в последние годы используют значительно реже в связи с их системным действием и меньшей эффективностью по сравнению с ингибиторами протонной помпы.
Медикаментозная терапия ФЛР должна быть более агрессивной и длительной, чем лечение ГЭРБ, что связано с тем, что гортань более чувствительна к повреждающему действию рефлюктата, чем пищевод.
Показаниями к оперативному лечению ГЭРБ и ФЛР являются отсутствие результатов от консервативного лечения в течение 6 месяцев и состояния, угрожающие жизни, такие как: ларингоспазм, рубцовый стеноз гортани, астма, предраковые состояния и рак гортани. Для хирургического лечения в основном используют фундопликацию по Ниссену, целью которой является восстановление нижнего пищеводного сфинктера [21].
Литература
1. Маев И.В., Юренев Г.Л., Бурков С.Г., Сергеева Т.А. Бронхолегочные и орофарингеальные проявления гастроэзофагеальной рефлюксной болезни.// Consilium Medicum. — 2006.- № 2.- С. 22 — 27.
2. Бельмер С.В., Хавкин А.И. Гастроэнтерология детского возраста. М.: Медпрактика-М, 2003.- 360 с.
3. Приворотский В.Ф., Луппова Н.Е. Проект рабочего протокола диагностики лечения гастроэзофагеальной рефлюксной болезни.- Пособие для врачей.- М., 2005.- 15 с.
4. Ивашкин В.Т., Шептулин А.А. Диагностика и лечение гастроэзофагеальной рефлюксной болезни. — Пособие для врачей. -М., 2005.- 30 с.
5. Chang A.B., Lasserson T.J., Kiljander T.O. et al. Systematic review and meta-analysis of randomized controlled trials of gastro-oesophageal reflux interventions for chronic cough associated with gastro-oesophageal reflux.// BMJ.- 2006.-Vol .332, №1.-P. 11-17.
6. Sontag S.J. Gastroesophageal reflux and asthma.// Am J Med.-1997.-Vol. 103, № 5A.-P. 84 -90.
7. Barbero G.J. Gastroesophageal reflux and upper airway disease.// Otolaryngol Clin North Am.-1996.-Vol. 29, № 1. — P. 27-38.
8. Koufman J.A The otolaryngologic manifestations of gastroesophageal reflux disease (GERD).// Laryngoscope.- 1991.-Vol. 101, № 4 Pt2 (Suppl. 53) — 78 p.
9. Axford S.E. Sharp N., Ross P.E., et al. Cell biology of laryngeal epithelial defenses in health and disease: preliminary studies.// Ann Otol Rhinol Laryngol.-2001. — Vol -110, № 12. — P. 1099-1108.
10. Johnston N., Bulmer D., Gill G.A., et al. Cell biology of laryngeal epithelial defenses in health and disease: further studies.// Ann Otol Rhinol Laryngol.- 2003. — Vol. 112, № 6. — P. 481 — 491.
11. Ylitalo R., Ramel S. Extraesophageal reflux in patients with contact granuloma: a prospective controlled study.// Ann Otol Rhinol Laryngol.-2002.-Vol. 111, № 5.- P. 441-446.
12. Halstead L.A. Gastroesophageal reflux: A critical factor in pediatric subglottic stenosis.// Otolaryngol Head Neck Surg.-1999.-Vol.120, № 7.- P. 683- 688.
13. Qadeer M.A., Colabianchi N., Vaesi M.F. Is GERD a risk factor for laryngeal cancer?// Laryngoscope.- 2005.- Vol. 115, № 3. — P. 486 — 491.
14. Geterud A., Bove M., Ruth M. Hypopharyngeal acid exposure: an independent risk factor for laryngeal cancer?// Laryngoscope.- 2003.- Vol. 113, № 12.- P. 2201 — 2205.
15. Shaker R., Bardan E., Gu C., et al. Intrapharyngeal distribution of gastric acid refluxate.// Laryngoscope.- 2003.- Vol. 113, № 7.- P. 1182 — 1191.
16. DelGaudio J.M. Direct nasopharyngeal reflux of gastric acid is a contributing factor in refractory chronic rhinosinusitis.// Laryngoscope.- 2005.- Vol. 115, № 6.- P. 946 — 957.
17. Wong I.W.Y., Omari T.I., Myers J.C., et al. Nasopharyngeal pH monitoring in chronic sinusitis patients using a novel four channel probe.// Laryngoscope.- 2004.- Vol. 114, № 9.- P. 1582 — 1586.
18. Kawamura O., Aslam M., Rittmann T., et al. Physical and pH properties of gastroesophagopharyngeal refluxate: a 24- hour simultaneous ambulatory impedance and pH-monitoring study.// Am J Gastroenterol. -2004. -Vol. 99, № 6. — P. 1000-1010.
19. Chatfield S. A comprasion of the efficacy of the alginate preparation, Gaviscon Advance, with placebo in the treatment of gastro-oesophageal disease.//Curr Med Res Opin.- 1999.- Vol. 15, № 3.- P. 152 — 159.
20. Lindow S.W., Reqnell P., Sykes J., Little S. An open-label, multicentre study to assess the safety and efficacy of a novel reflux suppressant (Gaviscon Advance) in the treatment of heartburn during pregnancy.// Int J Clin Pract.- 2003.- Vol. 57, № 3.- P. 175 — 179.
21. Fuchs K.H., Breithaupt W., Fein M., et al. Laparoscopic Nissen repair: indications techniques and long-term benefits.// Lanqenbecks Arch Surg.-2005.-Vol. 390, №3.-P. 197-202.
Ассоциированное лечение в ЛОР практике при ГЭРБ
ГАСТРОЭЗОФАГАЛЬНЫЙ РЕФЛЮКС В ЛЕЧЕБНОЙ ПРАКТИКЕ ЛОР ВРАЧА
- ВВЕДЕНИЕ
Под гастроэзофагальным рефлюксом (ГЭР) понимают ретроградный ток содержимого желудка обратно в пищевод. Выборочное обследование различных групп населения в европейских странах и США показало, что около 30% взрослого населения имеют признаки ГЭР. При его наличии могут возникать осложнения со стороны пищевода, верхних дыхательных путей и даже среднего уха, что связано с неблагоприятным влиянием агрессивного желудочного содержимого. Пациенты, как правило, предъявляют множество нечетких жалоб, причину которых сложно установить при традиционном отоларингологическом обследовании. Обычно в таком случае назначается не имеющее отношения к ГЭР лечение или жалобы больного расцениваются как психогенные. В отоларингологической литературе в последнее время появляется все больше работ, посвященных связи ГЭР с патологией ЛОР органов. В частности, наличие ГЭР связывают с такими заболеваниями, как рак гортани, подскладковый стеноз гортани, хронический ларингит, контактные язвы голосовых складок, гранулемы гортани, крикоаритеноидная фиксация, интубационная гранулема, ларингомаляция, пахидермии складок, ларингоспазм, хронический кашель, хронический фарингит, дисфагия, globus pharyngeus иЗенкеровский дивертикул. Существуют исследования, свидетельствующие о возможной причинной связи ГЭР с рецидивирующим эксудативным средним отитом у детей. В настоящих методических рекомендациях мы постарались суммировать имеющиеся в литературе сведения, а также собственные данные об отоларингологических проявлениях болезни ГЭР, уточнить их патофизиологию и принципы диагностики. Представлены также современные взгляды на лечение оториноларингологических заболеваний, связанных с болезнью ГЭР.
2. ПАТОФИЗИОЛОГИЯ РЕФЛЮКСА
Сам по себе факт заброса желудочного содержимого в пищевод — вполне обычное явление. У здоровых людей в течение первых трех часов после еды наблюдается от одного до четырех эпизодов ГЭР. Этот нормальный, физиологический рефлюкс происходит из-за расслабления нижнего пищеводного сфинктера (НПС) в ответ на глотание или спонтанно, которое может продолжаться до 30 секунд. Если рефлюкс приводит к патологическим изменениям, он расценивается как болезнь ГЭР.
Развитие и выраженность болезни ГЭР зависит от наличия трех условий:
- Повышенная частота рефлюкса
- Повышенная продолжительность рефлюкса
- Повреждающее воздействие содержимого желудка на слизистую пищевода.
Эти условия, в свою очередь, возникают из-за патологических состояний, увеличивающих контакт слизистой пищевода с агрессивным содержимым желудка. У конкретного пациента может преобладать один или несколько из следующих патологических факторов:
- Структурная или функциональная несостоятельность НПС
- Повышенный ночной рефлюкс
- Нарушение клиренса пищевода
- Повышениеинтраабдоминальногодавления
- Повышение объема желудка и кислотности его содержимого
- Растяжение желудка
- Дуодено-желудочныйрефлюкс
- Желудочная гиперсекреция
- Повреждение тканевого барьера пищевода
- Хиатальнаягрыжа
Первый из этих перечисленных факторов, структурная или функциональная несостоятельность НПС, в какой-то степени является причиной развития остальных факторов. Большая часть эпизодов рефлюкса происходит во время так называемой преходящей релаксации НПС. Однако, в более выраженных случаях эзофагита чаще встречается отсутствие базального тонуса (тонуса покоя) НПС.
Роль нижнего пищеводного сфинктера
НПС — гладкая мышца, состоящая из волокон длиной от 2.5 см до 4 см, расположенная частично в брюшной полости и частично в хиатальном канале, сформированном правой ножкой диафрагмы. НПС, ножка диафрагмы и френоэзофагальная связка, которая прикрепляет дистальный отдел пищевода к диафрагме, образуют гастроэзофагальное соединение, анатомический барьер, предотвращающий рефлюкс содержимого желудка.
В норме НПС имеет тонус покоя, превышающий интрагастральное давление более чем на 12 mm Hg, таким образом создается барьер для желудочного содержимого. При прохождении перистальтической волны, начинающейся в глотке при глотании, он расслабляется, а затем возвращается в исходное состояние. Желудочный сок, попадающий в пищевод при таком открытии клапана, быстро эвакуируется обратно в желудок серией перистальтических движений.
Снижение тонуса сфинктера, проявляющееся либо постоянным низким давлением покоя, либо в виде преходящих релаксаций НПС, является одной из основных причин болезни ГЭР.
Преходящая релаксация НПС.
Преходящие релаксации НПС, которые могут быть спонтанными и не связанными с какими-либо движениями других мышц, могут возникать либо при нормальной перистальтической волне сокращения пищевода, либо после нее. Эти нормальные физиологические релаксации продолжаются дольше чем те, которые связаны с прохождением перистальтической волны и не имеют отношения к базальному тонусу НПС У здоровых пациентов только 35% преходящих релаксаций сочетались с рефлюксом, а у пациентов с болезнью ГЭР — 65%.
Не совсем ясно, какие факторы влияют на возникновение рефлюкса при преходящих релаксациях. Однако, их внезапное наступление и непродолжительность позволяют говорить о регулирующей роли нервной системы. Исследования на здоровых добровольцах показали, что эпизоды релаксации НПС являются нормальным ответом на растяжение желудка, что, возможно объясняет большую частоту эпизодов преходящих релаксаций и рефлюкса после еды. Хотя рефлекторные пути еще не установлены, можно считать, что это ваго-вагальный рефлекс, инициируемый стимуляцией механорецепторов стенки желудка.
Механическая несостоятельность НПС.
Механическая дисфункция НПС может быть результатом недостаточного тонуса сфинктера или его неадекватной длины или положения.
Неадекватный тонус НПС, самая частая причина механической несостоятельности, возможно, связан с нарушенной мышечной функцией. Тонус сфинктера регулируется нервным и гормональным механизмами. Пищевод и сфинктер иннервируются как возбуждающими, так и ингибирующими волокнами вагуса, что, видимо, позволяет координировать релаксацию сфинктера с сокращением пищевода. Тонус сфинктера повышают некоторые гормоны, пептиды и фармакологические агенты, включающие антациды. Снижают тонус антихолинергические препараты и теофиллин, мята, шоколад, кофе, этиловый спирт и жир, что может объяснять возникновение пищеводных симптомов после обильной еды.
Хотя прямая корреляция между базовым тонусом НПС и рефлюксом не была установлена, у пациентов с выраженным заболеванием часто определяется очень низкий тонус покоя НПС (< 5 mm Hg).
Длина сфинктера.
Даже если базовый тонус сфинктера нормален, его функция может нарушаться из за недостаточной длины его абдоминальной части или его общей длины.Если абдоминальная часть сфинктера слишком коротка, он не сможет поддерживать нормальный тонус покоя при повышении внутрибрюшного давления, что происходит при повседневных движениях или перемене положения тела. Если недостаточна общая длина сфинктера, повышение давления в желудке после еды или при обструкции выхода из желудка может превысить тонус сфинктера и вызвать рефлюкс. Люди с таким анатомическим вариантом сфинктера более склонны к рефлюксу после еды, поскольку нормальная дилатация желудка делает сфинктер еще короче.
Ночной рефлюкс
24-х часовые исследования рН пищевода показали, что у большинства пациентов с легким эрозивным эзофагитом или с отсутствием эндоскопических отклонений, большая часть эпизодов рефлюкса возникает днем, после еды. В случаях более выраженного эзофагита, связанного с большей экспозицией кислоты, причиной чаще всего является ночной рефлюкс. Самый длительный период не нейтрализуемого выхода кислоты из желудка происходит ночью. Это объясняется как снижением перистальтического удаления кислоты из пищевода ночью, так и уменьшением ее нейтрализации бикарбонатом слюны. Во время сна снижается как частота движений пищевода, так и саливация.
Клиренс пищевода
Клиренс рефлюксата из пищевода является двухступенчатым процессом. Большая часть желудочного сока, попавшая в пищевод во время физиологических преходящих релаксаций сфинктера удаляется первичной перистальтической волной, инициируемой глотательным движением. Небольшое количество резидуальной кислоты нейтрализуется бикарбонатом натрия в проглатываемой слюне.
Неадекватный клиренс пищевода, который приводит к пролонгированному воздействию кислоты на слизистую, возникает под влиянием нескольких факторов:
- Нарушение двигательной активности пищевода
- Снижение саливации
- Отсутствие положительного действия силы тяжести
- Снижение удерживающей функции дистального отдела пищевода (хиатальнаягрыжа)
Нарушение двигательной активности пищевода
По данным Morton и др. (1988), у 48% пациентов с болезнью ГЭР и симптоматическим эзофагитом была установлена дисфункция перистальтики пищевода. Неясно, является ли эта дисфункция перистальтики причиной или результатом рефлюкса. Было показано, что перфузия кислоты может вызывать нарушения двигательной активности пищевода.
С другой стороны, множество исследований не смогло доказать, что излечение эзофагита улучшает функцию НПС или всего пищевода, что позволяет предположить, что двигательные нарушения являются первичными или что изменения носят необратимый характер.
Снижение саливации
Угнетение саливации снижает количество буфера, нейтрализующего микрокапельки кислоты, которые остаются в пищеводе после нормального перистальтического движения. Функция слюнных желез может страдать из-за следующих причин:
- Курение
- Радиотерапия
- Антихолинергические препараты
- Возраст
- Sjоgren’ssyndrome.
Снижение внутрипищеводного рН из-за подавления слюноотделения может вызывать вторичные перистальтические волны. Однако, эти волны существенно не влияют на степень клиренса. Наоборот, они могут снижать эффект клиренса и способствовать забросу рефлюксата в глотку, создавая почву для аспирации.
Выделение слюны может увеличиваться в ответ на наличие кислоты в пищеводе, что приводит к гиперсаливации у некоторых пациентов с выраженным рефлюксом.
Действие силы тяжести
Во время сна, в горизонтальном положении, эффективность клиренса снижается. К еще большему снижению приводит дисфункция перистальтики и снижение слюноотделения во время сна.
Другие этиологические факторы
Интраабдоминальное давление. Стресс-индуцированный рефлюкс происходит, если интраабдоминальное давление превышает тонус покоя НПС. У здоровых людей приседание, наклон вперед или напряжение могут вызывать преходящий рефлюкс. У пациентов с ГЭР такие движения могут усугублять симптоматику.
Объем желудка. Его увеличение из-за переедания или замедления опорожнения желудка может вызывать преходящие эпизоды рефлюкса.
Растяжение желудка. (С соответствующим укорочением НПС) у пациентов с ГЭР могут быть результатом замедленного опорожнения желудка или аэрофагии — учащение глотательных движений в бессознательной попытке улучшить пищеводный клиренс.
Гастродуоденальный рефлюкс. Его причиной может быть несостоятельность пилорического сфинктера. Он приводит к попаданию в желудок, а затем и в пищевод, избыточного количества протеолитических ферментов и желчных кислот. Однако Gotley и соавт. (1991) не нашли связи между выраженностью эзофагита и концентрацией желчных кислот в рефлюксате. Они пришли к выводу, что желчные кислоты (и трипсин) не так важны, в сравнении с кислотой и пепсином. Этот вопрос остается открытым.
Желудочная гиперсекреция. Она может повышать кислотное воздействие на пищевод при физиологическом рефлюксе более концентрированной кислоты.В одном исследовании (Barlow и соавт., 1989) у 28% пациентов с пониженным пищеводным рН (по данным рН мониторинга) обнаружилось избыточное количество кислоты и в желудке. Однако, в развитии осложнений ГЭР механические дефекты сфинктера более важны, чем желудочная гиперсекреция.
Эзофагальный тканевой барьер. Представляет собой комплекс анатомических и физиологических компонентов, поддерживает цельность слизистой пищевода. Небольшие повреждения плоского эпителия, вызванные коротким воздействием кислоты, пусть даже высокой концентрации, заживают очень быстро (меньше чем за 1 час) за счет амебовидной миграции эпителиоцитов в область обнаженной базальной мембраны. Однако, при болезни ГЭР, кода этот барьер нарушается часто, пролонгированное воздействие кислоты и пепсина разрушает его.
Хиатальная грыжа. Взаимосвязь между хиатальной грыжей и ГЭР не совсем ясна. По одним данным, хотя большинство пациентов с эзофагитом и имеютхиатальные грыжи, однако большинство пациентов с грыжами не имеют эзофагита. По другим данным, имеется корреляция грыжи и симптомов эзофагита, однако решающим фактором является тонус НПС. У пациентов с тонусом больше 12 mm Hg не было симптомов, независимо от того, имели ли они грыжу. Больные же со сниженным тонусом имели симптомы, независимо от наличия грыжи.
Однако, по данным Sloan и соавт. (1992), при сниженном тонусе НПС хиатальная грыжа влияет на развитие рефлюкса. Авторы исследовали гипотезу «двух сфинктеров» при несостоятельности гастроэзофагального соединения. Под двумя сфинктерами понимаются гладкая мышца НПС и правая ножка диафрагмы, которая также выполняет функцию сфинктера. В частности, диафрагма усиливает действие НПС при вдохе, кашле или при маневре Mueller (вдох при закрытой голосовой щели). Авторы изучали, как влияет хиатальная грыжа на компетентность гастроэзофагального соединения при повышении внутрибрюшного давления (маневры Valsalva и Mueller, поднимание ног, повышение давления манжетой, наложенной ниже ребер). Выяснилось, что вероятность возникновения рефлюкса при таких нагрузках достоверно зависит как от размеров хиатальной грыжи, так и от тонуса НПС. Другими словами, хиатальная грыжа повышает вероятность возникновения рефлюкса во время периодов сниженного тонуса НПС. Поэтому определенные лекарственные препараты, продукты или физические нагрузки скорее вызовут рефлюкс у пациентов с грыжей, чем без нее.
3. ВЗАИМОСВЯЗЬ С ЗАБОЛЕВАНИЯМИ ЛОР ОРГАНОВ
В медицине всегда сложно доказать причинно-следственные связи, однако ряд клинических и лабораторных исследований достоверно подтверждает связь ГЭР с заболеванием слизистой оболочки верхних дыхательных путей и глотки. Главным повреждающим компонентом рефлюксата является пепсин. Его действие проявляется изъязвлением слизистой, эрозиями и обширными подслизистыми кровоизлияниями. Воздействие же на слизистую оболочку кислоты, желчи и трипсина приводит лишь к небольшому подслизистому отеку. Хотя пепсин максимально активен в кислой среде, он сохраняет до 70% своей активности при рН 4,5.
Пахидермический ларингит впервые был описан Rudolf Virchow в 1858 году. Большинство исследователей полагает, что контактные язвы и гранулемы голосовых складок являются проявлениями того же патологического процесса. Delahunty и Cherry (1968) в эксперименте вызвали гранулемы голосового отростка у двух собак с помощью нанесения желудочного сока на слизистую гортани. Ward (1988) доказал наличие болезни ГЭР у 72% пациентов с контактными гранулемами голосовых складок. Hill (1991) установил, что наиболее частыми причинами гранулем голосового отростка являются болезнь ГЭР, перенапряжение голоса и интубация.
Чаще всего патологическое действие рефлюксата на гортань проявляется на фоне интубации трахеи, однако слизистая оболочка может повреждаться и в обычных условиях. Little (1985) вызвал подскладковый стеноз у собак путем смазывания подскладкового отдела желудочным соком всего один раз в два дня. Gaynor(1988) продемонстрировал, что степень повреждения тканей коррелирует с продолжительностью воздействия рефлюксата. В 1983 г. Bain описал случайидиопатического подскладкового стеноза, который полностью исчез после лечения болезни ГЭР. Koufman (1991), используя рН мониторинг, обнаружил болезнь ГЭР у 78% детей с подскладковым стенозом гортани.
Globus hystericus впервые был описан Hippocrates около 2000 лет назад. Жалобы на ком в горле предъявляют 4,1% всех амбулаторных пациентов ЛОР врача и лишь в единичных случаях этот симптом действительно является психогенным. Обычно это ощущение возникает из-за отраженных болей при эзофагите,дискоординации мышц пищевода, крикофарингеальной гипертензии или из-за прямого раздражающего действия рефлюксата на слизистую гортани. Ряд исследований показали достоверную связь между рефлюксом и globus hystericus. По разным данным, частота выявления рефлюкса у пациентов с globus pharyngeus колеблется от 73 до 92%.
Contencin и соавт. (1992) исследовали влияние ГЭР на патогенез хронического фарингита и ларингита. С помощью 24-х часового двухуровневого мониторинга пищеводного рН была показана достоверная разница в частоте выявления ГЭР у больных с хроническим фарингитом/ларингитом и у контрольной группы.
Rival и соавт. (1995) считают ГЭР важным фактором в развитии «цервикальных симптомов» — неприятных ощущений в области шеи и глотки, нечеткой локализации. В группе из 216 пациентов наличие болезни ГЭР было выявлено у 73% пациентов. Полное исчезновение или значительное уменьшение симптомов было получено у 84% пациентов, получавших лечение по поводу рефлюкса.
Взаимосвязь между патологией нижних дыхательных путей и болезнью ГЭР была доказана как у детей, так и у взрослых. В 1990 Irwin и соавт. выявили, что болезнь ГЭР по частоте стоит на третьем месте среди причин хронического кашля у пациентов с нормальным иммунным статусом и составляет 21% всех случаев, уступая только синдрому стекания слизи по задней стенке глотки и бронхиальной астме. Интересно, что у 43% всех обследованных пациентов хронический кашель был единственным проявлением болезни ГЭР.
Koufman (1991) с помощью рН мониторинга выявил болезнь ГЭР у 71% пациентов с раком гортани. Употребление табака и алкоголя создает предпосылки для появления рефлюкса за счет снижения тонуса нижнего пищеводного сфинктера, снижения устойчивости слизистой оболочки, дискоординации работы мышц пищевода, задержки опорожнения желудка и стимуляции желудочной секреции. Таким образом, курение и алкоголь неблагоприятно влияют на все физиологические механизмы, защищающие слизистую от рефлюкса. В 1983 г. Olson описал рак голосового отростка, напоминающий контактную язву с грануляционной тканью. ПозжеMorrison, Ward и Hanson (1988) описали 25 случаев рака гортани, развившегося у курильщиков с болезнью ГЭР. Интересно, что у троих из этих пациентов первоначально было доброкачественное заболевание голосовых складок, которое на фоне рефлюкса переродилось в рак в течение 5-8 лет.
Все большее внимание в последнее время обращается на наличие ГЭР у новорожденных и детей младшего возраста. Он обычно проявляется в видерегургитации и, как правило, проходит самостоятельно. Около 50% здоровых двухмесячных детей срыгивают от 2 до 3 раз в день. В 6-месячном возрасте эта цифра уменьшается до 4%, а к году до 1%. У более старших детей также случается срыгивание, хотя статистические данные о наличии ГЭР у более старших детей отсутствуют. Симптомы патологического ГЭР у детей схожи с таковыми у взрослых. У них более часто встречается эзофагит, который при фиброскопии проявляется в виде гиперемии слизистой пищевода. Однако рефлюкс-эзофагит у детей обычно менее выражен, чем у взрослых, и соответствует 1 и 2 стадиям, поэндоскопической класификации эзофагита Savary и Miller. У детей боль в груди и рецидивирующие ларингеальные симптомы также должны вызывать настороженность в отношении ГЭР. Достаточно редко у детей развивается болезнь ГЭР такой выраженности, которая может приводить к эрозивному эзофагиту, стриктурам пищевода или эзофагиту Barrett.
У новорожденных детей из-за попадания желудочного содержимого в нос, трахею и легкие, может возникать стридор, подскладочный ларингит или рецидивирующая пневмония.
4. КЛИНИКА И ДИАГНОСТИКА
Симптомы при болезни ГЭР возникают как следствие воспаления слизистой оболочки, повышения глоточного рефлекса, отраженных болей или приобретенных структурных изменений тканей. Наличие патологического рефлюкса можно заподозрить при таких жалобах, как изжога, дисфония, оталгия, болезненность при глотании, примесь крови в слюне, отрыжка, охриплость голоса, globus pharyngeus, регургитация, хронический кашель, першение в горле, повышенное отхождение мокроты, латеральные шейные боли, ларингоспазм, неприятный запах изо рта и афония. По мнению Koufman (1991), самыми частыми симптомами являются: охриплость (71%), кашель (51%), globus (47%) и повышенное отхождение мокроты (42%). Важно отметить, что отоларингологические симптомы при болезни ГЭР обычно не сочетаются с типичными симптомами диспепсии и изжоги. Это отмечается многими авторами. По данным Kouffman, 57% его пациентов не предъявляли жалоб, типичных для болезни ГЭР, что иллюстрирует скрытый характер течения этого заболевания.
Диагностика болезни ГЭР довольно сложна. Начинается она с настороженности врачей в отношении патологического рефлюкса. Взаимосвязь междухиатальной грыжей и ГЭР в настоящее время уже не рассматривается как диагностически значимый фактор, поскольку хиатальные грыжи выявляются, у 40-60% пациентов с полным отсутствием какой бы то ни было клинической симптоматики. Контрастная бариевая эзофагография выявляет рефлюкс только у 20-33% пациентов. Диагностическое лечение Н2 блокаторами не приводит к успеху у 40% больных, что делает лечение ex juvanitbus малоинформативным. Большая часть диагностических методов сводится к выявлению либо явлений эзофагита либо к регистрации собственно рефлюкса.
«Золотым стандартом» в диагностике рефлюкса является пролонгированный рН мониторинг. Чувствительность и специфичность этого метода приближается к 100%. Это единственный тест, позволяющий зарегистрировать собственно факт рефлюкса. Дистальный датчик должен располагаться на 5 см. выше нижнего эзофагального сфинктера, а проксимальный на 2 см. выше верхнего сфинктера. В норме рН не должен опускаться ниже 4 в течение 6% всего времени, проведенного в вертикальном положении; 1,2% времени, проведенного лежа на спине и 4,2% общего времени исследования. Ложно отрицательные результаты могут возникать из-за технических ошибок при размещении датчиков.
При выборе диагностического метода следует точно сформулировать задачи исследования. Собственно факт рефлюкса можно зарегистрировать с помощью контрастной бариевой эзофагографии, при этом рентгенолог может пытаться вызвать рефлюкс с помощью пробы Valsalva, повышения внутриабдоминальногодавления, определенных положений тела и т.д. Рефлюкс можно зафиксировать с помощью сцинтиграфии после введения в желудок изотопного материала и повышения внутрибрюшного давления.
Если целью исследования является установление связи между рефлюксом и беспокоящими больного симптомами, можно использовать пробу Bernstein(перфузия кислоты в нижние отделы пищевода и оценка возникающих симптомов). Наличие корреляции может говорить о ГЭР как причине жалоб, но в целом эта методика недостаточно надежна.
Если врач хочет оценить выраженность эзофагита, образование стриктур или наличие в пищеводе метапластического эпителия, показана эзофагоскопия и биопсия слизистой.
5. ЛЕЧЕНИЕ
Большая часть пациентов с болезнью ГЭР нуждается просто в симптоматическом лечении. Однако, при выраженном эзофагите цель лечения — разорвать замкнутый круг — рефлюкс, раздражение и воспаление слизистой пищевода, нарушение функции сфинктера, рефлюкс.
Лечение рефлюкса базируется на модификации диеты и образа жизни пациента с периодическим назначением антацидов, желательно под наблюдением гастроэнтеролога. Лечение состоит из трех этапов.
Этап 1
Изменение диеты. Жир уменьшает тонус нижнего пищеводного сфинктера и приводит к позднему опорожнению желудка. Белковая пища, с другой стороны, увеличивает тонус НПС и ее употребление стоит увеличить. Больным рекомендуют исключить шоколад, мятные продукты, газированные напитки, кофеин и спиртные напитки. Следует также избегать переедания и горизонтального положения тела в течение трех часов после еды.
Необходимо бросить курить, не носить сдавливающей одежды, снизить вес тела при его избытке.
Поднятие головного конца кровати как минимум на 15 см. улучшит клиренс пищевода и защитит слизистую от кислоты в ночное время, когда глотательные движения и саливация сведены к минимуму. Высокие подушки не решат проблему, так как перегибание тела будет способствовать рефлюксу. Рекомендуется подкладывать под ножки кровати бруски, конечно, с их надежной фиксацией.
Жидкие антациды назначаются, через час после еды и это снижает выделение кислоты на три часа, что уменьшает активность пепсина. Мероприятий одного только первого этапа недостаточно для пациентов с выраженным заболеванием или осложнениями рефлюкса. Вероятность того, что пациент будет выполнять все назначения врача, прямо пропорциональна времени, затраченному врачом на беседы с больным.
Этап 2
Кроме вышеперечисленного, добавляются медикаменты, которые снижают выделение кислоты в желудке, усиливают тонус НПС и способствуют скорейшему опорожнению желудка. Кислотность эффективно и безопасно снижается h3 блокаторами. Они селективно ингибируют стимуляцию париетальных клеток гистамином. Наиболее распространенными Н2 блокаторами являются циметидин, ранитидин и фамотидин. Фамотидин, препарат третьего поколения, наиболее эффективен (в 40 раз эффективнее циметидина и в 8 раз эффективнее ранитидина). Он снижает как продукцию соляной кислоты, так и активность пепсина. Он не имеет побочных эффектов, характерных для других Н2 блокаторов и безопасен при длительном приеме.
Холинэргические препараты также имеют ряд положительных качеств. Они увеличивают тонус НПС, увеличивают амплитуду пищеводной перистальтики и способствуют опорожнению желудка. Из препаратов этой группы доступны бетанекол, метоклопрамид и цисаприд. Применение старых прокинетическихмедикаментов ограничивалось их нежелательными побочными эффектами. Цисаприд (Cisapride), новый холинергический препарат, не оказывает таких побочных эффектов, как сухость рта, задержка мочи и нарушения внимания и зрения.
Наиболее многообещающим является применение ингибиторов H+K+ATФазы, которые блокируют последнюю фазу синтеза водорода в патогенезе секреции кислоты. В настоящее время доступен только один препарат этой группы, Omeprazole (Prilosec). Такое лечение полностью подавляет как стимулированный, так и базальный синтез иона водорода в течение 24 часов после приема.
Этап 3
Хирургическое лечение хиатальной грыжи, если она имеется, и восстановление НПС. Наиболее традиционная операция для лечения болезни ГЭР этофундопликация по Nissen. Эффективность этой операции приближается к 90% (летальность 0,4%, осложнения 5-20%, частота реопераций 8-18%). Общепринятыми показаниями к операции является наличие плохо переносимых пациентом симптомов, связанных с рефлюксом, не поддающихся полноценно проводимому лечению с максимальной медикаментозной антирефлюксной терапией, или развитие осложнений, требующих срочной операции.
ЗАКЛЮЧЕНИЕ:
Таким образом, патологический гастроэзофагальный рефлюкс является одной из частых причин воспалительных изменений слизистой оболочки верхних дыхательных путей. Традиционное отоларингологическое обследование таких пациентов как правило не позволяет выявить этиологию и патогенез заболевания, а следовательно, назначить адекватные лечебные мероприятия. Необходима настороженность отоларингологов в отношении связи патологического ГЭР с заболеваниями ЛОР органов. Пациенты с упорным, не поддающимся обычной терапии, течением хронического воспаления слизистых оболочек носа, глотки и гортани подлежат консультации гастроэнтеролога.
С уважением и почтением, Ваш врач оториноларинголог (ЛОР).
Карчинский А.А.
Лечение ЛОР-патологии в Харькове.
Doctor-ENT.com.ua 2016.
Гастроэзофагеальная рефлюксная болезнь — Википедия
Гастроэзофагеа́льная рефлю́ксная боле́знь (ГЭРБ) — хроническое рецидивирующее заболевание, обусловленное нарушением моторно-эвакуаторной функции органов гастроэзофагеальной зоны и характеризующееся регулярно повторяющимся забросом в пищевод содержимого желудка, а иногда и двенадцатиперстной кишки, что приводит к появлению клинических симптомов, ухудшающих качество жизни пациентов, повреждению слизистой оболочки дистального отдела пищевода с развитием в нем дистрофических изменений неороговевающего многослойного плоского эпителия, катарального или эрозивно-язвенного эзофагита (рефлюкс-эзофагит), а у части больных — цилиндроклеточной метаплазии (пищевод Баррета)[3].
| Регион | Распространенность, % |
|---|---|
| Северная Америка | 18,1—27,8 |
| Европейские страны | 8,8—25,9 |
| Южная Америка | 23 |
| Средний Восток | 8,7—33,1 |
| Австралия | 11,6 |
| Восточноазиатские страны | 2,5—7,8 |
| Россия | 18-46% |
В целом распространённость ГЭРБ среди взрослого населения составляет до 40%. Однако в отношении распространённости ГЭРБ имеются существенные географические различия, причём количество больных в Западном полушарии и Европейских странах заметно превосходит восточноазиатский регион. В России распространённость ГЭРБ по последним данным составляет 18-46%, причем у 45–80% больных с ГЭРБ обнаруживают эзофагит[4].
Среди больных эзофагитом распространённость пищевода Баррета колеблется от 5 до 30%. На фоне данного прогрессирования, диспластических изменений в метаплазированном по кишечному типу эпителия слизистой оболочки дистального отдела пищевода, наблюдается рост заболеваемости аденокарциномы пищевода[3].
Развитию гастроэзофагеальной рефлюксной болезни способствуют следующие причины:
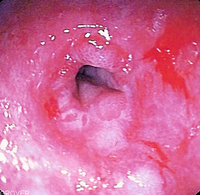 Пептическая стриктура (сужение) пищевода около НПС, являющаяся осложнением хронической гастроэзофагеальной рефлюксной болезни
Пептическая стриктура (сужение) пищевода около НПС, являющаяся осложнением хронической гастроэзофагеальной рефлюксной болезниНа развитие гастроэзофагеальной рефлюксной болезни влияют и особенности образа жизни, такие как стресс, работа, связанная с наклонным положением туловища, ожирение, беременность, курение, факторы питания (жирная пища, шоколад, кофе, фруктовые соки, алкоголь, острая пища), а также приём повышающих периферическую концентрацию дофамина препаратов (фенамин, первитин, прочих производных фенилэтиламина).
Проявляется ГЭРБ в первую очередь изжогой, кислой отрыжкой, которые чаще возникают после еды, при наклоне туловища вперёд или в ночное время. Вторым по частоте проявлением данного заболевания является загрудинная боль, которая иррадиирует в межлопаточную область, шею, нижнюю челюсть, левую половину грудной клетки.
К внепищеводным проявлениям заболевания относят лёгочные симптомы (кашель, одышка, чаще возникающие в положении лёжа), отоларингологические симптомы (охриплость голоса, сухость в горле, тонзиллит, синусит, белый налёт на языке) и желудочные симптомы (быстрое насыщение, вздутие, тошнота, рвота), также к симптомам относят лимфаденопатию и железодефицитную анемию[5].
Диагностика ГЭРБ включает в себя следующие методы исследования:[6][7]
| Методы исследования | Возможности метода |
|---|---|
| Суточное мониторирование рН в нижней трети пищевода |  Определяет количество и продолжительность эпизодов, при которых показатели рН меньше 4 и больше 7, их связь с субъективными симптомами, приёмом пищи, положением тела, приёмом лекарств. Даёт возможность индивидуального подбора терапии и контроля эффективности действия препаратов. Определяет количество и продолжительность эпизодов, при которых показатели рН меньше 4 и больше 7, их связь с субъективными симптомами, приёмом пищи, положением тела, приёмом лекарств. Даёт возможность индивидуального подбора терапии и контроля эффективности действия препаратов. |
| Рентгенологическое исследование пищевода | Выявляет грыжу пищеводного отверстия диафрагмы, эрозии, язвы, стриктуры пищевода. |
| Эндоскопическое исследование пищевода | Выявляет воспалительные изменения пищевода, эрозии, язвы, стриктуры пищевода, Пищевод Барретта. |
| Манометрическое исследование пищеводных сфинктеров | Позволяет выявить изменение тонуса пищеводных сфинктеров. |
| Сцинтиграфия пищевода | Позволяет оценить пищеводный клиренс. |
| Импедансометрия пищевода | Позволяет исследовать нормальную и ретроградную перистальтику пищевода и рефлюксы различного происхождения (кислые, щелочные, газовые). |
Лечение ГЭРБ включает изменение образа жизни, медикаментозную терапию, в наиболее сложных случаях — хирургическое вмешательство. Лечение должно быть направлено на уменьшение рефлюкса, снижение повреждающих свойств рефлюктата, улучшение пищеводного клиренса и защиту слизистой оболочки пищевода[8].
Изменение образа жизни[править | править код]
Пациентам, страдающим ГЭРБ, рекомендуется:
- Нормализация массы тела.
- Необходимо исключить из своего рациона жирную, жареную, острую пищу, шоколад, кофе, крепкий чай, газированные напитки, цитрусовые, лук, чеснок.
- Важно не переедать, принимать пищу малыми порциями, с перерывом в 15-20 минут между блюдами, не есть позже, чем за 3-4 часа до сна.
- Исключение нагрузок, связанных с повышением внутрибрюшного давления, а также ношение тесных поясов, ремней и т. п.
- Приподнятое положение (15-20 см) головного конца кровати ночью.
Медикаментозная терапия[править | править код]
Медикаментозная терапия ГЭРБ направлена, в основном, на нормализацию кислотности и улучшение моторики. Для лечения ГЭРБ применяются антисекреторные средства (ингибиторы протонного насоса, блокаторы h3-гистаминовых рецепторов), прокинетики и антациды.
Ингибиторы протонного насоса (ИПН) более эффективны, чем блокаторы h3-гистаминовых рецепторов и имеют меньше побочных эффектов. Рекомендуется принимать ИПН рабепразол в дозе 20-40 мг/сутки, омепразол в дозе 20-60 мг/сутки или эзомепразол в дозе 20-40 мг/сутки в течение 6-8 недель[7]. При лечении эрозивных форм ГЭРБ ИПН принимаются длительное время, несколько месяцев или даже годы. В этой ситуации становится важным вопрос безопасности ИПН. В настоящее время имеются предположения об увеличении ломкости костей, кишечных инфекций, внебольничной пневмонии, остеопороза. При длительном лечении ГЭРБ ингибиторами протонного насоса, особенно у пожилых пациентов, часто приходится учитывать взаимодействие с другими лекарствами. При необходимости приёма одновременно с ИПН других лекарственных средств для лечения или профилактики иных заболеваний, предпочтение отдаётся рабепразолу и пантопразолу, как наиболее безопасным в отношении взаимодействия с другими лекарствами[9].
Для защиты пищевода возможно применение препаратов — эзофагопротекторов (Альфазокс)[10].
При лечении ГЭРБ применяют невсасывающиеся антациды — фосфалюгель, маалокс, мегалак, алмагель и другие, а также альгинаты топалкан, гевискон и другие. Наиболее эффективны невсасывающиеся антациды, в частности, маалокс. Его принимают по 15-20 мл 4 раза в день через час-полтора после еды в течение 4-8 недель. При редкой изжоге антациды применяются по мере её возникновения[7].
Для нормализации моторики принимают прокинетики[7] — специальные лекарственные препараты, которые усиливают перистальтику желудочно-кишечного тракта. Некоторые представители прокинетиков: Домперидон и Метоклопрамид.
Могут быть назначены витаминные препараты: пантотеновая кислота (витамин B5) и метилметионинсульфония хлорид (иногда условно называемый витамин U[источник не указан 1570 дней]). Пантотеновая кислота восстанавливает слизистые оболочки и стимулирует перистальтику кишечника, что способствует более быстрому выведению пищи из желудка. Таким образом обеспечивается «запирание» сфинктера, расположенного между желудком и пищеводом[11]. Метилметионинсульфония хлорид способствует сокращению желудочной секреции и обеспечивает обезболивающий эффект[12].
Хирургическое лечение[править | править код]
Современные подтвержденные методы лечения включают:
- Магнитный браслет LINX[13], надеваемый на пищевод и не допускающий забрасывания содержимого желудка в пищевод, но не препятствующий попаданию пищи вовнутрь.
- Операция TIF c использованием EsophyX[14], возвращающая желудку естественное состояние и предотвращающая причину болезни.
В настоящее время среди специалистов отсутствует единое мнение в отношении показаний для хирургического лечения. Для лечения ГЭРБ применяется операция фундопликации, выполняемая лапароскопическим способом. Однако даже хирургическое вмешательство не даёт гарантии полного отказа от пожизненной терапии ИПН. Хирургическая операция проводится при таких осложнениях ГЭРБ, как пищевод Барретта, рефлюкс-эзофагит III или IV степени, стриктуры или язвы пищевода, а также при низком качестве жизни, обусловленном:
- сохраняющимися или постоянно возникающими симптомами ГЭРБ, не устраняемыми с помощью изменения образа жизни или медикаментозной терапии,
- зависимостью от приёма лекарств или в связи с их побочными эффектами,
- грыжей пищеводного отверстия диафрагмы.
Решение об операции должно приниматься с участием врачей разных медицинских специальностей (гастроэнтеролога, хирурга, возможно, кардиолога, пульмонолога и других) и после проведения таких инструментальных исследований, как эзофагогастродуоденоскопия, рентгенологическое исследование верхних отделов ЖКТ, манометрия пищевода и суточная рН-метрия[15].
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 В.Т Ивашкин, И.В Маев, А.С. Трухманов, Е.К. Баранская, О.Б. Дронова, О.В. Зайратьянц, Р.Г. Сайфутдинов, А.А. Шептулин, Т.Л. Лапина, С.С. Пирогов, Ю.А. Кучерявый, О.А. Сторонова, Д.Н. Андреев. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению гастроэзофагеальной рефлюксной болезни. — 2017.
- ↑ Маев И.В., Баркалова
