Острицы у кормящей мамы: лечение, симптомы
Если выявлены острицы у кормящей мамы, нужно немедленно обращаться за консультацией к врачу. Дело в том, что все лекарственные препараты для борьбы с паразитами небезопасны для новорожденного ребенка, поэтому именно врач решает, каким способом лечения удастся побороть проблему. Какое лечение назначается при лактации, можно ли применять народные способы и какие меры профилактики помогут избежать рецидивов?
Как заражаются острицами?
Острицами заразиться довольно просто, иногда достаточно тесно пообщаться с зараженным человеком и не помыть руки перед едой, как паразит поселится в организме и будет размножаться. Яйца паразитов могут обитать в грязной воде, на продуктах питания. Острицы относительно безопасные паразиты, они не поражают внутренние органы носителя, при этом живут и размножаются в отделе толстого и тонкого кишечника человека. Заболевание, при котором организм человека заселяют острицы, называется энтеробиозом. Особенно восприимчивы к возбудителю кормящие мамы.
Вернуться к оглавлениюСимптомы заражения
Когда яйца глистов только попадают внутрь тела человека, в частности, кормящей мамы, об этом сложно догадаться. Попадая в кишечник, из яйца выводится сформировавшаяся особь, которая быстро размножается и заполняет кишечник потомством. Яйца острицы предпочитают откладывать на наружном эпителии вокруг ануса. Кладка яиц происходит в ночное время, при этом кормящая женщина ощущает зуд в области анального отверстия. Когда яйца дозревают, и из них выводится паразит, зуд прекращается. Но если у кормящей женщины хроническое заболевание, то раздраженность и зуд беспокоят всегда, даже в дневное время. Попутно развиваются признаки интоксикации, а именно:
- ухудшение общего самочувствия;
- нарушение аппетита и потеря веса;
- появление кожных высыпаний.
Чтобы идентифицировать паразита, начать адекватное и безопасное лечение, кормящая мама должна обратиться за врачебной помощью. Когда все анализы подтвердят наличие в организме остриц, доктор, учитывая положение женщины, подбирает курс терапии, направленной на уничтожение паразитов. Ни в коем случае в процессе грудного вскармливания нельзя заниматься самолечением и подбирать лекарство на свое усмотрение. Можно нанести вред не только себе, но и новорожденному крохе.
Вернуться к оглавлениюДиагностические мероприятия
Анализы лучше сдавать в период, когда самка остриц начинает кладку яиц. Как отличить это время? Во время яйцекладки беспокоит сильный зуд, который невозможно не заметить. Берется мазок с кожного покрова вокруг ануса, затем образец исследуется на наличие в нем яиц. Чтобы подтвердить диагноз и назначить лечение, мазок у кормящей мамы берут несколько раз на протяжении недели. Заражение паразитами будет видно в анализе крови — в плазме эозинофилы будут существенно превышать нормальные показатели.
Вернуться к оглавлениюВ чем опасность?
Во время лактации главная опасность от остриц — заражение грудного ребенка. Хоть для кормящей матери эти паразиты не несут серьезной опасности, для ребенка грудного возраста они приносят достаточно вреда. Размножаясь и раздражая слизистую кишечника и анального отверстия, острицы провоцируют воспалительные процессы в организме крохи, приводят к интоксикации его организма, провоцируют снижение массы тела. Малыш становится плаксивым, плохо спит, а из-за недополучения питательных веществ развивается анемия.
Глистная инвазия провоцирует раздражительность и резкую смену настроения у кормящей матери.У кормящей мамы из-за дискомфорта и постоянного зуда ухудшается настроение, а это может негативно сказаться на выработке молока, в результате чего нормальная лактация невозможна. Если организм еще ослаблен после беременности и родов, то острицы могут спровоцировать воспаление аппендицита. Поэтому при проявлении характерных симптомов требуется немедленно обратиться к доктору за консультацией и назначением лечения.
Вернуться к оглавлениюЛечение остриц у кормящей мамы
При грудном вскармливании важно выявить, насколько организм у мамы поражен острицами. Если их диагностировано в небольшом количестве, то врач порекомендует строго проводить гигиенические процедуры, не брать ребенка немытыми руками, стирать свои вещи отдельно от других. Чтобы самка остриц не могла откладывать яйца на наружных половых органах, кормящей женщине можно вводить в анальное отверстие ватный тампон. Чтобы острицы не попадали на бытовые предметы, нужно каждый день проводить влажную уборку, вытирать пыль и мыть уборную после каждого посещения. Нужно отказаться от сладких продуктов, которые являются благоприятной средой для жизни паразитов. Если требуется применение таблеток от паразитов при грудном вскармливании, врач взвешивает все за и против и назначает схему терапии. При ГВ маме разрешается употреблять такие препараты, как «Пирантел», «Альбендазол» и «Мебендазол»
Вернуться к оглавлениюНародные средства
Промывание кишечника противоглистными растворами безопасный метод для здоровья матери и ребенка.При грудном вскармливании использование мамой настоев и отваров трав не желательно. Дело в том, что острицы — живучие паразиты, для устранения которых нужно применять травы и плоды с токсическим воздействием. Это негативно скажется на здоровье малыша, так как токсины незамедлительно попадут в грудное молоко мамы.
Чтобы облегчить симптомы зуда, можно делать ежедневные промывания кишечника простой кипяченой водой с добавлением небольшого количества соли. Для этого разрешено использовать клизмы. Если предпринять все перечисленные меры, соблюдать гигиенические правила, то через 2 месяца паразиты погибнут самостоятельно.
Вернуться к оглавлениюПрофилактика
Чтобы повторно не заразиться энтеробиозом, нужно регулярно мыть руки после посещения туалета и прогулок на улице. Нужно хорошо мыть употребляемые продукты, на которых могут оседать яйца остриц. Желательно всегда гладить нижнее белье утюгом с паром, который уничтожит яйца. Маме рекомендуется ухаживать за ногтями своими и ребенка — они не должны отрастать до большой длины, чтобы под ними не накапливалась грязь. Соблюдая все правила профилактики, удастся уберечь себя и кроху от энтеробиоза.
Медикаментозное и народное лечение глистов при грудном вскармливании
Лечение гельминтозов во время лактации для женщины нередко связано с большими трудностями, ведь в этот период важно подобрать не только наиболее эффективный, но и максимально безопасный способ терапии, который не принесет вреда грудному ребенку.
Лечение гельминтозов во время лактации для женщины нередко связано с большими трудностями.
Симптомы
При поражении организма глистами возникают следующие симптомы:
- проблемы со стулом (диарея, запоры), тошнота, рвота;
- ухудшение аппетита, снижение веса;
- боли в животе;
- кожная сыпь, зуд;
- головные и мышечные боли;
- быстрая утомляемость, вялость;
- повышение температуры тела до +37…+38°С.
Некоторые виды гельминтов вызывают специфические симптомы. Например, острицы провоцируют сильный зуд в области анального отверстия, особенно в вечернее и ночное время, а аскариды — сухой надрывный кашель и аллергический насморк.
Чем опасно заражение глистами для ребенка
Заражение паразитами при грудном вскармливании влияет в первую очередь на организм женщины, однако любые изменения в ее состоянии немедленно отражаются и на грудном ребенке. Малыш чутко ощущает постоянную усталость, раздражительность и нервозность мамы, спровоцированную жизнедеятельностью глистов.
Кроме того, кормящая женщина, страдающая гельминтозом, испытывает дефицит полезных веществ и не может передать младенцу вместе с грудным молоком все необходимые витамины и минералы, что может негативно сказаться на развитии ребенка.
Гистамин, вырабатывающийся в организме матери в ответ на токсины, выделяемые глистами, способен вызывать сильные аллергические реакции не только у нее самой, но и у младенца.

Гистамин, вырабатывающийся в организме матери в ответ на токсины, способен вызывать сильные аллергические реакции.
Если женщина страдает энтеробиозом, она может легко заразить паразитарной инфекцией ребенка, т. к. возбудители заболевания передаются от человека человеку контактно-бытовым путем, причем чаще всего через постельное белье.
Передаются ли глисты через молоко
Через грудное молоко яйца и личинки гельминтов не передаются, поэтому женщине не стоит прекращать естественное вскармливание, если у нее обнаружились паразиты.
Как лечить гельминтоз у кормящей мамы
Лечение глистов при грудном вскармливании требует приема безопасных для кормящей матери и новорожденного препаратов, однако употреблять противопаразитарные лекарства можно только по назначению специалиста и под его строгим контролем, поэтому в первую очередь женщине следует обратиться к врачу.
В качестве вспомогательной меры можно применять безвредные средства народной медицины.
Также необходимо тщательно соблюдать меры гигиены, чтобы исключить заражение ребенка и повторное самоинфицирование.
Препараты
Большинство препаратов, широко используемых при лечении глистных инвазий у детей и взрослых, строго запрещено в период лактации из-за высокой токсичности. Женщине следует воздержаться от приема антигельминтиков на основе альбендазола, мебендазола, левамизола. Если врач назначает кормящей матери медикаменты, противопоказанные при лактации, ей придется отказаться от грудного вскармливания на весь период лечения.
Единственными разрешенными при ГВ лекарственными средствами являются таблетки Пирантел и Пиперазин. Активные вещества этих препаратов проникают в грудное молоко в минимальных количествах и не оказывают негативного воздействия на организм младенца. В то же время они эффективно борются с червями и помогают кормящей матери быстро избавиться от глистных инвазий разного вида. Продолжительность курса терапии и дозировка препаратов определяется индивидуально в зависимости от типа и тяжести заболевания.
При лактации также можно использовать противопаразитарные ректальные свечи с натуральным составом. Бороться с глистами помогут суппозитории Гельмавитол, Конфетан, Нигелла Сатива, Простада.
Народные средства
Вывести гельминтов без вреда для здоровья ребенка допускается при помощи народных средств. Избавиться от глистов помогут следующие рецепты:
- Ежедневно натощак принимать 1 стакан свежевыжатого морковного сока. Для усиления эффекта напиток можно смешивать с соком редьки (в пропорции 1:1).
- Каждый день следует съедать 300 г сырых очищенных тыквенных семечек, тщательно разжевывая их. Для лучшего усвоения можно смешивать измельченные ядра с небольшим количеством растительного масла.
- 1 головку чеснока очистить, измельчить и залить 200 мл молока. Затем смесь поставить на огонь и прокипятить в течение 10 минут. Готовое средство процедить, разделить на 3-4 равные порции и употреблять в течение дня во время приема пищи.
Любые народные средства при лактации нужно применять с большой осторожностью, предварительно убедившись в том, что у младенца отсутствует аллергия на применяемые в рецепте ингредиенты.
Не следует использовать нетрадиционную медицину в качестве основы лечения гельминтоза: это может привести к тому, что глисты не погибнут, а начнут мигрировать в организме, вызывая различные осложнения со стороны внутренних органов.
Меры профилактики
Чтобы защитить себя от заражения глистами, кормящей маме нужно как можно чаще мыть руки с мылом, тщательно очищать продукты, особенно сырые овощи и фрукты, отказаться от употребления некипяченой водопроводной и ключевой воды и избегать тесных контактов с животными. Мясо и рыбу необходимо подвергать длительной термической обработке.
Гельминтоз у подростков, взрослых, беременных и кормящих
Антибиотики и грудное вскармливание — Доктор Комаровский
Глисты — Школа доктора Комаровского
Если глисты у женщины уже обнаружены, важно провести в жилище генеральную уборку, продезинфицировать все поверхности, постирать и погладить одежду и постельное белье. Это снизит риск заражения ребенка паразитами.
Как сохранить лактацию
Если кормящей матери пришлось прибегнуть к использованию препаратов, требующих временного прекращения лактации, она может столкнуться с тем, что во время терапии выработка грудного молока сильно ухудшится. Такая же ситуация может наблюдаться и вследствие влияния тяжелых форм гельминтоза.
Чтобы сохранить лактацию, в период лечения необходимо регулярно сцеживать молоко. После окончания терапии женщине необходимо как можно чаще прикладывать ребенка к груди, при этом следует практиковать тесный контакт «кожа к коже». Особое внимание рекомендуется уделить ночным кормлениям, т. к. в темное время суток молоко вырабатывается интенсивнее.
Улучшить лактацию помогут теплые водные процедуры, массаж грудных желез и употребление лактогонных продуктов.
В самых крайних случаях, когда все другие способы нормализации грудного вскармливания не приносят эффекта, женщина может воспользоваться специальными препаратами для увеличения выработки молока (Апилак, Лактогон, Млекоин, Апилактин).
лечение остриц, аскарид и других гельминтов при ГВ с помощью медикаментов и народных средств

Во время грудного вскармливания женщина сталкивается с понижением иммунитета. Это приводит не только к различным вирусным заболеваниям, но и к такой деликатной проблеме, как появления всевозможных паразитов.
Глисты у кормящей мамы совсем не редкость. И если в обычной ситуации избавиться от них не составляет проблемы, то на ГВ большинство эффективных лекарств запрещены. Эта статья расскажет, как вовремя распознать опасность и какие лекарственные препараты можно принимать.
Какими бывают гельминты?
Справка! То, что живущие в организме женщины паразиты способны повлиять на лактацию или навредить малышу доказано не было.
Однако, они могут передаться ребенку. К тому же здоровье матери тоже важно. Для того, чтобы оценить возможный вред надо разобраться в том, какие виды глистов бывают.
Паразиты делятся на группы:
- Круглые черви (нематоды) – это распространенные острицы, аскариды, трихинеллы и власоглав.
- Ленточные черви (цестоды) – это бычий и свиной цепень, а также широкий лентец.
- Плоские черви (трематоды) – это печеночный и легочный сосальщик, а также кошачья двуустка и другие.
Среди кормящих мам наиболее распространено заражение первой группой, в частности острицами и аскаридами.
к оглавлению ↑Острицы
 Острицы – это маленькие, длиной несколько миллиметров, черви. Их характерная особенность – это веретенообразная форма. В каловых массах они напоминают множество волосков. Самки крепятся к стенкам кишечника и постепенно продвигаются к анальному отверстию, чтобы отложить там яйца.
Острицы – это маленькие, длиной несколько миллиметров, черви. Их характерная особенность – это веретенообразная форма. В каловых массах они напоминают множество волосков. Самки крепятся к стенкам кишечника и постепенно продвигаются к анальному отверстию, чтобы отложить там яйца.
Острицы передаются через бытовые предметы: их можно подхватить, взявшись за дверную ручку или после рукопожатия. Именно поэтому они так распространены в детских коллективах. Во время лактации заражение острицами доставит женщине массу неудобств, а вывести их может быть очень сложно. Лечение может длиться до года и должно включать в себя полное исключение повторных заражений.
к оглавлению ↑Аскариды
Взрослая особь аскариды выглядит как веретенообразный червь красноватого оттенка. Длина может достигать от 25 до 40 см. Часто зараженный человек узнает о проблеме только когда обнаруживает после похода в туалет мертвую особь.
Аскариды попадают в организм человека вместе с землей, растениями или водой через рот. К заражению ведет в основном пренебрежение гигиеной, ведь яйца паразитов легко удаляются после мытья рук или нагревании выше 50 градусов. Кормящая мама может долго не знать о заражении аскаридами, ведь ранняя практические бессимптомная стадия развития длиться около 3 месяцев.
к оглавлению ↑Как распознать опасность?
Не редки случаи, когда гельминты годами находятся в организме кормящей женщины и никак себя не проявляют. Симптомы заражения паразитами:
- зуд в области анального отверстия;
- вздутия, появление диареи или запора;
- тошнота, боли в желудке;
- хроническая усталость;
- снижение веса;
- постоянные вирусные заболевания.
Справка! Для точной диагностики сдается анализ кала. В некоторых случаях понадобится многократный забор материала.
При затруднении диагностики проводятся дополнительные анализы, способные выявить тот или иной вид паразитов.
к оглавлению ↑Лечение при ГВ
 Каждая группа паразитов чувствительна к определенным препаратам, поэтому нельзя одной таблеткой избавиться от заражения сразу несколькими видами. Помимо этого, на выбор лекарства влияет общее состояние кормящей мамы. Чтобы избежать рисков назначать препарат врач может только когда убедиться каким конкретным видом паразитов поражен организм.
Каждая группа паразитов чувствительна к определенным препаратам, поэтому нельзя одной таблеткой избавиться от заражения сразу несколькими видами. Помимо этого, на выбор лекарства влияет общее состояние кормящей мамы. Чтобы избежать рисков назначать препарат врач может только когда убедиться каким конкретным видом паразитов поражен организм.
Медикаментозное лечение паразитов нельзя производить во время болезни женщины, обострении хронических недугов, а также в период месячных.
к оглавлению ↑Лекарственные препараты
Все препараты, применяемые для травли паразитов в организме токсичны и, в большинстве своем, противопоказаны кормящим мама. Женщине либо придется отказаться от лактации на период лечения, либо ждать ее окончания.
Список препаратов, допустимых для лечения кормящих мам от паразитов:
- Пиперазин – единственное лекарство, однозначно разрешенное при ГВ. Помогает избавиться от круглых червей, в том числе остриц.
- Пирантел (Гельминтокс) – лечение препаратом допустимо только под тщательным наблюдением врача.
При ГВ противопоказаны:
- Декарис (левамизол).
- Вормин и Вермокс (мебендазол).
Важно! При заражении мамы паразитами лечится должны все члены семьи, кроме новорожденного.
Достаточно разового приема препарата, но, по истечению 14 дней его надо повторить. Это связано с циклом развития яйца гельминта. Лечение действует только на взрослые особи, поэтому второй раз лекарство принимают для уничтожения подросших паразитов.
 Для профилактики повторного заражения в доме необходимо провести генеральную уборку с обязательно обработкой дезинфицирующим средством всех поверхностей, кипячением белья и полотенец. Посуду и предметы личной гигиены надо либо прокипятить, либо промыть мыльным раствором.
Для профилактики повторного заражения в доме необходимо провести генеральную уборку с обязательно обработкой дезинфицирующим средством всех поверхностей, кипячением белья и полотенец. Посуду и предметы личной гигиены надо либо прокипятить, либо промыть мыльным раствором.
Если анализы показали у кормящей женщины заражение ленточными червями – лечение необходимо проводить только в условиях стационара. Препараты для уничтожения этих видов паразитов являются токсичными и после их применения потребуется специальная терапия.
После приема лекарств врач может рекомендовать перерыв в лактации. В таком случае дневное молоко необходимо сцеживать, а малыша временно перевести на искусственное вскармливание.
к оглавлению ↑Народные средства при кормлении грудью
В основном народные методы направлены на устранение самых распространенных паразитов – остриц. Суть заключается в использовании и употреблении продуктов, не переносимых острицами.
Официальная медицина не считает, что подобные методы лечения способны избавить от паразитов и признает их применение только в качестве профилактических мер.
Популярные народные средства:
- Тыквенные семечки. Самым распространенным и эффективным принято считать лечение сырыми тыквенными семечками. Их можно употреблять как в целом виде, так и истолочь, и смешать с растительным маслом в пропорции 1 к 1. Принимать семечки надо натощак минимум три дня подряд.
- Чеснок. Головка чеснока измельчается и смешивается с водой либо растительным маслом. Принимать получившуюся кашицу надо на ночь в течение 5-7 дней.
- Морковь. Свежая морковь тоже обладает паразитогонным эффектом. Употреблять овощ можно как в сыром виде, так и его свежевыжатый сок.
На время лечения от остриц следует полностью отказаться от сладкого.
к оглавлению ↑Профилактика
 Лучше профилактикой глистов для кормящей мамы будет поддержание личной гигиены:
Лучше профилактикой глистов для кормящей мамы будет поддержание личной гигиены:
- тщательное мытье рук;
- ежедневная смена нижнего белья;
- постельное белье также должно регулярно меняться;
- у женщины должно быть индивидуальное полотенце;
- стирка белья при температуре выше 50 градусов и проглаживание утюгом;
- регулярная стрижка ногтей;
- промывание зубной щетки мылом.
Совет! Если регулярно смазывать кожу вокруг заднего прохода цинковой мазью, это уничтожит выползающих самок остриц.
Особый подход у кормящей женщины должен быть к употреблению продуктов. Чтобы избежать риска заражения глистами, надо тщательно и с мылом мыть любые фрукты и овощи перед употреблением. Мясо и рыба употребляются только в полностью готовом виде. Следует избегать копченостей и сушеной рыбы, а также суши и роллов с сырой рыбой.
Если в доме есть животные, их мытьем и вычесыванием должен заниматься кто-нибудь другой. После контакта с питомцем кормящей женщине необходимо каждый раз мыть руки.
к оглавлению ↑Заключение
Заниматься лечением такого серьезного заболевания, как заражение паразитам должен врач. После необходимых анализов он сможет подобрать лекарство и правильно назначить его дозировку.
Следует помнить, что любой принимаемый женщиной препарат попадает в кровь, а уже оттуда и в грудное молоко. При неправильном лечении токсичные вещества могут плачевно сказаться на здоровье малыша.
народные средства, первые признаки, причины возникновения, схема
Содержание статьи
Токсоплазмоз: лечение у человека народными средствами
Многие годы пытаетесь избавиться от ПАРАЗИТОВ?
Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов принимая каждый день…
Читать далее »
Токсоплазмоз относится к категории серьезных недугов, причиной появления которого считается жизнедеятельность паразитов. Заболевание является угрозой для человеческого здоровья, поскольку срывает деятельность органов, важных для жизни. К примеру, паразитирующие организмы могут легко проникать внутрь мышечной ткани сердца, в нервную систему или легкие.
Как правило, возбудитель заболевания попадает в организм человека через рот, то есть вместе с зараженной едой. Паразит проживает на недостаточно хорошо вымытых руках, продуктах питания, посуде. Инфицирование также может произойти из-за употребления пищи, которая не прошла достаточную термическую обработку.
Реже заражение происходит во время проведения операции переливание крови от носителя паразита к здоровому человеку или при пересадке внутренних органов. Перечисленные способы заражения относятся к приобретенной форме заболевания.
Беременная женщина может инфицировать еще не рожденного ребенка внутриутробно. Паразиты могут проникнуть к эмбриону, проникнув сквозь плаценту. В описанной ситуации недуг считается врожденным.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Первоначальным носителем паразита являются животные, например, овцы, коты, собаки, коровы и так далее. Заражение также может произойти из-за контакта с диким зверем. В городе инфицирование чаще всего происходит из-за представителей семейства кошачьих.
Симптомы
Часто болезнь протекает без каких-либо клинических проявлений.
Однако встречаются и случаи, когда больной жалуется на ряд признаков, выявляемых и на раннем этапе. Симптоматика также во многом зависит от типа проявления недуга.
Врожденной форме заболевания характерны такие симптомы:
- Сонливость.
- Высокая температура.
- Озноб.
- Слизистые оболочки и кожа желтеет.
- Высыпания на поверхности кожных покровов.
- Апатичность, болезненность в суставах и мышцах.
- Нарушения работы органов зрения.
- Увеличение селезенки и печени.
Приобретенное заболевание в стадии острого течения сопровождается такой симптоматикой:
- Мигрени.
- Слабость, быстрая утомляемость.
- Снижение уровня работоспособности.
- Тянущие боли в суставах и мышцах.
При хроническом токсоплазмозе у больного наблюдается:
- Бессонница, нарушения сна.
- Временные галлюцинации.
- Общая слабость.
- Приступы мигрени.
- Утрата аппетита.
- Сильный жар.
- Апатия к происходящему.
Чаще всего врачи диагностируют хроническую форму недуга в его латентном течении, когда токсоплазмоз проходит без проявления каких-либо клинических симптомов.
Наиболее опасны случаи инфицирования, когда паразит поражает беременную женщину. Серьезность последствий для ребенка во многом зависит от срока беременности, когда произошло заражение. Результатом может стать общая интоксикация организма, энцефалит или желтуха.
Имеется также ряд особенно тяжелых осложнений, среди которых микроц
Лечение глистов при грудном вскармливании у кормящей мамы
Автор Артемий Мухоморов На чтение 6 мин. Опубликовано
Во время кормления у мам снижается иммунитет. Они чаще других болеют вирусными заболеваниями, у них могут появиться и глисты. Как их вовремя обнаружить? В чем заключается опасность гельминтов для кормящих мам?
Какие таблетки можно пить женщинам во время лактации? Какие есть народные средства от избавления глистов? Ответим на поставленные вопросы и разберемся в теме.
Как обнаружить глисты у кормящей мамы?
Различные гельминты могут несколько лет не проявлять себя, поселившись в человеческом организме. Если же началось обострение, то появляются следующие симптомы болезни:
- зуд в заднем отверстии;
- болевые ощущения в желудке;
- диарея;
- метеоризм;
- постоянная усталость;
- запоры;
- тошнота;
- уменьшение веса.
Опасность глистов при ГВ (лактации)
- Из-за постоянного зуда, кормящая мама становится нервной, мало спит. Это сказывается на спокойствии и малыша. Он чувствует состояние матери и начинает капризничать.
- Если женщина при лактации находится постоянно в раздраженном состоянии, то это сказывается на оттоке молока и восстановлении матки после родов. Грудной ребенок перестанет получать полезные вещества в полной мере, это скажется на его развитии.
- Глисты часто прилипают к стенкам кишечника и нарушают целостность слизистой, это провоцирует воспалительные реакции и энтероколит.
- Из-за гельминтов кормящей мамы обостряются дерматологические заболевания, например, экземы.
- Если глисты попали в половые органы, то они могут вызвать вульвовагинит. Появляются воспаления в мочевыводящих путях.
- Питательные вещества, так необходимые для кормящей мамы и грудного малыша, плохо усваиваются.
Как лечить глисты у кормящей мамы
Самостоятельно выбирать препараты от паразитов и пропивать курс кормящим мамам не рекомендуется. Сначала нужно сходить к врачу, сдать анализы. Специалист после проведенных обследований, выявит тип глистов и подберет против них подходящее лекарство.
Рекомендуем прочитать: Стопразит — эффективное лекарство от паразитов.
В период кормления грудью не стоит принимать:
- вормин;
- декарис;
- вермакс.
А что же можно принимать от глистов кормящей маме? Специалист для женщин в период лактации чаще всего выписывает — Пиперазин. Его следует пить не только зараженной матери, но и всем другим членам семьи, кроме грудничка. Лекарство пьется дважды в сутки. Повторный прием можно пройти через 14 дней.
Пирантел — второе лекарство, безопасное для кормящей женщины. При наличии глистов, его пьют однократно. Медикамент не задерживается в кровеносной системе, поэтом состав грудного молока не меняется. После приема Пирантела желательно закрыть на ночное время заднее отверстие, чтобы самки не смогли отложить яйца.
Читайте также: Какие признаки гельминтоза у детей существуют, на что обратить внимание?
Жизненный цикл аскариды — как развивается личинка: подробнее.
Противопаразитный препарат Интоксик: https://parazity-gribok.ru/parasites/worms/preparat-intoksik.html
Народные средства от глистов при кормлении
Если кормящая мама боится пить лекарства, она может воспользоваться народными методами избавления от глистов:
- Если съедать в день небольшой кусочек чеснока до приема пищи и после, то глисты со временем все погибнут. Но это средство не подходит людям, которые находятся постоянно в обществе.
- Если выпивать каждый день по стакану свежего морковного сока, то глисты в скором времени исчезнут.
- Избавиться от глистов кормящей маме или беременной женщине помогут тыквенные семечки. Их необходимо кушать 2 столовые ложки в сутки на протяжении 14 дней.
- Гранат поможет укрепить иммунитет, благодаря антиоксидантам. Его следует кушать один раз в сутки, чтобы организм смог справиться с воспалениями и инфекциями.
- Необходимо смешать сок папайи и яблочный уксус в равных долях и пить по ½ стакана в сутки. Эта смесь эффективно уничтожает глистов и выводит их из организма.
- Чтобы устранить запоры при прогрессировании болезни, нужно больше употреблять клетчатки. Она приведет работу кишечника в норму.
- Если каждый день кушать йогурты с пробиотиками, то это улучшит работу всей пищеварительной системы.
- Хорошо помогает в борьбе с глистами рисовая каша с добавлением в нее гвоздичного порошка и имбиря.
- Не стоит есть во время лечения сладкое.
- Если зуд в анальном отверстии сильно беспокоит, то делается клизма теплой водой с добавлением шепотки соли.
- Если смазать задний проход цинковой мазью, то это поможет уничтожить выползших оттуда самок глистов.
Профилактические меры против глистов
- Чтобы в организме не завелись гельминты, необходимо проводить ежедневную гигиену.
- Всегда надо мыть руки перед едой, после посещения туалета и прогулки на улице.
 Проглаживать детские вещи с двух сторон — необходимая мера защиты ребенка от паразитовПолотенца и постельное белье необходимо часто стирать при высоких температурах. У каждого члена семьи должно быть свое полотенце. После стирки все вещи гладятся, под влиянием высокой температуры, все паразиты погибнут, уменьшится риск появления их в организме.
Проглаживать детские вещи с двух сторон — необходимая мера защиты ребенка от паразитовПолотенца и постельное белье необходимо часто стирать при высоких температурах. У каждого члена семьи должно быть свое полотенце. После стирки все вещи гладятся, под влиянием высокой температуры, все паразиты погибнут, уменьшится риск появления их в организме.- Нижнее белье нужно менять один раз в сутки.
- В доме или квартире надо делать ежедневную влажную уборку.
- Зубная щетка должна быть у каждого члена семьи своя. После чистки зубов, щетины хорошо промываются под потоком воды, чтобы на ней не скапливались бактерии и микробы.
- Все продукты проходят обработку, тепловую либо влажную. Если овощи или фрукты едятся в сыром виде, их моют не только проточной водой, но и обдают кипятком. Если на них есть отрезки, в которых скопились кусочки земли, их необходимо удалить. Обрабатывать кипятком фрукты либо овощи стоит около 5−7 минут, чтобы все паразиты погибли.
- Если рыбу или мясо не достаточно термически обработать, то это может привести к появлению глистной инвазии. Опасными продуктами в связи с этим являются сушеная рыба и домашние копчености.
- Не нужно гладить бездомных животных, потому они являются переносчиками токсокароза.
- Ногти коротко подстригаются, чтобы под ними не скапливалась грязь.
Итак, подведем итоги:
- Чтобы не появились глисты, необходимо проводить профилактические мероприятия.
- При их обнаружении, необходимо срочно начать лечение.
- Нельзя во время кормления грудью назначать себе самостоятельно лекарства.
Полезное видео по теме — доктор Комаровский о глистах:
Профилактика и лечение гистов у кормящей мамы в период лактации
Глисты — такой вид паразитов, который может поразить любого человека, кормящие мамы не будут исключением. В условиях пониженного иммунитета ими заражаются женщины, впоследствии сталкиваясь с проблемой избавления от них.
Присутствие глистов во время беременности или уже после появления малыша на свет, в период лактации является серьезной проблема, поскольку применять лекарства в период кормления грудью не рекомендуется.
[list h3 h4]Если глисты оказывают серьезные проблемы для организма молодой мамы, то, с целью обеспечения безопасности ребенка, врачи даже рекомендуют отказаться от грудного кормления. Конечно, существуют и народные методы избавления от гельминтов, но их назначают и применяют только под контролем врача.
Содержание статьи
Причины обнаружения гельминтов после беременности
Глисты — самый многочисленный вид паразитов, который можно обнаружить в организме человека и животных. Самыми распространенными считаются острицы, нематоды и ленточные черви. Ими можно заразиться от инфицированного человека или животного.
Чаще всего заражение происходит при несоблюдении элементарных норм санитарной обработки помещения и при игнорировании правил личной гигиены, а также при слабом иммунитете.
Иногда гельминты могут жить в организме человека несколько лет и никак не проявлять себя до тех пор, пока зараженный не обнаруживает симптомы, указывающие на наличие глистов. На присутствие гельминтов могут указывать вздутие и боли в животе, запоры, тошнота и рвота, расстройство пищеварительного тракта, резкое уменьшение массы тела, зуд и постоянная усталость.
Избавиться от паразитов можно, пропив курс лекарственных препаратов, назначенных врачом. Также необходимо тщательно следить за личной гигиеной, проглаживать все нательное и постельное белье.
Однако стоит понимать, что все противогельминтные препараты опасны для ребенка, поэтому кормление грудью на период лечения необходимо будет приостановить.
Почему гельминты часто обнаруживаются во время беременности или после родов?
Глисты могут спокойно существовать в организме человека не один год, а зараженный может даже не ощущать их присутствия. Только спустя какое-то время появится зуд в области ануса, боль в желудке, метеоризм, вздутие, диарея или запор, усталость, резкое изменение веса, тошнота. В этот период человек становится чувствителен к аллергенам, вследствие чего на коже появляется сыпь, может развиться бронхиальная астма.
В результате такого скрытого присутствия паразитов в организме, беременная или уже родившая женщина может обнаружить гельминтов, заражение которыми произошло еще в юношеском возрасте.
Чтобы наверняка определить, заражен ли человек, необходимо сдавать кал на анализ. Проводить такую форму диагностики рекомендуется несколько раз, так как не всегда гельминты или их яйца могут попасть в исследуемую форму.

Разрешено ли грудное вскармливание в период лечения?
Существующие лекарственные препараты для избавления от глистов не всегда безопасны, особенно во время грудного вскармливания. Они избавляют не только от паразитов, но и от ценнейших полезных веществ, на которые беден истощенный материнский организм и еще не сформировавшийся детский. Кроме этого, препараты могут вызывать понос, тошноту и другие отрицательные последствия.
Первое, что нужно сделать — обратиться за консультацией к врачу. Если начать лечение раньше, будет возможность быстрее избавиться от нежелательных последствий. Специалист в данном случае поможет провести правильную щадящую терапию. Важно полностью пройти назначенный курс.
Приготовьтесь к тому, что придется отказаться от грудного кормления малыша. Связано это с тем, что народные методы малоэффективны, а медикаментозные препараты токсичны.

Следует понимать, что такая вынужденная мера носит временный характер и к грудному вскармливанию можно будет вернуться после прохождения курса и сдачи анализов, подтверждающих эффективность лечения. Поэтому врачи рекомендуют заменить молоко мамы на качественные смеси, а после завершения лечения и вывода токсинов из организма кормящей, возобновить кормление грудным молоком.
Как кормящей матери наверняка избавиться от глистов и не навредить ребенку?

Глисты при грудном вскармливании лечатся, как и в обычной ситуации. Щадящих технологий попросту не существует, именно поэтому врачи рекомендуют прерывать кормление.
Медикаментозное лечение
Обнаружив глисты у кормящей мамы, лечение назначается врачом-инфекционистом. Самостоятельные попытки избавиться от глистов запрещены!
Не забывайте о том, что иногда и народные средства могут стать причиной неприятных последствий. Для достижения быстрого результата, а также с целью скорейшего восстановления ГВ (грудного вскармливания), чаще назначают одноразовый прием лекарств. В настоящее время существуют таблетки со специальным составом, допустимым в период лактации. Какой именно препарат назначат, зависит от вида паразита.
- Нематоды (острицы, аскариды, власоглав, некоторые ленточные виды) лечат Пирантелом, Вормилом, Вермоксом.
- Плоских гельминтов (печеночный и легочный сосальщик, кошачья, китайская, ланцетовидная двуустки) устраняют с помощью Холоксила, Цистида.
В случае назначения препарата нужно четко следовать необходимой инструкции по применению, соблюдать дозировку, наблюдаться у врача.
Пирантел относят к классу умеренно опасных препаратов. Точное его влияние на грудное молоко не установлено, поэтому вскармливание отменяют на период лечения. Кормящая просто временно сцеживает молоко, но ребенку его не дает. Курс приема лекарства около 3 дней.
Вермокс при приеме следует запить большой порцией воды. Если появилась тошнота, диарея либо другие негативные последствия, рекомендуется принять сорбент. Помните, только врач должен назначать препарат для лечения!
Лечению должны предшествовать анализы с четким определением вида глистов! Только правильная терапия поможет избежать неприятных негативных последствий для организма.

Альтернативные средства
Альтернативные методики действительно имеют место быть. Но в период беременности или лактации необходимо находиться под контролем врача. Под его же наблюдением проводится лечение. Перечислим наиболее известные и применяемые средства, одобренные здравоохранением.
- Малоизвестна, но действительно эффективна морковь. Каждый день рекомендуется выпивать по одному стакану свежевыжатого морковного сока;
- Экзотический сок папайи и яблочного уксуса в равных порциях смешивают и употребляют по половине стакана в день;
- Не стоит забывать о пользе семечек тыквы, которые употребляют по 2 столовые ложки в день в течение двух недель;
- Существует рецепт рисовой каши, смешанной с порошком гвоздики и имбирем;
- Чеснок употребляют до и после еды. Это действенный метод, но для его эффективности требуется время;
- Гранат эффективен при любых инфекциях благодаря антиоксидантным свойствам;
- Клетчатка не только способствует очищению кишечника и избавлению от запоров, она необходима для нормального функционирования человеческого организма. Дополнять ее следует пробиотиками или йогуртами.

Профилактические меры
Чтобы обезопасить себя и своего ребенка от возможной неприятной ситуации заражения паразитами, следует соблюдать правила гигиены. Чаще мыть руки, проводить уборку в доме. Своевременная замена постельного белья и его глажка также входят в перечень профилактических мер по защите от заражения гельминтами. Следить нужно за всеми членами семьи, особое внимание уделять маленьким детям. В случае их заболевания необходимо сразу проводить лечение, чтобы обезопасить себя и младенца.
В пищу следует употреблять только чистые овощи и фрукты, которые лучше всего ошпаривать кипятком. Мясо и рыба должны пройти глубокую термическую обработку. Избегайте покупки продуктов на случайных рынках и открытых прилавках, так как мухи, концентрация которых в таких местах превышает норму, могут переносить глистов или их яйца. Аккуратность и бдительность — залог отсутствия паразитов как в период беременности, так и во время грудного вскармливания малыша!
Как принимать Пиперазин в период грудного вскармливания
Паразитарные заболевания могут возникать у взрослого, ребенка, беременной женщины или кормящей матери. После заражения, на фоне ослабленного иммунитета развивается гельминтоз, нуждающийся в срочном лечении. Противогельминтные средства назначаются только лечащим врачом, а их прием расписывается схемой, которую необходимо безоговорочно соблюдать. Активный состав препаратов, с формой выпуска таблетки или суспензии для перорального приема, токсичен не только для паразитов, но и пациентов. Матерям, которые кормят грудью новорожденного малыша, следует быть особенно осторожными, ведь с молоком в организм грудничка могут попасть токсические вещества. Чем поможет Пиперазин при грудном вскармливании?

Как можно заразиться острицами?
Острицы – это небольшие по размеру паразиты, которые относятся к нематодам. Такие гельминты поражают кишечник пациента, и только в желудочно-кишечном тракте проходит их жизненный цикл. Распространиться через кровь или лимфу острицы не могут. Патогенные паразиты вызывают развитие заболевания, которое требует срочного лечения. Как происходит заражение? Энтеробиоз возникает вследствие неправильной гигиены тела или употребления некачественных продуктов. Заразиться острицами могут и взрослые, и дети. Грудное вскармливание (гв) – это особый период в жизни женщины, когда от ее образа жизни зависит здоровье ребенка. Если в ходе диагностики, у пациентки обнаружены острицы, лечение не откладывают, а лишь подстраивают терапию под индивидуальные особенности организма женщины.


Энтеробиоз и его симптомы
Кормление грудью – это ежедневный процесс, и от питания матери или употребленных ею продуктов, зависит самочувствие ребенка. Какие симптомы должны насторожить заботливую мать? Спустя неделю после заражения острицами у женщины появляются первые признаки энтеробиоза:
- дискомфорт и зуд в области заднего прохода;
- общая усталость, апатия, недомогание и слабость;
- головные боли и сильные мигрени;
- аллергические реакции и высыпания на кожном покрове;
- боли внизу живота.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>
На начальных стадиях, паразитарное заболевание протекает бессимптомно, и редко досаждает кормящей матери. Со временем в кале пациентки появляются мелкие паразиты, что является поводом для обращения к врачу. Даже незначительные симптомы энтеробиоза не должны оставаться без внимания со стороны родителей ребенка, находящегося на грудном вскармливании. Женщина обязана заботиться о собственном здоровье, защищая малыша от опасности развития паразитарного заболевания или интоксикации организма от приема лекарственных препаратов.


Диагностика заболевания
После проявления первых симптомов паразитарного заболевания, женщина консультируется с врачом. На основе жалоб и общих симптомов недомогания, специалист назначает диагностику, которая позволит выявить причину развития болезни. Лабораторные исследования могут дать наиболее точную информацию о том, какие изменения произошли в женском организме. Общий анализ крови, соскобы, взятые со складок анального отверстия, сопрограмма и дополнительные исследования позволят поставить точный диагноз в кратчайшие сроки.
Для пациентки во время лактации диагностика организма при подозрении на энтеробиоз абсолютно безопасная. После определения диагноза, женщине предстоит пройти обследование внутренних органов для выявления скрытых и хронических заболеваний. На основе полученных результатов анализов, врачом назначается эффективная и безвредная для кормящей женщины терапия.
Лечение кормящей матери
Лечение матери происходит по особой, индивидуальной схеме. Подбор противогельминтных средств происходит по принципу «меньшего вреда» для ребенка. Запущенный энтеробиоз лечится только с помощью сильнодействующих средств. В таких случаях, ребенок переводится на искусственное вскармливание на весь период лечения. Пиперазин при грудном вскармливании – это безопасный препарат, который применяется на любой стадии паразитарного заболевания. Активные компоненты лекарства воздействуют на мышечную ткань паразитов и парализуют их. Основным показанием к применению противогельминтного средства является аскаридоз и энтеробиоз. Кормящим матерям при гельминтозе с другими видами паразитов лечиться Пиперазином не следует.


Курс лечения состоит из двух дней. Суточная доза препарата разделяется на два приема (2 г) за час до основного приема еды. Допускается однократное употребление Пиперазина в дозировке 400 мг. Повторять курс лечения рекомендуется не раньше, чем через две недели после последнего приема таблеток. Побочные эффекты, которые могут проявиться у кормящей матери от приема Пиперазина:
- тошнота;
- головокружение;
- боль внизу живота;
- рвота.
Любые симптомы интоксикации являются поводом для отмены препарата.


Условия приема Пиперазина
Пиперазин – это сильнодействующий противогельминтный препарат, который не подходит для самолечения. Женщина, кормящая ребенка грудным молоком, без консультации врача не принимает препараты, содержащие токсические вещества. Только специалист может оценить возможные побочные эффекты и последствия медикаментозного лечения. Учитываются противопоказания и индивидуальные особенности организма женщины. Аллергические реакции могут возникнуть вследствие передозировки Пиперазина. Эффективные аналоги противогельминтного препарата подходят для лечения энтеробиоза в тех случаях, когда у матери непереносимость отдельных компонентов Пиперазина.
Личная гигиена – залог здоровья
Главным источником яиц гельминтов являются немытые овощи, продукты питания и грязные руки. После длительного лечения кормящей матери, как и любому другому пациенту, следует соблюдать личную гигиену и следить за качеством пищи, которая попадет на стол семьи. Простая профилактика не только убережет от повторных заражений энтеробиозом, но и станет правильной полезной привычкой для всех членов семьи.
Правильное питание и закалка организма – два фактора, укрепляющие иммунитет. Сильные защитные механизмы человека способны противостоять возникшей угрозе. Личная гигиена не только рук, но и всего тела, вот, что действительно убережет мать и ее малыша. Постельное и нижнее белье следует постоянно менять и проглаживать утюгом (яйца гельминтов гибнут от высоких температур).
Наши читатели пишут
Тема:
Во всех бедах виноваты паразиты!
От кого:
Елены В.

Последние несколько лет чувствовала себя очень плохо. Постоянная усталость, бессонница, какая-та апатия, лень, частые головные боли. С пищеварением тоже были проблемы, утром неприятный запах изо рта.
А вот и моя история
Все это начало скапливаться и я поняла, что двигаюсь в каком-то не том направлении. Стала вести здоровый образ жизни, правильно питаться, но на мое самочувствие это не повлияло. Врачи тоже ничего толком сказать не могли. Вроде как все в норме, но я то чувствую что, мой организм не здоров.
Потом я пошла в одну дорогую клинику и сдала все анализы, так вот в одном из анализов у меня обнаружили паразитов. Это были не обычные глисты, а какой-то определенный вид, которым, по словам врачей, заражен практически каждый, в большей или меньшей степени. Вывести из организма их практически невозможно. Я пропила курс противопаразитных лекарств, которые назначили мне в той клиники, но результата почти не было.
Через пару недель я наткнулась на одну статью в интернете. Эта статья буквально изменила мою жизнь. Сделала все, как там написано и уже через несколько дней, я почувствовала, значительные улучшения в своем организме. Стала высыпаться намного быстрее, появилась та энергия, которая была в молодости. Голова больше не болит, появилась ясность в сознании, мозг стал работать намного лучше. Пищеварение наладилось, несмотря на то, что питаюсь я сейчас как попало. Сдала анализы и убедилась в том, что больше во мне никто не живет!
Кто хочет почистить свой организм от паразитов, причем неважно, какие виды этих тварей в вас живут — прочитайте эту статью, уверена на 100% вам поможет!
Перейти к статье>>>

Грудное вскармливание не навредит ребенку, если женщина будет осторожна. Перед тем, как взять малыша, необходимо тщательно вымывать руки. То же правило относится к прогулкам на улице или посещений туалета. Гигиена тела так же важна. Поддерживая чистоту в доме, родители уменьшают вероятность заражения яйцами глистов. Домашние питомцы постоянно обследуются в ветеринарных клиниках.
Энтеробиоз не страшен, если следить за тем, в каком доме и обстановке растет малыш. Заботливые родители несут полную ответственность за здоровье новорожденного. Если в период лактации женщина заразилась острицами, не стоит заниматься самолечением. Быстрая консультация у врача и простая диагностика позволит определить эффективное и безопасное лечение для кормящей матери.
Отличная статья:

 Читайте также: Какие признаки гельминтоза у детей существуют, на что обратить внимание?
Читайте также: Какие признаки гельминтоза у детей существуют, на что обратить внимание? Проглаживать детские вещи с двух сторон — необходимая мера защиты ребенка от паразитовПолотенца и постельное белье необходимо часто стирать при высоких температурах. У каждого члена семьи должно быть свое полотенце. После стирки все вещи гладятся, под влиянием высокой температуры, все паразиты погибнут, уменьшится риск появления их в организме.
Проглаживать детские вещи с двух сторон — необходимая мера защиты ребенка от паразитовПолотенца и постельное белье необходимо часто стирать при высоких температурах. У каждого члена семьи должно быть свое полотенце. После стирки все вещи гладятся, под влиянием высокой температуры, все паразиты погибнут, уменьшится риск появления их в организме.
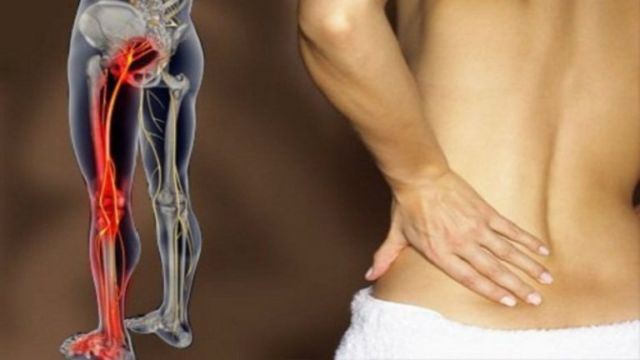
























 Основной симптом ишиаса – сильная боль. Пациенты характеризуют ощущения как жгучие, острые, давящие.
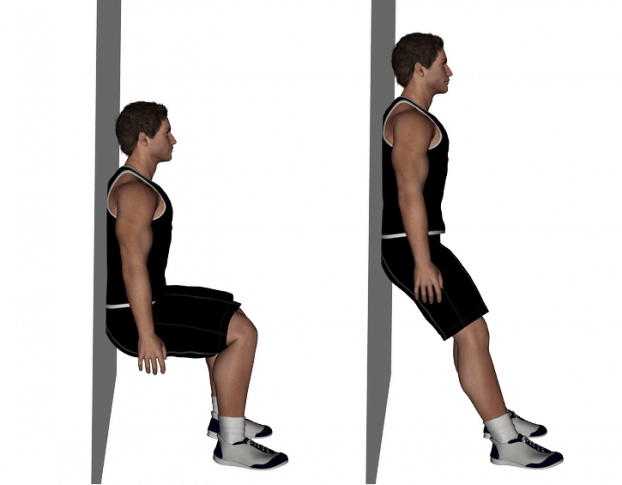
Основной симптом ишиаса – сильная боль. Пациенты характеризуют ощущения как жгучие, острые, давящие. Первые упражнения делают под наблюдением специалиста, из положения лежа. В дальнейшем больной делает их самостоятельно.
Первые упражнения делают под наблюдением специалиста, из положения лежа. В дальнейшем больной делает их самостоятельно. Сядьте на жесткую поверхность, вытяните носки вперед. Поднимите прямые руки. Медленно опуститесь на спину. Не расслабляясь, поднимите нижние конечности, ягодицы при этом прижаты к полу.
Сядьте на жесткую поверхность, вытяните носки вперед. Поднимите прямые руки. Медленно опуститесь на спину. Не расслабляясь, поднимите нижние конечности, ягодицы при этом прижаты к полу. Согнутые ноги подтяните к груди, после этого плотно обхватите их руками. Через 30 секунд выпрямитесь и расслабьтесь. Движения делаются 2 – 3 раза.
Согнутые ноги подтяните к груди, после этого плотно обхватите их руками. Через 30 секунд выпрямитесь и расслабьтесь. Движения делаются 2 – 3 раза. Поза зародыша. Встаньте на колени, скрестив ступни. Опустите таз на пятки. Медленно наклоняйте туловище, стараясь коснуться лбом пола. Прикоснувшись, задержитесь на 5 – 10 секунд, выпрямитесь.
Поза зародыша. Встаньте на колени, скрестив ступни. Опустите таз на пятки. Медленно наклоняйте туловище, стараясь коснуться лбом пола. Прикоснувшись, задержитесь на 5 – 10 секунд, выпрямитесь. Плюсами лечения гимнастикой можно считать:
Плюсами лечения гимнастикой можно считать: В статье пойдет речь о роли физических упражнений при лечении ишиаса. Польза лечебной физкультуры признается всеми врачами и является одним из традиционных методов против болей в спине и пояснице. Хорошо зарекомендовали себя также упражнения из йоги. Существует около десяти крайне простых техник, которые быстро снимают ишиас.
В статье пойдет речь о роли физических упражнений при лечении ишиаса. Польза лечебной физкультуры признается всеми врачами и является одним из традиционных методов против болей в спине и пояснице. Хорошо зарекомендовали себя также упражнения из йоги. Существует около десяти крайне простых техник, которые быстро снимают ишиас. Ишиас – воспаление седалищного нерва. Искривления позвоночника и возникающее от этого неправильное распределение веса и давления сжимают нерв, делают его чувствительным, провоцируют болевые ощущения (подробно про симптомы). Физическая активность является одним из самых эффективных способов исправить положение.
Ишиас – воспаление седалищного нерва. Искривления позвоночника и возникающее от этого неправильное распределение веса и давления сжимают нерв, делают его чувствительным, провоцируют болевые ощущения (подробно про симптомы). Физическая активность является одним из самых эффективных способов исправить положение.
















 [1], [2]
[1], [2]





 2-й этап – уничтожение паразитов. Под этим понимается использование различных средств, эффективных в отношении лямблий. Наиболее часто назначают такие препараты, как Трихопол (Метронидазол), Альбендозол (Немозол), Вермокс, Декарис, Интетрикс и другие средства. Может назначаться Фуразолидон. Препараты назначаются по определенным схемам в соответствии с возрастом и массой тела ребенка. Действие этих препаратов основано на том, что они подавляют жизнедеятельность паразитов. Обычно правильно проведенное лечение не требует повторного курса. Прием энтеросорбентов на этом этапе не прекращают.
2-й этап – уничтожение паразитов. Под этим понимается использование различных средств, эффективных в отношении лямблий. Наиболее часто назначают такие препараты, как Трихопол (Метронидазол), Альбендозол (Немозол), Вермокс, Декарис, Интетрикс и другие средства. Может назначаться Фуразолидон. Препараты назначаются по определенным схемам в соответствии с возрастом и массой тела ребенка. Действие этих препаратов основано на том, что они подавляют жизнедеятельность паразитов. Обычно правильно проведенное лечение не требует повторного курса. Прием энтеросорбентов на этом этапе не прекращают.















 Специалисты утверждают, что до 30% населения заражены простейшими микроорганизмами, которые паразитируют в кишечнике человека. Причины протозойных заболеваний кроются в плохих санитарных условиях, в существовании низкого уровня личной гигиены. Чаще всего человечество страдает от лямблий – у людей паразитирует лишь один только вид жиардий – L. Intestinalis. Когда в тонком кишечнике человека селится большая колония простейших микроорганизмов, возникает лямблиоз. Его течение способно варьироваться от субклинической формы до тяжелой стадии. Откуда берутся микроскопические паразиты, почему появляется опасность инфицирования, что является источником инфекции? Ответы в этой статье.
Специалисты утверждают, что до 30% населения заражены простейшими микроорганизмами, которые паразитируют в кишечнике человека. Причины протозойных заболеваний кроются в плохих санитарных условиях, в существовании низкого уровня личной гигиены. Чаще всего человечество страдает от лямблий – у людей паразитирует лишь один только вид жиардий – L. Intestinalis. Когда в тонком кишечнике человека селится большая колония простейших микроорганизмов, возникает лямблиоз. Его течение способно варьироваться от субклинической формы до тяжелой стадии. Откуда берутся микроскопические паразиты, почему появляется опасность инфицирования, что является источником инфекции? Ответы в этой статье. Механизм проникновения внутрь возбудителя лямблиоза отчетливо проявляется, если его наложить на жизненный цикл лямблий. Грязные руки и продукты, употребление некипяченой воды и купание в грязных водоемах – прямой путь проникновения внутрь желудка цист паразитов. Желудочный сок не разрушает их плотную оболочку, поэтому цисты легко проникают дальше в двенадцатиперстную кишку. Там под действием пищеварительных соков цисты разрушаются. Из одной цисты получаются две вегетативных формы, при помощи жгутиков они легко крепятся на верхний слизистый слой кишки и начинают активно паразитировать, питаясь переваренным химусом. Вегетативные формы лямблий способны спускаться в толстую кишку. Там они перерождаются в цисты. Они вместе с калом выходят наружу в окружающую среду и становятся причинами возникновения очага протозойной инфекции.
Механизм проникновения внутрь возбудителя лямблиоза отчетливо проявляется, если его наложить на жизненный цикл лямблий. Грязные руки и продукты, употребление некипяченой воды и купание в грязных водоемах – прямой путь проникновения внутрь желудка цист паразитов. Желудочный сок не разрушает их плотную оболочку, поэтому цисты легко проникают дальше в двенадцатиперстную кишку. Там под действием пищеварительных соков цисты разрушаются. Из одной цисты получаются две вегетативных формы, при помощи жгутиков они легко крепятся на верхний слизистый слой кишки и начинают активно паразитировать, питаясь переваренным химусом. Вегетативные формы лямблий способны спускаться в толстую кишку. Там они перерождаются в цисты. Они вместе с калом выходят наружу в окружающую среду и становятся причинами возникновения очага протозойной инфекции. Малыши до года лямблиозом практически не болеют. А вот порог заболеваемости детей от года до двух, посещающих ясли и детские сады, увеличивается до 35%. У мальчиков и девочек с трех до четырех лет этот показатель увеличивается до 70%. У подростков лямблиоз выявляется намного реже, лишь 9% из них являются носителями возбудителя. Взрослые тоже болеют. Сегодня заболевание считается самой космополитной инфекцией, она распространена там, где присутствует низкий уровень личной гигиены. В развитых странах он высок, поэтому инфекция выявляется довольно редко.
Малыши до года лямблиозом практически не болеют. А вот порог заболеваемости детей от года до двух, посещающих ясли и детские сады, увеличивается до 35%. У мальчиков и девочек с трех до четырех лет этот показатель увеличивается до 70%. У подростков лямблиоз выявляется намного реже, лишь 9% из них являются носителями возбудителя. Взрослые тоже болеют. Сегодня заболевание считается самой космополитной инфекцией, она распространена там, где присутствует низкий уровень личной гигиены. В развитых странах он высок, поэтому инфекция выявляется довольно редко. Присутствие патогенных микроорганизмов в детском организме и в организме взрослого человека может проявляться по-разному. Простейшие микроорганизмы способны стать причиной острой формы лямблиоза. Она развивается тогда, когда поражается большая площадь тонкого кишечника. Возбудитель способен спровоцировать сильную диарею, небольшое повышение температуры. Больной практически всегда жалуется на общую слабость, быструю утомляемость, нарушения сна, снижение иммунитета и частые головные боли.
Присутствие патогенных микроорганизмов в детском организме и в организме взрослого человека может проявляться по-разному. Простейшие микроорганизмы способны стать причиной острой формы лямблиоза. Она развивается тогда, когда поражается большая площадь тонкого кишечника. Возбудитель способен спровоцировать сильную диарею, небольшое повышение температуры. Больной практически всегда жалуется на общую слабость, быструю утомляемость, нарушения сна, снижение иммунитета и частые головные боли.












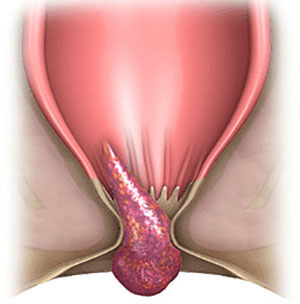
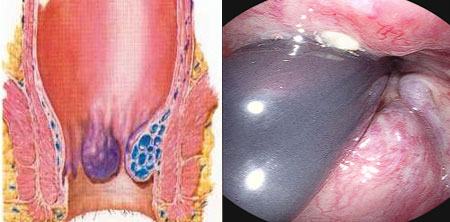
 Наружный геморрой лечение
Наружный геморрой лечение

 заднего прохода внутренняя геморроидальная шишка, нужно немедленно вправить ее обратно. Нахождение шишки вне прямой кишки опасно по многим причинам, и инфицирование – одна из них.
заднего прохода внутренняя геморроидальная шишка, нужно немедленно вправить ее обратно. Нахождение шишки вне прямой кишки опасно по многим причинам, и инфицирование – одна из них.



 снижают вязкость крови, а также содействуют нормализации лимфатического тока. Активный компонент лекарства – гепарин, он является противовоспалительным элементом.
снижают вязкость крови, а также содействуют нормализации лимфатического тока. Активный компонент лекарства – гепарин, он является противовоспалительным элементом.





 простым и безоблачным не получится. Многие люди пишут, обращаясь к поисковым системам: «выпала шишка геморроя, что делать», надеясь, что получат ответ несложный в исполнении. Но если у вас выпала геморроидальная шишка, назад не вставляется, и доктор настаивает на операции, простого лечения не получится.
простым и безоблачным не получится. Многие люди пишут, обращаясь к поисковым системам: «выпала шишка геморроя, что делать», надеясь, что получат ответ несложный в исполнении. Но если у вас выпала геморроидальная шишка, назад не вставляется, и доктор настаивает на операции, простого лечения не получится.
 Cпециалист-проктолог, который, в зависимости от выраженности недуга, может предложить консервативную.
Cпециалист-проктолог, который, в зависимости от выраженности недуга, может предложить консервативную. Слизь может появиться при геморрое.
Слизь может появиться при геморрое. Если лечение геморроя запаздывает, патологический процесс может привести к нарушениям в работе пищеварительной системы.
Если лечение геморроя запаздывает, патологический процесс может привести к нарушениям в работе пищеварительной системы. Лечащий доктор может грамотно определить тяжесть заболевания и при надобности направить человека на хирургическую операцию.
Лечащий доктор может грамотно определить тяжесть заболевания и при надобности направить человека на хирургическую операцию. Перед вправлением к геморройной шишке необходимо сделать аппликацию с холодным настоем полыни.
Перед вправлением к геморройной шишке необходимо сделать аппликацию с холодным настоем полыни. Во время операции по методу Лонго, прямокишечный канал практически не повреждается, а размеры раневых поверхностей после удаления узелков минимальны.
Во время операции по методу Лонго, прямокишечный канал практически не повреждается, а размеры раневых поверхностей после удаления узелков минимальны. Народные целители предлагают множество распространённых средств, в состав которых входят натуральные ингредиенты, например компрессы.
Народные целители предлагают множество распространённых средств, в состав которых входят натуральные ингредиенты, например компрессы.







 Продуло шею — как лечить в домашних условиях?
Продуло шею — как лечить в домашних условиях?

 Как лечить ячмень на глазу в домашних условиях?
Как лечить ячмень на глазу в домашних условиях?




















 Помимо традиционных способов лечения ангины иногда применяются необычные и даже противоречивые методы.
Помимо традиционных способов лечения ангины иногда применяются необычные и даже противоречивые методы. К сведению! Ангина (или тонзиллит) – инфекционное гнойное поражение небных миндалин, которые воспаляются, увеличиваются в размерах и покрываются слоем гнойного отделяемого.
К сведению! Ангина (или тонзиллит) – инфекционное гнойное поражение небных миндалин, которые воспаляются, увеличиваются в размерах и покрываются слоем гнойного отделяемого. Заболевание чаще протекает в острой форме, но при неправильном и затянувшемся лечении может стать хроническим.
Заболевание чаще протекает в острой форме, но при неправильном и затянувшемся лечении может стать хроническим.
 Такие добавки могут стать дополнительными раздражителями и отрицательно воздействовать на слизистые оболочки горла.
Такие добавки могут стать дополнительными раздражителями и отрицательно воздействовать на слизистые оболочки горла.
 Также лечение мороженым предполагает обязательное полоскание горла травяными настоями и отварами после того, как мороженое съедено.
Также лечение мороженым предполагает обязательное полоскание горла травяными настоями и отварами после того, как мороженое съедено. Загрузка…
У вас есть опыт или вопросы по теме? Задайте вопрос или поделитесь опытом в комментариях.
Загрузка…
У вас есть опыт или вопросы по теме? Задайте вопрос или поделитесь опытом в комментариях.
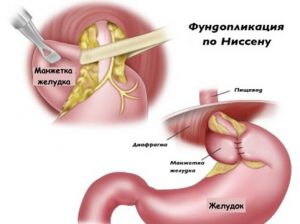 Коррекция дефекта сфинктера может быть проведена по методу Ниссена.
Коррекция дефекта сфинктера может быть проведена по методу Ниссена. Пожилым пациентам такой способ лечения противопоказан.
Пожилым пациентам такой способ лечения противопоказан. На этапе восстановления пациентам нельзя пить газировку.
На этапе восстановления пациентам нельзя пить газировку.





 В начальных стадиях болезни можно попробовать победить врастание самостоятельно. Для этого готовят ванночку из слабого раствора калия перманганата. Она не должна быть горячей, вода должна быть приятно теплой. После распаривания можно попробовать распилить ноготь.
В начальных стадиях болезни можно попробовать победить врастание самостоятельно. Для этого готовят ванночку из слабого раствора калия перманганата. Она не должна быть горячей, вода должна быть приятно теплой. После распаривания можно попробовать распилить ноготь.





 Загрузка…
Загрузка…
 К врастанию углов ногтевой пластинки в кожу могут приводить различные причины, связанные и с особенностями развития, и с сопутствующими заболеваниями, и с неправильным обменом веществ в организме.
К врастанию углов ногтевой пластинки в кожу могут приводить различные причины, связанные и с особенностями развития, и с сопутствующими заболеваниями, и с неправильным обменом веществ в организме. Появление первых признаков заболевания может быть проигнорировано в силу ежедневной занятости разными делами.
Появление первых признаков заболевания может быть проигнорировано в силу ежедневной занятости разными делами.


 Самонадеянность больных достигает критического момента, когда самостоятельные попытки справиться с заболеванием ни к чему не привели.
Самонадеянность больных достигает критического момента, когда самостоятельные попытки справиться с заболеванием ни к чему не привели. Воду в ванночках разбавляют содой, дегтярным мылом, фурацилином, марганцовкой, Хлоргексидином. Для обработки пораженного места используются Левомеколь, Стрептоцид, мазь Вишневского.
Воду в ванночках разбавляют содой, дегтярным мылом, фурацилином, марганцовкой, Хлоргексидином. Для обработки пораженного места используются Левомеколь, Стрептоцид, мазь Вишневского.  Специалист внимательно изучит историю болезни и данные, полученные после взятия анализов и рентгенологических снимков.
Специалист внимательно изучит историю болезни и данные, полученные после взятия анализов и рентгенологических снимков. Луч лазера, направленный на больную зону, проникает глубоко под кожу в том месте, где находится кусочек вросшего ногтя.
Луч лазера, направленный на больную зону, проникает глубоко под кожу в том месте, где находится кусочек вросшего ногтя.



 причины вросшего ногтя
причины вросшего ногтя Первая помощь при вросшем ногте
Первая помощь при вросшем ногте Ванночки с целебными препаратами полезны для профилактических целей, а также способствуют размягчению ногтя.
Ванночки с целебными препаратами полезны для профилактических целей, а также способствуют размягчению ногтя. Вросший ноготь операция по удалению фото
Вросший ноготь операция по удалению фото

 Лечение гастродуоденита у будущих мамочек напрямую зависит от того, как именно протекает заболевание (повышенная или пониженная кислотность). При повышенной кислотности врачами могут назначаться следующие медикаментозные препараты:
Лечение гастродуоденита у будущих мамочек напрямую зависит от того, как именно протекает заболевание (повышенная или пониженная кислотность). При повышенной кислотности врачами могут назначаться следующие медикаментозные препараты: Очень важно не только принимать выписанные врачом лекарственные препараты при гастродуодените, но и придерживаться специального диетического питания. Лечение этого недуга подразумевает употребление пищи небольшими порциями. В день должно быть не менее 5-6 приемов пищи. Очень важно, чтобы будущие мамочки полноценно завтракали и ужинали. В первые дни лечения еда должна подаваться к столу в полужидком виде. Такая пища не будет нагружать желудок.
Очень важно не только принимать выписанные врачом лекарственные препараты при гастродуодените, но и придерживаться специального диетического питания. Лечение этого недуга подразумевает употребление пищи небольшими порциями. В день должно быть не менее 5-6 приемов пищи. Очень важно, чтобы будущие мамочки полноценно завтракали и ужинали. В первые дни лечения еда должна подаваться к столу в полужидком виде. Такая пища не будет нагружать желудок.

 В большинстве случаев у женщин, страдающих хроническим гастродуоденитом, в период вынашивания ребенка наблюдается обострение заболевания.
В большинстве случаев у женщин, страдающих хроническим гастродуоденитом, в период вынашивания ребенка наблюдается обострение заболевания. Для постановки верного диагноза назначается ряд диагностических мероприятий. В их основу входит:
Для постановки верного диагноза назначается ряд диагностических мероприятий. В их основу входит:

 Запрещено назначать антибиотики в период вынашивания малыша.
Запрещено назначать антибиотики в период вынашивания малыша. Первый стакан мятного чая надо выпивать утром натощак.
Первый стакан мятного чая надо выпивать утром натощак. Помимо травяных настоев, на начальных стадиях воспалительного процесса беременным рекомендуют употреблять такие составы:
Помимо травяных настоев, на начальных стадиях воспалительного процесса беременным рекомендуют употреблять такие составы:
 Лечение гастродуоденита у будущих мамочек напрямую зависит от того, как именно протекает заболевание (повышенная или пониженная кислотность). При повышенной кислотности врачами могут назначаться следующие лекарственные препараты:
Лечение гастродуоденита у будущих мамочек напрямую зависит от того, как именно протекает заболевание (повышенная или пониженная кислотность). При повышенной кислотности врачами могут назначаться следующие лекарственные препараты: Очень важно не только принимать выписанные врачом лекарственные препараты при гастродуодените, но и придерживаться специального диетического питания. Лечение этого недуга подразумевает употребление пищи небольшими порциями. В день должно быть не менее 5-6 приемов пищи. Очень важно, чтобы будущие мамочки полноценно завтракали и ужинали. В первые дни лечения пища должна подаваться к столу в полужидком виде. Такая пища не будет нагружать желудок.
Очень важно не только принимать выписанные врачом лекарственные препараты при гастродуодените, но и придерживаться специального диетического питания. Лечение этого недуга подразумевает употребление пищи небольшими порциями. В день должно быть не менее 5-6 приемов пищи. Очень важно, чтобы будущие мамочки полноценно завтракали и ужинали. В первые дни лечения пища должна подаваться к столу в полужидком виде. Такая пища не будет нагружать желудок.