что делать и как проводить лечение, после еды, неприятные ощущения, чем лечить, постоянный дискомфорт
Многие из нас привыкли, что дискомфорт, ощущаемый в области кишечника, обязательно свидетельствует о нарушениях в составе его микрофлоры, и никакую опасность не представляет. Однако, на деле неприятные ощущения, связанные с ЖКТ, могут свидетельствовать о различных патологических процессах. О том, что вызывает дискомфорт в кишечнике и что делать в данных ситуациях, поговорим в нашей статье.


Дискомфорт в кишечнике: что делать?
Причины появления дискомфорта в кишечнике
Как вы можете понять, обусловить болезненные ощущения внутри важнейшего органа нашей пищеварительной системы могут разнообразные болезни и нарушения, которые:
- являются абсолютно безопасными и носят временный характер;
- длятся долго и угрожают вашему здоровью, а возможно и жизни.
В этом разделе статьи мы пытаемся разобраться, какие причины могут обусловить боли в кишечнике.
Неправильное питание и отсутствие установленного режима приема пищи
Каждому из наших читателей мы готовы твердить без устали: огромное количество болезней, поражающих организм человека, вызвано отсутствием:
- правильно составленного ежедневного меню;
- четкого расписания употребления блюд.


Питайтесь правильно и это поможет избежать проблем с кишечником
Эти два недостающих компонента на деле также включают в себя множество нюансов. Например, неправильное питание – понятие, безусловно, обобщенное. Конкретизируем его составляющие:
- употребление пищевого мусора: булочек, фастфуда, блюд из тяжелого мяса, сладостей и тому подобных продуктов питания, приносящих сомнительную пользу;
- неверное содержание в ежедневном рационе количества не обходимых для функционирования тела веществ: белков, углеводов и жиров;
- отказ от употребления достаточного количества грубой клетчатки, к слову оказывающей позитивное влияние на перистальтику мышечной ткани интересующего нас органа;
- употребление слишком большого количества пищи – еще одно нарушение, делающее питание человека в целом неправильным;
- отсутствие достаточного времени на поедание и пережевывание и т.д.
Все составляющие понятия «неправильное питание», к сожалению, перечислять можно довольно долго. При этом смысл их сводится к следующему:
- человек употребляет продукты, не приносящие какой-либо пользы;
- пища принимается в неверных порциях в неверное время и т.д.
Особенно опасной сегодня выглядит тенденция замены питательных и полноценных блюд на их «уличный» заменитель – фастфуд. Это английское слово расшифровывается, как «быстрая еда». За счет вкусовых добавок, жарки в масле, добавления соусов, большинству людей такая еда кажется необычайно приятной, ведь наши рецепторы реагируют на каждый усилитель вкуса в ней. Кроме того, подается искомая пища в различных кафе весьма быстро.


Чем вреднее ваша пища, тем сильнее обычно болеют органы желудочно-кишечного тракта
Особенно злоупотребляют гамбургерами, картошкой, сладкой водой и прочими элементами фастфуд-питания следующие две категории людей:
- работники с напряженным графиком;
- подростки.
Первые обычно имеют недлительные перерывы на обед, следовательно, выбираются поесть как раз в фастфуд, чтобы быстро заглушить голод и получить приятные эмоции от вкусовых впечатлений.
Подростки же, в силу юношеских убеждений не считают фастфуд вредной едой, и предпочитают употреблять ее также из-за вкуса, обычно посещая подобные заведения компанией. В результате у них пропадает всякая охота к употреблению полезной еды, которая, увы, по степени насыщенности вкуса в некотором смысле поспорить с вредностями не может.
Неправильное питание, ко всему прочему, обуславливает «перегрузку» желудочно-кишечного тракта, воздействуя на его здоровье не только вредными веществами, содержащимися в составе, но и количеством. В результате могут образовываться различные патологии, в том числе, например, метеоризм, неприятные ощущения в кишечнике при котором гарантированы.
Заболевания желудочно-кишечного тракта
Неприятные ощущения, возникающие, как нам кажется, именно в кишечнике, не всегда в реальности локализируются именно там. Каждый орган системы пищеварения неразрывно связан с другими ее элементами, за счет чего нарушения в одном из них обязательно отразятся на работе другого.

Дискомфорт в кишечнике: причины, что делать
Дискомфорт в кишечнике может быть признаком опасного заболевания. Если вы чувствуете боль, покалывание в области кишечника и желудка, нужно обратиться к врачу. Причины дискомфорта в кишечнике многочисленны. Неправильное питание, стрессовые нагрузки, заболевания воспалительного характера могут спровоцировать этот симптом.
Сопутствующие симптомы и лечение
Если человек неправильно питается, переедает или злоупотребляет вредными продуктами, болевые ощущения локализуются в области эпигастрия. При появлении симптомов следует сразу же обратиться к врачу, который после диагностики назначит лечение. При нарушении работы кишечника наблюдается вздутие живота, повышенное газообразование, в некоторых случаях дискомфорт сопровождается поносом и рвотой. Только врач сможет назначить лечение. Если причины дискомфорта кроются в неправильном питании, следует придерживаться диеты.

Чтобы устранить дискомфорт в зоне кишечника, нужно принимать лекарства с пищеварительными ферментами. Врач также выписывает средства, с помощью которых кишка очищается от шлаков. Причины боли в кишечнике имеют разное происхождение, одной из них является дисбактериоз. Главный симптом этой болезни — вздутие живота. Дисбактериоз может возникнуть тогда, когда больной бесконтрольно принимает антибиотики, придерживается строгой диеты, злоупотребляет спиртным, курит.
Что делать при наличии болей в кишечнике? В первую очередь, обратитесь к врачу. Назначив обследование и изучив его результаты, доктор выпишет таблетки, которые помогут избавиться от дискомфорта и неприятных симптомов. Причины болей в желудке и кишечнике также могут крыться в заболеваниях желудочно-кишечного тракта. К ним относится панкреатит, язва, патологии, связанные с печенью. Еще одна патология, приводящая к возникновению таких проявлений — синдром раздраженного кишечника.
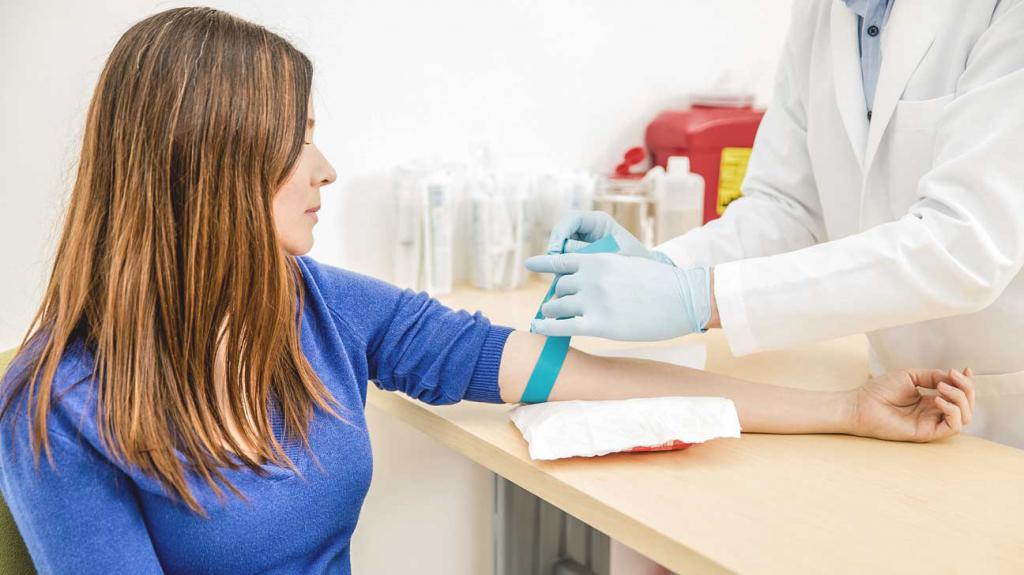
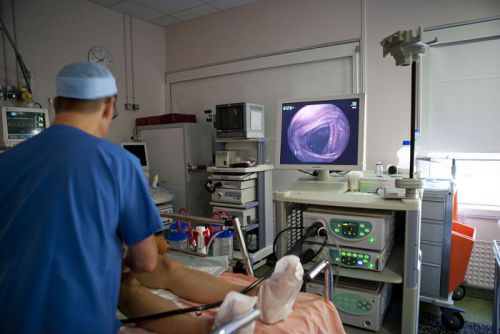
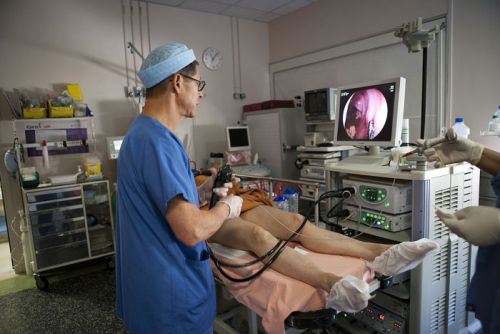
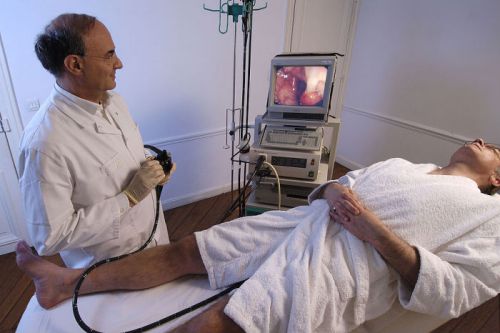
Для выяснения типа и характера заболевания следует пройти комплексное обследование. Без него невозможно назначить лечение. Существует несколько методов диагностики, помогающих выявить патологию. Если пациент жалуется на частые боли в кишечнике и желудке, может потребоваться бактериальный посев кала. Проводится колоноскопия, эндоскопия.
Симптомы, характерные для кишечных болезней, появляются как у взрослых, так и у детей. Человек ощущает сильные боли в нижней части живота. Тошнота и рвота могут не приносить облегчения, обычно человека беспокоит понос или запор. Температура тела повышается при наличии воспаления. Постоянный дискомфорт в области кишечника вызывает апатию и сонливость. Аппетит у больных снижен. В лучшем случае симптомы являются признаком дисбактериоза, в худшем — тяжелой патологии (вплоть до рака кишечника).
СРК — синдром раздраженного кишечника
Синдром раздраженного кишечника — медицинский термин, обозначающий совокупность пищеварительных расстройств. Данные расстройства не связаны с органическим поражением кишечника. Их длительность — более 3 месяцев. Если у человека СРК, он ощущает боль и дискомфорт в области живота. Болевые ощущения становятся менее выраженными после опорожнения. СРК сопровождается урчанием в животе, частыми позывами к дефекации, нарушением стула (чередование поноса и запора).

Синдром раздраженного кишечника возникает вследствие разных причин. Специалисты утверждают, что к болезни больше склонны эмоциональные люди со слабой, неустойчивой психикой. Причиной недуга может быть неправильное питание. Во избежание СРК необходимо употреблять пищу с достаточным содержанием клетчатки. Иногда болезнь возникает, из-за того что человек ведет малоподвижный образ жизни. Синдром раздраженного кишечника вызывают гинекологические болезни, нарушения, затрагивающие гормональный фон, инфекционные заболевания.
Все это приводит к тому, что чувствительность рецепторов, расположенных в стенке кишечника, изменяется, в результате нарушается работа данного органа. Боль ощущается, потому что в кишечнике возникают спазмы, а его стенки растягиваются. Болевые ощущения часто локализуются в области пупка. Боль стихает после отхождения газов и дефекации. В первой половине дня, до еды может случиться понос. При наличии СРК возможна тошнота, отрыжка, ощущение неполного опорожнения. Симптомы могут возникнуть на фоне психического или физического перенапряжения. При наличии кишечных расстройств появляется еще и головная боль. Наблюдается расстройство сна, общее недомогание.
Соблюдение диеты при таком состоянии необходимо.
При обращении в клинику сначала проводится диагностика. На основании полученных данных врач назначает лечение. Самолечение противопоказано, оно может привести к усугублению состояния и развитию осложнений. Помните: нужно вовремя обращаться к врачу. Не следует надеяться на то, что неприятные симптомы пройдут сами по себе. Даже если они пройдут без лечения, то вскоре появятся снова. Лечение предполагает не только прием лекарств, но и соблюдение диеты. Она помогает нормализовать обмен веществ.
Очень важно питаться правильно. Необходимо отказаться от потребления вредных продуктов, в частности тех, которые могли бы спровоцировать вздутие живота. Следует исключить из рациона пищу, которая плохо переваривается. Диета назначается после постановки диагноза.
Она предполагает употребление качественных, свежих продуктов. Пища не должна быть жирной, насыщенной тяжелыми углеводами. Противопоказаны слишком сладкие, соленые, перченые блюда, пряности и газированные напитки.
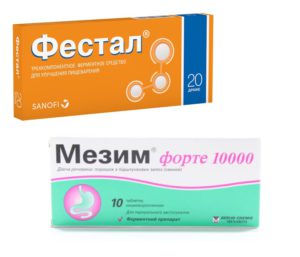
Рацион должен быть богат свежими фруктами, овощами, кашами. Диета важна. Ее необходимо придерживаться в период лечения, а также после его завершения. В зависимости от причины недуга, врач может назначить ферментативные лекарства (Фестал, Мезим или Мотилиум). При наличии дисбактериоза доктор выпишет Флорин Форте, Линекс, Актобактерин, Биобактон, Ацилакт.

Данные препараты назначаются не только при тяжелых патологиях, они могут быть назначены для комплексного восстановления организма. Лечение кишечных патологий предполагает комплексный подход. В дополнении к основным методам терапии можно использовать народные средства (с разрешения врача). Можно пить лекарственные отвары, свежие соки из овощей.
Народные методы лечения
Чтобы приготовить эффективное целебное средство, необходимо взять 3 ст.л. листьев перечной мяты. Сырье заливается 2 ст. теплой кипяченой воды. Отвар принимается 2 раза в день за полчаса до еды (вместо мяты можно использовать ромашку). Отвары на основе этих трав повышают иммунитет и восстанавливают работу кишечника. Для приготовления еще одного целебного средства нужно взять пару картофелин и выжать из них сок, принимать за 15-20 минут до еды.
В некоторых случаях помогает легкая гимнастика, но здесь нужно учитывать тип заболевания. Облегчить неприятные симптомы поможет массаж абдоминальной области. Движения осуществляют строго по часовой стрелке. Если боли слишком интенсивные, нельзя проводить массаж и заниматься физкультурой. Чтобы кишечник был в норме, нужно следить за собственным весом и не переедать. Старайтесь ограждать себя от стрессовых ситуаций, чаще бывайте на свежем воздухе и употребляйте только свежие, натуральные продукты.
Почему появляется дискомфорт в кишечнике и как от него избавиться?
 Появившийся в кишечнике дискомфорт – это весьма неприятное явление. Однако не стоит забывать, что он вполне может быть признаком целого ряда заболеваний. Поэтому игнорировать данный тревожный симптом не стоит – лучше всего потратить немного времени, и обратиться к врачу, чтобы установить факторы, спровоцировавшие появление дискомфорта. Не нужно дожидаться, пока появятся какие-либо осложнения. А ведь риск их развития в данном случае достаточно высокий.
Появившийся в кишечнике дискомфорт – это весьма неприятное явление. Однако не стоит забывать, что он вполне может быть признаком целого ряда заболеваний. Поэтому игнорировать данный тревожный симптом не стоит – лучше всего потратить немного времени, и обратиться к врачу, чтобы установить факторы, спровоцировавшие появление дискомфорта. Не нужно дожидаться, пока появятся какие-либо осложнения. А ведь риск их развития в данном случае достаточно высокий.
Дискомфорт в кишечнике – причины и лечение
Давайте сперва определимся, что следует понимать под данным определением. В частности, дискомфорт – это очень неприятное чувство, в том числе и болевые ощущения, как слева, так и справа. Они могут сопровождаться еще рядом симптомов, таких, например, как:
- вздутие желудка;
- тошнота;
- рвота;
- понос.
Дискомфорт может быть постоянным, или же, например, появляться только лишь после опорожнения. Нередко у человека болит спина.
Как видим, спектр различных проявлений достаточно широкий.
Читайте также: Какой должна быть диета при раздраженном кишечнике
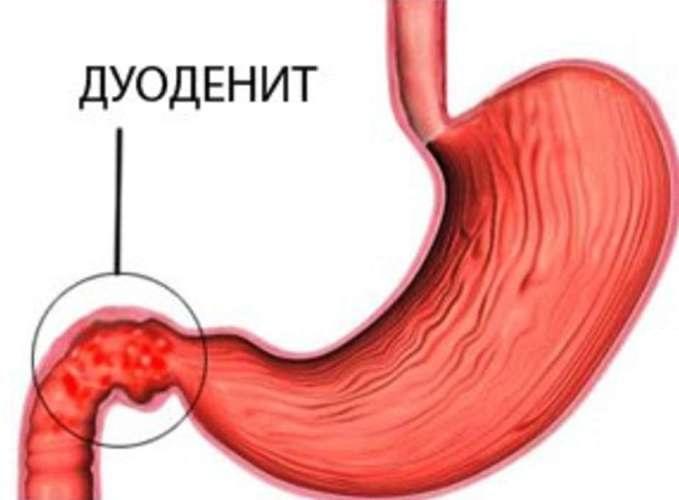
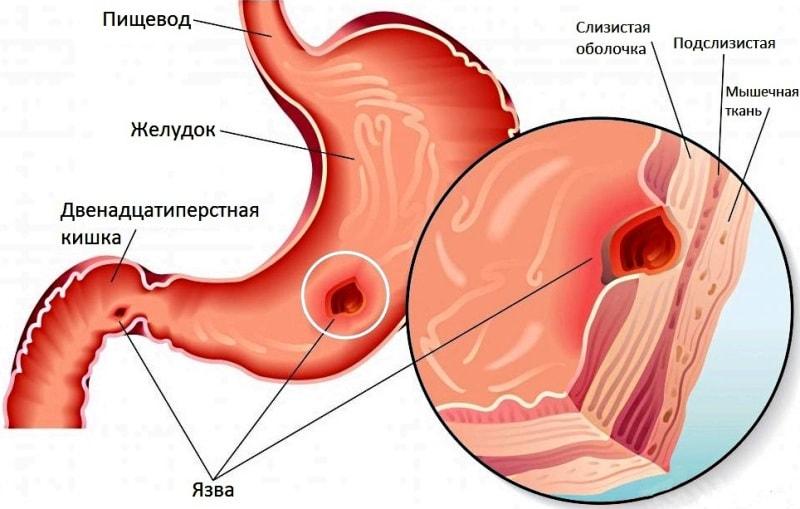
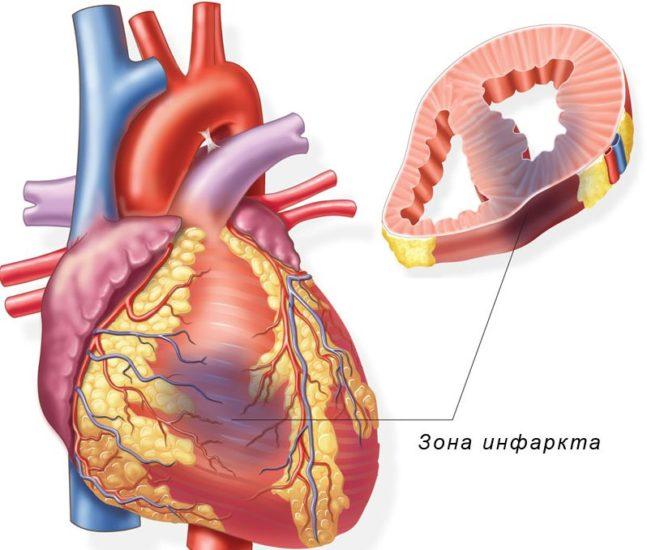
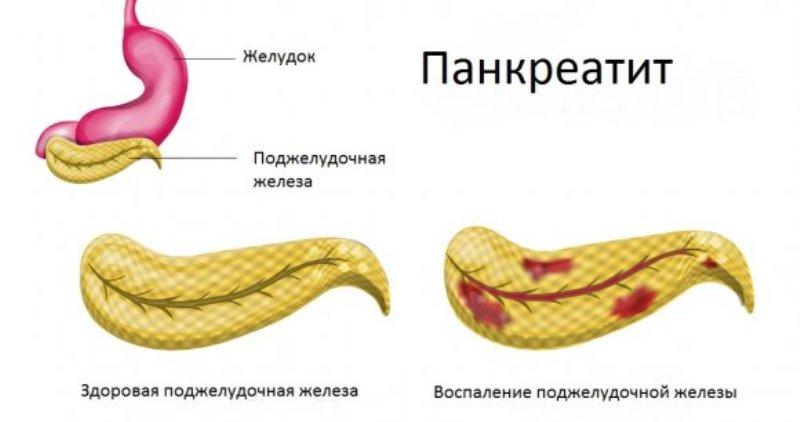
 Первое что здесь нужно сделать – это выявить причины, провоцирующее появление дискомфорта. Все дело в том, что без их устранения проблему решить не получится. Сразу следует отметить – здесь есть достаточно большое количество возможных причин. Это, например, заболевания пищеварительного тракта. Дискомфорт в кишечнике может быть спровоцирован патологиями печени, холециститом, хроническим панкреатитом, язвой двенадцатиперстной кишки, гастритом и так далее.
Первое что здесь нужно сделать – это выявить причины, провоцирующее появление дискомфорта. Все дело в том, что без их устранения проблему решить не получится. Сразу следует отметить – здесь есть достаточно большое количество возможных причин. Это, например, заболевания пищеварительного тракта. Дискомфорт в кишечнике может быть спровоцирован патологиями печени, холециститом, хроническим панкреатитом, язвой двенадцатиперстной кишки, гастритом и так далее.
Не менее распространенный фактор – неправильный режим питания. В условиях современного ритма жизни у многих людей просто не хватает времени для того, чтобы нормально поесть. Соответственно, они вынуждены довольствоваться перекусами на ходу, потребляя в больших количествах вредный фастфуд. Между тем пищу, как известно, нужно принимать в определенное время и по возможности исключить из рациона вредные продукты. Спровоцировать появление проблемы может и банальное переедание. Еще одна возможная причина – чрезмерное потребление продуктов, вызывающих вздутие живота из-за чрезмерного газообразования.
Также дискомфорт в кишечнике может быть спровоцирован дисбактериозом, который, в свою очередь, появился из-за длительного употребления определенных лекарственных средств, пристрастия к алкоголю, соблюдения очень строгих диет. Нередко данное явление становится следствием психических расстройств и пережитых стрессов, то есть корень проблемы вполне может заключаться и в психологии.
Появление дискомфорта в кишечнике возможно и при беременности (на поздних сроках). Вообще, многим будущим мамам в период вынашивания ребенка приходится переносить немало мучений. Дискомфорт в кишечнике чаще всего появляется у тех, кто еще до беременности имел какие-либо хронические заболевания органов желудочно-кишечного тракта. Данные заболевания обостряются ввиду ослабленности организма и дают о себе знать множеством неприятных симптомов. Один из них – это дискомфорт в кишечнике.
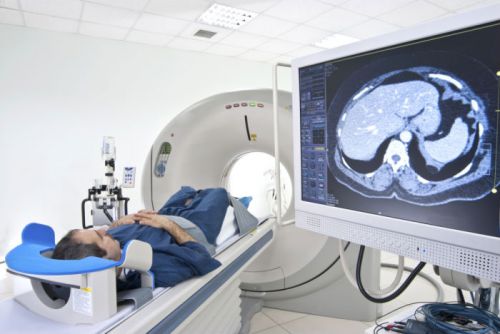
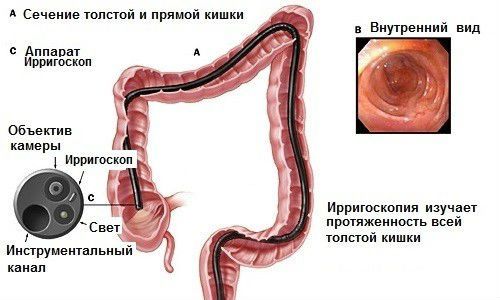
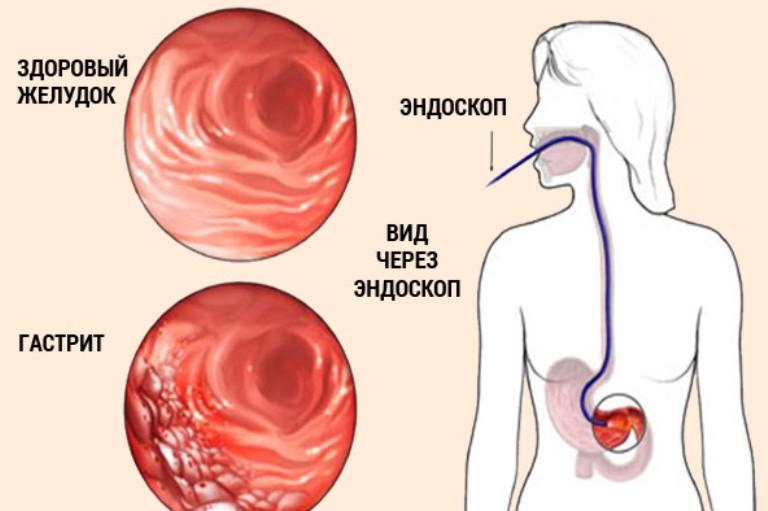
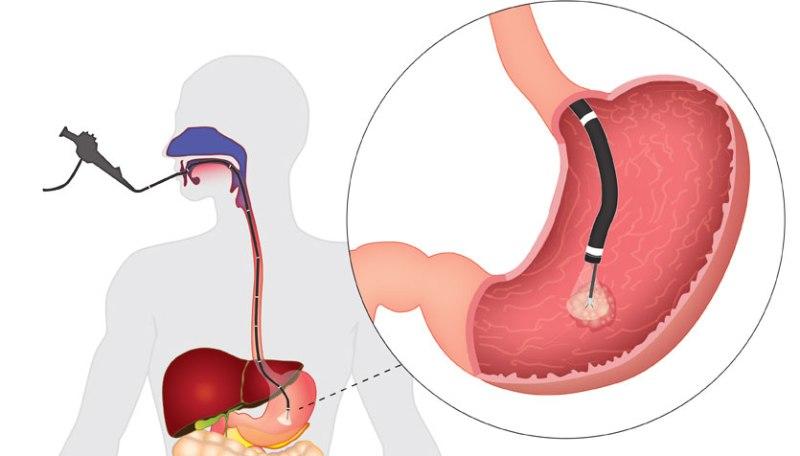
Как видим, возможных причин действительно очень много. Соответственно, понадобится ряд диагностических исследований. В первую очередь нужно будет сдать на бактериологический анализ кал, поскольку необходимо определить наличие или отсутствие там разного рода паразитов – ленточных червей, аскарид, остриц и так далее. Для того чтобы узнать состояние внутренней поверхности кишечника, пациента направляют на эндоскопию. Кроме того, людям, жалующимся на дискомфорт, следует сдать кал и на копрограмму. Это специальное лабораторное исследование для диагностики пищевых органов. Ну и, наконец, фиброгастродуоденоскопия. С помощью этой методики врач получает представление о текущем состоянии поверхности слизистой желудка.
Теперь давайте рассмотрим, как можно бороться с дискомфортом в желудке. Для этого понадобятся определенные лекарственные препараты. Естественно, что все назначения должен делать только врач, причем в индивидуальном порядке, поскольку в данном случае, помимо причин, спровоцировавших появление проблемы, следует учитывать еще целый ряд факторов. Кроме того, необходимо также воздействовать на все сопутствующие неприятные симптомы.
Читайте также: Симптомы и лечение диспепсии кишечника
Достаточно часто возникновение чувства дискомфорта в кишечнике, равно как и ощущение тяжести, провоцируется запорами.  Соответственно, в данном случае целесообразным будет применение слабительных препаратов – они расслабляюще действуют на толстую кишку и размягчают скопившиеся каловые массы, облегчая тем самым процесс дефекации. Среди слабительных средств хотелось бы выделить Гутталакс, Пиколакс и Сенадексин. Последний препарат выпускается в форме таблеток, первые два – капель.
Соответственно, в данном случае целесообразным будет применение слабительных препаратов – они расслабляюще действуют на толстую кишку и размягчают скопившиеся каловые массы, облегчая тем самым процесс дефекации. Среди слабительных средств хотелось бы выделить Гутталакс, Пиколакс и Сенадексин. Последний препарат выпускается в форме таблеток, первые два – капель.
Также зачастую необходимо применение противодиарейных средств. Они нужны для того, чтобы решить такую проблему, как расстройство стула, и помочь в нормализации работы кишечника. Наиболее популярными противодиарейными средствами в настоящее время являются Лопедиум, Имодиум, Фталазол. Кроме того, при устранении дискомфорта в кишечнике не обойтись и без пробиотиков. Данные средства способствуют восстановлению микрофлоры, а также способны подавлять развитие болезнетворных бактерий. В данном случае стоит отметить такие препараты, как Линекс, Лактиале и Бифидумбактерин.
Читайте также: Какой должна быть диета при расстройстве кишечника у взрослых
В качестве вспомогательной терапии допускается и применение народных средств. В частности, весьма эффективным лекарством для борьбы с дискомфортом в кишечнике является сочетание алоэ и меда. Однако перед его применением следует проконсультироваться по этому вопросу с лечащим врачом. Приготовить такое лекарство достаточно просто. Следует взять 150 граммов листьев алоэ, и растолочь их, пока они не превратятся в кашицу. Далее добавляем к ней четверть литра подогретого меда, и оставляем смесь настаиваться – лучше всего на ночь. Утром останется только лишь процедить лекарство, и все – оно готово к употреблению. Принимать такое средство необходимо в течение 2-х недель – по 1 чайной ложке трижды в день.
Дискомфорт в кишечнике, вздутие кишечника, причины
Симптомы: дискомфорт после еды, тяжесть в животе, тяжесть после еды, боль в животе, резь в животе, боль в желудке, боль в эпигастрии, жжение в животе, жжение в желудке, вздутие живота, расстройство кишечника, вздутие кишечника, дискомфорт в кишечнике, частый стул, частые позывы на стул, несварение желудка, диарея (понос), запор, задержка стула, распирает живот, метеоризм, газы в кишечнике, изжога, отрыжка после еды, непереносимость пищи, горький привкус во рту, сухость во рту.
Расстройство работы желудочно-кишечного тракта, или проблемы с пищеварением, — проявляются различными симптомами: запорами, диареей, метеоризмом, болью, резью, чувством жжения или тяжести в области живота, дискомфортом в кишечнике, а кроме того изжогой, отрыжкой и неприятными ощущениями во рту (сухость, горечь). Достаточно часто, симптоматика может обостряться сразу же после приема пищи. Расстройство работы желудочно-кишечного тракта может сопровождаться ухудшением аппетита, общей слабостью и раздражительностью.
Дефекация при таких расстройствах всегда приносит ощутимый дискомфорт: начинаясь болью в области живота и ощущениями вздутия кишечника, она происходит либо слишком замедленно и затруднительно (при запоре), либо, наоборот, слишком часто, и стул при этом имеет жидкую консистенцию (при диарее). И в том, и в другом случае наблюдается повышенное газообразование (метеоризм).
Расстройство желудочно-кишечного тракта может быть вызвано нарушениями в работе вегетативных центров, отвечающих за работу органов пищеварения. В таких случаях диеты и стандартное медикаментозное лечение гастрита, дисбактериоза и других заболеваний пищеварительной системы остаются неэффективными. Гастроэнтерологические исследования не выявляют серьезных проблем, а пациент продолжает страдать от невозможности спокойно принимать пищу и ходить в туалет. В таком случае больному рекомендуется проверить вегетативную нервную систему организма. При восстановлении работы пострадавших вегетативных центров пищеварительный процесс нормализуется самостоятельно.
Случаи из практики
Мужчина, 28 лет, супервайзер.
В 2015 году к нам обратился молодой человек с жалобами на проблемы пищеварения. Вот уже больше года он сидел на жесткой диете: на кашах и бульонах. Не мог есть жаренную и жирную пищу, мучные изделия, так как сразу же появлялись вздутие живота, ощущение «кола» в животе, бурление, повышенное газообразование. Эти ощущения чаще всего сопровождались поносом, реже — запором. Симптомы сопровождались ощущением горечи и сухости во рту. Язык постоянно был обложен белым налетом.
Симптоматика сопровождалась общей слабостью и постоянным ощущением тревоги из-за страха попасть в очередную стрессовую ситуацию: оказаться на улице, в автомобильной пробке или на работе без близкого доступа к туалетной комнате.
Мужчина обследовался у гастроэнтеролога. Проблем с желудком не выявили. Врач поставил сначала синдром раздраженного кишечника, а позже — дисбактериоз. Пациент пытался лечиться медикаментами и пробиотиками, но ничего не помогало.
Когда пациент обратился к нам, тепловизионное исследование показало достаточно серьезные изменения в околопозвоночных вегетативных узлах на грудном уровне и в узлах солнечного сплетения, вызванные сверхперенапряжением этих центров. Только в спокойном состоянии была возможна нормальная работа желудочно-кишечного тракта. При малейшей нагрузке вегетативная нервная система уже не справлялась с пищеварительными функциями организма.
После первого же курса лечения пациент почувствовал себя значительно лучше и смог утроиться на работу без страха вновь столкнуться со старыми проблемами.
Мужчина, 47 лет, рабочий.
Из анамнеза известно, что первые симптомы настоящего заболевания появились у пациента 17 лет назад, через год после того как он попал в автомобильную катастрофу (сотрясение мозга 2 степени тяжести). Начались боли в животе после приема пищи.
Участковый терапевт направил на гастроскопию (заключение: поверхностный катаральный гастрит). Была назначена медикаментозная терапия (обволакивающие, ферменты, диета). Однако в течение полугода улучшений не наблюдалось. Повторная гастроскопия показала нормальную слизистую желудка. Диагноз «гастрит» был снят, поставлен другой – дисбактериоз кишечника, назначены пробиотики.
В течение последующих лет состояние постепенно ухудшалось, появилась изжога, частый (до восьми раз в сутки) стул, ощущение жжения в животе после приема пищи, которые сменялись сильной болью, метеоризмом («живот надувается, как барабан»).
В клинический центр вегетативной неврологии мужчина обратился в январе 2010 с жалобами на жжение в животе, выраженный метеоризм, расстройство пищеварения, бессонницу, тревожность, сильное похудание (в связи с непереносимостью многих продуктов соблюдал строжайшую диету, питался один раз в день).
Все симптомы болезни прошли через два месяца после проведения первого курса терапии. Повторный курс был проведен по желанию пациента для «закрепления положительных результатов». До настоящего времени чувствует себя полностью здоровым.
Женщина, 30 лет, домохозяйка.
Обратилась к нам за помощью через два года от начала болезни, в 2008 году.
Жалобы на ощущение жжения в нижней части грудины и эпигастральной области, «как будто там горячо». Эти ощущения появлялись у нее эпизодически (несколько раз в день) и длились от 10 до 30 минут.
Постоянная общая слабость, озноб, тошнота, дрожь в теле. Для того чтобы избавиться от неприятных ощущений, ей было необходимо прилечь, минимум на 15 минут. После отдыха недомогание проходило.
Данные симптомы свидетельствовали о «заинтересованности узлов солнечного сплетения», что и подтвердилось на компьютерном тепловизионном исследовании.
Женщине был проведен комплекс физиотерапевтических процедур, направленный на нормализацию работы солнечного сплетения. До настоящего времени жалоб на здоровье у нее нет.
Мужчина, 30 лет, водитель.
На момент обращения в клинику центр вегетативной неврологии пациент не работал по причине имеющихся жалоб. Основная жалоба заключалась в частых позывах на дефекацию, внезапных и очень болезненных спазмах кишечника. Жидкий стул наблюдался не реже десяти-пятнадцати раз в день…
Водитель по профессии, пациент был вынужден часто менять работу, так как не мог выполнять свои обязанности. «Через каждые полчаса бегал и искал любую подворотню». По этой же причине не переносил долгих поездок в общественном транспорте.
Несмотря на строжайшую диету и даже недельные голодания, симптомы не проходили. А любой прием пищи вызывал сильное «бурление живота» и колику.
В клиническом центре вегетативной неврологии пациент прошел два курса терапии. Положительная динамика отмечалась уже на второй неделе после первого проведенного курса. А через полгода все симптомы желудочно-кишечных расстройств исчезли полностью.
Другие симптомы ВСД
Нехватка воздуха, тяжело дышать
Сильное сердцебиение, частый пульс
Дрожь в теле, трясутся руки
Потливость, испарина, сильный пот
Боль в желудке, жжение в животе
Тяжесть в голове, головная боль
Мышечный тонус, спазм мышц шеи
Недержание мочи
Чувство страха, тревоги
Нечеткость зрения
Предобморочное состояние
Расстройство сна, бессонница, сонливость
Субфебрильная температура
Синдром хронической усталости
Метеочувствительность
Мифы и правда о ВСД
 Александр Иванович БЕЛЕНКО
Александр Иванович БЕЛЕНКО
Руководитель и ведущий специалист клинического центра вегетативной неврологии, врач высшей категории, кандидат медицинских наук, клиницист с большим опытом работы в области лазеротерапии, автор научных работ по функциональным методам исследования вегетативной нервной системы.
— Поставьте себя на место врача. Анализы у пациента в порядке. Всевозможные обследования от УЗИ до МРТ показывают норму. А больной ходит к вам каждую неделю и жалуется, что ему плохо, нечем дышать, сердце колотится, пот градом льется, что он постоянно вызывает «скорую» и т.д. Здоровым такого человека не назовешь, а конкретной болезни у него нет. Это и есть — ВСД — диагноз на все случаи жизни, как я его называю…
Читать интервью
ВСД в лицах
На этой странице публикуются выдержки из историй болезни пациентов, посвященные основным жалобам, с которыми люди обращаются к нам за помощью. Делается это с целью – показать, насколько разными и «сложными» могут быть симптомы вегето-сосудистой дистонии. И как тесно порой она бывает «спаяна» с нарушениями в работе органов и систем. Как «маскируется» под «сердечные», «легочные», «желудочные», «гинекологические» и даже «психиатрические» проблемы, с которыми людям приходится жить годами…
Узнать больше
Дискомфорт в кишечнике: причины, что делать?
Дискомфорт в кишечнике возникает неожиданно и заставляет задуматься о состоянии здоровья. Причины его появления могут быть разнообразными, но сам факт его возникновения – свидетельство расстройств желудочно-кишечного тракта. Во время беременности дискомфорт может быть вариантом нормы. Итак, обо всем подробно.
Возможные причины
Причин возникновения дискомфорта в кишечнике может быть множество. Все они, так или иначе, связаны с питанием, образом жизни и наличием патологий желудочно-кишечного тракта. Таковыми могут быть:
Неправильное питание
Дисбаланс рациона может вызвать повышенное газообразование и дискомфорт кишечника. Употребление в пищу большого количества неправильных углеводов способствует образованию газов и вздутию живота. Нехватка полезных растительных волокон провоцирует накопление шлаков и токсинов на стенках кишечника. В итоге, дискомфорт в кишечнике ощущается все чаще и чаще;
Синдром раздраженного кишечника
Проявляется он не только дискомфортом в кишечнике, хоть и является одной из причин его возникновения. Это сложное состояние, требующее комплексного подхода в лечении;
Заболевания желудочно-кишечного тракта
Хронический панкреатит, заболевания печени, язва желудка и двенадцатиперстной кишки имеют в качестве симптома дискомфорт в кишечнике;
Дисбактериоз
Беспорядочное употребление антибиотиков, затяжные диеты способны спровоцировать дисбактериоз. Он же проявляется как ряд симптомов, среди которых дискомфорт в кишечнике.
Что такое долихосигма кишечника? Как лечить заболевание?
Инструкция по применению к суспензии Маалокс в этой статье. Читайте мнения специалистов и отзывы пациентов.
Дискомфорт при беременности
Кроме прочих, распространенной причиной дискомфорта в кишечнике у женщин является беременность. Этому есть несколько объяснений:
- беременность – специфическое состояние организма. Все силы направлены на нормальное развитие будущего ребенка. Организм женщины в этот период может быть ослаблен. Если до беременности имелись хронические заболевания желудочно-кишечного тракта, во время нее они могут обостриться. На фоне их обострения появляется дискомфорт в кишечнике;
- давление плода на кишечник. После того, как сформировались все основные системы и органы, ребенок начинает активно расти и набирать вес. Давление, которое он оказывает на кишечник, и без того смещенный в этот период, создает дискомфорт.
И тот и другой случай требует рекомендаций врача по улучшению состояния беременной.
Что делать: средства решения проблемы
Чтобы облегчить неприятные ощущения, стоит обратить внимание на несколько вариантов. Применение каждого из них целесообразно в конкретном случае. Основой выбора метода избавления от дискомфорта является причина, по которой он возник.
Соблюдение строгой диеты
Диета, рассчитанная не на похудение, а на оздоровление кишечника. Исключить все сложные углеводы: сахар, конфеты, пирожные и т.д. Максимально ввести в рацион каши: гречневую, овсяную. Они способствуют очищению кишечника. Сделать упор на употребление овощей, кроме тех, что вызывают повышенное газообразование (капуста, например). Исключить газированные напитки.
Применение медикаментов
Для улучшения работы кишечника, снижения вздутия, газообразования применяют ферменты. В лекарственно форме они имеют популярные названия «Фестал», «Мотилиум», «Мезим» и многие другие.
Они благоприятно воздействуют на микрофлору кишечника. Помогают устранить дискомфорт;
Народные средства
Если дискомфорт незначителен и возник впервые, можно попробовать снять его народными методами:
- мятный чай. Обычную мяту заливают горячей водой, настаивают, пьют вместо чая. Мята способна успокоить кишечник, снизить чувство дискомфорта. К тому же чай из мяты очень вкусный;
- ромашковый чай. Цветки ромашки заливают горячей водой и настаивают. Пьют вместо чая. Ромашка обладает противомикробным и противовоспалительным действием;
- сок картофеля. Помогает избавиться от дискомфорта в кишечнике и изжоги. Достаточно просто погрызть очищенный сырой картофель;
- настой одуванчиков. Заливают горячей водой корни одуванчика, настаивают, пьют до 5 раз в день.
Такие способы могут облегчить состояние, полностью избавить от дискомфорта. Однако при повторном возникновении неприятных ощущений лучше обратиться к врачу.
Гимнастика
Для того чтобы облегчить состояние и снизить проявление дискомфорта, целесообразно прибегнуть к некоторым упражнениям:
- Лечь на спину, выпрямиться. Погладить теплой ладонью живот круговыми движениями 20 раз по часовой стрелке и 10 раз – против.
- В этом же положении мягкими, похлопывающими движениями помассировать живот по часовой стрелке.
- Лежа на спине, подогнуть ноги к животу максимально. Продержаться так около минуты, вернуться в исходное положение. Повторить 3 раза.
Такие незамысловатые упражнения помогают нормализовать работу кишечника. Однако они не являются лечением причины возникновения дискомфорта.
Диагностика причин
Чтобы окончательно избавиться от дискомфорта в кишечнике, необходимо выяснить и ликвидировать его причины, Диагностика может включать:
- ФГДС – исследование, которое в народе называют «глотать лампочку». С его помощью осматривают поверхность слизистой желудка. Возможные причины дискомфорта в кишечнике: гастрит, панкреатит, язва и т.д. выявляются таким способом;
- посев кала. Служит способом диагностики паразитарных заболеваний. Наличие признаков паразитов в кишечнике – возможная причина дискомфорта в кишечнике;
- копрограмма. Позволяет проанализировать кал человека на состав ферментов. Их недостаточность сигнализирует о причинах дискомфорта в кишечнике;
- колоноскопия. Исследования состояния кишечника при помощи камеры.
- эндоскопия. Назначается редко, при подозрении на серьезные патологии, такие как рак.
Чистка кишечника соленой водой: подробная инструкция, преимущества и недостатки процедуры.
О симптомах атонии кишечника и эффективном лечении заболевания читайте в этой статье.
Как принимать Мезим Форте 10000? http://vashjeludok.com/lekarstva/tabletki/mezim-forte-10000-instrukciya-po-primeneniyu.html
Что запрещено при данной проблеме?
При появлении легкого дискомфорта в кишечнике стоит попробовать решить проблему народными способами или гимнастикой. Однако если состояние ухудшается или осложняется другими симптомами, нельзя терять время, нужно незамедлительно обратиться к врачу.
При дискомфорте в кишечнике нельзя переедать, пить газированные напитки. Хотя бы временно следует ограничить себя в некоторых видах продуктов.
Лучше исключить физические нагрузки до исчезновения проблем и неприятных ощущений.
Ни в коем случае нельзя принимать лекарственные средства без консультации с врачом. Самолечение может усугубить ситуацию.
Таки образом, дискомфорт в кишечнике – это только симптом, который свидетельствует о наличии определенных проблем. Диагностика проводится разными способами, в зависимости от подозрений конкретной причины и жалоб пациента.
Облегчение дискомфорта может достигаться медикаментозными препаратами, народными средствами или соблюдением строгой диеты. Однако любые неприятные ощущения в кишечнике – повод обратиться за консультацией к специалисту.
Постоянный дискомфорт в животе, причины и лечение
КАКОЙ ВОПРОС, ТАКОЙ ОТВЕТ
Если сотне человек задать вопрос «Как по-вашему болит живот и по какой причине?», то едва ли хоть кто-то затруднится с ответом. В самом деле, человека, который хотя бы раз в жизни не посетовал на состояние своего пищеварительного тракта – пожалуй, в Природе таких просто не найдется.
Наверняка при этом каждый из опрошенных дал бы свой уникальный ответ. Один бы пожаловался на диарею, другой – на нерегулярное «освобождение» кишечника, третий вспомнил бы про усиленное газообразование или даже использовал бы медицинский термин «метеоризм», четвертый упомянул бы ощущение тяжести, а пятый…
В общем, разнообразных симптомов состояния «у человека болит живот» наберется немало.
Немало наберется и поводов для того, чтобы эти симптомы возникли. Несоблюдение правил личной гигиены, несвежая пища, «неудачное» сочетание продуктов – вполне могут стать причиной чувства тяжести или чрезмерного образования газов в кишечнике. И даже самая правильная еда, но, что называется, перехваченная на бегу, может привести к тем же приступам метеоризма.
Когда подобные проблемы различной степени тяжести происходят лишь время от времени – как правило, причина выясняется быстро, и впредь этой причины человек постарается избегать. Например, мыть руки перед едой, уменьшить порции чреватых «излишними газами» овощей и бобовых. Но если постоянный дискомфорт в животе становится «привычным делом» — на это стоит обратить самое серьезное внимание. По той простой причине, что за каждым симптомом или неприятным состоянием может скрываться подчас весьма серьезное заболевание.
МАСКА, Я ВАС ЗНАЮ!
Между словами «постоянный дискомфорт в животе» (взять хотя бы то же скопление газов!) и «постоянное ухудшение качества жизни человека» знак равенства можно ставить смело. Другое дело, что не всегда удается, что называется, «докопаться» до истинных причин.
Достаточно часто случается и так, что даже самые надежные инструменты исследований не выявляют наличия у человека каких-либо инфекций и патологий. Возникает в чем-то парадоксальное состояние: человек ощущает симптомы, но причин для них как будто нет.
Причина на самом деле имеется. Весьма вероятный диагноз в этом случае – синдром раздраженного кишечника (СРК). По своей сути, это его хроническое функциональное расстройство. И симптомами его как раз и могут быть и повышенное газообразование, и боли и спазмы в животе, ощущение тяжести, проблемы со стулом.
Отчего возникает подобный синдром?
По мнению медиков, возникает он в результате сочетания нескольких причин. Здесь и определенное нарушение нервных связей между кишечником и «руководящими» его работой участками головного мозга. Здесь и наследственная предрасположенность, и гиподинамия, и, разумеется, неправильное питание.
Еще одна причина, на которой стоит акцентировать внимание – это неустойчивое эмоциональное состояние человека. Причина с положительной обратной связью: эмоциональные «тяжести» в виде переутомлений и стрессов приводят в том числе и к постоянному дискомфорту в животе, к излишнему газообразованию, тяжести в животе. Ну а «тяжесть в животе» в своих различных вариациях – к дальнейшей «тяжести» в виде стрессов. Круг замыкается. Есть ли способ его разорвать?
При лечении СРК врачи рекомендуют снять симптомы заболевания, а для лечения причины синдрома – препарат Колофорт. Согласно инструкции по применению Колофорта, препарат восстанавливает нервную регуляцию кишечника и нормализует его моторику. При курсовом приеме Колофорт снижает интенсивность и частоту возникновения болей в животе, уменьшает проявления метеоризма, а так же нормализует частоту и форму стула как при запоре, так и при диарее.
«ГАЗ ДО ОТКАЗА!»
Успешное лечение синдрома раздраженного кишечника, разумеется, невозможно без правильной организации своего меню.
Продукты, которые вызывают усиленное газообразование (метеоризм), должны быть удалены из рациона. В первую очередь, это бобовые, редис, лук и чеснок. Разумеется, сюда же следует отнести и напитки, уже изначально содержащие углекислый газ, то есть газированные и пиво.
Однако возникнуть метеоризм может и в результате неправильного употребления обычных жидкостей, если пить их через трубочку: ведь в этом случае человек попросту заглатывает «излишний» газ. И еще одна «отличная» причина, по которой возникает усиленное газообразование – это жевательная резинка.
Точные рекомендации по питанию даст лечащий врач.
Впрочем, не только по питанию. Если одна из причин, по которой кишечник переходит в «раздраженное состояние» — это недостаток физической активности, то активность эту следует увеличить. Хотя бы с помощью ежедневных прогулок. Ведь это не только кислород для тканей, но и отличный способ сделать свое эмоциональное состояние намного более устойчивым. И тогда шансов «побеспокоить» и у метеоризма, и у прочих неприятных симптомов станет заметно меньше!
Дискомфорт в животе возможные причины
НА ВСЁМ ПУТИ СЛЕДОВАНИЯ
Желудочно-кишечный тракт – наиболее протяженная система нашего организма. Ротовая полость, пищевод, желудок, различные отделы кишечника и еще несколько полноценных «участников» процесса – на всех них возложена тяжесть важнейший миссии по обеспечению организма энергией и «строительными материалами». И неудивительно поэтому, что и различных ощущений он может «подарить» массу. Не все эти ощущения приятны: иногда приходится почувствовать и дискомфорт в животе.
Собственно, вариантов для описания симптомов дискомфорта в животе можно назвать множество: это и просто боль, и чувство тяжести в желудке, и вздутие живота, и срочная потребность освободить кишечник, а иногда и ровно наоборот: ощущение того, что по каким-то причинам «освобождаться» этот самый кишечник упорно «не желает»…
Стоит признать, что очень многие предпосылки для ощущения дискомфорта в животе мы создаем себе сами. Газированные напитки «прекрасно» способствуют ощущению вздутия, желудок может «сигнализировать» болью о чрезмерном употреблении острой, соленой и жареной пищи, тяжесть в кишечнике – о том, что не следует так наедаться на ночь. В общем, «рукотворных» причин масса, а следующих за ними симптомов и того больше.
Когда боль в животе, его вздутие, чувство тяжести появляются в «разовом порядке» — причина тому тоже, вполне возможно, единичная: несвежая пища, неподходящая именно вам или просто чрезмерная ее «тяжесть». Но если ощущение дискомфорта в животе в той или иной форме становится постоянным спутником – это серьезный повод для консультации специалиста. Частые запоры и диарея, боли, спазмы, вздутия и другие симптомы – все это может быть следствием заболеваний пищеварительного тракта, подчас весьма серьезных, и с установлением причин затягивать нет смысла.
ПРИЧИНЫ ВРОДЕ БЫ НЕТ… НО ОНА – ЕСТЬ
Но иногда случается и так, что даже самое тщательное обследование не выявляет в желудке и его «окрестностях» каких-либо инфекций или патологий, и, таким образом, как будто бы никаких причин для боли или тяжести нет. Однако при всем том боль, тяжесть, вздутие или иные симптомы и неприятные ощущения… остаются! Как будто бы – без причины, но пациенту от этого ничуть не легче.
На самом деле весьма вероятный диагноз в этом случае – синдром раздраженного кишечника (СРК). По сути, это его хроническое функциональное расстройство. Которое как раз и может послужить причиной и для болей, и для вздутия живота, и для запора с диареей, в зависимости от того, по какому «сценарию» развивается заболевание.
Таким образом, СРК в каком-то смысле диагностируется методом исключения.
На самом деле, заболевание это более чем распространенное. По оценке специалистов, страдать от дискомфорта в животе по причине СРК может почти каждый пятый взрослый житель планеты.
В чем же причина возникновения СРК? Опять же, по мнению медиков, в основе – сочетание целого ряда факторов. Это и некоторые нарушения в работе нервных связей между кишечником и управляющими его работой участками головного мозга. И наследственная предрасположенность. И малоподвижный образ жизни.
Отдельный и весьма важный фактор – это неустойчивость эмоционального фона. Да, «тяжесть жизни», постоянные стрессы и переутомления вполне способны привести и к ощущению тяжести в желудке, и вздутию, и к прочим характерным симптомам «дискомфорта в животе».
При лечении СРК врачи рекомендуют снять симптомы заболевания, а для лечения причины синдрома – препарат Колофорт. Согласно инструкции Колофорта, препарат восстанавливает нервную регуляцию кишечника и нормализует его моторику. При курсовом приеме Колофорт снижает интенсивность и частоту возникновения болей в животе, вздутия, а так же нормализует частоту и форму стула как при запоре, так и при диарее.
ОТ ТЯЖЕСТИ БЫТИЯ – К ЛЕГКОСТИ ЖИЗНИ
Конечно, едва ли от какого-либо симптома дискомфорта в животе можно избавиться, если не изменить свой рацион питания в правильную сторону.
При этом важно не только то, что именно попадает в наш желудок – но и с какой периодичностью и в каком виде. Питание при CРК должно быть регулярным, промежутки между приемами пищи не должны превышать трех часов. Ну а тщательно ее пережевывая, пациент помогает не только обществу, но и в первую очередь – собственному кишечнику.
Точные рекомендации по питанию даст лечащий врач.
Он же обязательно обратит внимание на необходимость посильной физической нагрузки. Ежедневное движение, желательно на свежем воздухе – это не только ощущение бодрости в теле. Это еще и важное средство как при лечении CРК, так и при его профилактике.
Дискомфорт в животе вполне может привести к ощущению дискомфорта во всей жизни человека. Однако, если правильно организовать свой образ жизни – справиться с различными симптомами и вернуть себе прежнюю легкость вполне возможно!

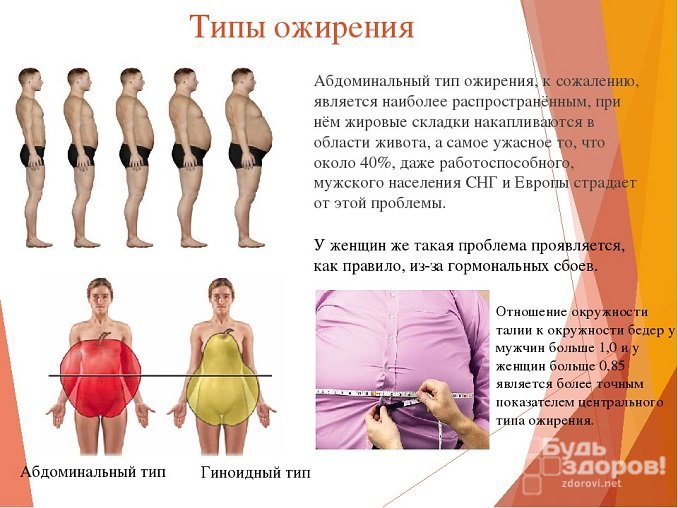 Ожирение является одной из распространенных причин повышенного сахара в крови
Ожирение является одной из распространенных причин повышенного сахара в крови Повышенный сахар в крови – частое явление во время беременности
Повышенный сахар в крови – частое явление во время беременности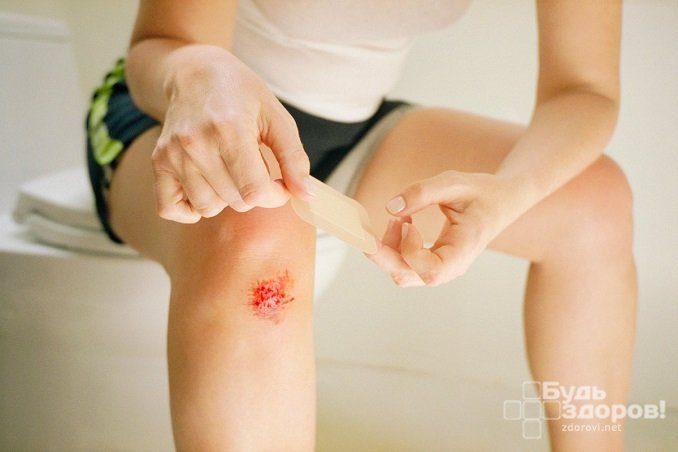 Царапины и другие небольшие кожные повреждения при повышенном сахаре в крови заживают длительно
Царапины и другие небольшие кожные повреждения при повышенном сахаре в крови заживают длительно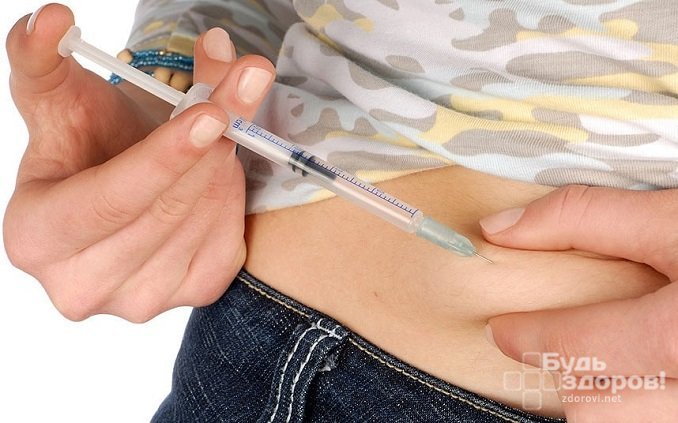 При сахарном диабете I типа назначают инъекции инсулина
При сахарном диабете I типа назначают инъекции инсулина С целью снижения массы тела рекомендовано соблюдение низкокалорийной диеты
С целью снижения массы тела рекомендовано соблюдение низкокалорийной диеты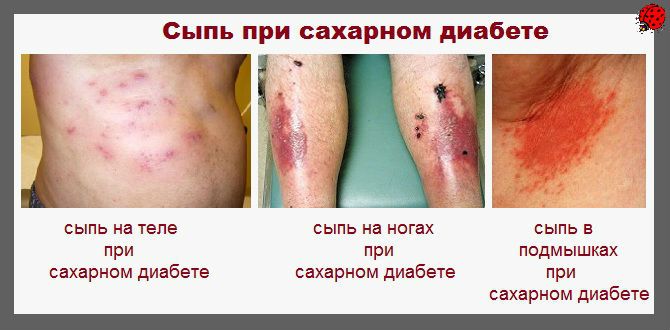 Характерная сыпь при сахарном диабете
Характерная сыпь при сахарном диабете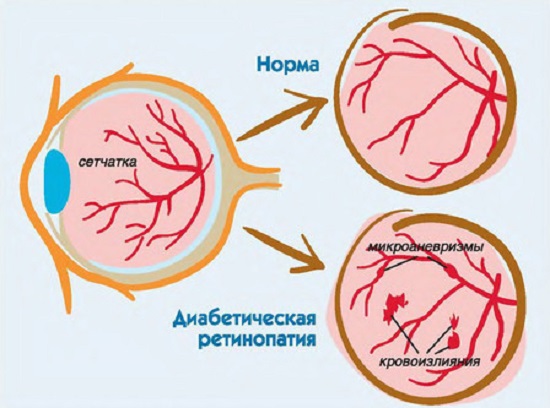 Поражение сетчатки глаза
Поражение сетчатки глаза Примерная норма сахара в крови
Примерная норма сахара в крови Принцип питания при сахарном диабете
Принцип питания при сахарном диабете Овощи и соки, снижающие сахар
Овощи и соки, снижающие сахар




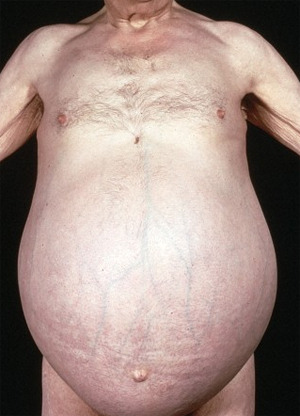
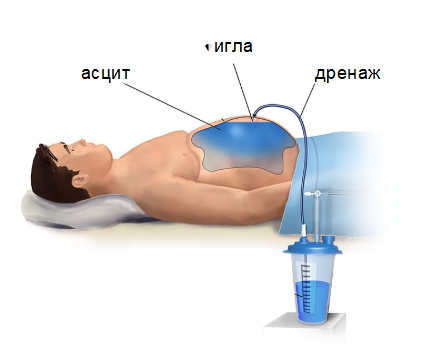
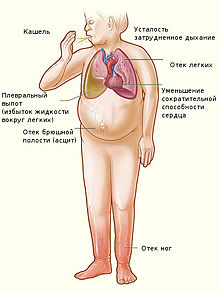 Основные проявления сердечной недостаточности. Асцит отмечен в центре изображения.
Основные проявления сердечной недостаточности. Асцит отмечен в центре изображения. Дети с асцитом, обусловленным белковой недостаточностью (квашиоркором)
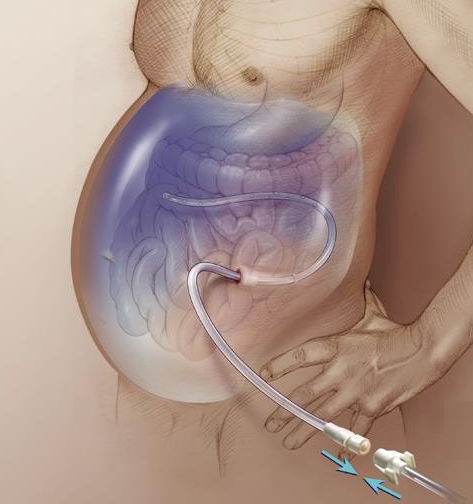
Дети с асцитом, обусловленным белковой недостаточностью (квашиоркором)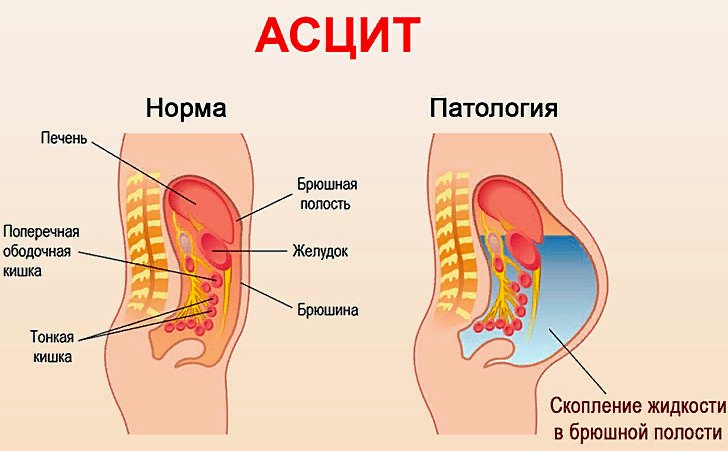 Сегодня мы расскажем об асците — скоплении лишней жидкости в брюшной полости, причинах его развития, признаках, стадиях развития, диагностике и методах лечения. Осветим на alter-zdrav.ru также вопросы диетического питания и прогноза выживаемости.
Сегодня мы расскажем об асците — скоплении лишней жидкости в брюшной полости, причинах его развития, признаках, стадиях развития, диагностике и методах лечения. Осветим на alter-zdrav.ru также вопросы диетического питания и прогноза выживаемости.
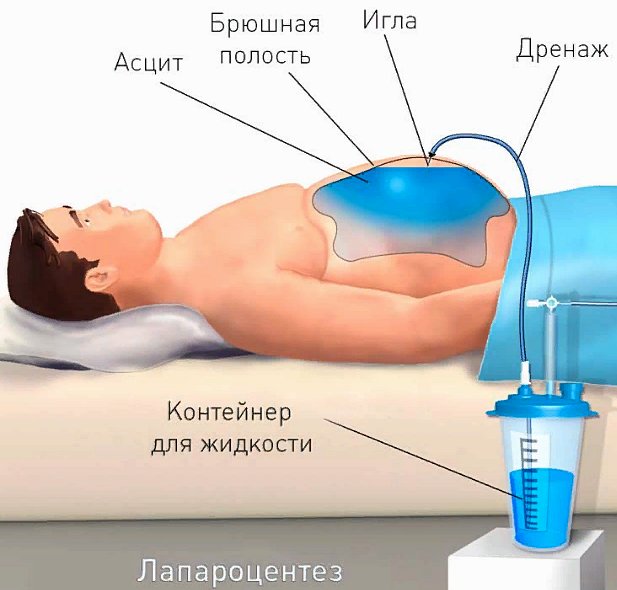
 При асците увеличивается окружность живота, что приводит к набору веса пациентом. Поставить диагноз врач может только при обнаружении более чем 400 мл жидкости в брюшной полости. Классификация стадий асцита нужна для определения тяжести состояния больного:
При асците увеличивается окружность живота, что приводит к набору веса пациентом. Поставить диагноз врач может только при обнаружении более чем 400 мл жидкости в брюшной полости. Классификация стадий асцита нужна для определения тяжести состояния больного: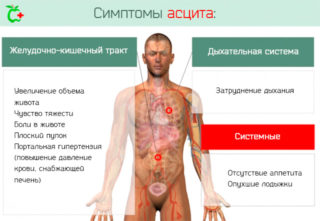 В домашних условиях определить асцит в брюшной полости крайне сложно. Первые симптомы часто незаметны за признаками основного заболевания. Основной симптом – это увеличение живота, которое становится очевидно ближе ко второй стадии нарушения.
В домашних условиях определить асцит в брюшной полости крайне сложно. Первые симптомы часто незаметны за признаками основного заболевания. Основной симптом – это увеличение живота, которое становится очевидно ближе ко второй стадии нарушения.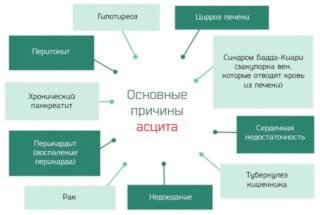 Появление отеков конечностей, лица и тела происходит из-за почечной, печеночной или сердечной недостаточности. При нарушении со стороны почек определяются симметричные отеки, которые усиливаются по утрам и не проходят самостоятельно. Больше всего скопление жидкости заметно на шее и руках, лице. При надавливании в течение 20-30 секунд образуется впадинка, которые быстро восстанавливается, стоит убрать палец.
Появление отеков конечностей, лица и тела происходит из-за почечной, печеночной или сердечной недостаточности. При нарушении со стороны почек определяются симметричные отеки, которые усиливаются по утрам и не проходят самостоятельно. Больше всего скопление жидкости заметно на шее и руках, лице. При надавливании в течение 20-30 секунд образуется впадинка, которые быстро восстанавливается, стоит убрать палец. Патологическое состояние связано с тем, что жидкость выходит из сосудистого русла и не участвует в процессах организма. Это приводит к обезвоживанию. Распознать его можно по следующим признакам:
Патологическое состояние связано с тем, что жидкость выходит из сосудистого русла и не участвует в процессах организма. Это приводит к обезвоживанию. Распознать его можно по следующим признакам: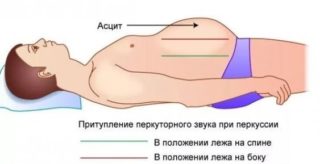 При медицинском осмотре врач легко определяет наличие асцита даже без дополнительных методов. Но при подозрении на первой стадии может потребоваться УЗИ или рентгеновский снимок. На брюшную водянку у людей указывают симптомы:
При медицинском осмотре врач легко определяет наличие асцита даже без дополнительных методов. Но при подозрении на первой стадии может потребоваться УЗИ или рентгеновский снимок. На брюшную водянку у людей указывают симптомы:


















 РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК) 













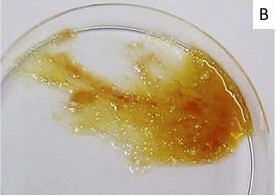

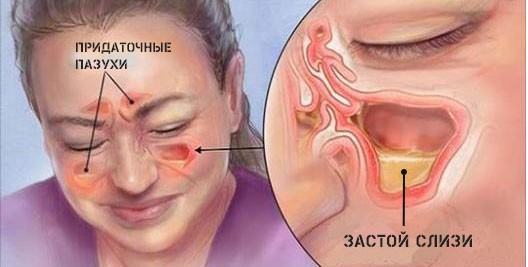





 Оранжевые сопли – это очень обобщенное понятие. На самом деле их оттенок может изменяться от желто-оранжевого до темно-бурого, и уже по интенсивности окраски хороший специалист может поставить предварительный диагноз. Что же может вызвать изменение цвета слизистых выделений из носа? Вот несколько основных причин:
Оранжевые сопли – это очень обобщенное понятие. На самом деле их оттенок может изменяться от желто-оранжевого до темно-бурого, и уже по интенсивности окраски хороший специалист может поставить предварительный диагноз. Что же может вызвать изменение цвета слизистых выделений из носа? Вот несколько основных причин: Если показали результаты анализов, которым подверглись оранжевые сопли, что это гнойное воспаление гайморовых или фронтальных пазух, больному могут даже предложить помещение в стационар. Здесь все зависит от тяжести состояния и индивидуальных особенностей течения болезни. При значительных скоплениях гноя есть опасность инфицирования мозговых оболочек и развития сепсиса. Поэтому иногда приходится делать проколы, через которые содержимое пазух выходит наружу, быстро облегчая состояние больного.
Если показали результаты анализов, которым подверглись оранжевые сопли, что это гнойное воспаление гайморовых или фронтальных пазух, больному могут даже предложить помещение в стационар. Здесь все зависит от тяжести состояния и индивидуальных особенностей течения болезни. При значительных скоплениях гноя есть опасность инфицирования мозговых оболочек и развития сепсиса. Поэтому иногда приходится делать проколы, через которые содержимое пазух выходит наружу, быстро облегчая состояние больного. противовоспалительные – чтобы снять раздражение слизистых носа и горла;
противовоспалительные – чтобы снять раздражение слизистых носа и горла; увлажнять помещения с работающими обогревательными приборами;
увлажнять помещения с работающими обогревательными приборами; ом количестве слизь из носа может свидетельствовать об аллергической природе проблемы. Организм, таким образом, старается всеми силами избавиться от аллергена.
ом количестве слизь из носа может свидетельствовать об аллергической природе проблемы. Организм, таким образом, старается всеми силами избавиться от аллергена. Учитывая все эти факторы, оранжевые сопли могут иногда появляться даже у полностью здорового человека.
Учитывая все эти факторы, оранжевые сопли могут иногда появляться даже у полностью здорового человека. При серьезном и длительном повреждении капилляров носа, выделения могут из оранжевого цвета переходить в розовый, а при длительном кровотечении в ярко-красный.
При серьезном и длительном повреждении капилляров носа, выделения могут из оранжевого цвета переходить в розовый, а при длительном кровотечении в ярко-красный. Лечение при появлении изменения цвета слизи как у взрослых, так и у детей практически одинаково. Единственное отступление – при лечении детей, медикаменты используются в ограниченном количестве, детский организм более восприимчив.
Лечение при появлении изменения цвета слизи как у взрослых, так и у детей практически одинаково. Единственное отступление – при лечении детей, медикаменты используются в ограниченном количестве, детский организм более восприимчив.





































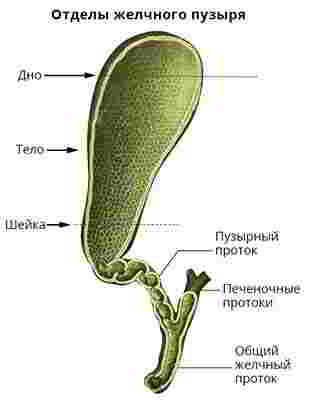
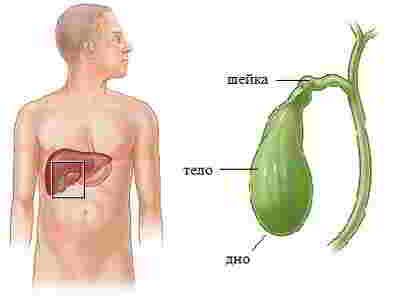
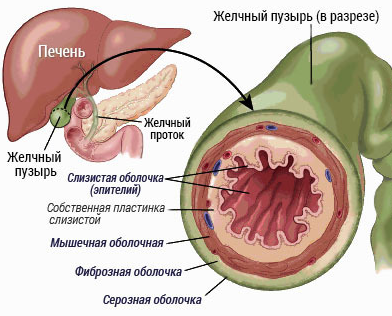
 выступает в качестве резервуара для накопления и концентрирования желчи, проецируемой печенью;
выступает в качестве резервуара для накопления и концентрирования желчи, проецируемой печенью; специальные пигменты;
специальные пигменты; Застой желчи. Неправильный режим питания, с большими промежутками между приемами пищи вызывает застой жидкости, в итоге образуются камни;
Застой желчи. Неправильный режим питания, с большими промежутками между приемами пищи вызывает застой жидкости, в итоге образуются камни;