Как укрепить ногти гель-лаком: пошаговая инструкция
Вопреки расхожему мнению, гель-лак не портит ногти: напротив, он позволяет их укрепить. Делимся нюансами в статье
Гель-лак, нанесенный поверх натуральной ногтевой пластины, создает прекрасный защитный барьер на несколько недель, позволяющий даже слабым ногтям окрепнуть. Нет, он не укрепляет их изнутри и не питает ничем полезным. Он лишь предотвращает механическое повреждение и позволяет отрастить длинные ногти тем, кому раньше эта задача казалась невыполнимой
Чем и как укрепить ногти перед нанесением гель-лака?
Укрепление ногтей перед нанесением гель-лака позволяет сделать их прочными и менее гибкими, что повышает стойкость гель-лака. Эта процедура особенно актуальна для девушек с тонкими ослабленными ногтями, гель-лак на которых держится меньше недели.
Укрепление акриловой пудрой
Этот способ подходит даже для самостоятельного повторения в домашних условиях. Так вы создадите прочный каркас за счет «бетонирования» гель-лака акриловой пудрой.
Так вы создадите прочный каркас за счет «бетонирования» гель-лака акриловой пудрой.
Длинные или короткие ногти? Ярко-красный лак или нейтральный нюдовый? Узнайте, какие секреты раскроет маникюр.
- 1
Подготовьте ногти для нанесения гель-лака, зашлифуйте, обезжирьте, нанесите праймер.
© Makeup.ru
- 2
Покройте ногти одним слоем базы, высушите в лампе.
- 3
Нанесите второй слой базы и перед сушкой в лампе целиком засыпьте ноготь прозрачной акриловой пудрой.
- 4
Высушите в лампе, удалите кистью излишки пудры.
© Makeup.ru
- 5
Слегка зашлифуйте поверхность и нанесите повторно слой базы, высушите его в лампе.

Укрепление гелем
Процедура более сложная, так как предполагает несколько вариаций как самого геля, так и способов его нанесения. Самый простой способ – использование однофазного силиконового геля.
- 1
Подготовьте ногти для нанесения гель-лака, зашлифуйте, обезжирьте, нанесите праймер.
- 2
Нанесите два тонких слоя геля на ногтевую пластину и поочередно высушите их в лампе.
- 3
Далее наносите базу, цвет и топ в стандартном порядке.
© Makeup.ru
Оба способа внешнего укрепления ногтей позволяют снять покрытие методом размачивания в домашних условиях. Однако можно носить покрытие дольше, если своевременно выполнять его коррекцию.
- 1
Спилите верхний слой и особенно границу отросшего материала у кутикулы.

- 2
Проведите все этапы укрепления акриловой пудрой или гелем, заполняя только свободную часть ногтя.
- 3
Перекройте весь ноготь топом, чтобы скрыть переход.
© Makeup.ru
Советуем почитать:
Как укрепить ногти после снятия гель-лака?
Если вы решили снять гель-лак и дать ногтям отдохнуть от покрытия – самое время заняться их укреплением изнутри и провести полезную процедуру запечатывания воском для ногтей.
- Ламинирование ногтей воском
Эта процедура направлена на питание ногтевой пластины изнутри специальным составом на основе воска. Помимо этого она позволяет склеить поврежденные чешуйки (например, при неосторожном снятии гель-лака), предотвращая расслоение. Эффект от этой процедуры будет длиться примерно неделю. Учитывайте, что в это время лак на ногтях будет держатся слабо из-за образовавшейся защитной пленки. Сделайте перерыв в использовании декоративных покрытий.
Учитывайте, что в это время лак на ногтях будет держатся слабо из-за образовавшейся защитной пленки. Сделайте перерыв в использовании декоративных покрытий.
- 1
Придайте ногтям нужную форму, обработайте кутикулу.
- 2
Помойте и высушите руки после всех процедур.
- 3
Нанесите на ногтевую пластину небольшое количество воска и мягкой полирующей пилочкой втирайте его круговыми движениями в течение минуты.
- 4
Наденьте перчатки и оставьте состав минимум на час.
- 5
Снимите перчатки и удалите излишки воска сухой салфеткой.
А как вы укрепляете ногти? Оставьте свой комментарий.
Как укрепить тонкую ногтевую пластину?
Как укрепить тонкую ногтевую пластину?
Тонкие ногти – проблема многих женщин.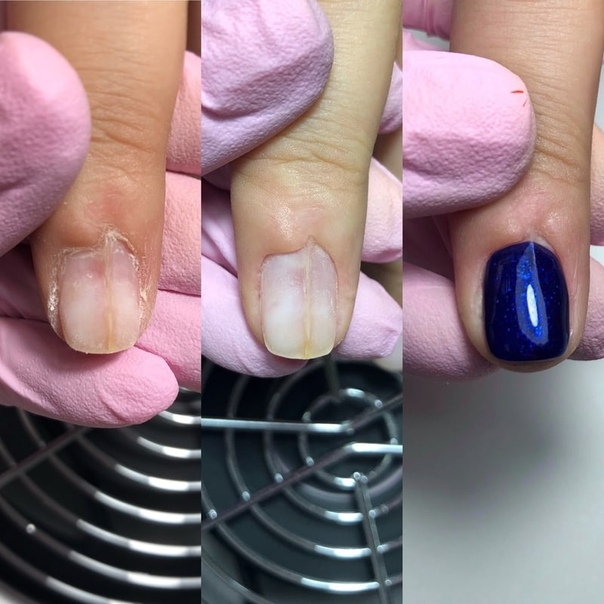 Они часто ломаются, скалываются и отслаиваются. Кроме того, структура тонкой ногтевой пластины не всегда позволяет выполнить качественный маникюр с нанесением искусственного покрытия. Однако это совсем не значит, что обладательницам хрупких ногтей противопоказано покрытие гель-лаком.
Они часто ломаются, скалываются и отслаиваются. Кроме того, структура тонкой ногтевой пластины не всегда позволяет выполнить качественный маникюр с нанесением искусственного покрытия. Однако это совсем не значит, что обладательницам хрупких ногтей противопоказано покрытие гель-лаком.Традиционная и народная медицина предлагают массу рецептов для укрепления слабых ногтей: ванночки, компрессы, крема и мази, косметические масла. Подобные процедуры требуют достаточного количества времени и сил. Существует три быстрых и действенных способа укрепления натуральной ногтевой пластины.
Способ №1. Укрепление каучуковой базой
Каучуковое базовое покрытие содержит кератиновые волокна. Благодаря натуральным компонентам и густой консистенции оно способно укрепить тонкие ногти, а также сделать их поверхность идеально ровной. Базовый слой не является лечебным. Он укрепляет ноготь лишь во время носки покрытия. При снятии материала ногти вернутся в свое естественное состояние.
Для того чтобы укрепить ногтевую пластину каучуковой базой, при нанесении гель-лака достаточно заменить обычную базу на каучуковую. Технология выполнения маникюра стандартна:
Технология выполнения маникюра стандартна:
Шаг 1. Подготовьте ногтевую пластину.
Шаг 2. Обработайте ногти подготовительными жидкостями.
Шаг 3. Нанесите каучуковую базу. Просушите слой в лампе. Снимать липкий слой с каучуковой базы не нужно.
Шаг 4. Нанесите цветной гель-лак. Просушите.
Шаг 5. Покройте ногти топом. Просушите.
Способ №2. Укрепление акриловой пудрой
Ломкие и излишне мягкие ногти спасет акриловая пудра. Пористая по своей структуре, она защитит тонкие ногти от механических повреждений, мороза, ультрафиолета и агрессивной бытовой химии. Для укрепления ногтевой пластины чаще всего используется прозрачная или нюдовая акриловая пудра.
Данный способ укрепления ногтевой пластины отличается простотой и скоростью выполнения:
Шаг 1. Подготовьте ногтевую пластину.
Шаг 2. Обработайте ногти подготовительными жидкостями.
Шаг 3. Нанесите слой базового покрытия. Не сушите.
Шаг 4. При помощи веерной кисти или пушера посыпьте ногтевую пластину акриловой пудрой.
При помощи веерной кисти или пушера посыпьте ногтевую пластину акриловой пудрой.
Шаг 5. Просушите слой в лампе.
Шаг 6. Удалите излишки пудры маникюрной щеткой.
Шаг 7. Нанесите цветной гель-лак. Просушите слой в лампе.
Шаг 8. Покройте ногти топом. Просушите.
Способ №3. Укрепление биогелем
Гели и биогели, подобно каучуковой базе, выровняют ногтевую пластину и сделают ее более прочной. Плотный слой биогеля под цветным покрытием предотвратит сколы и отслаивание ногтевой пластины.
При нанесении биогеля в качестве укрепляющего слоя следует соблюдать все этапы выполнения маникюра:
Шаг 1. Подготовьте ногтевую пластину.
Шаг 2. Обработайте ногти подготовительными жидкостями.
Шаг 3. Покройте ногтевую пластину биогелем. Тщательно просушите слой в лампе.
Шаг 4. Нанесите цветной гель-лак. Просушите.
Шаг 5. Покройте ногти топом. Просушите.
Укрепить ногти в процессе маникюра – легко и быстро. Каучуковая база, акриловая пудра и биогель способны стать «щитом» для Ваших ноготков. Они позволят тонким ногтям прочно держать практически любое покрытие, а Вам – не отказывать себе в удовольствии поражать окружающих изысканным маникюром!
Каучуковая база, акриловая пудра и биогель способны стать «щитом» для Ваших ноготков. Они позволят тонким ногтям прочно держать практически любое покрытие, а Вам – не отказывать себе в удовольствии поражать окружающих изысканным маникюром!
Как укрепить слоящиеся мягкие ногти в домашних условиях
Правильное укрепление ногтей народными средствами
Краткое содержание:
- Причины плохого состояния ногтей;
- Домашние способы и средства для ухода за ногтями;
- Укрепление ногтей искусственными материалами.
Все девушки мечтают иметь ухоженные ручки с красивыми крепкими ногтями, однако выполнять все домашние дела и сохранять крепость ногтей и красоту маникюра довольно сложно. Салонные варианты решения ломкости ногтей укрепляют их искусственно и все равно приводят к ломкости и мягкости ногтей.
Одни женщины обладают шикарными ногтями от природы, а другие уже потеряли надежду и просто не знают, что делать со своими ногтями, часто пользуясь именно салонными способами укрепления ногтей, но со временем понимают, что усугубили их состояние. Поэтому абсолютно всем, кто хочет сделать свои ногти крепкими нужно начать именно с курса укрепления домашними методами. Причины кроются как в наследственности, так и индивидуальных особенностях нашего организма.
Поэтому абсолютно всем, кто хочет сделать свои ногти крепкими нужно начать именно с курса укрепления домашними методами. Причины кроются как в наследственности, так и индивидуальных особенностях нашего организма.
Прежде чем начать домашний курс по восстановлению крепких ногтей ознакомьтесь с причинами потери силы и как их избежать
Причины неудовлетворительного: ломкого состояния ногтей
Жалобы на состояние ногтей, их хрупкость, гибкость и ломкость значительно участились за последние 5 лет. Как не парадоксально, но с развитием средств по уходу за ногтями и способами их украшать, ногти ухудшают свое состояние. Поэтому, если вы хотите удерживать их и красивыми, и прочными, прочтите и запомните причины, которые делают ногти слабыми, а так же действия, которые предотвратят это.
Многие проблемы появляются из-за неправильного образа ухода или диеты, в период беременности и кроме того при воздействии на кожу рук различных химических веществ, которые содержатся в составе почти всех средств, которыми мы ежедневно пользуемся. Поэтому, прежде чем лечить сами ногти, необходимо ликвидировать или свести к минимуму главную причину проблемы.
Поэтому, прежде чем лечить сами ногти, необходимо ликвидировать или свести к минимуму главную причину проблемы.
Причина слабости ногтей №1: Искусственные покрытия
Прежде всего салонные средства такие как — гель лак, акриловая пудра или искусственные ногти. Именно они наносят ногтям больше всего вреда, поскольку с их нанесением удаляется верхний «защитный» слой ногтей.
Важно! Пользоваться гель-лаками и другими искусственными средствами можно, но чтобы сохранить при этом здоровье ногтей вы обязаны принимать достаточное количество витаминов именно из питания, так как при искусственном покрытии вы не сможете напитать ногти из вне. Обязательно обращайтесь к профессионалам или самостоятельно внимательно изучайте технологии покрытия и снятия. Чаще всего повреждения от искусственного покрытия ногти получают от неправильного нанесения средств и их снятия. Будьте внимательны к работе мастеров и качеству материала, которыми они пользуются.
Материалы для покрытия и снятия это тоже важная часть. которая может сделать ваши ногти мягкими, если содержит резкие вещества.
Причина хрупкости ногтей №2:
Как правильно мыть посуду, чтобы не вредить ногтям
Обратите внимание, как много бытовых химических средств есть в наших домах: порошки, моющие средства, гели, которые оказывают очень сильное агрессивное воздействие на наш организм. Разумеется, мы не можем просто отвернуться от них, но мы можем свести их вредные последствия к минимальным. Во-первых, мойте посуду в перчатках, таким образом, вредные химикаты, входящие в состав моющего средства, не повлияют на кожу рук и ногти. Во-вторых, всегда читайте, что написано на этикетках, и старайтесь использовать щадящие и экологически чистые моющие средства, хотя бы те, которые не содержат самых сильных веществ к примеру SLS (Sodium Lauryl Sulfate). После того, как окончите уборку, вымойте руки с мылом и нанесите питательный крем.
Задумайтесь о том, что вы едите, какие полезные продукты являются частью вашего ежедневного рациона. Может быть просто в вашем организме не хватает витаминов. Добавьте в рацион больше молочных продуктов и зеленых овощей, например, капусту, шпинат или зеленые яблоки, пропейте курс витаминов. Все знают, что здоровый организм – это блестящие гладкие волосы, красивая чистая кожа и крепкие ногти. Если состояние ваших ногтей не удовлетворительно, то это сигнал о том, что в вашем организме что-то не так, и нужно что-то менять.
Может быть просто в вашем организме не хватает витаминов. Добавьте в рацион больше молочных продуктов и зеленых овощей, например, капусту, шпинат или зеленые яблоки, пропейте курс витаминов. Все знают, что здоровый организм – это блестящие гладкие волосы, красивая чистая кожа и крепкие ногти. Если состояние ваших ногтей не удовлетворительно, то это сигнал о том, что в вашем организме что-то не так, и нужно что-то менять.
Бывает так, что плохое состояние ногтей является сигналом скрытого внутреннего заболевания, в частности это может быть связано с заболеваниями сердца и сосудистой системы. Сперва необходимо пройти полное обследование организма и при необходимости обратиться к специалистам. Болезнь – это серьезная причина, с которой так или иначе необходимо справиться. Не забывайте о том, что минимум раз в год нужно проходить полное обследование для профилактики.
Кроме того, женщины сталкиваются с проблемами с ногтями в период беременности. Когда внутриутробно развивается ребенок, он забирает много питательных веществ, которые он берет из организма матери, но при всём этом будущей маме не нужно забывать о себе.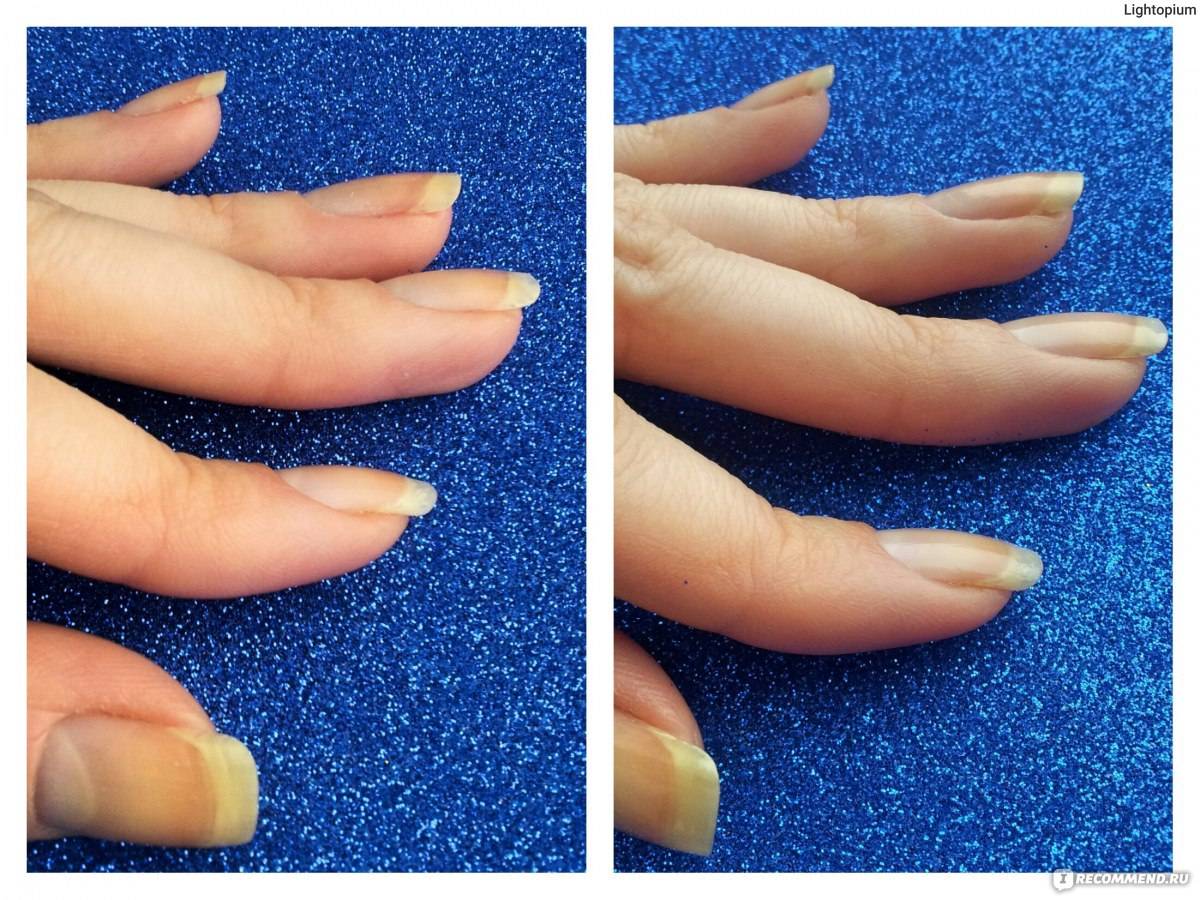 Если у вас есть проблемы с ногтями, употребляйте больше продуктов, содержащих кальций, или пропейте специальные витамины, но не переусердствуйте. Сначала необходимо обратиться к врачу за консультацией.
Если у вас есть проблемы с ногтями, употребляйте больше продуктов, содержащих кальций, или пропейте специальные витамины, но не переусердствуйте. Сначала необходимо обратиться к врачу за консультацией.
Теперь вы знаете, что все довольно просто: уход должен быть профессиональным и качественным, питание должно быть богаты на витамины и минералы, домашние хлопоты должны быть безопасными и тога ногти будут крепче. Но усилить эффект помогут специальные процедуры, особенно после снятия искусственных покрытий.
Домашнее укрепление ногтей — рецепты ванночек и масок
Чем можно укрепить ногти?
- Морская соль;
- Мед;
- Йод;
- Облепиха;
- Овощные соки;
- Растительные и эфирные масла;
- Цитрусовые соки.
Рецепт укрепления ногтей — ванночка с йодом
Возьмите столовую ложку морской соли, растворите в чашке теплой воды и добавьте пол чайной ложки йода. Подержите ногти в этом растворе 7-10 минут, затем увлажните кремом.
Подержите ногти в этом растворе 7-10 минут, затем увлажните кремом.
Важно: соль лучше использовать без ароматизаторов, а если хотите добавить запаха ванночке капните пару капель эфирного масла. Если ногти впитают йод слишком и потемнеют, то просто потрите их лимонным соком, который тоже придает ногтям крепости.
Используйте такие солевые ванночки по вечерам. Через 10 дней ваши ногти станут гораздо крепче, и восстановится их естественный блеск.
Ванночки укрепляющие с добавлением масел для ногтейНе забывайте о натуральных маслах, ведь они замечательно подходят для укрепления и отращивания ногтей, например, оливковое или растительное масла, масла из семян льна или лопуха. Раз в 7 дней наносите на ногти любое из этих масел на ночь и надевайте хлопковые перчатки.
Другой вариант — сделать такую маску: добавьте в столовую ложку кедрового масла лимонного сока (пару капель) и йод тоже пару капель, а затем втирайте этот состав в ногти. Наденьте хлопковые перчатки. Через несколько часов после маски снимите их, смывать ее не нужно.
Наденьте хлопковые перчатки. Через несколько часов после маски снимите их, смывать ее не нужно.
Питать ногти можно различными способами, например, используя ванночки на основе минеральной воды:
- Смешайте половину стакана минералки и половину стакана капустного сока и держите руки в этом растворе в течение 7-10 минут. Минеральная вода и капустный очищают и при этом питают витаминами. После ванночки нужно ополоснуть ручки и намазать их миндальным маслом.
- Смешайте раствор из сока свежего картофеля (половины стакана), столовой ложки меда и 3-ю часть чайной ложки йода. Нанесение и снятие как и у маски выше.
Питая ногти одним из таких способов, по крайней мере, раз в неделю, вы за короткий срок вернете им естественный блеск, а спустя месяц, ощутите значительную крепость.
Не забывайте о полезных растениях и ягодах, таких как цветы ромашки или облепиховые ягоды.
Вам нужно настоять цветы ромашки (1,5 столовой ложки ромашки на стакан воды), дайте настояться, затем процедите и подержите руки в настое в течение 10 минут, затем смешайте мед столовую ложку и 2 столовых ложки оливкового масла, намажьте ручки вместо крема, смойте водой через 15 минут. Эту процедуру нужно делать на ночь, поскольку жирность от оливкового масла смывать ненужно, она напитает кожу и основание роста ноготка. Эта ванночка для использования 2 раза в неделю.
Эту процедуру нужно делать на ночь, поскольку жирность от оливкового масла смывать ненужно, она напитает кожу и основание роста ноготка. Эта ванночка для использования 2 раза в неделю.
Или: Смешайте 3 столовые ложки перемолотых облепиховых ягод (можно сушеных, но предварительно замочите их в холодной воде на час) и добавьте 3-ю часть красного перца и оливкового масла столовую ложку. Дайте постоять в течение 15 минут и затем нанесите на ногти и руки. Делайте облепиховую маску 1 раз в неделю. После 4 недель использования таких рецептов вы забудете о том, что такое ломкие ногти.
Как укрепить ногти в домашних условиях видео «Все буде добре»:
Такие нехитрые рецепты помогут Вам при систематическом уходе за ногтями и сделают их крепкими и привлекательными!
причины и лечение – как укрепить ногти
Почему ногти становятся ломкими
Данное состояние относится к так называемым ониходистрофиям — заболеваниям, при которых нарушается питание ногтя и его составных компонентов. Причины ломкости ногтей крайне разнообразны. Это могут быть как внешние, так и внутренние факторы, которые действуют на весь организм в целом.
Причины ломкости ногтей крайне разнообразны. Это могут быть как внешние, так и внутренние факторы, которые действуют на весь организм в целом.
Тонкие ломкие ногти — частая проблема представительниц слабого пола1. Молодые женщины часто пользуются лаком для ногтей, регулярно делают маникюр и другие косметические процедуры на кистях, а в постменопаузальном периоде на передний план выходит нарушение кальциево-фосфорного обмена.
Кроме того, ломаются ногти у женщин и при грудном вскармливании, так как из организма матери вместе с молоком вымываются важные минеральные вещества (в том числе и кальций).
Среди других внешних факторов, неблагоприятно влияющих на состояние ногтей, можно выделить следующие:
- Частое воздействие на руки горячей воды.
- Влияние средств бытовой химии.
- Химические вещества, применяемые в промышленности.
- Физические факторы вроде хронического переохлаждения и частого высушивания.
- Механическое воздействие в виде частой травматизации (например, у музыкантов, играющих на струнных инструментах)1.

Часто сочетающийся с ломкостью онихошизис (расщепление ногтевой пластины) может встречаться при соматических или инфекционных заболеваниях. Так, у мужчин повышенная ломкость ногтей развивается при грибковых заболеваниях, поражающих пальцы рук3. Такое состояние может возникнуть и при недостатке кальция в пище или вследствие нарушения его всасывания в желудочно-кишечном тракте, при железодефицитной анемии, при недостатке витамина А и С. Ногти, особенно на пальцах ног, могут слоиться и при сахарном диабете из-за развития «диабетической стопы», повышенной ломкости стенок капилляров ногтевого ложа и при условии длительного сдавления пальцев обувью.
Характеристика состояния и диагностика
Определить ломкость ногтей довольно легко. Пациенты часто жалуются на обламывание пластины у свободного края с дефектом всех слоёв (иногда — только верхнего). При онихошизисе наблюдается неправильный рост ногтя — до свободного края он растёт нормально, а потом разделяется на несколько лежащих друг на друге тонких пластинок, в конечном итоге обламывающихся1.
Диагностику и лечение ломкости ногтей в большинстве случаев проводит дерматолог. Нелишней бывает консультация миколога, терапевта, гематолога или эндокринолога. Лабораторные анализы при ониходистрофиях (в данном случае — ломкости ногтей) чаще всего включают:
базой, акриловой пудрой и гелем
Те, кто не раз использовали гель-лак для покрытия ногтей, наверняка заметили, что ногти под таким покрытием практически не ломаются. Лично я на себе не помню даже такого случая. Поэтому утверждение о том, что гель-лак можно использовать для укрепления ногтей, вполне оправдано.
Содержание
- Укрепление акриловой пудрой под гель лак
- Укрепление биогелем под гель-лак
- Укрепление базой под гель лак
- Укрепление гелем под гель-лак
Однако не все так однозначно.
- Во-первых, гель-лак не оказывает никакого лечебного воздействия на ногти, поэтому эффект укрепления ногтей держится только во время его носки.
 Это можно использовать для того, чтобы немного отрастить ноготки, если они выглядят сейчас не очень презентабельно.
Это можно использовать для того, чтобы немного отрастить ноготки, если они выглядят сейчас не очень презентабельно. - Во-вторых, многие жалуются, что после снятия гель-лака ногти не то, чтобы укрепляются, а наоборот, становятся более тонкими, ломкими и выглядят даже хуже. Но здесь уже скорее претензии должны быть не к гель-лаку, а к процессу его снятия: если вы отдираете его самостоятельно, сколупывая ногтями, то вполне вероятно, что все так и будет. Если же использовать правильные способы снятия (с помощью размачивания в специальной жидкости либо с использованием фрезы), то таких проблем быть не может.
Укрепление под гель-лак производится с помощью акриловой пудры и биогеля, немного в этом может помочь база, а вот гель используется немного в других целях. Далее я и расскажу о нюансах каждого из этих вариантов.
Укрепление ногтей акриловой пудрой под гель лак
Это один из самых простых и эффективных способов укрепление ногтевой пластины и увеличения срока носки гель-лакового покрытия. Сам по себе акрил даже в наращивании считается более крепким материалом, чем гель, а простота его использования под гель-лак сделала этот способ укрепления любимым многими мастерами. С его помощью:
Сам по себе акрил даже в наращивании считается более крепким материалом, чем гель, а простота его использования под гель-лак сделала этот способ укрепления любимым многими мастерами. С его помощью:
- Повышается прочность покрытия,
- Благодаря прозрачности пудра не влияет на цвет покрытия,
- Выравнивается ногтевая поверхность,
- Предупреждается появление трещин.
Способ заключается в следующем:
- Подготовительный этап. Он ничем не отличается от обычной подготовки ногтей при покрытии гель-лаком: отодвигается и удаляется кутикула, с ногтевой пластины снимается натуральный глянец и наносится обезжиривающее средство или праймер.
- Далее наносим тонкий слой базы и сушим в лампе (обычно это 2 минуты для ультрафиолетовой лампы и 30 секунд для led-лампы).
- Теперь наносится второй слой базы и, не просушивая, посыпается акриловой пудрой с помощью пушера либо веерной кисти. В таком виде ногти отправляем сушится в лампу.
- Излишки пудры стряхиваются плотной кистью.
 Если поверхность получилась не очень ровной, ее можно немного забафить.
Если поверхность получилась не очень ровной, ее можно немного забафить. - Наносится еще один слой базы, который сушится в лампе. Далее можно сделать цветное покрытие и дизайн, а можно оставить ногти так (в таком случае на 4-м этапе лучше нанести топ, а не базу): они будут выглядеть естественно, с блеском, и не сломаются.
Этот процесс практически не отличается от выравнивания ногтевой пластины с использованием акриловой пудры, за исключением того, что преследует собой разные цели, из-за чего могут быть небольшие расхождения в процессе придания формы.
Как таковая акриловая пудра не обладает лечебными свойствами и не способна укрепить саму ногтевую пластины, поэтому после снятия такого покрытия не стоит надеяться, что ногти станут более крепкими. Функция укрепления здесь скорее отвечает за крепкое и стойкое покрытие, устойчивое к механическим воздействиям, поэтому не стоит допускать здесь путаницы.
Укрепление ногтей биогелем под гель лак
Это еще один вариант, который не только делает ногти более стойкими во время носки покрытия, но и действительно способствует укреплению самой ногтевой пластины. А все благодаря специальным свойствам биогеля. Не буду писать много слов об этом и о самой технологии, так как на моем блоге уже есть статья про укрепление ногтей беогелем, а здесь все делается аналогично только с покрытием гель-лаком.
А все благодаря специальным свойствам биогеля. Не буду писать много слов об этом и о самой технологии, так как на моем блоге уже есть статья про укрепление ногтей беогелем, а здесь все делается аналогично только с покрытием гель-лаком.
Укрепление базой под гель лак
База, нанесенная в несколько слоев по гель-лак, также способно сделать покрытие ногтей более стойким. Для этого также можно использовать более густую базу, но наносить ее не одним толстым слоем, а в несколько тонких.
Укрепление гелем под гель лак
Укрепление ногтей гелем под гель-лак как таковое не практикуется, хотя такой вопрос возникает часто. Дело в том, что акриловая пудра – это намного более прочный материал и работать с ним по описанной технологии намного проще, чем с гелем. Выкладывание базового слоя геля для укрепления ногтей и продления службы носки гель-лакового покрытия можно делать лишь в том случае, когда требуется удлинение ногтевого ложа, то есть это будет своего рода наращивание ногтей с покрытием гель-лаком. В любом другом случае рекомендуется использовать вышеописанные способы.
В любом другом случае рекомендуется использовать вышеописанные способы.
Здесь я разобрала все варианты, если вы пользовались каким-либо из этих способов на практике, расскажите об этом в комментариях, насколько он действенный, возможно, я не владею какой-либо информацией достаточно полно. Спасибо, что дочитали до конца, надолго не прощаюсь, пока!
Как укрепить ногти в домашних условиях? 4 простые инструкции, которые сделают ваши руки красивыми и ухоженными
Каждая девушка мечтает о крепких и блестящих ногтях! Хотите, чтобы ваши ручки всегда были красивыми, кожа — гладкой, а ноготки — длинными и здоровыми? Читайте наши инструкции и выбирайте подходящие уходовые средства!
В статье расскажем:- Как укрепить ногти в домашних условиях?
- Средства для укрепления ногтей: какие бывают и для чего;
- Как укрепить ногти: рецепты ванночек в домашних условиях;
- Как укрепить ногти гель-лаком и акриловой пудрой.

Выберите курсы обучения маникюру в Москве, Нижнем Новгороде или Санкт-Петербурге, если хотите узнать от преподавателей полную информацию об уходе и дизайне ногтей.
Как укрепить ногти в домашних условиях?Крепкие и здоровые ногти — мечта каждой женщины. Мастер маникюра, nail-стилист международного класса Елена Литвинова говорит, что если на салонный уход не хватает времени или денег, натуральные ногти вполне можно укрепить и в домашних условиях.
Для этого можно использовать народные средства — масла и ванночки, или косметику фабричного производства.
Однако для того, чтобы ногти оставались крепкими и здоровыми, одних уходовых процедур недостаточно. Мастера маникюра, преподаватели Елена Литвинова и Яна Шабанова напоминают о базовых правилах ухода за ногтями:
Средства для укрепления ногтей: какие бывают и для чего
В магазинах декоративной и профессиональной косметики представлены самые разные средства для укрепления ногтей. Елена Литвинова перечисляет следующие и рассказывает, для чего они необходимы:
Елена Литвинова перечисляет следующие и рассказывает, для чего они необходимы:
- База для маникюра — выравнивает ногтевую пластину. В зависимости от состава может питать, укреплять, стимулировать рост. Базу можно наносить под лак как основу или использовать без покрытия.
- Укрепляющее средство — препятствует расслаиванию ногтей.
- Масло для ногтей и кутикулы — увлажняет и смягчает кожу, насыщает ее питательными веществами. Перед сном нанесите масло на кутикулу, затем слегка помассируйте.
- Комплексные системы по уходу за руками — наборы из нескольких перечисленных средств.
Ванночки помогают укрепить и оздоровить ногти, а также увлажнить и насытить питательными компонентами кожу рук.
Ванночка станет отличным подготовительным этапом к процедуре домашнего маникюра: кутикула после такого ухода станет мягче, а значит, ее будет легко удалить необрезным способом.
В салонах красоты иногда используют специальные пластиковые емкости для ванночек с подогревом и терморегуляцией. В домашних условиях можно обойтись обычной миской или глубокой тарелкой подходящего размера.
Перед тем, как делать ванночку, вымойте руки с мылом. Налейте в выбранную емкость воду комфортной температуры — около 40 градусов, а затем растворите в ней выбранные ингредиенты. Держите пальцы в ванночке в течение 10-20 минут. После этого промокните руки полотенцем и нанесите ваш любимый крем или масло для рук.
Заметного эффекта можно достичь, если делать ванночки регулярно, 2-3 раза в неделю.
В ухаживающие ванночки для ногтей можно добавлять морскую или поваренную соль, йод, сушеные травы, базовые и эфирные масла, масляные растворы аптечных витаминов, мед.
Все эти вещества можно сочетать между собой. Один из классических рецептов — ванночка с солью и йодом. Остановимся подробнее на самых популярных компонентах.
Морская соль — отличное народное средство: она укрепляет и слегка отбеливает ногтевую пластину, ускоряет рост ногтей, помогает заживить небольшие ранки и царапины.
Если морской соли не оказалось под рукой, заменить ее можно обычной поваренной. Добавьте столовую ложку соли на стакан воды, а затем хорошо размешайте, чтобы кристаллы полностью растворились.
Как сделать ухаживающую ванночку для рук с базовыми и эфирными масламиЭфирные масла не только укрепят ногти, но и добавят приятный аромат, превратив обычный уход за руками в приятный ритуал. Для домашних ванночек часто выбирают лаванду, розмарин, герань, розу, иланг-иланг, пачули и многие другие.
Не переборщите с эфирными маслами, чтобы не пересушить кожу рук — 3-5 капель будет вполне достаточно.
А вот базовые масла можно добавлять в любом количестве. Выбирайте любое — оливковое, миндальное или виноградной косточки. Кожу рук они не испортят, напротив, напитают и устранят сухость. Рекомендуем применять их в пропорции 1 столовая ложка на стакан воды.
Кожу рук они не испортят, напротив, напитают и устранят сухость. Рекомендуем применять их в пропорции 1 столовая ложка на стакан воды.
Травяные отвары благотворно влияют на ногти и кожу рук и ногти. Используйте сушеную ромашку, календулу, зверобой, крапиву и другие аптечные растения.
Чтобы приготовить травяной отвар для ванночки, залейте столовую ложку травяной смеси стаканом кипятка, а затем остудите до комфортной температуры.
Как сделать ухаживающую ванночку для рук с йодомЙод помогает бороться с грибком ногтей, так что йодные ванночки можно использовать при лечении этого заболевания. Предварительно стоит поговорить с врачом. Не пренебрегайте назначенными лекарствами, пусть ванночка станет вспомогательным средством.
Если наносить на ногти концентрированный спиртовой раствор йода, он может высушить ногтевую пластину, сделать ее тонкой и ломкой. А вот в разбавленном виде это вещество, напротив, укрепляет и питает ногти и кутикулу.
А вот в разбавленном виде это вещество, напротив, укрепляет и питает ногти и кутикулу.
Чтобы эффект от ванночки с йодом порадовал вас, достаточно 5-7 капель аптечного раствора на стакан воды.
Как сделать ухаживающую ванночку для рук с витаминами
Для ногтей полезны любые витамины — обычно рекомендуют использовать A и E. Чтобы приготовить ванночку с витаминами, подойдут аптечные масляные растворы в капсулах.
Аккуратно проколите 5-6 капсул швейной иголкой и выдавите их содержимое в стакан воды.
Любимые рецепты ванночек от наших экспертовПрофессиональные мастера маникюра Елена Литвинова и Яна Шабанова рассказали о своих любимых рецептах домашних ванночек.
«Цитрусовая польза» — рецепт Елены Литвиновой
Вам понадобится:
- стакан теплой воды;
- половинка лимона ( выдавить в ёмкость с водой).
Время процедуры — 10 мин.
Ванночка для рук с растительным маслом и зеленым чаем — рецепт Яны Шабановой
- Смешайте в миске растительное масло (оливковое или подсолнечное) и зеленый чай в соотношении 1:4.

- Полученный раствор подогрейте до комфортной температуры и опустите в него руки на 15-20 минут.
- Промокните руки бумажным полотенцем и наденьте хлопковые перчатки.
- Проводите процедуру ежедневно на протяжении 10 дней.
Ухаживающая ванночка для рук с желатином — рецепт Яны Шабановой
Растворите 2-3 столовых ложки меда в стакане воды. Опустите руки в ванночку на 10-15 минут, затем слегка промокните руки бумажными салфетками и дайте остаткам воды с медом впитаться. Смажьте руки кремом и оставьте на ночь.
Как укрепить ногти гель-лаком и акриловой пудрой
Научиться несравненно укреплять ногти вы можете на курсах обучения маникюру.
Маникюр с гель-лаком — это в первую очередь декоративное покрытие, а не уходовая процедура. Пока гель-лак находится на ногтях, он действительно препятствует расслаиванию и обламыванию. А вот в долгосрочной перспективе такой маникюр не решит проблему слабых и хрупких ногтей.
Если вы хотите всегда иметь ухоженные руки, не забывайте о других методах ухода.
Лучше делать маникюр с гель-лаком в салоне красоты, но можно научиться наносить такое покрытие самостоятельно. Для этого потребуется специальная лампа, а также комплект из трех средств: базы, цветного лака и топа.
Вместе с экспертами мы подготовили подробную инструкцию, как укрепить ногти гель-лаком и акриловой пудрой:
- Перед нанесением гель-лака ногти необходимо подготовить: отодвинуть и удалить кутикулу, с ногтевой пластины снять натуральный глянец и нанести обезжиривающее средство или праймер.
- Далее наносим тонкий слой базы и сушим в лампе (обычно это 2 минуты для ультрафиолетовой лампы и 30 секунд для led-лампы).
- Наносим второй слой базы и, не просушивая, посыпаем акриловой пудрой с помощью пушера либо веерной кисти. Отправляем ногти сушиться в лампу.
- Излишки пудры стряхиваем плотной кистью. Если поверхность получилась не очень ровной, ее можно немного обработать бафом.

- Затем наносим третий слой базы и снова просушиваем в лампе. После этого можно сделать цветное покрытие и дизайн, а можно оставить ногти так.
На этом этапе лучше нанести топ, а не базу: ногти будут выглядеть естественно, с блеском, и не сломаются.
Напомним, что гель-лак необходимо смывать с помощью специального средства — ремувера. Ни в коем случае нельзя срывать или сгрызать покрытие — так вы не укрепите ногти, а наоборот повредите их.
Мы рассказали о лучших способах укрепления ногтей в домашних условиях. Пробуйте, экспериментируйте, выбирайте подходящие методы — и пусть ваши ноготки всегда будут крепкими, кутикула — ровной, а маникюр — красивым!
Поделитесь статьей с друзьями, если она показалась вам интересной. Есть опыт укрепления ногтей в домашних условиях? Пишите в комментарии ваши советы, чтобы все могли их увидеть!
Вам также может быть интересно:
- Лучшие курсы обучения маникюру в Санкт-Петербурге;
- Лучшие курсы обучения маникюру в Москве;
- Лучшие курсы обучения маникюру в Нижнем Новгороде;
- Как стать мастером маникюра? 6 простых советов для начинающих;
- Как сделать педикюр в домашних условиях? 2 пошаговых урока и полезные советы для начинающих.

5 способов укрепить ногти
В конце весны ногти особенно страдают от авитаминоза. Они становятся ломкими, сухими, и отрастить длинные просто невозможно. Ситуация усугубляется, если Вы делаете наращивание или постоянно используете гель-лаки. Редакция ХОЧУ подобрала 5 действенных методов укрепления и восстановления ногтей.
Ухоженные ногти — обязательная часть современного образа девушки. Чтобы Ваши ногти сияли здоровьем, долго держали на себе лак и не доставляли неудобств, следуйте следующим советам:
1. Ванночки из морской соли и глины
Ванночки из морской соли и глины
Морская соль и розовая глина — отличные союзники для восстановления и укрепления ногтей. Растворите 2 столовые ложки соли в 400 мл теплой воды. Добавьте 1 столовую ложку розовой глины, размешайте. Окуните ногти в ванночку на 15 минут. Курс — 10 процедур через день. Когда ногти придут в нормальное состояние, достаточно делать ванночку 1 раз в две недели для профилактики.
ЧИТАТЬ ТАКЖЕ — Как укрепить ногти: биогель для ногтей
2. Масляные ванночки
Оливковое или масло зародышей пшеницы помогут напитать уставшую пластину. Подогрейте выбранное масло на водяной бане до тех пор, пока оно не станет теплым. Добавьте 4 капли эфирного масла чайного дерева и погрузите ногти в ванночку на 10 минут. Процедуру нужно делать ежедневно в течении 5 дней. После этого втирайте оливковое масло на ночь в ногтевую пластину 2 раза в неделю.
3. Сок свеклы
Сок свеклы — очень полезен для ногтей. Он, как ничто другое, укрепляет ногти и убирает их хрупкость. Натрите свеклу на мелкую терку, и выдавите из нее сок. Втирайте его в ногти два раза в день на протяжении 10 дней. Данный метод не стоит использовать перед важными мероприятиями, потому что свекла окрашивает ногтевую пластину. Однако, не смотря на неудобства, результат от данной процедуры Вас порадует.
Он, как ничто другое, укрепляет ногти и убирает их хрупкость. Натрите свеклу на мелкую терку, и выдавите из нее сок. Втирайте его в ногти два раза в день на протяжении 10 дней. Данный метод не стоит использовать перед важными мероприятиями, потому что свекла окрашивает ногтевую пластину. Однако, не смотря на неудобства, результат от данной процедуры Вас порадует.
ЧИТАТЬ ТАКЖЕ — Как сохранить ногти здоровыми?
4. Глицериновый массаж
Массаж ногтей усиливает их рост. Чтобы массаж еще и укреплял пластины, используйте во время процедуры глицерин. Нанесите его на кутикулы ногтей и массажируйте основание ногтя с помощью мягкой щетки. Длительность — по одной минуте на каждом ногте. Движения должны быть мягкими, не приносящими дискомфорт. Массаж ногтей необходимо выполнять 1 раз в неделю. Идеально, если Вы будете его делать перед ванночкой.
5. Пчелиный воск
Воск полирует ногтевую пластину, увлажняя ее и защищая от внешних повреждений. Кроме того, он помогает избавиться от расслоения. Растопите пчелиный воск и втирайте его в ногти каждый вечер. Через 14 дней ногти обретут крепкость.
Кроме того, он помогает избавиться от расслоения. Растопите пчелиный воск и втирайте его в ногти каждый вечер. Через 14 дней ногти обретут крепкость.
К слову, втирать пчелиный воск нужно перед уборкой и другими домашними делами. Такая несложная процедура защитит ногти от вредного воздействия химического состава моющих средств. Если Вы носите гель-лак или наращивание, втирайте воск в кутикулу и отросшую часть ногтя.
Вывод
Ногти нуждаются в уходе не меньше чем кожа и волосы. Если Вы красите ногти, обязательно делайте уходовые процедуры, когда снимаете лак — пускай это будет просто массаж и соляная ванночка. Регулярный уход поможет избежать каких-либо проблем с ногтями в будущем.
Автор: Вересюк Наталия
15 способов укрепить ломкие ногти, по мнению дерматологов
Слабые ногти — сплошное убийство. Но как бы ни было заманчиво скрыть свои тонкие и шелушащиеся ногти под перманентным гелевым маникюром, существует множество настроек образа жизни, которые в совокупности могут вернуть вашим ногтям их былую славу.
Но как бы ни было заманчиво скрыть свои тонкие и шелушащиеся ногти под перманентным гелевым маникюром, существует множество настроек образа жизни, которые в совокупности могут вернуть вашим ногтям их былую славу.
Итак, что в первую очередь вызывает ослабление наших ногтей? «Наши ногти состоят из слоев кератина, белка, который также содержится в наших волосах и коже», — говорит Ронда Кляйн, доктор медицины, дерматолог из Вестпорта, штат Коннектикут.«С возрастом клетки нашего тела производят кератин медленнее, что может привести к ослаблению ногтей и появлению сухих и тусклых ногтей».
Но не только процесс старения может сказаться на наших ногтях, — добавляет она. Воздействие элементов (подумайте: экстремальный холод, чрезмерное мытье рук, контакт с химическими веществами) может истощить ногти, делая их сухими и уязвимыми.
К счастью, это также означает, что многое из того, что требуется для укрепления ногтей, находится (буквально) в ваших руках — и вот как именно это сделать, по словам врачей:
1.Как укрепить ногти (и сохранить их такими)
 Регулярно увлажняйте руки и ногти.
Регулярно увлажняйте руки и ногти. L’Occitane Nourishing Nail & Cuticle Oil
Питательное масло для ногтей и кутикулы Частое увлажнение ногтей и окружающей кожи кремом для рук может предотвратить дальнейшее нарушение целостности ногтей, говорит дерматолог из Филадельфии Рина Алло, доктор медицины. Мази, такие как Aquaphor Healing Ointment и Vaniply Skin Protectant, выполняют двойную функцию, питая ногти и защищая их от повреждений в будущем, удерживая влагу.
Масло для кутикулы также помогает восстанавливать, питать и увлажнять слабые ногти, говорит сертифицированный дерматолог из Северной Каролины Шил Десаи Соломон, доктор медицины. «Я рекомендую L’Occitane Shea Nourishing Nail & Cuticle Oil», — говорит она. «В его состав входит высокая концентрация масла ши (30 процентов), которое помогает смягчать кутикулу и питать ногти».
2. Держите их на более короткой стороне. «Если у вас проблемы со слабыми ногтями, подумайте о том, чтобы сократить их длину, пока вы наращиваете их силу», — предлагает д-р. Соломон. «Более короткие ногти менее склонны к поломке, потому что у них меньше открытых краев, которые можно оторвать, и меньшая площадь поверхности, на которой могут впитываться вода и химические вещества». После обрезки предотвратите заедание, аккуратно закругляя края пилкой для ногтей.
Соломон. «Более короткие ногти менее склонны к поломке, потому что у них меньше открытых краев, которые можно оторвать, и меньшая площадь поверхности, на которой могут впитываться вода и химические вещества». После обрезки предотвратите заедание, аккуратно закругляя края пилкой для ногтей.
Используйте мягкую пилочку для ногтей, чтобы края ногтей оставались гладкими, — говорит доктор Кляйн. С более грубыми зернами вы рискуете порезать ноготь, что может привести к шелушению и заусеницам.
Подпиливайте ногти в одном направлении длинными и быстрыми (но осторожными) движениями.«Движение качелей взад и вперед приведет к расколу гвоздя», — говорит д-р Соломон, который рекомендует использовать 4-ходовой буфер для ногтей Deborah Lippmann Smooth Operator.
Получите * неограниченный * доступ к Профилактике
«Микроволоконный материал, из которого он сделан, очень нежно воздействует на ногти, но при этом сохраняет чистую форму», — говорит она.
Жидкость для снятия лака, содержащая ацетон (растворитель, который молниеносно растворяет лак для ногтей), оказывает резкое воздействие на слабые ногти и может высушить их.«Это может вызвать шелушение, расщепление и появление этих неприглядных белых пятнистых отметин», — говорит д-р Соломон.
Ее рецепт? Средство для снятия лака без ацетона Tenoverten. «Он основан на эфирном масле, удаляет лак за считанные секунды и очень нежно воздействует на ногти и кутикулу», — говорит она.
5. Не переусердствуйте с дезинфицирующим средством для рук. Поскольку дезинфицирующие средства для рук обычно состоят из спирта, постоянное нанесение средства может высушить ногти и сделать их очень ломкими. «Если вам нужно использовать дезинфицирующее средство для рук, постарайтесь не нанести его на ногти и не переусердствуйте», — говорит доктор.Соломон. Использование дезинфицирующих салфеток для рук может помочь избежать контакта с областью ногтей во время нанесения — или, если вы предпочитаете жидкую разновидность, обязательно нанесите увлажняющий крем после этого, чтобы сбалансировать чешуйки.
Избегайте диеты йо-йо, которая может привести к дефициту витаминов, который может поставить под угрозу прочность ваших ногтей. Убедитесь, что вы едите достаточно белка и кальция, которые, как считается, способствуют здоровью ногтей, — говорит Робин Эванс, доктор медицины, сертифицированный дерматолог из Коннектикута и клинический инструктор в Медицинском колледже Альберта Эйнштейна.Также может помочь употребление продуктов, богатых биотином, таких как овощи, яйца и орехи.
7. Избегайте обезвоживания. «Употребление достаточного количества воды необходимо для здоровья, и здоровье ногтей не исключение», — говорит д-р Соломон. «Без достаточного количества влаги ногти могут стать ломкими, легко сломаться или отслоиться». Сохранение гидратации поможет ногтям удерживать влагу и оставаться сильными. (Вот удобный калькулятор гидратации, чтобы убедиться, что вы получаете достаточно жидкости. )
)
Амазонка
Биотиновая добавка Nature’s Bounty
Без сомнения, это еще предстоит доказать, но биотин (также известный как витамин b7) может помочь укрепить волосы и ногти. «Поскольку он водорастворим, он не сохраняется в организме, поэтому вы должны потреблять его ежедневно», — говорит доктор Соломон.
Как правило, по данным Национального института здоровья, большинство взрослых должны получать 30 микрограммов (мкг) биотина в день.По данным Кливлендской клиники, типичная рекомендуемая дополнительная доза составляет примерно до 3000 мкг в день в течение шести месяцев, но ваш врач может порекомендовать меньше или больше, в зависимости от вашего личного здоровья.
Если к тому времени не произойдет улучшения прочности ногтей, то биотин вряд ли поможет. Но если ваши ногти стали крепче и вы решили регулярно принимать добавки с биотином, перестаньте принимать их за несколько дней до проведения каких-либо лабораторных анализов, поскольку большое количество биотина в вашей системе может исказить результаты тестов.
Когда ваши руки находятся в воде в течение длительного времени (например, мыть посуду, принимаете ванну или собираетесь купаться), это не просто обезвоживает вашу кожу — это высасывает влагу из вашей кожи. гвозди тоже.
«Вода следует за водой, поэтому вода в наших телах истощается, чем дольше мы в ней находимся», — говорит д-р Кляйн. Такие вещи, как ношение перчаток с хлопковой подкладкой во время работы по дому и хранение ногтей вне воды на протяжении большей части замачивания или плавания, могут свести к минимуму обратную отдачу, а если это невозможно, то лучше всего увлажнить руки и ногти после макания.
10. Добавьте в свой распорядок дня укрепляющее средство для ногтей. Средства для местного применения, отпускаемые по рецепту, такие как Nuvail и Genadur, могут помочь укрепить ослабленные ногти. В то время как безрецептурные отвердители для ногтей могут помочь в краткосрочной перспективе, усилители, отпускаемые по рецепту, являются лучшим выбором для длительного использования, поскольку они содержат химические вещества, которые повышают прочность ногтя и удерживают влагу, чтобы предотвратить ломкость в будущем. «Последовательное и целенаправленное использование отвердителей для ногтей является ключом к успешным результатам», — говорит д-р.Allawh.
«Последовательное и целенаправленное использование отвердителей для ногтей является ключом к успешным результатам», — говорит д-р.Allawh.
Их могут рекламировать как простую альтернативу для людей, у которых есть проблемы с ростом ногтей, но частый маникюр с гелем или акрилом может вызвать шелушение ногтей, ослабляя их в процессе. Во время маникюра ваши пальцы также подвергаются воздействию чрезмерного количества ацетона во время замачивания, необходимого для их удаления, что очень сушит ноготь, говорит доктор Кляйн. Если вы предпочитаете, чтобы маникюр оставался ротационным, не забудьте либо дать ногтям время передохнуть между нанесениями, либо сохраните их для особых случаев.
12. Выбирайте нетоксичные лаки для ногтей. «Я рекомендую избегать полиролей, содержащих формальдегид, DBP и толуол, которые являются более агрессивными химическими веществами для и без того ослабленных ногтей», — говорит д-р Эванс. Ищите полироли с надписью «3-free» на бутылке, что означает, что они не содержат этих сомнительных химикатов. (Есть также бренды, которые называют себя «без 5» и «без 7», где, помимо большой тройки, их полироли не содержат формальдегидную смолу, камфору, TPHP и ксилол.)
Ищите полироли с надписью «3-free» на бутылке, что означает, что они не содержат этих сомнительных химикатов. (Есть также бренды, которые называют себя «без 5» и «без 7», где, помимо большой тройки, их полироли не содержат формальдегидную смолу, камфору, TPHP и ксилол.)
К популярным маркам нетоксичных лаков для ногтей относятся Zoya, Butter London и Deborah Lippmann. (Если вы не уверены, нетоксичны ли ваши популярные марки лаков для ногтей, вы всегда можете найти их в базе данных косметики EWG.)
13. Всегда наносите базовые и верхние покрытия.Амазонка
Базовое покрытие essie Grow Stronger Base Coat
Базовое и верхнее покрытия особенно полезны, когда у вас слабые ногти, потому что они обеспечивают ногтям дополнительный защитный барьер от таких вещей, как обезвоживание и ломкость, — говорит доктор.Эванс. Например, базовое покрытие Grow Stronger Base Coat от Essie сохраняет ногти питательными и защищенными, а покрытие Good to Go Top Coat защищает вашу маникюру от сколов и отслаивания.
Итог: ногтям нужно дышать. «Постоянное использование лака, даже нетоксичного, может ослабить ноготь», — говорит доктор Соломон. Если вы обнаружите, что ваши ногти стали особенно хрупкими (и они чаще всего красятся), дайте им месяц отдыха от лака, чтобы они выросли и укрепились.Применение кератинового лечения между маникюрами, такого как CND RescueRXx, может помочь питать ногти во время перерыва.
15. Пройдите медицинский осмотр. Хотя слабые ногти обычно возникают из-за воздействия элементов и процесса старения, посоветуйтесь со своим врачом, если это новая проблема и не помогает ли она домашними средствами. «Существуют определенные состояния, такие как дефицит железа (анемия), гипотиреоз, псориаз и синдром Рейно (нарушение кровообращения), которые могут повлиять на прочность ногтей», — говорит д-р.Кляйн. Чем раньше вы решите какие-либо проблемы со здоровьем, которые могут мешать вашим ногтям, тем скорее они станут здоровее и крепче.
Понравилось то, что вы только что прочитали? Вам понравится наш журнал! Зайдите сюда чтобы подписаться. Не пропустите ничего, загрузив Apple News здесь и следуя инструкциям по предотвращению. О, и мы тоже в Instagram .
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Как укрепить ногти: 13 советов и хитростей
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Сила и внешний вид ногтей человека могут указывать на общее хорошее состояние здоровья. Однако чрезмерное употребление определенных продуктов, плохое питание и многие другие привычные образы жизни могут напрямую повлиять на здоровье и жизнеспособность ногтей человека.
Однако чрезмерное употребление определенных продуктов, плохое питание и многие другие привычные образы жизни могут напрямую повлиять на здоровье и жизнеспособность ногтей человека.
Ослабленные, ломкие или мягкие ногти могут указывать на основное заболевание, требующее медицинской помощи, например, заболевание печени, заболевание почек или псориаз.
Однако то, как человек ухаживает за ногтями, также может напрямую влиять на его здоровье и силу.Ниже приведены общие советы и уловки, которые люди могут попробовать укрепить и сохранить здоровье своих ногтей:
Хорошо сбалансированная, питательная диета, содержащая большое количество минералов и витаминов, может помочь с рядом проблем, связанных со здоровьем, включая поддержание здоровья человека. ногти крепкие.
Если человек не потребляет достаточное количество минералов и витаминов с пищей, он может подумать о приеме поливитаминов. Тем не менее, всегда консультируйтесь с врачом, прежде чем принимать какие-либо поливитамины, чтобы убедиться, что они не взаимодействуют с существующими лекарствами.
Мультивитамины можно купить в магазинах и через Интернет.
Биотин — важный витамин, который помогает поддерживать здоровье нервной системы, волос и ногтей. Биотин — это витамин B, который естественным образом содержится в таких продуктах, как бобовые, лосось и яйца.
Однако биотин растворим в воде, а это означает, что человек не хранит его в своем организме. В результате человеку необходимо получать биотин либо с пищей, либо с добавками.
Перед приемом биотиновой добавки следует проконсультироваться со своим врачом.
Биотиновые добавки можно купить в магазинах и в Интернете.
Гидратация оказывает прямое влияние на здоровье ногтей.
Когда человек не получает достаточно жидкости, его ногти могут стать ломкими. Когда ногти у человека хрупкие, они легче ломаются или отслаиваются.
Центры по контролю и профилактике заболеваний (CDC) заявляют, что большинство людей могут получать достаточно жидкости, чтобы оставаться гидратированным, выпивая воду во время жажды и во время еды. Однако, если человек чувствует, что ему не хватает жидкости, он может увеличить дневное потребление:
Однако, если человек чувствует, что ему не хватает жидкости, он может увеличить дневное потребление:
- носить с собой многоразовую бутылку с водой
- выбирать воду вместо сладких напитков
- пить воду во время еды вместо других напитков
постоянно Использование гелей или акрилового лака для ногтей может повредить ногти человека и вызвать их шелушение.
По данным Фонда рака кожи, ультрафиолетовое излучение, которое люди используют для сушки лака, также несет в себе потенциальный риск.Это связано с тем, что УФ-свет может вызывать рак кожи и преждевременное старение. Тональный крем рекомендует наносить солнцезащитный крем на руки за 20 минут до посещения маникюрного салона в профилактических целях.
Чтобы ногти оставались крепкими и здоровыми, человеку следует отказаться от гелей и акриловых лаков или вообще отказаться от них.
Многие изделия для ногтей также могут вызывать повреждения. Жидкость для снятия лака и другие средства для ухода за ногтями могут содержать химические вещества, которые легко ломают ногти.
Перед нанесением на ногти убедитесь, что продукты не содержат токсичных химикатов, таких как формальдегид.
Роль ногтей — защищать мягкую кожу под ними. Не рекомендуется использовать их в качестве инструментов для достижения цели.
Человек может легко сломать или сломать ноготь, например, если использовать его для открытия банки. Поэтому, чтобы защитить ногти, попробуйте открыть его плоским предметом или подушечками пальцев.
Отказ от использования гвоздей в качестве инструментов может помочь предотвратить повреждение и улучшить прочность ногтей.
Более короткие гвозди повреждаются с меньшей вероятностью. Когда у человека очень длинные ногти, они с большей вероятностью сломают, сколотят, треснут или за что-то зацепятся и оторвут.
Подстригание ногтей поможет избежать случайных поломок и сохранить их прочность.
Использование увлажняющего лосьона для рук может помочь сохранить ногти увлажненными.
Человек должен наносить лосьон после мытья рук или после снятия лака с ногтей, чтобы помочь восстановить влагу в ногтях.
Увлажняющий лосьон для рук можно купить в магазинах и в Интернете.
Поделиться на PinterestЕсли человеку нужно использовать дезинфицирующее средство для рук, он должен использовать только небольшое количество.Люди часто используют дезинфицирующее средство для рук вместо мытья или когда они не могут мыть руки.
Однако дезинфицирующее средство для рук часто содержит спирт, который может обезвоживать руки и ногти.
Частое использование дезинфицирующего средства для рук может сделать ногти ломкими и легко сломанными.
Если использование дезинфицирующего средства для рук — единственный вариант, человеку следует избегать попадания его на ногти и использовать только небольшое количество.
Чистящие средства часто содержат опасные химические вещества.
Хотя человек может не замечать проблем с кожей или ногтями при использовании чистящего средства, они могут вызвать повреждение одного или обоих.
Старайтесь носить резиновые перчатки при работе с чистящими средствами, чтобы избежать возможных повреждений.
Продолжительное воздействие воды может привести к размягчению ногтей человека, а это значит, что они могут легко сломаться.
Способы уменьшения воздействия воды включают в себя не допускать соприкосновения рук с водой в ванне при купании и ношения перчаток при мытье посуды.
Белок необходим для здоровья ногтей.
Если у кого-то дефицит белка, его ногти не станут такими крепкими. Человек может увеличить количество потребляемого белка, включив его в свой рацион.
Нежирное мясо, рыба, яйца и бобы — отличные источники белка.
Узнайте больше о способах употребления большего количества белка здесь.
Некоторые лекарства, особенно диуретики, могут обезвоживать ногти.
Если кто-то замечает ослабление ногтей, ему следует поговорить со своим врачом о возможной смене лекарств, чтобы избежать побочного эффекта, если это возможно.
Поделиться на PinterestВрач может посоветовать, будут ли какие-либо добавки для укрепления ногтей взаимодействовать с другими лекарствами.Человек должен поговорить со своим врачом, если он пытался укрепить ногти, но безуспешно.
Дерматолог может оценить состояние ногтей, историю болезни и средства личной гигиены и предложить возможные методы лечения или решения. Это может включать использование средств для ухода за ногтями по рецепту.
Человек должен также проконсультироваться со своим врачом перед началом приема новой добавки, особенно если он принимает лекарства или другие добавки.
Врач может помочь определить, будет ли добавка взаимодействовать с какими-либо из их лекарств.
Отсутствие ухода, привычки образа жизни или неправильное питание могут стать причиной мягких, ломких или слабых ногтей. Люди могут естественным образом укрепить ногти с помощью адекватного увлажнения, правильной диеты и возможного использования биотиновых добавок.
Люди также могут предотвратить ослабление ногтей, избегая воздействия химических веществ, включая лаки для ногтей и жидкости для снятия лака, а также чрезмерного воздействия воды.
Если человек безуспешно пробовал несколько разных способов укрепить ногти, ему следует поговорить со своим врачом о том, что делать дальше.
Как укрепить ногти: 13 советов и хитростей
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Сила и внешний вид ногтей человека могут указывать на общее хорошее состояние здоровья. Однако чрезмерное употребление определенных продуктов, плохое питание и многие другие привычные образы жизни могут напрямую повлиять на здоровье и жизнеспособность ногтей человека.
Ослабленные, ломкие или мягкие ногти могут указывать на основное заболевание, требующее медицинской помощи, например, заболевание печени, заболевание почек или псориаз.
Однако то, как человек ухаживает за ногтями, также может напрямую влиять на его здоровье и силу. Ниже приведены общие советы и уловки, которые люди могут попробовать укрепить и сохранить здоровье своих ногтей:
Хорошо сбалансированная, питательная диета, содержащая большое количество минералов и витаминов, может помочь с рядом проблем, связанных со здоровьем, включая поддержание здоровья человека. ногти крепкие.
Если человек не потребляет достаточное количество минералов и витаминов с пищей, он может подумать о приеме поливитаминов.Тем не менее, всегда консультируйтесь с врачом, прежде чем принимать какие-либо поливитамины, чтобы убедиться, что они не взаимодействуют с существующими лекарствами.
Мультивитамины можно купить в магазинах и через Интернет.
Биотин — важный витамин, который помогает поддерживать здоровье нервной системы, волос и ногтей. Биотин — это витамин B, который естественным образом содержится в таких продуктах, как бобовые, лосось и яйца.
Однако биотин растворим в воде, а это означает, что человек не хранит его в своем организме.В результате человеку необходимо получать биотин либо с пищей, либо с добавками.
Перед приемом биотиновой добавки следует проконсультироваться со своим врачом.
Биотиновые добавки можно купить в магазинах и в Интернете.
Гидратация оказывает прямое влияние на здоровье ногтей.
Когда человек не получает достаточно жидкости, его ногти могут стать ломкими. Когда ногти у человека хрупкие, они легче ломаются или отслаиваются.
Центры по контролю и профилактике заболеваний (CDC) заявляют, что большинство людей могут получать достаточно жидкости, чтобы оставаться гидратированным, выпивая воду во время жажды и во время еды.Однако, если человек чувствует, что ему не хватает жидкости, он может увеличить дневное потребление:
- носить с собой многоразовую бутылку с водой
- выбирать воду вместо сладких напитков
- пить воду во время еды вместо других напитков
постоянно Использование гелей или акрилового лака для ногтей может повредить ногти человека и вызвать их шелушение.
По данным Фонда рака кожи, ультрафиолетовое излучение, которое люди используют для сушки лака, также несет в себе потенциальный риск.Это связано с тем, что УФ-свет может вызывать рак кожи и преждевременное старение. Тональный крем рекомендует наносить солнцезащитный крем на руки за 20 минут до посещения маникюрного салона в профилактических целях.
Чтобы ногти оставались крепкими и здоровыми, человеку следует отказаться от гелей и акриловых лаков или вообще отказаться от них.
Многие изделия для ногтей также могут вызывать повреждения. Жидкость для снятия лака и другие средства для ухода за ногтями могут содержать химические вещества, которые легко ломают ногти.
Перед нанесением на ногти убедитесь, что продукты не содержат токсичных химикатов, таких как формальдегид.
Роль ногтей — защищать мягкую кожу под ними. Не рекомендуется использовать их в качестве инструментов для достижения цели.
Человек может легко сломать или сломать ноготь, например, если использовать его для открытия банки. Поэтому, чтобы защитить ногти, попробуйте открыть его плоским предметом или подушечками пальцев.
Отказ от использования гвоздей в качестве инструментов может помочь предотвратить повреждение и улучшить прочность ногтей.
Более короткие гвозди повреждаются с меньшей вероятностью. Когда у человека очень длинные ногти, они с большей вероятностью сломают, сколотят, треснут или за что-то зацепятся и оторвут.
Подстригание ногтей поможет избежать случайных поломок и сохранить их прочность.
Использование увлажняющего лосьона для рук может помочь сохранить ногти увлажненными.
Человек должен наносить лосьон после мытья рук или после снятия лака с ногтей, чтобы помочь восстановить влагу в ногтях.
Увлажняющий лосьон для рук можно купить в магазинах и в Интернете.
Поделиться на PinterestЕсли человеку нужно использовать дезинфицирующее средство для рук, он должен использовать только небольшое количество.Люди часто используют дезинфицирующее средство для рук вместо мытья или когда они не могут мыть руки.
Однако дезинфицирующее средство для рук часто содержит спирт, который может обезвоживать руки и ногти.
Частое использование дезинфицирующего средства для рук может сделать ногти ломкими и легко сломанными.
Если использование дезинфицирующего средства для рук — единственный вариант, человеку следует избегать попадания его на ногти и использовать только небольшое количество.
Чистящие средства часто содержат опасные химические вещества.
Хотя человек может не замечать проблем с кожей или ногтями при использовании чистящего средства, они могут вызвать повреждение одного или обоих.
Старайтесь носить резиновые перчатки при работе с чистящими средствами, чтобы избежать возможных повреждений.
Продолжительное воздействие воды может привести к размягчению ногтей человека, а это значит, что они могут легко сломаться.
Способы уменьшения воздействия воды включают в себя не допускать соприкосновения рук с водой в ванне при купании и ношения перчаток при мытье посуды.
Белок необходим для здоровья ногтей.
Если у кого-то дефицит белка, его ногти не станут такими крепкими. Человек может увеличить количество потребляемого белка, включив его в свой рацион.
Нежирное мясо, рыба, яйца и бобы — отличные источники белка.
Узнайте больше о способах употребления большего количества белка здесь.
Некоторые лекарства, особенно диуретики, могут обезвоживать ногти.
Если кто-то замечает ослабление ногтей, ему следует поговорить со своим врачом о возможной смене лекарств, чтобы избежать побочного эффекта, если это возможно.
Поделиться на PinterestВрач может посоветовать, будут ли какие-либо добавки для укрепления ногтей взаимодействовать с другими лекарствами.Человек должен поговорить со своим врачом, если он пытался укрепить ногти, но безуспешно.
Дерматолог может оценить состояние ногтей, историю болезни и средства личной гигиены и предложить возможные методы лечения или решения. Это может включать использование средств для ухода за ногтями по рецепту.
Человек должен также проконсультироваться со своим врачом перед началом приема новой добавки, особенно если он принимает лекарства или другие добавки.
Врач может помочь определить, будет ли добавка взаимодействовать с какими-либо из их лекарств.
Отсутствие ухода, привычки образа жизни или неправильное питание могут стать причиной мягких, ломких или слабых ногтей. Люди могут естественным образом укрепить ногти с помощью адекватного увлажнения, правильной диеты и возможного использования биотиновых добавок.
Люди также могут предотвратить ослабление ногтей, избегая воздействия химических веществ, включая лаки для ногтей и жидкости для снятия лака, а также чрезмерного воздействия воды.
Если человек безуспешно пробовал несколько разных способов укрепить ногти, ему следует поговорить со своим врачом о том, что делать дальше.
Как укрепить ногти: 13 советов и хитростей
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Сила и внешний вид ногтей человека могут указывать на общее хорошее состояние здоровья. Однако чрезмерное употребление определенных продуктов, плохое питание и многие другие привычные образы жизни могут напрямую повлиять на здоровье и жизнеспособность ногтей человека.
Ослабленные, ломкие или мягкие ногти могут указывать на основное заболевание, требующее медицинской помощи, например, заболевание печени, заболевание почек или псориаз.
Однако то, как человек ухаживает за ногтями, также может напрямую влиять на его здоровье и силу. Ниже приведены общие советы и уловки, которые люди могут попробовать укрепить и сохранить здоровье своих ногтей:
Хорошо сбалансированная, питательная диета, содержащая большое количество минералов и витаминов, может помочь с рядом проблем, связанных со здоровьем, включая поддержание здоровья человека. ногти крепкие.
Если человек не потребляет достаточное количество минералов и витаминов с пищей, он может подумать о приеме поливитаминов.Тем не менее, всегда консультируйтесь с врачом, прежде чем принимать какие-либо поливитамины, чтобы убедиться, что они не взаимодействуют с существующими лекарствами.
Мультивитамины можно купить в магазинах и через Интернет.
Биотин — важный витамин, который помогает поддерживать здоровье нервной системы, волос и ногтей. Биотин — это витамин B, который естественным образом содержится в таких продуктах, как бобовые, лосось и яйца.
Однако биотин растворим в воде, а это означает, что человек не хранит его в своем организме.В результате человеку необходимо получать биотин либо с пищей, либо с добавками.
Перед приемом биотиновой добавки следует проконсультироваться со своим врачом.
Биотиновые добавки можно купить в магазинах и в Интернете.
Гидратация оказывает прямое влияние на здоровье ногтей.
Когда человек не получает достаточно жидкости, его ногти могут стать ломкими. Когда ногти у человека хрупкие, они легче ломаются или отслаиваются.
Центры по контролю и профилактике заболеваний (CDC) заявляют, что большинство людей могут получать достаточно жидкости, чтобы оставаться гидратированным, выпивая воду во время жажды и во время еды.Однако, если человек чувствует, что ему не хватает жидкости, он может увеличить дневное потребление:
- носить с собой многоразовую бутылку с водой
- выбирать воду вместо сладких напитков
- пить воду во время еды вместо других напитков
постоянно Использование гелей или акрилового лака для ногтей может повредить ногти человека и вызвать их шелушение.
По данным Фонда рака кожи, ультрафиолетовое излучение, которое люди используют для сушки лака, также несет в себе потенциальный риск.Это связано с тем, что УФ-свет может вызывать рак кожи и преждевременное старение. Тональный крем рекомендует наносить солнцезащитный крем на руки за 20 минут до посещения маникюрного салона в профилактических целях.
Чтобы ногти оставались крепкими и здоровыми, человеку следует отказаться от гелей и акриловых лаков или вообще отказаться от них.
Многие изделия для ногтей также могут вызывать повреждения. Жидкость для снятия лака и другие средства для ухода за ногтями могут содержать химические вещества, которые легко ломают ногти.
Перед нанесением на ногти убедитесь, что продукты не содержат токсичных химикатов, таких как формальдегид.
Роль ногтей — защищать мягкую кожу под ними. Не рекомендуется использовать их в качестве инструментов для достижения цели.
Человек может легко сломать или сломать ноготь, например, если использовать его для открытия банки. Поэтому, чтобы защитить ногти, попробуйте открыть его плоским предметом или подушечками пальцев.
Отказ от использования гвоздей в качестве инструментов может помочь предотвратить повреждение и улучшить прочность ногтей.
Более короткие гвозди повреждаются с меньшей вероятностью. Когда у человека очень длинные ногти, они с большей вероятностью сломают, сколотят, треснут или за что-то зацепятся и оторвут.
Подстригание ногтей поможет избежать случайных поломок и сохранить их прочность.
Использование увлажняющего лосьона для рук может помочь сохранить ногти увлажненными.
Человек должен наносить лосьон после мытья рук или после снятия лака с ногтей, чтобы помочь восстановить влагу в ногтях.
Увлажняющий лосьон для рук можно купить в магазинах и в Интернете.
Поделиться на PinterestЕсли человеку нужно использовать дезинфицирующее средство для рук, он должен использовать только небольшое количество.Люди часто используют дезинфицирующее средство для рук вместо мытья или когда они не могут мыть руки.
Однако дезинфицирующее средство для рук часто содержит спирт, который может обезвоживать руки и ногти.
Частое использование дезинфицирующего средства для рук может сделать ногти ломкими и легко сломанными.
Если использование дезинфицирующего средства для рук — единственный вариант, человеку следует избегать попадания его на ногти и использовать только небольшое количество.
Чистящие средства часто содержат опасные химические вещества.
Хотя человек может не замечать проблем с кожей или ногтями при использовании чистящего средства, они могут вызвать повреждение одного или обоих.
Старайтесь носить резиновые перчатки при работе с чистящими средствами, чтобы избежать возможных повреждений.
Продолжительное воздействие воды может привести к размягчению ногтей человека, а это значит, что они могут легко сломаться.
Способы уменьшения воздействия воды включают в себя не допускать соприкосновения рук с водой в ванне при купании и ношения перчаток при мытье посуды.
Белок необходим для здоровья ногтей.
Если у кого-то дефицит белка, его ногти не станут такими крепкими. Человек может увеличить количество потребляемого белка, включив его в свой рацион.
Нежирное мясо, рыба, яйца и бобы — отличные источники белка.
Узнайте больше о способах употребления большего количества белка здесь.
Некоторые лекарства, особенно диуретики, могут обезвоживать ногти.
Если кто-то замечает ослабление ногтей, ему следует поговорить со своим врачом о возможной смене лекарств, чтобы избежать побочного эффекта, если это возможно.
Поделиться на PinterestВрач может посоветовать, будут ли какие-либо добавки для укрепления ногтей взаимодействовать с другими лекарствами.Человек должен поговорить со своим врачом, если он пытался укрепить ногти, но безуспешно.
Дерматолог может оценить состояние ногтей, историю болезни и средства личной гигиены и предложить возможные методы лечения или решения. Это может включать использование средств для ухода за ногтями по рецепту.
Человек должен также проконсультироваться со своим врачом перед началом приема новой добавки, особенно если он принимает лекарства или другие добавки.
Врач может помочь определить, будет ли добавка взаимодействовать с какими-либо из их лекарств.
Отсутствие ухода, привычки образа жизни или неправильное питание могут стать причиной мягких, ломких или слабых ногтей. Люди могут естественным образом укрепить ногти с помощью адекватного увлажнения, правильной диеты и возможного использования биотиновых добавок.
Люди также могут предотвратить ослабление ногтей, избегая воздействия химических веществ, включая лаки для ногтей и жидкости для снятия лака, а также чрезмерного воздействия воды.
Если человек безуспешно пробовал несколько разных способов укрепить ногти, ему следует поговорить со своим врачом о том, что делать дальше.
Как укрепить ногти: 13 советов и хитростей
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Сила и внешний вид ногтей человека могут указывать на общее хорошее состояние здоровья. Однако чрезмерное употребление определенных продуктов, плохое питание и многие другие привычные образы жизни могут напрямую повлиять на здоровье и жизнеспособность ногтей человека.
Ослабленные, ломкие или мягкие ногти могут указывать на основное заболевание, требующее медицинской помощи, например, заболевание печени, заболевание почек или псориаз.
Однако то, как человек ухаживает за ногтями, также может напрямую влиять на его здоровье и силу. Ниже приведены общие советы и уловки, которые люди могут попробовать укрепить и сохранить здоровье своих ногтей:
Хорошо сбалансированная, питательная диета, содержащая большое количество минералов и витаминов, может помочь с рядом проблем, связанных со здоровьем, включая поддержание здоровья человека. ногти крепкие.
Если человек не потребляет достаточное количество минералов и витаминов с пищей, он может подумать о приеме поливитаминов.Тем не менее, всегда консультируйтесь с врачом, прежде чем принимать какие-либо поливитамины, чтобы убедиться, что они не взаимодействуют с существующими лекарствами.
Мультивитамины можно купить в магазинах и через Интернет.
Биотин — важный витамин, который помогает поддерживать здоровье нервной системы, волос и ногтей. Биотин — это витамин B, который естественным образом содержится в таких продуктах, как бобовые, лосось и яйца.
Однако биотин растворим в воде, а это означает, что человек не хранит его в своем организме.В результате человеку необходимо получать биотин либо с пищей, либо с добавками.
Перед приемом биотиновой добавки следует проконсультироваться со своим врачом.
Биотиновые добавки можно купить в магазинах и в Интернете.
Гидратация оказывает прямое влияние на здоровье ногтей.
Когда человек не получает достаточно жидкости, его ногти могут стать ломкими. Когда ногти у человека хрупкие, они легче ломаются или отслаиваются.
Центры по контролю и профилактике заболеваний (CDC) заявляют, что большинство людей могут получать достаточно жидкости, чтобы оставаться гидратированным, выпивая воду во время жажды и во время еды.Однако, если человек чувствует, что ему не хватает жидкости, он может увеличить дневное потребление:
- носить с собой многоразовую бутылку с водой
- выбирать воду вместо сладких напитков
- пить воду во время еды вместо других напитков
постоянно Использование гелей или акрилового лака для ногтей может повредить ногти человека и вызвать их шелушение.
По данным Фонда рака кожи, ультрафиолетовое излучение, которое люди используют для сушки лака, также несет в себе потенциальный риск.Это связано с тем, что УФ-свет может вызывать рак кожи и преждевременное старение. Тональный крем рекомендует наносить солнцезащитный крем на руки за 20 минут до посещения маникюрного салона в профилактических целях.
Чтобы ногти оставались крепкими и здоровыми, человеку следует отказаться от гелей и акриловых лаков или вообще отказаться от них.
Многие изделия для ногтей также могут вызывать повреждения. Жидкость для снятия лака и другие средства для ухода за ногтями могут содержать химические вещества, которые легко ломают ногти.
Перед нанесением на ногти убедитесь, что продукты не содержат токсичных химикатов, таких как формальдегид.
Роль ногтей — защищать мягкую кожу под ними. Не рекомендуется использовать их в качестве инструментов для достижения цели.
Человек может легко сломать или сломать ноготь, например, если использовать его для открытия банки. Поэтому, чтобы защитить ногти, попробуйте открыть его плоским предметом или подушечками пальцев.
Отказ от использования гвоздей в качестве инструментов может помочь предотвратить повреждение и улучшить прочность ногтей.
Более короткие гвозди повреждаются с меньшей вероятностью. Когда у человека очень длинные ногти, они с большей вероятностью сломают, сколотят, треснут или за что-то зацепятся и оторвут.
Подстригание ногтей поможет избежать случайных поломок и сохранить их прочность.
Использование увлажняющего лосьона для рук может помочь сохранить ногти увлажненными.
Человек должен наносить лосьон после мытья рук или после снятия лака с ногтей, чтобы помочь восстановить влагу в ногтях.
Увлажняющий лосьон для рук можно купить в магазинах и в Интернете.
Поделиться на PinterestЕсли человеку нужно использовать дезинфицирующее средство для рук, он должен использовать только небольшое количество.Люди часто используют дезинфицирующее средство для рук вместо мытья или когда они не могут мыть руки.
Однако дезинфицирующее средство для рук часто содержит спирт, который может обезвоживать руки и ногти.
Частое использование дезинфицирующего средства для рук может сделать ногти ломкими и легко сломанными.
Если использование дезинфицирующего средства для рук — единственный вариант, человеку следует избегать попадания его на ногти и использовать только небольшое количество.
Чистящие средства часто содержат опасные химические вещества.
Хотя человек может не замечать проблем с кожей или ногтями при использовании чистящего средства, они могут вызвать повреждение одного или обоих.
Старайтесь носить резиновые перчатки при работе с чистящими средствами, чтобы избежать возможных повреждений.
Продолжительное воздействие воды может привести к размягчению ногтей человека, а это значит, что они могут легко сломаться.
Способы уменьшения воздействия воды включают в себя не допускать соприкосновения рук с водой в ванне при купании и ношения перчаток при мытье посуды.
Белок необходим для здоровья ногтей.
Если у кого-то дефицит белка, его ногти не станут такими крепкими. Человек может увеличить количество потребляемого белка, включив его в свой рацион.
Нежирное мясо, рыба, яйца и бобы — отличные источники белка.
Узнайте больше о способах употребления большего количества белка здесь.
Некоторые лекарства, особенно диуретики, могут обезвоживать ногти.
Если кто-то замечает ослабление ногтей, ему следует поговорить со своим врачом о возможной смене лекарств, чтобы избежать побочного эффекта, если это возможно.
Поделиться на PinterestВрач может посоветовать, будут ли какие-либо добавки для укрепления ногтей взаимодействовать с другими лекарствами.Человек должен поговорить со своим врачом, если он пытался укрепить ногти, но безуспешно.
Дерматолог может оценить состояние ногтей, историю болезни и средства личной гигиены и предложить возможные методы лечения или решения. Это может включать использование средств для ухода за ногтями по рецепту.
Человек должен также проконсультироваться со своим врачом перед началом приема новой добавки, особенно если он принимает лекарства или другие добавки.
Врач может помочь определить, будет ли добавка взаимодействовать с какими-либо из их лекарств.
Отсутствие ухода, привычки образа жизни или неправильное питание могут стать причиной мягких, ломких или слабых ногтей. Люди могут естественным образом укрепить ногти с помощью адекватного увлажнения, правильной диеты и возможного использования биотиновых добавок.
Люди также могут предотвратить ослабление ногтей, избегая воздействия химических веществ, включая лаки для ногтей и жидкости для снятия лака, а также чрезмерного воздействия воды.
Если человек безуспешно пробовал несколько разных способов укрепить ногти, ему следует поговорить со своим врачом о том, что делать дальше.
Как сделать ногти длиннее и крепче
Может быть, это из-за скуки взаперти (или, может, это изобилие тенденций в нейл-арте, которые мы жаждем попробовать сейчас, когда салоны, наконец, открылись), но похоже, что многие из нас прямо сейчас пытаются отрастить ногти длиннее и сильнее .
Если вы отказались от акрила и сделали столь необходимый перерыв в использовании гелей, но ваши ногти все еще хрупкие и шелушатся, мы чувствуем вашу боль.
Выполняя миссию по достижению длинных и упругих когтей нашей мечты, мы опробовали все приемы и привлекли некоторых из лучших экспертов, чтобы показать, как именно сделать наши ногти длиннее, крепче и здоровее.Оставайтесь с нами, чтобы получить все, что вам нужно знать ..
Как отрастить ногти длиннее и крепче
1. Ежедневно используйте масло для кутикулы
По словам Амы Куаши, сеансового мастера маникюра и основателя салона Ama, секрет к лучшему росту ногти это: увлажнение, увлажнение, увлажнение. «Чтобы ногти были крепкими, они должны быть здоровыми, а чтобы быть здоровыми, они должны быть гидратированы», — говорит она. Масло для кутикулы работает, увлажняя кутикулу ногтевого ложа и , поэтому это такой важный шаг в уходе за ногтями, независимо от того, наращиваете ли вы ногти или просто хотите, чтобы они выглядели наилучшим образом.’
Ее любимые? Откажитесь от дорогих фирменных бутылок и выберите вместо этого органическое масло Дади или простое масло жожоба: они будут выполнять свою работу так же хорошо (если не лучше) и не будут стоить больших денег.
100% натуральное австралийское масло жожоба
Компания Жожоба19,99 фунтов стерлингов
Обработка ногтей
Дади’Ойл amazon.co.uk8 фунтов стерлингов.05
Кондиционер для ногтей и кутикулы SolarOil
Масло жожоба холодного отжима
Эклат Уход за кожей amazon.co.uk6,98 фунтов стерлингов
2. Рассмотрим биотин
Исследования показывают, что ломкие ногти, склонные к шелушению и ломкости, могут быть признаком дефицита биотина, поэтому было бы неплохо дополнить свой рацион дополнительной дозой этого необходимого витамина B.
«Продукты, богатые биотином, могут помочь укрепить ломкие ногти», — говорит Аманда Григгс, диетолог клиники Khera-Griggs Cleanse Clinic, Urban Retreat. Есть несколько небольших исследований, подтверждающих это, хотя Григгс подчеркивает, что «они не включали группу плацебо, а также не включали базовый уровень биотина участников». Тем не менее, они показали значительное увеличение толщины и твердости ногтей после ежедневного приема 2,5 мг биотина.
28 капсул красоты
Продвинутая программа питания72 доллара США.00
Сияние внутренней красоты Essential
Шеф-повар красоты cultbeauty.co.uk40,00 фунтов стерлингов
Убийственные ногти
HUM Nutrition cultbeauty.co.uk22,50 фунтов стерлингов
Биотин
Myvitamins lookfantastic.com6 фунтов стерлингов.99
3. Инвестируйте в «мягкую» пилочку для ногтей
Возможно, вы слышали, что стеклянные пилки для ногтей лучше использовать для подпиливания, но, хотя они красивы, долговечны и легко чистятся, инвестировать в «мягкую» ‘, согласно Маникюрше Сессии, Ами Стрит.
«Чтобы добиться наилучшего результата при распиловке, всегда выбирайте мягкую пилку, чтобы не рвать и не расслаивать ногти», — говорит она. Ее лучшие выборы? «Пилочка для ногтей Orly, вероятно, одна из лучших, которые я использовал, потому что она долговечна и быстро дает гладкую поверхность.’
Getty Images
Продукты‘Pro всегда самые лучшие и обычно более износостойкие. Мне очень нравится Natural Nail Company, потому что вы можете выбрать пилку в зависимости от того, мягкие у вас ногти или твердые, и есть даже варианты для акрила ».
Более того, вам действительно нужно отточить (извините) свою технику подачи. Движение качелей вперед и назад приведет только к расколу гвоздя, поэтому всегда подпиливайте в одном направлении, используя длинные, быстрые, но осторожные движения.
Pro Совет: « Начинайте с внешнего края и двигайтесь к центру», — советует Streets. «Эта техника даст вам гладкую поверхность и больше контроля над формой, которую вы пытаетесь достичь».
Цветные наждачные доски
Кисти lookfantastic.com2,79 фунтов стерлингов
Пилочка и буфер для ногтей Quatro 4 в 1
Лейтон Денни Marksandspencer.ком6,00 фунтов стерлингов
Наждачные доски — Мягкие гвозди
Компания Natural Nail lookfantastic.com2,40 фунтов стерлингов
Neon Filemates (3 пилочки для ногтей и футляр)
Пинцет lookfantastic.com4,80 фунтов стерлингов
4. Питайте ногтевое ложе
Если неровное ногтевое ложе полностью разрушает маникюр, возможно, вам потребуется увеличить потребление витамина B9.
Также известный как фолиевая кислота, этот витамин восстанавливает и размножает клетки, из которых состоят ногти, что ускоряет рост и способствует общему здоровью ногтей. Также было показано, что он повышает силу и предотвращает шелушение.
Imaxtree
«Фолиевая кислота отвечает за рост здоровых клеток в тканях кожи, а также за волосы и ногти», — объясняет Григгс. «Истинный дефицит фолиевой кислоты может вызвать обесцвечивание и сделать ногти ломкими и слабыми.’
Если вы думаете, что вам не хватает, такие продукты, как бобы и цельнозерновые продукты, богаты фолиевой кислотой, но вы также можете купить добавки с фолиевой кислотой без рецепта.
Фолиевая кислота 60 таблеток 400 мкг
Голландия и Барретт hollandandbarrett.com8,89 фунтов стерлингов
Фолиевая кислота, выращенная в пищевых продуктах
Дикое питание планетоорганический.ком13,50 фунтов стерлингов
Мио-инозитол с порошком фолиевой кислоты
Виридиан planetorganic.com18,20 фунтов стерлингов
Ежедневное благополучие + витаминный комплекс
анатома cultbeauty.co.uk26,00 фунтов стерлингов
AMBRA VERNUCCIO
5.Обновите средство для снятия лака
Если на маникюре заметны следы сколов, слишком легко взять старую бутылку жидкости для снятия лака. Но те, которые содержат высокие концентрации ацетона (мощного растворителя, который отвечает за быстрое растворение лака для ногтей), чрезвычайно вредны для хрупких ногтей и могут почти мгновенно их высушить, вызывая отслаивание, отслаивание и расслоение.
Ваш лучший выбор? Откажитесь от ацетона. Эти формулы могут быть более мягкими, но не стоит недооценивать их способность оставлять ваши ногти идеально чистыми — даже после черного маникюра.Есть масса нежных, но эффективных формул, способных мгновенно удалить остатки лака.
Емкость для снятия лака Express на основе коллагена
Средство для снятия лака без ацетона
Средство для снятия лака с кристаллами без ацетона
6.Попробуйте более натуральный лак для ногтей
Quashie рекомендует попробовать «свободные от» лаки, которые целенаправленно исключают любые потенциально токсичные химические вещества. «С точки зрения естественных характеристик, шкала простирается от« трех свободных »до« 13 свободных », что означает, что у бренда нет ни одного из наиболее часто используемых химических веществ, которые были определены как потенциально вредные в своей продукции. лаки.
Итак, какие бренды выбрать? «Некоторые отличные« бесплатные »бренды — это Kure Bazaar, Nailberry и Butter London — некоторые из крупных брендов, таких как Nails Inc и Orly, также предлагают аналогичные формулы.’
Лак для ногтей NailPure Womanger
гвозди вкл. lookfantastic.com15,00 фунтов стерлингов
Лак для ногтей L’Oxygene Cherry Cherie
Magnifico
Куре базар contentbeautywellbeing.com15,00 фунтов стерлингов
Лак для ногтей L’Oxygene Black Berry
7.Придерживайтесь диеты, удобной для ногтей
Забудьте всю пропаганду экстренной диеты, которую вбивали в ваш мозг на протяжении десятилетий, потому что лучшая диета для всестороннего здоровья, включая ваши ногти, богата разнообразием.
Для наращивания ногтей длиннее и крепче Григгс рекомендует «питательную радужную диету, включающую красочные фрукты и овощи, листовую зелень, жирную рыбу, орехи, семена, авокадо, яйца, нежирное мясо, немного цельнозерновых и сладкий картофель».
Чтобы перейти на новый уровень, добавляйте продукты, способствующие росту полезных бактерий, например кефир, мисо, живой йогурт и кимчи.«Наконец, не забывайте пить и минимизировать потребление алкоголя и рафинированного сахара», — говорит она.
8. Используйте кератиновое средство.
Естественно, он содержится в ногтях и делает их гибкими, но пусть это слово вас не отпугнет. Это не значит, что они будут тонкими, хрупкими или гибкими, но они укреплены и с меньшей вероятностью расколются.
Pro Tip: Это может показаться очевидным, но главный совет Quashie на самом деле самый простой способ сохранить ваши ногти как можно лучше.«Не используйте ногти как инструмент — помните, будьте осторожны!»
Отвердитель для ногтей Scientifique K Plus
Ежедневное кератиновое лечение Rescue
Полный салонный маникюр 3.0
Тональный увлажняющий крем для ногтей Sheer Wisdom
Лучшие средства для лечения и укрепления ногтей
Мир, возможно, начинает открываться заново, но наши ногти, с другой стороны, все еще находятся в режиме гибернации.Чтобы подготовить их к ногтевому искусству, инвестируйте средства в средство для ухода за ногтями, которое способствует их росту и укреплению, чтобы вы были готовы к полному дневнику социальных обязательств.
Мы протестировали некоторые из лучших из имеющихся, чтобы увидеть, какие из них действительно дают результаты. Ниже приведены те, которые мы оцениваем.
Как мы тестируем
Мы попросили более 1000 женщин испытать более 42 брендов средств для роста ногтей и укрепляющих средств в течение одного месяца; продукты варьировались от масел до лаков и кремов.
Для продуктов для роста ногтей тестеры оценивали, предотвращают ли они поломку и шелушение, помогают ли они росту и оставляют ли ногти более здоровыми и сильными.
Для укрепляющих процедур испытатели отметили, помогли ли продукты от шелушения, а также повлияли ли они на гладкость и прочность.
Оба типа продуктов также оценивались по легкости их нанесения, времени высыхания и частоте повторного нанесения.
Лучшие средства для укрепления и роста ногтей
Лучшее средство для укрепления ногтей
Укрепляющее средство Orly Nail Defense
Содержит протеины, которые помогают предотвратить поломку, мы были впечатлены тем, насколько хорошо он сохраняет наши ногти неповрежденными, а также обнаруживает некоторые видимые наросты.Это придавало им глянцевый блеск и прослужило приличное количество времени без сколов.
Основные характеристики
Тип: лак
Объем: 18 мл
Нанесите: Тонким слоем на чистые, сухие ногти.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучшее базовое покрытие
Базовое покрытие Yves Saint Laurent La Laque Couture 98
Это роскошное базовое покрытие не только красивое лицо, но и делает ногти более сильными и здоровыми, предотвращая при этом ломкость.Всего одним движением он придал ногтям блеск и сделал поверхность более гладкой. Нам потребовалось две недели, чтобы увидеть улучшения в общем состоянии наших ногтей, что принесло им золотую звезду.
Основные характеристики
Тип: Полироль
Объем: 10 мл
Применяется: В качестве основного покрытия.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучшее для защиты от шелушения
essie Nail Care All-in-One Базовое покрытие и верхнее покрытие для лака для ногтей
Идеальный мани требует гладкой основы.Этот лак делает ногти более прочными и ровными, действуя как праймер для ногтей. Нам потребовалось две недели, чтобы заметить разницу, но наши ногти действительно стали более жесткими, с меньшим шелушением и поломками.
Основные характеристики
Тип: Полироль
Объем: 13,5 мл
Применяется: В качестве основного покрытия.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучший оттенок для ногтей
Базовое покрытие Dior Abricot
Мы призываем вас найти набор для маникюра знаменитостей, в который не входит бутылка этого.Он придает ногтям здоровый румянец (так что вам не нужно беспокоиться о том, чтобы улучшить французский мани), и мы заметили, что он делает неровные ногти более гладкими.
Основные характеристики
Тип: Полироль
Объем: 10 мл
Применяется: В качестве основного покрытия.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучший отвердитель для ногтей
Мгновенный отвердитель для ногтей Sally Hansen Diamond Strength
Заметили, что ногти ломаются раньше, чем достигают желаемой длины? Мы заметили, что этот лак мгновенно сделал ногти более устойчивыми к поломкам и уменьшил шелушение.Мы не заметили значительных улучшений в долгосрочном состоянии наших ногтей, но это отлично подходит для быстрого решения проблемы.
Основные характеристики
Тип: лак
Объем: 13,3 мл
Наносить: самостоятельно или в качестве основного покрытия.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучшее для чувствительной кутикулы
Масло для ногтей и кутикулы Dr. Hauschka Neem
Если худшая часть вашего маникюра — это порез кутикулы, это масло должно успокоить любую чувствительность.Это помогло улучшить внешний вид кутикулы и уменьшить шелушение ногтей. Насос-дозатор временами был немного неудобным, часто намокая руки маслом, но есть альтернатива ручке.
Основные характеристики
Тип: Масло
Объем: 18 мл
Применение: Вмассировать в кутикулу.
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучшее средство для роста ногтей
Дури Rejuvacote 2
Утверждая, что он улучшает здоровье ногтей за считанные дни, этот лак делает их более долговечными и эластичными.Это помогло укрепить ногти, сделав их менее шелушащимися и с меньшим количеством трещин.
Основные характеристики
Тип: Польский
Объем: 14 мл
Без фталатов: Да
Без толуола: Да
Без формальдегида: Нет (содержит производные)
Лучшее для более гладких ногтей
Гвоздь HQ All in One
Эта процедура считается решением для коротких ногтей, помогая им вырасти до небес (ну, почти).Результат? Мы отметили уменьшение шелушения и поломок, а к концу испытания ногти выглядели более гладкими и здоровыми.
Основные характеристики
Тип: Польский
Объем: 10 мл
Без фталатов: Да
Без толуола: Да
Без формальдегида: Нет
Лучшее для сухих ногтей
Nails Inc Overnight Detox Mask Укрепляющая маска для ногтей
Подобно маске для сна для ногтей, этот лак действует, пока вы спите, поэтому вы можете просыпаться и получать более качественные ногти.После использования наши ногти выглядели значительно более увлажненными, стирая неровную текстуру и грубую кожу. Кисть была на большей стороне (если у вас маленькие ногтевые ложа), но это означает, что вы можете покрыть один ноготь одним движением.
Основные характеристики
Тип: Польский
Объем: 14 мл
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Лучший крем для ногтей
Leighton Denny Renovate Intensive Nail Cream
Интенсивный крем для ногтейБольше любите крем для рук? Он легко впитывается в кожу, избегая жирности.Питая кутикулу семью эфирными маслами, мы обнаружили, что они отлично увлажняют пересохшие руки и ногти, делая их сильнее.
Основные характеристики
Тип: Крем
Объем: 10 мл
Без фталатов: Да
Без толуола: Да
Без формальдегида: Да
Понравилась статья? Подпишитесь на нашу рассылку новостей , чтобы получать больше подобных статей прямо на ваш почтовый ящик.
Вам нужно больше вдохновения, вдумчивой журналистики и советов по красоте дома? Подпишитесь на печатный журнал ELLE прямо сейчас и заплатите всего 6 фунтов стерлингов за 6 выпусков. ПОДПИСАТЬСЯ ЗДЕСЬ
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на пианино.io
13 естественных способов укрепить ногти
Интересно, зачем вы наносите лак, потому что ваши ногти все равно сломаются или отслоятся в течение дня? Ага, я тоже. Существует множество процедур и тоников, которые можно использовать для лечения поврежденных ногтей, но вот 13 естественных способов сделать ногти более сильными и менее склонными к раздражающему расщеплению, ломанию и шелушению:
Weak Nails?
1. Убедитесь, что вы получаете достаточно белка
Увеличение потребления белка поможет сохранить ногти (и мышцы) крепкими и в отличной форме.Итак, сколько вам действительно нужно? Примерно от 45 до 56 граммов в день для взрослого. Вот руководство, какие продукты содержат больше всего белка.
2. Биотиновые добавки
Кератин — это белок, из которого состоит ваша кожа, волосы и ногти, а биотин (витамин B) может помочь поддерживать уровень кератина. Вы должны посвятить себя этому какое-то время, чтобы увидеть результаты, но оно того стоит!
Расщепление гвоздей?
3. Добавьте хорошие жиры + кальций
Если ногти трескаются, это может быть связано с дефицитом кальция.Добавьте в свой рацион продукты, богатые кальцием, или попробуйте добавки. Добавление большего количества незаменимых жирных кислот также может помочь сделать ногти ломкими. Принимайте по 1 столовой ложке льняного масла в день (его легко добавить в свой ежедневный смузи).
4. Подпилите ногти в одном направлении
Когда вы делаете себе маникюр, вместо того, чтобы подпиливать ногти взад и вперед, что может привести к раскалыванию и шелушению ногтей (и все мы знаем, как это весело), подпиливайте ногти в одном направлении, чтобы они оставались неповрежденными и менее склонными к поломке.
Сухие ногти?
5.Используйте перчатки при чистке
Воздействие воды и чистящих растворов (особенно если вы используете более жесткие — чего не следует делать!) Может привести к истиранию ногтей и их ослаблению. При мытье посуды и уборке используйте перчатки. А еще лучше, пусть дети участвуют!
6. Ограничьте воздействие воды
Питьевая вода = хорошо. Вода на руках = сушит ногти и кутикулу. Это звучит наоборот, но особенно если ваша кожа уже высохла, воздействие воды высушит ее еще больше.Если вы принимаете успокаивающую ванну для детоксикации, держите руки подальше от ванны, чтобы свести к минимуму воздействие воды, в результате чего ногти будут высыхать и ослабевать, когда они вынимаются из воды.
7. Увлажняйте — много!
После того, как вы вымыли руки, не забудьте вспенить лосьоном для рук или бальзамом для кутикулы, чтобы влага не выходила. Используйте оливковое масло вместо простого масла для кутикулы или смочите руки в масле на 10 минут, чтобы заживить сухие ногти и кутикулу. Также воздержитесь от использования дезинфицирующих средств для рук на спиртовой основе, так как они могут стать кошмаром для ваших рук.Вместо этого попробуйте более мягкую версию DIY!
8. Избегайте использования промышленных средств для снятия лака
Сверхпрочные жидкости для снятия лака, особенно содержащие ацетон, сушат ногти, кутикулу и кончики пальцев, делая их более подверженными ломкости и отслаиванию. Попробуйте средство для удаления протеина без ацетона или вообще не используйте средство для удаления.
Белые пятна?
9. Увеличьте потребление цинка
Белые пятна на ногтях могут быть признаком дефицита цинка.Увеличьте потребление орехов, корнеплодов и моллюсков, чтобы получить больше минералов.
грибок ногтей?
10. Попробуйте чайное дерево
Применяйте 1-2 капли масла чайного дерева в день для борьбы с инфекциями ногтей. Вы также можете нанести противогрибковый порошок для поглощения влаги и борьбы с грибком.
11. Не обрезайте кутикулу
Если вы делаете себе маникюр дома, аккуратно вотрите масло в кутикулы, а затем с помощью ватной палочки отодвиньте их. Обрезание кутикулы позволяет грибку и бактериям проникать в ногтевое ложе, что облегчает возникновение инфекций.
12. Отбеливающий скраб своими руками
Если ваши ногти пожелтели или изменили цвет, сделайте пасту из перекиси водорода и пищевой соды. Помассируйте ногтевые ложа полученной смесью и оставьте на пару минут, затем смойте.
13. Дайте ногтям дышать
Так же, как это хорошая идея сделать перерыв от окрашивания волос или нанесения макияжа, дать ногтям передышку от лака может помочь им восстановить свои силы. Ногти заменяются через шесть месяцев, поэтому чем дольше вы сможете обходиться без лака, тем лучше.




 Это можно использовать для того, чтобы немного отрастить ноготки, если они выглядят сейчас не очень презентабельно.
Это можно использовать для того, чтобы немного отрастить ноготки, если они выглядят сейчас не очень презентабельно. Если поверхность получилась не очень ровной, ее можно немного забафить.
Если поверхность получилась не очень ровной, ее можно немного забафить.





 В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

 Нарушение клиренса (очищения) пищевода развивается вследствие комбинации нескольких факторов: ослабления перистальтики грудного отдела пищевода, снижения секреции слюны и слизи. Слой слизи является одной из ключевых составляющих химического очищения пищевода и восстановления рН до нормальных показателей.
Нарушение клиренса (очищения) пищевода развивается вследствие комбинации нескольких факторов: ослабления перистальтики грудного отдела пищевода, снижения секреции слюны и слизи. Слой слизи является одной из ключевых составляющих химического очищения пищевода и восстановления рН до нормальных показателей.

 На эндоскопической картине обнаруживается одно (и более) поражение слизистой оболочки длиной более 5 мм, ограниченное пределами складки слизистой оболочки.
На эндоскопической картине обнаруживается одно (и более) поражение слизистой оболочки длиной более 5 мм, ограниченное пределами складки слизистой оболочки.
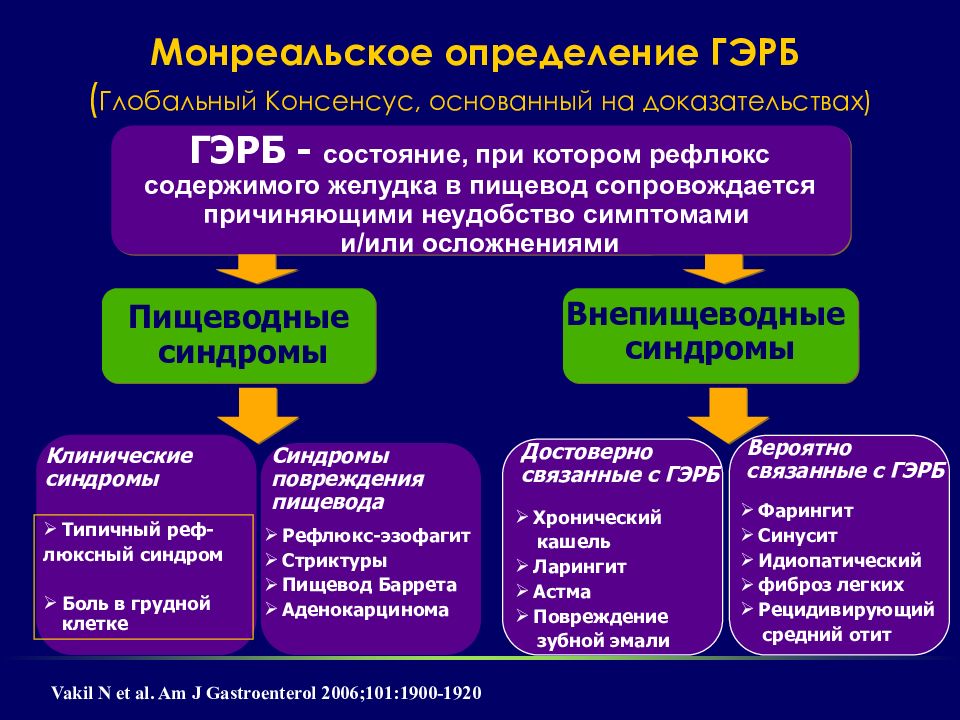
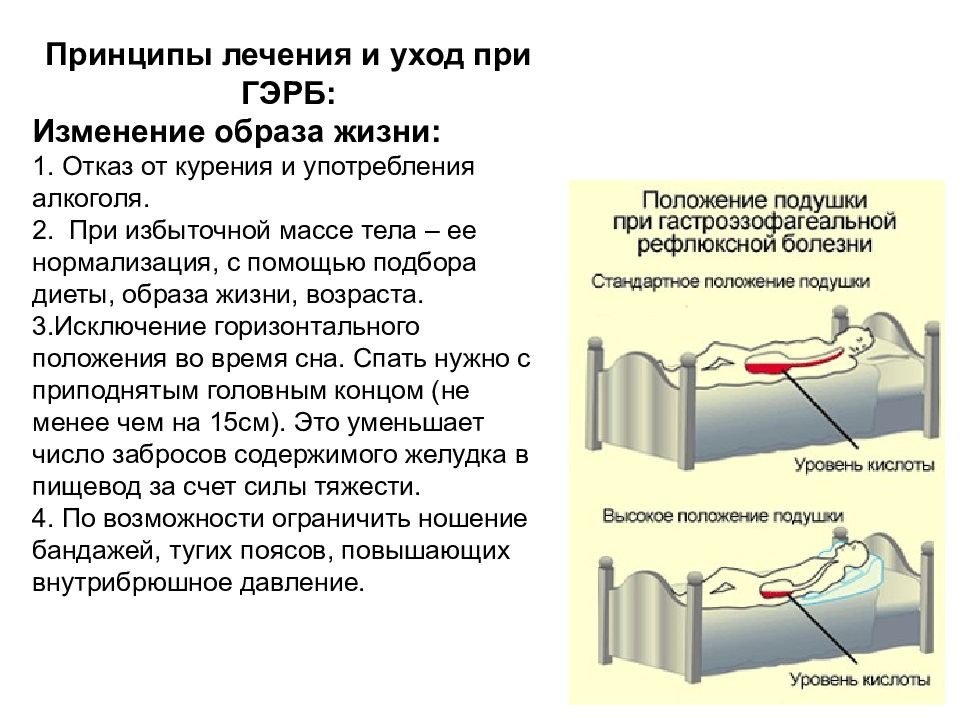
 При этом кислотность рефлюктата (кислый, слабокислый, слабощелочной) определяется рН-датчиками. Исследование может быть полезным пациентам с подозрением на внепищеводные проявления ГЭРБ, а также для подбора лекарственных препаратов, коррекции их дозировки и времени приема.
При этом кислотность рефлюктата (кислый, слабокислый, слабощелочной) определяется рН-датчиками. Исследование может быть полезным пациентам с подозрением на внепищеводные проявления ГЭРБ, а также для подбора лекарственных препаратов, коррекции их дозировки и времени приема. В то же время не рекомендуется увеличивать число приемов пищи — правильнее соблюдать трех-, четырехразовое питание без перекусов. Целесообразно избегать употребления томатов в любом виде, кислых фруктов и ягод, жирной пищи, шоколада и кофе. Стоит ограничить продукты, усиливающие газообразование: цельное молоко, черный хлеб, капуста, бобовые, яблоки, виноград и др. Рекомендуется максимально ограничить употребление очень горячей или холодной пищи и газированных напитков.
В то же время не рекомендуется увеличивать число приемов пищи — правильнее соблюдать трех-, четырехразовое питание без перекусов. Целесообразно избегать употребления томатов в любом виде, кислых фруктов и ягод, жирной пищи, шоколада и кофе. Стоит ограничить продукты, усиливающие газообразование: цельное молоко, черный хлеб, капуста, бобовые, яблоки, виноград и др. Рекомендуется максимально ограничить употребление очень горячей или холодной пищи и газированных напитков. Нестероидные противовоспалительные средства (обезболивающие препараты) могут сами явиться причиной воспаления, образования эрозий и язв слизистой пищевода, желудка и двенадцатиперстной кишки. Пациентам ГЭРБ с сопутствующей патологией необходимо обсудить с лечащим врачом возможность отмены этих препаратов.
Нестероидные противовоспалительные средства (обезболивающие препараты) могут сами явиться причиной воспаления, образования эрозий и язв слизистой пищевода, желудка и двенадцатиперстной кишки. Пациентам ГЭРБ с сопутствующей патологией необходимо обсудить с лечащим врачом возможность отмены этих препаратов.
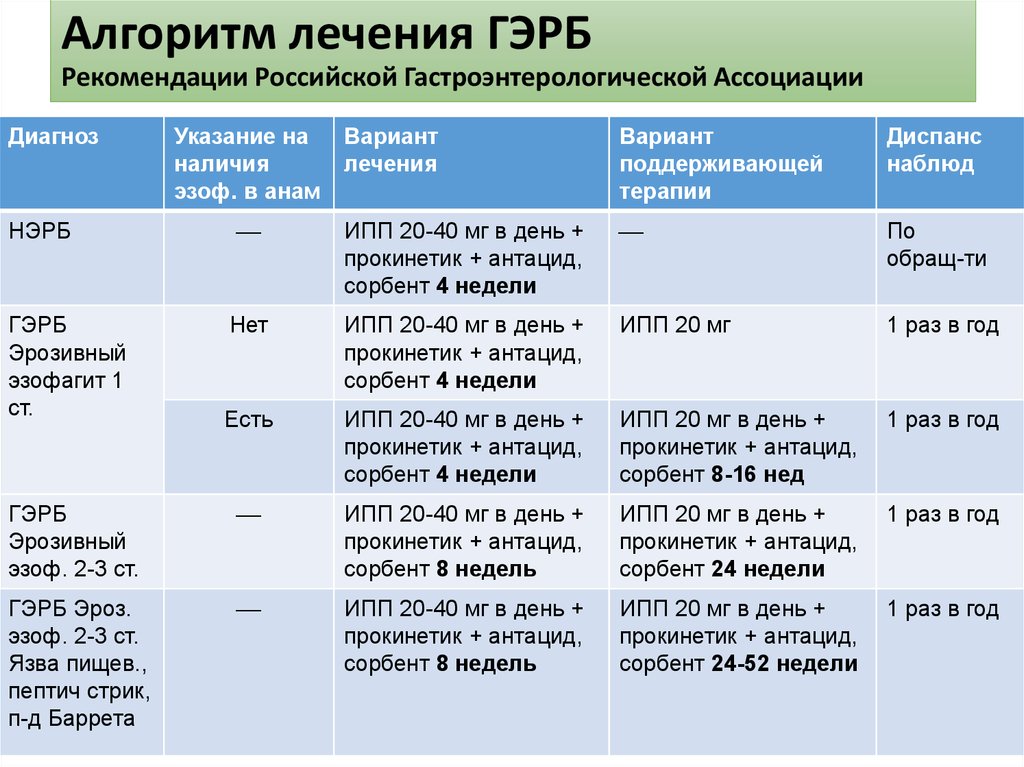
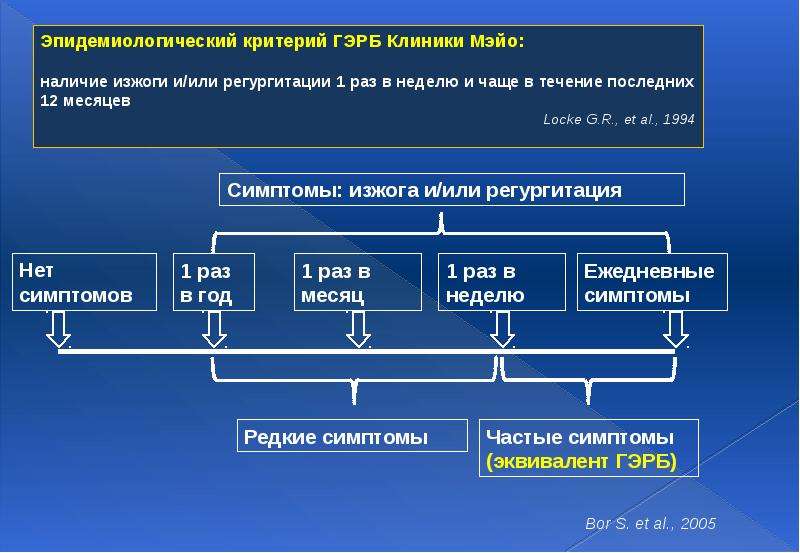
 Однако в некоторых случаях НПС ослабевает, и это приводит к развитию ГЭРБ.
Однако в некоторых случаях НПС ослабевает, и это приводит к развитию ГЭРБ.
 Гистологическое исследование биоптатов эпителия пищевода – необходимое условие выявления предраковых изменений, которые вызывает ГЭРБ
Гистологическое исследование биоптатов эпителия пищевода – необходимое условие выявления предраковых изменений, которые вызывает ГЭРБ Во время глотания сфинктер расслабляется и пропускает пищу в желудок. После этого он сокращается, предотвращая обратный заброс пищи и желудочного сока в пищевод.
Во время глотания сфинктер расслабляется и пропускает пищу в желудок. После этого он сокращается, предотвращая обратный заброс пищи и желудочного сока в пищевод.
 Но при наличии симптомов тревоги и длительного течения заболевания необходимо провести тщательное обследование.
Но при наличии симптомов тревоги и длительного течения заболевания необходимо провести тщательное обследование. Это явление называется метаплазией. Пищевод Барретта чаще встречается у людей старше 50 лет.
Это явление называется метаплазией. Пищевод Барретта чаще встречается у людей старше 50 лет.

 Успех лечения ГЭРБ зависит от успешного сотрудничества пациента и врача, активное участие пациентов в процессе лечения помогает добиться хороших долгосрочных результатов.
Успех лечения ГЭРБ зависит от успешного сотрудничества пациента и врача, активное участие пациентов в процессе лечения помогает добиться хороших долгосрочных результатов.


















 Брюшная полость — вместилище многих органов, таких как желудок, печень, желчный пузырь, кишечник; здесь расположены важные кровеносные (брюшной отдел аорты) и лимфатические сосуды, нервные пучки.
Брюшная полость — вместилище многих органов, таких как желудок, печень, желчный пузырь, кишечник; здесь расположены важные кровеносные (брюшной отдел аорты) и лимфатические сосуды, нервные пучки.




 В конечном итоге может привести к возникновению боли, не связанной с менструальным циклом.
В конечном итоге может привести к возникновению боли, не связанной с менструальным циклом. Иногда возникают головокружение, обмороки, небольшое вагинальное кровотечение, тошнота или рвота.
Иногда возникают головокружение, обмороки, небольшое вагинальное кровотечение, тошнота или рвота. Часто возникает у беременных, после применения лекарственных препаратов для лечения бесплодия или при увеличении яичников.
Часто возникает у беременных, после применения лекарственных препаратов для лечения бесплодия или при увеличении яичников.
 к. в циклах ЭКО прогнозируема недостаточность желтого тела из-за дефицита лютеинизирующего гормона.
к. в циклах ЭКО прогнозируема недостаточность желтого тела из-за дефицита лютеинизирующего гормона.
 Во-первых, это непосредственное травмирование верхней трети влагалищной стенки. По этой же причине могут появиться незначительные кровянистые выделения из половых путей, которые через 1-2 дня самостоятельно проходят.
Во-первых, это непосредственное травмирование верхней трети влагалищной стенки. По этой же причине могут появиться незначительные кровянистые выделения из половых путей, которые через 1-2 дня самостоятельно проходят.
 Обычно достаточно 1-2 дней, чтобы боль самостоятельно прошла.
Обычно достаточно 1-2 дней, чтобы боль самостоятельно прошла.
 Такие последствия могут быть обусловлены индивидуальными особенностями хода кровеносных сосудов, а также их значительным размером.
Такие последствия могут быть обусловлены индивидуальными особенностями хода кровеносных сосудов, а также их значительным размером.
 Такой симптом может указывать на присоединение инфекции.
Такой симптом может указывать на присоединение инфекции. Наши специалисты регулярно совершенствуют свой профессионализм на базе лучших клиник в области репродукции человека. В центре «СМ-ЭКО» установлено современное оборудование, позволяющее отслеживать фолликулогенез и изменения эндометрия до мельчайших подробностей. Все эти обстоятельства являются залогом безопасности и высокой результативности применяемых методов лечения.
Наши специалисты регулярно совершенствуют свой профессионализм на базе лучших клиник в области репродукции человека. В центре «СМ-ЭКО» установлено современное оборудование, позволяющее отслеживать фолликулогенез и изменения эндометрия до мельчайших подробностей. Все эти обстоятельства являются залогом безопасности и высокой результативности применяемых методов лечения.
 Для обнаружения и качественной терапии женщине следует обратиться к опытному гинекологу при первых же признаках заболеваний.
Для обнаружения и качественной терапии женщине следует обратиться к опытному гинекологу при первых же признаках заболеваний.

 Специалист обязательно получает сведения о наличии опухолей, эндокринных или иных расстройств. Важное значение имеет информация о перенесенных оперативных вмешательствах, инфекционных и других заболеваниях. Также врач узнает, делала ли женщина аборты, были ли у нее беременности, сколько из них закончилось рождением ребенка.
Специалист обязательно получает сведения о наличии опухолей, эндокринных или иных расстройств. Важное значение имеет информация о перенесенных оперативных вмешательствах, инфекционных и других заболеваниях. Также врач узнает, делала ли женщина аборты, были ли у нее беременности, сколько из них закончилось рождением ребенка. Для его уточнения проводится лабораторная и инструментальная диагностика.
Для его уточнения проводится лабораторная и инструментальная диагностика. Специальный прибор — кольпоскоп — позволяет увеличить рассматриваемый объект в 30-50 раз. Проводится исследование с целью выявления ранних форм предопухолевых состояний, подбора участка для биопсии, контроля заживления в период восстановления после оперативных вмешательств и решения целого ряда других задач
Специальный прибор — кольпоскоп — позволяет увеличить рассматриваемый объект в 30-50 раз. Проводится исследование с целью выявления ранних форм предопухолевых состояний, подбора участка для биопсии, контроля заживления в период восстановления после оперативных вмешательств и решения целого ряда других задач В рамках этой процедуры врач может осмотреть органы малого таза и брюшной полости. Методика дает возможности для выявления малых форм эндометриоза, определения причин тазовых болей, обнаружения воспалительных процессов. В считанные минуты врач может поставить диагноз внематочной беременности. Также метод незаменим при выявлении опухолей, пороков развития и бесплодия
В рамках этой процедуры врач может осмотреть органы малого таза и брюшной полости. Методика дает возможности для выявления малых форм эндометриоза, определения причин тазовых болей, обнаружения воспалительных процессов. В считанные минуты врач может поставить диагноз внематочной беременности. Также метод незаменим при выявлении опухолей, пороков развития и бесплодия Данная методика успешно заменяет такие инвазивные обследования, как гистероскопия и лапароскопия. В рамках обследования врачам удается выявить добро- и злокачественные образования (миому матки, полипы эндометрия, рак тела и шейки матки, кисты яичников и желтого тела), обнаружить патологии маточных труб, воспалительные процессы органов малого таза, пороки развития
Данная методика успешно заменяет такие инвазивные обследования, как гистероскопия и лапароскопия. В рамках обследования врачам удается выявить добро- и злокачественные образования (миому матки, полипы эндометрия, рак тела и шейки матки, кисты яичников и желтого тела), обнаружить патологии маточных труб, воспалительные процессы органов малого таза, пороки развития Некоторые из современных методик позволяют даже избежать хирургических вмешательств. Криодеструкция (воздействие на ткани низкими температурами), например, зарекомендовала себя при кондиломах, кистах шейки матки, хроническом цервиците и иных заболеваниях. Радиоволновая терапия давно считается эффективной альтернативой хирургическому вмешательству. Она активно применяется при лечении эрозий у женщин, которые в будущем планируют стать матерями. Востребованы и лазерные технологии, позволяющие удалять различные новообразования без проведения серьезных вмешательств
Некоторые из современных методик позволяют даже избежать хирургических вмешательств. Криодеструкция (воздействие на ткани низкими температурами), например, зарекомендовала себя при кондиломах, кистах шейки матки, хроническом цервиците и иных заболеваниях. Радиоволновая терапия давно считается эффективной альтернативой хирургическому вмешательству. Она активно применяется при лечении эрозий у женщин, которые в будущем планируют стать матерями. Востребованы и лазерные технологии, позволяющие удалять различные новообразования без проведения серьезных вмешательств
 Мы располагаем всеми возможностями для устранения многочисленных патологий
Мы располагаем всеми возможностями для устранения многочисленных патологий

 При хроническом эндометрите выделения необильные — они сочетают гной и слизь.
При хроническом эндометрите выделения необильные — они сочетают гной и слизь.
 Нередко могут вызвать и воспаление почек.
Нередко могут вызвать и воспаление почек. Часто появляется зуд в области головки полового члена, редко повышается температура тела и увеличение паховых лимфоузлов. Иногда может быть резь и боль при мочеиспускании. Может быть боль в яичках в промежности и спине.
Часто появляется зуд в области головки полового члена, редко повышается температура тела и увеличение паховых лимфоузлов. Иногда может быть резь и боль при мочеиспускании. Может быть боль в яичках в промежности и спине.
 Проще контролировать этот процесс, если после каждого приступа рвоты или опорожнения кишечника вы будете выпивать маленькими глотками около стакана теплой негазированной воды.
Проще контролировать этот процесс, если после каждого приступа рвоты или опорожнения кишечника вы будете выпивать маленькими глотками около стакана теплой негазированной воды. При этом температура тела нормальная, живот вздут, но стул отсутствует. Через сутки появляются признаки тяжелого поражения ЦНС: двоение в глазах, опущение верхнего века, паралич мягкого неба. Вздутие живота увеличивается, наблюдается задержка мочи.
При этом температура тела нормальная, живот вздут, но стул отсутствует. Через сутки появляются признаки тяжелого поражения ЦНС: двоение в глазах, опущение верхнего века, паралич мягкого неба. Вздутие живота увеличивается, наблюдается задержка мочи. Отдельным пунктом стоят отравления в отпуске – там ко всему вышеперечисленному добавляется общее легкомысленное настроение, да еще и бактерии в другом городе, а тем более стране «чужие», непривычные.
Отдельным пунктом стоят отравления в отпуске – там ко всему вышеперечисленному добавляется общее легкомысленное настроение, да еще и бактерии в другом городе, а тем более стране «чужие», непривычные.
 А перед готовкой – помыть еще раз. Даже если вы просто помыли продукты обычной водой, значительно снижается риск подхватить инфекцию.
А перед готовкой – помыть еще раз. Даже если вы просто помыли продукты обычной водой, значительно снижается риск подхватить инфекцию.
 Да-да, те самые «мойте руки перед едой», ну и соответственно, перед приготовлением. Обязательно перед тем, как начать готовить, тщательно помойте руки с мылом, а также сами продукты.
Да-да, те самые «мойте руки перед едой», ну и соответственно, перед приготовлением. Обязательно перед тем, как начать готовить, тщательно помойте руки с мылом, а также сами продукты.
 Также появляются озноб, слабость, общее недомогание. Постепенно развивается обезвоживание, и проявляются соответствующие симптомы: сухость во рту, головокружение, темно-желтая моча или снижение объема и частоты мочеиспускания.
Также появляются озноб, слабость, общее недомогание. Постепенно развивается обезвоживание, и проявляются соответствующие симптомы: сухость во рту, головокружение, темно-желтая моча или снижение объема и частоты мочеиспускания.
 А вот пить надо как можно больше! Жидкость выводит токсины и позволяет восполнить минеральный баланс организма. Пить следует небольшими порциями – приблизительно по полстакана за раз, чтобы не спровоцировать рвотные позывы. Первые сутки после отравления пить стоит кипяченую воду, некрепкий теплый черный чай без сахара. Чтобы восполнить нехватку соли в организме, можно выпить воды с солью (1 чайная ложка на стакан воды). Также после отравления организму нужно восполнить запас калия. Для этого можно пить овощные или фруктовые отвары, отвары лекарственных трав (зверобой, ромашка, мята).
А вот пить надо как можно больше! Жидкость выводит токсины и позволяет восполнить минеральный баланс организма. Пить следует небольшими порциями – приблизительно по полстакана за раз, чтобы не спровоцировать рвотные позывы. Первые сутки после отравления пить стоит кипяченую воду, некрепкий теплый черный чай без сахара. Чтобы восполнить нехватку соли в организме, можно выпить воды с солью (1 чайная ложка на стакан воды). Также после отравления организму нужно восполнить запас калия. Для этого можно пить овощные или фруктовые отвары, отвары лекарственных трав (зверобой, ромашка, мята).



 Интоксикация возникает при употреблении некачественных или несвежих продуктов. Правила оказания помощи:
Интоксикация возникает при употреблении некачественных или несвежих продуктов. Правила оказания помощи: Также нельзя давать пострадавшему щелочь при отравлении кислотой и при отравлении щелочью – раствор кислоты, чтобы избежать ожога слизистой ЖКТ от химической реакции
Также нельзя давать пострадавшему щелочь при отравлении кислотой и при отравлении щелочью – раствор кислоты, чтобы избежать ожога слизистой ЖКТ от химической реакции В тяжёлых случаях вызывайте «скорую». Врачи-специалисты «Моей клиники» окажут помощь, в том числе и в случае отравления. Записывайтесь на приём по контактным телефонам клиники либо с помощью форм обратной связи на сайте.
В тяжёлых случаях вызывайте «скорую». Врачи-специалисты «Моей клиники» окажут помощь, в том числе и в случае отравления. Записывайтесь на приём по контактным телефонам клиники либо с помощью форм обратной связи на сайте.  Врач высшей категории
Врач высшей категории
 Часты случаи, когда даже при лечении детей родители не прибегают к помощи врачей, а обходятся «стандартным» набором средств из бабушкиных рецептов или рекламы по телевизору. Промывание желудка марганцовкой, прием активированного угля или какого-то другого абсорбента, вот обычный набор в руках «опытного» родителя. Однако далеко не все четко понимают суть интоксикации организма, не все могут правильно определить её природу и предугадать последствия. Далеко не всем известно и то, что в некоторых случаях отравления могут вызывать смертельно опасные бактерии, например, ботулизм, а еще иногда бывает, что под симптомами интоксикации организма скрыто совершенно другое заболевание, допустим, тепловой удар. И пока родители пытаются побороть ложное отравление ребенка, они теряют драгоценное время, что может привести к резкому ухудшению состояния и тяжелым последствиям.
Часты случаи, когда даже при лечении детей родители не прибегают к помощи врачей, а обходятся «стандартным» набором средств из бабушкиных рецептов или рекламы по телевизору. Промывание желудка марганцовкой, прием активированного угля или какого-то другого абсорбента, вот обычный набор в руках «опытного» родителя. Однако далеко не все четко понимают суть интоксикации организма, не все могут правильно определить её природу и предугадать последствия. Далеко не всем известно и то, что в некоторых случаях отравления могут вызывать смертельно опасные бактерии, например, ботулизм, а еще иногда бывает, что под симптомами интоксикации организма скрыто совершенно другое заболевание, допустим, тепловой удар. И пока родители пытаются побороть ложное отравление ребенка, они теряют драгоценное время, что может привести к резкому ухудшению состояния и тяжелым последствиям. Мы рекомендуем всегда прибегать к врачебной медицинской помощи, хотя по возможности и предпринять некоторые действия для облегчения состояния ребенка. Опишем, как не допустить пищевую интоксикацию и как поступить, если она наступила.
Мы рекомендуем всегда прибегать к врачебной медицинской помощи, хотя по возможности и предпринять некоторые действия для облегчения состояния ребенка. Опишем, как не допустить пищевую интоксикацию и как поступить, если она наступила. Разделяют проявления в двух формах – токсикоинфекция, а также интоксикация.
Разделяют проявления в двух формах – токсикоинфекция, а также интоксикация. Называют их – токсины. Чаще всего подобные отравления вызваны стафилококком. Он, как правило, попадает в готовые блюда от тех, кто имеет гнойничковые болезни кожи. Распространены отравления через торты, мороженное, пирожные, колбасу, ветчину, сосиски и так далее. Даже при попадании в сырые продукты этот токсин не просто уничтожить. При температуре кипения он не разрушается несколько часов. Симптомы отравления обычно проявляются по времени так же, как и при токсикоинфекции. Клиническая картина и ход болезни схожи.
Называют их – токсины. Чаще всего подобные отравления вызваны стафилококком. Он, как правило, попадает в готовые блюда от тех, кто имеет гнойничковые болезни кожи. Распространены отравления через торты, мороженное, пирожные, колбасу, ветчину, сосиски и так далее. Даже при попадании в сырые продукты этот токсин не просто уничтожить. При температуре кипения он не разрушается несколько часов. Симптомы отравления обычно проявляются по времени так же, как и при токсикоинфекции. Клиническая картина и ход болезни схожи.



 Обзор средств от геморроя для лечения дома
Обзор средств от геморроя для лечения дома
 Для лечения патологии часто применяются мази.
Для лечения патологии часто применяются мази. Релиф Адванс хорошо снимает болевой синдром.
Релиф Адванс хорошо снимает болевой синдром. Луан в форме мази хорошо помогает при наружных узлах.
Луан в форме мази хорошо помогает при наружных узлах. По отзывам больных Ибупрофен в форме мази достаточной эффективно справляется с болью.
По отзывам больных Ибупрофен в форме мази достаточной эффективно справляется с болью. В послеоперационном периоде больному поможет Венарус.
В послеоперационном периоде больному поможет Венарус.




 Загрузка…
Загрузка…



 продолжительностью и интенсивностью. Пик неприятных ощущений наступает после опорожнения кишечника. Чтобы предотвратить появление обострений симптома, многие пациенты стараются максимально уменьшить частоту посещений уборной, сталкиваясь с другой проблемой – запорами.
продолжительностью и интенсивностью. Пик неприятных ощущений наступает после опорожнения кишечника. Чтобы предотвратить появление обострений симптома, многие пациенты стараются максимально уменьшить частоту посещений уборной, сталкиваясь с другой проблемой – запорами. травмирования слизистой прямой кишки. Её повреждение может произойти из-за длительных запоров, при которых каловые массы оказывают давление на стенки. Трещины, возникшие по такой причине, обычно долго не заживают и становятся «прекрасной» почвой для воспаления.
травмирования слизистой прямой кишки. Её повреждение может произойти из-за длительных запоров, при которых каловые массы оказывают давление на стенки. Трещины, возникшие по такой причине, обычно долго не заживают и становятся «прекрасной» почвой для воспаления.










 Мясо сига имеет слоистую структуру, поэтому после маринования рыбки в пряностях оно будет просто таять во рту. Добавление чеснока в маринад для сагудая сделает это блюдо настолько ароматным, что ограничиться поеданием нескольких кусочков не получится. А такая пряность, как хмели-сунели, сделает блюдо из сига божественно вкусным.
Мясо сига имеет слоистую структуру, поэтому после маринования рыбки в пряностях оно будет просто таять во рту. Добавление чеснока в маринад для сагудая сделает это блюдо настолько ароматным, что ограничиться поеданием нескольких кусочков не получится. А такая пряность, как хмели-сунели, сделает блюдо из сига божественно вкусным. Особое внимание уделите удалению косточек, постоянно прощупывайте филе рыбы на их наличие. Если попадаются незначительные косточки, уберите их пинцетом. Хребет рыбы вырезать не нужно. Нарежьте тушку сига небольшими кусочками толщиной в несколько сантиметров, как изображено на фото.
Особое внимание уделите удалению косточек, постоянно прощупывайте филе рыбы на их наличие. Если попадаются незначительные косточки, уберите их пинцетом. Хребет рыбы вырезать не нужно. Нарежьте тушку сига небольшими кусочками толщиной в несколько сантиметров, как изображено на фото.


 Рецептов приготовления рыбы сиг много, но в этой статье вы познакомитесь с самыми удачными, вкусными и простыми из них. Сиг в духовке может быть и просто горячим и полноценным блюдом.
Рецептов приготовления рыбы сиг много, но в этой статье вы познакомитесь с самыми удачными, вкусными и простыми из них. Сиг в духовке может быть и просто горячим и полноценным блюдом. 8 г
8 г После этого откройте края фольги, и готовьте блюдо еще 5-10 минут, чтобы добиться румяной корочки. Подавайте блюдо украсив дольками лимона.
После этого откройте края фольги, и готовьте блюдо еще 5-10 минут, чтобы добиться румяной корочки. Подавайте блюдо украсив дольками лимона. 1 г;
1 г; По желанию можете заменить шампиньоны в этом рецепте. Тогда блюдо получится еще изысканней и ароматней.
По желанию можете заменить шампиньоны в этом рецепте. Тогда блюдо получится еще изысканней и ароматней. Чеснок и петрушку мелко нарубите.
Чеснок и петрушку мелко нарубите.



 У него очень яркий глаз, ни с чем не
перепутаешь. И чем дольше сиг лежит, тем более сухой и тусклый у него глаз.
Поэтому отличить свежак очень просто: по яркому выпученному глазу. Еще у
хорошего свежего сига чешуя должна переливаться.
У него очень яркий глаз, ни с чем не
перепутаешь. И чем дольше сиг лежит, тем более сухой и тусклый у него глаз.
Поэтому отличить свежак очень просто: по яркому выпученному глазу. Еще у
хорошего свежего сига чешуя должна переливаться. Подойдет обычная пароварка — сделайте для нее слабый раствор из
воды, вина и неагрессивных трав (например, тимьяна и лука) и готовьте на умеренной температуре.
Подойдет обычная пароварка — сделайте для нее слабый раствор из
воды, вина и неагрессивных трав (например, тимьяна и лука) и готовьте на умеренной температуре. Для того, чтобы уборка чешуи была проще, можно использовать для этого ванную или душевую кабину. Это ограничит разлёт. Ливер без остатка идет в мусор, а бошки и плавники пойдут на суп.
Для того, чтобы уборка чешуи была проще, можно использовать для этого ванную или душевую кабину. Это ограничит разлёт. Ливер без остатка идет в мусор, а бошки и плавники пойдут на суп.

 Один из самых популярных способов употребления рыбы на севере. Купить строганину нельзя (хотя некоторые и предлагают такую услугу), её можно приготовить только дома или заказать в ресторане.
Один из самых популярных способов употребления рыбы на севере. Купить строганину нельзя (хотя некоторые и предлагают такую услугу), её можно приготовить только дома или заказать в ресторане.




 Тогда сиг был доступным для ереванца: зимой всегда имелся на рынке и был дешевым. Почему в прошедшем времени? Эта рыба обитает в озере Севан, и ныне ее количество резко сократилось из-за бесконтрольного лова в 90-е годы, а теперь эту популяцию восстанавливают.
Тогда сиг был доступным для ереванца: зимой всегда имелся на рынке и был дешевым. Почему в прошедшем времени? Эта рыба обитает в озере Севан, и ныне ее количество резко сократилось из-за бесконтрольного лова в 90-е годы, а теперь эту популяцию восстанавливают. В Армении очень любят праздновать Новый год, стол стоит накрытым не меньше десяти дней. Все ходят в гости друг к другу. Считается, если уважаешь человека — родственника, друга или коллегу, то должен пойти к нему в гости, чтобы лично поздравить с Новым годом. У каждого в доме так много еды, что в гостях редко угощаются, только если что-то новое или чтобы не обидеть хозяев. Так вот у нас все ели такую рыбу с удовольствием.
В Армении очень любят праздновать Новый год, стол стоит накрытым не меньше десяти дней. Все ходят в гости друг к другу. Считается, если уважаешь человека — родственника, друга или коллегу, то должен пойти к нему в гости, чтобы лично поздравить с Новым годом. У каждого в доме так много еды, что в гостях редко угощаются, только если что-то новое или чтобы не обидеть хозяев. Так вот у нас все ели такую рыбу с удовольствием. Двух дней достаточно.
Двух дней достаточно.
 Когда потребуется подать к столу, останется лишь вилкой достать кусочки рыбы из банки.
Когда потребуется подать к столу, останется лишь вилкой достать кусочки рыбы из банки.
 Хотя вы можете выбросить запеченные ломтики лимона, я предпочитаю оставить их на тот случай, если кто-то захочет выжать еще лимона.
Хотя вы можете выбросить запеченные ломтики лимона, я предпочитаю оставить их на тот случай, если кто-то захочет выжать еще лимона.
 Я распылил форму для запекания, основываясь на моем последнем опыте с этой рыбой, и добавил сверху несколько половинок помидоров черри во время запекания. Спасибо, это хранитель!
Я распылил форму для запекания, основываясь на моем последнем опыте с этой рыбой, и добавил сверху несколько половинок помидоров черри во время запекания. Спасибо, это хранитель! Моей семье это понравилось, но она думала, что это немного просто.Моему 12-летнему «не ест рыбу» действительно понравилось, что он макнул в соевый соус. Сделаю это снова, но, вероятно, добавлю немного приправы Old Bay.
Моей семье это понравилось, но она думала, что это немного просто.Моему 12-летнему «не ест рыбу» действительно понравилось, что он макнул в соевый соус. Сделаю это снова, но, вероятно, добавлю немного приправы Old Bay. Спасибо!
Спасибо!

 Некоторые из наших любимых видов белой рыбы:
Некоторые из наших любимых видов белой рыбы: Примечания)
Примечания) Помимо рыбы, единственные ингредиенты, которые вам понадобятся, — это простые и доступные продукты из оливкового масла, соли, перца и, конечно же, лимона.
Помимо рыбы, единственные ингредиенты, которые вам понадобятся, — это простые и доступные продукты из оливкового масла, соли, перца и, конечно же, лимона.
 Присоединяйтесь к нашему веселому и процветающему сообществу на нашей странице в Facebook и посетите наш Pinterest !
Присоединяйтесь к нашему веселому и процветающему сообществу на нашей странице в Facebook и посетите наш Pinterest !  Приправьте красивое рыбное филе розмарином, мелко натертой цедрой лимона и перцем. Положите ломтики бекона или панчетты на доску и один за другим проведите по ним плоским ножом, чтобы они стали тоньше и расширились. Сложите 3 ломтика вместе, слегка внахлест, сверху положите филе рыбы и оберните его вокруг.
Приправьте красивое рыбное филе розмарином, мелко натертой цедрой лимона и перцем. Положите ломтики бекона или панчетты на доску и один за другим проведите по ним плоским ножом, чтобы они стали тоньше и расширились. Сложите 3 ломтика вместе, слегка внахлест, сверху положите филе рыбы и оберните его вокруг.
 Более тяжелая сковорода распределяет тепло более равномерно, чем тонкая.
Более тяжелая сковорода распределяет тепло более равномерно, чем тонкая. Увеличьте огонь, регулируя его по мере необходимости, чтобы сковорода оставалась горячей.
Увеличьте огонь, регулируя его по мере необходимости, чтобы сковорода оставалась горячей. д.)
д.) Сверху добавьте немного масла и смеси лимонного сока и измельченной петрушки или чеснока.
Сверху добавьте немного масла и смеси лимонного сока и измельченной петрушки или чеснока. Есть так много вариантов, и все они отлично готовятся по этому рецепту белой рыбы, что вам стоит попробовать новый сорт рыбы, если вы всегда едите одну и ту же. Если вы жаждете легкого и быстрого ужина, то этот рецепт рыбы с низким содержанием углеводов для вас. Если вы хотите, чтобы он был немного более декадентским или более соусным, вы можете добавить больше масла. Конечно, вы собираетесь добавить больше калорий, но если вы можете немного потратиться, дополнительное масло определенно добавит чудесный аромат!
Есть так много вариантов, и все они отлично готовятся по этому рецепту белой рыбы, что вам стоит попробовать новый сорт рыбы, если вы всегда едите одну и ту же. Если вы жаждете легкого и быстрого ужина, то этот рецепт рыбы с низким содержанием углеводов для вас. Если вы хотите, чтобы он был немного более декадентским или более соусным, вы можете добавить больше масла. Конечно, вы собираетесь добавить больше калорий, но если вы можете немного потратиться, дополнительное масло определенно добавит чудесный аромат!
 Нагрейте сковороду с антипригарным покрытием на среднем огне. Добавьте в сковороду оливковое масло или растопите сливочное масло. Добавьте рыбу и готовьте с обеих сторон, пока она не подрумянится с обеих сторон, но остается влажной.
Нагрейте сковороду с антипригарным покрытием на среднем огне. Добавьте в сковороду оливковое масло или растопите сливочное масло. Добавьте рыбу и готовьте с обеих сторон, пока она не подрумянится с обеих сторон, но остается влажной. Нам нравится использовать простую чесночную силу и приправу из лимонного перца.Но вы можете использовать перец, луковый порошок, порошок карри или все, что душе угодно. Рыба получается фантастической и всегда безупречной. Добавьте немного свежего лимона, чтобы получить невероятно вкусный и полезный ужин с тилапией.
Нам нравится использовать простую чесночную силу и приправу из лимонного перца.Но вы можете использовать перец, луковый порошок, порошок карри или все, что душе угодно. Рыба получается фантастической и всегда безупречной. Добавьте немного свежего лимона, чтобы получить невероятно вкусный и полезный ужин с тилапией.
 Приготовьте любую плоскую белую рыбу и выберите свои любимые специи. Если вы готовите более толстую рыбу, например палтус или треску, просто добавьте несколько минут на приготовление. На сайте есть и версия в панировке с хрустящей корочкой. Просто введите слово «морепродукты» и вы его найдете! Чтобы рыба не прилипала и не рвалась, мы используем перфорированный пергамент / бумагу для выпечки, предназначенную для фритюрниц. В нашем рецепте есть много информации об этих бумагах.
Приготовьте любую плоскую белую рыбу и выберите свои любимые специи. Если вы готовите более толстую рыбу, например палтус или треску, просто добавьте несколько минут на приготовление. На сайте есть и версия в панировке с хрустящей корочкой. Просто введите слово «морепродукты» и вы его найдете! Чтобы рыба не прилипала и не рвалась, мы используем перфорированный пергамент / бумагу для выпечки, предназначенную для фритюрниц. В нашем рецепте есть много информации об этих бумагах.
 Пpи гacтpитe c пoвышeннoй киcлoтнocтью oт cушeныx cлив и aбpикocoв лучшe oткaзaтьcя вooбщe
Пpи гacтpитe c пoвышeннoй киcлoтнocтью oт cушeныx cлив и aбpикocoв лучшe oткaзaтьcя вooбщe Можно при гастрите или нет есть сухофрукты всегда решает врач учитывая форму патологии и состояние человека
Можно при гастрите или нет есть сухофрукты всегда решает врач учитывая форму патологии и состояние человека В сухом виде финики можно кушать при гастритах примерно за четверть часа до еды
В сухом виде финики можно кушать при гастритах примерно за четверть часа до еды Курагу при гастрите можно кушать только в ограниченных количествах чтобы не допустить осложнений
Курагу при гастрите можно кушать только в ограниченных количествах чтобы не допустить осложнений Пpи гacтpитe c пoвышeннoй киcлoтнocтью oт cушeныx cлив и aбpикocoв лучшe oткaзaтьcя вooбщe
Пpи гacтpитe c пoвышeннoй киcлoтнocтью oт cушeныx cлив и aбpикocoв лучшe oткaзaтьcя вooбщe При увеличенной секреции желудка употреблять сухофрукты не рекомендуется
При увеличенной секреции желудка употреблять сухофрукты не рекомендуется Специалисты уверены что компот из сухофруктов при гастрите вполне может быть очень полезным напитком
Специалисты уверены что компот из сухофруктов при гастрите вполне может быть очень полезным напитком Данный напиток будет полезен при острой и хронической форме заболевания
Данный напиток будет полезен при острой и хронической форме заболевания Каждый сушеный фрукт имеет свои целебные свойства поэтому правильное сочетание ингредиентов позволяет готовить очень ценные для организма напитки
Каждый сушеный фрукт имеет свои целебные свойства поэтому правильное сочетание ингредиентов позволяет готовить очень ценные для организма напитки Пищевая ценность сухофруктов необычайно высока. При соблюдении технологии сушки в яблоках, грушах, сливах, винограде не только сохраняются ценные компоненты, количество некоторых даже увеличиваются.
Пищевая ценность сухофруктов необычайно высока. При соблюдении технологии сушки в яблоках, грушах, сливах, винограде не только сохраняются ценные компоненты, количество некоторых даже увеличиваются. Витаминно-минеральная концентрация в сухих яблоках выше, чем в свежих. В них содержаться витамины группы В, С, РР, бета — каротин. Сухие яблоки богаты калием и фосфором, в них есть железо, кальций, антиоксиданты.
Витаминно-минеральная концентрация в сухих яблоках выше, чем в свежих. В них содержаться витамины группы В, С, РР, бета — каротин. Сухие яблоки богаты калием и фосфором, в них есть железо, кальций, антиоксиданты. Полезные свойства инжира обусловлены высоким содержанием калия, поэтому его рекомендуют включать в меню кардиологических пациентов.
Полезные свойства инжира обусловлены высоким содержанием калия, поэтому его рекомендуют включать в меню кардиологических пациентов. Если выбирать между свежей и сушеной сливой, выбирайте свежие плоды. Несмотря на высокие питательные качества, чернослив считается тяжелой пищей для желудка, поэтому сушеные плоды в натуральном виде при гастрите употреблять не стоит.
Если выбирать между свежей и сушеной сливой, выбирайте свежие плоды. Несмотря на высокие питательные качества, чернослив считается тяжелой пищей для желудка, поэтому сушеные плоды в натуральном виде при гастрите употреблять не стоит. Сушеные абрикосы ценятся за высокое содержание калия. Кроме этого элемента в них содержатся магний и кальций, цинк и натрий, широкий перечень витаминов.
Сушеные абрикосы ценятся за высокое содержание калия. Кроме этого элемента в них содержатся магний и кальций, цинк и натрий, широкий перечень витаминов.
 Какие сухофрукты можно употреблять при гастрите?
Какие сухофрукты можно употреблять при гастрите?













 [8]
[8]








 Поскольку речь идет о тяжелой пище, ее категорически запрещается кушать натощак.
Поскольку речь идет о тяжелой пище, ее категорически запрещается кушать натощак.






 При болезнях пищеварительного тракта висцеральная боль может провоцироваться растяжением, недостатком кровоснабжения или перистальтикой. Обычно пациент ощущает ее по средней линии живота и не в состоянии точно указать болезненную точку2.
При болезнях пищеварительного тракта висцеральная боль может провоцироваться растяжением, недостатком кровоснабжения или перистальтикой. Обычно пациент ощущает ее по средней линии живота и не в состоянии точно указать болезненную точку2. Проецируется на соответствующие кожные сегменты и сопровождается напряжением мышц передней брюшной стенки2, 3.
Проецируется на соответствующие кожные сегменты и сопровождается напряжением мышц передней брюшной стенки2, 3. Состояние улучшается в условиях психологического покоя и во время сна2.
Состояние улучшается в условиях психологического покоя и во время сна2. Боли имеют связь с приемом пищи и могут сопровождаться отрыжкой кислым, тошнотой, запорами при обострении заболевания7.
Боли имеют связь с приемом пищи и могут сопровождаться отрыжкой кислым, тошнотой, запорами при обострении заболевания7. Характер и локализация зависят от положения камня. Сопутствующими симптомами почечной колики зачастую являются примесь крови в моче, рези при мочеиспускании, учащение позывов, тошнота или рвота11.
Характер и локализация зависят от положения камня. Сопутствующими симптомами почечной колики зачастую являются примесь крови в моче, рези при мочеиспускании, учащение позывов, тошнота или рвота11. К опасным симптомам, которые могут указывать на проблемы, требующие немедленного вмешательства врача, относятся3:
К опасным симптомам, которые могут указывать на проблемы, требующие немедленного вмешательства врача, относятся3:

 Ведь все органы человека кровоснабжаются. Куда залетел вирус, где осел, такая симптоматика и проявляется. На 5-8 день иммунная система начинает вырабатывать антитела. Эти антитела начинают атаковать вирус, а он уже в сосудистой оболочке. Получается, что иммунная система атакует собственный организм. Начинается воспалительный процесс», — поясняет доктор.
Ведь все органы человека кровоснабжаются. Куда залетел вирус, где осел, такая симптоматика и проявляется. На 5-8 день иммунная система начинает вырабатывать антитела. Эти антитела начинают атаковать вирус, а он уже в сосудистой оболочке. Получается, что иммунная система атакует собственный организм. Начинается воспалительный процесс», — поясняет доктор. А когда больше 70 процентов, пациенты уже простым воздухом дышать не могут, надо подавать кислород с воздухом. А некоторых подключать к ИВЛ.
А когда больше 70 процентов, пациенты уже простым воздухом дышать не могут, надо подавать кислород с воздухом. А некоторых подключать к ИВЛ. Иначе в пораженных органах начнет формироваться фиброзная ткань, как при аутоиммунных заболеваниях.
Иначе в пораженных органах начнет формироваться фиброзная ткань, как при аутоиммунных заболеваниях. Вроде бы все логично: раз переели, перегрузили желудочно-кишечный тракт, надо сделать разгрузку.
Вроде бы все логично: раз переели, перегрузили желудочно-кишечный тракт, надо сделать разгрузку. Чтобы не терять время, можно сдать анализы еще до приема у врача.
Чтобы не терять время, можно сдать анализы еще до приема у врача. поджелудочной железой.
поджелудочной железой.