показания к операции при раке
Гастрэктомия или удаление желудка – это высокотравматичная операция, которая требует тщательной подготовки.
Вмешательство проводят только по строгим показаниям и при условии стабильного состояния пациента.

Показания к операции
Наиболее распространенным показанием к удалению органа является рак желудка. Если человек наследует мутацию гена CDh2, у него может развиться диффузная онкология, т.е. атипичные клетки распространились по всей полости желудка.
Данную форму рака сложно выявить на ранней стадии. Поэтому в запущенных случаях и для предупреждения агрессивной формы выполняют тотальное удаление органа.
В числе прочих показаний к операции числятся:
- диффузные полипы;
- хронические язвы с кровотечением ;
- крайняя, угрожающая жизни пациента, степень ожирения;
- перфорация органа.
Если очаги полипоза рассеяны по всему органу, невозможно удалить каждый полип.
Болезнь может завершиться злокачественной мутацией, и единственным действенным методом лечения является гастрэктомия.

Перфорация стенок желудка возникает как в результате прогрессирующей язвенной болезни, разъедающей ткани, так и на фоне травм.
Отдельно стоит выделить пациентов, которые страдают крайней формой ожирения. Единственным способом взять аппетит под контроль является частичное иссечение желудка.
Для людей, наследующих ген CDh2 с признаками мутации, вмешательство может носить профилактический характер. Т.е. желудок удаляют еще до того, как произошло образование диффузной онкологии.
Противопоказания к гастрэктомии
Удаление жизненно важного органа – это операция, сопряженная с высокими рисками.
Длительный наркоз и обширная операционная травма могут привести к летальному исходу, поэтому вмешательство имеет строгие противопоказания:
- неоперабельная онкология – метастазы, проникающие в лимфатическую систему или соседние органы;
- асцит – скопление жидкости в брюшной полости;
- неудовлетворительное общее состояние пациента – организм не справится с нагрузкой во время операции или в ходе реабилитационного периода;
- патологии в стадии декомпенсации;
- кахексия при раке;
- заболевания кроветворного аппарата – нарушения свертываемости крови.

Если противопоказаний не выявлено, операция проводится без учета возраста пациента.
Подготовка к гастрэктомии
При подготовке к гастрэктомии пациент сдает ряд анализов:
- кровь: общий анализ и биохимия;
- анализ мочи;
- исследование кала на скрытую кровь;
- флюорографию или рентген грудного отдела;
- УЗИ органов брюшной полости;
- МРТ и КТ желудка;
- фиброгастроскопию для уточнения поставленного диагноза;
- биопсию внутренней оболочки желудка.
Пациент в обязательном порядке проходит консультацию у терапевта. Если больной имеет в анамнезе хронические патологии или патологии в острой стадии, то его направляют к узким специалистам для коррекции состояния и назначения терапии.
Пациенты, которым предписан прием антикоагулянтов, аспирина и нестероидных противовоспалительных средств, должны сообщить об этому своему лечащему врачу.
Схема приема препаратов корректируется на усмотрение специалиста, а за неделю до плановой гастрэктомии прием данных средств прекращается.
Перед удалением желудка больной переходит на мягкую диету, исключающую:
- острое;
- соленое;
- жареное;
- спиртные напитки.
Рацион больного состоит из протертых, жидких, легко усваиваемых блюд. Необходимо составлять меню так, чтобы на каждый прием пищи приходилось как можно больше витаминов и минералов.
Отказ от курения – это профилактика осложнений в период реабилитации. Поэтому курильщикам лучше отказаться от пагубной привычки до гастрэктомии.
Предоперационная терапия:
- средства, стабилизирующие работу ЖКТ;
- поливитамины;
- препараты седативного назначения;
- протеины и плазма – для предупреждения анемии;
- антибиотики – для купирования очагов воспаления;
- средства, направленные на стимуляцию работы печени, почек и сердца;
- кровоостанавливающие – по показаниям;
- промывание желудка – раствор марганцовки, фурацилина или соляной кислоты;
- химиотерапия – при злокачественных опухолях в целях предотвращения метастазирования.

Важна психологическая подготовка, так как после операции человеку придется кардинальным образом изменить свою жизнь и ввести множество ограничений.
Эмоциональная реабилитация пройдет легче, если больной будет посещать психолога и получит поддержку со стороны родных.
После того, как пациент сдал все необходимые анализы, а его состояние можно классифицировать как стабильное, больного помещают в стационар.
За сутки до вмешательства питание должно быть легким и преимущественно жидким.
Накануне операции разрешен последний прием пищи и воды.
Виды операций по удалению желудка
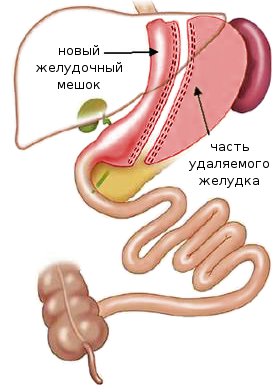
Гастрэктомия подразумевает полное или частичное удаление желудка, в зависимости от избранной стратегии вмешательства:
1. Дистальная субтотальная операция – иссекается большая часть органа, переходящая в кишечник.
2. Проксимальная субтотальная операция – такой тип гастрэктомии применяют в случае локализации опухоли в верхней трети желудка. Хирург удаляет проксимальный отдел, два сальника и лимфатический отдел.
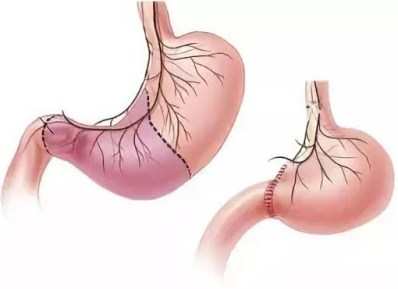
3. Тотальная операция – орган удаляют полностью, затем сшивая конец пищевода с тонкой кишкой. В некоторых случаях, например у пациентов с раковой опухолью, удаляют также фрагмент пищевода или кишечника.
4. Рукавная операция – проводится при ожирении и удаляется лишь часть желудка.
Виды хирургии при гастрэктомии
Чаще всего гастрэктомия проводится открытым методом:
- субтотальная гастрэктомия через разрез в брюшной стенке;
- общая гастрэктомия с последующей реконструкцией – выполняетсячерез единственный разрез в брюшной стенке хирург удаляет желудок и сальники, затем сшивая кишку и пищевод;
- торакоабдоминальная гастрэктомия, при коротой врач иссекает желудок и пищевод, создавая хирургические доступы через разрез на груди и в животе.

Но иногда используют лапараскопический метод. Он наименее травматичен, так как весь инструментарий вводят через 4–6 маленьких проколов в брюшной стенке.
Порядок удаления желудка
Во время операции пациент находится под общим наркозом. После того, как больному вводят эндотрахеальный наркоз и миорелаксанты, врач обрабатывает операционное поле в местах будущих разрезов антисептическими средствами.
Основные этапы операции
1. Формирование разреза – трансабдоминально, трансторакально или торакоабдоминально.
2. Осмотр органов брюшной полости с определением локализации патологии и состояния тканей.
3. Мобилизация тела желудка – рассечение связок, сальников, отсечение и наложение шва на тонкую кишку, рассечение желудочно-поджелудочной связки с пересечением и перевязкой поврежденных сосудов.
4. Реставрация путем соединения пищевода и тонкого кишечника методом объединения двух концов или конца пищевода с боковой поверхностью кинки.
Ход операции при онкологии
Операция на желудок при наличии раковой опухоли подразумевает удаление всего органа. Если злокачественное новообразование пустило метастазы, удалению подлежат и некоторые смежные структуры.
Больному ставят катетер для выведения мочи и зонд. На первом этапе хирург формирует разрез в передней стенке брюшной полости. Затем он расширяет доступ, в зависимости от локализации опухоли. Если образование затрагивает среднюю или верхнюю долю органа с пищеводом или без, надрез уводят в левую сторону и одновременно с этим рассекают диафрагму. В ходе операции хирург общим блоком удаляет желудок, сальники, жировую клетчатку, связки желудка и лимфоузлы. Объем удаляемых структур зависит от степени поражения раковыми клетками. При необходимости может быть удалена поджелудочная железа, часть пищевода, печени и селезенки.
Операция при язве и неонкологических поражениях
При хронической язве и других патологиях желудка, например диффузном полипозе и т.д., удаление сальников, лимфатической системы и сообщенным с желудком органов не проводят.
Врач старается подобрать менее травмирующий способ гастрэктомии, ограничиваясь резекцией или субтотальной операцией.

Рукавное удаление желудка
Для контроля потребляемого объема пищи пациентам с ожирением назначают рукавную гастрэктомию.
Врач удаляет лишь часть желудка, к которой относится тело и дно. Ограниченный по площади канал по линии малой кривизны органа остается нетронутым.
Восстановление и диета в послеоперационный период
Последствием гастрэктомии является нарушение деятельности ЖКТ. Человек больше не может перерабатывать поступающую в организм пищу. Некоторые пациенты страдают от того, что потребляемая пища выплескивается в пищевод.
Пациенты, перенесшие операцию, страдают от анемии, поскольку процесс выделения веществ, способствующих выработке крови, нарушается.
У таких больных наблюдается сильный авитаминоз и дефицит питательных веществ, приводящий к упадку сил, резкому снижению ИМТ и сонливости.

Другие возможные осложнения:
- рефлюкс-эзофагит – частично переработанная пища из кишечного тракта попадает в пищевод, провоцируя воспалительный процесс;
- демпинг-эффект – пациент не может контролировать объем поглощаемой пищи, что приводит к рвоте, слабости, головокружению и тахикардии;
- кровотечения;
- перитонит;
- рецидивирующие опухолевые процессы в культе.
Самым опасным, часто приводящим к летальному исходу осложнением, является несостоятельность шва между кишкой и пищеводом.
В таком случае больной имеет минимальные шансы на выживание.
Реабилитационный период
Сразу после операции пациенту устанавливают зонд для введения питательных смесей. Водно-солевой баланс организма восстанавливают с помощью внутривенных растворов.
Через 48–72 часа после операции больной начинает самостоятельно употреблять жидкости.
Если отторжения не происходит, пациент может медленно расширять меню до жидких блюд, легких каш и пюре.
Диета после удаления желудка имеет гипонатриевую направленность – минимум жиров и углеводов, преобладание протеинов и витаминов.
Необходимо кушать от 6 до 8 раз в день, маленькими порциями.
Все продукты надо медленно и тщательно разжевывать. За один раз нельзя выпивать более 200 мл жидкости. Количество пищи, допустимого для одного приема, определяется индивидуально, исходя из ощущений пациента.
Еда не должна быть слишком холодной или горячей.
Диета подразумевает полный отказ от:
- спиртных напитков;
- специй;
- острой пищи;
- жареного;
- соленого;
- копченого;
- сладостей.
Так как организм больше не получает витаминов, которые ранее всасывались через стенки желудка, больной должен перейти на синтетические заменители.
Для стимуляции органов пищеварения пациент должен как можно раньше начать двигательную деятельность. Нагрузки на мышцы живота необходимо избегать.
Нельзя посещать баню, сауну и горячие источники.
Важную роль играет эмоциональное состояние пациента. Страх перед потреблением пищи приводит к недостатку питательных веществ и понижению защитных функций организма, что в свою очередь замедляет процесс восстановления.
В среднем реабилитация длится 1–1,5 года.
Прогнозы и продолжительность жизни зависят от диагноза, при котором была проведена гастрэктомия.
Если больной соблюдает все рекомендации врача, придерживается диеты и проходит профилактическое лечение, прогноз будет положительным.
medoperacii.com
Операция на желудке: лапароскопия, ваготомия, резекция
При некоторых патологиях, операция на желудке — единственный способ решения проблемы работы ЖКТ. Хирургическое вмешательство проводится только в условиях медицинского учреждения хирургом, с введением наркоза в организм оперированного. Необходимость такой методики устанавливается индивидуально.

Когда и кому назначают операции?
Необходимость восстановить функциональность желудка оперативным вмешательством возникает при резком обострении таких хронических недугов, как:
- гастрит;
- перитонит;
- дуоденит;
- эрозия;
- новообразования органа.
Кроме того, оперативное вмешательство проводится, если воспаление желудка распространилось на соседние ткани или произошло заражение крови. В таком случае пораженные фрагменты удаляют. И также хирургическая методика применяется на поздних стадиях ожирения, с целью снижения объема желудка и последующей потери веса.
Вернуться к оглавлениюПри обнаружении противопоказаний, проводить лапароскопическое вмешательство запрещено.
Подготовка к хирургии
 При подготовке пациента к оперативному вмешательству проводят УЗИ органов брюшной полости.
При подготовке пациента к оперативному вмешательству проводят УЗИ органов брюшной полости.Техника операции во многом зависит от подготовки. Если у больного было запланировано вмешательство, подготовка пациента заключается в проведении следующих мероприятий:
- общий анализ кала и мочи;
- исследование крови;
- фиброгастродуоденоскопия;
- кардиограмма;
- рентген дыхательной системы;
- УЗИ органов брюшной полости;
- аллергопробы.
Кроме того, перед вмешательством больному делают клизму и промывают желудок. Экстренные реконструктивные вмешательства проводят при сильном кровотечении или открытии язвы. В таком случае проводить лабораторные исследования некогда и врач уточняет у пациента развитие возможных аллергических реакций на препараты и патологий со стороны сердечно-сосудистой или дыхательной системы.
Вернуться к оглавлениюКлассификация и особенности проведения
В зависимости от состояния больного и степени развития поражения, врач принимает решение какую операцию сделать. Существует несколько разновидностей вмешательств, которые предполагают свои особенности в подготовке и проведении, а также требуют определенных навыков хирурга. Классификация строится на нескольких факторах:
 При радикальном характере вмешательства причина патологии устраняется полностью.
При радикальном характере вмешательства причина патологии устраняется полностью.- Характер вмешательства:
- радикальное — полное устранение причины патологии;
- паллиативное — частичная ликвидация провоцирующего фактора;
- симптоматическое — купирование проявлений патологии.
- Срочность:
- экстренные — сразу после диагностирования;
- срочные — проводят максимум через 2 суток после постановки диагноза;
- плановые — предполагают полную предоперационную подготовку.
- Этапность:
- одностадийные;
- двухэтапные;
- многокомпонентные.
Также есть понятие «повторная операция», которую можно делать по истечении восстановительного срока, после предшествующей и выделяют симультанное вмешательство, предполагающее выполнение нескольких хирургических техник одновременно. Каждая из разновидностей проходит по определенному алгоритму и предполагает характерную реабилитацию.
Вернуться к оглавлениюРезекция желудка
 Резекцию пищеварительного органа проводят при невозможности восстановления его другими способами.
Резекцию пищеварительного органа проводят при невозможности восстановления его другими способами.Это полная полостная хирургия, которая считается особенно травматичной. Такое вмешательство проводится только в случае, если желудок не подлежит восстановлению другими методиками. Современная техника проведения существенно упрощена. Обычно резекцию проводят при развитии рака желудка или появлении новообразований доброкачественной природы. Подобное лечение происходит в несколько этапов:
- Осмотр брюшины и определение возможности оперировать.
- Отсечение желудочных связок и придание органу подвижности.
- Удаление необходимой части желудка.
- Соединение культи органа и кишечника.
Резекция желудка может быть двух видов:
- Полной — удаление более 90% органа.
- Частичной – иссечение части желудка:
- дистальная резекция — удаление нижней трети органа при неинфильтративной опухоли;
- проксимальный тип — операция новообразований, не прорастающих в серозную оболочку.
Операция при язве
 При язве пищеварительного органа к хирургическому вмешательству прибегают крайне редко.
При язве пищеварительного органа к хирургическому вмешательству прибегают крайне редко.В большинстве случаев, правильный уход и медикаментозное лечение позволяют избавиться от патологии без вмешательства хирургов. Однако, если решение лечить недуг таким путем безрезультатно, прибегают к операции. Для предотвращения повторного появления заболевания удаляют антральный и пилорический отделы органа так, чтобы осталось ¼ желудка.
Вернуться к оглавлениюПодобное удаление желудка устарело. Для удаления проводят малотравматичные вмешательства, воздействующие на причину патологии.
Хирургия при ожирении
При чрезмерном превышении массы тела, больному назначают продольную резекцию или «рукавное» удаление. Вмешательство предполагает отсечение большей части органа, с сохранением клапанов желудка после операции. Такое мероприятие позволяет уменьшить объем, но не нарушает пищеварительный процесс. Эта методика снижает аппетит за счет иссечения зоны, вырабатывающей соответствующий гормон.
Вернуться к оглавлениюРадикальная операция при раке
 Гастрэктомия является многоэтапным методом оперативного лечения рака пищеварительного органа.
Гастрэктомия является многоэтапным методом оперативного лечения рака пищеварительного органа.Если состояние больного и результаты диагностики указывают на наличие злокачественного новообразования в желудочной полости, проводят сложные, многоэтапые операции. Если патологию запустить, понадобится полное удаление органа — гастрэктомия. Этот вид вмешательства сложнее, чем резекция, поскольку производится иссечение желудка, лимфоузлов и сальника. Радикальные операции при раке желудка предполагают строгое пожизненное соблюдение строгих правил питания.
Вернуться к оглавлениюГастроэнтеростомия
В случае противопоказаний к проведению резекции, больным назначают эту разновидность операции. Она предполагает образование соустья между желудочной полостью и тонким кишечником. Цель — снятие нагрузки с органа и ускорение эвакуации пищи. Несмотря на это, проведение такого вмешательства возможно лишь в случае отсутствия других вариантов из-за большого количества осложнений.
Вернуться к оглавлениюВаготомия желудка
Этот вид вмешательства — новаторский подход к лечению язвенного поражения органа. Операция предполагает иссечение блуждающего нерва, обеспечивающего передачу импульсов для повышенной выработки кислоты. После хирургии уровень кислотности снижается и язвы проходят. Впервые ваготомия была проведена в 1911 году, а в хирургический обиход она вошла с 1946.
Вернуться к оглавлениюЛимфодиссекция
 Лимфодиссекция проводится для избавления от каналов, подпитывающих опухоль.
Лимфодиссекция проводится для избавления от каналов, подпитывающих опухоль.Чаще проводится при появлении новообразований. Методика используется для удаления лимфатических узлов и прилегающей к ним жировой ткани, с целью отсутствия каналов к подпитке опухоли. Лимфодиссекция может проводиться как отдельная хирургия или входить в состав полной или частичной резекции желудка. Операция имеет два типа — D1 (иссечение желудочных узлов) и D2 (удаление отдаленных образований).
Вернуться к оглавлениюЛапароскопия
Лапароскопическая операция проводится, если у пациента наблюдается грыжа или раковое образование. Лапароскопия желудка — малотравматическое вмешательство, предполагающее несколько небольших разрезов и введение эндоскопа в брюшную полость, для получения увеличенного изображения. Грыжа или новообразование может быть удалено частично или вместе с органом.
Вернуться к оглавлениюВозможные осложнения
При неправильном проведении операции, у пациента может наблюдаться ряд следующих проблем:
- кровотечение;
- инфицирование раны;
- анафилактический шок;
- асфиксия;
- перитонит;
- тромбофлебит.
Восстановление
После проведения хирургического вмешательства пациенту требуется реабилитация. В зависимости от вида вмешательства период восстановления варьируется. Первое, что необходимо — придерживаться строгой диеты, которая в первые дни после операции состоит из жидких веществ, попадающих в организм неестественным путем. Постепенно в рацион включают блюда из нежирного мяса и рыбы. Навсегда пациент, которому провели хирургию, должен отказаться от копченой пищи с большим содержанием специй и алкоголя. Если прооперированного смущает небольшой шрам, полученный после операции, избавиться от него поможет лазеротерапия.
etozheludok.ru
последствия, операция по удалению желудка при онкологии, срок жизни

Удаление желудка или гастрэктомия — травматичное вмешательство, трудно дающееся больному и оставляющее пожизненные осложнения, но рак желудка не имеет шансов на излечение, если операцию не делать.
До операции онкологический больной редко думает, как жить после удаления желудка, ему важно быстро избавиться от опухоли, чтобы выжить. После хирургического лечения приходит понимание, что отсутствующий орган не заменят искусственным, и проблем со здоровьем уже не избежать.
Показания для операции удаления желудка при раке
Современная онкология стремится свести к минимуму объем удаляемых тканей, чтобы минимизировать осложнения после операции и последующие страдания пациента, тем не менее полное удаление желудка одна из самых частых операций при раке.
Гастрэктомия выполняется при опухоли, как 1, так и 3 стадии, абсолютное противопоказание для хирургического вмешательства — наличие отдалённых метастазов рака.
Гастрэктомию проводят, когда операция меньшего объёма невыполнима или не гарантирует отсутствие рецидива. Гастрэктомия — это последняя возможность для спасения, иным способом карциному излечить не удается.
Только в одном случае при 4 стадии желудочной карциномы существует относительное противопоказание к хирургии — метастазирование в яичник. Относительное оттого, что при возможности удаления первичной опухоли и пораженного метастазами яичника, одномоментно выполняется сразу две операции: гастрэктомия и овариэктомия, иногда и вместе с маткой. Но если что-то удалить невозможно, хирургический этап лечения заменяется на химиотерапию.
Как удаляют желудок при раке?
Подход к желудку через брюшную стенку — оперативный доступ — зависит от состояния пациента и протяженности опухолевого процесса в пищеводе. Во время операции пищевод пересекается на 5–7 сантиметров выше опухоли, полностью удаляется желудок и сальниковые сумки с лимфатическими узлами. В брюшной полости не должно остаться ни единого опухолевого очага.
Типичные разрезы кожи и мягких тканей живота:
- Классический разрез проходит по средней линии живота — это срединная лапаротомия.
- В некоторых случаях прибегают к продлению разреза с живота на грудную стенку — это тораколапоротомия.
- При необходимости удаления значительного участка пораженного пищевода дополнительно к срединной лапаротомии делают разрез между ребрами.
- К пораженному раком пищеводу можно подобраться и изнутри — через диафрагму, что возможно и при классическом доступе.
Какой оперативный доступ при удалении лучше
Не существует стандартов, определяющих где и сколько надо разрезать брюшной стенки и как далеко продвинуться в грудной полости, всё базируется на индивидуальных особенностях конкретного пациента и опухолевого поражения.
Хирург-онколог самостоятельно выбирает хирургический доступ, при максимальном обзоре поля деятельности позволяющий минимальное повреждение здоровых тканей и оптимальную технику операции, снижающую возможность осложнений после удаления желудка.

Сегодня при раннем раке открытые операции успешно заменяются эндоскопическими технологиями, лапароскопическая гастрэктомия, несомненно, технически сложнее, но для пациента выгоднее, поскольку не увеличивает осложнения после операции, восстановление пациента проходит быстрее.
Способ доступа к больному органу и методику операции определяет хирург-онколог, его выбор отражает практический хирургический опыт и персональные навыки, не сомневайтесь, профессиональная квалификация специалистов нашей клиники всегда на уровне «высший класс».
Этапы удаления желудка
Ход операции удаления всего или только части органа (резекции) протекает по одному плану, но с разным объёмом удаляемых тканей.
- Сначала проводится мобилизация — отсечение органа от фиксирующих его внутренних связок, перевязка питающих артерий и вен. Одновременно проводится тщательный осмотр органов брюшной полости и на основе увиденного в план операции вносятся коррективы.
- Второй этап — собственно удаление, с отсечением желудка от пищевода и двенадцатиперстной кишки. При вовлечении в опухолевый конгломерат близлежащих органов брюшной полости, в том числе диафрагмы или печени, поджелудочной железы или толстого кишечника, если технически возможно, выполняются сложные и объемные комбинированные операции, то есть гастрэктомия и, например, резекция поджелудочной железы или печени.
- Третий этап — восстановление пищеварительного тракта, то есть соединение пищевода с кишечником, что обеспечит в дальнейшем передвижение пищи.
Восстановление после операции
Рак желудка приводит к серьёзным внутриклеточным изменениям, нарушаются все биохимические процессы, поскольку организм не получает необходимых ему веществ из-за нарушения всасывания в желудочно-кишечном тракте. Ещё несколько десятилетий назад после гастрэктомии погибал каждый четвёртый пациент, сегодня осложнения и смертность сведены к минимальным показателям.
Послеоперационное восстановление очень индивидуально, на нем сказывается возраст и пол пациента, существующие у него хронические болезни и степень нарушений, обусловленных карциномой, вовлечение других органов брюшной полости и «живой» вес больного. На длительности восстановления отражается даже время года, так лето не самое благоприятное время для хирургических манипуляций.
Главное для больного — не торопиться после удаления желудка побыстрее покинуть клинику, так как незавершенность лечебных мероприятий впоследствии откликнется проблемами со здоровьем, которые могут основательно испортить жизнь.
Осложнения после операции при раке
Ранние осложнения немногочисленны, но при несвоевременном выявлении могут быть фатальными для пациента.
Несостоятельность швов в месте соединения пищевода с кишкой — в анастомозе — возникает не оттого, что хирург «что-то не то сделал», а обусловлена недостаточностью внутренних резервов организма, нарушениями гомеостаза, слабостью иммунной защиты и неполноценностью питания — нутритивным статусом до лечения. Частота этого осложнения колеблется от 2% до 10%.
Нарушение оттока панкреатических секретов из-за отечности поджелудочной железы может привести к развитию острого панкреатита. На частоте панкреатита сказывается хирургическая техника, но определяющую роль играет объем удаленных тканей и исходное состояние органов желудочно-кишечного тракта. Главное — вовремя диагностировать осложнение и проводить адекватную медикаментозную профилактику.

Несостоятельность швов и панкреатит способны инициировать воспалительные процессы внутри брюшной полости, в частности, абсцесс или перитонит, кишечную непроходимость или локальное скопление жидкости.
Процент перечисленных патологических послеоперационных состояний небольшой, а в нашей клинике значительно ниже средних статистических величин, потому что на результате отражается талант и опыт хирурга-онколога в сочетании с отличными диагностическими возможностями.
Реабилитация после удаления желудка при раке
Переоценить значение восстановительных мероприятий после гастрэктомии невозможно, по большому счёту хорошее самочувствие «приходит» к пациенту через месяц после выписки из больницы. Если попытаться коротко ответить на вопрос «как живут после удаления желудка», то однозначно неважно, когда живут без помощи специалистов.
Рана зарастёт, но восстановление нормального питательного нутритивного статуса в измененном пищеварительном тракте проходит сложно — просто протертая и на пару приготовленная еда проблему не решает. А проблема сцеплена с недостаточностью иммунитета и отсутствием полноценного всасывания необходимых для организма питательных элементов.
Для скорейшего восстановления и продолжения противоопухолевого лечения требуется индивидуальная программа реабилитационных мероприятий.
Прогноз после удаления желудка
Онкологическая статистика знает, сколько живут больные карциномой желудка в зависимости от стадии. Нет литературных данных, сокращает ли жизнь удаление важнейшей части пищеварительного тракта, но точно известно, что продолжительность жизни больного зависит от распространенности первичной карциномы и биологических характеристик раковых клеток — дифференцировки, их чувствительности к химиотерапии и сопутствующих заболеваний.
Онкологическая наука очень точна, она знает, какой алгоритм диагностических исследований необходим при заболевании, сколько процентов больных разными стадиями и сколько лет в среднем живут, может предложить целый комплекс лечебных мероприятий при определенных морфологических характеристиках карциномы.
Одного не может онкология — дать конкретному пациенту рецепт оптимального лечения с точным расписанием необходимых ему манипуляций и процедур. Но это могут сделать и делают опытные онкологи Европейской клиники.
Запись на консультацию круглосуточно
Список литературы
- Давыдов М.И., Туркин И.Н., Полоцкий Б.Е./Современная хирургия рака желудка: от D2 к D3// Материалы IX Российского онкологического конгресса; Москва 2005.
- Стилиди И.С., Неред С.Н./Современные представления об основных принципах хирургического лечения местно-распространенного рака желудка // Практическая онкология; 2009; Т.10, № 1.
- Янкин A.B./Современная хирургия рака желудка //Практическая онкология;2009; Т. 10, № 1.
- Curcio G., Mocciaro F., Tarantino I. et al./Self-Expandable Metal Stent for Closure of a Large Leak after Total Gastrectomy //Case Rep. Gastroenterol.;2010; № 4.
- Etoh T., Inomata M., Shiraishi N., Kitano S./Revisional Surgery After Gastrectomy for Gastric Cancer //Surg. Laparosc. Endose. Percutan. Tech.;2010.;v. 20, № 5.
- Isgiider A.S., Nazli O., Tansug T., et al/ Total gastrectomy for gastric carcinoma// Hepatogastroenter.; 2005; v. 52.
- Zhang C.H., Zhan W.H., He Y.L. et al. /Spleen preservation in radical surgery for gastric cardia cancer //Ann. Surg. Oncol.; 2007; v. 14.
www.euroonco.ru
отзывы пациентов и врачей. Питание после резекции желудка :: SYL.ru
При некоторых заболеваниях ЖКТ выполняется такая операция, как резекция желудка. Долгое время специалисты не могли решить вопрос о том, что лучше: данное оперативное вмешательство или гастроэнтеростомия. На сегодняшний день предпочтение отдается все же резекции желудка.
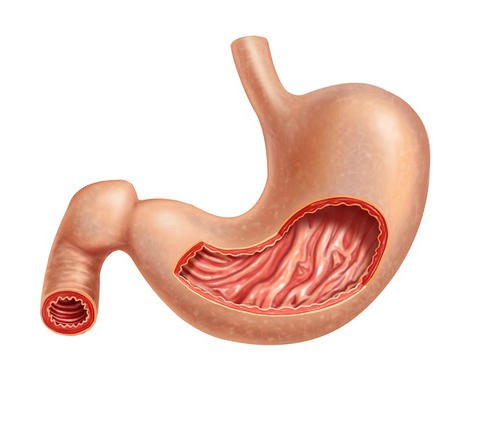
Показания к проведению
Данный вид оперативного вмешательства имеет следующие показания: язвенная болезнь, опухоли, опасные заболевания желудка, язва двенадцатиперстной кишки, полипы. Врачи говорят, что зачастую при обнаружении злокачественных новообразований даная операция является единственным вариантом, который способен если не полностью избавить от проблемы, то хотя бы продлить жизнь. Еще одна область, где применяется резекция желудка – лечение серьезных стадий ожирения. При такой хирургической операции проводится удаление до 2/3 органа. Первый, кто провел данную манипуляцию, – немецкий врач Теодор Бильрот. Именно он после 1881 года разработал методику проведения резекции. В начале 2000-х годов стали известны и другие способы усечения, например продольный или вертикальный.
Способы проведения резекции желудка
Существует несколько вариантов проведения операции.
- Субтотальная. Проводится, если у пациента обнаружены злокачественные образования или язва, которая уже не поддается лечению.
- Удаление 2/3 частей желудка.
- Гастроэктомия. При таком хирургическом вмешательстве орган удаляется полностью.
- Антрумэктомия. Удаляется привратниковая область желудка.
- Продольная. Проводится усечение боковой части органа.
Бильрот I, Бильрот II
Вариант Бильрот I заключается в следующем. Удаляется 2/3 желудка. Частично ушивается центральная культя. Просвет, который остается, по размерам совпадает с диаметром двенадцатиперстной кишки. Особенностью данного вида является то, что после резекции желудка сохраняется физиологическое передвижение пищи вместе с желчью.
При проведении операции по второму варианту культи зашиваются наглухо (желудка и двенадцатиперстной кишки). Функции желудочно-кишечного тракта восстанавливают следующим образом: создается анастомоз. То есть наложение в этом случае происходит по типу «конец в бок». Такой способ имеет несколько модификаций. Одна из них – резекция желудка по методу Гофмейстера-Финстерера. Сшивание культи двенадцатиперстной кишки происходит с помощью обвивного непрерывного шва. Края кишки подшивают к желудку несколькими швами. Данная процедура предполагает постепенное высвобождение содержимого последнего. Лучшие результаты дает резекция желудка в модификации Финстерера. В каждом отдельном случае двигательная активность органа пищеварения значительно изменяется, ослабевает тонус.
Как происходит операция
Хирургическое вмешательство подразумевает несколько этапов. Первый из них – мобилизация. При этом проводится осмотр органов. Выделяется левая желудочная артерия и перевязывается шелковыми нитками. Также определяют правую, пересекают зажимами и перевязывают. Отделяют малый и большой сальник. Затем производится непосредственно отсечение части желудка. После проведения данных манипуляций формируется анастомоз. При проведении операции по методу Бильрот II зашивается культя двенадцатиперстной кишки. Затем ее совмещают с короткой петлей прямой кишки.
Что такое продольная резекция желудка
Основные показатели для хирургического вмешательства – высокая степень ожирения, индекс массы тела превышает такие значения, как 35 кг/м2. Операции такого типа используют для уменьшения объема желудка. На первом этапе формируется узкая трубка, которая имеет малую кривизну. Особенностью данного метода является то, что удаляется область, которая отвечает за выработку гормона голода. Сформированный желудок не подвергается растяжению, пища в нем двигается достаточно медленно и успевает расщепляться. На втором этапе стенки сшиваются, формируя трубку. При этом основные функции органа сохраняются, данная операция довольно проста в применении. Питание после резекции желудка данного типа имеет немалое значение.

Противопоказания к проведению продольной резекции
Данное оперативное вмешательство имеет ряд противопоказаний. Прежде всего, продольную резекцию не совершают при беременности. Также патологии сердечно-сосудистой системы и язвенная болезнь станут препятствиями для операций подобного рода. Панкреатит, прием гормональных препаратов или стероидов, другие заболевания пищеварительного тракта – все это является противопоказанием для выполнения такого вмешательства, как операция резекция желудка. К тому же алкоголизм, который имеет хроническую форму, и заболевания психики не поспособствуют проведению усечения.
Субтотальная резекция
Субтотальная резекция желудка проводится при обнаружении злокачественных образований. Еще один вариант применения – неизлечимая язвенная болезнь. При этом удаляется верхняя часть органа пищеварения. Прежде всего, проводится ревизия и мобилизация органа, желудок оттягивается вниз. Через разрез, который выполняется в области малой кривизны, вводят зажим и отделяют малый сальник и левую желудочную артерию. Подготавливается петля тонкой кишки, производится ушивание и наложение анастомоза.
Полная резекция
При обширном поражении органа может быть произведена полная резекция желудка. При этом из тканей тонкого кишечника формируется новый орган пищеварения. Согласно отзывам, этот метод является наиболее эффективным при лечении злокачественных образований и широко применяется во многих странах. Но такое хирургическое вмешательство вносит свои коррективы в дальнейшую жизнь пациента. Питание после резекции желудка, при которой удаляется орган полностью, требует специальной диеты и особой методики приема пищи.
Возможные осложнения
Нередко возникают осложнения после того, как была проведена резекция желудка. После операции состояние непроходимости анастомоза – одно из них. Часто возникает от неправильного наложения или отека. Кровотечение в область брюшины опасно тем, что быстро развивается анемия. Встречается также и непроходимость кишечника. Крайне опасное состояние – послеоперационный перитонит. Впоследствии неправильно наложенных швов может образоваться свищ. Все эти осложнения возникают при нарушении техники проведения операции. У опытных специалистов они встречаются крайне редко. Врачи говорят, что только около 5% всех операций требуют повторного хирургического вмешательства. Реабилитационный период включает следующие моменты: первые полгода необходимо ограничить физические нагрузки и носить специальный бандаж, еще специалистами назначается специальная диета.
Особенности питания
Диета после резекции желудка имеет некоторые ограничения и особенности. Прежде всего, значительно изменяются объемы пищи, которые пациент может съесть за один раз. Учитывается и то, какая болезнь привела к данной операции. При язве обычно удаляется 2/3 части желудка. Поэтому порция уменьшается пропорционально, и человек может себе позволить 1/3 от обычного объема еды. При злокачественных опухолях усекается большая часть органа. Количество пищи при этом равно 50-100 мл. Поэтому пациент питается довольно часто: 5-6 раз в сутки. Спустя определенное время количество еды можно немного увеличить. Значение имеет и то, что обработка пищи изменяется. Врачи говорят, что в первые недели рекомендуется жидкая или в виде пюре еда (то есть она должна пройти механическую обработку). Лучше, если блюда будут вареные или паровые. Специалисты отмечают, что после резекции желудка ухудшается усвоение белка. Врачи рекомендуют обогатить свой рацион белковой пищей, желательно животного происхождения.
Синдром демпинга
Вследствие того, что теперь еда значительно быстрее попадает в прямую кишку, у пациентов нередко наступает синдром сброса, при котором наблюдается раздражение в этой области. Возникает головокружение, учащается сердцебиение, также повышается потоотделение. На этом фоне человек жалуется на общую слабость. Некоторые пациенты отмечают, что после еды у них бывают приступы тошноты и рвоты. Обычно они проходят, если полежать 20-30 минут. Чаще всего такое состояние провоцируют богатые углеводами продукты, выпечка, картофель. Поэтому их лучше ограничить, а то и вовсе исключить.
Примерное меню после резекции желудка
1 завтрак. В этот прием пищи можно съесть омлет, молочную кашу (но молоко лучше разбавить), какой-то фрукт. На второй завтрак рекомендуются изделия из фарша или мясные биточки. Также можно добавить яблоко. Во время обеденного приема пищи можно съесть вегетарианский суп или борщ, пюре из картофеля с паровыми котлетами. На полдник специалисты советуют чай, фрукты, бутерброд с сыром или сухое печенье. В меню на ужин могут входить такие блюда: гречневая каша, фрикадельки, рыба. Последний прием пищи ограничивается кефиром или киселем.
Запрещенные продукты
Резекция желудка подразумевает, что дальнейший рацион будет несколько ограничен. Прежде всего, в первые месяцы нужно уменьшить количество употребляемой соли. Второй запрет касается кондитерских изделий, мучного, сахара, варенья. Белки особенно необходимы после данной операции, но жирные бульоны, жареное мясо принесут только вред. Под запрет попадают также консервы, колбасные изделия, соленья. Нужно избегать продуктов, которые в своем составе имеют консерванты, красители и прочие химические добавки. Алкоголь также исключается. Очень важно понимать, что такие ограничения накладываются не только на первый год после операции. Данных принципов стоит придерживаться на протяжении всей дальнейшей жизни.
Питание после продольной резекции
В послеоперационный период огромное значение имеет правильное питание. Первая неделя имеет особо жесткий рацион, который включает только жидкую пищу. В основном это вода, бульон (но не жирный), молоко. Жидкость можно пить небольшими глотками с перерывами в 5 минут. На второй неделе рацион несколько расширяется. Можно принимать пищу, которая имеет консистенцию пюре. Кисломолочные продукты, перетертые овощи и нежирное мясо (преимущественно птицы) составляют рацион на протяжении месяца. Во втором месяце можно вводить рыбу и другие сорта мяса. Затем разрешается обычная пища, но порции должны быть небольшими. Свежей выпечки лучше избегать. Продольная резекция желудка отзывы получает следующие: в 100% случаев наблюдается снижение веса, в основном индекс массы тела достигает нормальных показателей.
www.syl.ru
Что такое операция резекция желудка: подготовка, показания, проведение
Резекция желудка это самая распространенная операция при язвенной болезни . Показания к резекции это операция как в экстренном порядке (при кровотечениях или прободении), так и в плановом (хронические длительно не заживающие, часто рецидивирующие язвы).
Удаляется от 1/3 (при язвах, расположенных близко к выходному отделу) до 3/4 желудка. При подозрении на злокачественность может назначаться субтотальная и тотальная резекция (гастрэктомия).
Резекция желудка предпочтительна, а не просто иссечение участка с язвой потому, что:
- Удаление только язвы не решит проблему в целом, язвенная болезнь будет рецидивировать, придется делать повторную операцию.
- Локальное иссечение язвы с последующим ушиванием стенки желудка может вызвать в дальнейшем грубую рубцовую деформацию с нарушением проходимости пищи, что также вызовет необходимость повторной операции.
Операция резекции желудка универсальна, она хорошо изучена и разработана.
Подготовка к операции резекции желулка
Для уточнения диагноза пациент должен обязательно пройти:
- Гастроэндоскопию с биопсией из язвы.
- Рентгенконтрастное исследование желудка для уточнения функции эвакуации.
- УЗИ или КТ брюшной полости для уточнения состояния соседних органов.
При наличии сопутствующих хронических заболеваний необходима консультация соответствующих специалистов, компенсация жизненно важных систем (сердечно-сосудистой, дыхательной, уровня сахара в крови и др.)
При наличии очагов хронической инфекции нужна их санация (зубы, миндалины, придаточные пазухи носа).
Минимум за 10-14 дней до операции назначаются:
- Анализы крови,
- Анализ мочи
- Коагулограмма.
- Определение группы крови.
- ЭКГ.
- Биохимический анализ крови.
- Исследование крови на наличие антител к хроническим инфекционным заболеваниям (ВИЧ, гепатитам, сифилису).
- Осмотр терапевта.
- Осмотр гинеколога для женщин.
Ход операции при резекции желудка
Операция проводится под общим эндотрахеальным наркозом.
Разрез выполняется по средней линии от грудины до пупка. Хирург производит мобилизацию желудка, перевязку сосудов, идущих к удаляемой части.
На границе удаления желудок прошивается или атравматичным швом или сшивающим аппаратом. Точно так же прошивается двенадцатиперстная кишка.
Часть желудка отсекается и удаляется.
Далее накладывается анастомоз (чаще всего «бок в бок») между оставшейся частью желудка и двенадцатиперстной кишкой, реже – тонкой кишкой. В брюшной полости оставляется дренаж (трубка), в желудке оставляется зонд.
Рана ушивается.
Несколько суток после операции нельзя есть и пить (налаживается внутривенное вливание растворов и жидкости). Дренаж извлекается обычно на 3-й день. Швы снимаются на 7-8 день.
Назначаются обезболивающие и антибактериальные препараты. Вставать можно через сутки.
Видео: Резекция желудка
Резекция желудка, фильм 1982г., 18мин

stobolezni.ru
Операция по удалению желудка при раке — последствия, сколько живут, реабилитация

Основным методом лечения злокачественных новообразований желудка является хирургическая операция. Если у пациента диагностирован рак желудка I─III стадии, то радикальное удаление всех пораженных органов и тканей ─ единственный реальный шанс на выздоровление.
Методы хирургического лечения
Выбор тактики и объема оперативного вмешательства зависит от локализации опухоли и степени распространенности онкологического процесса. Во время операции орган может быть удален полностью или частично.
В некоторых ситуациях требуется удаление соседних структур, пораженных опухолью (селезенки, части поджелудочной железы, пищевода и печени, петлей кишечника).
Целью хирургического лечения является полное иссечение опухоли в здоровых тканях со всем связочным аппаратом и близлежащими лимфоузлами, которые в первую очередь поражаются метастазами.
От того какое количество лимфоузлов будет удалено, во многом зависит успех операции и прогноз выживаемости. Согласно современным международным рекомендациям, диссекции (удалению) подлежат не менее 15 регионарных лимфатических узлов.
Основные методы хирургического лечения:
- тотальная гастрэктомия;
- субтотальная (частичная) резекция, которая подразделяется на дистальную и проксимальную.
Тотальная гастрэктомия – полное удаление органа, обоих сальников, клетчатки и регионарных лимфатических узлов. Операция показана при опухоли, расположенной в средней трети желудка, раке макроскопической формы роста, синдроме наследственного диффузного рака и недифференцированных формах патологии.
В результате вмешательства формируется пищеводно-кишечный анастомоз: пищевод напрямую соединяется с тонким кишечником.
Проксимальная субтотальная резекция проводится при экзофитной опухоли дна и верхней трети желудка, которая не распространяется на розетку кардии. По окончании операции накладывается анастомоз между желудком и пищеводом.
Дистальная резекция показана при экзофитном опухолевом процессе в антральном отделе (рак нижней трети) или небольшой опухоли в средней трети желудка.
Операция может быть выполнена двумя способами:
- по Бильрот 1─ удаляется 1/3 желудка, формируется гастродуоденальный анастомоз по типу «конец в конец»;
- по Бильрот 2 – удаляется 2/3 желудка, накладывается анастомоз «бок в бок» между культей желудка и тощей кишкой, с частичным выключением двенадцатиперстной кишки из процесса пищеварения.
Оперативный доступ выбирается с учетом локализации опухоли и общего состояния пациента. Разрез делается по грудной клетке в области ребер (чрезплевральный доступ) или по передней брюшной стенке (чрезбрюшинный доступ). Послеоперационный рубец может располагаться как на грудной клетке, так и в средних отделах брюшной полости.
Подготовка к операции
Перед хирургическим вмешательством, с целью уточнения стадии заболевания и выработки плана лечения, проводится ряд диагностических мероприятий:
- Сбор анамнеза и физикальный осмотр
- Развернутый анализ крови (общий и биохимический)
- Клинический анализ мочи
- Анализ кала на скрытую кровь
- ЭКГ
- Рентгенологическое обследование грудной клетки в двух проекциях
- УЗИ органов брюшной полости
- КТ, МРТ пораженной области
- Гастроскопия с гистологией биоптата
- Анализ на онкомаркеры СА 72-4, РЭА, Са 19.9
- Колоноскопия
- Предоперационная диагностическая лапароскопия показана пациентам с тотальным и субтотальным поражением желудка. Данное исследование проводится с целью исключения канцероматоза брюшины и определения метастазов в органах брюшной полости, которые не были обнаружены неинвазивными методами.
- При наличии показаний назначается дополнительные клинические обследования и консультации врачей-специалистов.
- При повышенном риске инфекционных осложнений показан прием антибактериальных препаратов.
- За несколько недель до оперативного вмешательства пациенту необходимо начать придерживаться специальной диеты с отказом от агрессивной пищи. Продукты употребляются преимущественно в измельченном виде, малыми порциями.
- За 7─10 дней до проведения операции отменяется прием антикоагулянтов и нестероидных противовоспалительных препаратов.
- Немаловажное значение имеет психологический настрой больного и вера в скорейшую победу над недугом. Поддержка родственников и друзей помогает настроиться на положительный результат лечения.
Противопоказания
Операция на желудке при раке не всегда целесообразна:
- Отдаленные метастазы в органах и лимфатических узлах. В такой ситуации оперативное вмешательство проводится исключительно при наличии жизненных показаний, при развитии грозных осложнений: кровотечение, перфорация, опухолевый стеноз. Лимфодиссекция в этих случаях не производится.
- Серьезная декомпенсированная патология органов и систем.
- Нарушение свертывающей системы крови.
- Крайнее истощение.
- Перитонит.
Возраст не является препятствием к проведению оперативного лечения.
Последствия операции по удалению желудка при раке
Удаление желудка – технически сложная и рискованная операция, которая может привести к ряду осложнений:
- кровотечение;
- расхождение внутренних и наружных швов;
- послеоперационная пневмония;
- тромбоэмболия.
Практически после каждой операции на желудке развиваются разного рода функциональные и органические расстройства, связанные с перестройкой процесса пищеварения:
Что касается летальности, то при гастрэктомии она составляет около 10%.
Послеоперационный период
Адекватное ведение послеоперационного периода помогает избежать осложнений и способствует быстрой реабилитации.
Непосредственно после операции больному должен быть обеспечен оптимальный уход в отделении интенсивной терапии, круглосуточное наблюдение за жизненными функциями и достаточное обезболивание. Обычно пациент находится в реанимации от 1 до 3 дней.
В первые дни назначается строгий постельный режим.
Для профилактики застойной пневмонии, начиная с раннего послеоперационного периода, проводится дыхательная гимнастика.
После тотального удаления желудка первые дни обеспечивается парентеральное питание (внутривенные капельницы), затем больного переводят на энтеральное питание через зонд или еюно- или гастростому.
Энтеральное питание обеспечивает максимальное щажение пораженных органов и скорейшее заживление операционной раны. В сутки должно вводиться не менее 2─3 литров питательных растворов.
Необходимо постоянно контролировать уровень электролитов и кислотно-щелочное равновесие и при необходимости незамедлительно коррегировать их.
Сердечно-сосудистые и антибактериальные средства назначаются по показаниям.
Химиотерапия после удаления желудка при раке
Из-за высокой вероятности скрытых опухолевых процессов, для удаления микрометастазов, которые остались после радикального удаления опухоли, применяется адъювантная химиотерапия. Оптимально начинать цитостатическую терапию в ближайшие дни после операции.
Существуют различные схемы химиотерапевтического лечения. В качестве стандарта при распространенном раке, применяются комбинации химиопрепаратов, которые в отличие от монотерапии, значительно увеличивают процент выживаемости.
Препараты подбираются индивидуально в зависимости от стадии заболевания, гистологической картины, состояния пациента и сопутствующей патологии.
Основные препараты для химиотерапии рака желудка:
- Фторафур
- Адриамицин
- 5-фторурацил
- Мимомицин С
- УФТ, S1
- Полихимиотерапия: FAM, EAP, FAP и др.
Рекомендовано проведение 6─8 курсов химиотерапии, с последующим наблюдением динамики. Длительность химиотерапевтического лечения обусловлена циклическим делением клеток, в результате чего не все раковые клетки одномоментно могут быть подвержены воздействию цитостатических препаратов, что приведет к рецидиву заболевания.
Диспансерное наблюдение
Удаление желудка не является стопроцентной гарантией излечения, поэтому с целью предупреждения рецидивирования, пациентов ставят на диспансерный учет и проводят периодический контроль состояния.
В первые 2 года после операции профилактический осмотр проводится каждые 3─6 месяцев, через 3 года ─ 1 раз в полгода, через 5 лет после операции показаны ежегодные осмотры или внеплановые обследования при наличии жалоб.
Если риск рецидива повышен, то интервал между профилактическими осмотрами сокращается. Объем профилактического обследования определяется индивидуально по клиническим показаниям.
Рецидив рака
Рецидивирование рака желудка после радикального лечения наблюдается в 20─50% случаев. Повторный онкологический процесс может развиться через несколько месяцев или через несколько лет после проведенной операции.
Если рецидив ранний, то вторичная опухоль чаще всего определяется в области анастомоза, если поздний – в области малой кривизны, кардии или стенки культи.
Резидуальный рак возникает в трехлетний срок с момента проведения операции – ранний рецидив. Повторный рак развивается после трех лет с момента удаления первичного новообразования.
Основной причиной рецидива являются раковые клетки, не удаленные в момент операции. Вероятность возобновления опухолевого процесса зависит от стадии заболевания и составляет 20 % при I и II стадии, 45% при III стадии. Наиболее подвержены рецидивированию низкодифференцированные формы рака.
Прогноз при рецидиве серьезный. Средние показатели выживаемости не превышают 25 %.
Реабилитация после операции
Длительность восстановления отличается в каждом конкретном случае. Минимальный срок реабилитации составляет не менее 3х месяцев. При соблюдении рекомендаций можно жить вполне полноценной жизнью, без серьезных ограничений.
В период формирования рубца рекомендовано ношение абдоминального бандажа. Это значительно ускорит заживление послеоперационной раны, снизит риск возникновения грыж, зафиксирует органы в правильном положении и уменьшит болевой синдром.
В первые 6 месяцев после хирургического вмешательства запрещаются тяжелые физические нагрузки и поднятие тяжестей с целью профилактики образования грыж.
По этой же причине:
Следует избегать запоров, сильного кашля, чихания. Физические упражнения проводятся без вовлечения мышц брюшного пресса.
После операции развивается дефицит витаминов, который восполняется с помощью лекарственных препаратов. При тотальной гастрэктомии назначаются инъекции витамина В12.
Крайне важно сохранять двигательную активность: легкая гимнастика, пешие прогулки на свежем воздухе, посильная работа по дому – все это способствует скорейшей реабилитации.
Строгое соблюдение назначенной диеты и режима питания – основная составляющая успешного восстановления. Необходимо полностью исключить из рациона запрещенные продукты.
Большое значение имеет психологический аспект. Человек не должен выключаться из общественной жизни. Занятие любимым делом, общение с друзьями и положительные эмоции благотворно влияют на процесс реабилитации.
Прогноз выживаемости — сколько живут после операции
Прогноз срока жизни зависит от стадии, на которой было обнаружено заболевание, формы роста опухоли, наличия скрытых метастазов, общего состояния и возраста больного. В среднем, пятилетняя выживаемость после оперативного вмешательства составляет около 40%.
Рак желудка – серьезная, часто рецидивирующая патология с агрессивным течением, но при комплексном подходе к лечению и позитивном психологическом настрое пациента, вполне возможно добиться длительной ремиссии, а на начальных стадиях даже полностью излечить недуг.
bolvzheludke.ru
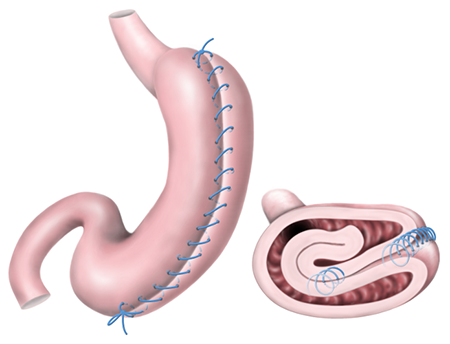
Все виды операций по уменьшению желудка
Не всегда изнурительные диеты и занятия спортом способны помочь в избавлении от лишних килограмм. Ожирение же, кроме неэстетичного внешнего вида, очень часто приводит к образованию сопутствующих патологий, которые негативно влияют на качество жизни.
В наши дни существует множество хирургических методик, направленных на борьбу с ожирением. В их основе – уменьшение объема желудка. Пациент не способен употреблять большое количество пищи: насыщение наступает быстро. Масса тела постепенно уменьшается, а у пациента вырабатывается привычка кушать маленькими порциями.
Рассматриваемая методика хирургического лечения ожирения имеет несколько названий. Хирург в ходе манипуляции осуществляет продольную резекцию желудка, в результате чего образуется т.н. «рукав», диаметр которого составляет порядка 10 мм. В связи с этим в медицинских источниках эту операцию также именуют рукавной, либо продольной резекцией желудка. Неофициальное название данной процедуры – СЛИВ, что в переводе с английского (Sleev) означает рукав. В процессе операции важные составляющие желудка не затрагиваются: оперирующий ликвидирует его боковую область. Поэтому желудок полностью сохраняет свою работоспособность. К вертикальной гастропластике прибегают, если индекс массы тела пациента колеблется в пределах 35-50 кг/м2. Указанная операция также показана в ситуациях, когда… Противопоказания к проведению рассматриваемой процедуры по уменьшению желудка: При отсутствии веских показаний, врач имеет право отказать в операции лицам, не достигшим 18-летнего возраста, а также лицам старше 65. Положительные стороны рассматриваемой процедуры можно охарактеризовать следующим образом: Указанная процедура имеет также свои минусы: Резекцию желудка с целью уменьшения его объемов стали проводить относительно недавно, поэтому судить о долгосрочной результативности данной операции на сегодняшний день весьма сложно. Данную процедуру также именуют гастрошунтированием. Ее суть — в создании посредством лапароскопии небольшого по объемам (не более 30 мл) желудка, который соединяется с прямой кишкой. В редких случаях врачи прибегают к открытой операции, которая не так сложна в исполнении, но более травматична. По завершению гастрошунтирования пища будет поступать непосредственно в маленький желудок. Остальная часть желудка отстранена от процесса пищеварения. Однако продуцируемый здесь желудочный сок, желчь принимают участие в переваривании пищи. Шунтирование желудка, в силу своих многочисленных преимуществ, на сегодняшний день считается золотым стандартом во многих развитых странах мира: Как любое другое хирургическое вмешательство, гастрошунтирование имеет свои побочные явления: В медицинских источниках можно встретить другое название данной операции – СЛИВ-2. В ходе процедуры оперирующий ушивает желудок, без его резекции. В итоге пищеварительный орган приобретает форму узкой трубки, куда вмещается 100-120 мл пищи. Гастропликация – обратимая манипуляция, и в будущем, при необходимости, она может быть дополнена другими хирургическими методиками, нацеленными на уменьшение параметров желудка. Рассматриваемая методика находится ещё на стадии изучения, о чем пациенты должны быть уведомлены в письменной форме. Плюсы Кроме того, течение сопутствующих ожирению патологий будет значительно приостановлено. Минусы: Рассматриваемая процедура занимает промежуточное место между хирургическими и консервативными методами лечения ожирения. Таким образом, пространство внутри желудка заполняется, и пациент неспособен употреблять большое количество пищи. Соприкасаясь со стенками желудка, баллон раздражает его рецепторы, что снижает аппетит. Подобный метод зачастую применяют у пациентов, ИМТ которых составляет 35-40 кг/м2. За 6 месяцев возможно скинуть от 3 до 30 кг. Через полгода баллон извлекают: под воздействием желудочных соков силикон постепенно истончается. Для снижения кислотности желудка, на протяжении ношения баллона рекомендуется принимать специальные препараты. При необходимости баллон может быть установлен повторно. Противопоказания к указанной процедуре: Установка внутрижелудочного баллона в 3% случаев может повлечь за собой следующие негативные явления: На сегодняшний день указанную процедуру осуществляют посредством прокалывания брюшины и введения эндохирургического приспособления. Бандаж – кольцо из медицинского силикона, которое разделяет пищеварительный орган на две части. Верхняя часть желудка способна вместить около 15-20 мл. Таким образом, чувство голода можно утолить всего 1 столовой ложкой пищи. Существует множество видов бандажей, однако все они имеют аналогичный принцип действия. Для предотвращения ослабления манжеты на протяжении года доктор осуществляет несколько регулировок желудочного бандажа. Подобная манипуляция предусматривает прокалывание кожного покрова шприцом с последующим нагнетанием физиологического раствора в гидравлический аппарат бандажа. Когда произошло абсолютное перекрытие просвета желудка, пациенту дают выпить контрастную смесь, которая визуализируется на рентгене. После медленного извлечения жидкости происходит переливания контрастного вещества из мелкой части желудка в крупную. Такая процедура дает возможность отрегулировать диаметр кольца — а, следовательно, и просвет желудка. Она актуальна для тех, чей индекс массы тела составляет 35-40 кг/м2. При более высоких показателях указанная операция будет неэффективной.Вертикальная гастропластика – показания и противопоказания

А также в тех случаях, когда ожирение было спровоцировано:
Резекция желудка – плюсы и минусы операции по уменьшению размеров желудка
Шунтирование желудка – преимущества и побочные эффекты

Гастропликация – эффективность и результаты операции
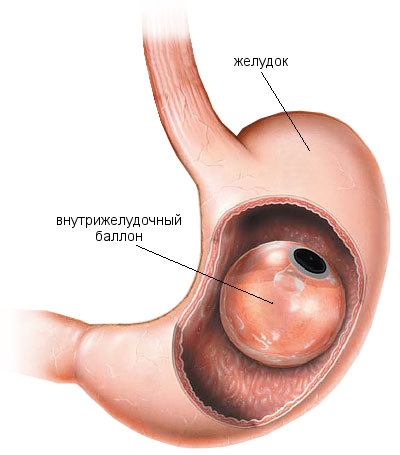
Баллон желудочный, как щадящий метод уменьшения желудка – есть ли противопоказания и риски?
Бандажирование желудка – суть операции

www.operabelno.ru












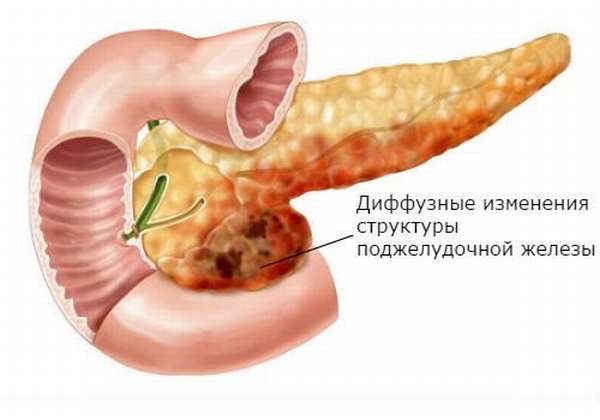
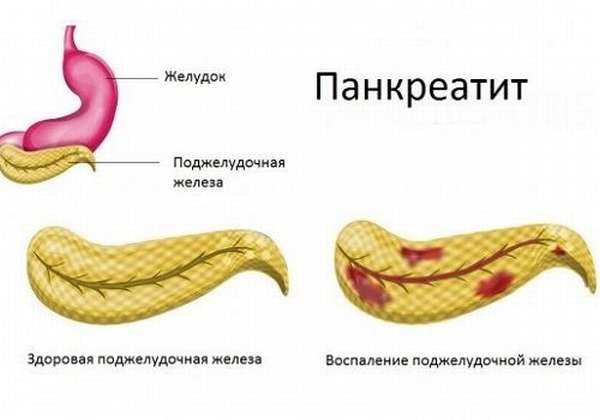
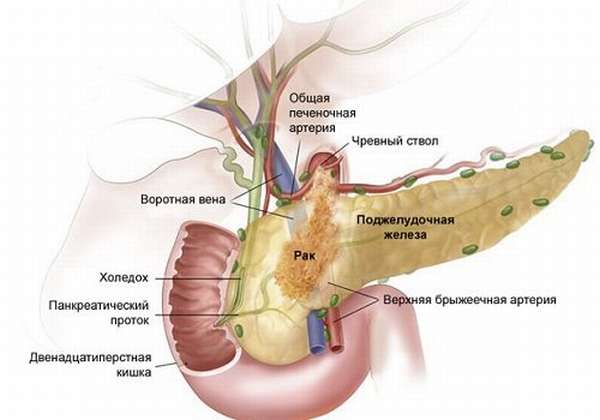
 Негативные изменения в функционировании поджелудочной железы сказываются на работе всего организма. Поджелудочная железа остро реагирует на воспалительные и деструктивные процессы. Типичной патологией болезни поджелудочной железы являются симптомы острого панкреатита. Панкреатит значится наиболее частым заболеванием поджелудочной железы. Это заболевание неинфекционное. Характеризуется воспалением ткани железы и отеками, распадом и отмиранием железистой ткани. Нарушается функционирование железы и разрушается ее анатомическое строение. Ситуация может усугубиться вплоть до образования бактериального нагноения, появления кист и наличия кровотечения.
Негативные изменения в функционировании поджелудочной железы сказываются на работе всего организма. Поджелудочная железа остро реагирует на воспалительные и деструктивные процессы. Типичной патологией болезни поджелудочной железы являются симптомы острого панкреатита. Панкреатит значится наиболее частым заболеванием поджелудочной железы. Это заболевание неинфекционное. Характеризуется воспалением ткани железы и отеками, распадом и отмиранием железистой ткани. Нарушается функционирование железы и разрушается ее анатомическое строение. Ситуация может усугубиться вплоть до образования бактериального нагноения, появления кист и наличия кровотечения. Важным свидетельством наличия панкреатита является боль. Она может быть разной в зависимости от объема поражения органа. В худшем случае в процесс воспаления могут быть втянуты листки брюшины. При пальпации поджелудочной железы проявление боли будет интенсивнее при отпускании, нежели при надавливании.
Важным свидетельством наличия панкреатита является боль. Она может быть разной в зависимости от объема поражения органа. В худшем случае в процесс воспаления могут быть втянуты листки брюшины. При пальпации поджелудочной железы проявление боли будет интенсивнее при отпускании, нежели при надавливании. Тошнота и рвота. Первое предшествует второму, что напрямую связано с раздраженностью блуждающего нерва, который иннервирует железу. Рвота возникает в большинстве случаев и не приносит никакого облегчения. Появление рвотных позывов обусловлено процессом интоксикации. Поначалу в рвотной массе присутствует съеденная пища, а впоследствии в рвотных массах может оказаться внутреннее содержимое двенадцатиперстной кишки. Частота рвоты и объемы рвотных масс приводят к обезвоживанию организма с потерей воды и электролитов. Значительные потери солей приводят к гипосоматической дегидратации.
Тошнота и рвота. Первое предшествует второму, что напрямую связано с раздраженностью блуждающего нерва, который иннервирует железу. Рвота возникает в большинстве случаев и не приносит никакого облегчения. Появление рвотных позывов обусловлено процессом интоксикации. Поначалу в рвотной массе присутствует съеденная пища, а впоследствии в рвотных массах может оказаться внутреннее содержимое двенадцатиперстной кишки. Частота рвоты и объемы рвотных масс приводят к обезвоживанию организма с потерей воды и электролитов. Значительные потери солей приводят к гипосоматической дегидратации. Мэйо-Робсона — боли при надавливании в левый реберно-позвоночный угол.
Мэйо-Робсона — боли при надавливании в левый реберно-позвоночный угол. Кроме острого панкреатита, существуют и другие заболевания, поражающие поджелудочную железу. В этих случаях симптомы зависят от стадии развития патологии.
Кроме острого панкреатита, существуют и другие заболевания, поражающие поджелудочную железу. В этих случаях симптомы зависят от стадии развития патологии.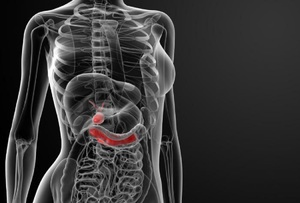 Рак поджелудочной железы. Желтуха, бледность. Поздняя стадия выражается крайней истощенностью организма.
Рак поджелудочной железы. Желтуха, бледность. Поздняя стадия выражается крайней истощенностью организма.






 Загрузка…
Загрузка…















 Стремительный ритм жизни в последнее время часто вынуждает человека забыть о том, что необходимо правильно питаться, чтобы избежать неприятных последствий перекусов на бегу. Последствия эти выражаются в появлении неприятных ощущений и дискомфорта, и даже могут приводить к заболеваниям пищеварительного тракта.
Стремительный ритм жизни в последнее время часто вынуждает человека забыть о том, что необходимо правильно питаться, чтобы избежать неприятных последствий перекусов на бегу. Последствия эти выражаются в появлении неприятных ощущений и дискомфорта, и даже могут приводить к заболеваниям пищеварительного тракта. — дыхательный уреазный тест на хеликобактер пилори. Суть метода состоит в следующем: пациенту предлагается выпить раствор мочевины с мечеными атомами углерода. Если бактерии есть в желудке, то они будут разлагать мочевину на аммиак и углекислый газ, который улавливается в выдыхаемом воздухе специальной аппаратурой. Если же инфекции нет, мочевина выводится из организма другим путем.
— дыхательный уреазный тест на хеликобактер пилори. Суть метода состоит в следующем: пациенту предлагается выпить раствор мочевины с мечеными атомами углерода. Если бактерии есть в желудке, то они будут разлагать мочевину на аммиак и углекислый газ, который улавливается в выдыхаемом воздухе специальной аппаратурой. Если же инфекции нет, мочевина выводится из организма другим путем.  [9]
[9]





 Если воспаляется поджелудочная железа, появляются боли в ее области, это может быть панкреатит. Его главный признак – сильная боль именно там, где находится поджелудочная. Обратите внимание, если поджелудочная болит, то боль часто является опоясывающей. Болевые ощущения при этом могут ощущаться и в правом, и в левом подреберье, также боль может отдавать в поясницу. Особенность боли при патологии поджелудочной состоит в том, что у нее нет определенной локализации. Чаще всего она носит постоянный характер.
Если воспаляется поджелудочная железа, появляются боли в ее области, это может быть панкреатит. Его главный признак – сильная боль именно там, где находится поджелудочная. Обратите внимание, если поджелудочная болит, то боль часто является опоясывающей. Болевые ощущения при этом могут ощущаться и в правом, и в левом подреберье, также боль может отдавать в поясницу. Особенность боли при патологии поджелудочной состоит в том, что у нее нет определенной локализации. Чаще всего она носит постоянный характер.

































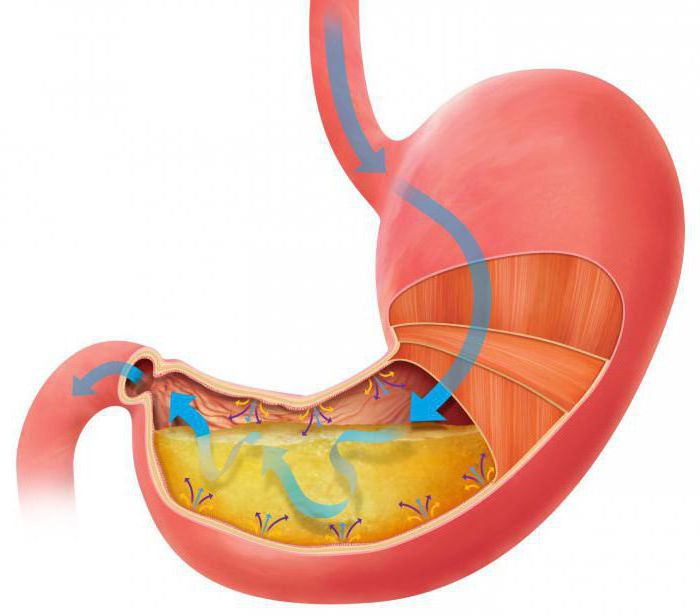
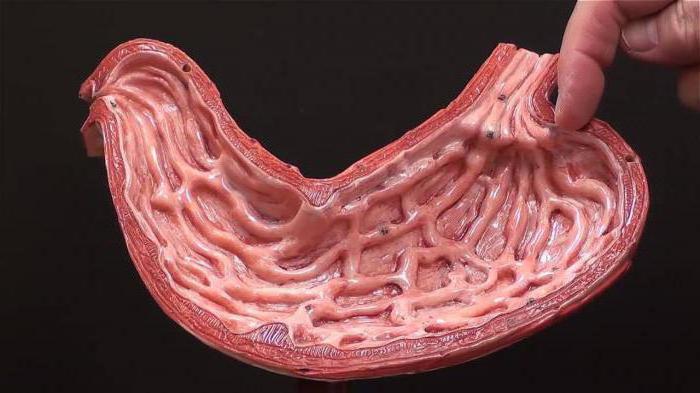
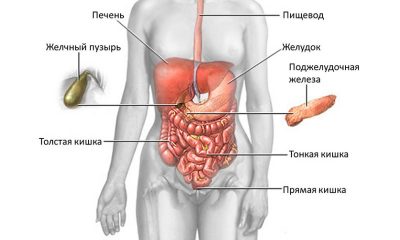
 На фотографии вы можете видеть желудок в разрезе
На фотографии вы можете видеть желудок в разрезе







 Загрузка…
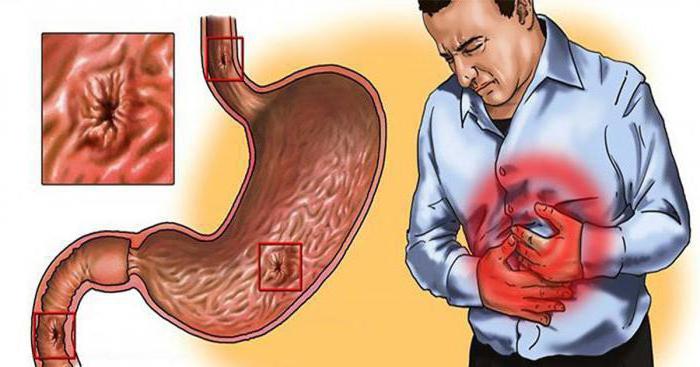
Загрузка… Боль в животе бывает разного характера и имеет разную локализацию. Многие больные не знают, где находится желудок, и ошибочно приписывают себе другую причину боли. А опоздание с врачебной помощью при любых болях в животе может иметь крайне неблагоприятные последствия. Рассмотрим основные особенности болей в желудке, их локализации, действия на случай их возникновения.
Боль в животе бывает разного характера и имеет разную локализацию. Многие больные не знают, где находится желудок, и ошибочно приписывают себе другую причину боли. А опоздание с врачебной помощью при любых болях в животе может иметь крайне неблагоприятные последствия. Рассмотрим основные особенности болей в желудке, их локализации, действия на случай их возникновения. Самой частой причиной болей является некачественная пища. Соленая, жирная, острая пища раздражает желудок человека, стимулирует выработку большого количества желудочного сока. Все это сопровождается болевой реакцией. Если у человека имеется непереносимость молока, у него также может развиваться боль.
Самой частой причиной болей является некачественная пища. Соленая, жирная, острая пища раздражает желудок человека, стимулирует выработку большого количества желудочного сока. Все это сопровождается болевой реакцией. Если у человека имеется непереносимость молока, у него также может развиваться боль. Если у вас болит живот, исключите на первое время двигательную активность и еду. Возможно, в таком случае боли прекратятся без какого-либо вмешательства. Не надо напрягаться и нервничать. Чтобы расслабить пищеварительный тракт, необходимо выпить успокаивающий чай – мятный, с мелиссой.
Если у вас болит живот, исключите на первое время двигательную активность и еду. Возможно, в таком случае боли прекратятся без какого-либо вмешательства. Не надо напрягаться и нервничать. Чтобы расслабить пищеварительный тракт, необходимо выпить успокаивающий чай – мятный, с мелиссой.
 В этой критической ситуации и нужно вспомнить о великой силе природы и тех лекарственных растениях, которые она нам дарит.
В этой критической ситуации и нужно вспомнить о великой силе природы и тех лекарственных растениях, которые она нам дарит. История появления этого чая на Руси имеет очень глубокие корни, ведут они нас к монашескому скиту. Именно монахи еще в 13 веке научились заваривать травяной чай из кипрея. Он был такой ароматный и вкусный, что его стали употреблять все крестьяне в округе.
История появления этого чая на Руси имеет очень глубокие корни, ведут они нас к монашескому скиту. Именно монахи еще в 13 веке научились заваривать травяной чай из кипрея. Он был такой ароматный и вкусный, что его стали употреблять все крестьяне в округе. Биохимический состав иван-чая еще не изучен до конца. Но точно известно, что по многим показателям растение превосходит своих собратьев.
Биохимический состав иван-чая еще не изучен до конца. Но точно известно, что по многим показателям растение превосходит своих собратьев.































 Слизь в желудке вырабатывают клетки эпителия. У здорового человека толщина слизи в этом органе около 1-1,5 мм, но различные патологические процессы могут приводить к тому, что секрет вырабатывается в избыточном количестве. Это не очень хорошо для организма, поэтому данную патологию необходимо лечить.
Слизь в желудке вырабатывают клетки эпителия. У здорового человека толщина слизи в этом органе около 1-1,5 мм, но различные патологические процессы могут приводить к тому, что секрет вырабатывается в избыточном количестве. Это не очень хорошо для организма, поэтому данную патологию необходимо лечить.
 Что полезно есть при повышенном выделении слизи? Нужно варить каши на воде и есть их без масла (можно добавить немного оливкового): ячменную, рисовую, гречневую, перловую и так далее.
Что полезно есть при повышенном выделении слизи? Нужно варить каши на воде и есть их без масла (можно добавить немного оливкового): ячменную, рисовую, гречневую, перловую и так далее. Можно попить чай из зверобоя и цветков ромашки аптечной, он тоже помогает очистить желудок от слизи. Эти травы нужно взять в равных пропорциях (1 ст.л. смеси) и залить горячей водой (250 мл), оставить настаиваться (20 минут). Пить этот чай рекомендуют натощак. Летом полезно есть свежие листья одуванчиков, добавив их в овощные салаты.
Можно попить чай из зверобоя и цветков ромашки аптечной, он тоже помогает очистить желудок от слизи. Эти травы нужно взять в равных пропорциях (1 ст.л. смеси) и залить горячей водой (250 мл), оставить настаиваться (20 минут). Пить этот чай рекомендуют натощак. Летом полезно есть свежие листья одуванчиков, добавив их в овощные салаты.










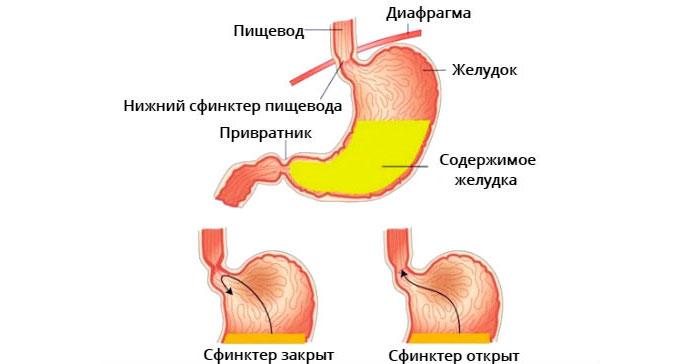
 Спровоцировать такую патологию может грыжа пищевода.
Спровоцировать такую патологию может грыжа пищевода. Основные проявления патологии могут дополняться еще и болевыми приступами в области органа.
Основные проявления патологии могут дополняться еще и болевыми приступами в области органа. Для устранения проблемы пациенту может назначаться Алюмаг.
Для устранения проблемы пациенту может назначаться Алюмаг. Эффективным в такой ситуации может оказаться отвар ромашки.
Эффективным в такой ситуации может оказаться отвар ромашки. Людям с такой проблемой нужно включать в меню гречневую кашу.
Людям с такой проблемой нужно включать в меню гречневую кашу.

 Юлия Владимировна Кузнецова
Юлия Владимировна Кузнецова












 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…






 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…