Симптомы и лечение невроза желудка, жкт и кишечника: отзывы о Тералиджене
Пока современная медицина довольно-таки успешно борется с тяжелыми органическими заболеваниями, все больше людей начинают страдать от нервно-психических расстройств. Всему виной напряженный ритм жизни, погоня за навязанными ценностями, стрессы, нескончаемой поток информации, окружающий нас со всех сторон. Невроз желудка – распространенное явление, так как именно пищеварительная система наиболее чувствительна к психоэмоциональному состоянию. Что это такое, какие симптомы у желудочного невроза, как с ним бороться, какие опасности у недуга и как его не спутать с другими заболеваниями – обо всем об этом более подробно в статье.
Иногда желудок болит вследствие психологических причин
Что такое невроз желудка?
Неврологическое расстройство желудка – это ряд физиологических нарушений органа, причиной которых становятся психологические факторы.
Иногда сбой в системе пищеварения происходит резко, после сильного стресса, потрясения, нервного шока и прочих подобных реакций личности на те или иные обстоятельства. В других случаях нарастание проблемы может происходить постепенно, когда человек длительное время пребывает в неосознаваемом стрессе, депрессии, подавленном или угнетенном состоянии, в страхе, тревожности.
Соматическое расстройство может давать все признаки органического заболевания и проявляться во вполне реальных физических ощущениях, причем, совершенно разного характера, от легких недомоганий, до тяжелых состояний. Человек начинает подозревать у себя те или иные болезни, чем только усугубляет свое самочувствие.
Невроз желудка и кишечника, симптомы которого обширны, диагностируется не так легко. Чтобы исключить все патологические процессы в тканях организма, пациент должен пройти тщательное обследование.
Если болит желудок, требуется обследование у врача
Несмотря на тяжесть проявлений, нервная диспепсия пищеварительной системы крайне редко приводит к серьезным последствиям, но отравить качество жизни может существенно.
Почему болит желудок, когда причина в нервах?
Все наши органы пронизаны нервными окончаниями, связанными между собой. Желудок наиболее предрасположен к реакции на психоэмоциональное состояние своего «хозяина». Переживаемые человеком стрессы нервными импульсами от мозга передаются по всему телу, и в некоторых органах происходит нарушения слаженной работы.
Поступающие из центра тревожные раздражающие сигналы деструктивно влияют на пищеварительную систему, и в буквальном смысле происходит ее сбой.
Наиболее частые причины невроза ЖКТ
По статистике, неврозом пищевода чаще страдают женщины, чем мужчины. В группу риска попадают люди в возрасте от 20 до 40 лет. Хотя есть немало случаев, когда психосоматическая диспепсия наблюдалась у детей, подростков и совсем молодых людей.
К причинам возникновения недуга можно отнести следующие:
- Конфликтные ситуации на работе и в семье.
- Повышенная тревожность, мнительность.
- Внутренние конфликты.
- Перенапряжение, недостаток сна.
- Психологические травмы, потрясения.
- Вегето-сосудистая дистония.
- Склонность к истерии, агрессии.
- Частое пребывание в плохом настроении.
- Апатия, депрессия, подавленность.
- Ипохондрия.
- Перенесенные заболевания, физические травмы.
- Страх перед предстоящим событием (перелетом, походом к стоматологу).
- Чрезмерная восприимчивость к плохим новостям.
- Некачественное, несбалансированное питание.
Отдельное внимание следует уделить пищевому неврозу у детей. Детская психика также подвержена негативному влиянию извне. Сильный испуг, напряженная обстановка в семье между родителями, физические наказания ребенка и прочие подобные факторы могут спровоцировать расстройство ЖКТ.
Болит живот у ребенка? Возможна психологическая причина
Более того, дети намного чувствительнее взрослых, поэтому их нервная система очень хрупка. Если малыш часто поносит без видимых причин, очень плохо ест и жалуется на боли в животе, порою достаточно окружить его любовью и заботой, чтобы работа его кишечника наладилась.
Симптомы и лечение невроза желудка
Симптоматика диспепсии очень разнообразна и редко выражается только в деструктивной работе ЖКТ. Обычно человек, страдающий психосоматической болезнью, испытывает общее недомогание помимо ярко выраженного желудочного расстройства.
Невроз от органических заболеваний отличается тем, что лечение медикаментами дает слабый результат. Объяснение тому простое – лекарства лишь заглушают на время симптомы, тогда, как истинная причина остается нерешенной.
Именно поэтому некоторые люди начинают пить спазмолетики, ветрогонные средства, ферментные препараты, и не чувствуют явных улучшений. Отсутствие результатов и облегчения приводит к мыслям, что болезнь тяжелее, чем казалась, что только ухудшает состояние, развивая ипохондрию. Происходит замкнутый круг.
Рассмотрим основные симптомы недуга.
Невроз желудка: симптомы
- Снижение аппетита или резкое его повышение.
- Тошнота, рвота.
- Диарея, запоры или их чередование.
- Нелокализованные боли в желудке, животе.
- Вздутие живота, метеоризм, постоянное урчание, распирание, колики.
- Тяжесть в желудке.
- Сдавленность в пищеводе.
- Аэрофагия (частая отрыжка, вызванная избыточным заглатыванием воздуха).
- Изжога.
- Изменение пищевых предпочтений (любимые продукты могут начать вызывать отвращение или, наоборот, начинается пристрастие к тому, что не вызывало аппетита).
Симптомы невроза пищевода:
- Ком в горле.
- Ощущение трудной проходимости пищи.
- Сдавливания в области шеи, груди.
Ком в горле может быть симптомом невроза пищевода
Сопутствующие симптомы:
- Слабость, недомогание, вялость.
- Небольшая температура (в пределах 37,5).
- Головная боль.
- Повышенная потливость.
- Постоянно холодные ладони и стопы.
- Мышечная слабость, дрожь.
- Частое мочеиспускание.
- Сонливость, быстрая утомляемость днем и плохой сон по ночам.
- Низкая работоспособность.
Чем опасно расстройство пищеварительной системы на почве невроза?
Как уже говорилось выше, невроз редко приводит к серьезным последствиям и патологическим изменениям в органах пищеварительной системы и организме в целом. Но если состояние слишком затянулось и больной медлит обращаться за помощью, то вполне вероятно развитие гастрита, дисбактериоза, панкреатита, холецистита и даже язвы.
Дело в том, что на фоне нервно-психологического напряжения падает иммунитет. В кишечнике начинают активно размножаться вредоносные бактерии, они и провоцируют уже вполне реальные органические нарушения. Из-за напряжения спазмируются желчевыводящие пути, что приводит к холециститу.
Невроз желудка: лечение
В лечении психогенной диспепсии могут участвовать три специалиста: гастроэнтеролог, невропатолог, психотерапевт. Главная роль здесь принадлежит психотерапевту, но для полноценного и быстрого восстановления всех функций организма, порою необходимо устранить и некоторые физиологические нарушения, которые были вызваны неврозом. Прежде чем больной получит назначение, следует пройти ряд диагностических процедур.
Диагностика
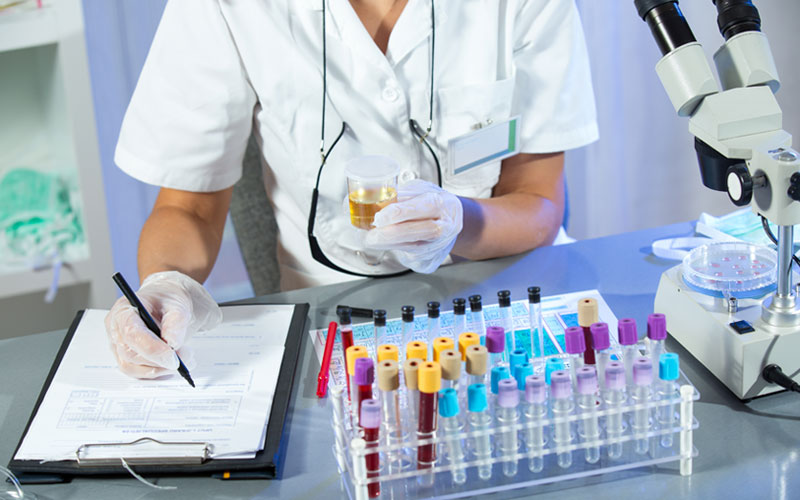
В зависимости от того, какие пациент испытывает симптомы невроза ЖКТ, ему могут назначаться те или иные анализы. Рассмотрим основной ряд диагностических исследований, который должен пройти человек, наблюдающий у себя признаки расстройства пищеварительной системы.
- Общий анализ крови.
- Общий анализ мочи.
- Анализ крови на биохимию.
- Копрограмма.
- Комплексная гастроэнтерологическая диагностика.
На основе полученных исследований и консультаций у специалистов, пациенту назначается ряд восстановительных процедур, которые могут включать в себя различные методы.
Анализ мочи — один из способов диагностики невроза желудка
Психотерапия
Доктор проводит с пациентом сеансы, на которых идет поиск истинных психогенных причин невроза, затем происходит их проработка и устранение. Человек учится по-другому смотреть и реагировать на ситуации, которые оказывают на него давление. Если обнаруживаются внутренние конфликты, то врач помогает разрешить этот спор.
Наряду с психотерапией, больному могут назначаться успокоительные препараты, антидепрессанты, транквилизаторы.
Очень хорошо себя зарекомендовал препарат Тералиджен при неврозе желудка, отзывы на который, в большинстве своем, положительные. Это лекарство не только успокаивает нервную систему, но и обладает смазмолетическими свойствами. Также эффективностью отличаются: Паксил, Флуоксетин, Атаракс, Фенибут, Циталопрам.
Учтите, что все лекарства должен выписывать врач. Самостоятельное использование медикаментов может привести к серьезным последствиям.
Гастротерапия
Чтобы устранить симптомы невроза ЖКТ, лечение может включать в себя прием спазмолетиков, анальгетиков, ветрогонных, желчегонных, антидиарейных или, наоборот, противозапорных средств и других медикаментов для налаживания работы кишечника. Назначает такие препараты гастроэнтеролог. Если при обследовании были обнаружены органические заболевания, то составляется соответствующий комплекс лечения.
В некоторых случаях врач может порекомендовать диетическое питание, исключение на время из рациона продуктов, провоцирующих метеоризм, назначить прием витаминов, бактериальных и ферментных препаратов.
Физиотерапия
Хороший эффект в составе комплексных процедур может оказать физиотерапия. Во время проживания негативных эмоций, мышцы тела спазмируются, зажимая нервные окончания. Это приводит к болям, недомоганию, слабости, плохому кровообращению.
В физиотерапию могут быть включены следующие процедуры:
- Гидротерапия (плаванье, принятие расслабляющих ванн с травами и солью, душ Шарко)
- Массаж, направленный на расслабление мышц.
- Элеткротерапия.
- Дарсонвализация.
- Магнитолазерная терапия.
- Ультрафонофорез с лекарственными и седативными препаратами.
- ЛФК.
Народные методы
Зачастую неплохие результаты дает лечение невроз желудка народными средствами в совокупности с сеансами психотерапии.
Чай с мятой помогает лечить невроз желудка
Облегчение симптомов могут оказать следующие травяные отвары:
| Чай с мятой | Мята обладает седативными, ветрогонными, спазмолетическими свойствами, успокаивает нервную систему, нормализует сон. |
| Отвар зверобоя | Трава имеет антибактериальные свойства, является природным антибиотиком. Убивает вредоносные бактерии в кишечнике, способствует восстановлению здоровой микрофлоры. |
| Чай с душицей | Душица нормализует дисфункции кишечника, борется с патогенной микрофлорой, успокаивает нервы, повышает иммунитет. |
| Отвар коры дуба | Эффективен при поносах, дисбактериозах, снимает воспаления, обладает вяжущим, бактерицидным свойством. |
| Чай с ромашкой | Ромашка обладает успокаивающими и мощными противовоспалительными свойствами. |
Человеку, страдающему психосоматическими заболеваниями, также рекомендуется пересмотреть свой образ жизни: добавить больше активности, перейти на здоровое питание, исключить вредные привычки.
Вечерние прогулки, пребывание на свежем воздухе, выезды на природу – все это положительно влияет на состояние психики. Возможно, стоит найти новые увлечения, хобби, которые будут приносить долю радости в жизнь.
Методы лечения пищевого невроза у детей
Как уже упоминалось, наиболее часто детские неврозы происходят на почве неблагоприятной обстановки среди близких. Психотерапию в таких случаях дети проходят вместе с родителями, которые обязаны устранить факторы, провоцирующие стресс у малыша, и создать благоприятную среду для его развития.
Для облегчения симптоматики и восстановления микрофлоры кишечника детский гастроэнтеролог может назначить некоторые медикаменты.
Невроз пищевода: симптомы и лечение
Существует еще один вид диспепсии психогенного характера, отражающийся на верхних органах пищеварительной системы. Невроз верхнего пищевода – это сфинктер в горле, который спазмируется. Человек начинает ощущать ком в горле, с трудом проглатывает пищу, испытывает сильный дискомфорт иногда боли в грудном отделе, головные боли, напряжение в челюсти, затрудненное дыхание.
Иногда спазм настолько сильный, что невозможно проглотить даже жидкую пищу. Чаще всего ком возникает резко, от сильного психоэмоционального потрясения.
В критических случаях, когда больной долгое время не может принять пищу, он нуждается в срочной помощи – капельнице с питательным физраствором, иначе организм начнет терять силы.
В крайних случаях при неврозе пищевода требуется капельница
Далее, лечение направлено на устранение спазма (применяются антиспазмирующие препараты), расслабление нервной системы и искоренение первопричины симптома.
При обнаружении у себя невроза пищевода лучше не затягивать с проблемой и сразу обращаться за помощью к специалистам, иначе ситуация может усугубиться до невозможности принять пищу.
Прогноз лечения
В целом неврозы хорошо поддаются терапии и даже при самом тяжелом состоянии можно быстро прийти к восстановлению. Скорость и эффективность лечения во многом зависит от самого пациента, насколько он расположен к восприятию информации и активной работе в тандеме с психотерапевтом.
Как бы ни был хорош и профессионален специалист, бывают случаи, когда пациент совершенно не воспринимает утверждения, что все его физические недомогания вызваны психикой. Он закрыт и не готов работать с психиатром, прислушиваться и менять свой образ жизни.
В таком случае исключительно медикаментозное лечение может дать свой результат, но, как правило, ремиссия остается недолгой и через некоторое время проблемы возвращаются. Полное выздоровление пищевого невроза происходит тогда, когда его причина обнаружена, осознанна, переработана и устранена.
Профилактика
Чтобы не допустить подобного недуга, важно заботиться о состоянии тела и души: позволять себе своевременный отдых, заниматься физическими упражнениями, бывать на воздухе, не брать на себя чужие проблемы, проще относится к некоторым ситуациям, позитивно смотреть на жизнь, чаще улыбаться и искать приятных впечатлений, баловать себя, научиться радоваться мелочам, постараться пребывать в моменте «здесь и сейчас», а не в прошлом или будущем.
Позитивное отношение к жизни — лучшая профилактика невроза!
Невроз ЖКТ – это не страшно, не смертельно опасно, но очень неприятно и порою мучительно. Лучше прислушиваясь к себе, к своим истинным желаниям, вы оградите себя от многих заболеваний.
Вам будет интересно почитать:
Невроз кишечника симптомы и лечение +10 ТОП лекарств
Если вы – обладатель неустойчивой психики, который склонен к бурным проявлениям эмоций и легко возбудим, будьте готовы к неврозу кишечника симптомам и лечению. Он – спутник постоянных страхов, стрессов, а так же неправильного питания и болезней мочеполовой системы. При этом не важно, выплёскиваете вы эмоции наружу, или копите их в себе. Данная статья распишет все о “Невроз кишечника симптомы и лечение”.
Содержание статьи
Невроз желудка и кишечника симптомы
Первый, самый главный признак, что у вас невроз кишечника– проблемы со стулом. Они могут выражать в разных формах: запор, диарея или и то, и другое, по очереди.
К ним добавляются:
- урчание;
- спазмы кишечника;
- колики;
- ощущение, что живот распирает;
- тошнота;
- жжение;
- газообразование;
- после поглощения жидкостей возникает чувство, что живот буквально распирает.

Нервная система добавляет свой список симптомов:
- вы становитесь раздражительным;
- появляются головные боли, чувство тревоги;
- вы плохо спите по ночам;
- начинаете обильно потеть;
- учащается сердцебиение;
- в отдельных ситуациях возникают боли в теле, потребность частого мочевыделения, наблюдается недомогание и плохое самочувствие в целом;
Чем может грозить невроз кишечника и его симптомы?
В 90% случаев это заболевание не опасно для жизни. Если его не лечить, невроз может спровоцировать гастрит, дисбактериоз, панкреатит, холецистит и язву.
Важно!
Если врач пугает осложнениями в виде онкологии, если вы срочно не начнёте лечиться, то верить ему не стоит. Невроз кишечника не может стать причиной образования опухоли.
Причина, по которой это происходит проста. Из-за многочисленных и сильных стрессов страдает иммунитет, и у вредных бактерий нет никаких преград для размножения.
В наше время вероятность получить невроз ЖКТ велика, из-за больших нагрузок на нервную систему и любви людей к фастфуду, поэтому важно внимательно следить за симптомами, которые появляются у организма.
Диагностика
Диагностировать у себя невроз кишечника можно дома – достаточно наблюдать за сигналами организма. При обнаружении у себя всех симптомов невроза и кишечника лечение начинать самостоятельно нельзя! Это может привести к осложнениям. Нужно обратить в больницу, где специалист, скорее всего, назначит общие анализы крови и мочи, анализ крови на биохимию, копрограмму, комплексную гастроэнтерологическую диагностику, рентгенографию или рентгеноскопию желудка, фиброгастродуоденоскопию, анализ желудочного сока, УЗИ.
Лечение
Подходить к неврозу кишечника симптомам и лечению нужно комплексно, не только нормализуя функцию ЖКТ, но и улучшая своё эмоциональное состояние. Терапевт после диагностики направит вас к врачам более узкого профиля: гастроэнтерологу, невропатологу, и при необходимости, психотерапевту.

Лечение невроза кишечника может быть как полностью медикаментозным, так и комплексным, в совокупности с народными средствами и иными способами наладить здоровье.
Прежде всего, назначают лекарства, которые остановят диарею или запор, а так же те, которые улучшат микрофлору и снимут воспаление с кишечника. Врач назначает строгую диету. В частности, нужно полностью отказаться от кофе и курения. Если вы не в состоянии справиться со своими эмоциями самостоятельно, а способы релаксации типа йоги и ароматерапии не приносят результата, врач может прописать успокоительные или антидепрессанты.
Чтобы симптомы невроза кишечника исчезли, доктор может посоветовать плавание, массаж (любой способ снять напряжение).
Необходимо наладить режим дня: не сидеть за работой круглыми сутками, чаще бывать на свежем воздухе, достаточно спать.
Важно!
Диета для лечения невроза кишечника назначается индивидуально, исходя из показателей анализов, но есть некоторые общие правила, придерживаться которых полезно всем:
- есть больше фруктов, овощей и орехов;
- снизить потребление мяса;
- употреблять достаточно воды;
- убрать из рациона острую, сладкую и мучную пищу.
Народные методы лечения
Народные средства нередко используются для лечения невроза кишечника и его симптомов. Она может помочь не только наладить работу желудка и кишечника, но и окажет благотворительное воздействие на состояние нервной системы.
Топ-10 природных лекарств, которые помогут вам.

- Полезный настой: мята, пустырник, цветки тысячелистника и шалфей – по 20 г, зверобой (листья и цветки), кора дуба – по 30 г.

Все составляющие измельчить и перемешать. В три ст. л. смеси влейте 750 г кипятка и дать настояться на протяжении пары часов. Употреблять, следуя правилу: половина чашки не больше 4 раз в день после еды – на протяжении трёх дней. Неделю – по четверти стакана трижды в день после еды;
- Коренья валерьянки, корешки прямостоячей лапчатки, цетрарию исландскую – по 10 г, подорожник, чернику, змеиный горец, кору крушины и цветки ромашки – по 15 г, 20 г александрийского листа измельчить и смешать. На один раз: 4 ч.л. трав залить 500 г горячей воды и настаивать несколько часов. При значительном запоре пить около десяти дней по 200 г за полчаса перед приёмом пищи. При стабилизированном стуле – по четверти чашки за треть часа до еды на протяжении пяти дней;
- Ванна для релаксации. Возьмите 3 ч.л. мяты, 1 ст.л. тысячелистника, 1ст.л. мелиссы и половину ст.л полыни. Смешайте всё и залейте в глубокой посуде холодной водой. Варить на огне 20-30 минут. Отвар тщательно процедить и залить в горячую ванну. Принимать каждый день на протяжении получаса;
- Употребляйте натуральные соки, сиропы, настои на шиповнике без сахара.
- 30 г барбариса залить 200 г кипящей воды, варить на маленьком огне четверть часа. Пить по 1 десертной ложке 3 раза в сутки;
- В молодые берёзовые листья (100 г) влить 400 г немного остывшей вскипячённой воды, оставить на ночь. Процедить, отжав влагу из листьев. Употреблять по 100 г несколько раз в день за полчаса до приёма пищи;
- Принимать для лечения невроза по 2 г измельченной коры козьей ивы;
- Настоянный корень пиона употреблять по 1 десертной ложке трижды в день. Курс – 1 месяц;
- Семена льна перетереть в порошок, две ложки которого залить тёплой водой. Настаивать три часа и употреблять перед сном;
- Чайную ложку измельчённых верхушек цветка заварить стаканом кипятка и дать настояться 10 минут. Пить вместо чая.
Невроз кишечника симптомы и лечение. Коротко о главном.
Если у вас есть подозрение на возникновение невроза кишечника, то лучше сразу обратиться к врачу. Однако если вы никак не можете это сделать, а симптомы дают знать о себе не в полной мере,лечить невроз ЖКТ можно самостоятельно. Для этого достаточно нормализовать режим, работу пищеварительной системы и стабилизировать нервную систему. Активно используются успокоительные (как аптечные, так и народные). Научитесь контролировать свои эмоции.
Важно!
Сам по себе невроз кишечника и желудка, но если он перерастёт в тяжёлую стадию, то может спровоцировать гастрит, язву и др.
Меры профилактики

Чтобы позже не пришлось бороться с неврозом кишечника и желудка, следует соблюдать профилактику этого заболевания. Прежде всего, избегайте стресса и научитесь снимать накопившееся напряжение. Выполняйте дыхательную гимнастику, принимайте витамины, правильно питайтесь, проводите больше времени на улице и занимайтесь спортом. Постарайтесь не курить и не пить кофе.
ВИДЕО: Невроз кишечника симптомы и лечение.
Заключение
Невроз желудка и кишечника – болезнь, которяе появляется от многочисленных стрессов и неправильного питания. Настоятельно рекомендуется сходить в больницу, чтобы врач решил, как правильно лечить невроз кишечника в вашем случае. Обычно лечение проводится по двум фронтам – улучшение работы ЖКТ и нервов.
Невроз кишечника и желудка, запор и изжога при ВСД

Нажмите для увеличения
Если вы страдаете от постоянной тошноты или даже рвоты, вас мучает изжога и тяжесть в желудке, а лечение не приносит никаких плодов, не исключено что у вас пищевой невроз или как его называю по-другому невроз кишечника. Это проблема является результатом отклонений в нервной регуляции этого органа и, как правило, ею страдают люди среднего возраста, чья нервная система подвергается высоким нагрузкам.
Прежде чем перейти к рассмотрению методов лечения этого заболевания и его симптоматике, необходимо выяснить, что способствует его возникновению и как оно развивается.
При неврозе желудка неприятные ощущения проявляются несколько иным образом, чем при гастроэнтерологических болезнях. К примеру, пациент может, едва поднявшись из-за обеденного стола, жаловаться на то, что испытывает чувство пустоты в желудке или же наоборот – чувство переполненности даже после самой скромной трапезы. Лечение хорошо зарекомендовавшими себя препаратами тоже почему-то не даёт результатов.
Дело осложняется ещё и тем, что многие больные не считают эту проблему достаточно серьёзной, думая, что все пройдёт само собой. Как вариант, болезнь начинают лечить самостоятельно, применяя активно рекламируемые (но далеко не безопасные) ферментные препараты и обезболивающие. В таких случаях можно почти со стопроцентной уверенностью утверждать, что проблема имеет психологическую, а не гастроэнтерологическую природу.
Может показаться, что пищеварительная и нервная система не могут иметь ничего общего, однако, и то, и другое тесно связано. Более того, все процессы, реакции, а также ощущения, которые происходят, в том числе и в брюшной полости, контролируются и обеспечиваются нервной системой. Поэтому любой её сбой обязательно отразится и на состояние всего здоровья, включая пищеварительную систему.
Чтобы убедиться в правоте вышесказанного, достаточно вспомнить различные сложные жизненные ситуации, когда даже здоровые люди начинают испытывать изжогу, тошноту, ком в горле и т. п.
Симптомы и причины
Основной причиной этого заболевания является современный совершенно нездоровый образ жизни. Мизерная физическая активность, помноженная на постоянное нервное напряжение, недостаточный отдых в целом и плохой сон в частности, приводит к развитию вегетососудистой дистонии и такой её разновидности, как невроз кишечника и желудка. Кроме того, эта болезнь значительно чаще развивается у тех, кто обладает соответствующей наследственной предрасположенностью.

Нажмите для увеличения
Зачастую развитию невроза желудка и кишечника предшествуют сильные эмоциональные переживания и психологические травмы. Однако с серьёзными душевными болезнями ВСД связана редко. Особенно подвержены этому заболеванию склонные к самовнушению, мнительные люди, которые относятся к своему здоровью с повышенным чувством тревоги. Следует отметить, что среди людей, активно занимающихся спортом, больных ВСД почти нет.
Чаще всего пищевой невроз даёт знать о себе посредством следующих симптомов:
- Недомогание, вялость, общая подавленность, плохой сон, низкая работоспособность.
- Частые изжоги, даже при идеально правильном питании.
- Недостаточный или чрезмерный аппетит.
- Беспричинные изменения гастрономических пристрастий, вплоть до отвращения к некогда любимым блюдам.
- Частые боли в районе желудка, которые могут распространяться и на соседние органы.
- Дискомфорт, вызванный чувством переполненности или пустоты в желудке.
Вышеперечисленные симптомы нередко дополняются признаками, типичными для других состояний невротической природы:
- Депрессии.
- Мигрени.
- Резкие и частые перемены настроения.
- Раздражительность и т.п.
Нередко именно они помогают отличить пищевой невроз желудка и кишечника от заболеваний гастроэнтерологической природы и, соответственно, воспользоваться помощью психолога и невропатолога.
Лечение
Лечение невроза кишечника и желудка должно проводиться не одним, а несколькими врачами. Это объясняется тем, что воздействовать нужно не только на психологическую составляющую, но и на симптомы заболевания. Например, если больного мучают постоянные поносы, это может стать причиной сильного обезвоживания, что может привести к тяжёлым последствиям.
Стоит отметить, что некоторые врачи излишне усердствуют, пытаясь убедить пациента начать серьёзную борьбу с этим заболеванием. Порой для этого в ход идут угрозы развития онкологии. На самом деле никаких оснований для таких заявлений нет, поскольку невроз кишечника не способствует образованию злокачественных клеток.
Для того чтобы определить стратегию лечения, необходимы усилия следующих специалистов:
- Психотерапевт. Зачастую именно его усилия являются решающими, поскольку он может избавить пациента от истеричности, навязчивых мыслей, повышенной эмоциональности, чувства тревоги и других расстройств, которые и провоцируют развитие заболевания.
- Невропатолог. На него ложится задача выбора тех лекарственных средств, которые приведут нервную систему пациента к норме или хотя бы приблизят к ней. Обычно для этого используется настойка пустырника, валерианы и им подобные.
- Гастроэнтеролог. Проанализировав состояние больного, этот специалист должен разработать для него схему питания, которая улучшит его состояние. Помимо этого, он может назначить какие-либо лекарства, которые минимизируют связанные с болезнью неприятные ощущения. В качестве дополнения иногда назначаются ромашковые (или с оливковым маслом) микроклизмы.
Совместные усилия вышеперечисленных специалистов должны обеспечить комплексное воздействие, которое устранит болезнь и вернёт больному здоровье. В программу реабилитации обычно входят:
- Специальное питание.
- Психотерапия.
- Приём препаратов.
Порой бывает полезно дополнить эту программу отдельными элементами народной медицины, однако это тоже должно проходить под контролем врача: пациент не должен делать это на своё усмотрение. Очень часто, чтобы уменьшить нагрузку на нервную систему, врачи рекомендуют ванны с растительными и травяными отварами. Хорошо зарекомендовала себя смесь, в которую входят:
- Полынь: 1 ч. л.
- Тысячелистник: 2 ч. л.
- Мелисса: 2 ч. л.
- Мята: 3 ч. л.
Эту смесь нужно в течение 15–25 минут варить на слабом огне, после чего с нею можно принимать ванны.
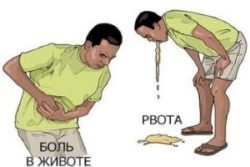
Рвота при ВСД
Известно, что волнение может привести тошноте и даже к рвоте. Подобная реакция иногда наблюдается даже у очень крепких людей. Если тошнота имеет нервную природу, она сопровождается следующими симптомами:
- Позывы рвоты, зарождающиеся в гортани или пищеводе, которые провоцируют характерные для рвоты движения. При этом никаких рвотных масс из организма не исторгается.
- Чувство приближающейся рвоты, сопровождающееся ощущением, будто бы желудок раздулся от чего-то горячего.
- Болезненные ощущения в желудке также иногда сопровождающиеся позывами к рвоте.
- Чувство переполненности желудка.
Разумеется, чтобы исключить вероятность различных соматических заболеваний и удостовериться, что корнем тошноты является именно вегетососудистая дистония, необходимо пройти медицинское обследование.
Степень выраженности симптомов может быть различной – от самой низкой, до порождающей панику. Как правило, эти симптомы невроза кишечника связаны с какой-либо стрессовой ситуацией. При этом тошнота может проявиться как во время неё или перед ней, так и тогда, когда уже все осталось позади. Порой этот симптом проявляется безо всяких причин, которые как минимум не просматриваются.
Очень многие, страдающие тошнотой на нервной почве, жаловались, что она их мучает чаще всего по утрам, особенно если предстоит тяжёлый день. Нередко это связывают с потреблением какого-то продукта. Из-за этого невротики составляют невероятно длинные списки блюд, которые им есть «нельзя», из-за чего в их рационе остаются только несколько «разрешённых» продуктов, несмотря на то, что реальных причин для такой сомнительной диеты нет.
Причиной возникновения тошноты и позывов к рвоте на нервной почве могут быть:
- Диспептические явления в пищеварительной системе.
- Аэрофагия.
- Мышечные спазмы.
- Подготовка организма к борьбе за выживание (драться или убегать), при котором организм стремится избавиться от всего лишнего.
Как избавиться?

Нажмите для увеличения
Основные усилия должны быть направлены на то, чтобы устранить само тревожное расстройство. Правда, на это потребуется немало времени, и положительный результат гарантировать нельзя. Поэтому стоит рассмотреть те способы, которые могут в кратчайшие сроки улучшить состояние, не затрагивая саму основу заболевания.
- Любимая еда. Это в первую очередь относится к тем больным, которые считают, что всему виной неправильная пища. Таким людям рекомендуется буквально заставлять себя есть, при этом это должно быть то, что нравится. Что блюдо может быть не слишком здоровым, в этой ситуации можно проигнорировать.
- Опровергните свою собственную низкую самооценку. Для этого следует записать на бумаге все те мысли, которые провоцируют чувство беспомощности. После этого нужно логически и в письменной форме опровергнуть их все. Эффект будет тем лучше, чем более логичными аргументами вы воспользуетесь и чем больше будет опровержений. Благодаря такому методу всего через 5–10 минут симптомы если и не исчезают вовсе, то хотя бы ослабевают.
- Акупунктура. Постарайтесь найти на своём запястье точку, называющуюся «точка против тошноты». Если массировать её хотя бы несколько минут, любая рвота, включая нервную, значительно отступит. Наиболее эффективен этот метод при сильной тошноте, но слишком частое пользование этой точкой обычно приводит к тому, что организм перестаёт реагировать на массаж.
- Умойтесь холодной водой. Этот метод эффективен при борьбе с любой тревогой. Учтите, что ледяная вода может привести к обратному эффекту.
- Расслабьте мышцы живота. Для этого можно попробовать напрягать их, одновременно напрягая мышцы промежности. Удержав максимум напряжения, нужно расслабиться. Повторить несколько раз.
- Медленное дыхание. Примите удобное положение тела, вдохните, немного задержитесь (не более четырех секунд) и также медленно выдохните, снова сделайте задержку и повторите все с самого начала. Дышать следует через нос, и не менее минуты.
- Физические упражнения. Благодаря этому можно избавиться от гормонов стресса, которые выбрасываются в кровь в состоянии сильного волнения, но не были использованы, поскольку несмотря на поступивший из нервной системы сигнал «бежать или драться» не было ни драки, ни бегства. Лёгкие физические упражнения также помогут снять мышечный спазм. Важно учесть, что речь идёт именно о лёгких упражнениях, а не о полноценных тренировках.
Боли в животе при ВСД
В этом случае, причины болей в животе при вегетососудистой дистонии примерно те же, что и в предыдущих случаях. Это избыток стресса, усталость, гормональные нарушения. Именно поэтому чаще всего этой болезни подвержены женщины в период климакса и подростки. Этому могут способствовать также:
- Наследственность.
- Острые вирусные заболевания.
- Шейный остеохондроз.
- Болезни пищеварительной системы.
- Аллергия.
- Сахарный диабет.
- Недостаток физической активности.
Как избавиться?
В первую очередь следует запомнить, что причиной боли в животе при вегетососудистой дистонии является не сам больной орган, а сбой в работе нервной системы. Поэтому постарайтесь по возможности чаще (не реже чем каждые полчаса) повторять себе, что вы совершенно расслаблены и спокойны, а все ваши дела находятся в идеальном порядке. Необязательно строго следовать этой формуле: можно придумать свои собственные с аналогичным содержанием.
Помимо этого, следует улучшить свой образ жизни. В первую очередь следует взять на вооружение утреннюю зарядку, для начала выбрав простые несложные упражнения, которые лишь несколько активизируют дыхание. Также можно воспользоваться холодной и горячей водой, пользуясь ими по ситуации. Большую пользу могут принести занятия физкультурой на природе, например, продолжительные прогулки или неспешный бег. Большое значение имеет здоровый сон.
Понос при ВСД
Постоянные поносы, вызванные ВСД неприятны сами по себе, поскольку фактически привязывают человека к унитазу. Вместе с тем его физическое состояние значительно ухудшается и появляются такие симптомы, как:
- Постоянная сонливость.
- Хроническая усталость.
- Пониженная масса тела.
Причиной этой проблемы, также являются нарушения в работе вегетативной нервной системы. Важно отметить, что понос при ВСД имеет цикличный характер и возникает после какого-либо приёма пищи или после пробуждения. Зачастую это случаются перед едой. Ночью же почти никогда не бывает позывов. При этом стул, если и не жидкий, то как минимум кашицеобразный, а частота поносов составляет от 4 до 6 раз в день. Когда форма заболевания становится тяжёлой, человек испражняется 8 раз в день и чаще, а кал становится водянистым. Порой в кале может присутствовать равномерно смешанная с продуктами жизнедеятельности слизь, которая, как правило, находится на поверхности.
Как избавиться?
- Обратить внимание на регулярные физические упражнения. Активный образ жизни может полностью перестроить работу всего организма в нужном направлении.
- Сделать питание более рациональным, чтобы в нём было оптимальное сочетание белков, жиров и углеводов. Причём есть нужно как минимум четырежды в день.
- Особое внимание следует уделить сну: постарайтесь отложить в сторону все вечерние развлечения, и уж тем более ночную жизнь. Лучше потратить это время на сон, который является одним из лучших средств привести состояние нервной системы в норму.
- Частые поносы приводят к обезвоживанию, поэтому 2 литра жидкости в день – это самый минимум, который следует выпивать. Если игнорировать это правило, ситуация будет только ухудшаться.
Запор при ВСД
Причиной запора при ВСД является чрезмерный тонус выстилающих кишечник циркулярных мышц, вызванный неадекватной работой ВНС. При этом наблюдаются следующие симптомы:
- Отсутствие аппетита.
- Беспричинная усталость.
- Сложности с испражнением.
- Мигрень.
- Беспричинная раздражительность.
- Похожие на колики резкие боли внизу живота.
Правая нижняя сторона живота расслаблена, а при прощупывании можно заметить уплотнение. Наблюдается чрезмерная чувствительность сигмовидной кишки.
Как избавиться?

Нажмите для увеличения
Эту проблему можно решить только с помощью препаратов успокаивающего действия. Важно отметить, что это не должны быть антидепрессанты. Обычно используются транквилизаторы или успокоительные травы, в зависимости от продолжительности и тяжести процесса. Это позволяет добиться быстрого улучшения состояния, хотя порой некоторые симптомы удерживаются месяцами. Обычно это относится к чувству дискомфорта в животе и жжению.
Важно придерживаться разумного питания. Например, советуют употреблять чёрный хлеб, фасоль, яблоки и капусту, которые усиливают моторику, а также и стимулирующие работу кишечника семечки, орехи и жирную пищу.
Стресс и желудок. Может ли болеть живот от нервов

Доброго времени суток, уважаемые читатели! Сегодня я бы хотел затронуть очень интересную тему. Стресс и желудок, есть ли между ними связь?
Кто знаком с блогом, знает, что большинство болезней возникают из-за бесконтрольной работы психики. И именно пищеварительная система очень остро реагирует на стрессы, а отрицательные мысли и эмоции приводят к таким болезням желудка как гастрит, язва, рак.
Давайте подробнее разберем, какие факторы влияют на развитие патологий желудка.
Также в конце статьи я предлагаю посмотреть интересный ролик врача-невролога, специалиста висцеральной терапии Тимофея Кармацких. Статья мною подготовлена для вас после просмотра этого видеоролика.
Стресс и психосоматические заболевания
На первый взгляд кажется, что между психикой и внутренними органами нет никакой связи. Поэтому на вопрос, может ли болеть живот от нервов, многие бы ответили отрицательно. Однако связь существует. Это доказали эксперименты над лабораторными крысами. У животных, которых регулярно ввергали в стрессовое состояние, с высокой вероятностью развивалась язва желудка. Также проводилось тестирование людей. И у них также обнаруживались психосоматические болезни желудка от нервов.
Разные люди по-разному реагировали на стрессовые ситуации. Создаваемое напряжение провоцировало психосоматические реакции. Это связано с тем, что их организм не мог справиться со стрессом. Психосоматика пищеварения такова, что стресс и гастрит идут бок о бок.
Проблемы с желудком и кишечником из-за нервов – распространенное явление. Стресс сопровождает человека, как дома, так и на работе. Проблемы в семье, цейтнот на работе и прочие непредвиденные ситуации вызывают психосоматические нарушения. Например, стресс часто провоцирует СРК – синдром раздраженного кишечника. Это заболевание проявляется такими симптомами, как несварение, расстройство желудка и боли в животе. Также из-за стресса возникает вздутие живота.
Для повышения защитных сил и эффективного восстановления человеку необходим отдых. Животные, заболев или получив травму, обычно прячутся и отдыхают, сведя активность к минимуму. Это дает им возможность восстановиться и быстрее выздороветь. Человек игнорирует сигналы, которые ему посылает организм. У него зачастую нет времени или возможности вовремя отдохнуть. Поэтому боли в животе, возникающие на нервной почве – обычное явление.
Для того чтобы эффективно противостоять стрессам, человеку нужна поддержка близких и друзей. На деле часто бывает так, что в семье он также не находит понимания. Друзья же становятся соперниками. В результате человек не может отдохнуть и получить психологическую разгрузку ни дома, ни на работе. Поэтому боль и неприятные ощущения в желудке от нервов становится его постоянными спутниками.
Влияние стресса на органы пищеварения
Сталкиваясь с проблемами, организм человека сопротивляется. Надпочечники вырабатывают гормон кортизол. Пищеварительная система затормаживает свои функции. Если в желудке в это время находится еда, то могут возникнуть проблемы с ее перевариванием. Этим и объясняется то, что после стресса болит живот.
Пережив стресс, животное обычно отдыхает. Человек же может продолжать внутренне бороться даже после того, как критическая ситуация закончилась. Стрессовое состояние продлевает сама психика, подкидывая травматические воспоминания.
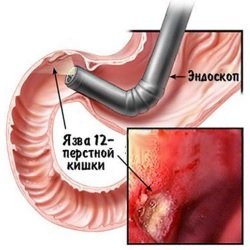
Ответом на вопрос, почему при стрессе болит живот, может быть развившийся хронический гастродуоденит или синдром раздраженного кишечника, язва и воспаление двенадцатиперстной кишки, дискинезия желчевыводящих путей. Это болезни людей, которым пришлось пережить сильное потрясение. Их развитию способствуют нарушения сна, бессонница, кошмары и постоянные пробуждения.
Спазмы в области желудка от нервов – не самое страшное, что может случиться. Если напряжение длится слишком долго, то может наступить нервное истощение. Его проявления – это усиленное потоотделение, нарушения сердечного ритма, слабость, хроническая усталость.
Рак желудка от нервов – может ли такое быть? Косвенная связь между онкологическими заболеваниями и неврозом существует. Человек, который находится в стрессовом состоянии, обычно меньше спит, меньше двигается, может с головой уйти в работу, не обращая внимания на усталость. Он часто забывает о полноценном сне и отдыхе. Обычно в таком состоянии люди хуже питаются, могут злоупотреблять фаст фудом, а также алкоголем и сигаретами.
Все это способствует обострению хронических заболеваний. Они становятся благодатной почвой для развития злокачественного процесса. Поэтому ответ на вопрос, может ли от стресса болеть и повредиться желудок – положительный.
Роль работы с психикой в лечении болезней желудка
Что же делать, если болит желудок от нервов? Важнейшая задача, если имеются проблемы с пищеварением по причине психосоматики, состоит в том, чтобы вывести организм из режима подсознательного стресса. Чтобы желудок снова нормально переваривал пищу, восстановилась слизистая и микрофлора.
Для этого нужно уметь управлять своими эмоциями. Стресс это ответная реакция нашей психики на неблагоприятные внешние факторы.
Стресс нужен организму, чтобы привести тело в боевую готовность. Но проблема человека в том, что его психика продолжает генерировать отрицательные эмоции уже после того, как опасность миновала. Все эти проявления психики лишние, ненужные и даже вредные для организма.
И как раз их и нужно ставить под контроль. Как научиться управлять своими эмоциями вы можете прочитать в других статьях этого блога.
Также я предлагаю вам научиться расслабляться и медитировать. С помощью медитации и расслабления, вы постепенно придете к спокойствию духа, внутренней гармонии и душевному удовлетворению. Это такое состояние сознания, когда лишние эмоции просто не будут проявляться. Все лишнее и ненужное отпадет. Можно сказать это и есть лечение болезней желудка. Также существуют специальные энергетические упражнения, которые помогут вам в избавлении от гастрита или язвы.
В этой статье рассказано кратко о связи стресса с болезнями желудка. Для более лучшего понимания материала я предлагаю посмотреть очень интересное видео.
В нижеприведенном ролике Тимофей Кармацких расскажет, как связаны стресс и живот.
Приятного вам просмотра.
Проблемы с ЖКТ на нервной почве — Гастроэнтерология
анонимно, Женщина, 21 год
Здравствуйте, мне 21 год, девушка. Этой весной на моих руках умер отец, после его смерти началась вегетососудистая дистония и панические атаки.Через время симптомы проходят, и последний месяц начинают волновать новые. С желудком проблемы давно, чувствую по себе, нервами так себя извела, что выше 47 кг не поправляюсь, и то, даже килограмм или два могу набирать в течении месяцев. Сейчас снова похудела, за месяц по сути, вешу 42. Лет в 16 на нервной почве я всегда рвала. Перенервничаю и все, крутит. Потому это перестало тревожить. Часто теперь посещают запоры, метеоризм. Иногда ком в горле. Я была и у неврологов, и у психотерапевтом, и у просто терапевтов, у психологов. Нервную систему лечу, но… После смерти родных восстановиться так быстро просто невозможно. Начинаю понимать, что сейчас проблемы не только в русле психики, а в русле желудка стали обостряться. Моя проблема: стала мало есть,после того, как начиталась, что в магнитные бури нельзя переедать. Поэтому,стала правильно питаться: есть каши, йогурты, избегаю газировок, чипсов. Перестала есть острое, хотя жизни не представляю без острого мяса. И вот буквально неделю мучает ощущение тяжесть в солнечном сплетении и чуть ниже. Быввает ощущение, будто тебя резко кто-то напугал и все замирает в этой области. Начинается чувство тревоги. Иногда там просто тяжесть, иногда вздутие, иногда будто что-то подпирает снизу и давит. Боли нет. Стала пить таблетки для иммунитета, они капсульные,их пить назначили 2-3 таблетки 3 раза в день. Запиваю водой, ощущение,будто в пищеводе застревают. Будто ими травмируешь пищевод. Бывает иногда, что желудок от воздуха распирает и тяжеловато дышать, а вчера случилась паническая атака, тк ощущение было, что справа, под легким ,будто что-то «лопнуло». Я так испугалась, думала всё, конец. Хочу добавить, что еще у слюны, точнее, у слизи, вкус кисло-сладкий появился. У меня хронический тонзиллит, может он дает, не знаю… Проверять жкт до жути боюсь, раньше не тревожило, папа пугал этим, говорил,что это ужасно, страшно, с детства. Время прошло, а у меня до сих пор фобия. Не знаю есть ли альтернатива даже в этом. Подскажите, пожалуйста!!! Признаки чего это могут быть? Может ли стресс и нервы 24 часа давать подобное ощущение в желудке? Что можно предпринять в такой ситуации? Эти все ощущения накатываются волнам, 24 часа не тревожат. Прошу вас, помогите советом… Уже устала себя мучить, а к врачу никак не попаду, тк там, где я живу, сейчас все в отпуске. Делала узи брюшной полости весной, сказали, что перекрут есть желчного, ничего страшного. Остальное в норме.
Заболевания ЖКТ на нервной почве: как уберечь себя?
- Подробности
- Опубликовано 23.03.2016 16:34
Страдаете от проблем с желудком или кишечником, испытав накануне сильное нервное напряжение? Это отнюдь не совпадение. Связь между стрессом и заболеваниями ЖКТ действительно существует. Ученые доказали, что стресс провоцирует следующие недуги.
Синдром раздраженного кишечника (СРК)
Синдром раздраженного кишечника – это обобщенное состояние, которое включает в себя различные заболевания. Специалисты-медики утверждают, что когда человек переживает стресс, происходят изменения в работе головного мозга. В результате чего освобождаются некоторые гормоны и химические вещества, которые при попадании в пищеварительный тракт и причиняют неприятности. Это провоцирует увеличение или уменьшение сокращений кишечника. В первом случае появляется диарея или колика, во втором – повышенное газообразование и запор.
Нервный желудок
Если специалисты не в состоянии с помощью диагностики выявить конкретную причину проблем с желудком, которые беспокоят человека, тогда речь идет о нервном желудке. Некоторые медики называют этот недуг еще неврозом желудка. Нервный желудок, как и СРК, является следствием стресса. Он возникает в результате усиленной выработки желудочной кислоты, что спровоцировано нервными переживаниями. Нервный желудок может быть причиной таких расстройств, как вздутие, отрыжка, изжога, метеоризм, тошнота и даже рвота.
Язва желудка
К одним из самых распространенных заболеваний, возникающих из-за повышенной тревожности, относится язва. Язва желудка – это воспаление слизистой вследствие избыточного выделения соляной кислоты. В нормальном состоянии в организме вырабатывается небольшое количество кислоты. Когда человек нервничает, ее производство увеличивается. Это приводит к неприятным последствиям и развитию болезни.
Как защитить себя?
Если вы заметили, что страдаете от проблем с пищеварением, когда испытываете стресс, необходимо предпринимать меры для борьбы с внутренним напряжением. Существует несколько эффективных способов снять стресс.
- Наиболее распространенным методом является занятие любимой деятельностью. Найдите себе хобби, увлечение, которое приходится вам по душе. Это поможет уменьшить тревожность.
- Второй способ – это релаксационная терапия. Очень хорошо помогают успокоиться занятия йогой и другими медитативными техниками. Вы можете делать легкие упражнения на дому, чтобы привести себя в тонус после расслабления.
- Справиться со стрессом можно с помощью корректирующей когнитивной терапии. Нужно научиться правильно расставлять приоритеты. Выполняйте работу в том объеме, который вам под силу.
Если преодолеть повышенную нервозность не удается, рекомендуется обратиться за помощью к психологу. Квалифицированный специалист обязательно поможет разобраться в себе и найти выход из ситуации. Берегите себя и будьте здоровы!
Невроз желудка : симптомы и лечение

Когда наблюдается нарушение работы желудка, связанное с самыми разными ситуациями, например стрессовым состоянием, медики говорят о неврозе желудка.
Человеческий организм пронизан нервными окончаниями, поэтому появление невроза возможно также в пищеварительной системе.
Согласно статистическим данным, «невроз желудка» чаще всего диагностируется у женщин.
Возрастной диапазон достаточно большой – от 20 до 40 лет. Почти всегда появление заболевания связано с активной жизненной деятельностью.
Характерные симптомы болезни проявляются настолько ярко, что они начинают влиять на качество жизни человека, он постоянно чувствует дискомфорт.
Гастроэнтерология или психосоматика?
Все процессы, проходящие в организме человека, имеют тесную связь, поэтому на любое стрессовое состояние реагируют практически все органы. Раздражение работы ЖКТ связано с «блуждающим нервом», он отвечает за выработку ферментов, которые обеспечивают нормальную работу пищеварения. Поэтому возникший невроз может оказывать отрицательное влияние на выделение необходимого организму, желудочного сока.
Благодаря блуждающему нерву происходит гуморальная регуляция, она влияет на выделение нужной концентрации желудочного сока, на стимуляцию его секреторных функций. Поэтому, если имеются нарушения в работе блуждающего нерва, возможно появление симптомов рассматриваемой патологии.
К такому выводу пришел Ганс Селье, исследовавший стрессовые состояния. После ряда проведенных исследований он разработал теорию стресса. Подопытными животными были крысы. После того, как им создавали стрессовые условия, у них диагностировалась язва желудка. Для невроза у человека характерны аналогичные признаки.
Причины заболевания
По утверждению Фрейда, основная причина возникновения невротических состояний связана с несоответствием моральных и животных инстинктов человека. Это влечет за собой появление конфликта ценностей. По мнению Адлера, у человека неврозы зарождаются в детстве, а с годами это состояние подвергается более сильному развитию. Изучал невроз и его симптомы великий ученый Павлов. Он считал, что невроз возникает в момент длительного нервного возбуждения.
Все опыты проводились на собаках, которым создавались очень трудные жизненные условия. На каждый раздражитель они реагировали по-разному. По мнению известного психолога прошлого века Мясищева, признаки появления невроза для человека отличаются своей индивидуальностью. У кого-то это связано с появлением серьезного заболевания, а для кого-то рядовая жизненная ситуация.
Медицинской статистикой фиксируются только случаи, когда больному требуется врачебная помощь. По мнению врачей, симптомы рассматриваемого недуга испытала большая часть населения.
В принципе, данное явление не содержит ничего удивительного, ведь подобная реакция организма связана с самыми различными факторами:
- беспокойная жизнь;
- постоянное недосыпание;
- неуравновешенная психика;
- стресс;
- перенапряжение;
- психологические травмы;
- плохое питание;
- некачественные продукты.
Довольно часто появление данной патологии может быть вызвано другими заболеваниями – язва, гастрит или опухоли. На изменения работы желудка могут повлиять также и вредоносные вещества, которые попадают в человеческий организм с пищей. Невротическая реакция может проявиться даже после окончательного выздоровления от сильного пищевого отравления.
На появление симптомов невроза желудка оказывают серьезное влияние и другие болезни:
- панкреатит;
- холецистит;
- колит.
Причиной появления невротического состояния может быть вирусное или инфекционное заболевание.
Симптоматика невроза
Неврозом чаще всего болеют женщины достигшие среднего возраста. Все характерные признаки заболевания условно делятся на два вида:
- кишечные неврозы;
- сильные боли в области живота.
Характерными симптомами появления невроза в данном случае считаются:
- чувство постоянного голода;
- плохой аппетит;
- запах пищи вызывает тошноту;
- изжога;
- нервные колики;
- рвота;
- сильное газообразование;
- запоры;
- диарея.
Симптоматика очень похожа на болезни кишечника. У них одинаковая психосоматическая природа. Данный вид невроза отличается отдельными признаками:
- постоянные мигрени;
- головокружение;
- резкая смена давления;
- бессонница;
- раздражительность;
- приступы панического страха;
- учащённый пульс;
- тяжесть в груди;
- сердечные боли;
- частое мочеиспускание.

Терапевтическая практика показывает, что довольно редко встречаются такие симптомы отдельно от заболевания кишечного тракта. Обычно они имеют смешанный характер. С наступлением вечернего времени усиливаются болевые ощущения. Боль становится меньше, как только изменяется в лучшую сторону психоэмоциональное состояние.
Невроз такого типа чаще всего диагностируется у людей, с диагнозом:
- сосудистая дистония;
- лишний вес;
- нарушение психики.
Диагностика:как распознать невроз желудка?
Симптомы рассматриваемого недуга очень похожи на всевозможные гастроэнтерологические заболевания. Врач, диагностируя болезнь, сначала обязан определить, нет ли у клиента других заболеваний:
- панкреатита;
- гастрита;
- рака желудка;
- язвенной болезни.
Все диагностические мероприятия, прежде всего, связаны с поиском первопричины возникновения патологии. Самыми первыми должны быть исключены болезни пищеварительного тракта, имеющие похожие симптомы. С этой целью выполняется комплекс различных гастроэнтерологических исследований.
При отсутствии патологических нарушений в ЖКТ, главная роль в лечении невроза и диагностических мероприятиях отводится невропатологу. При лечении считается обязательными консультации врача-психиатра. Он сможет проанализировать существующий образ жизни заболевшего и порекомендовать ему мероприятия по восстановлению психического состояния.
Лечение
Чтобы лечение дало положительные результаты, врачи используют комплексную терапию. Она состоит из медикаментозного лечения, приема необходимых витаминов, а также консультации у психолога. Чтобы обеспечить оптимальное функционирование ЖКТ врач разрабатывает конкретный режим питания индивидуально для каждого пациента.
Врач-невролог М.М. Шперлинг рассказывает о заболевании желудка и поражении нервной системы. Невролог поясняет о связи желудка с нервной системой. А вернее как заболевание желудка связано с поражением нервной системы.
Врач основывается на общем клиническом состоянии больного, внимательно изучает результаты, полученные после диагностических мероприятий. Седативные препараты, которые назначает врач, требуются для проведения психологического лечения. Хорошо помогают также сеансы психотерапевта.
Категорически запрещается самостоятельное лечение заболевания и использование медикаментозных препаратов, это может стать причиной возникновения более серьезных последствий.
При таком заболевании специалистом назначаются специальные препараты, действие которых оказывает положительный эффект на функционирование эндокринной системы. Для оздоровления организма, нормализации психического состояния, улучшения работы пищеварительного тракта назначается физиотерапевтическое лечение.
Кроме этого, врач может назначить:
- расслабляющий массаж;
- гидротерапию;
- электротерапию;
- ванны с отварами успокаивающих трав, например валерианы или морской солью.
Для быстрого выздоровления необходимы постоянные прогулки на природе, не лишним будет пройти курс санаторного лечения. Чтобы снизить чувствительность ЖКТ, требуется постоянно пить минеральную воду. К дополнительной терапии относится прием витаминов В и С. Они помогают улучшить работу пищеварения, успокаивают нервную систему.
В организме, после приема витаминов, все системы восстанавливают свою нормальную жизнедеятельность. Если появились симптомы невроза желудка, необходимо срочно проконсультироваться у специалиста и пройти полное обследование.





































 Воспаление желудка или гастрит наблюдается у многих жителей планеты. В основном, это заболевание не характеризуется длительностью течения, в связи с тем, что происходит восстановление слизистой части желудка, приводя пациента к скорейшему выздоровлению. Заболевание классифицируют на два вида: острая и хроническая форма. Если воспалительный процесс желудка протекает совместно с сопутствующими инфекционными болезнями, патология принимает острое течение, при котором происходит поражение эпителия желудка. К сожалению, при данном заболевании не всегда получается вовремя провести исследование и поставить диагноз.
Воспаление желудка или гастрит наблюдается у многих жителей планеты. В основном, это заболевание не характеризуется длительностью течения, в связи с тем, что происходит восстановление слизистой части желудка, приводя пациента к скорейшему выздоровлению. Заболевание классифицируют на два вида: острая и хроническая форма. Если воспалительный процесс желудка протекает совместно с сопутствующими инфекционными болезнями, патология принимает острое течение, при котором происходит поражение эпителия желудка. К сожалению, при данном заболевании не всегда получается вовремя провести исследование и поставить диагноз.


 Материал был полезен? Поделитесь им со своими друзьями в соц. сетях!
Материал был полезен? Поделитесь им со своими друзьями в соц. сетях!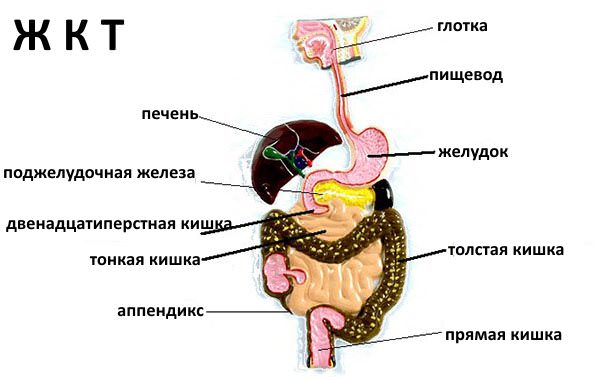 В состав желудочно-кишечного тракта входит несколько органов, которые вместе образуют единую систему.
В состав желудочно-кишечного тракта входит несколько органов, которые вместе образуют единую систему.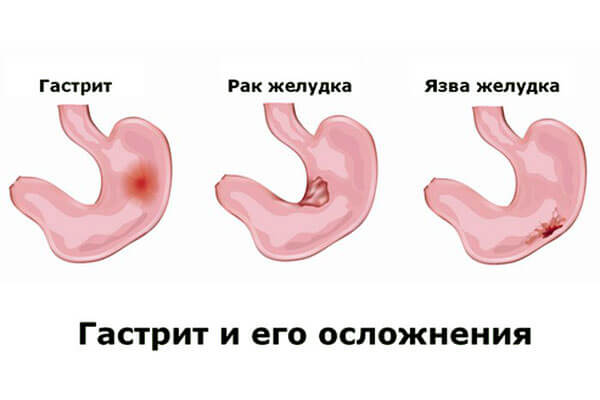 Выделяют несколько наиболее часто встречающихся патологий желудочно-кишечного тракта. К ним относятся:
Выделяют несколько наиболее часто встречающихся патологий желудочно-кишечного тракта. К ним относятся: В комплекс профилактических мероприятий обязательно стоит включить такие пункты, как:
В комплекс профилактических мероприятий обязательно стоит включить такие пункты, как:










 Болевому шоку может сопутствовать брадикардия.
Болевому шоку может сопутствовать брадикардия.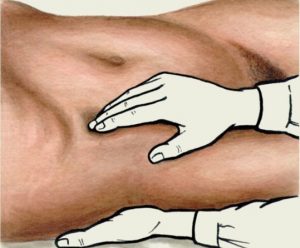 Положительный симптом Щеткина-Блюмберга укажет на патологию желудка.
Положительный симптом Щеткина-Блюмберга укажет на патологию желудка. При невозможности оперативного вмешательства на область живота больному прикладывают холод.
При невозможности оперативного вмешательства на область живота больному прикладывают холод.



 нарушениями кишечных функций. Это может быть воспаление тонкого кишечника, энтерит, болезнь Крона и т.п.
нарушениями кишечных функций. Это может быть воспаление тонкого кишечника, энтерит, болезнь Крона и т.п.


 Каждый летний сезон отмечается активный всплеск острых кишечных инфекций. Особенно часто заболевают дети, которые любят тащить в рот все то, что плохо лежит и вкусно выглядит. Самой частой причиной кишечных заболеваний является несоблюдение гигиенических норм, но спровоцировать заболевание могут также и неправильные условия хранения продуктов, неочищенная вода, плохо помытые овощи и фрукты и даже летающие между обеденным столом и туалетом мухи.
Каждый летний сезон отмечается активный всплеск острых кишечных инфекций. Особенно часто заболевают дети, которые любят тащить в рот все то, что плохо лежит и вкусно выглядит. Самой частой причиной кишечных заболеваний является несоблюдение гигиенических норм, но спровоцировать заболевание могут также и неправильные условия хранения продуктов, неочищенная вода, плохо помытые овощи и фрукты и даже летающие между обеденным столом и туалетом мухи.









 Берут в соотношении 3:4:2:2: цветы ромашки аптечной, семена фенхеля, валериану и свежие (можно и сухие) листья мяты. На пол-литра кипятка бросают две столовых ложки смеси. Настаивают не менее 6 часов в тепле под закрытой крышкой или в термосе. Принимают в течение дня небольшими порциями (по 2-3 глоточка).
Берут в соотношении 3:4:2:2: цветы ромашки аптечной, семена фенхеля, валериану и свежие (можно и сухие) листья мяты. На пол-литра кипятка бросают две столовых ложки смеси. Настаивают не менее 6 часов в тепле под закрытой крышкой или в термосе. Принимают в течение дня небольшими порциями (по 2-3 глоточка). Картофельный. При гастрите с высокой кислотностью, запоре, дисбактериозе, изжоге, язвенной болезни кишечника или желудка рекомендуется пить сок из клубней картофеля. В лечебных целях нужно выпивать в сутки до полулитра этого напитка. Помимо противовоспалительного, обезболивающего и регенерирующего действия сок картофеля оказывает также оздоравливающий эффект на всю систему ЖКТ и очищает ее от шлаков, укрепляет организм, наполняя его всеми необходимыми витаминами, макро- и микроэлементами.
Картофельный. При гастрите с высокой кислотностью, запоре, дисбактериозе, изжоге, язвенной болезни кишечника или желудка рекомендуется пить сок из клубней картофеля. В лечебных целях нужно выпивать в сутки до полулитра этого напитка. Помимо противовоспалительного, обезболивающего и регенерирующего действия сок картофеля оказывает также оздоравливающий эффект на всю систему ЖКТ и очищает ее от шлаков, укрепляет организм, наполняя его всеми необходимыми витаминами, макро- и микроэлементами. Что может вызвать жжения во рту и на языке?
Что может вызвать жжения во рту и на языке?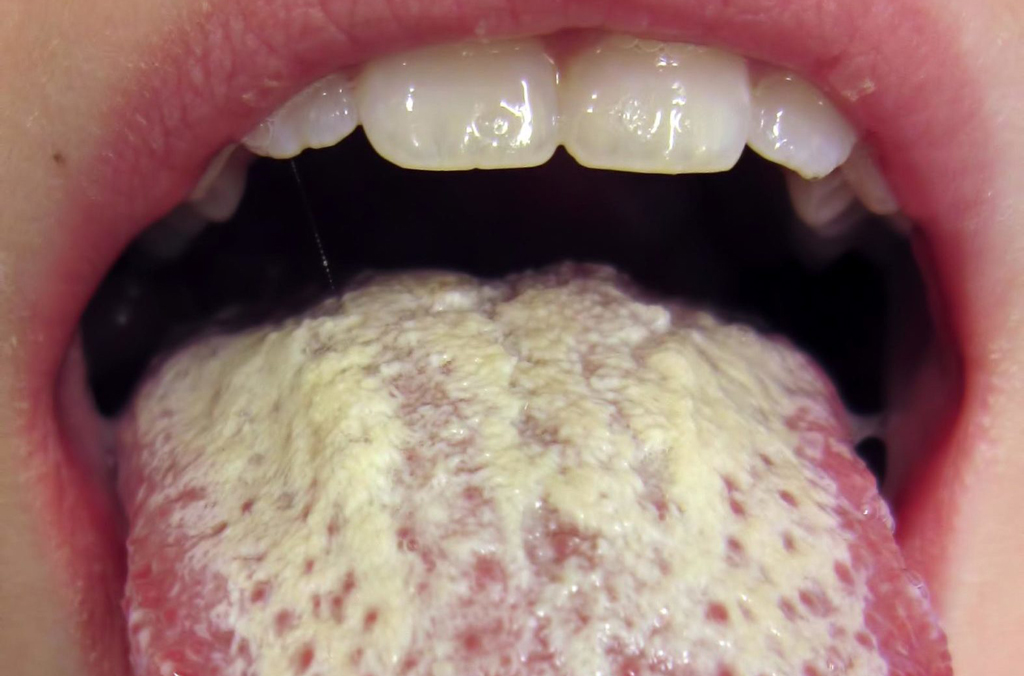 Так выглядит грибковая инфекция на языке
Так выглядит грибковая инфекция на языке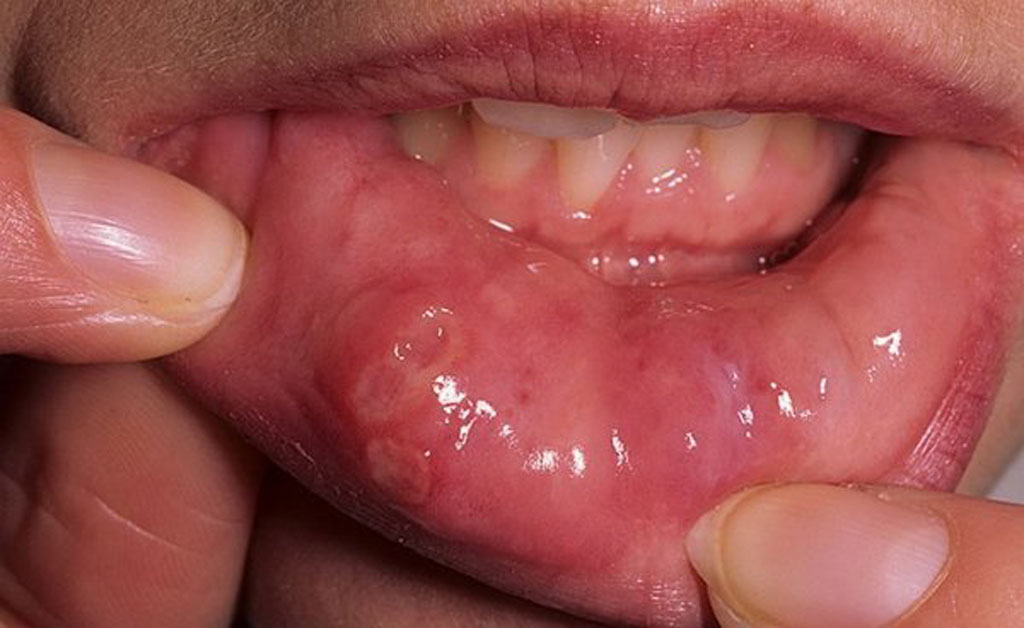 Герпес на слизистой — очень неприятное явление
Герпес на слизистой — очень неприятное явление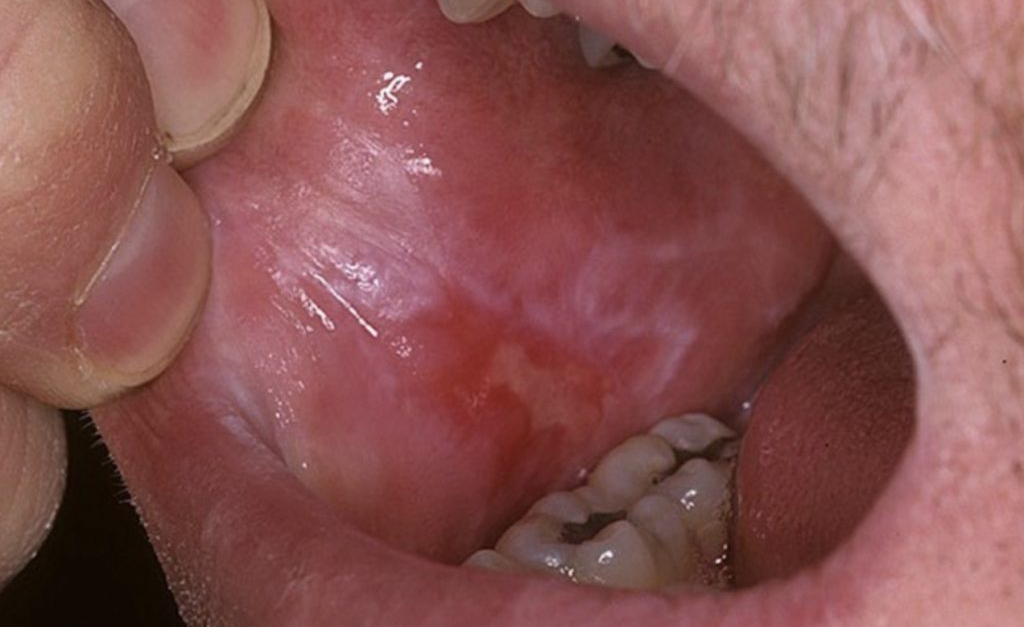 Красный плоский лишай во рту может стать причиной жжения
Красный плоский лишай во рту может стать причиной жжения Так выглядит аллергия на зубной протез
Так выглядит аллергия на зубной протез Стресс может быть причиной неприятных пощипываний во рту
Стресс может быть причиной неприятных пощипываний во рту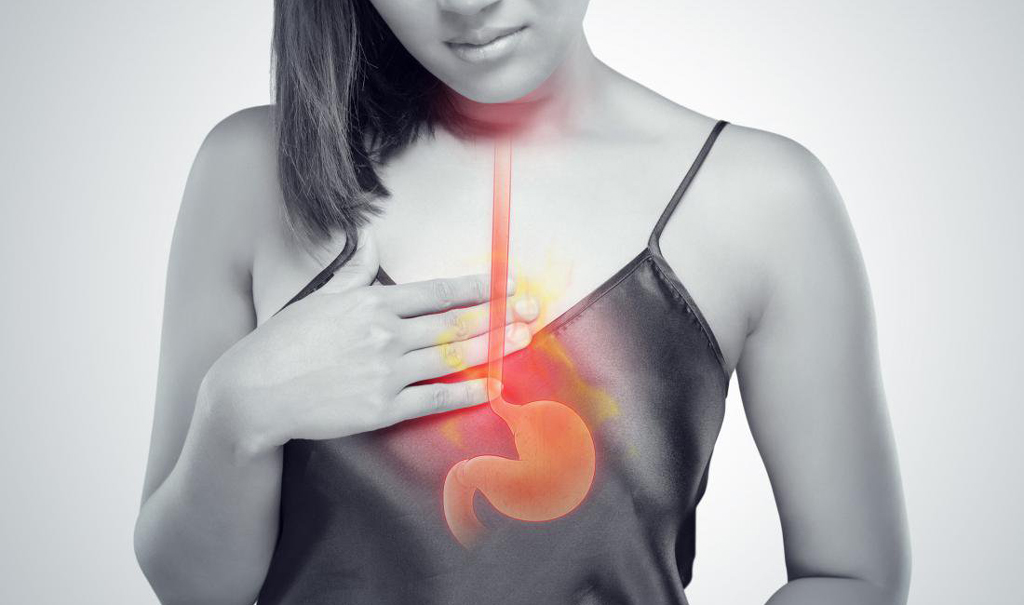 Сопутствующим симптомом может быть изжога
Сопутствующим симптомом может быть изжога Только анализы могут определить истинную причину проблемы
Только анализы могут определить истинную причину проблемы В некоторых случаях поможет «Мирамистина» в форме спрея
В некоторых случаях поможет «Мирамистина» в форме спрея Полоскание отваром из коры дуба поможет в лечении
Полоскание отваром из коры дуба поможет в лечении В детском возрасте недостаток витаминов и минералов может стать причиной жжение слизистой оболочки
В детском возрасте недостаток витаминов и минералов может стать причиной жжение слизистой оболочки Сегодня мы поговорим о недугах, которые могут провоцировать жжение во рту и на языке, также обсудим сопутствующие симптомы и причины возникновения этого негативного явления.
Сегодня мы поговорим о недугах, которые могут провоцировать жжение во рту и на языке, также обсудим сопутствующие симптомы и причины возникновения этого негативного явления.
 Изменения в гормональном фоне женщин также могут подстегнуть появление этого синдрома. Часто гормонотерапия является бессильной в части борьбы с таким симптомом, как жжение во рту.
Изменения в гормональном фоне женщин также могут подстегнуть появление этого синдрома. Часто гормонотерапия является бессильной в части борьбы с таким симптомом, как жжение во рту. Синдром сухости в полости рта (ксеростомия) возникает по причине приема препаратов определенного типа, побочным действием которых может быть жжение во рту. Такое явление часто возникает на фоне аутоиммунного системного разрушения.
Синдром сухости в полости рта (ксеростомия) возникает по причине приема препаратов определенного типа, побочным действием которых может быть жжение во рту. Такое явление часто возникает на фоне аутоиммунного системного разрушения. Некоторые зубные протезы или брекет-системы раздражают не только слизистые оболочки, с которыми они соприкасаются, но и боковые части языка, вызывая жжение в данной локации.
Некоторые зубные протезы или брекет-системы раздражают не только слизистые оболочки, с которыми они соприкасаются, но и боковые части языка, вызывая жжение в данной локации. Сейчас перечислим основные рекомендации, которые могут пригодиться людям, испытывающим синдром «горящего языка» или других явлений, провоцирующих жжение во рту. Давайте разберем, что делать, чтобы частично или полностью купировать данное состояние.
Сейчас перечислим основные рекомендации, которые могут пригодиться людям, испытывающим синдром «горящего языка» или других явлений, провоцирующих жжение во рту. Давайте разберем, что делать, чтобы частично или полностью купировать данное состояние.

 Для минимизации вероятности возникновения такого явления как жжение во рту, необходимо строго следовать основным правилам поддержания гигиены в полости рта.
Для минимизации вероятности возникновения такого явления как жжение во рту, необходимо строго следовать основным правилам поддержания гигиены в полости рта. Полноценное сбалансированное питание, насыщенное важными микро и макро нутриентами, поможет держать ваш иммунитет в здоровом состоянии.
Полноценное сбалансированное питание, насыщенное важными микро и макро нутриентами, поможет держать ваш иммунитет в здоровом состоянии.






 В большинстве случаев жжение слизистой полости рта совсем не связано с заболеваниями зубов и десен. Несмотря на это, чувствуя зуд, сначала следует обращаться именно к стоматологу, особенно если совсем недавно осуществлялось протезирование или пломбирование.
В большинстве случаев жжение слизистой полости рта совсем не связано с заболеваниями зубов и десен. Несмотря на это, чувствуя зуд, сначала следует обращаться именно к стоматологу, особенно если совсем недавно осуществлялось протезирование или пломбирование. Если стало понятно, что причина жжения в полости рта кроется в серьезном заболевании, сначала все силы будут направлены именно на его устранение. Терапевтом или врачом узкого профиля может быть назначено следующее лечение:
Если стало понятно, что причина жжения в полости рта кроется в серьезном заболевании, сначала все силы будут направлены именно на его устранение. Терапевтом или врачом узкого профиля может быть назначено следующее лечение: Регулярное полоскание полости рта разбавленными антисептическими средствами: Хлоргексидин, Фурацилин, Мирамистин. Состав не так важен, главное, чтобы средство избавило от бактерий.
Регулярное полоскание полости рта разбавленными антисептическими средствами: Хлоргексидин, Фурацилин, Мирамистин. Состав не так важен, главное, чтобы средство избавило от бактерий. Жжение языка, неба, губ, горла — довольно неприятные симптомы. Каковы причины и лечение патологии?
Жжение языка, неба, губ, горла — довольно неприятные симптомы. Каковы причины и лечение патологии?











 Гексорал, инструкция по применению, а так же состав данного препарата, можно найти в статье нашего сайта.
Гексорал, инструкция по применению, а так же состав данного препарата, можно найти в статье нашего сайта.