Средства, влияющие на тонус и моторику ЖКТ
Заказать средства для тонуса ЖКТ
В сети аптек 36,6 широко представлены средства, улучшающие моторику ЖКТ. Широкий ассортимент препаратов позволяет приобрести даже самые редкие лекарства, необходимые для лечения и профилактики заболеваний, связанных с желудочно-кишечным трактом, по выгодной цене.
На сайте постоянно действуют скидки и акции, которые позволяют сэкономить, а удобный поиск по производителю, форме выпуска и действующим компонентам ускоряет процесс выбора лекарства. Аптека 36,6 дает возможность заказать доставку медикаментов в более чем в 1200 аптек сети.
Показания
Спектр средств, регулирующих тонус ЖКТ, можно условно разделить на слабительные и антидиарейные средства[1].
- Первая группа – это стимуляторы работы ЖКТ, которые способствуют выведению содержимого из кишечника при нарушении перистальтики и процессов реабсорбции в желудочно-кишечном тракте.
- Второй группе свойственно изменение агрегатного состояния содержимого кишечника и его конгломерирование при диарее различного рода.

Средства, улучшающие моторику ЖКТ, относящиеся к слабительным, применяются при:
- запорах;
- необходимости очищения кишечника перед диагностическими процедурами или операциями;
- отравлениях различной степени тяжести;
- выведении из организма гельминтов;
- выведении из кишечника шлаков и каловых камней.
Противодиарейные средства назначаются для:
- лечения диареи различной степени тяжести;
- уменьшения перистальтики кишечника;
- повышения тонуса сфинктеров.
Противопоказания
У каждого препарата существует свой список противопоказаний, поэтому необходимо внимательно читать инструкции.
Основными противопоказаниями при приеме средств со слабительной функцией являются:
- непроходимость кишечника;
- ущемленная грыжа;
- острые воспаления органов брюшной полости;
- маточные кровотечения;
- кровотечения в желудочно-кишечном тракте;
- цистит;
- беременность;
- геморрой и проктит в острой форме.

Противопоказания к приему антидиарейных средств следующие:
- непроходимость кишечника;
- псевдомембранозный и острый язвенный колиты;
- беременность;
- период лактации.
Формы выпуска
Препараты, регулирующие моторику желудочно-кишечного тракта, изготавливаются для удобства пациентов в различных формах. В зависимости от формы изменяется их эффективность, период действия и способ выведения действующих компонентов.
В аптеке представлены лекарственные препараты в:
- каплях;
- таблетках;
- капсулах.
Для подбора эффективного и безопасного лекарства необходимо обратиться к врачу.
Страны изготовители
На веб-ресурсе представлены лекарственные средства от известных фармацевтических компаний различных стран:
- Японские;
- Российские;
- Австрийские.
- Чешские.
Оплата лекарств осуществляется непосредственно в аптеке.
ПЕРЕД ПРИМЕНЕНИЕМ ПРЕПАРАТОВ НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
Список литературы:
- [i]Харкевич Д.А. Фармакология, изд. 10-е, 2010.
Нормализуем работу кишечника
15 мая 2020 г.
Кишечник человека населяют сотни видов различных микроорганизмов, которые отвечают за защиту его слизистой, переваривание пищи и усвоение полезных веществ. Для правильной работы кишечника необходимо, чтобы в нём поддерживался баланс “хороших” и “плохих” бактерий – своих и чужеродных.
Баланс этих бактерий легко нарушить при неправильном питании, приёме антибиотиков, стрессах и некоторых диетах. При возникновении дисбаланса в кишечной флоре патогенные бактерии атакуют иммунную систему, проникая в организм и вызывая изменения.
Нарушения иммунитета могут выражаться по-разному: от акне и частых простуд до тяжелейших заболеваний, способных навредить человеку. Нормализовать работу кишечника могут помочь различные препараты, которые стоит подбирать в зависимости от ситуации.
За микрофлору кишечника отвечают бифидобактерии.

Эти микроорганизмы отвечают за такие важные функции как: синтез витаминов, пищеварение, абсорбирование желчных кислот и холестерина, предупреждение запоров и поносов, стимуляция иммунных реакций.
Одним из источников бифидобактерий является Симбиоз Альфлорекс, он поможет вам восстановить микрофлору кишечника и нормализовать пищеварение.
БАДы в помощь для восстановления микрофлоры кишечника после приёма антибиотиков.
В процессе приёма некоторых препаратов (например, антибиотиков) полезные бактерии погибают, баланс нарушается и микрофлора кишечника страдает. Это выливается в неприятные последствия в виде запоров или диареи.
Для устранения этих последствий есть несколько БАДов, которые себя хорошо зарекомендовали на рынке.
Если вы не любите глотать таблетки, для вас подойдёт Витастронг Флориоза в удобной форме саше.
Если форма выпуска для вас не принципиальна, то на ваш выбор:
- Линекс Форте, успевший зарекомендовать себя среди покупателей;
- Аципол Актив с приятным грушевым вкусом, где один флакон рассчитан на один приём.

Микрофлора кишечника у малышей.
К сожалению, малыши также могут столкнуться с дисбалансом в кишечнике. Восстановить бифидобактерии в этом случае поможет Бифиформ бэби. Также многие педиатры назначают Аципол малыш в удобной форме капель, который содержит в себе и лакто- и бифидобактерии.
С расстройством кишечника могут сталкиваться и малыши, и взрослые, поэтому в целях удобства и экономии есть возможность приобрести нужные препараты сразу в необходимых объёмах для всей семьи.
Не забывайте проверять противопоказания и консультироваться с лечащим врачом по поводу принимаемых препаратов!
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Как нормализовать работу кишечника? | Еженедельник АПТЕКА
Дискомфорт, урчание, ощущение тяжести и вздутие живота — симптомы, свидетельствующие о проблемах с кишечником, с которыми так или иначе сталкивался, пожалуй, каждый из нас. Причин этому может быть множество, ведь жизнь современного человека буквально насыщена факторами, способными ухудшить здоровье кишечника: любовь к фастфуду и перекусы бутербродами, сидячая работа и пассивный отдых дома, стрессы, недостаточное употребление жидкости — лишь краткий их перечень. Поэтому многим из нас сегодня пригодится помощник, включение которого в рацион питания поможет позаботиться о сохранении здоровья кишечника, а именно: нормализовать стул и восстановить баланс микрофлоры. О нем и пойдет речь далее.
Поэтому многим из нас сегодня пригодится помощник, включение которого в рацион питания поможет позаботиться о сохранении здоровья кишечника, а именно: нормализовать стул и восстановить баланс микрофлоры. О нем и пойдет речь далее.
Для устранения деликатных проблем с кишечником, пожалуй, стоит начать с коррекции питания, ведь несбалансированная диета способна приводить к нарушению стула — запору или диарее. В свою очередь, рафинированные и консервированные продукты, составляющие значительную часть рациона, особенно в холодное время года, существенно влияют на микрофлору кишечника, вызывая гибель ее облигатных микроорганизмов (Конев Ю.В., 2005). Поэтому для устранения дисбактериоза кишечника и нормализации стула важно провести коррекцию диеты, добавив в нее пищевые волокна и продукты, содержащие живые бифидо- и лактобактерии (Бельмер С.В., Малкоч А.В., 2006).
Для тех, кто испытывает проблемы с эвакуаторной функцией кишечника, актуальным является включение в рацион питания диетической добавки ЛЕПИКОЛ. Ее состав представляет собой «3 в 1» для здоровья кишечника — клетчатку, пробиотики и пребиотики. В 1 дозе (5 г) ЛЕПИКОЛА содержатся пробиотические микроорганизмы Lactobacillus rhamnosus PXN 54, Bifidobacterium bifidum PXN 23, Lactobacillus acidophilus PXN 35, Lactobacillus plantarum PXN 47, Lactobacillus bulgaricus PXN 39 — суммарно 6,0 · 108 КУО, а также инулин и шелуха семян подорожника.
Ее состав представляет собой «3 в 1» для здоровья кишечника — клетчатку, пробиотики и пребиотики. В 1 дозе (5 г) ЛЕПИКОЛА содержатся пробиотические микроорганизмы Lactobacillus rhamnosus PXN 54, Bifidobacterium bifidum PXN 23, Lactobacillus acidophilus PXN 35, Lactobacillus plantarum PXN 47, Lactobacillus bulgaricus PXN 39 — суммарно 6,0 · 108 КУО, а также инулин и шелуха семян подорожника.
Шелуха семян подорожника, входящая в состав ЛЕПИКОЛА, благодаря своей способности впитывать и удерживать большое количество воды размягчает и увеличивает объем кишечного содержимого. Она помогает ускорить прохождение каловых масс через пищеварительный тракт (Денисов Н.Л. и соавт., 2007). Пробиотики способствуют нормализации баланса микрофлоры кишечника, проявляют иммуномодулирующую активность (Корниенко Е.А., 2007). В свою очередь, пребиотики (инулин) стимулируют рост и активность представителей нормальной микрофлоры кишечника (Гриневич В. Б. и соавт., 2008). В результате активные компоненты ЛЕПИКОЛА способствуют нормализации эвакуаторной функции и микрофлоры кишечника, а также контролю массы тела, что особенно актуально для тех, кто тщательно следит за стрелкой на весах и сидит на диетах.
Б. и соавт., 2008). В результате активные компоненты ЛЕПИКОЛА способствуют нормализации эвакуаторной функции и микрофлоры кишечника, а также контролю массы тела, что особенно актуально для тех, кто тщательно следит за стрелкой на весах и сидит на диетах.
Благодаря слабительным свойствам компонентов ЛЕПИКОЛА данная диетическая добавка подойдет взрослым и детям в возрасте старше 11 лет с запором или тем, кто нуждается в смягчении каловых масс ввиду заболеваний желудочно-кишечного тракта, например, синдрома раздраженной толстой кишки с преобладанием запора, дивертикулита, геморроя и др. Благодаря пробиотикам и пребиотикам в составе ЛЕПИКОЛ также будет актуален для восстановления микрофлоры кишечника при дисбактериозе, в том числе спровоцированном приемом антибиотиков.
ЛЕПИКОЛ: комплексное решение деликатных проблем с кишечником!
Спрашивайте ЛЕПИКОЛ у оптовых поставщиков: «БАДМ», «Вента. ЛТД», «Оптима-Фарм», «Фармпланета», «ФРАМ КО». Производитель: «Probiotics International Limited» (Великобритания). Импортер: «Топ-Маркет», тел.: +38 (044) 458-96-54 . Дополнительную информацию о продукте ЛЕПИКОЛ можно найти на сайте: www.lepicol.com.uarel=»nofollow»>.
Импортер: «Топ-Маркет», тел.: +38 (044) 458-96-54 . Дополнительную информацию о продукте ЛЕПИКОЛ можно найти на сайте: www.lepicol.com.uarel=»nofollow»>.
Пресс-служба «Еженедельника АПТЕКА»
Цікава інформація для Вас:
Восстановление моторики при функциональных расстройствах ЖКТ у взрослых пациентов
Стенограмма лекции
XXV Всероссийской Образовательной Интернет Сессии для врачей
Общая продолжительность: 15:00
00:00
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Мы переходим далее к сообщению Елены Александровны Полуэктовой. Восстановление моторики при функциональных расстройствах ЖКТ у взрослых.
Елена Александровна Полуэктова, кандидат медицинских наук:
— Уважаемые коллеги! Марина Федоровна исчерпывающе преподнесла информацию о механизмах формирования нарушения моторики, о механизмах действия основных групп препаратов, которые могут применяться для восстановления моторики.
Мой доклад в большей части будет посвящен результатам клинических исследований применения тех или иных препаратов при функциональных расстройствах.
Начнем с синдрома функциональной диспепсии. Это заболевание, как известно, достаточно распространено в популяции. По данным различных авторов, встречается от 7% до 41%.
На данном слайде перечислены препараты, которые могут применяться для лечения синдрома функциональной диспепсии. Но поскольку у нас идет речь о восстановлении моторики, остановимся на прокинетиках.
На данном слайде представлены результаты 14-ти исследований (это мета-анализ). Всего в этих исследованиях приняли участие более тысячи пациентов. Оказалось, что эффективность прокинетиков при синдроме функциональной диспепсии составляет 61%. При этом плацебо-эффект составляет 41%. Необходимо пролечить прокинетиками четырех пациентов с синдромом функциональной диспепсии, чтобы у одного пациента достичь эффекта. В принципе, это значения достаточно хорошие.
В принципе, это значения достаточно хорошие.
Какие препараты могут применяться для восстановления моторики у пациентов с СФД? Это агонисты холинергических рецепторов, агонисты допаминовых рецепторов, агонисты четвертого типа серотониновых рецепторов, агонисты мотилиновых рецепторов, препараты комбинированного действия, агонисты опиоидных периферических рецепторов.
Более темным шрифтом выделены группы препаратов, которые реально применяются в практической медицине для восстановления моторики у пациентов, страдающих синдромом функциональной диспепсии.
02:28
Итак, первая группа препаратов. Антагонисты допаминовых рецепторов (метоклопрамид и домперидон). Данные препараты повышают тонус нижнего пищеводного сфинктера. Усиливают сократительную способность желудка и препятствуют его релаксации. Ускоряют эвакуацию из желудка. Улучшают антродуоденальную координацию. Оказывают противорвотный эффект.
Однако следует помнить, что препараты этой группы (в основном, конечно, метоклопрамид) имеют достаточно большое количество побочных эффектов. Мышечный гипертонус, гиперкинезы, сонливость, беспокойство, депрессия, а также эндокринные нарушения. Частота развития побочных эффектов достигает 30%.
Мышечный гипертонус, гиперкинезы, сонливость, беспокойство, депрессия, а также эндокринные нарушения. Частота развития побочных эффектов достигает 30%.
Следующая группа препаратов. Препараты комбинированного действия, являющиеся одновременно антагонистами допаминовых рецепторов и блокаторами ацетилхолинестеразы. К этой группе препаратов относится итоприда гидрохлорид. Препарат усиливает пропульсивную моторику желудка и ускоряет его опорожнение. Также вызывает противорвотный эффект.
На слайде представлены результаты одного из исследований. На протяжении восьми недель пациентам назначался итоприда гидрохлорид в дозе 150 мг в сутки. Второе подгруппе больных назначалось плацебо. Улучшение в группе больных, которые принимали препарат, достигло 57%. У тех лиц, которые получали плацебо, улучшения самочувствия удалось достичь только в 41% случаев.
Следующая группа препаратов. Антагонисты периферических опиоидных рецепторов. Препарат тримебутин. Как уже говорила Марина Федоровна, препарат оказывает спазмолитическое или прокинетическое действие в зависимости от исходного состояния моторики ЖКТ.
Как уже говорила Марина Федоровна, препарат оказывает спазмолитическое или прокинетическое действие в зависимости от исходного состояния моторики ЖКТ.
Исследование, в котором была доказана эффективность данного препарата, проводилось в 2006-м году в Китае. Оценивались следующие симптомы: раннее насыщение, ощущение распирания в верхних отделах живота, отрыжка, боль в животе и диарея. Всего в исследовании приняли участие 129 пациентов, но 13 больных по разным причинам выбыли из исследования. Оценивались результаты у 106-ти больных.
05:03
Они, как вы можете видеть, были разделены на три группы. Первая группа получала тримебутина малеат в сочетании с пробиотиком. Вторая группа пациентов только тримебутин. Третья группа пациентов получала только пробиотик. Вы видите в правой части слайда проценты пациентов, у которых жалобы значительно уменьшились.
Общего улучшения самочувствия в первой группе удалось достичь в 83% случаев. У тех пациентов, которые получали только тримебутин, в 81% случаев. Только пробиотик, к сожалению, практически не оказал положительного эффекта на симптомы СФД.
У тех пациентов, которые получали только тримебутин, в 81% случаев. Только пробиотик, к сожалению, практически не оказал положительного эффекта на симптомы СФД.
Эффективность препаратов, влияющих на моторику, в лечении функциональной диспепсии может быть представлена следующим образом. Плацебо 41%. Метоклопрамид и домперидон 70%, но надо помнить о наличии побочных эффектов в этой группе препаратов. Итоприда гидрохлорид, по данным различных исследований, от 57% до 81%. Тримебутина малеат 83%, по данным исследования, о котором мы только что говорили.
Следующее функциональное расстройство – это функциональные заболевания желчного пузыря и желчевыводящих путей. Они могут подразделяться на дисфункцию желчного пузыря, дисфункцию сфинктера общего желчного протока, дисфункцию сфинктера панкреатического протока.
За неимением времени я не буду говорить о жалобах, характерных для данных функциональных расстройств. Вы можете найти их в Римских критериях третьего пересмотра. Скажу только следующее. Если вы на основании жалоб подозреваете у пациента наличие дисфункции желчного пузыря и не находите никаких отклонений от нормы по данным ультразвукового исследования, гастроскопии, то таким пациентам показана холесцинтиграфия с технецием. Если сократительная функция желчного пузыря менее 40%, то наши зарубежные коллеги рекомендуют выполнение холецистэктомии. Если сократительная функция более 40%, то возможна повторная оценка и консервативное лечение таких больных.
Скажу только следующее. Если вы на основании жалоб подозреваете у пациента наличие дисфункции желчного пузыря и не находите никаких отклонений от нормы по данным ультразвукового исследования, гастроскопии, то таким пациентам показана холесцинтиграфия с технецием. Если сократительная функция желчного пузыря менее 40%, то наши зарубежные коллеги рекомендуют выполнение холецистэктомии. Если сократительная функция более 40%, то возможна повторная оценка и консервативное лечение таких больных.
В наших условиях холесцинтиграфия с технецием вполне может быть заменена ультразвуковой серийной холецистографией. Как вы видите по данным представленной на слайде холецистографии, желчный пузырь сократился избыточно. Его объем через 15 минут после приема желчегонного завтрака уменьшился более чем вдвое.
В такой ситуации возможно назначение спазмолитических препаратов. Это могут быть миотропные спазмолитики. Это могут быть антихолинергические препараты. Это могут быть агонисты периферических опиоидных рецепторов.
08:19
Другая ситуация. Через 20-30-40-50-60 и 90 минут объем желчного пузыря практически не меняется. Можно говорить о гипомоторной дискинезии желчного пузыря.
В 2006-м году наши зарубежные коллеги в такой ситуации однозначно предлагали выполнение холецистэктомии. Но в 2010-м году, согласно результатам, которые были представлены на Американской гастроэнтерологической неделе, сторонников таких радикальных методов становится все меньше. Наверное, не нужно таких пациентов оперировать, потому что структура желчного пузыря при этом не нарушается. Нарушается только функция.
Если провести некую аналогию с кардиологическими пациентами, нарушается или систола или диастола желчного пузыря. Необходимо помнить, что это функциональные пациенты. Это пациент, который страдает функциональным расстройством. Вероятнее всего, у него в жизни наличествуют стрессовые ситуации, у него есть личностные особенности.
В такой ситуации повторные беседы с больным, во время которых обсуждается взаимосвязь между болью и стрессом, представляются более оправданной альтернативой хирургическому вмешательству.
Медикаментозная терапия: здесь может обсуждать применение тримебутина (препарата «Тримедат»), который при наличии гипомотороной дискинезии может нормализовать функцию желчного пузыря.
10:00
Что касается дисфункции сфинктера общего желчного протока. Можно выделить три типа дисфункции.
Первый тип. Боль в сочетании с двукратным повышением уровня АЛТ, АСТ, щелочной фосфотазы (или билирубина) и расширением общего желчного протока более 8-ми миллиметров.
Второй тип дисфункции. Боль в сочетании с повышением одного из вышеперечисленных показателей.
Третий тип дисфункции. Только боль в животе.
Медикаментозное лечение дисфункции сфинктера общего желчного протока II и III типов может быть следующим. Могут применяться нитраты. Может применяться препарат «Нифедипин». Могут также применяться антихолинергические препараты и трициклические антидепрессанты.
На данном слайде представлены рекомендации, которые также прозвучали в рамках Американской гастроэнтерологической недели. Однако каждый из этих препаратов для подтверждения эффективности нуждается в том, чтобы были проведены дополнительные клинические исследования.
Однако каждый из этих препаратов для подтверждения эффективности нуждается в том, чтобы были проведены дополнительные клинические исследования.
При дисфункции общего желчного протока I типа и при дисфункции панкреатического протока применяется хирургическое лечение – папиллосфинктеротомия.
Восстановление моторики при синдроме раздраженного кишечника. На данном слайде перечислены общие мероприятия (образование больных, «снятие напряжения», диетические рекомендации, ведение пищевого дневника), симптоматическое лечение включает в себя спазмолитики, антидиарейные, слабительные препараты.
В тяжелых случаях течения заболевания может применяться психофармакотерапия (назначение трициклических антидепрессантов и селективных ингибиторов обратного захвата серотонина), а также психотерапия.
Для восстановления моторики при СРК с преобладанием диареи применяются следующие препараты. Агонисты µ-опиоидных рецепторов (лоперамид). Диоктаэдрический смектит. Антибиотики (например, рифаксимин). Под вопросом пробиотики. Первые три группы препаратов – это препараты с доказанной эффективностью. Причем уровень доказательности здесь будет В.
Диоктаэдрический смектит. Антибиотики (например, рифаксимин). Под вопросом пробиотики. Первые три группы препаратов – это препараты с доказанной эффективностью. Причем уровень доказательности здесь будет В.
Однако ни агонисты µ-опиоидных рецепторов, ни диоктаэдрический смектит, ни рифаксимин практически не влияют на боли в животе. Они только убирают диарею.
12:44
Слабительные препараты. Слабительные, увеличивающие объем каловых масс (например, псиллиум). Согласно данным проведенных исследований, эффективность его достигает 70%. Осмотические слабительные и стимулирующие слабительные (бисакодил). Но следует помнить, что их нецелесообразно назначать на срок более 10-14 дней.
Эти препараты увеличивают частоту стула, но также не влияют на боль в животе, к сожалению.
Позвольте представить результаты двойного слепого плацебо-контролируемого рандомизированного исследования эффективности и безопасности препарата «Тримедат» у больных с синдромом раздраженного кишечника.
В исследование было включено 69 пациентов. Половина больных получала «Тримедат». Другая половина пациентов получала плацебо. Оказалось, что, во-первых, «Тримедат» в дозе 600 мг в сутки достоверно уменьшал болевой синдром у больных СРК. Кроме того, данный препарат достоверно устранял запоры у данной группы больных.
В этом исследовании не было прослежено влияние препарата «Тримедат» на диарею. Видимо, из-за того, что выраженность диареи у больных СРК в обеих группах была исходно минимальной. Однако исследование, о котором мы уже говорили (это исследование было выполнено в Китае). Мы видим, что при назначении тримебутина диарею удалось купировать в 81% случаев.
Этот препарат, помимо того, что влияет на моторику, нормализуя ее, еще и может в значительной степени влиять на болевой синдром.
На сегодняшний день мы имеем несколько групп препаратов, которые восстанавливают моторику у пациентов, которые страдают функциональными расстройствами. Это прокинетики, спазмолитики, слабительные препараты, антидиарейные препараты, агонисты периферических опиоидных рецепторов.
Это прокинетики, спазмолитики, слабительные препараты, антидиарейные препараты, агонисты периферических опиоидных рецепторов.
Благодарю за внимание.
Линекс® экспертный подход к решению любых ситуаций для восстановления баланса микрофлоры
Москва. 30 июля 2015 г. Компания «Сандоз» расширяет линейку препаратов Линекс® — лидера безрецептурного портфеля компании и пробиотика №1 в России.*
Пробиотики являются одной из наиболее динамично развивающихся категорий на мировом фармацевтическом рынке. Связано это с тем, что характер питания населения развитых стран изменился: в рационе большинства современных горожан преобладают продукты, подвергшиеся рафинированию, термической обработке или замораживанию, генной модификации для улучшения вкусовых качеств и продления срока годности. Поэтому пробиотики – препараты, позволяющие поддерживать в норме состояние микрофлоры и здоровье желудочно-кишечного тракта – все чаще используются как в лечебных, так и в профилактических целях. Мировой рынок производства пробиотиков растет ежегодно на 7%. По данным Euromonitor, к 2017 году он составит 33,5 млрд евро1.
Мировой рынок производства пробиотиков растет ежегодно на 7%. По данным Euromonitor, к 2017 году он составит 33,5 млрд евро1.
Линекс® хорошо известен российским врачам и потребителям благодаря высочайшему качеству и широкой линейке препаратов, в которой каждый сможет найти для себя оптимальный вариант пробиотика. В июле 2015 году, помимо всеми любимого Линекс® и Линекс для детей®, линейка пополнилась новинкой — Линекс® Форте. Новинка содержит комплекс из 2-х наиболее изученных бактерий BB-12 и LA-5 в высокой концентрации,что позволяет принимать от одной капсулы в день. что особенно удобно для проведения курсов лечения.Входящие в состав препарата пробиотические штаммы подавляют рост патогенных бактерий и оказывают благотворное влияние на состав кишечной микробиоты (микрофлоры).
Нормальная микрофлора снижая активность болезнетворных микроорганизмов, подавляет патогенные, гнилостные и газообразующие бактерии. Кроме того представители кишечной микробиоты принимают участие в жировом и пигментном обмене, стимулируют иммунную систему, принимают активное участие в переваривании пищи. Микробиоценоз желудочно-кишечного тракта – а это приблизительно 100 триллионов микроорганизмов (от 1013 до 1014) весом около 1,5 кг у взрослого человека – в значительной степени определяет состояние здоровья человека, являясь, по существу, органом, ответственным за ряд ключевых метаболических процессов в организме1-3. Но существует множество факторов, оказывающих негативное влияние на микробиоту кишечника и приводящих к дисбалансу. Это особенности питания, заболевания органов пищеварения, кишечные инфекции, применение антибактериальных препаратов4. Для коррекции состояния кишечной микробиоты при различных патологических состояниях: дисбиозах, диареях различного происхождения, Clostridium difficile ассоциированных инфекциях и др. – используются препараты-пробиотики.
Микробиоценоз желудочно-кишечного тракта – а это приблизительно 100 триллионов микроорганизмов (от 1013 до 1014) весом около 1,5 кг у взрослого человека – в значительной степени определяет состояние здоровья человека, являясь, по существу, органом, ответственным за ряд ключевых метаболических процессов в организме1-3. Но существует множество факторов, оказывающих негативное влияние на микробиоту кишечника и приводящих к дисбалансу. Это особенности питания, заболевания органов пищеварения, кишечные инфекции, применение антибактериальных препаратов4. Для коррекции состояния кишечной микробиоты при различных патологических состояниях: дисбиозах, диареях различного происхождения, Clostridium difficile ассоциированных инфекциях и др. – используются препараты-пробиотики.
По словам директора по корпоративным связям компании «Сандоз» Юрия Головатчика, новинка станет значимым подспорьем в лечении ряда болезней:
«В состав пробиотика Линекс® Форте в суточной дозировке входят 2 хорошо изученные бактерии, являющие представителями нормальной микрофлоры кишечника — лакто- и бифидобактерии. Бактерии, содержащиеся в капсулах Линекс® Форте, нормализуют и поддерживают физиологический баланс кишечной микрофлоры во всех отделах кишечника. Линекс® Форте показан для профилактики и лечения дисбактериоза кишечника, симптомами которого могут быть диарея, запоры, нарушение пищеварения, тошнота, метеоризм, отрыжка и кожные аллергические реакции».
Бактерии, содержащиеся в капсулах Линекс® Форте, нормализуют и поддерживают физиологический баланс кишечной микрофлоры во всех отделах кишечника. Линекс® Форте показан для профилактики и лечения дисбактериоза кишечника, симптомами которого могут быть диарея, запоры, нарушение пищеварения, тошнота, метеоризм, отрыжка и кожные аллергические реакции».
Д.м.н., профессор, заведующая кафедрой пропедевтики детских болезней Педиатрического факультета Первого Московского государственного медицинского университета (Первого МГМУ) им. И.М. Сеченова, Светлана Ильинична Эрдес отметила: «Кишечник не напрасно называют «вторым мозгом» человека. Наше здоровое состояние во многом зависит от микрофлоры кишечника, основы основ слаженной работы организма. Именно поэтому пробиотики препараты, дающие возможность поддерживать в норме бактериальный состав кишечника – так важны в жизни современного человека. Погрешности в питании, стресс, прием антибиотиков и множество других факторов могут привести к нарушению состава кишечной микробиоты. Широкая линейки Линекс® позволяет подобрать каждому пациенту подходящий для него робиотик в любой ситуации нарушения микрофлоры!
Широкая линейки Линекс® позволяет подобрать каждому пациенту подходящий для него робиотик в любой ситуации нарушения микрофлоры!
О компании «Сандоз»
Компания «Сандоз», дженериковое подразделение группы компаний «Новартис», является лидером в отрасли воспроизведенных лекарственных средств и постоянно стремится к повышению уровня доступности высококачественной медицинской помощи для пациентов. «Сандоз» располагает штатом свыше 26 000 сотрудников по всему миру. Компания поставляет широкий спектр доступных по цене лекарственных препаратов пациентам в разных странах мира.
Достигнув объема продаж в 9,6 млрд. долларов США в 2014 г. и обладая портфелем лекарственных средств, состоящим из более чем 1100 химических соединений, компания «Сандоз» занимает лидирующую позицию в мире как в области биоаналогов, так и на рынке противоинфекционных и офтальмологических дженериков, а также дженериков применяемых в трансплантологии. Кроме того, компания «Сандоз» является одним из мировых лидеров на рынке дженериков в таких ключевых терапевтических областях как: инъекционные и дерматологические препараты, препараты для лечения заболеваний дыхательной, центральной нервной, сердечно-сосудистой и пищеварительной систем, метаболических нарушений и болевых синдромов.
Компания «Сандоз» разрабатывает, производит и продает лекарственные средства, а также фармацевтические и биотехнологические активные субстанции действующих веществ. Около половины портфеля препаратов «Сандоз» состоит из различных категорий лекарственных средств, более сложных в разработке и производстве, чем стандартные дженерики.
Начиная с 2003 года, когда компания консолидировала различные направления производства дженериков под брендом «Сандоз», мы наблюдаем высокий естественный рост бизнеса за счет увеличения продаж. В дополнение к этому, рост обусловлен рядом целевых приобретений, которые компания «Сандоз» осуществила в различных регионах и направлениях бизнеса, в том числе «Гексал» (Германия), «Эбеве Фарма» (Австрия) и «Фуджера Фармасьютикалс» (США).
Компания «Сандоз» представлена в Twitter. Подписывайтесь на новости компании по ссылке http://twitter.com/Sandoz_Global.
**По продажам в упаковках по данным ООО “АЙ ЭМ ЭС Хэлс”, январь-декабрь 2014
Amann R, Fuchs BM.
 Nat Rev Microbiol 2008; 6:339.
Nat Rev Microbiol 2008; 6:339.Zhao L. Nature Review. Microbiology, Sept 2013; 11:639-47
O’Hara AM&Shanahan F. Best Practice / Research Clinical Gastroenterology 2014; 28:585-97
Приказ N 231 от 9 июня 2003 г. Об утверждении отраслевого стандарта «Протокол ведения больных. Дисбактериоз кишечника»
| Гутафлос | Капли для приема внутрь рег. №: ЛП-005416 от 21.03.19 | |||
| Гутталакс® | Капли д/приема внутрь 0. Капли д/приема внутрь 0.75 г/100 мл: фл. 15 мл с пробкой-капельницей рег. №: П N015238/01 от 02.10.09 Дата перерегистрации: 01.08.17 | |||
| Гутталакс® | Таб. | |||
| Гуттасил | Капли д/приема внутрь 7.5 мг/1 мл: фл. 15 мл или 30 мл с дозатором рег. №: ЛП-001138 от 08.11.11 Дата перерегистрации: 09.11.16 | |||
| Гуттасил | Таб. | |||
| Гуттасил | Таб. 7.5 мг: 10 или 30 шт. рег. №: ЛП-003355 от 07.12.15 | |||
| Лаксигал | Капли для приема внутрь рег. №: П N012803/01
от 30.11.11 №: П N012803/01
от 30.11.11 | контакты: ТЕВА (Израиль) | ||
| Натрия пикосульфат | Капли д/приема внутрь 7.5 мг/мл: 15 мл или 25 мл фл.-капельницы; 10 мл, 15 мл или 25 мл фл. 1 шт. рег. №: ЛП-005627 от 02.07.19 | |||
| Натрия пикосульфат-ВТФ | Капли д/приема внутрь 7. | |||
| Пикодинар | Капли для приема внутрь рег. №: ЛП-004579 от 12.12.17 Дата перерегистрации: 22.01.19 | |||
| Регулакс® Пикосульфат | Капли для приема внутрь рег. №: П N011499/01
от 15.12.08
Дата перерегистрации: 11.11.19 №: П N011499/01
от 15.12.08
Дата перерегистрации: 11.11.19 | |||
| Слабикап | Капли для приема внутрь рег. №: Р N002754/01 от 10.10.08 | |||
| Слабилен® | Капли д/приема внутрь 7. | |||
| Слабилен® | Таб., покр. пленочной оболочкой, 5 мг: 10, 20 или 30 шт. рег. №: ЛП-002500 от 16.06.14 Дата перерегистрации: 19.11.20Таб. Таб., покр. пленочной оболочкой, 15 мг: 10, 20 или 30 шт. рег. №: ЛП-002500 от 16.06.14 Дата перерегистрации: 19.11.20 |
Как восстановить микрофлору кишечника с помощью питания и лекарственных препаратов?
В кишечнике каждого человека обитает около 50 триллионов разнообразных микроорганизмов, без которых пищеварительный тракт не смог бы полноценно выполнять свою основную функцию – усваивать питательные вещества из продуктов. Общий вес этих маленьких «жильцов» может достигать 3 кг, все они образуют кишечную микрофлору.
У здорового человека микрофлора состоит из 1% условно-патогенных микроорганизмов, среди которых дрожжеподобные грибки, стафилококки и клостридии. Остальные 99% совершенно безвредны. К ним относят бифидо- и лактобактерии, кишечные палочки, энтерококков, аэробов. Если баланс микроорганизмов отклоняется в сторону вредных, и их численность начинает превышать положенный 1%, а популяция полезных бактерий сокращается, значит у человека развивается дисбактериоз.
Остальные 99% совершенно безвредны. К ним относят бифидо- и лактобактерии, кишечные палочки, энтерококков, аэробов. Если баланс микроорганизмов отклоняется в сторону вредных, и их численность начинает превышать положенный 1%, а популяция полезных бактерий сокращается, значит у человека развивается дисбактериоз.
Внимание! Нарушение микрофлоры кишечника возникает по многочисленным причинам. Основные – затяжной прием слабительных, гормональных, антибактериальных препаратов, неправильное питание, диеты и голодания, болезни эндокринной системы, снижение иммунитета, оперативные вмешательства, частые стрессы и депрессии, переутомления, вредные привычки, последствия самостоятельной чистки организма.Очень важно поддерживать микрофлору кишечника. С этими задачами справляется комплекс пробиотиков Эльбифид — Essential Probiotics, который поддерживает баланс естественной микрофлоры кишечника, ответственной за качество иммунного ответа и гармонизацию работы пищеварительной системы.

Cтоит также обратить ваше внимание на Бифидогенный бальзам — Сибирский прополис Агатовый, который также плодотворно влияет на естественный баланс микрофлоры кишечника, стимулируя её рост. Улучшенная формула бальзама содержит ещё больше лактулозы и сибирских целебных трав.
Лекарственная терапия
При выраженном дисбактериозе микрофлору кишечника восстанавливают медикаментозным способом. Самостоятельно принимать препараты нельзя, поскольку можно еще сильнее усугубить ситуацию. Следует обратиться к врачу, который подберет наиболее подходящий метод лечения дисбактериоза и лекарственные средства. Могут быть назначены:
- антибиотики – показаны только в запущенных случаях для устранения вредной флоры;
- пребиотики – для создания благоприятных условий для жизни полезных микроорганизмов;
- пробиотики – живые микроорганизмы, аналогичные тем, которые обитают в здоровом кишечнике;
- симбиотики – для заселения кишечника полезными бактериями и создания подходящих условий для их жизнедеятельности;
- ферменты – для улучшения процесса переваривания пищи.

На какое средство падет выбор врача, зависит от симптоматики у больного. При диарее назначаются пробиотики, при задержке стула – пребиотики, при непостоянном стуле – симбиотики.
Питание
Микрофлору помогают восстановить некоторые продукты и народные средства. Соблюдение правильного питания – одно из важнейших условий для эффективного лечения дисбактериоза. Именно грамотно подобранные продукты позволяют наладить пищеварение, избавиться от проблем со стулом и снабдить организм недостающими микроорганизмами и витаминами.
При задержке стула рекомендовано употребление чернослива, свеклы, отрубей, семян льна, овсяной каши. При диарее – цветной капусты, печеных яблок, моркови, риса, приготовленных на пару рыбных и мясных блюд. При метеоризме – легкие бульоны, картофель, омлеты. Исключить в последнем случае придется бобовые, молоко, сладости и выпечку.
Ощутить комфорт и лёгкость в желудке благодаря уникальной композиции сибирских трав вам поможет Фиточай из диких трав № 5 (Комфортное пищеварение) из серии Baikal Tea Collection. Ромашка, курильский чай, подорожник и володушка нормализуют работу пищеварительной системы и восстанавливают микрофлору кишечника.
Ромашка, курильский чай, подорожник и володушка нормализуют работу пищеварительной системы и восстанавливают микрофлору кишечника.
В качестве перекуса можно использовать Питательный коктейль Ванильная лукума — Yoo Gо, богатый витаминами, аминокислотами и полезными жирами. Каждая порция — это полноценный полезный перекус, наполненный пищевыми волокнами, омега-3 ПНЖК, белком и L-карнитином. Сбалансированный состав обеспечивает организм жизненно важными нутриентами и помогает сохранить ощущение сытости долгое время.
Внимание! Для восстановления кишечной микрофлоры в домашних условиях все равно придется принимать пребиотики и пробиотики. Первые можно получить из чеснока, лука, банана, спаржи, отрубей. Вторые – из кефира и натурального йогурта. Обоими компонентами организм можно снабдить с помощью пищевых добавок.
При дисбактериозе полезно употреблять в пищу паровые овощи, запеченные фрукты, некислые соки, легкие супы, молочные и кисломолочные продукты, цельнозерновые крупы, миндаль. Можно включить в рацион нежирные сорта мяса и рыбы, зачерствелый белый хлеб, отруби, галеты. Под строгим запретом – жирные сорта мяса и рыбы, копчености, соленые, острые, маринованные, кислые продукты, жареные блюда, консервы, мороженое, мучные и кондитерские изделия, концентрированные бульоны, шоколад, перловка, соуса, крепкий чай и кофе, бобовые, грибы, алкоголь.
Можно включить в рацион нежирные сорта мяса и рыбы, зачерствелый белый хлеб, отруби, галеты. Под строгим запретом – жирные сорта мяса и рыбы, копчености, соленые, острые, маринованные, кислые продукты, жареные блюда, консервы, мороженое, мучные и кондитерские изделия, концентрированные бульоны, шоколад, перловка, соуса, крепкий чай и кофе, бобовые, грибы, алкоголь.
Лекарства от запора
Для облегчения хронического запора можно выбрать из множества лекарств. Некоторые из них отпускаются без рецепта, а другие требуют рецепта врача. Вы захотите узнать, какие типы лекарств доступны и какие еще существуют методы лечения, если они не работают.
Конечно, изменение образа жизни (например, увеличение количества клетчатки в рационе, употребление большего количества воды и физическая активность) обычно — это первое, что нужно попробовать. Ваш врач также может проверить, не могут ли быть частью проблемы какие-либо лекарства, которые вы принимаете для лечения других заболеваний.
Имейте в виду, что с любым типом слабительного, если вы принимаете их регулярно или в больших количествах, вы можете получить побочные эффекты, включая дисбаланс электролитов. Электролиты включают кальций, хлорид, калий, магний и натрий. Вашему организму они нужны для многих функций, поэтому обязательно сообщите своему врачу, если вы обнаружите, что вам нужно часто их использовать.
Средства, отпускаемые без рецепта
Многие люди начинают с продуктов, которые можно купить без рецепта. Ваш врач может помочь вам выбрать подходящий продукт.Следует иметь в виду одну вещь: ваш план страхования может покрывать некоторые из этих безрецептурных лекарств. Посоветуйтесь со своим врачом и в своей страховой компании, чтобы узнать, нужен ли вам рецепт, чтобы получить лучшее предложение.
Продолжение
Вот некоторые виды безрецептурных продуктов, которые вы можете употреблять:
Пищевые добавки с клетчаткой. Они впитывают воду, способствуя образованию объемного стула и стимулирующему работу кишечника. Обязательно пейте много воды с клетчаткой, чтобы она не блокировала вас. У некоторых людей это может вызвать вздутие живота и боль в животе.Обычные варианты:
Обязательно пейте много воды с клетчаткой, чтобы она не блокировала вас. У некоторых людей это может вызвать вздутие живота и боль в животе.Обычные варианты:
Осмотики. Они помогают втягивать воду в толстую кишку, делая стул более мягким. Они могут вызвать спастическую диарею и тошноту. Если вы пожилой человек или страдаете сердечной или почечной недостаточностью, сначала проконсультируйтесь с врачом. В аптеке ищите:
Стимуляторы. Лучше попробовать их, если у вас сильный запор и другие лекарства не подействовали. Они заставляют ваш кишечник сжиматься, и все начинает двигаться. Двумя наиболее распространенными из них являются бисакодил (Корректол, Дукодил, Дульколакс) и сенноциды (Сенексон, Сенокот).Некоторые люди злоупотребляют стимулирующими слабительными.
Продолжение
Размягчители стула. Вы можете получить их, если вам нужно избегать напряжения при движении, например, после операции. Они лучше всего подходят для краткосрочного использования. Они работают, всасывая воду из кишечника, чтобы смягчить стул. Докусат натрия (Colace) — это тот препарат, который можно легко найти.
Они работают, всасывая воду из кишечника, чтобы смягчить стул. Докусат натрия (Colace) — это тот препарат, который можно легко найти.
Помимо лечения запора в виде таблеток, ваш врач может также предложить суппозитории или клизмы:
Суппозитории. Они входят прямо в прямую кишку. Обычно они работают, заставляя ваш кишечник сжиматься, чтобы вы могли двигаться. Некоторые также смягчают стул. Глицерин и бисакодил (Дульколакс) являются типичным выбором.
Клизмы. С их помощью вы вводите жидкость прямо в прямую кишку. Иногда вы используете простую водопроводную воду, но бывают также клизмы с бисакодилом и клизмы с минеральным маслом. Жидкость смягчает стул и облегчает движения.
Смазочные средства слабительные. Скользкие вещества, такие как минеральное масло, облегчают прохождение стула через толстую кишку.
Рецептурные препараты
Если безрецептурные препараты не помогают, существует множество рецептурных лекарств, которые действуют по-разному. Поработайте со своим врачом, чтобы выяснить, какой тип лучше всего подходит для вашей ситуации.
Поработайте со своим врачом, чтобы выяснить, какой тип лучше всего подходит для вашей ситуации.
Продолжение
Лактулоза (Cephulac, Constulose, Duphalac, Enulose , Kristalose). Это осмотическое лекарство, которое втягивает воду в кишечник для размягчения и разжижения стула. Побочные эффекты включают газы, диарею, расстройство желудка и спазмы желудка.
Линаклотид (Линзесс). Это капсула, которую вы принимаете один раз в день. Он используется для лечения хронического идиопатического запора (CIC) и синдрома раздраженного кишечника с запором (IBS-C). Линаклотид может облегчить запор, втягивая воду в кишечник, поэтому стул легче отходит и способствует более частому опорожнению кишечника. Самый частый побочный эффект — диарея. Врачи могут предложить это, если другие методы лечения не работают.
Любипростон (Амитиза). Ваш врач может порекомендовать этот препарат, если у вас хронический запор или запор, вызванный опиоидами. Он также используется для лечения СРК-З (что означает, что запор является основным симптомом) у женщин. Препарат смягчает стул, добавляя в него больше воды, поэтому стул может пройти легко. Вы принимаете это лекарство два раза в день во время еды. Некоторые возможные побочные эффекты — головная боль, тошнота, диарея, боль в животе и рвота.
Он также используется для лечения СРК-З (что означает, что запор является основным симптомом) у женщин. Препарат смягчает стул, добавляя в него больше воды, поэтому стул может пройти легко. Вы принимаете это лекарство два раза в день во время еды. Некоторые возможные побочные эффекты — головная боль, тошнота, диарея, боль в животе и рвота.
Продолжение
Plecanatide (Trulance). Это таблетка, которую вы принимаете один раз в день. Он помогает организму вырабатывать жидкости в кишечнике, что способствует прохождению стула по кишечнику.Ваш врач может предложить это, если другие ваши методы лечения не работают. Препарат разработан специально для людей, страдающих хроническим идиопатическим запором (ХИЦ) и СРК-З. Диарея — один из возможных побочных эффектов.
Полиэтиленгликоль (PEG) (Golytely, Nulytely): Этот порошок смешивается с водой. Когда вы его пьете, в толстую кишку попадает много воды, чтобы помочь вам расслабиться. Общие побочные эффекты могут включать тошноту, вздутие живота, спазмы и рвоту. Немедленно сообщите своему врачу, если ваша рвота кровянистая или похожа на кофейную гущу, или если ваше сердце начинает быстро биться, если у вас одышка или боли в желудке становятся сильными.
Немедленно сообщите своему врачу, если ваша рвота кровянистая или похожа на кофейную гущу, или если ваше сердце начинает быстро биться, если у вас одышка или боли в желудке становятся сильными.
Прукалоприд (Мотегрити): Вы принимаете эту таблетку один раз в день. Это помогает вашей толстой кишке совершать движения, чтобы стул проходил через кишечник. Этот препарат также специально предназначен для лечения хронического идиопатического запора (CIC), что означает, что это длительный запор без известной причины. Общие побочные эффекты — головная боль, боль в животе, тошнота, диарея, рвота, головокружение и усталость. Это также может сильно изменить ваше настроение или поведение. Если это произойдет, немедленно обратитесь к врачу.
Другие виды лечения
Помимо отпускаемых без рецепта лекарств и лекарств, отпускаемых по рецепту (наряду с изменением образа жизни), вы также можете узнать об этих методах.
Биологическая обратная связь: Это помогает тренировать мышцы, контролирующие испражнение. Вы работаете с терапевтом, используя тренажер, который учит вас расслаблять мышцы тазового дна, чтобы обеспечить опорожнение кишечника.
Вы работаете с терапевтом, используя тренажер, который учит вас расслаблять мышцы тазового дна, чтобы обеспечить опорожнение кишечника.
Хирургия: Это редко требуется людям для лечения запора.Ваш врач может подумать, может ли операция по удалению части толстой кишки быть вариантом, если вы пробовали другие методы лечения, и ваш хронический запор вызван закупоркой, ректоцеле (при котором часть стенки прямой кишки выпирает во влагалище) или анальный разрыв (трещина) или сужение (стриктура). Операция по удалению всей толстой кишки требуется редко.
Силденафил нормализует прохождение кишечника в доклинических моделях запора
PLoS One. 2017; 12 (4): e0176673.
Сара К.Шарман
1 Кафедра биохимии и молекулярной биологии, Центр исследований рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Бьянка Н. Ислам
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Яли Хоу
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Марго Усри
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Эллисон Бриджес
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Нагендра Сингх
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Суббарамия Шридхар
2 Медицинский факультет, Отделение гастроэнтерологии и гепатологии, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Сатиш Рао
2 Кафедра медицины, отделение гастроэнтерологии и гепатологии, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Даррен Д.
 Браунинг
Браунинг1 Отдел биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Джон Грин, редактор
1 Департамент биохимии и молекулярной биологии, Центр исследования рака, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
2 Кафедра медицины, отделение гастроэнтерологии и гепатологии, Университет Огаста, Огаста, Джорджия, Соединенные Штаты Америки
Университетская больница Лландо, ВЕЛИКОБРИТАНИЯ
Конкурирующие интересы: Авторы заявили об отсутствии конкурирующих интересов.
Концепция: SKS DDB SR SS.
Формальный анализ: SKS.
Получение финансирования: DDB.
Расследование: SKS YH MU BI AB.
Методология: SKS DDB.

Администрация проекта: SKS DDB.
Визуализация: SKS DDB.
Написание — первоначальный эскиз: СКС.
Написание — просмотр и редактирование: DDB SR SS NS.
Поступила 09.11.2016; Принято 2017 г. 16 апреля.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника ссылки на эту статью. другими статьями в PMC.Abstract
Агонисты гуанилилциклазы-C (GC-C) повышают уровни цГМФ в кишечном эпителии, способствуя секреции.Этот процесс лежит в основе использования экзогенных агонистов GC-C, таких как линаклотид, для лечения хронического идиопатического запора (CIC) и синдрома раздраженного кишечника с запором (IBS-C). Поскольку агонисты GC-C имеют ограниченное применение у педиатрических пациентов, существует потребность в альтернативных средствах, повышающих цГМФ, которые эффективны в кишечнике. Настоящее исследование было направлено на определение того, оказывает ли силденафил, ингибитор ФДЭ-5, действие, подобное линаклотиду, на доклинических моделях запора. Пероральное введение силденафила вызывало повышение уровня цГМФ в кишечном эпителии мышей, демонстрируя, что блокирование распада цГМФ является альтернативным подходом к увеличению цГМФ в кишечнике.И линаклотид, и силденафил снижали пролиферацию и увеличивали дифференцировку в слизистой оболочке толстой кишки, что указывает на общие пути-мишени. Гомеостатические эффекты цГМФ требовали обновления кишечника, поскольку максимальные эффекты наблюдались через 3 дня лечения. Ни обработка линаклотидом, ни силденафилом не влияла на кишечный транзит или содержание воды в фекальных гранулах у здоровых мышей. Чтобы проверить эффективность повышения цГМФ на модели функционального нарушения моторики, мышей лечили декстрансульфатом натрия (DSS), чтобы вызвать колит, и им давали возможность восстановиться в течение нескольких недель.
Поскольку агонисты GC-C имеют ограниченное применение у педиатрических пациентов, существует потребность в альтернативных средствах, повышающих цГМФ, которые эффективны в кишечнике. Настоящее исследование было направлено на определение того, оказывает ли силденафил, ингибитор ФДЭ-5, действие, подобное линаклотиду, на доклинических моделях запора. Пероральное введение силденафила вызывало повышение уровня цГМФ в кишечном эпителии мышей, демонстрируя, что блокирование распада цГМФ является альтернативным подходом к увеличению цГМФ в кишечнике.И линаклотид, и силденафил снижали пролиферацию и увеличивали дифференцировку в слизистой оболочке толстой кишки, что указывает на общие пути-мишени. Гомеостатические эффекты цГМФ требовали обновления кишечника, поскольку максимальные эффекты наблюдались через 3 дня лечения. Ни обработка линаклотидом, ни силденафилом не влияла на кишечный транзит или содержание воды в фекальных гранулах у здоровых мышей. Чтобы проверить эффективность повышения цГМФ на модели функционального нарушения моторики, мышей лечили декстрансульфатом натрия (DSS), чтобы вызвать колит, и им давали возможность восстановиться в течение нескольких недель. Выздоровевшие животные демонстрировали более медленный транзит, но повышенное содержание воды в фекалиях. Острая доза силденафила была способна нормализовать транзит и содержание воды в фекалиях на животной модели DSS-восстановления, а также при запоре, вызванном лоперамидом. Более высокое содержание воды в фекалиях у выздоровевших животных было связано с нарушением эпителиального барьера, который нормализовался лечением силденафилом. Взятые вместе, наши результаты показывают, что силденафил может оказывать такое же действие на кишечник, как и линаклотид, и может оказывать терапевтическое действие на пациентов с ЦИК, СРК-З и постинфекционным СРК.
Выздоровевшие животные демонстрировали более медленный транзит, но повышенное содержание воды в фекалиях. Острая доза силденафила была способна нормализовать транзит и содержание воды в фекалиях на животной модели DSS-восстановления, а также при запоре, вызванном лоперамидом. Более высокое содержание воды в фекалиях у выздоровевших животных было связано с нарушением эпителиального барьера, который нормализовался лечением силденафилом. Взятые вместе, наши результаты показывают, что силденафил может оказывать такое же действие на кишечник, как и линаклотид, и может оказывать терапевтическое действие на пациентов с ЦИК, СРК-З и постинфекционным СРК.
Введение
Синдром раздраженного кишечника (СРК) — это функциональное желудочно-кишечное расстройство, характеризующееся изменением привычек кишечника и болями в животе, которые отрицательно сказываются на качестве жизни. СРК подразделяется на подклассы с преобладанием запора (СРК-З), с преобладанием диареи (СРК-Д) или смешанными симптомами (СРК-М). От СРК нет лекарства, и современные стратегии лечения часто требуют, чтобы пациенты принимали несколько лекарств, чтобы контролировать свои симптомы [1]. Наполнители, слабительные и противодиарейные средства назначаются, чтобы помочь нормализовать изменения в привычках кишечника, в то время как трициклические антидепрессанты и спазмолитики направлены на минимизацию висцеральной боли, связанной с заболеванием [2].Различная эффективность этого подхода к лечению СРК, ориентированного на симптомы, подчеркивает необходимость альтернатив.
От СРК нет лекарства, и современные стратегии лечения часто требуют, чтобы пациенты принимали несколько лекарств, чтобы контролировать свои симптомы [1]. Наполнители, слабительные и противодиарейные средства назначаются, чтобы помочь нормализовать изменения в привычках кишечника, в то время как трициклические антидепрессанты и спазмолитики направлены на минимизацию висцеральной боли, связанной с заболеванием [2].Различная эффективность этого подхода к лечению СРК, ориентированного на симптомы, подчеркивает необходимость альтернатив.
Основными клиническими признаками СРК являются изменения перистальтики кишечника, секреции и висцеральных ощущений. Хотя основная причина СРК неизвестна, многочисленные исследования указывают на важную роль 5-гидрокситриптамина (5-HT, серотонин) [3,4]. Изменения уровней серотонина и плотности энтерохромаффинных клеток часто встречаются у пациентов с СРК, и серотонин играет важную роль в регуляции перистальтики кишечника и кишечной ноцицепции [5,6,7]. В поддержку этой идеи фармакологическое воздействие на серотониновую систему имело определенный успех в клинике. Селективные ингибиторы обратного захвата серотонина (СИОЗС) изменяют моторику и уменьшают висцеральную боль, но не имеют убедительного преимущества при СРК [8]. Агонисты рецепторов 5HT-4, такие как прукалоприд, стимулируют перистальтический рефлекс, тем самым ускоряя желудочно-кишечный транзит и подавляя висцеральную гиперчувствительность [9,10,11]. Кроме того, антагонисты рецепторов 5HT-3 задерживают транзит, но также облегчают висцеральную боль у пациентов с СРК-Д [12].Хотя эти препараты эффективны для некоторых пациентов, они не устраняют все симптомы СРК.
В поддержку этой идеи фармакологическое воздействие на серотониновую систему имело определенный успех в клинике. Селективные ингибиторы обратного захвата серотонина (СИОЗС) изменяют моторику и уменьшают висцеральную боль, но не имеют убедительного преимущества при СРК [8]. Агонисты рецепторов 5HT-4, такие как прукалоприд, стимулируют перистальтический рефлекс, тем самым ускоряя желудочно-кишечный транзит и подавляя висцеральную гиперчувствительность [9,10,11]. Кроме того, антагонисты рецепторов 5HT-3 задерживают транзит, но также облегчают висцеральную боль у пациентов с СРК-Д [12].Хотя эти препараты эффективны для некоторых пациентов, они не устраняют все симптомы СРК.
Хорошо известно, что циклический гуанозинмонофосфат (цГМФ) активирует секрецию в кишечнике, регулируя ионные каналы, такие как регулятор трансмембранной проводимости при муковисцидозе (CFTR) [13,14]. Кишечные гормоны гуанилин и урогуанилин увеличивают цГМФ за счет связывания и активации эпителиальной гуанилилциклазы-C (GC-C). Агонисты GC-C — это новый класс лекарств, который появился для лечения IBS-C и CIC.Линаклотид в настоящее время является единственным членом этого семейства, одобренным FDA, и увеличивает уровни цГМФ в кишечном эпителии, стимулируя рецепторы GC-C [15,16]. Повышенная секреция жидкости в ответ на линаклотид, вероятно, играет ключевую роль в терапевтическом эффекте препарата при запоре [17]. Однако было показано, что линаклотид влияет на нервно-мышечную функцию и уменьшает висцеральную боль у людей, а также у грызунов, что предполагает дополнительную роль передачи сигналов цГМФ в кишечнике [18,19].Многообещающие эффекты линаклотида при запоре подчеркивают потенциальную важность передачи сигналов цГМФ в лечении желудочно-кишечных заболеваний. Доклинические исследования показывают, что у мышей с дефицитом сигнальных компонентов цГМФ наблюдается дисфункция кишечного барьера, более высокие уровни пролиферации и апоптоза, а также сниженная дифференцировка секреторных клеток в кишечном эпителии [20,21,22].
Агонисты GC-C — это новый класс лекарств, который появился для лечения IBS-C и CIC.Линаклотид в настоящее время является единственным членом этого семейства, одобренным FDA, и увеличивает уровни цГМФ в кишечном эпителии, стимулируя рецепторы GC-C [15,16]. Повышенная секреция жидкости в ответ на линаклотид, вероятно, играет ключевую роль в терапевтическом эффекте препарата при запоре [17]. Однако было показано, что линаклотид влияет на нервно-мышечную функцию и уменьшает висцеральную боль у людей, а также у грызунов, что предполагает дополнительную роль передачи сигналов цГМФ в кишечнике [18,19].Многообещающие эффекты линаклотида при запоре подчеркивают потенциальную важность передачи сигналов цГМФ в лечении желудочно-кишечных заболеваний. Доклинические исследования показывают, что у мышей с дефицитом сигнальных компонентов цГМФ наблюдается дисфункция кишечного барьера, более высокие уровни пролиферации и апоптоза, а также сниженная дифференцировка секреторных клеток в кишечном эпителии [20,21,22]. Хотя механизм, лежащий в основе регуляции секреции цГМФ, понятен, механистические детали влияния цГМФ на моторику или гомеостаз далеки от ясности.
Хотя механизм, лежащий в основе регуляции секреции цГМФ, понятен, механистические детали влияния цГМФ на моторику или гомеостаз далеки от ясности.
Недавно сообщалось, что блокирование деградации цГМФ с помощью ингибитора фосфодиэстеразы 5 (ФДЭ-5) варденафила приводит к увеличению цГМФ и изменению гомеостаза в кишечном эпителии мышей [23]. Поскольку как ингибиторы ФДЭ-5, так и агонисты GC-C, такие как линаклотид, увеличивают cGMP в эпителии кишечника, эти препараты могут иметь аналогичную терапевтическую ценность для IBS-C и CIC. Поскольку ингибиторы ФДЭ-5, такие как силденафил, безопасны для длительного применения у педиатрических пациентов, этот класс препаратов может предложить альтернативу линаклотиду у детей до 17 лет, которым линаклотид противопоказан.В настоящем исследовании проверялась способность силденафила регулировать прохождение кишечника на доклинических моделях запора. Силденафил не влиял на кишечный транзит или содержание воды в кале у здоровых мышей. Однако в модели запора с восстановлением декстрансульфата натрия (DSS) и силденафил, и линаклотид нормализовали время прохождения и содержание воды в фекалиях, которые в модели увеличены. Кроме того, силденафил и линаклотид были одинаково эффективны при нормализации времени транзита в модели запора, вызванного опиоидами (OIC).Результаты, представленные здесь, предполагают, что ингибиторы ФДЭ-5 могут быть эффективным средством лечения СРК-З и поствоспалительного СРК.
Методы
Животные и введение лекарств
Это исследование было проведено в соответствии с рекомендациями Руководства по уходу и использованию лабораторных животных Национального института здоровья, и все процедуры на животных выполнялись в соответствии с протоколами (2010–2010 гг.) 0201, 2011–0318), одобренный Комитетом по уходу и использованию животных (IACUC) Университета Огаста.Эвтаназию мышей проводили путем удушения углекислым газом и торакотомии, и были приложены все усилия, чтобы минимизировать стресс и страдания. Мышей CD1 в возрасте от шести до восьми недель покупали в Harlan Laboratories (Индианаполис, Индиана, США), а мышей C57 / BL6 покупали в Jackson Laboratories (Бар-Харбор, Мэн, США). Мышей содержали в стандартных условиях с неограниченным доступом к пище и воде. Самцов мышей использовали для ИГХ, анализов цГМФ и для модели восстановления воспаления. Для анализов кишечного транзита использовали как самцов, так и самок мышей.Цитрат силденафила фармацевтической чистоты растирали пестиком в ступке и хранили в виде суспензии в ди-H 2 O при -20 ° C. Исходя из среднего потребления воды на животное, исходный силденафил был добавлен в питьевую воду в концентрациях, приблизительно равных 0,36-17 мг / кг в день на мышь. Если не указано иное, доза силденафила, вводимая с питьевой водой, была эквивалентна 5,7 мг / кг в день. Для перорального желудочного зондирования и внутрибрюшинной инъекции мышам вводили 100 мкл 1.4 мг / мл силденафила. Для внутрибрюшинных инъекций варденафила варденафил фармацевтического качества хранили замороженным в ДМСО при концентрации 1,5 мг / мл и разбавляли 1/10 в PBS перед инъекцией (100 мкл дважды в день). Линаклотид получали измельчением содержимого капсул Linzess ® в di-H 2 O с использованием гомогенизатора тканей и хранили в аликвотах при -80 ° C. Мышам ежедневно вводили через зонд 100 мкл суспензии линаклотида в концентрации 2,07 мкг / мл. Лоперамид HCl (Sigma-Aldrich) растворяли в ди-H 2 O в концентрации 2.5 мг / мл. Мышам вводили 100 мкл лоперамида через желудочный зонд за час до анализа кишечного транзита. Все остальные реагенты были приобретены в Fisher Scientific (Уолтем, Массачусетс, США).
Измерения ИГХ и цГМФ
Ткани животных обрабатывали для гистологического анализа, как описано ранее [20]. Вкратце, ткани фиксировали 10% формальдегидом, заключали в парафиновые блоки и делали срезы с помощью гистологического ядра Университета Огаста. Ткани зондировали с использованием антител к CgA (1: 200; Immunostar, Hudson, WI, США), Ki-67 (1: 100; Dako Cytomation, Carpinteria, CA, США), расщепленной каспазе-3 (1: 500; Cell Signaling, Данверс, Массачусетс, США) и 5-HT (1: 5000; Immunostar, Hudson, WI, США).Визуализацию Ki-67 и расщепленных антител к каспазе проводили с использованием набора ImmunoCruz ABC (Santa Cruz Biotechnology, Dalls, TX, USA). Чтобы гарантировать специфичность антител 5-HT и CgA, мы использовали коммерчески доступный смешанный пул IgG в качестве контроля изотипа, который ничего не окрашивал в наших срезах. Бокаловидные клетки визуализировали с использованием окрашивания Шиффом периодической кислоты Alcian Blue (AB / PAS), которое выполняли с помощью гистологического ядра Университета Августа. Гистологическая количественная оценка и анализ проводились отдельно двумя лицами, не знавшими лечения.Для каждой мыши было подсчитано не менее 10 различных секций, содержащих приблизительно 8 крипт на секцию. Уровень цГМФ в слизистой оболочке толстой кишки мышей измеряли, как описано ранее [23], с использованием набора для циклического ИФА GMP (Cayman, Ann Arbor, MI).
Анализ кишечного транзита
Анализ кишечного транзита был модифицирован по сравнению с ранее описанными методами [24,25]. Вкратце, животных не кормили в течение ночи перед экспериментами со свободным доступом к воде. Мышам вводили через зонд 100 мкл муки из древесного угля (10% древесного угля, 5% гуммиарабика в di-H 2 O) и помещали по отдельности в чистые клетки для мониторинга.В отношении общего желудочно-кишечного транзита мышей наблюдали каждые пять минут и регистрировали время от введения через зонд угольной муки до изгнания помеченного углем фекального осадка [26]. Для транзита через верхний отдел желудочно-кишечного тракта мышей умерщвляли через десять минут после введения угольной муки и удаляли тонкий кишечник. Расстояние до передней части угля и общая длина тонкой кишки от желудка до слепой кишки были измерены для расчета верхнего транзита. Для исследований острых лекарств мышам вводили через зонд силденафил или линаклотид за час до приема пищи с углем.Долгосрочное введение препаратов начиналось за пять дней до проведения анализа транзита. Для определения содержания воды в фекалиях у каждой мыши собирали отдельные фекальные гранулы и взвешивали. Гранулы сушили в печи при 105 ° C в течение 24 часов, затем повторно взвешивали. Содержание воды рассчитывали по следующей формуле: ((влажный вес — сухой вес) / влажный вес) * 100.
Модель восстановления воспаления, вызванного DSS
Мышей C57 / BL6 в возрасте от шести до восьми недель лечили 3% DSS (m.ш. 36000–50000; MP Biomedicals, Санта-Ана, Калифорния, США) ad libitum в питьевой воде в течение пяти дней. Мышам давали выздоравливать с помощью обычной питьевой воды в течение трех недель. Вес тела контролировали ежедневно на протяжении всего исследования. После двух недель выздоровления мышей случайным образом разделили на контрольную и экспериментальную группы. Долгосрочное лечение силденафилом или линаклотидом было начато в течение последней недели выздоровления. Острое лечение силденафилом и линаклотидом вводили за час до начала анализа транзита.
Анализ проницаемости барьера
Мышей C57 / BL6 в возрасте от шести до восьми недель либо не лечили, либо лечили 2% DSS в течение пяти дней. Мышей, получавших DSS, случайным образом разделили на две группы: контрольную и силденафиловую. Мышам вводили силденафил через желудочный зонд накануне вечером и за час до введения FITC. Для измерения проницаемости барьера каждой группе мышей плюс необработанной контрольной группе вводили через зонд 100 мкл FITC-декстрана (100 мг / мл; 4 кДа; Sigma-Aldrich) после ночного голодания.Через 90 минут после введения через желудочный зонд кровь собирали из поднижнечелюстной вены у каждой мыши и сыворотку анализировали флуориметрическим методом для определения концентрации FITC-декстрана.
Вестерн-блот-анализ
Слизистую оболочку толстой кишки соскребали в ледяном буфере для лизиса (50 мМ Трис-HCl, 1 мМ ЭДТА, 1% NP-40, 150 мМ NaCl) с добавлением смеси ингибиторов протеаз и фосфатаз (CalBioChem). Лизаты тканей были приготовлены и разделены на гелях для ПААГ. Лизаты подвергали иммуноблот-анализу с использованием антител к следующим антигенам: окклюдину (1: 50000; AbCam), Cldn4 (1: 1000; Санта-Крус) и β-актину (1: 3000; Sigma).
Статистический анализ
Результаты представлены как среднее +/- SEM. Время прохождения и содержание воды в фекалиях оценивали с помощью одностороннего дисперсионного анализа (ANOVA) с последующим тестом множественных сравнений Тьюки. Все остальные сравнения проводились с помощью непарного t-критерия Стьюдента. Различия в группах считались достоверными при Р <0,05.
Результаты
Ингибиторы ФДЭ-5 увеличивают цГМФ и регулируют гомеостаз в слизистой оболочке толстой кишки мыши
Гуанилин и урогуанилин представляют собой кишечные гормоны, которые увеличивают цГМФ путем связывания и активации эпителиального GC-C.С помощью этой системы, генерирующей эндогенный цГМФ, блокирование деградации цГМФ с помощью ингибиторов ФДЭ-5 может повысить уровни цГМФ. Недавно сообщалось, что повышение уровней цГМФ при внутрибрюшинной (IP) инъекции ингибитора ФДЭ-5 варденафила оказывает сильное влияние на гомеостаз в эпителии толстой кишки [23]. В настоящем исследовании однократная доза ингибитора ФДЭ-5 силденафила, вводимая внутрибрюшинно или через желудочный зонд, увеличивала уровни цГМФ в слизистой оболочке толстой кишки (в 15,2 раза и 11,7 раза соответственно; p <0.001; ). Кроме того, силденафил, вводимый мышам ad libitum с питьевой водой, также увеличивал уровни цГМФ в толстой кишке (в 8,6 раза; p <0,001;). В дозах, используемых в наших исследованиях, включение силденафила в воду не оказало значительного влияния на суточное потребление воды по сравнению с контролем (). В соответствии с предыдущим исследованием с использованием варденафила, введение силденафила значительно увеличивало количество дифференцированных бокаловидных клеток в эпителии толстой кишки и уменьшало пролиферирующий компартмент (2).Лечение силденафилом также увеличивало плотность CgA-положительных энтероэндокринных (ЕЕ) клеток, и этот эффект был насыщенным с ЕС 50 1,5 мг / кг ().
Ингибиторы ФДЭ-5 увеличивают цГМФ и регулируют гомеостаз в эпителии толстой кишки.(A) Уровни цГМФ в слизистой оболочке кишечника нелеченых мышей (Ctrl) или через 5 часов после введения через зонд (Gav) или внутрибрюшинной инъекции (IP) варденафила или силденафила, или мышей, получавших силденафил в воде ad libitum (Sild Water ) на 5 дней.(B) Ежедневное потребление мышами только воды (контроль) или воды, содержащей 35 мкг / мл силденафила. (C, D) Количественное определение бокаловидных клеток (ABPAS) и (E, F) Ki-67-положительных клеток в слизистой оболочке толстой кишки мышей CD-1, получавших варденафил IP (вард) или силденафил в питьевой воде (сайд) в течение 5 дней . Данные представлены в виде средних значений, планки ошибок представляют SEM, n = 6 (A, B), n = 3 (D, F). * P <0,05, *** P <0,001 по двустороннему t-критерию Стьюдента.
Силденафил увеличивает плотность клеток ЕЕ в слизистой оболочке толстой кишки здоровых мышей, но не влияет на время прохождения или содержание воды в фекалиях.(A) Количественная оценка энтероэндокринных клеток (CgA) из окрашенных срезов тканей толстой кишки мышей, получавших в течение пяти дней силденафил, линаклотид или необработанных (Ctrl). (B) Количественная оценка энтероэндокринных клеток в толстой кишке мышей, получавших различные дозы силденафила ad libitum в питьевой воде в течение пяти дней. (C) CgA-положительные клетки с течением времени после лечения ad libitum силденафилом. Мышей C57 / BL6 лечили силденафилом или линаклотидом в течение пяти дней до анализа кишечного транзита (D) общего транзита или (E) верхнего кишечного транзита.(F) Фекальные гранулы были собраны из анализов транзита и измерены на содержание воды в фекалиях. Данные представлены в виде средних значений, планки ошибок представляют SEM, n = 3 (A-C), n = 12 (D-E). * P <0,05, ** P <0,005 по двустороннему t-критерию Стьюдента, каждую экспериментальную группу сравнивают с контролем (A, B) или временем 0 (C).
Гуанилин и мыши с нокаутом GC-C демонстрируют измененный гомеостаз в толстой кишке, но эффекты экзогенного лиганда GC-C ранее не исследовались. Здесь было обнаружено, что введение линаклотида мышам имело такой же эффект на гомеостаз, что и ингибиторы ФДЭ-5 (2).Биологические эффекты линаклотида проявляются в просвете за счет активации GC-C, специфически экспрессируемой в кишечном эпителии. Это контрастирует с силденафилом, который всасывается в кишечнике и оказывает системное действие на многие ткани, помимо эпителия толстой кишки. Поскольку линаклотид и силденафил имеют сходные эффекты на гомеостаз кишечника, вполне вероятно, что действие силденафила в этой ткани связано с его способностью увеличивать цГМФ в эпителии толстой кишки за счет усиления эффектов эндогенного лиганда GC-C, а не косвенно, влияя на другие ткани.Поскольку известно, что линаклотид полезен при лечении IBS-C и CIC, было высказано предположение, что силденафил также может использоваться для увеличения кишечного транзита в моделях запора. Поскольку считается, что терапевтические эффекты линаклотида включают регуляцию секреции и моторики, было интересно определить, может ли силденафил влиять на транзит кишечника. Однако было обнаружено, что ни лечение силденафилом, ни линаклотид не влияло на транзит у здоровых мышей (2). Одним из наиболее распространенных побочных эффектов линаклотида является диарея из-за чрезмерной активации GC-C и последующей секреции.Однако при используемых дозах препаратов изменения содержания воды в кале не наблюдалось ().
Мыши, выздоровевшие от вызванного DSS повреждения кишечника, имитирующего постинфекционный СРК
Как сообщалось ранее [27,28,29], введение DSS (3%) мышам в течение пяти дней в питьевой воде вызывало хорошо выраженный воспалительный ответ. что сопровождалось потерей массы тела (). Мышам давали возможность восстановиться в течение трех недель. Во время анализа транзита масса тела нормализовалась, а симптомы заболевания в значительной степени исчезли, что свидетельствует о том, что мыши оправились от вызванного DSS воспаления кишечника.Гистологический анализ показал, что выздоровевшие животные продолжали демонстрировать признаки остаточного, но стабильного заболевания, отмеченного пятнами отека и потерей крипт (). Кишечный транзит был значительно медленнее у мышей, выздоровевших после DSS, по сравнению со здоровыми мышами (). Это изменение в транзите было стабильным в течение нескольких недель (). Хотя повреждающие эффекты DSS более выражены в дистальном отделе толстой кишки, у выздоровевших мышей наблюдался более медленный транзит по верхнему кишечнику, а также общий транзит по кишечнику (). Несмотря на снижение транзита у выздоровевших мышей, содержание воды в фекалиях было выше, чем у соответствующих контрольных животных ().
У мышей, выздоравливающих от вызванного DSS воспаления, увеличилось время прохождения через кишечник и увеличилось содержание воды в фекалиях.(A) Мышам C57 / BL6 в возрасте 6–8 недель вводили 3% DSS в питьевой воде в течение пяти дней, затем давали возможность восстановиться в течение 3 недель. (B) Окрашивание H&E и AB / PAS участка дистального отдела толстой кишки здоровой мыши и DSS-восстановленной мыши показывает остаточное воспаление у выздоравливающих мышей. Стрелки показывают отек (верхняя панель) и потеря крипты (нижняя панель) у выздоровевших животных. (C) Время прохождения через кишечник для DSS-восстановленных мышей для разного времени восстановления.(D) Расстояние, на которое введенный через зонд болюс древесного угля прошел за 10 минут у мышей, восстановленных после DSS в течение трех недель, по сравнению со здоровыми мышами. (E) Содержание воды в фекалиях здоровых мышей и мышей, выздоровевших с DSS. Данные показаны как средние, полосы ошибок представляют SEM, n = 6 (C-E). * P <0,05, *** P <0,001 по двустороннему t-критерию Стьюдента.
Силденафил снижает симптомы СРК у мышей с выздоровлением DSS.
Мыши с выздоровлением DSS показали пониженное количество энтерохромаффинных (ЕС) клеток в эпителии толстой кишки по сравнению со здоровыми мышами ().Обработка силденафилом в течение пяти дней уменьшила дефицит этих 5-HT-окрашивающих клеток и частично вернула плотность к плотности здоровых мышей, хотя она не достигла значимости (). Кроме того, лечение мышей силденафилом или линаклотидом сокращало время транзита у DSS-восстановленных мышей почти до нормальных уровней, наблюдаемых у здоровых контролей (). Примечательно, что в этой модели даже резкая доза любого препарата была эффективной для сокращения времени прохождения через кишечник. Этот результат указывает на то, что плотность ЕС-клеток вряд ли будет способствовать терапевтическому эффекту любого препарата в этой модели, поскольку для нормализации количества ЕС-клеток потребовалось несколько дней лечения силденафилом.Кроме того, лечение силденафилом не повлияло на время транзита в тонком кишечнике, что позволяет предположить, что регуляция транзита в этой модели в значительной степени обусловлена повышением цГМФ в толстой кишке (2).
Силденафил снижает время прохождения через кишечник в модели восстановления СРК с помощью DSS.(A, B) Количественное определение 5-HT-положительных клеток в окрашенных срезах толстой кишки здоровых мышей или тех, которые были восстановлены после обработки DSS (восстановление DSS). Мышей либо не лечили контрольными (Ctrl), либо лечили силденафилом в течение пяти дней (Sild).(C) Время прохождения через кишечник и (D) расстояние, пройденное введенным через зонд болюсом древесного угля, были измерены у здоровых и выздоровевших мышей. Мышей либо не лечили (Ctrl), либо лечили силденафилом или линаклотидом в кратчайшие сроки (1 час; Acute Sild, Acute Lin соответственно) и 5 дней или (Sild, Lin соответственно). Данные представлены в виде средних значений, планки погрешностей представляют SEM, n = 6 (B), n = 12 (C-D). * P <0,05, ** P <0,005, *** P <0,001 по результатам однофакторного дисперсионного анализа и апостериорного анализа Тьюки.
Несмотря на более медленный транзит мышей, восстановленных с помощью DSS, общий фекальный выход парадоксальным образом был немного выше, чем у нелеченных животных ().Однако общая сухая масса была значительно меньше у больных животных, что указывает на то, что дополнительная масса была связана с водой в стуле. Действительно, средний процент воды на фекальный осадок был выше у больных животных (). Введение силденафила или линаклотида нормализовало общий фекальный диурез и содержание воды в фекальных гранулах. Этот эффект наблюдался вне зависимости от того, вводили ли препараты быстро (за час до измерения) или в течение длительного периода (5 дней). В соответствии с частичным восстановлением перистальтики кишечника силденафил и линаклотид частично восстанавливали общую сухую массу.Эти результаты предполагают, что остаточное воспаление в толстой кишке мышей с восстановленным DSS более точно моделирует PI-IBS или язвенный колит низкой степени. Действительно, нарушение барьера при остром лечении DSS было восстановлено лечением силденафилом (). Нокаутные животные с дефицитом сигнальных компонентов цГМФ имеют нарушенный кишечный барьер, что, как предполагается, вызвано сниженной экспрессией соединительных белков [23,30,31]. В соответствии с этой идеей, уровни окклюдина и клаудина 4 в эпителии толстой кишки были увеличены при лечении силденафилом по сравнению с необработанным контролем ().
Силденафил регулирует содержание воды в фекалиях у DSS-восстановленных мышей.Фекальные гранулы здоровых мышей или те, что были восстановлены после обработки DSS (восстановление DSS), собирали для измерения (A) общей влажной и сухой массы гранул и (B) содержания воды в фекалиях. Мышей либо не лечили (Ctrl), либо лечили силденафилом или линаклотидом в кратчайшие сроки (1 час; Acute Sild, Acute Lin соответственно) или в течение 5 дней (Sild, Lin соответственно). (C) Мышам давали воду (здоровые) или 3% DSS в течение 5 дней (DSS).Барьерная функция оценивалась с использованием подхода FITC-декстран, как описано в материалах и методах. Мышей, подвергшихся воздействию DSS, либо не лечили (Ctrl), либо вводили острую дозу силденафила (Sild). (D) Уровни белков плотного соединения клаудина 4 и окклюдина измеряли вестерн-блоттингом на слизистой оболочке необработанных мышей (Ctrl) и мышей, получавших силденафил в течение 5 дней (Sild). Данные показаны как средние, полосы ошибок представляют SEM, n = 12 (A, B), n = 6 (C, D). * P <0,05, *** P <0,001 по результатам однофакторного дисперсионного анализа и апостериорного анализа Тьюки.
Силденафил подавляет запор, вызванный лоперамидом
Сообщалось, что линаклотид облегчает запор, регулируя как секрецию, так и моторику. Маловероятно, чтобы нормализация транзита, связанная с лечением силденафилом у мышей, получавших DSS, была связана с повышенной секрецией, поскольку сырой вес фекалий был снижен у обработанных животных. Это говорит о том, что регулирование кишечного транзита при лечении силденафилом более вероятно из-за прямого воздействия на перистальтику кишечника.Для дальнейшего изучения этой идеи была исследована способность силденафила нормализовать транзит у животных, получавших лоперамид. Лоперамид является агонистом μ-опиоидных рецепторов, который действует на мышечно-кишечное сплетение толстой кишки, уменьшая сокращения гладких мышц и, следовательно, моделирует запор, вызванный опиоидами [32]. Помимо регулирования транзита в модели восстановления DSS, силденафил также был способен нормализовать транзит у мышей, получавших лоперамид. Введение лоперамида мышам почти вдвое увеличивало время прохождения через кишечник ().И острое (один час), и пятидневное лечение мышей силденафилом было способно блокировать вызванное лоперамидом увеличение времени прохождения через кишечник (). Лоперамид также резко снизил транзит в тонком кишечнике, но лечение силденафилом на это не повлияло (). Как и ожидалось для мышей, которым вводили лоперамид, уменьшение транзита сопровождалось уменьшением содержания воды в фекалиях (). В отличие от модели восстановления DSS, описанной выше, но в соответствии с увеличенным транзитом, введение силденафила увеличивало содержание воды в фекалиях у мышей, получавших лоперамид.
Силденафил нормализует транзит на модели запора, вызванного лоперамидом.Мышам вводили носитель (здоровые) или лоперамид в дозе 10 мг / кг (при запоре). (A) Общий кишечный транзит, (B) расстояние, пройденное введенным через зонд болюсом древесного угля, и (C) содержание воды в фекалиях измеряли у необработанных (Ctrl) или обработанных силденафилом (Sild) мышей, как указано. Данные показаны как средние, полосы ошибок представляют SEM, n = 12 (A-C). * P <0,05, *** P <0,001 по результатам однофакторного дисперсионного анализа и апостериорного анализа Тьюки.
Обсуждение
Синдром раздраженного кишечника — серьезная проблема для здоровья в Соединенных Штатах, и существует потребность в более эффективных методах лечения. Клинический успех линаклотида, агониста GC-C, демонстрирует полезность повышения цГМФ в кишечном эпителии для лечения пациентов с СРК-З и ЦИК. Однако механизм действия полностью не изучен, и его противопоказание у педиатрических пациентов является важным ограничением. Альтернативный подход к увеличению цГМФ заключается в ингибировании деградации цГМФ путем блокирования ФДЭ-5.Действительно, недавно было показано, что введение варденафила мышам увеличивает цГМФ в слизистой оболочке кишечника и изменяет гомеостаз кишечника [23]. Данные, представленные здесь, демонстрируют, что силденафил, другой ингибитор ФДЭ-5, может вызывать те же гомеостатические изменения при пероральном введении в дозах, используемых для лечения эректильной дисфункции у людей. Кроме того, мы впервые показываем, что агонист GC-C линаклотид может вызывать аналогичные гомеостатические изменения в толстой кишке. Это подтверждает идею о том, что гомеостатические эффекты силденафила в толстой кишке являются результатом увеличения эпителиального цГМФ, а не косвенных эффектов, возникающих в результате системной циркуляции этого препарата.Механизм, лежащий в основе эффекта цГМФ на гомеостаз кишечника, плохо изучен, но поскольку оба препарата требовали нескольких дней для максимального эффекта, вероятно, важен цикл кишечника.
Сходные эффекты силденафила и линаклотида на гомеостаз кишечника побудили нас определить, были ли эти препараты одинаково эффективны при лечении запоров. Не существует моделей грызунов, которые полностью имитируют заболевание человека, но широко используемый подход включает в себя восстановление мышей после бактериальной инфекции, которая имитирует некоторые аспекты постинфекционного СРК (PI-IBS) [33,34].Восстановление после кишечного воспаления, вызванного химическими агентами, также может вызывать симптомы СРК [35,36,37], и мы демонстрируем здесь, что мыши, переболевшие DSS-индуцированным колитом, демонстрируют более медленный кишечный транзит, дисфункцию барьера и снижение плотности клеток ЭК.
Обработка животных с восстановленным DSS силденафилом или линаклотидом увеличивала кишечный транзит в этой модели, но механизм действия ниже цГМФ не ясен. Силденафил всасывается системно и оказывает хорошо известное расслабляющее действие на гладкие мышцы, что может повлиять на транзит.В нескольких исследованиях сообщалось о снижении сократительной силы пищевода при лечении силденафилом, особенно у пациентов с нарушениями моторики, но этот эффект менее выражен в нормальном пищеводе и в нижнем отделе кишечника [38,39,40,41,42]. Снижение мышечной сократимости не может объяснить результаты, представленные здесь, поскольку можно было бы ожидать, что это приведет к дальнейшему увеличению времени прохождения в наших моделях болезни, но, как показано здесь, силденафил сократил время прохождения. Более того, силденафил не влиял на транзит у здоровых мышей и не влиял на транзит в верхних отделах желудочно-кишечного тракта на моделях запора.
Измененная функция серотонина может играть важную роль в СРК; У пациентов с СРК-Д часто наблюдается усиление передачи сигналов 5-НТ, а у пациентов с СРК-З обычно наблюдается снижение передачи сигналов 5-НТ [4,43]. Было показано, что у животных с восстановленным DSS наблюдается дефицит ЕС-клеток, и лечение силденафилом частично восстановило их количество. Наша первоначальная гипотеза заключалась в том, что восстановление плотности клеток ЭК способствовало нормализации транзита у этих животных. Однако это маловероятно, потому что действие препаратов, повышающих цГМФ, на транзит было быстрым, тогда как действие на клетки ЭК требовало нескольких дней.Было обнаружено, что линаклотид ослабляет висцеральную боль у мышей и пациентов с СРК и ЦИК [19,44]. Хотя механизм анальгезии остается неясным, было высказано предположение, что отток цГМФ белками множественной лекарственной устойчивости (MRP4, 5) может непосредственно подавлять возбудимость подслизистых нейронов [44,45]. Возможно, что это явление также может опосредовать эффекты силденафила на прохождение кишечника в работе, показанной здесь. Хотя сообщалось, что терапия линаклотидом быстро снимает симптомы запора, уменьшение висцеральной боли может занять несколько дней [18,46].Это предполагает, что клеточные изменения в кишечнике, такие как увеличение плотности клеток ЭК, могут лежать в основе обезболивающих эффектов линаклотида. Эта интригующая идея также предполагает, что лечение силденафилом может также вызывать обезболивание у пациентов с СРК, но еще не изучалось, происходят ли гомеостатические изменения, наблюдаемые в толстой кишке мышей, у людей, получавших препараты, повышающие цГМФ.
Хроническое воспаление слабой степени часто встречается у пациентов с СРК [47], а дефектный кишечный барьер, вероятно, способствует усилению диареи и висцеральной гиперчувствительности при СРК-Д [43].Несколько групп показали, что мыши с дефицитом сигнальных компонентов цГМФ (GC-C и гуанилин) имеют дисфункциональный кишечный барьер [30,31]. Мы впервые демонстрируем здесь, что фармакологически увеличивающийся цГМФ в эпителии толстой кишки может усиливать дисфункциональный эпителиальный барьер. Линаклотид является стимулятором секреции и, как сообщается, увеличивает содержание воды в кале у мышей и людей [18,48,49]. Этот эффект цГМФ в кишечнике предотвращает использование агонистов ГК-С у пациентов с СРК-Д или ВЗК, отличительным признаком которых является диарея.Однако изменения содержания воды в фекалиях не наблюдались у здоровых мышей при применении доз силденафила и линаклотида, что указывает на то, что низкие дозы любого из этих препаратов могут влиять на гомеостаз и барьер без чрезмерной активации секреции. Это предполагает, что ингибиторы PDE-5 и агонисты GC-C также могут быть эффективными при лечении пациентов с PI-IBS или IBD, когда диарея связана с дисфункциональным эпителиальным барьером, а не с гиперсекрецией. Однако потенциальные риски системной циркуляции агонистов GC-C у пациентов с нарушенным барьером потребуют дальнейшего изучения.
В отличие от повреждающего действия DSS на дистальные отделы толстой кишки, лоперамид не влияет на целостность кишечного барьера, но действует главным образом на мышечно-кишечное сплетение, снижая тонус гладких мышц кишечника. Мы показываем здесь, что лоперамид увеличивал время прохождения у мышей, и, как и ожидалось, это было связано с пониженным содержанием воды в фекалиях. Было показано, что силденафил нормализует как транзит, так и содержание воды в фекалиях на модели лоперамида. Хотя необходимы дальнейшие исследования для определения основного механизма, стоит отметить, что силденафил не влиял на транзит по тонкому кишечнику, который замедлялся лечением лоперамидом.Это предполагает, что нейрорегуляторный аппарат, который реагирует на регуляцию цГМФ, может быть преимущественно локализован в толстой кишке.
В совокупности представленные здесь доклинические результаты подчеркивают потенциальную терапевтическую ценность ингибиторов ФДЭ-5 для лечения желудочно-кишечных заболеваний. Мы продемонстрировали, что силденафил может нормализовать прохождение кишечника на моделях как поствоспалительного, так и вызванного опиоидами запора, что предполагает возможную пользу для пациентов, страдающих СРК-З, ЦИК и ОИК.Согласно информации о назначении, доклинические исследования показали, что линаклотид является летальным для молодых мышей из-за повышенной секреции жидкости, приводящей к тяжелому обезвоживанию. Этот механизм может быть связан с повышенной экспрессией GC-C в кишечном эпителии, что может усилить эффект экзогенного лиганда. Вероятно, что повышенная экспрессия GC-C уравновешивается пониженным содержанием эндогенного лиганда. Это говорит о том, что ингибиторы ФДЭ-5 с меньшей вероятностью вызывают гиперсекрецию, поскольку они повышают базальный уровень цГМФ независимо от экспрессии GC-C.Действительно, силденафил хорошо переносится даже в течение длительного времени педиатрическими пациентами, где он используется для лечения легочной гипертензии. Описанные здесь результаты предполагают, что силденафил может также принести пользу педиатрическим пациентам, страдающим CIC и IBS-C.
Сокращения
| цГМФ | 3 ‘, 5’циклический гуанозинмонофосфат | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| CIC | хронический идиопатический запор | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Цикланид | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Циктанид 903 GCS 36 9363 GCS362 C | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| СРК | синдром раздраженного кишечника | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| IHC | иммуногистохимия | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| PDE-5 | фосфодиэстераза-5 | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Препарат | Форма выпуска | Действие на организм | Активное вещество | Способ применения | Длительность лечения | Аналоги |
| Новокаин | Раствор 0,5% для инъекций | Местная анестезия | Прокаина гидрохлорид | Инъекционное обкалывание поражённой зоны | 5 дней, 2 раза в день с интервалом 12 часов | Новокаин-буфус, Новокаин Виал |
| Дипроспан | Суспензия для инъекций | Снятие воспаления | Бетаметазон (кортикальный стероид) | Внутрисуставно, внутримышечно | Однократно | Флорестон, Целестон |
| Диклофенак | Мазь, гель | Нестероидное снятие боли и воспаления | Диклофенак натрия | Наружно на пятку | 2 недели, 3 раза в сутки | Вольтарен, Наклофен, Диклоран |
| Гидрокортизона мазь | Мазь | Борьба с воспалением | Гидрокортизона ацетат (стероид) | Наружно на пятку | 2 недели, 3 раза в сутки | Пимафукорт, Латикорт, Кортидерм |
| Димексид | Концентрат для приготовления наружного раствора | Снятие воспаления нестероидное | Диметилсульфоксид | Накожно, в виде аппликаций 30-50% раствора | 10-15 дней, 2-3 раза в сутки | Бишофит, Диадерм |
| Индометацин | Мазь | Снятие воспаления нестероидное | Индометацин | Наружно на пятку | 10 дней, 3 раза в день | Индовазин |
Наносить нестероидные мазевые лекарственные средства надо на предварительно распаренные в горячей воде ноги (10-15 мин). Гидрокортизоновую мазь вводят с помощью ультразвука.
Как удалить шпору

 Уставшие от мучительных болей люди желают знать, как удалить шпору на ноге.
Уставшие от мучительных болей люди желают знать, как удалить шпору на ноге.Хирурги предлагают в качестве эффективного лечения операции с применением эндоскопического троакара и малоинвазивное вмешательство под контролем рентгена.
Через разрез в 5 мм стачивается нарост и рассекается фасция для снятия напряжения. Восстановление после операции по удалению шпоры длиться до двух недель. Доктора наблюдают 95% случаев выздоровления без рецидивов после удаления пяточного нароста.
Альтернативным способом лечения и профилактики станет тейпирование при пяточной шпоре. Полоски плотного эластичного пластыря (тейпа), шириной от 2 до 4 см наклеивают расходящимися лучами от пятки к пальцам. Происходит дублирование плантарной фасции, разгрузка и поддержка свода стопы без ограничения её подвижности. Для достижения оптимального результата тейпирование при пяточной шпоре проводят не менее 2-х месяцев.
Лечение в домашних условиях
Для лечения шпоры на пятках в домашних условиях можно поделать несложные упражнения, укрепляющие связку подошвы.
- подъём с пятки на носок двумя ногами сразу и по отдельности – 10-15 раз.
- перекатывание по полу скалки, валика или бутылки с водой каждой ступнёй по очереди – 20 раз.
- рассыпьте на полу карандаши, ручки, пуговицы, ключи и поставьте рядом коробку или ведёрко. Сядьте на стул и соберите предметы в коробку пальцами ног.
Выполняйте упражнения плавно, без рывков, не допускайте усталости и боли. После гимнастики сделайте лёгкий массаж стоп поглаживающими и растирающими движениями.
Важно! Лечение в домашних условиях должно сочетаться с лекарственной и аппаратной терапией.
Народные средства
Кладовая знаний наших предков предлагает попробовать лечение пяточной шпоры народными средствами. Приглушить боль и воспаление, укрепить организм поможет отвар из сбора трав. Сухое растительное сырье берут по 1 чайной ложке и смешивают. Две столовые ложки смеси заваривают 0,5 л кипятка в термосе и настаивают час. Принимают по 1 стакану 3 раза в день.


Лечение народными методами
Сбор №1
- Аир,
- Боярышник плоды,
- Душица,
- Зверобой,
- Мелисса,
- Чабрец,
- Фиалка.
Сбор №2
- Багульник,
- Девясил,
- Донник,
- Семя льна.
- Тысячелистник,
- Череда,
- Зверобой.
Травяной сбор из донника, ромашки, бузины чёрной нагревают с небольшим количеством воды и горячей смесью наполняют льняные мешочки. Прикладывают горячие подушечки к больным пяткам на 20 минут в течение 15 дней. Также лечение шпор проводится путем растирания стоп спиртовыми настойками багульника, корня лопуха, пырея, хмеля, можжевельника.
Видео: Как вылечить пяточную шпору
Проявления плантарного фасциита могут коснуться каждого. Важно понимать, от чего возникает пяточная шпора, что это и как лечить недуг, чтобы уверенно стоять на ногах и вести активную жизнь.
Вконтакте
Одноклассники
Мой мир
doktora.guru
Причины появления пяточной шпоры. Как и почему образуется шпора на пятке?
Пяточная шпора причины возникновения имеет самые различные. Во многих случаях появление костного шипа на пяточной фасции является следствием серьезных заболеваний, которые приводят к нарушению водно-солевого обмена в организме.
Большинство людей, у которых диагностирована двухсторонняя пяточная шпора, стараются передвигаться на пальцах стопы, смещая центр тяжести. Это приводит к проблемам с позвоночником, а в запущенных случаях к инвалидности.
Поэтому важно знать от чего образуется пяточная шпора и предотвратить ее появление.
Как происходит образование пяточной шпоры?

Чтобы понять почему появляется пяточная шпора, нужно знать анатомическое строение ступни. Фасции пятки – тонкие прослойки соединительных тканей, которые нижней поверхностью соприкасаются с бугром пятки, а другим прижаты к оконечностям костей плюсны.
Основные функции пяточной фасции:
- поддержание свода ступни в естественном приподнятом положении;
- амортизация ударных нагрузок в процессе ходьбы, бега.
Фасции состоят из соединительной ткани с тонкой жировой прослойкой, которая под воздействием нагрузок и со временем постепенно истончается.
Также под действием негативных факторов на фасции постоянно образуются микроразрывы соединительной ткани. Микроразрывы при нормальных условиях заживают самостоятельно, не причиняя дискомфорт человеку.
Когда таких микроразрывов становится много и они не успевают заживать, развивается неинфекционное воспаление фасции. Ткани постепенно уплотняются, вокруг них по причине метаболических нарушений образуются отложения кристалликов соли — кальциноз.
Костная ткань разрастается вокруг солевых отложений и образуется костно-солевой шип, причиняющий сильную боль.

Как выглядит пяточная шпора на разных стадиях? На начальном этапе заболевания проявляется как белые плотные точки на пятке диаметром до 3-5 мм.
С развитием болезни симптоматика пяточной шпоры усиливается, появляется боль, шип растет и может достигать 15 мм и до 20 м в длину. Заболевание может быть односторонним, когда шпора появляется на одной пятке или двухсторонним.
От того как и сколько времени болит пяточная шпора можно сделать вывод о стадии заболевания:
- легкие боли в зоне пятки в утреннее время говорят о наличии микроразрывов фасции и начале процесса отложения солей;
- умеренные болевые ощущения в течение дня встречаются у людей с выраженной пяточной шпорой;
- сильные мучительные боли, невозможность наступить на ногу бывают на поздних этапах болезни, когда качество жизни больного существенно снижается.
Пяточная шпора: причины появления
Воспаление фасции может начаться в любом возрасте, но у людей старше 40-45 лет риск развития фасциита значительно выше. Как правило, причины образования пяточной шпоры связаны с наличием целого «букета» заболеваний.

К основным факторам, от чего появляется пяточная шпора, относят следующие патологии и состояния:
1. Продольное/поперечное плоскостопие.
Опущенный свод стопы не позволяет равномерно и естественно распределять нагрузки при ходьбе, а также способствует растяжению и трению соединительной ткани о сухожилия стопы.
Люди с плоскостопием на любой стадии обязательно должны носить подпяточники под шпоры или ортопедические стельки с лечебным эффектом.

2. Острые и вялотекущие инфекции.
К образованию пяточного шипа могут привести инфекционные кожные, гинекологические инфекции, а также частые простуды. Механизм появления шипа в этом случае основан на снижении иммунитета и уменьшении регенеративной способности соединительных тканей.
Микроповреждения фасции восстанавливаются значительно хуже, чем у здорового человека, почему и образуется пяточная шпора, постепенно увеличиваясь в размерах.
3. Травмы стопы и конечностей.
Травмы приводят к появлению микроразрывов фасции и воспалению. Наиболее часто пятки травмируются при прыжке или падении с высоты. Также травмы могут возникать по причине ударов и сжатия, в т.ч. при длительном ношении неудобной обуви.
Тонкая подошва и низкокачественные стельки — это то, от чего бывает пяточная шпора в повседневной жизни. Для предотвращения образования шипа важно правильно выбирать обувь и стельки, носить специальные супинаторы Strutz для разгрузки пяточной зоны.

4. Эндокринные нарушения.
Вследствие развития таких состояний как сахарный диабет, гиперпролактинемия, подагра, гипотиреоз и прочих нарушений функции желез, нарушается водно-солевой баланс, соединительные и костные ткани перестают правильно восстанавливаться, теряют свою функциональность. При добавлении других провоцирующих факторов у больного развивается плантарный фасциит.
5. Лишний вес и резкий набор массы тела.
Избыточный вес оказывает высочайшие нагрузки на суставы и ступни. Жировая прослойка на фасции быстро истончается и не может полноценно выполнять амортизирующие функции. Фасции стопы постоянно находятся в сдавленном положении и не могут восстановиться самостоятельно.
В этом случае хорошо помогает страсбургский носок во время сна, фиксирующий ткани стопы в растянутом положении, способствуя их регенерации.

В дневное время необходимо также разгружать стопы, используя ортопедические стельки.
Часто молодые женщины впервые сталкиваются с пяточной шпорой при беременности, когда идет значительный набор массы тела, а растущий плод приводит к смещению центра тяжести.
В этом случае требуется правильно ухаживать за ногами, используя крема линейки Пяткашпор и подпяточники. При правильном уходе и разгрузке стопы шпора пройдет, как только нормализуется вес тела.
Что провоцирует обострение пяточной шпоры?

Появление пяточной шпоры у молодых людей связано с повышенной нагрузкой на стопы, возникающей в процессе занятий спортом, долгого стояния на ногах, при работе в положении стоя. У пожилых пяточный шип формируется под воздействием возрастных изменений.
Кроме этого провоцирующими факторами развития фасциита являются:
- ношение тесной, неудобной обуви;
- женская обувь на высоких платформах или каблуках;
- обувь с плоской подошвой без каблука;
- некачественные сминающиеся или скользящие стельки;
- профессиональные занятия спортом;
- анатомические особенности (плоскостопие, повышенный тонус икроножных мышц, искривление позвоночника, особенности походки, косолапие и пр.).
Все эти факторы риска можно свести к минимуму, если соблюдать рекомендации специалистов и знать какие бывают пяточные шпоры по происхождению.
Пяточная шпора: от чего возникает и как лечится?

Плантарный фасциит в 95% случаев имеет благоприятный прогноз при условии, что пациент будет соблюдать все предписания врача.
От своевременности обращения к специалисту зависит то, насколько быстро вы избавитесь от пяточного шипа, поэтому при первых симптомах фасциита необходимо обратиться в поликлинику и, узнав, какой врач лечит пяточную шпору, записаться к нему на прием.
После проведения диагностических мероприятий врач назначит лечение, которое включает:
- Медикаментозную терапию, состоящую из приема нестероидных и обезболивающих таблеток, нанесения на больное место мазей местного действия и специальных кремов с желчью из серии «Пяткашпор».
- Физиотерапевтические процедуры, направленные на дробление костного шипа и уменьшение болевого симптома.
- Лечебные упражнения и массаж для нормализации кровообращения и улучшения регенеративных процессов в фасциях стопы.
- Разгрузку пятки во время ходьбы и поддержание свода стопы. Для этого используются лечебные стельки при пяточной шпоре, супинаторы и подпяточники. Пожилым людям можно пользоваться тростью во время прогулок.
Такая комплексная методика лечения пяточной шпоры дает положительный результат в течение 1-6 месяцев. Пациенту следует запастись терпением, т.к. диагноз пяточная шпора требует не только систематического лечения, но и профилактики повторного появления шипа.
В качестве профилактических мер рекомендуется носить хорошую обувь с силиконовыми ортопедическими подпяточниками, соблюдать диету, ограничив употребление соленой пищи, делать ежедневные упражнения и ухаживать за ступнями ног.
Для ухода необходимо применять крем «Пяткошпор Профилактический», созданный для предотвращения образования костно-солевых наростов.

zdorovyenogi.ru
После еды болит низ живота: Болит живот — причины, лечение и диагностика болей в животе
локализация, характер, причины и лечение.
Боли в животе — частая причина наших жалоб при обращении к врачам. Вызвать боль могут самые различные заболевания и состояния, причем у мужчин и женщин они иногда могут отличаться13. Как поступить при возникновении болей в животе, к каким врачам обращаться при жалобах?
ПРЕЖДЕ ВСЕГО, ХОТЕЛОСЬ БЫ ОТМЕТИТЬ, ЧТО СУЩЕСТВУЕТ РЯД ОПАСНЫХ СИМПТОМОВ, СОПРОВОЖДАЮЩИХ БОЛЬ В ЖИВОТЕ, ПРИ НАЛИЧИИ КОТОРЫХ СЛЕДУЕТ НЕЗАМЕДЛИТЕЛЬНО ОБРАТИТЬСЯ К ВРАЧУ3.
1
Головокружение
3
Повышение температуры тела
4
Повторная рвота
5
Снижение артериального давления
6
Видимое кровотечение
7
Нарастающее увеличение объема живота
8
Напряжение мышц живота и усиление боли
Также важно отметить, остро ли возникла боль и продолжает ли она усиливаться с момента появления. Если ей сопутствуют вышеуказанные симптомы, то необходимо незамедлительно вызвать «скорую помощь»1,3.
Традиционно можно выделить три основные зоны возникновения болей в животе
3:Область пупка
И к каждой зоне есть собственное описание, основанное на гендерном различии и соответствующей симптоматике. Изучим их поподробнее.
Боль внизу живота — распространенный синдром. Он может сопровождать различные заболевания или возникать при нервно-психическом напряжении (так называемые нейрогенные боли)3. По степени выраженности боли в животе бывают нестерпимыми, сильными, умеренными и слабыми. Конечно, эта градация условна, ведь у всех свой болевой порог и свои причины возникновения боли.
В любом случае боли в животе требуют внимательного отношения: профессиональной диагностики для выяснения истинной причины, почему и от чего болит живот, и назначения лечения2,3.
Возможные причины болей внизу живота у мужчин и женщин
3,13- Синдром раздраженного кишечника
- Инфекционно-воспалительные заболевания желудочно-кишечного тракта
- Патологии мочевыделительной системы и почек
- Почечная колика
Кроме того, если пациент испытывает боль в нижней области живота, стоит обратить внимание на почки и мочевыводящие пути: так, например, хронический пиелонефрит и мочекаменная болезнь могут вызывать подобную боль3,4. И наконец, причиной таких болей у мужчин могут быть воспалительные процессы органов мочеполовой системы, например простатит. Он сопровождается болью, которая может локализоваться в нижней части живота (тазовая боль)5,6.
И наконец, причиной таких болей у мужчин могут быть воспалительные процессы органов мочеполовой системы, например простатит. Он сопровождается болью, которая может локализоваться в нижней части живота (тазовая боль)5,6.
А вот у женщин низ живота может болеть не только по причине заболеваний мочевыделительной системы или желудочно-кишечного тракта, но и по гинекологическим причинам13. Например, боль может возникнуть в области матки и распространиться в пупок и под него, в надлобковую область. Самая распространенная причина таких болей у женщин — дисменорея (боли при месячных, которые возникают в первые дни кровотечения)7,8.
Схваткообразные или постоянные, тянущие, ноющие, иногда резкие и колющие боли при месячных могут возникать вследствие спазма7.
При этом состоянии может быть рекомендовано в рамках вспомогательной терапии снимать спазм с помощью спазмолитиков (к примеру, с помощью лекарственного препарата Но-шпа® форте), что может привести к снижению болевого синдрома7, 11. Нужно уточнить, что речь идет о случаях, когда боли у женщин связаны именно с дисменореей и возникают только по этому поводу. Чтобы убедиться в этом, нужно пройти обследование у гинеколога: исключить другие заболевания женской мочеполовой сферы. Кроме того, под такой болью могут скрываться другие серьезные патологии органов пищеварения, малого таза. Если боль появляется регулярно, то нужно проконсультироваться с врачом, чтобы найти источник боли2-7.
Нужно уточнить, что речь идет о случаях, когда боли у женщин связаны именно с дисменореей и возникают только по этому поводу. Чтобы убедиться в этом, нужно пройти обследование у гинеколога: исключить другие заболевания женской мочеполовой сферы. Кроме того, под такой болью могут скрываться другие серьезные патологии органов пищеварения, малого таза. Если боль появляется регулярно, то нужно проконсультироваться с врачом, чтобы найти источник боли2-7.
БОЛИ ВНИЗУ ЖИВОТА У МУЖЧИН могут быть ВЫЗВАНЫ РАЗЛИЧНЫМИ ПАТОЛОГИЯМИ. БОЛИ МОГУТ НОСИТЬ КОЛЮЩЕ-РЕЖУЩИЙ ХАРАКТЕР, НЕРЕДКО ОТДАЮТ В ДРУГИЕ ЧАСТИ ТЕЛА, ПРИЧЕМ БОЛЕТЬ МОЖЕТ ТАМ, ГДЕ СЛОЖНЕЕ ВСЕГО НАЙТИ ИСТИННЫЙ ИСТОЧНИК БОЛИ. ЭТИ СОСТОЯНИЯ МОГУТ СОПРОВОЖДАТЬСЯ ПОВЫШЕНИЕМ ТЕМПЕРАТУРЫ И ВЫРАЖЕННЫМ НЕДОМОГАНИЕМ. В ЭТОМ СЛУЧАЕ НУЖНО НЕЗАМЕДЛИТЕЛЬНО ОБРАЩАТЬСЯ К ВРАЧАМ3.
Но-шпа® форте воздействует избирательно на спазм гладкой мускулатуры как на основную причину боли в животе12, бережно расслабляя напряженные мышцы11
Болевые ощущения вокруг пупка отличаются наибольшим разнообразием субъективных ощущений и причин. Боли в области пупка после еды могут быть связаны с различными спастическими состояниями внутренних органов, локализующихся в данной области. Например, ноющая, тупая боль вокруг пупка может быть вызвана спазмом тонкого кишечника вследствие множества причин3.
Боли в области пупка после еды могут быть связаны с различными спастическими состояниями внутренних органов, локализующихся в данной области. Например, ноющая, тупая боль вокруг пупка может быть вызвана спазмом тонкого кишечника вследствие множества причин3.
В терапии подобных состояний, вызывающих абдоминальную боль, могут дополнительно применяться спазмолитики — препараты, помогающие уменьшить спазм9,10.
Жалобы на то, что болит живот после еды, могут указывать на наличие заболеваний желудка, пищевода, например, это может быть связано с гастритом. Боль в животе, проявляющаяся натощак, может быть признаком язвенной болезни двенадцатиперстной кишки3. А вот ноющая, тупая боль, отдающая вправо или под ложечку, может говорить о патологии желчевыводящих путей3,4.
Боль вверху живота, над пупком, то есть в области эпигастрия — важный диагностический признак.
Все вышеперечисленные болезни нужно диагностировать и лечить у врачей соответствующего профиля: гастроэнтеролога, хирурга, а при острых состояниях немедленно обратиться за экстренной помощью.
После колоноскопии кишечника болит живот, боли внизу живота
Полный текст статьи:
Причины боли в животе после колоноскопии
Болевые ощущения после колоноскопии встречаются достаточно часто, обычно пациенты отмечают, что болит внизу живота, неприятные ощущения, не слишком интенсивные носят распирающий и тянущий характер.
Болевой синдром возникает в результате воздействия нескольких факторов:
- Вздутие, возникающее в результате переполнения толстой кишки газами, которые подаются во время процедуры для улучшения обзора.
- Раздражение слизистой оболочки в результате воздействия колоноскопа.
- Возникновение повреждений слизистой оболочки после медицинских манипуляций (взятие биопсии, удаление полипов).
Нередко появлению болевого синдрома способствует нарушение моторики гладкой мускулатуры кишки. Они возникают у небольшой части пациентов и обычно быстро проходят. Обычно развивается спазм мускулатуры, что приводит к схваткообразным болям невысокой интенсивности.
Обычно развивается спазм мускулатуры, что приводит к схваткообразным болям невысокой интенсивности.
Признаки серьезных осложнений
Сильные болевые ощущения могут свидетельствовать о развитии тяжелых осложнений, таких как перфорация кишечной стенки. Существует три основных механизма перфорации:
- Механическое повреждение колоноскопом.
- Баротравма из-за избыточной подачи воздуха.
- Прямое повреждение при взятии биопсии либо проведении полипэктомии (удаление полипов).
Кроме острой боли о перфорации свидетельствует ряд сопутствующих симптомов: снижение давления крови, учащенный пульс, холодный липкий пот. Обычно симптомы перфорации проявляются сразу и легко диагностируются медперсоналом. Изредка перфорация может возникнуть в первые сутки после процедуры, чаще всего при несоблюдении пациентом медицинских рекомендаций.
Важно помнить, что перфорация – крайне опасное осложнение, которое требует немедленной медицинской помощи. Она чревата развитием перитонита и сепсиса, которые могут быстро завершиться летальным исходом.
Она чревата развитием перитонита и сепсиса, которые могут быстро завершиться летальным исходом.
О появлении других тяжелых нарушений свидетельствует обильное кровотечение из прямой кишки, сопровождающееся болью внизу живота. Если при этом у пациента падает артериальное давление (особенно верхнее-систалическое), наблюдается повышение температуры, слабость – нужно срочно обратиться к врачу, поскольку только специалист сможет своевременно оказать необходимую помощь.
Как избежать негативных последствий колоноскопии
Что сделать после завершения колоноскопии, чтобы предотвратить появление боли, нарушений стула, других нарушений и работы кишечника – вопрос, беспокоящий многих пациентов, которым предстоит эндоскопическое исследование толстой кишки. Наиболее важной задачей является соблюдение щадящей диеты в течение 5-7 дней после обследования. Необходимо исключить из рациона:
- Жирные сорта мяса, рыбы.
- Свежие овощи и фрукты.
- Бобовые, орехи, сдобную выпечку.

Можно есть отварное, нежирное мясо, овощные бульоны. Категорически не рекомендуется употреблять острые специи, нужно уменьшить потребление соли.
Важно выпивать достаточное количество жидкости – не менее 2-3 литров в сутки. Можно пить простую воду, некрепкий зеленый чай. Нельзя пить кофе, алкогольные напитки, компоты и фруктовые соки.
Необходимо воздержаться от физических и психических нагрузок, которые могут усугубить негативные последствия процедуры, привести к ухудшению состояния пациента. При полном соблюдении этих рекомендаций все отрицательные последствия колоноскопии, в том числе и боль, быстро исчезнут.
Почему болит живот? — БУ «Больница скорой медицинской помощи» Минздрава Чувашии
Источник: www.dr20.ru
Боли в животе – очень распространенная жалоба пациентов. Тем не менее, сами ощущения могут радикально отличаться, так как в животе находятся несколько органов, каждый из которых может стать причиной боли. Человек может испытывать боль в желудке, поджелудочной железе, печени, желчном пузыре, почках, кишечнике, яичниках. При этом один и тот же орган может болеть по-разному, так как разные заболевания вызывают разные симптомы. В любом случае, если болит живот, следует незамедлительно обратиться к врачу.
Человек может испытывать боль в желудке, поджелудочной железе, печени, желчном пузыре, почках, кишечнике, яичниках. При этом один и тот же орган может болеть по-разному, так как разные заболевания вызывают разные симптомы. В любом случае, если болит живот, следует незамедлительно обратиться к врачу.
Почему болит живот? Чаще всего боль спровоцирована едой, которую съел человек. Давящая боль возникает из-за раздражения в области пищевода, ее вызывает холодная или очень горячая пища, а также большое количество соли в еде. Употребление жирных блюд, в которых слишком много холестерина, может вызвать появление желчных камней или их перемещение, а значит, боль от желчной колики. Кроме того, болит живот после еды у тех, кто имеет непереносимость некоторых пищевых продуктов, например, лактозы. После того как такой продукт попадает в организм, у человека начинается боль в животе, открывается понос, наблюдается вздутие живота.
Боль в животе обычно не является единственным симптомом заболевания. Чаще всего больные отмечают тошноту, урчание в животе, рвоту, повышенное потоотделение, неприятные ощущения в определенной позиции. Каждый из этих симптомов важен для постановки правильного диагноза, о них обязательно нужно рассказать врачу. Они могут стать признаком воспаления в поджелудочной железе, нарушении работы кишечника или желудка, воспалительном процессе желчных путей и т. д. При возникновении лихорадочных состояний врач заподозрит опасные заболевания, такие как закупорка протоков, по которым движется желчь. На это указывает, и потемнение мочи, и неестественно светлый цвет кала. Если боль очень сильная, а при этом стул окрашивается в черный цвет или сопровождается появлением крови, то необходима экстренная госпитализация, так как речь может идти о внутреннем кровотечении.
Чаще всего больные отмечают тошноту, урчание в животе, рвоту, повышенное потоотделение, неприятные ощущения в определенной позиции. Каждый из этих симптомов важен для постановки правильного диагноза, о них обязательно нужно рассказать врачу. Они могут стать признаком воспаления в поджелудочной железе, нарушении работы кишечника или желудка, воспалительном процессе желчных путей и т. д. При возникновении лихорадочных состояний врач заподозрит опасные заболевания, такие как закупорка протоков, по которым движется желчь. На это указывает, и потемнение мочи, и неестественно светлый цвет кала. Если боль очень сильная, а при этом стул окрашивается в черный цвет или сопровождается появлением крови, то необходима экстренная госпитализация, так как речь может идти о внутреннем кровотечении.
Длительность болезненных ощущений также важна. Как правило, если боль возникла, но длилась лишь несколько секунд, то тревожиться не стоит.
Если боль не проходит в течение нескольких часов, а тем более суток, то следует отнестись к этому как к признаку серьезного заболевания и в самый краткий срок обратиться в больницу или вызвать врача на дом.
Время появления болезненных ощущений также необходимо фиксировать. Боль в области живота появляется в разное время, однако есть разновидности боли, которые ощущается в строго определенный период.
Некоторые больные ощущают сильную боль ночью, она заставляет их просыпаться. Другие жалуются на боль перед едой или непосредственно после еды. Боль в животе может возникать перед стулом или после дефекации. Например, резь в животе перед едой – один из признаков язвы кишечника. После приема пищи ощущается интенсивная боль при панкреатите или при камнях в желчном пузыре.
Чаще всего боль в животе вызвана синдромом раздраженного кишечника, также причиной может стать нарушение моторной функции желчных путей (дискинезия). Больные, подверженные синдрому раздраженного кишечника, ощущают болезненные проявления после приема пищи, у них наблюдается вздутие живота, гиперактивное пищеварение, урчание в животе, жидкий стул, слишком редкий стул. Обычно после опорожнения кишечника боль постепенно проходит, также как и после отхождения газов. При этом заболевании ночью боль не возникает. Других симптомов, такие как анемия, повышение температуры, снижение веса, не наблюдается.
При этом заболевании ночью боль не возникает. Других симптомов, такие как анемия, повышение температуры, снижение веса, не наблюдается.
Если в кишечнике возникло воспаление, сопровождаемой диареей, то больной ощущает болезненные спазмы, как до акта дефекации, так и после него. Боли в животе могут быть вызваны психогенными факторами, у таких больных абдоминальные боли наблюдаются в 30% общего числа случаев.
Немаловажно также точно определить, в каком месте живота концентрируется боль. При постановке диагноза этот фактор является одним из определяющих. Если больной жалуется на боль вверху живота, то врач предполагает патологии функционирования кишечника, пищевода, поджелудочной железы, печени, желчевыводящих путей. Если больной указывает на боли в боку справа, то речь идет о желчекаменной болезни, заболеваниях печени, особенно если боль отдает под лопатку с правой стороны. Если боль отдает в спину, то врач может заподозрить панкреатит или язву желудка. Если пациент указывает на боль вокруг пупка, то причиной боли является тонкий кишечник. Боли ниже пупка вызваны нарушениями работы толстого кишечника. Если больной ощущает боли внизу живота, то он также может указывать на неприятные ощущения в ректальной области, в этом случае причиной болезни являются органы малого таза. При этом важно и то, как именно болит живот: наблюдается ли тупая боль или острая, постоянная или периодическая. Как правило, большая часть проявлений абдоминальных болей сопровождается запором или диареей.
Если пациент указывает на боль вокруг пупка, то причиной боли является тонкий кишечник. Боли ниже пупка вызваны нарушениями работы толстого кишечника. Если больной ощущает боли внизу живота, то он также может указывать на неприятные ощущения в ректальной области, в этом случае причиной болезни являются органы малого таза. При этом важно и то, как именно болит живот: наблюдается ли тупая боль или острая, постоянная или периодическая. Как правило, большая часть проявлений абдоминальных болей сопровождается запором или диареей.
Обязательно следует обратиться к врачу, если нижеприведенные утверждения подходят вашему случаю:
▪ вы периодически ощущаете боль в области живота;
▪ боль в животе мешает вам выполнять вашу работу, нарушает привычный распорядок вашего дня;
▪ у вас снижен аппетит, вы теряете вес;
▪ вы ощущаете боль, тошноту, у вас бывает рвота;
▪ у вас нарушен стул;
▪ ночью вы можете проснуться от сильной боли в животе;
▪ у вас уже были болезни кишечника, вам делали операцию на органах брюшной полости, вам ставили диагноз «язва» или «желчекаменная болезнь»;
▪ вы постоянно принимаете лекарственные средства, среди побочных действий которых указаны нарушения функционирования желудочно-кишечного тракта.
Мочекаменная болезнь
Мочекаменная болезнь — это заболевание, проявляющееся образованием камней в почках, мочеточнике или мочевом пузыре.
Это заболевание встречается не менее чем у 1-3% населения — у людей молодого и среднего возраста камни чаще образуются в почках и мочеточниках, тогда как у детей и людей пожилого возраста — чаще в мочевом пузыре.
Количество камней может быть различным — от одного до нескольких сотен. Размеры их также варьируют от песчинок до 10-12 см в диаметре. Описаны даже случаи, когда масса камня достигала 2,5 кг.
Причины
Основной причиной образования камней является небольшое нарушение обмена веществ, что приводит к образованию нерастворимых солей, из которых и формируются камни — ураты, фосфаты, оксалаты и др. Однако, даже при врожденной склонности к мочекаменной болезни она не разовьется, если не будет предрасполагающих факторов, таких как:
- определенный состав воды и пищи — например, острая и кислая пища повышает кислотность мочи, от чего камни образуются легче, имеют значение также животный белок и рафинированный сахар;
- недостаток витаминов;
- обменные заболевания — подагра и т.
 п.;
п.; - травмы и заболевания костей — остеомиелит, остеопороз;
- хронические заболевания ЖКТ, такие как хронический энтерит и панкреатит;
- обезвоживание — нехватка воды в организме, что может быть результатом инфекционного заболевания или отравления;
- различные заболевания почек и органов мочеполовой системы — пиелонефрит, цистит, аденома простаты, простатит и другие.
Признаки
Если у вас появились тупые, ноющие боли в области поясницы, кровь в моче, при этом появление крови и болевых приступов связано с движением, изменением положения тела или физическими нагрузками, то вполне вероятно, что у вас камни в почках.
Если камни находятся в мочеточнике, то по мере продвижения камня по мочеточнику боль переходит из поясницы в пах, низ живота, половые органы, внутреннюю поверхность бедра. Если камень расположен в нижней части мочеточника, то вы можете испытывать частые беспричинные позывы к мочеиспусканию. Если камень полностью перекрыл просвет мочеточника, то в почке скапливается моча, вызывая приступ почечной колики. Он проявляется острыми схваткообразными болями в пояснице, которые быстро распространяются на соответствующую половину живота. Боль может продолжатся несколько часов и даже дней, периодически стихая и возобновляясь. На пике боли возможна рвота, лихорадка, озноб. Приступ заканчивается, когда камень изменяет свое положение или выходит из мочеточника.
Если камень полностью перекрыл просвет мочеточника, то в почке скапливается моча, вызывая приступ почечной колики. Он проявляется острыми схваткообразными болями в пояснице, которые быстро распространяются на соответствующую половину живота. Боль может продолжатся несколько часов и даже дней, периодически стихая и возобновляясь. На пике боли возможна рвота, лихорадка, озноб. Приступ заканчивается, когда камень изменяет свое положение или выходит из мочеточника.
Основным проявлением камней мочевого пузыря, помимо крови в моче, является боль внизу живота, появляющаяся при движении и мочеиспускании. Другой симптом — крайне частое мочеиспускание. Резкие беспричинные позывы появляются при ходьбе, тряске или физической нагрузке. Во время мочеиспускания может возникать так называемый симптом «закидывания струи мочи», когда последняя неожиданно прерывается, хотя мочевой пузырь опорожнен не полностью, при этом мочеиспускание возобновляется только после перемены положения тела.
Диагноз
Итак, если у вас усиливающаяся, не проходящая боль в области поясницы и в боку, кровь в моче, лихорадка и озноб, резь при мочеиспускании или затрудненное мочеиспускание, вам следует немедленно обратиться к врачу-урологу.
Ни в коем случае нельзя запускать это заболевание, поскольку камни почек и мочеточников со временем обязательно приведут к развитию воспаления в этих органах, а в худшем варианте — к потере почки.
Лечение
Лечение зависит от местоположения, размеров, состава камня и наличия или отсутствия осложнений.
Профилактика
При мочекаменной болезни вам необходима специально подобранная врачом диета, поскольку в профилактике и лечении этого заболевания одним из важнейших факторов является питание. При этом из вашего рациона исключаются вещества, из которых образуются осадок, а потом и камни в мочевых путях. Кроме того, необходимо обильное питье (2 л и более в сутки) — натощак, после еды, в промежутках между приемами пищи, перед сном.
Кроме того, необходимо обильное питье (2 л и более в сутки) — натощак, после еды, в промежутках между приемами пищи, перед сном.
Следует помнить, что при мочекаменной болезни при любой степени ее проявления необходимо ориентироваться только на рекомендации врача-уролога и не заниматься самолечением.
Болит в животе – основные причины синдрома и первая помощь — клиника «Добробут»
Сильная острая боль в животе: причины и лечение
Боль – это показатель того, что в организме протекает какой-то патологический процесс. К сожалению, многие люди игнорируют рекомендацию сразу обратиться к врачу и начинают бороться с болью самостоятельно, используя лекарственные препараты с обезболивающим эффектом. Но существует ряд болей, которые терпеть ни в коем случае нельзя, ведь они могут указывать на состояние, требующее оказания экстренной медицинской помощи. Например, сильная острая боль в животе – признак воспаления аппендикса, и промедление может привести к развитию перитонита и в крайних случаях к летальному исходу.
Характер болей и их «расшифровка»
В медицине принято различать несколько видов болей. Используя классификацию, опытный врач может поставить диагноз без дополнительного обследования пациента.
Вот только несколько видов болей в животе и их «расшифровка»:
- Тянущие боли внизу живота при месячных у женщин. В принципе, это может быть и физиологической нормой, но нередко этот синдром указывает на прогрессирующий эндометриоз или присутствие воспалительного или инфекционного процесса в органах половой системы.
- Боль в области пупка. Это тревожный признак, который может свидетельствовать о прогрессирующем воспалении аппендикса. Если такая боль имеет постоянный характер, отличается усилением, то нужно как можно быстрее попасть на прием к хирургу. Скорее всего больному будет проводиться экстренная операция.
- Боль в животе и пояснице одновременно. Такое сочетание симптомов укажет на текущий воспалительный процесс в почках, мочевом пузыре или матке и яичнике. Нередко возникает вопрос у женщин, почему болит живот и поясница во время месячных? Любой гинеколог ответит, что это признак патологии в тканях матки или яичниках. А какая именно патология развивается у пациентки, можно выяснить только после полноценного обследования.
- Боль в правом подреберье. Она практически всегда связана с нарушением функциональности печени или желчного пузыря. Причины резкой боли в правом подреберье могут заключаться в образовании камней в желчном пузыре и начале их движения по желчным протокам.
- Болевой синдром после приема пищи. Этот признак укажет на многие патологии. Во-первых, это может быть банальное отравление, но в таком случае человека будут беспокоить повышенная температура, тошнота или понос. Во-вторых, рассматриваемый синдром является признаком язвенного поражения слизистой желудка либо прогрессирующего гастрита (воспаление).
- Боль в животе слева. Такой тип боли встречается редко, но может свидетельствовать о проблемах в яичнике или маточной трубе у женщин. Ноющая боль в левом подреберье –признак патологии в тканях селезенки.
Что делать при болях в животе
Сразу оговоримся, что у человека может возникнуть и спонтанная боль в животе. Если она единична и никаких других дискомфортных ощущений нет, то скорее всего это был спазм. Но если боли периодически появляются, беспокоят в течение 5-7 дней ежедневно, то обязательно нужно посетить врача и выяснить их истинную причину появления. При острых, резких болях в животе нельзя медлить ни минуты – нужно вызвать на дом бригаду «Скорой помощи».
Что можно сделать до посещения врача:
- принять удобную позу и просто немного отдохнуть;
- приложить к месту локализации боли грелку или пакет со льдом – но не более чем на 10 минут;
- принять любое обезболивающие из спазмолитического ряда;
- отказаться на пару дней от кофе и крепкого черного чая;
- не употреблять алкоголь.
Что делать, если у ребенка болит живот в области пупка? Нужно немедленно прибегнуть к квалифицированной медицинской помощи. Никаких обезболивающих препаратов давать ребенку нельзя, откажите ему в еде и питье до прибытия врача. Скорее всего, такой синдром указывает на воспаление аппендикса и больному будет проводиться срочная операция по его удалению.
Боль внизу живота при беременности на ранних сроках может быть острой и тянущей, неинтенсивной. В первом случае опять же вызываем бригаду «Скорой помощи», поскольку синдром может быть признаком начавшегося самопроизвольного аборта или выкидыша. Если боли легкие и тянущие, то нужно посетить гинеколога – возможно, женщина будет помещена в стационар для наблюдения. В любом случае, только квалифицированная медицинская помощь поможет сохранить ребенка.
В каких случаях следует немедленно вызывать врача:
- боль в области пупка сопровождается рвотой коричневым содержимым, резкой бледностью кожных покровов и обильным потоотделением;
- болит живот слева внизу, боль острая, нестерпимая, приводящая к кратковременной потере сознания и головокружению;
- на фоне болевого синдрома у человека бледнеет лицо, пульс становится нитевидным, дыхание – поверхностным, возможна потеря сознания;
- боль в животе сопровождается темной мочой, частым стулом, желтушностью кожных покровов.
Только специалист может поставить точный диагноз и назначить адекватное и эффективное лечение. Самостоятельный прием обезболивающих препаратов или клизмы «смажет» клиническую картину и врачу будет очень сложно поставить точный диагноз. А ведь в большинстве случаев боль в животе обозначает достаточно серьезные проблемы со здоровьем, требующие немедленного хирургического вмешательства.
Связаться с опытными врачами, узнать, почему болит живот после еды и к какому специалисту лучше обратиться для диагностики, можно на страницах нашего сайта https://www.dobrobut.com/.
Связанные услуги:
Вызов скорой помощи 5288
Распространенные причины боли в желудке после еды
Эта небольшая «боль в животе» может быть связана с перееданием или слишком быстрым питанием, но также может быть признаком более серьезной проблемы со здоровьем. В этой статье мы рассмотрим возможные причины боли в животе после еды.
ПерееданиеБоль в животе часто возникает из-за слишком быстрого приема пищи. Когда вы переедаете, у вас может не быть времени, чтобы правильно пережевывать пищу, и вы можете заметить, что еда обычно очень быстро исчезает с вашей тарелки.Не торопитесь и медленно пережевывайте пищу.
Пищевая непереносимостьПо оценкам, почти 20% населения не переносят или чувствительны к определенным продуктам питания. Боль в желудке и спазмы — общие симптомы пищевой непереносимости или чувствительности, которые часто связаны с молочными продуктами, глютеном, орехами, дрожжами и помидорами.
Пищевая аллергияМолочные продукты, орехи, яйца, арахисовое масло, соя, кукуруза, пшеница и глютен — распространенные виды пищевой аллергии, которые могут вызывать такие симптомы, как боль в желудке.Чтобы определить, есть ли у вас аллергия на конкретную пищу или вещество, можно провести диету, исключающую пищу, или тест на антитела к аллерген-специфическому иммуноглобулину E (IgE).
ЦелиакияБоль в животе — частый симптом целиакии. Состояние характеризуется чувствительностью к глютену. Люди с глютеновой болезнью немедленно отреагируют на специфический белок, содержащийся в глютене, называемый глиадином — он содержится в пшенице, ржи, ячмене, полбе и овсе.
Синдром раздраженного кишечникаЭто распространенное желудочно-кишечное заболевание, которым страдает примерно 15% населения.Некоторые симптомы включают газы, вздутие живота, диарею, запор, спазмы, боль в животе или боль в животе после еды. Кандида, пищевая аллергия и пищевая чувствительность также связаны с синдромом раздраженного кишечника.
ПанкреатитБоль в животе после еды также может указывать на панкреатит, особенно если боль длится более шести часов. Панкреатит известен как воспаление поджелудочной железы. Люди с панкреатитом будут испытывать боль, которая начинается в верхней части живота; затем боль распространится на спину.Другие симптомы панкреатита включают жар, тошноту и рвоту.
ДивертикулитДивертикулит — это заболевание, при котором мешочки в толстой кишке воспаляются из-за бактерий. Мешки также известны как кисты или дивертикулы. Некоторые симптомы включают жар, запор, диарею, вздутие живота, тошноту, изменение привычки кишечника и схваткообразную боль, особенно в левой нижней части живота. Боль в желудке после еды также является обычным явлением.
Кишечная непроходимостьПри закупорке толстой или тонкой кишки пищевые продукты могут плохо перевариваться.Когда вы едите слишком быстро, большие куски пищи могут не разрушиться. Грыжа или опухоль также могут привести к кишечной непроходимости.
Хронический кандидозБоль в животе также может быть симптомом хронического кандидоза — состояния, также известного как чрезмерный рост дрожжевых грибков. Другие общие симптомы, связанные с кандидой, включают хроническую усталость, вздутие живота, газы и депрессию.
ИзжогаИзжогу также иногда называют кислотным рефлюксом или кислотным расстройством желудка.Изжога является результатом недостаточного количества кислоты в желудке и может вызвать жгучую боль в груди после еды. Боль может длиться от нескольких минут до нескольких часов. Боль в желудке после еды также может быть связана с камнями в желчном пузыре, острой пищей, желудочным гриппом, непереносимостью лактозы, пищевым отравлением, аппендицитом, воспалительными заболеваниями органов малого таза, болезнью Крона и язвенной болезнью. Боль в желудке после еды также может быть результатом закупорки кровеносного сосуда.
Почему после еды болит живот? 21 причина боли
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
У боли в желудке или дискомфорта после еды много причин. Если боль в животе возникает после еды, а затем проходит, обычно это вызвано едой.
Если у человека есть другие симптомы или постоянный дискомфорт, несмотря на изменения в диете, это может быть заболевание.
Боль в желудке можно предотвратить, соблюдая сбалансированную, здоровую диету со свежими фруктами и овощами.Также может помочь отказ от острой или жирной пищи и сокращение употребления сладких напитков или кофеина.
В этой статье мы перечисляем 21 причину, по которой желудок может болеть или чувствовать дискомфорт после еды, включая пищевые и медицинские причины.
По разным причинам еда, которую человек предпочитает есть, может впоследствии вызвать у него боль в желудке.
1. Пищевое отравление
Одним из основных симптомов пищевого отравления является боль в желудке. Другие симптомы включают:
- рвота
- диарея
- недостаток энергии
- высокая температура
Симптомы могут появиться через несколько часов после еды, но они могут проявиться через несколько дней или недель.
Пищевое отравление обычно длится всего несколько дней. Обычно его можно лечить дома с помощью покоя и жидкости.
2. Кислые продукты
Кислые продукты, вызывающие раздражение желудка, включают фруктовые соки, плавленый сыр и помидоры.
Поиск альтернатив, таких как замена фруктовых соков водой или чаем, может помочь уменьшить боль в желудке.
3. Попадание ветра
Попадание ветра в пищеварительный тракт может вызвать дискомфорт. Может возникнуть ощущение растяжения и дискомфорта в животе или резкая боль.
Сладкие напитки и определенные продукты могут вызывать вздутие живота и ветер. К ним относятся:
Когда кто-то жует жевательную резинку, сосет сладости или ест с открытым ртом, это может привести к глотанию воздуха. Это может быть еще одна причина ветра.
4. Острые продукты
Перец чили часто используется для придания вкуса острой пище. Они содержат капсаицин — химическое вещество, которое вызывает ощущение жара или жжения. Капсаицин может раздражать чувствительные части тела, включая желудок.
5.Расстройство желудка
Человек может страдать расстройством желудка после еды или питья. Помимо боли в животе, они могут чувствовать вздутие живота или тошноту.
В желудке содержится кислота для расщепления пищи. Иногда это может вызвать раздражение слизистой оболочки желудка и вызвать расстройство желудка.
Богатые или жирные продукты, кофеин, сладкие напитки и алкоголь могут ухудшить пищеварение.
Лекарства, отпускаемые без рецепта, которые доступны в Интернете и известны как антациды, могут помочь, если отказ от определенных продуктов и напитков не имеет значения.
6. Кофеин
Кофеин — стимулятор, содержащийся в чае и кофе. Это может раздражать желудок и вызывать дискомфорт у некоторых людей.
Люди могут выбирать альтернативы и при этом наслаждаться горячими напитками. Чай без кофеина и кофе без кофеина доступны в Интернете. Фруктовый чай или горячая вода с ломтиком лимона также полезны, чтобы помочь людям избежать обезвоживания в течение дня.
7. Алкоголь
Алкогольные напитки могут вызвать вздутие живота. Это особенно актуально, если они газированные, например пиво или игристое вино.Они также могут усилить изжогу.
Если кто-то сократит употребление алкоголя, это может иметь много преимуществ для здоровья. Употребление безалкогольных напитков или воды между алкогольными напитками или выбор безалкогольного вина или пива — это способы снизить потребление алкоголя.
8. Пищевая аллергия или непереносимость
У некоторых людей может быть аллергия на определенные продукты. Они могут раздражать желудок и вызывать боль после еды.
Непереносимость — это более легкая форма аллергии. И аллергия, и непереносимость могут быть вызваны множеством разных продуктов.
Общие виды непереносимости включают глютен, пшеницу и лактозу.
Люди могут вести дневник питания, если думают, что у них может быть аллергия.
Дневник питания — это письменный отчет о том, что они ели при каждом приеме пищи, включая напитки и закуски. Они также должны указать, когда болит живот.
Ведение дневника может помочь определить продукты, вызывающие проблему. Затем люди могут исключить эту пищу из своего рациона.
9. Переедание
Регулярное переполнение желудка вредно для здоровья.Дискомфорт после еды может быть признаком того, что человек ест слишком много.
Руководство по размерам здоровой порции можно найти в Национальном институте диабета, болезней органов пищеварения и почек.
Здесь мы приводим некоторые из заболеваний, при которых у кого-то может болеть живот после еды.
10. Гастрит
Гастрит вызывает воспаление слизистой оболочки желудка. Это может вызвать боль в желудке, тошноту, рвоту и несварение желудка.
Легкий гастрит можно лечить в домашних условиях с помощью лекарств и изменения диеты.Избавьтесь от кислой пищи и уменьшите количество приемов пищи в течение дня.
11. Воспалительное заболевание кишечника (ВЗК)
ВЗК вызывает воспаление кишечника. ВЗК может вызывать ряд симптомов, в том числе боль в животе.
ВЗК — это хроническое заболевание, которое требует лечения с помощью лекарств и изменения образа жизни.
12. Язва желудка
Язва желудка — это язва, которая развивается на слизистой оболочке желудка. Это вызовет жгучую боль в середине живота.
Язвы желудка часто возникают в результате инфекции. Они также могут быть результатом приема лекарств, в состав которых входит аспирин, если его часто принимают в течение длительного периода. Лечение проводится с помощью препаратов, подавляющих кислотность, с антибиотиками или без них.
13. Синдром раздраженного кишечника (СРК)
СРК — это состояние, поражающее пищеварительную систему. Помимо запора и диареи, он может вызвать спазмы желудка и вздутие живота.
Симптомы могут длиться несколько дней, недель или месяцев и не всегда могут возникнуть после еды.
Хотя нет лекарства, изменение образа жизни может помочь. К ним относятся:
- есть медленно
- отказ от жирных и обработанных продуктов
- много физических упражнений
- отказ от алкоголя и сладких напитков
- регулярное питание и отказ от приема пищи
14. Камни в желчном пузыре
Камни в желчном пузыре — это твердые частицы материала, образующиеся в желчном пузыре. Если они заблокируют желчный проток, они могут вызвать резкую внезапную боль.
Лечение заключается в приеме лекарств или хирургическом вмешательстве, в зависимости от тяжести состояния.
15. Изжога
Изжога с медицинской точки зрения известна как гастроэзофагеальный рефлюкс (ГЭР). Его еще можно назвать кислотным рефлюксом.
GER вызывается кислотой, поступающей из желудка в пищевод. Похоже на жжение в груди и горле. Это также может вызвать чувство жжения в желудке.
Отказ от алкоголя, острой пищи и снижение веса, если необходимо, могут помочь справиться с изжогой.
16. Сверхактивная щитовидная железа
Щитовидная железа вырабатывает гормоны, которые говорят организму, как работать. Сверхактивная щитовидная железа может вызвать проблемы со здоровьем, которые могут повлиять на кости, мышцы и сердце.
Одним из симптомов сверхактивной щитовидной железы является боль в желудке и диарея. Другие симптомы включают проблемы со сном, потерю веса и учащенное сердцебиение.
17. Целиакия
Целиакия — заболевание пищеварительной системы. Это вызвано аллергией на глютен, содержащийся в ржи, ячмене и пшенице.
Симптомы включают боль в животе, запор, диарею и вздутие живота. Исключение глютена из рациона может остановить последствия этого заболевания.
И, наконец, есть еще несколько причин, по которым у кого-то может болеть живот после еды, а также по другим причинам, связанным с образом жизни и здоровьем.
18. Стресс
Стресс может вызвать напряжение мышц, что может вызвать боль или дискомфорт в желудке.
Несколько медленных глубоких вдохов перед едой могут расслабить мышцы. Медленное и спокойное питание поможет избежать боли в животе.
19. Избыточный вес
Избыточный вес может означать, что у человека с большей вероятностью разовьются такие состояния, как изжога или язва желудка.
Когда человек теряет лишний вес, это помогает избежать боли в животе после еды.
20. Запор
Недостаточное испражнение или твердый и трудный стул могут быть вызваны запором. Боль в желудке и вздутие живота — другие частые симптомы запора.
Люди могут лечить запоры, придерживаясь диеты с высоким содержанием клетчатки и пить много жидкости.
21. Лекарства от кровяного давления
Лекарства, применяемые для снижения кровяного давления, могут вызывать побочные эффекты. К ним относятся запор, а иногда и боли в животе.
Если человек испытывает побочные эффекты от этого лекарства, он может поговорить со своим врачом о переходе на альтернативный тип.
Если у кого-то есть симптомы перечисленных здесь заболеваний, ему следует обратиться за медицинской помощью.
Если боль в животе после еды продолжается в течение длительного времени, а изменение образа жизни и диеты не помогает, людям рекомендуется обратиться к врачу.
Прочтите статью на испанском языке.
Почему у вас могут возникнуть боли после еды (постпрандиальная боль)
Термин после приема пищи относится к телесным изменениям, которые происходят после еды. Постпрандиальная боль или боль после еды может быть симптомом самых разных расстройств пищеварения. В этом обзоре мы рассмотрим некоторые причины, по которым вы можете испытывать боль после еды.
Обращайте внимание врача на любую необычную или постоянную боль. Сильная боль может потребовать немедленной медицинской помощи.
Бундит Бинсук / EyeEm / Getty ImagesОбщие причины
Некоторые пищеварительные заболевания могут вызывать постпрандиальную боль.
Диспепсия
Боль после еды, возникающая в средней части верхней части живота (также называемая «боль в эпигастрии»), может быть диспепсией. Диспепсия — еще одно название расстройства желудка.
Диспепсия также может вызывать жжение в той же области и чувство сытости в начале еды. Также могут наблюдаться вздутие живота и тошнота.
Рекомендуется обратиться к врачу, чтобы убедиться, что диспепсия — это не просто симптом другой проблемы. При диагностическом обследовании от 20% до 30% людей с диспепсией получают диагноз, который дает причину их симптомов.
Если причина не найдена, говорят, что у человека «функциональная диспепсия».«Функциональная диспепсия — это тип функционального желудочно-кишечного расстройства.
Функциональная диспепсия подразделяется на:
- Болевой синдром в эпигастрии (EPS) , когда преобладают боль или жжение в эпигастрии
- Постпрандиальный дистресс-синдром (ПДС) , когда есть чувство сытости и раннего насыщения
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Люди с гастроэзофагеальной рефлюксной болезнью (ГЭРБ) имеют хроническое чувство жжения (изжоги) в пищеводе, боль при глотании или привкус кислоты или непереваренной пищи в горле или во рту.
Хотя у многих людей иногда бывает гастроэзофагеальный рефлюкс, у людей с ГЭРБ симптомы возникают регулярно, а присутствующая кислота может повредить пищевод, поэтому рекомендуется поговорить с врачом, если у вас есть ГЭРБ на постоянной основе.
Панкреатит
Панкреатит (воспаление поджелудочной железы) может вызывать боль после еды, начинающуюся в верхней части живота и часто иррадиирующую (распространяющуюся) на спину. Другие возможные симптомы — тошнота и рвота.
Самая частая причина панкреатита — камни в желчном пузыре, но могут быть и генетические причины. Употребление алкоголя и курение сигарет являются факторами риска развития панкреатита, поэтому вас могут попросить бросить пить и курить, если у вас панкреатит.
Признаки того, что вам следует немедленно обратиться за медицинской помощью при панкреатите, включают:
- Сильная боль в животе
- Учащенное сердцебиение
- Одышка
- Тошнота или рвота
- Желтоватый цвет кожи или белков глаз, называемый «желтуха»
Это могут быть признаки того, что у вас развилась инфекция или возникла потенциально опасная закупорка.
Язвенная болезнь
Пептические язвы — язвы на слизистой оболочке желудка или двенадцатиперстной кишки — могут вызывать боль после еды, особенно если язва желудка (язва желудка). Боль от язвенной болезни чаще всего возникает где-то между грудиной и пупком, а иногда может возникать, когда желудок пуст.
Прием нескольких лекарств от НПВП (таких как ибупрофен, аспирин и напроксен) или длительный прием НПВП может быть факторами риска развития язвенной болезни.
Многие язвы вызываются обычными желудочными бактериями, которые называются Helicobacter pylori ( H. pylori). Важно лечить H. pylori, , потому что без лечения он может привести к определенным видам рака кишечника.
Камни в желчном пузыре
Боль от камней в желчном пузыре может возникнуть после еды, особенно если еда была обильной и / или жирной. Некоторые люди испытывают боль в желчном пузыре (также известную как «желчная колика») натощак, иногда пробуждая их ото сна.
Важно оценить этот вид боли, потому что воспаление желчного пузыря может стать серьезным и, возможно, потребовать хирургического вмешательства.
Боль, вызванная желчнокаменной болезнью, обычно возникает в средней или правой части верхней части живота. Боль также может возникать за грудиной или распространяться в верхнюю часть спины или правое плечо. Боль может ощущаться как «схватка» или «грызть». Другие симптомы желчных камней включают тошноту и рвоту.
Синдром раздраженного кишечника (СРК)
Синдром раздраженного кишечника — это состояние здоровья, при котором люди испытывают хроническую боль в животе.По определению, такая боль связана с дефекацией, а не с едой. Однако процесс еды может вызвать чрезмерно сильные сокращения кишечника, которые могут вызвать боль в животе.
До 30% людей, страдающих диспепсией, также страдают СРК.
Боль при СРК может возникать в верхней, средней и нижней частях живота, но также может распространяться вверх к верхним частям туловища.
Менее распространенные причины
Следующие состояния здоровья также могут вызывать боль после еды:
Когда идти к врачу
Боль в теле означает, что что-то не так.Если вы испытываете боль после еды только время от времени и это не изнуряет вас, вы можете сообщить об этом своему врачу в следующий раз, когда увидите их.
Но если вы испытываете боль после довольно частого приема пищи, важно сразу же записаться на прием к врачу, чтобы убедиться, что вы получите точный диагноз и составите план лечения.
Если боль сильная, изнуряющая и сопровождается желтухой, лихорадкой, учащенным пульсом, ознобом или сильной рвотой, вам следует обратиться за неотложной помощью.
Синдром раздраженного кишечника (СРК) и функциональные расстройства кишечника
- Ваши симптомы должны начаться не менее 6 месяцев назад
- У вас боли или дискомфорт в животе не менее 3 дней в месяц в течение последних 3 месяцев
- По крайней мере , два из следующих утверждений верны: боль уменьшается при дефекации; боль связана с изменением частоты опорожнения кишечника; боль связана с изменением внешнего вида стула.
Для соответствия Римским III критериям функциональной диспепсии:
- Ваши симптомы должны начаться не менее 6 месяцев назад
- У вас один или несколько из следующих симптомов: Беспокойное чувство полноты после еды; вы быстро насыщаетесь во время еды; боль в верхней центральной части живота; жжение в верхней центральной части живота;
- И нет никаких доказательств структурного заболевания, которое могло бы объяснить симптомы.
Ваш врач может назначить анализы через нашу обширную желудочно-кишечную лабораторию, чтобы исключить другие условия, которые могут включать:
- Колоноскопия и гибкая ректороманоскопия: используются для первоначальной диагностики, в обеих используется тонкий гибкий оптоволоконный зонд с камерой для исследования различных областей, включая толстую кишку, тонкую кишку и толстую кишку, чтобы увидеть любые язвы, кровотечение и воспаление.
- Эндоскопия верхних отделов: используется тонкий гибкий оптоволоконный эндоскоп с камерой, вводимой через рот по тракту к желудку и верхнему отделу тонкой кишки для выявления кровотечений, язв и воспалений.
- Манометрия пищевода: используется тонкая гибкая трубка для измерения мышц пищевода и функции нижнего сфинктера пищевода, чтобы определить, насколько хорошо вы глотаете и перевариваете пищу.
- Аноректальная манометрия: тонкая гибкая трубка с баллоном на конце вводится в прямую кишку для измерения тонуса анального сфинктера и ректальных мышц, чтобы определить проблемы с опорожнением кишечника.
- Лабораторные анализы: анализ крови и стула для проверки на наличие бактерий и кишечных кровотечений.
- Визуальные тесты: сотрудничество со специалистами в области радиологии для визуализации и интерпретации желудочно-кишечных аномалий, включая рентген брюшной полости, бариевую клизму, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) и оценку опорожнения желудка.
Варианты лечения синдрома раздраженного кишечника и функциональной диспепсии
Не существует лекарств от функциональных расстройств кишечника. Все пациенты, страдающие этими желудочно-кишечными расстройствами, будут испытывать боль и дискомфорт в животе, но затем у них будут разной степени запор, диарея, вздутие живота и позывы.Для эффективного лечения важно, чтобы наша команда, в которую входят гастроэнтерологи, сертифицированный диетолог, физиотерапевты и поведенческие терапевты, понимала частоту и тяжесть ваших симптомов, от того, что они доставляют неудобства, до планирования каждой ванной комнаты от дома до рабочее место, чтобы избежать несчастного случая, поэтому мы можем составить индивидуальный план, подходящий именно вам.
Диета плюс изменения образа жизни, , например, уменьшение стресса и добавление программы упражнений, часто все, что нужно для тех, чьи симптомы в основном доставляют неудобства.Наша команда, в которую входит сертифицированный диетолог, разработает план лечения, адаптированный к вашим потребностям. Узнайте больше о том, как мы изучаем связи между едой и здоровьем, посетив наши страницы классов по кулинарной медицине и кулинарной медицине, где вы также можете узнать о классах, разработанных для демонстрации рецептов, связанных с конкретными заболеваниями.Лекарства, отпускаемые без рецепта или по рецепту — это вариант, когда недостаточно изменить диету и образ жизни.Доступны различные лекарства, и ваш врач определит, какое лекарство (а) вам подходит, исходя из ваших симптомов и потребностей.
Физическая терапия и / или тренировка с биологической обратной связью (альтернативная терапия, которая использует разум для управления функциями тела под руководством инструктора по биологической обратной связи) может использоваться для повторной тренировки мышц тазового дна и / или анального сфинктера.
Клинические испытания — вариант для тех, кто соответствует требованиям.Мы являемся ключевой площадкой для разработки практически всех препаратов для лечения СРК за последние 10 лет.
Клинические исследования в клинике функциональных расстройств кишечника
В Мичиганском университете проводится несколько клинических исследований, связанных с функциональными расстройствами кишечника. Эти исследования призваны улучшить нашу способность диагностировать и лечить эти расстройства. Если вы хотите узнать больше или принять участие в исследовании, поговорите со своим врачом или посетите сайт umhealthresearch.org, веб-сайт Мичиганского университета о клинических исследованиях в области здравоохранения, и выполните следующие действия, чтобы найти клинические исследования FBD:- Нажмите Добровольцы заголовок
- В раскрывающемся меню нажмите Найти исследования
- На следующей странице нажмите Поиск по условию
- На следующей странице будет список состояний — прокрутите вниз до раздела «Состояние желудка / пищевода / кишечника».
Другая информация о здоровье пищеварительной системы и печени
Чтобы увидеть соответствующие гастроэнтерологические услуги, которые мы предлагаем, посетите нашу страницу с обзором здоровья пищеварительной системы и печени.
Назначить встречу
Чтобы записаться на прием, чтобы обсудить вашу потребность в лечении синдрома раздраженного кишечника или другого функционального расстройства кишечника, позвоните по номеру по телефону 888-229-7408.
Что вызывает боль в животе после еды?
Если у вас болит животик после еды, это может быть связано с простым приступом несварения желудка. Но бывают случаи, когда боль после еды может быть признаком чего-то более серьезного.
Читайте дальше, чтобы узнать о некоторых распространенных причинах боли в животе, боли в животе или спазмах желудка после еды, о том, как лечить и контролировать дискомфорт, а также когда следует обратиться к врачу.
Расстройство желудка
Несварение желудка — распространенное заболевание, которым страдает до 41% людей в Великобритании и каждого четвертого человека в США.
Это происходит, когда кислота из вашего желудка раздражает чувствительную защитную оболочку желудка, пищевода (пищевода) и верхней части кишечника.
Симптомы различаются, но часто вызывает дискомфорт после еды, который может ощущаться как жгучая боль в животе.
Другие симптомы могут включать чувство дискомфорта при вздутии живота, тошноту (тошноту), избыток газов и жгучую боль в груди (изжогу).Вы также можете принести небольшое количество еды или горькой жидкости.
Лечение расстройства желудка
Расстройство желудка обычно можно лечить дома:
- изменение диеты — некоторые продукты, в том числе жирная, острая и жирная пища, а также шоколад, с большей вероятностью могут вызвать несварение желудка. Это также может помочь сократить употребление напитков, содержащих кофеин (например, кофе), а также газированных и алкогольных напитков
- поддержание здорового веса — избыточный вес оказывает большее давление на желудок, что может привести к попаданию желудочного сока в пищевод и вызвать расстройство желудка
- бросить курить (если вы курите) — химические вещества, содержащиеся в сигаретах, могут вызвать расслабление мышц между желудком и пищеводом, поэтому желудочная кислота переместится в вашу пищевую трубку
- спите в более вертикальном положении — это может помочь остановить подъем желудочного сока в пищевод в течение ночи.Когда ложитесь спать, попробуйте положить дополнительную подушку за голову и плечи
- избегайте ибупрофена или аспирина — они могут ухудшить пищеварение
- не есть за 3-4 часа до сна
Для быстрого облегчения антацидные лекарства могут облегчить симптомы, поскольку они нейтрализуют кислоту в желудке.
Подробнее о способах избавления от несварения желудка здесь
Если несварение желудка не проходит или продолжает возвращаться, обратитесь к врачу. Они могут прописать более сильные лекарства и провести проверки, чтобы исключить другие заболевания, такие как гастроэзофагеальная рефлюксная болезнь, когда желудочная кислота попадает в пищевод.
Вам также следует обратиться к врачу, если у вас несварение желудка и вы:
- чувствую комок в животике
- испытывают сильную боль
- 55 лет и старше
- похудеть не пытаясь
- затрудненное глотание (дисфагия)
- болеют (рвота)
- страдают железодефицитной анемией
- замечает кровь в рвоте или фекалиях
Синдром раздраженного кишечника (СРК)
Синдром раздраженного кишечника (СРК) — это долгосрочное (хроническое) заболевание, которое вызывает эпизоды боли или спазмов в животе, вздутие живота, диарею и / или запор.Симптомы часто ухудшаются после еды. Боль может быть острой, но может уменьшиться после мочеиспускания.
Другие симптомы СРК включают боль в спине, тошноту и чувство усталости. Иногда вы можете обнаружить, что не можете контролировать мочеиспускание (недержание мочи) или проблемы с мочеиспусканием, например, вам нужно чаще ходить в туалет.
Лечение СРК
Точные причины СРК неизвестны, но с симптомами часто можно справиться, изменив свой рацион и образ жизни. Если вы подозреваете, что у вас СРК, врач может проверить ваши симптомы и дать совет.
Однако вам следует немедленно обратиться к врачу, если вы:
- сильно похудеть не пытаясь
- замечает кровотечение из вашего ягодиц или кровь в вашем фуже
- есть твердое уплотнение или опухоль в животике
- Имеют одышку и бледную кожу
Язва желудка
Язвы желудка — это открытые язвы внутри тела, которые образуются, когда слой, защищающий слизистую оболочку желудка от кислоты, разрушается, повреждая слизистую оболочку желудка.
Они могут быть вызваны инфекцией или приемом нестероидных противовоспалительных препаратов (НПВП), таких как аспирин или ибупрофен.
Самый частый симптом язвы желудка — жгучая или грызущая боль в центре живота (живота). Это может улучшиться или ухудшиться после еды, в зависимости от того, где находится язва. Вы также можете получить несварение желудка, изжогу или тошноту.
Лечение язвы желудка
Если вы считаете, что у вас язва желудка, вам следует обратиться к врачу, поскольку он может назначить лечение.
Если вы принимаете НПВП, они рассмотрят это и могут порекомендовать альтернативное обезболивающее, но вам не следует прекращать прием прописанных лекарств, не посоветовавшись предварительно с врачом.
Вам срочно нужна медицинская помощь, если вы:
- рвота с кровью
- пасс темный пу
- чувствую резкую боль в животе, которая усиливается
Желчные камни
Камни в желчном пузыре — это небольшие камни, которые образуются в желчном пузыре. По оценкам, они могут быть у 1 из 10 человек, но не у всех появляются симптомы.
Обычно они безвредны, но могут вызвать боль в животе, если застрянут в одной из трубок (протоков), ведущих к желчному пузырю.
Боль может возникнуть внезапно, быть сильной и обычно длиться до 5 часов. Боль может усилиться, если вы плотно перекусите.
Лечение камней в желчном пузыре
Если вы считаете, что боль может быть вызвана камнями в желчном пузыре, вам следует обратиться к врачу, так как вам может потребоваться их удаление.
Обезболивающие могут облегчить симптомы.Вам также следует избегать продуктов, которые могут усугубить симптомы, например продуктов с высоким содержанием насыщенных жиров.
Это боль в животе или в животе?
Некоторые люди называют все боли в животе «болью в животе» или «болью в животе». Боль в животе — это любая боль, возникающая в области между грудью и пахом.
Ваша печень, аппендикс, поджелудочная железа и кишечник, а также другие органы находятся в этой части вашего тела. Таким образом, состояния, влияющие на любой из этих органов, могут вызвать боль в животе.
Различные состояния, которые могут вызвать боль в животе, как правило, влияют на определенные области. 4 места, которые следует рассмотреть:
- верхняя часть живота
- низ живота
- брюшная полость правая
- брюшная полость левая
Подробнее об этих 4 типах боли в животе и о том, что с ними можно сделать, можно узнать здесь.
Ключевые моменты
- Боль в животе после еды может быть связана с проблемами пищеварения
- Бывают случаи, когда боль после еды может быть признаком чего-то более серьезного
- Несварение желудка может ощущаться как жгучая боль в животе и часто возникает после еды
- СРК — это хроническое заболевание, при котором наблюдаются эпизоды боли в животе, вздутие живота и изменения, вызванные диареей или запором.
- Язва желудка может вызвать грызущую, жгучую боль в животе, которая может улучшиться или ухудшиться после еды
- Камни в желчном пузыре могут вызывать боль в животе, которая может усиливаться после обильной еды
- Если после еды вы испытываете постоянную боль в животе или беспокоитесь, обратитесь к врачу.
Все еще беспокоитесь о боли после еды?
Если вас все еще беспокоит боль в животе, проверьте свои симптомы или обратитесь к врачу за дополнительными рекомендациями.
ПРОВЕРЬТЕ СИМПТОМЫ
Важно: Наш веб-сайт предоставляет полезную информацию, но не заменяет медицинскую консультацию. Вы всегда должны проконсультироваться со своим врачом, принимая решения о своем здоровье.
Что вызывает боль внизу живота слева после еды?
Боль внизу живота слева часто вызвана дивертикулитом.
Кредит изображения: surachetkhamsuk / iStock / GettyImages
Если вы чувствуете боль в левой нижней части живота, наиболее частой причиной является дивертикулит.Другие причины могут включать запор, грыжу и инфекции мочевыводящих путей. Но если боль возникает только после еды, возможности сужаются до нескольких.
«Боль в левой нижней части живота, возникающая после еды, обычно вызвана реакцией, называемой желудочно-кишечным рефлексом», — говорит Брукс Д. Кэш, доктор медицины, руководитель отдела гастроэнтерологии, гепатологии и питания Научного центра здоровья Техасского университета в Хьюстоне. «Это нормальная реакция, которая возникает, когда пища заполняет желудок.Ваш желудок посылает сигнал вашему мозгу, и ваш мозг заставляет вашу сигмовидную кишку сокращаться ».
Harvard Health Publishing объясняет, что сигмовидная кишка — это последняя часть толстой кишки, где стул образуется до дефекации. Поскольку сигмовидная кишка расположена в левой нижней части живота, проблемы с сигмовидной кишкой вызывают боль в нижнем левом углу живота.
«Если ваша сигмовидная кишка чувствительна или воспалена, ваш желудочно-ободочный рефлекс может вызвать боль, потому что ваша толстая кишка сужается и изгибается в этой области», — говорит д-р.Денежные средства. «Два распространенных состояния повышают риск возникновения боли из-за этого рефлекса после еды. Это синдром раздраженного кишечника и запор».
Синдром раздраженного кишечника (СРК). По данным Национального института диабета, болезней органов пищеварения и почек (NIDDK), СРК — это группа симптомов, которые включают боль в животе и изменения в привычках кишечника. СРК делает вашу толстую кишку более чувствительной. Сокращения толстой кишки могут быть болезненными. У людей с СРК могут быть запор, диарея или и то, и другое вместе с болью.
IBS — распространенная проблема, от которой страдают около 12 процентов людей в Соединенных Штатах. Существует большая вероятность того, что СРК является причиной боли внизу живота после еды, если вы подвержены более высокому риску этого состояния. Факторы риска СРК включают принадлежность к женщине, возраст младше 50 лет, наличие в семейном анамнезе СРК и наличие в анамнезе высокого эмоционального стресса, сообщает NIDDK.
Запор. По данным клиники Майо, запор — это менее трех дефекаций за одну неделю.Запор, который также является распространенной проблемой, может затруднить вывод стула из толстой кишки, и стул может стать комковатым и твердым. Длительный запор — это запор, который длится несколько недель или дольше.
«Если еда вызывает желудочно-ободочный рефлекс и ваша сигмовидная кишка заполнена твердым стулом, это может быть болезненным», — говорит д-р Кэш.
У вас может быть повышенный риск запора, если вы женщина и старше. Вы также можете подвергаться более высокому риску, если не пьете достаточно жидкости, не получаете достаточной физической активности и придерживаетесь диеты с низким содержанием клетчатки.Некоторые лекарства, в том числе седативные, обезболивающие, отпускаемые по рецепту, и антидепрессанты, также увеличивают ваш риск, говорят в клинике Майо.
Подробнее: Днем не какали? Вот что ваше тело пытается сказать вам
Другая чрезвычайно распространенная проблема, называемая дивертикулезом, начинается, когда крошечные мешочки, которые развиваются в сигмовидной кишке, сообщает Harvard Health Publishing, поражает около трети американцев к 60 годам. Если эти мешочки воспаляются или заражаются, они могут вызвать боль.Это осложнение называется дивертикулитом.
Около 20 процентов людей с дивертикулезом заболевают дивертикулитом, добавляет Harvard Health. Наряду с болью в левой нижней части живота это состояние может вызывать жар, озноб, запор или диарею.
«Дивертикулит может вызывать боль, не связанную с приемом пищи, но его следует рассматривать как возможную причину боли в левой нижней части живота», — говорит д-р Кэш.
Подробнее: Питание при дивертикулите
Независимо от того, что является причиной боли в нижнем левом углу живота, вы должны знать, когда следует обратиться к врачу.В клинике Майо говорят, что вам следует позвонить, если:
- У вас сильная боль в животе.
- У вас болит жар.
- У вас постоянный запор или диарея.
- У вас есть кровь в стуле.
- У вас боль с тошнотой или рвотой.
- Ваш живот опухший и болезненный трогать.
Когда боль в животе означает проблему? 8 ответов
Итак, у вас дискомфорт в животе. Вы задаетесь вопросом, следует ли вам улыбнуться и вытерпеть это или проверить.
Давайте посмотрим на некоторые распространенные заболевания желудка, и должны их проверить.
1. Вы чувствуете:
Боль или жжение под грудиной , которые иногда усиливаются, когда вы едите или ложитесь.
Вам следует:
Примите антацид, если дискомфорт случается лишь от случая к случаю. Если это происходит чаще, чем раз или два в неделю, вам следует обратиться к своему врачу.Вы можете пройти обследование на гастроэзофагеальной рефлюксной болезни (ГЭРБ) . При этом состоянии желудочная кислота течет по пищеводу (трубке, идущей изо рта в желудок). Могут быть рекомендованы лекарства, снижающие кислотность желудка.
2. Вы чувствуете:
Боль в горле, которая не проходит. Удивительно, но это может быть признаком проблемы с желудком. Боль в горле может быть признаком кислотного рефлюкса. ГЭРБ — это легкая форма кислотного рефлюкса.Желудочная кислота, протекающая по пищеводу, может вызвать болезненное раздражение.
Вам следует:
Попробуйте антацид. Если вы не чувствуете облегчения, обратитесь к врачу.
3. Вы чувствуете:
Тошнота, газы, судороги, вздутие живота и / или диарея через полчаса-два часа после приема пищи, содержащей лактозу. У вас может быть непереносимость лактозы .
Вам следует:
Попробуйте сократить потребление молочных продуктов, таких как молоко, мороженое и сыр.Вы можете попробовать продукты без лактозы, такие как молоко без лактозы / соевое молоко. Выдержанные твердые сыры, такие как чеддер, также содержат меньше лактозы по сравнению с мягкими сырами.
Если у вас по-прежнему возникают проблемы, обратитесь к своему врачу.
4. Вы чувствуете:
Тошнота, вздутие живота, запор или диарея и спазмы внизу живота . Симптомы могут уменьшиться после дефекации.
Вам следует:
Обратитесь к своему врачу.У вас может быть синдром раздраженного кишечника (СРК). Это диагноз исключения, то есть мы хотели бы исключить другие возможные причины ваших симптомов. Вы можете попробовать безрецептурную добавку с пробиотиками (полезными кишечными бактериями).
5. Вы чувствуете:
Жгучая боль в животе. Это приходит и уходит, и становится хуже, когда вы голодны.
Вам следует:
Старайтесь избегать приема нестероидных препаратов (таких как ибупрофен, адвил, алев, напроксен).Эти препараты могут повредить слизистую оболочку желудка. Затем обратитесь к своему врачу. У тебя могла быть язва. Вы можете обсудить варианты лечения, которые могут включать проверку на бактериальную инфекцию желудка, называемую H. pylori. Вы также можете попробовать безрецептурные антацидные препараты.
6. Вы чувствуете:
Внезапная потеря аппетита.
Вам следует:
Обратитесь к врачу, если симптомы не исчезнут, особенно если вы случайно потеряли вес.
7. Вы чувствуете:
Сильная внезапная боль в животе . Он может начинаться вокруг пупка и распространяться в правую нижнюю часть живота. У вас могут быть другие симптомы, такие как лихорадка, потеря аппетита, тошнота, запор или диарея.
Вам следует:
Немедленно обратитесь в отделение неотложной помощи. У вас может быть аппендицит . Это закупорка аппендикса — небольшого органа, прикрепленного к толстой кишке.Если аппендикс лопается, это может вызвать инфекцию в брюшной полости. Это серьезное заболевание.
8. Вы чувствуете:
Тошнота, рвота или боль в правой верхней части живота после еды.
Вам следует:
Обратитесь к врачу, если симптомы не исчезнут в течение нескольких часов. У вас может быть желчнокаменная атака . Камни в желчном пузыре представляют собой твердые отложения размером от мелкой горошины до размера мяча для гольфа.Приступ может произойти, если желчные камни блокируют проток желчного пузыря.
Другие возможности
Многие из описанных нами симптомов — боль в животе, спазмы, вздутие живота, запор, диарея — могут быть результатом ряда заболеваний. Например, целиакия, колит, болезнь Крона и заболевание щитовидной железы, и это лишь некоторые из них.
Некоторые условия безвредны. Некоторые серьезные. Разнообразие совпадающих симптомов и состояний — вот почему рекомендуется обратиться к врачу, если дискомфорт в животе / животе не проходит или у вас сильная боль.
Что делать при отравлении и рвоте – Рвота при отравлении — что делать, причины, лечение
Рвота при отравлении — что делать, причины, лечение


Рвота при отравлении
Интоксикация появляется не только при употреблении некачественных продуктов. Синдром может быть реакцией на контакт с химическими веществами или при пищевой непереносимости. Зная, насколько опасно отравление со рвотой, и что делать, если появилось недомогание, можно быстрее восстановиться и избежать опасных последствий.
Если не принимать мер, возникает обезвоживание. У детей младше 3 лет состояние приводит к летальному исходу, взрослым грозит сердечная недостаточность.
Причины возникновения рвоты и тошноты при отравлении
Запуск механизма обратной перистальтики — рефлекторный ответ организма на внедрение токсинов вне зависимости от их вида. При агрессивном воздействии веществ, нарушающих метаболические процессы, периферические раздражители передают импульсы в головной мозг. Отраженные сигналы направлены на область брюшного пресса и диафрагму. Мышцы сокращаются, диафрагма раскрывается: содержимое желудка выходит сначала в пищевод, а затем извергается наружу через рот, а иногда и через носовые ходы.
Рвота при отравлении — не единственный симптом интоксикации. Тошнота появляется, когда токсические вещества уже курсируют в кровотоке. Сопутствующие симптомы: слабость, общее недомогание, боли в эпигастрии и спазмы живота, затрудненное дыхание, перепады давления. Возможно повышение температуры.
Причины появления тошноты:
- употребление некачественных или испорченных продуктов;
- аллергические реакции вне зависимости от характера;
- токсины, попадающие в организм с продуктами горения;
- вдыхание паров химических веществ;
- отравление ядами;
- заболевания: гельминтоз, инфекции различной этиологии;
- медикаментозная интоксикация.
Сначала больной не успевает сглатывать слюну, количество которой быстро увеличивается из-за усиленной работы слюнных желез. Жидкий секрет разжижает пищевой комок, появляются спазмы в животе и рвота.
Методики предотвращения рвоты


Метоклопрамид
Чтобы уменьшить позывы к опорожнению кишечника, выпивают несколько глотков холодной (ледяной) воды, принимают спазмолитики, останавливающие мышечные спазмы — Но-Шпу или Спазмалгон. Уменьшают брожение в кишечнике и купируют рвотные позывы медицинские препараты: Церукал, Бромоприд, Домперидон, Диксафен, Метоклопрамид.
Купировать рефлекторное опорожнение желудка при интоксикации опасно: организм запускает механизм самоочищения. Часто одновременно возникает и диарея. Благодаря реакции токсины не успевают внедриться в кровоток, что в дальнейшем ускоряет выздоровление.
Не стоит подавлять рвотный рефлекс, целесообразно промыть желудок, вызвав искусственную рвоту. Выпивают 1–2 л светло-розового раствора перманганата калия или пищевой соды (0,5 ст. л. на 1 л охлажденной кипяченой воды), а затем нажимают на корень языка. Жидкость желательно выпить за 1–2 раза, большими глотками. Обеззараживает токсины активированный уголь. Для взрослых растворяют 1 таблетку на 200 мл жидкости. Желудок очищают, пока рвотные массы не станут прозрачными. В течение 2–3 часов нельзя останавливать и диарею.
Чтобы предупредить обезвоживание, лечение дополняют приемом Регидрона — солевого раствора, восстанавливающего минеральный резерв организма. Если дома нет фармацевтического средства, напиток можно приготовить самостоятельно. Самый простой рецепт: в стакане воды растворяют по 1 ч. л. сахара и поваренной соли. Более сложный: сахар (1 ч. л.), соль (0,75 ч. л.), пищевой соды (0,25 ч. л.). Регидрон пьют между приступами рвоты, по 1–2 ст. л.
Когда запрещено вызывать рвоту
При специфических отравлениях щелочами, кислотами и иными химическими веществами промывание желудка в домашних условиях не проводят. При повторном прохождении через пищеварительный тракт усугубляется общее состояние, изъязвляется слизистая пищеварительных органов, разъедается слизистая глотки и ротовой полости.
Бессмысленно стимулировать рвотный рефлекс, если после отравления прошло 2–3 часа — токсины уже успели всосаться в кровоток. Не промывают желудок, если интоксикация вызвана парами химических веществ или продуктами горения.
Опасно вызывать рвоту искусственным путем, когда пострадавший испытывает сильную слабость, находится без сознания или в полуобморочном состоянии, наблюдаются судороги или нарушена координация, так как человек может захлебнуться рвотными массами либо задохнуться, если комочки пищи попадут в дыхательные пути.
Иногда за отравление принимают приступ панкреатита, аппендицита, колита или иных заболеваний пищеварительных органов. В этом случае стимуляция мышечных сокращений способна привести к прободению и спровоцировать внутреннее кровотечение. Отравление химическими веществами, острый (напряженный, каменный) живот, рвота непонятного происхождения на фоне общей слабости и повышения температуры, сильная боль и появление фрагментов крови в содержимом желудка и каловых массах — причины обратиться к врачу. Рвоту не вызывают.
Пока едет «Скорая», пострадавшего укладывают на горизонтальную поверхность и поворачивают голову набок, чтобы человек не задохнулся. Самостоятельных действий, в том числе и инъекционный ввод спазмолитиков, не осуществляют.
Лечение


Активированный уголь
Даже если желудок промыли вовремя, организму необходимо время, чтобы восстановиться. Цель лечения: нормализовать обменные процессы, подавить позывы к тошноте, купировать диарею и последствия обезвоживания.
Если при первых признаках ухудшения состояния используют сорбенты, развитие неприятных симптомов можно предупредить. Наиболее часто применяемые средства, устраняющие интоксикацию: Смекта, Энтеросгель, Атоксил, Полисорб, Сорболонг, активированный или белый уголь. Препараты не только купируют тошноту, но и останавливают диарею, сопровождающую пищевые или инфекционные отравления.
Не следует с начала заболевания принимать Имодиум или Лоперамид. Лекарство устраняет спазмы кишечника и снижает скорость перистальтики, что способствует распространению токсинов по кровотоку.
Регидрон, Оралит принимают не только во время частых рвотных позывов и при диарее, но и еще 2–3 суток. Необходимо полностью восстановить потерю жидкости, не допустить сгущения крови и метаболических нарушений.
Одно из последствий интоксикации — дисбактериоз. Для восстановления баланса флоры, колонизирующей тонкий кишечник, назначают Линекс, Бифидумбактерин, Хилак, Бактисубтил. Для усвоения пищи — Мезим, Креон, Фестал.
Для устранения сопутствующей симптоматики могут потребоваться жаропонижающие препараты (Парацетамол, Анальгин, Ибупрофен) или спазмолитики (Но-шпа, Спазган, Баралгин). Если интоксикация вызвана инфекцией, нужны противомикробные средства (сульфаниламиды) или антибиотики. Лекарства без назначения врача не применяют.
Питье и диета


Отвар шиповника
Первые дни после отравления рекомендуется придерживаться щадящего режима питания. Пока нет аппетита, пострадавшего есть не заставляют — достаточно поить. Когда после приема Регидрона тошнота не возобновляется, можно предложить минеральную воду, предварительно выпустив газ, теплый сладкий чай с лимоном, отвар шиповника.
Если диарея не прекратилась, в дневное меню включают чай с сухарями, рисовый отвар или вязкую рисовую кашу, овсянку, гречку. Когда стул начал восстанавливаться, разрешаются яйца всмятку.
Рацион можно разнообразить на второй день. Рекомендуется делать кашеобразное пюре из картофеля, паровые котлеты, нежирный куриный бульон. Из фруктов — только печеные яблоки. Продукты и напитки, которые вводят в диету, не должны перегружать желудочно-кишечный тракт.
В течение 2 недель предпочтение отдают крупяным безмолочным кашам (за исключением пшенной, манной), овощным супам без поджарки, постному мясу и рыбе. От сладостей и выпечки с дрожжами лучше отказаться, как и от любых жидкостей, вызывающих брожение и газообразование (виноградного сока, лимонада, кваса).
Нельзя вводить в дневное меню:
- жирную, жареную и острую пищу;
- шоколад;
- консервы мясные и овощные;
- цитрусовые, сливы, груши, виноград;
- алкоголь;
- твердый и полумягкий сыр.
При дополнении рациона кефиром нужно учитывать, что в свежем виде кисломолочный напиток слабит, а на 3 день после изготовления — крепит. Коррекция диеты выполняется на основании состояния пациента. К привычному режиму питания рекомендуется возвращаться не ранее, чем через 2 недели после острой интоксикации.
Народные методы
Для устранения легкого отравления или рвоты, вызванной высокой температурой, можно использовать домашние средства:
- «Шипучку» или содовый раствор для снижения кислотности: 1 ч. л. соды растворяют в стакане охлажденной кипяченой воды.
- Зеленый чай. Успокаивает раздраженную слизистую.
- Отвар дубовой коры. Останавливает диарею и оказывает антисептическое действие: 1 ст. л. растительного компонента кипятят 15 минут, залив стаканом воды, затем дают настояться 30 минут и процеживают. Принимают в течение дня по 1–2 ч. л.
- Вода с лимонным соком. Купирует тошноту. Разводят 1 ст. л. на стакан.
Можно заварить травяной чай из мяты или мелиссы, добавив листья смородины. Напиток помогает справиться с интоксикацией, облегчает общее состояние, останавливает рвоту.
Возможные осложнения


Внутривенная регидратация
Органическая интоксикация требует срочного лечения. Взрослые быстро восстанавливают обезвоживание, а у детей и людей пожилого возраста, лиц, в анамнезе которых сердечно-сосудистые заболевания, состояние может вызвать кому и даже летальный исход. При длительной рвоте и невозможности принять жидкость пациентам требуется госпитализация. Восстановление водно-электролитного баланса проводят с помощью внутривенных вливаний.
Обильная рвота иногда вызывает заброс кусочков пищи в трахею и даже в бронхи. Загнивание может спровоцировать повторную интоксикацию.
Если рвота — последствие пищевых инфекций, которые появляются при попадании в организм листерий или кишечных палочек, для купирования проблем необходимо лечение антибиотиками. Возможные осложнения: почечная недостаточность, дисфункция периферической нервной системы и центральной нервной системы. Чаще всего осложнения возникают: у лиц со сниженным иммунитетом, пожилых людей, детей дошкольного возраста и беременных.
Восстановительный период после интоксикации
Продолжительность восстановления зависит от тяжести заболевания, объема терапевтических мероприятий, возраста и сопутствующего анамнеза пациента. Здоровому взрослому человеку достаточно 3–5 дней, при нестабильном иммунитете период может растянуться на 2–3 недели.
Чтобы избежать рецидива, нужно:
- усилить санитарно-гигиенические мероприятия: мыть руки перед едой и следить за чистотой посуды;
- не употреблять продукты, если срок годности просрочен;
- пить только кипяченую воду;
- запретить экспериментировать с непривычными продуктами;
- все химикаты и лекарства убрать в отдельное от пищи место.
Не стоит бороться со рвотой в первые часы после отравления. Благодаря самоочищению организм пытается самостоятельно восстановить состояние: если ему грамотно помогать, удастся избежать тяжелых осложнений.
Автор статьи: Беспалова Ирина Леонидовна


Врач-пульмонолог, Терапевт, Кардиолог, Врач функциональной диагностики. Врач высшей категории. Опыт работы: 9 лет. Закончила Хабаровский государственный мединститут, клиническая ординатура по специальности «терапия». Занимаюсь диагностикой, лечением и профилактикой заболеваний внутренних органов, также провожу профосмотры. Лечу заболевания органов дыхания, желудочно-кишечного тракта, сердечно-сосудистой системы.
Беспалова Ирина Леонидовна опубликовала статей: 419
obotravlenii.ru
Тошнота и рвота при пищевом отравлении: первая помощь и лечение
Рвота при отравлении — это попытка организма избавиться от токсинов, попавших в пищеварительный тракт в результате употребления некачественных продуктов или ядовитых веществ. Аналогичное явление наблюдается при передозировке лекарственных препаратов.


Тошнота и рвота
Причины возникновения рвоты
Многие пациенты не обращают внимания на симптомы отравления и не торопятся обращаться к врачу. В результате патологическое состояние не проходит, а продолжается несколько дней. Всё это время из пищеварительного тракта в кровь всасываются яды и токсины, отравляющие организм, который реагирует на отравление тошнотой и рвотными позывами. Останавливать возникшую рвоту не рекомендуется, но только если точно известно, что стало причиной интоксикации. В некоторых случаях, напротив, необходимо прекратить приступы рвоты как можно скорее и постараться не допустить её возникновения до приезда врачей.
Основные причины возникновения тошноты:
- случайное проглатывание пестицидов;
- передозировка наркотическими препаратами;
- отравление алкоголем;
- приём лекарств без учёта противопоказаний;
- передозировка медикаментами;
- длительное вдыхание угарного газа;
- попадание в организм паров растворителя и других токсичных веществ;
- вдыхание паров краски, бензина, керосина;
- употребление в пищу ядовитых грибов;
- отравление испорченными продуктами;
- интоксикация паразитами (гельминтами).


От чего возникает рвота
Контролировать тошноту и управлять рвотными позывами невозможно, но можно облегчить своё состояние, выпив тёплое подслащённое питьё или таблетку с противорвотным действием.
Важно: при тяжёлом состоянии меры первой помощи направлены на то, чтобы больной мог дождаться приезда врача.
Рвоте предшествуют или проявляются одновременно с ней следующие симптомы:
- затруднённое дыхание;
- высокая температура;
- головокружение;
- слабость;
- сонливость;
- скачки артериального давления;
- сердцебиение;
- озноб, дрожь;
- обильный холодный пот;
- раздражительность, истеричность;
- отсутствие интереса к еде.
Когда необходимо вызывать врача или ехать в больницу?


Вызов врача при рвоте
Действия зависят от того, сколько длится рвота. Тошнота может быть однократной или возникать несколько раз на протяжении дня. Подобное состояние сигнализирует о том, что в желудочно-кишечном тракте находятся токсичные вещества. Осмотр врача необходим, если рвота наблюдается неоднократно. Специалист сможет поставить точный диагноз на основании внешнего осмотра или по результатам анализов, после чего будет назначено медикаментозное лечение.
Если приступ тошноты и рвоты случился один раз, необходимо вспомнить, какие события предшествовали этому состоянию. Возможно, за несколько часов до ухудшения самочувствия человек пережил стресс, переел, перегрелся на солнце, выпил слишком крепкий кофе или чай, его укачало в автомобиле и так далее. Кроме того, рвота является характерным признаком алкогольной интоксикации. Что делать: специфическое лечение не обязательно, но промыть желудок всё же нужно.
При головокружении, слабости и сонливости следует принять горизонтальное положение и спокойно полежать несколько часов. Как правило, этого достаточно, чтобы самочувствие улучшилось. Иначе обстоит дело, когда рвотные рефлексы возникают один за другим, с перерывом в несколько минут или часов.
Особенно внимательными к своему здоровью должны быть люди, у которых есть проблемы сердцем и сосудами, страдающие гипертонией, сахарным диабетом, хроническими заболеваниями внутренних органов или испытывающие частые головокружения.
Опасные симптомы


Симптомы свидетельствующие об опасности
Если тошнота длилась уже долго, а рвота сопровождается сильной болью в области живота, нужно срочно вызвать врача на дом. Неотложная помощь необходима и при наличии таких симптомов:
- ощущение жажды и сухости во рту;
- частое мочеиспускание;
- частички крови в моче или кале;
- любые признаки обезвоживания;
- сильная слабость;
- расстройство умственной деятельности;
- состояние, близкое к обмороку.
На заметку. Детям в возрасте до 3-х лет и пожилым людям скорая помощь при рвоте вызывается вне зависимости от того, есть ли другие симптомы.
Как помочь ребенку, у которого рвота?
До приезда врача родители должны оказать первую помощь. Для начала необходимо выяснить, что ел и пил ребёнок на протяжении последних суток. Это нужно, для того чтобы больше никто из членов семьи не пострадал, употребляя те же самые продукты или напитки. Кроме того, знание источника отравления позволит понять, каким способом можно облегчить состояние больного. Ребёнка, которого тошнит, необходимо уложить в кровать. Кто-то из взрослых должен всё время находиться рядом, чтобы удалять рвотные массы. Периодически следует измерять температуру тела, контролировать частоту пульса и дыхания.
Обязательное мероприятие в рамках первой помощи при отравлении у ребёнка — устранение последствий дегидратации (обезвоживания), потому что во время одного рвотного приступа теряется до 300 мл жидкости. С целью восстановления водного баланса нужно давать пить тёплый чай или минеральную воду без газа, выдержанные до комнатной температуры. Если сразу не восполнить потерю жидкости, общее состояние ребёнка ухудшится, период реабилитации будет гораздо дольше, а при сильном обезвоживании под угрозой может оказаться нормальное функционирование внутренних органов и систем.
Какие лекарства можно давать детям?


Лекарства для детей от рвоты
Существуют эффективные регидратационные препараты, предназначенные для приёма внутрь. При необходимости оказания первой помощи их можно принимать без назначения врача. В составе этих лекарств различные соли, ускоряющие восстановление водного баланса. К таким препаратам относятся Глюкосолан, Регидрон, Оралит. Питьё приготавливают так: содержимое пакетика высыпают в стакан тёплой воды (её количество указано в инструкции), размешивают и сразу дают выпить.
Следующий шаг — приём абсорбентов: данная категория препаратов связывает и выводит из организма токсины — продукты жизнедеятельности микроорганизмов, а также остатки вещества, ставшего причиной отравления. Абсорбенты не имеют противопоказаний и рекомендованы к применению до 5 раз в день. Частота их использования зависит от выраженности симптомов и характера отравления.
Важно: приём абсорбирующих препаратов необходимо согласовать с лечащим врачом!
Медикаменты, которые можно давать детям:
- сорбент;
- белый уголь;
- активированный уголь;
- полисорб;
- энтеросгель.
Если, несмотря на проводимую терапию, тошнота и рвота не прекращаются, врач назначает противорвотные лекарства. Это происходит уже в стационаре, куда ребенка направляют на лечение сразу после оказания первой помощи. В домашних условиях использовать противорвотные средства категорически запрещено, так как самостоятельно невозможно рассчитать дозировку с учётом симптоматики.
У некоторых медикаментов есть очень серьёзные противопоказания и опасные осложнения. Среди побочных эффектов — угнетение нервной системы, нарушение слуха, зрения, ухудшение свертываемости крови. Кроме того, некоторые лекарства способны взаимно усиливать или угнетать действие друг друга.
В медицинской практике обычно назначают следующие противорвотные средства:
- зофран;
- латран;
- веро-ондансетрон;
- мотилак;
- метоклопрамид.
В каких случаях ребёнка с отравлением госпитализируют?
Лечение в стационаре необходимо, если наблюдаются признаки воспалительного процесса, нарушается водно-солевой баланс и становится ясно, что организм не способен выполнять жизненно важные функции.
Серьёзные симптомы, при которых необходима госпитализация:
- рвота с кровью;
- углубление родничка;
- коматозное состояние;
- неоднократные эпизоды рвоты;
- температура выше 39 градусов;
- острая боль;
- колики в животе;
- затруднённое дыхание;
- появление сыпи на коже;
- сухость и нарушение эластичности кожного покрова;
- нарушение сознания.
Когда запрещено вызывать рвоту?


Чем нельзя вызывать рвоту
У взрослых и детей недопустимо стимулировать рвотные позывы при отравлении бытовыми химикатами, включая:
- солярку;
- бензин;
- керосин;
- антифриз;
- моющие средства;
- растворители;
- щёлочи и кислоты.
Любое из перечисленных веществ не только токсично, но и способно разрушать ткани и слизистую. Если искусственно вызвать рвоту, голосовые связки, пищевод и слизистая рта будут повреждены. Промывание желудка в данном случае возможно только через специальный зонд. Эту процедуру делают медицинские работники.
Важно: непрофессиональные действия, как и любые попытки самолечения при отравлении химикатами влекут за собой прободение желудка.
Как можно остановить рвоту?


При отравлении алкоголем поможет раствор марганцовки
Надо ли снимать приступ рвоты, зависит от того, чем отравился человек. Если тошнота появилась по причине употребления в пищу некачественных продуктов или передозировки алкоголя, рвота является естественным способом очистки организма, и останавливать её не нужно. В случае с алкоголем пациенту следует промыть желудок.
Для этой цели применяют:
- марганцовку разведенную в воде;
- солевой раствор;
- охлаждённую чистую воду;
- медицинские препараты, предназначенные специально для промывания.
Пытаясь справиться с тошнотой, нельзя забывать о восстановлении водно-солевого баланса. Больному можно давать тёплую воду или отвар, приготовленный из лекарственных трав. Принимать питьё нужно через каждые 15 минут.
Остановка рвоты при алкогольной интоксикации эффективна при использовании следующих препаратов:
- трописетрон;
- бромоприд;
- диметпрамид;
- тиэтилперазин;
- диксафен;
- метоклопрамид;
- вогален;
- меклозин;
- домперидон;
- родаван;
- диметкарб;
- дименгидринат.
Промывание желудка после интоксикации делают в стационаре. Процедуру проводят, уложив пациента в горизонтальное положение. При этом голова должна находиться ниже тела, иначе больной может задохнуться. Чтобы спровоцировать рвоту, пациенту дают выпить 0,5 литра специального раствора, затем он должен наклониться над ёмкостью и надавить пальцем на корень языка. Желудок промывают до тех пор, пока раствор не станет прозрачным. У многих пациентов состояние поле этого приходит в норму.
Важно: при головокружении желудок не промывают, а сразу назначают другой метод лечения.
Как правильно питаться после прекращения рвоты?


При восстановлении стоит питаться кашами
Когда лечение закончено, больному предстоит пережить восстановительный период. В это время важно правильно питаться, так как организм ещё ослаблен, и ему будет трудно переваривать тяжёлую пищу. В 1-е сутки рекомендуется только пить. В течение 2-го дня можно перейти на бифидокефир, а к вечеру рекомендуется съесть немного каши, картофельного пюре или печеных яблок. Добавлять в блюда масло не следует.
На 3-и сутки можно пить некрепкий бульон, есть отварную курицу, яйцо. Начиная с 4-го дня, пациент может есть каши на молоке и постепенно добавлять в рацион другие продукты. В течение всего восстановительного периода ежедневно нужно выпивать несколько стаканов кефира с бифидобактериями, чтобы быстрее восстановилась микрофлора кишечника.
Что можно пить в реабилитационный период?


Отвар шиповника поможет быстро востановиться
В целях восстановления водного баланса необходимо пить солевой раствор. Когда необходимость в нём отпадёт, полезно принимать внутрь отвар шиповника. Благодаря высокому содержанию витамина C такое питьё укрепляет иммунитет и ускоряет выздоровление. Также можно пить крепкий чёрный чай, отвар цветков ромашки, зелёный чай и морс. Жидкость должна быть не горячей и не холодной, пить её нужно небольшими глотками, чтобы не спровоцировать новый приступ рвоты. Польза кисломолочного продукта ещё и в том, что он улучшает аппетит.
Когда здоровье окончательно придёт в норму, рекомендуется ещё раз посетить врача и убедиться, что нет риска рецидива.
К какому специалисту обратиться?
Выбор врача (педиатр, терапевт) зависит от того, кто является пациентом, взрослый или ребёнок. Возможно, специалист назначит анализы крови и мочи, чтобы убедиться, что состояние пациента пришло в норму.
В дальнейшем необходимо следить за своим питанием и не есть незнакомые продукты, особенно грибы. Важно соблюдать технику безопасности при работе с растворителями, токсичными и горючими жидкостями, а также не употреблять напитки сомнительного происхождения.
Видео
otravleno.ru
Тошнота при отравлении: что делать, что помогает?
Во время любой интоксикации ощущение дискомфорта в желудке бывает очень часто. Рассмотрим, почему у человека появляется тошнота при отравлении, что делать и что помогает в подобных случаях.
Что такое тошнота?

Если у пациента произошло отравление тошнота развивается как защитный механизм. Практически всегда в результате интоксикации ощущается слабость, вялость, головокружение. Указанные симптомы держатся все время, пока в кровь всасываются токсины. Как раз тошнота помогает вывести все яды. Убирать ее с помощью медикаментозных препаратов в указанном случае категорически запрещено.
Причины появления тошноты в период интоксикации такие:
- Употребление в пищу просроченных пищевых продуктов.
- Вдыхание ядовитых паров.
- Попадание в организм монооксида углерода.
- Всасывание ядовитых химических соединений.
- Передозировка лекарствами.
- Потребление большого количества спиртных напитков и особенно их суррогатов.
- Употребление веществ с наркотическим действием.
- Попадание в кровь ядохимикатов.
Одновременно с тошнотой возникают такие симптомы:
- головокружение, иногда очень сильное;
- ощущение нехватки воздуха, удушье;
- повышение частоты сокращений сердца;
- болезненность в абдоминальной области разной степени выраженности;
- гипертермия, иногда свыше 38 градусов;
- резкое колебание артериального давления;
- озноб, иногда выступание холодного пота;
- резкая слабость и сонливость;
- падение аппетита;
- повышенная раздражительность.
Явление тошноты выработалось у человека в ходе длительной эволюции. Человек не может ее контролировать, потому что эвакуация содержимого желудка происходит бессознательно.
Часто бывает, что тошнота после отравления не проходит, несмотря на то, что желудок уже полностью освободился от ядовитых веществ. В подобных случаях приступы рвоты бывают особенно мучительными. Таблетка от тошноты и рвоты при отравлении может рекомендоваться врачом для облегчения неприятных симптомов.
Когда надо срочно обратиться к специалисту?
Как уже отмечалось, при пищевом отравлении тошнота бывает практически всегда. Она говорит о том, что человеческий организм столкнулся с серьезными проблемами. И только врач может знать, как избавиться от тошноты.
Не нужно обращаться к специалисту, когда приступ был однократным. Это бывает во время укачивания, стресса. Обычно при такой тошноте лечение не нужно. Однако если у пациента наблюдается неоднократная рвота, тошнота не может пройти, то ему нужно обязательно обратиться к лечащему врачу. При следующих состояниях необходима неотложная медицинская помощь:
- Острые боли в нижней области живота (могут указывать на развитие острого аппендицита).
- Появление крови в рвотных массах или фекалиях.
- Появление сильной жажды и других признаков обезвоживания.
- Учащение уринации.
- Нарушение умственной активности.
- Сильное головокружение.
Во всех случаях непрекращающейся тошноты скорую помощь надо вызывать в экстренном порядке детям до 3-х лет и пациентам, старше 65 лет.
При каких заболеваниях может быть дискомфорт в животе?
Если тошнота, рвота сохраняются на продолжении длительного времени, то это свидетельствует о развитии опасных патологий. Обратим внимание на них, ведь все они лечатся в большинстве случаев оперативно.
- При аппендиците бывает многократная рвота, которая не приносит облегчения. Иногда может повышаться температура тела. Диагностика аппендицита проходит в условиях больницы, потому симптомы этого заболевания сходны со многими патологиями, и дифференцировать его может только хирург.
- Острое воспаление поджелудочной. Такая болезнь должна лечиться немедленно, потому что она опасна развитием летального исхода.
- Острый холецистит часто возникает из-за закупорки камнями и другими образования желчевыводящих путей. В ряде случаев больному может потребоваться холецистэктомия.
- Острый гепатит часто сопровождается непрекращающейся тошнотой и рвотой.
Кроме того, постоянная тошнота возможна при наличии у пациента гипотиреоза, то есть недостаточной функции щитовидки. Помимо тошноты, такого человека беспокоит беспричинная слабость, потеря аппетита, нарушения сна, рост массы тела. Тошнить может и при гипертонии (особенно такое ощущение заметно в утреннее время).
Опасность постоянной рвоты
Если у пациента рвота не прекращается, ему необходима квалифицированная медицинская помощь. На фоне такого явления в организме могут развиваться такие опасные осложнения.
- Дегидратация – она развивается на фоне потери значительного количества жидкости во время рвоты и диареи. Неблагоприятные изменения начинаются в организме уже при потере им 1 % жидкости. При потере более 5 % воды наблюдается помрачение сознания; такие пациенты нуждаются во внутривенном введении жидкости и электролитов в виде капельницы.
- Гипохлоремия (приводит к острой недостаточности почек).
- Повреждение слизистой пищевода и желудка. Такое состояние может быть из-за частой неукротимой рвоты. В результате разрыва выделяющаяся жидкость имеет красный цвет.
- Геморрагия из желудка или кишечника бывает, если оболочки указанных органов нарушены. В таком случае рвотная масса окрашивается в темный, почти черный цвет.
Для детей постоянное выделение желудочного содержимого более опасно. Оно приводит к тяжелой дегидратации и очень быстрому ухудшению состояния здоровья.
Первая помощь при тошноте
Запрещается прием лекарств от тошноты и рвоты при отравлении, если пациент находится в бессознательном или полусознательном состоянии. Первая доврачебная помощь при сильной тошноте состоит в следующем.
- Если повышается температура, а к тошноте присоединяется рвота, понос, то перед тем, как снять тошноту, пациента надо уложить в постель. Принять горизонтальное положение надо и в случае головокружения.
- Голову человеку надо повернуть вбок. Под головой должна находиться подушка. Дело в том, что у человека может появиться рвота, и в таком положении высока вероятность попадания рвотных масс в легкие. Любой помогающий больному человек должен по возможности не оставлять его одного.
- На лоб прикладывают влажное полотенце — оно снимает высокую температуру и облегчает состояние.
- Не нужно давать пищу — она не помогает снять неприятные симптомы, а наоборот, усиливает их.
- Нужно пить при отравлении больше жидкости: она помогает предупредить сильное обезвоживание.
- Во время приступа можно полоскать рот холодной водой.
- Врачи рекомендуют выпить раствор Регидрона или водно-солевую смесь. Она помогает удержать жидкость в организме.
Как не допустить рвоту?
Многих пациентов интересует, чем снять сильную рвоту и непрекращающуюся тошноту при отравлении пищей и вредными химическими веществами. Выбор лекарства от тошноты зависит, прежде всего, от причины, вызвавшей интоксикацию. При этом важно помнить о том, что не рекомендуется насильно останавливать непроизвольные позывы к рвоте. Так организм защищает себя от ядов и освобождается от них.
Если у пациента алкогольное отравление, то ему рекомендуется сделать промывание желудка. Для этого лучше всего применять какое-либо аптечное средство — например, уже упомянутый Регидрон. Полезно промыть желудок слабым раставором перманганата калия.
Избавиться от многократной рвоты после интоксикации можно с помощью специальных лекарств. Что пить в таких случаях? Вот перечень противорвотных препаратов:
- Бромоприд.
- Диметпрамид.
- Диксафен.
- Метоклопрамид.
- Церукал.
- Домрид (Домперидон).
- Родаван.
и другие.
Если ощущается приступ сильной тошноты, просто выпейте немного холодной чистой воды — и неприятные ощущения вскоре пройдут. Сильные боли снимаются путем приема спазмолитиков. Наиболее предпочтительные лекарства в таких случаях — Дротаверин (Но-Шпа), Спазмалгон. Изжогу можно снять с помощью Альмагеля, Омеза.
Процедуры, лечащие рвоту и тошноту
Что делать при отравлении, сопровождающемся рассматриваемыми явлениями? Удалить отравляющие вещества можно и в домашних условиях. Первое эффективное лечебное мероприятие, которое поможет вывести яды из желудка — это его промывание. Его надо делать обязательно, иначе бактерии, вирусы, продукты их жизнедеятельности, токсины быстро распространятся с током крови. Последствия этого крайне опасны:
- общее заражение;
- нарушение дыхания вплоть до его остановки;
- тяжелое нарушение деятельности сердца;
- летальный исход.
Для промывания надо приготовить несколько литров водно-солевого раствора или марганцовокислого калия. В воду можно добавить немного соды (столовая ложка на 2 литра). Как убрать яды из ЖКТ при помощи промывания? Вот краткая инструкция, что делать в таких ситуациях.
- Промывание лучше всего делать на полу в лежачем положении. Когда человек лежит, его голова должна находиться ниже туловища, чтобы рвотные массы не проникли в дыхательные пути.
- Выпить около 1 литра раствора для промывания.
- После этого следует наклониться над заранее приготовленной емкостью для сбора рвотных масс и нажать пальцем на корень языка.
- Повторять такие меры надо до тех пор, пока промываемые воды будут чистыми.
При головокружении такую процедуру делать запрещено. Что делать в этих случаях? В тяжелых случаях нужно вызвать скорую помощь. Искусственную рвоту запрещено вызывать при наличии у пациента:
- обморочного состояния;
- патологий сердечно-сосудистой системы;
- судорог.
Никогда не нужно вызывать рвоту у беременных или кормящих. Категорически запрещено промывать желудок при интоксикации кислотами и щелочами. Если же в таком состоянии человеку провести такую процедуру, то у него произойдет повторное разрушение пищевода. В этих случаях промывание делается с помощью медицинского зонда в условиях клиники.
Для очищения кишечника больному рекомендуют сделать клизму. Это значительно ускоряет выведение токсических веществ из кишечника. Лучше всего, если применяемая вода при такой процедуре будет нейтральной температуры.
Надо ли принимать сорбенты?
Сорбенты являют собой средство для связывания и выведения из организма ядовитых веществ. Необходимо выпивать их в виде суспензий — так они смогут быстрее убрать из ЖКТ токсины, вирусы и бактерии. Убранный токсин выводится из кишечника естественным путем.
Ниже даем перечень сорбентов, которые подходят для лечения неприятных симптомов тошноты.
| Название препарата | Когда нужно принимать | В каких случаях запрещено |
| Уголь активированный | При диарее, отравлении пищевыми продуктами, аллергии, сальмонеллезах | Язвенные патологии желудка и ДПК |
| Смекта | Понос, отравление, тошнота, изжога, метеоризм | Индивидуальная непереносимость фруктозы |
| Сорболонг | Выведение токсинов из организма, особенно при поражениях почек | Запрещено принимать препарат в случаях острой непроходимости кишечника |
| Полисорб, Атоксил | Являет собой порошок для получения суспензии. Показан при острых и хронических отравлениях. | Противопоказано применять при острых желудочных кровотечениях |
| Хитозан | Очищает кишечник от шлаков, нормализует деятельность лимфатической системы | Необходимо следить за тем, чтобы такое лекарство не принимали дети до 12 лет. |
Диета при отравлении
Полностью избавиться от острой интоксикации поможет диета. В первую очередь, вся еда должна быть легко усвояемой и протертой. Очень полезны для таких больных пюреобразные продукты. Несколько дней необходимо исключить из питания следующие продукты:
- Все консервированные блюда.
- Мясо, особенно жирное.
- Сахар и мучное.
- Морепродукты.
- Выпечку из дрожжевого теста.
- Молоко и молокопродукты.
- Овощи, содержащие много клетчатки.
- Сухофрукты.
- Бобовые.
Отравившемуся полезны бананы, крупы, йогурты, нежирная рыба, отварная курица, некрепкий бульон. Крайне важно следить за питьевым режимом. Употреблять надо не менее двух литров жидкости в сутки. Запрещено пить пиво, сладкую газировку. В качестве напитков больному можно давать отвары из растительных трав, настой чайного гриба, компоты, морсы, чай — черный или зеленый.
Видео: что делать при отравлении? Тошнота.
Народные способы лечения тошноты при отравлениях
Существует большое количество народных рекомендаций, помогающих избавиться от неприятного ощущения в животе на фоне интоксикации. Вот наиболее эффективные из них:
- Не пить в первые дни после отравления кофе, крепкий чай (эти напитки способны усилить обезвоживание, и от этого человеку будет еще хуже).
- Отказаться от курения.
- Не носить тесную одежду.
- Последний прием пищи должен быть не позже чем за три часа до сна.
- Жевать укропные семена (они потом выплевываются).
- Употреблять щелочные минеральные воды типа Боржоми (необходимо, чтобы газы вышли из минералки, так как они дополнительно раздражают желудок и пищевод).
- Не употреблять большое количество животных жиров.
- Включить в рацион гречневую кашу.
- Полезно пить воду, немного подкисленную соком лимона.
- Перед едой принимать столовую ложку свежего картофельного сока.
- Принимать укропную воду.
- В день выпивать полстакана сока капусты.
- Перед едой пить по чайной ложке масла облепихи.
- Пить овсяный отвар.
- Употреблять свежевыжатый сок моркови.
Такие рекомендации при условии отсутствия вредных привычек и особенно отказа от алкоголя быстро помогут вернуть здоровое состояние организма.
Длительная и непрекращающаяся тошнота при отравлении не может оставаться без внимания. Необходимы срочные меры для ее прекращения, как только симптомы интоксикации прошли. В то же время, как только появились признаки отравления, не нужно бороться с ней, потому что так организм избавляется от всего вредного. В случае резкого ухудшения здоровья надо обратиться к врачу.
otravleniehelp.ru
Что делать после рвоты при отравлении
Наверное, каждый человек хотя бы раз в своей жизни сталкивался с потреблением недостаточно свежих либо неправильно обработанных продуктов. Иногда такая практика оканчивается довольно хорошо – без серьезных симптомов и нарушений, но иногда организм не справляется с попавшими в него отравляющими веществами и реагирует на них классическими симптомами отравления – рвотой и тошнотой. Как правильно вести себя в такой ситуации? И как помочь себе и своим близким? Что делать при отравлении едой?
Если вы заметили, что ваше состояние начинает ухудшаться и заподозрили пищевое отравление – действовать нужно немедленно, не дожидаясь того, что симптомы пройдут сами. Не стоит отправляться куда-то из дома, ведь ваше состояние может резко ухудшится.
Для того чтобы не допустить дальнейшего развития симптоматики стоит принять меры по очистке организма от отравляющих частиц. С этой целью нужно принять адсорбенты, а также промыть желудок. Таким же образом нужно действовать, если проявились явные признаки заболевания в виде рвоты либо поноса.
Для промывания желудка можно использовать некрепкий раствор марганцовки. Он, конечно, не сильно приятен, однако эффективно снижает интенсивность неприятной симптоматики, оказывая противовоспалительное и дезинфицирующее воздействие. Будьте внимательны при приготовлении раствора, полученное средство должно быть окрашено в светло-розовый цвет, также оно не должно содержать нерастворенных частиц перманганата калия (марганцовки), в противном случае может развиться ожог слизистых. Для промывания желудка выпейте готовую жидкость, а спустя некоторое время вызовите рвоту. Повторяйте процедуру до тех пор, пока промывные воды не станут прозрачными (без частиц еды). Несмотря на то, что промывание является очень неприятным процессом, оно необходимо при отравлении. Такие меры предотвратят дальнейшее всасывание отравляющих частиц в кровь, что быстро скажется на вашем состоянии.
Чтобы очистить организм от токсинов, попавших в пищеварительный тракт нужно принять активированный уголь. Этот препарат должен всегда находится в домашней аптечке. Он представляет собой отличный адсорбент, и вытягивает на себя все отравляющие частицы, выводя их из организма. Для того чтобы добиться положительного эффекта стоит принять по одной таблетке данного лекарственного средства на каждые десять килограмм веса. Так, если вы весите шестьдесят три килограмма, примите шесть таблеток активированного угля, не забывая запивать его водой.
В качестве адсорбентов можно использовать и другие лекарственные средства, например, Смекту и т.п.
Если отравление сопровождается рвотой и поносом, организм теряет множество жидкости. Это чревато обезвоживанием, поэтому при такой симптоматике больному нужно принимать как можно больше обычной чистой воды, растворив в ней немного соли. При этом пить ее нужно небольшими глоточками, чтобы не спровоцировать очередного приступа рвоты. Температура жидкости должна быть максимально приближена к температуре тела, так она быстро всосется в кровь.
Для восстановления водно-солевого баланса можно использовать различные аптечные составы, например, Регидрон. Готовьте их в соответствии с рекомендациями на упаковке.
Больной, пострадавший от отравления едой, нуждается в полном покое. Для облегчения общего состояния можно смочить прохладной водой полотенце либо платок и наложить его на область лба и висков.
После исчезновения острой симптоматики стоит лечь поспать. При соблюдении всех вышеуказанных рекомендаций, облегчение должно наступить буквально через три-четыре часа. Тем не менее, не стоит считать такое улучшение полным выздоровлением. Больному стоит еще некоторое время придерживаться определенных ограничений в рационе и образе жизни.
Что делать после отравления?
Естественно, что в первый день после случившегося, у больного не будет физических сил на активную жизнедеятельность. Для того чтобы не допустить ухудшения состояния необходимо сдержать себя и не накидываться на еду, сразу же, почувствовав голод. Понятно, что после болезни всегда хочется чего-то вкусненького, но в данном случае нужно немного поберечься.
В первый день больному ни в коем случае нельзя есть овощи и фрукты, пить молоко и потреблять молочные продукты. Запрет накладывается на тушеную и жареную пищу. Оптимальным выбором для первого перекуса будет некрепкий немного подслащенный чай, хлебные несладкие сухарики. Через некоторое время можно дать больному немного куриного бульона (не сильно жирного). Ни в коем случае не стоит наедаться до насыщения, чтобы не перегрузить желудок. Ближе ко вторым суткам допускается приготовить кашу на воде, добавив в нее немного сахара либо соли. Тяжелая пища по-прежнему категорически не рекомендована.
Буквально за пару-тройку дней состояние должно полностью нормализоваться. Тем не менее, не стоит есть все подряд, ведь желудок остается очень восприимчивым к питанию. В идеале, стоит придерживаться некоторых ограничений в питании еще с неделю после отравления. Ешьте вареные яйца, отварные овощи, различные супы без зажарки и с минимумом приправ, на пользу пойдут и каши.
Для профилактики отравлений стоит внимательно отслеживать свежесть пищи. Кроме того следует соблюдать правила приготовления и хранения блюд.
Похожие новости
Комментарии (0)
Рвота при отравлении
Пищевое отравление – это острое инфекционно-токсическое поражение организма человека, которое возникает из-за приема в пищу некачественных продуктов питания, либо ядов и химических веществ.
Ярким симптомом пищевого отравления выступает рвота, которая возникает спустя непродолжительное время после попадания опасных веществ внутрь. Лечение осуществляется либо дома, либо в условиях стационара, что зависит от состояния больного, от его возраста и причины отравления.
Характер рвоты при отравлении
Рвота выступает самым первым симптомом, который указывает на то, что в желудок попали токсические вещества. Развивается отравление остро, латентная стадия чаще всего не превышает 6 часов. Иногда она может сокращаться до получаса или растягиваться до суток, но это происходит крайне редко.
Вначале больной испытывает острый приступ тошноты, который вскоре завершается рвотой. Она повторяется вновь и вновь, рвотные массы содержат съеденную пищу. В зависимости от тяжести отравления, рвотные массы могут содержать в себе примеси крови, что является грозным симптомом и требует незамедлительной врачебной помощи.
Следует отметить, что рвота, которая возникает как признак отравления, должна приносить больному облегчение.
Иными симптомами отравления являются:
Головная и мышечная боль, а также иные признаки интоксикации организма .
Что делать при отравлении?
Легкие отравления, которые чаще всего случаются у большинства людей, не относят к тяжелым заболеваниям. Как правило, даже без какого-либо специализированного лечения они проходят спустя 1-3 дня.
Основные правила поведения при пищевом отравлении выглядят следующим образом:
Снятие интоксикации, избавление организма от токсинов.
Предупреждение обезвоживания организма.
Восстановление нормального функционирования кишечника.
Соблюдение специальной диеты.
Первая помощь больному с пищевым отравлением заключается в борьбе с токсическим веществом, которое поступило в организм.
Для этого нужно выполнить следующие шаги:
Промывание желудка. Только рвоты недостаточно для того, чтобы очистить орган от токсических веществ. Поэтому уже после первого приступа рвоты, необходимо промывание желудка. Для этого готовят специальный раствор (3 литра кипяченой воды смешивают с марганцовкой до получения жидкости бледно-розового цвета), который выпивают в объеме 500 мл. После этого рвоту провоцируют нажатием пальцев на корень языка. Промывать желудок нужно до того момента, пока из него не начнет выходить чистая вода. Марганцовку можно заменить на измельченный в порошок активированный уголь, либо на соль.
Предупреждение обезвоживания. Так как рвота при отравлении очень часто сопровождается многократным поносом, то человек теряет большие объемы жидкости. Стоит помнить о том, что обезвоживание организма очень опасно, как для взрослого человека, так и для ребенка. Поэтому, после каждого приступа рвоты нужно выпивать не менее 200 мл обычной воды. Чтобы не спровоцировать очередной приступ рвоты, воду нужно пить небольшими глотками, но как можно чаще. О том, что еще можно пить при отравлении и рвоте будет рассказано далее.
Восстановление работы кишечника. Самое распространенное и самое опасное неграмотное действие, которое большинство людей совершают при отравлении – это остановка поноса с помощью лекарственных препаратов (Имодиум, Лоперамид и пр.). Следует навсегда запомнить, что диарея при отравлении – это защитная реакция организма, направленная на скорейшее выведение токсических веществ. Если патогенные каловые массы задержать в организме, то это приведет к тому, что они начнут всасываться через кишечник в кровь. В итоге, симптомы интоксикации будут только усугубляться. Поэтому нужно дождаться самостоятельной остановки диареи. Пробиотики и эубиотики помогают восстановить нормальный биоценоз кишечника. Это такие препараты, как Бифидумбактерин, Линекс, Бионорм, Бактисубтил и пр. Их рекомендуют к приему во время восстановительного периода после отравления.
Проведение сорбционной терапии. Для того чтобы помочь организму быстрее выводить токсические вещества, возможен прием энтеросорбентов. Их нужно начинать применять тогда, когда у больного закончились приступы рвоты. Не проводят сорбционную терапию при высокой температуре тела, с осторожностью рекомендуют людям пожилого возраста и детям до года. Препаратами-сорбентами являются: Смекта, Активированный уголь, Полисорб, Энтеросгель, Полифепан, Фильтрум СТИ и пр.
Соблюдение диеты. От приема пищи не стоит воздерживаться на слишком продолжительный срок, если рвота и диарея были не сильными и быстро самоликвидировались, то уже спустя пару часов больной может съесть сухарь и выпить теплого сладкого чая. В дальнейшем ему показано соблюдение щадящей диеты, которая позволит восстановить работу кишечника.
Симптоматическое лечение. Если человек испытывает выраженные боли, то ему рекомендован прием спазмолитиков (Дротаверин, Но-шпа, Спазмалгон и пр.). Для устранения высокой температуры тела рекомендовано принимать Ибупрофен или Парацетамол, либо сочетание этих лекарственных препаратов – Ибуклин. Решение о назначении антибактериальных или противомикробных средств принимает только доктор. Как правило, их применяют при пищевых отравлениях очень редко.
Нашли ошибку в тексте? Выделите ее и еще несколько слов, нажмите Ctrl + Enter
Что есть после отравления и рвоты?
О том, что есть после отравления и рвоты задумывается каждый человек, ведь все силы организма будут направлены на собственное восстановление. Помочь ему в этом может грамотно составленная схема питания.
Диета должна быть очень щадящей. В тот день, когда произошло отравление, нужно ограничить прием пищи до минимума. Чаще всего бывает достаточно сладкого чая и сухаря. Если к вечеру состояние нормализуется, то можно приготовить нежирный подсоленный куриный бульон. Можно сварить жидкую безмолочную кашу: манную, рисовую или гречневую. Также врачи разрешают небольшое количество картофельного пюре без масла и молока.
На следующий день после перенесенного отравления можно свое меню несколько разнообразить, но лишь в том случае, если не наблюдается ухудшения состояния. Разрешено немного отварного мяса кур, либо паровые котлеты из птицы. Упор нужно сделать на постные блюда, которые не будут нагружать пищеварительный тракт и максимально полноценно усвоятся организмом. Хорошо на второй день суп заменить рисовым отваром.
Под абсолютный запрет в первые дни после отравления попадают такие продукты и напитки, как:
Кисель, сок, кофе, газированная вода.
Жирные и жареные продукты.
Соленая, острая и консервированная пища.
Как избавиться от рвоты при отравлении
Рвота – это защитная реакция организма. которая возникает при отравлениях пищей или различными веществами. Тошнота и рвота при отравлении вызывает тяжелое физическое и эмоциональное состояние у больного, поэтому требуют оказания помощи. Для облегчения состояния пострадавшего необходимо провести ряд медицинских манипуляций, которые способствуют прекращению позывов.
Причины рвоты
Тяжелую интоксикацию у человека могут вызвать несколько сот разных веществ, а также различные микробы и бактерии. Начальная стадия заболевания характеризуется тошнотой и рвотой, затем присоединяется мигрень, общая слабость, диарея и высокая температура. Рвота в этом случае является ответом иммунной системы, таким образом организм пытается избавиться от отравляющих веществ. Если приступы не сильно частые, то останавливать ее медикаментами не стоит.
При любых проявлениях отравлений необходимо сразу обратиться в больницу. Только врач сможет правильно поставить диагноз, назначить адекватное лечение и отслеживать изменения в состоянии человека.
Интоксикацию способны вызвать многие отравляющие вещества, но наиболее часто причиной неукротимой рвоты становятся:
- Лекарственные препараты, которые употреблялись бесконтрольно и в повышенной дозировке.
- Просроченные пищевые продукты или продукция низкого качества, у которой отсутствует герметичная упаковка.
- Спиртные напитки, приобретенные в сомнительных местах, или нелицензированный алкоголь.
- Испарения токсических веществ.
- Химические вещества, которые имеются в каждом доме – моющие и чистящие средства.
- Угарный газ.
- Наркотические средства.
- Пестициды, которые используются для борьбы с насекомыми и грызунами в народном хозяйстве.
Все эти вещества агрессивно воздействуют на желудок и вызывают рвотный рефлекс .
Признаки отравления
Все интоксикации можно условно поделить на два вида – остро протекающие и хронические. Острые отравления происходят из-за одномоментного приема токсического компонента, стремительно развиваются и вызывают тяжкие поражения органов и систем организма. При хронических отравлениях человек дозировано получает вредное вещество, дозы его очень маленькие, благодаря этому острая фаза интоксикации не наблюдается.
Для всех типов отравлений характерны подобные симптомы:
- стойкая тошнота, которая не дает человеку спать;
- неукротимая рвота желудочным соком и остатками пищи;
- повышенное слюноотделение, иногда больной не успевает сглатывать слюну, и она стекает тонкой струйкой;
- боли в районе желудка и кишечника;
- головокружение и нестерпимая мигрень;
- обморочные состояния и спутанность сознания;
- падение артериального давления;
- температуры выше 39 градусов;
- озноб;
- нарушение сердечного ритма.
Пострадавшего еще долго может подташнивать – это следствие сбоя в работе пищеварительной системы. При этом состоянии больному требуется оказать медицинскую помощь. Симптомы постепенно стихают и через неделю напоминать об отравлении будут только метеоризм, боль в области живота и общая слабость.
Срочная помощь при рвоте
Если при отравлениях присутствует неукротимая рвота, облегчить неприятное состояние сможет ряд мероприятий, перечисленных далее:
- Промывание желудка. Для этого используют слабые растворы пищевой соли, соды или активированного угля. Промывание можно выполнять только при пищевых отравлениях, лекарственных и отравлениях растительными веществами. Если человеку невозможно выполнить промывание, ему просто дают выпить раствор активированного угля из расчета одна таблетка на 10 кг массы тела.
- Промывание кишечника. Для этого используют слабосоленую воду или растворяют в воде аптечный препарат регидрон.
- Дают любые адсорбенты, которые есть в доме. Они способствуют обезвреживанию токсинов и быстрому выводу их из организма.
- Больного удобно укладывают и тепло укрывают, особенно это актуально при ознобе. Голова должна быть немного повернута, чтобы избежать захлебывания рвотными массами.
- На область желудка можно положить теплую грелку, которая поможет расслабить мышцы живота.
- При высокой температуре требуется дать больному жаропонижающие средства в таблетках. Сиропы и суспензии содержат красители и ароматизаторы, которые нельзя употреблять при раздраженном желудке.
Промывку желудка выполняют до тех пор, пока промывные воды не станут полностью чистыми .
Лечение детей младшего возраста должно проводиться только в больнице, под присмотром квалифицированного медицинского персонала!
Когда запрещено вызывать рвоту
Вызывать рвоту запрещено при отравлениях такими токсичными веществами:
- Кислотами и щелочами, а также моющими и чистящими средствами, которые используются в быту.
- Бензином или соляркой.
- Антифризом.
В этих случаях промывать желудок можно только через зонд большого диаметра. обычно это выполняют медработники. В противном случае вызов искусственной рвоты может привести к еще большему повреждению пищевода, голосовых связок и слизистой оболочки рта.
Если есть хоть малейшее подозрение на прободение желудка, то выполнять какие-либо манипуляции в домашних условиях строго запрещено, это приведет к усугублению ситуации,
Целесообразность использования лекарственных препаратов для остановки рвоты
Человек, у которого рвота и тошнота после отравления не проходят, часто задумывается, что ему выпить для прекращения этого неприятного процесса. Принимать препараты, которые останавливают рвотные позывы, стоит только в том случае, если рвота возникает слишком часто и очень изматывает больного человека. Если рвота имела место несколько раз, прием таблеток не целесообразен. так организм быстро очищается от токсинов.
Когда избавиться от тошноты и рвоты не удается при помощи адсорбентов, можно дать больному таблетку мезима, которая поможет переварить оставшуюся пищу в желудке и облегчит состояние. При неукротимой рвоте также используют церукал или его производные.
Все лекарственные препараты можно применять только после консультации с доктором. При этом должны учитываться тяжесть болезни, сопутствующие заболевания и противопоказания.
Возможные осложнения от многократной рвоты
Человек, у которого наблюдается неукротимая рвота, может получить сильное обезвоживание. которое затем выразится такими изменениями в организме:
- происходит сбой в мочеполовой системе;
- у женщин детородного возраста нарушается менструальный цикл;
- начинается хроническая желтуха;
- возможен панкреатит;
- развиваются болезни желудка;
- при сильном обезвоживании нарушается работа сердечно-сосудистой системы.
Чтобы не допустить осложнений, пострадавшему необходимо быстро оказать первую помощь. Задача близких людей и медиков как можно быстрее снять тошноту, которая провоцирует рвоту.
Восстановительный период после отравления с рвотой
Многие больные задаются вопросом, что делать после рвоты, как правильно питаться и чему уделять особое внимание? Первым шагом к скорейшему выздоровлению станет диетическое, дробное питание. В первые сутки после начала интоксикации больного не кормят вообще. ему дают много питья маленькими объемами. Далее диета выглядит так:
- со второго дня начинают вводить вязкие каши, картофельное пюре, печеные яблоки и сухарики. Пищу нельзя сдабривать маслом, так как желудок еще очень слабый;
- с третьих суток в рацион вводят вторые бульоны, из курицы или телятины, и яйца;
- далее можно понемногу включать в питание нежирное молоко. Обычно его добавляют в каши.
На протяжении всего реабилитационного периода больной должен употреблять несколько стаканов бифидокефира с сутки. Этот целебный напиток содержит полезные бактерии, которые помогают быстро восстановить нарушенный баланс в организме. Кроме того, постоянное употребление кисломолочного напитка способствует улучшению аппетита.
Даже после полного выздоровления больной, у которого было отравление с рвотой, должен наблюдаться у своего врача. От возраста пострадавшего зависит, что это будет за врач, педиатр или терапевт. Через определенный промежуток времени желательно сдать анализы, которые покажут, нет ли в организме воспалительных процессов.
Источники: http://www.rasteniya-lecarstvennie.ru/10107-chto-delat-pri-otravlenii-edoy-i-posle-otravleniya.html, http://www.ayzdorov.ru/lechenie_rvota_pri_otravlenii.php, http://otravlenye.ru/pomosh/dejstviya/kak-izbavitsya-ot-rvoty-pri-otravlenii.html
samzdorow.ru
Что делать после рвоты при отравлении
Наверное, каждый человек хотя бы раз в своей жизни сталкивался с потреблением недостаточно свежих либо неправильно обработанных продуктов. Иногда такая практика оканчивается довольно хорошо – без серьезных симптомов и нарушений, но иногда организм не справляется с попавшими в него отравляющими веществами и реагирует на них классическими симптомами отравления – рвотой и тошнотой. Как правильно вести себя в такой ситуации? И как помочь себе и своим близким? Что делать при отравлении едой?
Если вы заметили, что ваше состояние начинает ухудшаться и заподозрили пищевое отравление – действовать нужно немедленно, не дожидаясь того, что симптомы пройдут сами. Не стоит отправляться куда-то из дома, ведь ваше состояние может резко ухудшится.
Для того чтобы не допустить дальнейшего развития симптоматики стоит принять меры по очистке организма от отравляющих частиц. С этой целью нужно принять адсорбенты, а также промыть желудок. Таким же образом нужно действовать, если проявились явные признаки заболевания в виде рвоты либо поноса.
Для промывания желудка можно использовать некрепкий раствор марганцовки. Он, конечно, не сильно приятен, однако эффективно снижает интенсивность неприятной симптоматики, оказывая противовоспалительное и дезинфицирующее воздействие. Будьте внимательны при приготовлении раствора, полученное средство должно быть окрашено в светло-розовый цвет, также оно не должно содержать нерастворенных частиц перманганата калия (марганцовки), в противном случае может развиться ожог слизистых. Для промывания желудка выпейте готовую жидкость, а спустя некоторое время вызовите рвоту. Повторяйте процедуру до тех пор, пока промывные воды не станут прозрачными (без частиц еды). Несмотря на то, что промывание является очень неприятным процессом, оно необходимо при отравлении. Такие меры предотвратят дальнейшее всасывание отравляющих частиц в кровь, что быстро скажется на вашем состоянии.
Чтобы очистить организм от токсинов, попавших в пищеварительный тракт нужно принять активированный уголь. Этот препарат должен всегда находится в домашней аптечке. Он представляет собой отличный адсорбент, и вытягивает на себя все отравляющие частицы, выводя их из организма. Для того чтобы добиться положительного эффекта стоит принять по одной таблетке данного лекарственного средства на каждые десять килограмм веса. Так, если вы весите шестьдесят три килограмма, примите шесть таблеток активированного угля, не забывая запивать его водой.
В качестве адсорбентов можно использовать и другие лекарственные средства, например, Смекту и т.п.
Если отравление сопровождается рвотой и поносом, организм теряет множество жидкости. Это чревато обезвоживанием, поэтому при такой симптоматике больному нужно принимать как можно больше обычной чистой воды, растворив в ней немного соли. При этом пить ее нужно небольшими глоточками, чтобы не спровоцировать очередного приступа рвоты. Температура жидкости должна быть максимально приближена к температуре тела, так она быстро всосется в кровь.
Для восстановления водно-солевого баланса можно использовать различные аптечные составы, например, Регидрон. Готовьте их в соответствии с рекомендациями на упаковке.
Больной, пострадавший от отравления едой, нуждается в полном покое. Для облегчения общего состояния можно смочить прохладной водой полотенце либо платок и наложить его на область лба и висков.
После исчезновения острой симптоматики стоит лечь поспать. При соблюдении всех вышеуказанных рекомендаций, облегчение должно наступить буквально через три-четыре часа. Тем не менее, не стоит считать такое улучшение полным выздоровлением. Больному стоит еще некоторое время придерживаться определенных ограничений в рационе и образе жизни.
Что делать после отравления?
Естественно, что в первый день после случившегося, у больного не будет физических сил на активную жизнедеятельность. Для того чтобы не допустить ухудшения состояния необходимо сдержать себя и не накидываться на еду, сразу же, почувствовав голод. Понятно, что после болезни всегда хочется чего-то вкусненького, но в данном случае нужно немного поберечься.
В первый день больному ни в коем случае нельзя есть овощи и фрукты, пить молоко и потреблять молочные продукты. Запрет накладывается на тушеную и жареную пищу. Оптимальным выбором для первого перекуса будет некрепкий немного подслащенный чай, хлебные несладкие сухарики. Через некоторое время можно дать больному немного куриного бульона (не сильно жирного). Ни в коем случае не стоит наедаться до насыщения, чтобы не перегрузить желудок. Ближе ко вторым суткам допускается приготовить кашу на воде, добавив в нее немного сахара либо соли. Тяжелая пища по-прежнему категорически не рекомендована.
Буквально за пару-тройку дней состояние должно полностью нормализоваться. Тем не менее, не стоит есть все подряд, ведь желудок остается очень восприимчивым к питанию. В идеале, стоит придерживаться некоторых ограничений в питании еще с неделю после отравления. Ешьте вареные яйца, отварные овощи, различные супы без зажарки и с минимумом приправ, на пользу пойдут и каши.
Для профилактики отравлений стоит внимательно отслеживать свежесть пищи. Кроме того следует соблюдать правила приготовления и хранения блюд.
Похожие новости
Комментарии (0)
Рвота при отравлении
Пищевое отравление – это острое инфекционно-токсическое поражение организма человека, которое возникает из-за приема в пищу некачественных продуктов питания, либо ядов и химических веществ.
Ярким симптомом пищевого отравления выступает рвота, которая возникает спустя непродолжительное время после попадания опасных веществ внутрь. Лечение осуществляется либо дома, либо в условиях стационара, что зависит от состояния больного, от его возраста и причины отравления.
Характер рвоты при отравлении
Рвота выступает самым первым симптомом, который указывает на то, что в желудок попали токсические вещества. Развивается отравление остро, латентная стадия чаще всего не превышает 6 часов. Иногда она может сокращаться до получаса или растягиваться до суток, но это происходит крайне редко.
Вначале больной испытывает острый приступ тошноты, который вскоре завершается рвотой. Она повторяется вновь и вновь, рвотные массы содержат съеденную пищу. В зависимости от тяжести отравления, рвотные массы могут содержать в себе примеси крови, что является грозным симптомом и требует незамедлительной врачебной помощи.
Следует отметить, что рвота, которая возникает как признак отравления, должна приносить больному облегчение.
Иными симптомами отравления являются:
Головная и мышечная боль, а также иные признаки интоксикации организма .
Что делать при отравлении?
Легкие отравления, которые чаще всего случаются у большинства людей, не относят к тяжелым заболеваниям. Как правило, даже без какого-либо специализированного лечения они проходят спустя 1-3 дня.
Основные правила поведения при пищевом отравлении выглядят следующим образом:
Снятие интоксикации, избавление организма от токсинов.
Предупреждение обезвоживания организма.
Восстановление нормального функционирования кишечника.
Соблюдение специальной диеты.
Первая помощь больному с пищевым отравлением заключается в борьбе с токсическим веществом, которое поступило в организм.
Для этого нужно выполнить следующие шаги:
Промывание желудка. Только рвоты недостаточно для того, чтобы очистить орган от токсических веществ. Поэтому уже после первого приступа рвоты, необходимо промывание желудка. Для этого готовят специальный раствор (3 литра кипяченой воды смешивают с марганцовкой до получения жидкости бледно-розового цвета), который выпивают в объеме 500 мл. После этого рвоту провоцируют нажатием пальцев на корень языка. Промывать желудок нужно до того момента, пока из него не начнет выходить чистая вода. Марганцовку можно заменить на измельченный в порошок активированный уголь, либо на соль.
Предупреждение обезвоживания. Так как рвота при отравлении очень часто сопровождается многократным поносом, то человек теряет большие объемы жидкости. Стоит помнить о том, что обезвоживание организма очень опасно, как для взрослого человека, так и для ребенка. Поэтому, после каждого приступа рвоты нужно выпивать не менее 200 мл обычной воды. Чтобы не спровоцировать очередной приступ рвоты, воду нужно пить небольшими глотками, но как можно чаще. О том, что еще можно пить при отравлении и рвоте будет рассказано далее.
Восстановление работы кишечника. Самое распространенное и самое опасное неграмотное действие, которое большинство людей совершают при отравлении – это остановка поноса с помощью лекарственных препаратов (Имодиум, Лоперамид и пр.). Следует навсегда запомнить, что диарея при отравлении – это защитная реакция организма, направленная на скорейшее выведение токсических веществ. Если патогенные каловые массы задержать в организме, то это приведет к тому, что они начнут всасываться через кишечник в кровь. В итоге, симптомы интоксикации будут только усугубляться. Поэтому нужно дождаться самостоятельной остановки диареи. Пробиотики и эубиотики помогают восстановить нормальный биоценоз кишечника. Это такие препараты, как Бифидумбактерин, Линекс, Бионорм, Бактисубтил и пр. Их рекомендуют к приему во время восстановительного периода после отравления.
Проведение сорбционной терапии. Для того чтобы помочь организму быстрее выводить токсические вещества, возможен прием энтеросорбентов. Их нужно начинать применять тогда, когда у больного закончились приступы рвоты. Не проводят сорбционную терапию при высокой температуре тела, с осторожностью рекомендуют людям пожилого возраста и детям до года. Препаратами-сорбентами являются: Смекта, Активированный уголь, Полисорб, Энтеросгель, Полифепан, Фильтрум СТИ и пр.
Соблюдение диеты. От приема пищи не стоит воздерживаться на слишком продолжительный срок, если рвота и диарея были не сильными и быстро самоликвидировались, то уже спустя пару часов больной может съесть сухарь и выпить теплого сладкого чая. В дальнейшем ему показано соблюдение щадящей диеты, которая позволит восстановить работу кишечника.
Симптоматическое лечение. Если человек испытывает выраженные боли, то ему рекомендован прием спазмолитиков (Дротаверин, Но-шпа, Спазмалгон и пр.). Для устранения высокой температуры тела рекомендовано принимать Ибупрофен или Парацетамол, либо сочетание этих лекарственных препаратов – Ибуклин. Решение о назначении антибактериальных или противомикробных средств принимает только доктор. Как правило, их применяют при пищевых отравлениях очень редко.
Нашли ошибку в тексте? Выделите ее и еще несколько слов, нажмите Ctrl + Enter
Что есть после отравления и рвоты?
О том, что есть после отравления и рвоты задумывается каждый человек, ведь все силы организма будут направлены на собственное восстановление. Помочь ему в этом может грамотно составленная схема питания.
Диета должна быть очень щадящей. В тот день, когда произошло отравление, нужно ограничить прием пищи до минимума. Чаще всего бывает достаточно сладкого чая и сухаря. Если к вечеру состояние нормализуется, то можно приготовить нежирный подсоленный куриный бульон. Можно сварить жидкую безмолочную кашу: манную, рисовую или гречневую. Также врачи разрешают небольшое количество картофельного пюре без масла и молока.
На следующий день после перенесенного отравления можно свое меню несколько разнообразить, но лишь в том случае, если не наблюдается ухудшения состояния. Разрешено немного отварного мяса кур, либо паровые котлеты из птицы. Упор нужно сделать на постные блюда, которые не будут нагружать пищеварительный тракт и максимально полноценно усвоятся организмом. Хорошо на второй день суп заменить рисовым отваром.
Под абсолютный запрет в первые дни после отравления попадают такие продукты и напитки, как:
Кисель, сок, кофе, газированная вода.
Жирные и жареные продукты.
Соленая, острая и консервированная пища.
Как избавиться от рвоты при отравлении
Рвота – это защитная реакция организма. которая возникает при отравлениях пищей или различными веществами. Тошнота и рвота при отравлении вызывает тяжелое физическое и эмоциональное состояние у больного, поэтому требуют оказания помощи. Для облегчения состояния пострадавшего необходимо провести ряд медицинских манипуляций, которые способствуют прекращению позывов.
Причины рвоты
Тяжелую интоксикацию у человека могут вызвать несколько сот разных веществ, а также различные микробы и бактерии. Начальная стадия заболевания характеризуется тошнотой и рвотой, затем присоединяется мигрень, общая слабость, диарея и высокая температура. Рвота в этом случае является ответом иммунной системы, таким образом организм пытается избавиться от отравляющих веществ. Если приступы не сильно частые, то останавливать ее медикаментами не стоит.
При любых проявлениях отравлений необходимо сразу обратиться в больницу. Только врач сможет правильно поставить диагноз, назначить адекватное лечение и отслеживать изменения в состоянии человека.
Интоксикацию способны вызвать многие отравляющие вещества, но наиболее часто причиной неукротимой рвоты становятся:
- Лекарственные препараты, которые употреблялись бесконтрольно и в повышенной дозировке.
- Просроченные пищевые продукты или продукция низкого качества, у которой отсутствует герметичная упаковка.
- Спиртные напитки, приобретенные в сомнительных местах, или нелицензированный алкоголь.
- Испарения токсических веществ.
- Химические вещества, которые имеются в каждом доме – моющие и чистящие средства.
- Угарный газ.
- Наркотические средства.
- Пестициды, которые используются для борьбы с насекомыми и грызунами в народном хозяйстве.
Все эти вещества агрессивно воздействуют на желудок и вызывают рвотный рефлекс .
Признаки отравления
Все интоксикации можно условно поделить на два вида – остро протекающие и хронические. Острые отравления происходят из-за одномоментного приема токсического компонента, стремительно развиваются и вызывают тяжкие поражения органов и систем организма. При хронических отравлениях человек дозировано получает вредное вещество, дозы его очень маленькие, благодаря этому острая фаза интоксикации не наблюдается.
Для всех типов отравлений характерны подобные симптомы:
- стойкая тошнота, которая не дает человеку спать;
- неукротимая рвота желудочным соком и остатками пищи;
- повышенное слюноотделение, иногда больной не успевает сглатывать слюну, и она стекает тонкой струйкой;
- боли в районе желудка и кишечника;
- головокружение и нестерпимая мигрень;
- обморочные состояния и спутанность сознания;
- падение артериального давления;
- температуры выше 39 градусов;
- озноб;
- нарушение сердечного ритма.
Пострадавшего еще долго может подташнивать – это следствие сбоя в работе пищеварительной системы. При этом состоянии больному требуется оказать медицинскую помощь. Симптомы постепенно стихают и через неделю напоминать об отравлении будут только метеоризм, боль в области живота и общая слабость.
Срочная помощь при рвоте
Если при отравлениях присутствует неукротимая рвота, облегчить неприятное состояние сможет ряд мероприятий, перечисленных далее:
- Промывание желудка. Для этого используют слабые растворы пищевой соли, соды или активированного угля. Промывание можно выполнять только при пищевых отравлениях, лекарственных и отравлениях растительными веществами. Если человеку невозможно выполнить промывание, ему просто дают выпить раствор активированного угля из расчета одна таблетка на 10 кг массы тела.
- Промывание кишечника. Для этого используют слабосоленую воду или растворяют в воде аптечный препарат регидрон.
- Дают любые адсорбенты, которые есть в доме. Они способствуют обезвреживанию токсинов и быстрому выводу их из организма.
- Больного удобно укладывают и тепло укрывают, особенно это актуально при ознобе. Голова должна быть немного повернута, чтобы избежать захлебывания рвотными массами.
- На область желудка можно положить теплую грелку, которая поможет расслабить мышцы живота.
- При высокой температуре требуется дать больному жаропонижающие средства в таблетках. Сиропы и суспензии содержат красители и ароматизаторы, которые нельзя употреблять при раздраженном желудке.
Промывку желудка выполняют до тех пор, пока промывные воды не станут полностью чистыми .
Лечение детей младшего возраста должно проводиться только в больнице, под присмотром квалифицированного медицинского персонала!
Когда запрещено вызывать рвоту
Вызывать рвоту запрещено при отравлениях такими токсичными веществами:
- Кислотами и щелочами, а также моющими и чистящими средствами, которые используются в быту.
- Бензином или соляркой.
- Антифризом.
В этих случаях промывать желудок можно только через зонд большого диаметра. обычно это выполняют медработники. В противном случае вызов искусственной рвоты может привести к еще большему повреждению пищевода, голосовых связок и слизистой оболочки рта.
Если есть хоть малейшее подозрение на прободение желудка, то выполнять какие-либо манипуляции в домашних условиях строго запрещено, это приведет к усугублению ситуации,
Целесообразность использования лекарственных препаратов для остановки рвоты
Человек, у которого рвота и тошнота после отравления не проходят, часто задумывается, что ему выпить для прекращения этого неприятного процесса. Принимать препараты, которые останавливают рвотные позывы, стоит только в том случае, если рвота возникает слишком часто и очень изматывает больного человека. Если рвота имела место несколько раз, прием таблеток не целесообразен. так организм быстро очищается от токсинов.
Когда избавиться от тошноты и рвоты не удается при помощи адсорбентов, можно дать больному таблетку мезима, которая поможет переварить оставшуюся пищу в желудке и облегчит состояние. При неукротимой рвоте также используют церукал или его производные.
Все лекарственные препараты можно применять только после консультации с доктором. При этом должны учитываться тяжесть болезни, сопутствующие заболевания и противопоказания.
Возможные осложнения от многократной рвоты
Человек, у которого наблюдается неукротимая рвота, может получить сильное обезвоживание. которое затем выразится такими изменениями в организме:
- происходит сбой в мочеполовой системе;
- у женщин детородного возраста нарушается менструальный цикл;
- начинается хроническая желтуха;
- возможен панкреатит;
- развиваются болезни желудка;
- при сильном обезвоживании нарушается работа сердечно-сосудистой системы.
Чтобы не допустить осложнений, пострадавшему необходимо быстро оказать первую помощь. Задача близких людей и медиков как можно быстрее снять тошноту, которая провоцирует рвоту.
Восстановительный период после отравления с рвотой
Многие больные задаются вопросом, что делать после рвоты, как правильно питаться и чему уделять особое внимание? Первым шагом к скорейшему выздоровлению станет диетическое, дробное питание. В первые сутки после начала интоксикации больного не кормят вообще. ему дают много питья маленькими объемами. Далее диета выглядит так:
- со второго дня начинают вводить вязкие каши, картофельное пюре, печеные яблоки и сухарики. Пищу нельзя сдабривать маслом, так как желудок еще очень слабый;
- с третьих суток в рацион вводят вторые бульоны, из курицы или телятины, и яйца;
- далее можно понемногу включать в питание нежирное молоко. Обычно его добавляют в каши.
На протяжении всего реабилитационного периода больной должен употреблять несколько стаканов бифидокефира с сутки. Этот целебный напиток содержит полезные бактерии, которые помогают быстро восстановить нарушенный баланс в организме. Кроме того, постоянное употребление кисломолочного напитка способствует улучшению аппетита.
Даже после полного выздоровления больной, у которого было отравление с рвотой, должен наблюдаться у своего врача. От возраста пострадавшего зависит, что это будет за врач, педиатр или терапевт. Через определенный промежуток времени желательно сдать анализы, которые покажут, нет ли в организме воспалительных процессов.
Источники: http://www.rasteniya-lecarstvennie.ru/10107-chto-delat-pri-otravlenii-edoy-i-posle-otravleniya.html, http://www.ayzdorov.ru/lechenie_rvota_pri_otravlenii.php, http://otravlenye.ru/pomosh/dejstviya/kak-izbavitsya-ot-rvoty-pri-otravlenii.html
samzdorow.ru
что делать и как остановить
Отравление некачественной пищей и алкоголем — распространенное и опасное явление, которое сопровождается диареей и рвотой. Для устранения таких симптомов важно своевременно и правильно принять меры. Что пить при отравлении и рвоте? Назначить медикаментозную терапию может только врач после осмотра и выяснения причины недомогания. Многие средства имеют ряд противопоказаний и побочных действий.

Причины возникновения рвоты и тошноты при отравлении
Еда с истекшим сроком годности, грибы, алкогольный суррогат или чрезмерное употребление спиртных напитков могут привести к отравлению. К другим причинам интоксикации относятся попадание в организм бытовой химии, паров краски, растворителя, бензина, угарного газа или передозировка наркотиками, медикаментами. Вредные вещества всасываются в кровь, а рвота и диарея являются следствием работы защитных функций организма по их выведению. При высокой концентрации токсинов возникает ухудшение состояния с возможными серьезными осложнениями.
Первичные признаки отравления:
- недомогание;
- боли в области живота, колики;
- тошнота, приступы рвоты;
- диарея;
- бледность кожных покровов;
- повышение температуры тела;
- слабость;
- озноб, головные боли;
- в тяжелых случаях могут появиться судороги или случиться обморок.
При возникновении симптомов, стоит вызвать медицинскую бригаду. До ее приезда необходимо оказать первую помощь.

Первая помощь
Важно соблюдать алгоритм оказания доврачебной помощи. При рвоте положить пострадавшего на бок для лучшего отхождения рвотных масс. Дать выпить достаточное количество жидкости. Для восстановления водно-солевого баланса рекомендуется применять специальные растворы. К ним относятся:
- Глюкосолан. Раствор для перорального применения, в состав входит смесь соли и глюкозы для предотвращения обезвоживания.
- Регидрон. Порошок с содержанием концентрата натриевых компонентов для быстрого восстановления водного баланса и работы кишечника.
Советуем почитать
Следующий шаг — выведение токсинов с помощью адсорбентов. В домашней аптечке всегда должен находиться препарат, подходящий для применения в любом возрасте. Перед использованием нужно внимательно изучить инструкцию:
- Активированный уголь. Средство эффективно только в случае правильной дозировки. Для облегчения состояния больного следует выпивать препарат в расчете 1 таблетка на 10 кг веса.
- Фильтрум. Таблетки и пастилки на растительной основе для быстрого связывания токсинов и выведения. Возможно применение с раннего возраста. Препарат предварительно измельчить и растворить в воде.
- Энтеросгель. Средство в виде пасты, которое снимает интоксикацию различного происхождения, оказывает благотворное действие на слизистую кишечника.
- Полисорб. Универсальный препарат при любых отравлениях. Выпускается в виде порошка, который нужно растворить в воде. Возможно применение для ребенка до года.
По приезду скорой помощи, врачи проводят полный осмотр. При легкой степени отравления назначают домашнее лечение. В тяжелых случаях требуется восстановление в условиях стационара.
Сколько в норме длится рвота
Рвота при отравлении может проявляться одним или несколькими приступами, после которых следует временное облегчение. Это характерно для легкой степени отравления в результате алкогольного опьянения или употребления испорченных продуктов. Сильная продолжительная рвота вызывает обезвоживание организма.
Тогда потребуется немедленная медицинская помощь. Врач подберет безопасную дозировку противорвотного препарата. Несоблюдение рекомендаций специалиста может привести к необратимым последствиям. При отравлении токсичными химикатами категорически запрещается вызывать рвотные позывы. Они могут спровоцировать смертельный ожог пищевода, гортани и слизистой рта. Длительный понос опасен обезвоживанием, при нем необходимо принимать регидратационные растворы.

 Загрузка …
Загрузка …Обзор средств для остановки рвоты в домашних условиях
Продолжительные приступы рвоты с желчью можно остановить с помощью специальных препаратов, которые действуют путем нормализации выработки поджелудочного сока и восстановлению перистальтики.
Аптечные препараты
Для устранения рвоты чаще всего назначают Омепразол и Мотилак в таблетках, Церукал в ампулах для внутривенного или внутримышечного введения. Они улучшают работу желудочно-кишечного тракта, снижают количество и концентрацию соляной кислоты в желудке и ускоряют выведение отравляющих веществ.
Продолжительность курса противорвотных препаратов устанавливает врач, исходя из индивидуальных особенностей организма и степени интоксикации.
Народные способы
Народные средства от отравления и длительной рвоты можно использовать при легком отравлении у взрослых, когда отсутствует риск возникновения негативных последствий. Среди народных рецептов выделяют:
- Содовый раствор. Налить стакан теплой кипяченой воды, добавить 1 ч. л. пищевой соды и выпить. Сода действует как окислитель, который снизит выработку соляной кислоты в желудке.
- Вода с лимонным соком. Является хорошим средством от тошноты. Широко используется при беременности, при сильном токсикозе в первом триместре.
- Зеленый чай. Антиоксиданты, содержащиеся в напитке, благотворно воздействуют на пищеварительный тракт и успокаивают раздраженную слизистую.
- Отвар лекарственных трав. Приготовленный настой из перечной мяты или мелиссы обладает свойством останавливать рвотные позывы, облегчает состояние больного.
В каких случаях стоит обратиться к врачу
Остановить рвоту самостоятельно в домашних условиях можно с помощью аптечных или народных средств. Следует понимать, что продолжительная рвота и диарея в совокупности с приемом неподходящих медикаментов может угрожать жизни. Любое недомогание с тошнотой или поносом у детей требует консультации педиатра. При отравлении растворителями, хлором, бытовой химией необходимо срочное медицинское вмешательство. Выведение токсинов может проводиться только под контролем врача.
Правильное питание в первое время после отравления поможет восстановить нормальное функционирование ЖКТ и улучшить самочувствие. В первые дни рекомендуется пить много жидкости для выведения токсинов. Полезно употребление кисломолочных продуктов, которые благотворно влияют на работу кишечника. В недельный рацион после интоксикации должны входить легкий куриный бульон и каши на воде. После можно возвращаться к обычному меню.
Статья была одобрена редакциейtoxikos.ru
Что делать после рвоты при отравлении
Наверное, каждый человек хотя бы раз в своей жизни сталкивался с потреблением недостаточно свежих либо неправильно обработанных продуктов. Иногда такая практика оканчивается довольно хорошо – без серьезных симптомов и нарушений, но иногда организм не справляется с попавшими в него отравляющими веществами и реагирует на них классическими симптомами отравления – рвотой и тошнотой. Как правильно вести себя в такой ситуации? И как помочь себе и своим близким? Что делать при отравлении едой?
Если вы заметили, что ваше состояние начинает ухудшаться и заподозрили пищевое отравление – действовать нужно немедленно, не дожидаясь того, что симптомы пройдут сами. Не стоит отправляться куда-то из дома, ведь ваше состояние может резко ухудшится.
Для того чтобы не допустить дальнейшего развития симптоматики стоит принять меры по очистке организма от отравляющих частиц. С этой целью нужно принять адсорбенты, а также промыть желудок. Таким же образом нужно действовать, если проявились явные признаки заболевания в виде рвоты либо поноса.
Для промывания желудка можно использовать некрепкий раствор марганцовки. Он, конечно, не сильно приятен, однако эффективно снижает интенсивность неприятной симптоматики, оказывая противовоспалительное и дезинфицирующее воздействие. Будьте внимательны при приготовлении раствора, полученное средство должно быть окрашено в светло-розовый цвет, также оно не должно содержать нерастворенных частиц перманганата калия (марганцовки), в противном случае может развиться ожог слизистых. Для промывания желудка выпейте готовую жидкость, а спустя некоторое время вызовите рвоту. Повторяйте процедуру до тех пор, пока промывные воды не станут прозрачными (без частиц еды). Несмотря на то, что промывание является очень неприятным процессом, оно необходимо при отравлении. Такие меры предотвратят дальнейшее всасывание отравляющих частиц в кровь, что быстро скажется на вашем состоянии.
Чтобы очистить организм от токсинов, попавших в пищеварительный тракт нужно принять активированный уголь. Этот препарат должен всегда находится в домашней аптечке. Он представляет собой отличный адсорбент, и вытягивает на себя все отравляющие частицы, выводя их из организма. Для того чтобы добиться положительного эффекта стоит принять по одной таблетке данного лекарственного средства на каждые десять килограмм веса. Так, если вы весите шестьдесят три килограмма, примите шесть таблеток активированного угля, не забывая запивать его водой.
В качестве адсорбентов можно использовать и другие лекарственные средства, например, Смекту и т.п.
Если отравление сопровождается рвотой и поносом, организм теряет множество жидкости. Это чревато обезвоживанием, поэтому при такой симптоматике больному нужно принимать как можно больше обычной чистой воды, растворив в ней немного соли. При этом пить ее нужно небольшими глоточками, чтобы не спровоцировать очередного приступа рвоты. Температура жидкости должна быть максимально приближена к температуре тела, так она быстро всосется в кровь.
Для восстановления водно-солевого баланса можно использовать различные аптечные составы, например, Регидрон. Готовьте их в соответствии с рекомендациями на упаковке.
Больной, пострадавший от отравления едой, нуждается в полном покое. Для облегчения общего состояния можно смочить прохладной водой полотенце либо платок и наложить его на область лба и висков.
После исчезновения острой симптоматики стоит лечь поспать. При соблюдении всех вышеуказанных рекомендаций, облегчение должно наступить буквально через три-четыре часа. Тем не менее, не стоит считать такое улучшение полным выздоровлением. Больному стоит еще некоторое время придерживаться определенных ограничений в рационе и образе жизни.
Что делать после отравления?
Естественно, что в первый день после случившегося, у больного не будет физических сил на активную жизнедеятельность. Для того чтобы не допустить ухудшения состояния необходимо сдержать себя и не накидываться на еду, сразу же, почувствовав голод. Понятно, что после болезни всегда хочется чего-то вкусненького, но в данном случае нужно немного поберечься.
В первый день больному ни в коем случае нельзя есть овощи и фрукты, пить молоко и потреблять молочные продукты. Запрет накладывается на тушеную и жареную пищу. Оптимальным выбором для первого перекуса будет некрепкий немного подслащенный чай, хлебные несладкие сухарики. Через некоторое время можно дать больному немного куриного бульона (не сильно жирного). Ни в коем случае не стоит наедаться до насыщения, чтобы не перегрузить желудок. Ближе ко вторым суткам допускается приготовить кашу на воде, добавив в нее немного сахара либо соли. Тяжелая пища по-прежнему категорически не рекомендована.
Буквально за пару-тройку дней состояние должно полностью нормализоваться. Тем не менее, не стоит есть все подряд, ведь желудок остается очень восприимчивым к питанию. В идеале, стоит придерживаться некоторых ограничений в питании еще с неделю после отравления. Ешьте вареные яйца, отварные овощи, различные супы без зажарки и с минимумом приправ, на пользу пойдут и каши.
Для профилактики отравлений стоит внимательно отслеживать свежесть пищи. Кроме того следует соблюдать правила приготовления и хранения блюд.
Похожие новости
Комментарии (0)
Рвота при отравлении
Пищевое отравление – это острое инфекционно-токсическое поражение организма человека, которое возникает из-за приема в пищу некачественных продуктов питания, либо ядов и химических веществ.
Ярким симптомом пищевого отравления выступает рвота, которая возникает спустя непродолжительное время после попадания опасных веществ внутрь. Лечение осуществляется либо дома, либо в условиях стационара, что зависит от состояния больного, от его возраста и причины отравления.
Характер рвоты при отравлении
Рвота выступает самым первым симптомом, который указывает на то, что в желудок попали токсические вещества. Развивается отравление остро, латентная стадия чаще всего не превышает 6 часов. Иногда она может сокращаться до получаса или растягиваться до суток, но это происходит крайне редко.
Вначале больной испытывает острый приступ тошноты, который вскоре завершается рвотой. Она повторяется вновь и вновь, рвотные массы содержат съеденную пищу. В зависимости от тяжести отравления, рвотные массы могут содержать в себе примеси крови, что является грозным симптомом и требует незамедлительной врачебной помощи.
Следует отметить, что рвота, которая возникает как признак отравления, должна приносить больному облегчение.
Иными симптомами отравления являются:
Головная и мышечная боль, а также иные признаки интоксикации организма .
Что делать при отравлении?
Легкие отравления, которые чаще всего случаются у большинства людей, не относят к тяжелым заболеваниям. Как правило, даже без какого-либо специализированного лечения они проходят спустя 1-3 дня.
Основные правила поведения при пищевом отравлении выглядят следующим образом:
Снятие интоксикации, избавление организма от токсинов.
Предупреждение обезвоживания организма.
Восстановление нормального функционирования кишечника.
Соблюдение специальной диеты.
Первая помощь больному с пищевым отравлением заключается в борьбе с токсическим веществом, которое поступило в организм.
Для этого нужно выполнить следующие шаги:
Промывание желудка. Только рвоты недостаточно для того, чтобы очистить орган от токсических веществ. Поэтому уже после первого приступа рвоты, необходимо промывание желудка. Для этого готовят специальный раствор (3 литра кипяченой воды смешивают с марганцовкой до получения жидкости бледно-розового цвета), который выпивают в объеме 500 мл. После этого рвоту провоцируют нажатием пальцев на корень языка. Промывать желудок нужно до того момента, пока из него не начнет выходить чистая вода. Марганцовку можно заменить на измельченный в порошок активированный уголь, либо на соль.
Предупреждение обезвоживания. Так как рвота при отравлении очень часто сопровождается многократным поносом, то человек теряет большие объемы жидкости. Стоит помнить о том, что обезвоживание организма очень опасно, как для взрослого человека, так и для ребенка. Поэтому, после каждого приступа рвоты нужно выпивать не менее 200 мл обычной воды. Чтобы не спровоцировать очередной приступ рвоты, воду нужно пить небольшими глотками, но как можно чаще. О том, что еще можно пить при отравлении и рвоте будет рассказано далее.
Восстановление работы кишечника. Самое распространенное и самое опасное неграмотное действие, которое большинство людей совершают при отравлении – это остановка поноса с помощью лекарственных препаратов (Имодиум, Лоперамид и пр.). Следует навсегда запомнить, что диарея при отравлении – это защитная реакция организма, направленная на скорейшее выведение токсических веществ. Если патогенные каловые массы задержать в организме, то это приведет к тому, что они начнут всасываться через кишечник в кровь. В итоге, симптомы интоксикации будут только усугубляться. Поэтому нужно дождаться самостоятельной остановки диареи. Пробиотики и эубиотики помогают восстановить нормальный биоценоз кишечника. Это такие препараты, как Бифидумбактерин, Линекс, Бионорм, Бактисубтил и пр. Их рекомендуют к приему во время восстановительного периода после отравления.
Проведение сорбционной терапии. Для того чтобы помочь организму быстрее выводить токсические вещества, возможен прием энтеросорбентов. Их нужно начинать применять тогда, когда у больного закончились приступы рвоты. Не проводят сорбционную терапию при высокой температуре тела, с осторожностью рекомендуют людям пожилого возраста и детям до года. Препаратами-сорбентами являются: Смекта, Активированный уголь, Полисорб, Энтеросгель, Полифепан, Фильтрум СТИ и пр.
Соблюдение диеты. От приема пищи не стоит воздерживаться на слишком продолжительный срок, если рвота и диарея были не сильными и быстро самоликвидировались, то уже спустя пару часов больной может съесть сухарь и выпить теплого сладкого чая. В дальнейшем ему показано соблюдение щадящей диеты, которая позволит восстановить работу кишечника.
Симптоматическое лечение. Если человек испытывает выраженные боли, то ему рекомендован прием спазмолитиков (Дротаверин, Но-шпа, Спазмалгон и пр.). Для устранения высокой температуры тела рекомендовано принимать Ибупрофен или Парацетамол, либо сочетание этих лекарственных препаратов – Ибуклин. Решение о назначении антибактериальных или противомикробных средств принимает только доктор. Как правило, их применяют при пищевых отравлениях очень редко.
Нашли ошибку в тексте? Выделите ее и еще несколько слов, нажмите Ctrl + Enter
Что есть после отравления и рвоты?
О том, что есть после отравления и рвоты задумывается каждый человек, ведь все силы организма будут направлены на собственное восстановление. Помочь ему в этом может грамотно составленная схема питания.
Диета должна быть очень щадящей. В тот день, когда произошло отравление, нужно ограничить прием пищи до минимума. Чаще всего бывает достаточно сладкого чая и сухаря. Если к вечеру состояние нормализуется, то можно приготовить нежирный подсоленный куриный бульон. Можно сварить жидкую безмолочную кашу: манную, рисовую или гречневую. Также врачи разрешают небольшое количество картофельного пюре без масла и молока.
На следующий день после перенесенного отравления можно свое меню несколько разнообразить, но лишь в том случае, если не наблюдается ухудшения состояния. Разрешено немного отварного мяса кур, либо паровые котлеты из птицы. Упор нужно сделать на постные блюда, которые не будут нагружать пищеварительный тракт и максимально полноценно усвоятся организмом. Хорошо на второй день суп заменить рисовым отваром.
Под абсолютный запрет в первые дни после отравления попадают такие продукты и напитки, как:
Кисель, сок, кофе, газированная вода.
Жирные и жареные продукты.
Соленая, острая и консервированная пища.
Как избавиться от рвоты при отравлении
Рвота – это защитная реакция организма. которая возникает при отравлениях пищей или различными веществами. Тошнота и рвота при отравлении вызывает тяжелое физическое и эмоциональное состояние у больного, поэтому требуют оказания помощи. Для облегчения состояния пострадавшего необходимо провести ряд медицинских манипуляций, которые способствуют прекращению позывов.
Причины рвоты
Тяжелую интоксикацию у человека могут вызвать несколько сот разных веществ, а также различные микробы и бактерии. Начальная стадия заболевания характеризуется тошнотой и рвотой, затем присоединяется мигрень, общая слабость, диарея и высокая температура. Рвота в этом случае является ответом иммунной системы, таким образом организм пытается избавиться от отравляющих веществ. Если приступы не сильно частые, то останавливать ее медикаментами не стоит.
При любых проявлениях отравлений необходимо сразу обратиться в больницу. Только врач сможет правильно поставить диагноз, назначить адекватное лечение и отслеживать изменения в состоянии человека.
Интоксикацию способны вызвать многие отравляющие вещества, но наиболее часто причиной неукротимой рвоты становятся:
- Лекарственные препараты, которые употреблялись бесконтрольно и в повышенной дозировке.
- Просроченные пищевые продукты или продукция низкого качества, у которой отсутствует герметичная упаковка.
- Спиртные напитки, приобретенные в сомнительных местах, или нелицензированный алкоголь.
- Испарения токсических веществ.
- Химические вещества, которые имеются в каждом доме – моющие и чистящие средства.
- Угарный газ.
- Наркотические средства.
- Пестициды, которые используются для борьбы с насекомыми и грызунами в народном хозяйстве.
Все эти вещества агрессивно воздействуют на желудок и вызывают рвотный рефлекс .
Признаки отравления
Все интоксикации можно условно поделить на два вида – остро протекающие и хронические. Острые отравления происходят из-за одномоментного приема токсического компонента, стремительно развиваются и вызывают тяжкие поражения органов и систем организма. При хронических отравлениях человек дозировано получает вредное вещество, дозы его очень маленькие, благодаря этому острая фаза интоксикации не наблюдается.
Для всех типов отравлений характерны подобные симптомы:
- стойкая тошнота, которая не дает человеку спать;
- неукротимая рвота желудочным соком и остатками пищи;
- повышенное слюноотделение, иногда больной не успевает сглатывать слюну, и она стекает тонкой струйкой;
- боли в районе желудка и кишечника;
- головокружение и нестерпимая мигрень;
- обморочные состояния и спутанность сознания;
- падение артериального давления;
- температуры выше 39 градусов;
- озноб;
- нарушение сердечного ритма.
Пострадавшего еще долго может подташнивать – это следствие сбоя в работе пищеварительной системы. При этом состоянии больному требуется оказать медицинскую помощь. Симптомы постепенно стихают и через неделю напоминать об отравлении будут только метеоризм, боль в области живота и общая слабость.
Срочная помощь при рвоте
Если при отравлениях присутствует неукротимая рвота, облегчить неприятное состояние сможет ряд мероприятий, перечисленных далее:
- Промывание желудка. Для этого используют слабые растворы пищевой соли, соды или активированного угля. Промывание можно выполнять только при пищевых отравлениях, лекарственных и отравлениях растительными веществами. Если человеку невозможно выполнить промывание, ему просто дают выпить раствор активированного угля из расчета одна таблетка на 10 кг массы тела.
- Промывание кишечника. Для этого используют слабосоленую воду или растворяют в воде аптечный препарат регидрон.
- Дают любые адсорбенты, которые есть в доме. Они способствуют обезвреживанию токсинов и быстрому выводу их из организма.
- Больного удобно укладывают и тепло укрывают, особенно это актуально при ознобе. Голова должна быть немного повернута, чтобы избежать захлебывания рвотными массами.
- На область желудка можно положить теплую грелку, которая поможет расслабить мышцы живота.
- При высокой температуре требуется дать больному жаропонижающие средства в таблетках. Сиропы и суспензии содержат красители и ароматизаторы, которые нельзя употреблять при раздраженном желудке.
Промывку желудка выполняют до тех пор, пока промывные воды не станут полностью чистыми .
Лечение детей младшего возраста должно проводиться только в больнице, под присмотром квалифицированного медицинского персонала!
Когда запрещено вызывать рвоту
Вызывать рвоту запрещено при отравлениях такими токсичными веществами:
- Кислотами и щелочами, а также моющими и чистящими средствами, которые используются в быту.
- Бензином или соляркой.
- Антифризом.
В этих случаях промывать желудок можно только через зонд большого диаметра. обычно это выполняют медработники. В противном случае вызов искусственной рвоты может привести к еще большему повреждению пищевода, голосовых связок и слизистой оболочки рта.
Если есть хоть малейшее подозрение на прободение желудка, то выполнять какие-либо манипуляции в домашних условиях строго запрещено, это приведет к усугублению ситуации,
Целесообразность использования лекарственных препаратов для остановки рвоты
Человек, у которого рвота и тошнота после отравления не проходят, часто задумывается, что ему выпить для прекращения этого неприятного процесса. Принимать препараты, которые останавливают рвотные позывы, стоит только в том случае, если рвота возникает слишком часто и очень изматывает больного человека. Если рвота имела место несколько раз, прием таблеток не целесообразен. так организм быстро очищается от токсинов.
Когда избавиться от тошноты и рвоты не удается при помощи адсорбентов, можно дать больному таблетку мезима, которая поможет переварить оставшуюся пищу в желудке и облегчит состояние. При неукротимой рвоте также используют церукал или его производные.
Все лекарственные препараты можно применять только после консультации с доктором. При этом должны учитываться тяжесть болезни, сопутствующие заболевания и противопоказания.
Возможные осложнения от многократной рвоты
Человек, у которого наблюдается неукротимая рвота, может получить сильное обезвоживание. которое затем выразится такими изменениями в организме:
- происходит сбой в мочеполовой системе;
- у женщин детородного возраста нарушается менструальный цикл;
- начинается хроническая желтуха;
- возможен панкреатит;
- развиваются болезни желудка;
- при сильном обезвоживании нарушается работа сердечно-сосудистой системы.
Чтобы не допустить осложнений, пострадавшему необходимо быстро оказать первую помощь. Задача близких людей и медиков как можно быстрее снять тошноту, которая провоцирует рвоту.
Восстановительный период после отравления с рвотой
Многие больные задаются вопросом, что делать после рвоты, как правильно питаться и чему уделять особое внимание? Первым шагом к скорейшему выздоровлению станет диетическое, дробное питание. В первые сутки после начала интоксикации больного не кормят вообще. ему дают много питья маленькими объемами. Далее диета выглядит так:
- со второго дня начинают вводить вязкие каши, картофельное пюре, печеные яблоки и сухарики. Пищу нельзя сдабривать маслом, так как желудок еще очень слабый;
- с третьих суток в рацион вводят вторые бульоны, из курицы или телятины, и яйца;
- далее можно понемногу включать в питание нежирное молоко. Обычно его добавляют в каши.
На протяжении всего реабилитационного периода больной должен употреблять несколько стаканов бифидокефира с сутки. Этот целебный напиток содержит полезные бактерии, которые помогают быстро восстановить нарушенный баланс в организме. Кроме того, постоянное употребление кисломолочного напитка способствует улучшению аппетита.
Даже после полного выздоровления больной, у которого было отравление с рвотой, должен наблюдаться у своего врача. От возраста пострадавшего зависит, что это будет за врач, педиатр или терапевт. Через определенный промежуток времени желательно сдать анализы, которые покажут, нет ли в организме воспалительных процессов.
Источники: http://www.rasteniya-lecarstvennie.ru/10107-chto-delat-pri-otravlenii-edoy-i-posle-otravleniya.html, http://www.ayzdorov.ru/lechenie_rvota_pri_otravlenii.php, http://otravlenye.ru/pomosh/dejstviya/kak-izbavitsya-ot-rvoty-pri-otravlenii.html
samzdorow.ru
Хочется квашеной капусты почему: Если хочется кислого — чего не хватает организму | ЗДОРОВЬЕ
Если хочется кислого — чего не хватает организму | ЗДОРОВЬЕ
Желание съесть конкретный продукт, например, горький шоколад, лимон, перец, говорит о том, что организму чего-то не хватает, и он пытается таким способом восполнить дефицит. Что нужно съесть, если хочется кислых продуктов — смородину, щавель, квашеную капусту? Каких витаминов не хватает организму?
Возможные причины
При нормальной работе организма человек не испытывает желания съесть в больших количествах кислое, сладкое, солёное и т.д. Но если всё-таки такая тяга появилась, нужно обратиться к врачу — только он установит истинные причины. Самостоятельно можно лишь внимательно изучить свой рацион: достаточно ли вы употребляете белка, нет ли дефицита кальция, магния.
Кислое нельзя есть на голодный желудок — это негативно сказывается на состоянии слизистой.
Авитаминоз. Весной или осенью, когда люди чаще всего болеют авитаминозом, рекомендуется принимать витаминные комплексы и есть как можно больше свежих овощей. Нехватка витаминов — одна из причин, почему хочется кислых продуктов.
Нехватка витаминов — одна из причин, почему хочется кислых продуктов.
Рацион питания. Желание съесть дольку лимона может быть вызвано диетой, когда человек употребляет однотипную еду и практически отказывается от вкусовых добавок — соли, перца, специй. Устранить симптом в таком случае просто — нужно вернуться к нормальному сбалансированному питанию.
ОРВИ или ОРЗ. Инфекционные заболевания требуют большого количества аскорбиновой кислоты, необходимой для выработки интерферона (он обеспечивает противовирусный иммунитет). Если витамина С не хватает для борьбы с болезнью, организм подаёт сигнал в виде желания получить что-нибудь кисленькое. Не зря врачи назначают в качестве профилактики простудных заболеваний морсы из кислой клюквы и лимона.
При недостатке аскорбиновой кислоты чувствуются снижение работоспособности и утомляемость; склонность к заболеваниям простудой; бледная кожа; нарушения сна; кровоточивость и сосудистая ломкость; головные боли; суставные и мышечные боли.
Беременность. Во время ожидания малыша в организме начинают вырабатываться гормоны, которые характерны лишь для этого периода жизни. Появляется токсикоз, а вместе с ним могут измениться вкусовые пристрастия. Одна женщина хочет солёного, другая — сладкого, третья — квашеной кислой капусты.
Хочется конкретных продуктов
Бывают случаи, когда человеку неважно что есть — главное, чтобы это «что-то» было кисленьким. Но иногда организм требует конкретного продукта. Вот некоторые из них.
Если хочется квашеной капусты
Организму может не хватать витамина С. Потребность в веществах, содержащихся в этом продукте, возрастает при сильном эмоциональном перенапряжении, длительных стрессах или истощении нервной системы.
Квашеная капуста очень полезна. В первую очередь для иммунитета: она содержит аскорбиновой кислоты в несколько раз больше, чем лимон. Фото: Shutterstock.comЕсли хочется кислых ягод и фруктов
Лимон, чёрная смородина, клюква… Обычно желание этих ягод сигнализирует о недостатке витамина С и калия, которые нужны для полноценной работы сердечно-сосудистой системы, пищеварительной и иммунной. Заменить эти ягоды можно аскорбиновой кислотой или комплексом витаминов с повышенным содержанием витамина С и калия.
Заменить эти ягоды можно аскорбиновой кислотой или комплексом витаминов с повышенным содержанием витамина С и калия.
Если хочется кисломолочных продуктов
Потребность организма в молоке, кефире и других молочных продуктах говорит о дефиците кальция. Также продукты на основе молока богаты пребиотиками, которые отвечают за нормальную работу кишечника и контроль полноценного усвоения пищи.
Организм дает подсказку…
Каждый сезон года хорош по-своему. В зависимости же от погоды наш организм проявляет те или иные кулинарные пристрастия. Вы никогда не задумывались о том, почему с приходом осени хочется селедки, квашеной капусты или сала с чесноком?
В конце зимы организм просто кричит: «дай мне салатик из редиски с зеленым луком!»
Между тем, это не просто сезонные кулинарные капризы. Таким образом наши организмы подсказывают нам о дефиците тех или иных микроэлементов, либо даже рассказываю о зарождающемся болезненном состоянии. Такова реакция организма.
Такова реакция организма.
Чего хочется? |
Почему, и как помочь организму |
Необычного |
|
Кислого |
|
Соленого |
|
Сладкого |
Бороться с желанием скушать лишний кусочек сладкого (карамельку, тортик, шоколадку или кусочек сахара) также можно по-разному. Одному достаточно купить себе, любимому, небольшой презент, чтобы получить эмоциональное удовлетворение. Другой прекратит заедать стресс сладким только после консультации с психотерапевтом и определенной терапии этой направленности. Третьему же будет достаточно восполнить дефицит микроэлементов, употребляя небольшое количество орехов каждый день, или заменив излишне калорийный шоколад более полезными курагой, изюмом или черносливом. Стоит также помнить, что большинство сладких продуктов имеют высокую калорийность, и чрезмерное их употребление может грозить лишним весом, и как следствие – проблемами со здоровьем. |
Острого |
|
Жирного |
|
Отказ от привычных продуктов |
Внезапно возникшее неприятие и даже отвращение от мясных и рыбных блюд тоже должно послужить поводом посещения врача. Такой кулинарный антагонизм случается при онкологии желудка. |
Внезапное желание скушать что-то нехарактерное, бывает у каждого человека. Если это «разовая акция», тревожиться не стоит. Но если какие-то кулинарные пристрастия у вас вошли в обыденность, обратите внимание на подсказки своего организма! Быть может, это организм подает вам сигнал о том, что какие-то функции в нем разладились, что чревато серьезными проблемами в дальнейшем, либо просто не хватает определенных веществ, запасы которых нужно срочно восполнить.
Желание поесть чего-то не особо съедобного (известь, мел, уголь или какие-либо другие не пищевые вещества) может стать сигналом о малокровии, то есть, говоря языком врачей – анемии. Не считайте этот недуг банальным, ведь с составом крови шутки плохи! Анемию достаточно легко можно излечить железосодержащими препаратами, но стоит отдать предпо
Не считайте этот недуг банальным, ведь с составом крови шутки плохи! Анемию достаточно легко можно излечить железосодержащими препаратами, но стоит отдать предпо
Желание поесть чего-то не особо съедобного (известь, мел, уголь или какие-либо другие не пищевые вещества) может стать сигналом о малокровии, то есть, говоря языком врачей – анемии. Не считайте этот недуг банальным, ведь с составом крови шутки плохи! Анемию достаточно легко можно излечить железосодержащими препаратами, но стоит отдать предп
Все статьи в одном телеграм-канале: https://t.me/rb7ru
А также лучшие новости Башкирии: https://t.me/rb7news Подписывайтесь!
Почему зимой так хочется квашеной капусты | Журнал блондинки.
Вчера пошла в магазин за хлебом.
Купила рыбу, яйца, творог.
Уже собираясь идти на кассу, увидела вот такие прилавки.
Фото из инетаФото из инета
Подошла, посмотрела. Квашеные огурцы, капуста, моченый чеснок.
Летом их не было, недавно появились. Так и манят, так и манят.
Подошла, посмотрела, подумала.
На балконе полно капусты с дачи, лежит, ждет, когда ее буду перерабатывать.
Правда я предпочитаю делать капусту провансаль или красную капусту по-корейски.
Но эта лежит прямо передо мной такая красивая и вкусная!
Не выдержала, взяла немного, совсем чуть-чуть на один раз.
Прихожу на кассу, а кассирша и говорит мне усталым голосом:
— Сегодня все берут квашеную капусту. Вот просто ВСЕ. Когда же эта капуста уже закончится (кассир не только пробивает, но и взвешивает товар в этом магазине).
И правда, почему вдруг все кинулись за капустой?
Зима, что ли, влияет на наши вкусы.
А квашеная капуста — это чисто зимнее блюдо, признак зимы.
Но почему все-таки зимой так хочется квашеной капусты?
А все просто — генная память.
Квашеная капуста является кладезем витамина С. Наши предки зимой спасались ею от цинги.
Наши предки зимой спасались ею от цинги.
Это блюдо было основным блюдом на столе.
Фото из инетаФото из инета
Кроме того, большое количество клетчатки в квашеной капусте помогает очищать организм от шлаков и холестерина.
Кто много ест квашеной капусты, у того волосы здоровые и шелковистые. Это все благодаря большому количеству никотиновой кислоты в квашеной капусте.
Не в этом ли причина роскошных кос у русских красавиц?
Ну, а про такое свойство рассола, как апохмелин и говорить нечего.
Так что не удивительно, что квашеная капуста была основным блюдом на русском столе.
А вы покупаете квашеную капусту в магазине или не доверяете магазинной?
А на рынке покупаете?
Почему все время хочется квашеной капусты?
Квашеная капуста универсальная еда.)У нас в семье её любят все,поэтому делаю постоянно и не маленькими порция. Поделюсь своим рецептом,надеюсь Вам понравится.На 6 литров воды 1 стакан(я пользуюсь старым гранёным) соли,лавровый лист и перец горошком.Всё это закипятить,остудить и залить капусту.Рассола хватает чтоб залить три 3-х литровых банки.Набивать плотненько.Морковь добавляю всегда по разному,но стоит учитывать,что она даёт брожение в любом блюде.В среднем готова капуста дня через три,но лучше попробуйте на второй день,может Вам такая понравится.Банки с готовой капустой убрать в холод,что б она не закисла.
Поделюсь своим рецептом,надеюсь Вам понравится.На 6 литров воды 1 стакан(я пользуюсь старым гранёным) соли,лавровый лист и перец горошком.Всё это закипятить,остудить и залить капусту.Рассола хватает чтоб залить три 3-х литровых банки.Набивать плотненько.Морковь добавляю всегда по разному,но стоит учитывать,что она даёт брожение в любом блюде.В среднем готова капуста дня через три,но лучше попробуйте на второй день,может Вам такая понравится.Банки с готовой капустой убрать в холод,что б она не закисла.
Квашеная капуста намного полезней маринованной, то есть той, которую заливают рассолом с добавлением уксуса. Благодаря высокому содержанию полезных бактерий квашеная капуста является хорошим пребиотиком. Она лечит дисбактериоз и нарушения пищеварения. Уксус, наоборот, убивает все имеющиеся бактерии и хорошие, и плохие. Еще наши бабушки знали, что квашеная капуста — это кладезь витаминов, особенно в зимнее время. Она даже полезней свежей.
Она даже полезней свежей.
К сожалению для многих данный метод не работает. Вы можете много дней есть капусту, но ваш размер не поменяется. Так что именно для увеличения груди точное число дней ее есть не надо.
Но в тоже время давно уже известно, что в квашеной капусте огромное количество разных витаминов. Так что в целом для организма она вполне полезна.
У нас целая семья занимаются этим бизнесом. Квасят, солят, а особенно у них пользуется спросом квашенная капуста. Они уже приспособились, готовят по различным рецептам: с клюквой, яблоками, тмином, укропными семенами и т.д.
Работают успешно уже десять лет. Сначала продавали немного, потом смотрю уже продают даже вместе с маленькими бочонками. Покупают готовую у них рестораны, кафе, любители покушать эту закусочку, да и те кто не против 100 граммов водочки выпить и закусить капусточкой. Думаю, что у них с бизнесом повезло, но нужно учитывать, что и хлопот достаточно.
Думаю, что у них с бизнесом повезло, но нужно учитывать, что и хлопот достаточно.
Я делаю такую капусту, когда заканчивается квашенная классическим способом. Но здесь используется уксус.
для рассола на 1 литр воды:
1 стакан сахара
1 стакан 6% уксуса
2 столовые ложки соли
лавровый лист
Капусту шинкуем в комбайне тонким ножом. Воду с солью, сахаром и лавровым листом доводим до кипения и вливаем уксус. Горячим рассолом заливаем капусту, туго набитую в 3-х литровую банку и на 10-12 часов оставляем при комнатной температуре, затем на 10-12 часов убираем в холодильник. То есть капуста готова к употреблению через сутки.
Чего не хватает организму, если хочется
Не секрет, что молодость и красота напрямую зависят от того, что мы едим.
Древние мудрецы говорили: «Человек умирает не от старости, а от неправильного питания».
Общеизвестен вред, который наносит организму неправильное питание. Это появление и обострение хронических заболеваний, нарушение иммунных процессов, влияние на психические и психологические особенности личности человека.
Неправильное питание весьма распространённая проблема в современном мире.
Ритм современной жизни, качество предлагаемой нам пищи, психологические особенности человека и многие другие факторы влияют на пищевую интуицию, которая является основой правильного питания.
О вашем здоровье можно судить по той пище, которую вы едите. Поможет в этом — пищевая интуиция.
Пищевая интуиция помогает определить, чего не хватает организму, если хочется сладкого, кислого или жирного …
Если жирные продукты вызывают отвращение, значит нужно проверить печень и желчный пузырь.
Если хочется шоколада, возможно у вас упадок сил или стрессовое состояние. Шоколад содержит кофеин и магний, которые хорошо справляются с депрессией и стрессом.
Если хочется морепродуктов, возможно вашему организму не хватает йода и селена.
Сильное желание орехов, говорит о снижении активности половых желез. Витамин Е, который содержится в орехах, активизирует выработку гормонов.
Обычно, желание поесть лук или чеснок возникает при напряжении иммунной системы. Обычно это происходит при переохлаждении или возможно скором заболевании. Также возможно, вы переели мясной пищи. Лук и чеснок активно помогают организму усвоить животный белок.
Если ветчина, сало, бутерброд с маслом вызывают отвращение, сделайте УЗИ желчного пузыря и печени. Это симптомы желчекаменной болезни или холецистита.
Если вы любитель жареной пищи, возможно вас тянет к жирному.
Если вы любите йогурт или кефир, а молоко ваш организм не воспринимает, значит организму не хватает кальция, но усвоить его из молока он не может, потому что отсутствует фермент лактоза.
Если вы не любите кефир, квашеную капусту, кислые соки, возможно, у вас повышена кислотность желудочного сока.
Если тянет к кисломолочным и к квашеным продуктам, возможно, у вас дисбактериоз или ослаблен иммунитет.
Если твой организм не воспринимает куриный бульон, возможно, у вас чувствительная поджелудочная железа.
Если захотелось пожевать сухую крупу – гречку, рис, овсяные хлопья, возможно, организму катастрофически не хватает железа.
Если мед кажется слишком приторным, а конфеты — чересчур сладкими, возможно, в крови повышен уровень глюкозы. Проверьте уровень сахара в крови. Такая реакция бывает при сахарном диабете и метаболическом синдроме, который предшествует диабету.
Если хочется редьки, репы или капусты, значит, вам не хватает витаминов, минералов, органических кислот и ферментов, которые содержатся именно в этих продуктах.
Возможно, это противоязвенный витамин U, в котором нуждаются те, у кого имеется наследственная предрасположенность к язвенной болезни желудка и двенадцатиперстной кишки.
Возможно, это соединение — рафаноль, содержащееся в редисе и редьке, которое заставляет организм избавляться от конечных продуктов обмена веществ. Если вас потянуло на эти овощи, возможно это говорит о зашлакованности вашего организма.
Если вас потянуло на эти овощи, возможно это говорит о зашлакованности вашего организма.
Если вам категорично не нравятся репа, редис, редька и капуста, возможно у вас пониженная функция щитовидной железы.
В каждом пищевом запросе организма существует логическое объяснение. Проанализируйте свои вкусовые пристрастия, чего не хватает организму, если хочется сладкого, соленого, жирного …
Пищевая интуиция поможет понять состояние вашего организма, определит недостаток витаминов, микроэлементов или полезных веществ, будет способствовать оздоровлению.
И запомните: любое стойкое, преследующее вас на протяжении нескольких дней подряд желание — сладкого, соленого, острого или вообще несъедобного, может свидетельствовать о развивающемся заболевании и требует консультации врача.
Рекомендую прочитать:
Пищевая интуиция — залог правильного питания
Как понять, что организм зашлакован
Врач прокомментировала влияние квашеной капусты на течение COVID-19
Фото: depositphotos/fudio
Врач-терапевт Надежда Чернышова рассказала в диалоге с Москвой 24, что квашеная капуста, как и другие продукты, усиливающие иммунитет, полезна для организма, однако она не способна гарантированно защитить от коронавируса или облегчить течение заболевания.
В Южнокорейском университете были проведены исследования с участием 15 пациентов с COVID-19. В ходе эксперимента выяснилось, что корейская квашеная капуста снижает риск развития серьезных осложнений от коронавируса. Адъюнкт-профессор южнокорейского Университета Ихва Ким Тэ Гюн сообщил, что решил провести это исследование из-за низкой смертности от инфекции в странах Северо-Восточной Азии и Корее.
В корейском блюде кимчхи, кроме квашеной капусты, присутствуют также чеснок, красный перец и имбирь. Ученые утверждают, что в этих продуктах содержится много лактобактерий, антиоксидантов и веществ, укрепляющих иммунитет. Комбинация этих полезных веществ облегчает течение коронавирусной инфекции и смягчает симптомы заболевания, например кашель, диарею и затрудненное дыхание, отмечают исследователи.
В свою очередь, врач-терапевт Надежда Чернышова сообщила, что нет никакого открытия в том, что в капусте, красном перце, чесноке и имбире содержатся полезные вещества, усиливающие иммунитет. Однако в случае с коронавирусом люди, наоборот, страдают от избыточной иммунной реакции.
Однако в случае с коронавирусом люди, наоборот, страдают от избыточной иммунной реакции.
Надежда Чернышова
врач-терапевт
Чернышова объяснила, что при коронавирусной инфекции развивается цитокиновый шторм, то есть организм очень бурно реагирует на вирусы. «Поэтому говорить о том, что мы сейчас усилим иммунитет и это обусловит низкую смертность, неправомочно, тут все сложнее», – отметила врач.
Кроме того, специалист обратила внимание, что в исследовании южнокорейского университета участвовали всего 15 человек, а это очень мало для формирования статистики. «Мы не можем его рассматривать как исследование, на основании которого могут быть сделаны хоть сколько-нибудь серьезные выводы», – подчеркнула врач.
 Насколько мне известно, низкую заболеваемость COVID-19 в Корее связывают с высокой дисциплиной жителей страны. Они серьезно относятся к профилактическим мерам и очень дисциплинированно носят маски в общественных местах.
Насколько мне известно, низкую заболеваемость COVID-19 в Корее связывают с высокой дисциплиной жителей страны. Они серьезно относятся к профилактическим мерам и очень дисциплинированно носят маски в общественных местах. Надежда Чернышова
врач-терапевт
Врач подчеркнула, что избежать болезни можно путем соблюдения мер безопасности или вакцинации. «Безусловно, в капусте, имбире и чесноке есть много полезных веществ, которые хорошо влияют на здоровье, но ни одно из этих веществ не может гарантированно предупредить развитие COVID-19 или облегчить его течение», – сообщила Чернышова.
Тем не менее врач добавила, что для профилактики вирусных заболеваний в весенний период можно разнообразить свой рацион: добавлять в него квашеные продукты, больше зелени, свежих овощей и фруктов с высоким содержанием витаминов.
Надежда Чернышова
врач-терапевт
«Но любой, даже очень здоровый человек может заболеть COVID-19, если он не привит и не соблюдает профилактических мер. Нет ни одного продукта, ни сочетания пищевых продуктов, которые обеспечат нам защиту от коронавируса», – заключила Чернышова.
Нет ни одного продукта, ни сочетания пищевых продуктов, которые обеспечат нам защиту от коронавируса», – заключила Чернышова.
Ранее эксперты ВОЗ дали рекомендации россиянам есть в весенний период больше овощей, активно двигаться и не забывать носить маски.
Читайте также
о пользе и вреде плюс рецепт
Плюсы и минусы хрустящего и настоящего русского лакомства – в специальной справке Sputnik.
Капуста – один из самых универсальных продуктов: хороша в салатах, незаменима в супе и украшает заготовки. А с приходом холодов свежую капусту сменяет традиционное русское лакомство – квашеная капуста. Каждый, кто хоть раз квасил капусту в осеннее время, понимает что это кладезь витаминов.
И сразу бонус: три способа быстро нашинковать кочан перед тем, как заквасить, чтобы получилась правильная квашеная капуста, от Ильи Лазерсона.
Так что же происходит с организмом, когда вы едите хрустящее лакомство? Sputnik предлагает разобрать все плюсы и минусы любимого продукта.
Квашеная капуста — сокровищница витаминов и питательных веществ
В квашеной капусте содержится огромное количество полезных веществ: витамины группы B, K, U (S-метилметионин), а также А. Благодаря такой «компании» это блюдо считается прекрасным средством для профилактики множества заболеваний.
Мало кто знает, что витамина C в капусте содержится больше, чем в лимонах. Причем при закваске он никак не страдает и даже усиливает свои свойства. В квашеной капусте также есть такие важные компоненты, как калий и клетчатка. И если первый помогает бороться с сердечными заболеваниями, то вторая снижает холестерин.
Интересно, что раньше квашеная капуста была одним из важных предписаний врачей пациентам, которые нуждаются в восстановлении микрофлоры кишечника. Блюдо считается отличным пробиотиком.
Немного о язве
Некоторые полагают, что квашеная капуста – хорошее средство для тех, кто страдает от язвы желудка и гастрита. Но так ли это? С одной стороны – да, ведь капуста содержит витамин U, который заживляет слизистую желудка. А с другой стороны, капуста сама по себе – раздражающий продукт, а ее клетчатка может вызвать газообразование и излишнее выделение желудочного сока. Вот почему этот продукт язвенникам стоит употреблять с особой осторожностью, а лучше – отказаться вообще.
А с другой стороны, капуста сама по себе – раздражающий продукт, а ее клетчатка может вызвать газообразование и излишнее выделение желудочного сока. Вот почему этот продукт язвенникам стоит употреблять с особой осторожностью, а лучше – отказаться вообще.
О похудении
Капуста – излюбленный продукт всех «диетчиков», а в кислом виде ее калорийность снижается еще больше. Ко всему прочему, диетологи сходятся во мнении, что она обладает очищающими свойствами.
О красоте
В составе «кислого продукта» числятся необходимые для женского организма элементы: йод и никотиновая кислота, которые придают блеск волосам и делают ногти крепкими. Удивительно, но квашеную капусту также используют в косметических масках для лица: для увлажнения, очищения и повышения тонуса.
Квашеная капуста — простой рецепт
Вкусно заквасить капусту помогут несколько простых правил.
Прежде всего, перед приготовлением овощи нужно тщательно вымыть, иначе в банке вместо правильных молочнокислых бактерий будут размножаться гнилостные.
Нарезанную капусту во время закладки советуют хорошенько утрамбовать, т. к. чем меньше воздуха, тем быстрее произойдет сквашивание.
И, наконец, первые три дня бродящую массу надо периодически протыкать шпажкой, чтобы выпустить скопившиеся газы, а потом убрать в холодильник.
Квашеная капуста, как у бабушки — простой рецепт в одной картинке.
Читайте также:
Кучка этой «квашеной капусты», в ней много витаминов
Кери Глассман, MS, RD, CDN
Что это такое
Хотя это может быть краеугольным камнем восточноевропейской диеты, квашеная капуста — не блюдо заставляет большинство из нас аплодировать и кричать.
Квашеная капуста (также известная как «квашеная капуста») была изобретена давно как средство для консервирования капусты. Краут готовится путем смешивания измельченной свежей капусты с солью и надавливания на смесь, которая выделяет воду и вызывает брожение.Ферментация порождает чудесные микробы, которые могут быть достаточным стимулом для того, чтобы вы съели небольшую кучку краута, которую подают с картофелем и колбасой.
The Dirty Deets
Квашеная капуста всего 27 калорий на чашку содержит 4 грамма клетчатки, 35 процентов ваших ежедневных потребностей в витамине C, 21 процент ваших ежедневных потребностей в витамине K и 12 процентов ваших ежедневных потребностей в железе. Как , что для электростанции в области питания?
- Голландские моряки, которые ели квашеную капусту для предотвращения цинги, болезни, вызванной дефицитом витамина С, принесли блюдо в U.С. Вы уже знаете, что витамин С — отличный антиоксидант и усилитель иммунитета.
- Квашеная капуста содержит гораздо больше лактобацилл, чем йогурт, что делает ее превосходным источником этого пробиотика. Один-два укуса краута каждые несколько дней — или всякий раз, когда ваш животик расстроен — могут помочь в лечении язвенного колита и синдрома раздраженного кишечника. Он также может лечить и предотвращать экзему.
- Большая часть консервированной квашеной капусты пастеризована, что убивает полезные бактерии.
 Купите свежую квашеную капусту (приготовленную без уксуса), чтобы получить все преимущества для здоровья.
Купите свежую квашеную капусту (приготовленную без уксуса), чтобы получить все преимущества для здоровья.
Как перекусить
Квашеную капусту легко приготовить, и она ненадолго хранится в холодильнике. Подавайте небольшую ложку со свининой, сосисками или поверх поджаренного хлеба с авокадо. Если вы собираетесь съесть хот-дог (который обычно не получает моего одобрения), добавьте к нему квашеную капусту, горчицу и свежий лук. Ням.
- Для летнего барбекю нет лучшего готового блюда, чем квашеная капуста. Ароматизатор созреет, если вы охладите его на ночь — вас попросят рецепт, так что принесите копии.
- Ничто не сравнится с бутербродом с Рубеном, классическим сам по себе. Сделайте полезный вариант, заменив солонину на индейку. Пока вы занимаетесь этим, почему бы не заменить хлеб на печеный картофель, вынутый из черпака, посыпать его краутом и называть это ужином?
In The Know
Так много исследований рака, связанных с капустой (в конце концов, это крестоцветные овощи, содержащие изотиоцианаты), что я съеживаюсь при мысли о брошенном крауте на тарелке. Если восточноевропейская версия вам не подходит, попробуйте кимчи, блюдо из корейской капусты со специями.
Если восточноевропейская версия вам не подходит, попробуйте кимчи, блюдо из корейской капусты со специями.
Как приготовить домашнюю квашеную капусту (простой рецепт)
Домашняя квашеная капуста , соленая и кислая, невероятно легко приготовить в домашних условиях. Все, что вам нужно, это два простых ингредиента: капуста и соль. А еще у вас будет достаточно времени, чтобы позволить пробиотикам делать свою работу, производя очень сложную и вкусную еду.
Перейти к рецепту | Что это? | Преимущества | Советы | Хранение | Ферментация | Crocks | Варианты
Что такое квашеная капуста?
Квашеная капуста — это традиционный ферментированный продукт, который получают путем ферментации измельченной капусты и соли в течение определенного периода времени.После брожения в течение недель или месяцев получается сильный кислый гарнир, богатый полезными бактериями.
Вы найдете похожие блюда из квашеной капусты, такие как , кимчи, и куртидо, во всем мире, квашеная капуста имеет свои корни в немецкой и восточноевропейской кулинарии.
Как и большинство ферментированных овощей, его легко приготовить дома, и вам понадобятся всего два очень простых и недорогих ингредиента: капуста и соль.
Это хорошо для вас?
Как и все ферментированные продукты, квашеная капуста богата полезными бактериями (1).Он особенно богат лактобациллами, которые вы также можете найти в таких продуктах, как кефир, соленые огурцы и йогурт.
Эти полезные бактерии помогают поддерживать здоровье кишечника и функцию иммунной системы. Они также помогают улучшить способность вашего организма вырабатывать и усваивать ключевые питательные вещества (2). Кроме того, они также могут помочь поддержать вашу иммунную систему в случае пищевых заболеваний или расстройства пищеварения (3).
Помимо поддержки пищеварения, квашеная капуста и другие ферментированные продукты также могут помочь в регулировании уровня сахара в крови, метаболическом здоровье и здоровье сердечно-сосудистой системы (4).Хотя механизм полностью не изучен, исследователи обнаружили, что пробиотики помогают поддерживать оптимальный вес (5,6), но во многом это зависит от конкретных бактерий.
Квашеная капуста также выделяет ключевые фитонутриенты, поддерживающие здоровье клеток. Исследователи изучили, как эти питательные вещества могут оказаться полезными в борьбе с раком груди (7).
Советы по приготовлению домашней квашеной капусты
Приготовить квашеную капусту действительно легко, но есть несколько вещей, которые следует помнить, чтобы каждый раз получать идеальную капусту.
- Очень тонко нашинкуйте капусту . Для получения наилучшей текстуры избегайте кухонных комбайнов и нарежьте капусту вручную или с помощью капусторезки .
- Ароматизируйте его . Как только вы научитесь готовить, рассмотрите ароматизатор квашеной капусты с фруктами, овощами, специальными солями, травами и специями.
- Держите капусту полностью погруженной в рассол . Рассол сохраняет вашу капусту в безопасности во время брожения и снижает ее предрасположенность к плесени.

- Ограничение расхода воздуха . Квашеная капуста должна бродить в анаэробной среде, которая позволяет углекислому газу улетучиваться, не допуская попадания кислорода. Полезно использовать шлюз или кувшин для брожения .
- Попробуй . После нескольких недель брожения ваша домашняя квашеная капуста будет готова к употреблению. Периодически пробуйте его, чтобы убедиться, что он достаточно кислый на ваш вкус.
- Если он слишком соленый , замочите его в холодной воде на 20 минут, чтобы уменьшить содержание соли.
- Следить за признаками загрязнения . Склизкость, гнилостный запах и видимая плесень на самой капусте — все это признаки того, что ваша квашеная капуста испортилась. Лучше отказаться от этого и начать все сначала.
Соль и успешное брожение
В простейшем случае, хорошей домашней квашеной капусте нужны только соль и капуста. Когда дело доходит до брожения, соль выполняет несколько важных функций.
Во-первых, соль помогает создать среду, благоприятную для лактобацилл.Это полезные бактерии, которые делают ферментированные овощи вкусными и полезными. Это также помогает сдерживать появление других микробов, таких как плесень, до тех пор, пока брожение не начнется. Поэтому мы используем соль как для безопасности, так и для вкуса.
Во-вторых, соль помогает сохранять свежесть закваски. Без соли ваша квашеная капуста станет мягкой и мягкой.
Сколько соли нужно использовать?
Ферментированные овощи, такие как капуста, обычно хорошо сочетаются с 2-3% соли по весу. Это означает, что на каждый фунт капусты, который вы используете, вам также следует использовать от 1 ½ до 2 чайных ложек соли.
Вы также можете взвесить капусту на кухонных весах, а затем использовать от 20 до 30 граммов соли на каждый килограмм капусты.
Как хранить
Ферментация естественным образом сохраняет капусту и другие овощи. Это потому, что бактерии лактобациллы, которые ферментируют пищу, выделяют молочную кислоту, которая, как и уксус, сохраняет продукты и сохраняет их безопасными для длительного хранения.
Если вы готовите небольшое количество квашеной капусты, обычно достаточно положить банку в холодильник.Но если вы производите больше одной-двух литров, вам, возможно, придется найти другие способы сохранить его.
Закончив приготовление квашеной капусты, вы можете сохранить ее несколькими способами:
- Консервирование квашеной капусты — популярный метод, но он не нужен для длительного хранения. Высокая температура, необходимая для консервирования, уничтожает полезные бактерии и деликатные пищевые ферменты, содержащиеся в квашеной капусте. Если вы собираетесь консервировать, следуйте правилам безопасности.
- Охлаждение — самый простой и интуитивно понятный способ сохранить ферментированные овощи.Низкие температуры замедляют процесс брожения. Убедитесь, что вы храните краут в рассоле, и он будет храниться не менее 6 месяцев.
- Подвалы традиционно используются для хранения заквасок и морозостойких культур.
 Низкая равномерная температура действует аналогично охлаждению и замедляет процесс брожения, позволяя хранить их не менее 6 месяцев.
Низкая равномерная температура действует аналогично охлаждению и замедляет процесс брожения, позволяя хранить их не менее 6 месяцев. - Замораживание квашеной капусты в контейнерах для пищевых продуктов — еще один вариант. Низкие температуры могут со временем повредить пробиотики и уменьшить их количество (8).
Как долго нужно дать ему бродить?
Когда вы запекаете, время готово четко. Соответственно, вы вытаскиваете их из духовки, когда таймер подает сигнал тревоги, иначе вы рискуете сжечь их. Но с ферментированными овощами есть гораздо больший нюанс.
Во-первых, вы хотите убедиться, что брожение началось. Итак, вам нужно искать признаки микробной активности. Пузырьки и пена обычно начинаются примерно через три дня, в зависимости от температуры на кухне.И как только вы увидите образование пузырьков, вы поймете, что брожение идет полным ходом.
Но как узнать, когда это будет сделано?
Брожение завершено, когда квашеная капуста имеет приятный кисловатый вкус. У него должен быть кисловатый аромат, похожий на запах уксуса, но менее выраженный.
У него должен быть кисловатый аромат, похожий на запах уксуса, но менее выраженный.
Итак, если вы заметили признаки активного брожения, например, пузырьки, и он имеет приятный кисловатый запах, можно есть. Вы можете продолжать брожение, чтобы оно приобрело богатый, сложный вкус и глубокую кислинку.И просто перенесите его в холодильник, когда он вам понравится.
При рассмотрении времени ферментации следует учитывать следующее:
- Более низкие температуры вызывают медленное брожение пищи, поэтому ваша квашеная капуста может занять больше времени.
- Более высокие температуры вызывают быстрое брожение продуктов, поэтому на это может потребоваться меньше времени.
- Меньшие объемы занимают меньше времени, чем большие .
Кувшины, кувшины и другое оборудование для ферментации
При приготовлении квашеной капусты вам понадобится емкость для сбраживания капусты. Поскольку ферментация — это анаэробный процесс — это лучше всего без свободного потока кислорода, вам понадобится герметичная банка или кувшин. Когда кислород свободно попадает в ферменты, это может вызвать появление плесени.
Поскольку ферментация — это анаэробный процесс — это лучше всего без свободного потока кислорода, вам понадобится герметичная банка или кувшин. Когда кислород свободно попадает в ферменты, это может вызвать появление плесени.
Многие домашние ферментеры используют каменные кувшины, особенно когда они только начинают. Но для приготовления квашеной капусты разумно приобрести специальное оборудование для брожения.
В идеале, ваш контейнер представляет собой кувшин или кувшин, который позволяет углекислому газу, который накапливается во время ферментации, улетучиваться, не впуская внутрь кислород.
h2, .ugb-c4e4b0c-content-wrapper> h3, .ugb-c4e4b0c-content-wrapper> h4, .ugb-c4e4b0c-content-wrapper> h5, .ugb-c4e4b0c-content-wrapper> h5, .ugb-c4e4b0c -content-wrapper> h6 {color: # 222222} .ugb-c4e4b0c-content-wrapper> p, .ugb-c4e4b0c-content-wrapper> ol li, .ugb-c4e4b0c-content-wrapper> ul li {color: # 222222} @media screen и (min-width: 768px) {. Ugb-c4e4b0c-content-wrapper. ugb-container__content-wrapper {width: 100%! Important}}]]]]>]]>
ugb-container__content-wrapper {width: 100%! Important}}]]]]>]]>Используйте правильное оборудование
- Стеклянные банки с весами и крышками для ферментации .Они недорогие и идеально подходят для небольших партий кварты или меньше. Вес удерживает квашеную капусту в воде, в то время как уплотнения для брожения не пропускают кислород, и оба помогают безопасно бродить. Вес см. Здесь и крышки для ферментации здесь .
- Керамические черепки — это предметы семейной реликвии. Они идут с тяжелыми грузами и имеют колодец, который вы заполняете водой, чтобы не пропускать кислород. Они отлично подходят для ферментации больших партий объемом 1 галлон и более.
Как приготовить квашеную капусту
Если вы готовите домашнюю квашеную капусту, вам нужно начать со свежей капусты. Лучше всего подходит свежая капуста с огорода или с фермерского рынка, потому что в ней много воды, а значит, больше сока для рассола.
Выбросив все помятые листья в контейнер для компоста, вы проколите капусту сердцевиной, а затем нарежете ее очень тонкими ломтиками. Затем смешайте его с солью и дайте ему мацерировать, пока он не станет мягким и не выпустит сок.
Затем, замесив или отжав капусту и соль, чтобы полностью высвободить сок, плотно разложите по банкам или кувшине.Отзвесить капусту стеклянными или керамогранитными гирями или капустным листом, закрыть кувшин. Затем дайте ему сбродиться вдали от прямых солнечных лучей не менее 2 недель для небольших объемов и до 6 месяцев для больших объемов, в зависимости от того, насколько кислым он вам нравится.
Оцените рецепт ]]>Рецепт домашней квашеной капусты
Квашеная капуста с высокой кислинкой и богатым комплексом — это ярко-ферментированный продукт с глубоким вкусом. Хотя приготовление квашеной капусты в домашних условиях может показаться сложным, на самом деле это удивительно легко.А вам понадобится всего два ингредиента: капуста и соль.
Время приготовления 20 минут
Брожение 30 дней
Общее время 30 дней 20 минут
Порций: 8 порций (1 кварта)
Распечатать Сохранить рецепт сохранен!Инструкции
Удалите все помятые или поврежденные внешние листья с капусты, а затем разрежьте ее пополам крест-накрест. Удалите сердцевину капусты, а затем нарежьте ее полосками толщиной не более & frac18; дюйма.
Перемешайте капусту и соль в большой миске и дайте ей постоять около 20 минут или до тех пор, пока капуста не начнет размягчаться и выделять немного сока.Затем сожмите капусту руками, чтобы она еще больше размягчилась и высвободила больше сока.
Когда капуста станет вялой и выпустит много сока, переложите ее в банку. Плотно положите квашеную капусту в банку с помощью молотка для капусты или деревянной ложки, чтобы капуста продолжала выделять жидкость и не оставалось пузырьков воздуха.
Продолжайте укладывать капусту в контейнер до тех пор, пока она полностью не погрузится в жидкость.
 Оберните груз над капустой, а затем закройте банку воздушной пробкой. Дайте кочанной капусте заквашиваться при комнатной температуре и вдали от прямых солнечных лучей не менее 1 месяца или до тех пор, пока она не будет готова. Когда сауэркаут станет достаточно кислым по вашему вкусу, перенесите его в холодильник, где он будет храниться от 6 месяцев до 1 года.
Оберните груз над капустой, а затем закройте банку воздушной пробкой. Дайте кочанной капусте заквашиваться при комнатной температуре и вдали от прямых солнечных лучей не менее 1 месяца или до тех пор, пока она не будет готова. Когда сауэркаут станет достаточно кислым по вашему вкусу, перенесите его в холодильник, где он будет храниться от 6 месяцев до 1 года.
Примечания
Чтобы использовать традиционную глиняную посуду, рассмотрите возможность четырехкратного увеличения этого рецепта. Большинство черепков сбраживают не менее 4 литров квашеной капусты.Используйте 8 фунтов капусты и ¼ стакана мелкой морской соли, приготовьте капусту и соль, как описано выше, но положите ее в глиняную посуду. Накройте капусту глиняными утяжелителями, закройте горшок и залейте его водой, чтобы закрыть воздушный шлюз.
h2, .ugb-b785fdb-content-wrapper> h3, .ugb-b785fdb-content-wrapper> h4, .ugb-b785fdb-content-wrapper> h5, .ugb-b785fdb-content-wrapper> h5, . ugb-b785fdb -content-wrapper> h6 {color: # 222222} .ugb-b785fdb-content-wrapper> p, .ugb-b785fdb-content-wrapper> ol li ,.ugb-b785fdb-content-wrapper> ul li {color: # 222222}]]]]>]]>
ugb-b785fdb -content-wrapper> h6 {color: # 222222} .ugb-b785fdb-content-wrapper> p, .ugb-b785fdb-content-wrapper> ol li ,.ugb-b785fdb-content-wrapper> ul li {color: # 222222}]]]]>]]>Варианты
Обычная квашеная капуста содержит только капусту и соль, но когда вы научитесь ее готовить, стоит попробовать несколько вариантов. Вы можете добавить в капусту всевозможные травы, специи и овощи.
Используйте краснокочанную капусту вместо белой . Краснокочанная капуста придает крауту темно-фиолетовый цвет, а смесь красного и белого дает ярко-розовый краут.
Добавьте халапеньо и чеснок , как в этом ярко-розовом чесночном крауте с халапеньо.У них живой аромат.
Тмин и укроп — тоже неплохое дополнение.
Можжевельник и нарезанное яблоко s тоже хорошо подойдут, и это популярная смесь в Центральной Европе.
Рецепты других ферментированных овощей:
]]>
Ссылки на статьи и ресурсы
1,2) Суэйн, М. Р., Анандхарадж, М., Рэй, Р. К., и Парвин Рани, Р. (2014). Ферментированные фрукты и овощи из Азии: потенциальный источник пробиотиков. Международные исследования в области биотехнологий , 2014 .
Р., Анандхарадж, М., Рэй, Р. К., и Парвин Рани, Р. (2014). Ферментированные фрукты и овощи из Азии: потенциальный источник пробиотиков. Международные исследования в области биотехнологий , 2014 .
3) Johnston, B.C., et al. (2012) Пробиотики для профилактики диареи, связанной с Clostridium difficile: систематический обзор и метаанализ. Анналы внутренней медицины . 157 (12), 878-888
4) Kok, C.R. & Hutkins, R. (2018). Йогурт и другие ферментированные продукты как источники полезных для здоровья бактерий. Обзоры питания .
5) Санчес, Марина. и другие. Эффект Lactobacillus rhamnosus CGMCC1.3724 добавка для похудания и поддержания веса у мужчин и женщин с ожирением. Британский журнал питания . 111 (8)
6) Osterberg, K. et al. (2015). Добавки с пробиотиками уменьшают увеличение массы тела и жировой массы во время диеты с высоким содержанием жиров у здоровых молодых людей. Журнал исследований ожирения .
7) Licznerska, B. E., Szaefer, H., Murias, M., Bartoszek, A., & Baer-Dubowska, W. (2013). Модуляция экспрессии CYP19 соками капусты и их активными компонентами: индол-3-карбинолом и 3,3′-дииндолилметеном в линиях эпителиальных клеток молочной железы человека. Европейский журнал питания , 52 (5), 1483–1492.
E., Szaefer, H., Murias, M., Bartoszek, A., & Baer-Dubowska, W. (2013). Модуляция экспрессии CYP19 соками капусты и их активными компонентами: индол-3-карбинолом и 3,3′-дииндолилметеном в линиях эпителиальных клеток молочной железы человека. Европейский журнал питания , 52 (5), 1483–1492.
8) ГАРРИСОН А. П., младший (1955). Выживаемость бактерий при многократном замораживании и оттаивании. Журнал бактериологии , 70 (6), 711–715.
Как приготовить домашнюю квашеную капусту
Квашеная капуста, вероятно, самый известный молочно-ферментированный овощ. Квашеная капуста по старинке приготовлена из тонко нарезанной капусты и соли. Как и любую традиционную домашнюю еду, квашеную капусту можно приготовить разными способами из разных ингредиентов.Независимо от того, добавляете ли вы секретный ингредиент в свою домашнюю квашеную капусту или оставляете ее простым, краут имеет множество преимуществ для здоровья. Он богат пробиотиками, витаминами, клетчаткой и минералами, которые могут способствовать лучшему пищеварению и укреплению иммунной системы. Квашеная капуста также способствует здоровому сердцу, укреплению костей и снижению веса.
Квашеная капуста также способствует здоровому сердцу, укреплению костей и снижению веса.
Даже если каждый способ приготовления квашеной капусты отличается, есть несколько общих принципов, которые следует помнить при приготовлении квашеной капусты в домашних условиях.
ЛЕГКИЕ СОВЕТЫ ПО ИЗГОТОВЛЕНИЮ ХОРОШЕГО SAUERKRAUT
- Используйте свежую капусту. Чем лучше будут ингредиенты, тем лучше будет готовый продукт.
- Используйте хотя бы немного соли. Соль — традиционный ингредиент квашеной капусты, поскольку она увеличивает срок хранения, текстуру и вкус. Количество используемой соли может варьироваться в зависимости от личных вкусовых предпочтений. Мы рекомендуем от 1 до 3 ст. на литр воды. При приготовлении квашеной капусты важно также выбрать правильную соль , например Celtic Sea Salt . Для тех, кто не хочет использовать соль, ознакомьтесь с нашим рецептом квашеной капусты без соли.

- Создайте анаэробную среду. Это абсолютно важный этап в процессе приготовления квашеной капусты. Кочанная капуста должна быть полностью погружена в рассол, чтобы молочнокислые бактерии могли размножаться. Это важно для защиты молочнокислого брожения от нежелательных бактерий (или плесени). Весы для брожения помогут сохранить капусту в воде.
- Подождите. Вы, , можете сбраживать квашеную капусту всего несколько дней перед тем, как переместить ее в холодное хранилище, но более низкая температура и более длительное время ферментации может улучшить вкус и текстуру квашеной капусты.Мы предлагаем дать ему бродить в течение 2 недель, хотя эксперименты со временем и вкусом — лучший способ определить, какие временные рамки лучше всего подходят для вас.
Нужны еще советы? Взгляните на , как сбраживать овощи. и , когда помещать их в холодное хранилище.
Принадлежности для приготовления квашеной капусты
Когда дело доходит до расходных материалов для ферментации, существует множество инструментов на выбор, каждый из которых претендует на звание лучшего решения для идеально сброженного краута. Это может быть немного ошеломляющим, если вы новичок в приготовлении ферментированных продуктов и просто пытаетесь понять, что вам нужно для начала.
Это может быть немного ошеломляющим, если вы новичок в приготовлении ферментированных продуктов и просто пытаетесь понять, что вам нужно для начала.
В нашем учебном пособии «Оборудование для ферментации: выбор правильных расходных материалов» подробно рассматриваются различные варианты, но на самом деле все, что вам нужно, — это хороший нож, контейнер для брожения, вес для брожения и какая-то крышка с воздушным затвором. начать.
Способы приготовления квашеной капусты
1. Нарезка, измельчение и замешивание капусты
Нарежьте капусту тонкими ломтиками, посолите ее, затем измельчите с помощью инструмента, например, дробилки для капусты или упаковщика для рассола, примерно 10 минут или до тех пор, пока не выйдет достаточно сока для образования рассола и полного покрытия капусты.
Переместите капусту и сок в емкости для брожения, взвесьте капусту, чтобы она оставалась ниже уровня рассола. Накройте плотно закрывающимися крышками, крышками с воздушными пробками или плотной тканью, закрепленной резинкой.
2. Взвешивание и прессование краута в глиняной посуде
Поместите нашинкованную капусту и соль в большую кастрюлю или миску для брожения. Вместо того, чтобы толкать капусту, взвесьте ее тяжелыми мисками или галькой. Регулярно нажимайте на весы, чтобы вытянуть из капусты натуральный сок, и медленно погружайте капусту в рассол.
Через несколько дней при продолжительном надавливании в капусте накопится изрядное количество жидкости наверху, достаточное, чтобы полностью покрыть капусту.
3. Целые кочаны с рассолом
В этом методе капуста не измельчается и не нарезается перед ферментацией. Поскольку целые кочаны не могут образовывать собственный рассол достаточно быстро, чтобы защитить их от плесени и нежелательных дрожжей, обычно создается рассол, который затем используется для ферментации.
Хотя этот метод наименее трудоемок, он занимает больше всего времени. Четыре недели или еще необходимо перед перемещением в холодное хранилище из-за размера кочанов.
8 преимуществ квашеной капусты для здоровья пищеварительной системы
Здоровье кишечника сейчас очень важно. Широко распространено мнение, что употребление в пищу продуктов, поддерживающих здоровые бактерии кишечника, является ключом к улучшению здоровья во всех аспектах: улучшение энергии, иммунитета, настроения, пищеварения, сна … этот список можно продолжить, и именно здесь на помощь приходит квашеная капуста. говорят о микробиоме, ферментированная пища OG, квашеная капуста, запихивается в темный угол, в то время как чайный гриб, пробиотические добавки и многое другое крадут шоу. Но это несправедливо, потому что квашеная капуста — вы знаете, квашеная капуста — это пробиотический продукт, который приносит массу преимуществ для здоровья. (Это также отличное дополнение к сэндвичу.) Здесь диетолог и зарегистрированный диетолог Эрика Ингрэм из RND дает краткую информацию о преимуществах квашеной капусты, а также дает свои главные советы, как убедиться, что вы действительно получаете питательную ценность за свои деньги, когда вы купи это.
Польза квашеной капусты для кишечника, иммунной системы и сердца
1. Да, она полезна для кишечника. Это основная причина того, почему здоровые люди так любят квашеную капусту. Одно небольшое пилотное исследование показало, что регулярное употребление квашеной капусты может помочь уменьшить симптомы синдрома раздраженного кишечника (СРК). Когда исследователи проанализировали стул участников в лаборатории, они обнаружили рост полезных бактерий. Ферментированная пища богата пробиотиками, которые связаны с улучшением здоровья кишечника.
Истории по теме
«Еще одним преимуществом квашеной капусты является то, что она также содержит пищевые волокна, которые помогают пищеварению, уравновешивают уровень сахара в крови и могут помочь снизить уровень холестерина», — говорит Ингрэм.«Добавление клетчатки в еду также делает ее более насыщенной и дольше сохраняет чувство сытости», — говорит она. В одной чашке квашеной капусты содержится три грамма клетчатки — это отличная капля из рекомендуемых 25 граммов, которые вы хотите получать в день.
2. Это полезно для вашей иммунной системы. Ингрэхэм говорит, что это одно из преимуществ «краута», которое в значительной степени упускается из виду. «Квашеная капуста богата витамином С, который необходим для поддержки иммунной системы», — говорит она. Одна чашка содержит 21 миллиграмм витамина С, что составляет около 28 процентов от рекомендуемой дневной нормы в 75 миллиграммов в день.
3. Это хороший источник витамина К. Это еще одно часто упускаемое из виду преимущество квашеной капусты квашеной капусты, говорит Ингрэм. «Он укрепляет здоровье костей и сердца», — говорит она о его преимуществах. Одна чашка квашеной капусты содержит 19 микрограммов, что составляет примерно 20 процентов от того, что вам нужно на весь день.
4. Содержит витамин А. Квашеная капуста, помимо витаминов С и К, также содержит витамин А, который имеет решающее значение для поддержания хорошего зрения и уменьшения воспаления.Это также способствует росту и развитию, поэтому, если у вас есть дети, обязательно заставляйте их есть и квашеную капусту.
5. Квашеная капуста легко переваривается. Еще одна причина, по которой вы можете предпочесть квашеную капусту неферментированной, заключается в том, что она легче переносится желудком. «Некоторые люди могут обнаружить, что квашеная капуста переваривается легче, чем сырая», — говорит Ингрэм. «В процессе ферментации бактерии начинают процесс пищеварения за вас, поэтому к тому времени, когда они попадают в ваш рот, часть работы уже сделана.Кроме того, она говорит, что квашеная капуста от природы содержит ферменты, которые немного облегчают процесс пищеварения. Таким образом, «люди с СРК могут обнаружить, что квашеная капуста и пробиотические продукты помогают облегчить неприятные пищеварительные симптомы, такие как судороги, вздутие живота и газы».
6. Это может снизить риск рака. «И квашеная капуста, и кочанная капуста являются хорошими источниками глюкозинолатов и аскорбигена, которые борются с раком», — объясняет Ингрэм. «Квашеная капуста и кочанная капуста содержат сульфорафан, соединение, которое может блокировать ферменты HDAC, которые представляют собой класс ферментов, участвующих в развитии рака. Однако необходимы дополнительные исследования, чтобы определить влияние квашеной капусты на профилактику рака ».
Однако необходимы дополнительные исследования, чтобы определить влияние квашеной капусты на профилактику рака ».
7. Квашеная капуста полезна для здоровья мозга. «Квашеная капуста, как ферментированная пища, может поддерживать психическое здоровье», — говорит Ингрэм. «Кишечник и мозг тесно связаны, и появляются новые исследования, согласно которым пробиотические продукты, включая квашеную капусту, могут помочь улучшить память, поддержать когнитивные способности и облегчить симптомы стресса и беспокойства». Она добавляет, что еще предстоит провести дополнительные исследования, чтобы узнать больше о связи.
8. Это хороший источник фолиевой кислоты. Квашеная капуста и квашеная капуста богаты фолиевой кислотой, что важно, даже если вы не беременны. Получение достаточного количества фолиевой кислоты снижает риск сердечных заболеваний и инсульта, может предотвратить возрастную потерю слуха и даже предотвратить заболевание десен — это большая многозадачность!
Квашеная капуста полезна для пищеварения
Как видно из приведенного выше списка преимуществ, одним из основных преимуществ квашеной капусты является то, что она полезна для пищеварительного тракта. Это связано с сочетанием содержания клетчатки и богатства пробиотиками. Здесь играет роль и тот факт, что он легко переваривается. Если вы не привыкли есть продукты, богатые клетчаткой, начните с продуктов, которые не повреждают кишечник, например, квашеной капусты, до тех пор, пока ваш организм не сможет переваривать более трудно расщепляемые волокнистые продукты.
Это связано с сочетанием содержания клетчатки и богатства пробиотиками. Здесь играет роль и тот факт, что он легко переваривается. Если вы не привыкли есть продукты, богатые клетчаткой, начните с продуктов, которые не повреждают кишечник, например, квашеной капусты, до тех пор, пока ваш организм не сможет переваривать более трудно расщепляемые волокнистые продукты.
Недостаток питательных веществ квашеной капусты
Вот что вы найдете в чашке квашеной капусты:
Углеводы: 3 грамма
Клетчатка: 3 грамма
Витамин C: 150002 мг
Кальций: 30 миллиграммовЖелезо: 1.5 миллиграммов
Магний: 13 миллиграммов
Фосфор: 20 миллиграммов
Калий: 170 миллиграммов
Фолат: 24 микрограмма
Витамин A: 18 микрограммов
: 13 микрограммов
Как купить самую полезную квашеную капусту — и убедиться, что ваш кишечник пожинает плоды
Хорошо, поэтому совершенно очевидно, что преимущества квашеной капусты помогают организму во многих отношениях, особенно когда дело доходит до пищеварения благодаря высокому содержанию в пробиотиках, которые питают полезные бактерии в кишечнике. (И стоит повторить, что наличие хорошего источника клетчатки в значительной степени приносит пользу и пищеварительной системе.)
(И стоит повторить, что наличие хорошего источника клетчатки в значительной степени приносит пользу и пищеварительной системе.)
Но ко всему этому есть одна оговорка: не все, что вы видите на полках магазинов, насыщено питательными веществами. «Если продукт из квашеной капусты содержит уксус и пастеризован, он не имеет пробиотических свойств», — говорит Ингрэхэм. «Полезные бактерии погибают из-за высокой температуры во время процесса пастеризации». Она рекомендует избегать продуктов длительного хранения и искать непастеризованный продукт, не содержащий уксуса.«Ищите торговую марку в холодильном отделении на местном фермерском рынке или торговую марку с надписью« живые и активные культуры »».
Кроме того, Ингрэм говорит, что полезно следить за уровнем натрия. «Некоторых людей беспокоит содержание натрия в коммерчески приготовленной квашеной капусте», — говорит она, — справедливое беспокойство, поскольку чашка может содержать до 900 миллиграммов натрия, что составляет почти 40 процентов от рекомендуемой дневной нормы. «Если вы предпочитаете меньше натрия, вы легко сможете сделать свой собственный вариант дома.
«Если вы предпочитаете меньше натрия, вы легко сможете сделать свой собственный вариант дома.
Однако, по ее словам, квашеную капусту невозможно приготовить без соли — она действует как консервант. «В частности, соль предотвращает рост грамотрицательных бактерий и способствует росту полезных лактобацилл».
Как приготовить квашеную капусту самостоятельно
Буквально все, что вам нужно, чтобы приготовить квашеную капусту, — это капуста, соль, вода и что-нибудь, в которое все это можно положить (например, кувшин для каменщика). Если вам нужен конкретный рецепт, попробуйте этот от The Real Food RDs, который требует от 1 1/2 до 2 фунтов измельченной капусты и от 1 1/2 до 2 чайных ложек соли.
По словам соучредителя Ferment Works Кристен Шоки, вы можете экспериментировать с разными видами капусты, чтобы найти вкус, который вам больше всего нравится. «Каждая капуста имеет свой вкус и текстуру», — говорит она. «Конечно, полезные компоненты зеленой и красной капусты также немного отличаются, потому что красно-пурпурный пигмент довольно полезен для здоровья».
Shockey предлагает этот большой совет начинающим ферментерам: доверяйте себе и процессу. «Это очень безопасно», — говорит она. «Вы удивитесь, сколько людей не доверяют закваске, они кладут ее в холодильник и не едят или, что еще хуже, выбрасывают, потому что боятся ее — это может быть одной из самых больших ошибок. .
После того, как вы перепутали ситуацию с соленой капустой и водой и поместили ее в закрытый стеклянный контейнер, Шокей советует держать ее на прилавке вдали от прямых солнечных лучей до 20 дней. «Ультрафиолетовые лучи прямого солнечного света могут вызвать некоторые проблемы для микробов, но у меня никогда не было с этим проблем», — говорит она. «Я думаю, что более серьезная проблема заключается в том, что в этой ситуации может стать слишком жарко».
Когда он будет готов, вы можете начать есть и хранить его в холодильнике, когда вы не заняты складированием на тарелку.«Помимо того, что это вкусные, полезные ферментированные овощи — это одна из самых простых вещей, которые вы можете приготовить», — говорит Шоки. «Они хорошо хранятся в холодильнике и превращаются в полуфабрикаты в вашем холодильнике, когда вам нужно что-то особенное, чтобы добавить к еде».
«Они хорошо хранятся в холодильнике и превращаются в полуфабрикаты в вашем холодильнике, когда вам нужно что-то особенное, чтобы добавить к еде».
Привет! Вы похожи на человека, который любит бесплатные тренировки, скидки на культовые велнес-бренды и эксклюзивный контент Well + Good. Подпишитесь на Well +, наше онлайн-сообщество посвященных здоровью людей, и мгновенно получите свои награды.
Первоначально опубликовано 12 июня 2019 г.Обновлено 19 декабря 2019 г.
Квашеная капуста на Новый год | Разъяснение традиций
Когда 1 января начинается новый календарный год, американцы по всей стране будут наслаждаться восхитительно острым ароматом знаменитой кулинарной традиции: квашеной капусты в Новый год. С чего началась традиция? А почему мы едим квашеную капусту на Новый год?
Viel Glück!
Немцы уже несколько поколений едят свинину и квашеную капусту на Новый год, потому что верят, что это приносит удачу ( viel glück на немецком языке). Когда эти любители краута иммигрировали на Средний Запад, они принесли с собой свои традиции, в том числе и эту. Вот почему в Огайо и Пенсильвании, которые принимали много немецких иммигрантов в 17-18 веках, люди почти религиозно относятся к этому восхитительному дуэту.
Когда эти любители краута иммигрировали на Средний Запад, они принесли с собой свои традиции, в том числе и эту. Вот почему в Огайо и Пенсильвании, которые принимали много немецких иммигрантов в 17-18 веках, люди почти религиозно относятся к этому восхитительному дуэту.
Легенда также гласит, что свинину любят, потому что свиньи смотрят вперед, когда болеют за еду, а не курицы и индейки, которые чешутся назад, как немцы ожидали Нового года. Еще они пожелали друг другу столько богатства, сколько кусочков капусты в квашеной капусте, которую они едят.Нам это нравится.
Практическое волшебство квашеной капусты на Новый год
Хотя все мы хотим немного удачи и богатства, нас больше волнует практическая магия квашеной капусты в Новый год. Несколько поколений назад немцы, вероятно, почувствовали себя лучше после употребления в пищу своей любимой квашеной капусты и признали пищеварительные и иммуностимулирующие свойства квашеной капусты. Сегодня мы не можем придумать более здоровой традиции, чем начать новый год с квашеной капусты, хотя современный любитель краута мог бы наслаждаться этим хрустящим лакомством немного по-другому — отказаться от свинины, предпочитая растительную диету или есть ее сырой, а не сырой. приготовленные, чтобы не убить пробиотики.Этот живой корм поможет вам улучшить пищеварение, поможет развивать ваш внутренний биом и поддерживать нормальные бактерии. А все быстро усваиваемые витамины и минералы, которыми наполняется ваш организм, помогут исправить любые оставшиеся «ошибки» прошлой ночи.
приготовленные, чтобы не убить пробиотики.Этот живой корм поможет вам улучшить пищеварение, поможет развивать ваш внутренний биом и поддерживать нормальные бактерии. А все быстро усваиваемые витамины и минералы, которыми наполняется ваш организм, помогут исправить любые оставшиеся «ошибки» прошлой ночи.
Если ваше новогоднее решение — быть здоровым или оставаться здоровым, традиция квашеной капусты поможет вам сразу же начать. О том, как квашеная капуста помогает вашему организму, читайте здесь.
Независимо от того, как вы наслаждаетесь квашеной капустой в Новый год, помните, что то, что хорошо для вас 1 января, так же хорошо для вас и в остальное время года.Итак, 1 февраля, 23 апреля и 16 ноября — отличные дни, чтобы насладиться пользой для здоровья и восхитительным привкусом квашеной капусты. И, если вам повезет, тем лучше.
С Новым годом, весь год!
Как приготовить квашеную капусту | Минималистские рецепты пекаря
Я впервые попробовал квашеную капусту, когда работал в магазине сэндвичей в колледже. Правило гласило, что если опаздываешь, надо делать «квашеную капусту». Это было ужасно, потому что квашеная капуста была заранее приготовлена и была помещена в гигантскую банку, и, как только вы избавились от запаха, вам пришлось смешать ее с майонезом.Излишне говорить, что это была одна из моих наименее любимых задач и главный мотиватор, чтобы приступить к работе вовремя.
Правило гласило, что если опаздываешь, надо делать «квашеную капусту». Это было ужасно, потому что квашеная капуста была заранее приготовлена и была помещена в гигантскую банку, и, как только вы избавились от запаха, вам пришлось смешать ее с майонезом.Излишне говорить, что это была одна из моих наименее любимых задач и главный мотиватор, чтобы приступить к работе вовремя.
Но эта квашеная капуста совсем не похожа на это. Его готовят с нуля из простых ингредиентов, которые способствуют здоровью кишечника (а майонеза и не видно). Кроме того, овладеть техникой очень легко, а требует всего 7 простых ингредиентов . А не ___ ли нам?
Что такое квашеная капуста?
Квашеная капуста — это ферментированный продукт, приготовленный из капусты.Его употребляли на протяжении тысяч лет из-за его пробиотических свойств, он богат витаминами C, B, A, K и различными минералами.
У него острый вкус, хрустящая текстура, его просто и недорого приготовить дома!
Происхождение квашеной капусты
Возможно, вы слышали, что квашеная капуста была изобретением Германии, но это не обязательно так! Кто знал !?
Считается, что квашеная капуста родом из северного Китая. Он попал в Европу примерно 1000 лет спустя и был съеден голландскими мореплавателями как способ предотвратить цингу из-за содержания в квашеной капусте витамина С.(источник)
Он попал в Европу примерно 1000 лет спустя и был съеден голландскими мореплавателями как способ предотвратить цингу из-за содержания в квашеной капусте витамина С.(источник)
Как приготовить квашеную капусту
Самая простая форма квашеной капусты — это просто капуста с солью, с которой мы и начинаем в этом рецепте.
После добавления соли просто помассируйте чистыми руками в течение 10 минут или до тех пор, пока капуста не уменьшится в размерах и не выделится довольно много жидкости на дне миски. Смотрите прогресс на следующих двух фотографиях.
Мы хорошо выглядим! Теперь давайте добавим немного цвета и аромата.
Я выбрал измельченную морковь и свеклу, которые дают яркий оранжево-пурпурный оттенок.Затем идут свежий измельченный чеснок и свежий тертый имбирь и куркума для насыщенного вкуса. В результате получается идеально соленая квашеная капуста из свежих овощей с пикантным чесноком, имбирем и куркумой. Обморок!
Еще раз перемешайте, и вы практически приготовили квашеную капусту!
Все, что осталось сделать, это упаковать в стерилизованные банки и убедиться, что жидкость, полученная при массировании, поднимается и покрывает краут для оптимального брожения. Тогда оставьте его в покое, чтобы он делал свое дело.Поставьте его на прилавок вдали от прямых солнечных лучей или в шкафу на 1-14 дней (или дольше), чтобы дать ему естественное брожение.
Тогда оставьте его в покое, чтобы он делал свое дело.Поставьте его на прилавок вдали от прямых солнечных лучей или в шкафу на 1-14 дней (или дольше), чтобы дать ему естественное брожение.
Надеемся, вам понравится этот краут! Это:
Пикантный
Хрустящий
Свежий
С пробиотиками
Чесночный
& Такой вкусный
Это будет идеальный топпер для бутербродов, салатов, оберток, тарелок и многого другого! Наш любимый способ полакомиться квашеной капустой — это такие блюда, как Китчари или Салат из чесночной капусты с хрустящим нутом.Но вкусно даже прямо из банки (только не обмакивайте дважды во избежание загрязнения).
Больше рецептов, богатых пробиотиками
Если вам нравятся ферментированные продукты, не забудьте также попробовать наши легкие веганские кимчи, манго-кокосовый йогурт, кисломолочную веганскую сметану, веганский сыр с пробиотиками и кокосовый йогурт с двумя ингредиентами!
Если попробуете этот рецепт, дайте нам знать! Оставьте комментарий, оцените его и не забудьте отметить фото #minimalistbaker в Instagram. Ура, друзья!
Ура, друзья!
Время на подготовку 1 день 1 час
Общее время 1 день 1 час
Порций 10
Блюдо, закуска
Кухня Китайская, немецкая, без глютена, веганская
Подходит для морозильной камеры №
Сохраняется ли? 6 месяцев
- 8 стаканов красной или зеленой капусты (мелко натертой или нарезанной)
- 1 1/2 — 2 чайные ложки морской соли (плюс еще по вкусу)
- 1 небольшая свекла (мелко нарезанная)
- 3 целые моркови (мелко нарезанные)
- 3 столовые ложки свежего имбиря (тертый / тертый)
- 3 столовые ложки свежей куркумы (тертый / тертый)
- 4 зубчика чеснока (мелко измельченный)
- Стерилизуйте любое оборудование, которое вы будете использовать для ферментации, особенно банки (мы предпочитаем использовать каменные кувшины или эти банки Weck объемом около 850 мл). Чрезвычайно важно, чтобы все было стерилизовано для правильного брожения. .
 Сделайте это легко: залейте кипятком чистые банки и крышки и полностью высушите. Дайте остыть до комнатной температуры перед добавлением ингредиентов.
Сделайте это легко: залейте кипятком чистые банки и крышки и полностью высушите. Дайте остыть до комнатной температуры перед добавлением ингредиентов. - Добавьте мелко натертую капусту (мы использовали нашу мандолину) в большую миску и сверху положите 1 1/2 чайных ложки морской соли (или нижнюю часть предлагаемого диапазона, если вы делаете партии другого размера). Тщательно вымыть руки и помассировать капусту десять минут.Капуста должна начать размягчаться, уменьшаться в размерах и выделять воду (см. Фото). Продолжайте массировать, пока это не произойдет.
Добавьте измельченную свеклу, морковь, имбирь, куркуму и чеснок и еще раз помассируйте чистыми руками в течение 4–5 минут до полного смешивания (см. Фото). Затем попробуйте на вкус и отрегулируйте вкус, добавив больше соли для солености, тертого имбиря для большей остроты или чеснока для более интенсивного чесночного вкуса.
Чистыми руками переложите смесь квашеной капусты в стерилизованные банки и плотно прижмите, чтобы упаковать.
 Жидкости от массажа должно быть достаточно, чтобы подняться и покрыть овощи. Если этого не произошло, залейте фильтрованной водой до полного покрытия (маловероятно, что вам нужно будет добавлять воду).
Жидкости от массажа должно быть достаточно, чтобы подняться и покрыть овощи. Если этого не произошло, залейте фильтрованной водой до полного покрытия (маловероятно, что вам нужно будет добавлять воду).Кроме того, убедитесь, что между содержимым и крышкой достаточно места (около 1 1/2 дюйма), чтобы было место для расширения. . Закройте крышкой и поставьте на прилавок, где мало прямых солнечных лучей, или в шкаф. Идеальная температура для брожения — выше 65 градусов F (18 C), поэтому старайтесь, чтобы ваша среда была более теплой, чтобы способствовать правильному брожению.
Брожение может происходить в течение 24 часов, если в вашем помещении жарко, или может длиться до 2 недель (опять же, в зависимости от окружающей среды). Мы обнаружили, что наша золотая середина составляет около 10 дней.
Во время процесса брожения открывайте банки один раз в день, чтобы выпустить воздух (вы должны почувствовать сброс давления и увидеть пузырьки воздуха при открытии банок).
 Надавите стерилизованным предметом, например ложкой или дном стакана, чтобы овощи все еще были полностью покрыты жидкостью.Это способствует правильному брожению.
Надавите стерилизованным предметом, например ложкой или дном стакана, чтобы овощи все еще были полностью покрыты жидкостью.Это способствует правильному брожению.Чем дольше он находится и ферментируется, тем более острым он становится, поэтому время от времени пробуйте с чистой посудой, чтобы проверить, подходит ли он для вас. Как только он достигнет желаемой остроты, надежно накройте и перенесите в холодильник, где он должен храниться от 3 до 6 месяцев. При подаче не обмакивайте дважды во избежание загрязнения.
* 8 чашек мелко натертой или нарезанной капусты равняются примерно 1 большому или 2 маленьким кочанам.
* В соответствии с описанием рецепта достаточно, чтобы заполнить примерно 1 1/2 (850 мл) банок квашеной капусты.
* Время приготовления отражает время, необходимое для приготовления рецепта и выдерживания его в течение 24 часов.
 Однако может потребоваться ферментация до 2 недель.
Однако может потребоваться ферментация до 2 недель. * Рецепт и метод, вдохновленный прекрасной и талантливой Ниной Монтань из Cam and Nina.
Порция: 1 порция Калорийность: 43,7 Углеводы: 10,2 г Белки: 1,7 г Жиры: 0,2 г Насыщенные жиры: 0 г Полиненасыщенные жиры: 0,1 г Мононенасыщенные жиры: 0,02 г Трансжиры: 0 г Холестерин: 0 мг Натрий: 393 мг Калий: 319 мг Клетчатка: 2.7 г Сахар: 4,8 г Витамин A: 4000 МЕ Витамин C: 66 мг Кальций: 49,05 мг Железо: 0,85 мг
Как приготовить квашеную капусту
Квашеная капуста — один из моих любимых ферментированных продуктов. Вкус довольно нейтральный, поэтому подходит к большому количеству блюд. Моим детям он нравится, потому что он не такой острый, как другие закваски. Это отличный и простой способ получить немного хороших пробиотиков в свой день!
Приготовление квашеной капусты в домашних условиях действительно может сэкономить деньги — банка квашеной капусты может стоить более 7 долларов за банку! Я могу приготовить органической квашеной капусты гораздо дешевле. А процесс приготовления квашеной капусты довольно прост, поэтому объем работы не снижает экономии. Единственным недостатком является ожидание: если у вас закончится квашеная капуста, вам придется подождать, пока ваша банка забродит, чтобы снова насладиться ею. Но ожидание того стоит!
А процесс приготовления квашеной капусты довольно прост, поэтому объем работы не снижает экономии. Единственным недостатком является ожидание: если у вас закончится квашеная капуста, вам придется подождать, пока ваша банка забродит, чтобы снова насладиться ею. Но ожидание того стоит!
Позвольте мне поделиться своим методом приготовления квашеной капусты в домашних условиях!
Начните с кочана. Прежде чем что-либо с ним делать, взвесьте. Запишите вес — он понадобится вам, чтобы рассчитать, сколько соли использовать позже.
Очистите внешние листья капусты. Они могут быть грязными или поврежденными. Вы же не хотите, чтобы они добавлялись в квашеную капусту!
Далее вырезаем сердцевину капусты.
Мне нравится на этом этапе хорошо промыть капусту. Поскольку вы вырезаете сердцевину, вода может стекать по листьям и мыть их. Обязательно переверните капусту вверх дном и вытряхните воду.
Снимите еще один внешний лист и сохраните его на потом.
Измельчите капусту и поместите ее в большую миску. Я обычно делаю это по старинке с помощью ножа, но вы можете использовать кухонный комбайн, если хотите. Лиза из блога Farmhouse на Boone предлагает измельчить капусту через лезвие терки кухонного комбайна, если вам нравится квашеная капуста.Я пробовал это, и это делает нарезку бризом!
А теперь пора посчитать, сколько соли вам нужно использовать! Это действительно зависит от того, насколько соленая вам нравится квашеная капуста. Если вам нравится соленый вкус, используйте 2 чайные ложки соли на фунт капусты. Если вы предпочитаете менее соленый краут, используйте 1½ чайных ложки соли на фунт капусты. Я лично считаю, что 2 чайные ложки соли на фунт — это слишком соленый. Я выбираю 1½ чайных ложки.
Например, если ваша капуста весит 2 ½ фунта, используйте от 3 ¾ до 5 чайных ложек соли. Если ваша капуста составляет 3 фунта, используйте от 4 ½ до 6 чайных ложек соли.
Если ваша капуста составляет 3 фунта, используйте от 4 ½ до 6 чайных ложек соли.
Перемешайте капусту с солью и оставьте на 15 минут.
После того, как вы дадите капусте отдохнуть, пора ее помассировать! Это заставляет капусту выделять часть жидкости, которую вы будете использовать в качестве рассола.
Месить капусту 5 минут. Ваши руки получат тренировку, но это того стоит!
После замешивания у вас должно быть изрядное количество жидкости на дне чаши.
Теперь возьмите пригоршни капусты и запихните их в очень чистую стеклянную литровую банку. Убедитесь, что капуста хорошо запакована, чтобы все можно было уместить в банке!
Вылейте оставшуюся в миске жидкость поверх капусты, чтобы она накрылась. Если у вас недостаточно капустного сока, чтобы покрыть капусту в банке, вы можете смешать 2% -ный раствор соленой воды. Это соответствует примерно 1 чайной ложке соли на стакан воды.
Это соответствует примерно 1 чайной ложке соли на стакан воды.
Примечание. Если ваша водопроводная вода содержит фтор или хлор, используйте вместо нее фильтрованную воду.
Помните тот капустный лист, который вы сохранили ранее? Вырежьте из него круг такого же размера, как отверстие вашей банки.
Положите капустный лист поверх нашинкованной капусты в банке.
Приготовление квашеной капусты легко с правильными расходными материалами
The Pioneer Woman Кухонный комбайн на 10 чашек
The Pioneer Woman Миски для смешивания меламина
32 унции.Стеклянная банка для каменщика с пластиковой крышкой
Миниатюрный противень с ободком, 7 дюймов x 9 дюймов
Вы хотите взвесить капусту так, чтобы она оставалась ниже рассола. Любая капуста, подвергающаяся воздействию воздуха, может стать источником плесени. Я инвестировал в стеклянные весы для брожения, потому что я регулярно ферментирую овощи. Но я также использовал для работы небольшие стеклянные миски или банки. Еще одно предложение Лизы — утяжелить капусту камнями: положить чистые камни в пакет с застежкой-молнией, закрыть пакет и положить поверх капусты.
Я инвестировал в стеклянные весы для брожения, потому что я регулярно ферментирую овощи. Но я также использовал для работы небольшие стеклянные миски или банки. Еще одно предложение Лизы — утяжелить капусту камнями: положить чистые камни в пакет с застежкой-молнией, закрыть пакет и положить поверх капусты.
Закрутите крышку сверху и отставьте банку для брожения! Я предлагаю использовать пластиковую вместо металлической крышки, поскольку металлические крышки могут ржаветь. Со мной такое случалось раньше!
Время, когда квашеная капуста заквашивается, зависит только от вас. Мне нравится отпускать свой на 2 недели, но вы можете предпочесть вкус через 1 или даже 4 недели! Следите за своей квашеной капустой на протяжении всего процесса брожения. Если уровень жидкости станет слишком низким, долейте 2% -ный раствор соленой воды.Если на жидкости образуется накипь, снимите ее.
Вот сравнение того, как выглядит свежеприготовленная банка квашеной капусты и ферментированная банка. Капуста определенно теряет свой зеленый оттенок и с возрастом становится более тусклой или желтой.
Капуста определенно теряет свой зеленый оттенок и с возрастом становится более тусклой или желтой.
Когда ваша квашеная капуста ферментируется по своему вкусу, удалите массу и кружок с капустного листа. Хранить в холодильнике. Квашеная капуста может храниться в холодильнике месяцами! Если жидкость все время покрывает капусту, у нее будет больше шансов не вырасти плесень.Опять же, вы всегда можете долить жидкость 2% -ным раствором соленой воды.
Также рекомендуется использовать чистую вилку при приготовлении квашеной капусты. И как можно скорее закройте банку крышкой, чтобы минимизировать риск попадания бактерий в банку.
Некоторым людям нравится приправлять квашеную капусту такими травами, как укроп или тмин. Вы также можете добавить другие овощи, такие как морковь, чеснок или имбирь. Я лично ни с чем не экспериментировал, кроме соли и капусты, но я бы хотел попробовать квашеную капусту со вкусом!
Как насчет вас? Вы поклонник квашеной капусты? Как ты любишь его подавать?
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.
Диета при начинающем гастрите – что можно и нельзя есть, таблица продуктов, пример недельного меню
общие ограничения и меню на каждый день
Гастрит и язва желудка – часто встречающиеся заболевания органов желудочно-кишечного тракта, связанные с вредными привычками и неправильным питанием. Причины обеих болезней почти одинаковы, чаще виновны либо хеликобактерии, либо погрешности в питании. Диета при гастрите и язве желудка примерно одинакова. Присутствуют также отличия, учитываемые при составлении индивидуального меню для пациента.
Справедливо возникает вопрос: возможны ли язва желудка и гастрит одновременно. Ответ положительный, поскольку это сочетание болезней ЖКТ возникает часто. Гастрит, переходя в хроническую форму, впоследствии приводит к язвенной болезни. Случается, у человека наблюдается язва желудка, и при определенных условиях (неожиданный стресс, приём алкогольных напитков или запрещённых продуктов), развивается вдобавок язвенный гастрит. Подобное происходит из-за повышенной ранимости эпителиальной ткани желудка.
Аллергический гастрит часто становится причиной возникновения заболевания на коже, называемого крапивница.

Крапивница у пациента
При язвенной болезни и гастрите требуется соблюдать рекомендации диетологов, касающиеся питания:
- Обеспечить правильный баланс соотношения белков, жиров и углеводов для восстановления и поддержания метаболизма.
- Дробное питание, подразумевающее частый приём пищи маленькими порциями, поможет желудку эффективно переваривать поступающую еду.
- Пациент должен употреблять здоровую пищу, приготовленную на пару, вареную или тушёную. Жареное усугубит ситуацию.
- Нельзя кормить больного продуктами, ведущими к повышенному газообразованию.
- Блюда подаются оптимальной температуры, не горячими и холодными, избегая вызвать обострение болезней.
- Отдельные блюда желательно подавать в перетертом виде.
- В процессе приготовления еды не использовать большого количества соли, раздражающей эпителий пищеварительного органа, воздержаться от применения специй и пряных пищевых добавок.
- Нельзя есть непосредственно перед сном, нельзя переедать.
Питание при гастрите и язве желудка обязано стать полноценным и регулярным, обеспечивающим организм больного человека важными элементами и витаминными веществами. Обычно назначается диета №1, которая отличается жесткостью, но позволяющая снизить воспалительный процесс, способствовать быстрой регенерации повреждений на слизистой. Достигается оптимизация желудочной секреции за счёт щадящего режима приёма пищи. Диета номер 1 применима для пациентов, страдающих язвенной болезнью желудка и гастритом с повышенной кислотностью. Употребляемые продукты призваны снижать негативное воздействие повышенного содержания соляной кислоты в пищеварительной жидкости на внутреннюю оболочку желудка.
Потребуется учитывать прочие возможные заболевания пациента, к примеру, сахарный диабет, когда придётся исключить из рациона сахаросодержащие продукты. Для выявления болезни проходят специальный тест, помогающий определить повышенный уровень глюкозы в крови пациента.
Продукты, разрешённые при гастрите и язвенной болезни
- Овощи лучше принимать в пищу в виде пюре, облегчая полноценную деятельность желудка. Не все овощи разрешены. К примеру, сельдерей допустим в рационе, если у пациента наблюдается пониженная кислотность, овощ способен увеличивать выработку желудочного сока. Не рекомендуется употреблять его в стадии обострения. Сказанное касается и петрушки, обладающей массой достоинств в плане наличия большого количества витаминов, но показана культура исключительно при пониженном уровне кислотности. Петрушка содержит цинк, железо, магний, жирные кислоты и прочие важные элементы. Топинамбур полезен, благотворно воздействует на слизистые, оказывая снижающий эффект на выработку соляной кислоты и способствуя их восстановлению. Овощ позволяет справиться с изжогой, болями, сбоями в работе кишечника и газообразованием. Большую пользу организму доставят морковь, картофель, тыква, свекла, баклажаны, капуста брокколи. Многие из перечисленных овощей лучше не кушать в сыром виде. Рекомендовано употреблять укроп во время лечения рассматриваемых заболеваний. Приправа хорошо справляется с болями и коликами, улучшает аппетит.
- Фрукты важны благодаря содержанию комплекса необходимых витаминных веществ, имеющих большое значение для организма человека, особенно в период заболеваний. Инжир показан к употреблению при гастрите и язве за счёт незаменимых свойств: оказывает обволакивающее и противовоспалительное воздействие на главный орган пищеварения. Допустимо кушать яблоки, груши, айву, бананы, клубнику, землянику. Следите, чтобы фрукты оказались созревшими, избранные лучше есть без кожуры. Чёрная смородина богата витаминами и полезными минералами, положительно влияет на органы пищеварения. Малина дозволена к употреблению, в крайне малых количествах. Медики рекомендуют применять отвар из листьев малины при лечении гастрита и язвы.


- Допустимо употреблять белый хлеб, исключительно вчерашний или позже, разрешены булочки из не сдобного теста, галетное печенье, лаваш.
- Мясо только в варёном виде, особенно телятина или крольчатина. Говядину можно, не жирную.
- Рыба нежирных сортов.
- Полезны молочные продукты без высокого процента жирности, сметана, ряженка, йогурт, творог, молоко.
- Полезен мёд, если по утрам растворять чайную ложечку в стакане воды и пить натощак. Смесь окажет положительное воздействие на пищеварительную систему, на работу всего организма.
- Пользу организму при данных болезнях доставит паштет из печени, вареный язык, колбаса докторская, икра.
- Что касается сладостей, допустимы зефир с пастилой, мёд, желе, мармелад, запечённые яблоки или груши.
- Корица поможет в решении затруднений: вздутие, нарушения в деятельности кишечника. Окажет уменьшающий эффект на выработку соляной кислоты в полом органе.
- Специя, помогающая в борьбе с заболеваниями ЖКТ – черный тмин. Для лечения различных болезней его применяли с древнейших времён, эффективность приправы давно доказана. Тминное масло способно устранить симптомы гастрита и язвы (изжога, тяжесть).
- Молочная сыворотка хорошо помогает в борьбе с симптомами против болезней ЖКТ.
- Врачи рекомендуют употреблять гематоген во время лечения язвенной болезни и гастрита.
Приведём также внушительный список запрещённых продуктов при язве желудка либо гастрите.
Продукты, не рекомендованные к употреблению при язве желудка и гастрите
- Нельзя употреблять ржаной хлеб, свежую или сдобную выпечку, слоеный вид теста.
- Запрещены различные консервы, включая мясные и рыбные.
- Кисломолочные продукты, солёный или острый сыр.


- Не допускать, чтобы пациент ел сваренные вкрутую яйца или яичницу. Приготовленный на пару омлет при гастрите станет прекрасной альтернативой.
- Чечевица при гастрите не рекомендуется, способна спровоцировать появление избытка газов в кишечнике, что добавит число часто возникающих болевых симптомов. Сказанное касается лишь периода обострений, во время ремиссии допустимо включать в рацион, если у больного наблюдается пониженный уровень кислотности. Аналогичное касается и прочих бобовых. С осторожностью употребляют фасоль или горох, вызывающий метеоризм.
- Куркума – вид специй, которые не положено включать в меню больных язвенной болезнью и гастритом, особенно с повышенной секрецией. С осторожностью и в малых количествах допустим ванилин.
- К запрещённым продуктам относятся майонез, разные соусы, кетчуп, горчица, хрен.
- Под запретом шоколад, кислые виды фруктов и ягод.
- Напитки: крепкий кофе, соки сильно газированные, квас.
- Жиры свиной, бараний и говяжий.
- Мюсли, несмотря на полезные качества, при гастрите и язве есть не рекомендуется, содержат большое количество клетчатки.
- Такое лакомство как попкорн считается вредным для воспалённой слизистой желудка из-за всевозможных добавок. Сюда относится и жвачка, вполне способная спровоцировать развитие гастрита и осложнений.
- Консервированный горошек обладает множеством полезных веществ, но нежелателен при обострении гастрита и язвы.
- Сахар не стоит употреблять в больших количествах.


- Крабовый продукт, или крабовые палочки, не имеющие ничего общего с крабовым мясом. Каждая палочка содержит избыток пищевых добавок и красителей, негативно влияющих на слизистые.
Об избранных продуктах стоит упомянуть отдельно. К примеру, маслины или оливки. Ягоды способны доставить огромную пользу организму человека, маслина, как и оливка, содержит капли бесценного оливкового масла. К сожалению, продукты чаще доступны лишь в консервированном виде. А консервы при рассматриваемых болезнях противопоказаны.
Любители холодца задаются вопросом, допустимо ли блюдо во время заболеваний органов пищеварительной системы. Ответ положительный лишь для пациентов с пониженным уровнем кислотности. Добавим ряд основных условий: применяется только постное мясо без жира, бульон требуется процедить, не добавлять специй и острых приправ.
При развитии серьёзных болезней язва желудка и гастрит у спортсменов возникает вопрос об употреблении протеинов. Врачи не в силах прийти к единому мнению, но большинство диетологов по спортивному питанию пришли к выводу, что протеин при гастрите употреблять возможно. Продукт полностью состоит из белка, важного для здоровья. Аналогичное высказывание касается и гейнеров, но потребуется убедиться в отсутствии избытка моносахаридов.
Часто возникает необходимость обращения к народной медицине для лечения болезней пищеварительной системы. Хороший эффект приносит применение кваса чайного гриба. Чайный гриб при гастрите возможен при пониженной секреции желудочного сока. Напиток разрешают пить во время ремиссии, в момент обострения – нельзя.


Вегетарианство и гастрит
Вегетарианство – полный отказ от продуктов животного происхождения. Условием перехода на озвученную систему питания считается хорошее здоровье человека и возраст более 25 лет. Решаясь на подобный шаг, показано пройти консультацию и обследование у гастроэнтеролога, гастрит и язвенная болезнь станут противопоказаниями для вегетарианской диеты. Возможный переход на вегетативное питание осуществим, когда признаки болезней полностью исключены.
Известны случаи, когда симптомы гастрита исчезали после перехода на вегетарианство. Процесс зависит от индивидуальных особенностей конкретного организма и того, по каким признакам проходит болезнь (уровень кислотности, какой тип гастрита, стадия заболевания, острая или хроническая форма).
Во время гастрита или язвы полезно устраивать разгрузочный день, желательно на овсянке, которая приготовлена на воде. Разгружаться таким образом возможно в момент обострения заболеваний – пользу овсяной каши трудно переоценить, особенно если речь идёт об органах пищеварения.
При таких разгрузках происходит активное очищение кишечника, оптимизируется пищеварение. Но требуется консультация с лечащим врачом.
Примерное меню на каждый день
Питание больного остаётся щадящим и одновременно полноценным, и желательно, чтобы еда оказалась измельчена. Между приёмами пищи не проходит более 2-2,5 часов.
- 1 день. На завтрак съесть овсянку, запить компотом. Через пару часов печенье и кисель, либо сырники паровые. В обед – вареник с картофелем и овощной суп. Затем можно попить чаю с галетным печеньем. А на ужин паровые мясные котлеты с гарниром из макарон.
- 2 день. Начать день с запеченного яблока и сырников, запить чаем с молоком. Для второго завтрака подойдет кисель или компот. Пообедать овощным бульоном и кусочком отварной рыбы. Затем чай с сухариками, а к ужину испечь творожную запеканку.
- 3 день. Аналогичен первому.
- 4 день. Аналогичен второму.
- 5 день. На завтрак сварить яйцо всмятку, попить компот. На второй завтрак шарлотка с яблоками, запить чаем. Пообедать овощным рагу. К полднику подойдут ряженка с печеньем или перетертые фрукты. А на ужин рыба на пару с кашей и чай из шиповника.
- 6 день. Позавтракать овсяной кашей и компотом. Затем с наступлением второго завтрака можно поесть галетного печенья, попить кисель. На обед тефтели на пару и овощной суп-пюре, «ленивый» вареник. На полдник кефир, а на ужин сырники.
- 7 день. Аналогичен пятому.
Избранные продукты взаимозаменяемы (к примеру, ряженка, кефир). Следите, чтобы питание оставалось богатым на содержание белков, углеводов и жиров, других важнейших элементов. Обязательно включать в рацион разнообразие фруктов, овощей и молочных продуктов.
gastrotract.ru
питание, меню, что можно кушать
Большую роль в лечении воспалительного процесса на слизистой желудка играет правильное питание, поэтому диета при обострении гастрита стоит наряду с медикаментозной терапией. Данная форма гастрита сопровождается болезненными симптомами, что значительно ухудшает качество жизни больного. Чтобы исправить ситуацию и избавиться от неприятных ощущений, необходимо откорректировать меню и исключить из него все продукты, которые способны раздражать и так воспаленный орган. Чтобы легче было привыкать к новому рациону, диетологи рекомендуют расписать на неделю примерное меню.
Особенности диеты при гастрите в обостренной стадии
Провоцирующими факторами обострения гастрита являются горячие или, наоборот, холодные блюда, специи, соленья и приправы. Чтобы избежать воспаления на слизистой, необходимо отказаться от такой пищи, которая способна раздражать стенки желудка и усиливать воспалительный процесс на них. При гастрите на стадии обострения нужно строго придерживаться лечебной диеты и в первые дни важно полностью отказаться от еды.
Врачи-гастроэнтерологи рекомендуют пить исключительно жидкость, это может быть минеральная вода, теплый слабо заваренный чай и шиповниковый отвар, которого нужно употреблять не менее 2-х литров в день.
На вторые и последующие сутки больному необходимо постепенно расширять свой рацион и включать в него продукты, приготовленные на пару или отварные и без добавления специй и соли. Питание при обострении гастрита имеет следующие особенности:
- пища должна быть протертой, так как грубые кусочки тяжело перевариваются, что не под силу ослабленному желудку;
- количество трапез в сутки должно быть не менее 5, при этом порции следует делать маленькими и избегать переедания;
- пищу необходимо употреблять оптимальной температуры, она не должна быть слишком горячей и холодной;
- технология приготовления исключает обжаривание продуктов, допускается лишь готовка на пару или отваривание;
- противопоказано употребление жирной и трудноперевариваемой пищи, например, семечек, орехов и шоколада;
- длительность строгой диеты может достигать 14 дней, но в некоторых случаях бывает достаточно и 7 дней;
- в медицине диету при обостренном гастрите обозначают «Стол № 5а».
Кроме этого, для лечения как острого, так и хронического гастрита важно соблюдать следующие рекомендации, которые помогут быстрее восстановиться воспаленной слизистой желудка:
- Употреблять с утра на голодный желудок стакан очищенной воды. Этот метод поможет очистить орган от скопившейся за ночное время слизи.
- Избегать стрессовых ситуаций. При нервном перенапряжении происходит раздражение желудочной слизистой через сигналы из коры головного мозга.
- Придерживаться режима питания. Употребление пищи должно быть дробным и желательно в одно и то же время, это позволит избежать лишней выработки желудочного сока.
- Включить в рацион достаточное количество клетчатки. С ее помощью происходит стимуляция работы желудка и его очищение.
Продукты питания при обострении
Что можно кушать?
Врачи-гастроэнтерологи рекомендуют включать в рацион продукты, которые благотворно воздействуют на слизистую желудка. К ним относятся:
- сливки;
- обезжиренный творог;
- мясо и рыба нежирных сортов;
- отварные всмятку яйца;
- молоко;
- оливковое масло;
- макаронные запеканки;
- перетертые пудинги;
- твердый неострый сыр;
- сливочное масло, но не более 50 г в день;
- омлет из белков;
- шиповниковый отвар;
- гречневая, манная каши;
- разбавленные фруктовые соки;
- зеленый чай;
- пюре из овощей;
- ягодные кисели.
Запрещенные
Колбасы и сосиски запрещены во время обострения.В период обострения гастрита или же при хронической его форме одинаково противопоказаны продукты, у которых ярко выраженная кислотность, вкус и острота, а также усиливающие желудочную активность. Перечень продуктов под запретом следующий:
- спиртосодержащие напитки;
- колбасы и соски;
- крепкий чай и кофе;
- копчености;
- квас;
- шоколад;
- маринованные овощи;
- сало;
- высушенные хлопья;
- помидоры и томатная паста;
- грибы;
- плавленый сыр;
- мороженое.
Обострение и пониженная кислотность желудка
При остром гастрите больного беспокоят такие симптомы: изжога, ощущение тяжести в желудке, тупя боль в животе после еды, вздутие, метеоризм, отрыжка, а также гнилостный запах изо рта. Чтобы избежать данной симптоматики, больному рекомендуется питаться следующим образом:
- Кушать паровые котлетки, макароны, творог.
- Пить слабо заваренный чай с молоком.
- Вместо свежего хлеба употреблять сухарики.
- Включить в лечебное меню зелень, фрукты.
Продолжаться диета должна не меньше 30 дней и на протяжении всего периода больному необходимо оценивать свое самочувствие. Основной задачей является максимально снизить воспалительный процесс и далее важно, чтобы возобновилась выработка соляной кислоты. Для этого рекомендуется употреблять маринованные огурцы, кушать бульоны из мяса, а также, по мнению врачей, полезно будет выпить свежевыжатый сок лимона слабой концентрации. Когда гастрит сопровождается низким уровнем соляной кислоты в желудочном соке, больному противопоказано употреблять сдобу, цельное молоко, изюм, чернослив и свежий хлеб.
Вернуться к оглавлениюРецепты популярных блюд
Лечение хронического гастрита или его обострения осуществляется с помощью диетического стола № 5, который включает в себя различные блюда, наиболее востребованными считаются следующие:
- Суп из риса и кукурузы. Для его приготовления необходимо отварить мясо, нарезанное кубиками, и рис на протяжении 20 минут. Добавить в бульон кубиками картофель и когда он приготовится, высыпать готовый рис и кукурузу. Суп можно немного подсолить и добавить в него зелень.
- Рисовая каша с тыквой. Нужно отварить 0,5 кг тыквенной мякоти с небольшим количеством сахара и параллельно сварить до готовности 10 больших ложек риса. Из тыквы сделать пюре и добавить его к рису, кашу перемешать и полить растопленным сливочным маслом.
- Запеканка из творога и моркови. Для ее приготовления следует натереть 3 шт. моркови и протушить ее до готовности вместе со 150 мл молока, столовой ложкой сливочного масла и 3 большими ложками меда. Когда морковь приготовится, к ней добавляют манку и держат на огне еще несколько минут. Половину килограмма творога смешать с 3 яйцами, солью, столовой ложкой крахмала и сахаром по вкусу. К творогу добавляют приготовленную морковь, перемешивают и запекают в духовке 30−45 минут при 180С.
Пример меню на неделю
Диетологи рекомендуют пациентам с обострением гастрита расписать приблизительное меню на 7 дней заранее и придерживаться его на протяжении всего терапевтического курса, только периодически чередуя между собой блюда. Такая система облегчит ежедневные мучения по поводу: «Что приготовить сегодня?», и обеспечит рацион больного всеми необходимыми продуктами питания.
День № 1. На завтрак — котлетки из риса, приготовленные на пару, молоко с сухариком. Обед может состоять из картофельного супа-пюре, отварной телятины с макаронами и чаем. На ужин подают фаршированные отварной курицей кабачки, кисель. Второй день начинается с обезжиренного творожка со сметаной и зеленым чаем. На обед — куриный суп, котлеты из постного мяса, гречка и компот из яблок. Последняя трапеза включает в себя рыбное филе и картофель, приготовленные на пару, слабый чай. Завтрак третьего дня состоит из манного пудинга и шиповникового отвара. На обед — это суп из вермишели, приготовленная в пароварке куриная ножка, рис и чай. На ужин готовят морковно-творожную запеканку и кисель.
День № 4. Больному подают на завтрак овсянку с маслом, перебитую в блендере, чай с ромашкой. На обед готовят суп с рисом, индюшиное филе на пару, ячневую кашу и чай с молоком. Ужин больного с обострением гастрита может состоять из вареников с творогом, киселем. На пятый день в меню включают творожную запеканку, зеленый чай. Обед — суп-пюре из брокколи, картофельные зразы, куриную ножку и компот. На ужин подают овощное рагу и чай.
Шестой день начинается с белкового омлета, сухарика с компотом. На обед подают рыбный суп, плов из курицы и чай. Ужин состоит из гречневой каши, паровой котлеты и киселя. День № 7 включает в себя завтрак из творожной запеканки, политой медом, и зеленый чай. На обед подают овсяный суп, картофель, начиненный мясом, слабо заваренный черный чай. Последняя трапеза за день может заканчиваться варениками с картошкой, овощами и травяным отваром.
tvoyzheludok.ru
меню на неделю, разрешенные продукты
Питание при всех формах гастрита должно быть щадящим, особенно в стадии обострения. Поскольку качество жизни больного сразу снижается из-за резких болей в желудке, следует незамедлительно переходить на диетическое питание и исключить из меню все раздражающие компоненты.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Ранее мы рассказывали о симптомах и методах лечения гастрита с повышенной кислотностью, рекомендуем вам также ознакомиться с этим материалом тут.Принципы питания при обостренном гастрите
Следует тщательно следить за тем, что поступает в ЖКТ.
Принимать еду следует дробно до 6-7 раз в сутки. Выдерживать диетпитание – 3 месяца как минимум.
| Название | Что можно | Что нельзя |
| Суп
| 1 Молочный с крупой, вермишелью. 2 Пюрерированный картофельный суп. 3 Овощной суп, кроме капусты и размятой крупой. | 1 Крепкий бульон из рыбы, мяса. 2 Насыщенный отвар из грибов и овощей. |
| Мясная продукция
| 1 Индюшатина, телятина, курятина, крольчатина, говядина. 2 Неплотный студень. | 1 Жирное мясо. |
| Рыбные продукты
| Блюда из: трески, наваги, минтая, хека и прочее. | Жирные виды (сельдь, скумбрия и прочее). |
| Молочка
| Обезжиренные продукты. | Кислая продукция. |
| Яичная продукция
| В виде омлетов, в мешочек, в качестве ингредиента для салата. | Вкрутую, свежие. |
| Хлебо-булочные изделия
| 1 Подсушенные хлебцы и хлеб, лучше вчерашний. 2 То же относится к бисквитам. 3. Печенье. | 1 Черный. 2 Сдоба. |
| Крупы
| 1 Слизистые каши, пудинги. 2 Вареные дробленые макароны, лапша и прочее. | 1 Бобовые. 2 пшено. |
| Сладости | Варенье из некислых плодов, сахарный песок, пчелопродукты. пастила. | Шоколад, мороженое, халва. |
| Овощная продукция
| Пюре из цветной капусты, брокколи, моркови, картофеля, огурцы протертые. | Бобовые, лук, томаты, чеснок и все семейства крестоцветных. |
| Фруктовая продукция
| 1 Сладкие сорта. 2 Сухофрукты в компотах, муссах и прочее. | Кислые фрукты и любой виноград. |
| Напитки | Некислый сок, кисель, шиповник (при пониженной кислотности), чай, какао . | Сок из кислых овощей и фруктов, кофе, газировка, алкоголь. |
| Жиры
| Растительное и сливочное масло. | Сало, жир, бекон. |
| Специи
| Фруктово-ягодный соус, Бешамель. | Маринад, любые специи и пряности, кислый, острый соус. |
| Закуски | 1 Протертые сыры неострого вкуса. 2 Нежирная измельченная ветчина. 3 Икра. | 1 Жареное. 2 Копченое. 3 Соления. 4 Грибы. 5 Консервы. |
Кроме этого, следует ограничить прием соли. Исключить любые суррогатные продукты и всевозможные гамбургеры. При всем этом рацион должен отличаться разнообразием, включать достаточно белка и витамины. Блюда должны быть полужидкими и теплыми.


Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Ранее мы приводили подробный список обезболивающих средств для желудка, ознакомиться с ним можно здесь.Диета, продукты и питание
Общими правилами в состоянии обострения гастрита с повышенной и с заниженной кислотности являются:
- Многоразовое питание дробного характера.
- Тщательное пережевывание еды.
- Отсутствие всяких соусов, пряностей, специй.
- Пища легкая, постная, максимально измельченная.
Больным с завышенной кислотностью желудочного сока рекомендуется мягкие пюрериванные паровые блюда: из мяса, рыбы, овощей; вчерашний хлеб; омлеты, жидкие первые блюда или супы-пюре.

Овощной суп-пюре с гренками

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Тем, у кого пониженная кислотность, рекомендуется подбирать рацион таким образом, чтобы выделение кислоты повысилось, но слизистая не травмировалась. Например, это крепкий бульон. Всем запрещена пища, которая вызывает процессы брожения.

Примерный недельный рацион при обостренном гастрите
| Название дня | Время | Блюда |
| Понедельник | Первый завтрак в 8.00 | Творог + нежирные сливки + чай + молоко. |
| Второй завтрак в 10.00 | Гречневая вязкая каша + шиповник или сок. | |
| Перекус в 12.00 | Компот с сухофруктами. | |
| Обед в 14.00 | Вермишелевый суп + кусочек вчерашнего хлеба + биточки из индейки + цветная капуста + чай. | |
| Полдник в 16.00 | Протертый банан. | |
| Ужин в 18.00 | Омлет. | |
| На ночь в 20.00 | Компот + печенье. | |
| Вторник | Первый завтрак в 8.00 | Молочный кисель. |
| Второй завтрак в 10.00 | Манка-размазня + шиповник/сок. | |
| Перекус в 12.00 | Ягодное желе. | |
| Обед в 14.00 | Суп из молока с рисом + рыбные котлеты + соус Бешамель + пюре из картофеля на воде + кусочек вчерашнего хлеба + чай + молоко. | |
| Полдник в 16.00 | Фруктовое пюре. | |
| Ужин в 18.00 | Вареники + сливки + чай. | |
| На ночь в 20.00 | Ягодное желе. | |
| Среда | Первый завтрак в 8.00 | Творожный крем + компот из сухофруктов. |
| Второй завтрак в 10.00 | 2 яйца всмятку + кусочек вчерашнего хлеба + какао на молоке. | |
| Перекус в 12.00 | Ягодное желе. | |
| Обед в 14.00 | Овощной суп-пюре со сливочным маслом + мясные тефтели + молочный соус + вязкая каша из риса + кусочек вчерашнего хлеба + отвар шиповник/сок. | |
| Полдник в 16.00 | Протертый банан. | |
| Ужин в 18.00 | Куриные котлеты + брокколи + чай. | |
| На ночь в 20.00 | Сухое печенье + компот. | |
| Четверг | Первый завтрак в 8.00 | Ягодный кисель. |
| Второй завтрак в 10.00 | Творог с нежирными сливками + чай с молоком. | |
| Перекус в 12.00 | Компот с сухофруктами. | |
| Обед в 14.00 | Вермишелевый суп + кусочек вчерашнего хлеба + мясной пудинг + овощное пюре + чай. | |
| Полдник в 16.00 | Фруктовое пюре. | |
| Ужин в 18.00 | Зразы на пару + вязкий рис + компот. | |
| На ночь в 20.00 | Молочный кисель. | |
| Пятница | Первый завтрак в 8.00 | Творог + сливки + чай + молоко. |
| Второй завтрак в 10.00 | Омлет + какао + молоко. | |
| Перекус в 12.00 | Ягодное желе. | |
| ОбеОбед в 14.00 | Суп с овсяными хлопьями и молоком + отварная курица + вермишель со сливочным маслом + кусочек вчерашнего хлеба + шиповник/ сок. | |
| Полдник в 16.00 | Протертый банан. | |
| Ужин в 18.00 | Мясные биточки + овощное пюре + сок. | |
| Перед сном в 20.00 | Ягодное желе. | |
| Суббота | Первый завтрак в 8.00 | Молочный кисель + чай. |
| Второй завтрак в 10.00 | 2 яйца всмятку + кусочек вчерашнего хлеба + натертый неострый сыр + какао на молоке. | |
| Перекус в 12.00 | Компот с сухофруктами. | |
| Обед в 14.00 | Овощной суп-пюре + сливочное масло + мясные тефтели на пару + протертая гречневая каша + кусочек вчерашнего хлеба + чай с медом. | |
| Полдник в 16.00 | Фруктовое пюре. | |
| Ужин в 18.00 | Рыбные котлеты + цветная капуста + компот. | |
| На ночь в 20.00 | Сухое печенье + компот. | |
| Воскресенье | Первый завтрак в 8.00 | Манка на молоке + чай. |
| Второй завтрак в 10.00 | Кусочек вчерашнего хлеба + измельченная ветчина + измельченный свежий огурец + какао на молоке. | |
| Перекус в 12.00 | Ягодное желе. | |
| Обед в 14.00 | Суп с вермишелью и протертой курицей + мясные котлеты на пару + кусочек вчерашнего хлеба + вымоченная селедка под шубой + чай. | |
| Полдник в 16.00 | Протертое манго. | |
| Ужин в 18.00 | Некрепкий студень + картофельное пюре на молоке + кисель. | |
| Перед сном в 20.00 | Творог + сливки + молоко с медом. |
При повышенной кислотности отвар шиповника следует заменить, поскольку он ее повышает.
После того, как острый период закончится, можно осуществить постепенный переход на постоянную диету для больных гастритом.
Гастрит в стадии обострения
Гастрит – это воспаление слизистой в желудке с дистрофией, атрофией клеток и появлением замещающей фиброзной ткани, которая со временем может видоизмениться в онкологическую опухоль. При данном заболевании нарушается секреция желудка.

Симптомы
Заболевание развивается при воздействии на ЖКТ нескольких факторов.

Неправильное питание — одна из причин появления острого гастрита
Из основных внешних воздействий можно выделить следующие:
- поражение бактериями хеликобактер пилори и грибками;
- длительное время приема лекарственных препаратов;
- заражение паразитами;
- курение, алкоголь;
- хронический стресс;
- неправильное питание.
К внутренним факторам можно отнести:
- генетическую предрасположенность;
- нарушение обмена веществ;
- аутоиммунный процесс;
- гипоксемию – недостаток кислорода в крови;
- инфекционные заболевания;
- эндокринную дисфункцию;
- нехватку витаминов.
Гастрит в хронической форме может быть и без симптомов, но при обострении появляется:
- Местное расстройство (сразу после принятия пищи), характеризующееся тяжестью в желудке, отрыжкой, тошнотой, изжогой, неприятным привкусом.
- Общее расстройство проявляется в виде слабости, аритмии, скачками давления; при атрофическом гастрите – бледностью, потливостью, сонливостью.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При недостатке витамина B 12 на фоне обострения гастрита может появиться жжение во рту, быстрая утомляемость, утрата интереса к жизни.
Диагностика

Эндоскопическое обследование
Существует определенный порядок проведения диагностики, состоящий из:
- Клинического этапа, заключающемся в анализе жалоб пациента, осмотре, анамнезе и постановке предварительного диагноза.
- Эндоскопии — с биопсией.
- Дыхательного – на наличие бактерий хеликобактер пилори.
- Лабораторного этапа – проведение анализов крови, мочи и кала.
- Ультразвука – желчного пузыря, печени и поджелудочной железы на наличие сопутствующих болезней ЖКТ.
- Внутрижелудочной pH-метрии для определения кислотности желудочного сока.
- Электрогастроэнторографии для определения уровня эвакуаторной и моторной функций ЖКТ.
- Манометрию верхнего отдела ЖКТ на рефлюкс-гастрит (давление в кишечном отделе).
На основе полученных данных уточняется диагноз и назначается курс лечения.
Способы лечения
Заболевание в обостренной форме лечится амбулаторно с помощью медикаментов, включая и антисекреторные, обволакивающие средства, которые снижают кислотность; щадящего питания.
Оцените статью
 Загрузка…
Загрузка…expdoc.ru
что можно есть, как составить меню, если беспокоит желудок, а также список разрешенных продуктов и интересные рецепты
 Если рассматривать классификацию гастритов по эндоскопическим признакам, поверхностный гастрит представляет собой воспалительное заболевание слизистой желудка, не переходящее в подслизистые слои, и не влияющее на секреторную функцию.
Если рассматривать классификацию гастритов по эндоскопическим признакам, поверхностный гастрит представляет собой воспалительное заболевание слизистой желудка, не переходящее в подслизистые слои, и не влияющее на секреторную функцию.
Протекать он может бессимптомно, поэтому диагностируется чаще при помощи ФГДС. Однако лечение такой формы гастрита необходимо, так как при отсутствии терапии заболевание неизбежно распространится и трансформируется в другую, более агрессивную форму. Основой успешного лечения является комплексный подход, первым этапом которого является коррекция рациона. Диета при поверхностном гастрите имеет свои особенности, о них и поговорим.
Привлекательные особенности в питании
Так как секреторная функция при поверхностном гастрите не страдает, ограничения в рационе пациентов не столь обширны, как при эрозивном, атрофическом или гиперацидном гастрите. Общие принципы диеты следующие:
- Питание должно быть сбалансированным по основным пищевым веществам, разнообразным и полноценным.
- Лучше питаться дробно, 5 – 6 раз в сутки и маленькими порциями. Такой режим питания позволит желудку не оставаться пустым, и вместе с тем не испытывать повышенной нагрузки.
- Следует исключить продукты, раздражающие желудок. Это твердая, грубая пища, острые приправы, специи, маринады. Также не стоит увлекаться «тяжелыми» для переваривания продуктами – жирными сортами мяса, грибами, бобовыми.
- Откажитесь от очень горячей и слишком холодной еды. Пища комнатной температуры – оптимальный вариант.
- Употребляйте только свежеприготовленные блюда – вчерашнюю пищу кушать нельзя. Готовьте на один прием.
Официальные рекомендации для больного желудка
Знаменитый гастроэнтеролог, профессор, доктор наук С.И. Рапопорт в своем пособии для врачей «Гастриты» подробно рассматривает подходы к лечению гастритов разных форм. В работе описаны особенности диеты и указано, что строгие ограничения уместны лишь в период обострения, в стадии ремиссии пациент должен питаться полноценно. Абсолютно неприемлимыми при гастрите профессор называет следующие продукты:
- Кофе.
- Шоколад.
- Газированные напитки.
- Алкоголь.
Также врач рекомендует исключить консервы, копченую и жареную пищу, «Fast food», сдобу и продукты, вызывающие брожение в кишечнике – черный хлеб, молоко, виноград, сметану и проч. Данные ограничения совсем не означают, что рацион пациента должен состоять из манной каши, бульонов и киселя – питание должно быть разнообразным и полноценным.
Выбираем из традиционных диетических столов
 При поверхностном гастрите пациентам рекомендуют противоязвенную диету, стол 1 б по Певзнеру, а также диетический стол 5.
При поверхностном гастрите пациентам рекомендуют противоязвенную диету, стол 1 б по Певзнеру, а также диетический стол 5.
Современные диетологи хоть и считают разделение диет по Певзнеру устаревшим, однако основных принципов придерживаются.
В современном подходе принято учитывать индивидуальные особенности пациента – показатели его клинических анализов, самочувствие, наличие сопутствующих заболеваний, пищевые пристрастия. Такой подход позволяет разнообразить диетический стол при поверхностном гастрите с максимальным учетом особенностей конкретного пациента.
Что можно есть — подробный список
Чтобы правильно планировать питание при поверхностном гастрите, нужно просто исключить из рациона запрещенные продукты. К ним относятся:
- Крепкие бульоны и продукты, содержащие хрящи, кожу, жилистые части мяса, жирную рыбу и мясные продукты.
- Маринады, приправы, острые специи, копчености.
- Свежая выпечка, блины, пирожные.
- Шоколад, кофе, крепкий чай, газировка, алкоголь.
- Кислые соки и слишком кислые фрукты с грубой кожурой.
- Бобовые, грибы, репа.
Как видите, ограничений не так уж и много. Разнообразить питание при поверхностном гастрите помогут разрешенные блюда и продукты, вот они:
- Супы из круп, овощей, молочные.
- Отварные мясные и рыбные продукты (нежирные сорта).
- Омлеты на пару, яйца, сваренные всмятку, некислый творог и сыр.
- Сухарики белые, несдобное печенье, вчерашний или подсушенный хлеб из пшеничной муки.
- Пюре из овощей, картофеля, каши.
- Вермишель, лапша, йогурты, ряженка.
- Салаты из отварных овощей, заправленные растительным маслом.
- Некислые и негрубые фрукты и овощи, соки из них, чай некрепкий и травяной.
При поверхностном гастрите нет необходимости включать в рацион минеральные воды, это делается только по рекомендации доктора.
Важно! Вся пища готовится на пару, отваривается, припускается, тушится, запекается. Жарение исключено!
Калорийность пищи за сутки должно быть в пределах от 2800 до 3000 кКал, где белки составляют 100 граммов, жиры – 90 граммов, углеводы — 450 граммов. Животные жиры должны составлять не более 70%, растительные – 30 %.
Облегчаем задачу – рекомендуем меню
 Предлагаем вам примерное меню на неделю, которое уместно соблюдать при поверхностном гастрите. Строго придерживаться рекомендованного рациона смысла нет, варьируйте меню, добавляйте в него что-то свое.
Предлагаем вам примерное меню на неделю, которое уместно соблюдать при поверхностном гастрите. Строго придерживаться рекомендованного рациона смысла нет, варьируйте меню, добавляйте в него что-то свое.
Заменяйте продукты равноценными по пищевым свойствам, и наслаждайтесь вкусной и полезной едой. Относитесь к процессу творчески, и не чувствуйте себя больными – по сути, питание при поверхностном гастрите представляет собой просто здоровый рацион.
Мы приводим схему 5 – разового питания, такой режим рекомендуют диетологи. Данные в перечне являются ориентировочными: не стоит распечатывать список и брать его за основу. Это приблизительная схема, которая поможет вам скорректировать свой, индивидуальный вариант меню. Главное не забывать о том, что порции должны быть небольшими, а способы приготовления разрешенными.
Понедельник
- Завтрак: паровой омлет;
- 2 завтрак: йогурт, любой сладкий фрукт;
- Обед: суп на курином бульоне с лапшой, паровой шницель, отварной рис;
- Полдник: творожное блюдо;
- Ужин: рыбные тефтели с тушеными овощами
Вторник
- Завтрак: каша овсяная
- 2 завтрак: сок фруктовый, галеты;
- Обед: суп овощной, мясо отварное, картофельное пюре;
- Полдник: овощи запеченные или паровые;
- Ужин: винегрет, котлета паровая (запеченная).
Среда
- Завтрак: каша гречневая;
- 2 завтрак: бутерброд с сыром и маслом;
- Обед: суп рыбный, биточки куриные с морковью , рис отварной;
- Полдник: зефир;
- Ужин: вареники ленивые.
Четверг
- Завтрак: яйца пашот;
- 2 завтрак: фруктовый салат;
- Обед: борщ вегетарианский, суфле мясное, пюре из моркови и картофеля;
- Полдник: галеты, кисель;
- Ужин: рыба, запеченная с овощами.
Пятница
- Завтрак: каша манная с фруктами и изюмом;
- 2 завтрак: яблоки печеные;
- Обед: суп крупяной на курином бульоне, птица отварная, каша гречневая;
- Полдник: фруктовое желе;
- Ужин: творожное блюдо.
Суббота
- Завтрак: Омлет паровой, творожный сырок
- 2 завтрак: Сок, галеты
- Обед: Нежирный мясной бульон с заварными клецками, котлета паровая, овощи тушенные;
- Полдник: йогурт, фрукты;
- Ужин: рыбник с картофельным пюре
Воскресенье
- Завтрак: запеканка из творога с изюмом;
- 2 завтрак: йогурт, фрукты;
- Обед: Щи на курином бульоне из свежей капусты, картофельная запеканка с мясом;
- Полдник: сок, мармелад;
- Ужин: рагу овощное.
Возможно, до болезни вы питались исключительно жареными свиными стейками, фастфудом и кофе, и совсем не имеете представления, как готовить диетические блюда. Предлагаем несколько рецептов вам в помощь, которые помогут разнообразить стол при поверхностном гастрите.
Вкусные рецепты диетического стола
Неверно думать, что переход к диетическому питанию заставит вас часами находиться на кухне. Все гораздо проще – можно приобрести электрическую пароварку, и модную нынче мультиварку, и избавить себя от проблем. Предлагаем вам приготовить овощное рагу с минимумом затраченного времени.
Овощное рагу

Вам понадобится:
- 1 молодой кабачок.
- 1 крупная морковь.
- 1 средняя луковица.
- 2- 3 картофелины.
- 4-5 соцветий брокколи.
- Соль, растительное масло, немного молока.
Приготовление: овощи моем, нарезаем крупными кубиками, одинаковыми по размеру, складываем в толстостенную кастрюлю, солим. Добавляем к овощам столовую ложку растительного масла, немного воды, так, чтобы покрывала овощи на 1/3. Накрываем кастрюлю крышкой, тушим 15 – 20 минут. За 5 минут до окончания готовки можно добавить 2 – 3 столовых ложки молока – вкус у рагу будет мягче.
Рецепт простой, его можно готовить как в тушеном, так и в запеченном варианте. Еще проще – в пароварке, в этом случае вкус овощей проявится ярче.
Куриные биточки с морковью

Вам потребуется:
- 500 граммов фарша из куриного филе без кожи.
- 1 средняя морковь.
- 1 небольшая луковица.
- 1,5 стол. л. манной крупы.
- Растительное масло, соль.
Приготовление: Приготовьте куриный фарш, дважды пропустив филе без кожи через мясорубку. Вместе с курицей измельчите морковь и лук. В однородную массу добавьте манную крупу, перемешайте и посолите. Дайте фаршу постоять минут 30, пока манная крупа набухнет. После сформируйте биточки и запекайте в духовке, либо готовьте в пароварке. Блюдо получается сочным, очень вкусным, и совсем не напоминает о диете.
Полезное видео
Как правильно приготовить яйца-пашот? Узнайте о двух проверенных способах из видео-ролика.
При поверхностном гастрите главная задача пациента – не позволить болезни распространиться. Следуя нашим советам, вы сможете если не полностью излечиться от поверхностного гастрита, то держать его в стадии ремиссии постоянно. Поверхностным гастритом по статистике страдает около половины населения планеты, поэтому задумайтесь о рационе своевременно.
medbrat.online
правильное питание при стадии обострения
Диета при гастрите желудка – настолько же необходимая часть лечения, как и прием медикаментов. Соблюдение правил питания должно стать образом жизни, помогая организму справиться с признаками воспаления и исключив дополнительное раздражение слизистой оболочки. Диета призвана свести к минимуму обострение гастрита.

Гастрит желудка в острой фазе
Известные диеты
Отличаются между собой применением при различных течениях заболевания. По течению патологию классифицируют на острую и хроническую, где выделяют стадии ремиссии и обострения. При остром течении рекомендован стол номер один, людям с хроническим гастритом – номер два, пять, пятнадцать.
Диета №1
Стол №1 назначается при яркой клинической картине острого гастрита. Смысл заключается в защите уже пораженной стенки желудка от раздражителей множественной природы: механической, химической, физической и биологической. Без соблюдения диеты лечение гастрита неэффективно.
Частота приема пищи варьирует 6 – 8 раз в сутки с перерывом в два часа. Объем порции не превышает трехсот граммов.
В первые – вторые сутки назначается строгая диетотерапия, когда человек питается манной кашей, нежирным бульоном с добавлением круглого проваренного риса, киселем, пастеризованным обезжиренным молоком.
Постепенно начинают питаться подсохшим белым хлебом из пшеницы, постным печеньем, нежирной рыбой, приготовленной на пару без соли и специй, отварной куриной грудкой, зеленым чаем. Первый стол не допускает употребление орехов и бобовых.
Когда ушли первые симптомы, допускается приготовление омлетов, кролика, телятины на пару, свежевыжатых овощных соков из картофеля, моркови, свеклы, капусты.
Из кисломолочных продуктов лучше покупать творог со сметаной с малой долей жира, живые йогурты и простоквашу. В качестве растительного масла лучше добавлять в пищу льняное, оливковое, кунжутное. Из сладкого разрешают пастилу, мармелад, зефир, халву.


Примерное меню при обострении гастрита:
- Первый завтрак: гречневая каша, зеленый чай;
- Второй завтрак: меченая груша и йогурт;
- Обед: суп с протертой картошкой и морковью, на второе гарнир из кабачков, приготовленных на пару, отварная куриная грудка без специй;
- Полдник: компот и постное печенье;
- Ужин: варенный круглый рис с минтаем;
- Перед сном: простокваша или бифидок.
Диета №2
Больше подходит для детей от двух до пяти лет, взрослым с хроническим гастритом в стадии обострения. Дробный рацион с шестикратным приемом пищи.
Стол предусматривает употребление двух литров жидкости, по сто граммов жиров и белков и четыреста граммов углеводов. Энергетическая ценность не превышает три тысячи килокалорий. Питание при остром гастрите предусматривается регулярным и не превышает трехкилограммовый суммарный вес продуктов.
Продукты должны быть насыщены витаминами и минералами, маленькие порции обязаны восполнять запасы организма. Допускается применение цитрусовых, мякоти арбуза, огурец, томаты.
Из мяса употребляют говядину, иногда пропаренную свинину без жира, из птицы наилучшим выбором станет курицу и индейка.
Разрешается употреблять молочные продукты с небольшим содержанием жира. Из яиц кроме омлета готовят не пережаренную яичницу с добавлением томатов по вкусу.
Что касается соусов и специй, для блюд рекомендуется ванилин, корица, лавровые листья, сушеный укроп и петрушка. Гастритникам разрешено использовать соусы на сметанной основе, без добавления уксуса и химикатов.


Из сладких блюд при гастрите едят домашнее варенье, свежий цветочный или липовый мед, мармелад на основе натуральных соков, зефир и пастила, в редких случаях – ирис и карамель.
Запрещены диетические блюда с овощами и фруктами, имеющими плотную кожицу, бобовые, горчица, хрен, красный перец, десерты с добавлением шоколада или какао порошка, мороженное.
Приблизительное меню на день:
- Первый завтрак: персиковый сок, сырники из творога;
- Второй завтрак: овсяная каша на молоке, морс из ягод;
- Обед: овощной суп-пюре, запеченная в духовке индейка с отваренной лапшой;
- Полдник: блины с медом, зеленый чай;
- Ужин: отбивная из свинины, отварная гречка, компот;
- Перед сном: стакан молока.
Диета №5
Диета номер 5 при гастрите действенна, характерна в большей степени для периодов ремиссии при хроническом гастрите, когда организм восстанавливает силы и нормализует работу органов.
Что касается стола, режим предусматривает ограничение лишь жиров, белки и углеводы употребляются в привычном нормальном объеме. Частота приема пищи чуть меньше: пять либо шесть раз в день, масса порции соответственно чуть больше предыдущих диет. Питаться рекомендуется регулярно с перерывом в четыре часа.
Диетическая пища не включает эфирные масла, пурины, холестерин, высокую концентрацию органических кислот. Предпочтительны продукты животного происхождения также нежирных сортов. Отличительной особенностью становится разрешение на употребление молочных сосисок, докторской колбасы, морепродуктов.


Разрешен винегрет, квашеная капуста, икра из кабачков, сельдь нежирных сортов, вымоченная в растительном масле.
В качестве основного блюда рекомендуется сваренный кусок мяса или приготовленная на пару рыба. Из напитков вводят в рацион слабый черный чай без лимона, кофе с молоком. Полезен для улучшения работы желудка отвар из шиповника, приготавливается на целые сутки.
По-прежнему запрещены пряности, бобовые, консервированные, жаренные и копченые продукты, кондитерские изделия с жирным кремом. Диета номер пять с небольшим ограничением включает использование сливок, сметаны, ряженки и сыра.
Приблизительное меню на день:
- Первый завтрак: салат из моркови, заправленный оливковым маслом, кофе с молоком;
- Второй завтрак: печеные яблоки, морс из ягод;
- Обед: суп с курицей и вермишелью, рыбные котлеты на пару, компот;
- Полдник: фруктовый салат, заправленный йогуртом;
- Ужин: тушеная говядина, картофельное пюре, черный чай;
- Перед сном: стакан кефира с печеньем.
Диета №15
Диета применяется при обострении хронического гастрита с пониженной кислотностью. Суточный рацион варьирует от двух с половиной тысяч до трех с половиной тысяч килокалорий. Объем потребляемой жидкости составляет полтора литра. Общая масса пищи не превышает трех килограммов. Ограничение соли – до двенадцати граммов в сутки. Лечебное питание при остром гастрите осуществляется в четыре приема.
Главный акцент делается на прием углеводистой пищи. Сумма углеводов, употребляемых ежедневно, составляет 500-600 граммов. Высокий уровень содержания глюкозы в пище обусловлен помощью организму в восстановлении процессов обмена веществ.
Разрешен любой хлеб, даже с отрубями и семечками, булочки из несдобного теста, слойки с фруктовой начинкой.


Это первый и единственный случай, когда разрешается употребление всех круп и бобовых. Допустимо употреблять в чистом виде, добавлять в супы и вторые блюда.
Из продуктов животного происхождения разрешено большее количество видов рыб и мяса, предпочтение по-прежнему отдается крольчатине, говядине и свинине. Порой допускается баранина – для разнообразия.
Отличием становится факт разрешения при обострении гастрита на молочные и грибные супы с добавлением кусочков мяса, предварительно отваренного.
В категорию напитков, помимо кофе и чая, добавляется какао, квас, свежевыжатые фруктовые соки.
Питание при обострении гастрита, несмотря на малые противоречия спрочими диетами, предусматривает даже жарку продуктов.
Главным запретом остается применение острых специй, употребление жирных и копченых продуктов, соусов на основе уксуса. В период обострения симптомов лучше ограничить употребление кислых продуктов.
Приблизительное меню на день:
- Первый завтрак: творожная запеканка со сгущенным молоком, какао;
- Второй завтрак: свежие фрукты – яблоко, груша, банан, цитрусовые;
- Обед: борщ со сметаной, рыба, приготовленная в духовке, отварная гречка, морс из ягод;
- Полдник: кисель со слоеным пирожком;
- Ужин: котлеты рубленые из курицы, спагетти, винегрет, черный чай с лимоном;
- Перед сном: йогурт.
Какую диету назначить лучше, решает гастроэнтеролог, основываясь на жалобах больного и объективном исследовании желудочно-кишечного тракта. Врач подробно распишет рацион, расскажет о разрешённых и запрещённых продуктах.


Формы гастритов
Объем продуктов, который должен съедать человек, зависит от типа заболевания. Острый гастрит по форме бывает:
- поверхностным,
- эрозивным;
- с повышенной кислотностью;
- с пониженной кислотностью;
- атрофическим;
- гнойным или некротическим;
- геморрагическим;
- очаговым;
- смешанным.
Рассмотрим, как питаться при формах гастрита, полезные и вредящие здоровью продукты.
Поверхностный гастрит
Патология с самым легким течением воспалительного процесса. Соблюдение рационального питания способно исключить вероятность возникновения осложнений, избавить от заболевания на длительный срок.
Любая диета для лечения острого гастрита, даже поверхностного, должна соблюдать определенные правила:
- Правильное питание – дробное, перерывы между приемами не превышают трех часов;
- Порция небольших размеров;
- Частота приемов составляет пять-шесть раз в день;
- Пища должна быть хорошо механически переработана в полости рта;
- В приоритете еда в жидком, перетертом виде, приготовленная на пару или в духовке.
С целью снижения нагрузки на желудочно-кишечный тракт рекомендуется легкая пища из натуральных свежих продуктов.
При поверхностном гастрите разрешены для употребления нежирные сорта рыбы, мяса, к примеру, крольчатина. Из птицы лучше прочих усваивается курица. На их основе возможно делать супы без добавления капусты и томатов.


Куриный суп
На завтрак желательно готовить кашу на воде или молоке с низким содержанием жира. Подходит рисовая, овсяная, гречневая крупа. Появляется возможность разнообразить утренний рацион употреблением обезжиренного творога со сметаной, кефиров и йогуртов. Из фруктов лучше полезны яблоки, груши, арбузы, бананы, из овощей – картофель, морковь, свекла в отварном виде и свежие огурцы.
Сладости необходимо покупать без химических добавок. Сюда относятся мармелад, пастила, галеты, пресные крекеры. Из напитков рекомендуется кисель, компоты, морсы, зеленый некрепкий чай, чистая вода, некислые соки.
Диета при остром гастрите подразумевает полный отказ от жирной, жаренной, консервированной, копченой продукции. Нельзя употреблять алкогольные и газированные напитки, черный чай и кофе. Запрещено кушать свежую сдобу, ржаной хлеб, выпечку с отрубями и семечками.
Чтобы снизить количество агрессивного влияния на стенку органа, нужно отказаться от соусов, специй, специфических трав.
Питание при гастрите желудка исключает прием фруктов: апельсины, киви, гранат, виноград. Лучше ограничить употребление капусты, лука, редиса и шпината. Нельзя добавлять в пищу соус на основе уксуса, острых специй и химических веществ.
Эрозивный гастрит
Эрозия – дефект слизистой оболочки, открытая рана. Диета при такой патологии желудочно-кишечного тракта предельно щадящая.
В первую очередь еда должна быть определенной температуры, не холодной и не горячей. Диета при гастрите в стадии обострения исключает грубую, твердую пищу, приготовленную большими кусками. В отличие от предыдущего типа из рациона следует убрать кисломолочные продукты. Из животной продукции разрешается отварная говядина или телятина, филейная часть морской рыбы, приготовленная на пару, отварные яйца и обезжиренное молоко. Позавтракать при подобной диете можно кашами на воде из тонких хлопьев.
Овощи и фрукты, разрешенные к употреблению: картофель, кабачки, листья салата, петрушка, морковь.


Для людей с эрозивным гастритом в стадии обострения диета показана в течение двадцати пяти дней либо до полного прекращения симптомов заболевания.
Гастрит с повышенной кислотностью
Заболевание связано с повышенной выработкой соляной кислоты в полость органа, следовательно, диета при обострении гастрита должна первоначально учитывать кислотность каждого продукта.
Что касается рыбных изделий, разрешено готовить минтай, щуку, окуня речного, треску. Из мяса купите свиную вырезку, телятину, крольчатину. Яйца употреблять исключительно в виде омлета. Нельзя яичницу и яйца, сваренные вкрутую.
Для облегчения переваривания еды рекомендуется все овощные и фруктовые блюда подавать в перетертом виде. Подобная форма продуктов лучше усваивается, успокаивает воспаленную слизистую. Вторые блюда должны включать в виде гарнира несоленую гречку, пюре из картофеля, круглый рис либо хорошо проваренные макароны.
Из выпечки разрешен слегка подсушенный хлеб, ватрушки без наполнителя, несдобные пирожки.
Выбор сладостей невелик: некислое варенье, банановое пюре, кисели, в редких случаях мармелад.
При гастрите с повышенной кислотностью очень важно следить за собственным состоянием здоровья. При ощущениях изжоги или отрыжки кислым лучше выпить воду с разведенной содой. Она нейтрализует соляную кислоту, улучшит состояние.
Гастрит с пониженной кислотностью
Какова диета при гастрите с пониженной кислотностью? Во-первых, призвана усилить моторику желудка и поспособствовать выделению желудочного сока. Во-вторых, пища обязана быть простой в переваривании, не подвергаться ферментной обработке дольше трех часов. В-третьих, лечение и питание ориентируется на профилактику, направленную на предотвращение размножения условно-патогенных микроорганизмов.
Главным отличием от предыдущих рекомендаций становится включение в рацион ряженки, йогуртов, простокваши, избранных видов сыров в измельченном виде. Во время обострения гастрита не запрещено даже употребление кислого творога и кефира.
Каши возможно варить на воде, на молоке, допустимо использовать пшенную и перловую крупу.
В качестве напитков диета номер один рекомендует свежезаваренные чаи на травах в виде чабреца, мяты, мелиссы, ромашки. Можно варить компоты из сухофруктов, ягодные морсы. Из злаков нельзя готовить кукурузу, злак тяжело переваривается и усваивается в желудочно-кишечном тракте.
Чтобы не пришлось дополнительно мучиться от вздутия живота и отрыжки, запрещены супы на молоке, с жирным бульоном и с добавлением бобовых культур (горох, фасоль).
Геморрагический гастрит
Геморрагический гастрит чрезвычайно опасен, имеет повышенный риск развития осложнений в виде массивного кровотечения, язвы.
Рекомендуется строгая диета при остром гастрите данной группы с постоянным наблюдением состояния больного. Включаются блюда только в жидком и перетертом виде. Недопустимо употребление пищи слишком холодной или слишком горячей температуры.
Диетический рацион исключает использование большинства овощей и фруктов. Нельзя готовить бобовые культуры, пшено, ячмень и перловую крупу.
Можно употреблять кисломолочные продукты, если приём не ухудшает состояние человека.
Правильное питание при обострении гастрита носит постоянный характер. Если человек решил ехать в отпуск, не нужно забывать о правилах приема пищи. Какая бы вкусная еда не подавалась в кафе, стоит уточнять состав блюд и метод приготовления.
gastrotract.ru
меню на каждый день недели
Сегодня распространёнными становятся заболевания, связанные с факторами: неправильное питание, частые стрессовые ситуации, быстрые перекусы, злоупотребление фастфудом, вредные привычки (алкогольные напитки, курение). В начале списка болезней выступает гастрит.


Гастрит желудка
При гастрите происходит воспаление слизистого эпителия желудка, возникают неприятные симптомы – изжога, боль в желудке, тошнота, рвота, отрыжка. Присутствуют ощущения тяжести и заполненности в полом органе, пропадает аппетит, снижается масса тела больного.
Спровоцировать развитие гастрита с повышенной кислотностью способны частые стрессы, состояние депрессии, неправильный режим приёма пищи, несбалансированное питание, алкоголизм, употребление вредных продуктов, хеликобактерии.
Выделяют перечень разновидностей гастрита, рацион больных с разными видами течения болезни обычно различается. К примеру, самая строгая, со многими ограничениями – диета при обострении гастрита. С наступлением ремиссии появляется возможность расширить круг употребляемых продуктов. Каждый тип патологии требует обязательного ограничения в употреблении избранных кушаний (к примеру, пересоленные или чрезмерно острые, жирные и жареные).
Выделяют два главных вида болезни: гастрит с повышенным уровнем кислотности и с пониженным. Повышенная кислотность – высокий уровень выделения пищеварительной жидкости в желудке. Вид гастрита называют гиперацидным. Диетотерапия, как и лечение гиперацидного гастрита, отличается по отдельным признакам.
Чаще всего рассматриваемая болезнь определяется у студентов, молодых людей, детей. Причинами становятся погрешности в питании, в итоге приводящие к воспалению оболочки желудка. Требуется уделять внимание рациону больного человека. Медикаментозная терапия не окажется эффективной, если не соблюдена диета при гастрите желудка. Остаётся риск развития различных осложнений, среди которых отмечают хронический гастрит, язву желудка, рак.

Язва желудка
Диета при гастрите с повышенной кислотностью подразумевает разрешение и запрет на отдельные продукты.
Разрешённые блюда
- Несвежая выпечка и хлеб, печенье, сухари.
- Отварные макароны, вермишель.
- Каши, приготовленные на воде, желательно вязкие, обволакивающие.
- Различные овощные супы, можно с добавлением круп (к примеру, гречневый суп). Супы-пюре – оптимальный вариант.
- Отварные или приготовленные на пару блюда из говядины, курицы или из печени, языка.
- Яйца разрешены, если приготовлены всмятку либо в виде омлета из пароварки.
- Вареная рыба, желательно нежирная.
- Избранные виды овощей и фруктов в перетертом виде. Овощи желательно употреблять вареными или тушеными.
- Некислые молочные продукты, молоко, творог, нежирную ряженку.
- Из сладостей допустимы при гастрите зефир, немного мёда, пастила, мармелад, варенье.
- Пить некрепкий чёрный чай, кофе желательно разбавлять молоком или нежирными сливками, какао, соки из разрешённых фруктов и ягод.
- Рацион должен включать масла: оливковое, подсолнечное, кукурузное, сливочное, совсем немного.


Что касается запретных блюд – помните, главной целью становится снижение уровня выработки соляной кислоты. Значит, исключению из рациона подлежат продукты, увеличивающие выделение кислоты в желудке.
Запрещённые блюда
- Свежий хлеб и сдоба, ржаной хлеб.
- Бобы, перловая крупа.
- Насыщенные мясные бульоны, а также грибные и рыбные.
- Нежелательно кушать при гастрите борщ и окрошку.
- Противопоказана соленая, консервированная и копченая рыба.
- Мясные консервы, а также грубое жилистое мясо.
- Лук, маринованные и засоленные овощи, капуста, грибы.
- Из молочных продуктов исключить кислые, сыр соленый или острый, нежелательно мороженое.
- Яичница и вареные вкрутую яйца.
- Сильно газированные напитки, алкоголь, квас, крепкий кофе.
- Категорически не рекомендуются различные специи и приправы, хрен, горчица, блюда с добавлением уксуса, острые соусы.
- Фрукты и ягоды в незрелом виде противопоказаны, избранные сухофрукты. Недопустимы кислые сорта ягод, вызывающие повышенную секрецию желудочного сока.


Выделим отдельный список продуктов, оказывающих негативное воздействие на слизистую оболочку желудка.
Нежелательные продукты
- Чеснок – продукт, повышающий аппетит, следовательно, способный повысить уровень соляной кислоты в желудочном соке.
- Цитрусовые запрещены при гастрите с повышенной кислотностью, способствуют усиленной выработке пищеварительной жидкости.
- Следует ограничить употребление орехов, вызывающих обострению болезни.
- Нельзя шоколад при гастрите, особенно если наблюдается увеличенный уровень кислотности.
- Химические вещества, ароматизаторы, консерванты – содержатся в мороженом, неблагоприятно сказываются на состоянии слизистой оболочки желудка.
- Виноград вызывает брожение в пищеварительном органе, относится к нежелательным продуктам. Допустимо употреблять без кожицы.
- Мясо в копченом виде не рекомендуется при хроническом гастрите с повышенной кислотностью.
- В арбузах, в дынях, содержится масса клетчатки, потребление этих лакомств предписано ограничить.
- В печени обнаружен холестерин, сильно раздражающий внутренние стенки желудка.
Питание при гастрите с повышенной кислотностью предполагает соблюдение неких правил, которых придётся придерживаться в течение длительного времени, порой – пожизненно.


Основные принципы питания
- Употребляемые блюда подаются, достигнув оптимальной температуры, желательно тёплыми, горячая пища, как и холодная, раздражает слизистый желудочный эпителий. Это становится неблагоприятным фактором, оболочка желудка уже воспалена и раздражена из-за гастрита.
- Съедаемая в течение дня еда делится на маленькие, равные порции. Таким образом, выполняется дробный режим питания, когда происходит от 5 приемов пищи за день. Желудку становится легче перерабатывать и переваривать систематически поступающую пищу в небольших количествах. Помните важный момент: ужин принимается за 3 часа до сна.
- Пациент ест в установленное постоянное время, чтобы обеспечить пищеварительному органу эффективную работу без нагрузок.
- Меню больного человека разнообразно. Важно, чтобы организм получал требующееся количество белков, углеводов и жиров, жизненно необходимых витаминов и микроэлементов.
- Чтобы сохранить питательные элементы продуктов, поспособствовать минимальному уровню раздражения слизистого эпителия желудка, блюда для пациента готовят методом пара или варки.
- Рекомендуется тщательное разжевывание пищи, чтобы облегчить работу больному пищеварительному органу.
- Приниматься за еду лучше всегда в приподнятом настроении, наукой доказано, что негативные эмоции мешают эффективности пищеварения.


Любая диета, разработанная для пациентов, страдающих гастритом с повышенной кислотностью, окажется богатой и разнообразной, поскольку список разрешённых блюд широк. Больного человека не начнёт сопровождать чувство постоянного голода, в рацион непременно включаются сладости. Если меню составить правильно, возможно устранить признаки заболевания, восстановить метаболизм в организме человека.
Отдельно следует упомянуть особенности питания при остром гастрите. Потребуется строгий отбор возможных продуктов. Разрешено варить вязкие каши на воде из круп, предварительно измельчённых в кофемолке. Если больному захочется омлета, лучше приготовить блюдо лишь из белков. Супы варят без мяса, для котлет хорошо подойдёт курятина, диетический продукт.
По истечению ряда дней, когда признаки обострения заболевания постепенно утихнут, появится возможность введения в индивидуальное меню пациента мясного и рыбного бульона, молока и прочих полезных продуктов – после осмотра и разрешения гастроэнтеролога.
Диета при хроническом гастрите признана обязательной для постоянного соблюдения, чтобы не провоцировать слишком частые обострения, не вызвать осложнения. Нужно правильно питаться и вести здоровый образ жизни. Правило касается всех, гастритом заболеть может каждый.
Для большинства пациентов назначается диета №1, исключающая употребление блюд, способных повышать выделение желудочного сока. Еда готовится паровым способом или методом варки, фрукты с овощами подают в виде пюре.
Диетолог разрабатывает индивидуальную диету для пациента, в соответствии с течением болезни, с ресурсами организма. Врач чётко обозначает, что можно, что нельзя есть конкретному заболевшему.
Правильным решением будет заранее составить примерное меню на неделю, чтобы больному оказалось проще ориентироваться в позволенных и запрещенных блюдах.
Меню на неделю при гастрите
1 день:
- Для завтрака подойдет пюре из картофеля и тефтели на пару. Из напитков лучше выбрать чай с молоком.
- Вместо второго завтрака лучше выпить стакан молока.
- В обеденное время поесть молочного супа и запеканки из мясного нежирного фарша с картошкой. В качестве десерта – компот с галетным печеньем.
- На полдник – кисель с сухарями.
- Полезно есть гречку при гастрите, для ужина приготовить немного гречневой каши, желательно в перетертом виде. Разрешается съесть банан.
- Перед сном выпить стакан молока с мёдом.
2 день:
- Позавтракать манной кашей на воде и сладкой творожной массой. Завершить утренний приём пищи чашкой чая.
- По время второго завтрака съесть запечённое яблоко и запить его молоком.
- Обед должен быть насыщенным и сытным, поэтому лучше отдать предпочтение какому-нибудь жидкому блюду и мясным паровым котлетам. Полезен салат из варёной свеклы.
- Для полдника подойдет компот или кисель с сухим печеньем.
- На ужин – рис с паровым омлетом и полезный молочный продукт.
- На ночь стакан молока, при желании с мёдом, разрешено употреблять при гастрите.


3 день:
- Овсяная каша и яйцо всмятку в сочетании со сладким чаем хороши для начала дня.
- Затем можно съесть банан.
- В качестве обеда подойдет перетертый суп из овощей и паровые куриные котлеты. Запить любым полезным компотом.
- Кисель, как обычно на полдник.
- Ужин лёгкий и вкусный – запеканка из творога и нежирный натуральный йогурт.
- Перед сном выпить немного молока.
4 день:
- Утренний приём пищи начать с рисовой каши, запить настоем из ромашки.
- Завтрак номер два – запечённое яблоко и молоко.
- На обед суп и свекольное пюре с котлетами из рыбного фарша.
- Компот из дозволенных сухофруктов.
- Поужинать творожной запеканкой.
- Перед отходом ко сну по желанию можно выпить молока.
5 день:
- Варёная картошка на завтрак, куриная грудка и нежирная сметана.
- Банан.
- Суп с вермишелью, котлеты и компот.
- Кисель или компот на выбор.
- Омлет и перетертая каша на ужин.
- Как обычно, стакан тёплого молока.
6 день:
- Пюре из картошки, паровые рыбные котлеты и чай.
- Яблоко в запечённом виде.
- Овощной лёгкий суп, отварная вермишель с куриным мясом.
- Кисель и сухари, либо печенье.
- Фруктовый салат (из дозволенных фруктов и ягод), творожная масса на ужин.
- Завершить день чашкой тёплого молока с мёдом.
7 день:
- Вареный рис, мясные котлеты и чай с молоком – идеальны для завтрака.
- На выбор запечённое яблоко или один банан.
- Картофельный протертый суп, котлеты и гарнир из моркови со свеклой хорошо подойдут для сытного обеда.
- Печенье с компотом.
- Куриный рулет и омлет на пару в сочетании с натуральным йогуртом для легкого ужина.
- Перед сном стакан молока.
Подобным образом возможно составить ежедневное меню. Приведён условный план, допустимо изменить отдельные пункты. К примеру, молоко иногда желательно заменять ряженкой.
Помните, правильное питание считается залогом человеческого здоровья и хорошего самочувствия.
gastrotract.ru
что можно есть, меню для лечения, рецепты
Диета — немедикаментозное лечение гастрита. Варианты питания могут отличаться, оно зависит от типов заболевания. Диета при остром гастрите помогает уберечь от ухудшения состояния и улучшить самочувствие. Это важная часть терапии, поскольку болезнь имеет тенденцию к постоянному развитию и может привести к раку.
Особенности питания при остром гастрите желудка
Питание и диета при остром гастрите обсуждаются с врачом-гастроэнтерологом или диетологом. При данном заболевании разумно дать отдохнуть пищеварительной системе.
Важно! Если острый гастрит спровоцирован определенными препаратами или вызван отравлением, необходимо промывание желудочно-кишечного тракта.
В первые сутки пациенту показано питье. Отвары лекарственных трав, теплые жидкости или чая пьют целый день. Твердую пищу полностью исключают. Если на вторые сутки состояние улучшилось, начинают процесс питания жидкой пищей. Это супы (перетертые) из молока, рыбы или мяса.

Ромашка помогает обеспечить своеобразную защиту от агрессивного воздействия желудочного сока при остром гастрите
Комплексный подход к лечению острого гастрита устраняет симптомы заболевания, диета — важная часть терапии, которая имеет определенные правила:
- Употреблять пищу 5 раз в день небольшими порциями. Пережевывать еду медленно, не глотать кусками.
- Завтрак — сытный, ужин — легкий.
- Быстрое поглощение пищи на фоне эмоционального расстройства тоже вызывает острый гастрит. Чтобы добиться выздоровления, важно не заедать стресс едой.
- Необходимым условием для достижения здорового пищеварительного процесса является эффективное увлажнение организма. Выпивать 8-10 стаканов воды каждый день обязательно для предотвращения любых желудочных осложнений. Первые 2-3 стакана теплой воды утром помогает движению в кишечнике и снимают расстройство желудка, метеоризм. Перед каждым приемом пищи предпочтительно употреблять 1 стакан воды, можно после еды, но не во время.
- Не есть перед сном.
- Снизить воздействие токсинов. Бросить курить, так как табак замедляет заживление слизистой желудка.
- Не принимать горячую пищу или слишком холодную. Температура, поступающих в желудок продуктов, должна быть в пределах 15-60 °С. Не переедать.
- После еды отдыхать 15 минут.
Совет! Не стоит забывать о спорте. Плавание, прогулка на свежем воздухе или йога пойдут на пользу при любой диете и улучшат ее результаты.
Самолечение острого приступа опасно и может привести к непредсказуемым последствиям. Здоровое питание — самый простой способ уберечься от гастрита. Но диету нельзя прописывать себе самостоятельно.
Меню диеты при остром гастрите желудка
Когда слизистая оболочка желудка раздражается во время гастрита, небольшое количество кислоты выходит через отверстие в верхней части желудка и попадает в пищевод — это состояние известно, как кислотный рефлюкс. Соблюдение питательной неострой диеты поможет устранить симптомы. Кроме того, такое питание не травмирует желудок и кишечник.
Что можно есть на диете при остром гастрите
Наиболее важной частью лечения острого гастрита желудка является диета. Нет специально разработанной диеты, но есть пища, которую пациенты должны употреблять, и противопоказанная при этой болезни.
Следующие продукты облегчат состояние и помогут бороться с воспалением с острым гастритом в желудке:
- С высоким содержанием антиоксидантов. Включают продукты с витамином С и А, а также с флавоноидами. Ягоды с высоким содержанием этих веществ снижают воспаление и регулируют пищеварительную систему. Свежие фрукты и овощи являются лучшими источниками антиоксидантов. Некоторые из них: лук, тыква, болгарский перец, листовая зелень, сельдерей, имбирь, ягоды, яблоки, клюква и крестоцветные овощи.
- Пробиотические продукты. Лучший способ бороться с воспалением в желудке — это употребление еды, содержащей живые микрокультуры. Они регулируют пищеварение, улучшают пищеварительную систему и контролируют бактерии в желудке. Некоторые пробиотики включают культивированные овощи, кефир, йогурт. Кефир и йогурт являются молочными продуктами, поэтому, если имеется непереносимость лактозы, необходимо придерживаться культивированных овощей.

Помимо уменьшения воспаления, пробиотики борются с инфекциями, регулируют движение кишечника и контролируют реакции на пищевую аллергию
- Чеснок. Он является еще одним антиоксидантным продуктом питания, но заслуживает отдельного внимания. Можно употреблять его сырым или вареным. Чеснок является одним из лучших природных средств для лечения заболеваний желудочно-кишечного тракта. На протяжении веков использовался как естественная противовоспалительная пища. Кроме того, он обладает антибиотическими свойствами, причем некоторые исследования показывают, что чеснок лучше, чем антибиотики без рецепта. Он может уменьшить бактерии H.pylori так же, как заблокировать рост вредных бактерий в кишке.
- Лакрица. Солодка известна как естественное народное средство от проблем с пищеварением, включая язвы и кислотный рефлюкс. В диете при остром гастрите используют корень. Он содержит глицирризиновую кислоту, соединение, которое может успокоить желудок и улучшить функционирование ЖКТ. Готовят чай из корня солодки, чтобы получить противовирусные, антимикробные и антиоксидантные свойства.
Внимание! Длительное применение может стать причиной задержки жидкости в организме и как следствие — появления отечности.
- Продукты с высоким содержанием клетчатки. Известно, что пищевые волокна улучшают пищеварение и работу кишечника. Диета при остром гастрите у детей и взрослых должна содержать достаточное количество данного компонента. Пищевые волокна лечат все расстройства пищеварения, а не только воспаление слизистой оболочки желудка. Исследования показали, что диета с высоким содержанием клетчатки может снизить риск развития язвы желудка на 60%. Лучшими источниками клетчатки являются орехи (миндаль), бобовые, фасоль, цельные зерна, брокколи и семена чиа.
- Здоровые жиры и белки. Постный фермент восстанавливает стенки кишечника и помогает при проблемах с пищеварением. Лечит синдром дырявой кишки – одну из причин воспаления. Лучшими источниками постного белка являются постное мясо, дикая рыба, яйца и домашняя птица. Лосось рекомендуется употреблять 3-4 раза в неделю на диете при остром гастрите. Он содержит омега-3 жирные кислоты в дополнение к белку.
- Пряные травы. Некоторые из них являются частью диеты при остром гастрите. Употреблять травы в виде настоек или чаев. Лучше всего проконсультироваться с диетологом или травником. Натуропатические врачи также имеют много знаний о травах и как их использовать при остром гастрите. Некоторые из растений: мята, мастика, лакрица и клюква.
Что нельзя есть на диете при остром гастрите
Как правило, продуктов с высоким содержанием нездоровых жиров следует избегать. Они могут усугубить болезнь желудка. Не вызывают воспаления, но ухудшают состояние.
Также в список запрещенных попадают следующие продукты:
- Цитрусовые фрукты. Они хороши, потому что богаты витамином С, и это отчасти верно. Дело в том, что цитрусовые фрукты содержат большое количество природных кислот, которые вызывают боль.

Мандарины можно пациентам с пониженной кислотностью, апельсины запрещены больным с повышенной кислотностью.
- Помидоры. Как и в случае с первым пунктом, этот овощ обычно полезен. Однако его кислотность раздражает и чувствительный желудок.
- Молоко и молочные продукты. Содержат кальций и аминокислоты, которые имитируют производство кислоты. Когда у пациента имеется воспаление кишечника, последнее, что необходимо, это производство кислоты, которая только ухудшит симптомы. Рекомендуется проверить реакцию на йогурт и кефир, поскольку они являются молочными продуктами, которые также считаются пробиотиками и помогают при воспалении.
- Кофе. В большинстве случаев не вызовет проблем с желудком. Но если у пациента диагноз острый гастрит, диета должна исключать этот продукт. Даже чашка кофе без кофеина вызовет проблемы и сильную боль.
- Острая пища. Кайенский перец, кайенский порошок, карри, горячие соусы — все это может ухудшить симптомы острого гастрита. Диета исключает острые горячие блюда, если есть незначительное воспаление.
При гастрите с повышенной кислотностью назначают стол №1. Диета исключает мясные и рыбные продукты с высоким содержанием жира, копчености, соления, домашние консервы, соусы и специи. Нельзя жареные блюда, продукты с высоким содержанием клетчатки.

При остром гастрите с пониженной кислотностью рекомендуется диета №2, исключены насыщенные мясные бульоны, сваренные вкрутую яйца, бобовые, грибы, острые соусы, свежий хлеб
Диета №1 и 2 запрещают употребление обработанных продуктов и полуфабрикатов. Рекомендуют избегать рафинированные растительные масла, белую пасту, транс-жиры, белый хлеб и еду с добавлением сахара.
Внимание! Врачи рекомендуют проявить осторожность при употреблении углеводов. Нельзя придерживаться строгой низкоуглеводной диеты при остром гастрите, это тоже плохо для желудка. Вместо этого следует правильно выбирать источники вещества. Полезные — свежие фрукты, бобы, цельные злаки.
Примерное меню на неделю
Приведенное меню является примерным при остром течении гастрита, которое протекает без осложнений. Его можно использовать при ремиссии недуга. Если правильно подойти к его составлению, оно будет полным и разнообразным.

Нежирные супы – идеальная составляющая лечебного стола
Рецепты диеты при остром гастрите разнообразны, это полезные и вкусные блюда, которыми питаются многие спортсмены, находящиеся на ЗОЖ.
Пример питания при остром гастрите желудка — меню на неделю представлен в таблице:
Дни недели | Завтрак (8:00-8:30) | Второй завтрак (11:00-11:30) | Обед (14:00-14:30) | Полдник (16:00-16:30) | Ужин (20:00-20:30) |
Понедельник | 1 ст. овощного супа | кокосовое молоко + 1 яблоко | куриный суп с фрикадельками | черный чай с вчерашним хлебом и кусочком сыра | кефир + морковное пюре |
Вторник | отварной белый нут | кокосовая вода — 1 ст., ½ ст. винограда | гречневый суп с кусочком вчерашнего хлеба | рисовые хлопья (½ ст.) + черный чай | отварной риск + запеченная тыква (⅓ ст.) |
Среда | морковный суп | кокосовая вода + гранат | гороховый суп + карри из капусты | вареный картофель + 1-2 горсти миндаля | картофельное пюре с паровыми котлетами из куриной грудки |
Четверг | овощной суп | кокосовая вода +гуава | печеное яблоко + постный молочный суп + кусочек мяса отварного | рис + стакан кефира | овсяный кисель, рисовый пудинг |
Пятница | запеченные помидоры с гречкой | кокосовая вода + спелая папайя | чапати + запеченные овощи + райта | овощной салат | вареный рис |
Суббота | суп-пюре из брокколи | кокосовая вода + апельсин | вареный рис + суп из чечевицы | рисовые хлопья + банан + черный чай | тушеная рыба или мясо с гречневым гарниром |
Воскресенье | морковно-свекольный суп | кокосовая вода + гранат | куриный бульон + отварное мясо | творожная запеканка + кедровые орешки | отварной рис с тыквой |
Вкусный рецепт приготовления овсяного киселя:
Диета после острого гастрита
Восстановление после приступа заболевания и лечение хронической формы требуют особого питания. Диету после острого гастрита (т. е. в период ремиссии) тоже соблюдают. Нарушение режима и ритма питания, эмоциональные расстройства могут спровоцировать очередной приступ.
Через некоторое время после острого приступа, но не ранее чем через месяц (нужно закрепить полученный результат), пациент может вернуться к полноценному питанию. При этом врачи при гастритет рекомендуют свести к минимуму употребление поваренной соли, острых и копченых продуктов.
Заключение
Диета при остром гастрите — это устранение вредных продуктов, способствующих раздражению желудка. Правильное питание не причиняет вред ослабленному организму, а соблюдение правил способствует устранению болей, тошноты и тяжести. В комплексе с медикаментами диета ускоряет процесс регенерации слизистой оболочки.
Была ли Вам данная статья полезной?
Да Нет
poleznii-site.ru




 Nat Rev Microbiol 2008; 6:339.
Nat Rev Microbiol 2008; 6:339. 75 г/100 мл: фл. 30 мл с пробкой-капельницей
75 г/100 мл: фл. 30 мл с пробкой-капельницей 5 мг: 20 или 50 шт.
5 мг: 20 или 50 шт. 5 мг: 10 шт.
5 мг: 10 шт. 5 мг/мл: 10 мл, 15 мл, 20 мл, 25 мл или 30 мл фл.
5 мг/мл: 10 мл, 15 мл, 20 мл, 25 мл или 30 мл фл. 5 мг/1 мл: фл. 15 мл или 30 мл
5 мг/1 мл: фл. 15 мл или 30 мл , покр. пленочной оболочкой, 7.5 мг: 10, 20 или 30 шт.
, покр. пленочной оболочкой, 7.5 мг: 10, 20 или 30 шт.























 Если причиной образования шишек на пальцах стало воспалительное заболевание, то главным признаком будет неприятные ощущения, болезненность, покраснение. Шевелить фалангами становится все труднее. Возникают проблемы с совершением обычных манипуляций. По мере роста шишки симптомы усиливаются.
Если причиной образования шишек на пальцах стало воспалительное заболевание, то главным признаком будет неприятные ощущения, болезненность, покраснение. Шевелить фалангами становится все труднее. Возникают проблемы с совершением обычных манипуляций. По мере роста шишки симптомы усиливаются. После сбора анамнеза врач дает направление:
После сбора анамнеза врач дает направление:












 Выраженная шишка
Выраженная шишка Артроз
Артроз Ревматизм
Ревматизм Подагрическое расстройство
Подагрическое расстройство «Диклофенак»
«Диклофенак» Сепсис
Сепсис Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента.
Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента. Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.
Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.
 Узелки Гебердена-Бушара формируются на пальцах рук на фоне артрита или артроза
Узелки Гебердена-Бушара формируются на пальцах рук на фоне артрита или артроза Гигрома – шишка, заполненная жидкостью
Гигрома – шишка, заполненная жидкостью Шишки на суставах пальцев рук — лечение с помощью физиотерапии
Шишки на суставах пальцев рук — лечение с помощью физиотерапии Лечение подкожного нароста куркумой – это эффективно
Лечение подкожного нароста куркумой – это эффективно








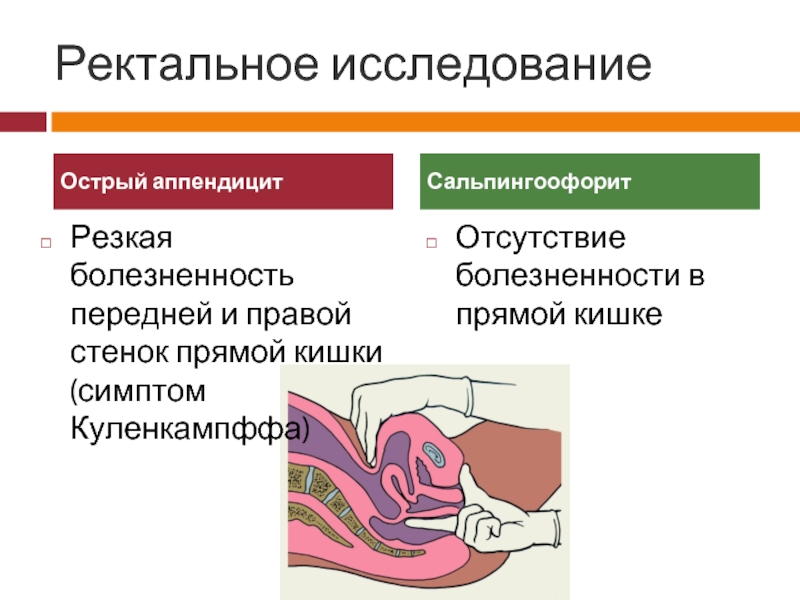
 Чем дольше вы терпите боль, тем больше страдаете не только вы, но и ваш малыш! В сети куча рекомендаций по поводу лечения геморроя беременных, но:
Чем дольше вы терпите боль, тем больше страдаете не только вы, но и ваш малыш! В сети куча рекомендаций по поводу лечения геморроя беременных, но:

 Особенности возникновения и лечения
Особенности возникновения и лечения Также запоры увеличивают болевые ощущения женщины в период беременности. В момент опорожнения кишечника женщина может ощутить вылезание геморроидальных узлов из прямой кишки. Это внутренние узлы, которые могут выходить наружу. Довольно часто геморрой сопровождается жжением и зудом анального отверстия, а также выделением крови во время дефекации.
Также запоры увеличивают болевые ощущения женщины в период беременности. В момент опорожнения кишечника женщина может ощутить вылезание геморроидальных узлов из прямой кишки. Это внутренние узлы, которые могут выходить наружу. Довольно часто геморрой сопровождается жжением и зудом анального отверстия, а также выделением крови во время дефекации.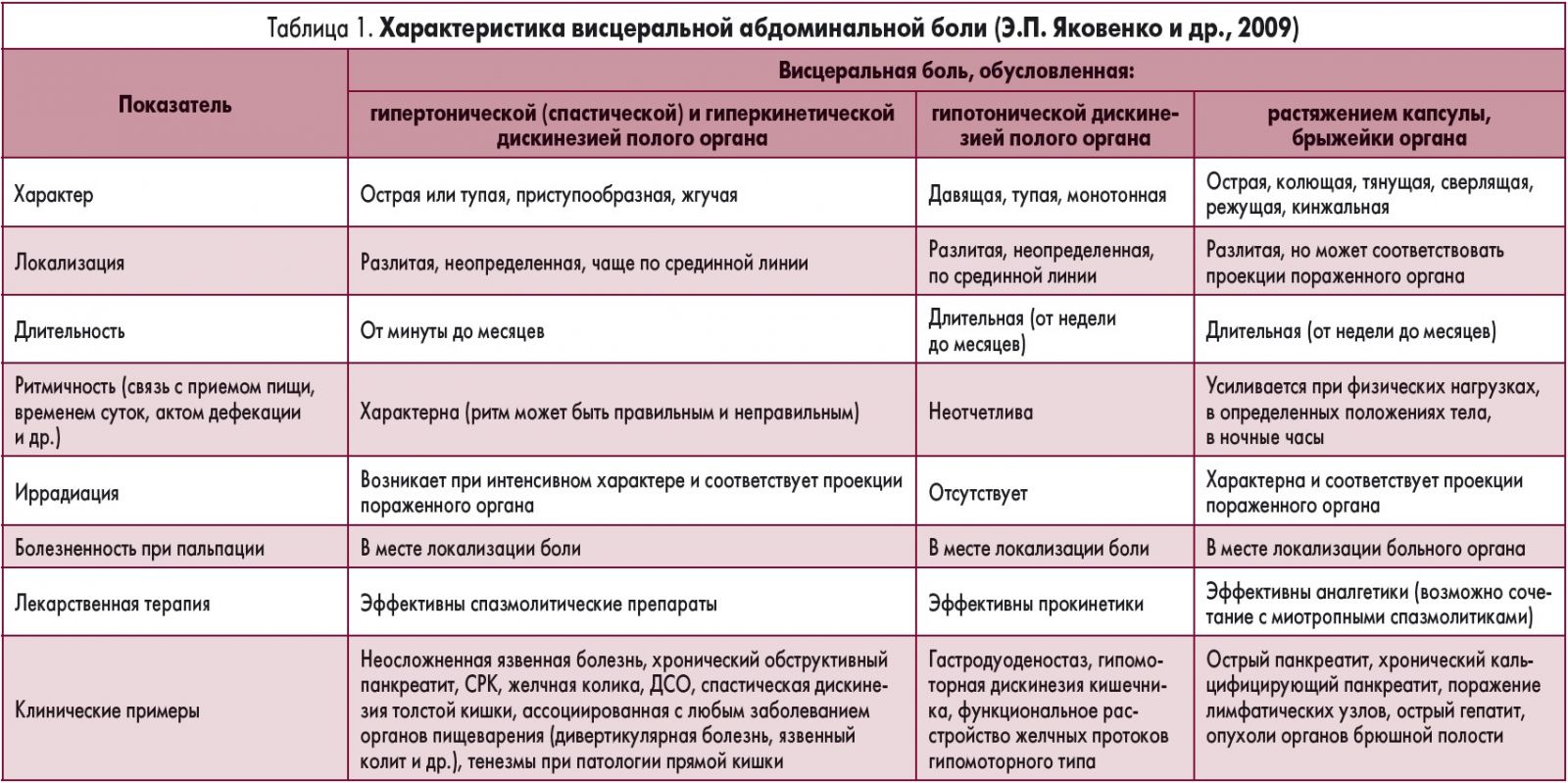
 Данный клинический случай акцентирует внимание акушеров-гинекологов на масках хирургической патологии у беременных женщин. Пациентки связывают наличие болей в животе с угрозой прерывания беременности и поступают в родильный дом с таким диагнозом. При подозрении на хирургическую патологию органов брюшной полости у беременных преимуществом работы родильного дома в структуре многопрофильного стационара является консультация врача-хирурга по cito.
Данный клинический случай акцентирует внимание акушеров-гинекологов на масках хирургической патологии у беременных женщин. Пациентки связывают наличие болей в животе с угрозой прерывания беременности и поступают в родильный дом с таким диагнозом. При подозрении на хирургическую патологию органов брюшной полости у беременных преимуществом работы родильного дома в структуре многопрофильного стационара является консультация врача-хирурга по cito. Была назначена терапия, снижающая тонус матки, взяты анализы крови и мочи. В связи с нарастанием болевого синдрома осмотрена хирургом. В анализе крови – повышение уровня лейкоцитов. При ультразвуковом исследовании органов брюшной полости обращали на себя внимание очаговые изменения участка тонкой кишки в виде отека, отсутствие перистальтики, сепарация листков брюшины до 1 см, выпот в брюшной полости в незначительном количестве. С предварительным диагнозом «перитонит?» пациентка переведена в отделение реанимации и интенсивной терапии ГКБ №52.
Была назначена терапия, снижающая тонус матки, взяты анализы крови и мочи. В связи с нарастанием болевого синдрома осмотрена хирургом. В анализе крови – повышение уровня лейкоцитов. При ультразвуковом исследовании органов брюшной полости обращали на себя внимание очаговые изменения участка тонкой кишки в виде отека, отсутствие перистальтики, сепарация листков брюшины до 1 см, выпот в брюшной полости в незначительном количестве. С предварительным диагнозом «перитонит?» пациентка переведена в отделение реанимации и интенсивной терапии ГКБ №52.
 Женщине предстоит наблюдение хирургом и гинекологом по месту жительства с дальнейшим решением вопроса об операции по восстановлению целостности кишечника (через 2-3 месяца). В ГКБ №52 реконструктивные операции по показаниям выполняются лапароскопически и требуют госпитализации примерно на неделю.
Женщине предстоит наблюдение хирургом и гинекологом по месту жительства с дальнейшим решением вопроса об операции по восстановлению целостности кишечника (через 2-3 месяца). В ГКБ №52 реконструктивные операции по показаниям выполняются лапароскопически и требуют госпитализации примерно на неделю. При экстрагенитальном эндометриозе патологический процесс чаще локализуется в прямой, сигмовидной, слепой кишке и аппендиксе, мочеточниках, мочевом пузыре, реже — в тонкой кишке.
При экстрагенитальном эндометриозе патологический процесс чаще локализуется в прямой, сигмовидной, слепой кишке и аппендиксе, мочеточниках, мочевом пузыре, реже — в тонкой кишке.
 На приеме у таких пациентов при разборе жалоб в итоге выясняется, что боли не связаны со стулом, что и крови нет, а болит копчик, и болит при этом, когда пациент сидит на любимой работе, после усердной работы в саду или от тренажерного зала – то есть при физических нагрузках.
На приеме у таких пациентов при разборе жалоб в итоге выясняется, что боли не связаны со стулом, что и крови нет, а болит копчик, и болит при этом, когда пациент сидит на любимой работе, после усердной работы в саду или от тренажерного зала – то есть при физических нагрузках. 
 Болезнь поражает глубокие слои тканей желудка.
Болезнь поражает глубокие слои тканей желудка. Чувство тошноты и потеря аппетита сопровождают болезнь от самого начала.
Чувство тошноты и потеря аппетита сопровождают болезнь от самого начала. Черный цвет каловых масс возникает при наличии кровотечения.
Черный цвет каловых масс возникает при наличии кровотечения. Болевые ощущения и дискомфорт возникают после каждого приема пищи.
Болевые ощущения и дискомфорт возникают после каждого приема пищи. Во время диагностики делают забор материала для клинических исследований.
Во время диагностики делают забор материала для клинических исследований. Облучение уменьшает новообразование в размере.
Облучение уменьшает новообразование в размере.

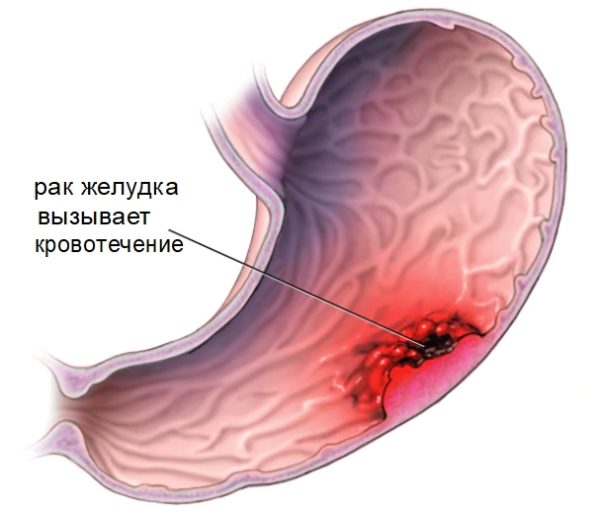
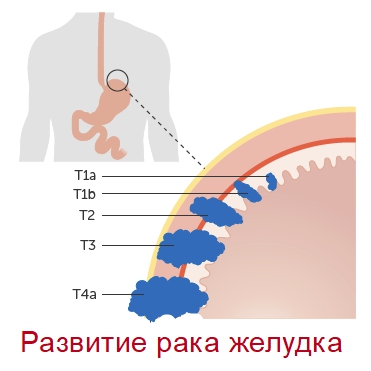





 Наиболее часто язва дает о себе знать весной и осенью. Язвенная болезнь двенадцатиперстной кишки встречается гораздо чаще, чем язвенная болезнь желудка. Как правило, язва возникает на фоне гастрита (воспаление слизистой оболочки желудка) или дуоденита (воспаление слизистой оболочки двенадцатиперстной кишки), ассоциированного с инфекцией Helicobacter pylori.
Наиболее часто язва дает о себе знать весной и осенью. Язвенная болезнь двенадцатиперстной кишки встречается гораздо чаще, чем язвенная болезнь желудка. Как правило, язва возникает на фоне гастрита (воспаление слизистой оболочки желудка) или дуоденита (воспаление слизистой оболочки двенадцатиперстной кишки), ассоциированного с инфекцией Helicobacter pylori. ).
).



 Эти пузырьки воздействуют на слизистую желудка не самым мягким образом и провоцируют массу неприятных ощущений.
Эти пузырьки воздействуют на слизистую желудка не самым мягким образом и провоцируют массу неприятных ощущений.
 / Nature, 2020
/ Nature, 2020 Поэтому иммунная система кишечника толерантна ко многим агентам и чаще всего не активна после приема пищи.
Поэтому иммунная система кишечника толерантна ко многим агентам и чаще всего не активна после приема пищи. Через месяц — когда инфекция уже прошла — мышей повторно накормили овальбумином и проверили их иммунную реакцию.
Через месяц — когда инфекция уже прошла — мышей повторно накормили овальбумином и проверили их иммунную реакцию. Повышение чувствительности и развитие болей предотвратил блокатор гистаминового рецептора h2 (p < 0,05). Это свидетельствует о необходимости рецептора при болевой реакции на пищевой антиген после инфекции.
Повышение чувствительности и развитие болей предотвратил блокатор гистаминового рецептора h2 (p < 0,05). Это свидетельствует о необходимости рецептора при болевой реакции на пищевой антиген после инфекции.

 Ведь чтобы показывать конкурентоспособные результаты, нужны силы.
Ведь чтобы показывать конкурентоспособные результаты, нужны силы.
 Однако прием пищи при этом не считают дополнительным фактором риска.
Однако прием пищи при этом не считают дополнительным фактором риска. Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу.
Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу. Но поскольку я и мои коллеги продолжаем работать, оказывая пациентам неотложную помощь, мы наблюдаем заметное изменение структуры обращений. Так одной из частых причин обращений к оториноларингологу сейчас является боль в горле, не связанная с развитием какой-либо инфекции.
Но поскольку я и мои коллеги продолжаем работать, оказывая пациентам неотложную помощь, мы наблюдаем заметное изменение структуры обращений. Так одной из частых причин обращений к оториноларингологу сейчас является боль в горле, не связанная с развитием какой-либо инфекции.
 Такие продукты как кофе, шоколад и цитрусовые способствуют усилению кислотности, а значит, провоцируют заброс кислоты из желудка. Поэтому сейчас я рекомендую ограничить их употребление. После приема пищи в течение трех часов не стоит ложиться и наклоняться вниз головой. Если в силу каких-то причин послеобеденный отдых все-таки необходим, лучше использовать, например, кресло-качалку. Также стоит по возможности увеличить физическую активность.
Такие продукты как кофе, шоколад и цитрусовые способствуют усилению кислотности, а значит, провоцируют заброс кислоты из желудка. Поэтому сейчас я рекомендую ограничить их употребление. После приема пищи в течение трех часов не стоит ложиться и наклоняться вниз головой. Если в силу каких-то причин послеобеденный отдых все-таки необходим, лучше использовать, например, кресло-качалку. Также стоит по возможности увеличить физическую активность.























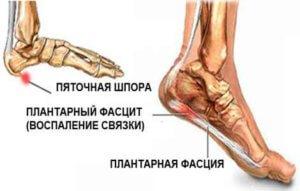

 Чтобы убедиться в том, что у пациента именно это заболевание, врач, как правило, дает направление на рентгенологическое исследование. В ходе него можно точно выяснить как размер нароста, так и его месторасположение. Рентген необходимо сделать вне зависимости от дискомфорта, который ощущает пациент. Как мы уже говорили выше, размер шпоры не всегда влияет на болевые ощущения.
Чтобы убедиться в том, что у пациента именно это заболевание, врач, как правило, дает направление на рентгенологическое исследование. В ходе него можно точно выяснить как размер нароста, так и его месторасположение. Рентген необходимо сделать вне зависимости от дискомфорта, который ощущает пациент. Как мы уже говорили выше, размер шпоры не всегда влияет на болевые ощущения.

 Этот метод радикальный, и используется только тогда, когда другие не помогли. В районе шпоры делается надрез, образование удаляют, а ткани ушиваются.
Этот метод радикальный, и используется только тогда, когда другие не помогли. В районе шпоры делается надрез, образование удаляют, а ткани ушиваются.



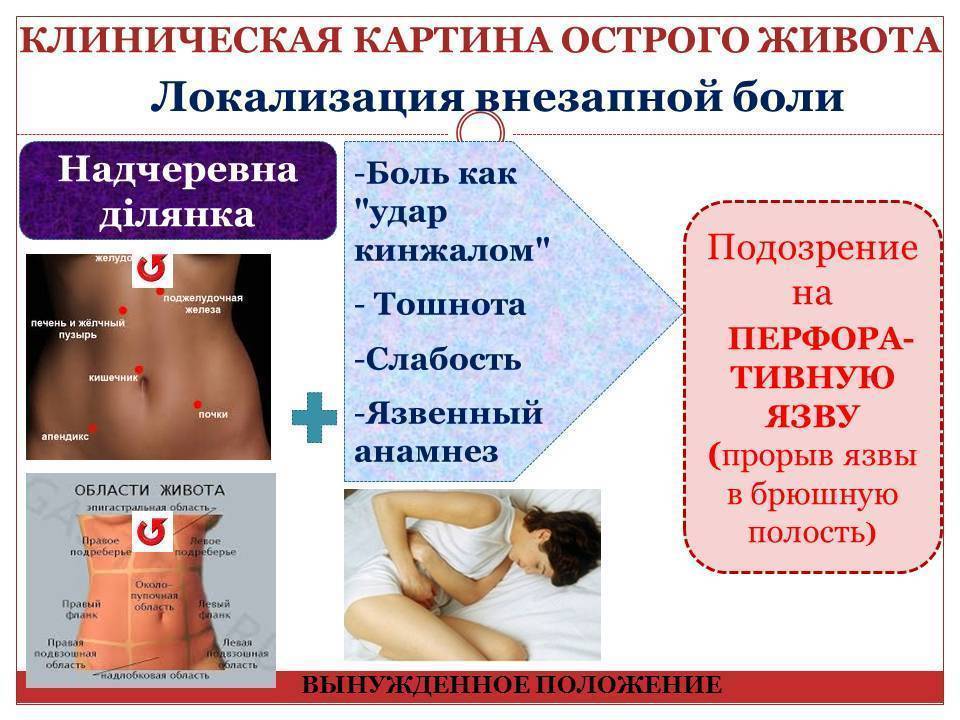
 п.;
п.;
 д.)? Это может быть сигналом организма о проблемах, возникших с печенью и желчным пузырем – проконсультируйтесь с доктором!
д.)? Это может быть сигналом организма о проблемах, возникших с печенью и желчным пузырем – проконсультируйтесь с доктором!


 Купите свежую квашеную капусту (приготовленную без уксуса), чтобы получить все преимущества для здоровья.
Купите свежую квашеную капусту (приготовленную без уксуса), чтобы получить все преимущества для здоровья.
 Низкая равномерная температура действует аналогично охлаждению и замедляет процесс брожения, позволяя хранить их не менее 6 месяцев.
Низкая равномерная температура действует аналогично охлаждению и замедляет процесс брожения, позволяя хранить их не менее 6 месяцев. Оберните груз над капустой, а затем закройте банку воздушной пробкой. Дайте кочанной капусте заквашиваться при комнатной температуре и вдали от прямых солнечных лучей не менее 1 месяца или до тех пор, пока она не будет готова. Когда сауэркаут станет достаточно кислым по вашему вкусу, перенесите его в холодильник, где он будет храниться от 6 месяцев до 1 года.
Оберните груз над капустой, а затем закройте банку воздушной пробкой. Дайте кочанной капусте заквашиваться при комнатной температуре и вдали от прямых солнечных лучей не менее 1 месяца или до тех пор, пока она не будет готова. Когда сауэркаут станет достаточно кислым по вашему вкусу, перенесите его в холодильник, где он будет храниться от 6 месяцев до 1 года.
 Надавите стерилизованным предметом, например ложкой или дном стакана, чтобы овощи все еще были полностью покрыты жидкостью.Это способствует правильному брожению.
Надавите стерилизованным предметом, например ложкой или дном стакана, чтобы овощи все еще были полностью покрыты жидкостью.Это способствует правильному брожению.














