Что такое асцит брюшной полости |Жидкость в брюшной полости
Асцит также широко известен как водянка. Накапливается жидкость в брюшной полости. Асцит обычно является признаком серьезного заболевания. В поздней стадии цирроза печени, выпуклый живот является типичным симптомом. Но за асцит ответственны не только заболевания печени, но и сердечная недостаточность. Независимо от причины, всегда нужно проконсультироваться с врачом по поводу асцита.

Описание
Асцит не означает ничего, кроме водянки. На самом деле, асцит является патологическим скоплением жидкости в свободном брюшном пространстве. Типичными признаками являются сильно увеличенная талия, сопровождающаяся давлением и болью, а также метеоризмом. Если объем жидкости очень большой, это может даже привести к проблемам с дыханием и нарушениям кровообращения. И пупочная грыжа не редкость в этом симптоме.
Приблизительно в 80 процентах случаев это происходит в результате серьезного повреждения печени, такого как цирроз. Это также упоминается как асцит портала. Кроме того, опухоли, воспаления или нарушения лимфодренажа могут вызывать асцит как симптом.
Нарушенный баланс
Организм человека состоит по большей части из жидкости, которая распределяется по клеткам, окружающей среде между органами и клетками (интерстиций) и кровеносными сосудами. Таким образом, небольшая часть жидкости всегда проходит из крови в ткани и, в свою очередь, попадает в лимфатическую систему. Через эти «трубы» лимфа транспортируется обратно в вены.
Если этот баланс нарушается, больше воды переносится в окружающие ткани. Например, если давление в венах увеличивается, больше жидкости будет вытесняться в окружающие ткани. Мало того, что это вызывает асцит, это может также вызвать отеки на ногах или лице.
Все причины асцита приводят к утечке жидкости из крупных сосудов в брюшную полость. Причинами появления асцита являются:
- Повышенное давление в кровеносных сосудах (преимущественно при портальном асците или сердечной недостаточности).
- Дефицит белка (например, в результате голода) проявляется в виде водяного живота.
- Повышенная проницаемость клеточных стенок, особенно при воспалении.
- Нарушения лимфодренажа (при опухолях или рубцах).
Отчасти, ответственным за формирование водного живота является контрольная петля почки, на которую дополнительно влияет проход жидкости в брюшную полость. В теле в разных точках измерения (барорецепторы) возникает ощущение, что существует недостаток жидкости, так как уровень наполнения сосудов уменьшается и тем самым снижается кровяное давление. Затем почка выделяет меньше мочи, выделяя гормоны, которые повышают кровяное давление. Однако этот порочный круг приводит к тому, что в брюшину выделяется только больше жидкости.

Классификация
По составу жидкости асцит можно разделить на:
- Невоспалительный асцит: обструкция кровотока, такая как портальная гипертензия или правожелудочковая недостаточность, приводит к утечке жидкости в брюшную полость. Но также при опухолях или дефиците белка, есть асцит, который не имеет клеток воспаления. Асцит здесь – прозрачная жидкость. Тем не менее, следует соблюдать осторожность, поскольку скопление воды в брюшной полости может раздражать брюшину опасным для жизни последующим перитонитом.
- Воспалительный асцит: при воспалении брюшной полости проницаемость сосудов и органов повышается – таким образом, облегчается выделение жидкости. Бактерии или отдельные патогены могут быть обнаружены здесь в темном асците.
- Хилезный асцит: если лимфодренаж нарушен, например, опухолями, которые перемещаются, это приводит к выходу молочно-белой жидкости в брюшную полость.
- Геморрагический асцит: сильное кровотечение в брюшную полость, вызванное повреждением или разрывом органов или сосудов, также вызывает отек. Здесь существует дополнительная опасность для жизни из-за кровотечения. Кровь в свободной брюшной полости называется гемоперитонеум.
Причины и возможные заболевания
Невоспалительный асцит
Наиболее часто накопление жидкости в брюшной полости возникает при портальной гипертензии, т.е. высокого давления в большой воротной вены в печени. Другие причины – опухоли, дефицит белка и болезни сердца.
Заболевания печени:
- Портальная гипертензия: воротная вена собирает обогащенную питательными веществами кровь от органов пищеварения и доставляет ее в печень, которая выводит токсины и метаболизирует их. Цирроз печени, а также тромбоз вызывает высокое давление в воротной вене. В дополнение к асциту, возникают альтернативные пути дренажа крови, которые иногда видны как “caput medusae” на поверхности живота.
- Застойная печень: в результате правожелудочковой недостаточности кровь накапливается в печени и разрушает клетки печени. Помимо желтухи и нарушений свертываемости крови, это также может привести к асциту.
- Цирроз печени. Во-первых, злоупотребление алкоголем и вирусный гепатит по-прежнему являются причиной узлового ремоделирования печени. Здоровая печеночная ткань заменяется бездействующей соединительной тканью, печень становится маленькой и твердой. Поскольку она больше не может выполнять свои задачи, кровь накапливается в воротной вене и вызывает портальную гипертензию. Симптомы, такие как желтуха, асцит, caput medusae и печеночная кома, характеризуют конечную стадию заболевания печени.
- Гепаторенальный синдром: описанный выше порочный круг
Сердечно-сосудистые заболевания:
- Правожелудочковая недостаточность: правое предсердие забирает истощенную, низкокислородную кровь тела и направляет ее в правый желудочек, который качает ее в легочный круг. Там кровь обогащается кислородом и поступает в организм через левое сердце. В случае правосторонней сердечной недостаточности кровь не может быть перенесена с полной силой и накапливается в венах, а также в печени. В дополнение к застойной печени, повышенное давление в венах приводит к задержке воды в ногах и асциту.
Дефицит белка. Если доля белка в плазме крови, особенно альбумина (гипоальбуминемия), уменьшается, происходит падение давления в кровеносных сосудах (коллоидно-осмотическое давление) – вода накапливается в организме. Причины дефицита белка разнообразны:
- Голод, недоедание, анорексия (нервная анорексия). Хорошо известны фотографии изможденных детей в обедневших регионах.
- Нефротический синдром: различные заболевания почечных корпускул вызывают выделение белков через мочу. Здесь может развиться выраженный асцит.
- Экссудативная гастроэнтеропатия: слизистая оболочка желудка и кишечника выводят белок, поэтому он теряется для организма. Тяжелая диарея, отек и асцит, а также потеря веса являются здесь симптомами.
Злокачественный асцит. Рак органов брюшной полости часто вызывает лимфостаз и развитие множества новых кровеносных сосудов, что вызывает асцит. При раке печени асцит вызван поврежденной функцией органа. Накопление жидкости может быть воспалительным, кровянистым, лимфатическим или прозрачным. В качестве сопутствующего симптома асцит все чаще встречается при следующих опухолях и метастазах:
- Рак желудка
- Рак толстой кишки (рак толстой кишки)
- Рак печени
- Рак брюшины: распространение рака в брюшину. Большинство метастазов при раке органов брюшной полости.
- Рак яичников.
Воспалительный асцит
Воспаления органов брюшной полости, бактериальные инфекции или травмы могут вызвать скопления мутной жидкости в брюшной полости.
- Перитонит: страшное последствие не поддающегося лечению асцита – это спонтанная инфекция брюшины бактериями. Вероятность рецидива все еще высока даже после исцеления. Но хирургические рубцы и процессы заживления могут привести к воспалению брюшины с асцитом.
- Острый панкреатит: внезапное воспаление поджелудочной железы проявляется сильнейшей болью опоясывающего характера, лихорадкой, тошнотой и рвотой. Асцит и желтуха также возможны.
Геморрагический асцит
Основной причиной брюшного кровотечения является перфорация органов вследствие травмы, разрыва сосудов или разрывов хирургических рубцов.
Хилезный асцит
Если лимфодренаж нарушен, это вызывает накопление молочно-белой жидкости в брюшной полости, что приводит к асциту. Нарушение лимфодренажа в основном обуславливают:
- Опухоли или метастазы.
- Рубцы после операции на брюшной полости.
Когда вам нужно обратиться к врачу?
Не каждое увеличение окружности живота сразу же указывает на асцит. Это может быть банальный метеоризм или расстройство желудка, но оно должно пройти самое позднее через несколько дней. Непреднамеренное увеличение веса также может быть связано с гипотиреозом. То есть: во-первых, нужно исключить безвредные причины у здорового человека.
Истинный асцит встречается особенно часто у пациентов, у которых уже есть тяжелые заболевания печени или сердца. Даже при раке или воспалении брюшины асцит редко является первичным симптомом, обычно уже есть множество других жалоб.
Большинство пациентов часто знают о своем серьезном заболевании, когда они обращаются к врачу по новому поводу – асцит. Зачастую небольшие скопления воды в желудке не замечаются. Только когда объем неуклонно увеличивается, сопровождается ощущением давления в животе и возможной болью, увеличение обхвата живота становится очевидным.
Если вы подозреваете асцит, обязательно нужно проконсультироваться с врачом. Особенно тяжелые последствия асцита могут привести к самопроизвольному воспалению брюшины (перитонит). С большими скоплениями жидкости, это может, в конечном итоге, даже привести к дыхательной недостаточности.
Что делает доктор?
Скопление жидкости в брюшной полости можно увидеть при определенном количестве, часто на первый взгляд. Если асцит является результатом серьезного заболевания или травмы, доктор может уже знать информацию об истории болезни пациента. Это могут быть хронические заболевания печени, сердечная недостаточность или недавно перенесенные аварии с гематомой в животе – это необходимая для врача информация.
При физикальном осмотре особое внимание уделяется пальпации и постукиванию живота. Для большего отека в области живота можно создать, нажав, волнистый курс.
Наиболее надежным при асците является ультразвуковое исследование (УЗИ брюшной полости). Даже самые маленькие скопления жидкости от 50 до 100 миллилитров могут обнаружить доктора. Кроме того, он также получает хорошее впечатление от окружающих органов, таких как печень, сердце и органы пищеварения. Это определит, какое заболевание является причиной асцита.
Кроме того, есть еще общий анализ крови и биохимическое исследование крови в лаборатории. По картине крови иногда можно выявить основные заболевания сердца, печени и поджелудочной железы.
Чтобы получить представление о типе асцита, иногда необходимо сделать прокол в левой нижней части живота. В этом случае образец жидкости удаляется. Тем не менее, даже цвет дает важные подсказки: прозрачная секреция чаще встречается при заболеваниях печени и сердца, в то время как молочный цвет указывает на нарушения лимфодренажа. При воспалительном асците могут быть выявлены бактерии. Тип возбудителя значительно влияет на последующую терапию.
Помимо лечения основного заболевания, важно уменьшить объем живота. При заболеваниях печени больного сажают на бессолевую диету и лечат дегидратирующими препаратами (диуретиками).
Прежде всего, используются калийсберегающие диуретики, такие как спиронолактон. Если при этом лечении не происходит улучшения, или если асцит уже выражен, жидкость можно удалить с помощью небольшой хирургической процедуры (парацентез). При этом пациенты испытывают немедленное облегчение своих симптомов, но им приходится идти на риск, такой как инфекция или кровотечение. Часто парацентез должен повторяться при рецидиве асцита. В этом случае может быть поставлен постоянный катетер.
Вы можете сделать это самостоятельно
В случае асцита вы всегда должны проконсультироваться с врачом. Также важно соблюдать следующие правила:
- Без соли: очень важно ограничение потребления хлорида натрия до 4,6г в день. Однако улучшение проявляется медленно.
- Особенно при заболеваниях печени стоит обратить внимание на правильное питание. Несмотря на потерю аппетита, важно достаточное потребление калорий с легкими цельными продуктами. Это нелегко, из-за постоянного чувства сытости, которое вызывает вздутие живота. Тем не менее, вы должны есть достаточно.
- Постельный режим может способствовать устранению воды: лежа, кровь распределяется в организме иначе, чем стоя, полнее заполняются сосуды брюшной полости, что служит сигналом для почек выделять больше жидкости.
Вас также может заинтересовать
что это такое, причины, симптомы, лечение (препараты и процедуры)
Общая информация
Под асцитом подразумевается скопление жидкости в брюшной полости. При нормальных условиях присутствие жидкостей в небольших количествах (менее 30 мл) не создает проблем, но накопление больших количеств является признаком различных патологий и может привести к серьезным рискам для здоровья.
Патологиями, связанными с асцитом, являются болезни печени, вирусный гепатит и алкогольная болезнь печени, за которым следует цирроз печени и портальная гипертензия (повышенное давление в воротной вене), сердечная недостаточность, инфаркт миокарда, синдром Бадда-Киари, туберкулез, панкреатит, рак брюшины.
Наиболее серьезные осложнения касаются возможности инфекций (спонтанный бактериальный перитонит) и страшного гепаторенального синдрома, при котором давление жидкости на печень и почки серьезно подрывает их функционирование.
На сегодняшний день нет методов профилактики асцита, но полезен здоровый образ жизни со сбалансированным питанием, без употребления алкоголя и постоянной физической активностью.
Лечение асцита включает определенные диетические меры, такие как уменьшение соли (натрия) в пище, чтобы избежать задержки жидкости. Основные лекарственные средства являются диуретики (мочегонные средства), для удаления лишней жидкости. Если асцит не улучшается при использовании диуретиков, вмешивается аспирация жидкостей. Процедура называется парацентезом и проводится амбулаторно. В случае спонтанного бактериального перитонита инфекцию лечат антибиотиками (более подробно читайте ниже).
Что такое асцит и как он проявляется?
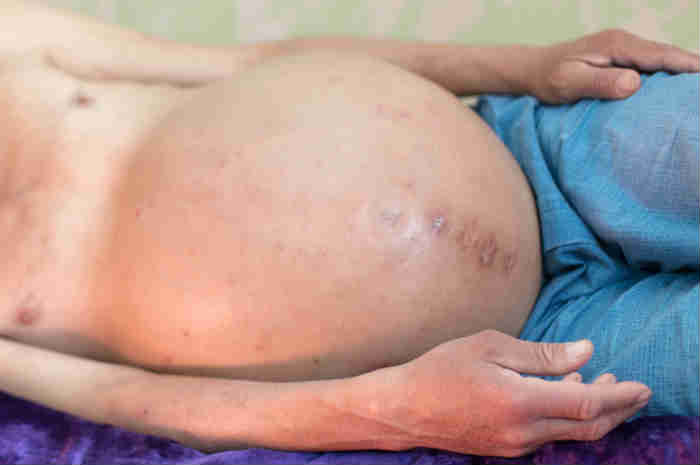
Асцит представляет собой патологическое скопление жидкости в брюшинной полости, т.е. пространстве между мембраной, покрывающей органы брюшной полости и внутреннюю стенку живота.
У здоровых людей присутствие небольшого количества жидкости (10-30 мл) в брюшинной полости следует считать абсолютно нормальным, так как это позволяет избежать трения между внутренними органами и брюшной стенкой.
Обычно брюшина способна поглощать до 1 литра жидкости в день; однако, когда количество увеличивается и резорбционные способности брюшины превышаются, жидкость накапливается в брюшной полости и вызывает асцит.
Причины асцита
Причины возникновения асцита можно разделить на две основные категории: печеночные и непеченочные. Однако, независимо от происхождения, причиной всегда является гидросолевый дисбаланс, за которым следует чрезмерное удержание натрия и воды в организме.
Симптомы асцита
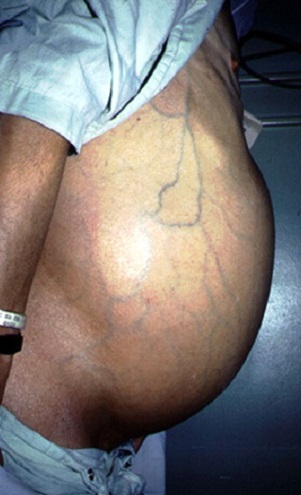
Асциты могут быть классифицированы в зависимости от различных степеней:
- 1 степень — легкий асцит: может быть выявлен только при ультразвуковом обследовании, как бессимптомный;
- 2 степень — умеренный асцит: вызывает умеренное вздутие живота, а также может быть выделен при физикальном осмотре;
- 3 степень — тяжелой асцит: вызывает заметное и очень явное вздутие живота и уже выделен при физикальном обследовании.
Таким образом, симптомы асцита варьируются в зависимости от количества скопившейся асцитической жидкости — постепенное проявление признаков наблюдается при хронических заболеваниях и внезапное при острых состояниях в брюшной полости.
Небольшие количества жидкости обычно не вызывают симптомов, в то время как накопление умеренных количеств жидкости вызывает увеличение окружности живота и увеличение массы тела.
Наконец, в случае скопления большого количества жидкости брюшная полость становиться шаровидной, наблюдается отек и растяжение живота, отсутствие аппетита (из-за давления, оказываемого жидкостью на живот), одышка (вызванная подъемом диафрагмы и отеком легких), потеря веса и усталость.
При асците накопление жидкости происходит в основном на брюшной полости, которая, таким образом, увеличивается в объеме, однако в некоторых случаях избыток жидкости также может накапливаться в лодыжках, где также вызывает отек.
Заболевание вызывает дискомфорт из-за вздутия живота и боли, в случае инфекции (бактериального перитонита) может возникать лихорадка, тошнота и рвота.
Все симптомы зависят от присутствующих основных заболеваний, и поэтому они могут быть весьма разнообразными:
Диагностика
Диагностика основывается на:
- врачебном осмотре
- в некоторых случаях — визуализирующие обследования, например, ультразвуковое исследование;
- в некоторых случаях — анализ асцитической жидкости.
Когда врач выстукивает (перкутирует) живот, жидкость производит глухой звук. Если у человека вздутый живот из-за растяжения кишечника газом, при постукивании имеет место барабанный звук. Однако врач не всегда способен обнаружить асцитическую жидкость, если ее объем не составляет 1 л или больше.
Если врачи сомневаются в наличии асцита или в его причинах, они могут провести ультразвуковое исследование (УЗИ) или компьютерную томографию (КТ) (визуализирующие обследования печени и желчного пузыря). Кроме того, можно получить небольшой образец асцитической жидкости путем введения иглы через стенку брюшной полости — процедура, называемая диагностическим парацентезом. Лабораторное исследование этой жидкости может помочь установить причину (наличия бактериальных инфекций, раковых клеток или уровня белка).
Когда асцит вызван портальной гипертензией, а не инфекцией или воспалением, жидкость имеет соломенный цвет. Когда жидкость имеет молочный цвет, причина обычно связана с лимфомами или окклюзией лимфатического протока.
Полезным для диагностики, а также исключения любых других сопутствующих заболеваний, также может быть:
- анализы крови: общий анализ крови, анализ уровень сахар в крови, трансаминазы, электролитов;
- анализ мочи: исследуется уровень креатинина для оценки функции почек;
- инструментальные исследования: электрокардиография (ЭКГ), эхоколордопплер, биопсия почки.
Как лечится асцит?
Лечение асцита зависит главным образом от причин, лежащих в основе заболевания.
В общих правилах лечение включает:
- Сокращение потребления соли с пищей максимум до 1,5-2 г в день, чтобы избежать задержки воды.
- Снижение потребления жидкости.
- Отмена употребления алкоголя.
- Отдых в кровати.
- Медикаментозная терапия: введение диуретиков (спиронолактона (альдактон, верошпирон) и фуросемида) для удаления избытка жидкости, альбумина (для повторного расширения объема плазмы) и антибиотиков в случае бактериальных инфекций.
- Эвакуационный/терапевтический парацентез: наряду с диагностическими целями он также используется в терапевтических целях и применяется для удаления путем аспирации жидкостей, которые скопились в брюшной полости, когда использование только препаратов диуретиков не помогает. Во время этой процедуры целесообразно одновременное повторное расширение объема плазмы посредством инфузии альбумина, чтобы поддерживать вазоциркуляторный баланс. Парацентез также является методом выбора при резистентном к лекарственным средствам асците.
- Пересадка печени: трансплантация печени полезно — поскольку асцит чаще всего имеет цирротическое происхождение — пациентам, которым не помогают другие методы терапии (в частности препараты).
- Трансяремный внутрипеченочный портосистемный шунт (ТВПШ): полезен в том случае, если асцит связан с портальной гипертензией (повышенное давление в воротной вене). Вмешательство заключается в установки стента — полезного для поддержания проходимости реализованного шунта — между веной системного круга и портальной веной или одной из ее ветвей.
- Снижение потребления нестероидных противовоспалительных препаратов.
- Потребление блюд, гарантирующих адекватное потребление белка
- Конкретные методы лечения, основанные на причине: например, хирургические операции, химиотерапия или лучевая терапия в случае злокачественных новообразований.
Осложнения асцита
Основными осложнениями асцита являются:
- Спонтанный бактериальный перитонит (вызывающий лихорадку и боль в животе). Это инфекция асцитической жидкости, которая развивается без каких-либо очевидных причин. Эта инфекция часто встречается среди людей с асцитом и циррозом печени, особенно у алкоголиков. Если развивается спонтанный бактериальный перитонит, у людей обычно отмечается дискомфорт в животе, при этом в животе могут быть болезненные ощущения. У больных может быть повышенная температура и общее недомогание. У них может возникнуть спутанность сознания, дезориентация и сонливость. Если не лечить немедленно и адекватно, смертность превышает 90%. Выживаемость зависит от раннего начала лечения надлежащими антибиотиками.
- Боль в животе: возникает, когда жидкость накапливается в животе в больших количествах, иногда также ограничивая способность есть, ходить и выполнять другие повседневные действия.
- Гидроторакс: то есть накопление жидкости в легких. Это состояние вызывает одышку, низкую оксигенацию в крови, кашель и дискомфорт в груди.
- Почечная недостаточность: часто это ухудшение цирроза печени. Это серьезное осложнение, которое встречается редко (при асците вследствие цирроза печени) и называется гепаторенальный синдром. Состояние вызывает прогрессирующую почечную недостаточность и потенциально смертельно.
- Печеночная энцефалопатия: проявляется умственной путаницей, изменениями уровня сознания вплоть до комы.
Прогноз
Хотя асцит не опасен в краткосрочной перспективе, он все же имеет негативный прогноз, особенно когда связан с циррозом печени. В этом случае, фактически, остаточная функция печени очень низкая, а выживаемость через 2 года после постановки диагноза составляет 50%.
Кроме того, асцит может повторяться несколько раз и обычно связан с запущенными заболеваниями. Однако в случае заболевания, не поддающегося медикаментозной терапии, 50% пациентов умирают в течение шести месяцев.
Несмотря на терапевтические улучшения, на самом деле трансплантация печени часто является единственным вмешательством, которое может иметь положительный прогноз.
Лучший прогноз, однако, можно гарантировать когда асцит вызван нефротическим синдромом или синдромом Бадда-Киари, так как оба состояния излечимы.
Асцит брюшной полости — лечение, симптомы, причины, диагностика
Асцит брюшной полости – это болезненное состояние, при котором в полости живота скапливается жидкость, образовавшаяся вследствие транссудации. Асцит брюшной полости никогда не бывает самостоятельною болезнью; он, подобно желтухе, имеет значение лишь симптома, вызванного той или иной причиной. Развитие асцита зависит либо от повышения давления в кровеносных, редко лимфатических сосудах брюшной полости, либо от болезненно повышенной проходимости кровеносных сосудов для плазмы крови. Эти условия могут быть местными, то есть ограничиваться брюшиной, или общими.
Содержание статьи:
Причины возникновения
Местные причины асцита брюшной полости могут заключаться в изменениях самой брюшины, либо в сужениях ствола воротной вены или ее разветвлений в печени, либо в сужении печеночных вен или нижней полой вены вблизи места впадения печеночных вен, причем во всех этих случаях происходит повышение давления в системе воротной вены и, как следствие этого, застойный отек в полости брюшины. Поэтому асцит наблюдается при раке и туберкулезе брюшины, как остаток закончившегося, большей частью хронического перитонита, затем при тромбозе воротной вены, при сдавлении ее извне опухолями, например раком поджелудочной железы или опухолями лимфатических желез, перитонитическими соединительнотканными перемычками при перигепатите в области печеночных ворот.
Далее, асцит представляет очень частое явление при многих болезнях печени, особенно при циррозе печени, но он наблюдается также при раке печени, достигшем больших размеров, и иногда при других заболеваниях печени.
Асцит брюшной полости вследствие сужения печеночных вен может быть вызван образованием заслонок в главных стволах этих вен, или он может развиться при хроническом перигепатите, вследствие перетяжки вен и образования в них тромбов.
Сужение нижней полой вены вблизи места впадения печеночных вен, например вследствие давления раково-перерожденных забрюшинных лимфатических желез, тоже может привести к асциту.
Общие причины образования асцита брюшной полости сводятся то к повышению кровяного давления во всей венозной системе и, следовательно, вместе с тем и в венах брюшины, то к обеднению крови белками. К механически действующим причинам относятся заболевания аппарата кровообращения или дыхания, когда они повлекли за собой ослабление сердечной мышцы, особенно правого желудочка, и опухоли, которые давят на нижнюю полую вену. Напротив, к гидремической форме относится асцит, развивающийся при диффузном воспалении почек, при малярийной кахексии, после тяжелых болезней, при обильных потерях жидкостей и плохом питании.
Имеется ли в частном случае дело с асцитом брюшной полости вследствие местных или общих причин, об этом часто можно судить на основании того, что первого рода асцит бывает, по крайней мере вначале, изолированным, между тем как развитию второй формы почти всегда предшествуют отеки на других местах тела, особенно на нижних конечностях. В первом случае отеки на других местах тела присоединяются в дальнейшем течении болезни обычно только тогда, когда асцит становится настолько сильным, что сдавливается нижняя полая вена, или когда основная болезнь повела к настолько сильному истощению, что развиваются гидремические отеки.
Асцит брюшной полости встречается чаще у женщин, чем у мужчин. Уже по свойству основных причин понятно, что он бывает преимущественно у взрослых. Асцит у детей зависит большей частью от наследственного сифилиса печени и воротной вены или от туберкулеза брюшины.
Кроме приобретенного асцита брюшной полости, наблюдается, хотя и редко, врожденная водянка живота, которая имеет важное значение в том отношении, что она может служить серьезным препятствием при родах. Это станет понятным, если иметь в виду, что количество чисто геморрагического транссудата доходит иногда до 15 литров. Причиной врожденного асцита бывает перерождение печени и селезенки, большей частью вследствие наследственного сифилиса, иногда также заболевания матери во время беременности, например малярией; но в значительном числе случаев не удается найти никакой причины. Нередко у подобных детей существуют одновременно различные пороки развития, например атрезия мочеиспускательного канала или заднего прохода, заячья губа.
Все вышеизложенное относится к серозному асциту. Что касается жирового асцита брюшной полости, то он встречается при раке, саркоме и туберкулезе брюшины. Образование его скорее случайное и зависит от того, что многочисленные жирно-перерожденные клетки или происшедшие, вследствие распада их, свободные жировые капли примешиваются к водяночной жидкости и придают ей сливкообразный и жирный вид. Жирно-перерожденные клетки – элементы опухоли или бугорков.
Хилозный асцит образуется обычно, подобно многим случаям серозного асцита, вследствие повышения давления в лимфатических сосудах и транссудации хилуса в брюшную полость. Повышение давления в хилозных сосудах наблюдается при раке и туберкулезе брюшины, когда при этом происходит сдавление и сужение хилозных сосудов, далее при опухолях брюшных органов, хроническом слипчивом перитоните, при давлении на грудной проток опухолей средостения или туберкулезных трахео-бронхиальных желез, наконец, при застое и тромбозе в левой безымянной вене.
Анатомические изменения
Количество транссудата, скапливающегося в полости живота, колеблется в очень широких пределах – от нескольких столовых ложек до 25 литров. Цвет жидкости иногда бывает светлый, как вода, чаще, однако, наблюдается желтоватый, янтарный или зеленоватый оттенок. Жидкость то полностью прозрачна, то равномерно мутна. Обычно она представляет явления флуоресценции, а именно при проходящем свете в тонких слоях транссудат имеет желтоватый цвет, а при падающем принимает зеленоватый, иногда почти изумрудно-зеленый оттенок. Иногда, особенно при падающем солнечном свете, в жидкости заметны блестящие кристаллы, которые под микроскопом оказываются табличками холестерина.
Обычно свежая жидкость не содержит никаких осадков, но изредка в ней уже с самого начала имеются беловато-серые или желтоватые хлопья фибрина и хлопья эпителия. Спустя некоторое время после удаления транссудата из полости брюшины в нем почти всегда осаждаются нежные свертки, достигающие иногда очень значительной величины. При долгом стоянии свертки разрыхляются и затем снова растворяются в жидкости. В большинстве случаев брюшинный транссудат бывает водянисто-жидким, а иногда слегка клейким. Реакция почти всегда щелочная, иногда нейтральная. Удельный вес колеблется между 1004-1014. Колебания эти объясняются тем, что в брюшной полости транссудат, подобно моче в мочевом пузыре, располагается слоями, так что при проколе глубже находящиеся и раньше вытекающие порции жидкости имеют более высокий удельный вес, чем последующие.
При долгом существовании асцита органы брюшной полости, вследствие необычного давления, оказываются нередко уменьшенными и атрофированными, часто очень бледными, почти бескровными. Брюшинный покров нередко представляет местами утолщения, наросты и грануляции, состоящие из разросшихся эндотелиальных клеток. Брюшные мышцы тоже часто бледны и истончены.
Симптомы
Незначительный асцит брюшной полости не причиняет субъективных расстройств и не поддается объективному определению. Пока количество транссудата меньше одного литра, он остается неопределимым, если больного исследуют в положении на спине, так как жидкость при таком количестве ее еще свободно умещается в полости малого таза и не поддается определению при физическом исследовании живота. Иное дело, если исследовать больного при возвышенном положении таза. Тогда жидкость перемещается в боковые части брюшной полости, где получаются флюктуация и притупление, исчезающие, однако, вновь при опущении таза, потому что жидкость при этом стекает обратно в полость таза. Если при возвышенном положении таза повернуть больного на бок, то только на соответственной стороне определяются флюктуация и притупление, исчезающие при низком положении таза. При исследовании в коленно-локтевом положении притупление получается на передней части живота. Само собой разумеется, что сказанное относится лишь к таким больным, у которых транссудат в брюшной полости может свободно перемещаться.
Более обильные скопления подвижной жидкости в полости живота не представляют затруднений для диагноза. Уже при осмотре видно увеличение живота, которое, понятно, усиливается и уменьшается вместе с количеством жидкости. Иногда увеличение живота достигает такой степени, что больные не в состоянии сидеть. При исследовании измерительной тесемкой наибольшая окружность живота на уровне пупка нередко значительно превышает 100 см.
Форма живота тоже ясно изменена. В лежачем положении особенно выпячиваются боковые части его, на которые распределяется давление жидкости, между тем как передняя поверхность живота несколько уплощена («лягушачий живот»). Наоборот, в стоячем положении вся нижняя часть живота напряжена и сильнее выпячена. Кожа живота большей частью очень бледна, лоснится, суха и настолько истончена, что нередко более крупные кожные вены просвечивают в виде синих или багровых шнурков, которые распространяются во все стороны от пупка, образуя вокруг него, благодаря поперечным соединениям, своего рода венозное кольцо. Вместе с тем кожные вены бывают большей частью сильно извилисты и расширены, так как часть венозной крови, вследствие сдавления нижней полой вены внутрибрюшною жидкостью, через них ищет себе отток к сердцу. Изменения вен становятся неясными или совсем исчезают, когда присоединяется отек брюшных покровов. Подобно тому, как при беременности, при сильном асците брюшной полости на коже живота могут образоваться надрывы, которые ничем не отличаются от рубцов при беременности и, подобно последним, представляются в первое время бледно-розовыми или синевато-красными, впоследствии же приобретают рубцово-белый цвет. Белые полосы остаются часто на всю жизнь и после исчезновения асцита. Особого внимания заслуживает также форма пупка. Часто пупок бывает сглажен, при очень значительном же скоплении жидкости он, напротив, выпячивается наружу и нередко просвечивает при проходящем свете, так как выступающая часть его бывает наполнена жидкостью.
Самым важным признаком асцита брюшной полости является флюктуация. Яснее всего она бывает выражена при транссудатах средней величины, между тем как при очень больших скоплениях жидкости она обычно менее ясна. Волны жидкости не только доступны осязанию, но часто различаются даже глазом. Наиболее ясно ощущается всегда волнообразное движение вблизи верхней границы жидкости, так как по поверхности волны легче распространяются; но обычно можно приложенной плашмя рукой ощущать распространение волнообразного движения и более или менее далеко выше и ниже уровня жидкости. Флюктуация ощущается яснее всего, если прижать одну руку к задней, а другую к соответственной передней стороне живота. Советуют также исследовать флюктуацию, введя палец в паховое отверстие.
Чтобы понять явления, получаемые при перкуссии, надо иметь в виду, что при свободно подвижном транссудате жидкость, в силу своей тяжести, скапливается всегда в самых отлогих частях брюшной полости, тогда как кишки, наполненные газом, плавают на ее поверхности, насколько это позволяет их брыжейка. Поэтому в лежачем положении на спине боковые части живота, а при очень значительном асците и нижняя часть передней поверхности дают тупой звук при перкуссии, а передние верхние части – тимпанический. При тщательном отграничении области тупого звука от тимпанического оказывается, что пограничная линия образует волнистую дугу, вогнутостью обращенную вверх и пересекающую белую линию живота тем выше и под тем меньшим углом, чем транссудат больше. При повороте на бок распределение перкуторного звука меняется, так как кишечные петли поднимаются вверх, то есть в тот бок, который находится наверху, и бывший тут ранее тупой звук заменяется тимпаническим. Однако результаты перемены положения обнаруживаются не сразу, так как перемещение жидкости и кишечника происходит не так быстро, как можно было бы ожидать, в виду малой плотности транссудата. В стоячем положении перкуторные явления изменяются так, что, вследствие перпендикулярного расположения плоскости жидкости к продольной оси тела, нижняя часть живота на всем протяжении ее дает тупой звук, а верхняя – тимпанический. Часто, однако, случается, что при положении больного на спине боковые области живота дают узкую полосу притупленно-тимпанического звука, которая соответствует наполненной газами восходящей и нисходящей ободочной кишке. Если толстые кишки содержат твердые плотные массы, то при постукивании получается тупой звук.
Если скопление жидкости очень велико, то брыжейка может оказаться слишком короткой для того, чтобы кишки могли плавать поверх жидкости, и в таком случае, при положении на спине, получается спереди тупой звук, между тем как боковые области живота дают более или менее ясный тимпанический звук; при этих условиях перкуторные явления не изменяются при перемене положения. Конечно, то же самое наблюдается и при небольшом асците, если брыжейка от природы слишком коротка или укорочена вследствие бывшего воспаления или развития в ней злокачественных опухолей.
Если имеется дело с осумкованным асцитом брюшной полости, то на месте жидкости получается флюктуация при ощупывании и притупление при постукивании, но перкуторного изменения звука при перемене положения тела не наблюдается, так как жидкость в таком случае не может свободно перемещаться.
Вследствие давления, оказываемого асцитической жидкостью на окружающие части, наблюдается еще целый ряд других симптомов. Больные жалуются на чувство полноты, давления и напряжения в животе. Настоящих болей в первое время не бывает, раз нет воспалительных осложнений со стороны брюшины, но в дальнейшем течении, когда асцит достигает значительной степени, бывшее прежде ощущение давления переходит нередко в настоящую боль, которая, правда, иногда ощущается только при давлении на стенки живота. Некоторые больные, впрочем, жалуются на самостоятельную боль, большей частью во всем животе, но в особенности в нижней части его.
Последствия давления, которое оказывает транссудат на брюшные внутренности, обнаруживаются в области почечных вен уже рано в том, что моча принимает свойства застойной мочи, то есть количество ее уменьшается, цвет мочи становится красноватым и сильно насыщенным, удельный вес повышается выше 1020; очень часто находят также на дне сосуда кирпично-красный осадок мочекислых солей, кроме того, и при отсутствии болезни почек, определяется белок, но обычно лишь в незначительном количестве. Вследствие давления на мочевой пузырь, наблюдаются иногда частые позывы к мочеиспусканию. Давление на желудок выражается в сильной его «слабости», так что больные иногда сильно страдают от упорной рвоты. Стул в первое время бывает задержан, причем испражнения то очень тверды, то жидки.
Позднее могут появиться сильные поносы, ускоряющие, конечно, неблагоприятный исход. Расстройствам желудочно-кишечной деятельности часто способствует основная болезнь, особенно венозный застой. Если асцит брюшной полости зависит от болезни печени, то обычно наблюдаются изменения ее объема, большей частью увеличение, причем, в виду тесной связи печени с селезенкой, посредством воротной вены, селезенка тоже бывает увеличена. Но и при асците, зависящем от болезней сердца и легких, печень, гораздо реже селезенка, тоже бывает увеличена, вследствие венозного застоя. Во всех случаях печень и покрывающая ее диафрагма оттесняются транссудатом вверх, так что иногда верхняя граница печени определяется на уровне второго правого межреберного промежутка. Оттеснение левой половины диафрагмы можно узнать на основании того, что сердце бывает смещено вверх; поэтому верхушечный толчок сердца определяется нередко в 4-м или даже в 3-м левом межреберном промежутке. Понятно, такое смещение диафрагмы более или менее стесняет ее участие в дыхании, и если к этому прибавить, что смещение сердца и сдавление легких и без того значительно затрудняют дыхание, то станет ясным, что очень сильный асцит может грозить асфиксией.
Усиливающееся давление на нижнюю полую вену нередко вызывает отек кожи на ногах. При общем застойном и марантическом асците отек ног обыкновенно предшествует асциту.
Течение болезни
Развитие, течение и продолжительность асцита брюшной полости бывают очень различны. Иногда асцит в несколько дней достигает громадных размеров, а иногда он увеличивается очень медленно. Часто в его течении наступают то улучшения, то ухудшения. Если удается быстро и полностью устранить причину асцита, то он нередко в короткое время исчезает. Зачастую, правда, асцит возобновляется, потому что больной подвергается влиянию прежних причин. Общеизвестно, что у лиц, страдающих хроническими болезнями сердца или легких, время от времени повторяются застойные явления и асцит.
Асцит брюшной полости может повести к смерти, если он настолько сильно стесняет деятельность сердца и легких, что наступает асфиксия или паралич сердца. Подобный исход тем более возможен, когда, помимо асцита, существует еще водянка плевральной полости и сердечной сумки. Ускоренное и заметно затрудненное дыхание, увеличивающийся цианоз, частый и неправильный пульс – особо важные симптомы, указывающие на нарушение дыхания и сердечной деятельности.
Диагностика
Чаще всего диагностика свободного или осумкованного асцита не представляет затруднений; флюктуация и притупление на местах прилегания жидкости к брюшным стенкам, а при свободном асците также изменение перкуторного звука при различном положении тела – таковы главным образом те признаки, на которых должен основываться диагноз.
Когда брыжейка слишком коротка вследствие воспаления, либо развившейся в ней опухоли, настолько укорочена, что кишки не могут подняться и плавать на поверхности жидкости, то асцит брюшной полости можно смешать с кистой яичника.
Когда установлено присутствие свободной жидкости в полости живота, то это отнюдь еще не доказывает, что имеется непременно дело с асцитом, так как серозный перитонит, туберкулезного или иного происхождения, дает подобные физические явления. Заметная болезненность живота даже при легком ощупывании и лихорадочная температура говорят скорее за серозный перитонит.
Имеется ли серозный, желтушный, кровянистый, опалесцирующий, хилозный, жировой или желатинозный асцит, это можно решить только пробным проколом живота.
Диагноз асцит брюшной полости можно считать полным только тогда, когда установлена его причина, что особенно важно для правильного лечения. Если асциту предшествовал отек ног, или одновременно с ним существует сильный отек кожи на ногах, то это говорит в пользу общего венозного застоя, болезни почек. Один асцит, или с незначительным отеком ног, указывает на местную причину в полости живота. В обоих случаях точный диагноз может быть поставлен лишь на основании тщательного исследования больного и его мочи; во всяком случае иногда могут встретиться почти непреодолимые затруднения. Так, например, часто бывает очень трудно дифференцировать цирроз печени, тромбоз воротной или печеночных вен, не говоря уже о серозном перитоните. С другой стороны, большое скопление жидкости в брюшной полости нередко чрезвычайно затрудняет исследование брюшных органов. Поскольку вопрос касается изменений печени, их можно иногда установить, если производить ощупывание живота толчкообразно, проникая быстро пальцами вглубь. Полезно также исследовать больного в положении на левом боку, в стоячем и особенно коленно-локтевом положении. Если существуют утолщения серозного покрова отдельных брюшных органов, то при смещении брюшных покровов ощущается иногда своеобразный трескучий шум трения.
Ультразвук и компьютерная томография являются основными инструментальными методами диагностики асцита.
Лечение
Лечение асцита брюшной полости — это, прежде всего, причинная терапия основного заболевания. Специальные меры включают пункцию брюшной полости и парацентез, а также назначение диуретиков и диеты с низким содержанием натрия.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Асцит — Медицинский справочник
АсцитАсцит – вторичное состояние, характеризующееся накоплением экссудата или транссудата в свободной брюшной полости. Клинически асцит проявляется увеличением объема живота, тяжестью, чувством распирания и болями в брюшной полости, одышкой. Диагностика асцита включает проведение УЗИ, КТ, УЗДГ, диагностической лапароскопии с исследованием асцитической жидкости. Для патогенетического лечения асцита всегда необходимо установить причину, вызвавшую скопление жидкости; к симптоматическим мероприятиям при асците относятся назначение мочегонных средств, пункционное удаление жидкости из брюшной полости.
АсцитАсцит
Асцит или брюшная водянка может сопровождать течение самого широкого круга заболеваний в гастроэнтерологии, гинекологии, онкологии, урологии, кардиологии, эндокринологии, ревматологии, лимфологии. Накопление перитонеальной жидкости при асците сопровождается повышением внутрибрюшного давления, оттеснением купола диафрагмы в грудную полость. При этом значительно ограничивается дыхательная экскурсия легких, нарушается сердечная деятельность, кровообращение и функционирование органов брюшной полости. Массивный асцит может сопровождаться значительной потерей белка и электролитными нарушениями. Таким образом, при асците может развиваться дыхательная и сердечная недостаточность, выраженные обменные нарушения, что ухудшает прогноз основного заболевания.
Причины асцита
В норме серозный покров брюшной полости – брюшина продуцирует незначительное количество жидкости, необходимое для свободного движения петель кишечника и предупреждения склеивания органов. Этот экссудат всасывается обратно самой же брюшиной. При целом ряде заболеваний секреторная, резорбтивная и барьерная функции брюшины нарушаются, что приводит к возникновению асцита.
Асцит у новорожденных часто встречается при гемолитической болезни плода; у детей раннего возраста – при гипотрофии, экссудативных энтеропатиях, врожденном нефротическом синдроме. Развитие асцита может сопровождать различные поражения брюшины: разлитой перитонит неспецифической, туберкулезной, грибковой, паразитарной этиологии; мезотелиому брюшины, псевдомиксому, перитонеальный карциноз вследствие рака желудка, рака толстого кишечника, рака молочной железы, рака яичников, рака эндометрия.
Асцит может служить проявлением полисерозита (одновременного перикардита, плеврита и водянки брюшной полости), который встречается при ревматизме, системной красной волчанке, ревматоидном артрите, уремии, а также синдрома Мейгса (включает фиброму яичника, асцит и гидроторакс).
Частыми причинами асцита выступают заболевания, протекающие с портальной гипертензией – повышением давления в портальной системе печени (воротной вене и ее притоках). Портальная гипертензия и асцит могут развиваться вследствие цирроза печени, саркоидоза, гепатоза, алкогольного гепатита; тромбоза печеночных вен, вызванного раком печени, гипернефромой, заболеваниями крови, распространенным тромбофлебитом и т. д.; стеноза (тромбоза) воротной или нижней полой вены; венозного застоя при правожелудочковой недостаточности.
К развитию асцита предрасполагает белковая недостаточность, заболевания почек (нефротический синдром, хронический гломерулонефрит), сердечная недостаточность, микседема, болезни ЖКТ (панкреатит, болезнь Крона, хроническая диарея), лимфостаз, связанный со сдавлением грудного лимфатического протока, лимфоангиоэктазиями и затруднением лимфооттока из брюшной полости.
Таким образом, в основе патогенеза асцита может лежать сложный комплекс воспалительных, гемодинамических, гидростатических, водно-электролитных, метаболических нарушений, вследствие чего происходит пропотевание интерстициальной жидкости и ее скопление в брюшной полости.
Симптомы асцита
В зависимости от причин асцит может развиваться внезапно или постепенно, нарастая на протяжении нескольких месяцев. Обычно пациент обращает внимание на изменение размера одежды и невозможность застегнуть пояс, увеличение веса.
Клинические проявления асцита характеризуются ощущениями распирания в животе, тяжестью, абдоминальными болями, метеоризмом, изжогой и отрыжкой, тошнотой. По мере нарастания количества жидкости живот увеличивается в объеме, пупок выпячивается. При этом в положении стоя живот выглядит отвисшим, а в положении лежа становится распластанным, выбухающим в боковых отделах («лягушачий живот»). При большом объеме перитонеального выпота появляется одышка, отеки на ногах, затрудняются движения, особенно повороты и наклоны туловища. Значительное повышение внутрибрюшного давления при асците может приводить к развитию пупочной или бедренной грыж, варикоцеле, геморрою, выпадению прямой кишки.
Асцит при туберкулезном перитоните вызван вторичным инфицированием брюшины вследствие генитального туберкулеза или туберкулеза кишечника. Для асцита туберкулезной этиологии также характерны похудание, лихорадка, явления общей интоксикации. В брюшной полости, кроме асцитической жидкости, определяются увеличенные лимфоузлы вдоль брыжейки кишечника. Экссудат, полученный при туберкулезном асците, имеет плотность >1016, содержание белка 40-60 г/л, положительную реакцию Ривальта, осадок, состоящий из лимфоцитов, эритроцитов, эндотелиальных клеток, содержит микобактерии туберкулеза.
Асцит, сопровождающий перитонеальный карциноз, протекает с множественными увеличенными лимфоузлами, которые пальпируются через переднюю брюшную стенку. Ведущие жалобы при данной форме асцита определяются локализацией первичной опухоли. Перитонеальный выпот практически всегда имеет геморрагический характер, иногда в осадке обнаруживаются атипичные клетки.
При синдроме Мейгса у пациенток выявляется фиброма яичника (иногда злокачественные опухоли яичника), асцит и гидроторакс. Характерны боли в животе, выраженная одышка. Правожелудочковая сердечная недостаточность, протекающая с асцитом, проявляется акроцианозом, отеками голеней и стоп, гепатомегалией, болезненностью в правом подреберье, гидротораксом. При почечной недостаточности асцит сочетается с диффузным отеком кожи и подкожной клетчатки – анасаркой.
Асцит, развивающийся на фоне тромбоза воротной вены, носит упорный характер, сопровождается выраженным болевым синдромом, спленомегалией, незначительной гепатомегалией. Вследствие развития коллатерального кровообращения нередко возникают массивные кровотечения из геморроидальных узлов или варикозно увеличенных вен пищевода. В периферической крови выявляется анемия, лейкопения, тромбоцитопения.
Асцит, сопровождающий внутрипеченочную портальную гипертензию, протекает с мышечной дистрофией, умеренной гепатомегалией. На коже живота при этом хорошо заметно расширение венозной сети в виде «головы медузы». При постпеченочной портальной гипертензии стойкий асцит сочетается с желтухой, выраженной гепатомегалией, тошнотой и рвотой.
Асцит при белковой недостаточности, как правило, небольшой; отмечаются периферические отеки, плевральный выпот. Полисерозиты при ревматических заболеваниях проявляются специфическими кожными симптомами, асцитом, наличием жидкости в полости перикарда и плевры, гломерулопатией, артралгиями. При нарушениях лимфооттока (хилезном асците) живот быстро увеличивается в размерах. Асцитическая жидкость имеет молочный цвет, пастообразную консистенцию; при лабораторном исследовании в ней выявляются жиры и липоиды. Количество жидкости в брюшинной полости при асците может достигать 5-10, а иногда и 20 литров.
Диагностика асцита
Прежде всего, необходимо исключить другие возможные причины увеличения объема живота – ожирение, кисту яичника, беременность, опухоли брюшной полости и т. д. Для диагностики асцита и его причин проводится перкуссия и пальпация живота, УЗИ брюшной полости, УЗДГ венозных и лимфатических сосудов, МСКТ брюшной полости, сцинтиграфия печени, диагностическая лапароскопия, исследование асцитической жидкости.
Перкуссия живота при асците характеризуется притуплением звука, смещением границы тупости при изменениях положения тела. Прикладывание ладони к боковой поверхности живота позволяет ощутить толчки (симптом флюктуации) при постукивании пальцами по противоположной стенке живота. Обзорная рентгенография брюшной полости позволяет идентифицировать асцит при объеме свободной жидкости более 0,5 л.
Из лабораторный тестов при асците проводится исследование коагулограммы, биохимических проб печени, уровней IgA, IgM, IgG, общего анализа мочи. У пациентов с портальной гипертензией показано выполнение ЭГДС с целью обнаружения варикозно измененных вен пищевода или желудка. При рентгеноскопии грудной клетки может выявляться жидкость в плевральных полостях, высокое стояние дна диафрагмы, ограничение дыхательной экскурсии легких.
В ходе УЗИ органов брюшной полости при асците изучаются размеры, состояние тканей печени и селезенки, исключаются опухолевые процессы и поражения брюшины. Допплерография позволяет оценить кровоток в сосудах портальной системы. Гепатосцинтиграфия проводится для определения поглотительно-экскреторной функции печени, ее размеров и структуры, оценки выраженности цирротических изменений. С целью оценки состояния спленопортального русла проводится селективная ангиография – портография(спленопортография).
Всем пациентам с асцитом, выявленным впервые, выполняется диагностический лапароцентез для забора и исследования характера асцитической жидкости: определения плотности, клеточного состава, количества белка и бактериологического посева. При сложно дифференцируемых случаях асцита показано проведение диагностической лапароскопии или лапаротомии с прицельной биопсией брюшины.
Лечение асцита
Патогенетическое лечение асцита требует устранения причины его развития, т. е. первичной патологии. Для уменьшения проявлений асцита назначаются бессолевая диета, ограничение приема жидкости, мочегонные препараты (спиронолактон, фуросемид под прикрытием препаратов калия), проводится коррекция нарушений водно-электролитного обмена и снижение портальной гипертензии с помощью антагонистов рецепторов ангиотензина II и ингибиторов АПФ. Одновременно показано применение гепатопротекторов, внутривенное введение белковых препаратов (нативной плазмы, раствора альбумина).
При асците, резистентном к проводимой медикаментозной терапии, прибегают к абдоминальному парацентезу (лапароцентезу) – пункционному удалению жидкости из брюшной полости. За одну пункцию рекомендуется эвакуировать не более 4-6 л асцитической жидкости ввиду опасности развития коллапса. Частые повторные пункции создают условия для воспаления брюшины, образования спаек и повышают вероятность осложнений последующих сеансов лапароцентеза. Поэтому при массивных асцитах для длительной эвакуации жидкости производят установку постоянного перитонеального катетера.
К вмешательствам, обеспечивающим условия для путей прямого оттока перитонеальной жидкости, относятся перитонеовенозный шунт и частичная деперитонизация стенок брюшной полости. К косвенным вмешательствам при асците относятся операции, снижающие давление в портальной системе. В их число входят вмешательства с наложением различных портокавальных анастомозов (портокавальное шунтирование, трансъюгулярное внутрипеченочное портосистемное шунтирование, редукция селезеночного кровотока), лимфовенозное соустье. В некоторых случаях при рефрактерном асците производится спленэктомия. При резистентном асците может быть показана трансплантация печени.
Прогноз при асците
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит, печеночная энцефалопатия, гепаторенальный синдром, кровотечения.
К неблагоприятным прогностическим факторам у пациентов с асцитом относят возраст старше 60 лет, гипотонию (ниже 80 мм рт. ст), почечную недостаточность, гепатоцеллюлярную карциному, сахарный диабет, цирроз печени, печеночноклеточную недостаточность и др. Двухлетняя выживаемость при асците составляет около 50%.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
