Энтеробиоз у взрослых: симптомы и лечение
Энтеробиоз – самая распространенная болезнь, вызванная паразитами. Им заражаются как взрослые, так и дети, независимо от социального статуса, моральных и духовных нравов. Возбудителями энтеробиоза являются черви острицы из группы нематод, напоминающие длинного веретенообразного червя белого цвета. Длина самца 2-5 мм., самки – 9-12 мм.
Они располагаются и развиваются в тонком кишечнике, а затем активно передвигаются в прямую кишку и выходят из заднего прохода, чтобы отложить потомство на анальном отверстии или преданальных складках. Из-за этого человек ощущает зудящие ощущения в области ануса (в ночное время, когда мышцы расслаблены). Иногда паразиты могут проникать из кишечника во влагалище, далее в матку и маточные трубы.
Причины возникновения энтеробиоза
Основным источником заболевания является больной человек, ведь он расчесывает анус (загоняя личинки под ногти) и передаёт их здоровым людям, вместе с деньгами или личными предметами. Также яйца паразитов могут попадать в человеческий организм по следующим причинам:
- Из-за нарушения санитарно-гигиенических правил: грязных рук, длинных ногтей.
- Наличия мух, тараканов, насекомых, являющихся переносчиками личинок.
- Употребления плохо обработанных пищевых продуктов, в которых также могут присутствовать яйца остриц.
- Из-за контакта с животными (на шерсти кошек, собак и т. д., могут находиться личинки паразитов. Если погладить кота и сесть обедать (не помыв руки), то вероятность заражения энтеробиозом 75%.
Чтобы избежать попадания паразитов в организм, необходимо:
- Часто мыть руки с мылом, особенно после посещения туалета, общественных мест, магазинов, перед едой.
- Регулярно менять нательное и постельное белье.
- Проводить влажную уборку помещения.
- Во время приготовления пищи выдерживать температурный режим.
- Перед едой обрабатывать овощи и фрукты кипятком.
- Своевременно проводить профилактику глистов у домашних животных.
Но все же, при соблюдении всех этих правил, у вас могут появиться симптомы энтеробиоза. Чтобы понять, действительно ли они спровоцированы острицами, нужно обратиться к врачу, который проведет диагностику вашего организма и определит причину недомогания.
Симптомы заболевания
Симптомы энтеробиоза могут проявляться не сразу. На начальной стадии, гельминты не создают большого ущерба организму, но когда они начнут размножаться, повысится риск возникновения язвенных болезней пищеварительной системы и наступит отравление продуктами их жизнедеятельности. Тогда могут появиться основные симптомы заболевания:
- Сильные спазмы в животе.
- Зуд в области заднего прохода, преимущественно в ночное время.
- Проблемы с мочеиспусканием.
- Отсутствие аппетита.
- Потеря веса.
- Нарушение работы желудочно-кишечного тракта.
- Скрежет зубами (в ночное время).
- У женщин может возникнуть эндометрит или вульвовагинит.
Если человек проходит плановый профосмотр, то рекомендуется посоветоваться со специалистом, насчет полученных результатов анализов крови. Наличие паразитов в организме, провоцирует изменения в составе кровяной плазмы, что является первым признаком гельминтоза.
Также острицы могут спровоцировать физиологические симптомы:
- Головную боль, головокружение.
- Повышенную утомляемость.
- Нарушение памяти, внимания и мышления.
- Раздражительность.
- Нарушение сна.
- Снижение иммунитета.
При энтеробиозе возникает риск развития кишечных инфекций. Чтобы избежать осложнений, необходимо срочно обратиться к врачу-паразитологу для назначения эффективного лечения.
Осложнения энтеробиоза
Если вовремя не обратиться к врачу и не приступить к лечению, могут возникнуть такие заболевания как:
- воспаление желчного пузыря – холецистит;
- раздражительность в области заднего прохода.
- болезни прямой кишки (слизистой) – проктит;
- аппендицит;
- у женщин может появиться воспаление репродуктивной системы;
Иногда все эти симптомы можно спутать с другими заболеваниями, но узкий специалист (врач-паразитолог), при наличии симптоматики проведёт диагностическое исследование и назначит правильное лечение энтеробиоза.
Лабораторная диагностика энтеробиоза
В кале не всегда можно обнаружить яйца глистов, поэтому самый доступный и эффективный метод выявления остриц у взрослого человека – соскоб или отпечаток на энтеробиоз.
- Соскоб берут ректальным способом при помощи шпателя (в виде спички обмотанной ватным тампоном, смоченным в растворе). После чего образец помещают в центрифугу, а оставшийся осадок наносят на стекло и под микроскопом изучают.
- Отпечаток снимают липкой лентой (кусочком скотча), которой отпечатывают в области заднего прохода и преданальных складок. После этого, ленту помещают на стекло и проводят диагностическое исследование под микроскопом.
Также важно обследование крови, по которому можно определить происходят ли в организме воспалительные процессы или изменения, спровоцированные жизнедеятельностью гельминтов. Получив результаты крови больного, специалист оценивает количество эозинофилов и скорость оседания эритроцитов. Данные значения при гельминтозе, могут достигать 50%.
Диагностическое исследование проводят в течение 3 дней (ежедневно), ведь самка острицы выводит потомство не каждый день. Поэтому чтобы узнать точную информацию, требуется проводить исследование несколько раз (вдруг получится взять биозабор в день выхода гельминтного потомства). Не следует перед диагностикой подмывать половые органы или вытирать их салфеткой, ведь тогда следы гельминтов будут уничтожены, а болезнь установлена.
Лечение энтеробиоза у взрослых
Выбирая чем лечить энтеробиоз, остановимся на самых простых и доступных препаратах, выполняющих адекватную противогельминтозную терапию у взрослых. Самолечение может привести к осложнениям, ведь все противогельминтные средства обладают токсичностью и противопоказаниями. Чтобы не усугубить ситуацию, накануне приёма таблеток обратитесь к врачу. Самыми популярными лекарствами от энтеробиоза, являются такие препараты:
Мебендазол
Препарат применяется при различных видах гельминтоза, а также при смешанных инвазиях. Назначается по 100 мл. однократно взрослым и детям, старше 10 лет. Детям от 2-х до 10 лет, дозу уменьшают в 2-3 раза. Курс лечения повторяют через несколько недель, для закрепления лекарственного эффекта.
Лекарство может вызвать такие побочные реакции:
- Головную боль.
- Головокружения.
- Тошноту, рвоту.
- Неприятные ощущения в животе.
- Понос.
- Изменение показателей крови.
- Аллергические высыпания на теле.
Препарат противопоказан:
- Беременным и кормящим матерям.
- При болезнях печени.
- Детям, не достигшим 2-х летнего возраста.
- Людям, чувствительным к препарату.
Мебендазол губительно действует на паразитов в течение 24 часов, поэтому лечение пройдет быстро и высокоэффективно.
Альбендазол
Препарат используют для лечения гельминтных инвазий: полиинвазий и моноинвазий. Принимают во время приема пищи. Суточная доза лекарства назначается врачом, в зависимости от массы тела и вида паразитов, атакующих организм.
Противопоказания:
- Препарат не принимается во время беременности и в период грудного вскармливания.
- При высокой чувствительности к препарату.
- Не назначается детям до 2 лет.
Прочные эффекты:
- Незначительное кружение головы.
- Боли в животе.
- Рвотные позывы.
- Выпадение волос.
- Зудящие высыпания на коже.
- Нарушение работы почек.
- Изменение анализа крови.
Спустя 3 недели, лечение следует повторить во избежание реинвазии энтеробиоза.
Пирантел
Малотоксичный препарат, уничтожающий только взрослых глистов, относящихся к классу нематоды. Его принимают утром после еды. Дозировка рассчитывается индивидуально для каждого больного, отталкиваясь от разновидностей паразитов, возраста и веса зараженного. Препарат действует на протяжении суток (после его приема).
Противопоказания:
- Болезни почек и печени.
- Вынашивание плода и кормление грудью.
- Аллергические реакции.
- Лечение детей до 3 лет.
Побочные действия препарата:
- Нарушение работы пищеварительной системы.
- Головные боли, головокружения.
- Плохой сон.
Препарат парализует паразитов, а затем они беспрепятственно выходят из организма через анальное отверстие. Благодаря этому, лечение не травмирует желудочно-кишечный тракт.
Пиперазин
Данное лекарственное средство назначают для лечения энтеробиоза и аскаридоза на начальной и средней степени инвазирования. Принимают на протяжении 5 дней, потом делают перерыв на 7 дней, чтобы дать возможность личинкам остриц вылупиться. Курс лечения повторяют несколько раз, чтобы вовремя уничтожать вылупившиеся личинки паразитов. Суточную дозу препарата назначает врач, отталкиваясь от особенностей организма больного и масштаба инвазии.
Противопоказания:
- Болезни почек и центральной нервной системы.
- Непереносимость препарата.
Побочные действия проявляются в виде:
- болей в животе;
- тошноты, рвоты;
- слабости в мышцах;
- быстрой утомляемости;
- тремора.
Пиперазин является самым дешёвым и безопасным лекарством, поэтому его можно принимать беременным, кормящим матерям и маленьким детям.
При приеме любых противогельминтных препаратов, рекомендуется отказаться от алкогольных напитков, т. к. может развиться алкогольная интоксикация или дисфункция почек, что приведёт к осложнению и проявлению побочных эффектов. При заражении глистной инвазией, всем лицам, которые контактировали с больным, необходимо провести профилактическое лечение и провести тщательную дезинфекцию жилплощади, ведь острицы быстро распространяются и проникают в здоровые организмы.
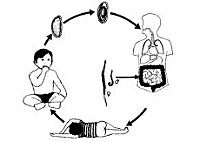
Энтеробиоз — Википедия
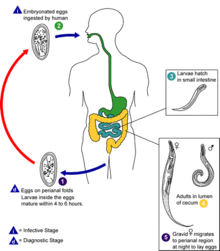 Жизненный цикл возбудителей.
Жизненный цикл возбудителей.Энтеробиоз (новолат. enterobiosis; лат. Enterobius «острица»; от др.-греч. ἔντερον «кишечник» + βίος «жизнь») — гельминтоз из группы нематодозов, вызываемый червями из рода остриц (Enterobius sp.). Облигатный антропоноз. На 10-е годы XXI века — самый распространённый гельминтоз человека. При этом, по данным ВОЗ, патология относится к группе забытых болезней.
Возбудитель энтеробиоза — острица.
Острица — круглый червь белого или сероватого цвета. Длина самки до 10 мм, самца — до 5-6 мм. Задний конец тела самца закручен на брюшную сторону, у самки шиловидно заострён.
На переднем конце тела остриц находится везикула — вздутие, окружающее ротовое отверстие. С его помощью острица прикрепляется к стенке кишечника. Половая система остриц типична для всего класса нематод. Черви питаются содержимым кишечника и способны заглатывать кровь. Яйца остриц овальные, с бесцветной оболочкой. Одна сторона овала уплощенная, другая выпуклая.
Острицы обитают в слепой кишке и аппендиксе человека, не вызывая каких-либо болезненных симптомов. При аппендэктомии иногда находят остриц, но доказательств их участия в воспалительном процессе нет.
Во время сна хозяина самки остриц вылезают на кожу (через анус), вызывая сильный зуд, а затем откладывают яйца и погибают. Человек расчесывает кожу, при этом яйца остриц попадают ему на руки и под ногти. После этого они легко переносятся на игрушки и другие вещи, а также попадают в рот человека.
Яйца паразита также переносятся мухами, тараканами или с пылью.
Для дальнейшего развития яиц необходим особый микроклимат с температурой 34—36°С и высокой влажностью (70—90 %) в аэробной среде. Подходящие условия для этого — в промежности и перианальных складках, а также под ногтями человека.
Уже через 4—6 часов внутри яиц созревают личинки, способные шевелиться, видимые на малом увеличении (8х х 7х). В кишечнике личинки выходят из яиц и в течение 2—4 недель развиваются во взрослых особей. Затем цикл повторяется.
В заражении человека острицами главную роль выполняют грязные руки. Поэтому чаще всего энтеробиозом болеют дети младшего возраста, посещающие дошкольные учреждения. Основным признаком наличия в организме остриц является зуд в области заднего прохода, возникающий чаще всего в вечернее и ночное время.
При исследовании кала в нем обнаруживаются взрослые острицы, иногда в огромных количествах, а яйца остриц выявляются не всегда, так как они откладывают яйца за пределами ануса. Яйца остриц проще обнаружить при исследовании соскоба с кожных покровов перинанальной области.
Острицы могут мигрировать в вульву и влагалище женщины, вызывая вульвовагинит[2].
Источник инвазии — больной энтеробиозом. Яйца вирулентны через 4—6 часов после откладки. Они попадают на предметы, окружающие больного (игрушка, бельё) и разносятся мухами. Заражение происходит при заглатывании яиц с пищей, при вдыхании с пылью. Чрезвычайно важно самозаражение — при расчёсывании зудящего ануса яйца остриц попадают под ногти рук и затем проглатываются.
Инкубационный период составляет 3—6 недель. Наиболее частым симптомом энтеробиоза является зуд в перианальной области. При легкой форме энтеробиоза на протяжении 1—3 суток в ночное время у больного возникает легкий зуд, который затем самопроизвольно исчезает, но через 2—3 недели может появляться вновь в результате ауто- или реинвазии. При наличии в кишечнике больного большого количества остриц зуд становится постоянным, мучительным. Расчёсывание больным перианальной области приводит к ссадинам, вторичной бактериальной инфекции кожи, возникновению дерматитов, что отягощает течение болезни. У некоторых больных возникают кишечные расстройства — боли и урчание в животе, метеоризм, тошнота, рвота, учащённый кашицеобразный стул, иногда с примесью слизи, реже с примесью крови, тенезмы. Помимо этого у пациента возможен скрежет зубами во сне.[3]
При тяжёлом, длительном течении инвазии возникают острицами и вторичной бактериальной инфекцией; энтеробиозный эндометрит и раздражение тазовой брюшины в результате миграции самок остриц через половые пути; пиодермия, сфинктерит, редко — парапроктит.
Для диагностики используют соскоб с перианальных складок (желательно — трёхкратный, ежедневно или через день). Ранее соскоб производили ваткой, смоченной в глицерине, рано утром до подмывания и дефекации. Теперь для этого используют прозрачную липкую ленту.
Важным элементом лечения, помимо приёма антигельминтных препаратов (пирантел, вермокс, мебендазол, альбендазол, вормил, пирвиний памоат, пиперазин), являются гигиенические мероприятия: тщательное мытьё рук после каждого посещения туалета, коротко постриженные ногти, частая смена белья, стирка белья в горячей воде и проглаживание всех вещей горячим утюгом, воздержание от расчёсывания зудящих мест и в случае зуда — вымыть анус с мылом. В квартире нужно произвести влажную уборку. Гигиенический режим при энтеробиозе следует соблюдать 2—3 недели, при котором следует использовать ватные тампоны или цинковую мазь для анального отверстия, трусы с бедренными резинками для исключения рассеивания яиц энтеробиоза. Если в семье болен один человек — то лечение необходимо всем, а если в детском коллективе — то лечат всех детей и персонал. Повторный курс через 12 дней.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ БМЭ, 1986, p. 215.
- ↑ Жжение после дефекации в заднем проходе: причины (рус.). ponostop.ru. Дата обращения 18 октября 2018.
Энтеробиоз (острицы) у взрослых: причины, симптомы и лечение
Пятнадцать процентов населения планеты заражены паразитами. Наиболее распространенный вид заражения – энтеробиоз. Провоцирует развитие заболевания паразитарный микроорганизм, имеющий латинское название Enterobius vermicularis. Это мелкий глист семейства оксиурид. Они выглядят как круглый червь длиной не более 12 мм. Различают мужские и женские особи. Женские длиннее и имеют прямой хвост, у мужских хвост спиралевидной формы. Яйцо острицы покрыто плотной оболочкой. Размер яйца достигает 0,4 мм.
Процесс заражения
Цикл жизни остриц не превышает 60 дней. После попадания в организм начинается инкубационный период, длящийся две недели. Яйца вермикулярис попадают в желудок, где под воздействием желудочных кислот разрушается оболочка и в виде личинок проникают в тонкий кишечник, потом попадают в толстый кишечник, где вырастают до взрослой особи и происходит спаривание разнополых червей. Самец сразу гибнет, а самка с помощью везикул присасывается к внутренней поверхности кишечника. Происходит созревание потомства и через месяц нематода, попадая в перианальную зону, откладывает яйцо в складках кожи анального отверстия.
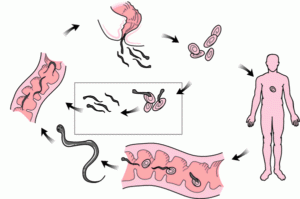

После этого начинает проявляться основной симптом энтеробиоза – ночной зуд. Острицы могут провоцировать развитие заболеваний ЖКТ, почек, мочеполовой системы. Если не проводить лечение и профилактику, наступает повторная инвазия.
Причины заражения
Основным разносчиком паразитов является человек. При почесывании больной загоняет под ногти яйца остриц и через тактильные контакты передает их другим людям и оставляет на различных поверхностях. Также заражение происходит другими путями:
- Некачественно вымытые руки – распространенная причина заражения.
- Через домашних животных, на шерсть которых попали яйца гельминтов.
- Насекомые также могут распространять паразитов.
- Недостаточно обработанные продукты.
- Некачественная обработка постельного белья после зараженного человека.
- Можно заразиться в бассейне или открытом водоеме.
Исследования доказали, что помимо фекально-орального, заражение происходит ретроградным способом, при нахождении яиц паразитов в анальной зоне свыше шести часов.


Энтеробиоз в организме
Больше всего риску заразиться подвержены дети, посещающие дошкольные учреждения. У взрослых возможность инфицирования значительно ниже. Опасны последствия несвоевременного лечения паразитов.
Симптомы заражения
Признаки попадания остриц в организм начинают проявляться через пятнадцать дней после заражения. Находящийся в кишечнике паразит питается его содержимым и кровью, выделяет отходы жизнедеятельности, при накоплении которых происходит интоксикация организма. Из-за этого появляются симптомы:
- Боли спазматического характера в брюшной полости.
- Раздражение кожного покрова в районе анального отверстия.
- Боли и воспаления в мочеполовой системе.
- Нарушение аппетита.
- Проблемы в работе ЖКТ.
- Нарушения в работе нервной системы (бессонница, раздражительность, головные боли, рассеянность).
- Скрип зубами.
Выраженность симптомов зависит от фазы протекания заражения. Острая стадия наступает при первичном поражении острицами. Для нее характерными признаками являются учащенные позывы к дефекации, болезненные ощущения в животе. Если не производить лечение, наступает хроническая стадия, на фоне которой наступают различные воспалительные процессы. Снижается уровень иммунитета, появляются признаки дефицита железа в крови, общая нехватка витаминов влияет на состояние кожи. У женщин паразиты способны поражать репродуктивную систему.

Глистная инвазия
Классификация по коду МКБ 10
Согласно Международной классификации болезней заражению, вызванному острицами, присвоен код В80. Код МКБ10 проставляется в больничном листе и помогает получить полную электронную информацию о причинах, симптоматике и способу лечения от паразитов.
Не стоит принимать препараты без консультации со специалистом, так как лекарства от энтеробиоза высокотоксичные и при неправильном употреблении могут представлять опасность для здоровья.
Диагностика
При появлении признаков заражения паразитами следует обратиться в лечебное учреждение. Врач проводит опрос больного, чтобы выявить признаки заболевания, на какой стадии находится заражение, круг зараженных лиц. После составления анамнеза проводят проверку наличия червей в кале. При хронической форме заражения невооруженным глазом видны мелкие черви, имеющие белый цвет.
Должна проводиться лабораторная диагностика энтеробиоза. Наиболее эффективными методами служат:
- Соскоб на энтеробиоз, проводящийся ватной палочкой, покрытой раствором соды или глицерина. Проводится три раза с разрывом по времени 7 дней.
- Метод Грэхема. Получение отпечатка с перианальной зоны с помощью липкой ленты. Проводится два раза с интервалом 10 дней. Такой вид анализа имеет точность 93%.
Для точного определения заражения обследование проводится не менее пяти раз.
Наличие заражения покажет анализ крови из-за превышения эозинофилов.
Лечение
Прежде чем начать лечение медикаментозными средствами, убедитесь в отсутствии аллергических реакций на компоненты препаратов. Чтобы вылечить энтеробиоз, назначают комплекс препаратов: лекарства, помогающие вывести паразитов из кишечника, препараты, уничтожающие возбудитель болезни, противоаллергенные средства.
Антиглистные препараты включают в состав токсичные вещества, поэтому принимать их без назначения врача-паразитолога не желательно. После проведения всех исследований специалист поставит диагноз и назначит подходящие лекарства.
Декарис. Эффективное средство, действующее против глистов, имеет иммуномодулирующий эффект. Левамизола гидрохлорид разрушает и парализует червей, помогает их выходу наружу. Принимается один раз в дозировке 2,5 мг на 1 кг веса.
Пирантел. Препарат, применяющийся при глистной инвазии несколькими видами паразитов. Прерывает механизм передачи нервно-мышечных импульсов у гельминтов, черви обездвиживаются и выходят наружу. Лекарство производят в виде суспензии и таблеток. Доза препарата рассчитывается персонально для каждого человека:10 мг умножить на вес тела. Побочные эффекты: тошнота, нарушение сна, расстройство ЖКТ. Противопоказания: болезни печени, почек, детский возраст до 3-х лет, аллергическая реакция на компоненты препарата, беременность на ранних сроках.
Пиперазин. Эффективен на ранней стадии заражения и при повторном инфицировании паразитами. Курс длится несколько недель по пять дней с перерывом 7 дней. Препарат нельзя принимать при наличии заболеваний ЦНС и почек, употребление не должно являться причиной возникновения аллергии. В случае возникновения реакции прекратите прием таблеток. Пиперазин относится к препаратам, разрешенным к применению при беременности, если польза от приема превышает вред, наносимый плоду.


Альбендазол. Препятствует процессу питания паразитов, в результате чего гельминт погибает и выводится из организма. Препарат принимают во время еды один раз. Повторно пить через 21 день. Лекарство противопоказано беременным и при грудном вскармливании, детям младше 2-х лет. При энтеробиозе взрослый человек должен принять 400 мг препарата.
Мебендазол. Имеет схожее действие с альбендазолом. При заражении острицами применяют 2 раза с разницей две недели. Передозировка препарата сможет вызывать: анемию, спазмы в животе, головокружение, рвоту.
Вормил. Выпускается в виде жевательных таблеток. Имеет ряд противопоказаний: нарушение речи; головная боль; тошнота; нарушение координации; появление галлюцинаций, обмороки.
Немозол. Препарат быстрого действия. В течение двух дней уничтожает вредоносные микроорганизмы и помогает избавиться от остриц.
Лечение народными средствами
Тройчатка Хильды Кларк – комплекс из трав помогает избавлению от остриц и применяется в течение двух трех месяцев:
- Спиртовая настойка из зеленой кожуры грецкого ореха. Пятнадцать корок смешивают с 0,5 л водки и оставляют в темном месте на месяц. Начинают прием с одной капли на стакан воды и за шесть дней доводят дозу до двух чайных ложек. Употребляется однократно перед едой.
- Порошок из гвоздики в дозе 0,5 г. за раз. Первые три дня лечение принимается один раз, последующие семь дней два раза, с десятого дня три раза в сутки до конца терапии.
- Полынь употребляется по полчайной ложки. После начала приема каждые три дня увеличиваем количество приемов на один и доводим до семи раз за сутки.
Применять такой комплекс нельзя при наличии у человека заболеваний ЖКТ.
Отвар из чеснока помогает лечить энтеробиоз. В 250 мл теплого молока добавить раздавленный зубчик чеснока. Подогреть и кипятить в течение минуты. Остуженный и процеженный отвар принимают раз в сутки натощак. Курс терапии две недели.
Препарат из лимонов и морской соли. Отжать сок из лимона и влить в стакан воды и добавить десертную ложку морской пищевой соли. Принимать 3 дня перед едой.
Наравне с отварами и настоями для лечения энтеробиоза применяют клизму, которая помогает вывести острицы из организма. Составы для наполнения клизм:
- Проварить 20 минут две маленьких ложки полыни, настоять час. Клизма ставится на ночь.
- 1 столовую ложку пижмы залить стаканом кипящей воды.
- Натереть на терке три дольки чесноки и столько же лука. Добавить 4 ч.л. прокипяченной воды, через 20 минут отжать через марлю и ввести в раствор 10 мл лимонного сока. В смесь добавить литр воды. Применять такую клизму нельзя, если есть заболевание кишечника.
Симптомы заражения остриц сходны с признаками проявления других болезней, поэтому при появлении одного из них обратитесь к врачу, и пройдите комплексное обследование организма. Чтобы исключить риск повторного появления паразитов, проводите профилактику заражения гельминтами.
что это, причины, симптомы, лечение и профилактика
Энтеробиоз — наиболее распространенная глистная инвазия в мире, возбудителем которой являются острицы. Согласно статистике, этим видом гельминтоза на сегодняшний день страдают многие дети и взрослые. Как минимум, каждый 4 человек лично сталкивался с энтеробиозом.
[list h3 h4]Заболевание вызывается острицами, мелкими паразитами, проживающих в кишечнике больного человека. Острица — это нематода или говоря простым языком, круглый червь белого цвета, форма тела гельминта — веретенообразная. Впервые про энтеробиоз вермикулярис люди узнали в XVII веке, именно тогда врачи столкнулись с наличием червей в кишечнике человека.
Паразиты данного типа вызывают постоянный зуд в области анального отверстия. При энтеробиозе половозрелые самки выбираются наружу чтобы отложить яйца, именно их кладка и вызывает раздражение на коже и в складках. При отсутствии должной гигиены, кладки яиц могут быть причиной появления вторичных инфекций (при поражении целостности кожного покрова).
Содержание статьи
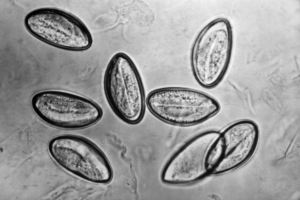
Как выглядят острицы и их яйца
Взрослая самка острицы может достигать 12 мм в длину, а самец вырастает всего лишь до 5 мм. Преобладание размеров самки острицы связано с тем, что ей необходимо вырабатывать как можно больше яиц для продолжения рода. Различить самку и самца острицы по внешним параметрам довольно легко, помимо размеров, у самки более острый хвост, тогда как самец обладает крючковидным туповато-закрученным хвостиком.
Взрослые гельминты закрепляются на стенках кишечника благодаря своим присоскам, они высасывают полезные вещества и перерабатывают их в токсичные отходы, которые выходят через анальное отверстие гельминта. Если не проводить лечение энтеробиоза, то паразиты могут присутствовать в организме больного годами. Хотя сами острицы с момента попадания в кишечник живут не более 2-3 недель.

Самка имеет развитую половую систему, в которую входит пара яичников, матка и вагина, которая заканчивается вульвой. В вагине имеется специальное мышечное кольцо, которое сдавливает отверстие, не позволяя яйцам выйти наружу в кишечнике. Что касается половой системы самца, то она представлена лишь в виде семенника, на котором имеется длинная спикула. Для оплодотворения, самка и самец должны объединиться в пару на какое-то время, после чего самцы покидают кишечник больного энтеробиозом самостоятельно, вместе с каловыми массами. Самки же еще какое-то время остаются в кишечнике, но в ночное время суток они выходят наружу на кладку яиц, после чего также погибают, засыхая острица превращается в маленький комочек без формы.
Самка, выползая наружу через сфинктер прямой кишки, старается добраться до складок. Ей необходимо, чтобы для созревания яиц поддерживалась определенная температура. В зависимости от пола больного, глист может выбрать ту или иную зону для кладки:
- у мужчин при энтеробиозе зачастую яйца паразитов находятся в области мошонки;
- у женщин в складках половых губ.
Естественно, все это вызывает сильное раздражение, так как острицы выделяют специальную жидкость для крепления яиц, что в свою очередь при неаккуратном расчесывания участка кожи может привести к повреждению и вторичным инфекциям. Не раз врачам удавалось находить остриц даже внутри половых органов. Кроме того, при движении остриц по телу человека, возникает неприятное ощущение во сне, что приводит к непроизвольному расчесыванию кожи и попаданию яиц под ногти.
Яйца острицы обладают продолговатой формой, они довольно мелкие, обычно это 20-50 мкм или чуть больше, одна из сторон обладает небольшой плоскостью. Оболочка у яиц остриц гладкая и не имеет цвета, довольно тонкая, поэтому они могут быть легко уничтожены горячей водой или же при простой глажке утюгом.
В каких органах обитают острицы?
При энтеробиозе глисты находятся исключительно в нижнем отделе кишечника, им необходимо не только паразитировать, но и выводить на свет свое потомство, поэтому они располагаются поближе к анальному отверстию. Как правило, самцы не наносят вреда, они лишь оплодотворяют самку и выходят вместе с калом, тогда как самки долгое время питаются содержимым кишечника. По последним данным ученых, количество взрослых остриц в организме больного может достигать несколько тысяч единиц.
Энтеробиоз получил широкое распространение во всем мире, развитию остриц не может помешать даже суровый климат, поскольку они живут исключительно в кишечнике человека, а сами яйца на складках кожи готовы к заражению энтеробиозом другого человека уже через пару часов. Для полноценного развития энтеробиоза вполне достаточно одной ночи в теплой постели, а если человек к тому же не соблюдает правила гигиены, то острицы вновь поражают своего хозяина.
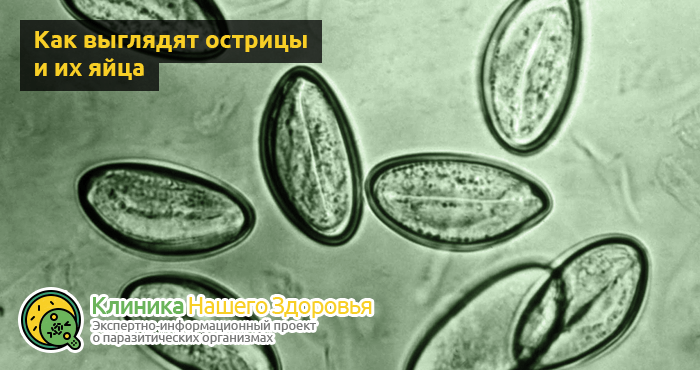
Как происходит заражение энтеробиозом
Доказано, что энтеробиоз — это болезнь, которая передается людям, не следящим за личной гигиеной, именно поэтому ее чаще встречают у маленьких детей, чем у взрослых. Чтобы заразиться, человеку необходимо проглотить зрелые яйца остриц, внутри таких яиц имеются подвижные личинки. Под воздействием желудочного сока оболочка яиц разрушается и всего за пару часов человек уже считается зараженным энтеробиозом, причем первое время без каких-либо симптомом присутствия гельминтов в организме.
Наиболее распространенные пути заражения энтеробиозом:
- продукты питания, которые могли быть заражены как насекомыми, особенно мухами, так и грязными руками;
- постельное и нижнее белье, да и в целом, одежда человека болеющего энтеробиозом всегда содержит большое количество яиц;
- деньги, игрушки, различные предметы быта, а также поручни, ручки на дверях и другие места подобного рода всегда содержат какие-то инфекции, в том числе остриц.
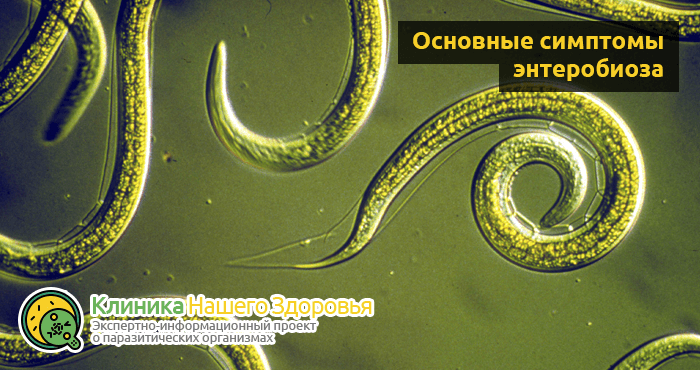
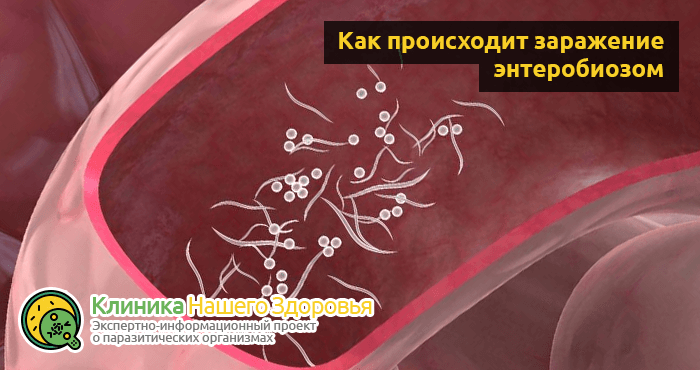
Основные симптомы — как выявить остриц у больного человека
В силу того, что энтеробиоз занимает первое место в списке наиболее распространенных гельминтозных заболеваний, знать симптомы энтеробиоза рекомендуется каждому человеку. Только так вы сможете своевременно определить остриц в организме взрослого или ребенка.
- У больного энтеробиозом человека, в 90% всех случаев присутствует зуд в области анального отверстия, а также на ближайших участках кожи. В процессе кладки, острица крепит яйца к коже при помощи специальной жидкости, что и является причиной зуда. Это самый главный признак энтеробиоза.
- При большом количестве остриц, в случае обострения энтеробиоз, появляются сильные боли в животе. Дополнительно у больного возникает ощущение тошноты, может появиться жидкий стул в утренние периоды. В целом, такие признаки энтеробиоза возникают не так часто, и быстро проходят после приема лекарств.
- У больного появляются головокружения, а также снижается уровень памяти, человек становится забывчивым. У детей при энтеробиозе может возникать капризность и плаксивость, ребенок быстро устает, он не может проходить обучение по школьной программе.
- В тяжелых случаях, когда заражение происходит многократно в течение долгих месяцев, у больного развивается аппендицит или проктит. У женщин, особенно у маленьких девочек, зачастую происходит сильное воспаление половых органов.
- Возникают аллергические реакции, зачастую это обычные кожные высыпания по всему телу, но со временем они проявляются все сильнее, а кожа зудит. Зуд приводит к расчесыванию участков кожи и присоединению вторичной инфекции, что лишь осложняет энтеробиоз. Также может появиться бронхиальная астма и конъюнктивит.

Диагностика энтеробиоза в клинике
Основными методами диагностики энтеробиоза считается:
- соскоб или мазок кожи, предположительно необходимо делать забор материала около ануса. В некоторых случаях рекомендуется взять ватный тампон, и прикрепить его около анального отверстия, чтобы утром сдать на анализ;
- сдача кала для анализа на энтеробиоз. Обнаружить яйца остриц можно только в свежих каловых массах, поэтому сдачу кала необходимо проводить как можно быстрее после похода в туалет.
Важно заметить, что помимо вышеперечисленных методов диагностики можно использовать анализ крови на энтеробиоз, однако здесь могут быть ложные результаты. Наиболее эффективно выявлять остриц применяя анализ кала или же соскоб. Сдача анализов происходит несколько раз, на протяжении пары недель.
Последствия энтеробиоза
Если не проводить лечение и не избавляться от остриц, то со временем энтеробиоз может привести к весьма неприятным последствиям, особенно у детей и женщин. Дети имеют более слабый иммунитет, поэтому им тяжелее справиться с интоксикацией организма, в итоге у них замедляется физический рост и умственное развитие, у ребенка появляется апатия, нежелание развиваться и общаться со сверстниками.
У девочек и женщин при развитии энтеробиоза и большом количестве остриц возникают воспалительные заболевания маточных труб и мочевыводящих путей, нередко поражаются почки, что в итоге приводит к серьезным женским болезням, а это может сказаться на всем здоровье, вплоть до развития бесплодия.
Энтеробиоз также может вызывать ряд проблем с ЖКТ, возможно появление гастрита, развитие воспаления желчевыводящих путей, может появиться аппендицит. Интоксикация организма плохо сказывается на нервной системе, хотя конечно острицы не могут вызывать галлюцинации и сильные страхи, но они этому явно способствуют.

Лечение энтеробиоза: препараты и методы
Как эффективно устранить энтеробиоз? Такое лечение возможно только благодаря современным лекарственным препаратам. Кто-то из родителей может сказать, что лечение серьезными антигельминтными средствами небезопасно для маленьких детей. В таком случае рекомендуется использовать народные средства при энтеробиозе, плюс обязательно соблюдать строгие гигиенические процедуры.
Чаще мыть руки, обязательно стирать белье и одежду и гладить ее раскаленным утюгом. Помните, что острицы не могут жить дольше 2-3 недель в организме человека, а яйца погибают при высоких температурах. Но перед таким лечением обязательно нужно проконсультироваться с врачом, потому что иные гельминты, если они есть у ребенка, могут начать мигрировать из кишечника в другие органы, что вызовет еще более опасные осложнения.
Для устранения остриц и лечения энтеробиоза подходят следующие препараты:
- Пирантел в таблетках для взрослых или в виде суспензии для маленьких детей.
- Вермокс — таблетки принимают один раз, они весьма эффективны, но перед приемом обязательно нужно прочесть инструкцию и проконсультироваться с врачом.
- Немозол может быть как в таблетках, так и в виде суспензии, его ни в коем случае нельзя применять маленьким детям и беременным женщинам, дозировка подбирается при энтеробиозе исключительно лечащим врачом.
- Альбендозол обеспечивает эффективное лечение детей, выпускается в виде суспензии, но может вызывать некоторые побочные эффекты.
Внимание. Помните, что если у одного из членов семьи обнаружены острицы, то высока вероятность, что все домашние болеют этим видом паразитов. Лишь в редких случаях, у взрослых может быть хороший иммунитет, чтобы противостоять острицам и их развитию в организме.

Профилактические меры — как не заразиться энтеробиозом
- Тщательно мойте руки перед каждым приемом пищи, обязательно мыть руки после игры с животными, пересчета денег или по приходу домой;
- Отучитесь сами и ругайте детей, если они грызут ногти или огрубевшую кожу вокруг них. Никогда не берите в рот грязные вещи и предметы, например ручки или карандаши. Этим часто грешат дети, когда изучают окружающий мир;
- Чаще стирайте постельное и нижнее белье, желательно в горячей воде, а после сушки обязательно проглаживайте белье утюгом;
- Принимайте утренний душ, приучите к этому своих детей.
Энтеробиоз у детей — причины, симптомы, диагностика и лечение

Энтеробиоз у детей — это гельмитозное заболевание, вызываемое круглыми червями – острицами. Энтеробиоз у детей проявляется выраженным перианальным зудом (особенно по ночам), болями в животе, отсутствием аппетита, тошнотой, расстройством стула, раздражительностью, нарушением сна, аллергическими реакциями, потерей массы тела, задержкой роста и развития. Для микроскопического обнаружения яиц остриц у детей производится соскоб или отпечаток с перианальных складок на энтеробиоз. Лечение энтеробиоза включает проведение дегельминтизации детей с повторным паразитологическим обследованием, соблюдение личной гигиены.
Общие сведения
Энтеробиоз у детей – глистная инвазия, обусловленная паразитированием в кишечнике ребенка нематод Enterobius vermicularis (остриц). Энтеробиоз и аскаридоз занимают ведущее место в структуре гельминтозов у детей: на их долю приходится 91% и 8% случаев соответственно. Среди инвазированных острицами преобладают дети в возрасте от 5 до 14 лет. По имеющимся в педиатрии эпидемиологическим данным, энтеробиозом страдает 20% детей дошкольного возраста и 50-90% школьников. Энтеробиоз у детей является повсеместно распространенной паразитарной инфекцией. В настоящее время не вызывает сомнения тот факт, что энтеробиоз способствуют более частому возникновению целого ряда соматических заболеваний у детей и обострению хронической патологии.
Энтеробиоз у детей
Причины
Энтеробиоз принадлежит к антропонозным кишечным гельминтозам у детей, вызываемым мелкими круглыми червями (нематодами) рода Enterobius vermicularus (остриц), семейства Oxyuridae. Взрослые самки остриц имеют длину 5–10 мм, самцы – 3 мм. Форма гельминтов веретенообразная, цвет — молочно-белый; концевой отдел тела самок заострен, что и послужило названию червей – острицы.
Взрослые гельминты паразитируют в нижних отделах тонкой и толстой кишке, прикрепляясь к стенке кишечника с помощью головных везикул. Для откладывания яиц самки остриц перемещаются в прямую кишку и, выползая наружу, откладывают яйца в области заднего прохода, после чего погибают. Продолжительность жизни особи острицы составляет 1-2 месяца. Численность одновременно паразитирующих в кишечнике остриц при энтеробиозе у детей может достигать от нескольких десятков до нескольких тысяч.
Отложенные яйца уже через 4-6 часов дозревают и становятся заразными (инвазионными). Они попадают на нательное и постельное белье ребенка, под ногти при расчесах зудящих мест, на игрушки и посуду, откуда могут вновь заноситься в рот, вызывая повторную аутоинвазию. В кишечнике из яиц выходят личинки, которые затем превращаются в половозрелые особи и откладывают яйца, поддерживая длительное течение энтеробиоза. Вне организма хозяина возбудители энтеробиоза у детей могут оставаться жизнеспособными до 25 суток.
Резервуаром и источником заражения служат дети и взрослые, больные энтеробиозом; фекально-оральный механизм передачи реализуется пищевым и бытовым путями. От момента заражения до развития симптоматики энтеробиоза у детей проходит 12-14 дней. Дети, страдающие глистной инвазией, могут заразить не только себя, но и других детей, поэтому распространенность энтеробиоза особенно высока в детских коллективах. Этому способствует:
- пренебрежение правилами гигиены;
- привычки детей сосать пальцы, грызть ногти, брать в рот игрушки;
- несоблюдение санитарных норм в детских учреждениях и дома и пр.
Патогенез
Патогенное воздействие на организм оказывают как личинки, так и взрослые особи остриц. Попадая в кишечник, личинки начинают вырабатывать протеолитические ферменты, гиалуронидазу, различные биологически активные вещества, вызывающие активацию системы комплемента, выделение простагландинов и воспалительные реакции окружающих тканей.
Превращаясь во взрослых особей, возбудители энтеробиоза у детей оказывают механическое воздействие на слизистую оболочку кишечника, обусловленное фиксацией и движением паразитов. Следствием раздражения хемо- и механорецепторов илеоцекальной области служит рефлекторное нарушение секреторной и моторной функции ЖКТ, что клинически может провоцировать развитие у детей гастрита, гастродуоденита, энтерита. Механическое раздражение стенки кишки нередко приводит к образованию точечных кровоизлияний, эрозий, микронекрозов, образованию воспалительных инфильтратов и гранулем.
Одним из звеньев патогенеза энтеробиоза у детей является нарушение нормального микробного пейзажа кишечника и развитие дисбактериоза, который, в свою очередь, увеличивает восприимчивость детей к кишечным инфекциям. Продукты жизнедеятельности остриц способствуют сенсибилизации организма и формированию аллергических реакций. Доказано, что острицы оказывают иммуносупрессивное действие, подавляя формирование поствакцинального иммунитета. В частности, даже трехкратная вакцинация против дифтерии не позволяет добиться достаточного для защиты от инфекции титра антител у детей, страдающих энтеробиозом.
Симптомы энтеробиоза у детей
Выраженность клинической симптоматики энтеробиоза у детей зависит от степени инвазии, длительности течения гельминтоза, индивидуальных реакций и возраста ребенка.
Ведущей жалобой ребенка, страдающего энтеробиозом, служит анальный зуд, более выраженный вечером и в ночное время. Зуд обусловлен миграцией самок в прямую кишку для откладывания яиц и сохраняется 2-3 дня; затем стихает и повторяется через 3-4 недели в следующем цикле инфекции. При массивной инвазии зуд в области ануса может беспокоить ребенка практически постоянно. При осмотре перианальной области выявляется покраснение, местное раздражение и расчесы кожи, иногда – экзема и мокнущий дерматит. Постоянный и интенсивный зуд, сопровождающий течение энтеробиоза у детей, приводит к нарушениям сна, бруксизму, ночному недержанию мочи, мастурбации.
Не менее частым проявлением энтеробиоза у детей служит абдоминальный синдром. Боль в животе, как правило, носит преходящий схваткообразный характер, локализуется в параумбиликальной зоне или правой подвздошной области. Иногда болевой синдром при энтеробиозе у детей выражен настолько интенсивно, что требует проведения дифференциальной диагностики с хирургической патологией. В случае проникновения в червеобразный отросток, острицы могут становиться причиной острого аппендицита у детей.
Дисфункция пищеварительного тракта при энтеробиозе у детей характеризуется снижением аппетита, неустойчивым стулом (чередованием периодов запора и жидкого стула), тенезмами, вздутием живота, тошнотой, регургитацией и рвотой. Нарушение процесса всасывания пищевых веществ сопровождается потерей массы тела, задержкой роста и развития ребенка.
Типичными проявлениями аллергических реакций при энтеробиозе у детей служат атопический дерматит, аллергический конъюнктивит, бронхиальная астма. Вследствие иммунологической недостаточности дети, страдающие энтеробиозом, относятся к категории длительно и часто болеющих. Со стороны нервной системы отмечается раздражительность, эмоциональная лабильность, головная боль, быстрая утомляемость, снижение памяти и неустойчивость внимания, задержка психического развития.
Осложнения
Диагностика
В зависимости от выраженности ведущих проявлений, дети, страдающие энтеробиозом, могут становиться пациентами педиатра, детского гастроэнтеролога, детского аллерголога-иммунолога, детского хирурга, и, наконец, детского инфекциониста. В ряде случаев родители самостоятельно обнаруживают остриц на складках кожи вокруг анального отверстия или в фекалиях ребенка.
Диагноз энтеробиоза у детей легко подтверждается на основании эпидемиологических данных, клинических признаков и лабораторных исследований. Клинический анализ крови при энтеробиозе у детей характеризуется стойкой эозинофилией.
Скрининговым методом выявления яиц остриц служит отпечаток или соскоб на энтеробиоз с перианальных складок. Материал получают в утренние часы до подмывания ребенка с помощью липкой ленты или ватной палочки. Для достоверности диагностики соскоб/отпечаток повторяют трижды с интервалом 2-3 дня, что повышает точность выявления энтеробиоза у детей до 90%. При исследовании копрограммы яйца остриц обнаруживаются редко.
Дифференциальную диагностику энтеробиоза у детей необходимо проводить с аллергическим дерматитом, чесоткой, микозами.
Лечение энтеробиоза у детей
Основным условием успешного излечения ребенка от энтеробиоза является тщательное соблюдение личной гигиены: ежедневная смена нательного и постельного белья детям, туалет половых органов, дезинфекция игрушек и помещений, короткое остригание ногтей и др.
Из лекарственных средств, используемых для терапии энтеробиоза у детей, наиболее часто используются препараты следующих фармакологических групп:
- производные тетрагидропиримидина (пирантел)
- производные карбаматбензимидазола (карбендацим, мебендазол).
Они воздействуют как на зрелые особи остриц, так и на личинки и яйца. При выявлении энтеробиоза у ребенка, проведение дегельминтизации необходимо всем членам семьи.
Для вымывания остриц из нижних отделов толстой кишки показаны вечерние очистительные клизмы с добавлением пищевой соды. С целью предупреждения расползания остриц, на ночь рекомендуется закладывать в область заднего прохода ребенка ватный тампон, смазанный вазелиновым маслом. Все контактные дети в организованном коллективе, который посещает больной ребенок, должны быть обследованы на энтеробиоз.
Через две недели после дегельминтизации детей трехкратно обследуют на энтеробиоз с интервалом 1–2 дня. При отрицательных анализах ребенок считается излеченным. В случае сохранения признаков инвазии необходимо повторить прием препарата в той же дозе.
Прогноз и профилактика
Как правило, медикаментозное лечение энтеробиоза и соблюдение гигиенических мероприятий позволяет избавить детей от остриц. Однако при сохранении контактов с источником заражения возможна повторная глистная инвазия.
Поскольку энтеробиоз считается болезнью грязных рук, профилактика заключается в привитии детям навыков гигиены с раннего возраста. Следует коротко остригать ребенку ногти; приучать мыть руки после туалета, перед едой, после прогулки; утром и вечером подмывать ребенка; ежедневно менять нательное белье; запрещать сосать пальцы и грызть ногти. Профилактическому обследованию на энтеробиоз подлежат дети, посещающие ДОУ; младшие школьники; пациенты детских стационаров; дети, посещающие плавательные бассейны и другие категории. Перед проведением профилактической вакцинации также целесообразно обследовать детей на энтеробиоз.
Энтеробиоз (острицы): лечение и гигиенические мероприятия
Энтеробиоз (острицы): лечение и гигиенические мероприятия
Довольно распространенное гельминтное заболевание (особенно у детей)
Основной симптом энтеробиоза:
зуд в области анального отверстия (чаще всего вечером, в ночное время, или ранним утром)
Симптомы при заражении энтеробиозом (остриц) легкой степени:
У людей, зараженных небольшим количеством остриц, явных признаков болезни может и не быть. Но чаще все-таки появляются те или иные признаки болезни. При легкой форме энтеробиоза вечером при отходе ко сну у больного возникает умеренный зуд в области вокруг заднего прохода. Зуд держится 1-3 дня и затем самопроизвольно исчезает, но через 2-3 недели часто проявляется вновь. Такая периодичность в возникновении зуда связана со сменой поколений остриц, которая происходит в результате повторного заражения. Самки, отложив яйца, погибают.
Симптомы при заражении энтеробиозом (острицы) средней и тяжелой степени тяжести:
При наличии в кишечнике больного большого количества остриц и при массивном повторном заражении зуд становится постоянным и очень мучительным. Расчесывание больным окружности заднего прохода приводит к появлению ссадин, присоединению вторичной бактериальной инфекции кожи, возникновению дерматитов. Все это отягощает течение болезни. В некоторых случаях на передний план выступают кишечные расстройства, для которых характерны учащенный кашицеобразный стул, иногда с примесью слизи, боли в промежности.
Диагностика энтеробиоза (остриц):
Хотя наиболее характерный признак энтеробиоза – зуд в области анального отверстия, необходимо помнить, что такой зуд наблюдается и при ряде других болезней – проктите, геморрое, раке кишечника, лимфогранулематозе, половом трихомониазе, поражении печени и почек, кандидозе, диабете, нейродермите и др. Поэтому четко определиться с диагнозом «энтеробиоз» можно лишь при обнаружении у больного яиц остриц или самих глистов.
Острицы откладывают яйца преимущественно в области вокруг анального отверстия, очень редко в кишечнике. Поэтому в кале обнаружить их обычно не удается. Значительно легче найти яйца остриц при рассматривании под микроскопом соскоба с кожи, окружающей анальное отверстие. Соскоб делают небольшим шпателем, смоченным в 1% растворе едкого натрия или 50% растворе глицерина, или прозрачной липкой лентой (с помощью липкой ленты можно проводить самодиагностику). Яйца остриц нередко удается обнаружить в соскобах из-под ногтей. Взрослых подвижных самок можно увидеть на поверхности свежего кала больного.
Лечение энтеробиоза (остриц):
1. Препараты широкого спектра действия:
Действующее вещество Мебендазол:
Торговые названия: Вермокс, Вермакар, Веро-Мебендазол, Вормин, Мебекс, Мебендазол, Телмокс 100
Кроме энтеробиоза помогают от:
- аскаридоз;
- анкилостомидоз;
- стронгилоидоз;
- трихоцефалез;
- трихинеллез;
- тениоз;
- эхинококкоз;
- альвеококкоз;
- капилляриоз;
- гнатостомоз;
- смешанные гельминтозы.
Особенности применения Мебендазола:
При энтеробиозе взрослым и детям старше 10лет назначают 100 мг (1 табл.) препарата однократно. Детям от 2 до 10 лет назначается в дозе 25-50мг однократно. Для предупреждения повторной инвазии прием препарата повторяют через 2 и 4 недели в той же дозе.
При применении мебендазола не требуется соблюдение диеты, назначение слабительных средств.
Детям до 1 года мебендазол следует назначать только в том случае, если глистная инвазия оказывает серьезное отрицательное влияние на процесс питания и физическое развитие.
Действующее вещество Альбендазол
Торговые названия: (Немозол, Гелмадол, Вормил)
Кроме энтеробиоза помогают от:
- Нейроцистицеркоз, вызванный личиночной формой свиного цепня (Taenia solium).
- Эхинококкоз печени, легких, брюшины, вызванный личиночной формой собачьего ленточного червя (Echinococcus granulosus).
- Нематодозы: аскаридоз, трихоцефалез, анкилостомидоз, стронгилоидоз, описторхоз, лямблиоз, микроспоридиоз.
- Смешанные гельминтозы.
Особенности применения Альбендазола:
Внутрь, после еды, таблетки не разжевывают, запивают водой. Применение слабительных лекарственных средств и специальная диета не требуются.
Дозировка при энтеробиозе: дети до 2 лет 200мг однократно (дозировка может меняться врачом в зависимости от веса и степени тяжести заражения), дети старше 2 лет и взрослые — 400мг однократно
Женщинам детородного возраста перед началом лечения проводится тест на отсутствие беременности. Во время терапии обязательна надежная контрацепция.
2. Препараты узкого спектра действия:
Действующее вещество Пирантел
Торговые названия: Гельминтокс, Комбантрин, Немоцид, Пирантел, Пирантел-Фарма
Кроме энтеробиоза помогают от:
- аскаридоз;
- анкилостомидоз.
Особенности применения Пирантела
Пирантел можно принимать в любое время суток, без предварительного приема слабительных, необязательно натощак.
При лечении энтеробиоза препарат назначают однократно из расчета 10-12.5 мг/кг массы тела. Взрослым и детям старше 12 лет — 750 мг, при массе тела более 75 кг — 1 г. Детям от 6 мес до 2 лет — 125 мг, 2-6 лет — 250 мг, 6-12 лет — 500 мг.
Для профилактики повторного заражения рекомендуется повторить прием препарата через 3 недели.
Действующее вещество Пиперазина адипат
Торговое наименование: Пиперазин
Кроме энтеробиоза помогают от:
Особенности применения Пиперазина:
При энтеробиозе препарат принимают за 1 ч до или через 0.5-1 ч после еды в следующих дозах:
- Возраст пациента: Взрослые 1.5-2 г
Дети:
- Возраст пациента: дети: 13-15 лет разовая доза 1.5 г
- Возраст пациента: дети: 9-12 лет разовая доза 1 г
- Возраст пациента: дети: 6-8 лет разовая доза 750 мг
- Возраст пациента: дети: 4-5 лет разовая доза 500 мг
- Возраст пациента: дети: 2-3 года разовая доза 300 мг
- Возраст пациента: дети: до 1 года разовая доза 200 мг
При энтеробиозе применяют в течение 5 дней подряд, проводят 1-3 цикла лечения с 7-дневным перерывом. В перерывах между циклами рекомендуется назначать на ночь клизму (для удаления остриц из прямой кишки): взрослым — из 4-5 стаканов воды, детям — из 1-3 стаканов воды (с добавлением натрия гидрокарбоната по 1/2 чайной ложки на стакан воды).
Особенности лечения энтеробиоза (остриц)
Помните, что пролечиться лекарственными препаратами от остриц — это не гарантия полного излечения. Главное не допустить повторного заражения — что происходит очень легко. При условии соблюдения строгих гигиенических мероприятий от энторобиоза легкой степени тяжести можно излечиться и без применения лекарственных препаратов (это возможно, так как жизнь остриц длится не очень долго — около месяца, самки отложившие яйца — погибают).
Дополнительные лечебные мероприятия:
При тяжелых формах энтеробиоза противоглистное лечение следует сочетать с применением лекарственных средств, действие которых направленно на устранение осложнений.
Против зуда больным рекомендуется принимать внутрь антигистаминные препараты (лоратадин, цитиризин и др.) в возрастных дозировках.
Если зуд нестерпим — помогает вечерняя клизма: взрослым – 4-5, детям 1-3 стакана воды, прибавляя на каждый стакан половину чайной ложки соды (при этом из нижнего отдела толстого кишечника вымываются самки остриц, готовые к откладыванию яиц, что предупреждает возникновение зуда вокруг анального отверстия, расчесы и загрязнение тела, одежды и постельного белья больного яйцами паразитов).
Для того что бы после массовой гибели гельминтов не произошел токсикоз организма продуктами распада гельминтов, можно принимать энтеросорбенты (через 12 часов-сутки после приема противогельминтных препаратов — в зависимости от скорости выведения препаратов из организма: нельзя принимать одновременно противогельминтные препараты и энтеросорбенты — это может привести к тому что препарат так же всосется и не подействует).
Гигиенические мероприятия:
- должны проводиться всеми членами семьи (после лекарственной терапии, проводимой так же всем членам семьи)
- сроки проведения — 2-3 недели
Что необходимо делать:
- обстричь длинные ногти (что бы исключить накопление под ними яиц остриц)
- тщательно мыть руки антибактериальным мылом (особенно под ногтями) утром, после туалета, перед приемом пищи
- не расчесывать зудящие места
- в течение всего срока гигиенических мероприятий больной должен спать в плотно прилегающих к телу трусах (уменьшается возможность расчесов), детям на ночь можно одевать на руки перчатки (пространства под ногтями не загрязняются)
- нательное и пастельное белье необходимо кипятить и проглаживать утюгом (особое внимание уделить швам)
- необходимо проведение ежедневной влажной уборки (для снижения количества пыли, в которой могут находиться яйца гельминтов)
Чем качественнее вы проводите гигиенические мероприятия — тем вероятнее полное излечение от энторобиоза. / sitemap-index.xml




















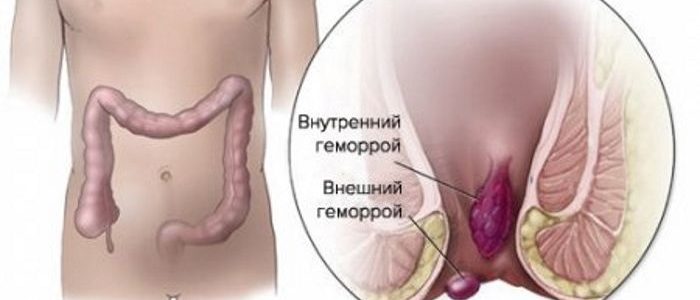
 Возможные последствия геморроя.
Возможные последствия геморроя.
 Стадии геморроя
Стадии геморроя Обильные кровопотери при геморрое, могут спровоцировать анемию. Кровавые сгустки оповещают о начальной стадии тромбозного процесса. Вообще ректальные кровотечения должны быть первым поводом обращения за помощью, так как помимо геморроя могут сигнализировать о симптомах злокачественных новообразований.
Обильные кровопотери при геморрое, могут спровоцировать анемию. Кровавые сгустки оповещают о начальной стадии тромбозного процесса. Вообще ректальные кровотечения должны быть первым поводом обращения за помощью, так как помимо геморроя могут сигнализировать о симптомах злокачественных новообразований.

 Склерозирующая терапия
Склерозирующая терапия
 Интенсивность симптома зависит от того, насколько сильно запущено заболевание.
Интенсивность симптома зависит от того, насколько сильно запущено заболевание. Если такие выделения становятся интенсивными, то симптом должен серьезно насторожить человека.
Если такие выделения становятся интенсивными, то симптом должен серьезно насторожить человека. Наружной форме заболевания часто сопутствует метеоризм.
Наружной форме заболевания часто сопутствует метеоризм. На фоне развившейся анемии человек может страдать головокружениями.
На фоне развившейся анемии человек может страдать головокружениями. Уже при первых дискомфортных ощущениях человек должен показаться профильному доктору.
Уже при первых дискомфортных ощущениях человек должен показаться профильному доктору.














 Загрузка…
Загрузка…












 Несмотря на относительную простоту операции, большинство больных с ужасом воспринимают информацию врача о необходимости прокола пазух. Многие пациенты, услышав «приговор», начинают поиски других, не столь кровожадных врачей, которые согласятся продолжить консервативное лечение. На самом деле пункция, или прокол гайморовой пазухи — методика, принятая во всем мире.
Несмотря на относительную простоту операции, большинство больных с ужасом воспринимают информацию врача о необходимости прокола пазух. Многие пациенты, услышав «приговор», начинают поиски других, не столь кровожадных врачей, которые согласятся продолжить консервативное лечение. На самом деле пункция, или прокол гайморовой пазухи — методика, принятая во всем мире. Мы не будем вводить читателей в заблуждение, убеждая, что делать прокол приятно. Конечно, пункция — методика не самая безобидная, поэтому и применяется она только в крайних случаях, когда другие виды помощи исчерпаны. Давайте рассмотрим прокол подробно и узнаем, больно ли делать прокол при гайморите и какие ощущения могут возникать во время операции.
Мы не будем вводить читателей в заблуждение, убеждая, что делать прокол приятно. Конечно, пункция — методика не самая безобидная, поэтому и применяется она только в крайних случаях, когда другие виды помощи исчерпаны. Давайте рассмотрим прокол подробно и узнаем, больно ли делать прокол при гайморите и какие ощущения могут возникать во время операции.
 Костная ткань обладает огромными возможностями восстановления. Ее клетки — остеобласты — регулярно синтезируют костный матрикс, а при повреждении костей они активируются и работают еще эффективнее. Поэтому вскоре после прокола стенки гайморовой пазухи от дополнительного отверстия остаются лишь воспоминания.
Костная ткань обладает огромными возможностями восстановления. Ее клетки — остеобласты — регулярно синтезируют костный матрикс, а при повреждении костей они активируются и работают еще эффективнее. Поэтому вскоре после прокола стенки гайморовой пазухи от дополнительного отверстия остаются лишь воспоминания. Похоже, этот слух распространился из-за того, что некоторые больные вынуждены периодически проводить пункцию гайморовых пазух. Однако такая тенденция вовсе не связана с «привыканием» к проколу. Разве может организм «привыкнуть» и адаптироваться к хирургическому вмешательству? Прокол при гайморите — это лишь «искусственное отверстие», которое позволяет избавиться от застоявшегося гнойного секрета. После зарастания костной ткани гайморова пазуха приобретает практически первоначальный вид.
Похоже, этот слух распространился из-за того, что некоторые больные вынуждены периодически проводить пункцию гайморовых пазух. Однако такая тенденция вовсе не связана с «привыканием» к проколу. Разве может организм «привыкнуть» и адаптироваться к хирургическому вмешательству? Прокол при гайморите — это лишь «искусственное отверстие», которое позволяет избавиться от застоявшегося гнойного секрета. После зарастания костной ткани гайморова пазуха приобретает практически первоначальный вид.









 Рейтинг статьи
Рейтинг статьи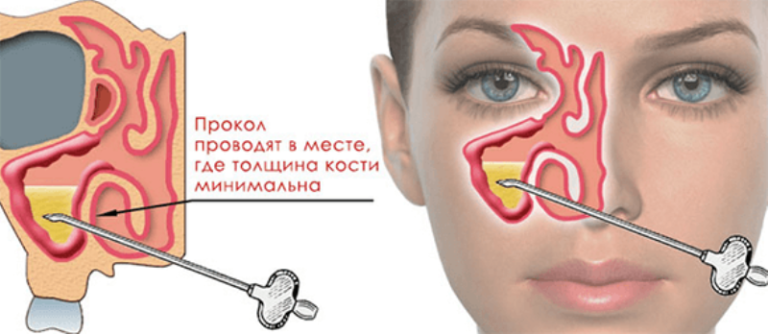




 Загрузка …
Загрузка …

 Инкубационный период длится от 1 до 12 дней. После его окончания проявляются симптомы аденовирусной инфекции. Они могут выражаться следующими признаками, в зависимости от формы болезни:
Инкубационный период длится от 1 до 12 дней. После его окончания проявляются симптомы аденовирусной инфекции. Они могут выражаться следующими признаками, в зависимости от формы болезни: К ОРВИ могут присоединиться и бактериальные инфекции, поскольку организм ребенка слишком ослаблен. Это приводит к развитию пневмонии или бронхита. Аденовирусная инфекция у детей до года может привести к развитию отита или отека среднего уха.
К ОРВИ могут присоединиться и бактериальные инфекции, поскольку организм ребенка слишком ослаблен. Это приводит к развитию пневмонии или бронхита. Аденовирусная инфекция у детей до года может привести к развитию отита или отека среднего уха. Клинические признаки позволяют педиатру распознать аденовирусную инфекцию. Вспомогательные способы диагностики помогут подтвердить правильность диагноза.
Клинические признаки позволяют педиатру распознать аденовирусную инфекцию. Вспомогательные способы диагностики помогут подтвердить правильность диагноза.


 Аденовирусная инфекция — заболевание из группы ОРВИ, вызванное аденовирусом и характеризующееся развитием ринофарингита, ларинготрахеобронхита, конъюнктивита, лимфаденопатии, диспепсического синдрома. В общей структуре острых респираторных инфекций аденовирусная инфекция составляет около 20%. Наиболее чувствительны к аденовирусам продемонстрированы дети от 6 месяцев до 3 лет. Считается, что в дошкольном возрасте почти все дети страдают одним или несколькими эпизодами аденовирусной инфекции.Спорадические случаи аденовирусных инфекций бывают круглогодично; в холодное время года заболеваемость носит характер эпидемических вспышек. Пристальное внимание к аденовирусной инфекции приковано к инфекционным заболеваниям, педиатрии, оториноларингологии, офтальмологии.
Аденовирусная инфекция — заболевание из группы ОРВИ, вызванное аденовирусом и характеризующееся развитием ринофарингита, ларинготрахеобронхита, конъюнктивита, лимфаденопатии, диспепсического синдрома. В общей структуре острых респираторных инфекций аденовирусная инфекция составляет около 20%. Наиболее чувствительны к аденовирусам продемонстрированы дети от 6 месяцев до 3 лет. Считается, что в дошкольном возрасте почти все дети страдают одним или несколькими эпизодами аденовирусной инфекции.Спорадические случаи аденовирусных инфекций бывают круглогодично; в холодное время года заболеваемость носит характер эпидемических вспышек. Пристальное внимание к аденовирусной инфекции приковано к инфекционным заболеваниям, педиатрии, оториноларингологии, офтальмологии. Инкубационный период для аденовирусной инфекции длится 2-12 дней (обычно 5-7 дней), после чего следует симптоматический период с постоянным появлением симптомов. Ранними признаками являются повышение температуры тела до 38-39 ° С и умеренно выраженные симптомы интоксикации (вялость, плохой аппетит, боль в мышцах и суставах). Одновременно с лихорадкой происходят катаральные изменения в верхних дыхательных путях.Появляются серозные выделения из носа, которые затем становятся слизисто-гнойными; затрудненное носовое дыхание. При умеренном покраснении и припухлости слизистой оболочки задней стенки глотки, на миндалинах указывают беловатый налет. При аденовирусной инфекции возникает реакция подчелюстных и шейных лимфатических узлов. В случае ларинготрахеобронхита наблюдаются хрипота, сухой лающий кашель, возможная одышка, развитие ларингоспазма.
Инкубационный период для аденовирусной инфекции длится 2-12 дней (обычно 5-7 дней), после чего следует симптоматический период с постоянным появлением симптомов. Ранними признаками являются повышение температуры тела до 38-39 ° С и умеренно выраженные симптомы интоксикации (вялость, плохой аппетит, боль в мышцах и суставах). Одновременно с лихорадкой происходят катаральные изменения в верхних дыхательных путях.Появляются серозные выделения из носа, которые затем становятся слизисто-гнойными; затрудненное носовое дыхание. При умеренном покраснении и припухлости слизистой оболочки задней стенки глотки, на миндалинах указывают беловатый налет. При аденовирусной инфекции возникает реакция подчелюстных и шейных лимфатических узлов. В случае ларинготрахеобронхита наблюдаются хрипота, сухой лающий кашель, возможная одышка, развитие ларингоспазма. Для того, чтобы определить мигрень, её причины и симптомы, важно провести различия между такими заболеваниями, как тензионная головная боль, кластерная головная боль и пульсирующие головные боли – мигренозные. Различия, прежде всего, заключаются в интенсивности боли, месте проявления (локализация боли в области затылка, лба, висков, в глазах…) и частоте возникновения приступов.
Для того, чтобы определить мигрень, её причины и симптомы, важно провести различия между такими заболеваниями, как тензионная головная боль, кластерная головная боль и пульсирующие головные боли – мигренозные. Различия, прежде всего, заключаются в интенсивности боли, месте проявления (локализация боли в области затылка, лба, висков, в глазах…) и частоте возникновения приступов. Причины мигрени не известны в полной мере. Но, тот факт, что заболевание чаще встречается в семьях, позволяет выдвинуть предположение, указывающее на генетическую причину.
Причины мигрени не известны в полной мере. Но, тот факт, что заболевание чаще встречается в семьях, позволяет выдвинуть предположение, указывающее на генетическую причину. Предвестником мигрени является усталость, чувство депрессии, апатия, раздражительность или даже чрезмерно хорошее настроение. Часто затрагиваются глаза: в глазах мигреника возникают ослепительные огни, искры, может произойти расстройство видения – т.н., аура.
Предвестником мигрени является усталость, чувство депрессии, апатия, раздражительность или даже чрезмерно хорошее настроение. Часто затрагиваются глаза: в глазах мигреника возникают ослепительные огни, искры, может произойти расстройство видения – т.н., аура.
 В случае, если вследствие медицинского осмотра устанавливается диагноз мигрени, проводится неврологическое обследование, направленное на исключение заболеваний других органов, способных вызвать головные боли. Может проводиться офтальмологическое, стоматологическое обследование, а также КТ или МРТ кровеносных сосудов.
В случае, если вследствие медицинского осмотра устанавливается диагноз мигрени, проводится неврологическое обследование, направленное на исключение заболеваний других органов, способных вызвать головные боли. Может проводиться офтальмологическое, стоматологическое обследование, а также КТ или МРТ кровеносных сосудов. Популярные сегодня методики лечения мигрени, которые предлагает целитель Орис, некоторые хвалят, некоторые – поддают критике. Учитывая тот факт, что при таком лечении, ни сам Орис, ни никто другой, не даёт человеку никаких гарантий того, что терапия будет эффективной (или, по меньшей мере, не навредит!), слепо следовать «лечебным» методам, отвергая терапевтические способы официальной медицины, категорически не рекомендуется! В крайнем случае, можно в целях релаксации посмотреть видео-ролик «Мои контакты с внеземлянами и духовными учителями», который своим последователям предлагает тот же Орис…
Популярные сегодня методики лечения мигрени, которые предлагает целитель Орис, некоторые хвалят, некоторые – поддают критике. Учитывая тот факт, что при таком лечении, ни сам Орис, ни никто другой, не даёт человеку никаких гарантий того, что терапия будет эффективной (или, по меньшей мере, не навредит!), слепо следовать «лечебным» методам, отвергая терапевтические способы официальной медицины, категорически не рекомендуется! В крайнем случае, можно в целях релаксации посмотреть видео-ролик «Мои контакты с внеземлянами и духовными учителями», который своим последователям предлагает тот же Орис… Есть два типа препаратов, используемых при лечении мигрени – профилактические лекарства и препараты, облегчающие сам приступ. Прерывание приступа эффективно и безопасно в самом начале, профилактическая терапия назначается при заболевании, характерном рецидивами. Среди используемых препаратов наиболее распространены следующие:
Есть два типа препаратов, используемых при лечении мигрени – профилактические лекарства и препараты, облегчающие сам приступ. Прерывание приступа эффективно и безопасно в самом начале, профилактическая терапия назначается при заболевании, характерном рецидивами. Среди используемых препаратов наиболее распространены следующие: Прежде всего, необходимо определить пусковые механизмы заболевания. Записывайте в дневник продукты питания, изменения погоды, менструальный цикл и другие факторы, которые связаны с возникновением приступов.
Прежде всего, необходимо определить пусковые механизмы заболевания. Записывайте в дневник продукты питания, изменения погоды, менструальный цикл и другие факторы, которые связаны с возникновением приступов.














 Специалисты-учёные, изучающие пищеварительную систему человека, уже давно доказали вред сигареты, выкуренной после приёма пищи. После еды курение приносит непоправимый ущерб не только желудку, но и остальным органам системы пищеварения. Вы спросите, как это возможно? Дым от сигареты, проникая в лёгкие и дыхательные пути, путешествует дальше, проникая в желудок. Стоит отметить, что повреждения, наносимые табачным дымом, можно увидеть почти на всех органах курильщика.
Специалисты-учёные, изучающие пищеварительную систему человека, уже давно доказали вред сигареты, выкуренной после приёма пищи. После еды курение приносит непоправимый ущерб не только желудку, но и остальным органам системы пищеварения. Вы спросите, как это возможно? Дым от сигареты, проникая в лёгкие и дыхательные пути, путешествует дальше, проникая в желудок. Стоит отметить, что повреждения, наносимые табачным дымом, можно увидеть почти на всех органах курильщика.










 Специалисты-учёные, изучающие пищеварительную систему человека, уже давно доказали вред сигареты, выкуренной после приёма пищи. После еды курение приносит непоправимый ущерб не только желудку, но и остальным органам системы пищеварения. Вы спросите, как это возможно? Дым от сигареты, проникая в лёгкие и дыхательные пути, путешествует дальше, проникая в желудок. Стоит отметить, что повреждения, наносимые табачным дымом, можно увидеть почти на всех органах курильщика.
Специалисты-учёные, изучающие пищеварительную систему человека, уже давно доказали вред сигареты, выкуренной после приёма пищи. После еды курение приносит непоправимый ущерб не только желудку, но и остальным органам системы пищеварения. Вы спросите, как это возможно? Дым от сигареты, проникая в лёгкие и дыхательные пути, путешествует дальше, проникая в желудок. Стоит отметить, что повреждения, наносимые табачным дымом, можно увидеть почти на всех органах курильщика.




 Почти все курящие люди в некоторых ситуациях замечают обострение желания закурить сигарету. В частности, обычно очень хочется покурить после плотного приема пищи или даже перекуса с чашкой кофе. Кофеин, как и алкоголь, является особенно сильным стимулом для этой желания употребить табачное изделие. Однако такая привычка наряду с курением на голодный желудок наносит большой вред всему организму.
Почти все курящие люди в некоторых ситуациях замечают обострение желания закурить сигарету. В частности, обычно очень хочется покурить после плотного приема пищи или даже перекуса с чашкой кофе. Кофеин, как и алкоголь, является особенно сильным стимулом для этой желания употребить табачное изделие. Однако такая привычка наряду с курением на голодный желудок наносит большой вред всему организму. В действительности, отходы от выкуренной сигареты оказывают на желудочно-кишечный тракт действие, подобное просроченному кефиру или испорченному мясу – организм, получивший большую дозу токсинов, спешит избавиться от них путем опорожнения кишечника.
В действительности, отходы от выкуренной сигареты оказывают на желудочно-кишечный тракт действие, подобное просроченному кефиру или испорченному мясу – организм, получивший большую дозу токсинов, спешит избавиться от них путем опорожнения кишечника.
 Респираторно-синцитиальная инфекция «оккупирует» бронхи и бронхиолы. Признаки – астматические приступы с нехваткой воздуха, затруднение выдоха, хрипы в легких.
Респираторно-синцитиальная инфекция «оккупирует» бронхи и бронхиолы. Признаки – астматические приступы с нехваткой воздуха, затруднение выдоха, хрипы в легких.