норма и отклонение. Мазок на флору :: SYL.ru
Женщинам, в отличие от мужчин, приходится чаще посещать врача, который занимается лечением мочеполовой системы. Так, во время беременности будущая мама должна регулярно ходить к гинекологу и сдавать некоторые анализы. При приеме на работу или в учебное заведение теперь тоже требуют заключение гинеколога. В данной статье речь пойдет о том, что такое лейкоциты в мазке. Норма содержания данных телец также будет указана далее. Вы узнаете, зачем сдается мазок на флору и как проходит данная процедура.
Мазок из влагалища
Данный анализ сдается при каждом визите к доктору. Стоит отметить, что исследование проводится довольно просто и быстро, но тем не менее оно может сказать многое о состоянии женской половой системы. Именно поэтому гинекологи в первую очередь назначают данный анализ.
Как сдается мазок на флору?
Как минимум три раза сдается мазок при беременности (норма лейкоцитов будет указана далее). Если же есть какие-либо отклонения и требуется лечение, то повторный анализ всегда берется через несколько недель после курса терапии лекарственными препаратами.
Сдается анализ очень просто. Женщине предлагают расположиться на гинекологическом кресле и расслабиться. Доктор вводит во влагалище зеркало и берет материал из шейки матки, со стенок влагалища и из уретры. При расшифровке результата обязательно учитывается место, откуда был собран материал.
Сроки исследования и полученные данные
Мазок на флору исследуется довольно быстро. Уже в течение одного или двух рабочих дней вам будут предоставлены результаты. Помните, что расшифровать их должен именно врач. Наверняка женщина самостоятельно не сможет понять все данные и правильно интерпретировать заключение.
Обычно в результате всегда указываются названия исследуемых элементов и полученное значение. Так, обязательно устанавливается количество лейкоцитов и состояние эпителия. Анализ изучает наличие или отсутствие кокков и возбудителей трихомониаза.
Дальнейшие исследования являются более детальными. Они проводятся лишь при необходимости.

Лейкоциты в мазке: норма
После получения результата можно с уверенностью сделать вывод о состоянии половой системы женщины. При проведении расшифровки обязательно нужно учитывать день цикла, наличие беременности и простудных заболеваний. Итак, какая норма лейкоцитов в мазке у представительниц слабого пола?
Обычно количество белых телец в поле зрения не должно превышать 10. Так, если в анализе написано, что обнаружены единичные лейкоциты, мазок — «норма». У женщин, которые только что закончили менструировать, количество данных клеток может быть несколько больше. В этом случае оно не превышает 25 единиц в поле зрения. Эти данные тоже считаются абсолютно нормальными. Однако стоит заранее предупредить врача о недавней менструации.
У будущих мам уровень белых телец может быть тоже повышен. Если вы ждете ребенка и сдали мазок на флору, лейкоциты норма допускает в количестве не более 30 единиц в поле зрения. Это касается всех участков, с которых был собран материал.
При наличии вирусного или бактериального заболевания уровень белых телец может несколько повышаться. При этом чем острее протекает инфекция, тем выше будет полученное значение. Именно поэтому медики не рекомендуют сдавать мазок на флору во время болезни. Если же другого выхода нет, то нужно предупредить врача об имеющейся патологии.
Степень чистоты влагалища
После получения результата можно предварительно сделать некоторое заключение. Чаще всего врачи подразделяют представительниц слабого пола по степени чистоты влагалища. Данная классификация напрямую зависит от количества лейкоцитов и других примесей. Итак, если обнаружены лейкоциты в мазке, норма это или патология?
Степень первая
В данном случае результатом анализа являются следующие данные. Лейкоциты обнаруживаются в количестве нескольких единиц в поле зрения. Микрофлора представлена полезными бактериями. Отсутствуют кокки, патологическая слизь и трихомонады. В заключении будет указано: анализ мазка (лейкоциты) – «норма».
Степень вторая
Тут также имеются единичные клетки белых телец в поле зрения. Однако полезная микрофлора представлена наравне с кокками и дрожжевыми грибами. Обычно при отсутствии жалоб на зуд и необычные выделения женщину признают абсолютно здоровой. Однако если есть неприятные симптомы, то требуется незначительное лечение. Если такая микрофлора обнаружена у будущей мамы, то ей назначается терапия и без определенных симптомов.
Степень третья
В этом случае результатом анализа могут быть следующие данные: количество лейкоцитов превышает норму (более 30 клеток в поле зрения), присутствуют кокки, дрожжи и другие болезнетворные микроорганизмы. Такой результат всегда признается отклонением от нормы. Женщине назначается лечение.
Степень четвертая
Это самая последняя ступень. В таком анализе присутствует большое число лейкоцитов. Полезная микрофлора истощена, выявляются болезнетворные бактерии и микроорганизмы. При получении такого результата необходима дополнительная диагностика, после которой женщине назначается соответствующее лечение.
Лейкоциты в мазке: отклонения
Если вы сдали мазок на флору и в нем были обнаружены лейкоциты в большом количестве, то это является отклонением. В данном случае женщине назначается ряд дополнительных анализов. При этом обязательно учитывать наличие постоянного полового партнера и способ предохранения. Если представительница прекрасного пола не «дружит» с таким средством защиты, как презервативы, то есть вероятность присоединения инфекции, которая передается при половом контакте.

Так, при повышении уровня лейкоцитов рекомендуется сдать развернутый анализ на флору, провести исследование на наличие половых заболеваний, а также сделать бактериальный посев. После получения результатов можно говорить о диагнозе и назначать лечение. Чем же может быть вызвано повышение уровня лейкоцитов в мазке?
- Бактериальными инфекциями, полученными при половом контакте (микоплазма, трихомонады, хламидии, гонорея, сифилис и другие).
- Воспалительным процессом во влагалище на фоне снижения иммунитета (при простудных заболеваниях, во время беременности и так далее).
- Болезнями матки и придатков (эндометрит, сальпингит, аднексит).
- Снижением уровня полезных бактерий на фоне размножения кокков и грибов (молочница, гарднереллез и так далее).
- Развитием опухолей доброкачественного или злокачественного характера.
Заключение
Теперь вам известно, что такое лейкоциты в мазке. Норма всегда указывается на бланке с результатом анализа. При отклонении от нее стоит как можно быстрее посетить врача и провести соответствующее лечение. В противном случае вы можете получить серьезные осложнения. Сдавайте анализы вовремя и будьте здоровы!
www.syl.ru
Расшифровка мазка на флору — повышение, снижение, симптомы, болезни, лаборатории
Плоский эпителий
Обнаружен не больше 10 в поле зрения – В норме плоский эпителий присутствует в мазке, так как эти клетки постоянно обновляются и слущиваются.
Обнаружен в большом количестве, больше 10 в поле зрения – Увеличение количества эпителиальных клеток в мазке является признаком воспалительного процесса во влагалище.
Не обнаружен – При отсутствии эпителия в мазке влагалища и шейки матки можно предположить нарушения гормонального фона женщины, недостаточное количество эстрогенов. Это является также косвенным признаком атрофии слизистой влагалища.
Лейкоциты во влагалище
0-10 в поле зрения – В норме допускается присутствие единичных лейкоцитов во влагалище и на поверхности шейки.
Лейкоциты больше 15 в поле зрения, эпителий больше 10 – увеличение числа лейкоцитов, большое количество эпителия указывает на наличие воспалительного процесса во влагалище.
Лейкоциты в цервикальном канале
До 30 в поле зрения – В канале шейки матки наличие лейкоцитов в количестве, не превышающем 30 клеток является нормой.
Лейкоциты больше 30 в поле зрения, призматический эпителий больше 10 – Увеличение числа лейкоцитов и эпителия является признаком воспаления в цервикальном канале.
Золотистый стафилококк, кокки
Не обнаружен – В норме отсутствие посторонней флоры является признаком высокой степени чистоты влагалища.
Обнаружены меньше 10 в поле зрения – единичное количество посторонних условно-патогенных микроорганизмов допустимо в норме, если при этом отсутствуют признаки воспаления.
Обнаружены больше 15 в поле зрения, все поле зрения, лейкоциты выше 15 в поле зрения – Наличие большого количества кокков, лейкоцитов, клеток воспаления (ключевых клеток) является лабораторным показателем гнойного воспаления во влагалище или цервикальном канале.
Палочки (Додерлейна)
Не обнаружены, кокки, гонококки, трихомонады, грибы, лейкоциты больше 15 – отсутствие палочек является признаком тяжелого нарушения состояния влагалища, выраженного воспаления, с вытеснением патогенной флорой лактобактерий влагалища.
Обнаружены в небольшом количестве, кокки, гонококки, трихомонады, грибы, лейкоциты больше 15 – Недостаточное количество палочек является признаком тяжелого нарушения состояния влагалища, выраженного воспаления, с вытеснением патогенной флорой лактобактерий влагалища.
95% всех бактерий – Естественную микрофлору влагалища на 95% и более в норме составляют палочки.
Атипичные клетки
Не обнаружены – Норма
Обнаружены, лейкоциты выше 15 в п.з. – Атипичные клетки, ключевые клетки, являются склеенными между собой клетками эпителия и мелкой палочки – гарднереллы. Наличие этих клеток говорит о гардренеллезе – бактериальном вагинозе. Обычно наличие большого количества гарднерелл проявляется неприятным запахом из влагалища, похожего на запах подпорченной рыбы.
Кандида
Не обнаружены – Дрожжевые грибы не должны присутствовать в нормальной микрофлоре влагалища.
Обнаружены кандида выше 104 КоЕ/мл, лейкоциты больше 15 в п.з., плоский эпителий больше 10в п.з. – Присутствие дрожжеподобных грибков является проявлением кандидоза (молочницы), или сопутствующим лабораторным показателем при воспалительных процессах во влагалище. Кандиды обнаруживаются как условно-патогенная флора, и часто сопровождают вирусные инфекции шейки и влагалища, ЗППП.
Трихомонада
Не обнаружен – норма
Обнаружен – Трихомонады, обнаруженные в мазке в любом количестве, являются лабораторным подтверждением трихомониаза. Необходимо специфическое лечение препаратами, в том числе и полового партнера.
Гонококк
Не обнаружен – норма
Обнаружен – Гонококки, обнаруженные в мазке в любом количестве, являются лабораторным подтверждением гонореи. Необходимо лечение антибактериальными препаратами, в том числе и полового партнера.
Кишечная палочка
Не обнаружена – во влагалище кишечной палочки в норме быть не должно
Обнаружена, лейкоциты больше 15 в п.з. – Кишечная палочка во влагалище может быть компонентом условно-патогенной флоры, и попадать во влагалище из кишечника. При наличии большого количества лейкоцитов, и отсутствии других инфекций, кишечная палочка в мазке считается возбудителем воспалительного процесса.
Обнаружена в единичном количестве – Кишечная палочка во влагалище может быть компонентом условно-патогенной флоры, и попадать во влагалище из кишечника. При отсутствии жалоб никакого лечения не требуется
www.obozrevatel.com
Лейкоциты в мазке — норма у женщин, таблица. Причины повышенного содержания, расшифровка анализа
Мазок (бактериоскопия) – это вид анализа, при котором изучают состав выделений со слизистых оболочек влагалища, шейки матки и уретры. Взятие мазка – быстрая и безболезненная процедура. Полученные выделения исследуют на наличие лейкоцитов в лаборатории с помощью микроскопа.
Подробное описание норм результатов мазка у женщин можно найти в специальной таблице. В зависимости от дня менструального цикла, возраста и состояния здоровья женщины показатели нормы будут отличаться.
Содержание записи:
В каких случаях назначается мазок
Направить на анализ может только гинеколог или уролог.
Основные причины для взятия мазка:
- выделения из влагалища, обладающие нетипичным цветом, запахом и консистенцией;
- жжение, рези и зуд во влагалище;
- болезненные ощущения при мочеиспускании;
- раздражение и покраснение кожи на половых органах;
- прием антибиотиков в течение 10 дней и дольше;
- планирование беременности;
- подозрение наличия половой инфекции.
Женщинам, ведущим регулярную половую жизнь, рекомендуется раз в год превентивно сдавать анализы. Микрофлора влагалища – идеальная среда для развития воспалительных процессов, а регулярный осмотр поможет обнаружить и вовремя вылечить заболевание, если оно появится.
Подготовка к анализу
Сбор выделений похож на обычный осмотр у гинеколога. Для этого нужен шпатель и гинекологическое зеркальце. Шпатель – тонкая пластмассовая палочка, один конец которой чуть расширен. Врач вводит его во влагалище и проводит кончиком шпателя по шейке матки аккуратным смахивающим движением. Взятые таким образом выделения он наносит на специальное стеклышко.
Из влагалища выделения собирают на марлевый тампон, а мазок из уретры берут с помощью бактериологической петли. Узнать, в норме ли количество лейкоцитов в мазке, женщины могут с помощью специальной таблицы результатов, размещенной в интернете, или спросить у своего гинеколога. Чтобы получить корректные результаты, к анализам нужно подготовиться.
Мазок не сдают во время месячных. Желательно сдавать анализы за 2-3 дня до начала или после окончания месячных, а не в середине цикла. Это позволит получить более точные результаты.
Также нельзя:
- вступать в половой контакт за 2 дня до анализа;
- использовать свечи, лубрикант и крем за 1 день до анализа;
- спринцеваться за 1 день до анализа;
- подмываться перед приемом с применением моющих средств;
- посещать туалет за 3 часа до сдачи анализа.
Какие анализы могут выявить повышенное количество лейкоцитов
Обнаружить повышенное количество лейкоцитов могут 3 вида анализа.
На состав микрофлоры
При подозрении на мочеполовую инфекцию гинеколог назначает анализ на состав микрофлоры. В него входят эпителиальные клетки и условно-патогенные бактерии – возбудители заболеваний. В норме бактерии отсутствуют или присутствуют в количестве 1-2 единиц.
На степень чистоты
Чистота влагалища – условное понятие.
В зависимости от количества и состава микрофлоры, выделяют 4 степени чистоты:
- Полное отсутствие патогенной флоры и лейкоцитов;
- Нормальное количество лейкоцитов и незначительное наличие микрофлоры;
- Уровень лейкоцитов повышен, наличествуют патогенные бактерии, для уточнения диагноза требуются повторные анализы;
- Все показатели повышены, бифидобактерии, способные нормализовать состояние влагалища, отсутствуют, пациентке требуется экстренное лечение.
Онкоцитология
Онкоцитологическое исследование позволяет на ранних этапах обнаружить в эпителии шейки матки и влагалища предраковые клетки. Врачи настоятельно рекомендуют всем женщинам по достижению 18 лет, независимо от состояния здоровья и образа жизни, раз в год сдавать анализ на онкоцитологию.
Расшифровка результатов анализа
Анализы позволяют обнаружить бактерии и лейкоциты в мазке. Норма у женщин (таблица нормальных показателей приведена ниже), разнится в зависимости от места взятия анализа, возраста и активности половой жизни.
 При получении результатов анализов на проверку нормы лейкоцитов в мазке у женщин, важно ознакомиться с таблицей нормальных показателей.
При получении результатов анализов на проверку нормы лейкоцитов в мазке у женщин, важно ознакомиться с таблицей нормальных показателей.В составе выделений могут обнаружиться:
- Лактобациллы. Их присутствие во влагалище – норма. Малое количество лактобацилл – симптом бактериального вагиноза;
- Гонококки. В норме отсутствуют, становятся причиной гонореи;
- Кокки. Могут быть грамположительными и грамотрицательными; грамположительные: стафилококк, стрептококк и энтерококк должны присутствовать во влагалище, но их повышенное количество говорит о кальпите;
- Дрожжи. В небольшом количестве постоянно находятся во влагалище, показатель повышается при развитии кандидоза;
- «Ключевые» клетки. Они образуются в результате соединения клетки плоского эпителия и гарднеллы, их наличие означает развитие гарднереллеза или вагиноза;
- Лептотрикс. Бактерия, вызывающая кандидоз, в норме отсутствует;
- Трихомонада. В норме отсутствует, вызывает хламидидоз;
- Кишечная палочка. Допустимо наличие в единичном числе, скопление бактерий кишечной палочки часто говорит о пренебрежении личной гигиеной;
- Плоский эпителий. Низкие показатели обозначают атрофию эпителиального слоя, высокие говорят о наличии воспаления.
Норма лейкоцитов в мазке у женщин
В идеале лейкоциты должны отсутствовать, но такие показатели встречаются крайне редко. Даже у девушек, которые не ведут половую жизнь, могут обнаружиться вирусы и бактерии в мазке.
Таблица
В таблице представлены нормы результатов диагностики лейкоцитов.
| Критерий диагностики | Нормальные показатели | ||
| Влагалище (V) | Шейка матки (C) | Уретра (U) | |
| Количество лейкоцитов | 0-10 | 0-15 | 0-5 |
| Количество лейкоцитов после 50 лет | 0-12 | 0-20 | 0-7 |
Норма перед месячными
У здоровых женщин количество лейкоцитов перед месячными не увеличивается. Только для 1% пациенток характерно повышение уровня лейкоцитов на 2-3 единицы. В период менопаузы показатель в пределах нормы может повышаться до 20 единиц.
Норма после месячных
В норме количество лейкоцитов в мазке у женщин не должно существенно меняться после месячных. Таблица с нормальными показателями – открытый источник информации, ее можно найти в интернете и сверить результаты. Значительное увеличение уровня лейкоцитов может быть связанно с несоблюдением правил личной гигиены.
Если девушка подмывается нерегулярно и пользуется некачественными тампонами, бактерии будут активно размножаться во влагалище и вызовут воспаление.
Норма при беременности
Во время беременности иммунная система женщины подвергается большой нагрузке, и повышение уровня лейкоцитов до 20 единиц считается нормой. Если показатели выше, необходимо срочно пройти курс лечения. Любое воспаление в организме опасно для ребенка, а заболевания половой системы – особенно.
Норма после родов
Во время родов женщина теряет много крови. Это серьезная встряска для организма, к которой он готовится заранее. За несколько дней до родов белые кровяные клетки скапливаются в области матки, и повышенный уровень лейкоцитов в течение 4-5 дней после родов является нормой. Если по истечении 5 дней уровень лейкоцитов не понизился, это свидетельствует о наличии послеродовых осложнений.
Причины повышения лейкоцитов
Повышенный уровень лейкоцитов наблюдается при различных заболеваниях мочеполовой системы, некоторые из них требуют медикаментозного лечения или хирургического вмешательства. Малейшее проявление характерных симптомов – повод обратиться к гинекологу.
Мочеполовая инфекция
Мочеполовыми инфекциями называют цистит и уретрит – воспаление стенок мочевого пузыря и мочеиспускательного канала. Они проявляются частыми позывами, резкими болями при мочеиспускании, повышением температуры. Причины заболеваний – переохлаждение и пренебрежение правилами гигиены.
Около 80% женщин хотя бы раз в жизни болеют циститом, без должного лечения он переходит в хроническую стадию и может стать причиной более серьезных заболеваний.
Молочница
Вагинальный кандидоз или молочница – заболевание, при котором выделения из влагалища приобретают специфическую структуру – становятся уплотненными, похожими на творог. У них неприятный кисловатый запах. Если выделения вовремя не смыть с наружных половых органов, они вызывают зуд и покраснения.
Грибки Кандида присутствуют в микрофлоре влагалища всегда. Кандидоз развивается, когда количество грибков Кандида увеличивается в 3-4 раза. Мазок на лейкоциты позволит не только увидеть возбудитель грибка, но и определить его вид и реакцию на лекарственные препараты.
Аллергический вульвит
При аллергическом вульвите воспаление возникает в результате действия аллергена. Чаще всего им становится некачественное белье и неподходящие средства гигиены.
Вульвит может протекать скрыто, а к его активным проявлениям относятся:
- зуд;
- покраснения и припухлости;
- болевые ощущения;
- сыпь;
- гнойные выделения.
Аллергический вульвит, в первую очередь, заболевание внешних половых органов. Но без должного лечения воспаление может перейти во влагалище. Чтобы узнать, не спровоцировал ли вульвит внутренние воспаления, проводится анализ на количество лейкоцитов.
Трихомониаз
Возбудитель трихомониаза – влагалищная трихомонада. Это вирусное заболевание, которое чаще всего развивается параллельно с другими инфекциями: гонореей и хламидиозом. Трихомониаз передается половым путем, риск заражения при незащищенном контакте превышает 80%.
Заболевание проявляется болью и покраснениями половых органов. Часто появляются нетипичные выделения: пенистые, зеленого или желтого цвета. Трихомониаз нарушает состав микрофлоры влагалища, это приводит к воспалению и увеличению количества лейкоцитов в 2-5 раз.
Скрытые инфекции
Нормальные показатели лейкоцитов легко найти в интернете по соответствующему запросу в виде таблицы. У женщин скрытые инфекции могут повысить норму лейкоцитов в мазке в десятки раз, поэтому важно знать эти нормы и уметь самостоятельно расшифровать результаты. Это позволит пациентке грамотнее подходить к лечению и выполнять рекомендации врача.
Скрытые инфекции протекают бессимптомно и мазок – единственный способ их выявить. С его помощью устанавливают вид возбудителя инфекции и его количество в составе микрофлоры. Иногда заболевание вызывают возбудители разных видов, и в процессе лечения требуется сочетать несколько препаратов.
Вагинит
Вагинитом называется заболевание, при котором слизистая оболочка влагалища подвергается негативному воздействию и реагирует на него воспалением. Его могут вызвать гормональные сбои, прием антибиотиков, влияющих на состав микрофлоры влагалища, заражение вирусом от партнера. При вагините симптомы проявляются хаотично, и часто женщины не обращают на них внимания.
Как и любое воспаление, вагинит опасен осложнениями. Мазок поможет безошибочно определить наличие инфекции и конкретный возбудитель.
Гонорея
Гонорея чаще всего поражает молодых женщин в возрасте от 20 до 35 лет. Это — инфекционное заболевание, передается при половом контакте. Заражение возможно даже при оральном половом контакте, поскольку гонорея поражает все слизистые оболочки организма.
Первые симптомы гонореи – боли внизу живота и желтоватые выделения из влагалища. Но данные последних лет показывают, что все чаще женщины сталкиваются с бессимптомной гонореей. Она поражает внутренние органы и может стать причиной бесплодия. Выявить гонорею в этом случае может только общий мазок и дальнейшие уточняющие диагноз анализы.
Эрозия
Согласно статистике, эрозия возникает у более 50% женщин. Это небольшой красный участок на шейке матки, появляющийся в результате гормонального сбоя. Чтобы диагностировать эрозию, потребуется не только сдать мазок на лейкоциты, но и пройти видеокольпоскопию – исследование с помощью миниатюрной камеры. Эрозия успешно лечится, но без лечения может перейти в онкологическое заболевание.
Герпес
Вирус герпеса распространен повсеместно и поражает около 90% людей. Но большинство из них является носителями – они не болеют сами, но передают вирус своим половым партнерам. Вирус герпеса передается не только при половом контакте, но и при поцелуях, использовании общих средств личной гигиены и посуды.
Герпес проявляется сыпью и покраснениями: на наружных половых органах появляются маленькие пузырьки, наполненные жидкостью. При герпесе уровень лейкоцитов понижается, и это может вывить общий анализ крови. Мазок на лейкоциты нужно сдавать для уточнения диагноза.
Онкология
Основной симптом онкологического заболевания – боль и кровянистые выделения из влагалища. Но они также являются симптомом многих других заболеваний, и мазок необходим для установления верного диагноза.
Медикаментозное лечение
Добиться указанной в таблице нормы лейкоцитов в мазке у большинства женщин без хронических заболеваний получается быстро. Курс антибиотиков может вылечить практически любую мочеполовую инфекцию. Только в особо сложных случаях требуется длительное лечение, состоящее из нескольких курсов.
Для лечения повышенного уровня лейкоцитов применяют:
- Антисептические средства. Их применяют для дезинфекции влагалища и наружных половых органов. Раствор вводят во влагалище и промывают его. Популярные антисептические средства: «Мирамистин» и «Хлоргексидином»;
- Антибиотики. Они назначаются для подавления патогенной микрофлоры. Но, поскольку антибиотик разрушает также и полезную микрофлору, применять его следует осторожно и непродолжительными курсами. К таким антибиотикам относятся: «Фурагин», «Палин», «Азитромицин»;
- Аминогликозиды (антибиотики, назначаемы только в условиях стационара). Это антибиотики усиленного действия. Их можно применять только под постоянным наблюдением специалистов, поскольку они имеют длинный перечень противопоказаний и могут вызывать сильные аллергические реакции;
- Иммуномодуляторы. Они используются как вспомогательное средство, улучшающее работу антибиотиков. Универсальный иммуномодулятор – «Витаферон». Он не вызывает аллергических реакций и способствуют скорейшему восстановлению полезных микроорганизмов;
- Препараты для профилактики дисбактериоза. Это поддерживающие иммунитет препараты, не позволяющие антибиотикам слишком сильно изменять состав микрофлоры влагалища. Чаще всего специалисты рекомендуют «Лактовит».
Народная медицина
Народные методы лечения не могут случить полноценной заменой медикаментам, но часто используются как вспомогательное средство.
Уменьшению уровня лейкоцитов способствует:
- Спринцевание. Чтобы провести спринцевание, потребуется тампон: стерильный бинт, скрученный плотным рулоном. С помощью тампона лечебный раствор вводится во влагалище. В качестве раствора можно использовать отвар ромашки или календулы. Столовую ложку мелко порубленной сухой травы нужно залить 200 мл крутого кипятка, накрыть крышкой и оставить до полного остывания. Готовый отвар процедить. Перед введением внутрь влагалища отвар желательно подогревать до комфортной теплой температуры, чтобы избежать неприятных ощущений;
- Ванны. Лечебная ванна полезна как профилактика заболевания, а в процессе лечения она используется как стимулирующее средство. Для приготовления ванны понадобится 20 г сухих листьев лавра. Их нужно залить стаканом кипятка, процедить и развести отвар в 10 л воды. Вода быстро остынет, но доливать ее нельзя. Это нарушит концентрацию отвара, поэтому такую ванну нужно принимать не дольше 10 минут;
- Отвары для приема внутрь. Получить соответствующий указанному в таблице нормальный уровень лейкоцитов в мазке женщина может с помощью отваров из трав. Хорошо зарекомендовал себя отвар из зверобоя. 1 чайную ложку сухой травы заливают кипятком и настаивают под крышкой 15 минут. Готовый отвар принимают 3 раза в день. Продолжительность курса лечения –10 дней, в случае необходимости повторяется после перерыва в 1 неделю.
Многие заболевания женских половых органов протекают бессимптомно, и регулярная сдача анализов на уровень лейкоцитов – единственный способ выявить их на ранней стадии. Гинекологи рекомендуют проходить полный осмотр минимум 1 раз в год, а при наличии хронических заболеваний – 2 раза в год.
Видео на тему: норма лейкоцитов в мазке у женщин
Норма лейкоцитов в мазке у женщин согласно данным общепринятой таблицы:
Правила взятия и расшифровка анализа мазка у женщин:
healthperfect.ru
Таблица норм лейкоцитов в мазке у женщин и причины повышения
В рамках статьи рассматриваем лейкоциты в мазке,представлена их норма у женщин и таблица. Лейкоциты (белые кровяные тельца) – это разнородная группа клеток, объединённых по признаку наличия ядра и отсутствия цвета. Они реагируют на проникновение инфекционных агентов, помогая организму человека их уничтожать. Забор мазка для исследования является стандартной процедурой для каждой пациентки при визите к гинекологу.
Повышенное количество лейкоцитов в мазке — признак воспалительного процесса, который требует установления причины и подбора адекватных методов лечения. Своевременное выявление заболевания значительно облегчает терапию и улучшает прогноз.
Что такое лейкоциты в мазке у женщин?
Неоднородная популяция белых кровяных телец состоит из 5 типов клеток, которые отличаются по морфологии и функционалу: нейтрофилы, базофилы, моноциты, эозинофилы и базофилы. Следует отметить, что в ходе исследовании биоматериала из влагалища, шейки матки и уретры определяется общее количество белых клеток, а не каждого типа в отдельности. Основной их функционал сводится к защите от инфекционных агентов и реализуется 2 путями:
- фагоцитоз – непосредственное взаимодействие и уничтожение чужеродных микроорганизмов. На первом этапе происходит миграция нейтрофилов, а затем и остальных типов клеток в очаг воспаления. После чего они атакуют чужеродные тельца путём их поглощения и переваривания с последующим выбросом продуктов деградации в окружающую среду. После осуществления процесса фагоцитоза белые тельца отмирают, скопление мёртвых клеток образуют гнойные выделения. Размер доступных для фагоцитоза объектов варьирует от незначительно малых до крупных скоплений клеток;
- стимуляция работы иммунной системы человека заключается в активации выработки антител, которые останавливают процессы размножения патогенных микроорганизмов, а также нейтрализуют их токсины.
Много лейкоцитов в мазке у женщины регистрируется при инфекционном поражении организма. Недостаток метода — невозможность точного определения того, какой из видов лейкоцитов повышен. С этой целью проводится общий анализ крови с расшифровкой лейкоцитарной формулы.
О методе диагностики
Забор биоматериала для исследования осуществляется врачом в специальном гинекологическом кресле при помощи стерильного инструментария. После введения гинекологического зеркала, с задней стенки влагалища (V) берётся биоматериал для исследования при помощи цитощётки, с поверхности шейки матки (С) – шпателем Эйра, а из уретры (U) – ложкой Фолькмана.
Определение уровня лейкоцитов осуществляется методом микроскопии. В лаборатории под микроскопом исследуется окрашенный по Граму и фиксированный (убитые клетки) мазок с целью подсчёта числа условно-патогенных бактерий и белых кровяных телец. Кроме того, визуально определяется наличие атипичных клеток, характерных для онкопатологии.
Срок исполнения анализа зависит от загруженности лаборатории, но в среднем не превышает 1 суток, без учёта дня взятия биоматериала.
Как подготовиться?
Подготовка к взятию биоматериала для исследования включает следующие правила:
- ограничение сексуальной жизни на 2-3 суток;
- за 2 суток исключается применение вагинальных медикаментозных препаратов, а также спринцевания;
- 2-3 часа воздержания от мочеиспускания;
- с момента окончания менструации должно пройти не менее 2 суток. Предпочтительный срок для исследования – перед началом месячных;
- гигиенические процедуры проводятся вечером и исключают применение мыла и геля.
Важно: от правильности подготовки пациента зависит точность и достоверность получаемых результатов.
Лейкоциты в мазке — норма у женщин в таблице
Расшифровку полученных данных должен проводить исключительно врач. Самодиагностика приводит к отсрочке адекватного лечения, что может значительно усугубить состояние пациента и тяжесть заболевания, вплоть до летального исхода.
Нормальные (референсные) значения лейкоцитов во влагалище и цервикальном канале представлены в таблице.
| Критерий | Нормальные значения | ||
| Влагалище (V) | Шейка матки (С) | Уретра (U) | |
| Лейкоциты | 0 — 10 | 0 — 30 | 0 — 5 |
| Плоский эпителий | 5 — 10 | ||
| Слизь | Незначительно | Незначительно или отсутствует | |
| Молочнокислые бактерии (Lactobacillus ssp.) | Значительное количество | Отсутствуют | |
| Дрожжи (Candida) | Единичные клетки или отсутствуют | ||
| Патогенная флора: Trichomonas vaginalis Neisseria gonorrhoeae Escherichia coli | Отсутствуют | ||
Читайте далее: Лейкоциты и их норма в крови у женщин по возрасту в таблице, а также все данные о повышенных и пониженных значениях
Степень чистоты мазка
Для здоровой пациентки допускается незначительное отклонение от референсных значений, представленных для влагалища. При этом уретра и шейка матки при отсутствии патологий должны быть полностью стерильны. В настоящее время принято различать 4 степени чистоты исследуемого мазка, которые приведены в таблице.
| Степень | Лейкоциты | Лактобациллы, % от общего числа бактерий | Условно-патогенные микроорганизмы | Клетки плоского эпителия | Интерпретация |
| 1 | 0 — 10 | 95 – 100 | Отсутствуют | Отсутствуют или единицы | Норма |
| 2 | 5 – 10 | 80 – 100 | Единичные клетки | ||
| 3 | До 50 — 60 | До 50 | Преобладает | 10 — 30 | Патология |
| 4 | Сплошным мазком, не поддаются подсчёту | Отсутствуют | Преобладают | ||
Стандартным обозначением при 4 степени чистоты гинекологического мазка для лейкоцитов является термин «сплошь», причинами которого может быть инфекционное заражение или острая стадия инфекционного заболевания. В этом случае необходимо дополнительное масштабное обследование пациентки, которое включает лабораторные и инструментальные методы исследования.
Причины повышенных лейкоцитов в мазке у женщин
Повышенные лейкоциты в мазке у женщин регистрируются при воспалении. Установлена прямая зависимость между уровнем белых клеток в биоматериале человека и степенью выраженности воспалительного процесса. Иными словами, чем выше их содержание, тем более тяжёлая стадия заболевания, например, повышение лейкоцитов в мазке выше 100 свидетельствует об обширном инфекционном заражении. При этом невозможно установить точное место локализации воспаления.
Следует отметить, что недопустимо изолирование применение данных анализа мазка для постановки окончательного диагноза.
Кроме того, лейкоцитоз (повышение уровня белых телец) в мазке у женщин отмечается также при следующих патологических состояниях:
- злокачественные новообразования внутренних половых органов, которое сопровождается аномальным разрастанием мутантных клеток с повреждением нормальных тканей. В этом случае организм начинает вырабатывать механизмы защиты, направленные против собственных клеток. При визуальном обнаружении опухоли во время УЗИ женщине следует как можно быстрее проконсультироваться у онколога и подобрать терапию;
- нарушение нормального состава микрофлоры влагалища или кишечника, как следствие развития патогенных видов или длительного курса антибиотикотерапии;
- инфекционные заболевания, передающиеся половым путём (ЗППП).
Лейкоциты в цервикальном канале свидетельствуют о восходящей инфекции. В этом случае происходит проникновение возбудителя заболевания из влагалища в матку и придатки.
Читайте далее: Как быстро снизить и как повысить лейкоциты в крови в домашних условиях
Причины отклонения показателей мазка
При остром воспалительном процессе повышается выделение слизи, которая необходима для более эффективного удаления патогенных микроорганизмов. Следует отметить, что присутствие в мазке дрожжевых клеток (Кандид) указывает на молочницу, а наличие представителей патогенных видов бактерий и простейших – на венерические инфекции. В этом случае пациентке показано дополнительное обследование на выявление возбудителя.
Повышенное содержание клеток слизистого эпителия также результат развития воспалительного процесса, а уменьшение числа лактобацилл – бактериального вагиноза. Число лактобацилл снижается в ходе приёма антибиотиков, которые угнетают рост и развитие не только болезнетворных штаммов, но и представителей нормальной микрофлоры.
Если повышены лейкоциты в мазке при беременности
Незначительный лейкоцитоз в мазке у беременной женщины считается вариантом нормы. Значения показателя не должны превышать более 20-25 белых кровяных телец в поле зрения микроскопа. Подобное состояние объясняются тем, что после зачатия у женщины значительно перестраивается гормональный фон, отмечается активная выработка женских половых гормонов. Они способствуют сдвигу рН в кислую сторону во влагалище, что создаёт благоприятные условия для усиленного роста лактобацилл. Известно, что они способны эффективно подавлять жизнедеятельность патогенных штаммов бактерий, а также способствуют повышению уровня лейкоцитов.
Однако нередко женщины интересуются – от чего могут быть сильно повышены лейкоциты в гинекологическом мазке у женщины в положении? Причины аналогичны небеременным пациенткам и могут быть результатом воспалительного процесса, молочницы или онкопатологии.
Важно: лейкоциты в мазке при беременности выше референсных значений требуют пристального внимания врачей.
Чем же опасно повышение лейкоцитов для пациентки в положении? Не исключено быстрое распространение возбудителя заболевания из влагалища в шейку матки, а после и в её полость. В результате чего происходит заражение околоплодных вод и ребёнка, что может привести к самопроизвольному аборту.
Читайте далее: Повышенные лейкоциты в моче при беременности — норма, причины лейкоцитурии
Лейкоциты в мазке у мужчин
Взятие мазка для женщин — это стандартная процедура, однако, для мужчин она также проводится при наличии показаний:
- выделения на головке полового члена;
- боли и рези во время мочеиспускания;
- покраснения и зуд;
- бесплодие неясной этиологии.
Биоматериал у мужчин берётся из мочеиспускательного канала при помощи одноразового стерильного зонда. В норме в мазке мужчин полностью отсутствуют белые клетки или содержатся в незначительном количестве (не более 5 белых телец в поле зрения). Повышение уровня лейкоцитов у мужчин регистрируется при следующих патологиях:
- воспаление внутренних половых органов;
- простатит;
- цистит;
- уретрит;
- онкологическая патология;
- венерические инфекции.
Для постановки окончательного диагноза мужчина должен сдать кровь на ЗППП, а также провести полное обследование предстательной железы.
Читайте далее: О нормах и отклонениях значений лейкоцитов в крови у мужчин
Как понизить лейкоциты в мазке– методы лечения
Для того чтобы привести значения белых кровяных клеток к нормальным показателям необходимо первоначально установить причину их повышения. После чего врач назначает лечение, которое, как правило, состоит из курса антибиотикотерапии. Строго запрещено самостоятельно выбирать антибактериальные препараты для лечения. Опасность этого обусловлена 2 причинами:
- неэффективность, что приведёт к распространению возбудителя по организму пациента и значительно усложнит дальнейшее лечение;
- масштабное распространение устойчивых к действию антибактериальных препаратов штаммов бактерий. В результате они могут оказаться невосприимчивыми ни к одной из известных групп антибиотиков.
По совету с врачом допустимо применение спринцевания из раствора ромашки, алоэ или зверобоя. Однако этот метод не является самостоятельным и должен использоваться в комплексе с медикаментозной терапией.
Отсутствие положительной динамики по снижению белых телец в анализе свидетельствует о необходимости коррекции курса лечения.
После курса антибиотикотерапии обязательно применение пробиотических препаратов, которые восстанавливают нормальную симбиотическую микрофлору влагалища.
Вывод
Таким образом, подводя итог, необходимо подчеркнуть:
- соблюдение правил подготовки к взятию мазка значительно повышает достоверность и точность полученных результатов;
- отклонение критерия от нормы на несколько единиц не имеет диагностической ценности, однако, значительное превышение – это повод для проведения масштабного обследования пациента;
- в большинстве случаев повышенные значения отмечаются при воспалительном процессе;
- у беременных женщин референсные значения отличаются и соответствуют более высоким значениям, в отличие от небеременных;
- не допускается самостоятельная расшифровка анализа и постановка диагноза. Лечение проводится под контролем специалиста.
Читайте далее: Расшифровка биохимического анализа крови в таблице
Юлия Мартынович (Пешкова)
Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности «микробиолог». Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе «Бактериология».
Лауреат всероссийского конкурса на лучшую научную работу в номинации «Биологические науки» 2017 года.
Автор многих научных публикаций. Подробнее
Latest posts by Юлия Мартынович (Пешкова) (see all)
medseen.ru
Мазок на ФЛОРУ — норма и патология. Лейкоциты и Эпителий в мазке
Содержание:
Мазок на флору направлен на выявление инфекционно-воспалительных заболеваний урогенитальной области (цервикального канала, влагалища и уретры). Микроскопия мазка с поверхности слизистой позволяет определить количество эпителиальных клеток и клеток воспаления (лейкоцитов), вид и количество присутствующих микроорганизмов (бактерий, простейших или грибов).

Мазок на фору забирается в зеркалах с помощью ложечки, щетки или специальной бактериологической петли, после чего материал тонким слоем распределяется на предметном стекле и высушивается при комнатной температуре. Обязательным является маркировка места взятия мазка. Полученный препарат окрашивают и изучают под микроскопом.
Наиболее информативен мазок когда:
- материал забирается во время активной фазы заболевания.
- не проводилось никакого местного и общего лечения перед взятием материала, либо через 4 недели после окончания приема антибактериальных препаратов внутрь, либо через 10 дней после проведения местного лечения.
- забор материала осуществляется в середине менструального цикла (при отсутствии явных клинических проявлений болезни) или в активную фазу заболевания при отсутствии кровянистых выделений.
- в течение суток до проведения процедуры не было половых связей, использования любых вагинальных средств, в том числе спринцевания, вагинальных душей, тампонов.
- туалет наружных половых органов накануне исследования проводился без использования мыла и гелей.
- накануне забора материала не рекомендуется принимать ванную.
- за суки до проведения мазка нежелательно проведение трансвагинального УЗИ и кольпоскопии.
- также за 2 часа до проведения мазка не рекомендуется мочиться.
Не запрещается брать мазок на флору и в другие дни , однако нужно понимать, что диагностическая значимость будет низкой за счет большого количества ложноположительных результатов.
В любом случае, заключение о наличии какого-либо заболевания должно строиться на двух критериях — это клинические проявления и результаты мазка.
Мазок на флору — норма
Нормальная микрофлора влагалища очень разнообразна и содержит большое количество бактерий. У женщин репродуктивного возраста доминирующим микроорганизмом являются лактобациллы, однако кроме них находят уреаплазм (у 80%), гарднерелл (у 45%), кандид (у 30%) и микоплазм (у 15%) — это условно-патогенные микроорганизмы, которые при снижении иммунитета могут чрезмерно размножаться и приводить к возникновению воспаления и требуют назначения соответствующего лечения. В отсутствии клинических проявлений, таких как патологические выделения с неприятным запахом или зудом в области промежности, выявление данных микроорганизмов не должно трактоваться как патология.
Хламидии и вирусы также могут находить у женщин, которые не предъявляют никаких жалоб, однако эти агенты не являются частью нормальной микрофлоры и их наличие говорит о скрытой инфекции.
Микрофлора влагалища динамична и может меняться в различные дни менструального цикла. Бывают периоды, когда доминирует лактобациллярная флора и дни, когда преобладает гарднерелла. Значимое нарушение баланса микроорганизмов, сопровождающееся клинической симптоматикой, лежит в основе таких состояний как бактериальный вагиноз и кандидоз. Эти состояния могут часто рецидивировать даже при малейших изменениях в общем состоянии здоровья женщины или приеме антибиотиков. Особенно страдают женщины с семейной предрасположенностью.
Мазок на флору (общий мазок) — это первый шаг в оценке инфекционно-воспалительного процесса урогенитальной области. Он позволяет быстро определить одно из следующих состояний:
- Норма
- Нарушение микрофлоры влагалища — бактериальный вагиноз
- Инфекция, вызванная грибами рода кандид — молочница
- Инфекции, передающиеся половым путем — гонорея и трихомониаз
- Неспецифический (бактериальный) вульвовагинит — лейкоциты в мазке в большом количестве без определяемой специфической микробной флоры. При выявлении большого количества лейкоцитов в мазке и наличии клиники воспаления возможно назначение антибиотика широкого спектра действия, который уничтожает до 90 % бактерий. При отсутствии лечебного эффекта для определения инфекционного агента необходимо провести бактериологический посев, поскольку микроскопически невозможно определить точный вид микроорганизма, вызвавшего воспаление. Бакпосев обычно сопровождается определением чувствительности к антибиотикам, что позволяет выбрать оптимальный препарат и достичь хорошего эффекта лечения.
Мазок на флору НЕ ОПРЕДЕЛЯЕТ:
- Скрытые и внутриклеточные инфекции (герпес, впч, хламидии, микоплазмы, уреаплазмы, ВИЧ). Для определения этих агентов обязательно определение ДНК агента путем ПЦР.
- Беременность
- Предопухолевую (дисплазия шейки матки) и опухолевую (рак) патологию. Для этого существует мазок на цитологию, сутью которого является определение качественных изменений эпителия с помощью специальных окрасок.
Плоский эпителий в мазке
Довольно часто в результатах мазка можно увидеть фразу «плоский эпителий в большом количестве». Что это значит?
В норме в мазке должен присутствовать плоский эпителий — это слущенные клетки слизистой оболочки шейки матки и влагалища. Нормой считается определение не более 10 клеток в поле зрения, хотя это и относительный показатель. Повышение количества слущенного эпителия может наблюдаться при воспалительном процессе, раздражении слизистой (в том числе при активной половой жизни) и использовании различных влагалищных средств и процедур.
При обнаружении в мазке большого количества эпителиальных клеток 30-40-50 и более в первую очередь необходимо исключать воспаление!
Степени чистоты влагалища
Врач-лаборант при анализе мазка на флору может оценить количество лейкоцитов, а также соотношение между нормальной, условно-патогенной и патогенной флорой. Это достаточно субъективный метод оценки здоровья влагалища, однако он позволяет быстро определиться с дальнейшей тактикой.
[su_button url=»//docdoc.ru/?pid=11515″ target=»blank» style=»flat» background=»#4B4B4B» color=»#FEFECC» size=»8″ wide=»yes» center=»yes» radius=»20″ icon_color=»#e3cc33″ text_shadow=»0px 0px 0px » rel=»nofollow»]Записаться на прием[/su_button]
| I | Палочки Дедерлейна (лактобациллы), плоский эпителий (ориентировочная норма до 15 клеток). Плоский эпителий в мазке является обычным явлением. Наличие плоского эпителия в большом количестве может говорить о воспалении или раздражении слизистой, когда клетки обильно слущиваются. К тому же неправильный забор материала и подготовка к исследованию (занятие сексом перед мазком) могут привести к увеличению эпителиальных клеток. |
| II | Большое количество палочек Дедерлейна, небольшое количество кокков. |
| III | Большое количество кокков и лейкоцитов. Палочки Дедерлейна в небольшом количестве. |
| IV | Обилие условно-патогенной микрофлоры, промежуточная флора (переходные формы между палочками и кокками). Большое количество лейкоцитов (сплошным слоем). |
Лейкоциты в мазке в большом количестве
Число лейкоцитов зависит от индивидуальных особенностей организма, дня менструального цикла, наличия внутриматочной спирали и не может являться объективным критерием воспаления! Для установления диагноза необходимо два критерия — клинические проявления инфекции и воспалительный характер мазка!
Несмотря на субъективность оценки лейкоцитов в мазке, за норму принято наличие не более 10-15 лейкоцитов в поле зрения. Большим количеством лейкоцитов считается наличие 30-40-50 и более клеток в поле зрения и может быть признаком воспаления.
При определении большого количества лейкоцитов в мазке может быть сразу же назначено противовоспалительное лечение или же дополнительные методы исследования для уточнения инфекционного возбудителя — посев на флору с определением чувствительности к антибиотикам и ПЦР.
| критерии | норма | бактериальный вагиноз | неспецифический вагинит | кандидоз | трихомониаз |
| эпителий | единичные клетки | умеренное количество, «ключевые клетки» | в большом количестве | в большом количестве | в большом количестве |
| лейкоциты | единичные | единичные | в большом количестве | в большом количестве | в большом количестве |
| слизь | умеренно | много | много | умеренно | много |
| микрофлора | лактобациллы | отсутствие лактобацилл, обилие кокков, вибрионов | Ообильная смешанная флора | мицелий гриба | трихомонады |
отношение лейкоцитов к эпителию (Л:Э) | 1:1 | <1:1 | >1:1 | >1:1 | >1:1 |
[su_button url=»//docdoc.ru/?pid=11515″ target=»blank» style=»flat» background=»#4B4B4B» color=»#FEFECC» size=»8″ wide=»yes» center=»yes» radius=»20″ icon_color=»#e3cc33″ text_shadow=»0px 0px 0px » rel=»nofollow»]Записаться на прием[/su_button]
Бактериальный вагиноз
Бактериальный вагиноз развивается при нарушении нормального соотношения микроорганизмов во влагалище, что клинически проявляется сливкообразными выделениями со специфическим аминным запахом (запах «рыбы»). Частичная или полная утрата молочнокислых бактерий во влагалище ведет к избыточному размножению других микроорганизмов, таких как Гарднерелла (Gardnerella vaginalis), Микоплазма (Mycoplasma hominis), Уреаплазма (Ureaplasma urealyticum), а так же другие анаэробы — Fusobacterium, Prevotella, Peptococcus, Bacteroides, Peptostreptococcus, Veilonella, Vulonella, Mobiluncus. Однако ведущая роль в развитии бактериального вагиноза отводится именно Gardnerella vaginalis.
Изменения мазка при бактериальном вагинозе:
- Лейкоциты обычно в норме или отсутствуют;
- Резкое снижение числа лактобацилл;
- Большое количество мелких кокков;
- Присутствие «ключевых» клеток — это эпителиальные клетки, покрытые сплошным слоем бактерий.
Мазок на флору является методом выбора для диагностики бактериального вагиноза и в проведение ПЦР исследования нет необходимости. В ряде случаев бактериальный вагиноз может протекать в сочетании с другими инфекциями, что клинически будет проявляться отеком и покраснением слизистой, зудом, дизурическими расстройствами. При подозрении на смешанную инфекцию целесообразно проведение дополнительных методов исследования (ПЦР и посева на флору с определением чувствительности к антибиотикам).
Лечение бактериального вагиноза показано для устранения симптомов и направлено на подавление чрезмерного роста условно — патогенной флоры и нормализацию биоценоза влагалища. Доказано, что лечение БВ снижает риск заражения ИППП, поэтому ряд специалистов выступает за проведение антибактериальной терапии и у женщин с бессимптомным течением заболевания.
Кандидоз
Кандидозный вагинит — частое заболевание женщин репродуктивного возраста. Существует бессимптомное носительство дрожжеподобных грибов рода кандид и клинически развернутое заболевание со специфическими проявлениями. Заболевание возникает при гормональном дисбалансе, дефектах общего и местного иммунитета, нарушениях микрофлоры влагалища, вследствие длительного приема антибиотиков широкого спектра действия, психоэмоциональном перенапряжении. Проявляется заболевание зудом и белесыми творожистыми выделениями, лечится однократным приемом противогрибкового препарата. В случае тяжелого течения кандидоза с частыми рецидивами применяются схемы длительной противогрибковой терапии.
Гонорея
Гонорея прявляется желтовато-зеленоватыми выделениями с отеком слизистой. Причиной являются диплококки Neisseria gonorrhoeae. При определении в мазке из цервикального канала более чем 15 лейкоцитов в поле зрения, обязательным шагом является последующее углубленное обследование на гонококковую и хламидийную инфекции. Исследование стоит проводить, поскольку гонококковая инфекция вызывает тяжелый гнойный аднексит, что ведет в будущем к бесплодию.
Критериями острой гонореи является:
- резкое снижение числа лактобацилл;
- обилие лейкоцитов, фагоцитирующих бактерии;
- обилие диплококков;
- смешанная флора.
Трихомониаз
Трихомониаз — инфекция, вызванная простейшими микроорганизмами и проявляющаяся белесыми, водянистыми, пенящимися выделениями. Трихомонады могут переносить на себе другие микроорганизмы (хламидии, гонококки), вызывая таким образом смешанную тяжелую инфекцию. При выявлении в мазке трихомониаза обязательным становится определение возбудителей гонореи и хламидиоза.
Неспецифический (бактериальный) вульвовагинит
Аэробный вагинит проявляется желтовато-зеленоватыми выделениями со сладковатым запахом. Вызывается неспецифический вульвовагинит грамположительными и грамотрицательными микроорганизмы. В мазках отмечается наличие лейкоцитов в большом количестве, большое количество слущенного эпителия и бактерий. Лечится антибактериальными препаратами широкого спектра или направленным АБ после определения чувствительности.
//www.youtube.com/watch?v=-vME4PMp8bY
[su_button url=»//docdoc.ru/?pid=11515″ target=»blank» style=»flat» background=»#4B4B4B» color=»#FEFECC» size=»8″ wide=»yes» center=»yes» radius=»20″ icon_color=»#e3cc33″ text_shadow=»0px 0px 0px » rel=»nofollow»]Записаться на прием[/su_button]
Читайте также:
- Выделения из влагалища
- Вирус папилломы человека
gynpath.ru
Мазок на флору: норма лейкоцитов
Палочки Додерлейна. Что это такое?
В норме в мазке женщины содержатся бактерии в форме палочек – это молочнокислые микроорганизмы. Высокое количество палочек в мазке свидетельствует о нормальном гормональном статусе и отсутствии воспаления.
Эпителиальные клетки влагалища вырабатывают гликоген, который идет на питание палочек Додерлейна. При распаде гликогена выделяется молочная кислота, именно она создает кислую среду во влагалище. Это естественный защитный механизм, предохраняющий половые органы женщины от внедрения патогенных микроорганизмов.
Если число палочек уменьшается, это говорит о сдвиге рН влагалища в щелочную сторону и возможном дисбактериозе.
Золотистый стафилококк
Кроме палочек, во влагалище присутствует небольшое количество другой флоры. Чаще всего встречается золотистый стафилококк. Если численность этих микроорганизмов не более 5%, волноваться не следует.
В том случае, когда наблюдается увеличение стафилококка и уменьшение количества палочек Додерлейна, следует говорить о воспалении влагалища или цервикального канала.
Клетки плоского эпителия, палочки Додерлейна, небольшое количество слизи и лейкоцитов свидетельствуют о нормальном гинекологическом мазке. Кроме того, в мазке должны отсутствовать гонококки, хламидии, гарднереллы, дрожжевые грибки.
Другие обнаруженные элементы говорят о наличии какой-либо патологии половых органов.
Кокковая флора
Это бактерии, имеющие шаровидную форму. Небольшое количество кокков не опасно, но когда процент этих микроорганизмов превышает число молочнокислых палочек, это свидетельствует о снижении иммунитета или наличии воспаления. В мазке на флору вы можете встретить запись: Гр(+) или Гр(-).
Все бактерии делятся на грамположительные и грамотрицательные организмы. Грамположительные микробы – это лактобациллы, энтерококки, стафило- и стрептококки. Грамотрицательные – гонококки, протей и кишечная палочка.
Если в мазке обнаружены грамотрицательные кокки, расположенные внутри клеток, следует подумать о наличии гонореи.
Гарднереллы
Это очень мелкие палочки, появляющиеся при дисбиозе влагалища (бактериальном вагинозе). Являются возбудителями заболевания под названием «гарднереллез».
Ключевые клетки
Их еще называют атипическими клетками. Появляются при гарднереллезе и нарушении влагалищной микрофлоры. Это клетки плоского эпителия, склеенные вместе с маленькими палочками.
Дрожжеподобные грибки
Обнаружение спор и мицелия дрожжеподобных грибков бывает при молочнице – влагалищном кандидозе. О скрытом (спящем) кандидозе свидетельствуют споры грибков.
Если иммунитет женщины нарушается, это приводит к активизации патогенной влагалищной микрофлоры, в том числе и грибка рода Кандида. При обострении молочницы в мазке встречаются нити мицелия Candida.
Лептотрикс
Это очень тонкая грамотрицательная бактерия, которая может быть обнаружена в мазке женщины. Лептотрикс не является возбудителем отдельного заболевания, однако, бактерия часто сопутствует другим инфекционным агентам. Например, лептотрикс находят при смешанной инфекции (трихомониазе, кандидозе, хламидиозе). Многие врачи считают наличие бактерии проявлением дисбактериоза.
Трихомонады
Это одноклеточные организмы, являются возбудителем заболевания «влагалищный трихомониаз».
Если в мазке на флору выявлены грибки, ключевые клетки, кокки и лептотрикс, можно заподозрить влагалищный дисбактериоз. Однако окончательный диагноз устанавливается врачом после проведения дополнительной диагностики.
Дополнительное исследование
www.wmj.ru
О чем говорит уровень лейкоцитов в результатах анализа крови и мочи
Один из самых ярких показателей в анализах мочи и крови, свидетельствующий о возможном наличии патологии, – уровень лейкоцитов. В крови он варьируется в очень широких пределах, а вот если повышенные лейкоциты показал общий анализ мочи – это повод насторожиться. Скорее всего, вам будут назначены дополнительные диагностические мероприятия.
Однако давайте поговорим обо всем по порядку: что собой представляют лейкоциты и какие функции они выполняют? Почему их уровень так важен для диагностики и о чем говорят цифры в бланке анализа?
Причины назначения анализов на определение уровня лейкоцитов
Лейкоциты (от греческого λευκός – бесцветный) среди прочих кровяных телец человека выделяются своими крупными размерами и способностью к амебоидному движению. Их основная функция – распознавать и уничтожать чужеродные включения, от молекул до целых клеток, что справедливо как в отношении болезнетворных микроорганизмов и аллергенов, так и собственных отмерших или больных клеток. Определив уровень лейкоцитов в крови, можно судить о сопротивляемости организма.
Скачок лейкоцитов вверх как в анализе крови, так и моче возможен в следующих случаях:
- воспаления и нагноения, сепсис;
- заражение вирусами, бактериями, грибками;
- развитие некоторых видов злокачественных опухолей;
- попадание в организм аллергенов;
- инфаркт миокарда;
- беременность, кормление грудью;
- повышенные физические нагрузки.
При ощутимом снижении уровня лейкоцитов необходимо проверить лимфатическую систему и красный костный мозг, поскольку именно они продуцируют эти клетки крови. Количество лейкоцитов также может быть снижено при лучевой болезни, различных видах тифа, во время приема некоторых лекарств.
Чаще всего для определения уровня лейкоцитов используются клинические анализы крови и мочи. В случае проблем гинекологического характера может быть назначен анализ мазка из влагалища. При выраженных воспалениях желудочно-кишечного тракта, когда назначается анализ кала, лейкоциты могут быть обнаружены и в нем. Однако в данном случае это неспецифический показатель, и его необходимо рассматривать в совокупности с жалобами пациента.
Это полезно знать!
Как повышенный, так и пониженный уровень лейкоцитов может возможен на фоне развития инфекции. Однако первый случай является следствием инфицирования, а второй – причиной. Согласно медицинской статистике, если выраженное снижение уровня лейкоцитов в крови длится более двух недель, то тяжелая инфекция проявляется у каждого четвертого пациента. Через полтора месяца стойкого снижения числа белых кровяных телец пациент подвергнется той или иной инфекции со 100-процентной вероятностью.
Анализ крови на лейкоциты
Прежде всего следует уточнить – нормальный уровень лейкоцитов в общем анализе крови еще не говорит о том, что пациент здоров. Лейкоциты бывают разных видов: одни занимаются захватом и «поеданием» чужеродных микроорганизмов напрямую, а другие вырабатывают антитела. В некоторых случаях для уточнения клинической картины необходимо определение лейкоцитарной формулы, которая покажет процентное соотношение разных видов лейкоцитов. Таким образом, например, можно определить природу возникновения сыпи: инфекция это или аллергическая реакция организма.
Как подготовиться к процедуре и что она собой представляет?
Кровь берут из подушечки безымянного пальца левой руки путем прокола стерильным одноразовым скарификатором, который распечатывают в присутствии пациента, либо при помощи иглы – из вены. Венозная кровь является более качественным биоматериалом для анализа, поэтому, если речь идет о взрослом пациенте, этот вариант всегда предпочтительнее. Дети часто боятся шприцов, поэтому у них берут кровь из пальца.
Кровь обычно (но не обязательно) берут рано утром натощак. Если это невозможно, то с момента последнего приема пищи должно пройти не менее четырех часов. За сутки до сдачи биоматериала следует воздержаться от приема алкоголя и лекарственных препаратов, физических нагрузок, перегрева. Физиотерапевтические, рентгеновские, массажные процедуры, назначенные за день до сдачи крови, необходимо перенести на потом. Для повторной сдачи крови желательно выбрать те же часы, что и ранее. Перед тем, как войти в процедурный кабинет, следует 10–15 минут спокойно посидеть в холле, отдохнуть.
Результат анализа можно получить на руки в течение суток-двух.
В лаборатории количество лейкоцитов определяют с помощью специальных роботизированных анализаторов или микроскопа. Микроскопическое исследование является традиционным, однако, более трудоемким. Поэтому его используют либо при невозможности оснащения лаборатории современным анализатором, либо как дополнительный метод исследования – например, если нужно рассмотреть окрашенный препарат крови для выявления аномальных включений.
Расшифровка результатов
Итак, вы получили бланк анализа с некими результатами. Полезно знать показатели нормы, если анализ плановый. Тогда в случае отклонений вы не станете затягивать с визитом к врачу. Если же исследование было назначено в силу каких-либо ваших жалоб на здоровье, не стоит пытаться ставить себе диагноз – это все-таки дело специалиста.
- Норма содержания лейкоцитов в анализе . В течение жизни показатели нормы сильно меняются, поэтому следует учитывать возраст пациента. Пол не так важен. Принято считать, что у женщин уровень лейкоцитов несколько выше, чем у мужчин. Однако в целом норма для взрослых варьируется в достаточно широких пределах, поэтому можно пренебречь половыми различиями.
Возраст | Концентрация лейкоцитов, |
1 день–12 месяцев | 6,0–7,5 |
12 месяцев–2 года | 6,0–17,0 |
2–4 года | 5,5–15,5 |
4 года–6 лет | 5,0–14,5 |
6–10 лет | 4,50–13,5 |
10–16 лет | 4,50–13,0 |
Старше 16 лет | 4,50–11,0 |
- Лейкоциты повышены . Здесь могут быть как патологические, так и физиологические причины. После спортивных тренировок, обильного приема пищи, эмоциональных нагрузок, при беременности, в постоперационный период, при ожогах или травмах повышение лейкоцитов в крови само по себе не является тревожным симптомом. Если эти причины исключены, следует искать инфекционные, аллергические или онкологические заболевания.
- Лейкоциты понижены . Прежде всего, следует учитывать, принимает ли пациент какие-либо лекарства, поскольку сниженный показатель можно наблюдать при длительном приеме антидепрессантов, антигистаминных, противосудорожных, сердечных и химиотерапевтических средств. При отсутствии подобных причин возникает подозрение на сбой в обмене веществ, аутоиммунные заболевания, ВИЧ, лучевую болезнь, рак крови.
Анализ мочи на содержание лейкоцитов
Общий анализ мочи в отношении лейкоцитов более категоричен: если их уровень выше нормы, необходимо искать патологию. Однако самодиагностика и самолечение по-прежнему не допустимы – доверьте это врачу.
Подготовка и особенности проведения процедуры
За сутки до сбора мочи на анализ следует снизить физические и эмоциональные нагрузки, исключить из рациона тяжелую пищу и алкогольные напитки. Мочу собирают в стерильный контейнер, который можно купить в любой аптеке. Делается это рано утром, натощак. Предварительно требуется провести гигиенические процедуры. После начала мочеиспускания нужно подождать несколько секунд, после чего собрать 20–100 мл в контейнер. В лабораторию последний следует сдать в течение двух часов.
Норма содержания лейкоцитов в анализе мочи . В капле мужской мочи под микроскопом может быть видно до трех лейкоцитов, в женской и детской – до семи. Это норма. 7–10 – уже подозрительный результат, свыше 10 – серьезный признак патологии. Если получен «плохой» общий анализ мочи на лейкоциты, дополнительно часто назначается анализ по Нечипоренко. По этой методике норма для взрослых – 2000 ед./мл осадка мочи, для детей – до 4000 ед./мл.
Уровень лейкоцитов в моче повышен . Если моча на анализ была собрана по всем правилам, повышенные лейкоциты могут свидетельствовать о наличии острого или хронического пиелонефрита, гломерулонефрита, цистита, уретрита, простатита, камнях в мочеточнике, тубулоинтерстициальном нефрите, люпус-нефрите, об отторжении почечного трансплантата.
Плановый анализ мочи назначают при беременности для профилактики инфекций, которые могут навредить плоду.
Сдача анализа мочи или крови для многих просто формальность, особенно при нормальном самочувствии. Однако не стоит забывать о существовании бессимптомно протекающих серьезных заболеваниях, наличие которых можно вовремя определить именно благодаря анализам. Врачи рекомендуют сдавать мочу и кровь в рамках общей диспансеризации дважды в год, это недорого и необременительно.

www.kp.ru








 Интересный салат коктейль с ветчиной и сыром. Приготовьте этот интересный и вкусный рецепт.
Интересный салат коктейль с ветчиной и сыром. Приготовьте этот интересный и вкусный рецепт.

























































 Фото: nastya_gepp / Pixabay.com
Фото: nastya_gepp / Pixabay.com































 Питание должно быть полноценным, употреблять часто и маленькими порциями. Исключить из рациона желчегонные продукты, механические и химические раздражители кишечника. Поддерживать в норме белки, а количество углеводов и жиров снизить. Исключить жареные и жирные продукты, так как может воспалиться желчный пузырь. Прекрасное дополнение к блюдам – соленые продукты.
Питание должно быть полноценным, употреблять часто и маленькими порциями. Исключить из рациона желчегонные продукты, механические и химические раздражители кишечника. Поддерживать в норме белки, а количество углеводов и жиров снизить. Исключить жареные и жирные продукты, так как может воспалиться желчный пузырь. Прекрасное дополнение к блюдам – соленые продукты. Диарею нужно лечить с осторожностью. Прием лекарственных препаратов контролируется врачом. Особенно на раннем сроке, когда формируются и развиваются органы ребенка. Чтобы предотвратить осложнения нужно принимать меры в первый день заболевания.
Диарею нужно лечить с осторожностью. Прием лекарственных препаратов контролируется врачом. Особенно на раннем сроке, когда формируются и развиваются органы ребенка. Чтобы предотвратить осложнения нужно принимать меры в первый день заболевания.




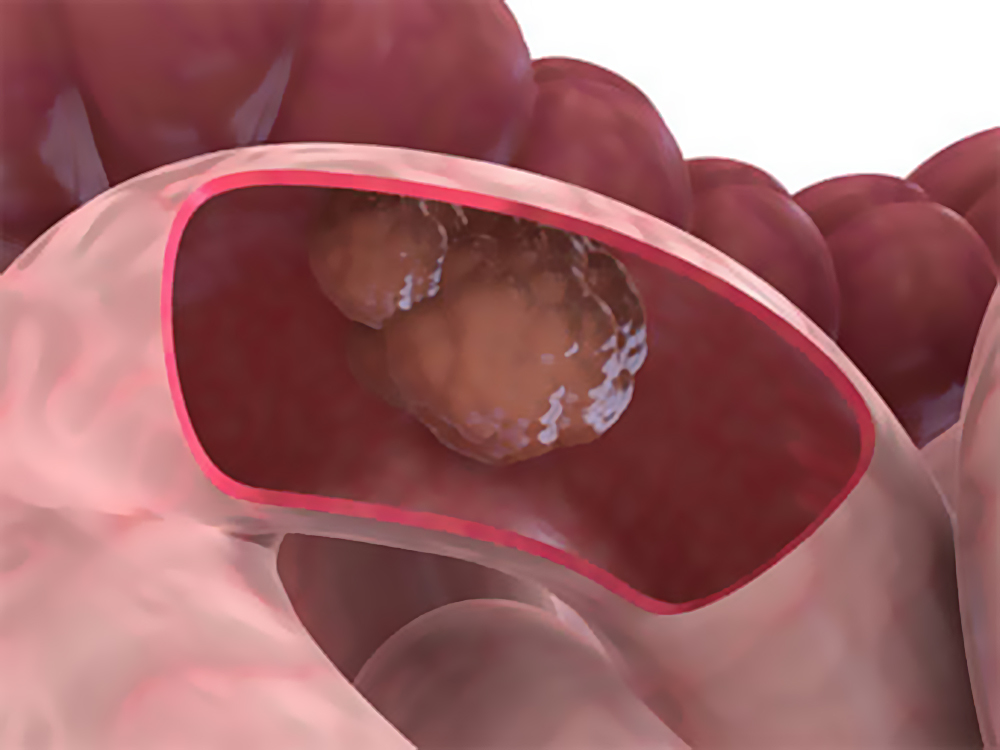
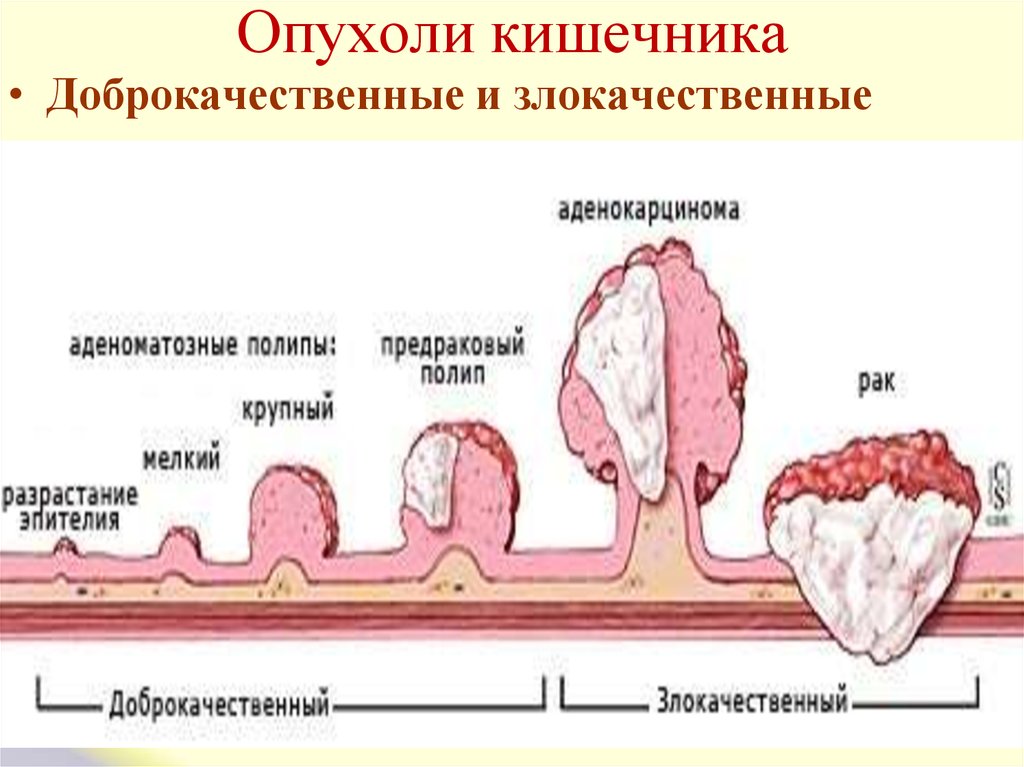
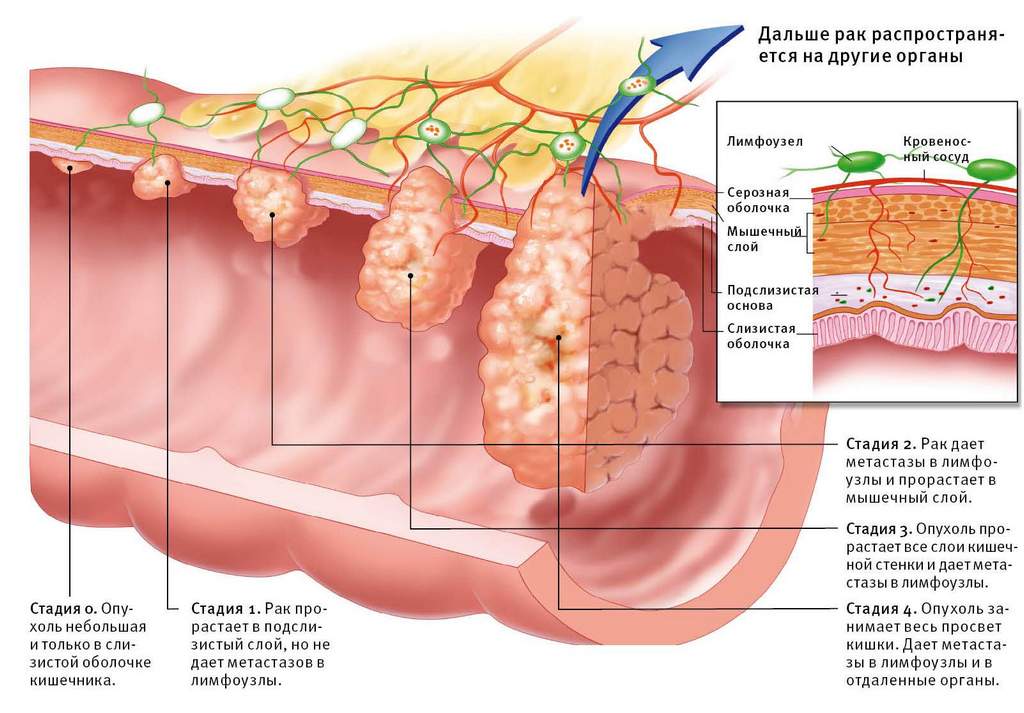
 Раком тонкого кишечника называют злокачественные образования пищеварительного тракта, развивающиеся из клеток эпителия тонкого кишечника. Встречается достаточно редко (2% от общей доли случаев рака желудочно-кишечного тракта). У мужчин встречается в два раза чаще, чем у женщин. Рак двенадцатиперстной кишки тоже относится к видам рака тонкого кишечника, хотя и рассматривается в большинстве случаев отдельно.
Раком тонкого кишечника называют злокачественные образования пищеварительного тракта, развивающиеся из клеток эпителия тонкого кишечника. Встречается достаточно редко (2% от общей доли случаев рака желудочно-кишечного тракта). У мужчин встречается в два раза чаще, чем у женщин. Рак двенадцатиперстной кишки тоже относится к видам рака тонкого кишечника, хотя и рассматривается в большинстве случаев отдельно. 1 стадия (небольшое новообразование в слизистой оболочке тонкого кишечника) – пятилетняя выживаемость от 80 до 90%;
1 стадия (небольшое новообразование в слизистой оболочке тонкого кишечника) – пятилетняя выживаемость от 80 до 90%; Если поражена двенадцатиперстная кишка, то признаки будет очень схожи с язвой желудка. Человек жалуется на отвращение к пище, болезненность в зоне кишечника тупого характера, которая способна отдавать в спину. В тяжелой форме признаки рака тонкого кишечника проявляются в виде таких проявлений как:
Если поражена двенадцатиперстная кишка, то признаки будет очень схожи с язвой желудка. Человек жалуется на отвращение к пище, болезненность в зоне кишечника тупого характера, которая способна отдавать в спину. В тяжелой форме признаки рака тонкого кишечника проявляются в виде таких проявлений как:

 Загрузка…
Загрузка…















 Загрузка …
Загрузка …



 Промежутки между этими узелками неодинаковые. Участки волоса между узелками не подвергаются никаким изменениям, продольное расщепление стержня под микроскопом можно увидеть только рядом с деформацией. Волосы около узелков легко обламываются и при их рассмотрении можно увидеть расслоение на конце локона. Узелками поражаются не все волосы.
Промежутки между этими узелками неодинаковые. Участки волоса между узелками не подвергаются никаким изменениям, продольное расщепление стержня под микроскопом можно увидеть только рядом с деформацией. Волосы около узелков легко обламываются и при их рассмотрении можно увидеть расслоение на конце локона. Узелками поражаются не все волосы.








 При гастрите можно употреблять яйца, но при соблюдении определенных требований к обработке.
При гастрите можно употреблять яйца, но при соблюдении определенных требований к обработке.







 Гастрит – воспаление слизистой оболочки желудка, которое может быть острым и хроническим. Если раньше специалисты сводились во мнении, что на возникновение этого заболевания влияет неправильное питание и алкоголь, то сейчас все больше считают, что причиной служит наличие желудочной бактерии Хеликобактер пилори. При этом заболевании нужно соблюдать специальную диету, и многих интересует, можно ли вносить в свой рацион яйца при гастрите.
Гастрит – воспаление слизистой оболочки желудка, которое может быть острым и хроническим. Если раньше специалисты сводились во мнении, что на возникновение этого заболевания влияет неправильное питание и алкоголь, то сейчас все больше считают, что причиной служит наличие желудочной бактерии Хеликобактер пилори. При этом заболевании нужно соблюдать специальную диету, и многих интересует, можно ли вносить в свой рацион яйца при гастрите. Яйца – ценный источник белка и прекрасный питательный продукт. Он очень полезен при многих заболевания. Ценным продуктом при гастрите являются вареные яйца. Лучше всего их употреблять всмятку или как паровой омлет. Не стоит есть их вареными вкрутую, яичницу и жареный омлет.
Яйца – ценный источник белка и прекрасный питательный продукт. Он очень полезен при многих заболевания. Ценным продуктом при гастрите являются вареные яйца. Лучше всего их употреблять всмятку или как паровой омлет. Не стоит есть их вареными вкрутую, яичницу и жареный омлет. Гастрит обостряется при употреблении вредных продуктов. Поэтому очень важно придерживаться правильного питания, чтобы недуг не превратился в язву. Также применяется и лечебная диета, только сначала требуется устранить причину болезни. В это время нужно внимательно следить за временным промежутком приема пищи. Яйца при гастрите можно есть как вареные всмятку, так и сырые, только нужно соблюдать некоторые правила. Лучше всего есть умеренными порциями по 5-6 раз, и тогда недуг не будет обостряться. Следует исключить:
Гастрит обостряется при употреблении вредных продуктов. Поэтому очень важно придерживаться правильного питания, чтобы недуг не превратился в язву. Также применяется и лечебная диета, только сначала требуется устранить причину болезни. В это время нужно внимательно следить за временным промежутком приема пищи. Яйца при гастрите можно есть как вареные всмятку, так и сырые, только нужно соблюдать некоторые правила. Лучше всего есть умеренными порциями по 5-6 раз, и тогда недуг не будет обостряться. Следует исключить:
 Основной генезис любой формы заболевания связан с определенными проблемами в процессах переваривания пищи, которые происходят вследствие нарушений моторной и двигательной активности мускулатуры кишечника. Такие нарушения приводят к дисбалансу кишечной микрофлоры.
Основной генезис любой формы заболевания связан с определенными проблемами в процессах переваривания пищи, которые происходят вследствие нарушений моторной и двигательной активности мускулатуры кишечника. Такие нарушения приводят к дисбалансу кишечной микрофлоры. Симптомы гнилостной диспепсии проявляются в виде:
Симптомы гнилостной диспепсии проявляются в виде:







 Симптомы зависят от вида расстройства пищеварения. Но существуют общие признаки, характерные для всех видов:
Симптомы зависят от вида расстройства пищеварения. Но существуют общие признаки, характерные для всех видов:

